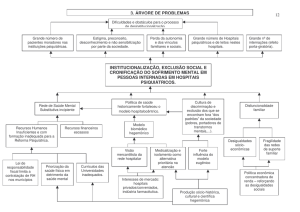
O Setor de Saúde no Brasil
Prof.Dr. Renato M.E. Sabbatini
Núcleo de Informática Biomédica
Universidade Estadual de Campinas
O Brasil dispõe de um sistema misto de assistência à saúde, que incorpora
elementos de medicina privada e paga (através de seguros e planos de saúde)
e socializada (atenção pública gratuita), copiando e adaptando modelos
europeus (Inglaterra, principalmente), norte-americanos (EUA), entre outros.
Segundo a Constituição Brasileira, a saúde é um direito de todos e um dever
do Estado, portanto teoricamente o sistema social de saúde amparado pelo
governo e pelos impostos dos cidadãos e das empresas deveria cobrir as
necessidades de 100% dos habitantes do País. No entanto, devido a uma
série de deficiências, isso está muito longe da meta ideal, e dos 164 milhões
de brasileiros existentes no final de 1998, cerca de 41 milhões (ou 25%)
tinham optado pelo que o governo federal denomina eufemisticamente de
Sistema de Saúde Complementar, ou seja, ao permitir a coexistência de
um sistema privado pago de grande porte e de melhor qualidade, confessa a
sua falha em cumprir as metas da Constituição.
De qualquer modo, os gastos em saúde no Brasil são ainda majoritariamente
realizados pelo Estado, através do Sistema Unificado de Saúde, que foi
criado há uma década atrás para organizar um sistema hierárquico e
decentralizado, que seria idealmente baseado nos municípios e nas
comunidades, e que surgiu a partir de um sistema caótico e excessivamente
centralizado, herdeiro dos Institutos de Aposentadoria e Pensões dos
sindicatos (IAPs) e do INAMPS.
O sistema nacional de saúde atualmente encontra-se em estado de fluxo, de
um lado através de um contínuo aperfeiçoamento organizacional e aumento
da abrangência do SUS, e de outro, pela entrada de novos modelos de saúde
privada, como as HMOs (Health Maintenance Organizations), copiadas dos
EUA, e em muitos casos, começando a ser adotadas através da
desregulamentação da participação de empresas estrangeiras no mercado, o
que antes não era possível.
O sistema público
Existem atualmente no país (estatísticas de julho de 1999) aproximadamente
54.200 unidades de assistência ambulatorial credenciados pelo SUS, sendo
29.000 centros e postos de saúde, 5.000 clínicas especializadas, 4.000
ambulatórios hospitalares, 3.800 clínicas odontológicas, 3.800 unidades
auxiliares de diagnóstico e terapia, 2.800 unidades de saúde familiar, 800
prontos-socorros e unidades de emergência, e outras. Cerca de 70% das
unidades ambulatoriais estão na região Sul/Sudeste. Com relação à natureza
jurídica, existe uma clara predominância: 66% são municipais e 21,5% são
privadas, respondendo as demais categorias (federais, estaduais,
filantrópicos, etc.) por 4% ou menos cada uma.
Com relação ao setor hospitalar, o país conta atualmente com cerca de 6.500
hospitais cadastrados pelo Ministério da Saúde, sendo que 4.100 são
privados, 2.250 são públicos, e 155 são hospitais universitários. Nota-se que
o setor privado, ao contrário, ao contrário do que acontece com as unidades
ambulatoriais, responde por 63% dos hospitais, no geral. A proporção de
hospitais nas regiões Sul e Sudeste é menor do que a proporção de unidades
ambulatoriais: aproximadamente 47% (3.000 hospitais). Somente o Estado
de São Paulo conta com 720 hospitais e 105.000 leitos. No total, os hospitais
brasileiros tem 495.000 leitos (isso dá uma média de 75 leitos por hospital,
sendo que os hospitais universitários têm um tamanho comparativamente
maior, por serem unidades de referência do sistema: 309 leitos por hospital.
Os hospitais públicos têm uma média menor: 52 leitos por hospital). Quanto
à natureza jurídica a maioria dos hospitais é privada contratada, com 36,5%.
Em seguida temos os hospitais filantrópicos (como as Santas Casas), com
26,5%, e os hospitais municipais e estaduais, com 23% e 10,5%,
respectivamente. Os hospitais universitários e os federais próprios
representam menos de 3% do total. Entretanto, a proporção de leitos
oferecidos pelas unidades hospitalares do setor privado é menor nas regiões
mais pobres, denotando uma maior presença do governo na assistência: ela
varia de 50% na região Norte a 81% na região Sul.
Esses dados são importantes, pois apontam para uma indisponibilidade geral
de recursos por parte dos hospitais brasileiros, pois com exceção dos
hospitais universitários, a maioria dos hospitais públicos e filantrópicos
opera com forte limitação de recursos financeiros, enquanto que os hospitais
privados se ressentem da baixa remuneração dos serviços prestados pelo
SUS. Note-se também a diferença de distribuição por natureza jurídica dos
serviços ambulatoriais predominantemente municipais, devidos aos centros e
postos de atenção primária) e dos serviços de internação hospitalar (neste
caso, predominantemente contratados).
Foram realizadas 11,8 milhões de internações hospitalares pelo SUS em
1998. Das 21 categorias de morbidade (tipos de doenças) descritas pela
OMS, o maior número de internações foi relacionada à gravidez e parto
(com 2,9 milhões de internações), doenças respiratórias (1,9 milhões),
cardiovasculares (1 milhão), gastrointestinais (950 mil), infecciosas e
parasitárias (870 mil) genito-urinárias (750 mil), acidentes e causas externas
(600 mil), e mentais (425 mil). No total, essas oito causas respondem por
80% de todas as internações, e as três primeiras por 50% O número de
internações por 100 habitantes por ano varia de 4,8 a 8,6, com uma média
nacional de 7,6.
Foram realizadas em 1998 cerca de 1,5 bilhão de atos ambulatoriais pelo
SUS, sendo 887 milhões no Sul e Sudeste (60%). Destes, 954 milhões de
atos se referem ao atendimento básico, e o restante a atendimento nãobásico. Os provedores privados e filantrópicos foram responsáveis por
apenas 36 milhões de atos básicos (2%), mostrando uma alta concentração
do poder público nesta área; mas realizaram 184 milhões de atos não-básicos
(12%), ou seja, de medicina especializada. Essa última remunera com
valores mais altos, por isso o setor privado médico-hospitalar tem rescindido
crescentemente contratos com o SUS para atenção ambulatorial, mas
mantido os procedimentos de média e alta complexidade.
Os habitantes do País recorrem a uma média de 2,2 consultas médicas por
ano no sistema SUS, variando esse índice de 1,4, na região Norte, a 2,6 na
região Sudeste (2,8 em São Paulo). Quanto aos exames de imagens, eles são
solicitados em média de 7 a 10% para cada 100 consultas, conforme o
Estado.
Gastos no Setor Público de Saúde
O setor governamental federal tem um orçamento de cerca de 19 bilhões de
reais por ano para o Ministério da Saúde. Deste total, gasta-se cerca de 11
bilhões em assistência médica, com recursos próprios ou conveniados. O
restante é gasto em administração, serviço de dívida, investimentos, etc.
Essa verba corresponde a 18% do orçamento público federal, e corresponde
a cerca de 65% dos gastos em saúde no País (o setor privado responde por
35%). Deste modo, o Estado ainda é a maior fonte de recursos no setor
saúde.
As despesas totais do SUS em 1999 tem sido de 850 a 900 milhões de reais
por mês, sendo que a Federação gasta 220 a 250 milhões por mês em
internações hospitalares e 180 a 200 milhões por mês em atendimentos
ambulatoriais. São transferidos para os estados e municípios de 160 a 200
milhões por mês para atenção primária e ações básicas de saúde, e 270 a 290
milhões por mês para procedimentos de média e alta complexidade. Destas
transferência, a grande maioria é destinada às internações hospitalares e
atendimentos ambulatoriais, com 260 a 280 milhões; em seguida o programa
mais caro é o de urgências e emergências, com 3 a 6 milhões por mês. O
Programa de Saúde Familiar ainda tem poucos recursos: uma média de 7,5
milhões de reais por mês.
Os gastos do SUS com internações hospitalares foram de 3,8 bilhões de reais
em 1998. Isso corresponde, portanto a um valor bastante baixo gasto, em
média, por internação: R$ 325, variando entre R$ 180 e R$ 1012.
Curiosamente, a causa do maior número de internações é uma das com
menor custo: gravidez, parto e puerpério têm uma internação média curta e
barata: R$ 190 em média. Isso demonstra o baixíssimo nível de remuneração
proporcionado pelo SUS (uma internação equivalente na medicina privada
custa entre 2,5 a 10 mil reais). Os custos mais altos ocorre na área de saúde
mental (internações mais longas), oncologia e doenças genéticas.
O total gasto pelo SUS na cobertura de atos ambulatoriais em 1998 foi de
4,7 bilhões de reais, sendo que o setor privado e filantrópico ficou com 1,64
bilhões (35% do total). O gasto médico por atendimento ambulatorial é
baixíssimo no Brasil: a média de 1996 foi de R$ 2,72 (comparado com os
planos de saúde, em torno de R$ 45, e da medicina privada, em torno de R$
200). O maior gasto ocorre na região Sudeste, com R$ 2,96 (e R$ 4 na
Grande São Paulo).
O setor privado
Existem atualmente quatro sistemas concomitantes de atenção privada à
saúde no Brasil, em ordem decrescente de participação no mercado:
medicina de grupo (com 44,7% dos usuários), cooperativas médicas (26%),
planos de autogestão (19,5%), e seguradoras médicas (9,7%). A esses se
acresce a medicina liberal. Eles atendem 41 milhões de beneficiários, ou
25% da população brasileira.
A medicina privada liberal (pagamento particular, sem seguro ou planos de
saúde): atualmente representa menos de 2% de todos os atos médicos no
Brasil e continua em queda livre, devido aos altos custos e à maior
disponibilidade de outras alternativas de boa qualidade. É um sistema muito
pulverizado, sem qualquer agrupamento, e de baixo potencial para de "home
care", pois normalmente concentra-se em medicina especializada.
Recentemente, este modelo econômico agregou um aliado, o sistema
SINAM: que foi criado pela Associação Médica Brasileira. Consiste de
celebração de acordos individuais para cobrir exclusivamente os custos das
consultas médicas, que são pagas diretamente pelos pacientes aos médicos,
segundo a tabela das seguradoras médicas, eliminando assim a
intermediação da seguradora ou empresa de medicina de grupo. Em agosto
de 1999 o sistema SINAM já contava com 45.000 médicos afiliados e cerca
de 650.000 pacientes (1,5% dos usuários), mas como ele não obriga o
descredenciamento dos médicos dos outros sistemas, esse número tem uma
sobreposição com os demais.
O maior segmento em termos de participação no mercado é a medicina de
grupo. Este modelo surgiu no Brasil nos anos 60 no ABC paulista, como
uma alternativa aos sistemas existentes de medicina liberal e de serviços
públicos. É um sistema de pré-pagamento fixo, como os demais, com a
finalidade de atender planos de saúde coletivos e individuais, com a
diferença que é um sistema voltado ao lucro, e nos quais os médicos são
empregados. Existem atualmente 740 grupos médicos, com 18,3 milhões de
beneficiários, sendo 80% inscritos em planos coletivos. O sistema emprega
27.000 médicos e credencia outros 88.000. No total, detém 225 hospitais
próprios, com 21.000 leitos e credencia 4.000 hospitais privados, com
363.000 leitos. As empresas de grupo realizam anualmente 90,6 milhões de
consultas (média de 4,95 consultas/beneficiário/ano), 1,81 milhão de
internações (média de 10 internações por cada 100 beneficiários por ano), e
83 milhões de exames complementares por ano. Entre as maiores empresas
de medicina de grupo estão a Amil, Intermédica, Interclínicas, Amico,
Amesp, Medial e Samcil. A movimentação financeira atingiu em 1998 cerca
de 4,7 bilhões de reais, com um valor médio/beneficiário por ano de R$ 258.
As empresas de grupo são fortemente concentradas nas regiões mais ricas,
com 78% dos beneficiários na região Sudeste, 11,6% na região Sul, 7,6% na
região Nordeste, 1,5% na região Norte e 1,2% na região Centro-Oeste. A
ABRAMGE (Associação Brasileira de Empresas de Medicina de Grupo) é a
associação de classe que reúne cerca de 300 das empresas.
Em segundo lugar vêm as cooperativas médicas, tipificadas pela UNIMED,
que é um sistema de cooperativas de trabalho que negociam planos privados
de saúde coletivos, familiares e individuais, sendo que os médicos que
prestam serviços são os associados da cooperativa local. Existem cerca de
366 cooperativas locais (denominadas singulares), cobrindo cerca de 80% do
território nacional, com 10,5 milhões de beneficiários e 87.000 médicos
afiliados.
A UNIMED surgiu no final dos anos 60, na cidade de Santos, SP, como uma
reação ao domínio das empresas de medicina de grupo, consideradas
mercantilistas e inimigas da medicina liberal, e cresceu rapidamente devido
à atratividade do modelo para os médicos (atualmente inclui em algumas
cidades outros profissionais de saúde). Indo contra a filosofia inicial, muitas
das UNIMEDs detêm hoje vultosos recursos próprios, como 42 hospitais
(com um total de 2.100 leitos), 70 ambulatórios e centrais de prontoatendimento e pronto-socorro e 36 centros diagnósticos e laboratoriais. Para
preencher a demanda, a UNIMED também trabalha credenciando empresas
na área de diagnóstico e medicina especializada (16.000 empresas). O
faturamento bruto do sistema é de cerca de 5,5 bilhões de reais/ano.
Também incluem um complexo sistema formado por cooperativas de crédito
(UNICREDs), cooperativas de usuários (USIMEDs), seguradora, financeira
e corretora de valores, empresa de administração e serviços, empresa de
tecnologia, empresa de transporte aeromédico e uma holding (empresa de
participações). Sua expansão foi baseada em uma filosofia semelhante às
franquias, com federações estaduais e uma confederação nacional unindo as
cooperativas singulares. A confederação cria novos produtos para o mercado
e padroniza muitas coisas, algumas das quais são de uso obrigatório pelas
singulares, e outras são adotadas se quiserem. Sua influência se estendeu
além das fronteiras nacionais, pois já existem UNIMEDs no Paraguai,
Uruguai, Argentina e Colômbia. O esquema dirigente não é igual a de uma
empresa, pois envolve um sistema político com eleições periódicas dos
diretores, e decisões baseadas em assembléias em vários níveis.
Recentemente a UNIMED tem passado por uma grande crise política
desagregadora e uma série de derrotas externas, devido a conflitos internos
entre regiões e grupos na Confederação, a nova lei federal que regulamenta a
medicina complementar, a liberalização da regras econômicas e empresariais
e o aumento da concorrência. A Confederação dividiu-se em duas, a Aliança
UNIMED e a UNIMED Brasil. Um dos pontos fortes da UNIMED tem sido
seu virtual monopólio da atenção médica privada em um grande número de
cidades do interior, por razão da regra de proibição da "dupla militância", ou
seja, os médicos cooperados são proibidos de se credenciarem em empresas
de grupo ou seguradoras médicas. Essa disposição foi recentemente julgada
anticonstitucional, mas ainda não exerceu seus efeitos.
Empresas seguradoras médico-hospitalares: Este seguro garante ao
segurado as despesas com assistência médico-hospitalar. Pode ser feito por
pessoa física ou jurídica (em favor de pessoas físicas). A seguradora pode
pagar diretamente aos profissionais e organizações médico-hospitalares
credenciados que prestaram os serviços, ou efetuar o reembolso ao próprio
segurado a vista dos comprovantes de despesas médica-hospitalares
realizadas. As coberturas são variáveis de acordo com as necessidades de
segurado, podendo abranger consultas de rotina, exames, internação
hospitalar, tratamento e cirurgia, variando, consequentemente o custo do
seguro. Diferentemente dos planos de saúde operados por Medicina de
Grupo ou Cooperativas, os planos de seguro saúde são fiscalizados pela
SUSEP (Superintendência de Seguros Privados), que controla as reservas
técnicas e a solvência das seguradoras, visando a proteção do segurado. O
setor teve um faturamento bruto de 4,43 bilhões de reais em 1998, com uma
taxa de sinistralidade média de 79,5%. Depois das despesas, a lucratividade
foi de 12,5%, correspondentes a um lucro total de 550 milhões de reais. As
seguradoras de saúde mais conhecidas são a Golden Cross, Bradesco Saúde,
Itaú Saúde, Amil, Sul América, Blue Life, entre outras. Entre as maiores
estão várias seguradoras que pertencem a bancos ou a empresas de seguros
tradicionais. A Federação Nacional de Empresas de Seguros (FENASEG) é
o órgão de classe dessas empresas.
Planos de autogestão de saúde
Este setor se caracteriza por ser um sistema de atendimento de
saúde/médico/hospitalar/dental montado por grandes empresas comerciais,
industriais ou de serviços, como Petrobrás, Caixa Econômica Federal, Banco
do Brasil, Bosch, etc. Funciona de forma semelhante a um seguro médicohospitalar: a empresa custeia uma parte da parcela mensal de adesão do
funcionário e de sua família, e o funcionário outra parte. Em um outro
modelo, a empresa reembolsa os gastos do funcionário ou de sua família, até
um certo limite. Os planos de autogestão geralmente não têm serviços
próprios de saúde, eles são terceirizados através de uma rede conveniada
(médicos, dentistas, psicólogos, hospitais, clínicas, laboratórios, etc.,
credenciados pelos planos nas cidades onde há funcionários da empresa) que
deve ser usada pelo funcionário.
Atualmente esse sistema vem diminuindo de importância e tamanho, tendo
surgido nos anos 70s, como uma resposta das empresas à falta de
alternativas eficientes na época, e também com o objetivo de restringir os
custos crescentes da atenção médica para seus empregados. Com o
surgimento das empresas de medicina de grupo, seguradoras médicas,
cooperativas, etc., que criaram agressivamente planos de saúde para o
mesmo segmento atendido pelos planos de autogestão, levando à uma
competição maior, e, portanto, preços mais baixos; muitas empresas
desistiram de ter planos próprios e partiram para a contratação externa,
através dos planos coletivos. As UNIMEDs, com variado grau de sucesso, se
especializaram nesse nicho (por exemplo, em Campinas, 40% da população
de 900.000 habitantes é associada à UNIMED, sendo que a grande maioria
através de planos coletivos. A maior "empresa" da região, que é a
UNICAMP, tem um grande plano coletivo, com mais de 10.000 associados).
População e Grau de Cobertura
Tradicionalmente, as populações rurais têm um grau de cobertura de
serviços de saúde bem menor do que as populações urbanas, dispondo
também de menor gama de serviços, principalmente os secundários e
terciários. No Brasil, a proporção da população rural em relação à total varia
amplamente entre as regiões e as UF's. Em 1991, no último censo, o IBGE
determinou uma média nacional de 24,5%. Ela é maior que a média na
região Norte (41%) e Nordeste (39%) e menor que a média na região
Centro-Oeste (surpreendentemente, com 18,7%) e na região Sudeste
(24,4%). Os estados com maiores populações rurais são o Maranhão (60%),
o Pará e o Piauí (com 47% cada), Tocantins, Rondônia, Alagoas e Bahia (40
a 41%); e os com menor, São Paulo (7,2%), Distrito Federal (5,3%) e Rio de
Janeiro (4,7%).
Esses dados, projetados para 1999, implicam em uma enorme população
rural, mal servida pelos serviços de saúde: cerca de 40 milhões de pessoas,
23 milhões das quais no Norte e Nordeste, que, como vimos, tem menos
hospitais, menos leitos, menos serviços primários de saúde, etc. A média de
habitantes por leito é de 440 na região Norte e 390 na região Nordeste, e de
318 nas regiões Sul e Sudeste. Se considerarmos a relação habitantes/leito
apenas para a população rural, aparece uma disparidade ainda maior: 38
habitantes por leito na região Sul, para 140 e 180 nas regiões Nordeste e
Norte, respectivamente (quase 5 vezes entre a maior e a menor).
O grau de cobertura em relação aos profissionais médicos também é
altamente contrastante. Em 1997, última vez em que foi feita essa estatística,
o Brasil tinha 308.000 profissionais da área médica, aproximadamente, dos
quais 73,5% atuavam nas regiões Sul e Sudeste, evidenciando uma péssima
distribuição dos médicos, que preferem ficar nas capitais e cidades maiores,
deixando desassistidos os municípios mais pobres (cerca de metade dos
municípios brasileiros não tem nenhum médico). Com isso, o número de
habitantes por médico é muito abaixo do preconizado pela OMS (cerca de
1000) em estados como o Rio de Janeiro (297 habitantes/médico), São Paulo
(392) e Distrito Federal (336), e altíssimo nas regiões Norte e Nordeste, com
alguns estados, como Amazonas (1792), Acre (1765), Maranhão (1645) e
Pará (1454) em níveis verdadeiramente africanos. Com isso, ocorrem 62%
dos óbitos sem assistência médica em Paraíba, 50% no Piauí e 47% no
Maranhão; contra 9,8% no Rio Grande do Sul e 14% em São Paulo.
Quanto à idade média da população, atualmente ela tem se transformado
rapidamente. Existiam no país em 1997 cerca de 12 milhões de pessoas com
mais de 60 anos, dos quais 7,7 milhões nas regiões Sul e Sudeste. Isso
representa, na média brasileira, entre 5 a 10% da população total (média
geral de 7,9%). A expectativa de vida continua a aumentar, modificando
rapidamente o perfil demográfico do país. Atualmente, a expectativa média
de vida do brasileiro é de 63.8 anos e da brasileira é de 71.4 anos.
Entretanto, esse índice varia amplamente com a situação sócio econômica,
sendo de 67.4, 64.5, 68.8, 70.2 e 68.5 anos para as regiões Norte, Nordeste,
Sudeste, Sul e Centro-Oeste, respectivamente. O estado com maior
expectativa de vida é o Rio Grande do Sul, com 66.8 para homens e 75.2
para mulheres.
Projeções para Assistência Domiciliar ("Home Care")
O setor de assistência médica domiciliar no Brasil ainda é bastante
incipiente. Mais presente no passado, passou por uma quase completa
interrupção nos últimos 30 anos, devido às mudanças nos sistemas de saúde
público e privado. O sistema público enfatizou uma filosofia de centros e
postos de saúde, prontos-socorros e ambulatoriais hospitalares (estes últimos
em grande parte conveniados junto ao setor privado), como ponto de atenção
primária, e uma estratégia de pagamento por serviços ("fee for service"), que
contrariam a filosofia do "home care" (o qual trabalha mais com um sistema
de capitação por família ou salários fixos). O sistema privado, por ser
remunerado pelo governo para serviços conveniados, adotou a mesma
estratégia, enfatizando ainda a atenção direta pelos médicos especialistas
(sistema de livre-escolha dos convênios médicos particulares, o qual
remunera melhor os profissionais da saúde curativa). Assim, o sistema de
saúde nacional ficou baseado praticamente em uma única situação: a visita
do paciente ao ponto de assistência, e não o contrário. Houve também um
desvio de todo o sistema para a medicina curativa e especializada, ao invés
da medicina preventiva e geral, como seria o racional, e como acontece na
Europa, Canadá e muitos outros países.
No entanto, nos últimos anos, uma mudança gradativa, provocada
simultaneamente pelos setores públicos e privados, começou a marcar um
retorno à atenção primária baseada na família, de base populacional, e de
visitas ativas do profissional da saúde.
Atenção Domiciliar no Setor Público
Do lado público foram iniciados dois grandes programas: o PACS
(Programa de Agentes Comunitários de Saúde) e PSF (Programa de Saúde
Familiar). Ambos contam atualmente (agosto de 1999) com 98.870 Agentes
Comunitários de Saúde em 3.800 municípios e 4.051 Equipes de Saúde da
Família em 1.533 municípios.
A filosofia do PACS foi a de montar um sistema paralelo e complementar de
profissionais de saúde auxiliares (leigos), que devidamente treinados,
promovem ações básicas de saúde visitando direta e regularmente os
membros da comunidade onde vivem. Esse programa tem obtido grandes
sucessos, principalmente na redução da mortalidade infantil (programa
materno-infantil) e prevenção das doenças infecto-contagiosas e parasitárias,
grandes agentes de morbidade e mortalidade nas comunidades carentes. É
um programa barato, com dezenas de milhares de agentes, mas pouco
sofisticado tecnologicamente. Teoricamente, no entanto, tem bom potencial
para aplicações da telemedicina, principalmente nas áreas materno-infantil e
de doenças crônico-degenerativas. Já existem alguns programas-piloto em
estados nordestinos que dotaram cada agente comunitário com um
"palmtop" contendo softwares de apoio.
As áreas de atuação do ACS são: planejamento familiar, pré- e pós-natal,
vacinação, prevenção e tratamento da diarréia e IRA, adolescência
(comportamento e drogas), idosos, deficientes físicos e mentais, AIDS,
câncer uterino e de mama, saúde bucal, educação nutricional, tuberculose e
hanseníase, hipertensão e diabetes, e participação comunitária em saúde.
Um produto interessante para o PACS seria um sistema de comunicação
misto capaz de comunicação por POTS, celular e wireless, com canal de voz
(telefone), e entradas para monitoração de sinais (ECG, ECG fetal, ausculta,
glicosimetria, albuminurimetria, espirometria de fluxo) e monitor de LCD
para envio de mensagens. Para regiões rurais isoladas, produto semelhante
poderia utilizar satélites de baixa órbita. O teclado permitiria enviar
respostas com base em alternativas de escolha múltipla, implementando
sistemas de apoio diagnóstico e à conduta. Deste modo aumentaria a
qualidade da atenção à saúde praticada pelo agente comunitário.
O potencial de mercado é grande. Atualmente são gastos 15 a 18 milhões de
reais por mês com o PACS e 7 a 8 milhões com o PSF, mas ambos devem
ser ampliados, particularmente o PSF, que se encontra em fase de
treinamento de cerca de 40 mil profissionais (médicos e enfermeiros) através
do projeto REFORSUS (Reforço à Reestruturação do SUS), com verba total
de 800 milhões de dólares do Banco Mundial. O PACS cobre
aproximadamente 45% dos municípios brasileiros, e o PSF ainda apenas
23%. O DATASUS contabiliza atualmente cerca de 600.000 visitas
domiciliares por mês pelos programas PACS/PSF.
O Programa de Ações Básicas de Saúde (PAB) do SUS é outro foco de
atenção domiciliar. Atualmente (agosto de 1999), estão sendo realizados
uma média de 2,5 milhões de visitas domiciliares por ano por profissionais
de nível médio e 30.000 visitas por médicos e outros profissionais de saúde
de nível superior (ainda pouco, mas crescerá depois do treinamento das
equipes de PSF).
Atenção Domiciliar no Setor Privado
O setor privado também começou a se mobilizar recentemente com relação à
atenção domiciliar à saúde.
Para o sistema privado de saúde, a atenção domiciliar faz sentido do ponto
de vista médico e financeiro. Chega a mais de 40% a redução de custos com
o sistema de assistência domiciliar, incluindo as diárias hospitalares, custos
de pessoal (médicos e enfermagem), alimentação e hotelaria. Os números da
Unimed Guarujá são reveladores: o paciente clínico com acompanhamento
domiciliar em média custou R$ 15,00 e o cirúrgico R$ 17,00 por dia; no
modelo tradicional, baseado na internação, a média seria de 70 a 100 reais
(dados de 1995). Além disso, levar o paciente para casa mais precocemente
traz vantagens, como a humanização do tratamento e a conseqüente
reintegração ao seu ambiente familiar, favorecendo psicologicamente na sua
recuperação; e restaura a independência funcional do paciente, estimulando
os auto-cuidados.
Como funciona
A internação domiciliar não tem limites: tudo o que se faz num hospital
pode ser levado à casa do paciente, como respirador, eletrocardiógrafo,etc. A
monitoração remota por telemedicina e o apoio à distância ao profissional de
saúde que faz o atendimento tem enorme potencial, uma vez que na maioria
das vezes não se tratam de médicos. Já a assistência domiciliar é um recurso
de levar o paciente a seu domicílio com a orientação de uma equipe
multiprofissional e equipamentos necessários para mantê-lo em casa, dentro
de um padrão que se considera como rotina de visita médica. Este serviço
funciona como uma espécie de ambulatório, ficando na verdade entre o
hospital e o ambulatório. Também nesse caso, diferentes tipos de
equipamentos de telemedicina podem aumentar a segurança do diagnóstico e
do tratamento por ocasião da visita do profissional. Por exemplo, em
gravidez de alto risco, a empresa Matria, dos EUA, a enfermeira que visita a
paciente em casa leva uma unidade portátil de telemedicina, de tecnologia
proprietária, que contém uma balança eletrônica, aparelho de pressão,
glicosímetro e medidor de albuminúria, sensores de ECG fetal, contrações
uterinas e movimentos fetais. Os dados são recolhidos com a ajuda da
enfermeira e enviados por linha telefônica comum para a central.
Com relação ao perfil do paciente atendido pela assistência domiciliar, cada
programa apresenta a sua peculiaridade. Tendo como base uma pesquisa
realizada em 1996 junto a 833 pacientes atendidos em casa pelo Hospital do
Servidor Público Estadual de São Paulo, verificou-se que 35% sofriam de
doenças neurológicas; 30% de doenças cardiovasculares, 11% com doenças
pulmonares crônicas e com problemas circulatórios. O quarto grupo é
formado por pacientes com câncer, diabetes e traumatismos. O Programa de
Internação Domiciliar Municipal na cidade de Santos determinou que o
perfil dos pacientes é predominantemente idoso: 65% são maiores de 60
anos e 20% maiores de 80 anos. Lida-se muito com o paciente terminal no
atendimento domiciliar.
O número de pacientes atendidos por dia depende muito do escopo do
programa (tipos de patologias atendidas), do número de profissionais e
recursos atendidos, e da propaganda que se faz do sistema junto aos
pacientes. Em Santos, o Hospital Municipal atende cerca de 80 pacientes por
dia, nas UNIMEDs que implantaram esse programa o número é muito
menor: 5 a 10 por mês, devido ao grande número de restrições quanto à
indicação, feita pelo plano de saúde (geralmente somente o pós-cirúrgico
com curativos complicados, ou pacientes com AVC). A UNIMED de
Campinas, por exemplo, exige que o paciente seja portador de patologia
crônica, com 5 ou mais internações em um ano, ou ser paciente restrito ao
leito ou cadeira de rodas, ou ter patologia terminal (neoplasias malignas). É
necessário ainda existir um responsável pela realização e manutenção dos
cuidados e orientações necessárias.
As patologias estão restritas assim às faixas etárias maiores: seqüelas de
acidente vascular cerebral e de neuropatias, problemas pulmonares, úlceras
crônicas, varizes e diabetes. Os pacientes com câncer que já passaram por
quimioterapia e radioterapia também podem ser mantidos em casa.
Várias UNIMEDs já estão implementando serviços de atenção domiciliar
específicos, com excelentes resultados, mas ainda poucos números. A
UNIMED representa um excelente mercado para tecnologias de "home care"
baseadas em telemedicina, pois tem sofisticação, recursos, e utiliza um
sistema semelhante à uma franquia, em que uma confederação nacional gera
novos produtos e tecnologias (como recentemente, software para gestão de
cooperativas, cartão único de identificação do paciente utilizando tecnologia
digital, etc.).
Desospitalização e Atenção Domiciliar
A atenção domiciliar promove a desospitalização em muitos casos,
permitindo minimizar a ocorrência de iatrogenias (doenças e seqüelas
causadas pela atenção médica), como infecção hospitalar. Ao promover a
alta hospitalar precoce, ocorre a diminuição de custos da internação, o
aumento de vagas de leitos e com isso a otimização dos meios.