Além dos muros manicomiais: O encontro dos portadores de transtorno
mental com a cidadania
BECHO, Marcela Fernandes1
Orientador: Mario Figueiredo
Resumo: O presente trabalho visa destacar os procedimentos da
desospitalização dos pacientes de transtorno mental em Barbacena-MG, com
ênfase nas residências terapêuticas e nas intervenções psicossociais. O
método utilizado foi a pesquisa bibliográfica em artigos, documentos e livros
que abordam o assunto.A escolha do tema justifica-se pelo fato de tratar a
inserção do portador de transtorno mental na sociedade, um dos elementos
essenciais na Reforma Psiquiátrica objetivando a garantia efetiva dos direitos
civis e sociais historicamente negados durante o processo de asilamento,
criando condições para se conhecer as estratégias de desospitalizações
utilizadas por hospitais psiquiátricos, citando aqui o Centro Hospitalar
Psiquiátrico de Barbacena – CHPB, dentro da Lei nº 10.216 de 6 de abril de
2001 que indica uma direção para a assistência psiquiátrica e estabelece uma
gama de direitos dos portadores de transtornos mentais, regulamentando as
internações involuntárias e colocando-as sob supervisão do órgão do Estado
guardião dos direitos indisponíveis de todos os cidadãos brasileiros, o
Ministério Público. Em Barbacena, o processo de desospitalização teve início
em 2000. Atualmente existem 27 RTs no município.
Palavras chave: Saúde mental, Reforma Psiquiátrica, Desinstitucionalização,
Cidadania.
INTRODUÇÃO
A humanidade convive com a loucura ha séculos, o louco habitou o
imaginário popular de diversas formas, De motivo de chacota e escárnio a
possuído pelo demônio, ate marginalizado por não se enquadrar nos preceitos
morais vigentes, o louco é um enigma que ameaça os saberes constituídos
sobre o homem. No período Renascentista, a segregação dos loucos se dava
pelo seu banimento dos muros das cidades européias e seu confinamento era
um confinamento errante: eram condenados a andar de cidade em cidade ou
1
Marcela Fernandes Becho, graduada em Psicologia pela Universidade Vale do Rio Doce UNIVALE, concluindo Pós Graduação em Saúde Mental e Intervenção Psicossocial pela
Universidade Vale do Rio Doce – UNIVALE.
1
colocados em navios que, na inquietude do mar viajavam sem destino,
chegando ocasionalmente em algum porto. No entanto, desde a idade média,
os loucos são confinados em grandes asilos e hospitais destinados a inválidos,
portadores de doenças venéreas, tubérculos, mendigos e libertinos. Nessas
instituições, os mais violentos era acorrentados, e alguns era permitido
mendigar. (CASTEL,1978)
No século XVIII, Phillippe Pinel, propõe uma nova forma de tratamento aos
loucos, libertando-os das correntes e transferindo-os aos manicômios,
destinados somente aos doentes mentais. Esse tratamento nos manicômios,
defendido por Pinel, baseia-se na reeducação dos alienados, no respeito ás
normas e no desencorajamento das condutas das condutas inconvenientes.
Com o passar do tempo, o tratamento moral de Pinel, vai se modificando e
esvazia-se das idéias originais do método, permanecendo as idéias corretivas
do comportamento e dos hábitos dos doentes, porem como recursos de
imposição da ordem e da disciplina institucional. No século XX, o tratamento do
doente mental incluía medidas físicas como ducha, banhos frios, chicotadas,
maquina giratória e sangrias. A partir da segunda metade do século XX, iniciase então uma radical critica e transformação do saber, do tratamento e das
instituições psiquiátricas impulsionadas principalmente por Franco Basaglia,
tendo repercussões por todo o mundo, nesse sentido é que se inicia o
movimento da Luta Antimanicomial que nasce marcado pela idéia de defesa
dos direitos humanos e de resgate da cidadania dos que carregam transtornos
mentais.
A reforma psiquiátrica no Brasil é um movimento histórico de caráter
político, social e econômico influenciado pela ideologia de grupos dominantes.
A práxis da reforma psiquiátrica faz parte do cotidiano de um bom número de
profissionais de saúde mental.
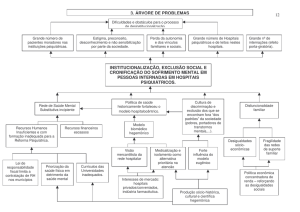
Tem como uma das vertentes principais a desinstitucionalização com
conseqüente desconstrução do manicômio e dos paradigmas que o sustentam.
A substituição progressiva dos manicômios por outras práticas terapêuticas e a
cidadania do doente mental vêm sendo objeto de discussão não só entre os
profissionais de saúde, mas também em toda a sociedade. No percurso da
reforma psiquiátrica brasileira, houve um momento em que as denúncias sobre
a precariedade da assistência psiquiátrica desencadearam estudos e
2
trouxeram a público dados e informações de órgãos públicos como, por
exemplo, do Ministério da Saúde, antes não valorizados, tais como número de
leitos, custos e qualidade da assistência.
Segundo o Ministério da Saúde, os dados do Centro de Informações de
Saúde revelaram que em 1988, o número de leitos psiquiátricos representava
19,1% do total de leitos disponíveis em todo o país, percentual superado
apenas pelos leitos de clínica médica, 21,6%.
I – A MUDANÇA DE PARADIGMA DE ATENÇÃO AOS PORTADORES
DE TRANSTORNO MENTAL
A reforma psiquiátrica, hoje, é discutida como parte das políticas de saúde,
principalmente no âmbito dos governos municipais. Na esfera federal, o Projeto
de Lei 3.657, de 1989 depois de aprovado na Câmara dos Deputados em 1991,
tramitou no Senado, e só em janeiro de 1999, foi aprovado um projeto
substitutivo. A matéria deverá voltar à Câmara para aprovação final. A versão
atual dispõe sobre a proteção e os direitos das pessoas portadoras de
transtornos psíquicos e redireciona o modelo assistencial de saúde mental.
Nesta versão, há algumas possíveis aberturas que, no futuro, poderão facilitar
mecanismos de criação, contratação ou financiamento de leitos psiquiátricos
com orçamentos públicos (artigo 4º), bem como de internação em instituições
com características asilares (artigo 5º, § 3º). O projeto de Lei 3.657 cumpriu um
importante papel que foi o de trazer para o debate a realidade da assistência
psiquiátrica brasileira e suscitar decisões importantes para a consolidação da
reforma psiquiátrica no país. A reforma psiquiátrica, tomando como desafio a
desinstitucionalização, tem sido discutida e entendida com uma certa variedade
de conceitos e conseqüências. Segundo o conceito defendido pela reforma, a
desinstitucionalização não se restringe à substituição do hospital por um
aparato de cuidados externos envolvendo prioritariamente questões de caráter
técnico-administrativo-assistencial como a aplicação de recursos na criação de
serviços
substitutivos.
Envolve
questões do
campo jurídico-político e
sociocultural. Exige que, de fato haja um deslocamento das práticas
psiquiátricas para práticas de cuidado realizadas na comunidade.
3
A questão crucial da desinstitucionalização, segundo DELGADO-1987, é
uma “progressiva ‘devolução à comunidade’ da responsabilidade em relação
aos seus doentes e aos seus conflitos”.
Para BIRMAN-1992, trata-se de buscar “outro lugar social para a loucura na
nossa cultura”. Assim, a indagação sobre um outro lugar para a loucura põe em
debate outro pólo da questão: a cidadania do doente mental. Há necessidade
de distinguir nos projetos da reforma a maneira como lidam com a
desinstitucionalização,
segundo
AMARANTE-2007.O
conceito
de
desinstitucionalização vem sofrendo uma verdadeira metamorfose, abrindo
novas possibilidades para o campo da reforma psiquiátrica.
O termo desinstitucionalização vem sendo compreendido por diferentes
atores como desospitalização, desassistência ou desconstrução, conforme
interesses ou pontos de vista impregnados de poder ideológico.
O movimento da desospitalização do Centro Hospitalar Psiquiátrico de
Barbacena começou em 2000. Após passar em 1930 por uma situação
inusitada de superpopulação de pacientes, o hospital- colônia de Barbacena se
transformou em um deposito de pessoas. Dezenas de pacientes de todos os
cantos do país eram abandonadas na cidade, os registros, hoje expostos no
Museu da Loucura em Barbacena, mostram que mais de 60 mil pacientes
morreram em suas dependências ao longo de 100 anos.
As denúncias contra o tratamento desumano no interior do manicômio se
iniciaram no final da década de 70 e tomaram força nos anos 80 e 90,
mobilizaram a sociedade. Nos meios de comunicação destacou-se o jornalista
Hiram Firmino, pelas memoráveis reportagens, mostrando com detalhes os
horrores no hospital.
Franco Basaglia, professor italiano internacionalmente conhecido, após
visitar o hospital em 1979, usou expressões como “antecâmara da morte” e
“campo de extermínio” para definir aquele local.
Com as experiências e reflexões de Franco Basaglia, o conceito de
Reforma Psiquiátrica sofreu uma radical transformação. Ao invés da reforma do
hospital psiquiátrico como um espaço de reclusão e não de cuidado e
terapêutica, postula-se a sua própria negação, em outras palavras, enquanto
espaço de mortificação, lugar zero de trocas sociais, o hospital psiquiátrico
4
passa a ser denunciado como manicômio, que se pauta na tutela, na custodia e
na gestão de seus internos.
Em 1997, o Hospital-Colônia de Barbacena passou a pertencer a Fundação
Hospitalar do Estado de Minas Gerais (FHEMIG), e durante a década de 80
passou por uma reformulação física e humanização para permitir a implantação
de um modelo que ajudasse na reintegração do paciente ao convívio social. Na
crença de que o paciente com transtorno mental pode e deve ser tratado sem
ser retirado do seu meio familiar e social e sem ficar trancafiado, sem liberdade
no hospital psiquiátrico é que se sustenta toda a revolução na atenção a saúde
mental.
A política de saúde mental no Brasil promove a redução programada de
leitos psiquiátricos de longa permanência, incentivando que essas internações
sejam feitas, quando necessárias, em hospitais gerais e que sejam de curta
duração. Além disso, essa política visa a constituição de uma rede de
dispositivos diferenciados que permitam a atenção de sofrimento mental no seu
território, a desinstitucionalização de pacientes de longa permanência em
hospitais psiquiátricos e ainda, ações que permitam a reabilitação psicossocial
por meio da inserção pelo trabalho, da cultura e lazer.
Em Barbacena esse desafio é aceito, e os hospitais psiquiátricos vão
sofrendo intervenções, fechando suas portas. Como contrapartida são
organizada chamadas Residências Terapêuticas as quais recebem os
egressos de longas internações psiquiátricas e a assistência é oferecida nos
Centros de Atenção Psicossocial.
O fato de tratar a inserção do portador de transtorno mental na sociedade,é
um dos elementos essenciais na Reforma Psiquiátrica objetivando a garantia
efetiva dos direitos civis e sociais historicamente negados durante o processo
de asilamento. As estratégias de desospitalizações utilizadas por hospitais
psiquiátricos, citando aqui o Centro Hospitalar Psiquiátrico de Barbacena –
CHPB, dentro da Lei nº 10.216 de 6 de abril de 2001 que indica uma direção
para a assistência psiquiátrica e estabelece uma gama de direitos dos
portadores
de
transtornos
mentais,
regulamentando
as
internações
involuntárias e colocando-as sob supervisão do órgão do Estado guardião dos
direitos indisponíveis de todos os cidadãos brasileiros, o Ministério Público.
5
Os programas oferecidos pelo governo para assistência ao portador
desospitalizado, como comunidades terapêuticas destinadas aos portadores de
transtorno mental impossibilitados de retornar a suas famílias de origem e o
projeto de inclusão social que faz parte do Programa de Volta para Casa, que
em parceria com a Caixa Econômica Federal tem mais de 2,600 beneficiários
que recebem em suas próprias contas o auxilio- reabilitação psicossocial.
A Reforma Psiquiátrica brasileira coincide com o final gradual da ditadura
militar, com as denúncias das práticas asilares e do maltrato institucional por
parte dos técnicos. A integração do louco na cidade surge no Brasil com a
virada para outra psiquiatria européia, agora a “italiana”, segundo as
experiências de desinstitucionalização que se iniciaram com o psiquiatra
italiano, Franco Basaglia. Ao invés da reforma do hospital psiquiátrico como um
espaço de reclusão e não de cuidado e terapêutica, passa a ser denunciado
como espaço de mortificação, lugar zero de trocas sociais. “È possível, dentro
desta ótica, continuar supondo que o numero de internados nas instituições
psiquiátricas corresponde aos doentes mentais de todas as camadas de nossa
sociedade e que, assim, a doença é a única responsável pelo grau de
objetivação em que se encontram? Não seria mais adequado concluir que
estes doentes, devido exatamente ao fato de serem sócio economicamente
insignificante, são vítimas de uma violência original (a violência de nosso
sistema social), que os joga pra fora da produção à margem da sociedade,
confinando-os nos limites dos muros do Hospital? Não seriam eles,
definitivamente o refugo, os elementos de desordem dessa nossa sociedade
que
recusa
a
reconhecer-se
em
suas
próprias
contradições?”
(BASAGLIA,1985,)
Dessa forma, o ideal de Reforma Psiquiátrica, após Franco Basaglia, seria
uma sociedade sem manicômios, uma sociedade capaz de abrigar os
portadores de sofrimento mental, loucos, diferentes e divergentes.
No Brasil, no final da década de 70, com a mobilização dos profissionais da
saúde mental e dos familiares de pacientes com transtornos mentais iniciou-se
o movimento que se inscreve no contexto de redemocratização do país. Em
meados dos anos 80, foi iniciado o processo de substituição da internação
psiquiátrica, a atenção se volta para a reabilitação focando no auxilio ao
paciente ao se inserir na sociedade e praticar seus direitos de cidadão.
6
Em 2001, é aprovada a Lei nº 10.216 que dispõe sobre a proteção e direitos
das pessoas portadoras de transtornos mentais e redireciona o modelo
assistencial em saúde mental. Dessa lei origina-se a Política de Saúde Mental,
que visa garantir o cuidado ao paciente com transtorno mental em serviços
substitutivos aos hospitais psiquiátricos, promovendo a redução programada de
leitos psiquiátricos de longa permanência, incentivando que as internações
psiquiátricas, quando necessárias, se dêem no âmbito dos hospitais gerais e
que seja de curta duração, visa também à constituição de uma rede de
dispositivos diferenciados que permitam a atenção ao portador de sofrimento
mental no seu território, a desinstitucionalização de pacientes de longa
permanência em hospitais psiquiátricos e, ainda, ações que permitam a
reabilitação psicossocial por meio da inserção pelo trabalho, da cultura e do
lazer. Isto é busca consolidar um modelo de atenção à saúde mental aberto e
de base comunitária, o que garante a livre circulação das pessoas com
transtornos mentais pelos serviços, comunidade e cidade, e oferece cuidados
com base nos recursos que a comunidade oferece,contando com uma rede de
serviços e equipamentos variados tais como os Centros de Atenção
Psicossocial (CAPS), os Serviços Residenciais Terapêuticos (SRT), os Centros
de Convivência e Cultura e os leitos de atenção integral (em Hospitais Gerais,
nos CAPS III) e O Programa de Volta para Casa. (MINISTERIO DA SAÚDE–
2001)
Os Centros de Atenção Psicossocial (CAPS), entre todos os dispositivos de
atenção à saúde mental, têm valor estratégico para a Reforma Psiquiátrica
Brasileira. É função dos CAPS prestar atendimento clínico em regime de
atenção diária, evitando assim as internações em hospitais psiquiátricos;
promover a inserção social das pessoas com transtornos mentais através de
ações intersetoriais; regular a porta de entrada da rede de assistência em
saúde mental na sua área de atuação e dar suporte à atenção à saúde mental
na rede básica. Os CAPS se diferenciam pelo porte, capacidade de
atendimento, clientela atendida e organizam-se no país de acordo com o perfil
populacional dos municípios brasileiros. Assim, estes serviços diferenciam-se
como CAPS I, CAPS II, CAPS III, CAPSi e CAPSad.
Os CAPS I são os Centros de Atenção Psicossocial de menor porte,
capazes de oferecer uma resposta efetiva às demandas de saúde mental em
7
municípios com população entre 20.000 e 50.000 habitantes, Estes serviços
têm equipe mínima de 9 profissionais, entre profissionais de nível médio e nível
superior, e têm como clientela adultos com transtornos mentais severos e
persistentes e transtornos decorrentes do uso de álcool e outras drogas. Os
CAPS II são serviços de médio porte, e dão cobertura a municípios com mais
de 50.000 habitantes, A clientela típica destes serviços é de adultos com
transtornos mentais severos e persistentes. Os CAPS II têm equipe mínima de
12 profissionais, entre profissionais de nível médio e nível superior, e
capacidade para o acompanhamento de cerca de 360 pessoas por mês. Os
CAPS III são os serviços de maior porte da rede CAPS. Previstos para dar
cobertura aos municípios com mais de 200.000 habitantes, Os CAPS III são
serviços de grande complexidade, uma vez que funcionam durante 24 horas
em todos os dias da semana e em feriados. Com no máximo cinco leitos, o
CAPS III realiza, quando necessário, acolhimento noturno (internações curtas,
de algumas horas a no máximo 7 dias). A equipe mínima para estes serviços
deve contar com 16 profissionais, entre os profissionais de nível médio e
superior, além de equipe noturna e de final de semana. Os CAPSi,
especializados no atendimento de crianças e adolescentes com transtornos
mentais, são equipamentos geralmente necessários para dar resposta à
demanda em saúde mental em municípios com mais de 200.000 habitantes,
Funcionam durante os cinco dias úteis da semana, e têm capacidade para
realizar o acompanhamento de cerca de 180 crianças e adolescentes por mês.
A equipe mínima para estes serviços é de 11 profissionais de nível médio e
superior.
Os CAPSad, especializados no atendimento de pessoas que fazem uso
prejudicial de álcool e outras drogas, são equipamentos previstos para cidades
com mais de 200.000 habitantes, ou cidades que, por sua localização
geográfica, Funcionam durante os cinco dias úteis da semana, e têm
capacidade para realizar o acompanhamento de cerca de 240 pessoas por
mês. A equipe mínima prevista para os CAPSad é composta por 13
profissionais de nível médio e superior.
II – TRANSPOR MUROS E VOLTAR PARA CASA
8
Segundo o Ministério da Saúde, foi instituído pelo Presidente Lula, em
2003, por meio da assinatura da Lei Federal 10.278 de 31 de julho de 2003, O
Programa de Volta para Casa que dispõe sobre a regulamentação do auxilioreabilitação psicossocial a pacientes que tenham permanecido em longas
internações psiquiátricas.
Esse programa tem como objetivo contribuir efetivamente para o processo
de inserção social desses pacientes, incentivando a organização de uma rede
ampla e diversificada de recursos assistenciais e de cuidados, facilitadora do
convivo social, capaz de assegurar e o bem-estar global e estimular o exercício
pleno dos direitos civis, políticos e de cidadania. Visando promover a
integração de portadores de doença mental que vivem em hospitais- colônia,
com sua família, o programa De volta pra casa, irá atender um segmento da
população brasileira quase integralmente desprovido de meios de amparo
social e dos benefícios assegurados na legislação que dispõe sobre o bemestar social e proteção do trabalho, assegurando ainda um meio eficaz de
suporte social, evitando o agravamento do quadro clinico e do abandono social.
Redirecionando o modelo assistencial em saúde mental, conforme o Artigo 5º,
a lei determina que os pacientes há longo tempo hospitalizados, ou para os
quais se caracterize situação de grave dependência institucional, sejam objeto
de política especifica de alta planejada e reabilitação psicossocial assistida. O
objetivo é a inclusão social de pacientes e a mudança do modelo assistencial
em saúde mental, com ampliação do atendimento extra- hospitalar e
comunitários. Esse programa, faz parte do processo de Reforma Psiquiátrica,
que visa reduzir progressivamente os leitos psiquiátricos, qualificar, expandir e
fortalecer a rede extra-hospitalar – CAPS (Centro de Atenção Psicossocial),
Serviços Residenciais Terapêuticos(SRTs) e Unidades Psiquiátricas em
Hospitais Gerais (UPGH) –
incluir as ações de saúde mental na atenção
básica e Saúde da Família.
O principal componente do Programa “De volta pra casa” é o auxilioreabilitação psicossocial, estratégia do Governo Federal para estimular a
assistência extra-hospitalar, o pagamento mensal do auxilio é realizado
diretamente ao próprio beneficiário, por um período de um ano, podendo ser
renovado caso a pessoa não esteja ainda em condições de se reintegrar
completamente à sociedade.
9
Os beneficiários são portadores de transtorno mental egressos de
internação psiquiátrica em hospitais cadastrados do SIH-SUS, por um período
ininterrupto igual ou superior a dois anos, quando a situação clinica e social
não justifique a permanência em ambiente hospitalar e indique a possibilidade
de inclusão em programa de reintegração social desenvolvido pelo município,
como também pessoas inseridas em moradias caracterizadas como serviços
terapêuticos ou egressas de Hospital de Custodia e Tratamento Psiquiátrico
,em conformidade com a decisão judicial. Todos os beneficiários deve possuir
condições clinicas e sociais que não justifiquem a permanência nos hospitais,
avaliados por uma equipe de saúde mental local, assim como expresso
consentimento do paciente ou de seu representante legal em se submeter ao
programa.
Ao submeter ao programa, os beneficiários deverão ser acompanhados
permanentemente por uma equipe municipal encarregada de prover e garantir
o bom acompanhamento do paciente e apoiá-lo em sua integração ao
ambiente familiar e social.
III- AS SRTS – SERVIÇO RESIDENCIAL TERAPÊUTICO
As Residências Terapêuticas, instituídas pela Portaria/GM nº 106 de
fevereiro de 2000 fazem parte da Política de Saúde Mental do Ministério da
Saúde, são casas, locais de moradia, destinadas a pessoas com transtornos
mentais
que
permaneceram
em
longas
internações
psiquiátricas
e
impossibilitadas de retornar á suas famílias de origem, Além disso, essas
residências podem servir de apoio a usuários de outros serviços de saúde
mental, que não contem com suporte familiar e social suficientes para garantir
espaço adequado de moradia, esses dispositivos inseridos no âmbito do
Sistema
Único
de
Saúde
-
SUS
são
centrais
no
processo
de
desinstitucionalização e reinserção dos egressos dos leitos psiquiátricos.
No Brasil, hoje existem um grande número de potenciais beneficiários
destas residências. Pessoas que poderiam deixar o hospital psiquiátrico com a
garantia de seu direito à moradia e ao suporte de reabilitação psicossocial.
Existem também usuários sem histórico de internações prolongadas, mas que
10
por razões diversas precisam de dispositivos residenciais que permitam prover
adequadamente suas necessidades de moradia.
O Serviço Residencial Terapêutico, as Residências Terapêuticas, são
casas localizadas no espaço urbano, respondendo as necessidades de
moradias de pessoas portadoras de transtornos mentais, institucionalizadas ou
não. O numero de indivíduos, pode variar entre 1 ao grupo Maximo de 8
pessoas, contando sempre com um suporte profissional que atenda as
necessidades e demandas de cada um. O suporte de caráter interdisciplinar
deverá considerar a singularidade de cada um dos moradores, devendo
prosseguir mesmo que ele mude de moradia, ou seja hospitalizado.
O processo de reabilitação psicossocial deve buscar de modo especial a
inserção do usuário na rede de serviços, organizações e relações sociais da
comunidade. Ou seja, a inserção em um SRT é o início de longo processo de
reabilitação que deverá buscar a progressiva inclusão social do morador. Tais
casas são mantidas com recursos financeiros anteriormente destinados aos
leitos psiquiátricos. Assim, para cada morador de hospital psiquiátrico
transferido para a residência terapêutica, um igual número de leitos
psiquiátricos deve ser descredenciado do SUS e os recursos financeiros que os
mantinham devem ser realocados para os fundos financeiros do estado ou do
município para fins de manutenção dos Serviços Residenciais Terapêuticos.
Em todo o território nacional existem mais de 470 residências terapêuticas.
A primeira RT municipal de Barbacena foi criada em novembro de 2000 e
foi ocupada por cinco pacientes do sexo feminino, provenientes dos hospitais
conveniados ao SUS. Naquele ano, havia cinco hospitais psiquiátricos na
cidade, sendo um publico e quatro conveniados, abrigando cerca de 1.500
pacientes. Esse processo foi realizado sem uma preparação previa das
pacientes, o que gerou problemas iniciais de adaptação, elas eram de hospitais
diferentes, e possuíam hábitos distintos entre outras coisas. Por ser a primeira,
essa casa recebia maior atenção da equipe assistencial, os atendimentos eram
realizados na própria residência. A segunda e terceira casas foram formadas,
respectivamente,em agosto de 2001 e junho de 2003, em parceria entre o
município e o CHPB – Centro Hospitalar Psiquiátrico de Barbacena, nessas
duas casas, procurou-se identificar previamente as características e o desejo
do grupo que seria desospitalizado.
11
De dezembro de 2003 ate os dias de hoje, outras residências foram
instaladas, impulsionadas pelo fechamento de um hospital psiquiátrico.
Barbacena conta hoje com 27 RTs localizadas em diversos bairros do
município e é pólo de capacitação nacional nesses serviços.
Na organização das RTs de Barbacena, para cada duas residências, ha
um técnico de referencia. A maioria das casas conta com quatro cuidadores
que se revezam a cada 12 horas, em regime de plantao. Por causa do
desenvolvimento da autonomia e da independência de seus moradores,
algumas casas não necessitam mais de cuidador noturno. Fazendo parte do
processo de reinserção social dos pacientes, foi criada a associação dos
moradores das residências terapêuticas, entidade de natureza jurídica com o
objetivo de atuar em defesa dos interesses e direitos dos moradores.
Em Barbacena, as residências terapêuticas tem se constituído como
modalidade apropriada de serviço comunitário para os pacientes egressos de
longa hospitalização. Todos os pacientes participam dos programas de
reabilitação propostos, que objetivam o desenvolvimento da autonomia, o
treinamento de habilidades cotidianas e o comportamento social. Apesar de as
deficiências apresentadas por alguns pacientes, a transferência do local de
tratamento, junto com as estratégias de reabilitação utilizadas, mostrou-se
satisfatória para a maioria deles.
IV – CONCLUSÃO
Concluiu-se que, Barbacena tornou-se conhecida como a “Cidade dos
loucos”, pelo numero excessivo de pacientes no Hospital – Colônia, hoje
conhecido como Centro Hospitalar Psiquiátrico de Barbacena - CHPB.
Paralelamente foram criados na cidade pequenos hospitais privados,
absorvendo o excedente e acolhendo os pacientes particulares. Sem estrutura,
o hospital se transformou numa espécie de depósito de pessoas. As denúncias
contra o tratamento desumano no interior dos manicômios mobilizaram a
sociedade na crença de que o portador de transtorno mental poderia ser
tratado sem ser retirado do seu meio familiar e social. Desinstitucionalização
significa tratar o sujeito em sua existência e em relação com suas condições
concretas de vida. Isto significa não administrar-lhe apenas fármacos ou
12
psicoterapias, mas construir possibilidades. O tratamento deixa de ser a
exclusão em espaços de violência e mortificação para tornar-se criação de
possibilidades concretas de sociabilidade a subjetividade. O doente, antes
excluído do mundo dos direitos e da cidadania, deve tornar-se um sujeito, e
não um objeto do saber psiquiátrico. A desinstitucionalização é este processo,
não apenas técnico, administrativo, jurídico, legislativo ou político; é, acima de
tudo, um processo ético, de reconhecimento de uma prática que introduz novos
sujeitos de direito e novos direitos para os sujeitos. De uma prática que
reconhece, inclusive, o direito das pessoas mentalmente enfermas em terem
um tratamento efetivo, em receberem um cuidado verdadeiro, uma terapêutica
cidadã, não um cativeiro.
A proposta das Residências Terapêuticas, programas de reabilitação
como o “De volta pra casa”, é de promover a reinserção social dos portadores
de transtorno mental desospitalizados e proporcionar-lhes o desenvolvimento
da autonomia. Barbacena aceitou o desafio, e seus hospitais psiquiátricos vão
sofrendo intervenções do Ministério da Saúde, agindo conforme a Lei 10.216
de 6 de abril de 2001, seus pacientes egressos de longas internações
participam dos programas de reabilitação propostos, que objetiva o treinamento
de habilidades cotidianas e comportamento social, desenvolvimento da
autonomia e resgate da identidade perdida nos longos anos de internação.
A desospitalização implica a existência de serviços comunitários com
diversos níveis de atenção e requer a presença de profissionais qualificados e
programas
de
reabilitação
efetivos.
Em
Barbacena,
o
processo
de
desospitalização teve início em 2000. Atualmente existem 27 RTs no município.
Os Serviços Residenciais Terapêuticos (SRTs) para egressos de longas
internações psiquiátricas vêm se consolidando como estratégia eficaz para a
desinstitucionalização de
pacientes
internados
há
anos
em
hospitais
psiquiátricos. Apesar das dificuldades na sua implantação, os tratamentos de
base comunitária tornaram-se o modelo dominante de cuidados psiquiátricos.
Para os pacientes desospitalizados, as RTs têm importante papel no processo
de reinserção social.
13
Beyond the walls of asylums: The meeting of the mentally ill to citizenship
Marcela Fernandes Becho2
Advisor: Mario Figueiredo
Abstract: This paper aims to highlight the procedures of the
deinstitutionalization of patients with mental disorders in Batley, MG,
emphasizing the residential treatment and psychosocial interventions. The
choice of topic is justified by the fact that the insertion of treating mental patients
into society, an essential element in the psychiatric reform aimed at ensuring
effective civil and social rights historically denied during the process of
institutionalization, creating conditions for knowing strategies desospitalizações
used by psychiatric hospitals, citing here the Hospital Psychiatric Batley - CHPB
inside of Law No. 10,216 on April 6, 2001 that indicates a direction for
psychiatric care and provides a range of rights of mental patients regulating the
involuntary admissions and placing them under supervision of the state body
guardian of inalienable rights of all Brazilian citizens, the public prosecutor.
Keywords: Mental health, psychiatric reform, Deinstitutionalization, Citizenship.
2
Marcela Fernandes Becho, graduated in psychology from the University Vale do Rio Doce - UNIVALE,
concluding Graduate Mental Health and Psychosocial Intervention by the University Vale do Rio Doce UNIVALE.
14
REFERÊNCIA BIBLIOGRÁFICA
AMARANTE, Paulo (Coord.) 1995 Loucos pela vida: a trajetória da reforma
psiquiátrica no Brasil. 2.ed. rev. e ampl. Rio de Janeiro: Fiocruz. 136p.
AMARANTE, P. Novos Sujeitos, Novos Direitos: O Debate sobre a Reforma
Psiquiátrica no Brasil. Cad. Saúde Públ., Rio de Janeiro, 11 (3): 491-494, jul/set,
1995.
AMARANTE,Paulo. Saúde mental e atenção psicossocial. /Paulo Amarante. Rio de
Janeiro: Editora Fiocruz, 2007
AMARANTE P. O homem e a serpente: outras histórias para loucura e a
psiquiatria. Rio de Janeiro: FIOCRUZ; 1996.Rev Latino-am Enfermagem 2001
março; 9(2): 48-55 www.eerp.usp.br/rlaenf A reforma psiquiátrica no
Brasil...Gonçalves AM, Sena RR.
Ornellas CP. O paciente excluído: história e críticas das práticas médicas de
confinamento. Rio de Janeiro: Revan; 1997.
Alves DSN et al. Elementos para uma análise da assistência em saúde mental no
Brasil. Seminário Nacional de Enfermagem em Saúde Mental. São Paulo: Escola
de Enfermagem-USP; 1994.
Câmara dos Deputados (BR). Projeto de lei nº 3657-1989. Dispõe sobre a extinção
progressiva dos manicômios e sua substituição por outros recursos assistenciais e
regulamenta a internação psiquiátrica compulsória. Brasília: CD; 1991.
CASTEL, R. A ordem psiquiátrica. A idade de ouro do alienismo. Rio de Janeiro :
Graal, 1978.
Senado Federal (BR). Projeto de lei substitutivo ao projeto nº 3657-1989; Dispõe
sobre a proteção e os direitos das pessoas portadoras de transtornos psíquicos e
redireciona o modelo assistencial em saúde mental. Brasília: SF; 1999.
Delgado PGG. Perspectivas da psiquiatria pós-asilar no Brasil (como um apêndice
sobre a questão dos cronificados). In: Tundis SA, Costa NR, organizadores.
Cidadania e loucura: políticas de saúde mental no Brasil. Petrópolis:
Vozes/ABRASCO; 1987.
Birman JA. Cidadania tresloucada. In: Bezerra Amarante P,organizadores.
Psiquiatria sem hospício: contribuição ao estudo da reforma psiquiátrica. Rio de
Janeiro: Relume Dumará; 1992. p. 71-90.
15
Basaglia, Franco 1985 A instituição negada. Rio de Janeiro, Graal.
Brasil 2004 Ministério da Saúde. Secretaria de Atenção à Saúde. Departamento de
Ações Programáticas Estratégicas. Saúde mental no SUS: os centros de atenção
psicossocial. Brasília: Ministério da Saúde. (Série F. Comunicação e Educação em
Saúde).
Brasil 2000 Ministério da Saúde. Legislação em saúde mental – 1990-2000. Brasília:
Ministério da Saúde.
Brasil. Ministério da Saúde. Centro de Documentação. I Conferência Nacional de
Saúde Mental: relatório final/ 8. Conferência Nacional de Saúde. Brasília:
Ministério da Saúde, 1988. 43 p.
Brasil. Ministério da Saúde. Secretaria de Assistência à Saúde, Conselho Nacional
de Saúde. III Conferência Nacional de Saúde Mental: cuidar sim. Excluir não.
Caderno Informativo / - 1ª ed. - Brasília: Ministério da Saúde, 2001.
BRASIL. Ministério da Saúde. Secretaria de Atenção à Saúde/DAPE. Residências
terapêuticas: o que são, para que servem. Brasília: Ministério da Saúde, 2004. 16
p. ilus.
Brasil. Ministério da Saúde. Secretaria de Atenção à Saúde. Departamento de
Ações Programáticas Estratégicas. Manual do Programa “De Volta para Casa”.
Brasília: Ministério da Saúde, 2003. 18p
Brasil. Ministério da Saúde. Secretaria Executiva. Secretaria de Atenção à Saúde.
Legislação em saúde mental: 1990-2004. Brasília: Ministério da Saúde, 2004. 340 p.
ilus.
FIRMINO, Hiram 1982 Nos porões da loucura. Rio de Janeiro: Codecri. (Coleção
Edições Pasquim).
LOUGON,Mauricio. Psiquiatria Institucional: Do hospício à reforma psiquiátrica.
/Mauricio Lougon. – Rio de Janeiro: Editora Fiocruz, 2006. 226p. il. (Coleção
Loucura e Civilização)
SILVA,Mary Cristina de Barros e, 1980 – Repensando os Porões da Loucura: um
estudo sobre o Hospital Colônia de Barbacena / Mary Cristina Barros e Silva. Belo
Horizonte, MG: Argvmentvm, 2008. 88p. : il.- (STVDIVM)
16