Pancreatite aguda e crônica
Ms. Roberpaulo Anacleto
Pâncreas
Pâncreas
• Regulação da secreção pancreática :
• 1) ↓ph pela ação do suco gástrico → liberação de secretina pelo
duodeno e jejuno → estímulo para liberação do suco pancreático rico
em água e eletrólitos (bicarbonato).
• 2) Aminoácidos, ácidos graxos e suco gástrico → estimulam a
liberação de colecistoquinina pelo duodeno e jejuno → cck estimula a
liberação do suco pancreático rico em enzimas.
Pâncreas
Enzimas:
1.Amilolíticas – amilase.
2.Lipolíticas – lipase, colesterol esterase.
3.Proteolíticas – tripsina, quimiotripsina, aminopeptidase.
Autoproteção pancreática:
1.Compactação das proteases na forma de precursores – zimogênios
2.Síntese de inibidores da protease → psti – inibidor da secreção da
tripsina pancreática e anti-proteases inespecíficas como α-1
antitripsina.
Pancreatite Aguda
Pancreatite aguda
definição e fatores de risco
• Definição – inflamação pancreática aguda caracterizada por dor
abdominal súbita e elevação das enzimas pancreáticas.
• Fatores de risco
• Alcoolismo (acomete 10% dos etilistas);
• Litíase biliar (7% dos portadores).
• Outros – idade, trauma, fármacos, hipercalcemia, genética, infecção,
hipertrigliceridemia, fibrose cística.
Pancreatite aguda - patogênese
• Parcialmente conhecida - teorias:
• Potencialização do CCK;
• Ativação prematura dos zimogênios;
• Produção de metabólitos tóxicos endógenos;
• Refluxo de bile pelos ductos pancreáticos – litíase biliar.
• Ativação da lipase nos capilares pancreáticos – hipertrigliceridemia.
Pancreatite aguda - patogênese
• Ativação
da tripsina e de outras enzimas como elastase e
fosfolipase, além da cascata de coagulação, complemento e
fibrinólise.
• Vasoconstricção
e estase sanguínea na microcirculação com
aumento da permeabilidade, causando a pancreatite edematosa –
motivo para reposição volêmica no tratamento.
• Infiltrado de macrófagos e polimorfonucleares no tecido lesado, com
liberação de citocinas e substâncias oxidativas que causam
hemorragia e necrose.
Pancreatite aguda
manifestações clínicas
• Dor abdominal:
• Localização: difusa, epigástrica,
quadrantes superior direito ou
esquerdo.
• Irradiação: para dorso.
• Intensidade: não tem correlação com a gravidade.
• Associado a litíase: pós-prandial inicialmente.
• Relacionada ao alcoolismo ocorre 1 a 3 dias após libação alcoólica.
• Náusea e vômito - 90% dos casos
• Agitação e coma.
Pancreatite aguda
exame físico
• Alteração dos sinais vitais - febre, taquicardia, hipotensão, dispnéia
(derrame pleural e irritação diafragmática).
• Distensão abdominal.
• Icterícia - colecodolitíase e edema do esfíncter de oddi.
• Raros
• Paniculite – nódulos avermelhados de membros distais.
• Tromboflebite nas pernas.
• Artrite.
• Outros sinais associados:
• Hepatomegalia – esteatose hepática
• Xantomas - hipertrigliceridemia
Pancreatite aguda - laboratório
pancreáticas – enzimas ultrapassam a membrana
basolateral das células acinares e migram para a circulação
sistêmica.
• Enzimas
• Amilase sérica:
• ↑ 6-12 hs e ↓ 3 a 5 dias ; geralmente 3 x normal.
• Falso positivo – colecistite aguda, doença intestinal, gestação
ectópica, salpingite,
glândulas Salivares.
alcoolismo,
cetoacidose,
alterações
nas
• Lipase sérica:
• Sensibilidade 85 a 100 %, mais específica que a amilase.
• Valor
diagnóstico
radioimunoensaio.
aumenta
se
aferido
a
co-lipase
ou
por
Pancreatite aguda
laboratório
• Outras enzimas:
• Elevação de fosfolipase A, tripsina, carboxipeptidase a, co-lipase,
carboxiester lipase.
• Não há vantagens quando comparado a amilase e lipase.
• Em estudo tripsinogênio – 2 na urina na fase inicial.
Pancreatite aguda tratamento
• Tratar o fator causal:
• Retirada de cálculo do colédoco com posterior colecistectomia;
• Abstinência etílica;
• Retirar fármaco;
• Tratar hipercalcemia;
• Hipertrigliceridemia.
• Obs: pancreatite idiopática
episódio.
fazer colecistectomia no segundo
Pancreatite Crônica
Pancreatite crônica
definição
• Processo inflamatório crônico com lesão estrutural pancreática e
alterações na função endócrina e exócrina.
• Histologicamente apresenta infiltrado de mononucleares com fibrose.
Pancreatite crônica
causas
• Uso abusivo de álcool.
• Causas genéticas – fibrose cística.
• Obstrução ductal – trauma, pseudocisto, pâncreas divisum.
• Pancreatite tropical.
• Doença sistêmica – LES, hipertrigliceridemia, hiperparatiroidismo.
• Pancreatite auto-imune.
• Pancreatite idiopática.
Pâncreas divisum
Pancreatite crônica
causas
• Álcool :
• Responsável por 70 % dos casos.
• 5 % dos etilistas desenvolvem pancreatite crônica
• (dieta rica em gordura? genética? Tabagismo?)
• Etanol altera o zimogênio ativador.
• Pancreatite idiopática :
• Mutação genética?
• Hipersensibilidade a ingestão alcoólica?
Pancreatite crônica
causas
• Pancreatite hereditátia:
• Autossômico dominante.
• Sintomas antes dos 20 anos.
• Aumenta risco de hepatocarcinoma.
• Ativação prematura da tripsina.
• Pancreatite tropical:
• Acomete crianças que morrem na fase adulta.
• Etiologia desconhecida.
Pancreatite crônica patogênese
• Desconhecida – teorias:
• ↑secreção protéica sem alteração na secreção de bicarbonato intra-
ductal.
• Rolhas de proteína que se calcificam e ocluem os ductos →
hipertensão ductal causa isquemia tecidual.
• Outras = redução de selênio ↓ da ação antioxidativa / desordem auto-
imune.
Pancreatite crônica
manifestações clínicas
• Dor abdominal
• Epigástrica, irradiada para dorso, com início 15 – 30 min após
alimentação, com aumento progressivo da frequência e intensidade.
• Associada a náuseas e vômitos
• Não está presente em 20 % dos casos.
• Insuficiência pancreática:
• Esteatorréia ↓ atividade lipolítica.
• Sintomas associados a síndrome disabsortiva.
• Diabetes pancreática – fase tardia da doença,
• Geralmente insulinodependente
Pancreatite crônica
complicações
• Formação de pseudocistos.
• Obstrução duodenal ou do ducto biliar.
• Ascite pancreática.
• Derrame pleural
• Trombose da veia esplênica
• Pseudo-aneurismas
• Câncer pancreático
• Períodos de agudização do quadro.
Pancreatite crônica diagnóstico
• Tríade= esteatorreia + calcificação pancreática + diabetes – incomum
e presente nos casos mais avançados.
• Tc ou rx com calcificação
• Pancreatograma com alteração ductal
• Teste da secretina pancreática
Pancreatite crônica
laboratório
• Amilase/lipase – normalmente normal mas podem estar elevadas.
• Se houver elevação das bilirribinas e fosfatase alcalina pensar em
obstrução ductal.
• Marcadores da pancreatite auto-imune – anca, fr, anticorpo anti-
músculo liso.
Pancreatite crônica
imagem
• RX - calcificação em 30 % dos pacientes.
• TC/US/RM – calcificação, dilatação ductal, coleção de fluídos,
alteração do parenquima.
• CPRE com ou sem teste da secretina – teste de escolha se não
houver calcificação ou esteatorreia.
Fígado
Fígado
• Órgão central do metabolismo;
• É a maior glândula do corpo humano,
• Pesa ±1500g;
• 1500 ml de sangue por minuto circulam através do fígado e saem
através das veias hepáticas direita e esquerda para a veia cava
inferior;
• Armazena e ativa vitaminas e sais minerais;
• • Forma e excreta a bile;
• • Converte a amônia em uréia.
Hepatopatias
• Agudas ou crônicas;
• Causas:
• Agentes químicos;
• Virais;
• Farmacológicos;
• Alteram a estrutura morfológica e capacidade funcional dos
hepatócitos.
Hepatopatias
• Hepatite – vírus A, B, C, D e E ou componentes tóxicos (acetaminofeno =
paracetamol);
•Hepatite Crônica – curso de 6 meses de hepatite;
• Hepatopatia Alcoólica;
• Hepatopatia Colestática: Cirrose Biliar Primária;
• Distúrbios Hereditários – Doença de Wilson (excreção biliar de cobre
prejudicada);
•Tumores.
Hepatopatia Alcoólica:
Em relação a cirrose, por exemplo, considera-se que um homem deve beber
em média 80 gramas de etanol (60 g para mulheres ) por semana por 10 a 12
anos.
Hepatite
Alcoólica
Consumo de etanol
persistente
por 15-20 anos .
Taxa de mortalidade 30-60%.
Esteatose
Hepática
Comum em 80% dos casos.
Acúmulo de triglicerídios
no citoplasma celular
Cirrose
Deposição de colágeno
entre os hepatócitos.
Necrose
Hepatite Alcoólica é caracterizada
por:
• Hepatomegalia;
• Elevação dos níveis das transaminases;
• Concentrações de bilirrubina sérica elevadas;
• Concentrações de albumina sérica normais ou diminuídas;
• Anemia;
• Dor abdominal, náusea, vômito, fraqueza, diarréia, perda de peso e febre.
Esteatose hepática:
Excesso de acetoaldeído e Hidrogênio = Aumento NADH/NAD
•
Aumento na síntese de triglicerídios em virtude do maior
fornecimento de ácidos graxos ao fígado,
•
Menor oxidação dos ácidos graxos, e menor formação e liberação
de lipoproteínas.
Cirrose
Complicações
da Cirrose
Esclera ictérica
Eritema palmar
Cabeça de medusa (umbigo)
Ascite
Distribuição alterada de pelos
Atrofia testicular
Angioma aracniforme
Icterícia
Contusões
Perda muscular
Encefalopatia
Varizes Esofágicas
Hipertensão Portal
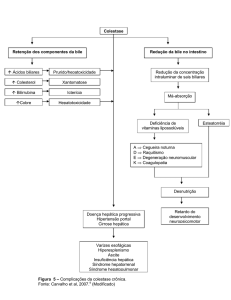
Sistema biliar
Produz bile
Armazena bile
levando-a ao
Duodeno (digestão
das gorduras)
Conecta a
vesícula ao
duodeno
(passagem
da bile)
LITÍASE BILIAR (colelitíase)
Grego: “Lithos” - pedra
É a formação de cálculos biliares na ausência
de infecção da vesícula biliar.
Assintomáticos
Sintomáticos
Cólicas, náusea, vômito (amarelada), febre,
icterícia, dor à palpação profunda do quadrante
superior direito do abdômen
Cálculos biliares: compostos de colesterol, bilirrubina e sais de
cálcio
Colecistite x colelitíase
Passagem da bile ao duodeno é interrompida colecistite pode se
desenvolver;
Sem bile absorção de gorduras é prejudicada
Evacuações claras (acolia), esteatorreia;
Icterícia em função da obstrução, os pigmentos da bile retornam
para para a circulação como bilirrubina.
Bilirrubina:0,2 – 1,3 mg/dl
Valor de alerta: acima de 12 mg/dl
Se não corrigir este excesso de bile: dano hepático, cirrose ou
pancreatite biliar;
Colecistectomia : cirurgia de remoção da vesícula e os cálculos (a bile
será estocada no colédoco, que liga o fígado ao intestino delgado);
Causas da litíase biliar
Mulheres são vítimas mais frequentes;
Obesidade associada;
Dieta hiperlipídica
Icterícia
•A icterícia é a coloração amarelada da pele e das escleras (branco dos
olhos) causada por concentrações anormalmente elevadas da
bilirrubina (pigmento biliar) no sangue.
•A concentração elevada de bilirrubina no sangue pode ocorrer
quando uma inflamação ou outras alterações dos hepatócitos (células
do fígado) impedem a sua excreção para a bile.
•Alternativamente, os ductos biliares extra-hepáticos (situados fora do
fígado) podem ser obstruídos por um cálculo biliar ou por um tumor.
Menos comumente, podem ocorrer níveis elevados de bilirrubina em
decorrência da destruição de grandes quantidades de eritrócitos,
como ocorre, algumas vezes, em recém-nascidos com icterícia
Hepatomegalia
•Hepatomegalia (aumento do fígado) indica a existência de uma
hepatopatia (doença do fígado). No entanto, muitos indivíduos com
hepatopatia apresentam um fígado de tamanho normal ou mesmo
menor do que o normal.
•Normalmente,
a hepatomegalia é assintomática (não produz
sintomas). Entretanto, quando o aumento de volume é acentuado, ele
pode causar desconforto abdominal ou uma sensação de plenitude.
Hipertensão porta
•A hipertensão porta é definida como uma pressão sangüínea
anormalmente elevada na veia porta, uma veia de grande calibre que
transporta o sangue do intestino ao fígado. A veia porta recebe o
sangue oriundo de todo o intestino, do baço, do pâncreas e da vesícula
biliar.
•Nos países ocidentais, a causa mais comum de hipertensão porta é o
aumento da resistência ao fluxo sangüíneo causado pela cirrose.
Cirrose hepática
•A cirrose hepática é uma condição ocasionada por certas doenças
crônicas do fígado que provocam a formação de tecido cicatrizal e
dano permanente ao fígado.
•O tecido cicatrizal que se forma na cirrose hepática lesa a estrutura do
fígado, bloqueando o fluxo de sangue através do órgão. A perda do
tecido hepático normal diminui a capacidade que tem o fígado de
processar nutrientes, hormônios, fármacos e toxinas.
•Também diminui a capacidade do fígado para produzir proteínas e
outras substâncias.
Ascite
•A ascite é o acúmulo de líquido no interior da cavidade abdominal. A
ascite tende a ocorrer em distúrbios crônicos (de longa duração) e não
em distúrbios agudos (de curta duração).
•Ela ocorre mais comumente na cirrose, especialmente na cirrose
alcoólica. A ascite também pode ocorrer em doenças não hepáticas
como, por exemplo, o câncer, a insuficiência cardíaca, a insuficiência
renal e a tuberculose.
Ascite
•O tratamento básico da ascite é o repouso ao leito e a dieta sem sal,
normalmente combinados com a administração de drogas diuréticas,
as quais fazem com que os rins excretem mais líquido na urina.
•Quando a ascite produz dificuldade respiratória ou para se alimentar,
pode ser realizada a remoção do líquido através de um procedimento
denominado paracentese terapêutica.
Encefalopatia hepática
•A encefalopatia hepática é um distúrbio no qual ocorre uma
deterioração da função cerebral devido ao acúmulo de substâncias
tóxicas no sangue, as quais são normalmente removidas pelo fígado.
• As substâncias absorvidas para o interior da corrente sanguínea a
partir do intestino passam através do fígado, onde as toxinas são
removidas. Na encefalopatia hepática, as toxinas não são removidas
por causa da disfunção hepática.
Encefalopatia hepática
•As proteínas são eliminadas da dieta e a principal fonte de calorias
serão os carboidratos, os quais são administrados pela via oral ou
intravenosa.
• A lactulose (um açúcar sintético) administrada pela via ora produz
três efeitos benéficos: ela altera a acidez intestinal e,
conseqüentemente, altera o tipo de bactérias presentes diminuindo
absorção de proteínas; ela diminui a absorção da amônia; e ela atua
como laxante.
Insuficiência hepática
•A insuficiência hepática é uma deterioração grave da função
hepática.
•A insuficiência hepática pode ser decorrente de qualquer tipo de
distúrbio hepático como, por exemplo, hepatite viral, cirrose e a
hepatopatia alcoólica (lesão hepática devido ao consumo de álcool)
ou medicamentosa (causada por medicamentos como, por exemplo,
o acetaminofeno).
•Para que uma insuficiência hepática ocorra, deve haver uma lesão
de grande porção do fígado.
Insuficiência hepática
•O indivíduo com insuficiência hepática comumente apresenta
icterícia, uma tendência à confusão mental ou ao sangramento,
ascite, comprometimento da função cerebral (encefalopatia
hepática) e uma deterioração do estado geral da saúde.
Insuficiência hepática
•O tratamento depende da causa e de manifestações clínicas
específicas.
•Normalmente, o indivíduo é submetido a uma dieta restrita. O
consumo de proteínas é rigorosamente controlado: o excesso de
proteínas pode causar disfunção cerebral e a deficiência pode causar
perda de peso.
•O consumo de sódio é mantido em níveis baixos para tratar a ascite
(acúmulo de líquido no interior da cavidade abdominal).