Câncer de Cólon e Reto
EPIDEMIOLOGIA:
Incidência constante. Mortalidade câncer de pulmão > colorretal. 10% de todos os cânceres.
PATOGENIA:
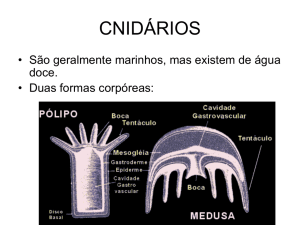
Originam-se de pólipos adenomatosos. Eles podem ser divididos em hamartomas não neoplásicos (juvenil),
proliferação mucosa hiperplásica (hiperplásico) ou adenomatoso (único pré-maligno). Podem ser pedunculados ou
sésseis (planos), sendo este último mais comum em cânceres, assim como os vilosos, ao contrário dos tubulares ou
tubulovilosos (histologicamente). Lesões com >2,5cm tem mais chance de malignização.
FATORES DE RISCO:
Imigrantes (assumem o risco da população dos novos países que habitam) – fat. ambientais
Idade: > 40-45 anos (incidência aumenta muito após essa idade)
H>M
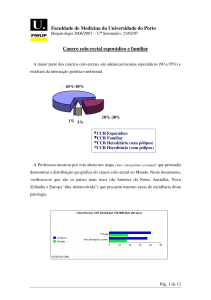
Fatores genéticos / familiares (≥1 parente 1º grau com Ca = 2x mais risco)
FAP – polipose autossômica familiar: milhares de pólipos pelo intestino 1% dos cânceres. Se o cólon
não é retirado,todos os caso evoluem para câncer colorretal.
Sd. de Gardner – pólipos benignos hereditários, tumores de tecidos moles e ossos, hipertrofia
epitélio pigmentar retiniano, tumores no mesentério, etc.
Sd. de Turcot – pólipos colônicos (maiores e em menor quantidade que na FAP clássica) associados a
tumores malignos no SNC
HNPCC – câncer colorretal hereditário não polipóide (Sd. de Lynch) – 10% casos de Ca de cólon: risco de
aparecimento de tumores pp no cólon proximal
Sd. de Peutz-Jeghers (<1%) – pólipos hamartromatosos + pigmentação cutânea
DII – aumenta o risco de Ca após 10 anos de doença.
Dieta: ↑ptns (acelera proliferação epitelial), calorias (resistência à insulina ↑IGF-1) e gordura animal
(↑anaeróbios intestinais e colesterol sérico), ↓fibras, fast food, carne vermelha, obesidade (cólon), ↓frutas,
vegetais, vit C, A, E, cálcio, folato, ↓ativ. física
Patologias intestinais prévias: Colites (Ca aparece até 20 anos depois), Granulomatosas e ulcerativas,
Poliposes (pólipos adenomatosos, Sd. de Peutz-Jeghers, Sd de Gardner, Polipose juvenil)
Status sócio-econômico (mais comum em nível superior, urbano) – obesidade/ alimentação
Tabaco (↑qtd; tempo prolongado)
SINTOMAS:
a. Lado esquerdo: responsável por absorção de água. Os sintomas são:
alteração do hábito intestinal
fraqueza, alt. apetite
constipação, distensão abd.
perda de peso
fezes em fita
anemia
sangramento oculto ou visível
dor abdominal, cólicas
Outros:
Área de maior freqüência: junção retossigmóidea
Massa palpável (mais infiltrativo e estenosante, reduzindo a luz intestinal = “anel de guardanapo” ou
“sinal da maçã mordida” ao Raio X abdome)
Tenesmo
Fezes em civalos
Sinal de Virshow
Prateleira de Blumer
Sinal de Krukemberg
Sinal da Sister-Mary-Joseph
Icterícia
b. Lado direito: responsável por absorção de proteínas, vitaminas. Pode não apresentar sintomas tão visíveis,
porque as fezes são líquidas. Crescem bastante até causarem sintomas obstrutivos ou outros. Costuma
ulcerar, com perda de sangue crônica e insidiosa (as vezes intermitente), sem alterar as fezes. Procura
médico quando aparece anemia (hipocrômica e microcítica). A hematoquezia (sangramento visível) só
ocorre desse lado caso haja rompimento de um vaso, sendo de grande monta (aparece mais do lado E).
- A coleta para identificação de sangue oculto deve ser feita 3x, combinada a uma dieta sem ferro, vitamina C, betacaroteno, antiinflamatórios durante 3 dias anteriores ao exame.
DIAGNÓSTICO DIFERENCIAL (sangramento):
Polipose intestinal
Colites
Doença diverticular
Angiodisplasia
Amebíase (casinha de botão de camisa)
DIAGNÓSTICO:
1. Anamnese: dor, hábito intestinal, história familiar
2. Ex. físico: massas, linfonodos palpáveis, hepatomegalia
3. Ex. complementares: USG, TC, Colonoscopia (visualização direta, remoção de pólipos e biópsia – mais
sensível), Radiologia, Laboratorial (anemia, desequilíbrio eletrolítico, etc)
4. Triagem: toque retal (rotina >40 anos) e pesquisa de sangue oculto na fezes (nem sempre presente). A
proctossigmoideoscopia teve seu uso reduzido pelo ↑ incidência de Ca cólon descendente proximal (só
visualiza reto, sigmóide e cólon descendente). Clister opaco (visualiza o cólon inteiro, massas e pólipos,
exceto os pequenos)
5. Dosagem de CEA – Ag carcinoembrionário (elevado)
- após detectar pólipo adenomatoso: investigar todo o intestino (lesões sincrônicas)
SÍTIOS DE METÁSTASES: Fígado, ovário, pulmão, peritônio, linfonodos regionais sobrevida após detecção de
metástases varia de 6-30 meses.
SÍNDROMES PARANEOPLÁSICAS: Dermatomiosite, Acantose nigricans, Tromboflebites
HISTOPATOLOGIA: Adenocarcinoma (98%); Linfomas; Carcinóides
ESTADIAMENTO: Sistema de Dukes
A – Não se estende além da lâmina própria
B – Estende-se através da parede intestinal
C – Qq tumor com linfonodos acometidos
T – tamanho/ extensão do tumor
N – presença de linfonodos acometidos
M – metástases
TRATAMENTO:
1. Cirurgia: tratamento primário básico, pela remoção do segmento acometido + cadeia ganglionar regional.
(Se houver metástase, avaliar risco X benefício)
- se houver polipose colônica: colectomia total, com anastomose íleoanal, prevenindo Ca
- durante a laparotomia: inspeção e palpação cuidadosa da cavidade peritoneal
2. QT: esquemas básicos com 5-fluorouracil – pouco benéfica em estados avançados.
3. RT: para reto (tto adjuvante ou neoadjuvante) – pela alta taxa de recorrência local (rica rede linfática que
pode facilitar a disseminação precoce de cél. malignas) – ineficaz para tto 1ario do câncer de cólon.
4. Acompanhamento ambulatorial: investigação de sítios de metástase
5. Marcadores tumorais
6. Sobrevida em 5 anos: A (75-100%); B2 (50%); C2 (15%); D (5%) – como a maioria das recorrências ocorrem
nos primeiros 4 anos após cirurgia, a sobrevida de 5 anos é um bom indicador de cura.