ESCOLA SOPHIA MARCHETTI
TÉCNICO EM ENFERMAGEM
Alan Tarden
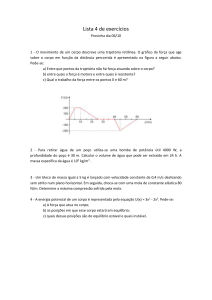
Carolina Chakrian
Laura Rocha
Liliana Simão
Mayara Dias
Patrícia Cristina
Suely Costa
Victor Brasil
MOLA HIDATIFOME
SÃO PAULO
2013
ESCOLA SOPHIA MARCHETTI
TÉCNICO EM ENFERMAGEM TURMA 08
Alan Tarden
Carolina Chakrian
Laura Rocha
Liliana Simão
Mayara Dias
Patrícia Cristina
Suely Costa
Victor Brasil
MOLA HIDATIFOME
Trabalho realizado na disciplina de Saúde da
Mulher, sob a orientação da Professora
Samantha, no curso de Técnico em
Enfermagem da Escola Sophia Marchetti.
SÃO PAULO
2013
MOLA HIDATIFORME
A mola hidatiforme é uma massa constituída por vesículas translúcidas em forma de
“gotas-de-água”. Essa massa é formada a partir da proliferação anormal das células do
tecido embrionário, fisiologicamente estas células são responsáveis pela formação da
placenta e das membranas (amneo e coreo), mas pode ocorrer uma fecundação ou
divisão celular inadequada, gerando assim uma disfunção celular e a produção da mola
hidatiforme.
A Mola Hidatiforme divide-se em Mola Completa e Mola Parcial.
Mola Hidatiforme Completa: se origina da fertilização de um óvulo vazio com núcleo
ausente, com carga genética somente do pai, um espermatozoide (23,X). Pode ocorrer
também que o ovulo seja fertilizado por dois espermatozoides, originando molas com
46,XX ou 46,XY. Na mola completa o feto não se desenvolve, e o útero é preenchido
por uma massa constituída por vesículas translúcidas. Essas vesículas correspondem aos
vilos coriais associados a placenta , e fisiologicamente ele é
o responsável pela
formação do cordão umbilical quando o feto ainda esta nas suas primeiras semanas de
desenvolvimento embrionário.). A camada protetora destas vesículas que chamado de
estroma é avascular e sofre alterações que levam a retenção de líquido em seu interior.
Os níveis elevados de HCG são característicos da Mola completa.
Mola Hidatiforme parcial: geralmente se origina da fertilização de um óvulo por dois
espermatozoides, resultando em uma triploidia (69, XXX; 69,XXY) ou 69,XYY). O
abortamento espontâneo é a evolução natural das molas parciais, pois as estruturas fetais
estão presentes, membranas e embrião que raramente sobrevive, pois é portador de
numerosas malformações, morre por volta da 8ª semana de atraso menstrual sendo
encontrados apenas remanescentes macerados.
Na mola parcial há sempre vilosidades normais e focos de degeneração com necrose e
hemorragia, não existe vesículas típicas da mola completa.
FATORES DE RISCO
A mola Hidatiforme é mais comum entre mulheres orientais e as de nível
socioeconômico desfavorecido, e com carências nutricionais como deficiência de
vitamina A, está vitamina atua nos órgãos reprodutores. Quanto à idade tem maior
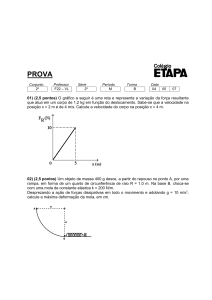
frequência nos extremos da vida reprodutiva, acentuando-se acima dos 40 anos.
MANIFESTAÇÕES CLÍNICAS DA MOLA HIDATIFORME
•
Ocorre sangramento vaginal abundante, podendo haver eliminações de vesículas,
geralmente indolor. Inicia-se ao redor da 8º semana de atraso menstrual, com
coloração marrom-escura, tipo “borra de café”, resulta da separação do tecido
molar da parede uterina expondo vasos maternos;
•
Útero maior que o esperado para a idade gestacional, com exceção na mola parcial
em que a altura uterina é menor ou compatível com a idade gestacional.
•
Nível de HCG elevados;
•
Hiperêmese gravídica;
•
Sintomas de pré-eclâmpsia antes de 24 semanas;
•
Na mola parcial o quadro clínico é menos exuberante, confundindo-se com
abortamentos retidos e incompletos.
DIAGNÓSTICO
A Mola Hidatiforme possui semelhanças com a gestação normal, por isso é possível
confundir, o diagnóstico é realizado pelo exame físico no qual o volume uterino
costuma estar aumentado e maior que o esperado para IG. A ausência de batimentos
cardiofetais (BCF) é outro achado importante.
O diagnóstico pode ser estabelecido com segurança pela ultrassonografia, o uso dessa
técnica no primeiro trimestre da gravidez tem levado ao diagnóstico precoce da mola
hidatiforme. O ultrassom diagnostica com facilidade a mola completa, sendo o da
parcial mais difícil, os achados de múltiplos cistos na placenta é sugestivo de mola
parcial. Em geral a descrição ultrassonográfica costuma ser após 10 semanas de
gestação.
O β-HCG é um marcador importante para o diagnóstico da Mola Hidatiforme Completa,
os níveis do hormônio β-HCG aumentam na gestação normal a 50.000 mUI/mL,
podendo chegar até 100.000 mUI/mL. Um nível de β-HCG maior do que 200.000
mUI/mL sugere fortemente o diagnóstico de Mola Hidatiforme. É importante lembrar
que o β-HCG permanece dosável até três semanas após um parto normal ou um
abortamento. Assim, na gestação molar, esse marcador pode permanecer positivo além
de 21 dias sem significar persistência da atividade trofoblástica, ou seja, da
multiplicação irregular das células. Se a negativação ocorrer até 56 dias, a chance de
reativação da doença será menor do que 1/30.000. A mola Hidatiforme parcial não eleva
os níveis do hormônio β-HCG, por ser área de degeneração trofoblástica focal.
TRATAMENTO DA MOLA HIDATIFORME E CUIDADOS DE
ENFERMAGEM
O esvaziamento uterino na Mola Hidatiforme deve ser feito preferencialmente com
vácuo aspiração, por apresentar menor risco de perfuração uterina e embolização. Antes
de proceder ao esvaziamento molar, é conveniente fazer uma avaliação clínica rigorosa
da paciente com as medidas necessárias para sua compensação, tais como correção de
anemia e sinais de hipertiroidismo, quando presentes além da estabilização de níveis
pressóricos, é importante providenciar uma reserva de sangue na forma de concentrado
de glóbulos.
As anestesias peridural ou raquidiana, proporcionam tempo cirúrgico adequado ao
procedimento de vácuo-aspiração, utilizando um cateter de sucção de até 12mm é
suficiente para realizar o esvaziamento uterino, pelo fato de não haver partes fetais, em
segundo momento pode-se utilizar uma cureta romba como parte final do procedimento.
A utilização de ocitocina antes da evacuação molar é controversa. Existe o risco teórico
de embolização e de disseminação do tecido trofoblástico pela corrente sanguínea, pela
contração miometrial. Por isso, a utilização de ocitocina deve ser feita quando o
sangramento for abundante e não antes da evacuação uterina estar completa. A ocitocina
deve ser mantida nas primeiras 24 horas após o esvaziamento uterino ou até o
sangramento vaginal ser mínimo. A utilização de misoprostol (Cytotec), pode ser uma
alternativa quando a ocitocina não for efetiva. O misoprostol dilata o colo do útero, e
ajuda no esvaziamento molar, em um tempo médio de 10 horas, sem registrar
sangramento aumentado na eliminação nem embolização trofoblástica ou moridez, é
uma alternativa para o esvaziamento uterino que não disponham de vácuo aspirador,
lembrando que a perfuração uterina é uma complicação que pode ocorrer durante a
vácuo aspiração.
Os materiais aspirados ou curetados têm de ser submetidos a exame anatomopatológico
assinalando-se no pedido a hipótese diagnóstica de mola hidatiforme.
No pós-operatório é importante atentar a sinais de irritação peritoneal e nesse caso
procurar por sangramento ou perfuração do trato gastrintestinal.
A maioria das pacientes apresenta regressão espontânea da doença, devendo ser
monitorizadas com dosagens seriadas de HCG, pacientes com níveis persistentes ou em
crescimento de HCG devem ser tratadas de acordo com o risco para a doença.
MEDICAMENTOS UTILIZADOS
Oxitocina: estimula a musculatura lisa do útero, produzindo contrações uterinas
semelhantes àquelas observadas durante o parto normal.
Usos: IM (inicio de ação 3-5min), IV (início de ação imediato).
Efeitos colaterais: Arritmias cardíacas, náusea, vômitos, irritação nasal, convulsões,
alergia.
Cuidados de Enfermagem
Informe a paciente que, após o inicio da administração, são esperados contrações
semelhantes às cólicas menstruais.
Ocasionalmente esta droga pode causar intoxicação por água,; observe se a paciente
apresenta quaisquer sinais e sintomas de sonolência, apatia, confusão, cefaleia,
anúria, e diante destes sinais comunicar o médico.
Cytotec (Misoprostol): estimula a dilatação do colo do útero.
Efeitos Colaterais: dor abdominal, diarreia, constipação, flatulência, náusea e vômito,
cefaleia.
SEGUIMENTO DA MOLA HIDATIFORME
O controle pós-molar deve ser feito primordialmente com dosagens de β-HCG,
inicialmente dosagens semanais até atingirem valores negativos, menores do que 10
mUI/mL, em três semanas consecutivas e, a partir daí, dosagens mensais até 6 a 12
meses. A revisão ecográfica do esvaziamento uterino é recomendável na primeira
semana. O raio X de campos pulmonares também deve ser repetido com controle após o
esvaziamento da mola Hidatiforme em 30 dias ou quando houver suspeita de sequela
trofoblástica. Após o esvaziamento molar, se persistir o tecido trofoblástico, a
característica do Doppler é a hipervascularizaçã e a diminuição da resistência ao fluxo
(mola completa).
O risco que ocorra uma nova gestação molar fica em torno de 1 a 2%, sendo que não há
aumento de risco de parto pré-termo, morte fetal intra-útero ou malformações
congênitas.
É essencial que a gravidez seja evitada durante um ano, no qual se fará o seguimento; a
dosagem de β-HCG é necessária para esse controle. A anticoncepção hormonal tem
sido considerada segura.
Cuidados de Enfermagem
Explicar a paciente a natureza da doença, e orientar sobre a necessidade da
contracepção, durante o período de seguimento, contraceptivos orais são
indicados;
Os anticoncepcionais orais de média dosagem, iniciando-se a contar da
menstruação pós-curetagem, no intervalo entre a curetagem e a menstruação é
necessário o uso de preservativo.
RETORNO DA MOLA HIDATIFORME
A elevação dos níveis de β-HCG, mesmo na ausência de material de curetagem
comprobatório de neoplasia trofoblástico, é suficiente para firmar o diagnóstico da
malignidade. Para realizar a detecção de metástases, são realizados exames
ginecológicos, além de radiografia de tórax, ultrassom de abdomem total e tomografia
computadorizada cerebral. Ao exame ginecológico poderão apresentar-se metástases
vaginais, como nódulos arroxeados em fundos de sacos vaginais ou suburetrais. Nunca
deverão ser biopsiados pelo risco de hemorragia.
NEOPLASIA TROFOBLÁSTICA GESTACIONAL MALIGNA
Coriocarcinoma: tumor trofoblástico com aspecto macroscópico de massa escura,
hemorrágico ou necrótica, expansiva e circunscrita, na parede uterina, colo ou vagina. A
proliferação do trofoblasto (primeiro anexo embrionário) não obedece a estrutura
vilositária e tem população de células dimórficas, constituídos por tecidos de anexo
embrionário. O coriocarcinoma é a Doença trofoblástica gestacional maligna, é um
seguimento da mola hidatiforme. Os sintomas podem variar de acordo com o local de
implantação das metástases. Pode haver sangramento vaginal quando houver metástase
nesse nível, dispneia, tosse e hemoptise se os pulmões estiverem acometidos,
sangramento retal quando houver comprometimento gastrintestinal, cefaleia, e outros
sintomas neurológicos conforme a localização da metástase no cérebro. Os locais mais
acometidos pelas metástases são, pela ordem, pulmões, vagina, pelve, cérebro e fígado.
No exame físico, pode haver aumento do volume uterino, sangramento procedente do
orifício cervical ou massa endurecida na parede vaginal, pode haver sinais de
comprometimento do Sistema Nervoso Central, e abdome agudo por ruptura uterina,
hepática ou de cistos ovarianos.
A possibilidade de coriocarcinoma muitas vezes não é suspeitada quando não há
história de gestação molar. A ultrassonografia transabdominal ou transvaginal pode
revelar lesão expansiva uterina (áreas de tumor, necrose e hemorragia) com ausência de
vesículas.
TRATAMENTO DO CORIOCARCINOMA
O tratamento das sequelas da Mola Hidatiforme, nas formas metásticas e não
metásticas, tem sido feito pela quimioterapia. O tratamento cirúrgico pela histerectomia
tem sido reservado para casos selecionados como de pacientes com mais de 40 anos
com filhos e com fatores de risco para sequelas trofoblásticas. A utilização da
radioterapia fica reservada para metástases cerebrais, quando
utilização da
quimioterapia isoladamente tem risco de produzir acidente vascular cerebral
hemorrágico. A quimioterapia e a radioterapia são empregadas simultaneamente nesses
casos.
QUIMIOTERAPIA
Metotrexato é indicado no tratamento de coriocarcinoma gestacional, e mola
hidatiforme.
Efeitos terapêuticos: Eliminação das células rapidamente replicantes, principalmente
daquelas malignas.
A dose e a duração da terapia deverão ser ajustadas ao tipo de neoplasia e às condições
clínicas do paciente.
Efeitos colaterais da quimioterapia
Hipotensão, síncope, prurido, desconforto gastrointestinal (diarreia, constipação,
náuseas, vômitos, falta de apetite), cefaleia, tontura, descoordenação muscular,
convulsão (durante IV), feridas na boca, queda de cabelo.
Cuidados de Enfermagem
Deve ser feita uma hidratação antes, durante e após a sua administração em virtude da
nefrotoxicidade.
Atentar para:
•
Febre maior ou igual a 37
•
Falta de ar ou dificuldade respiratória;
•
Sensação de dor e ardência ao urinar
•
Constipação por mais de dois dias;
•
Dor de localização ou intensidade anormal;
•
manchas e placas vermelhas muito extensas;
•
Sangramentos que demoram a estancar;
PLANEJAMENTO TERAPÊUTICO
Fundamenta-se no desejo de nova gravidez da paciente, nos casos não-metástaticos,
metastáticos de baixo e médio risco. Nessas situações, se a paciente possui prole
constituída,
indicamos
a
histerectomia
total
abdominal.
Se
o
resultado
anatomopatológico revelar mola invasora e não houver metástase será feito apenas
controle de β-HCG até sua negativação e é considerado remissão completa após 24
meses. Se houver metástase, impõe-se quimioterapia complementar. Se o resultado
anatomopatológico for coriocarcinoma, realizamos quimioterapia tanto em casos
metastáticos quanto em não metastáticos. Quando a paciente apresente ainda desejo de
ter filhos, o tratamento será conservador, com quimioterapia.
CONCLUSÃO
A Mola Hidatiforme é uma doença rara que ocorre com um caso entre 200 gestações.
Essa patologia consiste numa divisão das células embrionária de forma anormal, criando
uma massa dentro do útero, seus sintomas se assemelham com uma gestação normal,
por isso é importante procurar atendimento médico, para diagnóstico precoce e possível
início de tratamento, pois pode evoluir para um câncer.
É importante que o profissional da saúde esteja capacitado para passar as informações
necessárias ao paciente.
REFERÊNCIA BIBLIOGRÁFICA
FREITAS, Fernando; COSTA, Sérgio H. Martins; RAMOS, José Geraldo Lopes;
MAGALHÃES, José Antônio. Rotinas em Obstetrícia. 5ª Edição. Porto Alegre:
Artmed, 2006.
CAMAN, Luiz; SOUZA, Eduardo de; SASS, Nelson; MATTAR, Rosiane. Guias de
Medicina ambulatorial e Hospitalar – Obstetrícia. UNIFESP/ ESCOLA PAULISTA
DE MEDICINA. 1ª Edição. São Paulo: Manole, 2003.