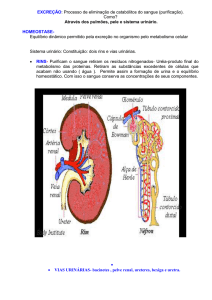
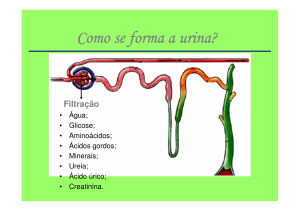
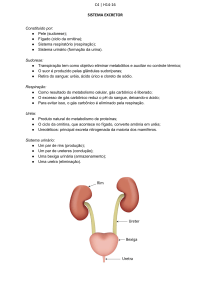
Fisiologia Renal - Módulo 8
Desgravação do módulo 8 de Fisiologia de Sistemas II
Referências – a numeração entre parêntesis corresponde à numeração dos
diapositivos nas apresentações de PowerPoint sobre a Fisiologia Renal, relativas à 1ª e à 2ª
parte da aula.
1ª Parte
Fisiologia Renal
História
O rim começou a ser estudado no século II por Galeno, este fazia experiências de tudo
e mais alguma coisa, estudou o rim, estudou a respiração, estudou de tudo, daí o nome que lhe
foi atribuído, Galeno, O Divino, pois era considerado uma divindade enorme. Começou a
estudar o rim e concluiu que esta estrutura deveria funcionar como uma central expurgadora.
Desde o século II até meados do século XIX o rim foi estudado, mas no século XIX,
em 1846 é que se deu o grande desenvolvimento com Bowmann, (daí a cápsula de Bowmann
). Ludwig também teve um papel importante na fisiologia renal, que apesar de não ter deixado
nenhum nome nas estruturas renais, foi o Homem que mais se aproximou sobre o papel da
filtração no rim, dizendo que o filtrado glomerular não seria mais que o plasma que era limpo de
algumas substâncias que seriam excretadas veiculadas por água. Assim, conclui-se que o rim
vai ter um funcionamento semelhante a uma central expurgadora dos resíduos tóxicos e não
tóxicos, veiculado por água necessitando de uma enorme vascularização que vem dada da
artéria renal.
Fisiologia
Temos dois rins um direito e um esquerdo, são órgãos que se encontram por detrás do
peritoneu que os envolve, sendo por isso designados por rectro-peritoniais.
O rim esquerdo está ligeiramente situado mais acima do que o rim direito que por sua
vez também é ligeiramente mais pequeno.(2)
Os rins vão receber grande vascularização através da artéria renal que é um ramo
bastante importante da aorta abdominal. Na parte anterior os ramos da artéria renal vão dar o
apical, o superior, o médio e o inferior, e na parte posterior dividem-se em apical, posterior e
inferior, que se vão subdividindo em arcadas calciformes, que são acompanhados depois por
ramos venosos que vão drenar para a veia renal.(3)
O caso mais típico que conhecemos é a existência de glomérulos ao nível de uns
novelos chamemos-lhe arteriais ao nível do glomérulo.
Nós estamos habituados a ver capilares entre artérias e veias, de uma arteríola
passamos para um capilar que depois dá uma vénula, etc, o rim é o único órgão do nosso
organismo que tem capilares glomerulares no meio de arteríolas, arteríola aferente e arteríola
eferente.(12) Não há nenhum outro órgão no nosso organismo que apresente capilares sem
estarem entre uma arteríola e uma vénula
Os capilares glomerulares têm ainda outra característica possuem poros, estando
estes poros separados da parte externa através de uma membrana basilar que é no fundo a
verdadeira membrana dialisadora.(9) É nesta membrana que se vai dar a grande filtração
glomerular através dos poros, podendo também ocorrer através dos próprios capilares que
atravessam a membrana basilar para o outro lado. Em situações patológicas pode ocorrer o
aumento do diâmetro dos poros, o indivíduo vai começar a excretar mais substâncias, mais
iões que não deveria excretar, além disso também vai excretar mais água que não deveria
excretar.
Os capilares glomerulares vão para o crepúsculo que depois têm os tais glânglios que
acompanham a ansa de Henle, que formam a tal vasa recta, temos o tubo contornado
proximal, a ansa de Helne, o tubo contornado distal, o canal colector e posteriormente a
urina vai drenar ou vai ser drenada para a bexiga e por conseguinte vai posteriormente através
da uretra para a parte exterior.(6)
Existem dois grandes tipos de glomérulos, uns mais superficiais e outros mais
profundamente introduzidos no córtex. Os glomérulos mais superficiais são geralmente mais
Fisiologia de Sistemas II
1
Fisiologia Renal - Módulo 8
pequenos e por conseguinte vão ter uma menor capacidade de filtração, portanto nem todos os
glomérulos vão funcionar com a mesma quantidade de filtração. Cá estão os capilares
glomerulares e a cápsula de Bowmann.
Uma ideia também que nós temos, errada, quando um indivíduo tem problemas renais,
sofre de insuficiência renal, isto é, o rim não cumpre as suas funções, a ideia que temos é que
se o rim não filtra, o rim não depura e então o indivíduo urina menos. Não! É precisamente o
contrário, o rim não depura, o rim não funciona, o indivíduo urina mais, mais água, mais iões,
mais sódio, mais potássio, mais ureia, portanto tudo o que deveria ser reabsorvido acaba por
não ser, porque os poros vão ficar dilatados vai sair mais glicose, vai inclusivamente ter
hematúria que se trata do aparecimento de sangue na urina. O indivíduo vai ter problemas
renais e não de anúria, isto é, de não haver produção de urina isso são sim para outro tipo de
patologias.
A membrana basilar é a verdadeira membrana de diálise em que temos o glomérulo,
os poros espaçados, que vão ajudar a filtração que se vai fazer através da membrana
dialisadora e entre os podócitos do lado oposto, já vai começar a aparecer a formação de urina,
há uns diafragmas, (alguns autores consideram alguns diafragmas), verifica-se a existência de
umas membranas que podem abrir ou fechar consoante há necessidade de o organismo
expulsar mais ou menos material, serve como uma pequena barreira à drenagem através de
substâncias através da urina, isto ao nível do glomérulo.
A seguir ao glomérulo vamos ter o tubo contornado proximal, este tubo é constituído
por uma célula grande, uma célula bastante diferenciada mas a sua particularidade mais
interessante é o facto de apresentar vilosidades. Estas vilosidades servem para aumentar a
superfície desta zona, pois é no tubo contornado proximal que se vai dar a grande massa de
reabsorção. As vilosidades aumentam grandemente a superfície para que possa ocorrer essa
função de reabsorção de substâncias, que foram depuradas, que foram filtradas e que não
convém sejam excretadas. É aí que se vai dar a reabsorção do grande sódio, do grande cálcio,
do grande fosfato, do grande ácido úrico, da ureia, da glucose, ou seja, é aí que se vai dar a
reabsorção de praticamente tudo. Verifica-se que no tubo contornado proximal podem ser
excretados por exemplo iões, hidrogénio, o hidrogenião, pode ser também excretado o
amoníaco e aminoácidos como iremos ver.
A ansa de Helne tem umas células relativamente pouco diferenciadas, não vai ter
grande influência para a reabsorção e para a secreção de substâncias, vai comportar-se mais
como um multiplicador osmótico.
Temos depois as células do canal colector e do tubo contornado distal já pouco
diferenciadas, já não apresentam vilosidades, pois estas estruturas não têm grande função de
reabsorção, tendo sim a grande função de excreção de substâncias, ou tóxicas ou que existam
em excesso no nosso organismo nomeadamente potássio, sódio, cálcio ou ácido úrico.
Á entrada da arteríola aferente antes de chegar ao glomérulo existem umas células
especializadas que são enervadas, por nervos amielínicos (que não têm membrana de mielina)
tratando-se esta zona do aparelho justaglomerular. Este aparelho justaglomerular é
importantíssimo pois serve para detectar o aporte de sangue ao rim, portanto se houver
diminuição do aporte de sangue ao rim, este aparelho vai lançar umas substâncias que se
transformam noutra substância, que é o mais frequente vasoconstritor que se conhece (não
consegui perceber o nome destas substâncias). É então no aparelho justaglomerular que são
detectadas as deficiências de aporte de sangue ou o excesso do aporte de sangue, em que
este vai responder para contrabalançar. O rim vai auto-regular o seu débito, sendo um dos
órgãos importantes que auto-regulam o seu débito de aporte ao rim.
Funções Renais
Temos as seguintes funções renais:
- função depuradora, em que o rim vai filtrar, vai reabsorver, vai excretar substâncias;
Fisiologia de Sistemas II
2
Fisiologia Renal - Módulo 8
- função importante no equilíbrio ácido-base do organismo, pode por exemplo lançar
urina mais ácida, ou menos ácida;
- função excretora tanto de produtos tóxicos como não tóxicos, esta excreção de
substâncias pode ser de substâncias que existam em excesso, como o sódio, o potássio, etc.,
(os rins têm uma função importantíssima na excreção de antibióticos usados para as infecções
urinárias, um indivíduo que tenha uma infecção urinária tem que tomar antibióticos que sejam
excretados urinariamente para prover o seu grande sentido de acção);
- função reguladora do equilíbrio hídrico do organismo, isto é, se bebermos água a
mais, se temos sede, se não temos sede, se há diarreias, se há vómitos, se houve perda de
líquidos, o rim então nesse caso pára e não excreta tanta quantidade de líquidos;
- função metabólica, importante em certos estados o rim pára mesmo de funcionar, por
exemplo, em situações de hipotermia lança sinais de alarme;
- função endócrina.
O rim tem muitas funções, e nós só iremos ver algumas pormenor.
Podemos agrupar as funções renais em três grupos, pois todas aquelas funções são
feitas principalmente em três partes:
- no glomérulo temos então a função glomerular, a filtração;(19)
- no tubo renal, tubo renal tanto o proximal como o distal, vamos ter a função de
reabsorção e a função de excreção, ou seja, a função tubular de reabsorção e função
tubular de excreção.(14)
Função glomerular
Relativamente à função glomerular, se temos um sítio em que se vão dar duas filtrações,
em que sabemos que vai chegar e vai passar por lá sangue, vão haver forças que se vão opor
e vão facilitar a filtração, esta grande função glomerular, logo vamos ter um jogo importante de
três grandes forças, a pressão hidrostática, a pressão coloidosmótica glomerular e a pressão
da cápsula de Bowmann.
A pressão hidrostática está perto da pressão sanguínea, a pressão sanguínea do
sangue que vai passar pelo glomérulo exercendo uma determinada pressão à qual se vai opor
a pressão das proteínas plasmáticas (pressão coloidosmótica) e também a pressão da cápsula
de Bowmann. Este jogo de pressões leva-nos a um ponto em que para que exista uma função
glomerular importante, isto é, para que seja eficiente a função glomerular tem que a pressão do
sangue ser maior que as outras duas pressões juntas, isto é a pressão do sangue tem que ser
maior que a pressão da cápsula de Bowmann mais a pressão coloidosmótica das proteínas
plasmáticas, se isso não ocorrer não se dá a filtração do filtrado glomerular. (15)
Assim, para que haja uma pressão eficaz de filtração a pressão sanguínea terá que ser
maior que a soma da pressão hidrostática, oncótica glomerular, mais a pressão da cápsula de
Bowmann, senão não há formação de urina.
Normalmente o sangue vai chegar ao rim com 100-110 mmHg através da artéria renal,
se diminuirmos a 40-60 mmHg, o rim ainda vai conseguir formar urina, portanto reduzindo a
pressão a mais de metade por mecanismos próprios compensatórios que o rim possui, este
ainda vai conseguir formar urina, por grande aumento da pressão coloidosmótica.
Há um caso mais interessante em que aumentando ligeiramente a pressão da cápsula
de Bowmann vai haver cessação da formação de urina. Imaginemos que o indivíduo está a
secretar cálcio, oxalatos e acido úrico que estão a ser filtrados, começa-se a formar um cálculo,
que pode obstruir só parcialmente cápsula de Bowmann e começa a aumentar ligeiramente a
pressão, aumentando a pressão vai haver cessação da formação de urina. Aquele nefrónio vai
começar a ter problemas graves de filtração de urina, que se vão repercutir depois naqueles
nefrónios que estão perto mais justapostos a ele.
De grosso modo pode-se dizer que existem vários tipos de substâncias que vão passar
pelo glomérulo. (16)
Temos por exemplo a substância em A, que é filtrada e é excretada tal e qual foi
filtrada, nada lhe acontece passou o glomérulo, o tubo contornado proximal, a ansa de Helne, o
tubo contornado distal, chegou a bexiga atravessou e nada lhe aconteceu; em B, temos uma
substância que foi reabsorvida, foi filtrada, chegou ao tubo contornado proximal, foi
Fisiologia de Sistemas II
3
Fisiologia Renal - Módulo 8
parcialmente reabsorvida e parte dela foi excretada; temos outro tipo de substância
representada em C, que foi filtrada e foi totalmente reabsorvida; e finalmente no caso D temos
uma substância que foi filtrada e foi excretada principalmente no tubo contornado distal,
aumentando a sua massa ao nível de urina. Olhando para a figura se nós quiséssemos o
volume de filtrado glomerular que se está a formar diariamente ou em unidade de tempo de um
indivíduo escolheríamos a substância A, que é uma substância que vai ser totalmente filtrada,
não vai ser reabsorvida nem excretada, não nos dando padrões de problema de raciocinar o
quê que está acontecer no indivíduo, pois conforme foi filtrada foi excretada totalmente.
Ora acredita-se que isso é o que acontece com uma substância chamada inulina, não
confundir inulina com insulina, simplesmente a insulina é uma hormona e a inulina um polímero
da frutose, não existindo produção no nosso organismo, portanto terá que ser injectada sendo
transportada pelo sangue, chega ao glomérulo é filtrada e totalmente excretada. Assim,
sabemos a concentração do sangue, sabemos a concentração de urina e sabemos o nível de
depuração daquela substância.
A depuração de uma substância ou clearance dessa substância, é no fundo o volume
de plasma que é limpo de uma substância, à velocidade que vai ser excretada na urina temos
então,
m1= m2 ; c1v1=c2v2 ; v1= c2v2
c1
m1-massa que existe no plasma
m2- massa que existe na urina
Esta é a forma simples da depuração, ou o volume que foi filtrado naquele glomérulo.
Normalmente o que se pede é a depuração da creatinina a nível de urina, pois é menos
incómodo para o indivíduo, substituindo-se a inulina quimicamente pela creatinina, não quer
dizer que tenha vantagens antes pelo contrário, tem certos inconvenientes: a creatinina não vai
ser toda filtrada parte é reabsorvida e acredita-se também que parte vai ser excretada, portanto
o balanço de uma substância que vai do glomérulo e passa directamente para a urina a
creatinina não a tem; além disso a determinação plasmática que em análises nós fazemos da
creatinina não é especifica da creatinina, havendo ainda por cima substâncias quimicamente
semelhantes que podem fazer variar esse valor.
Em demais experiências usa-se o manitol (10% inferior à inulina), a vitamina B12 (
marcada com cobalto), podendo-se usar muitas outras substâncias.
O valor do filtrado glomerular é interessante, anda à volta de 120ml/min fazendo as
contas dá 7,5l/h, o que dá 180 litros em 24 horas, é impressionante o trabalho efectuado pelos
nossos nefrónios. Desses 180 litros nós não vamos eliminar 180 litros, vamos eliminar 1,...
litros não chegando a 2 litros, é óbvia a grande força que tem a reabsorção.
Substâncias que atravessam a membrana glomerular:
- a hemoglobina (Peso Molecular: 68 000)
- Proteína de Bence – Jones (Peso Molecular: 35 000)
Substâncias que não atravessam a membrana glomerular:
- Seroalbumina (Peso Molecular: 70 000)
- Caseína (Peso Molecular: 200 000)
- Seroglobulina (Peso Molecular: 170 000)
Isto leva-nos a crer que os poros referidos anteriormente no glomérulo terão cerca de
70Å de diâmetro portanto são poros muitíssimo apertados, que em situações patológicas
podem ser grandemente dilatados.
Função tubular de reabsorção
Grande parte da reabsorção tubular vai ser feita no tubo contornado proximal, estando
este praticamente disponível para esta grande função, apresentando pois as suas vilosidades
para este efeito.
As substâncias são filtradas, vão atravessar os cílios, todos os mecanismos
representados na figura nomeadamente mecanismos de difusão activa, mecanismos de
Fisiologia de Sistemas II
4
Fisiologia Renal - Módulo 8
difusão passiva, por transportadores, etc., vão transportar as substâncias do lúmen do tubo
contornado proximal para a parte sanguínea, para serem totalmente reabsorvidas por
mecanismos idênticos aos celulares já descritos em Biologia.(20) (Saber os diversos tipos de
transporte, conceitos como difusão facilitada, passiva, etc...)
A glucose é a típica substância que vai ser filtrada, vai ser reabsorvida e poderá ou
não ser excretada. Até determinado nível a glucose vai ser toda ser toda reabsorvida, tendo um
transportador específico que a vai buscar, a transporta e volta a buscar mais, no entanto, ao
atingir o seu limite o seu limiar de transporte não pode ser excedido e portanto, o que
permaneça a mais não é transportado sendo excretado. Isto é, a glucose tem um transportador
específico, esse transportador específico pode saturar-se em determinadas situações e quando
está deficiente não chega a transportar a glucose que devia, que passa a ser excretada na
urina.
Além disso a glucose também pode ser reabsorvida como co-transporte para o sódio.
O sódio é transportado e o mecanismo de transporte de sódio também activo pode transportar
consigo alguma glucose, a glucose é reabsorvida por transporte activo e por mecanismos de
co-transporte juntamente com o sódio.
Até determinado nível toda a glucose filtrada é reabsorvida, a partir desse nível o
transportador está saturado logo não pode transportar mais glucose e então esta começa a
aparecer na urina (glicosúria, presença de glucose na urina).
A glicosúria só aparece em três situações:
- excesso de produção de glicémia, excesso de produção de açúcar ou existência de
açúcar no sangue, normalmente diabético;
- segundo caso insuficiência renal, isto é, o rim não está a trabalhar como deve,
portanto temos um defeito renal, se o rim estiver a funcionar mal pode ocorrer o facto de não
haver glicose em excesso mas ela ser excretada na mesma, se ela é excretada o rim não a
reabsorveu;
- o terceiro caso, a contaminação, por exemplo um indivíduo que foi fazer uma análise
de urina utilizou um frasco de compota, lavou-o bem, colocou a sua urina no interior e levou-o
para o laboratório, o laboratório detecta um nível de açúcar preocupante, (aí é que apareceram
as célebres garrafas de água plásticas). Estes são os três diferentes casos.
Existem outras substâncias que podem ser reabsorvidas no tubo contornado proximal
nomeadamente, os fosfatos, os sulfatos, o sódio, os hidrogeniões, os aspartatos, os aniões, os
catiões, os fármacos, etc. Relativamente ao fármacos pode-se referir furosemida, neostigmina,
que se trata de um diurético por excelência, como diurético que é leva também à formação de
urina e os salicilatos que suscitam algumas complicações, havendo intoxicações algumas por
exemplo, por excesso de aspirinas. O salicilato em excesso é excretado e vai danificar o tubo
contornado proximal dando origem a problemas graves e irreversíveis, não é por se parar de
tomar os salicilatos que se volta à posição normal do ponto de partida.
Os derivados da penicilina são excretados também através da urina daí o grande efeito
que eles têm nas infecções urinárias mas isso era antigamente, agora há cada vez mais
substâncias.
2ª Parte
Função tubular de excreção
Há outra grande função que é a função de secreção tubular.
Dentro da secreção tubular surge-nos uma outra definição de débito renal, é baseado
na determinação do débito renal que esta função tubular tem uma grande pertinência.
Suponhamos que há uma substância qualquer que existe no sangue ou que se não existe nós
vamos fazer com que exista no sangue, vai passar pelo glomérulo vai ser filtrada, vai ser
excretada, vai ser reabsorvida e por conseguinte vamos ter vários parâmetros, um parâmetro
arterial, um parâmetro venoso e um parâmetro urinário.
É o ácido p-aminohipúrico (PAH) que serve para a determinação do débito renal, é
injectado, ele vai andar pela parte arterial vai passar pelo rim e vai ser filtrado, excretado,
reabsorvido e vai aparecer na urina e então temos uma concentração de ácido p-aminohipúrico
Fisiologia de Sistemas II
5
Fisiologia Renal - Módulo 8
(PAH) na artéria, outra na veia e outra na urina, sendo muito mais fácil de fazer as contas
sabendo que a massa no do sangue terá que ser igual à massa na urina mais a massa
existente na veia fazendo as contas,
C1V1= C2V2 + C3V3 ;
C1V1 - C2V2 = C3V3 ;
V1(C1-C2)= C3V3
O que nós queremos saber é o volume de sangue que passou pelo rim, V1.
Determinamos que,
V - C3V3
C1- C2
C3- concentração urinária
V3 - Volume urinário
C1- concentração arterial
C2- concentração venosa
Para determinar a concentração arterial da substância é fácil pois não precisamos de ir
à artéria renal para saber a concentração antes do rim, porque a concentração plasmática de
uma substância é igual ali, como em todo o organismo logo, basta uma artéria periférica.
Normalmente, a concentração venosa para a determinação do débito renal ao nível da veia
renal consideramos igual a zero, o que nos dá um erro de cerca de 9% que para o método é
um erro que é desprezível.
O ácido p-aminohipúrico (PAH) não vai ser transportado pelo sangue total mas sim
pelo plasma portanto, há que fazer uma regra simples para determinação do débito renal,
V ------ 100-H
X ------ 100
H - Hematócritos (é o percentual de células
vermelhas (hemácias) no sangue total)
Relativamente ao hematócritos, se nós tivermos um tubo com sangue se o
centrifugarmos a alta velocidade vai ficar uma parte sólida em baixo e uma parte em cima mais
líquida, ou seja, ficam os elementos figurados em baixo e o plasma em cima, isso na relação
total dos elementos figurados é o hematócrito. O que nós queremos é a totalidade, os 100% e
não o volume que está determinado e então vamos determinar o volume de sangue que será o
X correspondente a 100.
Assim vamos obter um valor engraçado, vai-nos 1250ml/min, sendo o débito cardíaco
de 5l/min, 5000ml/min significa que para o rim vão 25% do sangue total, que sai e que é
injectado no ventrículo esquerdo, sendo um órgão extremamente irrigado.
Com estudos radioactivos viu-se que a maior percentagem de sangue vai para o córtex
renal, a segunda maior percentagem vai para a medula renal e posteriormente para a medula
interna e que para os componentes perilares (gorduras perilares renais) vai uma pequena
quantidade de sangue.(4)
Várias experiências demonstram que por mecanismos de vasoconstrição ou
vasodilatação o rim pode regular o seu débito. Há uma experiência relativamente interessante
em que temos o débito renal, a função filtrado glomerular e a depuração na inulina, temos um
determinado débito e de repente a um doente que está calmo, que está sossegado, que está
sem chatice nenhuma dizemo-lhe que está muito mal e que por conseguinte, temos que fazer
mais uns exames. O doente fica amargurado, fica um bocado confuso, alarmado, intranquilo,
apreensivo, com suores, fica pálido, vai ter então uma reacção simpática grave ou alterada e
essa situação vai alterar a depuração da inulina, o volume do filtrado glomerular e vai diminuir
grandemente o débito renal. Passado um certo intervalo de tempo dizemos ao doente que
afinal foi um engano, este fica outra vez calmo, tendo sido o alarme dissipado, mas observa-se
que o débito renal manteve-se, que é portanto independente do próprio humor, a reacção
simpática que lhe desencadeou aquela vasoconstrição leva-o a que se mantenha durante um
certo tempo. Estas experiências já não se podem fazer, mas fizeram-se e esta experiência foi
feita precisamente numa situação dessas. As grandes descobertas do stress foram feitas
Fisiologia de Sistemas II
6
Fisiologia Renal - Módulo 8
também em situações semelhantes. Em Portugal e noutros países fizeram-se atrocidades
destas e depois caiu-se no exagero de controlar as experiências exaustivamente.
Temos um indivíduo que está bem, está calmo, tem um débito, uma filtração, uma
depuração de inulina e uma frequência cardíaca normal e de repente começa a ter calafrios,
começando a induzir qualquer coisa pirogénica, que lhe vai provocar febre. Esta medicação
pirogénica que lhe provoca febre, vai-lhe causar aumento da frequência cardíaca, o indivíduo
vai entrar naquele período de começar a ter febre, o débito renal começa a aumentar mantémse alto, dá-se um medicamento que vai combater a febre e a frequência cardíaca vai diminuir, a
pressão arterial continua a diminuir, mas o débito continua elevado portanto o que se passa é
que o rim vai autoregular o seu débito independentemente do agente que actuou (o salicilato
por exemplo), neste caso houve portanto uma vasodilatação bastante acentuada.
Determinação da massa tubular funcionante:
Como é que nós poderemos determinar em peso os tubos renais que estão a
funcionar? Como é que eles vão estar a funcionar? Mais tarde ou mais cedo há uns que vão
ficar parcialmente tapados, parcialmente entupidos. Esta massa tubular funcionante tem a ver
com o ácido p-aminohipúrico (PAH) dado em percentagem numa concentração de 30%,
determinávamos a concentração arterial à qual subtrairíamos a concentração venosa e esta
diferença entre a concentração arterial e a concentração venosa seria igual ao volume do
filtrado glomerular mais a quantidade secretada que coincidiria com a massa tubular
funcionante, como se pode observar na fórmula seguinte:
Concentração
Arterial
-
Concentração
Venosa
=
Volume
Filtrado
Glomerular
+
Quantidade
Secretada
( M T F)
A água, a ureia, o sódio, o cloro, o potássio, o magnésio, o cálcio, os fosfatos, são
alguns dos componentes típicos da urina.
A água já vimos que vai ser grandemente reabsorvida, dos 180 litros filtrados no
mínimo 178 litros vão ser reabsorvidos, existindo mecanismos de reabsorção da água.
A ureia também vai ser grandemente reabsorvida, além de ser também grande parte
também excretada.
O sódio é das substâncias mais reabsorvidas e também excretadas, o potássio vai
jogar por vezes num aspecto inverso. Há reabsorção de sódio e excreção do potássio, quando
existe a produção de uma hormona chamada aldosterona. A grande força impulsionadora da
excreção de potássio é a reabsorção de sódio, magnésio, cálcio.
Os fosfatos vão ter um perfil idêntico à reabsorção do sódio, grande parte é
reabsorvida ao nível do tubo contornado proximal (quase 70%), depois pequenas partes vão
ser reabsorvidas ao nível da ansa de Helne (muito pouco) e ao nível do tubo contornado distal
e colector também pouca quantidade vai ser reabsorvida.
Já a água é reabsorvida grandemente ao nível do tubo contornado distal e no canal
colector, sendo a ureia reabsorvida grandemente no tubo contornado distal.
Mecanismo de contracorrente em que na ansa de Helne vai haver reabsorção de
água no ramo descendente, sendo o ramo ascendente impermeável à agua havendo
reabsorção de sódio, cloro e também ureia. A função disto é no fundo transformar esta
estrutura num multiplicador osmótico, há medida que desce em profundidade vai aumentar a
sua concentração, há medida que sobe vai diminuindo a concentração, isto é, como se
houvesse uns patamares de concentração de substâncias.(10)
Isto deve-se à configuração em U da ansa de Helne, porque se fosse um tubo recto
isto não acontecia. Estes mecanismos vão ser principalmente devidos a este facto, a água vai
ser reabsorvida ao sódio e ao cloro e também a uma outra substância que já começa aqui a ser
representada que é a ureia.
A ureia para ser reabsorvida tem que ser reabsorvida a água, há medida que vai ser
reabsorvida a água no nefrónio vai aumentando a concentração de ureia nesse nefrónio, ao
aumentar a concentração de ureia no nefrónio cria-se um factor favorável de difusão passiva
Fisiologia de Sistemas II
7
Fisiologia Renal - Módulo 8
da ureia no nefrónio. Portanto são os três grandes factores: água, sódio e cloro, e ureia que
vão jogar neste multiplicador osmótico que é portanto a ansa de Helne.
O equilíbrio hídrico do organismo vai estar muito dependente de uma hormona, a
hormona antidiurética. Normalmente existem uns osmorreceptores que estão localizados ao
nível dos núcleos supra-ópticos do hipotálamo, que vão detectar se o volume de sangue que
passa por aquela zona está muito concentrado ou se está muito diluído. (12) Assim, se estiver
muito concentrado ou muito diluído vai reagir de maneira a excretar mais ou menos água,
lançando estímulos para o lóbulo posterior da hipófise, e este vai lançar então em circulação a
hormona antidiurética (ADH). Esta hormona antidiurética vai reabsorver água, daí o seu nome
antidiurética, isto é, faz diminuir a diurese.
Esta hormona vai reagir com um receptor especial formando a proteínoquinase, ou
seja, vai fosforilizar a membrana, reage com um receptor específico e forma uma
proteínoquinase, são as vesículas que vão fosforilizar a membrana que são ávidas de água e
portanto, vão reabsorver água. Ao reabsorver a água vão fazer com que exista uma diminuição
da produção de urina, uma menor excreção urinária de água, reabsorvendo grande parte da
água.(13)
O sódio é reabsorvido por vários mecanismos:
- por troca com o hidrogenião;
- por co-transporte com a glucose, co-transporte activo, o sódio pode transportar
consigo a glucose, os aminoácidos e também solutos como o lactato e o fosfato.(14)
Pode haver reabsorção de sódio e excreção de potássio mas isso está dependente do
aparecimento da aldosterona, que é uma hormona muito importante.
Nós classificamos o nosso organismo num nível óptimo de potássio, uma insuficiência
de potássio leva a uma debilidade muscular, leva a má formações ou deficiência de formação
do mRNA, e um excesso de potássio leva o coração à morte, leva à paragem em diástole.
Estes são grandemente reabsorvidos no tubo contornado proximal e começam a ser
excretados alguns no tubo contornado distal e nos canais colectores, aí a excreção de potássio
ocorre sempre por troca com o sódio e para isso existe a acção de uma hormona, a
aldosterona.
Verifica-se que no que diz respeito ao cálcio grande parte deste é reabsorvida no tubo
contornado proximal, pouca quantidade é reabsorvida a nível da ansa de Helne e no tubo
contornado distal é praticamente nula essa reabsorção, este perfil é idêntico à reabsorção de
sódio. É idêntico à reabsorção do fosfato, à do próprio magnésio e vão levar à grande
reabsorção maciça. O cálcio pode ser reabsorvido principalmente quando existe um aumento
ao nível do tubo contornado proximal com acção de certas substâncias como o furosemida, a
hipermagnésemia e a paratormona, que aumenta a alcalose e diminui a acidose metabólica.
(18) Verifica-se então que a paratormona aumenta a reabsorção de cálcio.
O excesso de magnésio, por exemplo por indivíduos que “têm a mania” que são
desportistas e tomam magnésio em grandes proporções, leva a que se mantenha um grande
nível de magnésio no sangue, o que pode ser prejudicial porque vai competir com os fosfatos,
e ao competir com estes, pode também competir com o cálcio e por conseguinte, um indivíduo
que ande com super portes hiper-vitamínicos, seja de que substância for mais tarde ou mais
cedo pode ter desarranjos grandes no seu equilíbrio metabólico.
A ureia vai ser livremente filtrada juntamente com a água e com o sódio. A água é
reabsorvida activamente, a ureia aumenta a sua concentração no tubo contornado proximal
criando-se um factor favorável de difusão passiva para a ureia ser reabsorvida, principalmente
no tubo contornado proximal e no tubo contornado distal.
Outra substância referida era o ácido úrico, este também vai ser reabsorvido
grandemente como qualquer substância no tubo contornado proximal, mas o próprio ácido
úrico pode ser excretado ao nível do tubo contornado distal. Aqueles cálculos renais de uratos,
não são mais do que ácido úrico em excesso que foi filtrado e foi parar à bexiga e que
posteriormente dão aquelas cólicas renais e aquelas acções bastante dolorosas para um
homem que levam os urologistas a dizer, que a dor de uma cólica renal num homem é superior
ao parto de uma mulher.
Para terminar, (isto é importante!!), a acção de algumas hormonas ao nível do tubo
renal:
Fisiologia de Sistemas II
8
Fisiologia Renal - Módulo 8
- a aldosterona pode actuar no tubo distal ou no tubo colector, vai reabsorver sódio e
aumentar a secreção do potássio, para haver secreção de potássio normalmente há
reabsorção de sódio;
- a angiotensina II vai ter acção no tubo contornado proximal, vai reabsorver sódio e
aumentar a secreção de hidrogenião;
- a hormona antidiurética (ADH) vai reabsorver água principalmente no tubo
contornado distal e no canal colector;
- o péptideo natriurético auricular (ANP), vai diminuir a reabsorção de sódio e de
cloro, isto é, pode levar à excreção de sódio urinário;
- a hormona da paratiróide ou paratormona (PTH) vai reabsorver potássio, vai
diminuir a reabsorção de fosfato e vai aumentar a reabsorção de cálcio. Se aumenta a
reabsorção de cálcio, diminui a excreção de cálcio, se diminui a reabsorção de fosfato aumenta
a excreção urinária de fosfato, este cálcio e este fosfato urinário também jogam por vezes e
mediante a acção da paratormona (PTH) para este efeito, se aumenta um diminui o outro e
vice-versa, sempre em razão inversa ao que se passa ao nível renal, para haver um equilíbrio
entre o cálcio e o fosfato.
Por fim, só resta dizer que este cálcio é importante, que esta paratormona (PTH) vai
ser importantíssima para o metabolismo ósseo e para o crescimento harmonioso do jovem.
Fisiologia de Sistemas II
9