MINISTÉRIO DA EDUCAÇÃO E DESPORTOS
UNIVERSIDADE FEDERAL DE GOIÁS
INSTITUTO DE PATOLOGIA TROPICAL E SAÚDE PÚBLICA
Rosane Ribeiro Figueiredo Alves
PAPILOMAVÍRUS HUMANO, NEOPLASIA INTRA-EPITELIAL
CERVICAL E CÂNCER DO COLO UTERINO
PERFORMANCE DOS MÉTODOS DE TRIAGEM E
DIAGNÓSTICO EM DIFERENTES FAIXAS ETÁRIAS
Orientador: Prof. Dr. Joaquim Caetano de Almeida Netto
Dissertação de Mestrado
Goiânia-GO, 2003
UNIVERSIDADE FEDERAL DE GOIÁS
INSTITUTO DE PATOLOGIA TROPICAL E SAÚDE PÚBLICA
PROGRAMA DE PÓS-GRADUAÇÃO EM MEDICINA TROPICAL
Rosane Ribeiro Figueiredo Alves
PAPILOMAVÍRUS HUMANO, NEOPLASIA INTRAEPITELIAL CERVICAL E CÂNCER DO COLO UTERINO
PERFORMANCE DOS MÉTODOS DE TRIAGEM E
DIAGNÓSTICO EM DIFERENTES FAIXAS ETÁRIAS
Orientador: Prof. Dr. Joaquim Caetano de Almeida Netto
Dissertação submetida ao
CPGMT/IPTSP/UFG como requisito parcial
para a obtenção do Grau de Mestre na área
de concentração em Doenças Infecciosas e
Parasitárias.
Goiânia-GO, 2003
Dados Internacionais de Catalogação-na-Publicação (CIP)
(GPT/BC/UFG)
Alves, Rosane Ribeiro Figueiredo
A474p
Papilomavírus humano, neoplasia intra-epitelial
cervical e câncer do colo uterino performance dos
métodos de triagem e diagnóstico em diferentes fai-
xas etárias / Rosane Ribeiro Figueiredo Alves. –
Goiânia, 2003.
64f.
Dissertação (Mestrado) – Universidade Federal
de Goiás, Instituto de Patologia Tropical e Saúde
Pública, 2003.
Bibliografia
1. Útero – Câncer citodiagnóstico 2. Útero –
Câncer – Tratamento 3. Utero – Câncer – Prevencão 3. Útero – Infecção 4. Útero – Doenças I. Universidade Federal de Goiás. Instituto de Patologia
Tropical e Saúde Pública II. Título.
CDU: 618.14-006.6-076
A Viagem
Como é bela uma asa em pleno vôo...
Uma vela em alto mar...
Sua vida – toda ela! – está contida
Entre o partir e o chegar...
Mario Quintana
O correr da vida embrulha tudo, a vida é assim:
esquenta e esfria, aperta daí, afrouxa dali,
sossega e depois desinquieta.
O que ela quer da gente é coragem.
Guimarães Rosa
Para Marco Antônio, meu marido, melhor amigo e
maior incentivador e aos meus filhos, Ronaldo e
Marcelo, com a esperança de estar inspirando-lhes
amor pelos estudos.
À memória de meu pai, José Amorim, e à minha
mãe Zilda, por toda uma vida de trabalho, dedicação e
amor.
AGRADECIMENTOS
Ao meu orientador Prof. Dr. Joaquim Caetano de Almeida Netto, que, sempre
disponível, não mediu esforços para a realização deste trabalho, apresentando
considerações e correções oportunas, que possibilitaram sua conclusão dentro do
tempo previsto e contribuíram para meu aprendizado.
Ao Programa de Mestrado do Instituto de Patologia Tropical e Saúde Pública
da Universidade Federal de Goiás – UFG, pelo ensino de qualidade e a
oportunidade da realização profissional.
Aos funcionários Docentes e Administrativos do IPTSP/UFG e do curso de
mestrado, pelo convívio, disponibilidade e espírito de colaboração.
À médica colposcopista Isa Maria de Mello, Presidente da Sociedade Brasileira
de Patologia do Trato Genital Inferior e Colposcopia, pela confiança depositada em
meu trabalho, ao indicar o Serviço de Patologia Cervical e Colposcopia da Santa
Casa, um dos serviços de referência, em Goiânia, para pacientes com
anormalidades citológicas.
À Santa Casa de Goiânia, à Sociedade São Vicente de Paulo, por fornecer
condições adequadas ao atendimento das pacientes referenciadas ao serviço de
colposcopia.
À médica patologista Tamara Staimbóch Teixeira, pela revisão dos exames
histopatológicos do material obtido mediante biópsia, curetagem de canal e
conização eletrocirúrgica, de importância fundamental para a realização deste
estudo.
Aos colegas, residentes e funcionários da Santa Casa de Goiânia, em especial
ao ginecologista Mauro Rodrigues de Siqueira, à auxiliar de enfermagem Elisângela
Bernardes e à técnica do laboratório de anatomia patológica Maria Aparecida de
Almeida pela importante contribuição no desenvolvimento deste trabalho.
Aos Profs. Drs. Vardeli Alves de Moraes, Eleuse Machado de Brito Guimarães
e Regina Maria Bringel, pela participação na banca de qualificação deste estudo,
pelas sugestões valiosas e pelo incentivo.
À Sociedade Goiana de Ginecologia e Obstetrícia, na pessoa de seu
presidente, João Bosco Machado da Silveira, pelo apoio técnico na confecção dos
recursos visuais e de informática.
Às amigas Patrícia Andrade de Sá e Letícia Andrade de Sá pelo auxílio na
revisão de gráficos, tabelas e formatação final deste manuscrito.
Aos médicos colposcopistas Weuler Alves Ferreira e Gisele Fachetti Machado
pela amizade, apoio e incentivo durante esta jornada.
Às ginecologistas Gislaine Santana, Zita Niemeyer, Leila Tristão, Míriam Seixas
e Mônica Danda Garcia pela amizade, incentivo e agradável convivência.
Às amigas Patrícia, Roberta, Glauce e Edna pelo convívio agradável, ajuda e
pelo bom humor de sempre.
A toda a minha família, pelo apoio e carinho.
SUMÁRIO
página
LISTA DE ABREVIATURAS........................................................................
i
LISTA DE TABELAS....................................................................................
ii
APRESENTAÇÃO.......................................................................................
iii
RESUMO.....................................................................................................
iv
ABSTRACT..................................................................................................
v
ARTIGO 1: INFECÇÃO PELO PAPILOMAVÍRUS HUMANO,
NEOPLASIA INTRA-EPITELIAL E CÂNCER DO COLO UTERINO:
MÉTODOS DE TRIAGEM E DIAGNÓSTICO .............................................
5
RESUMO.....................................................................................................
5
INFECÇÃO PELO HPV E CÂNCER CERVICAL .......................................
5
Prevalência .................................................................................................
6
Fatores de risco ..........................................................................................
7
História natural da infecção ........................................................................
7
MÉTODOS DE TRIAGEM ..........................................................................
8
O método citológico ....................................................................................
8
Métodos alternativos de triagem .................................................................
10
MÉTODO DIAGNÓSTICO ..........................................................................
11
COMENTÁRIOS E CONCLUSÕES ...........................................................
12
ABSTRACT .................................................................................................
13
REFERÊNCIAS ..........................................................................................
13
NORMAS PARA PUBLICAÇÃO NA REVISTA DE PATOLOGIA
TROPICAL UNIVERSIDADE FEDERAL DE GOIÁS/INSTITUTO DE
PATOLOGIA TROPICAL ............................................................................
18
ARTIGO 2: PERFORMANCE DA CITOLOGIA E COLPOSCOPIA
FRENTE
À
HISTOPATOLOGIA
NO
RASTREAMENTO
E
DIAGNÓSTICO DAS LESÕES PRECURSORAS DO CÂNCER DO
COLO UTERINO..................... ...................................................................
20
RESUMO ....................................................................................................
21
ABSTRACT .................................................................................................
21
INTRODUÇÃO.............................................................................................
22
OBJETIVOS.................................................................................................
25
PACIENTES E MÉTODOS..........................................................................
25
RESULTADOS............................................................................................
28
DISCUSSÃO................................................................................................
31
CONCLUSÕES............................................................................................
34
REFERÊNCIAS...........................................................................................
35
NORMAS DE PUBLICAÇÃO NO JORNAL BRASILEIRO DE DOENÇAS
SEXUALMENTE TRANSMISSÍVEIS...........................................................
40
ARTIGO 3: INFECÇÃO PELO PAPILOMAVÍRUS HUMANO
ALTERAÇÕES
CITOLÓGICAS
COLPOSCÓPICAS
E
HISTOPATOLÓGICAS
EM
DIFERENTES
FAIXAS
ETÁRIAS.....................................................................................................
46
RESUMO ....................................................................................................
46
ABSTRACT .................................................................................................
46
INTRODUÇÃO.............................................................................................
47
OBJETIVOS.................................................................................................
49
PACIENTES E MÉTODOS..........................................................................
49
RESULTADOS........................................................................................................
51
DISCUSSÃO............................................................................................................
56
CONCLUSÕES E COMENTÁRIOS .....................................................................
58
REFERÊNCIAS.......................................................................................................
59
ANEXO ...................................................................................................................
64
LISTA DE ABREVIATURAS
HPV: papilomavírus humano
NIC: neoplasia intra-epitelial cervical
ASCUS: atipia de células escamosas de significado indeterminado
ASC-H: atipia de células escamosas que sugere lesão de alto grau
AGC: atipia de células glandulares
AIS: adenocarcinoma “in-situ”
ALTS: atypical squamous cells of undetermined significance/low-grade squamous intraepithelial lesion
triage study
VPP: valor preditivo positivo
VPN: valor preditivo negativo
PPV: predicitve positive value
PPN: predictive negative value
LIEBG: lesão intra-epitelial de baixo grau
LIEAG: lesão intra-epitelial de alto grau
LGSIL: low-grade squamous intraepithelial neoplasia
HGSIL: high-grade squamous intraepithelial neoplasia
AGUS: atipia de células glandulares de significado indeterminado
CIN: cervical intraepithelial neoplasia
CAF: cirurgia de alta freqüência
ZT: zona de transformação
JEC: junção escamo-colunar
k: índice de Kappa
Pe: proporção de concordâncias esperadas
Po: proporção de concordâncias observadas
LISTA DE TABELAS
ARTIGO 2: PERFORMANCE DA CITOLOGIA E COLPOSCOPIA FRENTE À HISTOPATOLOGIA
NO RASTREAMENTO E DIAGNÓSTICO DAS LESÕES PRECURSORAS DO CÂNCER DO COLO
UTERINO
Tabela
Página
Título
Tabela I
Diagnóstico
histológico
em
742
pacientes
com
anormalidades citológicas ASCUS, AGUS, LIEBG e LIEAG,
submetidas a biópsia dirigida, curetagem de canal e/ou
28
CAF...............................
Tabela II
Matriz para estimativa da validade da anormalidade
citológica
de
alto
grau
em
relação
ao
diagnóstico
histopatológico de NIC 2/NIC 3 e câncer em 742 pacientes.
29
.........................................................
Diagnóstico histológico em 742 pacientes com achados
Tabela III
30
colposcópicos menores, maiores, insatisfatórios e de câncer
invasor........................................................................................
.....
Matriz para estimativa da validade do achado
Tabela IV
colposcópico maior em relação ao diagnóstico histopatológico
de
NIC
2/NIC
3/
câncer
em
577
31
pacientes.
...........................................................................
ARTIGO 3: INFECÇÃO PELO PAPILOMAVÍRUS HUMANO ALTERAÇÕES CITOLÓGICAS
COLPOSCÓPICAS E HISTOPATOLÓGICAS EM DIFERENTES FAIXAS ETÁRIAS
Figura/
Págin
a
Título
Tabela
Figura 1
Freqüência relativa das anormalidades citológicas e dos
achados colposcópicos nas 794 pacientes encaminhadas e do
diagnóstico
histológico
nas
742
biopsiadas
51
..........................................................
Tabela I
Distribuição das alterações histológicas em 742 pacientes
com anormalidades citológicas em diferentes faixas etárias
53
....................
Tabela II
Distribuição das alterações histológicas em 742 pacientes
com colposcopia anormal em diferentes faixas etárias
.............................
55
APRESENTAÇÃO
Esta dissertação, sob a forma de três artigos, inclui uma atualização intitulada “Infecção pelo
papilomavírus humano, neoplasia intra-epitelial e câncer do colo uterino: métodos de triagem
e diagnóstico”, submetida à Revista de Patologia Tropical para publicação. Enfoca o papel da
infecção cervical pelo papilomavírus humano (HPV) na indução de neoplasias intra-epiteliais e câncer
cervical, os métodos tradicionais e alternativos de triagem e as condutas adotadas nos vários níveis
de anormalidades citológicas. O artigo seguinte, “Performance da citologia e colposcopia frente à
histopatologia no rastreamento e diagnóstico das lesões precursoras do câncer do colo
uterino”, foi submetido para publicação no Jornal Brasileiro de Doenças Sexualmente
Transmissíveis. Apresenta um estudo de 794 pacientes com anormalidades citológicas, conduzidas
pelos métodos tradicionais de triagem e diagnóstico, fornece dados objetivos para a elaboração de
protocolos de condutas a serem implementados nas diferentes categorias citológicas. Já o terceiro
artigo, “Infecção pelo papilomavírus humano - alterações citológicas colposcópicas e
histopatológicas em diferentes faixas etárias”, complementa o segundo, apresentando uma
análise sobre as alterações histopatológicas subjacentes às anormalidades citológicas e
colposcópicas em pacientes na adolescência, no menacme, na perimenopausa e nas acima de 60
anos. Este artigo será submetido para publicação no Jornal Brasileiro de Doenças Sexualmente
Transmissíveis.
RESUMO
Evidências clínicas, epidemiológicas e moleculares estabeleceram como
agente etiológico do câncer cervical uterino a infecção persistente pelos HPVs de
alto risco oncogênico e, como seu precursor, as neoplasias intra-epiteliais de alto
grau induzidas por tal infecção. A prevenção deste câncer baseia-se na triagem e
diagnóstico das lesões precursoras mediante citologia, colposcopia e biópsia dirigida
e no seu tratamento. A elevada taxa de falso-negativo e falso-positivo na triagem
citológica, seu elevado custo e a possibilidade de identificação do DNA viral
impulsionaram a busca de métodos alternativos de triagem. A avaliação da
performance dos métodos tradicionais de triagem e diagnóstico em 794 pacientes
com anormalidades citológicas, mostrou alterações histológicas significativas,
inclusive câncer invasor nas categorias ASCUS e LIEAG. O elevado valor preditivo
positivo da LIEAG e do achado colposcópico maior, em que pese o moderado grau
de concordância com a histologia, apóiam, neste estudo, a metodologia “ver e
tratar”, por cirurgia de alta freqüência, método proposto com o objetivo de
economizar recursos e evitar perda de seguimento. A colposcopia mostrou ser a
conduta mais segura na avaliação de pacientes com anormalidades citológicas,
sendo indispensável não apenas nas LIEAG, mas também na ASCUS, não sendo,
porém, um método diagnóstico suficiente quando a junção escamo-colunar não é
visível. A distribuição das anormalidades citológicas, e dos achados colposcópicos
em pacientes na adolescência, no menacme, na perimenopausa e nas acima de 60
anos, mostrou que aquelas com ASCUS e AGUS apresentaram maior proporção de
NIC 2/NIC 3 no menacme; o valor preditivo negativo da LIEBG foi elevado, com
tendência a diminuir após 60 anos; o valor preditivo positivo da LIEAG foi elevado,
porém maior no menacme e perimenopausa. O valor preditivo negativo do achado
colposcópico menor foi maior na adolescência e o valor preditivo positivo do achado
maior, elevado no menacme. A ocorrência de câncer invasor nas categorias ASCUS
e LIEAG foi maior na perimenopausa e nas acima de 60 anos. Programas de triagem
do câncer cervical devem levar em conta tais achados, fazendo um balanço entre os
recursos financeiros e técnicos disponíveis e seu custo-benefício, nas diferentes
faixas etárias.
ABSTRACT
The clinical, epidemiological and molecular studies provided evidence on the causal role of the
uterine cervical cancer the persistent infection by some high-risk HPVs and as your precursor the
cervical intra-epithelial neoplasia of high grade, induced by such infection. The prevention of this
cancer is based on the screen and diagnosis of the precursory lesions by cytology, colposcopy and
directed biopsy and in your treatment. The high false-negative and false-positive rates in the
cytological screen, your high cost and the possibility of identification of the DNA viral led to a search of
alternative methods of screening. The evaluation of the performance of the traditional methods of
screening and diagnosis in 794 patient with cytological abnormalities showed significant histological
alterations, inclusive invasive cancer in the categories ASCUS and HGSIL. The high value positive
predictive of HGSIL and larger colposcopical finding, although the moderate concordance degree with
the histologic verification, support, in this study, the methodology "to see and to treat", for surgery of
high frequency, method proposed with the objective of to save resources and to avoid following loss.
The colposcopy showed to be the safest management in the patients' evaluation with cytological
abnormalities, being not just indispensable in HGSIL, but also in ASCUS, not being, however, a
sufficient diagnostic method when the squamocolumnar junction it is not visible. The distribution of the
cytological abnormalities, and of the colposcopical findings in patients below 20 years old, between 20
and 39, between 40 and 59 and above 60 years old, showed that those with ASCUS and AGUS
presented higher percentage of CIN 2/CIN 3 between 20 and 40 years old. The predictive value
negative of LGSIL was elevated, with tendency to decrease in those above 60 years old; the predictive
value positive of HGSIL was high, being larger in the patients between 20 and 39 and in the patients
between 40 and 59 years old. The predictive value negative of the smaller colposcopical finding was
larger in those below 20 years and the predictive value positive of the larger finding was high in those
between 20 and 39 years old. The invasive cancer proportion was larger in patients between 40 and
59 and above 60 years old with ASCUS and HGSIL. Programs of screening of the cervical cancer
should take in account such findings, making a balance between the financial and technical resources
available and your cost-benefit, in the different age groups.
MÉTODOS DE TRIAGEM E DIAGNÓSTICO NA INFECÇÃO PELO
PAPILOMAVÍRUS HUMANO, NA NEOPLASIA INTRA-EPITELIAL E NO
CÂNCER DO COLO UTERINO
_____________________________________________________________________
___________
Rosane Ribeiro Figueiredo Alves 1 , Joaquim Caetano de Almeida Netto 2
RESUMO
O papel das infecções persistentes por alguns genotipos do HPV nas neoplasias intra-epiteliais cervicais
e no câncer cervical foi definitivamente estabelecido. A triagem citológica e o tratamento destas lesões
precursoras propiciaram redução importante na incidência e mortalidade por esta neoplasia. A baixa
sensibilidade e especificidade da citologia, associada ao elevado custo da sua implementação em programas de
triagem em massa, têm sido motivo de debate. Como conseqüência houve o desenvolvimento de novas
tecnologias procurando melhorar seu desempenho, como citologia mono-camada e triagem automatizada de
esfregaços, o que tornou o método ainda mais oneroso. Estes fatos impulsionaram a busca de métodos
alternativos de triagem, como a inspeção visual desarmada do colo, a cervicografia e a detecção do DNA viral.
Em regiões em desenvolvimento, onde os métodos convencionais de triagem são inviáveis, procedimentos que
permitam em visita única, após inspeção visual desarmada do colo tratado com ácido acético, a ressecção das
lesões presumivelmente precursoras, poderiam ser implementados. A colposcopia continua sendo a conduta
adequada para pacientes identificadas como de risco para o câncer cervical pela citologia, tendo como padrãoouro o exame histopatológico mediante biópsia dirigida.
UNITERMOS: HPV; câncer cervical; triagem; citologia; colposcopia; histopatologia.
INFECÇÃO PELO HPV E CÂNCER CERVICAL
Houve grande progresso nas pesquisas sobre a etiologia do câncer do colo uterino
nas duas últimas décadas. A causa deste câncer, que há décadas já vem sendo relacionada à
transmissão sexual (8, 42), é atualmente considerada conseqüência da infecção persistente por
1
Mestre em Doenças Infecciosas e Parasitárias do Instituto de Patologia Tropical e Saúde Pública da
Universidade Federal de Goiás.
2
Professor Titular Doutor do Programa de Pós Graduação do Instituto de Patologia Tropical e Saúde
Pública da Universidade Federal de Goiás.
Correspondência para: Rosane R.F. Alves, Avenida T 4, n. 636, apto. 1900, Setor Bueno, CEP 74230030, Goiânia – GO.
alguns tipos oncogênicos do papilomavírus humano (HPV), que se constituem em prérequisito fundamental para o desenvolvimento da doença (1, 8, 16, 26, 28, 52). O câncer do
colo uterino é, em nível mundial, o segundo tipo de câncer mais comum entre mulheres (6, 8,
28) e uma das principais causas de morte em países em desenvolvimento, embora seja
passível de prevenção (8, 52). A associação entre HPV e câncer foi sugerida, em 1976, por
Meisels e Fortin (37) e, a partir daí, estudos epidemiológicos e moleculares forneceram
evidência irrefutável sobre o papel desse vírus como agente etiológico do câncer cervical (8,
17, 28, 42). Um estudo conduzido pelo International Biological Study on Cervical Cancer,
publicado em 1995, envolvendo 1.000 casos de câncer cervical invasor em 22 países, mostrou
uma prevalência do DNA-HPV em 93% dos espécimes, sem variação significativa na
positividade entre os países (6). Os casos negativos foram reavaliados por PCR, utilizando-se
sondas mais sensíveis e levando-se em conta a qualidade da amostra histológica, o que
permitiu demonstrar uma prevalência de 99,7% para o DNA viral, demonstrando-se ser a
infecção pelo HPV necessária para o desenvolvimento do câncer cervical (66). Todavia, como
apenas uma parcela das mulheres com infecção persistente desenvolve câncer, o vírus é um
fator necessário, mas não suficiente para o desenvolvimento do câncer cervical, necessitando
da atuação de co-fatores (1, 8, 42).
Existem mais de 100 tipos de HPV, definidos pela seqüência de nucleotídeos do
genoma viral, dos quais aproximadamente 40 infectam o trato genital (6, 8, 52). Os tipos 6 e
11 são classificados como de baixo risco, sendo raramente associados com câncer invasor e
são freqüentemente encontrados nos condilomas acuminados (7, 10, 16, 28). Existem
evidências suficientes para classificar como de alto risco oncogênico os tipos 16, 18, 26, 31,
33, 35, 39, 45, 51, 52, 55, 56, 58, 59, 68, 73, 82, e 83 sendo mais prevalentes os tipos 16 e 18
(6, 8, 42, 66), encontrados em 63,6% dos casos de câncer invasor do colo uterino (1, 6).
Prevalência
A infecção pelo HPV apresenta prevalência elevada na população jovem, com
aumento progressivo nas últimas décadas (23, 28), variando com o método utilizado para
detecção e com a população rastreada (28). Quando o diagnóstico é feito com base na
visualização de verrugas genitais, a prevalência é baixa e varia de 0,6% a 1,5% na
população norte americana sexualmente ativa, sendo o condiloma acuminado considerado
e-mail: [email protected]
a ponta do iceberg da infecção pelo HPV. O diagnóstico mediante citologia e colposcopia
apresenta cifras intermediárias, que variam de 7 a 8% (28). As maiores taxas são
encontradas com o uso de métodos para detecção do DNA viral, variando de 10% a 46% na
dependência da sensibilidade do método utilizado e da população estudada (19, 20, 23, 28, 46,
51, 57).
A prevalência da infecção pelo HPV é maior em mulheres sexualmente ativas abaixo
de 25 anos de idade (6, 8, 13, 28, 46, 51, 56, 57). O desenvolvimento de imunidade específica
após infecções repetidas explica a diminuição da prevalência com a idade (7, 13, 23, 28, 57).
Todavia estudos recentes demonstram que ocorre novo pico menos acentuado após os 55 anos
de idade (7, 8, 42, 53, 57). A prevalência da infecção é maior em países com elevada
incidência de câncer cervical, como alguns da África e da América Latina (42), e os tipos
virais mais detectados na população são os mesmos detectados, com maior freqüência, no
câncer cervical (7, 8, 42), cuja incidência varia de cerca de 10/100.000 por ano em países
industrializados a mais de 40/100.000 em países subdesenvolvidos (6).
Fatores de risco
O risco de adquirir a infecção está associado a fatores ligados à atividade sexual,
como número e comportamento sexual dos parceiros, início precoce da atividade sexual,
freqüência das relações sexuais e o nível de circulação do vírus na região (7, 17, 23, 28, 33,
41, 46).
São considerados como co-fatores na carcinogênese certas variáveis do hospedeiro,
tais como suscetibilidade genética (19, 34, 42, 46), imunodeficiências (1, 7, 17), elevada
paridade (1, 33, 42), uso prolongado de contraceptivos orais (1, 7, 13, 42), tabagismo (1, 2,
41, 42), consumo exagerado de bebida alcoólica e deficiências nutricionais (1, 42). A análise
destes fatores foi, no entanto, restrita a mulheres portadoras do vírus, não existindo evidências
de que sejam fatores de risco independentes (6, 8, 42). Os fatores relacionados ao vírus
incluem o tipo viral (2, 8, 34, 42, 71) e a variação genômica dos diferentes tipos virais (1, 7,
42, 71).
História natural da infecção
A inoculação do HPV ocorre em regiões do trato genital através microtraumatismos
ocasionados pela relação sexual. Após o período de incubação, surgem as primeiras lesões, na
maioria das vezes, de baixo grau, ocasionalmente condilomas acuminados (16); a maioria dos
infectados não apresenta, porém, evidência de doença clínica (8, 16, 23, 28, 40). Embora
considerada uma infecção persistente, o período durante o qual o vírus pode ser detectado é
relativamente curto, apresentando duração média de 8 meses (2, 7, 23, 42, 68). Persistência
maior ocorre, com freqüência, para os tipos virais de alto risco (1, 2, 19, 23, 39), sugerindo
que estes podem evadir-se mais efetivamente do sistema imune (39), sendo mais freqüente em
mulheres adultas (2, 23, 36). Os genotipos 16 e 18 são os que apresentam maior incidência e
persistência (19, 23, 68). Tal persistência é o fator de risco mais importante para o
desenvolvimento de lesões de alto grau e progressão neoplásica (8, 11, 21, 27, 34, 36, 40, 43,
49).
Foi sugerido que pela análise da carga viral poder-se-ia prever o risco de câncer em
face de seu valor preditivo para neoplasia intra-epitelial cervical (NIC), em um estágio onde
os métodos tradicionais de triagem são negativos (21, 26, 34, 72). Alguns trabalhos, porém,
demonstraram seu pequeno valor preditivo (1, 11, 27, 60, 68) e a questão permanece em
aberto (8).
A incidência de anormalidades citológicas de baixo grau é elevada durante a
infecção pelo HPV; entretanto, essas regridem espontaneamente, na maioria das vezes (13,
23, 57, 68), ainda que as pacientes sejam infectadas por vírus de alto risco oncogênico (1, 2,
13, 44). A regressão de discariose leve e moderada é precedida pela eliminação do vírus de
alto risco (43, 44), sendo que o desenvolvimento de lesão de alto grau ocorre em apenas 5%
das mulheres infectadas em um período de observação de 2 anos (39). Poucas pacientes são
identificadas como portadoras de lesão de baixo grau antes do diagnóstico de lesão de alto
grau, questionando-se assim a possibilidade de progressão das lesões de baixo grau (1, 2, 68).
A discrepância entre a prevalência da infecção pelo HPV, da NIC e do câncer cervical indica
que é necessária a atuação de determinadas condições ou co-fatores para seu desenvolvimento
(6, 8, 40, 41).
MÉTODOS DE TRIAGEM
O termo triagem foi definido pela Organização Mundial da Saúde como um
procedimento para a identificação presuntiva de uma doença, por intermédio da aplicação de
testes. Os critérios para implementar a triagem pressupõem que a doença seja problema
importante de saúde pública, apresente estágio latente reconhecível, tenha história natural
conhecida e que o tratamento precoce influencie em seu curso. O teste de triagem deve ser
barato, específico, sensível e constituir-se num sistema contínuo, computadorizado, que
identifique e mantenha contato com as pessoas que apresentem teste positivo (9).
O método citológico
Os programas de triagem citológica, com intervalo de aplicação do teste de 1 a 5
anos, propiciaram diminuição acentuada na incidência e mortalidade por câncer cervical em
países onde foram implantados (1, 14, 25, 36, 48, 51). Entretanto, uma elevada proporção de
câncer cervical ainda ocorre em mulheres submetidas à triagem citológica, devido à sua baixa
sensibilidade. Por outro lado, a baixa especificidade do método resulta em grande número de
citologias lidas como atipia de células escamosas de significado indeterminado (ASCUS) e de
baixo grau, que oneram o sistema e apresentam baixo valor preditivo positivo para alto grau
(1, 14, 20, 25, 36, 70).
O Sistema de Classificação Citológica de Bethesda, introduzido em 1988 com o
objetivo de padronizar relatórios pela utilização de critérios diagnósticos preestabelecidos, foi
modificado em 2001 para atender aos atuais conhecimentos da história natural da infecção
pelo HPV (63). A categoria ASCUS foi mantida mas, como esta não exclui lesão de alto grau,
foi criada a subdivisão denominada ASC-H, de utilidade clínica porque apresenta alto valor
preditivo para lesão de alto grau e forte associação com infecção por HPV de alto risco (59,
63, 70). Este sistema de classificação inclui ainda a atipia de células glandulares (AGC),
subdividida em “de significado indeterminado”, “favorecendo neoplasia” e adenocarcinoma
“in-situ” (AIS). No entanto, a divisão dicotômica da lesão intra-epitelial em baixo e alto grau,
em consonância com a história natural da infecção e apresentando reprodutibilidade razoável
quando comparada à divisão em HPV, NIC 1, NIC 2 e NIC 3, foi mantida (35, 64).
As citologias classificadas como ASCUS e de baixo grau por serem responsáveis
pelo maior número de achados citológicos anormais (62) são as que mais contribuem para
resultados anormais à histologia, incluindo NIC 2 e NIC 3 (32, 35). Embora o risco de lesão
subjacente seja maior na subdivisão ASC-H, o maior número de lesões de alto grau ocorre na
ASCUS, por ser esta categoria predominantes (1, 59). Assim, a controvérsia sobre a conduta
nas categorias ASCUS e de baixo grau permanece como ponto central na triagem cervical.
Estratégias para identificar lesão de alto risco incluem a repetição da citologia a cada 4 a 6
meses, a qualificação do ASCUS em ASC-US e ASC-H, a detecção do DNA viral e a
colposcopia (10, 48, 53, 60, 62, 74). A repetição da citologia apresenta baixa sensibilidade e é
falha em identificar todas as mulheres com lesão subjacente (32, 35, 49, 70). A colposcopia
apresenta a vantagem da informação imediata da presença ou ausência da lesão, devido à sua
elevada sensibilidade (38); todavia, apresenta a desvantagem do custo elevado e do potencial
para levar a exageros no diagnóstico e, conseqüentemente, no tratamento (70). Já a detecção
do DNA viral pode ser útil para diminuir a referência para colposcopia nas categorias ASCUS
e de baixo grau (1, 7, 10, 14, 25, 30, 74).
O diagnóstico citológico de lesão de alto grau, de ASC-H e de AGC é incomum,
alcançando em conjunto aproximadamente 1,5% das interpretações citológicas, porém
apresentam maior valor preditivo para neoplasia de alto grau ou câncer, pelo que a avaliação
colposcópica com biópsia dirigida é a conduta adequada para estas pacientes (59, 61, 70). O
acompanhamento citológico é inaceitável nestas três categorias mencionadas devido à elevada
prevalência de NIC 2/NIC 3 (61,70). A detecção do DNA viral é desnecessária nas
anormalidade de alto grau e ASC-H, uma vez que a maioria das pacientes nestas categorias
citológicas apresenta infecção por HPV de alto risco oncogênico (30, 59) e na categoria AGC
não existem evidências para sua utilização (70).
Métodos alternativos de triagem
Como uma infecção persistente por HPV de alto risco é condição necessária para a
carcinogênese e as lesões de alto grau são as verdadeiras precursoras do câncer, seu
diagnóstico é de grande importância prática (8, 42, 60, 63). Há assim necessidade de
estratégias de triagem mais eficientes (43, 57) empregando-se métodos alternativos, que
possam aumentar a detecção de vírus de alto risco em países desenvolvidos e que ofereçam
opções adequadas à realidade de países sem programas de rastreamento citológico (8, 15, 29,
42, 51). A atenção também se volta para tecnologias que possam melhorar a performance do
método citológico, como a citologia em base líquida e a triagem automatizada dos esfregaços
(36).
Os métodos alternativos de triagem incluem a inspeção visual do colo uterino a olho
nú, após o uso do ácido acético (3, 5, 7, 15, 20, 65) ou com sistema simples de lente e
iluminação acoplados (47), a cervicografia e a detecção do DNA viral (1, 15, 74).
A detecção do DNA viral, em mulheres com anormalidade ASCUS, mostra uma
grande proporção de pacientes não infectadas por vírus de alto risco, reduzindo a referência
para a colposcopia (7, 10, 30, 36, 62, 70, 74), principalmente em mulheres acima de 29 anos,
devido à diminuição da prevalência da infecção com o aumento da idade (60).
A possibilidade de identificação do agente etiológico pode ainda ter aplicabilidade
na vigilância pós-tratamento, por determinar, com rapidez e precisão, se o tratamento
erradicou a infecção e a doença (7, 31, 36, 45); por outro lado, a eliminação do HPV de alto
risco possibilitaria conduta expectante nas discarioses leve e moderada, reduzindo, assim, as
taxas de tratamento desnecessário (36, 43, 44).
Vários autores admitem que a detecção do DNA do HPV poderia ser útil como
método de triagem primária junto com a citologia ou em substituição a ela. Sua sensibilidade
para lesão de alto grau e câncer é maior que a citologia convencional, porém, sua
especificidade é baixa (1, 7, 11, 29, 33, 36, 51, 53, 56), podendo ser ajustada, dependendo do
nível do ponto de corte definido como positivo (29, 67). O elevado valor preditivo negativo
deste método permite aumentar o intervalo de triagem, com conseqüente redução de custos
(51, 56, 67). A performance do teste é melhor em mulheres acima de 35 anos, quando a
prevalência da infecção é menor (1, 11, 56). A possibilidade de material autocoletado é uma
vantagem adicional, favorecendo sua aplicação em larga escala (22, 58, 69). Todavia, o nível
de proteção de um resultado negativo e a possibilidade de redução da incidência do câncer
cervical, mediante seu uso não foram ainda demonstrados (14, 29).
A inspeção visual a olho nu do colo, utilizando ácido acético, testada em alguns
países da África e da Ásia (3, 65) foi implantada como método de triagem no Peru (7). Sua
sensibilidade é semelhante à da citologia, porém, com especificidade menor, pode acarretar
tratamentos desnecessários (15, 65). Apresenta como vantagem a possibilidade de tratamento
de baixo custo em visita única para a maioria das lesões de alto grau, podendo ser usada em
países sem programas de triagem citológica (5, 20). Mesmo em locais com programas
estabelecidos, pode ser um método para diferenciação rápida entre cérvices potencialmente
doentes e saudáveis (20, 65).
A cervicografia, um teste fotográfico de baixa ampliação para exame do colo,
apresenta como vantagem a rapidez de sua leitura (40). Foi avaliada como método de triagem
primária, mostrando comportamento melhor que a citologia para o diagnóstico do câncer
invasor (55). Funcionou relativamente bem para a detecção dos cânceres e NIC 2/NIC 3, no
estudo ALTS, com melhor sensibilidade em mulheres jovens (18, 55), podendo ser útil em
locais sem programas de triagem citológica (55).
No futuro, o que se vislumbra é a coleta de material único para a citologia em base
líquida com leitura automatizada do esfregaço ou a detecção do DNA viral, como método
único de triagem primária (36, 48). Porém, a triagem cervical em países em desenvolvimento
requer a utilização de métodos simples e de baixo custo. A limitação do número de esfregaços
aconselhada pela Organização Mundial da Saúde esbarra na baixa sensibilidade da citologia
(36, 51). Na opinião de alguns autores, a combinação da citologia com a detecção do DNA
viral, aumenta sua sensibilidade e, se empregada na triagem uma ou duas vezes na vida da
mulher, poderia diminuir a incidência do câncer cervical em países em desenvolvimento (5).
MÉTODO DIAGNÓSTICO
A colposcopia é considerada a técnica mais sensível para a detecção da doença
cervical invasiva e pré-invasiva (38,73). Todavia sua baixa especificidade, custo elevado e
necessidade de profissional altamente qualificado limitam sua utilização como método de
triagem primária, como projetado (54). A biópsia dirigida para exame histopatológico é
considerado o padrão-ouro, pois observa-se concordância exata ou dentro de 1 grau de
variação (24), considerada apropriada, apesar da variabilidade interobservador, tanto na
interpretação citológica quanto na histológica (64). A colposcopia apresenta sensibilidade de
85% e especificidade de 69% para distinguir colo normal e lesões de baixo grau das lesões de
alto grau (38). Sua acurácia é maior em lesões extensas (50) e em mulheres jovens. A
exposição da junção escamo-colunar e a visualização do epitélio escamoso espesso permitem
melhor avaliação dos critérios de gradação da imagem colposcópica. Entretanto, estes
critérios são menos acentuados em mulheres acima de 35 anos, possivelmente pela
diminuição da espessura epitelial que ocorre após essa faixa etária (73). Na pré e pósmenopausa a sensibilidade é ainda menor, devido à possibilidade de migração da junção
escamo-colunar para dentro do canal, o que torna a avaliação colposcópica insatisfatória (12).
As vantagens da colposcopia são a informação imediata de presença ou ausência de
lesão significativa (70) e a sua avaliação topográfica, permitindo indicar a melhor forma de
tratamento (24). As desvantagens, além do custo elevado, incluem o potencial para exageros
no diagnóstico e tratamento, devido à elevada sensibilidade e à baixa especificidade (70) além
da espera, de 1 a 2 semanas, pelo resultado histopatológico. Tecnologias que eliminem a
necessidade de treinamento ou que reduzam a demora no diagnóstico histopatológico seriam
preferíveis, desde que sua performance seja semelhante à da colposcopia (38).
COMENTÁRIOS E CONCLUSÕES
Uma vez que o papel da infecção persistente por alguns tipos do HPV, no
desenvolvimento do câncer e de suas lesões precursoras, foi definitivamente estabelecido, o
objetivo central da triagem constitui-se na identificação e tratamento das neoplasias intraepiteliais de alto grau. Métodos alternativos de triagem têm sido propostos, podendo ser
utilizados tanto em países desenvolvidos, para melhorar a performance da citologia, como
naqueles onde os recursos econômicos são escassos e o câncer cervical é um importante
problema de saúde pública. Em populações para as quais não há programas de triagem
citológica, ou estes são ineficazes, a inspeção visual não instrumentalizada do colo após
aplicação de ácido acético, a cervicografia e a detecção do DNA viral, devem ser
considerados como métodos alternativos, desde que haja sistema adequado para a convocação
das pacientes, a comunicação de resultados e a disponibilidade de recursos para atendimento
daquelas que apresentarem testes positivos. Dependendo do contexto econômico, os métodos
que possibilitem triagem e tratamento em visita única, como a inspeção visual desarmada do
colo e a ressecção de lesões consideradas precursoras, apresentam vantagem evidente. Há
necessidade, de se demonstrar que tais procedimentos sejam mais eficientes ou que
complementem a triagem citológica ou que os custos da triagem cervical poderiam ser
reduzidos, porém com a mesma eficácia. A colposcopia permanece como um método
indispensável no diagnóstico e na condução da doença cervical pré-maligna, permitindo, por
intermédio da gradação dos achados anormais e do estudo topográfico da lesão, dirigir a
biópsia e indicar a melhor forma de tratamento.
ABSTRACT
The role of persistent HPV infection by some types of HPV in cervical intra-epithelial neoplasias and in cervical
cancer was definitely established. The cytological screening and the treatment of these precursor lesions
provided important reduction of the incidence and mortality caused by this neoplasia. Cytological low sensibility
and specificity, associated with the high cost of implementation of large-scale screening programs, have been a
matter for debate. As a consequence there was the development of new technologies concerning the
improvement of its performance, such as thin-layer cytology and automated screening of smears, which turned
the method even more expensive. These facts led to a search for alternative methods of screening, as the
unarmed visual inspection of the cervix, cervicography and HPV-DNA detection. In underdeveloped regions,
where the conventional screening methods are impracticable, procedures that allow the screening in a single
visit, through unarmed cervical visual inspection using acetic acid, followed by the resection of the presumably
precursor lesions could be implemented. The colposcopy is still the standard procedure for risky patients for
cervical cancer, through cytology, considering the histopathology of the directed biopsy the gold-standard.
KEY-WORDS: HPV; cervical cancer; screening; cytology; colposcopy; histopathology.
REFERÊNCIAS
1
Almeida G, Val IC. Apresentação de resumos selecionados. 19™ International Papillomavirus Conference,
1a 7 set, 2001, Florianópolis-SC, Brasil. DST-J Bras Doenças Sex Transm 14:39-51, 2002.
2
Adam E, Berkova Z, Daxnerova Z, Icenogle J, Reeves WC, Kaufman RH. Papillomavirus detection:
demographic and behavioral characteristics influencing the identification of cervical disease. Am J Obst
Gynecol 182:257-264, 2000.
3
Belinson JL, Pretorius RG, Zhang WH, Wu LY, Giao YL, Elson P. Cervical cancer screening by simple
visual inspection after acetic acid. Obstetric Gynecol 98:441-444, 2001.
4
Barker B, Garcia F, Lozevski J, Warner J, Hatch K. The correlation between colposcopically directed
cervical biopsy and loop electrosurgical excision procedure pathology and the effect of time on that
agreement. Gynecol Oncol 82:22-26, 2001.
5
Blumenthal PD, Gaffikin L, Chirenje ZM, McGrath J, Womack S, Shah K. Adjunctive testing for cervical
cancer in low recourse settings with visual inspection, HPV, and the Pap smear. J Gynecol Obst 72:47-53,
2001.
6
Bosch FX, Manos MM, Munõz N et al. International Biological Study on Cervical Cancer (IBSCC) Study
Group: prevalence of human papillomavirus in cervical cancer: a worldwide perspective. J Natl Cancer Inst
87:796-802, 1995.
7
Bosch FX, Rohan T, Schneider A et al. Papillomavirus research update: highlights of the Barcelona VPV
2000 International Papillomavirus Conference. J Clin Pathol 54:163-175, 2001.
8
Bosch FX, Lorincz A, Muñoz N, Meijer CJLM, Shah KV. The causal relation between human
papillomavirus and cancer cervical. J Clin Pathol 55:244-265, 2002.
9
Campion MJ, Reid R. Triagem do câncer ginecológico. Estratégias para manutenção da saúde. Clín Obst
Ginecol Am do Norte 4:677-695, 1990.
10 Center for Disease Control and Prevention. Sexually transmitted disease treatment guidelines 2002. MMWR
51:53-58, 2002.
11 Clavel C, Masure M, Levert M et al. Human papillomavirus detection by Hybrid Capture II assay: A reliable
test to select women with normal cervical smear at risk for developing cervical lesions. Diagn Mol Pathol
9:145-150, 2000.
12 Coppleson M, Dalrymple JC, Atkinson KH. Diferenciação colposcópica das anormalidades com origem na
zona de transformação. Colposcopia. Clín Obst Ginecol Am Norte 1:85-112, 1993.
13 Crum CP. Contemporary theories of cervical carcinogenesis: The virus, the host, and the stem cell. Mod
Pathol 13:243-251, 2000.
14 Cuzick J, Sasieni P, Davies P et al. A systematic review of the role of human papillomavirus (HPV) testing
within a cervical screening program: summary and conclusions. Br J Cancer 83:561-565, 2000.
15 Denny L, Kuhn L, Pollack A, Wainwright H, Wright TC. Evaluation of alternative methods of cervical
cancer screening for recourse-poor settings. Cancer 89:826-827, 2000.
16 Ferency A, Jenson AB. Efeitos teciduais e resposta do hospedeiro. Papillomavirus humano II. Clín Obst
Ginecol Am do Norte 4:735-786, 1996.
17 Franco ELF. Epidemiologia das verrugas anogenitais e do câncer. Clín Obst Ginecol Am do Norte 3:581606, 1996.
18 Ferris DG, Shiffman M, Litaker MS. For the ALTS group: Cervicography for triage of women with mildly
abnormal cervical cytology results. Am J Obstet Gynecol 185:939-943, 2001.
19 Franco E, Villa L, Rhoan T et al. Design and methods of the Ludwig-McGill longitudinal study of the
natural history of human papillomavirus infection and cervical neoplasia in Brazil. Rev Panam Salud
Publica 6:223-233, 1999.
20 Gontijo RC, Derchain SFM, Otiz RT et al. Fatores associados às alterações da colpocitologia oncológica, à
inspeção visual com ácido acético e à detecção de DNA-HPV de alto risco oncológico em mulheres de uma
unidade básica de saúde em Campinas. DST-J Bras Doenças Sex Transm 14:4-8, 2002.
21 Harmsel BT, Smedts F, Kuijpers J, Muyden RV, Oosterhuis W, Quint W. Relationship between human
papillomavirus type 16 in the cervix and intraephitelial neoplasia. Obstetric Gynecol 93:46-50, 1999.
22 Harper DM, Noll W, Belloni D, Cole BF. Randomized clinical trial of PCR-determined human
papillomavirus detection methods: Self-sampling versus clinician-directed – Biologic concordance and
women’s preferences. Am J Obstet Ginecol 186:365-373 2002.
23 Ho GYF, Bierman R, Beardsley L. Natural history of cervicovaginal papillomavirus infection in young
women. N Engl J Med 338:423-428, 1998.
24 Hopman EH, Kenemans P, Helmerhorst JM. Positive predictive rate of colposcopic examination of the
cervix uteri: an overview of literature. Obstet Gynecol Survey 53:97-106, 1998.
25 Infantolino C, Febris P, Infantolino D et al. Usefulness of human papillomavirus testing in the screening of
cervical cancer precursor lesions: a retrospective study in 314 cases. Eur J Obstet & Gynecol Reprod Biol
93:71-75, 2000.
26 Jofesson MA; Magnusson PK, Ylitalo N; Sorensen P et al. Viral load of human papillomavirus 16 as a
determinant for development of cervical carcinoma in situ: a nested case-control study. Lancet 355:21892193, 2000.
27 Keng-Ling W, Fredrik W, Tord A. Type-specific persistence of human papillomavirus DNA before the
development of invasive cervical cancer. N England J Med 341:1633-1638, 1999.
28 Koutsky L. Epidemiology of genital human papillomavirus infection. Am J Medicine 102:3-8, 1997.
29 Kuhn L, Denny L, Pollack A, Lorincz A, Richart RM, Wright TC. Human papillomavirus DNA testing for
cervical cancer screening in low-resource settings. J Nat Cancer Inst 92:818-825, 2000.
30 Lee NW, Kim D, Park JT, Kim A. Is the human papillomavirus test in combination with the Papanicolaou
test useful for management of patients with diagnoses of atypical squamous cells of undetermined
significance/low-grade squamous intraepithelial lesions? Arch Pathol Lab Med 125:1453-1457, 2001.
31 Lin CT, Tseng CJ, Lai CH et al. Value of human papillomavirus deoxyribonucleic acid testing after
conization in the prediction of residual disease in the subsequent hysterectomy specimen. Am J Obstet
Gynecol, 184:940-945, 2001.
32 Lonky NM, Sadeghi M, Tsadik GW, Petitti D. The clinical significance of the poor correlation of cervical
dysplasia and cervical malignancy with referral cytologic results. Am J Obstet Gynecol 181:560-566, 1999.
33 Lorenzato F, Singer A, Mould T, Santos LS, Maia A, Cariri L. Cervical cancer detection by hybrid capture
and evaluation of local risk factors. Internet J Gynecol & Obstet 73:41-46, 2001.
34 Maciag PC, Villa LL. Genetic susceptibility to HPV infection and cervical cancer: Braz J Med Biol Res
32:915-922, 1999.
35 Massad SL, Collins CY, Meyer MP. Biopsy correlates of abnormal cervical cytology classified using the
Bethesda System. Gynecol Oncol 82:516-522, 2001.
36 Meijer CJL, Walboomers JMM. Cervical cytologic after 2000: Where to go? J Clin Pathol 53:41-43, 2000.
37 Meisels A, Fortin R. Condylomatous lesions of the cervix and vagina. Acta Cytologica 20:505-509, 1976.
38 Mitchell MF, Schottenfeld D, Tortolero-Luna G, Cantor SB, Richards-Kortum R. Colposcopy for the
diagnosis of squamous intraepithelial lesions: A meta-analysis. Obstet Gynecol 91:626-631, 1999.
39 Moscicki AB, Shiboski S, Broering J et al. The natural history of human papillomavirus infection as
measured by repeated DNA testing in adolescent and young women. J Ped 132:277-284, 1998.
40 Moscicki AB. Infecção pelo papilomavirus em adolescentes. Clin Ped Am do Norte 46:789-813, 1999.
41 Moscick AB, Hills N, Shiboski S et al. Risks for incident human papillomavirus infection and low-grade
squamous intraepithelial lesion development in young females. JAMA 285:2995-3002, 2001.
42 Muñoz N. Human papillomavirus and cancer: the epidemiological evidence. J Clin Virol 19:1-5, 2000.
43 Nobbenhuis MAE, Walboomers JMM, Helmerhorst TJM et al. Relation of human papillomavirus status to
cervical lesions and consequences for cervical-cancer screening: A prospective study. Lancet 354:20-25,
1999.
44 Nobbenhuis MAE, Helmerhorst TJM, Brule AJC et al. Cytological regression and clearance of high-risk
human papillomavirus in women with an abnormal cervical smear. Lancet 358:1782-1783, 2001.
45 Nobbenhuis MAE, Meijer CJLM, Brule AJC et al. Addition of high-risk HPV testing improves the current
guidelines on follow-up after treatment for cervical intraepithelial neoplasia. B J Cancer 84:796-801, 2001.
46 Nonnemacher B, Breitenbach V, Villa LL, Prolla JC, Bozzetti MC. Identificação do papilomavírus humano
por biologia molecular em mulheres assintomáticas. Rev Saúde Púb 36:1-9, 2002.
47 Parashari A, Singh V, Sehgal A, Satyanarayana L, Sodhani P, Gupta M. Low-cost technology for screening
uterine cervical cancer. World Health Organization 78:964-967, 2000.
48 Patnick J. Cervical cancer screening in England. Eur J Cancer 35:2335-2339, 2000.
49 Petry KU, Böhmer G, Iftner T et al. Factores associated with an increased risk of prevalent and incident
grade III cervical intraepithelial neoplasia and invasive cervical cancer among women with Papanicolaou
tests classified as grades I or II cervical intraepithelial neoplasia. Am J Obst Gynecol 186:28-34, 2002.
50 Pretorius RG, Belinson JL, Zhang WH, Burchette RJ, Elson P, Qiao YL. The colposcopic impression – Is it
influenced by the colposcopist´s knowledge of the findings on the referral Papanicolaou smear? J Reprod
Med 46:724-728, 2001.
51 Ratnam S, Franco EL, Ferenczy A. Human papillomavirus testing for primary screening of cervical cancer
precursors. Cancer Epid Biom & Prevention 9:945-951, 2000.
52 Richardson H, Franco E, Pinto J, Bergeron J, Arella M, Teller P. Determinates of low-risk and high-risk
cervical human papillomavirus infections in Montreal university students. Sex Transm Dis 27:79-86, 2000
53 Schiffman M, Herrero R, Hildeshein A et al. HPV DNA testing in cervical cancer screening: results from
women in a high-risk province of Costa Rica. JAMA 283:87-93, 2000.
54 Schneider A, Zahm DM. Novos métodos coadjuvantes para o rastreamento do câncer cervical.
Papillomavirus humano I. Clín Obst Ginecol Am Norte 3:637-651, 1996.
55 Schneider DL, Herrero R, Bratti C et al. Cervicography screening for cervical among 8460 women in a
high-risk population. Am J Obstet Gynecol 180:290-298, 1999.
56 Schneider A, Hoyer H, Lotz B, Leistritz S, Kune-Heid R, Nindl I et al. Screening for high-grade cervical
intra-epithelial neoplasia and cancer by testing for high-risk HPV, routine cytology or colposcopy. Int J
Cancer 89:529-534, 2000.
57 Sellors JW, Mahony JB, Kaczorowski J et al. Prevalence and predictors of human papillomavirus infection
in women in Ontario, Canada. CMAJ 163:503-508, 2000.
58 Sellors JW, Lorincz AT, Mahony BJ et al. Comparison of self-collected vaginal, vulvar and urine samples
for human papillomavirus testing to detect high-grade squamous intraepithelial lesions. CMAJ 163:513-518,
2000.
59 Sherman ME, Solomon D, Shiffman M. Qualification of ASCUS. A comparison of equivocal LSIL and
equivocal HSIL cervical cytology in the ASCUS LSIL triage study (ALTS). Am J Clin Pathol 116:386-394,
2001.
60 Sherman ME, Schiffman M, Cox T. Effects of age and human papilloma viral load on colposcopy triage:
data from the randomized atypical squamous cells of undetermined significance/low- grade squamous
intraepithelial lesion triage study (ALTS). J Natl Cancer Inst 94:102-107, 2002.
61 Smith-McCune K, Mancuso V, Contant T, Jackson R. Management of women with atypical Papanicolaou
tests of undetermined significance by board-certified gynecologists: Discrepancies with published
guidelines. Am J Obstet Gynecol 185:551-556, 2001.
62 Solomon D, Schiffman M, Tarone R. For the ALTS group: Comparison of three management strategies for
patients with atypical squamous cells of undetermined significance: baseline results from a randomized trial.
J Natl Cancer Inst 93:293-299, 2001.
63 Solomon D, Davey D, Kurman R, Moriarty A et al. For the Forum Group Members and Bethesda 2001
Workshop: The 2001 Bethesda System Terminology for reporting results of cervical cytology. JAMA
287:2114-2119, 2002.
64 Stoler M, Schiffman M. For the ALTS group: Interobserver reproducibility of cervical cytologic and
histological interpretations: Realistic estimates from the ASCUS-LSIL Triage Study. JAMA 285:1500-1505,
2001.
65 University of Zimbabwe/JHPIEGO Cervical Cancer Project. Visual inspection with acetic acid for cervicalcancer screening: test qualities in a primary-care setting. Lancet 353:869-873, 1999.
66 Walboomers JMM, Jacobs MV, Manos MM et al. Human papillomavirus is a necessary cause of invasive
cervical cancer worldwide. J Pathol 189:12-19, 1999.
67 Womack SD, Chirenje ZM, Blumenthal PD et al. Evaluation of a human papillomavirus assay in cervical
screening in Zimbabwe. BJOG 107:33-38, 2000.
68 Woodman CBJ, Collins S, Winter H. Natural history of cervical human papillomavirus infection in young
women: a longitudinal cohort study. Lancet 357:1831-1836, 2001.
69 Wright T, Denny L, Kuhn L, Pollack A, Lorincz A. HPV DNA testing of self-collected vaginal samples
compared with cytologic screening to detect cervical cancer. JAMA 283:81-86, 2000.
70 Wright TC, Cox JT, Massad LS et al. 2001 Consensus guidelines for the management of women with
cervical cytological abnormalities. JAMA 287:2120-2129, 2002.
71 Xi LF, Carter JJ, Galloway DA et al. Acquisition and natural history of human papillomavirus type 16
variant infection among a cohort of female university students. Cancer Epid Biom & Prevention 11:343351, 2002.
72 Ylitalo N, Soresen P, Jofesson AM et al. Consistent high viral load of human papillomavirus 16 and risk of
cervical carcinoma in situ: a nested case-control study. Lancet 355:2194-2198, 2000.
73 Zahm MD, Nindl I, Greinke C, Hoyer H, Schneider A. Colposcopic appearance of cervical intraepithelial
neoplasia is age dependent. Am J Obstet Gynecol 179:1298-1304, 1998.
74 Zielinski GD, Snijders PJF, Rosendaal L et al High-risk HPV testing in women with borderline and mild
dyskaryosis: long-term follow-up data and clinical relevance. J Pathol 195:300-306, 2001.
NORMAS PARA PUBLICAÇÃO NA REVISTA DE PATOLOGIA TROPICAL
UNIVERSIDADE DE FEDERAL DE GOIÁS/INSTITUTO DE PATOLOGIA
TROPICAL
•
A Revista de Patologia Tropical aceita originais de artigos, revisões, resenhas,
comunicações, relatos de casos sobre temas de interesse da Patologia Tropical e Saúde
Pública.
•
O encaminhamento do manuscrito deverá ser acompanhado de carta assinada por
todos os autores, reafirmando que o material não foi publicado nem está sendo
submetido a outro periódico. As pesquisas que envolvam seres humanos ou animais
requerem uma prévia aprovação do Comitê de Ética correspondente.
•
Os trabalhos são submetidos aos consultores e só são publicados caso recebam parecer
favorável.
•
Os textos devem ser apresentados preferencialmente em disquete (programa Microsoft
Word 8.0 ou conversíveis, assim como tabelas, legendas e equações no menu do
programa) ou em duas cópias impressas, espaço duplo, em uma só face do papel.
•
Os artigos devem apresentar, sempre que possível, a seguinte estrutura:
a) título;
b) autor(es);
c) endereço para correspondência;
d) filiação científica (Departamento, Instituto, Faculdade, Universidade);
e) resumo (com, no máximo, 200 palavras);
f) unitermos;
g) introdução;
h) material e métodos;
i) resultados;
j) discussão;
k) abstract;
l) agradecimentos;
m) referências.
• As referências devem ser apresentadas em ordem alfabética, com entrada pelo último
sobrenome do(s) autor(es). Quando houver mais de um trabalho do mesmo autor
citado, deve-se seguir a ordem cronológica das publicações.
• Exemplos de referências:
a) artigo: Wilson M, Bryan RT, Fried JA, Ware DA, Schantz PM, Pilcher JB, Tsang VCW. Clinical
evaluation of the cysticercosis enzyme-linked immunoelectrotransfer blot in patients with
neurocysticercosis. J. Infect Dis 164:1007-1009, 1991.
b) tese: Spadeto AL. Eficácia do Benzonidazol no tratamento de crianças com infecção crônica
recente pelo Trypanosoma cruzi após 6 anos de seguimento: Ensaio clínico aleatório, duplocego, placebo controlado. Goiânia [Tese de Mestrado em Medicina Tropical - IPTSP/UFG], 1999.
c) livro: Smith PG, Morrow RH. Ensayos de Campo de Intervenciones en Salud en Países en
Desarrollo: Una Caja de Herramientas. OPAS. Washington, 1998.
• As chamadas numéricas devem corresponder ao número estabelecido nas referências
bibliográficas.
• Das comunicações científicas não se exige a estrutura comum aos artigos.
• As ilustrações devem apresentar a qualidade necessária para permitir uma boa
reprodução gráfica. Elas devem trazer no verso o nome do autor, o número e a legenda
respectiva. Devem estar designadas, no texto, como figura (Figura 1, Figura 2 ...).
• Em caso de inserção de fotografias coloridas, as despesas decorrentes do processo de
separação de cores caberão aos autores do trabalho.
• Os autores terão direito a cinco separatas de seus trabalhos.
• Os trabalhos deverão ser enviados para:
Revista de Patologia Tropical
Caixa Postal 131
74001-970 – Goiânia – Goiás – Brasil
ou pelo e-mail: [email protected]
INFECÇÃO PELO PAPILOMAVÍRUS HUMANO
ALTERAÇÕES CITOLÓGICAS COLPOSCÓPICAS E HISTOPATOLÓGICAS EM
DIFERENTES FAIXAS ETÁRIAS
Human papillomavirus infection – cytological colposcopical and histopathological
abnormalities in different age groups .
Cytological colposcopical and histopathological abnormalities in different age groups .
Rosane RF Alves 3 , Tamara S Teixeira 4 , Joaquim CA Netto 5
3
Mestranda em Doenças Infecciosas e Parasitárias do Instituto de Patologia Tropical e Saúde Pública – UFG.
Médica Patologista responsável pelo Serviço de Anatomia Patológica da Santa Casa de Goiânia.
5
Professor Titular Doutor do Programa de Pós-graduação do Instituto de Patologia Tropical e Saúde Pública –
UFG.
4
Endereço para correspondência:
Rosane R.F. Alves
Avenida T 4, n.636, apto. 1900
Setor Bueno - Goiânia–GO, CEP 74230-030
e-mail: [email protected]
INFECÇÃO PELO PAPILOMAVÍRUS HUMANO
ALTERAÇÕES CITOLÓGICAS COLPOSCÓPICAS E HISTOPATOLÓGICAS EM
DIFERENTES FAIXAS ETÁRIAS
RESUMO
Fundamentos: A formulação de protocolos diferenciados de conduta nas pacientes com anormalidades
citológicas do colo uterino requer o conhecimento da influência da idade nestas anormalidades, nos achados
colposcópicos e nas alterações histopatológicas. Objetivos: Avaliar a distribuição das anormalidades citológicas,
colposcópicas e histopatológicas segundo faixas etárias e o valor preditivo das LIEBG, das LIEAG e dos
achados colposcópicos menor e maior. Pacientes e métodos: Foram estudadas 742 pacientes segundo as
alterações citológicas colposcópicas e histopatológicas observadas na adolescência, menacme, perimenopausa e
após 60 anos. Resultados: Na categoria ASCUS, não ocorreu anormalidade histopatológica na adolescência,
NIC 2/NIC 3 ocorreu em 17,7% das pacientes no menacme, 12,9% na perimenopausa e 12,5% nas acima de 60
anos; câncer invasor ocorreu em 1,6% no menacme e perimenopausa e em 12,5% nas acima de 60 anos. Na
AGUS, nenhuma paciente tinha menos de 20 ou mais de 60 anos; 36,4% das pacientes no menacme, e 9,1% na
perimenopausa apresentaram NIC 2/NIC 3; nenhuma paciente apresentou câncer invasor nesta categoria
citológica. O valor preditivo negativo (VPN) da LIEBG foi de 92,5%, 75,7%, 74,5% e 71,4% e o valor preditivo
positivo (VPP) da LIEAG de 50%, 76,6%, 81% e 72,7% respectivamente, nas quatro faixas de idade. O VPN do
achado colposcópico menor foi de 90,2%, 79% e 84% e o VPP do maior de 33,3%, 74,8%% e 69,1% na
adolescência, no menacme e na perimenopausa respectivamente. Conclusões: Pacientes com ASCUS e AGUS
apresentaram maior proporção de NIC 2/NIC 3 no menacme. O VPN da LIEBG foi elevado, com tendência a
diminuir nas pacientes acima de 60 anos; O VPP da LIEAG foi também elevado, maior no menacme e
perimenopausa. O VPN do achado colposcópico menor foi elevado e maior na adolescência, enquanto que o
VPP do achado maior foi baixo na adolescência e elevado no menacme. A proporção de câncer invasor foi maior
em pacientes na perimenopausa e nas acima de 60 anos, tanto na categoria ASCUS como na LIEAG.
Palavras-chave: HPV; citologia; colposcopia; NIC; faixa etária; câncer invasor
ABSTRACT
Background: The formulation of differentiated conduct protocols requires knowledge of the cytological,
colposcopical and histopathological abnormalities in the patients at different age groups. Objectives: Evaluate
the distribution of cytological, colposcopical and histopathological abnormalities according to the age groups
and verify the predictive value of the LGSIL, HGSIL, smaller and larger colposcopical finding. Patients and
methods: 742 patients (below 20 years old, between 20 and 39, between 40 and 60 and above 60 years old) with
cytological, colposcopical and histopathological abnormalities were studied. Results: In the ASCUS category no
patients below 20 years old presented histopatological abnormalitie; CIN 2/CIN 3 occurred: in 17.7% of the
patients between 20 and 39 years old, in 12.9% of the patients between 40 and 60 years old, and in 12,5% of the
patients above 60 years old and invasive cancer occurred in 1,6% of the patients between 20 and 39 years old
and between 40 and 60 years old and in 12,5% of the patients above 60 years old. AGUS category did not occur
in any patient under 20 or above 60 years old; from the patients between 20 and 39 years old 36,4% presented
CIN 2/CIN 3 that also occurred in 9,1% of the patients between 40 and 60 years old; no patient presented
invasive cancer. The predictive value negative (PVN) of the LGSIL was of 92,5%, 75,7%, 74,5% e 71,4% and
the predictive value positive (PVP) of the HGSIL was of 50%; 76,6%; 81% and 72,7% for the four age groups
respectively. The PVN of the smaller colposcopical finding was of 90,2%, 79% e 84% and the PVP of the
larger colposcopical finding was of 33,3%; 74,9% and 69,1% in the patients below 20, between 20 and 39 and
between 40 and 60 years old, respectively. Conclusions: Patients with ASCUS and AGUS abnormalities
presented higher percentage of CIN 2/CIN 3 between 20 and 39 years old. The PVN of LGSIL was elevated with
tendency to decrease in those above 60 years old. The PVP of HGSIL was high, being larger in the patients
between 20 and 39 and in the patients between 40 and 60 years old. The PVN of the smaller colposcopical
finding was elevated, greater below 20 years old and the PVP of the larger finding was low below 20 years old,
and elevated between 20 and 39 years old. The invasive cancer proportion was larger in patients between 40 and
60 and above 60 years old as much ASCUS as HGSIL.
Keywords: HPV; cytology; colposcopy; CIN; age groups; invasive cancer
INTRODUÇÃO
Com o objetivo de padronizar terminologias, o Sistema de Classificação Citológica de Bethesda1
introduziu em 1988 a divisão dicotômica da neoplasia intra-epitelial cervical em lesão intra-epitelial de baixo e
alto grau (LIEBG e LIEAG). Em estudos recentes, evidências molecular, epidemiológica e clínica, indicaram
que essa divisão atende ao modelo atual da infecção pelo HPV e apresenta melhor reprodutibilidade do que a
divisão anterior1,2,3. A LIEBG, segundo a nomenclatura de Bethesda, corresponderia a uma infecção transitória
pelo HPV, enquanto a LIEAG estaria associada à persistência viral e ao conseqüente risco de progressão
neoplásica1. A ocorrência da LIEBG varia de 2% a 7,7%, na dependência da população estudada4,5; já a da
LIEAG é de apenas 0,5%5. Este sistema de classificação citológica introduziu também as categorias
denominadas atipia de células escamosas e glandulares de significado indeterminado (ASCUS e AGUS
respectivamente) para indicar anormalidades celulares mais acentuadas do que aquelas atribuíveis a alterações
reativas, porém insuficientes para definir lesão intra-epitelial, com ocorrência de 5% e 0,5%, respectivamente1,5.
A triagem citológica propiciou redução marcante da incidência de câncer cervical em mulheres abaixo
de 50 anos, porém sua utilização após esta idade é controversa.6. Em populações submetidas à triagem citológica
adequada, o pico de detecção do câncer “in-situ” ocorre dos 25 aos 356,7, porém, devido à baixa cobertura
citológica nas faixas de idade mais avançadas, estes dados podem não corresponder à realidade, pois, a despeito
da menor prevalência de anormalidades citológicas de baixo e alto grau5,6,8,9, a incidência de câncer invasor em
mulheres acima de 60 anos é relativamente alta6,7. Problemas específicos relacionados à idade acarretam
diminuição da sensibilidade e especificidade da triagem citológica e da avaliação colposcópica. A atrofia
epitelial dificulta a interpretação do esfregaço e disponibiliza menor quantidade de células para análise; a
migração da junção escamo-colunar para o canal endocervical acarreta maior probabilidade de obter amostra
celular insuficiente e limita o valor do exame colposcópico6,7,10,11,12,13,14. Na adolescência, a infecção pelo HPV,
apesar de freqüente, habitualmente é transitória e o câncer cervical invasor excepcionalmente ocorre, dados que
questionam a validade de estender-se os programas de triagem citológica a essa faixa etária15,16,17. No entanto,
em países industrializados, as taxas do câncer “in-situ” e invasor estão aumentando em mulheres jovens,
juntamente com o aumento da atividade sexual na adolescência16 e as maiores taxas de anormalidade citológica
são encontradas nesta faixa etária18,19,20. Assim, o benefício da triagem citológica em mulheres de faixa etária
mais elevada e em adolescentes continua controverso6,7,15,16, o que justifica investigações de caráter regional.
Em trabalho anterior, estudando a concordância das alterações
citológicas e
colposcópicas com a histopatológia, observamos para LIEAG e achado colposcopico maior,
grau de concordância moderado com VPP de 77,3% e 71,8% para NIC 2/NIC 3 e câncer,
respectivamente21. A performance de métodos auxiliares de triagem sofre variações com a
idade9,13,23 e a formulação de estratégias e protocolos diferenciados de conduta nas várias
regiões requer o conhecimento dessa variação. Considerando que a biópsia dirigida mediante
colposcopia, complementada por curetagem endocervical e CAF, quando indicados, propicia
diagnóstico histopatológico adequado, foi avaliada a distribuição das alterações citológicas e
colposcópicas, frente à histopatologia, em pacientes na adolescência, menacme,
perimenopausa e após os 60 anos, com vistas a se estimar o valor preditivo destas alterações
nas diferentes faixas etárias, na região do estudo.
OBJETIVOS
1- Avaliar a distribuição das anormalidades citológicas, colposcópicas e histopatológicas
na adolescência, menacme, perimenopausa e nas pacientes acima de 60 anos.
2- Estimar o valor preditivo das anormalidades citológicas de baixo e alto grau e dos
achados colposcópicos menor e maior, segundo faixas etárias.
PACIENTES E MÉTODOS
Foram estudadas todas as pacientes com anormalidades citológicas, encaminhadas ao
serviço de Patologia Cervical e Colposcopia da Santa Casa de Goiânia, uma das unidades de
referência, para esclarecimento diagnóstico de anormalidades citológicas no período de
janeiro de 1998 a julho de 2002.
Todas as pacientes com colposcopia alterada foram submetidas a biópsia dirigida. Nas
pacientes com achados colposcópicos insatisfatórios, pela não visualização da JEC, foi
realizada curetagem do canal endocervical e as lesões exocervicais visíveis foram igualmente
biopsiadas. O exame histológico do material colhido foi realizado pelo Serviço de Anatomia
Patológica da Santa Casa de Goiânia, e, posteriormente, revisto por um único patologista,
sendo excluídas aquelas cujo material foi insuficiente para revisão, conforme o fluxograma da
Figura I. Os resultados histopatológicos foram catalogados em HPV, NIC 1, NIC 2 e NIC 3 3.
A colposcópia foi realizada pelo mesmo examinador ou sob sua supervisão. Foi
utilizado colposcópico da marca DF Vasconcelos provido de dois níveis de ampliação. Como
reagentes, empregou-se o ácido acético a 3% e a solução de Schiller. As biópsias foram
realizadas com pinças do tipo Gaylor-Medina e a curetagem do canal com cureta simples nãofenestrada. Empregou-se a classificação colposcópica proposta pela Federação Internacional
de Patologia do Trato Genital Inferior e Colposcopia no ano de 199024.
A conização por CAF foi indicada nas pacientes em que a biópsia e/ou a curetagem
diagnosticavam NIC 2/NIC 3 e frente LIEAG e colposcopia insatisfatória.
Os resultados histopatológicos da biópsia dirigida, curetagem de canal e conização
foram agrupados em HPV/NIC 1 de um lado e NIC 2/NIC 3 de outro para comparação com os
dados citologia e da colposcópia, distribuídos segundo faixas etárias (adolescência, menacme,
climatério e acima de 60 anos), considerando-se como diagnóstico histopatológico final
aquele com alterações mais acentuadas após revisão. Definiu-se como “doença alvo” NIC
2/NIC 3 e câncer, como valor preditivo positivo da citologia e colposcopia a proporção de
NIC 2/NIC 3 e câncer observada na categoria LIEAG e no achado colposcópico maior25
Tabela para avaliação de teste diagnóstico25
Doença alvo
Presente (NIC2/NIC3/câncer)
Ausente (negativa/HPV/NIC 1)
________________________________________________________________________
Teste positivo
Verdadeiramente positivo (a)
Falso positivo (b)
Falso negativo (c)
Verdadeiramente positivo (d)
LIEAG, Achado maior
Teste negativo
Valor preditivo positivo = a/a + b
Valor preditivo negativo =d/c + d
Os dados foram coletados em microcomputador no programa Microsoft Excel e
analisados no programa Epi-Info 6.04.
O estudo foi aprovado pelo comitê de ética da Santa Casa de Goiânia (Anexo).
RESULTADOS
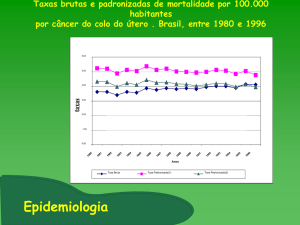
A Figura I mostra que das 794 pacientes encaminhadas 18,9% apresentaram ASCUS,
2,8% AGUS, 45,8% LIEBG e 32,4% LIEAG. Submetidas á colposcopia
6,5% foram
consideradas normais e consequentemente não foram biopsiadas. Das 742 pacientes com
alterações colposcópicas, 46% apresentaram achado colposcópico menor, 26,8% maior, 1,4%
classe “C” e 19,4% colposcopia insatisfatória. Das 742 pacientes submetidas ao exame
histopatológico 18,9% não apresentaram anormalidade, 40,7% apresentaram HPV/NIC 1,
38,3% NIC 2/NIC 3 e 2,1% câncer cervical invasor.
Anormalidade citológica (n =794)
Achado colposcópico (n = 794)
LIEAG
32,4%
ASCUS
18,9%
Insatisfatória
18,4%
AGUS
2,8%
Maior
26,8%
LIEBG
32,4%
Classe "C" Classe "A"
1,4%
6,5%
Menor
46%
Diagnóstico histológico (n = 742)
Câncer
2,1%
Normal
18,9%
NIC 2/NIC 3
38,3%
HPN/NIC 1
40,7%
Figura 1 – Freqüência relativa das anormalidades citológicas e dos achados colposcópicos
nas 794 pacientes encaminhadas e do diagnóstico histológico nas 742 com alterações
colposcópicas.
A Tabela I mostra que na categoria ASCUS o grupo NIC 2/ NIC 3 ocorreu em maior
proporção no menacme que na perimenopausa e nas pacientes acima de 60 anos. O câncer
invasor só não foi encontrado na adolescência, tendo sido mais freqüente após os 60 anos.
Na categoria AGUS, o grupo NIC 2/NIC 3 também ocorreu em maior proporção no
menacme, não tendo sido encontrado na adolescência e naquelas acima de 60 anos. Nenhuma
paciente deste grupo apresentou câncer invasor.
Nas pacientes com LIEBG os percentuais de HPV/NIC 1 ocorreram de forma
decrescente da adolescência até a perimenopausa, apresentando aumento após os 60 anos. o
grupo NIC 2/NIC 3 ocorreu em todas as faixas etárias, porém em proporção menor na
adolescência e ligeiramente maior após os 60 anos. Nenhuma paciente deste grupo apresentou
câncer invasor.
Nas LIEAG o grupo NIC 2/NIC 3 também ocorreu em todas as faixas etárias, porém
em maior proporção que nas pacientes com LIEBG. Já o câncer invasor ocorreu em menor
proporção no menacme e de forma semelhante no climatério e após 60 anos, não tendo sido
encontrado na adolescência.
O VPN da LIEBG na adolescência foi de 92,5% (IC 95% = 78,5% - 98%), no
menacme de 75,7% (IC 95% = 69,5% - 80,9%), na perimenopausa de 74,5% (IC 95% =
60,7% - 84,9%) e nas acima de 60 anos de 71,4% (IC 95% = 30,9% - 94,9%).
O VPP da LIEAG foi de 50% (IC 95% = 13,9 - 86,9%) na adolescência, 76,6% (IC
95% = 70% - 83,5%) no menacme, 81% (IC 95% = 72,1%-89,9%) na perimenopausa e de
72,7% (IC 95% = 46% - 99,4%) nas acima de 60 anos.
Tabela I. Distribuição das alterações histológicas em 742 pacientes com anormalidades
citológicas em diferentes faixas etárias.
Citologia/
Histologia
Distribuição nas faixas etárias n (%)
>20
20 a 39
40 a 60
>60
Total
ASCUS
Normal
1 (100)
13 (20,9)
33 (53,2)
5 (62,5)
52 (39)
HPV/NIC 1
0 (0,0)
37 (59,7)
20 (32,3)
1 (12,5)
58 (43,6)
NIC 2/NIC 3
0 (0,0)
11 (17,7)
8 (12,9)
1 (12,5)
20 (15)
Câncer
0 (0,0)
1 (1,6)
1 (1,6)
1 (12,5)
3 (2,2)
Total
1 (0,75)
62 (46,6)
62 (46,6)
Normal
0 (0,0)
6 (54,5)
5 (45,5)
0 (0,0)
11 (50,0)
HPV/NIC 1
0 (0,0)
1 (9,1)
5 (45,5)
0 (0,0)
6 (27,2)
NIC 2/NIC 3
0 (0,0)
4 (36,4)
1 (9,1)
0 (0,0)
5 (22,7)
Câncer
0 (0,0)
0 (0,0)
0 (0,0)
0 (0,0)
0 (0,0)
Total
0 (0,0)
11 (50)
11 (50)
0 (0,0)
22 (100)
3 (7,5)
35 (15,2)
20 (36,4)
1 (14,3)
59 (17,7)
34 (85)
139 (60,4)
21 (38,2)
4 (57,1)
198 (59,6)
NIC 2/NIC 3
3 (7,5)
56 (24,3)
14 (25,5)
2 (28,6)
75 (22,5)
Câncer
0 (0,0)
0 (0,0)
0 (0,0)
0 (0,0)
0 (0,0)
230 (69,3)
55 (16,6)
7 (2,1)
332 (100)
8 (6)
133 (100)
AGUS
LIEBG
Normal
HPV/NIC 1
Total
40 (12)
LIEAG
Normal
0 (0,0)
9 (5,8)
8 (9,5)
1 (9,1)
18 (7,1)
HPV/NIC 1
3 (50)
27 (17,5)
8 (9,5)
2 (18,2)
40 (16,7)
NIC 2/NIC 3
3 (50)
114 (74)
60 (71,4)
7 (63,6)
184 (70,2)
Câncer
0 (0,0)
4 (2,6)
8 (9,5)
1 (9,1)
13 (5,1)
Total
6 (2,3)
154 (60,3)
84 (33)
11 (4,3)
255 (100)
47 (6,3)
457 (61,6)
212 (28,6)
26 (3,5)
742 (100)
TOTAL
A Tabela II mostra que em pacientes com achado colposcópico menor, HPV/NIC1 ocorreu
em proporção decrescente da adolescência á perimenopausa. Já o grupo NIC 2/NIC 3 ocorreu
em menor proporção na adolescência e maior no menacme e na perimenopausa, não se
observando câncer invasor.
Nas pacientes com achado colposcópico maior, o diagnóstico histopatológico de NIC
2/NIC 3 ocorreu em maior proporção no menacme e perimenopausa e o câncer invasor apenas
nestas duas faixas etárias.
O VPN do achado colposcópico menor, e foi de 90,2% (IC 95% = 75,9% - 96,8%%)
na adolescência, 79% (IC 95% = 73,5% - 83,6%) no menacme, 84% (IC 95% = 70,3% 92,4%) na perimenopausa. Já o VPP do achado colposcópico maior foi de 33,3% (IC 95% = 6
– 75,9%) na adolescência, 74,8%(IC 95%=67 – 81,4) no menacme e 69,1% (IC 95% = 56,4%
- 81.8%) na perimenopausa.
Nenhuma colposcopia foi consideradas insatisfatória na adolescência e sua ocorrência
aumentou com a faixa etária, alcançando 92,7% nas pacientes acima de 60 anos. A curetagem
de canal e/ou CAF nas pacientes com colposcopia insatisfatória, mostrou à histopatologia,
ocorrência de câncer invasor em 3,3% destas, em maior proporção naquelas acima de 60 anos.
A ocorrência de câncer na classe “C” foi de 100% no menacme e de 77,8% na
perimenopausa, achado colposcópico não encontrado nas pacientes acima de 60 anos.
Tabela II. Distribuição das alterações histológicas em 742 pacientes com colposcopia
anormal em diferentes faixas etária
Colposcópia/
Histologia
Distribuição nas faixas etárias n (%)
< 20 anos
20 a 39 anos
40 a 60 anos
> 60 anos
Total
3 (7,3)
51 (18,8)
17 (34)
0 (0,0)
71 (19,5)
34 (82,9)
163 (60,1)
25 (50)
2 (100)
224 (61,5)
NIC 2/NIC 3
4 (9,8)
57 (21)
8 (16)
0 (0,0)
69 (19)
Câncer
0 (0,0)
0 (0,0)
0 (0,0)
0 (0,0)
0 (0,0)
41 (87,2)
271 (59,3)
50 (23,6)
2 (7,7)
364 (49,1)
Negativo
1 (16,7)
6 (4)
7 (12,5)
0 (0,0)
14 (6,6)
HPV/NIC 1
3 (50)
32 (21,2)
11 (19,6)
0 (0,0)
46 (21,6)
NIC 2/NIC 3
2 (33,3)
112 (74,2)
37 (66,1)
0 (0,0)
151 (70,9)
Câncer
0 (0,0)
1 (0,7)
1 (1,8)
0 (0,0)
2 (0,9)
Total
6 (12,8)
56 (26,4)
0 (0,0)
213 (28,7)
Menor
Negativo
HPV/NIC1
Total
Maior
151 (33)
Insatisfatória
Negativa
0 (0,0)
6 (18,2)
41 (42,3)
7 (29,2)
54 (35)
HPV/NIC 1
0 (0,0)
9 (27,3)
18 (18,6)
5 (20,8)
32 (20,8)
NIC 2/NIC 3
0 (0,0)
16 (48,5)
37 (38,1)
10 (41,7)
63 (40,9)
Câncer
0 (0,0)
2 (6,1)
Total
0 (0,0)
33 (7,2)
Negativa
0 (0,0)
HPV/NIC 1
1 (1)
2 (8,4)
5 (3,3)
97 (45,8)
24 (92,3)
154 (20,8)
0 (0,0)
1 (11,1)
0 (0,0)
1 (9,1)
0 (0,0)
0 (0,0)
0 (0,0)
0 (0,0)
0 (0,0)
NIC 2/NIC 3
0 (0,0)
0 (0,0)
1 (11,1)
0 (0,0)
1 (9,1)
Câncer
0 (0,0)
2 (100)
7 (77,8)
0 (0,0)
9 (81,8)
Total
0 (0,0)
2 (0,4)
9 (4,2)
0 (0,0)
11 (1,5)
Total
47 (6,4)
457 (61,6)
212 (28,6)
26 (3,5)
742 (100)
Classe “C”
DISCUSSÃO
Na adolescência nenhuma paciente com ASCUS apresentou anormalidade histotológica no menacme,
houve maior percentagem de NIC 2/NIC 3 do que na perimenopausa e nas acima de 60 anos, achado semelhante
a outros estudos
9,10,11,14
. Porém, a despeito deste fato, câncer invasor ocorreu numa proporção muito maior
naquelas acima de 60 anos. Em Taiwan, onde a incidência de câncer é elevada, devido à baixa cobertura
citológica, como ocorre no Brasil, um estudo de 74 pacientes com ASCUS acima de 50 anos, mostrou 32% de
NIC 2/NIC 3 e 4% de câncer invasor7. Em países com programas efetivos de triagem, há diminuição
significativa da incidência de câncer cervical invasor e da prevalência da NIC 2/NIC 3 com o aumento da
idade4,6,7,8,9. Nessa situação, o acompanhamento citológico pode ser adequado; porém, na população do estudo,
com elevada prevalência de NIC 2/NIC 3 e câncer, essa não seria a conduta mais segura. A ocorrência de NIC
2/NIC 3, de aproximadamente 15% na categoria ASCUS, foi concordante com outras pesquisas2,5,26; porém,
encontrou-se uma percentagem maior de HPV/NIC 1 que a encontrada em outros estudos9,22,26. O achado
preocupante de 2,2% casos de câncer invasor na categoria ASCUS, possivelmente indica falha no rastreamento
citológico, uma vez que no Brasil o programa de rastreamento em massa só foi implantado em 199827. Achado
semelhante foi encontrado em um estudo de 326 pacientes submetidas a colposcopia e CAF no Estado do
Paraná, em que ASCUS e AGUS apresentaram 32% de NIC 2/NIC 3 e 4% de câncer invasor 28.
Pacientes com AGUS apresentam, segundo alguns autores, maior prevalência de NIC 2/NIC 3, de
câncer escamoso e de câncer glandular do que ASCUS e LIEBG5,29, dado não confirmado por outros2. No
presente estudo foram encontradas apenas lesões escamosas na AGUS, com maior prevalência de NIC 2/NIC 3
no menacme, categoria esta não encontrada na adolescência e após os 60 anos. Embora a proporção de NIC
2/NIC 3 na AGUS tenha sido maior que na ASCUS e na LIEBG, não foi encontrado câncer invasor nesta
categoria.
Pacientes com LIEBG apresentaram anormalidade histopatológica em 82,1%, sendo 22,5% delas NIC
2/NIC 3, achado semelhante ao de outros estudos9,26. O percentual decrescente de HPV/NIC 1, até a idade de
59 anos foi semelhante ao encontrado na literatura, porém seu VPN mostrou tendência a diminuir após os 60
anos.
A repetição da citologia, uma das opções de conduta para ASCUS, AGUS e LIEBG, busca tornar a
triagem menos onerosa que o encaminhamento para a colposcopia27. Todavia, estudos de meta-análise
mostraram que a citologia apresenta baixa sensibilidade para detecção de lesões intra-epiteliais em exame
único30. No presente estudo, 3 pacientes que apresentaram câncer invasor e 100 que apresentaram NIC 2/NIC 3,
dentre as 487 das categorias ASCUS, AGUS e LIEBG, teriam seu diagnóstico retardado ou não realizado face a
possibilidade de perda de seguimento.
A LIEAG apresentou maior valor VPP no menacme e perimenopausa e como na ASCUS, a prevalência
de câncer invasor de 5,4%, foi maior do que a relatada por alguns autores2,5, tanto na perimenopausa como nas
acima de 60 anos. Todavia, o menor VPP nos extremos de faixa etária, observado no presente estudo, deve ser
interpretado com cautela devido ao pequeno número de pacientes, na adolescência e após os 60 anos.
O achado colposcópico menor apresentou VPN elevado, maior na adolescência; o achado maior
apresentou melhor VPP no menacme que na perimenopausa, provavelmente devido a diminuição da espessura
epitelial dificultar a interpretação dos achados com o aumento da idade13. Na adolescência, o menor VPP do
achado maior poderia ser conseqüência da exuberância do processo metaplásico, característica desta faixa
etária16 o que poderia dificultar a interpretação dos critérios de gradação. O achado colposcópico maior não foi
observado em pacientes acima de 60 anos ao contrário das colposcopias insatisfatórias que aumentaram com a
idade, como esperado12,13.
A ocorrência significativa de câncer invasor nas colposcopias insatisfatórias, observada no presente
estudo, demonstra a necessidade de se realizar curetagem de canal e/ou CAF, frente a este achado colposcópico e
anormalidades citológicas.
Apenas 3,5% das anormalidades citológicas, no presente estudo, ocorreram em pacientes acima de 60
anos e 7,6% delas apresentaram câncer invasor, dado de acordo com a literatura6,8,14, que mostra incidência
relativamente alta desta neoplasia em mulheres em mulheres nesta faixa etária6. Embora, segundo alguns autores,
a maior prevalência de anormalidades citológicas seja encontrada em adolescentes18,19,20, no presente estudo
estas representaram apenas 9,7% do total de pacientes, e apenas 1 % de casos de NIC 2/NIC 3 pelo que esta
baixa percentagem deve ser interpretada com cautela, devido ao pequeno número de adolescentes25. Estes dados
indicam que, embora a iniciação sexual em adolescentes seja precoce16,18,19, a procura por orientação médica é
rara, o que mostra necessidade de estudos adicionais sobre anormalidades citológicas e colposcópicas nesta faixa
etária, envolvendo maior número de pacientes Da mesma forma os resultados apontam a necessidade de
melhores cuidados em pacientes acima de 60 anos.
CONCLUSÕES E COMENTÁRIOS
Na região do estudo todas as anormalidades citológicas apresentaram uma elevada taxa
de alterações histológicas, inclusive câncer invasor. Pacientes com ASCUS apresentaram
maior proporção de NIC 2/NIC 3 no menacme e de câncer invasor naquelas acima de 60 anos;
também as pacientes com AGUS apresentaram maior proporção de NIC2/NIC3 no menacme,
porém sem a ocorrência de câncer invasor. O VPN da LIEBG foi elevado em todas as faixas
etárias, com tendência a diminuir após 60 anos. Também nas LIEBG não houve câncer
invasor. O VPP da LIEAG foi elevado, mais no menacme e perimenopausa, todavia com
maior proporção de câncer invasor nesta e na faixa etária acima de 60 anos. O VPN do achado
colposcópico menor foi maior na adolescência e o VPP do achado maior, foi baixo na
adolescência e elevado no menacme. Pacientes acima de 60 anos, ainda que em pequeno
número, apresentaram proporção elevada de NIC2/NIC3 e câncer invasor. Programas de
triagem do câncer cervical devem levar em conta tais achados, fazendo um balanço entre os
recursos financeiros e técnicos disponíveis e seu custo-benefício, para avaliar a conveniência
de sua implementação em todas as faixas etárias.
REFERÊNCIAS
1- SOLOMON D., DAVEY D., KURMAN R. The 2001 Bethesda System. Terminology for reporting results
of cervical cytology. JAMA, 287:2114-2119, 2002.
2- MASSAD L.S., COLLINS Y.C., MEYER P.M. Biopsy correlates of abnormal cervical cytology classified
using the Bethesda System. Gynecol Oncol, 82:516-522, 2001.
3- STOLER M., SCHIFFMAN M. for the ALTS Group. Interobserver reproducibility of cervical cytologic and
histologic interpretations: Realistic estimates from the ASCUS-LSIL triage study. JAMA, 285:1500-1505,
2001.
4- MEIJER C.J.L., WALBOOMERS J.M.M. Cervical cytology after 2000: where to go? J Clin Pathol, 53:4143, 2000.
5- WRIGHT T.C., COX J.T., MASSAD L.S., et al. 2001 Consensus guidelines for the management of women
with cervical cytological abnormalities. JAMA, 278:2120-2129, 2002.
6- GUSTAFSSON L., SPARÉN P., GUSTAFSSON M., PETTERSSON B., WILANDER E., BERGSTRÖM
R., ADAMI H.O. Low efficiency of cytologic screening for cancer in situ of the cervix in older women. Int
J Cancer, 63:804-809, 1995.
7- LIN C.T., TSENG C.J., LAI C.H., HSEUH S., HUANG H.J., LAW K.S. High-risk HPV/DNA detection
by hybrid capture II – An adjuntive test for mildly abnormal cytologic smears in Women > 50 years of age.
J Reprod Med, 45:345-350, 2000.
8- SIGURDSSON K., ADALSTEINSSON S. Risk variables affecting high-grade Pap smears at second visit:
effects of screening interval, year, age and low-grade smears. Int J Cancer, 94: 884-888, 2001.
9- KOBELIN M.H., KOBELIN C.G., BURKE L., LAVIN P., NILOFF J.M., KIM Y.B. Incidence and
preditors of cervical dysplasia in patients with minimally abnormal Papanicolaou smears. Obstet & Ginecol,
132:356-359, 2000.
10- ABATI A., JAFFURS W., WILDER A.M. Squamous atypia in the atrophic cervical vaginal smear. A new
look at an old problem. Cancer, 84:218-225, 1998.
11- FLYNN K., RIMM D.L. Diagnosis of “ASCUS “in women over age 50 is less likely to be associated with
dysplasia . Diagn Cytopathol, 24:132-136, 2001.
12- HOPMAN E.H., KENEMANS P., HELMERHORST J.M. Positive predictive rate of colposcopic
examination of the cervix uteri: an overview of literature. Obstet Gynecol Survey, 53:97-106, 1998.
13- ZAHM D.M., NINDL I., GREINKE C., HOYER H., SCHNEIDER A. Colposcopic appearance of cervical
intraepithelial neoplasia is age dependent. Am J Obstet Gynecol, 179:1298-1304, 1998.
14- RADER A.E., ROSE P.G., RODRIGUEZ M., MANSBACHER S., PITLIK D., ABDUL-KARIM F.W.
Atypical squamous cells of undetermined significance in women over 55. Comparisom with the general
population and implications for management. Acta Citológica, 43:357-362, 1999.
15- HASSAN E.A., CREATSAS G.K., DIAKOMANOLIS E.S., SAKELLAROPOULOS G.G., RODOLAKIS
A.J., KONIDARIS S.D., MICHALAS S.P. Colposcopically directed biopsy findings in the young female. J
Pediatr Adolesc Gynecol, 13:35-38, 2001.
16- KAHN J.A. An update on human papillomavirus infection and Papanicolaou smears in adolescents. Current
Opinion in Pediatrics, 13:303-309, 2001.
17- ACLADIOUS N.N., MANDAL D. Cervical cytology screening for sexually-active teenagers. Internat J
STD & AIDS, 11:648-650, 2000.
18- PRUSSIA P.R., GAY G.H.E., BRUCE A. Analysis of cervico-vaginal (Papanicolaou) smear, in girls 18
years and under. West Indian Med J, 51:37-39, 2002.
19- MOUNT S.L., PAPILLO J.L. A study of 10 296 pediatric and adolescent Papanicolaou smear diagnoses in
northern New England. Pediatrics, 103:539-545, 1999.
20- SIMSIR A., BROOKS S., COCHRAN L., BOURQUIN P., IOFFE O.B. Cervicovaginal smear
abnormalities in sexually active adolescents – Implications for management. Acta Cytologica, 46:271-276,
2002.
21- ALVES R., ALMEIDA NETTO J.C. Infecção pelo papilomavírus humano, neoplasia intra-epitelial e câncer
do colo uterino: métodos de triagem e diagnóstico. Goiânia, 13 p. Trabalho não publicado.
22- LONKY N.M., NAVARRE G.L., SAUNDERS S., SADEGHI M., WOLDE-TSADIK G. Low-grade
Papanicolaou smears and the Bethesda System: A prospective cytohistopathologic analysis. Obstet Ginecol,
85:716-720, 1995.
23- KAINZ C., TEMPFER C., GITSCH G., HEINZL H., REINTHALLER A., BREITENECKER G. Influence
of age and human papillomavirus infection on reliability of cervical cytopathology. Arch Gynecol Obstet,
256:23-28, 1995 .
24- COPPLESON M., DALRYMPLE J.C., ATKINSON K.H. Diferenciação colposcópica das anormalidades
com origem na zona de transformação. Colposcopia. Clín Obst Gynecol Am Norte 1:85-112, 1993.
25- ANDRADE A.L.S.S. ZICKER F. Métodos de Investigação Epidemiológica em Doenças Transmissíveis.
Organização Pan-americana de Saúde/Fundação Nacional de Saúde/Centro Nacional de Epidemiologia.
Volume I. 1997
26- SOLOMON D., SCHIFFMAN M., TARONE R., For the ALTS Group. Comparison of three management
strategies for patients with atypical squamous cells of undetermined significance: Baseline results from a
randomized trial. J Natl Cancer Inst, 93:293-299, 2001.
27- MINISTÉRIO DA SAÚDE. SECRETARIA DE POLÍTICAS DE SAÚDE. Cirurgia de alta freqüência para
tratamento das lesões pré-invasoras do colo do útero. Recomendações para o Programa Nacional de
Combate ao Câncer do Colo do Útero, 1998.
28- COLLAÇO L.M., TUON F.F.B., SOARES M.F. et al. Correlação cito-histológica em 326 pacientes
submetidas a cirurgia de alta freqüência (CAF) no Programa de Prevenção do câncer ginecológico do Estado
do Paraná. J Bras de Patol, 36:191-197, 2000.
29- SMITH-MCCUNE K., MANCUSO V., CONTANT T., JACKSON R. Management of women with atypical
Papanicolaou tests of undetermined significance by board-certified gynecologists: Discrepancies with
published guidelines. Am J Obstet Gynecol, 185:551-556, 2001.
30- NANDA K., McCRORY D.C., MYERS E.R. et al. Accuracy of the Papanicolaou test in screening and
follow-up of cervical cytologic abnormalities: A systematic review. An Inter Medicine, 132:810-819, 2000.
PERFORMANCE DA CITOLOGIA E COLPOSCOPIA FRENTE À
HISTOPATOLOGIA NO RASTREAMENTO E DIAGNÓSTICO DAS LESÕES
PRECURSORAS DO CÂNCER DO COLO UTERINO
Performance of the cytology and colposcopy related to histopathology in screening and
diagnosis of cancer precursor lesions.
Performance da citologia e colposcopia.
Rosane RF Alves 6 , Tamara S Teixeira 7 , Joaquim CA Netto 8
6
Mestranda em Doenças Infecciosas e Parasitárias do Instituto de Patologia Tropical e Saúde Pública – UFG.
Médica Patologista responsável pelo Serviço de Anatomia Patológica da Santa Casa de Goiânia.
8
Professor Titular Doutor do Programa de Pós-graduação do Instituto de Patologia Tropical e Saúde Pública –
UFG.
7
Endereço para correspondência:
Rosane R.F. Alves
Avenida T 4, n.636, apto. 1900
Setor Bueno - Goiânia–GO, CEP 74230-030
e-mail: [email protected]
PERFORMANCE DA CITOLOGIA E COLPOSCOPIA FRENTE À
HISTOPATOLOGIA NO RASTREAMENTO E DIAGNÓSTICO DAS LESÕES
PRECURSORAS DO CÂNCER DO COLO UTERINO
RESUMO
Fundamentos: a infecção cervical persistente por alguns tipos de HPV que induzem NIC 2/NIC 3 é considerada
atualmente a etiologia do câncer invasor do colo uterino. A prevenção deste câncer se baseia em triagem,
diagnóstico e tratamento das lesões precursoras, mediante citologia, colposcopia e exame histológico do
espécime obtido por biópsia dirigida. O conhecimento da variação regional da anormalidade histológica, nas
diferentes categorias citológicas e achados colposcópicos, é importante por fornecer dados adicionais para
avaliação de diretrizes de conduta. Objetivos: avaliar o grau de concordância (k) da LIEAG e do achado
colposcópico maior com a histoplogia e o seu VPP para NIC 2/NIC 3 e câncer. Pacientes e métodos: foram
estudadas 794 pacientes com anormalidades citológicas e colposcópicas por meio de biópsia dirigida, curetagem
de canal e conização eletrocirúrgica, quando indicados. Resultados: das 794 pacientes, 742 apresentaram
colposcopia anormal. Das 133 da categoria ASCUS, 15% apresentaram NIC 2/NIC 3 e 2,2% câncer invasor; das
22 da AGUS, 22,7% apresentaram NIC 2/NIC 3 e nenhum câncer; das 332 da LIEBG, 22,6 % apresentaram NIC
2/NIC 3 e nenhum câncer; das 255 da LIEAG, 72,2% apresentaram NIC 2/NIC 3 e 5,1%, câncer invasor. A
LIEAG apresentou k=0,4947 e VPP de 77,3%; o achado colposcópico maior, k=0,5558 e VPP de 71,8%.
Conclusões: pacientes com ASCUS apresentaram resultados histológicos, variando da normalidade ao câncer; as
com AGUS, apenas lesões escamosas intra-epiteliais; as com LIEBG e LIEAG apresentaram grau de
concordância moderado com o diagnóstico histopatológico de HPV/NIC 1 e NIC 2/NIC 3, respectivamente. O
achado colposcópico menor apresentou grau de concordância regular com o diagnóstico histopatológico de
HPV/NIC 1, enquanto o maior apresentou grau de concordância moderado com o de NIC 2/NIC 3. Tanto a
LIEAG como o achado colposcópico maior apresentaram elevado VPP para NIC 2/NIC 3 e câncer.
Palavras-chave: HPV; citologia; colposcopia; NIC; câncer invasor.
ABSTRACT
Background: the persistent cervical infection by some types of HPV, inducing high-grade intra-epithelial
neoplasias, is now considered the etiology of the invasive cervical cancer. The prevention of this cancer is based
on screening, diagnosis and treatment of these precursory lesions, through cytology, colposcopy and histological
examination of the specimen obtained by directed biopsy. The knowledge of the regional variation of the
histological abnormality, in the different cytological categories and colposcopical finding, is important to supply
data to evaluate the guidelines. Objective: evaluate the concordance degree between cytological abnormalities
and the colposcopical findings with the histopathology and PPV for CIN 2/CIN 3 and cancer. Patients and
methods: we studied 794 patients with cytological abnormalities and colposcopy alterations through directed
biopsy, endocervical curettage and large loop excision of the transformation zone, when necessary. Results: 742
patients presented with abnormal colposcopy. From 133 with ASCUS category, 15% presented CIN 2/CIN 3 and
2.2%, invasive cancer; from 22 with AGUS, 22,7% presented CIN 2/ CIN 3 and no cancer; from 332 with
LGSIL, 22.6% presented CIN 2/CIN 3 and no cancer; from 255 with HGSIL, 72.2 % presented CIN 2/CIN 3,
and 5,1%, invasive cancer. HGSIL showed k=0,4947 and PPV of 77.3%, and the larger colposcopical finding,
k=0,5558 71.8%. Conclusions: patients with ASCUS presented a wide range of histological results, varying
from normality to cancer; the ones with AGUS, just cervical intraepithelial lesions; the ones with LGSIL and
HGSIL presented moderate agreement degree with the histopathological diagnosis of HPV/CIN 1 and CIN
2/CIN 3, respectively. The smaller colposcopical finding presented fair agreement degree with the
histopathological diagnosis of HPV/CIN 1, while the larger finding presented moderate agreement degree with
CIN 2/CIN 3. As much larger colposcopical finding as HGSIL showed high PPV for CIN 2/CIN 3 and cancer.
Keywords: HPV; cytology; colposcopy; CIN; invasive cancer.
INTRODUÇÃO
A triagem e o diagnóstico da neoplasia intra-epitelial cervical (NIC), por meio de
citologia, colposcopia e biópsia dirigida, resultaram em marcante redução da incidência e da
mortalidade por câncer cervical em países desenvolvidos1,2,3,4,5. Todavia, notou-se tendência
de aumento, principalmente em mulheres jovens1,3,6, inclusive naquelas que se submeteram a
adequado rastreamento citológico, o que mostra a importante taxa de resultados falsonegativos neste método3,5. Na América Latina, a alta incidência e a mortalidade por câncer
cervical ainda decorrem da falta de programas de triagem bem estruturados7. No Brasil,
apesar da citologia estar disponível desde a década de 40, só em 1998 implementou-se o
Programa Nacional de Combate ao Câncer do Colo Uterino, utilizando este método como
teste de triagem, aplicado a cada três anos em mulheres de 35 a 49 anos. A conduta frente a
pacientes com anormalidade citológica compatível com neoplasia intra-epitelial cervical de
grau 2 e as de grau 3 (NIC 2/NIC 3) é a cirurgia de alta freqüência (CAF) pelo método “ver e
tratar”. Aquelas com anormalidades compatíveis com papilomavírus humano (HPV),
neoplasia intra-epitelial cervical de grau 1 (NIC 1), atipia de células escamosas de significado
indeterminado (ASCUS) e atipia de células glandulares de significado indeterminado (AGUS)
são submetidas a nova citologia, após seis meses8. Tal conduta visa a redução de custos e de
complicações associadas ao tratamento invasivo. Porém, o sucesso dos programas de triagem
depende da acurácia diagnóstica. Assim, conhecer o risco de NIC 2/NIC 3 e de câncer
subjacente nas categorias citológicas e achados colposcópicos é necessário tanto na condução
individual de cada paciente como na avaliação de diretrizes de conduta2,4.
A citologia convencional apresenta sensibilidade de 30% a 87% e especificidade de 86%
a 100%5 com reprodutibilidade moderada4,9. Aproximadamente 5% a 7% da população
testada apresenta anormalidade citológica que necessita avaliação complementar1,2,10. A
categoria ASCUS, altamente subjetiva e irreprodutível9,11,12,13, ocorre em 3% a 5%14,15, a
lesão intra-epitelial de baixo grau (LIEBG) em cerca de 1% a 3%; já as categorias AGUS e
lesão intra-epitelial de alto grau (LIEAG) ocorrem em 0,5% da população testada4,7,14,15.
A colposcopia, necessária para a biópsia dirigida, a técnica mais sensível para detecção
da doença invasiva e pré-invasiva do colo uterino16,17 é considerada padrão de referência para
comparação da performance das diferentes técnicas de triagem cervical3. Apresenta como
vantagem o diagnóstico imediato e como desvantagem, além do seu caráter subjetivo, o custo
elevado e a necessidade de longo treinamento do profissional médico para sua interpretação13.
Na definição da acurácia da colposcopia, o diagnóstico histopatológico é considerado o
padrão-ouro18,19,20,21, em que pesem a variabilidade interobservador9,18,19 e a possibilidade de
falha na coleta do espécime16,18,19,20,21,22,23.
O processo de transformação do epitélio colunar em escamoso, por metaplasia, ocorre em
uma área bem delimitada do colo, chamada zona de transformação (ZT). Quando toda esta
área é visualizada no exame colposcópico, este é considerado satisfatório, porque permite
avaliar toda a área do colo mais propensa à transformação neoplásica. Ao contrário, quando a
junção dos epitélios colunar e metaplásico (JEC) adentra o canal, não sendo, portanto,
visualizada, a colposcopia é considerada insatisfatória4,18,24. Epitélio aceto-branco, pontilhado,
mosaico, leucoplasia, área iodo negativa aceto-muda e vasos atípicos são as imagens
colposcópicas elementares que compõem a ZT anormal e apresentam como substrato
histopatológico não somente as NICs, mas também cânceres invasores e metaplasia escamosa
sem atipias. Daí a necessidade da utilização de um sistema de gradação que identifique os
achados colposcópicos significativos18,24,25. A imagem colposcópica é graduada de acordo
com a intensidade de sua reação ao ácido acético, angioarquitetura, captação do iodo,
definição de bordos e regularidade de superfície em dois ou três níveis, dependendo da
classificação utilizada18,24,26. Além da análise isolada da imagem, têm importância na
gradação o contexto global do quadro colposcópico no qual se insere a imagem, sua extensão,
a proximidade do canal cervical, a mistura anárquica de imagens elementares, a localização de
áreas de maior intensidade visual, dentre outros24. Vários autores consideram que, pelo
emprego da colposcopia, pode-se prever o diagnóstico histopatológico de base; todavia, esta
possibilidade está intimamente relacionada à qualificação do colposcopista18,24,25.
Há consenso de que a LIEAG deve ser avaliada mediante colposcopia com biópsia
dirigida, pois apresenta elevado valor preditivo para NIC 2/NIC 310,13,14,23. O tratamento
cirúrgico da NIC 3 por conização é o padrão de tratamento, sendo a CAF o método mais
comumente utilizado13,17. Em contraste, existe controvérsia a respeito da conduta para LIEBG
e ASCUS, pois a prevalência de NIC 2/NIC 3 é variável nessas categorias7,10,14,23,27,28 e, na
maioria das pacientes portadoras de HPV/NIC 1, essas lesões regridem espontaneamente29.
A CAF foi introduzida como nova modalidade de tratamento por Prendville em 198917,22.
As vantagens do método são a disponibilidade de toda a ZT para estudo histológico e a
possibilidade de combinar diagnóstico e tratamento em uma única consulta, em nível
ambulatorial, procedimento denominado “ver e tratar”, o que reduz os custos e a perda de
seguimento22,23. Esta estratégia é útil onde há limitação de recursos financeiros; porém,
estudos mostram que até 40% dos produtos da CAF, pelo método “ver e tratar”, não
apresentam anormalidade histológica23. Assim, para a sua implementação, é necessário que a
triagem citológica e o achado colposcópico apresentem valor preditivo satisfatório para NIC
2/NIC 3.
Vários estudos avaliaram a correlação das anormalidades citológicas e dos achados
colposcópicos com o diagnóstico histopatológico, encontrando resultados diversos,
dependentes da variabilidade dos critérios para sua indicação, das classificações utilizadas e
da população estudada2,4,6,7,16,18,24,25,30. Há, ainda, variabilidade na interpretação citológica
entre regiões e países, devido a diferenças na terminologia usada, variação nos critérios
diagnósticos e compromisso com diretrizes de conduta4,11.
Face ao exposto, o conhecimento da correspondência entre a anormalidade histológica,
com as diferentes categorias citológicas e achados colposcópicos, torna-se fundamental para o
desenvolvimento e a avaliação de políticas de saúde pública em nível regional6,11. Neste
contexto, o presente estudo visa apresentar subsídios para avaliar condutas na região do
estudo, tais como a repetição da citologia nas pacientes com anormalidade nos níveis ASCUS,
AGUS e LIEBG e a aplicação do método “ver e tratar” na LIEAG, mediante exame
colposcópico.
OBJETIVOS
1- Avaliar os diferentes graus de alterações histológicas nas pacientes com alterações
citológicas ASCUS e AGUS;
2- Verificar o grau de concordância das anormalidades citológicas de baixo e alto grau e dos
achados colposcópicos menor e maior com o diagnóstico histopatológico;
3- Estimar o valor preditivo positivo da anormalidade citológica de alto grau e do achado
colposcópico maior para NIC 2/NIC 3 e câncer.
PACIENTES E MÉTODOS
Foram estudadas mediante colposcopia 794 pacientes encaminhadas, no período de
janeiro de 1998 a julho de 2002, ao serviço de Patologia Cervical e Colposcopia da Santa
Casa de Goiânia-GO, um dos serviços de referência regional para esclarecimento diagnóstico
de anormalidades citológicas.
O serviço em epígrafe recebe pacientes de municípios do Estado de Goiás, incluindo
capital e interior. As amostras para a citologia foram colhidas nos postos de saúde por
técnicos e/ou médicos e encaminhadas aos laboratórios credenciados em Goiânia-GO. Os
esfregaços citológicos não foram revistos ou repetidos, uma vez que o estudo foi projetado
para avaliar o comportamento da citologia e da colposcopia frente à histopatologia, como
ocorre na prática clínica diária. Os resultados citológicos foram catalogados, segundo a
nomenclatura de Bethesda31, em ASCUS, AGUS, LIEBG e LIEAG.
Os exames colposcópicos foram realizados por um único examinador ou sob sua
supervisão. Foi utilizado colposcópio da marca DF Vasconcelos provido de dois níveis de
ampliação. Foram empregados como reagentes o ácido acético a 3% e a solução de Schiller.
As biópsias e curetagens de canal foram realizadas com pinças tipo Gaylor-Medina e cureta
simples não-fenestrada. Definiu-se biópsia colposcopicamente dirigida como aquela realizada
na região da imagem colposcópica onde os critérios de gradação eram mais acentuados.
Foi utilizada a classificação colposcópica proposta pela Federação Internacional de
Patologia do Trato Genital Inferior e Colposcopia em 199032. Foram utilizados como critérios
de gradação a intensidade da reação aceto-branca e a angioarquitetura da lesão. As pacientes
sem alterações na ZT foram consideradas normais ao exame colposcópico e, não sendo
biopsiadas, foram retiradas do estudo. As pacientes com colposcopia satisfatória que
apresentaram uma ou mais das seis imagens colposcópicas elementares dentro da ZT foram
submetidas à biopsia dirigida após gradação em achados menores e maiores. Naquelas em que
não foi possível a visualização da JEC foi realizada curetagem do canal endocervical. Da
mesma maneira foram biopsiadas as mulheres com achado colposcópico da classe “C”,
sugestivo de câncer invasor.
A CAF foi indicada nas pacientes em que a biópsia e/ou a curetagem indicavam NIC
2/NIC 3, ou em LIEAG e colposcopia insatisfatória, disponibilizando toda a ZT para
diagnóstico histopatológico. Os exames histológicos do material de biópsia, das curetagens do
canal e do produto da conização foram realizados por patologistas do Serviço de Anatomia
Patológica da Santa Casa de Goiânia-GO e revistos por um único patologista.
Para comparação dos achados citológicos e colposcópicos com os resultados
histopatológicos das biópsias dirigidas, das curetagens do canal e dos produtos de conização,
estes foram agrupados em HPV/NIC 1 de um lado e em NIC 2/ NIC 3 de outro, considerando
como diagnóstico final aquele com alterações histopatológicas mais pronunciadas após a
revisão.
Para avaliar a concordância entre as anormalidades citológicas de baixo e alto grau e entre
os achados colposcópicos maiores e menores com o diagnóstico histopatológico foi
empregado o índice Kappa (k) (k = Po – Pe/1 – Pe; sendo que Po é a proporção de
concordâncias observadas e Pe é a proporção de concordâncias esperadas). Foram
considerados os valores de k: < 0,00: ruim; 0,00-0,20: fraco; 0,21- 0,40: regular; 0,41-0,60:
moderado; 0,61-0,80: substancial; 0,81-0,99: quase perfeito9.
Para a estimativa do valor preditivo da anormalidade citológica e do achado colposcópico
considerou-se como “doença-alvo” NIC 2/NIC 3 e câncer, como “testes positivos” as LIEAG
e o achado colposcópicos maior, excluindo-se as colposcopias insatisfatórias e classe “C”. O
valor preditivo positivo foi considerado como a proporção de pacientes portadoras da “doença
alvo” entre aquelas positivas para o teste ( LIEAG e achado colposcópico maior)35.
O estudo foi aprovado pelo Comitê de Ética da Santa Casa de Goiânia.
Os dados foram coletados e analisados em microcomputador nos programas Microsoft
Excel e Epi-Info 6.04
RESULTADOS
Dentre as 794 pacientes submetidas à colposcopia, 6,5% apresentaram resultado normal,
não sendo, portanto, submetidas à biópsia.
A Tabela I mostra o diagnóstico histológico nas 742 pacientes encaminhadas com
anormalidade citológica nos diversos níveis. Observa-se que das 133 pacientes com ASCUS,
15% apresentaram NIC 2/NIC 3 e 2,2% câncer invasor; das 22 com AGUS, 22,7%
apresentaram NIC 2/NIC 3 e nenhuma, câncer invasor; das 332 com LIEBG, 22,6%
apresentaram NIC 2/NIC 3 e nenhuma, câncer invasor. Das 255 com LIEAG, 72,2%
apresentaram NIC 2/NIC 3 e 5,1%, câncer invasor. O nível de concordância da LIEBG e da
LIEAG com o diagnóstico histopatológico foi moderado (k= 0,4215 e 0,4947
respectivamente).
Tabela I. Diagnóstico histológico em 742 pacientes com anormalidades citológicas ASCUS,
AGUS, LIEBG e LIEAG, submetidas a biópsia dirigida, curetagem de canal e/ou CAF.
Diagnóstico histológico
Anormalidade
Normal
HPV/NIC 1
NIC 2/ NIC 3
Câncer
Total
citológica
n (%)
n (%)
n (%)
n (%)
n (%)
ASCUS
52 (39)
58 (43,6)
20 (15)
3 (2,2)
133 (17,9)
AGUS
11 (50)
6 (27,2)
5 (22,7)
0 (0,0)
22 (3)
LIEBG
59 (17,8)
198 (59,6)
75 (22,6)
0 (0,0)
332 (44,7)
LIEAG
18 (7,1)
40 (15,7)
184 (72,2)
13 (5,1)
255 (34,3)
140 (18,9)
302 (40,7)
284 (38,3)
16 (2,1)
742 (100)
Total
Assim, das 742 pacientes estudadas, 284 (38,3%) apresentaram na histopatologia NIC
2/NIC 3 e 16 (2,1 %), câncer cervical invasor, sendo que em 12 (75%) o diagnóstico foi feito
mediante biópsia dirigida, em 3 (18,75%) pela CAF e em 1 (6,2%) por meio da curetagem de
canal.
A Tabela II mostra a matriz para a estimativa da validade de testes diagnósticos.
Considerando a LIEAG como teste positivo, a citologia apresentou sensibilidade de 65,7%
(IC 95% = 60% - 71%), especificidade de 86,9% (IC 95% = 83,3% - 89,8%).
O VPP foi de 77,3% (IC 95% = 71,5% - 82,2%) e o VPN de 78,9% (IC 95%: 74,8% 82,3%) para detecção de NIC 2/NIC 3 e câncer.
Tabela II. Matriz para a estimativa da validade da anormalidade citológica de alto grau em
relação ao diagnóstico histológico de NIC 2/NIC 3 e câncer em 742 pacientes.
Histologia (n)
Anormalidade
citológica
Doença-alvo
Presente
Ausente
NIC 2/NIC 3/câncer
Normal/ HPV/NIC 1
Total
Teste positivo (LIEAG)
197
58
255
Teste negativo
103
384
487
Total
300
442
742
A Tabela III mostra a distribuição das alterações histológicas em 742 pacientes com
colposcopia alterada. Das 364 com achado colposcópico menor, 19% apresentaram NIC
2/NIC 3 e nenhuma, câncer; das 213 com achado maior, 70,9% apresentaram NIC 2/NIC 3;
das 11 com achado classe “C”, 81,8% apresentaram câncer invasor; das 154 pacientes com
colposcopia insatisfatória, 41,4% apresentaram NIC 2/NIC 3 e 3,2% câncer invasor. O
grau de concordância do achado colposcópico menor e maior foi regular (k = 0,3660) e
moderado (k = 0,5158), respectivamente.
Tabela III. Diagnóstico histológico em 742 pacientes com achados colposcópicos menores,
maiores, insatisfatórios e de câncer invasor.
Diagnóstico histológico
Achado
Normal
HPV/NIC 1
NIC 2/ NIC 3
Câncer
Total
colposcópico
n (%)
n (%)
n (%)
n (%)
n (%)
Menor
71 (19,5)
224 (61,5)
69 (19)
0 (0,0)
364 (49,1)
Maior
14 (6,6)
46 (21,6)
151 (70,9)
2 (0,9)
213 (28,7)
Insatisfatório
54 (34,6)
32 (20,9)
63 (41,4)
5 (3,2)
154 (20,8)
1 (9,1)
0 (0,0)
1 (9,1)
9 (81,8)
11 (1,5)
140 (18,9)
302 (40,7)
284 (38,3)
16 (2,1)
742 (100)
Classe “C”
Total
A Tabela IV mostra a matriz para os cálculos da estimativa da validade do achado
colposcópico maior em relação ao diagnóstico histológico de NIC 2/NIC 3 e câncer em 577
pacientes. A colposcopia apresentou sensibilidade de 68,9% (IC 95% = 62,3% - 74,9%),
especificidade de 83,1% (IC 95% = 78,7% a 86,8%). O VPP foi de 71,8% (IC 95% = 65,2% 77,7%) e o VPN de 81% (IC 95% = 76,6% - 84,9%).
Tabela IV. Matriz para estimativa da validade do achado colposcópico maior em relação ao
diagnóstico histológico de NIC 2/NIC 3 e câncer em 577 pacientes.
Histologia (n)
Doença-alvo
Colposcopia
Presente
Ausente
NIC 2/NIC 3/câncer
Normal/HPV/NIC 1
Total
Positiva (achado maior)
153
60
213
Negativa (achado menor)
69
295
364
Total
222
355
577
DISCUSSÃO
As pacientes com ASCUS apresentaram uma ampla gama de alterações na histopatologia,
com ocorrência de NIC 2/NIC 3 em 15% delas, percentual semelhante ao de outros
estudos4,10,15,27; já o achado de 2,2% de câncer invasor está acima do esperado.
Na categoria AGUS, indicativa de lesões glandulares13 ocorreram
escamosas; todavia,
apenas lesões
22,7% apresentaram NIC 2/NIC 3, dado em consonância com o
observado em outros estudos4,13.
A LIEBG apresentou nível de concordância moderado (k = 0,4215), sem nenhum caso de
câncer invasor. A LIEAG também com nível de concordância moderado (k = 0,4947),
apresentou porém, 5,1% de câncer invasor, achado superior aos dados encontrados na
literatura2,4,13,21. Embora o Sistema de Classificação Citológica de Bethesda tenha sido
desenvolvido com o objetivo de padronizar relatórios pela utilização de critérios
preestabelecidos31, os resultados do presente estudo mostraram variação histológica
acentuada nas categorias ASCUS e AGUS, o que pode ter decorrido da influência exercida
pelas anormalidades citológicas persistentes, no encaminhamento das pacientes para
colposcopia. Embora a não revisão do esfregaço citológico possa ter comprometido os
resultados do nosso estudo, estes refletem a prática clínica diária e apontam a importância da
colposcopia nessas categorias citológicas, principalmente na ASCUS.
Os achados colposcópicos e as anormalidades citológicas nem sempre correspondem ao
grau de atipia da lesão2,4,6,7,16,18,24,25,30. A variação interobservador na interpretação do
achado colposcópico é notável. Isto pode ser explicado pelas diferentes definições do quadro
colposcópico e da habilidade do colposcopista em reconhecer e relatar estes quadros18 e pela
coexistência de múltiplos tipos de HPV33 e de diferentes graus de NIC, dentro da mesma
lesão19,33. Assim a concordância, no que diz respeito à seleção do local da biópsia entre
colposcopistas experientes, gira em torno de 77%, o que pode comprometer o diagnóstico
histopatológico18. No presente estudo, os níveis do quadro colposcópico e da anormalidade
citológica foram acompanhados pela severidade da lesão histológica, como encontrado em
outras pesquisas16,18,30. Embora a maioria das pacientes com HPV/NIC 1 tenham ocorrido
nas LIEBG e nos achados colposcópicos menores, o nível de concordância foi
respectivamente, moderado e regular (k = 0,4215 e 0,3660, respectivamente). Foi encontrado
nível de concordância moderado tanto para a LIEAG (k = 0,4947) como para o achado
colposcópico maior (k = 0,5158) com o diagnóstico histopatológico de NIC 2/NIC 3. Assim,
o nível de concordância da LIEAG e do achado colposcópico maior com o diagnóstico
histopatológico de NIC 2/NIC 3 foi semelhante.
Uma das limitações da colposcopia é que a área de metaplasia escamosa, na dependência
do grau de imaturidade nuclear, reage ao ácido acético da mesma maneira que aquelas
contendo HPV/NIC 1. Além da metaplasia imatura, processos inflamatórios e de reparo,
induzindo atipias vasculares, obscurecem o quadro colposcópico18,22,24. Porém, a
especificidade e o valor preditivo melhoram quando o ponto de corte é fixado para distinguir
NIC 2/NIC 3 e câncer de HPV/NIC 1 e colo normal16,18,25. No presente estudo, o achado
colposcópico maior apresentou especificidade de 83,1% e VPP de 71,8% e a LIEAG,
especificidade de 86,9% e VPP de 77,3% para detecção de NIC 2/NIC 3 e câncer. A aplicação
em série de dois testes com nível de concordância moderado, elevada especificidade e VPP,
torna-se necessária quando a conduta frente a um teste positivo é invasiva1, como na
metodologia “ver e tratar”, mediante CAF. Por outro lado, o menor grau de concordância da
LIEBG e a gama de resultados histopatológicos nas categorias ASCUS e AGUS, incluindo
NIC 2/NIC 3 e câncer, apontam a colposcopia como a conduta mais segura para a avaliação
destas categorias citológicas.
Já foi demonstrado que a acurácia do achado colposcópico e da anormalidade citológica
está também na dependência do tamanho da lesão, pois maiores graus de NIC estão
relacionados a lesões maiores e mais profundas, facilmente detectadas e graduadas por
citologia e colposcopia3,34. Além disso, alguns estudos demonstram maior correlação entre o
achado histopatológico da biópsia dirigida do que entre a anormalidade citológica e o
diagnóstico histopatológico final do material cirúrgico19,22,30.
A visualização das alterações que permitem a gradação colposcópica torna-se menos
pronunciada com o aumento da idade, devido à diminuição progressiva da espessura
epitelial26; na perimenopausa há, adicionalmente, a possibilidade de migração da junção
escamo-colunar para o canal, tornando a colposcopia insatisfatória17,18. A curetagem de
canal, nesta condição, reduz o risco de não se diagnosticar NIC 2/NIC 3 e câncer e sua
omissão é aceitável somente quando a CAF é programada para as LIEAG13. No presente
estudo, o resultado de 20,6% de colposcopias consideradas insatisfatórias foi semelhante aos
relatados na literatura4,18. Todavia, a colposcopia com biópsia dirigida isoladamente não fez o
diagnóstico de câncer invasor em três pacientes, sendo que em 2 o diagnóstico foi feito por
meio da CAF e em uma, pela curetagem de canal. Alguns estudos consideram ainda que a
colposcopia é técnica diagnóstica indispensável para a avaliação de pacientes com
anormalidade citológica, uma vez que NIC 2/NIC 3 e câncer podem ser encontrados em
anormalidades citológicas ASCUS, AGUS e LIEBG2,4,6. O exame colposcópico permite a
gradação da imagem e a biópsia dirigida, o que aumenta a possibilidade do diagnóstico
histopatológico e também a avaliação topográfica da lesão, necessária para escolher a melhor
forma de tratamento18,19,23.
Existem ainda diferentes opiniões com relação à acurácia da anormalidade citológica e da
biópsia dirigida17,21,22,23. O grau de concordância é maior quando as anormalidades
citológicas são comparadas ao diagnóstico histopatológico nos níveis, HPV/NIC 1 de um lado
e NIC 2/NIC 3 de outro. Tal concordância é considerada apropriada devido à variabilidade
interobservador na avaliação histopatológica das NICs9,17,19. Para os achados colposcópicos
há especificidade maior em distinguir colo normal/HPV/NIC 1 de NIC 2/NIC 3/câncer como
foi observado neste estudo. Assim, tanto os dados da literatura, com os do presente estudo,
mostram que a colposcopia é uma técnica diagnóstica com qualidades e restrições
semelhantes àquelas encontradas na citologia e na histopatologia3,18,25, porém, necessária
para a orientação do tratamento.
CONCLUSÕES
Na região do estudo, a categoria ASCUS apresentou uma gama de
alterações histológicas, variando da normalidade ao câncer; a AGUS apenas
lesões escamosas intra-epiteliais; a LIEBG apresentou grau de concordância
moderado com o diagnóstico histopatológico de HPV/NIC 1 e a LIEAG
concordância maior com NIC 2/NIC 3. O achado colposcópico menor
apresentou grau de concordância regular com o diagnóstico histopatológico de
HPV/NIC 1, enquanto o achado maior apresentou
grau de concordância
moderado com o diagnóstico histopatológico de NIC 2/NIC 3, semelhante ao
grau de concordância da LIEAG. O achado colposcópico maior e a LIEAG
apresentaram elevado VPP para NIC 2/NIC 3 e câncer. Os resultados do
presente estudo apontam a avaliação colposcópica como a conduta mais segura
em qualquer nível de alteração citológica e apóiam a metodologia “ver e tratar”,
por cirurgia de alta freqüência, nas pacientes com anormalidades citológicas de
alto grau e achado colposcópico maior. O exame colposcópico, todavia, não é
um método diagnóstico suficiente quando a JEC não é visível, situação em que o
exame histopatológico do material coletado mediante
curetagem do canal,
torna-se necessária.
REFERÊNCIAS
1- CAMPION M.J., REID R. Estratégias para a manutenção da saúde - Triagem do câncer
ginecológico. Clínicas Obstétricas e Ginecológicas da América do Norte, 4:677-712,
1990.
2- LONKY N.M., SADEGHI M., TSADIK G.W., PETITTI D. The clinical significance of
the poor correlation of cervical dysplasia and cervical malignancy with referral cytologic
results. Am J Obstet Gynecol, 181:560-566, 1999.
3- SCHNEIDER A., HOYER H., LOTZ B. et al. Screening for high-grade cervical intraepithelial neoplasia and cancer by testing for high-risk HPV, routine cytology or
colposcopy. Int J Cancer, 89:529-534, 2000.
4- MASSAD L.S., COLLINS Y.C., MEYER P.M. Biopsy correlates of abnormal cervical
cytology classified using the Bethesda System. Gynecol Oncol, 82:516-522, 2001.
5- NANDA K., McCRORY D.C., MYERS E.R. et al. Accuracy of the Papanicolaou test in
screening and follow-up of cervical cytologic abnormalities: A systematic review. An
Inter Medicine, 132:810-819, 2000.
6- LONKY N.M., NAVARRE G.L., SAUNDERS S., SADEGHI M., WOLDE-TSADIK G.
Low-grade
Papanicolaou
smears
and
the
Bethesda
System:
A
prospective
cytohistopathologic analysis. Obstet Gynecol, 85:716-720, 1995.
7- COLLAÇO L.M., TUON F.F.B., SOARES M.F. et al. Correlação cito-histológica em 326
pacientes submetidas a cirurgia de alta freqüência (CAF) no Programa de Prevenção do
câncer ginecológico do Estado do Paraná. J Bras de Patol, 36:191-197, 2000.
8- MINISTÉRIO DA SAÚDE. SECRETARIA DE POLÍTICAS DE SAÚDE. Cirurgia de
alta freqüência para tratamento das lesões pré-invasoras do colo do útero. Recomendações
para o Programa Nacional de Combate ao Câncer do Colo do Útero, 1998.
9- STOLER M., SCHIFFMAN M., for the ALTS Group. Interobserver reproducibility of
cervical cytologic and histologic interpretations: Realistic estimates from the ASCUSLSIL triage study. JAMA, 285:1500-1505, 2001.
10- SOLOMON D., SCHIFFMAN M., TARONE R., For the ALTS Group. Comparison of
three management strategies for patients with atypical squamous cells of undetermined
significance: Baseline results from a randomized trial. J Natl Cancer Inst, 93:293-299,
2001.
11- SCOTT D.R., HAGMAR B., MADDOX P. et al. Use of human papillomavirus DNA
testing to compare equivocal cervical cytologic interpretations in the United States,
Scandinavia, and United Kingdom. Cancer, 96:14-20, 2002.
12- SHERMAN M.E., SOLOMON D., SHIFFMAN M., for the ALTS Group. Qualification
of ASCUS – A comparison of equivocal LSIL and equivocal HSIL cervical cytology in
the ASCUS LSIL triage study. Am J Clin Pathol, 116:386-394, 2001.
13- WRIGHT T.C., COX J.T., MASSAD L.S., et al. 2001 Consensus guidelines for the
management of women with cervical cytological abnormalities. JAMA, 278:2120-2129,
2002.
14- COLGAM J.C. Pap test results. Responding to Bethesda system reports. Can Med
Physician, 57:1425-1430, 2001.
15- KINNEY W.K., MANOS M.M., HURLEY L.B.; RANSLEY J.E. Where´s the high-grade
cervical neoplasia? The importance of minimally abnormal Papanicolaou diagnoses.
Obstet & Gynecol, 91:973-976, 1998.
16- GULLOTTA G., MARGARITI P.A., RABITTI C., BALSAMO G., VALLE D.,
CAPELLI A., MANCUSO S. Cytology, histology, and colposcopy in the diagnosis of
neoplastic non-invasive epithelial lesions of the cervix. Eur J Gynaec Oncol, 18:36-38,
1997.
17- BARKER B., GARCIA F., LOZEVSKI J., WARNER J., HATCH K. The correlation
between colposcopically directed cervical biopsy and loop electrosurgical excision
procedure pathology and the effect of time on that agreement. Gynecol Oncol, 82:22-26,
2001.
18- HOPMAN E.H., KENEMANS P., HELMERHORST J.M. Positive preditive rate of
colposcopic examination of the cervix uteri: an overview of literature. Obstet Gynecol
Survey, 53:97-106, 1998.
19- HEATLEY M.K., BURY J.P. The correlation between the grade of dyscariosis on cervical
smear, grade of cervical intraepithelial neoplasia (CIN) on punch biopsy and the final
histological diagnosis on cone biopsies of the cervix. Cytopathology, 9:93-99, 1998.
20- BROWN F.M., FAQUIN W.C., SUN D., CRUM C.P., CIBAS E.S. LSIL biopsies after
HSIL smears – Correlation with high-risk HPV and greater risk of HSIL on follow-up.
AM J Clin Pathol, 112:765-768, 1999.
21- JONES B.A, NOVIS D.A. Cervical biopsy-cytology correlation – A College of American
Pathologists Q-Probes Study of 22439 correlations in 348 laboratories. Arch Pathol Lab
Med, 120:523-531, 1996.
22- DENNY L.A., SOETERS R., DEHAECK K., BLOSH B. Does colposcopically directed
punch biopsy reduce the incidence of negative LLETZ? Br J Obstet Gynecol, 102:545548, 1995.
23- FERENCZY, A. Conduta na paciente com exame de Papanicolaou alterado: Avanços
recentes. Colposcopia. Clin Obst Gynecol Am Norte, 1:191-203, 1993.
24- DEXEUS S., MARIN L.L., LABASTIDA R., CARARACH M. Tratado y atlas de
patologia cervical, colposcopia, microcolposhisteroscopia – Barcelona: Salvat Editores,
1989.
25- MITCHELL F.M., SCHOTTENFELD D., TORTOLERO-LUNA G., CANTOR S.B.,
RICHARDS-KURTUM R. Colposcopy for the diagnosis of squamous intraepithelial
lesion: A meta-analysis. Obstet Gynecol, 91: 626-631, 1998.
26- ZAHM D.M., NINDL I., GREINKE C., HOYER H., SCHNEIDER A. Colposcopic
appearance of cervical intraepithelial neoplasia is age dependent. Am J Obstet Gynecol,
179:1298-1304, 1998.
27- ANTON R.C., RAMZY I., SCHWARTZ M.R., YOUNES P., CHAKRABORTY S.,
MODY D.R. Should the cytologic of “atypical squamous cells of undetermined
significance” be qualified? Cancer, 93:93-99, 2001.
28- LAPIN G.A., DERCAHIN S.F.M., TABASCIA J. Comparação entre a colpocitologia
oncológica de encaminhamento e a da gravidade das lesões cervicais intra-epiteliais. Rev
Saúde Pública, 34:120-125. 2000.
29- HO G.Y.F., BIERMAN R., BEARDSLEY L. Natural History of cervicovaginal
Papillomavirus Infection in Young Women. N Engl J Med, 338:4423-428, 1998.
30- CARTA G., DI STEFANO L., PERELLI A.C., TORO G., MOSCARINI M. Colposcopy,
cytology and histology in the diagnosis of squamous intraepithelial lesions of the cervix.
Clin Exp Obst & Gyn, 27:60-66, 1999.
31- SOLOMON D., DAVEY D., KURMAN R. The 2001 Bethesda System. Terminology for
reporting results of cervical cytology. JAMA, 287:2114-2119, 2002.
32- COPPLESON M., DALRYMPLE J.C., ATKINSON K.H. Diferenciação colposcópica das
anormalidades com origem na zona de transformação. Colposcopia. Clín Obst Gynecol
Am Norte 1:85-112, 1993.
33- PARK J., SUN D., GENEST D.R., TRIVIJITSILP P., SUH I., CRUM C.P. Coexistence
of low and high grade squamous intraepithelial lesions of the cervix: Morphologic
progression or multiple papillomaviruses? Gynecol Oncol, 70:386-391, 1998.
34- PRETORIUS R.G., BELINSOM J.L., ZHANG W.H., BURCHETTE R.J., ELSOM P.,
QIAO Y.L. The colposcopic impression – Is it influenced by the colposcopist’s
knowledge of the findings on the referral papanicolaou smear? J Reprod Med, 46:724728, 2001.
35- ANDRADE A.L.S.S. ZICKER F. Métodos de Investigação Epidemiológica em Doenças
Transmissíveis.
Organização
Pan-americana
de
Saúde/Fundação
Nacional
de
Saúde/Centro Nacional de Epidemiologia. Volume I. 1997
NORMAS DE PUBLICAÇÃO
Terão prioridade para publicação os artigos com Parecer do Comitê de Ética em Pesquisa
(CEP). Contudo, a comissão editorial do JBDST, antes de avaliar o mérito científico,
apreciará também o mérito ético.
O Jornal Brasileiro de Doenças Sexualmente Transmissíveis aceita trabalhos originais, de
revisão e atualização, relatos de casos, notas prévias, etc., de qualquer tema ligado a Doenças
Sexualmente Transmissíveis. Os artigos enviados devem ser acompanhados de uma carta de
apresentação, garantindo: (a) que o artigo seja original; (b) que nunca tenha sido publicado e,
caso venha a ser aceito não será publicado em outra revista; (c) que não tenha sido enviado a
outra revista e não o será enquanto estiver sendo considerada a sua publicação pelo JBDST;
(d) que todos os autores participaram da concepção do trabalho, da análise e interpretação dos
dados e que leram e aprovaram a versão final; (e) que não são omitidos quaisquer ligações ou
acordos de financiamentos entre os autores e companhias que possam ter interesse no material
abordado no artigo; (f) que o JBDST passa a ter os direitos autorais, caso o artigo venha a ser
publicado e (g) os artigos apresentados para publicação deverão conter na sua apresentação
final a assinatura de todos os seus autores. A carta de apresentação deve indicar o autor
responsável pelas negociações sobre adaptações do artigo para publicação, fornecendo seu
telefone e endereço.
DIRETRIZES PARA A PREPARAÇÃO NO ORIGINAL
Orientações gerais: Os originais devem ser redigidos em português, espanhol ou inglês, em
três cópias impressas em papel branco, tamanho A4 (210X297mm) e em disquete, com
margens de 25mm em ambos os lados e espaço duplo em todas as seções; fonte Times New
Roman, tamanho 12; páginas numeradas no canto superior direito, a começar pela página de
rosto. Utilizar preferencialmente o processador de textos Microsoft WordR. O tamanho
máximo recomendado é de 25 páginas para artigos originais, 10 páginas para relatos de caso e
duas páginas para as demais seções, incluindo as referências bibliográficas. Os artigos escritos
em espanhol e inglês deverão conter resumo em português e inglês.
PRINCIPAIS ORIENTAÇÕES SOBRE CADA SEÇÃO
Página de rosto: Deve conter (a) o título do artigo, conciso e explicativo, evitando termos
supérfluos; (b) versão exata do título para o idioma inglês; (c) título abreviado (para constar
na capa e topo das páginas), com máximo de 50 caracteres, contando os espaços; (d) primeiro
e último nome dos autores e iniciais dos sobre-nomes; (e) a titulação mais importante de cada
autor; (f) instituição ou serviço ao qual os autores estão vinculados; (g) nome, endereço,
telefone, fax, E-mail do autor responsável pela correspondência; (h) fonte financiadora ou
fornecedora de bolsas, equipamentos e materiais, quando for o caso.
Resumo em português: O resumo deve ter no máximo 250 palavras ou 1400 caracteres e
deve
ser
apresentado
no
chamado
formato
semi-estruturado,
que
compreende
obrigatoriamente as seguintes cinco seções, cada uma das quais devidamente indicada pelo
subtítulo respectivo:
•
Fundamentos: Trata-se do “background” que justifica esta publicação. Representa o
ponto central contido na introdução do trabalho e deve conter achados prévios relevantes,
designando se são estes do autor ou de outros investigadores.
•
Objetivo: Informar porque o estudo foi iniciado e quais foram as hipóteses iniciais, se
houve alguma. O objetivo do trabalho deve resultar do final da “Introdução” e se relacionar
aos “Fundamentos”.
•
Referências bibliográficas: As referências bibliográficas devem ser numeradas e
ordenadas segundo a ordem de aparecimento no texto, no qual devem ser identificadas pelos
algarismos arábicos respectivos. Devem ser apresentadas nos moldes do Index Medicus, de
acordo com os exemplos abaixo (quando o número de autores ultrapassar 6, somente os três
primeiros devem ser citados seguidos da expressão et al.). No caso de ser um fascículo este
deve ser indicado entre parênteses após o volume.
•
Artigo em periódico
(1)
BUENO, S.M.V., MAMEDE, MV. Comportamento das Profissionais do Sexo:
relacionado a DST Aids. DST – J bras. Doenças Sex Transm, 9(3):4-9, 1997.
•
Livro ou monografia
(2)
TINKER, J. Aids: como prevenir, conviver e cuidar. J. Ed. Noruega, Cruz Vermelha,
1987.
•
(3)
Capítulo em livro
PAIVA, V. Sexualidade e gênero num trabalho com adolescentes para prevenção do HIV/
Aids. In: Parker, R. et al.- A Aids no Brasil. Rio de Janeiro: ABJA, IMS, 1994.
•
(4)
Trabalho apresentado em congresso ou similar já publicado
TOMPSON, N. LILLO, P. The Crescent Problem of DST: adolescent. Abstracts of the XXV
American Pediatrics Congress, Idaho, 1991, 104.
Tabelas: Cada tabela deve ser apresentada em folha separada, numerada na ordem de
aparecimento no texto, e com um título sucinto, porém explicativo.
•
Métodos: Informar o delineamento do estudo (randomizado, duplo-cego, prospectivo,
etc), o contexto ou local (nível de atendimento, clínica privada, comunidade,
instituição, etc.), os participantes (indivíduos, animais, materiais, produtos, etc.)
critério de seleção e exclusão, as intervenções (descrever as características essenciais,
incluindo métodos e duração) e os critérios de mensuração. Para cada resultado
relatado deve haver um método descrito. Os métodos não podem conter resultados.
•
Resultados: Informar os principais dados, intervalos de confiança e/ou significância
estatística dos resultados detalhados no trabalho. Os resultados não podem conter
métodos.
•
Discussão: Uma das partes mais importantes do trabalho é comparar discutindo os
resultados. Se a metodologia é o coração do trabalho, a discussão é a alma.
•
Conclusão: Apresentar apenas aquelas apoiadas pelos dados do estudo e que
contemplem os objetivos, bem como, sua aplicação prática, dando ênfase igual a
achados positivos e negativos que tenham méritos científicos similares. Sempre que
possível indicar as implicações das conclusões.
Resumo em inglês (Abstract): O “abstract” deve ser uma versão do resumo para o idioma
inglês. Com o mesmo número máximo de palavras e com os seguintes subtítulos:
“Background”, “Objective”, “Methods”, “Results” e “Conclusion”. Os descritores devem
fazer parte da lista de “Medical Subject Headings” do Index Medicus. Conforme constam na
publicação citada BIREME.
Abaixo do resumo, fornecer três a seis descritores, que são palavras-chave ou expressõeschave que auxiliarão a inclusão adequada do resumo para os bancos de dados bibliográficos.
Empregar descritores integrantes da lista de “Descritores em Ciências da Saúde”, elaborada
pela BIREME e disponível nas bibliotecas médicas.
Texto: O texto dos artigos deve conter as seguintes seções, cada uma com seu respectivo
subtítulo: (a) “Introdução”; (b) “Métodos”; (c) “Resultados”; (d) “Discussão” e (e)
“Conclusão”. A “introdução” deverá ser curta, citando apenas referências estritamente
pertinentes para mostrar a importância do tema e a justificativa do trabalho. Ao final da
introdução, os objetivos do estudo devem ser claramente descritos. A seção de “métodos”
deve descrever a população estudada, a amostra, critérios de seleção, com definição clara das
variáveis e análise estatística detalhada, incluindo referencias padronizadas sobre os métodos
estatísticos e informação de eventuais programas de computação. Os “resultados” devem ser
apresentados de maneira clara, objetiva e em seqüência lógica. As informações contidas em
tabelas ou figuras não devem ser repetidas no texto. Usar gráficos em vez de tabelas com um
número muito grande de dados. A “discussão” deve interpretar os resultados e compará-los
com os dados já existentes na literatura, enfatizando os aspectos novos e importantes do
estudo. Discutir as implicações dos achados e suas limitações, bem como a necessidade de
pesquisas adicionais. A “conclusão” deve ser apresentada, levando em consideração os
objetivos iniciais do estudo, evitando assertivas não apoiadas pelos achados e dando ênfase
igual a achados positivos e negativos que tenham méritos científicos similares. Incluir
recomendações, quando pertinentes.
Figuras (fotografias, desenhos, gráficos): Enviar original e cópia. Devem ser numeradas na
ordem de aparecimento no texto. Todas as explicações devem ser apresentadas nas legendas.
No verso de cada figura, deve ser colocada uma etiqueta com o seu número, o nome do
primeiro autor e uma seta indicando o lado para cima.
Legendas das figuras: Devem ser apresentadas em página própria, devidamente identificadas
com os respectivos números, em espaço duplo.
Abreviaturas: Devem ser evitadas, pois prejudicam a leitura confortável do texto. Quando
usadas, devem ser definidas ao serem mencionadas pela primeira vez. Devem ser evitadas no
título e nos resumos.
Artigos de Revisão: Os artigos de revisão serão aceitos de autores de reconhecida
experiência em assuntos de interesse para os leitores. Os artigos de revisão deverão ser
apresentados no mesmo formato que os artigos originais contendo: página de rosto, título,
resumo e descritores em português e inglês, texto, referências bibliográficas, tabelas e figuras.
O número de páginas deve limitar-se a 25, incluindo a bibliografia.
Relatos de casos: Devem conter página de rosto com as mesmas especificações exigidas e
explicitadas anteriormente. O texto é composto por uma introdução breve que situa o leitor
em relação a importância do assunto e apresenta os objetivos da apresentação do(s) caso(s)
em questão, o relato resumido do caso e os comentários, nos quais são abordados os aspectos
relevantes e comparados com a literatura. Seguem-se os agradecimentos, a bibliografia, as
tabelas e legendas de figuras (todos em folhas separadas).
Cartas ao editor: As cartas ao editor comentando, discutindo ou criticando os artigos
publicados no JBDST serão bem recebidas e publicadas desde que aceitas pelo Conselho
Editorial. Recomenda-se tamanho máximo de uma página, incluindo referências
bibliográficas. Sempre que possível, uma resposta dos autores será publicada junto com a
carta.
LEITURA RECOMENDADA AOS AUTORES
•
BIREME – Centro Latino-Americano e do Caribe de Informação em Ciências da Saúde.
DeCS – Descritores em Ciências da Saúde: lista alfabética – Ted. rev. amp. São Paulo:
BIREME, 1992, III.
•
International Committee of Medical Journal Editors. Uniform requirements for
manuscripts submitted to biomedical journals. JAMA, 1993, 169:2282-2286
•
HAYNES. R.B. MULROW, C.D., I-IUTH, E.J., ALTMAN, D.J., GARDNER. M.J. –
More informative abstracts revisited. Ann. Inter. Med., 1990, 113: 69.76.