Atendimento a mulheres vítimas de Violência Sexual
O que o profissional de saúde deve fazer?
Notificação através do preenchimento da Ficha Violência Doméstica, Sexual e/ou outras
Violências (segue em anexo);
Acolhimento e Atendimento imediato para prevenção de:
Gestação – Anticoncepção de Emergência;
DST não virais;
Hepatite B;
HIV.
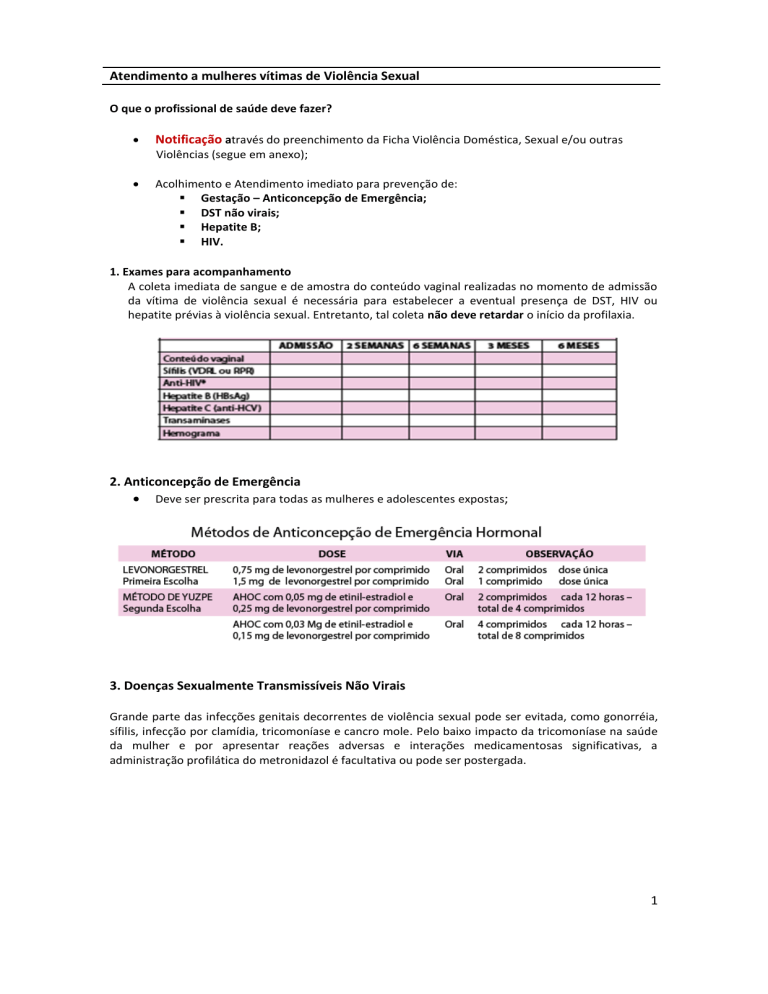
1. Exames para acompanhamento
A coleta imediata de sangue e de amostra do conteúdo vaginal realizadas no momento de admissão
da vítima de violência sexual é necessária para estabelecer a eventual presença de DST, HIV ou
hepatite prévias à violência sexual. Entretanto, tal coleta não deve retardar o início da profilaxia.
2. Anticoncepção de Emergência
Deve ser prescrita para todas as mulheres e adolescentes expostas;
3. Doenças Sexualmente Transmissíveis Não Virais
Grande parte das infecções genitais decorrentes de violência sexual pode ser evitada, como gonorréia,
sífilis, infecção por clamídia, tricomoníase e cancro mole. Pelo baixo impacto da tricomoníase na saúde
da mulher e por apresentar reações adversas e interações medicamentosas significativas, a
administração profilática do metronidazol é facultativa ou pode ser postergada.
1
Profilaxia das DST não virais em adultos e adolescentes > 45kg, não gestantes
Profilaxia das DST não virais em gestantes, crianças e adolescentes < 45kg
Em pessoas com história comprovada de hipersensibilidade aos medicamentos de primeira escolha,
em especial à penicilina, deve-se utilizar alternativa de profilaxia. As drogas de primeira escolha
poderão ser substituídas por alternativas, conforme quadro abaixo:
2
4. Hepatites Virais
A imunoprofilaxia contra a hepatite B está indicada em casos de violência sexual nos quais
ocorra exposição ao sêmen, sangue ou outros fluidos corporais do agressor;
Em condições de desconhecimento ou dúvida sobre o status vacinal, a profilaxia deverá ser
administrada. NÃO É NECESSÁRIO AGUARDAR EXAMES DA MULHER PARA INICIAR A
PROFILAXIA.
As mulheres sem vacinação também devem receber dose única de imunoglobulina antihepatite B (IGHAHB - 0,06 ml/kg, IM). A IGHAHB pode ser administrada em até, no máximo, 14
dias após a violência sexual, embora seja recomendada a aplicação nas primeiras 48 horas;
Mulheres imunizadas contra hepatite B, com esquema completo, não necessitam de reforço ou
de IGHAHB. Mulheres não imunizadas ou que desconhecem seu status vacinal devem receber a
primeira dose da vacina e completar o esquema. Mulheres com esquema vacinal incompleto
devem completar as doses recomendadas.
Em exposições com paciente-fonte infectado pelo vírus da hepatite C e naquelas com fonte
desconhecida, está recomendado o acompanhamento da vítima. Como o período de incubação
da hepatite C dura em média 7 semanas (variando entre 2 a 24 semanas) e mais de 75% dos
casos agudos são assintomáticos, é necessária a investigação laboratorial para o diagnóstico.
Momento de realização dos testes:
D0
D45
- Bioquímica (ALT)
- Bioquímica (ALT)
- Sorologia anti-HCV
D90
- Bioquímica (ALT)
- Sorologia anti-HCV
- HCV-RNA (PCR qualitativo)
D180
- Bioquímica (ALT)
- Sorologia anti-HCV
5. Infecção pelo HIV
Os estudos indicam que o risco de transmissão em casos de violência sexual está entre 0,8 e
2,7%, sendo comparável ao observado em outras formas de exposição sexual (heterossexual)
única ou em acidentes perfuro-cortantes entre profissionais de saúde.
3
Profilaxia para Mulheres Adultas e Adolescentes
Os inibidores não nucleosídeos da transcriptase reversa (ITRNN) não devem ser indicados pela
possibilidade de gestação pós-violência sexual (potencial teratogênico do EFV) e pela toxicidade
imediata (exantema, síndrome de Stevens-Johnson e hepatite fulminante) associado à NVP em
mulheres com contagem de linfócitos T CD4+ elevadas.
Doses de ARV para profilaxia da transmissão do HIV para adultas e adolescentes
Profilaxia para Crianças
O esquema recomendado para as crianças também inclui 2 ITRN e um IP/r, sendo composto por
zidovudina + lamivudina + lopinavir/ritonavir.
4
Acidente com Material Biológico
O que o profissional de saúde deve fazer?
Notificação através do preenchimento da Ficha Acidente de Trabalho com Exposição à
Material Biológico (segue em anexo);
Registro do acidente em CAT (Comunicação de Acidente de Trabalho).
Procedimentos Recomendados:
Cuidados imediatos com a área de exposição;
Avaliação do paciente-fonte;
Quimioprofilaxia para HIV;
Imunoprofilaxia para HBV;
Medidas relacionadas ao HCV.
1. Cuidados Imediatos com a Área de Exposição
Lavagem exaustiva do local exposto com água e sabão nos casos de exposições percutâneas ou
cutâneas;
Nas exposições de mucosas, deve-se lavar exaustivamente com água ou com solução salina
fisiológica;
Procedimentos que aumentam a área exposta (cortes, injeções locais) e a utilização de soluções
irritantes como éter, hipoclorito ou glutaraldeído são contra-indicados.
2. Quimioprofilaxia para HIV
A indicação de PEP (Quimioprofilaxia pós-exposição ocupacional) requer a avaliação do risco da
exposição, o que inclui:
A definição do tipo de material biológico envolvido;
A gravidade e o tipo da exposição;
A identificação do paciente-fonte e sua condição sorológica anti-HIV;
As condições clínicas, imunológicas e laboratoriais do paciente-fonte identificado como
infectado pelo HIV/AIDS.
Os critérios de gravidade na avaliação do risco do acidente são dependentes do volume de
sangue e da quantidade de vírus presente. Os acidentes mais graves são aqueles que envolvem:
Maior volume de sangue (lesões profundas provocadas por material perfurocortante,
acidentes com agulhas previamente utilizadas na veia ou artéria do paciente-fonte e
acidentes com agulhas de grosso calibre);
Maior inóculo viral representado por pacientes-fonte com infecção pelo HIV/AIDS em
estágios avançados da doença ou com infecção aguda pelo HIV,
A quimioprofilaxia deve ser recomendada nos casos de exposição com risco significativo de
contaminação pelo HIV. Para exposições com menor risco, a quimioprofilaxia deve ser
considerada se houver altos títulos virais no paciente-fonte.
Quando indicada, a PEP deverá ser iniciada o mais rápido possível, idealmente, nas primeiras
horas após o acidente. Recomenda-se que o prazo máximo, para início de PEP, seja de até 72h
após o acidente. A duração da quimioprofilaxia é de 28 dias.
Esquemas preferenciais estabelecidos pelo MS:
2 ITRN → AZT + 3TC – preferencialmente combinados em um mesmo comprimido
2 ITRN + 1 IP → AZT + 3TC + NFV ou AZT + 3TC + IDV/r (Esquema expandido)
Esquemas expandidos com acréscimo de um inibidor de protease (IP), preferencialmente o
nelfinavir ou o indinavir/r, devem ser cogitados em situações de alto risco e quando houver
possibilidade de resistência viral.
5
+ GRAVE → agulhas com lúmen/grosso calibre, lesão profunda, sangue visível no dispositivo usado ou agulha usada
recentemente em artéria ou veia do paciente.
- GRAVE → lesão superficial, agulha sem lúmen.
PEQUENO VOLUME → poucas gotas de material biológico de risco, curta duração.
GRANDE VOLUME → contato prolongado ou grande quantidade de material biológico de risco.
Estudos em exposição sexual e transmissão vertical sugerem que indivíduos com carga viral
<1500 cópias/ml apresentam risco muito reduzido de transmissão do HIV;
Material biológico com risco de transmissão do HIV: sangue, sêmen, secreção vaginal, líquor,
tecidos, exsudatos inflamatórios, cultura de células, líquidos: pleural; pericárdico; peritoneal;
articular; amniótico;
Materiais sem risco de transmissão do HIV: urina, fezes, escarro, vômitos, lágrima – a presença
de sangue nestes materiais, tornam o material como sendo de risco.
6
3. Imunoprofilaxia para HBV
A vacinação pré-exposição contra a hepatite B é a principal medida de prevenção de hepatite B
ocupacional entre profissionais de saúde. Idealmente a vacinação deverá ser feita antes da
admissão do profissional nos serviços de saúde.
Quando o esquema vacinal for interrompido não há necessidade de recomeçá-lo. Nos
esquemas incompletos de vacinação recomenda-se a comprovação da resposta vacinal através
da solicitação do anti-HBs um a dois meses após a última dose (com intervalo máximo de 6
meses).
Quando não há resposta vacinal adequada após a primeira série de vacinação, grande parte dos
profissionais (até 60%) responderá a uma série adicional de 3 doses.
A imunoglobulina hiperimune contra hepatite B (IGHAHB) também deve ser aplicada por via IM.
Ela fornece imunidade provisória por um período de 3 a 6 meses após a administração.
Existe maior eficácia na profilaxia pós-exposição quando a IGHAHB é utilizada dentro das
primeiras 24 a 48 horas após o acidente.
Recomendações para profilaxia de hepatite B após exposição ocupacional
a material biológico*
4. Medidas Relacionadas ao HCV
Não existe nenhuma medida específica eficaz para redução do risco de transmissão do vírus da
hepatite C após exposição ocupacional. Os estudos não comprovaram benefício profilático com
o uso de imunoglobulinas. Dados atualmente disponíveis sugerem que o interferon só atua
efetivamente quando a infecção pelo HCV está estabelecida, parecendo indicar que não
atuariam como profilaxia pós-exposição.
7
8
Profilaxia pós-exposição à Raiva
O que o profissional de saúde deve fazer?
Notificação através do preenchimento da Ficha Atendimento Anti-Rábico Humano (segue em
anexo);
Procedimentos Recomendados:
Cuidados com o ferimento;
Classificar o acidente de acordo com as características;
Avaliar prevenção e controle da Raiva Humana;
Conduta em caso de possível re-exposição ao vírus da Raiva.
1. Cuidados com o ferimento
- Lavar imediatamente o ferimento com água corrente, sabão ou outro detergente. A seguir, devem
ser utilizados antissépticos que inativem o vírus da raiva (como o polvidine, digluconato de
clorexidine ou álcool iodado). Essas substâncias deverão ser utilizadas uma única vez, na primeira
consulta. Posteriormente, lavar a região com solução fisiológica.
- Havendo contaminação da mucosa com saliva, outras secreções ou tecidos internos de animal
suspeito de raiva, seguir o esquema profilático indicado para lambedura da mucosa. A mucosa
ocular deve ser lavada com solução fisiológica ou água corrente.
- Em casos de lambedura na pele íntegra, por animal suspeito, recomenda-se lavar o local com água
e sabão.
- Não se recomenda a sutura dos ferimentos. Quando for absolutamente necessário, aproximar as
bordas com pontos isolados. Havendo necessidade de aproximar as bordas, o soro antirrábico, se
indicado, deverá ser infiltrado uma hora antes da sutura.
- Proceder à profilaxia do tétano segundo o esquema preconizado (caso não seja vacinado ou com
esquema vacinal incompleto) e uso de antibióticos nos casos indicados, após avaliação médica.
2. Classificar o acidente de acordo com as características
2.1. Características do ferimento
- Local: ferimentos que ocorrem em regiões próximas ao sistema nervoso central (cabeça, face ou
pescoço) ou em locais muito inervados (mãos, polpas digitais e planta dos pés) são graves, porque
facilitam a exposição do sistema nervoso ao vírus. A lambedura de mucosas é considerada grave, porque
as mucosas são permeáveis ao vírus, mesmo quando intactas, e também porque as lambeduras,
geralmente, abrangem áreas mais extensas. A lambedura da pele íntegra não oferece risco.
- Profundidade: os ferimentos devem ser classificados como superficiais (sem presença de
sangramento) ou profundos (apresentam sangramento, ou seja, ultrapassam a derme). Os ferimentos
profundos, além de aumentar o risco de exposição do sistema nervoso, oferecem dificuldades à
assepsia. Mas vale ressaltar que os ferimentos puntiformes são considerados como profundos e,
algumas vezes, não apresentam sangramento.
- Extensão e número de lesões: deve-se observar a extensão da lesão e se ocorreu apenas uma única
lesão ou múltiplas, ou seja, uma porta de entrada ou várias. Por exemplo, uma mordedura pode ter
várias portas de entrada. Considerar cada perfuração como uma porta de entrada.
De acordo com os critérios acima estabelecidos, as exposições podem ser assim classificadas:
Acidentes leves: Ferimentos superficiais, pouco extensos, geralmente únicos, em tronco e membros
(exceto mãos, polpas digitais e planta dos pés); podem acontecer em decorrência de mordeduras ou
arranhaduras causadas por unha ou dente; Lambedura de pele com lesões superficiais.
Acidentes graves: Ferimentos na cabeça, face, pescoço, mão, polpa digital e/ou planta do pé;
ferimentos profundos, múltiplos ou extensos, em qualquer região do corpo; lambeduras de mucosas;
lambeduras de pele onde já existe lesão grave; ferimentos profundos causados por unha de gato;
qualquer ferimento provocado por morcego.
9
2.2. Características do animal envolvido no acidente
Cão e gato –
estado de saúde do animal no momento da agressão –
possibilidade de observação do animal por 10 dias –
procedência do animal –
hábitos de vida do animal –
Animais silvestres – morcego de qualquer espécie, micos (sagüi e “soin”), macaco, raposa,
guaxinim, quati, gambá, roedores silvestres, cachorro do mato, felídeos selvagens, etc. devem
ser classificados como animais de risco
Animais domésticos de interesse econômico ou de produção – bovinos, bubalinos, equídeos,
caprinos, ovinos, suínos e outros também são animais de risco.
Animais de baixo risco – os seguintes roedores e lagomorfos (urbanos ou de criação) são
considerados como de baixo risco para a transmissão da raiva, não sendo necessário, portanto,
indicar profilaxia da raiva em caso de acidentes causados pelos mesmos: ratazana-de-esgoto;
rato-de-telhado; camundongo; cobaia ou porquinho-da-índia; hamster; coelho.
3. Avaliar o uso de instrumentos para prevenção e controle da Raiva Humana;
Instrumentos disponíveis para prevenção e controle da Raiva Humana:
Vacina humana (Vacina de cultivo celular)
Soros para uso humano (Heterólogo e Homólogo)
3.1. Vacina Humana (Vacina de Cultivo Celular)
São vacinas mais potentes, seguras e isentas de risco.
Dose e via de aplicação
Via intramuscular – são apresentadas na dose 0,5ml e 1ml, dependendo do fabricante
(verificar embalagem e/ou lote). A aplicação intramuscular deve ser profunda, na
região do deltóide ou vasto lateral da coxa. Via intradérmica – a dose da via
intradérmica é de 0,1ml. Deve ser aplicada em locais de drenagem linfática,
geralmente nos braços, na inserção do músculo deltóide.
Contra-indicação: A vacina não tem contra-indicação (gravidez, mulheres lactantes, doença
intercorrente ou outros tratamentos).
Eventos adversos: As vacinas contra a raiva produzidas em meios de cultura são seguras. De
acordo com os trabalhos publicados na literatura, causam poucos eventos adversos e, na quase
totalidade dos casos, de pouca gravidade.
Manifestações locais: Caracterizadas por dor, prurido, edema, enduração e pápulas urticariformes. A
incidência relatada na literatura varia entre 3% e 25% dos vacinados.
Manifestações gerais: Febre, mal-estar, cefaléia, náuseas, dor abdominal, dores musculares e tonturas
Manifestações de hipersensibilidade: As reações de hipersensibilidade relatadas na literatura médica são
associadas à vacina produzida em células diplóides humanas (HDCV – Human Diploid Cells Vaccine), que,
atualmente, não é disponível no Brasil.
Manifestações neurológicas: A incidência de reações adversas neurológicas com as vacinas produzidas
em cultivo celular é muito baixa.
10
3.2. Soros para uso humano
3.2.1. Soro heterólogo
O soro heterólogo é uma solução concentrada e purificada de anticorpos, preparada em eqüídeos
imunizados contra o vírus da raiva. Deve ser conservado em geladeira, entre +2º a +8ºC,
observando o prazo de validade do fabricante.
A dose indicada é de 40UI/kg de peso do paciente. Deve-se infiltrar nas lesões a maior quantidade
possível da dose do soro. Quando a lesão for extensa e múltipla, a dose pode ser diluída, em soro
fisiológico, para que todas as lesões sejam infiltradas.
O uso do soro não é necessário quando o paciente recebeu esquema profilático completo
anteriormente. No entanto, em situações especiais, como pacientes imunodeprimidos ou dúvidas
com relação ao esquema profilático anterior, se houver indicação, o soro deve ser recomendado.
Eventos adversos: os soros atualmente produzidos são seguros, mas podem causar eventos adversos,
como qualquer imunobiológico.
Manifestações locais – dor, edema e hiperemia e, mais raramente, presença de abscesso. São as
manifestações mais comuns, normalmente de caráter benigno.
Manifestações imediatas – choque anafilático, manifestação rara que pode ocorrer nas primeiras 2 horas
após a aplicação. Os sintomas mais comuns são: formigamento nos lábios, palidez, dispneia, edemas,
exantemas, hipotensão e perda de consciência.
Manifestações tardias – ocorrem, com mais frequência, até a segunda semana após a aplicação do soro:
Doença do soro: caracterizada por edema e eritema no local de aplicação do soro, febre, mioartralgia
(poliartrite serosa), astenia, cefaleia, sudorese, desidratação, exantema com máculas e pápulas
pruriginosas, infartamento e inflamações ganglionares e, mais raramente, vasculite e nefrite;
Reação de Arthus: caracterizada por vasculite local acompanhada de necrose, dor, tumefação, rubor
e úlceras profundas. Quadro muito raro.
3.2.2. Soro homólogo (Imunoglobulina humana antirrábica)
A imunoglobulina humana antirrábica, uma solução concentrada e purificada de anticorpos,
preparada a partir de hemoderivados de indivíduos imunizados com antígeno rábico, é um
produto mais seguro que o soro antirrábico, porém de produção limitada e, por isso, de baixa
disponibilidade e alto custo.
A imunoglobulina deve ser indicada somente para pacientes que se enquadram num dos
seguintes itens: ocorrência de quadros anteriores de hipersensibilidade; uso prévio de soros de
origem equídea; a existência de contatos frequentes com animais, principalmente com
equídeos, por exemplo, nos casos de contato profissional (veterinários) ou por lazer. A dose
indicada é de 20UI/kg de peso.
Eventos adversos
Manifestações locais – pode provocar reações de caráter benigno como dor, edema, eritema e, mais
raramente, abscesso. Manifestações sistêmicas – leve estado febril. Em presença de gama-globulinemia
ou hipogamaglobulinemia, pode ocorrer reação anafilática.
A imunoglobulina humana antirrábica (soro homólogo) está disponível nos Centros de Referência
para Imunobiológicos Especiais (CRIE), do Programa de Imunizações, das secretarias de saúde dos
estados e do Distrito Federal. Os eventos adversos com manifestações sistêmicas ao soro
antirrábico humano (heterólogo ou homólogo) devem ser investigados e notificados
11
Esquema para profilaxia pós-exposição da raiva humana
(1) É necessário orientar o paciente para que ele notifique imediatamente à unidade de saúde se o animal morrer, desaparecer ou
se tornar raivoso, uma vez que podem ser necessárias novas intervenções de forma rápida, como a aplicação do soro ou o
prosseguimento do esquema de vacinação.
(2) É preciso avaliar, sempre, os hábitos do cão e gato e os cuidados recebidos. Podem ser dispensadas da profilaxia as pessoas
agredidas pelo cão ou gato que, com certeza, não têm risco de contrair a infecção rábica. Por exemplo, animais que vivem dentro
do domicílio (exclusivamente); não tenham contato com outros animais desconhecidos; que somente saem à rua acompanhados
dos seus donos e que não circulem em área com a presença de morcegos. Em caso de dúvida, iniciar o esquema de profilaxia
indicado. Se o animal for procedente de área de raiva controlada, não é necessário iniciar a profilaxia. Manter o animal sob
observação e só iniciar a profilaxia indicada (soro+vacina) se o animal morrer, desaparecer ou se tornar raivoso.
(3) O soro deve ser infiltrado na porta de entrada. Quando não for possível infiltrar toda dose, aplicar o máximo possível e, a
quantidade restante, a menor possível, aplicar pela via intramuscular, podendo ser utilizada a região glútea. Sempre aplicar em
local anatômico, diferente do que aplicou a vacina. Quando as lesões forem muito extensas ou múltiplas, a dose do soro a ser
infiltrada pode ser diluída, o menos possível, em soro fisiológico, para que todas as lesões sejam infiltradas.
(4) Nos casos em que se conhece só tardiamente a necessidade do uso do soro antirrábico ou quando o mesmo não se encontra
disponível no momento, aplicar a dose de soro recomendada, antes da aplicação da 3o dose da vacina de cultivo celular. Após esse
prazo o soro não é mais necessário.
12
4. Conduta em caso de possível re-exposição ao vírus da Raiva
Pessoas com re-exposição ao vírus da raiva, que já tenham recebido profilaxia de pós-exposição
anteriormente, devem ser submetidas a novo esquema profilático de acordo com as indicações do
Quadro 7. Para essas pessoas, quando possível, também é recomendável a pesquisa de anticorpos.
Quando o paciente tiver o esquema de pré-exposição, em qualquer momento da re-exposição, adotar
conduta conforme o Quadro 1.
13
Profilaxia de Tétano Acidental
O que o profissional de saúde deve fazer?
Procedimentos Recomendados:
Assistência Médica;
Avaliar a indicação de vacinação para prevenção do Tétano Acidental;
Conduta frente a ferimentos suspeitos.
1. Assistência Médica
O doente deve ser internado em unidade assistencial apropriada, com mínimo de ruído, de
luminosidade, com temperatura estável e agradável. Casos graves têm indicação de terapia
intensiva, onde existe suporte técnico necessário para manejo de complicações e consequente
redução das sequelas e da letalidade. São de fundamental importância os cuidados
dispensados pela equipe médica e de enfermagem experientes no atendimento a esse tipo de
enfermidade.
Os princípios básicos do tratamento do tétano são: sedação do paciente; neutralização da
toxina tetânica; erradicação do paciente; debridamento do foco infeccioso e medidas gerais de
suporte.
Sedação do paciente – recomenda-se a administração de benzodiazepínicos e
miorrelaxantes (Quadro 1). Checar as doses.
14
Neutralização da toxina tetânica – utiliza-se a imunoglobulina humana antitetânica
(IGHAT) ou, na indisponibilidade, o soro antitetânico (SAT). A imunoglobulina humana
antitetânica é disponível, no Brasil, apenas para uso intramuscular (IM), devendo ser
administrada em massas musculares diferentes. A dose terapêutica recomendada
depende do quadro clínico e do critério médico. O SAT é administrado via IM,
distribuído em duas massas musculares diferentes ou via endovenosa (Quadro 2).
Erradicação do C. tetani – a penicilina G cristalina é a medicação de escolha ou o
metronidazol, usado como alternativa (Quadro 3).
Debridamento do foco – limpar o ferimento suspeito com soro fisiológico ou água e
sabão. Realizar o debridamento, retirando todo o tecido desvitalizado e corpos
estranhos. Após a remoção das condições suspeitas, fazer limpeza com água
oxigenada ou solução de permanganato de potássio a 1:5.000. Ferimentos
puntiformes e profundos devem ser abertos em cruz e lavados generosamente com
soluções oxidantes. Não há comprovação de eficácia do uso de penicilina benzatina, na
profilaxia do tétano acidental, nas infecções cutâneas. Além do tratamento
sintomático, caso haja indicação para o uso de antibióticos, proceder de acordo com o
esquema terapêutico indicado pela situação clínica, a critério médico.
2. Avaliar a indicação de vacinação para prevenção do Tétano Acidental
A principal forma de prevenção do tétano é vacinar a população desde a infância com a vacina
antitetânica, composta por toxóide tetânico, associado a outros antígenos (DTP, DTPa,
Tetravalente Hib, DT ou dT). O esquema completo recomendado pelo Ministério da Saúde é de
3 doses administradas no primeiro ano de vida, com reforços aos 15 meses e de 4 a 6 anos de
idade. A partir dessa idade, um reforço a cada 10 anos após a última dose administrada ou 5
anos se for gestante (Quadros 4 e 5).
15
A vacina dT (conhecida como dupla adulto, composta por associação de toxóide diftérico e
tetânico) tem uma eficácia de quase 100%, se observada as condições ideais de conservação e
administração inerentes à vacina e ao indivíduo (Manual de Normas de Vacinação, do PNI).
3. Conduta frente a ferimentos suspeitos
16
Intoxicações Exógenas
O que o profissional de saúde deve fazer?
Notificação através do preenchimento da Ficha Intoxicações Exógenas (segue em anexo);
Procedimentos Recomendados:
Reconhecer uma intoxicação e identificar o agente tóxico causal;
Determinar a abordagem de descontaminação;
Avaliar o uso de antídotos;
1. Reconhecer uma intoxicação e identificar o agente tóxico causal
Síndrome anticolinérgica
Sintomatologia: rubor de face, mucosas secas, hipertermia, taquicardia, midríase, retenção
urinária, agitação psicomotora, alucinações e delírios.
Principais agentes: atropina, derivados e análogos, anti-histamínicos, antiparkinsonianos,
antidepressivos tricíclicos, antiespasmódicos, midriáticos, plantas da família Solanaceae,
particularmente do gênero Datura.
Síndrome anticolinesterásica
Sintomatologia: sudorese, lacrimejamento, salivação, aumento das secreções brônquicas,
miose, bradicardia, fibrilações e fasciculações musculares.
Principais agentes: inseticidas organofosforados, inseticidas carbamatos, fisostigmina, algumas
espécies de cogumelos.
Síndrome narcótica
Sintomatologia: depressão respiratória, depressão neurológica, miose, bradicardia, hipotermia,
hipotensão, hiporreflexia.
Principais agentes: opiáceos, incluindo também elixir paregórico, difenoxilato, loperamida.
Síndrome depressiva
Sintomatologia: depressão neurológica (sonolência, torpor, coma), depressão respiratória,
cianose, hiporreflexia, hipotensão.
Principais agentes: barbitúricos, benzodiazepínicos, etanol.
Síndrome simpatomimética
Sintomatologia: midríase, hiperreflexia, distúrbios psíquicos, hipertensão, taquicardia,
piloereção, hipertermia, sudorese.
Principais agentes: cocaína, anfetamínicos, derivados e análogos, descongestionantes nasais,
cafeína, teofilina.
Síndrome extrapiramidal
Sintomatologia: distúrbios do equilíbrio, distúrbios da movimentação, hipertonia, distonia
orofacial, mioclonias, trismo, opistótono, parkinsonismo.
Principais agentes: fenotiazínicos, butirofenonas, fenciclidina, lítio.
Síndrome metemoglobinêmica
Sintomatologia: cianose de pele e mucosas, de tonalidade e localização peculiar, palidez de
pele e mucosas, confusão mental, depressão neurológica.
Principais agentes: acetanílida, azul de metileno, dapsona, doxorubicina, fenazopiridina,
furazolidona, nitratos, nitritos, nitrofurantoína, piridina, sulfametoxazol.
17
2. Determinar a abordagem de descontaminação
18
3. Avaliar o uso de antídotos
Os antídotos são substâncias que têm a capacidade de inibir ou atenuar a ação do tóxico,
quelar ou aumentar a velocidade de absorção.
19
Acidentes por animais peçonhentos
O que o profissional de saúde deve fazer?
Notificação através do preenchimento da Ficha de Acidentes por animais peçonhentos
Assistência médica - Procedimentos Recomendados:
20