Faculdade Santa Emília de Rodat
QUESTÕES ATUAIS SOBRE
IMUNIZAÇÃO EM CRIANÇAS
INTERAÇÃO MEDICAMENTOSA:
MITOS E VERDADES
ANO II - Nº 4 - OUTUBRO/2010
ISSN 2177-9082
Saúde
Sumário
Informe 01
Artigo 01
QUESTÕES ATUAIS SOBRE
IMUNIZAÇÃO EM CRIANÇAS
PAG. 04
ANÁLISE DA PROFUNDIDADE DE
DESGASTE NO ESMALTE NATURAL
HUMANO APÓS TÉCNICA
MICROABRASIVA COM DIFERENTES
AGENTES
PAG. 08
Artigo 02
CIRURGIA ORTOGNÁTICA NO
TRATAMENTO DA APNÉIA DO SONO:
DESOBSTRUÇÃO DAS VIAS AÉREAS
POR ROTAÇÃO DE PLANO OCLUSAL
PAG. 15
Artigo 03
INTERAÇÃO MEDICAMENTOSA:
MITOS E VERDADES
PAG. 21
Editorial
Direção Administrativa
a
Asaúde de todos inicia-se na boca, seja através dos
alimentos, da bebida ou do ar, o cuidado com a saúde bucal
determina a saúde orgânica. Assim o conhecimento acerca
de procedimentos e medicamentos, bem como sua
utilização pelo profissional de saúde, independentemente
de sua área de atuação, é fundamental.
Prof Maria da Glória Uchôa dos Santos
Enfermagem
Mestra em Administração Sanitária e
Hospitalar (Suficiência Investigatória - UNEX
Espanha)
a
Prof Ana Cristina de Oliveira Borba Paulino
Administração
Mestra em Administração Sanitária e
Hospitalar (Suficiência Investigatória - UNEX
Espanha)
a
Prof Maria Zilene Mendonça do Prado
Enfermagem
Mestra em Enfermagem – UFRJ
Assim trazemos nesta edição artigos que buscam fornecer
informações aos profissionais, estudantes e a população
e m ge ra l s o b re p ro c e d i m e nto s e i nte ra çõ e s
medicamentosas que podem vir a ser importantes.
Coordenação Técnica
Boa leitura e bom proveito.
Prof Pedro Marcos Carneiro da Cunha Filho
Zootecnia – Mestre
o
Corpo Editorial
Prof Ms Pedro Marcos Carneiro da Cunha Filho
Ana Flávia de Oliveira Borba Coutinho
Cíntia Bezerra Almeida
Elry Medeiros Vieira Neto
Fernandes Antônio Brasileiro Rodrigues
Glaydes Nely Sousa da Silva
Gustavo Gomes Agripino
Ideltônio José Feitosa Barbosa
Isabela Albuquerque Passos
Jaqueline Oliveira de Paiva Ferreira
José Carlos da Silva
Luciana Teles Carneiro
Maria Carmen de Araújo Melo Jardim
Maria Clemilde de Sousa
Maria de Fátima Gabino Siqueira
Maria de Fátima de Oliveira Coutinho
Maria do Carmo Braga Alvariza
Maria Eliane de Araújo Moreira
Marinei Grotta
Rovênia Maria de Oliveira Toscano
Wilma Dias Fontes
Projeto Gráfico
Gleryston Farias
Informe 01
QUESTÕES ATUAIS SOBRE IMUNIZAÇÃO EM CRIANÇAS
CURRENT ISSUES IN IMMUNIZATION OF CHILDREN
Maria de Fátima de Oliveira Coutinho
Enfermeira, Mestre, Professora da UFPB
A história das vacinações é um dos mais belos e bem sucedidos capítulos da medicina. A descoberta e o
aperfeiçoamento das vacinas foram impulsionados por muitos fatores, destacando-se os de natureza econômica
(prejuízos na agricultura e na veterinária) e de natureza psicossocial (temor das epidemias).
Atualmente a imunização é entendida como um modificador no curso das doenças, devido ao acentuado
decréscimo da morbidade e mortalidade causada pelas doenças infecciosas evitáveis por vacinação. Logo, esta passa a
se configurar como o procedimento de melhor custo/efetividade com vistas à promoção e proteção da saúde dos
indivíduos.
Voltando ao passado, a história registra que desde a Idade Média, 45% das crianças morriam antes de
completar um ano de idade, das que sobreviviam 15% morriam antes de se tornarem adultas. No século XX, os países
mais pobres da África e Ásia apresentavam taxa de mortalidade acima de 10%, enquanto nos países europeus modernos
essa taxa era em torno de 1%. A vacinação em massa foi um dos fatores que mais contribuíram para essa redução do
número de mortes.
A crescente prática da vacinação nas últimas décadas no Brasil levou o país a alcançar consideráveis índices
de redução da morbimortalidade por doenças imunopreveníveis. Nesse contexto, a Organização Mundial da Saúde
(OMS), considera a produção de vacinas como uma das intervenções de saúde pública com maior impacto na prevenção
de doenças infecto-contagiosas e, portanto, na saúde mundial.
Trata-se enfim de um processo fundamental para a prevenção de várias doenças transmissíveis em crianças,
principalmente no primeiro ano de vida, e constitui importante fator associado à redução da taxa de mortalidade
infantil. O termo vacinação, ou imunização, consiste em administrar antígenos, processados em laboratórios, no
hospedeiro. Estas substâncias desencadeiam no organismo reações de imunidade, preparando as células para uma
eventual invasão de microrganismos patogênicos. É importante esclarecer que "vacinar" é diferente de "imunizar".
Vacinar consiste em induzir artificialmente o organismo a produzir anticorpos contra determinadas doenças, enquanto
"imunizar" significa tornar imune, protegido, livre de adquirir doença
Portanto, vacinas são imunobiológicos que contém um ou mais agentes imunizantes (vacina isolada ou
combinada) sob diversas formas: bactérias, vírus vivos atenuados, vírus inativados, bactérias mortas e componentes de
agentes infecciosos purificados e/ou modificados quimicamente ou geneticamente. Além do agente imunizante, a
vacina possui componentes que servem como conservantes, veículos, estabilizadores e outras assim discriminadas
·
Líquido de suspensão: constituído geralmente de água destilada ou solução salina fisiológica, podendo
conter proteínas e outros componentes originários dos meios de cultura ou das células utilizadas no processo de
produção das vacinas;
04
ANO II - Nº 4 - OUTUBRO/2010
· Conservantes, estabilizadores e antibióticos: pequenas quantidades de substâncias antibióticas ou
germicidas são incluídas na composição de vacinas para evitar crescimento de contaminantes (bactérias e fungos);
estabilizadores (nutrientes) são adicionados a vacinas constituídas por agentes infecciosos vivos atenuados. Reações
alérgicas podem ocorrer se a pessoa vacinada for sensível a algum desses componentes;
·
Adjuvantes: compostos contendo alumínio que são comumente utilizados para aumentar o poder
imunogênico de algumas vacinas, amplificando o estímulo provocado por esses agentes imunizantes (toxóide tetânico e
toxóide diftérico, por exemplo).
O Programa Nacional de Imunizações (PNI), desenvolvido no Brasil, constitui peça importante no controle
das doenças transmissíveis que podem ser prevenidas mediante a imunização, uma vez que o modelo tecnológico
adotado no controle dessas doenças combina uma série de elementos: a vacinação de rotina, os dias nacionais de
vacinação, as campanhas periódicas e a vigilância epidemiológica. A vacinação de rotina consiste no estabelecimento
de um calendário nacional de vacinações que deve ser aplicado a cada indivíduo a partir de seu nascimento, visando
garantir, no âmbito individual, a prevenção específica de doenças imunopreveníveis e, no âmbito coletivo, a indução da
imunidade em massa, responsável pela interrupção da transmissão.
Além do objetivo prioritário do PNI em contribuir para o controle ou erradicação da poliomielite, do
sarampo, da difteria, do tétano e da coqueluche dentre outras doenças, e, subsidiariamente, da tuberculose, mediante
a imunização sistemática da população exposta a essas doenças, este órgão coordena também, a utilização e o
suprimento de alguns imunobiológicos indicados para situações ou para grupos populacionais específicos.
Nesse aspecto, podemos inferir que a dinâmica que envolve a parte técnica desse programa, se estabelece
primeiramente no âmbito internacional, onde o PNI é parte integrante do Programa Ampliado de Imunizações (PAI), da
Organização Pan-Americana da Saúde, ajustando-se, assim, aos seus objetivos e diretrizes técnicas de atuação. O Fundo
das Nações Unidas para a Infância (UNICEF) participa também do Programa com apoio técnico, operacional e financeiro.
No âmbito das unidades federadas, as Secretarias Estaduais de Saúde são responsáveis pela coordenação do Programa,
executando a programação estadual, a operacionalização, a supervisão e a avaliação das atividades, em articulação com
as Secretarias Municipais de Saúde e com as demais instituições envolvidas com as ações de imunização.
O atendimento à saúde, no que diz respeito à vacinação, está dividido em Vacinação de Rotina e Vacinação
de Campanha. A Vacinação de Rotina ocorre nas unidades de atendimento básico (Programa Saúde da Família), nestes,
o próprio sistema oferece todos os subsídios e se concentra numa lista definida de vacinas a serem utilizadas conforme a
idade do indivíduo. Já a vacinação de campanha, objetiva conter e erradicar doenças, tendo como alvo a saúde de uma
camada da população ou um grupo específico (por exemplo, uma determinada faixa etária). Embora atinja os
indivíduos, não é dirigida a pessoas, mas ao coletivo.
O Calendário Básico de Vacinação do Programa Nacional de Imunização (PNI) do Ministério passou a ter 13
tipos de vacinas para proteger contra 19 doenças. Além disso, a oferta total do PNI, considerando as imunizações
especiais, passa a ser de 28 tipos de vacinas (nacionais e importadas). O número é 30% maior que em 2002, quando
eram oferecidos 18 tipos. O crescimento deve-se principalmente ao investimento do país para desenvolver novas
vacinas e ao aumento da capacidade de produção nos últimos anos.
Para se ter idéia, o investimento brasileiro em pesquisas para o desenvolvimento e aprimoramento de
vacinas aumentou mais de 1.216% em cinco anos. Em 2003, o governo federal investiu R$ 1,6 bilhão em estudos na área.
Esse número saltou para R$ 21 bilhões em 2008. São recursos do Ministério da Saúde, com contrapartida de órgãos do
05
governo de fomento à pesquisa como o Conselho Nacional de Desenvolvimento Científico e Tecnológico (CNPq),
UNESCO e fundações estaduais de apoio à pesquisa.
Atualmente, o Calendário Básico de Vacinação da Criança, no âmbito do Programa Nacional de Imunizações
– PNI visa o controle, a eliminação e a erradicação das doenças imunopreveníveis, instituído no segundo semestre do
ano corrente. Neste, de acordo com o quadro 1, podemos verificar as vacinas dirigidas às crianças.
IDADE
VACINA
DOSE
(1)
Ao nascer
1 mês
Dose
única
BCG-ID
vacina BCG
Hepatite B (2 )
vacina hepatite B (recombin ante)
(2 )
Hepatite B
vacina hepatite B (recombin ante)
DOENÇAS EVITADAS
Formas graves da tub erculos e (principalmente nas formas
miliar meningea)
1ª dose
Hepatite B
2ª dose
Hepatite B
(3 )
Tetravalente (DTP + Hib)
vacina adsorvid a difteria, tétano, pertussis e
Haemophilus influenzae b (conjugada)
Difteria, tétano, coquelu che, meningite e outras infecções por
Haemophilu s influenzae tipo b
(4 )
2 meses
Vacina oral poliomielite (VOP)
vacina poliomielite 1,2 e 3 (atenuada)
1ª dose
Vacina Oral de Rota vírus Humano (VORH) (5)
vacina rotavírus humano G1P1[8] (atenuada)
Diarréia por rotavírus
Vacina pneumo cócica 1 0 (conjugada) (6 )
3 meses
Vacina Meningocócica C (conjugada) (7)
vacina meningocócica C (conjugada)
1ª dose
Tetravalente (DTP + Hib) (3 )
vacina adsorvid a difteria, tétano, pertussis e
Haemophilus influenzae b (conjugada)
4 meses
5 meses
Vacina oral poliomielite (VOP) (4)
vacina poliomielite 1,2 e 3 (atenuada)
Vacina oral de rotavírus humano (VORH) (5 )
vacina rotavírus humano G1P1[8] (atenuada)
Vacina pneumo cócica 1 0 (conjugada) (6 )
vacina pneu mocócica 10- valente (conjugada)
Meningocócica C (conjugada) (7)
vacina meningocócica C (conjugada)
Poliomielite ou paralisia infan til
Pneumonia, otite, meningite e outras doenças causadas pelo
Pneumococo
Doença in vasiva causada por Neisseria men ingitidis do
sorogrupo C
Difteria, tétano, coquelu che, meningite e outras infecções por
Haemophilus influenzae tipo b
2ª dose
Poliomielite ou paralisia infan til
Diarréia por rotavírus
Pneumonia, otite, meningite e outras doenças causadas
pelo Pn eumococo
2ª dose
(2 )
Doença in vasiva causada por Neisseria men ingitidis do
sorogrupo C
Hepatite B
Hepatite B
vacina hepatite B (recombin ante)
(4)
Vacina oral poliomielite (VOP)
vacina poliomielite 1,2 e 3 (atenuada)
6 meses
9 meses
(3 )
Tetravalente (DTP + Hib)
vacina adsorvid a difteria, tétano, pertussis e
Haemophilus influenzae b (conjugada)
Vacina pneumo cócica 1 0 (conjugada) (6 )
vacina pneu mocócica 10-valente (conjugada)
Febre amarela (8)
vacina febre amarela (atenuada)
Poliomielite ou paralisia infan til
3ª dose
Difteria, tétano, coquelu che, meningite e outras infecções
por Haemophilus influen zae tipo b.
Pneumonia, otite, meningite e outras doenças causadas
pelo Pn eumococo.
Dose
inicial
Febre amarela
1ª dose
Sarampo, caxumba e rubéola
Reforço
Pneumonia, otite, meningite e outras doenças causadas pelo
Pneumococo
(9 )
12 meses
15 meses
Tríplice viral (SCR)
vacina sarampo, caxumba e rubéola (aten uada)
(6 )
Vacina pneumo cócica 1 0 (conjugada)
vacina pneu mocócica 10-valente (conjugada)
Tríplice bacteriana (DTP)
vacina adsorvid a difteria, tétano e pertussis
Fonte: Ministério da Saúde (2010)
06
ANO II - Nº 4 - OUTUBRO/2010
1 º reforço
Difteria, tétano, coquelu che
Constata-se de acordo com o quadro acima, que duas novas vacinas foram incluídas no calendário básico de
vacinação disponível na rede pública de saúde: a pneumocócica 10-valente e a anti-meningococo C. A primeira, protege
contra a bactéria pneumococo, causadora de meningites e pneumonias pneumocócicas, sinusite, inflamação no ouvido
e bacteremia (presença de bactérias no sangue), entre outras doenças. A segunda imuniza contra a doença
meningocócica.
Diante dessa realidade, podemos inferir que a vacinação das crianças no primeiro ano de vida é fundamental para a
prevenção de várias doenças transmissíveis e é um dos fatores associados com a redução da taxa de mortalidade infantil
e que, as inclusões dessas novas vacinas são um grande avanço para a saúde pública brasileira, uma vez que os
imunizantes irão proteger a população contra doenças graves e imunopreveníveis, contribuindo para a melhoria da
qualidade de vida do cidadão brasileiro.
07
Artigo 01
ANÁLISE DA PROFUNDIDADE DE DESGASTE NO ESMALTE NATURAL
HUMANO APÓS TÉCNICA MICROABRASIVA COM DIFERENTES
AGENTES
Analysis of depth of erosion in natural human enamel after technical
microabrasiva with different agents
3
3
2
3
LIMA, J.M.C 1; VIEIRA NETO, E.M. ; SOUSA, F.B. ; SALES, G.C.F. ;
SANTOS, R.L.
1.
2.
3.
Professor titular da UFPB
Professor adjunto da UFPB
Professor assistente da UFPB
Resumo
Avaliar a profundidade de desgaste do esmalte dentário resultante da técnica de microabrasão na superfície
coronária original de dentes humanos. Método: 40 terceiros molares humanos extraídos foram divididos em 4 grupos, de 10
espécimes cada, de acordo com o material microabrasivo: AC - ácido clorídrico a 18% e pedra-pomes, AF - ácido fosfórico a 37% e
pedra-pomes, OP - Opalustre® e WRM - Whiteness RM®. Cada elemento teve as laterais da face vestibular protegidas para que
apenas a área central fosse exposta aos agentes microabrasivos. Após o procedimento de microabrasão, cortes transversais não
desmineralizados foram preparados e submetidos à análise em Microscopia de Luz Polarizada. Para obter a profundidade de
desgaste, traçou-se uma transversal sobre a superfície do esmalte microabrasionado e a 100 m de distância do esmalte
normal. Os dados foram analisados com o teste ANOVA (p < 0,05). Resultados: O grupo AC foi o mais agressivo, apresentando a maior
profundidade de desgaste. O grupo OP, por outro lado, foi o menos agressivo, apresentando uma profundidade de desgaste menor
em relação aos grupos AC (p < 0,01) e WRM (p < 0,01). Conclusão: Ao empregar diferentes agentes microabrasivos na superfície
curva do esmalte dentário humano, os mesmos não se comportaram de maneira semelhante em relação a profundidade de
desgaste. Mais estudos precisam ser realizados com o intuito de criar uma padronização metodológica, pois a medida da
profundidade de desgaste em um ponto isolado na área de desgaste pode não ser representativo da média de profundidade.
Descritores: Microabrasão, Esmalte dental, Erosão, Microscopia de Luz Polarizada
Abstract
Evaluate depth of erosion produced by microabrasion technique in original coronary surface of human teeth.
Methods: 40 extracted human molars were randomly spited in four groups, with 10 specimens each, in accordance with the
microabrasive treatment: AC- 18% hydrochloric acid and pumice, AF - 37% phosphoric acid and pumice, OP - Opalustre and WRM Whiteness RM. Each specimens had buccal surface´s laterals isolated so that the central area received the microabrasion treatment.
After this procedure, transverse slices not demineralized were prepared and submitted to analysis in Polarized Light Microscope.
The depth erosion which it happened had analyzed by transverses plotted at equidistant points of the limit enamel normalmicroabrasioned. The dates were analyzed with ANOVA test (p < 0.05). Results: The AC group was the most aggressive, with a greater
depth of erosion. The OP group, on the other hand, was the less aggressive, presenting depth of erosion less than AC group (p < 0,01)
and WRM group (p < 0,01). Conclusion: By employing different agents microabrasives about the surface originally curve of enamel
tooth human, they didn´t behave similarly with respect to depth of erosion. More studies are needed in order to create a
standardized procedure, because the measure of the depth of erosion in a secluded spot in the area of erosion may not be
08
ANO II - Nº 4 - OUTUBRO/2010
representative of the average depth.
Keywords: Microabrasion, Dental Enamel, Erosion, Polarized Light Microscopy
Introdução
A estética dental vem ganhando maior importância na vida das pessoas, aumentando consideravelmente a
procura por tratamentos estéticos1-5.
Problemas de alterações de cor nos dentes são uma das queixas estéticas mais freqüentes dos pacientes ao
procurar o dentista. Essas alterações podem ser extrínsecas ou intrínsecas6.
Para remoção de manchas superficiais do esmalte, existem diferentes técnicas, entre elas encontra-se a técnica
de microabrasão, que consiste no uso de diferentes substâncias abrasivas associadas a soluções químicas. Geralmente,
utiliza-se o ácido hidroclorídrico associado à pedra-pomes ou partículas de sílica aplicados sobre a superfície dentária,
com taça de borracha em baixa rotação7. Durante o procedimento, a camada de esmalte com manchas é removida
fisicamente pela ação de dois processos: abrasão e erosão ácida2,7. É uma técnica considerada segura, rápida, efetiva e
1,6-9
satisfatória .
Por meio de pesquisas in vitro, tem sido relatado que o tratamento microabrasivo pode remover uma espessura
1,5,7,8,10-13
de esmalte superficial de 100 µm a 360 µm em dentes humanos
. O conhecimento dos efeitos da técnica sobre o
14
esmalte dentário é fundamental para embasar a sua aplicação segura , porém, a maioria das pesquisas nesta área não
7,11,15
segue uma padronização metodológica, dificultando a comparação dos resultados
.
A espessura de esmalte removida pela microabrasão é um dos dados mais importantes, se não o principal, no
que se refere aos efeitos da técnica nos dentes. Em meio ao arsenal de metodologias disponíveis para medir o esmalte
16
erosionado , a perfilometria é a técnica de eleição. Porém, pelo que se sabe, ela não é atualmente aplicável para as
superfícies naturalmente curvas de esmalte hígido. Para contornar essa limitação, duas alternativas têm sido
exploradas: trabalhar com superfícies planas, usando superfícies vestibulares de dentes bovinos ou mesmo induzindo
7,11,10,15
um aplanamento artificial em dentes de animais e humanos
; e/ou analisar a profundidade de desgaste nas
12,17
extremidades da área erosionada .
Diante do exposto acima, existe uma lacuna na literatura no que concerne à profundidade de desgaste causada
pela microabrasão no esmalte original em superfícies naturalmente curvas de dentes humanos.
Com a finalidade de preencher esta lacuna na literatura, apresenta-se no presente estudo uma nova técnica de
perfilometria, reproduzível, para avaliar os efeitos da microabrasão na superfície original do esmalte dentário humano.
Preparo das amostras
Foi realizado um estudo in vitro e cego com 40 terceiros molares permanentes hígidos e inclusos, extraídos por
indicação ortodôntica.
Após a limpeza, os dentes foram colocados em uma solução de azida sódica a 0,02% a fim de mantê-los
hidratados e evitar o crescimento de fungos e bactérias.
Cada elemento foi submetido a uma limpeza na superfície vestibular com pedra-pomes de granulação extrafina
e água, utilizando taça de borracha montada em peça de mão em baixa velocidade. Na seqüência, após serem lavados e
09
secos, os espécimes foram divididos em quatro grupos, de acordo com o tipo de material utilizado para microabrasão,
como se segue:
1. Grupo I (AC) (n=10) - aplicação de uma pasta composta por partes iguais, na proporção de 1:1, de ácido
clorídrico a 18% (em solução) e pedra-pomes de granulação extrafina (SSWhite).
2. Grupo II (AF) (n=10) - aplicação de uma pasta composta por partes iguais, na proporção de 1:1, de ácido
fosfórico a 37% (em gel) e pedra-pomes de granulação extrafina (SSWhite).
3. Grupo III (OP) (n=10) - aplicação do Opalustre (Ultradent Products, Inc.), pasta composta por ácido clorídrico a
6,6% e micropartículas de carbeto de silício.
4. Grupo IV (WRM) (n=10) - aplicação do Whiteness RM (FGM Produtos Odontológicos LTDA), pasta composta
por ácido clorídrico a 6% e carbeto de silício.
Todos os dentes, antes de serem divididos aleatoriamente nos grupos, tiveram a face vestibular dividida em três
partes iguais no sentido mésio-distal, de modo a possibilitar a proteção dos dois terços laterais desta face para a
obtenção de duas áreas controle. Em cada dente, as áreas controle foram protegidas com uma camada de selante de
sulcos e cicatrículas fotoativado (Alpha Seal, DFL Indústria e Comércio S.A.) e por resina acrílica quimicamente ativada
(Duralay).
Tratamento microabrasivo
Na área central e não-protegida da face vestibular, os dentes receberam 15 aplicações do material
5,18
correspondente ao seu grupo durante 5 segundos em cada aplicação . Em todos eles, foi utilizada taça de borracha
adaptada em contra-ângulo em baixa rotação com velocidade reduzida de 10:1. Entre cada aplicação, os dentes foram
18
lavados com água por 20 segundos .
Foi padronizada na face vestibular em cada dente uma linha a 2 mm da junção cemento-esmalte. Nesta linha os
dentes foram seccionados transversalmente, com disco diamantado em baixa rotação e constante irrigação, de maneira
a obter uma secção que abrangia a área experimental e as duas áreas controle.
Após a secção, cada dente foi desgastado manualmente até uma espessura de aproximadamente 300 m com
lixas d´água com diferentes granulações e um jig de lapidação.
Determinação da profundidade de desgaste
Para a análise da profundidade de desgaste, fotomicrografias digitais das extremidades de todas as amostras
foram obtidas com Microscópio Óptico de Luz Polarizada, usando objetiva de 10x, filtro verde de interferência de 546
nm (largura de banda de 10 nm) e câmera digital de 5 mega pixels (Moticam 500). Uma fotomicrografia de uma retícula
graduada também foi realizada para as análises morfométricas. Um software livre de processamento e análise de
imagens digitais (ImageJ) foi utilizado para realizar os testes. A profundidade de desgaste em cada fotomicrografia foi
medida, em ambas as extremidades, a uma distância de 100 m do esmalte normal. Em cada amostra obteve-se a
profundidade média de desgaste. Por fim, obteve-se o valor médio da profundidade de desgaste em cada grupo.
10
ANO II - Nº 4 - OUTUBRO/2010
Análise estatística
Os dados obtidos foram processados no programa estatístico para comparar os grupos em relação aos
diferentes parâmetros analisados através do teste ANOVA. O valor de significância foi de 0,05.
Resultados
Os dados de profundidade de desgaste estão descritos na Figura 1. O grupo AC foi o mais agressivo em termos de
remoção de material do esmalte, apresentando a maior profundidade de desgaste (45,97 ± 25,69 m). O grupo OP, por
outro lado, foi o menos agressivo. Os demais grupos apresentaram resultados intermediários para profundidade de
desgaste.
Ao comparar os grupos, a profundidade de desgaste foi menor no grupo OP em relação aos grupos AC e WRM
com diferença estatisticamente significante (Tabela 1).
Tabela 1 - Análise estatística entre os grupos para a profundidade de desgaste.
Grupo s
Grupos
Profundidade de desgaste
WRM
OP
AF
AC
Ns
p < 0,01
Ns
AF
Ns
Ns
OP
p < 0,01
AC
Ns = não significante
Discussão
Na presente pesquisa, realizada em dentes humanos e com a superfície originalmente curva, observou-se uma
profundidade de desgaste variando de 45 m a 21 m. Houve diferença significativa entre os grupos em que se utilizou o
Opalustre e o Whiteness RM (p < 0,01), entre o Opalustre e o ácido clorídrico a 18% (p < 0,01).
Sundfeld et al. (1990)5 encontraram profundidade de desgaste de 140 µm após 15 aplicações, de 5 segundos
cada, de ácido clorídrico a 18% misturado com pedra-pomes. Ao avaliarem a profundidade de desgaste causada pelo
Opalustre, Sundfeld, Briso e Mauro (2000)19 encontraram profundidades de 25 m a 200 µm correspondente a 1 e 10
11
aplicações de 1 minuto cada, respectivamente. Ao considerar que nesta pesquisa o Opalustre foi aplicado por 1 minuto e
15 segundos, os valores, proporcionalmente, assemelham-se.
13
Waggoner et al. (1989) observaram uma profundidade de desgaste de 250 µm após 10 aplicações de 5
segundos da mistura de ácido clorídrico a 18% com pedra-pomes. Tong et al. (1993)12 relataram que o ácido clorídrico a
18% misturado com pedra-pomes produziu profundidade de desgaste de 360 μm (± 130 μm), quando aplicado por 100
segundos (20 aplicações de 5 segundos cada). Esta mesma mistura aplicada por 10 vezes de 5 segundos provocou
profundidade de desgaste de 160 µm (± 33 µm). Desta forma, a profundidade de desgaste foi maior nestas pesquisas,
apesar do tempo de aplicação ter sido menor.
Considerando que os dentes anteriores permanentes têm uma espessura média de esmalte de 0,5 mm20, uma
remoção de quase 400 µm é extremamente agressiva, mas este dado só pode ser considerado se uma terminologia
reproduzível for aplicada.
Não existem pesquisas na literatura que quantifiquem a profundidade de desgaste provocada pelo Whiteness
RM.
Um problema comum em todos os estudos é a maneira como a análise da profundidade de desgaste foi
realizada. A perfilometria só permite a análise da profundidade em superfícies retas e, quando superfícies naturais dos
dentes, sem aplanamento, são estudadas, a mensuração da profundidade de desgaste é determinada pela média de
valores encontrados nas extremidades. No entanto, sabe-se que as extremidades apresentam áreas sem paralelismo à
superfície do esmalte que possuem diferentes profundidades até chegarem à área com paralelismo. A mensuração
concentrada apenas nesta região pode fornecer resultados equivocados, já que não considera esta diferença. Portanto,
não se deve desprezar nem a área sem paralelismo nem a área com paralelismo à superfície durante a mensuração da
profundidade de desgaste após a microabrasão.
Os dados mostram que grandes variações na profundidade de desgaste são características das áreas sem
paralelismo, enquanto que uma menor variação é encontrada nas áreas com paralelismo, ainda que possam ser
encontradas variações significativas nestas últimas. Assim, o resultado de medidas em um ponto isolado na área de
desgaste pode não ser representativo da média de profundidade da mesma em cada amostra. Sabendo que a erosão é a
principal alteração causada pela técnica de microabrasão no esmalte, é surpreendente que esta variável não tenha sido
avaliada de maneira reproduzível e padronizada até então. Ao tentar comparar os resultados da literatura, pode-se
apenas partir para especulações sobre em que ponto foi feita a medida de profundidade de desgaste. Mesmo quando
12
fotomicrografias da interface entre esmalte normal e microabrasionado são mostradas , a ausência da identificação das
áreas sem e com paralelismo dificulta, ou mesmo impede, uma comparação razoável.
Além disso, é preciso observar em que tipo de superfície (dente humano ou animal, com superfície aplanada ou
natural) a microabrasão foi realizada nas pesquisas. O aplanamento da superfície do esmalte, que é naturalmente curva,
pode remover camadas mais mineralizadas do esmalte, ou até mesmo toda a camada aprismática, e expor áreas que
apresentam menos resistência à ação da microabrasão. Isto pode levar a uma progressão mais rápida da erosão, mas
21
não se aplica na situação real, in vivo .
Conclusões
Pode-se concluir que:
Ao empregar diferentes agentes microabrasivos na superfície originalmente curva do esmalte dentário
12
ANO II - Nº 4 - OUTUBRO/2010
humano, os mesmos não se comportaram de maneira semelhante com relação a profundidade de desgaste;
A medida da profundidade de desgaste em um ponto isolado na área de desgaste pode não ser representativo
da média de profundidade;
A comparação dos resultados da literatura é difícil devido a falta de padronização metodológica;
É necessário realizar mais estudos com o objetivo de propor uma metodologia padrão e reproduzível para a
análise da profundidade de desgaste em dentes humanos naturalmente curvos.
Referências
1. BENBACHIR, N.; ARDU, S.; KREJCI, I. Indications and limits of the microabrasion technique. Quintessence International, Berlin, v.
38, n. 10, p. 811-5, 2007.
2. CHAN, D.C.N. et al. The effect of microabrasion on restorative materials and tooth surface. Operative Dentistry, Seattle, v. 21, n. 2,
p. 63-8, 1996.
3. KILPATRICK, N. M.; WELBURY, R. R. Hydrochloric acid/pumice microabrasion technique for the removal of enamel pigmentation.
Dental Update, Guildford, v. 20, n. 3, p. 105-7, 1993.
4. NOHL, F. S. A.; STEEL, J. G.; WASSELL, R. W. Crowns and other extra-coronal restorations: aesthetic control. British Dental
Association, London, v. 192, n. 8, p. 443, 445-50, 2002.
5. SUNDFELD, R. H. et al. Remoção de manchas do esmalte dental: estudo clínico e microscópico. Revista Brasileira de Odontologia,
Rio de Janeiro, v. 47, n. 3, p. 29-34, 1990.
6. SEGURA, A.; DONLY, K. J.; WEFEL, J. S. The effects of microabrasion on demineralization inhibition of enamel surfaces.
Quintessence International, Berlin, v. 28, n. 7, p. 463-6, 1997.
7. SCHMIDLIN, P.R. et al. Histological, morphological, profilometric and optical changes of human tooth enamel after microabrasion.
American Journal of Dentistry, v. 16, Special Issue, p. 4A-8A, 2003.
8. MENDES, R. F.; MONDELLI, J.; FREITAS, C. A. de. Avaliação da quantidade de desgaste do esmalte dentário submetido à
microabrasão. Revista da Faculdade de Odontologia de Bauru, Bauru, v. 7, n. 1/2, p. 35-40, 1999.
9. SUNDFELD, R.H. et al. Considerations about enamel microabrasion after 18 years. American Journal of Dentistry, San Antonio, v.
20, n.2, p. 67-72, 2007.
10. DALZELL, D. P.; HOWES, R. I.; HUBLER, P. M. Microabrasion, effect of time, number of applications and pressure on enamel loss.
Pediatric Dentistry, Chicago, v. 17, n. 3, p. 207-11, 1995.
11. PAIC, M. P. et al. Effects of microabrasion on substance loss, surface roughness, and colorimetric changes on enamel in vitro.
Quintessence International, Berlin, v. 39, n. 6, p. 517-22. 2008.
12. TONG, L. S. M. et al. The effects of etching, micro-abrasion and bleaching on surface enamel. Journal of Dental Research,
Washington, v. 72, n. 1, p. 67-71, 1993.
13. WAGGONER, W.F. et al. Microabrasion of human enamel in vitro using hydrochloric acid and pumice. Pediatric Dentistry,
Chicago, v. 11, n. 4, p. 319-23, 1989.
14. WONG, F. S. L.; WINTER, G. B. Effectiveness of microabrasion technique for improvement of dental aesthetics. British Dental
Journal, London, v. 93, n. 3, p. 155-8, 2002.
15. MEIRELES, S. S. et al. Surface Roughness and Enamel Loss with Two Microabrasion Techniques. Journal of Contemporary Dental
Practice, Cincinnati, v. 10, n. 1, p. 1-10, 2009.
16. BARBOUR, M. E.; REES, J. S. The laboratory assessment of enamel erosion: a review. Journal of Dentistry, Guilford, v. 32, n. 8, p.
13
591-602, 2004.
17. AMAECHI, B. T.; HIGHAM, S. M.; EDGAR, W. M. Use of transverse microradiography to quantify mineral loss by erosion in bovine
enamel. Caries Research, Basel, v. 32, n. 5, p. 351-6, 1998.
18. CROLL, T. P.; CAVANAUGH, R. R. Enamel color modification by controlled hydrochloric acid-pumice abrasion. II. Further examples.
Pediatric Dentistry, Chicago, v. 17, n. 3, p. 157-64, 1986.
19. SUNDFELD, R. H.; BRISO, A. L. F.; MAURO, S. J. Smile recovery. IV. External whitening of traumatized teeth. Jornal Brasileiro de
Clínica e Estética em Odontologia, Curitiba, v. 5, p. 29-35, 2000.
20. SMITH, T. M. et al. Brief communication: enamel thickness trends in the dental arcade of humans and chimpanzees. American
Journal of Physical Anthropology, Philadelphia, v. 136, n. 2, p. 237-41, 2008.
14
ANO II - Nº 4 - OUTUBRO/2010
Artigo 02
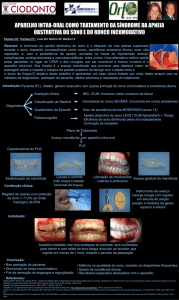
CIRURGIA ORTOGNÁTICA NO TRATAMENTO DA APNÉIA DO SONO:
DESOBSTRUÇÃO DAS VIAS AÉREAS POR ROTAÇÃO DE PLANO
OCLUSAL
Orthognathic Surgery in the treatment of sleep apnea:
Airway clearance for rotation of the occlusal plane
2
2
2
2
1
GUEDES, B.P. ; MESQUITA, B.S. ; CUNHA FILHO, P.M.C. ; SANTOS, T.L. ; SOBREIRA, T.
1 - Especialista em Cirurgia e Traumatologia Bucomaxilofacial - UFRJ, Mestre em
Diagnóstico Bucal – UFPB / UFBA..
2 - Acadêmico do curso de Odontologia, Centro Universitário de João Pessoa - UNIPÊ
Resumo
A Síndrome da Resistência das Vias Aéreas superiores e a Síndrome da Apnéia e Hipopnéia Obstrutiva do Sono são
consideradas transtornos respiratórios do sono que afetam a população geral com capacidade de fragmentar a
arquitetura do sono. Como se trata de um assunto escasso na literatura, esse trabalho tem como objetivo demonstrar a
influência da cirurgia ortognática no tratamento da apnéia do sono. Tratando-se de cirurgia ortognática para correção
de deformidades maxilo-mandibulares fundamentam-se seus objetivos em três pilares: estética facial, oclusão dentária
e estabilidade pós-operatória. Além de excelência estética e oclusal citadas por Pascual, atualmente, se requer a
manutenção ou o aumento do espaço da via respiratória com procedimentos de cirurgia ortognática. É bem conhecido
que o comprometimento anatômico constitui-se em um dos determinantes primários para o fechamento das vias
aéreas na síndrome da apnéia obstrutiva do sono. O uso da cirurgia ortognática para tratar a síndrome se iniciou no final
dos anos 70, desde então, este procedimento tem se tornado amplamente aceito. O tratamento ortognático da
síndrome pode envolver avanço da maxila, mandíbula e mento. Esses três procedimentos podem ser realizados em
combinação, contudo o avanço da maxila e mandíbula, com ou sem genioplastia, é o procedimento mais comum.
Descritores: Sono, Sindromes da apnéia do sono, Cirurgia
ABSTRACT
The syndrome of upper airway resistance syndrome and obstructive apnea and hypopnea Sleep are considered sleep disordered
breathing that affects the general population with the capacity to fragment the sleep architecture. As this is a matter little in the
literature, this work aims to demonstrate the influence of orthognathic surgery to treat sleep apnea. In the case of orthognathic
surgery for correction of maxillo-mandibular deformities are based upon your goals on three pillars: facial aesthetics, dental
occlusion and postoperative stability. In addition to aesthetic excellence and occlusal cited by Pascual, currently, requires
maintaining or increasing the airway space with orthognathic surgery procedures. It is well known that the anatomic constitutes one
of the primary determinants for the closing of the airways in the syndrome of obstructive sleep apnea. The use of orthognathic
surgery to treat the syndrome began in the late '70s, since then, this procedure has become widely accepted. The orthognathic
treatment of the syndrome may progress to involve the jaw, jaw and chin. These three procedures can be performed in combination,
but the advancement of the maxilla and mandible, with or without genioplasty, is the most common procedure.
Key-words: Sleep; Sleep Apnea Syndromes ; Surgery
15
Introdução
O sono é definido como processo dinâmico e fisiológico de perda de consciência e inativação da musculatura
voluntária, sendo reversível frente a estímulos (tátil, auditivo, somato-sensitivo). Ele é essencial para obeter-se a
homeostasia, sendo por meio dele que todo o organismo, incluindo o sistema nervoso central, pode ter sua energia
renovada(9).
A Síndrome da Resistência das Vias Aéreas superiores (SRVAS) e a Síndrome da Apnéia e Hipopnéia Obstrutiva
do Sono (SAHOS) são consideradas transtornos respiratórios do sono que afetam a população geral com capacidade de
fragmentar a arquitetura do sono, devido aos recorrentes microdespertares noturnos e às pausas respiratórias que, por
(18)
conseqüência, poderão acarretar alterações funcionais, neurocognitivas e psicossociais .
Em se tratando de cirurgia ortognática para correção de deformidades maxilo-mandibulares fundamentam-se
(13)
seus objetivos em três pilares: estética facial, oclusão dentária e estabilidade pós-operatória .
Além de excelência estética e oclusal citadas por Pascual, atualmente, se requer a manutenção ou o aumento do
(2)
espaço da via respiratória com procedimentos de cirurgia ortognática .
As vias aéreas têm como função principal conduzir o ar entre o meio ambiente e os pulmões (alvéolos
pulmonares), proporcionando a entrada de ar filtrado, aquecido e rico em oxigênio, assim como a saída de ar rico em
dióxido de carbono do aparelho respiratório, participando assim do processo da respiração. Dividem-se em vias aéreas
superiores (cavidade nasal, cavidade oral e faringe) e vias aéreas inferiores (laringe, traquéia, brônquios e pulmões). As
vias aéreas superiores terminam e as inferiores têm início na laringe, com a epiglote, estrutura que protege a abertura
das vias aéreas inferiores, obstruindo-a durante o reflexo de deglutição e abrindo-a para a passagem do ar. Seu acesso e
(19)
visualização dependem de procedimento médico denominado laringoscopia .
Apnéia por obstrução das vias aéreas
Sabemos que pequenas ou grandes alterações ósseas e ou dentárias podem interferir nas funções de mastigar,
deglutir, falar e respirar. A saúde oral, a ATM e a digestão também podem estar comprometidas assim como a própria
(11)
aparência do indivíduo .
É bem conhecido que o comprometimento anatômico constitui-se em um dos determinantes primários para o
fechamento das vias aéreas na síndrome da apnéia obstrutiva do sono5. Diversos fatores relacionados a anatomia
craniofacial, hipertrofia muscular, aumento dos tecidos moles por deposição de gordura podem predispor ao colapso
das vias aéreas durante o sono10. Nas desproporções maxilo mandibulares, sabemos que a ortodontia sozinha, pode
não resolver de forma satisfatória a problemática do paciente. Nestes casos, indicam-se cirurgias ortognáticas. Nestas
cirurgias há a necessidade de trabalho muito próximo do cirurgião e do ortodontista. O ortodontista é responsável por
(11)
reposicionar os dentes e o cirurgião por reposicionar as bases ósseas maxila e mandíbula .
A síndrome da apnéia obstrutiva do sono é caracterizada pela obstrução completa ou parcial recorrente das vias
aéreas superiores durante o sono, resultando em períodos de apnéia, dessaturação de oxihemoglobina e despertares
freqüentes com conseqüente sonolência diurna. Os episódios de obstrução e apnéia ocorrem em todos os estágios do
sono, especialmente no estágio 2 do sono não-REM e durante o sono REM, quando as apnéias tendem a ser mais longas
16
ANO II - Nº 4 - OUTUBRO/2010
e a dessaturação arterial mais acentuada. Os eventos respiratórios durante a noite, por definição, devem ter ao menos
10s de duração, e podem ser do tipo: 1) apnéia obstrutiva - evento caracterizado pela completa obstrução das vias
aéreas superiores; o fluxo de ar é interrompido a despeito de esforços respiratórios contínuos; 2) apnéia central - evento
caracterizado pela ausência completa de esforços respiratórios por alteração do estímulo proveniente do sistema
nervoso central; 3) hipopnéia - evento caracterizado como uma redução transitória e incompleta do fluxo de ar em ao
(4)
menos 50% do fluxo aéreo basal. Pode ser central ou obstrutiva em sua natureza .
Em decorrência da interrupção da respiração, pode ocorrer queda na saturação sanguínea de oxihemoglobina,
arritmias cardíacas, hipertensão noturna, confusão durante a noite e comprometimento neuropsicológico. O
diagnóstico de apnéia obstrutiva do sono pela polissonografia é definido pela presença de cinco ou mais episódios de
apnéia e/ou hipopnéia por hora de sono. A polissonografia é a monitorização do sono do paciente em ambiente calmo e
apropriado, monitorizados o eletroencefalograma, eletrooculograma, eletromiograma, saturação de oxigênio, fluxo de
(6)
ar, esforço respiratório e freqüência cardíaca .
Tratamentos para Apnéia do Sono
As modalidades de tratamento sempre buscam elevar a pressão na faringe acima da pressão obstrutiva, reduzir
a pressão obstrutiva, aumentar a atividade muscular das vias aéreas superiores para ampliar o conduto faríngeo e
(10)
permitir uma ventilação adequada durante o sono. .
As medidas terapêuticas a serem tomadas vão variar de caso para caso e irão depender da gravidade do
transtorno diagnosticado, podendo variar desde: medidas comportamentais, utilização da máscara nasal – CPAP
(Continuous Positive Airway Pressure = Pressão Positiva e Contínua nas Vias Aéreas superiores), utilização de Aparelhos
(10)
Intrabucais (AIOs), tratamento farmacológico, cirurgias terapias combinadas .
As medidas comportamentais podem envolver a posição corporal, a relação da obesidade com a SAHOS, o uso
de álcool e sedativos, e a higiene do sono, e buscam basicamente a reeducação comportamental com enfoque na
(9)
otimização da qualidade do sono .
Existem alguns tipos de aparelhos de compressão de ar, tais como o CPAP, para tratar a SAHOS. Caracteriza-se
por um método físico-mecânico de injeção de ar comprimido, utilizando máscara nasal, que tem por princípio manter a
pressão positiva e contínua nas vias aéreas, desobstruindo a passagem de ar durante o sono. Apesar de eficiente, o CPAP
(9)
apresenta baixa adesão a longo prazo .
Dispositivos intraorais promovem estabilização do queixo, língua e palato mole, resultando na abertura do
espaço faríngeo e podem ser uma opção no tratamento da síndrome da apnéia do sono, principalmente nos casos leves
(16)
a moderados .
Com relação a terapia farmacológica, sabe-se que a mesma tem um papel limitado no tratamento da síndrome
da apnéia do sono. Embora diversos estudos tenham sido realizados, nenhum comprovou a eficácia de qualquer
(7)
medicamento no tratamento da síndrome da apnéia obstrutiva do sono .
O tratamento cirúrgico da síndrome da apnéia do sono inclui: uvulopalatofaringoplastia, glossectomia a laser,
(15)
osteotomia mandibular inferior, entre outras .
17
O tratamento cirúrgico da apnéia do sono é baseado em alguns procedimentos cirúrgicos, os quais se destacam
a traqueostomia, cirurgia Nasal, uvulopalatoplastia e Uvulopalatofaringoplastia, cirurgia Ortognática, osteotomia
mandibular, e canalização da língua(9).
Cirurgia Ortognática na correção da Apnéia do sono
O uso da cirurgia ortognática para tratar a síndrome se iniciou no final dos anos 70, quando o avanço mandibular
foi usado para reverter os sintomas da síndrome. Desde então, este procedimento tem se tornado amplamente aceito.
O tratamento ortognático da síndrome pode envolver avanço da maxila, mandíbula e mento. Esses três procedimentos
podem ser realizados em combinação, contudo o avanço da maxila e mandíbula, com ou sem genioplastia, é o
procedimento mais comum(14).
O avanço maxilomandibular é um método cirúrgico comumente usado no tratamento de pacientes acometidos
pela Síndrome da Apnéia Obstrutiva do Sono (SAOS) e portadores de anormalidades anatômicas identificáveis neste
(14)
complexo, que estreitam e/ou obstruem o espaço aéreo .
DISCUSSÃO
As modalidades de tratamento para apnéia sempre buscam reduzir a pressão obstrutiva, aumentar a atividade
muscular das vias aéreas superiores para ampliar o conduto faríngeo e permitir uma ventilação adequada durante o
(10)
sono . Com a cirurgia ortognática essas modalidades são atingidas pois, com essa cirurgia se tem um avanço de maxila
e/ou mandíbula o qual possibilita um aumento de espaço das vias aéreas superiores devido ao deslocamento vertical da
musculatura da faringe, do genioglosso e do osso hióide, aumentando o conduto faríngeo e diminuindo a pressão
(12,17)
obstrutiva .
O tratamento de escolha na síndrome da apnéia obstrutiva do sono é o uso de pressão positiva contínua (CPAP)
administrado durante à noite por máscara, porém para ITO essa alternativa é pouco tolerada pelos pacientes e não é
(5)
capaz de normalizar a eficiência do sono .
As terapias comportamentais bem como a utilização de CPAP ou aparelhos intrabucais são opções de
tratamento de baixo custo e pouco invasivos para a apneia do sono, porém que demandam tempo e causa certo
desconforto para o paciente, geralmente levando anos para um resultado definitivo e satisfatório. Para esses os
principais sintomas clínicos relatados pelos pacientes são desconfortos dentário, articular e muscular, hipersalivação e
xerostomia. Com relação aos aparelhos intrabucais os principais efeitos colaterais oclusais encontrados foram redução
do overjet, redução do overbite, proclinação de incisivos inferiores, estabelecimento de mordida aberta lateral, porém
(1)
na maior parte das vezes sem gerar grandes incômodos aos pacientes .
Segundo a literatura a cirurgia ortognática é encarada como sendo uma das ultimas opções de tratamento para
a apneia do sono, usadas também em casos mais complexos, mas quando comparada com os demais tratamentos a
cirurgia ortognática se mostra mais eficiente, atingindo os objetivos com confiabilidade e rapidez, demandando um
baixo tempo de recuperação, tendo como efeitos adversos possível prejuízo ma sensibilidade facial e na mobilidade
(20)
mandibular .
O objetivo desta cirurgia é avançar a mandíbula e/ou a maxila para se obter oclusão estável e perfil harmônico
18
ANO II - Nº 4 - OUTUBRO/2010
em pacientes retrognatas. Entretanto, tal avanço possibilita o aumento do espaço posterior das vias aéreas superiores
devido ao deslocamento ventral da musculatura da faringe, do genioglosso e do osso hióide. Essa modalidade cirúrgica
apresenta bons resultados para casos de SAHOS grave (IAH>30) em que o sítio obstrutivo se localiza na hipofaringe.
Devido a esse reposicionamento de tecidos moles no complexo bucomaxilofacial proveniente de cirurgia ortognática, se
faz necessário um tratamento com terapia combinada, buscando uma melhor adequação do paciente ao novo quadro
(12,17)
fisiológico .
CONSIDERAÇÕES FINAIS
A utilização de CPAPs e AIOs são métodos de primeira escolha para o tratamento da apneia do sono, porém em
casos que essa utilização seja inviável pelas condições do paciente, a cirurgia ortognática se mostra como uma opção
eficaz de tratamento
A cirurgia ortognática se mostra eficiente e segura no que se trata a correções de distúrbios dos espaços aéreos o
que proporciona o combate à apneia do sono.
É indicado o uso de uma terapia combinada para a utilização da cirurgia ortognática ao tratamento da apneia do
sono, uma vez que esse tipo de tratamento traz uma mudança imediata no posicionamento de estruturas ósseas e
tecidos moles, o que requer uma adequação para o paciente, podendo para tal, ser utilizado uma terapia
comportamental.
A utilização de fármacos para o combate da apneia do sono ainda não é indicado pois a literatura não mostra
uma quantidade de estudos adequados nem resultados de pesquisas satisfatórios.
REFERÊNCIAS
1. ALMEIDA, M. A. O.; TEIXEIRA, A. O. B.; VIERA L. S.; QUINTÃO, C. C. A. Tratamento da síndrome da apnéia e hipopnéia obstrutiva do
sono com aparelhos intrabucais. Rev Bras Otorrinolaringol; 72(5): 699-703, set.-out. 2006.
2. ARNETT GW, MCLAUGHLIN RP. Facial and Dental Planning for Orthodontists andOral Surgeons. Mosby, 2004.
3. BRADLEY TD, BROWN JG, GROSSMAN RF, et al. Pharyngeal size in snorers,nonsnorers, and patients with obstructive sleep
apnea. N Engl J Med 1986; 315:1327-31.
4. CHERVIN RD, GUILLEMINAULT C. Obstructive sleep apnea and related disorders. Neurol Clin 1996; 14: 583-609.
5. DRAGER, L. F.; LADEIRA, R. T.; Brabdão-Neto, R. A.; Lorenzi-Filho, G.; Bonsenhor, I. M. Síndrome da Apnéia Obstrutiva do Sono e
sua Relação com a Hipertensão Arterial Sistêmica. Evidências Atuais. Arq Bras Cardiol, volume 78 (nº 5), 531-6, 2002
6. GEORGE CFP. Diagnostic techniques in obstructive sleep apnea. Prog Cardiov Dis 1999; 41: 355-66.
7. HENDERSON II JH, Strollo PJ Jr. Medical management of obstructive sleep apnea. Prog Cardiov Dis 1999; 41: 377-86.
8. HUDGEL DW. Mechanisms of obstructive sleep apnea. Chest 1992; 101: 541-9.
9. ITO F. A.; ITO, T.R.; MORAES, N. M.; SAKIMA, T.; BEZERRA, M. L. S.; MEIRELLES, R.C. Condutas terapêuticas para tratamento da
19
Síndrome da Apnéia e Hipopnéia Obstrutiva do Sono (SAHOS) e da Síndrome da Resistência das Vias Aéreas Superiores (SRVAS) com
enfoque no Aparelho Anti-Ronco (AAR-ITO). R Dental Press Ortodon Ortop Facial, Maringá, v. 10, n. 4, p. 143-156, jul./ago. 2005
10. ITO, R. T.; Ito, F. A.; MELO, A. C.; BRONZI, E. S.; YOSHIDA, A. H.; YOSHIDA, N.; SAKIMA, T. Aparelho anti-ronco: um enfoque
multidisciplinar. R Dental Press Ortodon Ortop Facial, Maringá, v. 5, n. 2, p. 48-53, 2000
11. MARCHESAN, I. Q.; BIANCHINI, E. M. G. A fonoaudiologia e a cirurgia ortognática. In: ARAÚJO, A. Cirurgia ortognática. São Paulo:
Ed. Santos. 1999.
12. MARTINEZ, D. Prática da medicina do sono. São Paulo: Fundo Editorial BYK, 1999. p. 16-45.
13. PASCUAL, C. R. Alterações da via aérea orofaríngea após rotação antihorária do complexo maxilo-mandibular e suas
repercurssões na qualidade do sono dos pacientes submetidos a cirurgia ortognática. Dissertação de Mestrado: Universidade do
Grande Rio, Duque de Caxias, 2009.
14. PEREIRA FILHO, VALFRIDO A.; JEREMIAS, F.; TEDESCHI, L. e SOUZA, R.F. Avaliação cefalométrica do espaço aéreo posterior em
pacientes com oclusão Classe II submetidos à cirurgia ortognática. Rev. Dent. Press Ortodon. Ortop. Facial. 2007, vol.12, n.5, pp.
119-125. ISSN 1415-5419.
15. POWELL NB, RILEY RW, ROBINSON A. Surgical management of obstructive sleepapnea syndrome. Clin Chest Med 1998; 19: 7786.
16. SCHMIDT-NOWARA WW, LOWE A, WIGGAND L, et al. Oral appliances for the treatment of snoring and obstructive sleep apnea:
a review. Sleep 1995; 18: 501-10.
17. TUFIK, S.; SAMPAIO, P. L.; WECKX, L. L. M. et al. Congresso brasileiro em ronco e apnéia do sono, Hypnos, 1., 2001. [S. l. ]. Anais....
[S.l.: s. n.], 2001., suplemento 1. 2001.
18. YUNG, S. H.; PARK, Y. C.; PAE, Y. K. Obstructive sleep apnea with the oral appliance. Experience pharyngeal size and shape changes
in three dimensions. Angle Orthod, Appleton, v. 75, p. 15-22, 2004.
Manual do atendimento pré-hospitalar. Disponível em:
19. UNIPAR.
http://virtual.unipar.br/courses/SEMIO2/document/Cap07_Atendimento_Inicial.pdf?cidReq=SEMIO2. Acesso em 09 de junho de
2010.
20. ZANFERRARI, E. O.; Berretin-Feliz,G. Efeitos da cirurgia ortognática sobre a sensibilidade e motricidade Orofacial. Faculdade de
Odontologia de Bauru, Universidade de São Paulo, Bauru. 2007
20
ANO II - Nº 4 - OUTUBRO/2010
Artigo 03
INTERAÇÃO MEDICAMENTOSA: MITOS E VERDADES
Drug interactions: Myths and truths
Cunha Filho, P. M. C.¹, Almeida, N.B², Onofre, R.M.²
1. Prof Ms Imunologia FASER ([email protected])
2. Discente de Enfermagem FASER
([email protected]; [email protected]).
Resumo
Interações medicamentosas são eventos clínicos em que os efeitos de um fármaco são alterados pela presença de outro fármaco,
alimento, bebida ou algum agente químico ambiental. Quando dois medicamentos são administrados, concomitantemente, a um
paciente, eles podem agir de forma independente ou interagirem entre si, com aumento ou diminuição de efeito terapêutico ou
tóxico de um ou de outro. De acordo com o que foi descrito anteriormente, este trabalho teve como principal objetivo, identificar a
partir da literatura alguns mitos e verdades relacionadas às interações medicamentosas. Tratou-se de um estudo, com caráter
bibliográfico, baseado na literatura pertinente ao tema, desenvolvido no acervo bibliográfico da Faculdade Santa Emília de Rodat
(FASER), bem como em outras fontes, tais como revistas e sites indexados da internet, fundamentados á luz da literatura pertinente
ao tema. A referida literatura aborda o fato que o desfecho de uma interação medicamentosa pode ser perigoso quando promove
aumento da toxicidade de um fármaco. Por exemplo, pacientes que fazem uso de varfarina podem ter sangramentos se passarem a
usar um antiinflamatório não-esteróide (AINE) sem reduzir a dose do anticoagulante. A interação medicamentosa reduz a eficácia
de um fármaco, podendo ser tão nociva quanto o aumento. Por exemplo, tetraciclina sofre quelação por antiácidos e alimentos
lácteos, sendo excretada nas fezes, sem produzir o efeito antimicrobiano desejado ocorrendo o mesmo evento com a ingestão do
álcool. É encontrada ainda redução da eficácia de um fármaco, na administração de anticoncepcionais juntamente com antibióticos,
podendo promover o risco de gravidez indesejada. Dessa forma podemos concluir que uma grande variedade de mitos existentes na
comunidade geral não condizem com a verdade científica, exigindo assim grande conhecimento dos profissionais de saúde para
suprir dúvidas advindas destes mitos.
Palavras chave: Interação medicamentosa, mitos e verdades
Abstract
Drugs interactions are clinical events in wich the drug effect are altered by the presence of another drug, food, drink or any
enviroment chemical agent. When two drugs are administered concomitantly, to a patient, they may act independently or Interact
with each other, increasing or decrasing the therapeutic effect of one or both drugs. According to what has been described
previously, this study aimed to identify from the literature, some myths and realities about drug interaction. This was a
bibliographical study based on literature relevant to the topic, developed on FAZER's(Faculdade Santa Emília de Rodat) library, as
well as others sources such as magazines and web sites, based in the light of the literature concerning the topic. Such literature
addresses the fact that the outcome of a drug interaction can be dangerous when it promotes increased toxicity of a drug. For
example, patients taking warfarin may experience bleeding if they start to use a nonsteroidal anti-inflammatory drug (NSAID)
without reducing the dose of anticoagulant. Drug interaction can also reduce the effectiveness of the drugs, and can be as harmful as
the increasing. For example, tetracycline undergoes chelation by antacids and dairy foods and is excreted in faeces, without
producing the desired antimicrobial effect, the same event occurring with the ingestion of alcohol.It is also found the reduce of the
drug efficacy by the administration of contraceptives along with antibiotics, and may promote the risk of unwanted pregnancy. Thus
we can conclude that a wide variety of myths in the community generally not consistent with scientific truth, thus requiring
21
extensive knowledge of health professionals to address concerns stemming from these myths.
Keywords: Drugs Interactions, myths and truths
Introdução
Interação medicamentosa pode ser definida como a influência recíproca de um determinado medicamento
sobre outro, Ou seja, quando um medicamento é administrado isoladamente, ele produz determinado efeito; porém,
quando é associado a outro medicamento, a alimentos ou, ainda, a outras substâncias, ocorre um efeito diferente do
1,4, 5
esperado. Constitui causa comum de efeito adverso e são geralmente imprevistas e indesejáveis na farmacoterapia. .
Os medicamentos podem interagir durante o preparo; no momento da absorção, distribuição, metabolização,
eliminação ou na ligação ao receptor farmacológico. Desta forma, os mecanismos envolvidos no processo interativo são
classificados de acordo com o tipo predominante de fase farmacológica em que ocorre farmacêutica farmacocinética e
farmacodinâmica. As respostas decorrentes da interação podem acarretar potencialização do efeito terapêutico,
redução da eficácia, aparecimento de reações adversas com distintos graus de gravidade ou ainda, não causar nenhuma
modificação no efeito desejado do medicamento, portanto, a interação entre medicamentos pode ser útil (benéfica),
causar respostas desfavoráveis não previstas no regime terapêutico (adversa), ou apresentar pequeno significado
clinico 5.
De acordo como que foi descrito anteriormente, este trabalho teve como principal objetivo, identificar a partir
da literatura, alguns mitos e verdades relacionadas às interações medicamentosas.
Metodologia
Tratou-se de um estudo, com caráter bibliográfico, baseado na literatura pertinente ao tema, desenvolvido no
acervo bibliográfico da Faculdade Santa Emília de Rodat (FASER), bem como em outras fontes, tais como revistas e sites
indexados da internet, fundamentados á luz da literatura pertinente ao tema.
Discussão
Interações medicamentosas são tipos especiais de respostas farmacológicas, em que os efeitos de um ou mais
medicamentos são alterados pela administração simultânea ou anterior de outros, ou através da administração
concorrente com alimentos. As Interações podem causar efeitos benéficos para o organismo quando utilizadas para
aumentar os efeitos terapêuticos ou reduzir a toxicidade de um determinado medicamento, ou podem causar efeitos
nocivos, diminuindo ou eliminando a ação dos medicamentos e, em alguns casos, provocando doenças. Portanto, a
interação entre medicamentos pode ser útil (benéfica), causar respostas desfavoráveis não previstas no regime
terapêutico (adversa), ou apresentar pequeno significado clinico 1,5.
O fenômeno das interações medicamentosas constitui na atualidade um dos temas mais importantes da
farmacologia, para a prática clínica dos profissionais da saúde. O uso concomitante de vários medicamentos, enquanto
estratégia terapêutica, e o crescente número destes agentes no mercado são alguns dos fatores que contribuem para
ampliar os efeitos benéficos da terapia, mas que também possibilitam a interferência mútua de ações farmacológicas
podendo resultar em alterações dos efeitos desejados. No mercado nacional existem atualmente cerca de 1.500
fármacos com aproximadamente 5.000 nomes comerciais, apresentados sob cerca de 20.000 formas farmacêuticas e
embalagens diferentes. Neste universo, ao contrário do que se pensa, a utilização de vários e novos medicamentos não
22
ANO II - Nº 4 - OUTUBRO/2010
garante maior benefício ao paciente, pois junto com as vantagens das possibilidades terapêuticas surge o risco dos
5
efeitos indesejados e das interações medicamentosas .
Genericamente, as interações podem ser classificadas em: farmacêuticas, farmacocinéticas e
farmacodinâmicas. Interações farmacocinéticas são aquelas em que um fármaco altera a velocidade ou a extensão de
absorção, distribuição, biotransformação ou excreção de outro fármaco. Isto é mais comumente mensurado por
mudança em um ou mais parâmetros cinéticos, tais como concentração sérica máxima, área sob na curva,
4, 14
concentração-tempo, meia-vida, quantidade total do fármaco excretado na urina entre outros .
Como diferentes representantes de mesmo grupo farmacológico possuem perfil farmacocinético diferente, as
interações podem ocorrer com um fármaco e não obrigatoriamente com outro congênere. Interações
farmacodinâmicas ocorrem nos sítios de ação dos fármacos, envolvendo os mecanismos pelos quais os efeitos
desejados se processam. O efeito resulta da ação dos fármacos envolvidos no mesmo receptor ou enzima. Um fármaco
pode aumentar o efeito do agonista por estimular a receptividade de seu receptor celular ou inibir enzimas que o
inativam no local de ação. A diminuição de efeito pode dever-se à competição pelo mesmo receptor, tendo o
antagonista puro maior afinidade e nenhuma atividade intrínseca. Um exemplo de interação sinérgica no mecanismo de
ação é o aumento do espectro bacteriano de trimetoprima e sulfametoxazol que atuam em etapas diferentes de mesma
rota metabólica. Interações farmacêuticas, também chamadas de incompatibilidade medicamentosa, ocorrem in vitro,
isto é, antes da administração dos fármacos no organismo, quando se misturam dois ou mais deles numa mesma
seringa, equipo de soro ou outro recipiente 4, 14.
O desfecho de uma interação medicamentosa pode ser perigoso quando promove aumento da toxicidade de
um fármaco. Por exemplo, pacientes que fazem uso de varfarina podem ter sangramentos se passarem a usar um
antiinflamatório não-esteróide (AINE) sem reduzir a dose do anticoagulante. Os efeitos de fármacos anticoagulantes,
como a varfarina e a heparina são aumentados pelos AINES, podendo elevar o risco de hemorragias. Além disso, o
ibuprofeno pode aumentar o risco de hemorragia gastrointestinal em pacientes que fazem terapia com fármacos
antiagregantes plaquetários, como o clopidogrel. A associação de antiinflamatório COX-2 seletivos, tais como o
celecoxibe, com a varfarina produz um aumento leve, mas não significante do sangramento gastrointestinal 4, 6, 8, 9.
A dipirona pode interagir com algumas drogas. Esse analgésico pode potencializar a ação do álcool, não
devendo, portanto, ser administrado concomitantemente com bebidas alcoólicas; pode reduzir a ação da ciclosporina,
um imunossupressor utilizado em transplantes e indicado em doenças autoimunes resistentes aos corticosteróides ou
outra terapia convencional e pode, ainda, provocar o aumento das reações adversas da clorpromazina, um
antipsicótico, apresentando. Apresentando como principal efeito da interação a hipotermia, visão turva ou qualquer
alteração na visão, movimentos de torção do corpo por efeitos parkinsonianos extrapiramidais distônicos, hipotensão,
constipação, enjôos, sonolência, secura na boca e congestão nasal 6.
A administração concomitante de metronidazol com o álcool promove o acúmulo de acetaldeído no sangue do
paciente, podendo produzir, no organismo, uma reação conhecida como a reação tipo dissulfiram, que é caracterizada
por sintomas, como: rubor, suor, palpitações, dispnéia, hiperventilação, aumento da freqüência cardíaca, falha na
pressão sangüínea, naúsea, vômito e sonolência 6.
Há interações que podem ser benéficas e muito úteis, como na co-prescrição deliberada de anti-hipertensivos e
diuréticos, em que esses aumentam o efeito dos primeiros por diminuírem a pseudotolerância dos primeiros 4.
23
Algumas vezes, a interação medicamentosa reduz a eficácia de um fármaco, podendo ser tão nociva quanto o
aumento. Por exemplo, tetraciclina sofre quelação por antiácidos e alimentos lácteos, sendo excretada nas fezes, sem
produzir o efeito antimicrobiano desejado. Situação semelhante ocorre na ingestão do álcool com antibióticos. Esse
mecanismo ocorre porque o álcool estimula diretamente as membranas do aparelho digestivo, promovendo maior
produção de ácido clorídrico no estômago e também o aumento dos movimentos do intestino e do estômago, podendo
provocar diarréia e vômitos. Estes dois efeitos promovem uma passagem mais rápida e uma menor absorção do
medicamento pelo estômago e pelo intestino (especialmente o duodeno, onde a maioria dos fármacos é normalmente
absorvida), Assim, a ação do álcool não ocorreria diretamente sobre a substância antibiótica, mas sim na sua absorção.
Com uma absorção menor, o medicamento estaria em menor concentração na corrente circulatória, diminuindo sua
3, 4
ação .
A pílula anticoncepcional é formada de estrógenos semi-sintéticos, como o etinilestradiol, e progesterona semisintética, como o levonorgestrel. Da mesma forma que os outros fármacos, os contraceptivos orais não são fármacos
6,10
100% efetivos, mas, se utilizados corretamente, diminuem o risco de gravidez para menos de 1% .
Estudos clínicos entretanto, demonstraram que a rifampicina diminui os níveis sangüíneos do etinilestradiol e
da progesterona. A rifampicina é um potente indutor das enzimas do citocromo P450 presentes no fígado, o que
6, 11
ocasiona em aumento do metabolismo de alguns fármacos, como os anticoncepcionais .
Dados da literatura demonstraram que os níveis plasmáticos de contraceptivos orais esteróides não são
modificados com a administração concomitante dos antibióticos, como: ampicilina, ciprofloxacina, claritromicina,
doxiciclina, metronidazol, ofloxacina, roxitromicina e tetraciclina. No entanto, alguns autores alertam que tetraciclina,
metronidazol, ampicilina e eritromicina podem reduzir a eficácia do contraceptivo oral, aumentando o risco de gravidez.
Alguns mecanismos têm sido propostos para explicar a possibilidade de diminuição da eficácia do anticoncepcional com
o uso dos antibióticos. Essas hipóteses incluem diminuição da circulação entero-hepática devido a uma redução na
microbiota intestinal bacteriana, responsável pela manutenção dos níveis plasmáticos constantes do contraceptivo oral
6, 12, 13
e o aumento da sua degradação enzimática no fígado
.
A ingestão concomitante de anticoncepcionais com antibióticos, pode possivelmente diminuir a eficácia de
contraceptivos, em virtude da ação de interação negativa que ocorre entre ambas as drogas, ocasionando para a
mulher, uma gravidez fora de planejamento, ou seja, uma gravidez indesejada. O grande vilão da associação entre
anticoncepcionais e antibióticos é a Rifampicina, um antibiótico usado contra tuberculose, hanseníase e na profilaxia da
meningite. É o antibiótico que comprovadamente reduz a eficácia dos anticoncepcionais. Outras classes como as
tetraciclinas, metronidazol e derivados da penicilina como amoxicilina e cefalosporinas também podem diminuir a
concentração de estradiol. Esse efeito parece ocorrer apenas em um número reduzido de mulheres, mas como não há
como saber de antemão quem será mais afetado, devem-se usar métodos contraceptivos não hormonais durante o seu
período de uso. Ainda segundo Pinheiro, pode ocorre um aumento na taxa de hormônios na mulher quando a mesma
utiliza anticoncepcional juntamente com álcool, pois o consumo regular de álcool (etanol) causa aumento dos níveis de
2
estradiol, potencializando os efeitos colaterais dos anticoncepcionais como neoplasia de mama .
A aspirina é um medicamento rotineiramente utilizado devido ao seu efeito cardioprotetor. Esse fármaco reduz
a formação de trombos pela inibição da agregação plaquetária, sendo utilizado na prevenção de eventos
tromboembolíticos em pacientes com história de enfarto do miocárdio, angina instável ou trombose coronária. A
associação dos AINES à aspirina poderia potencializar os efeitos irritantes sobre a mucosa gástrica e, provavelmente, a
24
ANO II - Nº 4 - OUTUBRO/2010
6, 7
inibição da agregação plaquetária .
Conclusão
Dessa forma podemos concluir que uma grande variedade de mitos existentes na comunidade geral não condizem com
a verdade científica, exigindo assim grande conhecimento dos profissionais de saúde para suprir dúvidas advindas
destes mitos.
Referências
1. FERREIRA, J.O.P., Apostila didática de farmacologia, Fazer, 2010.
2. PINHEIRO, P. Anticoncepcionais x antibióticos. Disponível em: http://www.mdsaude.com/2008/12/interao-medicamentosaanticoncepcionais.html. Acesso em: 02/05/2010.
3 .C A R VA L H O, C . M . B . B e b e r á l c o o l c o r t a o s e fe i t o s d o s a n t i b i ó t i c o s , 2 0 0 4 . D i s p o n í v e l e m :
http://www.projetoockham.org/boatos_antibiotico_1.html. Acesso em: 10/05/2010
4 . H O E F L E R ,
R .
I n t e r a ç õ e s
M e d i c a m e n t o s a s .
D i s p o n í v e l
http://portal.saude.gov.br/portal/arquivos/multimedia/paginacartilha/docs/intMed.pdf. Acesso em: 02/05/2010
e m :
5. SECOLI, SR. Interações medicamentosas: fundamentos para a prática clínica da enfermagem. Rev Esc Enf USP, v.35, n. 1, p. 28-34,
mar. 2001.
6. Interações medicamentosas: analgésicos, antiinflamatórios e antibióticos (Parte II) Rev. Cir. Traumatol. Buco-Maxilo-fac.
Camaragibe v.7, n.2, p. 9 - 18, abr. /jun. 2007.
7. Wynn, R.L.; Cook, J. Does ibuprofen block the cardioprotective effects of aspirin in dental patients? Gen Dent, v.54, n.1, p.6, 8-9.
2006.
8. Scully, C.; Wolff, A. Oral surgery in patients on anticoagulant therapy. Oral Surg Oral Med Oral Pathol Oral Radiol Endod, v.94, n.1,
p.57-64. 2002.
9. Meechan, J.G. Polypharmacy and dentistry: 2. Interactions with analgesics and antimicrobials. Den Update, v.29, n.8, p.382-8.
2002.
10. Helms, S.E.; Bredle, D.L.; Zajic, J.; Jarjoura, D.; Brodell, R.T.; Krishnarao, I. Oral contraceptive failure rates and oral antibiotics. J Am
Acad Dermatol, v.36, n.5 Pt 1, p.705-10. 1997.
11. Shenfield, G.M. Oral contraceptives. Are drug interactions of clinical significance? Drug Saf, v.9, n.1, p.21-37. 1993.
12. Archer, J.S.; Archer, D.F. Oral contraceptive efficacy and antibiotic interaction: a myth debunked. J AmAcad Dermatol, v.46, n.6,
p.917-23. 2002.
13. Meechan, J.G. Polypharmacy and dentistry: 2. Interactions with analgesics and antimicrobials. Dent Update, v.29, n.8, p.382-8.
2002.
14. OLIVEIRA, D. S. INTERAÇÃO MEDICAMENTOSA: PARTE ICaderno de Farmácia, v. 2, n. 1, p. 3-20, 1986.
25