Capítulo: Olho Vermelho
Homem, branco, 34 anos, chega no Pronto Socorro de Oftalmologia com queixa de “olhos
vermelhos” há 7 dias. Foi primeiro em uma Unidade Básica de Saúde e recebeu o diagnóstico de
conjuntivite (sic). Ainda está em uso do colírio prescrito, à base de Tobramicina e Dexametasona, 2
gotas em cada olho, de 6/6 horas e água boricada. Associado ao quadro, queixa-se de fotofobia, dor
de leve intensidade, lacrimejamento e baixa acuidade visual moderada que não melhora com o piscar.
Nega secreção ocular, sensação de corpo estranho, edema palpebral matinal e febre.
Antecedentes Patológicos: Nega HAS, DM, alergias e uso de medicações controladas.
História Fisiológica: Função excretora e urinária sem alterações.
Antecendentes oftalmológicos: refere um episódio de olho vermelho bilateral prévio, semelhante ao
quadro atual, com melhora espontânea, há 3 meses. Nega cirurgias ou traumas oculares. Não faz uso
de correções ópticas.
Olho vermelho é uma queixa bastante comum na prática clínica e oftalmológica. A maioria das
unidades de saúde não possui lâmpada de fenda (microscópio oftalmológico) e a maior parte dos
médicos não recebe o treinamento adequado para utilizá-la durante sua formação.Por isso, o principal
objetivo para o clínico geral é saber separar qual olho vermelho tem potencial de gravidade e deve ser
encaminhado ao especialista e qual pode ser tratado por ele. Os principais sinais e sintomas que
sugerem gravidade são apresentados na tabela 1.
Tabela 1: Sinais e sintomas sugestivos de gravidade na Síndrome do Olho Vermelho
1. Dor acentuada
2. Diminuição da acuidade visual que não melhora com o piscar
3. Fotofobia
4. Pupila pouco fotorreagente
5. Opacidade corneana
6. Hipópio
7. Náuseas e vômitos associados a olho vermelho doloroso (sugestivo de glaucoma agudo)
8. Sensação intensa de corpo estranho, provocando fechamento reflexo das pálpebras
Nestes casos, o paciente deverá ser encaminhado ao especialista. Episódios crônicos e/ou recorrentes,
mesmo sem sinais e sintomas de gravidade, também devem ser avaliados pelo oftalmologista. Cabe um
comentário quanto ao item “diminuição da acuidade visual”. Esta pode ser simplesmente referida pelo
paciente e devemos confiar na informação. Outra forma é verificar a acuidade visual através de tabelas
próprias, que podem estar presentes nos ambulatórios e pronto-atendimentos de clínica (como a de
Snelen e a de Rosenbaum, mostrada na fig 1). Muitas vezes, o paciente já tem algum distúrbio visual
prévio e não conseguirá alcançar a acuidade visual ideal do teste, mesmo com sua melhor correção ou
com auxílio do buraco estenopeico. Mesmo nestes casos, deve-se considerar a baixa acuidade visual se
referida pelo paciente e o oftalmologista deverá ser consultado.
Neste caso clínico, temos um paciente com 2 destes sinais e sintomas: fotofobia e baixa acuidade
visual que não melhora com o piscar (pois poderia ser apenas secreção ocular). Além disso, temos o
aspecto recorrente.
Quanto às causas, podemos também dividir naquelas com boa evolução se tratadas pelo clínico e nas
com evolução desfavorável se não tratadas pelo oftalmologista, como mostra a tabela 2.
Tabela 2: Causas de olho vermelho de acordo com a gravidade
Boa evolução se tratadas pelo clínico
1. Conjuntivites (com algumas exceções)
2. Blefarite/Meibomite
3. Hemorragia subconjuntival
4. Hordéolo (terçol)
5. Pterígio
6. Episclerite
7. Olho seco (ceratoconjuntivite seca)
1.
2.
3.
4.
5.
6.
7.
8.
Evolução desfavorável se não tratadas pelo oftalmologista
Conjuntivites (basicamente gonocócica e conjuntivite neonatal por clamídia)
Corpo estranho
Queimadura Química
Esclerites
Ceratites
Uveítes
Endoftalmite
Glaucoma agudo
Por serem as mais comuns e poderem ser tratadas pelo clínico, vamos tecer alguns comentários sobre
as causas de boa evolução.
1) Conjuntivites:
Existem diversas causas de conjuntivite. Podemos dividi-las basicamente em 3 grandes
grupos: infecciosas, alérgicas e mecânica (corpo estranho). Por ser a principal causa de
conjuntivite e de encaminhamento ao oftalmologista, vamos comentar rapidamente e tentar
ajudar o clínico a reconhecer a conjuntivite infecciosa principal: a adenoviral.
Na prática, sem comprovação laboratorial, costumamos dizer que mais de 90% das
conjuntivites são virais. O quadro clínico é de hiperemia e secreção conjuntival hialina ou
levemente purulenta, pior ao acordar, sensação leve de corpo estranho, prurido e turvação
visual que melhora ao piscar (secundária à secreção). Pode estar associado a febre baixa e
resfriado, principalmente em crianças de 2 a 5 anos, pois dependendo do sorotipo, pode haver
acometimento de vias aéreas superiores também. História de contato com pessoas com
conjuntivite é uma ótima dica. Em todos estes casos, o tratamento é o mesmo: compressas
com soro fisiológico ou água filtrada gelada várias vezes ao dia (nunca água boricada),
associadas ou não ao uso de colírios lubrificantes (ex: carboximetilcelulose 0,5%, 4-6 vezes ao
dia), dependendo da sintomatologia (sensação de corpo estranho). Importante lembrar que,
para qualquer colírio, basta uma gota em cada olho por vez, pois o resto será desperdiçado por
não caber no saco conjuntival. A principal parte do tratamento da conjuntivite adenoviral é a
orientação dada ao paciente. Assim, devemos orientá-lo que se trata de uma infecção viral e
por isso não existe tratamento específico, geralmente começa em um dos olhos e, após 3 dias
aproximadamente, normalmente acomete o olho contra-lateral de forma mais branda, demora
de 1 a 3 semanas para melhorar e são necessários vários cuidados para evitar sua transmissão,
que se dá pelo contato (lavar as mãos constantemente, não compartilhar roupas de banho,
evitar contato físico, etc). A transmissão se inicia 1 semana antes dos sintomas aparecerem e
termina aproximadamente 10 dias depois (importante para atestados, pois, pois após 10 dias,
mesmo com hiperemia ocular, o paciente poderá retornar ao trabalho). No caso de qualquer
um dos sinais e sintomas de gravidade, dúvida diagnóstica ou pseudomembranas deverá ser
avaliado pelo oftalmologista. Abaixo, mostramos uma foto com folículos (fig 2) bem evidentes e
outra com as pseudomembranas (fig 3), que falam a favor da etiologia adenoviral e podem
ajudar muito no diagnóstico.
Conjuntivites muito purulentas e em recém-nascidos devem ser avaliadas pelo oftalmologista
devido à possibilidade de serem graves.
2) Blefarite e Meibomite:
Causa muito comum de conjuntivite em nosso meio. As pálpebras normalmente são
colonizadas por estafilococos. Porém, fatores como a poluição, oleosidade excessiva da pele e
má higiene contribuem para o aumento desta população. Manifesta-se como inflamação
palpebral, com crostas nas bases dos cílios e hordéolos (terçol) de repetição. O estafilococo
acaba infectando a conjuntiva por contigüidade, causando conjuntivite. Outro mecanismo é a
hipersensibilidade(tipo IV) às toxinas estafilocócicas, que podem causar lesões conjuntivais
(flictênulas) e corneanas (úlceras marginais). O tratamento é feito basicamente com higiene
palpebral. Orienta-se o paciente a fazer espuma com xampu neutro e um algodão ou gaze e
ensaboar os olhos externamente 2 a 3 vezes ao dia. Em casos mais severos, pode-se associar o
uso de pomadas oftálmicas de antibiótico e corticóide e até o uso oral de antibióticos como
doxicilina, eritromicina e tetracilclina.
3) Hemorragia subconjuntival:
Este talvez seja o quadro de olho vermelho que mais assusta o paciente (o “derrame na vista”).
Como o próprio nome diz, trata-se de uma hemorragia em sangue vivo circunscrita, entre a
conjuntiva e a episclera. Não existe secreção, a esclera adjacente é clara e o paciente encontrase totalmente assintomático. A causa mais comum é o trauma, como simples ato de coçar o
olho, e, por isso, muitas vezes não percebido pelo paciente. Manobras de Valssalva como tosse,
por exemplo, também podem causá-las. Se o paciente tem algum fator clínico que pode
predispor a sangramentos (como o uso de anticoagulantes por exemplo), este deve ser
avaliado. Se não, deve-se simplesmente aferir a pressão arterial (pois pode ser uma boa
oportunidade de diagnosticar e/ou orientá-lo sobre a importância do tratamento correto) e
orientar que o sangramento irá se resolver espontaneamente em 1 a 3 semanas, sendo
desnecessária qualquer terapia.
4) Hordéolo ou Terçol:
É a infecção bacteriana (geralmente estafilococo) aguda das glândulas sebáceas e/ou
sudoríparas das pálpebras. Geralmente acomete pálpebras superiores e está associada a
blefarite. Forma-se um nódulo de acúmulo de secreção purulenta que, normalmente, drena
espontaneamente, como uma foliculite normal de pele. Deve-se orientar compressas quentes e
massagem leve por 15 minutos 4 vezes ao dia para facilitar a drenagem. Nos hordéolos maiores
pode-se associar o uso de antibióticos tópicos. Quando não ocorre a drenagem espontânea,
pode ocorrer fibrose da lesão, gerando o calázio, que tem resolução cirúrgica.
5) Pterígio e Pingüécula:
Pterígio é a conhecida “carne crescida” que muitos pacientes relatam. Trata-se de uma
hiperplasia conjuntival benigna cujo principal fator de risco é a exposição solar, além da história
familiar. É um tecido fibroproliferativo de formato triangular, com a base no canto nasal do
olho e ápice crescendo em direção à córnea. Pode inflamar e causar olho vermelho
(“pterigite”). O únio tratamento definitivo para o pterígio é a excisão cirúrgica, que deve ser
indicada quando ocorre acometimento visual (seja pela presença dele no eixo visual ou pelo
astigmatismo causado antes mesmo de atingir o eixo) ou se o paciente desejar por razões
estéticas e funcionais (pode dificultar o uso de lentes de contato por exemplo). Para os
sintomas apenas irritativos, indica-se colírios lubrificantes.
A pingüécula é um pterígio limitado à conjuntiva, não invadindo a córnea. Pode também
inflamar (“pingüeculite”) e causar olho vermelho. O tratamento é apenas com colírios
lubrificantes.
6) Episclerite:
A episclera é um fino tecido conjuntivo frouxo e vascularizado entre a conjuntiva e a esclera,
recoberto por uma capa de tecido elástico, a cápsula de Tenon. Episclerite é a inflamação
aguda, benigna, auto-limitada, sem prejuízo à função visual do paciente e idiopática em 70%
das vezes. Geralmente acomete mulheres jovens e é unilateral. Trata-se de uma hiperemia da
episclera localizada (forma nodular) ou difusa (forma difusa). O tratamento é feito com colírios
lubrificantes 4-6 vezes ao dia. Às vezes, lançamos mão de breve curso de AINE ou corticóides
tópicos para encurtar a doença. Apesar de totalmente benigna, pode estar associada a doenças
inflamatórias sistêmicas em 30% dos casos e, por isso, o paciente deve ser avaliado pelo clínico.
As principais doenças associadas são as vasculites, AR, LES e espondiloartropatias
soronegativas. Um exame básico com hemograma, VHS, PCR e FR deve ser solicitado.
7) Olho seco (ceratoconjuntivite seca):
Olho seco é uma causa bastante comum de sintomas oculares. Tem diversas causas, podendo
ser devido à diminuição da produção, aumento da evaporação ou alteração qualitativa da
lágrima. Geralmente provoca “irritação ocular” crônica bilateral, com sintomas do tipo prurido,
queimação, “areia nos olhos”, “pontada” e olho vermelho. Pode, paradoxalmente, causar
lacrimejamento excessivo (epífora), devido ao grande estímulo reflexo da secura corneana para
produzir lágrima. Porém, como dito, muitas vezes o que está alterado é a qualidade da lágrima.
A causa mais comum é a relacionada à idade. As causas secundárias devem sempre ser
afastadas, sendo a principal delas a Sídrome de Sjögren.
O diagnóstico é feito através de testes como o de Schirmer, rosa-bengala e tempo de ruptura
lacrimal.
Apesar de ter sido colocada entre as causas potencialmente tratadas pelo clínico (pode-se
inicialmente prescrever colírios lubrificantes para alívio dos sintomas), os pacientes com olho
seco devem ser acompanhados pelo oftalmologista devido ao caráter crônico e possibilidade de
complicações como a ceratite secundária à má lubrificação.
As causas de olho vermelho enquadradas como de evolução desfavorável se não tratadas pelo
oftalmologista muito provavelmente causarão pelo menos um dos sinais e sintomas sugestivos
de gravidade e deverão ser encaminhadas ao especialista imediatamente. Cabe apenas um
breve comentário sobre a principal emergência oftalmológica que pode causar olho vermelho:
o glaucoma agudo.
Muitas vezes recebemos pacientes encaminhados pelo clínico com suspeita de glaucoma
agudo. Trata-se de uma emergência médica que se não reconhecida e tratada imediatamente,
causa perda irreversível da visão em poucas horas. Geralmente acomete pacientes após os 50
anos de idade. Além da idade, existem alguns outros fatores de risco, mas o quadro clínico é
que deve ser conhecido, pois estabelece o diagnóstico. A crise é precipitada por situações que
levam à meia midríase, como estresse emocional, meia-luz e iatrogenia (uso de colírios
midriáticos em pacientes com ângulo estreito). Quais são os sinais e sintomas?
Tabela 3: Sinais e sintomas da crise de glaucoma agudo
Sintomas
1. Dor ocular e cefaléia de forte intensidade
2. Fotofobia
3. Lacrimejamento
4. Piora da acuidade visual
5.
6.
Sinais
1.
2.
3.
4.
Sintomas vagais (náuseas, vômitos e sudorese fria)
Visão de halos ao redor das luzes
Olho vermelho por dilatação dos vasos radialmente ao redor da córnea (injeção ciliar)
Pupila pouco ou nada reagente, em meia-midríase
Pressão intra-ocular muito elevada (PIO entre 40-90 mmHg)
Opacidade corneana (devido ao edema, pode não estar presente)
Percebe-se que a crise de glaucoma agudo pode simular uma crise de enxaqueca, mas uma boa
anamnese e exame físico podem diferenciá-las. Um clínico bem treinado pode ainda ter noção
da PIO através da palpação bidigital do olho. Uma boa dica objetiva para o clínico aumentar a
suspeita de glaucoma agudo é reatividade pupilar. Um olho com pupila bem fotorreagente,
simétrica ao olho contra-lateral, dificilmente estará em crise de glaucoma agudo. A
hiporreatividade se deve à isquemia iriana causada pela elevada pressão intra-ocular.
O tratamento do glaucoma agudo é feito basicamente com uso de substâncias hiperosmóticas
intra-venosas (Manitol 250 ml em 40 minutos), Acetazolamida (500 mg VO) e colírios
hipotensores. Deve ser feito pelo oftalmologista, mas pode ser iniciado pelo clínico,
dependendo da situação.
O objetivo da descrição destas doenças foi dar rapidamente uma idéia daquelas que o clínico
pode intervir e frizar a importância dos sinais e sintomas de gravidade. Voltando ao caso
clínico...
Como todo oftalmologista também é médico, procedemos a um exame físico básico.
Exame Físico:
Bom estado geral, corado, hidratado, anictérico, acianótico, afebril.
Presença de lesões acneiformes em tronco e MMII.
Neurológico: sem sinais meníngeos ou déficits focais.
ACV: Ritmo cardíaco regular, 2T, bulhas normofonéticas, sem sopros.
AR: Murmúrio vesicular presente bilateral, sem ruídos adventícios.
Abdome: Ruídos hidroaéreos presentes, indolor, sem massas ou visceromegalias.
Como podemos perceber, um exame físico inocente. Foi realizado exame oftalmológico
completo, estando alterados:
Acuidade Visual com buraco estenopeico: 0,2 em olho direito e 0,7 em olho esquerdo
(diminuída, pois o normal é 1,0).
Biomicroscopia: hiperemia conjuntival e reação de câmara anterior bilateral (inflamação do
humor aquoso visto na microscopia) associada a hipópio (pus na câmara anterior) no olho
direito (fig 4).
Fundo de olho: vitreíte e vasculite retiniana em ambos os olhos.
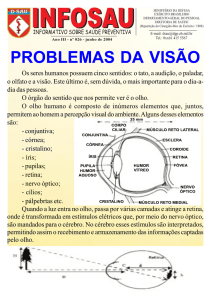
O exame oftalmológico é sugestivo de panuveíte bilateral. Existem diversas causas de uveíte,
conforme mostra a tabela 3.
Tabela 3: Principais causas de uveíte de acordo com a localização
Anterior
-Artrites
Soronegativas
Intermediária
-Pars planite
-Ciclite de Fuchs
Posterior
-Toxoplasmose
-Doença da arranhadura do
Difusa
-Tuberulose
-Sífilis
-ARJ
gato
-CMV
-Herpes
-Linfoma
-Síndrome Mascarada
-Coroidites
-Sarcoidose
-Síndrome de Behçet
-Síndrome de VogtKoyanagi-Harada
-Oftalmia Simpática
No Brasil, alguns estudos de incidência, mostram que a Toxoplasmose é a principal causa de
uveíte em nosso meio e por isso sempre devemos pensar nessa hipótese diagnóstica quando
temos um caso de uveíte posterior ou difusa.
Casos de (1) uveíte anterior unilateral e leve sem sugerir possível doença subjacente; (2) uveíte
específica de diagnóstico clínico como oftalmia simpática e Fuchs e (3) quando um diagnóstico
sistêmico compatível com uveíte já é conhecido, não precisam de investigação. Neste caso,
porém, temos um paciente com uveíte difusa e bilateral...
Foram solicitados alguns exames no Pronto Socorro e, após algumas horas, o paciente retornou com
os seguintes resultados.
Tabela 4: Exames solicitados
Exame
Hemoglobina
Hematórcito
VCM
HCM
Leucócitos
Neutrófilos bastonetes
Neutrófilos segmentados
Plaquetas
Creatinina
Uréia
Sódio
Potássio
VHS
PCR
Glicemia
VDRL
FTA-Abs
Teste rápido anti-HIV
Raio-X de Tórax
Sorologia para toxoplasmose
PPD
Valor
14,6 g/dl
42,7 %
89
30
8700 /mm3
2%
55%
295000 /mm3
0,91 mg/dl
32 mg/dl
141 meq/l
4,5 meq/l
45 mm
8,8 mg/L
88 mg/dl
Não reagente
Negativo
Negativo
Sem alterações
Aguardando
Aguardando
Valor de Referência
13,5 - 17,5 g/dl
39,0 – 50,0 %
81,6 – 98,3
26 – 34
3500 – 10500 /mm3
1-4%
50-65%
150000 – 450000 /mm3
0,8 – 1,2 mg/dl
10 - 50 mg/dl
135 – 146 meq/l
3,5 – 5 meq/l
04 - 10 mm (1ª hora)
0-6 mg/L
70-99 mg/dl
Não regente
Negativo
Negativo
-
A elevação do VHS e do PCR são compatíveis com algum processo inflamatório. Os demais exames
estão dentro da normalidade.
Diante de um quadro de uveíte difusa com vasculite, devemos primeiro tentar excluir as causas
infecciosas mais comuns: toxoplasmose, tuberculose e sífilis. Esta foi praticamente excluída pelo VDRL e
FTA-Abs negativos.
A sorologia para toxoplasmose leva alguns dias para ficar pronta. Nos ajuda caso apresente Ig M
positivo, sugerindo infecção aguda. Ig G positivo é bastante comum no Brasil e apenas diz que o
indivíduo já teve contato com o parasita, podendo ter uma reativação ocular. No caso deste paciente, a
ausência de lesões coriorretinianas que pudessem sugerir toxoplasmose e a bilateralidade tornaram o
diagnóstico pouco provável.
Em relação à tuberculose, o RX de tórax estava normal e foi solicitado também um PPD, a ser realizado
no mesmo dia no Posto de Saúde e com leitura após 3 dias.
À tarde, já com os exames prontos, o paciente foi levado ao ambulatório de Úvea. Durante a nova a
anamnese, o paciente relata que já teve quadro compatível com artrite de joelho esquerdo há 1 ano e
história de aftas orais recorrentes nos últimos 2 anos.
Diagnóstico: Síndrome de Behçet.
A Síndrome de Behçet é uma doença multissistêmica idiopática, caracterizadapor episódios recorrentes
de ulceração orogenital e vasculite, que pode envolver veias e artérias de calibre pequeno, médio e
grande, com predileção pelas veias de pequeno calibre. É mais prevalente nos países ao longo da “rota
da seda”, entre o Mediterrâneo e a Eurásia, sendo rara nas Américas. Acomete geralmente pacientes
entre 20 e 40 anos. A prevalência quanto ao gênero varia de país para país. No Brasil é responsável por
cerca de 3% das uveítes.
Os critérios diagnósticos da doença, segundo o grupo de estudos internacional de 1990, são:
A doença ocular acomete até 95% dos homens e 70% das mulheres, ocorrendo em média 2 anos após o
início das ulcerações orais. Em 10% dos casos a uveíte está presente no início da doença. É pouco
comum que as manifestações sistêmicas e oculares ocorram simultaneamente. Geralmente o
acometimento ocular é bilateral, com apenas 6% dos casos permacendo unilaterais. Além do quadro
ocular, articular e úlceras orogenitais, a doença pode causar tromboflebites, tromboses venosas
profundas, oclusões arteriais e aneurismas, alterações neurológicas e do trato gastrointestinal.
Apesar do diagnóstico feito com base em critérios clínicos, foi optado por iniciar o tratamento apenas
com colírios de Acetato de Prednisolona 1% de 1/1 hora e Tropicamida 1% de 8/8 horas, aguardando
o resultado do PPD (por segurança, devido à alta prevalência da doença em nosso meio e
possibilidade de associação com a doença de Behçet) e de exame de fezes solicitado para início de
corticoterapia. Foi solicitada avaliação da reumatologia que confirmou o diagnóstico clinicamente e
através do HLA-B51, que veio positivo. Após 3 dias, com PPD negativo e exame de fezes normal,
iniciou-se Prednisona 1 mg/Kg/dia, com programação de desmame e Ciclosporina 5 mg/Kg/dia.
A gravidade e prognóstico da doença de Behçet são muito variáveis. Na maioria dos pacientes,
apresenta-se com períodos de exacerbação e remissão. O acometimento ocular pode se tornar um
importante risco à visão (cerca de 20% dos olhos ficam cegos a despeito do tratamento). O
acometimento vascular e do sistema nervoso central constituem as manifestações de maior risco à vida
do paciente.
Referências Bibliográficas:
1. Oréfice F, Abib FC, Cursino JW, Filho JV. Uveítes e oncologia ocular. Rio de Janeiro : Guanabara
Koogan, 2008.
2. Kanski JJ. Clinical Ophthalmology: A Systemic Approach. 6a ed. 2007 Elsevier Limited.
3. Höfling-Lima AL, Moeller CTA, Freitas D, Martins EN. Manual de Condutas em Oftalmologia
UNIFESP – Instituto da Visão. Atheneu, 2008.
4. Leibowitz HM. The red eye. N Engl J Med 343:345-351,2000.
5. Gehlen ML, Dabul VM, Obara SS, Grebos SP, Moreira CA. Incidência e etiologia de uveítes em
Curitiba. Arq Bras Oftalmol 1999; 62:622-6.
6. Abreu MT, Hirata PS, Belfort Jr. R, Neto SD. Uveítes em São Paulo. Estudo epidemiológico,
clínico e terapêutico. Arq Bras Oftalmol 1980; 43:10-6.
Anexos
Fig 1. Tabela de Rosenbaum
Fig 2. Folículos em conjuntiva tarsal inferior
Fig 3. Pseudomembrana
Fig 4. Hipópio