1
GOVERNO DO ESTADO DO RIO GRANDE DO NORTE
SECRETARIA DE ESTADO DA SAÚDE PÚBLICA
COMPLEXO ESTADUAL DE REGULAÇÃO
SECRETARIA DE SAÚDE DE NATAL
CENTRAL METROPOLITANA DE REGULAÇÃO
PROTOCOLOS CLÍNICOS E DEREGULAÇÃODO ACESSO
NO ESTADO DO RIO GRANDE DO NORTE
NATAL/RN
JUNHO/2014
Versão Preliminar
2
REALIZAÇÃO:
Governadora do Estado do Rio Grande do Norte
RosalbaCiarlini
Prefeito do Município de Natal - RN
Carlos Eduardo Nunes Alves
Secretário de Estado da Saúde Pública
Luiz Roberto Leite Fonseca
Secretário Municipal da Saúde de Natal
Cipriano Maia de Vasconcelos
EQUIPE TÉCNICA DE COORDENAÇÃO: (SESAP/SMS/NATAL)
GRUPO CONDUTOR NA SESAP
Maria da Saudade de Azevedo Moreira – Coordenadora do Complexo Estadual de
Regulação do SUS/RN
Patrícia Cristiane Soares Câmara – Supervisora Assistencial do Complexo Estadual de
Regulação do SUS/RN
Terezinha Guedes Rego de Oliveira – Coordenadora de Planejamento e Controle de Serviços
de Saúde – CPCS/SESAP
Valdimar Augusto de Medeiros – Subcoordenador de Desenvolvimento e Acompanhamento
de Programas de Saúde –SUDEAPS/CPCS
Walmira Maria de Lima Guedes – Subcoordenadora do Complexo Estadual de Regulação do
SUS/RN
GRUPO CONDUTOR NA SMS/NATAL
Adriana Carvalho Bonifácio da Trindade – Chefe do Controle e Avaliação
Cláudia Fátima Nunes de Miranda – Auditora Médica Secretaria Municipal de Saúde do
Natal
Haroldo Melo do Vale– Departamento de Regulação, Avaliação e Controle –
DRAC/SMS/Natal
Ion Garcia Mascarenhas de Andrade– Gerência de Apoio ao Complexo Regulador
Luiza Cristiane de Oliveira– Chefe da Central Municipal de Regulação
Mirian Alves Cunha– Coordenadora da PPI - Programação Pactuada Integrada
Simone Melo Lins Bahia–Auditora da Secretaria Municipal de Saúde do Natal
3
ELABORADORES DO PROTOCOLO DA ALTA COMPLEXIDADE
AussângelaCosta Machado
Ilana Maria Mota Gurgel de Oliveira
Nina Lourdes de Queiroz
COLABORADORES DO PROTOCOLO DA ALTA COMPLEXIDADE
Ana Claudia Pereira Pinto Solano Vale
Almerinda Fernandes Queiroz
Clara Maria Dias Ferreira Calhau
Edilma Gomes Pereira
Enilda Vitoria Dantas de Santa Cruz
Flavio Vinício Marinho
Frederico Luiz de Araújo Lima
Gleice Gomes da Fonseca
Luciano Luiz da Silva Junior
Lygia Maria Costa Soares Rego
Margarete Maria Bezerra Dantas
Maria da Saudade de Azevedo Moreira
Marília Câmara Dantas Pinto de Paiva
Rosana Folador Prudêncio
Patrícia Cristiane Soares Câmara
Paulo Gonçalves de Medeiros Filho
Sidney Domingos Ferreira de Souza e Santos
Tânia Maria Ferreira Salustino
COMISSÃO DE PROTOCOLO
Adriana Carvalho Bonifácio da Trindade–Chefe do Controle e Avaliação
Ana Maria de Castro Magalhães–Auditora Secretaria Municipal de Saúde
Ana Paula Queiroz da Silva–Diretora do Distrito Sanitário Norte II
Cláudia Fátima Nunes de Miranda–Auditora Secretaria Municipal de Saúde
Genilce Maria Maciel de Almeida Freitas–Diretora do Distrito Sanitário Norte I
4
MÉDICOS AUDITORES DA SMS DE NATAL - AVALIADORES DO PROTOCOLO
Ângela Maria Barbalho Correia Lima
Clélia Maria Souza C. Paiva
Hercília Rabelo Rios Nogueira
Sylvia Bezerra Mota
Teresa Cristina Urbano Andrade
MÉDICOS REGULADORES DA CENTRAL METROPOLIANA DE REGULAÇÃO - AVALIADORES
DO PROTOCOLO.
Ana Eleonora Bezerra da Nóbrega
Alice Maria Santiago de Oliveira
Cerise Maria Cortez Gomes
Clarissa Marques Maranhão
Cristiana Maria Ferreira Costa
Joyce Leandro Cabral Medeiros
Laura de Souza Maranhão
Marconi de Lima Rocha
Rosana Folador Prudêncio
5
APRESENTAÇÃO
A Política de Regulação em Saúde no SUS é um processo dinâmico, de
contínua construção e que deverá ser condizente com as suas diretrizes e princípios:
Universalidade e Equidade no acesso e Integralidade nos cuidados. Fortalece-se na medida
em que é capaz de dar respostas adequadas aos problemas e necessidades de saúde da
população com
responsabilização
sanitária.
Segundo
Eugenio
Vilaça
(2010,
p.
20), “procurando garantir a prestação da atenção certa, no lugar certo, com a qualidade
certa e com o custo certo e de forma humanizada”.
Para atender a grande demanda em função da oferta dos serviços, a regulação
deverá ser mediada por profissionais compromissados e apoiada no instrumento que ordene
o acesso, organizando o fluxo dos pacientes, por meio de Protocolos Clínicos/Classificação
de Risco.
Este documento foi produzido, sobretudo, a partir de Protocolos Clínicos das
Associações Médicas de Especialidades, em consonância com as Portarias e Diretrizes
estabelecidas pelo Ministério da Saúde, a fim de dar suporte aos profissionais do SUS,
envolvidos direta ou indiretamente com o Processo de Regulação, Controle, Avaliação e
Auditoria para o Estado do Rio Grande do Norte.
Os protocolos clínicos descrevem a prática da medicina baseada em evidências, para
subsidiar as decisões terapêuticas.
Os protocolos de regulação são instrumentos de ordenação dos fluxos de
encaminhamento, que qualificam o acesso e viabilizam a atenção integral ao paciente,
orientando quanto à competência dos níveis de atenção, observando o grau de
complexidade e resolutividade de cada um deles, devendo ser realizada por um profissional
de saúde, levando em conta a classificação de risco, e alternativa assistencial mais
adequada.
Atendendo a atual Política Nacional de Humanização, buscar-se-á em todos os níveis
de atenção à saúde, “o acolhimento, não como uma dimensão espacial, mas sim, como uma
postura ética; uma açãotecnoassistencial que reconhece o usuário como sujeito e
participante ativo no processo de produção da saúde” (BRASIL, 2006).
6
Pretende-se ao longo do tempo, a incorporação de novos anexos contemplando
outras prioridades e atualizando as condutas preconizadas, devido à dinâmica existente no
campo da medicina.
7
LISTA DE SIGLAS
AIH - Autorização de Internação Hospitalar
ATC - Angioplastia Coronariana
APAC - Autorização de Procedimentos Ambulatoriais de Alta Complexidade;
CACON - Centros de Assistência de Alta Complexidade em Oncologia
CERAC - Centrais Estaduais de Regulação da Alta Complexidade
CIB - Comissão IntergestoresBipartite
CID - Classificação Internacional de Doenças
CIR - Comissão Intergestores Regional
CIT - Comissão Intergestores Tripartite
CNES - Cadastro Nacional de Estabelecimento de Saúde
CNRAC - Central Nacional de Regulação da Alta Complexidade
CNS - Cartão Nacional de Saúde
COAP - Contrato Organizativo da Ação Pública
CONASEMS - Conselho Nacional de Secretarias Municipais de Saúde
CONASS - Conselho Nacional de Secretários de Saúde
COSEMS - Conselho Estadual de Secretarias Municipais de Saúde
CRAS - Centro de Referência em Assistência Social
DAC- Doença Arterial Coronariana
DO - Densitometria Óssea
ECG - Eletrocardiograma
ECO - Ecocardiograma
EDA - Endoscopia Digestiva Alta
EEG- Eletroencefalograma
HGT – Hospital Giselda Trigueiro
HJPB – Hospital Dr. José Pedro Bezerra
HMAF – Hospital Pediátrico Maria Alice Fernandes
HMWG – Hospital Monsenhor Walfredo Gurgel
HRDML – Hospital Regional Deoclécio marques de Lucena
HRTM – Hospital Regional Dr. Tarcísio Maia de Vasconcelos
8
HRPS – Hospital Estadual Dr. Ruy Pereira dos Santos
ICO - Insuficiência Coronária Aguda
IAM - Infarto Agudo do Miocárdio
LER - Lesão por Esforço Repetitivo
PAAF - Punção Aspirativa Guiada por Agulha Fina
PAS - Programação Anual de Saúde
PCDT - Protocolo Clínico e Diretrizes Terapêuticas
PDI - Plano Diretor de Investimento
PDR - Plano Diretor de Regionalização
PETSCAN-Tomografia por Emissão de Pósitrons
PGASS - Programação Geral das Ações e Serviços de Saúde
PPI - Programação Pactuada Integrada
PSCS – Pronto Socorro Clóvis Sarinho
RENAME-Relação Nacional de Medicamentos Essenciais
RENASES- Relação Nacional de Ações e Serviços de Saúde
RMN-Ressonância Magnética Nuclear
SIA - Sistema Informação Ambulatorial
SAMU - Serviço de Atendimento Móvel de Urgência
SES - Secretários Estaduais da Saúde
SIH - Sistema de Informação Hospitalar
SISREG - Sistema Nacional de Regulação
SMS - Secretaria Municipal de Saúde
SUS - Sistema Único de Saúde
TC - Tomografia Computadorizada
UBS- Unidade Básica de Saúde
UNACON- Unidades de Assistência de Alta Complexidade em Oncologia
US/USG - Ultrassonografia
9
SUMÁRIO
I. INTRODUÇÃO......................................................................................................................14
II. POLÍTICA NACIONAL DE REGULAÇÃO EM SAÚDE VIGENTE NO SUS...................................15
III. COMPLEXO REGULADOR.................................................................................................... 16
IV. SISTEMA OPERACIONAL DO COMPLEXO ESTADUAL DE REGULAÇÃO...............................17
V ABRANGÊNCIA DO COMPLEXO ESTADUAL DE REGULAÇÃO/RN..........................................17
VI. FLUXO DA REGULAÇÃO.......................................................................................................19
A. PROPOSTAS PARA SOLICITAÇÃO DE CONSULTAS AMBULATORIAIS ESPECIALIZADAS
1 ENCAMINHAMENTO PARA CONSULTA COM ALERGOLOGISTA...........................................21
2 ENCAMINHAMENTO PARA CONSULTA COM CARDIOLOGISTA............................................24
3 ENCAMINHAMENTO PARA CONSULTA COM ANGIOLOGISTA E CIRURGIA VASCULAR........30
4 ENCAMINHAMENTO PARA CONSULTA COM DERMATOLOGISTA.........................................31
5 ENCAMINHAMENTO PARA CONSULTA COM ENDOCRINOLOGISTA.....................................37
6 ENCAMINHAMENTO PARA CONSULTA COM GASTROENTEROLOGISTA...............................39
7 ENCAMINHAMENTO PARA CONSULTA COM INFECTOLOGISTA...........................................44
8 ENCAMINHAMENTO PARA CONSULTA COM MASTOLOGISTA.............................................47
9 ENCAMINHAMENTO PARA CONSULTA COM NEFROLOGISTA..............................................48
10 ENCAMINHAMENTO PARA CONSULTA COM NEUROLOGISTA...........................................49
11 ENCAMINHAMENTO PARA CONSULTA COM OFTALMOLOGISTA.......................................51
12 ENCAMINHAMENTO PARA CONSULTA COM ORTOPEDISTA/TRAUMATOLOGISTA............54
13 ENCAMINHAMENTO PARA CONSULTA COM OTORRINOLARINGOLOGISTA.......................55
14 ENCAMINHAMENTO PARA CONSULTA COM PNEUMOLOGISTA........................................58
15 ENCAMINHAMENTO PARA CONSULTA COM PROCTOLOGISTA.........................................61
16 ENCAMINHAMENTO PARA CONSULTA COM REUMATOLOGISTA......................................65
17 ENCAMINHAMENTO PARA CONSULTAS COM UROLOGISTA..............................................67
18 ENCAMINHAMENTO PARA CIRURGIA AMBULATORIAL......................................................71
19 ENCAMINHAMENTO PARA CONSULTAS COM ESPEC. CIRURG. DE CABEÇA E PESCOÇO....71
20 ENCAMINHAMENTO PARA CONSULTAS EM NEUROCIRURGIA...........................................73
21 ENCAMINHAMENTO PARA CONSULTA EM CIRURGIA PLÁSTICA........................................79
22 ENCAMINHAMENTO PARA CONSULTA COM CIRURGIÃO BUCOMAXILO FACIAL...............83
10
23 ENCAMINHAMENTO PARA CONSULTA COM ESPEC. EM CIRURGIA DE MÃO...................84
24 ENCAMINHAMENTO PARA CONSULTA COM ESPEC. EM CIRURGIA TORÁCICA................87
25 ENCAMINHAMENTO PARA CONSULTA COM ESPEC. EM CIRURGIA GERAL......................91
26 ENCAMINHAMENTO PARA CONSULTA C/ ALERGOLOGISTA INFANTIL..............................94
27 ENCAMINHAMENTO PARA CONSULTA COM HEMATOLOGISTA INFANTIL........................96
28 ENCAMINHAMENTO PARA CONSULTA COM ESPEC. EM CIRURGIA PEDIÁTRICA.............98
29 ENCAMINHAMENTO PARA CONSULTA COM NEFROLOGISTA INFANTIL..........................101
30 ENCAMINHAMENTO PARA CONSULTA C/ ENDOCRINOLOGISTA INFANTIL......................103
31 ENCAMINHAMENTO PARA CONSULTA COM PNEUMOLOGISTA INFANTIL.......................107
B. SOLICITAÇÃO DE EXAMES DE MÉDIA COMPLEXIDADE
1 TESTE DE ESFORÇO OU ERGOMÉTRICO..............................................................................111
2 ELETROCARDIOGRAMA.......................................................................................................111
3 MONITORIZAÇÃO AMBULATORIAL DA PRESSÃO ARTERIAL (MAPA).................................112
4 HOLTER 24 HORAS .............................................................................................................113
5 ULTRASSONOGRAFIAS........................................................................................................114
6 ECOCARDIOGRAFIAS...........................................................................................................123
7 MAMOGRAFIA.....................................................................................................................124
8 ESTUDO URODINÂMICO.....................................................................................................125
9 UROGRAFIA EXCRETORA ...................................................................................................125
10 MAPEAMENTO DE RETINA................................................................................................126
11 BIOMETRIA........................................................................................................................126
12 CAMPIMETRIA...................................................................................................................127
13 ELETROENCEFALOGRAMA...............................................................................................127
14 ENDOSCOPIA DIGESTIVA ALTA/ESOFAGOGASTRODUODENOSCOPIA..............................128
15 COLONOSCOPIA................................................................................................................128
16 RETOSSIGMOIDOSCOPIA..................................................................................................129
17 BIÓPSIA DE PRÓSTATA......................................................................................................130
18 BRONCOSCOPIA................................................................................................................130
19 ESPIROMETRIA..................................................................................................................131
20DOPPLER VENOSO DE MEMBROS INFERIORES.................................................................132
11
C. SOLICITAÇÃO DE EXAMES DE ALTA COMPLEXIDADE
1 TOMOGRAFIA..............................................................................................................134
1.1 CRÂNIO.............................................................................................................................134
1.2 SELA TÚRCICA..................................................................................................................137
1.3 FACE/SEIOS DA FACE/ARTICULAÇÕES TÊMPORO MANDIBULARES.............................. 138
1.4 PESCOÇO..........................................................................................................................138
1.5 TÓRAX..............................................................................................................................138
1.6 MEDIASTINO....................................................................................................................139
1.7 ABDÔMEN SUPERIOR......................................................................................................140
1.8 ABDOMEN INFERIOR OU PELVE......................................................................................140
1.9 COLUNA VERTEBRAL........................................................................................................141
1.9.1 CERVICAL......................................................................................................................141
1.9.2 TORÁCICA.....................................................................................................................141
1.9.3 LOMBOSSACRA.............................................................................................................141
1.10 ARTICULAÇÃO DE MEMBRO SUPERIOR.........................................................................142
1.11 ARTICULAÇÃO DE MEMBRO INFERIOR..........................................................................142
2. ANGIOTOMOGRAFIA...................................................................................................142
3. RESSONÂNCIA MAGNÉTICA NUCLEAR.........................................................................143
3.1 ANGIORRESSONÂNCIA CEREBRAL.......................................................................143
3.2 CRÂNIO E ENCÉFALO........................................................................................................144
3.3 SELA TÚRCICA..................................................................................................................144
3.4 TÓRAX.......................................................................................................................145
3.5 MEDIASTINO....................................................................................................................146
3.6 ABDOMEN........................................................................................................................146
3.6.1 ABDÔMEN SUPERIOR..................................................................................................146
3.6.2 ABDÔMEN INFERIOR OU PELVE....................................................................................147
3.7 VIAS BILIARES...................................................................................................................147
3.8 COLUNA VERTEBRAL........................................................................................................148
3.8.1CERVICAL......................................................................................................................148
3.8.2TORÁCICA.....................................................................................................................148
3.8.3 LOMBOSSACRA............................................................................................................148
12
3.9 RESSONÂNCIA MAGNÉTICA NUCLEAR DE ARTICULAÇÕES..............................................149
3.10 RESSONÂNCIA MAGNÉTICA DE MEMBROS...................................................................150
3.10.1 RESSONÂNCIA MAGNÉTICA DE MEMBRO SUPERIOR............................................150
3.10.2 RESSONÂNCIA MAGNÉTICA DE MEMBRO INFERIOR.................................................150
4. CATETERISMO.............................................................................................................150
5. ECOCARDIOGRAFIA TRANSESOFÁGICA........................................................................159
6. CINTILOGRAFIAS.........................................................................................................160
6.1 CINTILOGRAFIA DO SISTEMA CARDIOVASCULAR.............................................................160
6.2 CINTILOGRAFIA DO SISTEMA NEUROLÓGICO..................................................................161
6.3 CINTILOGRAFIA DO SISTEMA ENDÓCRINO.....................................................................162
6.4 CINTILOGRAFIA DO SISTEMA DIGESTIVO........................................................................162
6.5 CINTILOGRAFIA DE FÍGADO, BAÇO E VIAS BILIARES........................................................163
6.6 CINTILOGRAFIA DO SISTEMA HEMATOLÓGICO...............................................................163
6.7 CINTILOGRAFIA DO SISTEMA RESPIRATÓRIO................................................................164
6.8 CINTILOGRAFIA RENAL.....................................................................................................165
6.9 CINTILOGRAFIA DO CORPO INTEIRO................................................................................166
6.10 CINTILOGRAFIA DAS ARTICULAÇÕES.............................................................................166
6.11 MIELOCINTILOGRAFIA.................................................................................................167
6.12 LINFOCINTILOGRAFIA....................................................................................................167
6.13 CINTILOGRAFIA DE MAMA............................................................................................168
6.14 CINTILOGRAFIA COM GÁLIO 67.....................................................................................168
6.14.1 CINTILOGRAFIA DE CORPO INTEIRO COM GÁLIO 67.............................................1168
6.14.2 CINTILOGRAFIA DE PULMÃO COM GÁLIO 67...........................................................168
6.14.3 CINTILOGRAFIA DE CORAÇÃO COM GÁLIO 67............................................................168
6.14.4 CINTILOGRAFIA DE RIM COM GÁLIO 67................................................................168
6.14.5 CINTILOGRAFIA DE OSSO COM GÁLIO 67...................................................................168
6.15 CINTILOGRAFIA PARA PESQUISA DE DIVERTICULITE DE MECKEL..................................169
6.16 CINTILOGRAFIA TESTICULAR..........................................................................................169
6.17 CINTILOGRAFIA DAS GLÂNDULAS LACRIMAIS...............................................................169
6.18 IMUNOCINTILOGRAFIA..................................................................................................170
6.19 URETROCISTOGRAFIA MICCIONAL................................................................................170
7 FACECTOMIA................................................................................................................170
13
8 TERAPIA RENAL SUBSTITUTIVA...................................................................................171
9 LITOTRIPSIA................................................................................................................176
10 DENSITOMETRIA.......................................................................................................177.
11 REGULAÇÃO EM ONCOLOGIA................................................................................... 180
12 REGULAÇÃO EM PSIQUIATRIA...................................................................................188
13 REGULAÇÃO EM ORTOPEDIA/TRAUMATOLOGIA.......................................................191
14 REGULAÇÃO EM OBSTETRÍCIA...................................................................................195
15. ANEXOS....................................................................................................................210
REFERÊNCIAS BIBLIOGRÁFICAS.......................................................................................226
14
I. INTRODUÇÃO
A Política Nacional de Regulação do Sistema Único de Saúde – SUS instituída pela
Portaria Nº 1.559, de 1º de Agosto de 2008 possibilita a plenitude das responsabilidades
sanitárias assumidas pelas esferas de governo dispostas em três dimensões de atuação,
necessariamente integradas entre si:
Regulação de Sistemas de Saúde;
Regulação da Atenção à Saúde;
Regulação do Acesso à Assistência/Regulação do Acesso ou Regulação Assistencial.
Na Regulação Assistencial é disponibilizada a alternativa mais adequada à
necessidade do cidadão por meio de atendimentos às urgências/emergências, consultas
especializadas, autorizações dos exames da média e alta complexidade e internações. A
autoridade sanitária médica exercida nessa atenção pré-hospitalar e hospitalar sustentao
acesso baseado em protocolos, classificação de risco e demais critérios de priorização.
Esse documento tem como proposta conjunta do Estado e Município estabelecer o
Protocolo Assistencial ordenando o acesso e organizando o fluxo dos pacientes,
estabelecendo aRegulação do Acesso e os Protocolos Clínicos.
Os Protocolos de Regulação Assistencial são diretrizes para solicitar e usar, adequada
e racionalmente, as tecnologias de apoio diagnóstico e terapias especializadas, incluindo os
medicamentos de alto custo.
Visa-se, portanto, a integralidade da assistência em todos os pontos da Rede de
Atenção à Saúde mediante referenciamento e pactuações na Rede Regional com qualidade e
no tempo oportuno.
A padronização das solicitações de procedimentos por meio dos Protocolos Clínicos e
de
Regulação
do
acesso
compreende
uma
imprescindívelsustentabilidadeda Política de Saúde.
adequada
estratégia
de
ação
15
II. POLÍTICA NACIONAL DE REGULAÇÃO EM SAÚDE VIGENTE NO SUS
A importância da Regulação em Saúde no SUS deve-se por inúmeras razões, dentre
elas, a busca da garantia do acesso moldado no princípio da Universalidade e Integralidade
definida na Constituição Brasileira na Seção II, do Art. 196, da Saúde:
(...) A saúde é direito de todos e dever do Estado, garantido mediante
políticas sociais e econômicas que visem à redução do risco de
doença e de outros agravos e ao acesso universal e igualitário às
ações e serviços para sua promoção, proteção e recuperação.
(BRASIL, 1988).
Um grande marco na estruturação legal do SUS foi o Decreto nº 7.508, de 28 de
Junho de 2011, regulamentando a Lei 8080 e objetivando a consolidação e real
operacionalização do SUS. Os desafios a vencer são inúmeros e implica no cumprimento de
responsabilidades das pactuações firmadas sobre metas claras, priorização de ações com
recursos definidos, ou seja, um planejamento da saúde.
As atuais políticas em Saúde Pública foram consolidadas por esse Decreto que dispôs
sobre a ORGANIZAÇÃO DO SUS com a criação das Regiões de Saúde e no estabelecimento da
Hierarquização (portas de entrada, acesso ordenado e fluxo por meio de Protocolos Clínicos
e Diretrizes Terapêuticas - PCDT).
No processo de PLANEJAMENTO DA SAÚDE definiu-se o Mapa da Saúde, a
Integralização e a Regionalização; Atenção especial à ASSISTÊNCIA À SAÚDE com a criação
das Relações Nacionais de Ações e Serviços de Saúde (RENASES) e a de Medicamentos
Essenciais
(RENAME). A ARTICULAÇÃO INTERFEDERATIVA com a criação do Contrato
Organizativo da Ação Pública da Saúde (COAP) e as Comissões Intergestores (CIT, CIB e CIR).
O Plano de Saúde é o instrumento central de planejamento para a definição e
implementação de todas as iniciativas no âmbito da saúde no SUS em um quadriênio.
Considera-se na sua elaboração a análise situacional, necessidades de saúde da população e
os compromissos do governo. A Programação Anual de Saúde (PAS) viabiliza o adequado
cumprimento das metas, ações e serviços previstos no Plano Municipal de Saúde além de
facilitar a real apreciação do desempenho da gestão municipal avaliada pelo Conselho
Municipal de Saúde e demonstrada pelo Relatório Anual de Gestão de Exercício.
16
III. COMPLEXO REGULADOR
Segundo a Portaria GM/MS n.º 1.559, de 1° de Agosto de 2008, o Complexo
Regulador é a estrutura que operacionaliza as ações da regulação do acesso, podendo ter
abrangência e estrutura pactuadas entre gestores, conforme os seguintes modelos:
1.
Complexo Regulador Estadual: gestão e gerência da Secretaria de Estado da Saúde,
regulando o acesso às unidades de saúde sob gestão estadual e a referência
interestadual e intermediando o acesso da população referenciada às unidades de
saúde sob gestão municipal, no âmbito do Estado.
2. Complexo Regulador Regional:
a) Gestão e gerência da Secretaria de Estado da Saúde, regulando o acesso às
unidades de saúde sob gestão estadual e intermediando o acesso da população
referenciada às unidades de saúde sob gestão municipal, no âmbito da região, e a
referência inter-regional, no âmbito do Estado;
b) Gestão e gerência compartilhada entre a Secretaria de Estado da Saúde e as
Secretarias Municipais de Saúde que compõem a região, regulando o acesso da
população própria e referenciada às unidades de saúde sob gestão estadual e
municipal, no âmbito da região, e a referência inter-regional, no âmbito do Estado; e;
3. Complexo Regulador Municipal: gestão e gerência da Secretaria Municipal de Saúde,
regulando o acesso da população própria às unidades de saúde sob gestão municipal,
no âmbito do Município, e garantindo o acesso da população referenciada, conforme
pactuação.
As CENTRAIS DE REGULAÇÃO são classificadas em:
CENTRAL DE REGULAÇÃO DE URGÊNCIA: regula o atendimento pré-hospitalar de
urgência, que é realizado pelo Serviço de Atendimento Móvel de Urgência – SAMU. A
partir do momento em que o paciente necessita de uma internação é acionada a
Central de Regulação de Internações.
CENTRAL DE REGULAÇÃO DE INTERNAÇÕES: permite a regulação dos leitos
hospitalares dos estabelecimentos de saúde vinculados ao SUS, próprios, contratados
ou conveniados. O escopo desta central deve ser configurado com os leitos das
diversas clínicas, de UTI e de retaguarda aos prontos-socorros.
17
CENTRAL DE REGULAÇÃO DE CONSULTAS E EXAMES: trata da regulação do acesso
dos pacientes às consultas especializadas, aos Serviços de Apoio, Diagnose e Terapia
(SADT), bem como aos demais procedimentos ambulatoriais especializados ou não.
Para
que
haja
uma
padronização
nos
critérios
de
solicitação,
encaminhamento, autorização e de priorização quando houver concorrência de usuários a
uma mesma vaga, as Centrais de Regulação valem-se de Protocolos de Regulação que
correspondem a normas para as marcações de consultas e procedimentos ambulatoriais,
bem como para os agendamentos de cirurgias eletivas e de urgências. (Manual de
Implantação dos Complexos Reguladores, 2006, p.6).
O Plano Diretor de Regionalização (PDR), Plano Diretor de Investimento (PDI), a
Programação Pactuada Integrada (PPI), a Organização de Rede, o Cadastro Nacional do
Usuário (CNS), o Cadastro Nacional do Estabelecimento (CNES), o Sistema Informação
Ambulatorial (SIA) e Sistema de Informação Hospitalar (SIH), Sistema de Informação Atenção
Básica (SIAB), Protocolos de Regulação técnico-assistencial e o COAP são os instrumentos
necessários aos Complexos Reguladores.
IV. SISTEMA OPERACIONAL DO COMPLEXO REGULADOR
O SISREG é um software disponibilizado pelo Ministério da Saúde para o
gerenciamento de todo Complexo Regulatório atualmente utilizado pelo Complexo Estadual
de Regulação. Permite o controle do fluxo e a otimização na utilização dos recursos.
Integraliza a regulação com as áreas de avaliação, controle e auditoria. É operado por senhas
individuais e através dele é possível monitorar todos os dados.
V. ABRANGÊNCIA DO COMPLEXO ESTADUAL DE REGULAÇÃO/ RN
O Sistema Único de Saúde enfrenta um duplo desafio, abrir portas do sistema para
garantir o atendimento da população e ao mesmo tempo criar redes assistenciais que
possam assegurar a continuidade do cuidado da saúde, referenciando os usuários para
outras unidades de maior complexidade e densidade tecnológica.
O Complexo Regulador no Estado do Rio Grande do Norte está sendo
operacionalizado conforme as normas técnicas do SUS, e de acordo com os Planos Diretores
18
de Regionalização e seus desenhos das Redes de Atenção Básica, Atenção Especializada
Ambulatorial e Hospitalar
spitalar e Atenção às Urgências e Emergências.
Diante
iante da necessidade de adequação com a Política atual de Regulação em Saúde no
SUS, com o Decreto 7508 e com o Plano de Habilitação de Regulação, houve
redimensionamento das regiões, e atualmente totalizam 07 Centrais Regionais no Estado do
RN, realizando COGESTÃO entre o Estado e os municípios,
municípios a saber:: Metropolitana, Caicó, São
José de Mipibú, João Câmara, Mossoró, Pau dos Ferros e Santa Cruz, no modelo de cogestão
entre o Estado e os Municípios–sede
Municípios
de cada regional.
O processo foi iniciado com a criação da Central de Metropolitana de Regulação,
Regula
as
demais Centrais de Regulação Regionais serão implantadas
das para a consolidação do
COMPLEXO ESTADUAL DE REGULAÇÃONO
REGULAÇÃO
RN.
Figura1-REGIÕES DE SAÚDE DO RN
19
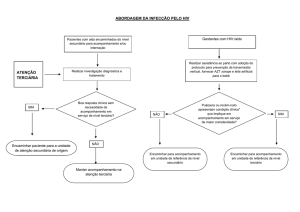
VI. FLUXO DA REGULAÇÃO
Fluxo de Consultas e Exames Especializados de Média Complexidade sem Autorização
Prévia da Central de Regulação:
A UBS é a principal porta de entrada para acesso as consultas e exames
especializados, onde o procedimento é solicitado com base nos protocolos de acesso e
justificado na Ficha de Referência /Contrarreferência ou guia de SADT.
O Estabelecimento de Saúde definido como solicitante deve proceder sua solicitação
através do SISREGIII, ao visualizar a oferta disponível deverá realizar a confirmação do
aprazamento da consulta e/ou procedimento ambulatorial e informar imediatamente ao
usuário o horário, data e local do atendimento, emitindo para isto a guia de autorização.
Fluxo de Consultas e Exames Especializados com Autorização Prévia da Central de
Regulação:
A UBS é a principal porta de entrada para acesso as consultas e exames
especializados, onde o procedimento é solicitado com base nos protocolos de acesso e
justificado na Ficha de Referência /Contrarreferência ou guia de SADT.
O Estabelecimento de Saúde definido como solicitante deve proceder sua solicitação
através do SISREGIII, que deverá ser analisada pela equipe reguladora que pode definir:
A negativa (explicando os motivos);
Devolução (solicitando informações adicionais);
A manutenção na fila de espera;
Ou a autorização imediata.
Confirmado
o
aprazamento
do
procedimento
ambulatorial
e
informado
imediatamente ao solicitante pelo SISREG, o operador deverá informar imediatamente ao
usuário o horário, data e local do atendimento, emitindo para isto a guia de autorização.
Fluxo de Exames Especializados em Alta Complexidade ambulatorial.
A Central Metropolitana de Regulação - CMR é solicitante para usuários residentes e
domiciliados em Natal para exames de alta complexidade através do sistema de regulação
SIGUS.
20
As secretarias municipais são solicitantes de exames junto a CMR através do sistema
de regulação SIGUS.
Os Estabelecimentos hospitalares de Saúde definidos como solicitantes devem
proceder sua solicitação através do SIGUS, que deverá ser analisada pela equipe de médicos
reguladores que podem definir:
A negativa (explicando os motivos);
Devolução (solicitando informações adicionais);
Inclusão na fila de espera;
Confirmação imediata.
Confirmado o aprazamento do procedimento ambulatorial pelo SIGUS, o operador
deverá informar imediatamente ao usuário o horário, data e local do atendimento, emitindo
para isto a Autorização.
NÍVEIS DE COMPLEXIDADE DOS PROCEDIMENTOS
Atenção Primária à Saúde (APS) ou Atenção Básica (AB);
Média Complexidade;
Alta Complexidade.
ATENÇÃO PRIMÁRIA À SAÚDE – APS
Esse nível tende a ser o ordenador do Sistema de Saúde do SUS e busca-se ampliar o
acesso, fortalecero vínculo, a responsabilização e o primeiro atendimento às urgências e
emergências em ambiente adequado, até a transferência/encaminhamento dos pacientes
para outros pontos da Rede de Atenção à Saúde e conforme acolhimento local, por
classificação de riscos mediante a vulnerabilidade da patologia.
Os procedimentos solicitados são regulados através dos Complexos Reguladores
Municipais, de acordo com os critérios estabelecidos nos municípios, em consonância com a
pactuação (PPI X COAP), Termo de Compromisso de Gestão e com os Protocolos de
Regulação que serão adaptados conforme as disponibilidades de ações e serviços em saúde
que são oferecidos nas regiões.
21
MÉDIA COMPLEXIDADE
Os procedimentos de média complexidade serão ofertados pelos municípios e
regulados através das Centrais de Regulação Regionais de acordo com a região de saúde e
município de procedência.
Nos casos em que o município não possuir capacidade instalada para realização do
procedimento solicitado, as centrais de regulação municipais solicitarão as suas Centrais
Regionais o procedimento necessário conforme programação pactuada integrada.
ALTA COMPLEXIDADE
Os procedimentos de alta complexidade serão ofertados pelos municípios que
possuem estrutura para realização de tais procedimentos e regulados através das
suasCentrais Regionais.
Nos municípios que não possuírem capacidade instalada para realização dos
procedimentos de alta complexidade para realização do procedimento solicitado, as centrais
de regulação municipais solicitarão as suas Centrais Regionais o procedimento necessário
conforme programação pactuada integrada.
PROTOCOLO DE REGULAÇÃO
CLASSIFICAÇÃO DE RISCO
VERMELHO–P0 (Prioridade) – Emergência, necessidade de autorização imediata.
AMARELO–P1 (Prioridade um) –Urgência, atendimento o mais rápido possível.
VERDE–P2 (Prioridade dois) – Não urgente.
AZUL–P3 (Prioridade três)–Atendimento eletivo.
A. PROPOSTAS PARA SOLICITAÇÃO DE CONSULTAS AMBULATORIAISESPECIALIZADAS
1ENCAMINHAMENTO PARA CONSULTA COM ALERGOLOGISTA
ALERGIA A MEDICAMENTOS –Afastar o contato com o possível medicamento
desencadeante, pesquisar os medicamentos usados nos 15 dias que precederam a reação
alérgica.
Critério– P2.
22
DERMATITE DE CONTATO – Evitar o contato com o possível agente desencadeante. A
suspeita do agente desencadeador se dá pelo histórico de recidiva das dermatites com as
exposições dos alergenos.
Critério – P3.
ALERGIA ALIMENTAR – Evitar ingestão e o contato com o possível agente desencadeante.
Critério– P3.
URTICÁRIA CRÔNICA
Anamnese –Obter detalhadamente, buscando identificar possíveis alergenos, medicamentos
em uso ou que fez uso nos últimos 15 dias. Pesquisar ocorrência de: infecções recentes,
parasitoses, alterações emocionais. Informar se há episódios de repetição e quadros
prolongados sem melhora com tratamentos realizados por mais de 06 ou mais semanas
contínuas.
Exame físico –Citar achados significativos. Pesquisar nas agilizações: alteração na pressão
arterial sistêmica, permeabilidade das vias aéreas, sinais de sibilância e broncoconstrição,
perfusão periférica através da cianose, palidez e pulso filiformealém sinais de edema da
glote.
Exames complementares: Hemograma c/ VHS, dosagem da Imunoglobulina E total (IgE
total), testes da função tireoideana com a pesquisa dos anticorpos antitireóide e o FAN(em
caso de suspeita de patologia tireoideana e pela possibilidade de urticária autoimune e
vasculite urticarial, respectivamente),pesquisa do Helicobacter pylori (em alguns casos),
sumário de urina com sedimentoscopia, parasitológico de fezes– MIF.
Critério – P2.
ALERGIA A PICADA DE INSETOS (PRURIGO ESTRÓFULO)
História clínica e exame físico –Lesões compatíveis com reações alérgicas apicadas de
insetos muito peculiares na infância. Caracteriza-se pela presença de seropápulasem várias
fases evolutivas devidas a picadas de inseto em áreas expostas. Podem cursar com infecção
secundária.
Critério –P2 ou P3, dependendo do caso.
23
ASMA ALÉRGICA
História clínica –Atopia, episódios anteriores.
Exame físico –Citar os achados significativos, especialmente se existência de taquipnéia,
broncoespasmos e sibilos difusos.
Exames complementares: Hemograma completo.
Sendo adulto, acrescentar o RX TóraxPA e P.
Critério – P1.
CONJUNTIVITE ALÉRGICA
História clínica –Pesquisar passado de atopia.
Exame clínico – Citar achados significativos.
Critério – P2.
DERMATITE ATÓPICA
História clínica –Descrever as características clínicas,frequência,topografia das lesões e
medicações instituídas. Pesquisar passado de atopia e o histórico familiar(asma, dermatite
atópica, urticária).
Exame clínico – Citar achados significativos.
Critério – P2.
RINITE ALÉRGICA PERSISTENTE
História clínica –Descrever se o paciente apresenta alguns desses sinais/sintomas: prurido
nasal, ocular, auricular, rinorréia aquosa, espirros em salva e obstrução nasal com o contato
com alergenos. Relatar se há correlação com a exposição a fatores irritantes (cheiros fortes,
poluição, fumaça, mofo etc.), mudança brusca de temperatura, com as atividades
profissionais ou de lazer, assim como, o impacto na qualidade de vida. Avaliar a frequência,
intensidade, duração e periodicidade dos sintomas. Questionar sobre a ocorrência de
antecedentes pessoais com atopia(asma, dermatite atópica, urticária).
Exame físico – Citar achados significativos;
Exames complementares: Hemograma; RX dos Seios da Face (se necessário);
Critério – P2.
24
2 - ENCAMINHAMENTO PARA CONSULTA COM CARDIOLOGISTA
Todo paciente encaminhado para o especialista continua sob a responsabilidade do
médico que o encaminhou e a ele deve retornar.
HIPERTENSÃO ARTERIAL SISTÊMICA (HAS) DE DIFÍCIL CONTROLE
Encaminhar os pacientes com Hipertensão Arterial Sistêmica (HAS) moderada ou
severa, sem controle clínico, associado à presença de alterações em órgão-alvo
(cardiopatia hipertensiva, AVC, nefropatia hipertensiva, doença coronariana,
retinopatia hipertensiva, doença arterial hipertensiva) ou aqueles com morbidades;
Casos de suspeita de Hipertensão secundária e a refratária após verificação de
adesão ao tratamento.
Pacientes com HAS de diagnóstico recente, leve, sem complicações ou doenças
associadas,deverão ser acompanhados pelo clínico ou generalista em Unidade Básica
de Saúde (UBS/UB).
Os pacientes hipertensos acima de 60 anos independentemente de complicações
devem ser encaminhar ao cardiologista 02 vezes ao ano.
Exame Físico – Verificar: a Pressão Arterial (na posição sentada, em ambos os membros
superiores e na posição ortostática, em idosos, diabéticos, portadores de disautonomias,
dependentes do álcool e usuários de medicação anti-hipertensiva), frequência cardíaca,
características da ausculta cardiorrespiratória. Descrever estado físico geral, circunferência
abdominal, presença ou não, de massas abdominais, ascite, visceromegalias e edema
periférico, palpação dos pulsos, peso e estatura.
Exames Complementares: Hemograma, glicemia em jejum, colesterol total e frações,
triglicerídeos, sódio, potássio, ureia, creatinina, ácido úrico, sumário de urina com
sedimentoscopia, eletrocardiograma (ECG) e RX de tórax.
Orientação – Caso tenha realizado: ECG, ECO, espirometria, US de abdômen, RX de tórax,
levar os laudos ao especialista.
Prioridade para a Regulação – HAS severa com sinais de doenças associadas
descompensada: Insuficiência Cardíaca Congestiva (ICC), Diabetes Mellitus (DM), Doenças
Vascular
Periférica,
Doenças
Cérebro
Vasculares
Isquêmicas
Coronariopatias (pós-cirurgia cardíaca), Insuficiência Renal Crônica (IRC).
Critério – P1 para a 1ª consulta e P1 para o retorno.
e
Hemorrágicas,
25
Contrarreferência–Permanecer no nível secundário.
AVALIAÇÃO CARDIOLÓGICA PARA PESSOAS ACIMA DE 45 ANOS (SEXO MASCULINO) E 50
ANOS (SEXO FEMININO).
HDA –Encaminhar os pacientes do sexo masculino com idade ≥ 45 anos e 50 anos para as do
sexo feminino, com ou sem fator de risco para doença cardiovascular.
Exame Físico– Verificar apressão arterial, frequência cardíaca, ausculta cardiorrespiratória.
Descrever estado físico geral, presença ou não, de turgência jugular, ascite, visceromegalias
e de edema nos membros inferiores.
Exames Complementares: Hemograma, glicemia em jejum, colesterol total e frações,
triglicerídeos, ureia,creatinina, ácido úrico, sódio, potássio, proteína C reativa, sumário de
urina com sedimentoscopia, ECG.
Orientações:
Fazer a orientação primária para hipertensão - Alimentação saudável, consumo
controlado de sódio e álcool, combate ao sedentarismo e ao tabagismo.
Caso tenha feito outros exames tais como, Espirometria, ECO, RX de tórax,
Cintilografias do Miocárdio e US do Abdômen, levar os laudos ao especialista.
Prioridade para a Regulação – Paciente com história de DM e/ou dois fatores de risco
maiores para Doença Arterial Coronariana (DAC).
Critério – P1 para a 1ª consulta e P1 para o retorno.
Contrarreferência – Retornar ao nível secundário com acompanhamento mais frequente na
UB (com relatório do especialista).
INSUFICIÊNCIA CARDÍACA CONGESTIVA
Anamnese – O paciente poderá permanecer assintomático devido aos mecanismos
adaptativos por anos até surgir, dispnéia aos pequenos esforços/ repouso ou mesmo,
angina;
Exame Físico – Descrição da medida da pressão arterial, frequência cardíaca, ausculta
cardiorrespiratória. Relatar o estado físico geral, presença ou não, de turgência jugular,
ascite, visceromegalias e edema periférico.
26
Exames complementares: Hemograma, glicemia em jejum, colesterol total e frações,
triglicerídeos, ureia, creatinina, sódio,potássio, RX de tórax e ECG. Observar na ausculta
cardíaca, se há aumento da pressão venosa jugular e B3.
Orientação – Caso tenha feito outros exames, tais como: ecocardiograma doppler (ECO),
holter, cateterismo, levar os laudos ao especialista.
Prioridade para a Regulação
Encaminhar todos os pacientes de ICC;
Pacientes que já apresentaram IAM;
ICC de difícil controle e/ou presença de doenças associadas com sinais de
descompensação (HAS, DM, IRC). Se possível, identificar a etiologia;
Especificar os motivos de encaminhamento ao especialista, descrevendo os sinais e
sintomas que justifiquem o encaminhamento.
Critério–P1 para a 1ª consulta e P1 para o retorno.
INSUFICIÊNCIA CORONARIANA
Doenças coronarianas estabelecidas, pós-revascularização do miocárdio, pós-angioplastia,
pós IAM, anginas.
Prioridades para regulação – Dor torácica de início recente (em esforço – P1 ou repouso –
P0).
Critérios:
P1 (1ª consulta) – Angina Estável e P0 – Angina Instável.
Exame Físico – Medida da pressão arterial, ausculta cardiorrespiratória. Descrever o estado
físico geral, presença ou não, de visceromegalias.
Exames Complementares: Hemograma, glicemia em jejum, colesterol total e frações,
triglicerídeos, ureia, creatinina, sódio, potássio, RX de tórax e ECG.
Orientação – Caso tenha feito outros exames, tais como: ECO, teste ergométrico, dosagem
das enzimas cardíacas ou cateterismo, levar os laudos ao especialista.
ANGINA ESTÁVEL
Anamnese – Pesquisar se há dor ou desconforto em qualquer das seguintes regiões: tórax,
epigástrio, mandíbula, ombro, dorso ou membros superiores. Tipicamente desencadeada ou
27
agravada com atividade física ou estresse emocional e atenuada com uso de nitroglicerina e
derivados.
Critério –P1para a 1ª consulta e P1 para o retorno.
Contrarreferência – Permanecer no nível secundário.
Obs.: Angina Instável e Insuficiência Coronária Aguda (ICO), com suspeita de IAM, são
situações que requerem avaliação de urgência em serviço de cardiologia - P0.
DOR TORÁCICA E PRECORDIALGIA
HDA – Caracterizar a dor precordial como típica ou atípica, de acordo com os sintomas
descritos pelo paciente. Descrever a presença ou não, de DM, insuficiência renal,
pneumopatia, obesidade, dislipidemias e tabagismo.
Exame Físico – Medida da pressão arterial, frequência cardíaca, ausculta cardiorrespiratória.
Descrição do estado físico geral. Relatar se há presença ou não, de visceromegalias e edema
de membros inferiores.
Exames Complementares: Hemograma, glicemia em jejum, colesterol total e frações,
triglicerídeos, ureia, creatinina,sódio, potássio, RX de tórax e ECG.
Orientação – Caso tenha feito outros exames tais como: ECO, teste ergométrico, dosagem
das enzimas cardíacas ou cateterismo, levar os laudos ao especialista.
Prioridade para a Regulação – Dor torácica com características de angina estável.
Critério –P1 para a 1ª consulta, P1 para o retorno.
Obs.: Angina Instável e ICO com suspeita de IAM são situações que requerem avaliação de
urgência em Serviço de Cardiologia.
Contrarreferência – Dependendo da avaliação, o usuário de posse com o relatório de
contrarreferência poderá ser encaminhado à UB para acompanhamento.
SOPROS/VALVULOPATIAS ESTABELECIDAS
Encaminhar os pacientes com alterações de ausculta, excluindo os portadores de
valvulopatia pré-estabelecida e de anemia.
Anamnese – História de cansaço com facilidade, taquicardia, dispnéia.
Exame Físico – Medida da pressão arterial, ausculta cardiorrespiratória (na presença de
sopros, procurar caracterizá-lo). Descrever o estado físico geral. Presença ou não, de
visceromegalias, cianoses e edemas de extremidades.
28
Exames Complementares: RX de tórax, ECG e ECO.
Orientação – Levar ao especialista os laudos dos exames realizados.
Prioridade para a Regulação – Pacientes com sinais de descompensação cardíaca.
Critério – Até 30 dias para 1ª consulta e 15 dias para o retorno.
Contrarreferência – Permanecer no nível secundário.
PARECER CARDIOLÓGICO – PRÉ-OPERATÓRIO / AVALIAÇÃO DO RISCO CIRÚRGICO
Paciente com indicação cirúrgica já confirmada será avaliado pelo cardiologista para
realização do parecer.
Exames Complementares: Hemograma, glicemia em jejum, ureia, creatinina, TGO,TGP,
coagulograma, ECG e RX de tórax.
Orientação – Levar os laudos de todos os exames realizados para a consulta e ao especialista
principalmente se houve realização de ECO e cateterismo.
Prioridade para a Regulação – Pacientes com indicação cirúrgica eletiva e de grande porte.
Critério – P2para 1ª consulta e P1 para o retorno.
Contrarreferência – Dependendo da avaliação, o usuário de posse com o relatório de
contrarreferência poderá ser encaminhado à UB para acompanhamento.
MIOCARDIOPATIAS
Informar a procedência do paciente, as patologias pregressas e o(s) tratamento(s)
realizado(s).
Encaminhar os pacientes que apresentam sinais de descompensação cardíaca e os
que necessitam de esclarecimento diagnóstico para o Serviço de Emergência
Cardiológica.
Exame Físico – Medida da pressão arterial e dos achados na ausculta cardiorrespiratória.
Descrição do estado físico geral, citar a existência ou não, de visceromegalias, cianose e
edema periférico.
Exames Complementares: Convém solicitar os seguintes exames: Hemograma, ASLO/ASO,
ureia, creatinina,sódio, potássio, ECG, ECO, sorologia para Chagas.
Orientação – Levar ao especialista os laudos dos exames realizados.
Prioridade para a regulação – Pacientes estáveis, sem sinais clínicos de descompensação
cardíaca.
29
Critério – P2 para a 1ª consulta e P1 para o retorno.
AVALIAÇÃO PARA ATIVIDADE FÍSICA
Encaminhar os pacientes que iniciarão a prática de atividade físico/esportiva
Encaminhar à avaliação cardiológica uma vez por ano os que já praticam.
Exame Físico – Medida da pressão arterial, frequência cardíaca, além da descrição da
ausculta cardiorrespiratória. Descrever estado físico geral, exame dermatológico (atividades
aquáticas), visceromegalias, ascites, edemas periférico.
Exames
Complementares:
Hemograma,
glicemia
em
jejum,
colesterol
total
e
frações,triglicerídeos, ureia, creatinina, ácido úrico, sódio, potássio, além do sumário de
urina com sedimentoscopia.
Orientação – Levar os laudos de todos os exames realizados para a consulta e ao especialista
principalmente se houve realização de: RX de tórax, espirometria, ECG, ECO e US de
abdômen.
Prioridade para a Regulação – Pacientes com história de HAS, DM ou Idade ≥ 45 anos para
homens e/ ou ≥ 50 anos para mulher.
Critério – P2 para 1ª consulta e P2 dias para o retorno.
Contrarreferência – Dependendo da avaliação, o usuário de posse com o relatório de
contrarreferência poderá ser encaminhado à UB para acompanhamento.
ARRITMIAS
HDA – Encaminhar os pacientes com diagnóstico estabelecido de Arritmia Cardíaca, síncope
ou pré-síncope, uso de marcapasso (atentar-se para a época da aferição e para a ocorrência
de alteração considerável do ritmo cardíaco).
Exame Físico – Medida da pressão arterial, frequência cardíaca, ausculta cardiorrespiratória.
Exame físico completo com pesquisa de visceromegalias e edema periférico.
Exames Complementares: Hemograma, glicemia em jejum, colesterol total e frações,
triglicérides,ureia, creatinina, sódio, potássio, ácido úrico, sumário de urina com
sedimentoscopia.
Orientação– Levar os laudos de todos os exames realizados para a consulta e ao especialista.
Especialmente, se houve realização de: holter, espirometria, teste ergométrico e/ou
cintilografia miocárdica, RX de tórax, ECG, ECO e US de abdômen.
30
Prioridade para a Regulação – Pacientes com diagnóstico de Insuficiência Cardíaca ou
Insuficiência Coronariana associada.
Critério – P1 para 1ª Consulta e P1 para o retorno.
Contrarreferência – Permanecer no nível secundário.
3- ENCAMINHAMENTO PARA CONSULTA COM ANGIOLOGISTA ECIRURGIA VASCULAR
INSUFICIÊNCIA CIRCULATÓRIA ARTERIAL
História clínica – Deverá ser completa com relato se há ou não, claudicação intermitente,
dor noturna e/ao repouso. Descrição da cor e temperatura do segmento do membro afetado
e patologias associadas. Pesquisar medicamentos em uso e tabagismo.
Exame físico – Fazer a inspeção simultânea de ambos os membros e comparativa. Relatar
dados importantes, tais como os referentes à palpação dos pulsos, alteração da cor e
temperatura do segmento afetado.
Exames complementares: Hemograma, dos. das plaquetas, glicemia em jejum, colesterol e
frações, triglicérides, ureia, creatinina, RX das extremidades ( a fim de detectar osteomielite
em caso de necrose tecidual), ecodoppler.
Hipótese diagnóstica – Enumerar.
Tratamento – Relatar os tratamentos empregados.
Motivo do encaminhamento – Citar o motivo do encaminhamento.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado a UB para
acompanhamento com relatório do especialista e assim estabelecer melhor a relação
referência e contrarreferência.
Em caso de ser portador de HAS e/ou DM, encaminhar ao especialista especificando
o estado atual delas.
ÚLCERASDE PERNA
História clínica –Deverá ser completa, descrevendo a evolução, tratamentos realizados e as
patologias associadas.
Exame físico – Avaliar clinicamente buscando a etiopatogenia da úlcera*
*Causas – Venosas (trombose venosa profunda e varizes), arteriais (vasculites,
microangiopatias diabéticas e hipertensivas), arteriovenosas (fístulas arteriovenosas),
31
neuropáticas (neuropatias diabética, por alcoolismo e a hansênica), neoplásicas (câncer de
pele e áreas de queimaduras), metabólicas (porfirias), hematológicas (anemias falciforme,
crioglobulinemia), infectoparasitárias (bactérias, leishmanioses).
Exames complementares: Hemograma, glicemia em jejum, colesterol, triglicérides, ureia,
creatinina, VDRL, albumina, cultura com antibiograma da secreção da lesão.
Orientação – Levar ao especialista os exames realizados.
Hipótese diagnóstica – Enumerar.
Tratamento – Descrever os tratamentos empregados.
Motivo do encaminhamento – Citar o(s) motivo(s). Especialmente os pacientes de DM de
difícil controle e de Insuficiência Vascular.
Contrarreferência – Retorno à UB p/ acompanhamento com relatório do especialista.
VARIZES NOS MEMBROS INFERIORES
História clínica – Informar se há patologias associadas e medicamentos em uso
(especialmente, hormônios). Pesquisar se já ocorreram: flebites, úlceras, erisipelas.
Exame físico – Relatar o exame clínico e se possível, caracterizar as varizes em graus.
Descrever se há alteração da pele: úlceras, edema, alteração na pigmentação e assimetria
dos membros inferiores.
Hipótese diagnóstica – Enumerar.
Tratamento – Orientar sobre os fatores de risco envolvidos no desencadeamento: história
familiar, obesidade, uso de contraceptivos hormonais combinados, longos períodos de
ortostatismo, número de gestações e atividade profissional. Relatar os tratamentos
empregados, orientar as medidas dietéticas, uso de meias de compressão.
Motivo do encaminhamento – Citar o(s) motivo(s) do encaminhamento.
Contrarreferência – Retorno à UB p/ acompanhamento com relatório do especialista.
Observação–Não encaminhar pacientes jovens com micro varizes ou para procedimentos
estéticos que não são autorizados pelo SUS.
4- ENCAMINHAMENTO PARA CONSULTA COM DERMATOLOGISTA.
CONSIDERAÇÕES GERAIS:
Em caso de desconhecimento da dermatose, é preferível, encaminhar ao especialista.
32
Lembrar que os pacientes com lesões dermatológicas tratadas sem sucesso deverão
suspender as medicações tópicas logo que perceber a não melhora, apesar de
aguardara consulta com especialista.
Todo paciente encaminhado para o especialista continua sob a responsabilidade do
médico que encaminhou e a ele deve voltar.
MICOSES SUPERFICIAIS
História clínica – Detalhada, constando a data do início do aparecimento, evolução e
tratamento instituído.
Exame Físico– Descrever o aspecto e localizações das lesões. Informar outros achados
importantes.
Prioridade para a Regulação – Lesões resistentes ao tratamento.
Critério– P2.
Contrarreferência – Retorno à UBS para acompanhamento com o relatório do especialista.
PRURIDO / ECZEMA
HDA – Encaminhar os pacientes com queixas de prurido de difícil resolução, tendo já
afastado as possíveis causas. Encaminhar paciente com história da doença completa
constando início dos sinais e sintomas (eritema, edema, vesiculação, exsudação, crostas e
prurido), localização, fatores desencadeantes, tratamentos instituídos e exames
complementares (se existirem).
Exame Físico – Descrever o aspecto das lesões. Informar outros achados importantes.
Prioridade para a Regulação – Pacientes com quadros extensos e/ou graves;
Critério– P2.
Contrarreferência – Permanecer no nível secundário ou retorno à UB para
acompanhamento com o relatório do especialista.
DERMATITE DE CONTATO
Descrever a data do início dos sinais e sintomas, fatores desencadeantes, localização,
frequência, intensidade das crises. Além das medidas de prevenção adotadas e tratamentos
instituídos. Encaminhar somente casos sem causas definidas.
Exame físico – Descrever aspecto e localização da lesão.
Prioridade para a Regulação – Pacientes com queixas, lesões extensas e/ou graves.
33
Critério – P2.
Contrarreferência – Retornar à UB para acompanhamento com relatório do especialista.
NEOPLASIAS CUTÂNEAS OU CASOS SUSPEITOS
Encaminhar os pacientes com lesões sugestivas. Ex.: Lesões maculosas ou nodulares de
crescimento progressivo, alteração das características névicas iniciais, pruridos e/ou
sangramento.
Regra doABCDE:
A–Assimetria
B–Bordos irregulares e denteados
C– Variação na Cor
D–Diâmetro maior que 0,6cm
E–Elevação, aumento da espessura
Exame Físico – Descrever o aspecto, localização das lesões e presença de linfomegalia
regional.
Prioridade para a Regulação – Pacientes com suspeita de melanoma e enfartamento
ganglionar.
Obs.: Suspeita de melanomas deve ser encaminhado com urgência (P1) e encaminhar para a
referência em oncologia.
Critério – P1.
Contrarreferência– Permanecer no nível secundário.
HERPES ZOSTER
Orientar e tratar de imediato ao reconhecer o aspecto clínico e sintomatologia;
Quando acometer pacientes imunodeprimidos e nos territórios inervados pelo N.
facial e N. trigêmeo, convém encaminhar com o máximo de brevidade ao
especialista(infectologista ou oftalmologista) para evitar sequelas do tipo neurite
herpética, paralisia facial e cegueira.
História e Exame físico – Caracteriza-se comumente como uma sensação de queimação leve
a moderada na pele que evolui para lesões maculoeritematosas com vesículas culminando
com crostas com ou sem infecção, acometendo um determinado dermátomo. Há dor local,
34
mal-estar e, por vezes, febre, cefaleia.Acomete mais frequentemente idosos, diabéticos,
imunodeprimidos e portadores de neoplasias.
Critério – P1.
Contrarreferência – O usuário poderá ser encaminhado à UB para acompanhamento de
posse de relatório de contrarreferência.
ACNE – Encaminhar com história detalhada, relatando tratamentos anteriores. Relatar se há
doenças concomitantes e ocorrência familiar.
Encaminhar ao dermatologista, os pacientes com acne nodulocística, conglobata, variantes
graves de acne, ausência de resposta satisfatória ao tratamento convencional e acnes com
recidivas frequentes. Avaliar grau de repercussão psicossocial pelo caráter cicatricial da
dermatose.
PROBLEMAS ESTÉTICOS – Encaminhar ao dermatologista, avaliando-se o grau de
repercussão psicossocial da dermatose;
DISCROMIAS, VITILIGO – Priorizar os pacientes com piora rápida do quadro clínico, em
crianças e com doenças auto imunes.
Critério– P3.
HANSENÍASE
Encaminhar os pacientes que apresentem dificuldade de diagnóstico, lesões extensas,
resistência ao tratamento inicial ou complicações (comprometimento neurológico e reações
hansênicas: tipo 1 ou reação reversa – caracterizado por novas lesões e tipo 2- pelo
aparecimento de eritema nodoso). Informar tratamento instituído e reações.
Obs: O paciente portador de Hanseníase é um paciente com necessidades de
acompanhamento multidisciplinar, devendo ser encaminhado a outras especialidades:
neurologista, psicólogo, entre outros. Os contactantes deverão comparecer à consulta.
Anamnese – Obter a história clínica e epidemiológica.
Exame Físico – Descrever o aspecto das lesões (tamanho, características e localização) e o
exame dermatoneurológico (identificação de alterações da sensibilidade, neurites,
incapacidades, deformidades).
Prioridade para a Regulação – Pacientes com reação hansênica e os casos iniciais suspeitos.
Critério– P1, comumente.
35
P0 - Em caso de reação hansênica, priorizar para atendimento em 24h.
Contrarreferência – Dependendo da avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento de posse de relatório de contrarreferência.
URTICÁRIA CRÔNICA
Encaminhar os pacientes com queixas de prurido e / ou placas pelo corpo, episódios de
repetição e nos quadros prolongados sem melhora com tratamentos realizados por mais de
90 dias. Relatar medidas de prevenção adotadas e os exames realizados.
Exame Físico – Descrever o aspecto das lesões.
Critério– P2.
Contrarreferência – Dependendo da avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento de posse de relatório de contrarreferência.
DERMATOSES ERITÊMATOESCAMOSAS (Psoríase, Pitiríase Rósea, Líquen, Plano, Ictioses)
Encaminhar paciente com quadro clínico sugestivo e relatar tratamentos instituídos.
Exame complementar – Em caso de Pitiríase rósea, solicitar VDRL porque pode mimetizar
lesões de sífilis secundária.
Prioridade para a Regulação – Pacientes com quadros extensos.
Critério– P2.
FARMACODERMIAS
Encaminhar os pacientes com lesões de pele associadas ao uso de medicações.
Relatar frequência e intensidade das crises, descrevendo todos os medicamentos
usados e o tempo de uso. Se identificar a possível droga, suspendê-la de imediato;
Exame Físico – Descrever o aspecto das lesões.
Prioridade para a Regulação – Pacientes com lesões vesicobolhosas nas mucosas e as
extensas.
Critério– P1.
Contrarreferência – Dependendo da avaliação o usuário poderá retornar à UB para
acompanhamento com o relatório do especialista.
BULOSES (Pênfigos, Penfigóide Bolhoso, Dermatite Herpetiforme, entre outras)
36
Prioridade para a Regulação – Pacientes com quadro bolhoso suspeito, extenso e/ou com
comprometimento de mucosas.
Critério– P1.
Contrarreferência – Dependendo da avaliação o usuário poderá ser encaminhado à UB para
acompanhamento de posse de relatório de contrarreferência.
LESÕES ULCERADAS –(Mal perfurantes, úlcerasangiodérmicas, áreas de queimaduras,
leishmaniose)
Encaminhar os pacientes com suspeita de lesões típicas de leishmaniose(circulares,
infiltradas, com bordas elevadas “em moldura”, que não cicatrizam há mais de 30
dias, mesmo tendo sido instituída antibioticoterapia).
Pacientes diabéticos e/ou com insuficiência venosa com úlceras de crescimento
progressivo.
Pacientes com úlceras em áreas de queimaduras.
Exame Físico – Descrever o aspecto das lesões e evolução.
Prioridade para a Regulação – Pacientes com alterações nos bordos das úlceras ou em uma
brida da cicatriz.
Critério– P1.
MICOSES PROFUNDAS(Cromomicose, Esporotricose, Micetomas,Zigomicose)
História clínica – Completa, constando a data do início do aparecimento, evolução e
tratamento instituído.
Exame Físico – Descrever o aspecto das lesões. Informar se há acometimento visceral.
Prioridade para a Regulação – Pacientes com lesões sugestivas.
Critério– P1.
Contrarreferência – Retorno à UB para acompanhamento com o relatório do especialista.
DST (Condiloma, Doença Inflamatória Pélvica, Úlcera genital, HIV, Sífilis, Herpes simples,
Candidíase).
Observação – Tendo em vista a variabilidade das apresentações clínicas e dificuldades
terapêuticas convém adquirir ou acessar o Manual de Bolso Manual de Controle das DST/MS
- Série Manuais nº 68 4ª Edição 2005 contendo os fluxogramas: úlceras genitais, secreção
37
uretral com e sem microscopia e da dor pélvica para uma melhor condução do caso em
nível de atendimento ambulatorial.
(Disponível em: http://bvsms.saude.gov.br/bvs/publicacoes/manualcontroledasdst.pdf).
HDA – Encaminhar os pacientes com lesões sugestivas: úlceras genitais, secreções, dor
pélvica, lesões verrucosas,adenomegalias regionais. Lembrar-se que é possível ter mais de
uma doença sexualmente transmissível. Tratar de imediato às doenças sexualmente
transmissíveis que sejam facilmente identificadas.
Exame físico – Descrever o aspecto da lesão.
Exames Complementares: Hemograma, VDRL qualitativo e quantitativo, avaliação hepática
e renal, sorologia para herpes simples (caso duvidoso), sorologia para HIV 1 e 2 e para
hepatites, sumário de urina com sedimentoscopia, colheita de secreção para exame direto e
cultura, penioscopia e, dependendo do caso, RX de tórax.
Prioridade para regulação – Gestantes e pacientes com lesões graves e/ou extensas;
Critério – P1.
OBS: Em casos de Doença Inflamatória Pélvica, priorizar o atendimento para P1.
5ENCAMINHAMENTO PARA CONSULTA COM ENDOCRINOLOGISTA
OBESIDADE
História
Clínica
–
Relatar
a
história
completa,
os
medicamentos
em
uso.
Informarcomorbidades (HAS,DM, hipotireoidismo, distúrbio do apetite).
Exame físico – Relatar os achados importantes, incluindo peso e estatura corporal recente
(IMC), ausculta cardiorrespiratória.
Exames Complementares: Glicemia em jejum, triglicérides, colesterol total e frações. Se
houver suspeita de hipotireoidismo, solicitar a dosagem do TSH e T4 livre.
Hipótese Diagnóstica – Enumerar.
Tratamento – Dieta. Antes de orientar para a prática de exame físico, encaminhar para
exame cardiológico.
Motivo do Encaminhamento – Detalhar os motivos de encaminhamento.
Contrarreferência – Retorno à UB p/ acompanhamento com relatório do especialista.
ALTERAÇÕES NO CRESCIMENTO – Informar história completa, curva de crescimento com
acompanhamento de um mínimo de 06 seis meses e (02) duas medidas feitas pelo mesmo
38
examinador. Relato do peso/estatura atual e dos pais. Os encaminhamentos devem ser
realizados após afastar patologias mais comuns: parasitoses, anemia, infecções do trato
urinário, desnutrição e hipotireoidismo.
TELARCA E PUBARCA PRECOCES – História clínica completa constando a descrição dos
caracteres sexuais secundários especialmente, época do aparecimento.
DISFUNÇÃO DE GLÂNDULAS SUPRARENAIS – Qualquer paciente com presença de qualquer
um dos sintomas seguintes: obesidade central, hiper ou hipotensão, hipertricose, alopécia,
estrias violáceas, hiperpigmentação das mucosas, amenorreia, anorexia, astenia ou redução
em quantidade de pelos do corpo deve ser encaminhado.
TIREOPATIAS
História Clínica – Detalhar a história clínica com relato da evolução do quadro;
Exame Físico – Descrever os achados importantes.
Exames Complementares: TSH e T4 livre recentes. Encaminhar todos os exames realizados.
Hipótese Diagnóstica – Enumerar.
Tratamento – Citar os tratamentos realizados e os medicamentos em uso.
Motivo do Encaminhamento – Detalhar o motivo de encaminhamento.
Contrarreferência – Retorno à UB p/ acompanhamento com relatório do especialista.
Observações – A contrarreferência deverá informar a necessidade de controle na
endocrinologia e sua frequência.
DIABETES MELLITUS
História clínica – Detalhar a história clínica, evolução, citando os tratamentos empregados
previamente e a(s)medicação(s) em uso.
Exame Físico – Descrever os achados importantes. Relatar se há: obesidade, infecções
fúngicas, bacterianas.
Exames Complementares: Glicemia em jejum recente, hemoglobina glicada ou glicosilada,
colesterol total e frações, triglicérides.
39
Tratamento – Tem como objetivo alcançar o controle glicêmico satisfatório. Orientação
dietética com ou sem antidiabéticos orais: os que não aumentam a secreção de insulina –
anti-hiperglicemiante e os que aumentam a secreção de insulina – hipoglicemiante.
Motivo do Encaminhamento – Detalhar os motivos de encaminhamento.
Contrarreferência – Retorno à UBS p/ acompanhamento com relatório do especialista;
Observações
Os pacientes com diagnóstico de Diabetes Mellitus tipo 1 devem ser encaminhados e
permanecer em acompanhamento na endocrinologia.
Quanto aos pacientes com Diabetes Mellitus tipo 2, apenas os casos com
complicações e acometimento de órgãos-alvo ou refratariedade com as medidas
empregadas, deverão ser encaminhadas ao endocrinologista para avaliação.
Encaminhamento anual de diabéticos e hipertensos, hematúria de repetição,
infecções urinárias de repetição e cálculo renal.
6- ENCAMINHAMENTO PARA CONSULTA COM GASTROENTEROLOGISTA
HEPATITES CRÔNICAS
Encaminhar todos os pacientes com quadros de Hepatite Crônica.
Anamnese – História clínica completa com pesquisa de mal estar, náuseas, vômitos, diarreia,
febre, colúria, acolia fecal, icterícia, dor em nível do hipocôndrio D, dores articulares, lesões
de pele (nevus araneus, lesões nodulares). Investigar: transfusão de sangue e/ou derivados,
hemodiálise, tratamento cirúrgico, tratamento dentário, tatuagem, piercing, doenças
sexualmente transmissíveis.
Exames complementares: Hemograma,coagulograma, transaminases hepáticas, bilirrubinas
totais e frações, gama GT, além de:
Hepatite A: Anti-HAV IgM.
Hepatite B: HbsAg, Anti-HBcIgM, Anti-HBe, Anti-HBs.
Hepatite C: Anti-HCV,PCR para HCV no soro.
Exame físico –Completo. Avaliar se há lesões de pele, icterícia, hepatomegalia dolorosa.
Prioridade para a regulação – Hepatite crônica.
Critério – P1.
Contrarreferência – Permanecer no nível secundário.
40
NEOPLASIAS
Encaminhar pacientes com diagnóstico confirmado.
Anamnese – História clínica completa. Descrever se houve: aumento dos gânglios linfáticos,
perda ponderal, sudorese noturna, anorexia, anemia, icterícia, vômitos, epigastralgias,
diarreia, constipação intestinal.
Exame físico – Descrever PA, ausculta cardiorrespiratória. Estado geral, grau de palidez
cutaneomucosa, icterícia, ascite, visceromegalias, circulação colateral. Pesquisa de dor à
palpação, visceromegalias, abaulamentos, tumorações e/oulinfoadenomegalias.
Exames complementares: Endoscopia; colonoscopia; enema opaco e USabdominaltotal;
pesquisa de sangue oculto nas fezes.
Prioridade para a regulação – Todos os casos.
Critério – P0;
Contrarreferência – Permanecer no nível secundário.
POLIPOSE INTESTINAL
Encaminhar todos os pacientes com diagnóstico e história familiar de polipose.
Anamnese – História clínica completa. Pesquisar ocorrência de melena e se há de casos na
família de polipose e/ou câncer intestinal.
Exame físico – Observar lesões de pele e relatar exame retal.
Exames complementares – Colonoscopia, enema opaco e US abdômen total.
Prioridade para a regulação – Todos os casos.
Critério–P2.
DOENÇAS INFLAMATÓRIAS INTESTINAIS: COLITE ULCERATIVA, DOENÇA DE CROHN E
SÍNDROME DE CÓLON IRRITÁVEL
Encaminhar os pacientes com perfuração de cólon, com risco de evolução para neoplasia e
os casos cirúrgicos. Eles devem ser encaminhados ao cirurgião geral.
PATOLOGIAXSINTOMATOLOGIA
COLITE ULCERATIVA – Diarreia sanguinolenta, muco, febre, dor abdominal, tenesmo, perda
de peso e anemia.
41
DOENÇA DE CROHN – Dor abdominal, diarreia, febre, perda de peso. Pode evoluir com
estenose ou fístulas intestinais e para outros órgãos, abscessos.
SÍNDROME DE CÓLON IRRITÁVEL– Critérios de Roma III
Dor ou desconforto abdominal recorrente pelo menos 03 dias/mês, nos últimos 03 meses,
associada com dois ou mais dos seguintes:
1 – Melhora com a defecação;
2 – Início associado com mudança na frequência;
3 – Inicio associado com mudança no formato (aparência) das fezes;
Critérios preenchidos nos últimos 03 meses com início dos sintomas pelo menos 06
meses antes do diagnóstico.
Obs. – O paciente que também apresenta dor/desconforto de ao menos 02 dias por
semana também deve ser incluído nos protocolos de pesquisa da etiopatogenia.
EXAMES COMPLEMENTARES
COLITE ULCERATIVA: Colonoscopia com biópsia, enema opaco, VHS, PCR, Alfa 1
Glicoproteína ácida, dosagem do ferro eda ferritina.
DOENÇA DE CROHN: Colonoscopia com biópsia, enema opaco, colonoscopia.
SÍNDROME DO CÓLON IRRITÁVEL: Colonoscopia, enema opaco.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
DOENÇAS DO REFLUXO GASTRO ESOFÁGICO (DRGE): HÉRNIA DE HIATO, ESOFAGITE DE
REFLUXO, ESÔFAGO DE BARRET.
Encaminhar os pacientes que não respondem satisfatoriamente ao tratamento
clínico, inclusive aqueles com manifestações atípicas cujo refluxo foi devidamente
comprovado.
Pacientes com esôfago de Barret,estenose, úlcera e sangramento esofágico deverão
ser encaminhados para o cirurgião geral.
42
Anamnese– Relato de pirose relacionada ou não com os hábitos alimentares, epigastralgia,
disfonia, disfagia, tosse crônica, náuseas, faringite, asma, dor precordial. Avaliar duração e
frequência dos sintomas.
Exame físico – Exame completo.
Exames complementares: Endoscopia, exame radiológico contrastado do esôfago, phmetria
(esofagite eosinofílica)e manometria esofágica.
Observações:
Pacientes que apresentam sintomas com frequência mínima de 2x por semana,
por04 a 08 semanas, devem ser considerados possíveis portadores de DRGE;
Procurar identificar os eventuais alergenos alimentares envolvidos na etiologia;
Existe evidente correlação entre o tempo de duração dos sintomas e aumento do
risco para o desenvolvimento do Esôfago de Barrett e Adenocarcinoma de Esôfago.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
GASTRITE ATRÓFICA DIAGNOSTICADA
Encaminhar paciente com gastrite não responsiva, história de neoplasia gástrica, de úlcera
gástrica ou duodenal tratada com recidiva de sintomas e de desconforto digestivo
2x/semana por 04 semanas.
Exame físico – Dor epigástrica, vômitos e distensão abdominal;
Exames complementares: Endoscopia digestiva alta (EDA) com biópsia, pesquisa de H.pylori.
Prioridade para a regulação – Pacientes tratados e descompensados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado àUBpara
acompanhamento portando o relatório de contrarreferência.
PANCREATITE CRÔNICA
Encaminhar pacientes com complicações.
Exame físico – Dor abdominal em barra, dispepsia e vômito.
43
Exames complementares: Glicemia,amilase, lipase, teste de tolerância à glicose, fosfatase
alcalina, TGO,TGP, bilirrubinas totais e frações, gama glutamil transferase, RX simples
abdominal, US abdominal e tomografia do abdômen superior. Colangiorressonância quando
há icterícia associada ou suspeita de coledocolitíase não demonstrada por outros exames.
Prioridade para a regulação – Pacientes tratados e descompensados.
Critério – P1.
Contrarreferência – Dependendo da avaliação, o usuário poderá ser encaminhado a UBS
para acompanhamento de posse de relatório de contrarreferência.
OBS – Pacientes com complicações como pseudocistos e fístulas deverão ser encaminhados
para o cirurgião geral.
CIRROSE HEPÁTICA
Anamnese– Casos de anorexia, vômitos, astenia, icterícia, hemorragia digestiva, neuropatia
periférica com hipertensão portal deverão ser encaminhados.
Exame físico – Avaliar ocorrência de palidez cutaneomucosa, icterícia, eritema palmar,
ginecomastia, hepatoesplenomegalia, ascite, neuropatia periférica.
Exames complementares–Hemograma, glicemia, colesterol, triglicérides, ferro sérico,
ferritina, eletroforese de proteínas, TGO, TGP, gamaGT, bilirrubinas totais e frações,
coagulograma, amilase, sorologia para hepatite, EDA, US de abdômen.
Prioridade para a regulação – Todos os casos deverão ser encaminhados.
Critério – P0.
Contrarreferência – Permanecer no nível secundário.
ÚLCERA PÉPTICA
Encaminhar os pacientes com gastrite não responsiva a tratamentos convencionais.
Especialmente quando há história de neoplasia gástrica, úlcera gástrica ou duodenal tratada
e com recidiva dos sintomas. Casos de desconforto digestivo 2x/semana por 04 semanas
associados, ou não, a episódios de vômitos.
Exame físico – Dor epigástrica e distensão abdominal.
Exames complementares: Endoscopia digestiva alta (EDA) com biópsia, pesquisa de H.pylori.
Prioridade para a regulação – Pacientes tratados e descompensados.
Critério – P1.
44
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
7ENCAMINHAMENTO PARACONSULTA COM INFECTOLOGISTA
Recomenda-se iniciar na UB o tratamento das doenças agudas identificadas e
encaminhar para o(a) especialista somente os casos em que não houve resposta
adequada.
Sempre priorizar as gestantes e os casos de febre de origem obscura.
INFECÇÃO PELO HIV
Pacientes em uso de antirretroviral;
Pacientes com infecção oportunista prévia.
Se possível, com resultado dos exames: CD4 e carga viral.
OBSERVAÇÕES
Caso já use antirretroviral, referenciar citando as medicações já utilizadas e em uso.
Preferencialmente, deverão ser encaminhados ao SAE (Serviço de Atendimento
Especializado) que conta com uma equipe multidisciplinar composta por médico,
psicólogo, assistente social e enfermeiro(a) no Centro Clínico da Ribeira.
Os casos de HIV com resistências múltiplas deverão ser encaminhados para receber
assistência integral em nível da Unidade Hospitalar Especializada da Rede Estadual.
HEPATITES VIRAIS B E C
Todos os casos deverão ser acompanhados pelo especialista.
Obs.- Os casos de Hepatite A devem ser acompanhados na UB. Há casos de Hepatite Be C
que necessitam de medicação e/ou internação hospitalar. Nesses casos, receberão
assistência em nível da Unidade Hospitalar Especializada da Rede Estadual.
Exames Complementares: Hemograma, FA, TGO, TGP, Gama GT, Bilirrubinas, TAP.
Sorologias para hepatites A (Anti-HAV IgM), B (HBsAg, Anti-Hbs e Anti-HBc IgM) e C (Anti-
45
HCV). Os demais marcadores e os testes de biologia molecular pertinentes para cada
hepatite poderão ser solicitados conforme os resultados dos marcadores iniciais.
PNEUMONIA INTERSTICIAL A ESCLARECER
Somente encaminhar nos casos em que não houver resposta.
Exames Complementares: Hemograma com VHS, Pesquisa BAAR, RX de tórax.
LEISHMANIOSE TEGUMENTAR/VISCERAL
Todos os casos deverão ser acompanhados pelo especialista.
Exames Complementares: Hemograma com VHS, creatinina,ECG, laudo histopatológico.
TUBERCULOSE
Encaminhar somente se tiver baciloscopia positiva após o 2º mês de tratamento em
caso de intolerância ao tratamento.
Encaminhar todos os casos que tiverem complicações, resistências.
Os casos de tuberculose devem ser acompanhados e tratados na UB.
Encaminhar somente se tiver baciloscopia positiva após o 2º mês de tratamento.
Encaminhar todos os casos duvidosos de tuberculose extrapulmonar.
Anamnese – Paciente se queixa de tosse crônica, sudorese noturna, adinamia e febre
noturna, emagrecimento, escarro hemoptóico.
Exame físico – Estado geral pode ser normal ou debilitado nos pacientes imunossuprimidos,
com alteração ou não, na ausculta respiratória.
Exames complementares: Hemograma, enzimas hepáticas, TAP,BK de escarro com cultura
positiva, RX de Tórax em PA e Perfil, PPD.
Prioridade para a regulação
Pacientes tratados sem resposta e a população de maior risco (presídios, manicômios,
abrigos e asilos).
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência
46
FEBRE OBSCURA COM/SEM HEPATOESPLENOMEGALIA E LINFONODOMEGALIA
Encaminhar todos os casos ao infectologista.
Exames complementares: Hemograma com VHS, DHL, ácido úrico, TGO, TGP, Sorologias
para rubéola, citomegalovírus, toxoplasmose, Anti HIV e RX de tórax.
QUADROS DE INFECÇÃO DE VIAS AÉREAS SUPERIORES DE REPETIÇÃO E CUTÂNEAS DE
DIFÍCIL CICATRIZAÇÃO.
Exame físico: inspeção, ausculta, palpação dos pulsos.
Exames complementares: Hemograma com VHS, glicemia em jejum, colesterol e frações,
triglicérides, ureia e creatinina, ASO/ASLO, ferro, ferritina, Pesquisa BAAR, RX de tórax.
PACIENTES COM SOROLOGIA POSITIVA PARA TOXOPLASMOSE, CITOMEGALOVÍRUS OU
MONONUCLEOSE.
São doenças auto limitadas, geralmente sem nenhuma gravidade e comumente não é
necessário encaminhar para o especialista em doenças infecciosas.
DOENÇAS CONGÊNITAS RELATIVAS À TOXOPLASMOSE, CITOMEGALOVIRUS E RUBÉOLA
A gestante deve ser encaminhada para o infectologista. Após o nascimento, o recém-nascido
deverá ser encaminhado para o Infectologista pediátrico na Unidade Hospitalar
Especializada Infantil.
Exames complementares: Hemograma c/ VHS (materno e da criança), antiHIV, sorologia
(IgM) para rubéola, citomegalovírus e toxoplasmose, VDRL, RX de crânio, avaliação
oftalmológica (se possível).
Prioridade para os encaminhamentos/infectologistas: Variável, conforme a necessidade de
cada caso.
P0 – Dengue, pneumonia, tuberculose, HIV – casos graves devem ser encaminhados para as
Unidades hospitalares;
P1 – HIV, hepatites B e C, febre de origem obscura e tuberculose não responsiva;
P2 e P3 – Hepatite B e C, HIV, DST sem resposta ao tratamento.
Contrarreferência
47
Com o controle da sintomatologia, retorno à UB p/ acompanhamento com relatório do
especialista.
8- ENCAMINHAMENTO PARA CONSULTA COM MASTOLOGISTA
DOR MAMÁRIA E NÓDULO
Encaminhar pacientes com dor mamária severa que afeta sua qualidade de vida ou aquelas
refratárias e/ou com aparecimento de nódulos.
Exame físico – Dor que interfere nas atividades diárias e na qualidade de vida.
Exames complementares: Mamografia recente e, se necessário, US das mamas e das axilas.
Prioridade para a regulação – Todas as pacientes com dor mamária severa que afeta a
qualidade de vida ou àquelas refratárias.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
CÂNCER DE MAMA (SUSPEITA)
Encaminhar todos os casos suspeitos, além do histórico familiar.
Exame físico – Citar os achados significativos.
Exames complementares:
Mamografia recente e, se necessário, US das mamas e das axilas;
Anexar exames anteriores com a finalidade comparativa.
Prioridade para a regulação – Todos os casos suspeitos.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
GINECOMASTIA
Exame físico – Aumento do tecido mamário nos homens;
Prioridade para a regulação
48
Adolescentes que persistem com a ginecomastia por 12 a 24 meses;
Pacientes sintomáticos (dor);
Ginecomastia antiga levando a fibrose;
Pacientes com risco de carcinoma;
Pacientes com ginecomastia que tenham sido descartadas todas as patologias e
distúrbios hormonais persistentes.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
9ENCAMINHAMENTO PARA CONSULTA COM NEFROLOGISTA
ALTERAÇÃO DE EXAME DE URINA
História clínica–Completa e citar doenças associadas.
Exame Físico – Relatar os achados importantes, inclusive à mensuração da pressão arterial e
volume urinário.
Exames Complementares – Hemograma, glicemia em jejum, colesterol total efrações,
triglicerídeos,ureia, creatinina, sumário de urina com sedimentoscopia.
Prioridade para a Regulação
– P1, se houver oligúria e/ou creatinina > ou= 2,0 mg/dl.
Critério– P1.
Contrarreferência–Dependendo da avaliação o usuário poderá ser encaminhado àUB para
acompanhamento de posse de relatório de contrarreferência.
EDEMA A ESCLARECER COM SEDIMENTO URINÁRIO ALTERADO
História clínica – Detalhada e doenças associadas;
Exame Físico – Relatar os achados importantes, inclusive a verificação da pressão arterial.
Exames Complementares – Glicemia em jejum, ureia, creatinina e sumário de urina com
sedimentoscopia.
Prioridade para a Regulação – Caso de hematúria maciça.
Critério – P0.
Contrarreferência – Dependendo da avaliação o usuário poderá ser encaminhado à UB para
acompanhamento de posse de relatório de contrarreferência.
49
LESÃO RENAL EM DIABETES, HIPERTENSÃO, DOENÇAS REUMATOLÓGICAS E AUTOIMUNES.
História clínica–Detalhada, doenças associadas, medicações em uso.
Exame Físico –Completo e relatar os achados importantes.
Exames Complementares: Glicemia em jejum,ureia, creatinina, sumário de urina com
sedimentoscopia.
Prioridade para a Regulação – Creatinina >= 2,0 mg/dl.
Critério –P1.
Contrarreferência – dependendo da avaliação o usuário poderá ser encaminhado à UB para
acompanhamento de posse relatório de contrarreferência.
Outros motivos frequentes de encaminhamento: Encaminhamento anual de diabéticos e
hipertensos, hematúria, infecções urinárias de repetição e cálculo renal.
10- ENCAMINHAMENTO PARA CONSULTA COM NEUROLOGISTA
CASOS DE HIDROCEFALIA, MIELOMENINGOCELE E CRANIOESTENOSE
Encaminhar ao neurocirurgião ou ao neurologista;
Relatar a história clínica completa e a evolução;
Descrever o formato do crânio e a curva do perímetro cefálico (PC);
Relato de presença/ausência de déficit neurológico;
Solicitar RX de Crânio em suspeita de cranioestenose.
NERVOSISMO – Habitualmente, não há razão para encaminhar ao neurologista, exceto
quando presente sinais ou sintomas de lesão orgânica no SNC.
SEQUELA DE AVC – A prescrição e o acompanhamento de reabilitação fisioterápica devem
ser feitos pelo neurologista. Assim como, a avaliação de déficit motor, sequelas de AVC ou
trauma para fins de obtenção de benefícios ou passe livre.
MANIFESTAÇÕES PSICOSSOMÁTICAS – Manifestações orgânicas ou queixas subjetivas que
compõe síndrome depressiva ou ansiedade devem ser motivos para encaminhamento à
saúde mental e não, ao neurologista.
DISTÚRBIO DE APRENDIZAGEM E RETARDO PSICOMOTOR
50
História completa especificando o período a época do atraso do desenvolvimento
Neuropsicomotor, o distúrbio do comportamento, dados sobre o parto e o 1º ano de vida.
Exame Físico – Relatar achados importantes. Para o completo exame clínico das funções
mentais deve ser observado: o estado cognitivo(orientação, atenção, a memória e a
inteligência), o comportamento, a senso-percepção, o pensamento, a linguagem, a
afetividade, o humor, o juízo crítico ou a análise da realidade e a conduta.
Prioridade para Regulação – Variável.
Critério – P3.
Contrarreferência – Permanecer no nível secundário, mas com acompanhamento frequente
na UB com o relatório do especialista.
EPILEPSIA, CONVULSÃO E DESMAIOS
Relato completo da história informando características, evolução, doenças associadas(em
especial, diabetes), medicamentos em uso, traumatismos.
Exame Físico – Relatar achados importantes.
Exames Complementares: Orientar o paciente a levar os exames que já possuir, tais como,
radiografias (crânio, seios da face) e outros.
Prioridade para Regulação – Pacientes com mais de uma crise em menos de 24h e sem
medicação.
Critério – P0.
Contrarreferência –Permanecer no nível secundário, mas com acompanhamento frequente
na UBS com o relatório do especialista.
Obs.: Nos casos de convulsão febril em crianças, deve se tratar o quadro de base e depois
encaminhar ao neurologista. Após avaliação pelo neurologista e confirmando o diagnóstico
de epilepsia, o retorno ao especialista deve ocorrer a cada 06 meses. Caso a medicação
termine antes do retorno do especialista e estando o paciente sob controle, a prescrição
deverá ser mantida pelo médico da UB até o retorno ao neurologista. Para tanto, na receita
deverá constar sua validade de acordo com a data de retorno ao especialista e estar
preenchido o relatório de contrarreferência.
CEFALÉIA
51
Anamnese – História detalhada informando localização, característica, evolução epatologias
associadas.
Exame Físico – Relatar achados importantes e informar a pressão arterial.
Exames Complementares: Orientar o paciente a levar os exames que já possuir, tais como,
radiografias (crânio, seios da face) e outros. Caso tenha sido realizado a fundoscopia e
houverpapiledema, encaminhar para avaliação neurocirúrgica de urgência.
Prioridade para Regulação – Não há.
Critério – P2.
Contrarreferência – Retorno à UB para acompanhamento com o relatório do especialista.
Obs.: Cefaleia de difícil controle associada a distúrbio do comportamento, convulsões
agravando progressivamente ou instalação súbita e constante, devem sempre ser
encaminhadas ao neurologista.
11ENCAMINHAMENTO PARA CONSULTA COM OFTALMOLOGISTA
DIFICULDADE VISUAL
História clínica – Descrever a história clínica completa nos pacientes com relato de déficit
visual ou queixasoculares como: prurido e lacrimejamento. Citar presença de outras
patologias (ex. Diabetes e Hipertensão).
Exame Físico – Citar os achados significativos.
Prioridade para Regulação – Priorizar pacientes entre 0 a 9 anos e com mais de 40 anos para
consultas de 1ª Vez.
Critério – P2.
Contrarreferência – Retorno à UB para acompanhamento com o relatório do especialista.
CEFALÉIA
Encaminhar os pacientes com cefaleia persistente, frontal (após período escolar ou após
esforços visuais), sem outras causas aparentes (ex.: sinusite, inflamações dentárias e
enxaquecas).
Obs.: Cefaleia matinal ou no meio da noite não está relacionada a problemas oculares.
Pacientes com queixas agudas, de forte intensidade com sintomas associados, deverão ser
sempre encaminhados às urgências clínicas para avaliação inicial. Em caso de suspeita de
meningite, realizar a notificação compulsória.
52
Exame Físico – Aferição da PA.
Prioridade para Regulação – Priorizar pacientes entre 0 a 7 anos e com mais de 40 anos para
consultas de 1ª vez.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
PACIENTES COM DIABETES/HIPERTENSÃO.
HIPERDIA – Atendimento multidisciplinar: Nefrologista, Endocrinologista, Cardiologista,
Oftalmologista, Nutricionista.
DM tipo 1: Destruição autoimune das células β do pâncreas, levando a deficiência
absoluta de insulina.
DM tipo 2: Graus variados de resistência insulínica e de deficiência de secreção de
insulina.
Gestacional: Intolerância a glicose de graus variados com inicio ou primeiro
diagnóstico geralmente no segundo ou terceiro trimestre da gestação, podendo ou
não persistir após o parto.
Outros tipos: Decorrentes de defeitos genéticos, associados com outras doenças e
desencadeados por uso de fármacos diabetogênicos.
História clínica – Detalhada com tempo de evolução e complicações.
Exame Físico – Relatar os achados importantes. Informar a medida da Pressão Arterial.
Exames Complementares: Hemograma, glicemia em jejum, triglicerídeos e colesterol
(recentes), hemoglobina glicada, ureia e creatinina, ácido úrico, microalbumina, sumário de
urina com sedimentoscopia.
Prioridade para Regulação – Paciente diabético juvenil e outros com doença acima de 03
anos de duração.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
53
INFLAMAÇÃO OCULAR
Encaminhar os pacientes com relato de ardor ou dor, secreção, hiperemia ocular, diplopia;
Exame Físico – Citar os achados considerados importantes.
Prioridade para Regulação – Pacientes com dor e maior tempo de evolução.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
CATARATA
Encaminhar os pacientes com faixa etária maior de 50 anos com baixa progressiva da visão,
presença de névoa no campo visual, visão embaçada e piora da acuidade para longe e
melhora para perto. Além dos casos de leucocoria, cataratas traumáticas e as de origem
metabólica, independentemente da idade.
Exame Físico – Citar os achados significativos e relatar se há leucocoria.
Prioridade para Regulação – Paciente com um único olho e insucesso no uso de lentes
corretivas.
Critério – P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
GLAUCOMA
Encaminhar pacientes com história familiar de glaucoma.
Exame Físico – Citar os achados significativos.
Prioridade para Regulação – Pacientes com história familiar, mesmo que assintomático,
acima de 35 anos.
Critério – P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
ESTRABISMO
54
Encaminhar os pacientes com desvio ocular e compensação do estrabismo pelaposição da
cabeça (diagnóstico diferencial do torcicolo congênito).
Exame Físico – Citar os achados significativos.
Prioridade para Regulação – Menores de 07 anos.
Critério – P0.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
12ENCAMINHAMENTO PARA CONSULTA COM ORTOPEDISTA/TRAUMATOLOGISTA
SEQUELA DE FRATURA
Descrever queixas, localização, duração, evolução, dor e limitação à movimentação.
Relatar frequência e intensidade das crises. Encaminhar com RX da articulação acometida
em duas incidências.
Exame Físico – Descrever os achados e informar a localização, presença de restrição ou dor à
movimentação e presença ou não, de sinais flogísticos.
Exames Complementares: RX da área afetada em AP e perfil.
Prioridade para Regulação – Pacientes com sequelas mais recentes.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
DOR LOCALIZADA A ESCLARECER (Articulares, Tendinites)
Encaminhar com a história clínica completa, especialmente os pacientes com queixas
frequentes persistentes de dores articulares que não melhoram após tratamento inicial.
Relatar se há limitação de movimentos.
Exames Complementares: RX da área afetada em AP e Perfil.
Exame Físico – Descrever a localização, presença ou não de dor ou limitação
àmovimentação.
Prioridade para Regulação – Limitação funcional.
Critério – P2.
Contrarreferência – Permanecer no nível secundário.
55
DEFORMIDADES DOS MEMBROS INFERIORES E DA COLUNA VERTEBRAL
Os casos de deformidades em crianças devem ser encaminhados ao ortopedista o quanto
antes possível, pelo menos a partir dos 06 meses de idade. Os casos de “pé torto” ou “pé
plano rígido” deverão ser encaminhados para tratamento.
Exame Físico – Descrever os achados importantes.
Exames Complementares: RX da área afetada.
Prioridade para Regulação – Prioridade para recém-nascidos.
Critério – P3.
Contrarreferência – Permanecer no nível secundário.
CERVICALGIAS, DORSALGIAS, LOMBALGIAS
Encaminhar os pacientes com queixas frequentes e persistentes, que não melhoram após
tratamento inicial. A história clínica deverá ser completa com a queixa principal, localização,
irradiação, duração e evolução.
Exame Físico – Citar os achados significativos.
Exames Complementares: RX da área afetada em duas incidências.
Prioridade para Regulação – Pacientes com queixas crônicas.
Critério – P2.
Contrarreferência – Permanecer no nível secundário.
13ENCAMINHAMENTO PARA CONSULTA COM OTORRINOLARINGOLOGISTA
OTOMASTOIDITE CRÔNICA
Encaminhar todos os casos.
Anamnese– Dor, edema, cefaleia na região mastóidea.
Exame físico – Otorreia contínua ou intermitente drenando pelo conduto auditivo externo.
Pesquisar hipoacusia até surdez.
Exames complementares: TC dos ossos temporais (cortes axiais e coronais).
Prioridade para a regulação– Casos tratados e recidivantes.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
56
SINUSITES CRÔNICAS
Encaminhar todos os casos.
Anamnese – Cefaleia intermitente, dores orbiculares e/ou retro orbiculares, podendo
apresentar otalgias.
Exame físico– Paciente apresenta dor ao nível das cavidades afetadas e eliminação pelo
vestíbulo nasal ou pela rinofaringe de esxudato oriundos do interior dos seios afetados.
Exames complementares: RX simples dos seios paranasais- Incidências: Mentonaso ou de
Waters; Fronto naso ou de Caldwell; Submento vértex ou posição axial de Hirtz e Perfil, TC
dos seios paranasais (cortes axiais e coronais).
Prioridade para a regulação – casos tratados e recidivantes.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
LARINGITE CRÔNICA
Encaminhar todos os casos.
Anamnese– Rouquidão intermitente e/ou permanente, tosse seca, pigarro, sensação de
globus laríngeo.
Exame físico – Rouquidão permanente em maior ou menor intensidade.
Exames complementares: Laringoscopia.
Prioridade para a regulação – Casos tratados clinicamente e recidivantes.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
HIPERTROFIA ADENOIDEANA
Encaminhar todos os casos de crianças com rouquidão, que dormem com a boca
entreaberta e que às vezes, apresentam crises de apneia noturna.
Exame físico – Observar se há protrusão dentária.
Exames complementares necessários – RX de Perfil da Nasofaringe (boca aberta e fechada).
Prioridade para a regulação – Casos tratados e descompensados.
57
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
BLASTOMAS NASAIS E PARANASAIS
Encaminhar todos os casos;
Anamnese/Exame físico – Obstrução nasal, episódios de epistaxe, rinorréia purulenta,
cefaleia frontal e/ou em projeção de outras cavidades paranasais, diplopia e exoftalmia. Em
casos mais avançados, erosão do palato, invasão da órbita. Podendo ocorrer neuropatia dos
nervos cranianos, trismo, distúrbios visuais e proptose.
Exames complementares: RX Simples dos Seios Paranasais – Incidências:
Mentonaso ou de Waters; Frontonaso ou de Caldwell;Submento vértex ou posição axial de
Hirtz e Perfil, TC dos seios paranasais (cortes axiais e coronais).
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
AMIGDALITE CRÔNICA HIPERTRÓFICA
Encaminhar todos os casos cirúrgicos.
Anamnese – Episódios recorrentes de amigdalite com hipertrofia das amígdalas palatinas;
distúrbios mecânicos (de deglutição) com maior ou menor frequência de surtos febris.
Exame físico: hipertrofia das amígdalas palatinas.
Exames complementares: Hemograma, ASO.
Prioridade para a regulação – Casos tratados e descompensados.
Critério– P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
14-ENCAMINHAMENTO PARA CONSULTA COM PNEUMOLOGISTA
TOSSE
58
Encaminhar os pacientes com queixas frequentes e persistentes de tosse crônica (duração
maior que 08 semanas).
Anamnese – História clínica completa citando se houve passado de tabagismo e interrogar:
doença do refluxo gastroesofágico, gastrite, doenças rinossinusais, alergias, ansiedade,
asma.
Exame físico – Inspeção das amígdalas, ausculta pulmonar.
Exames complementares: Hemograma, ASO, exame direto e cultura com antibiograma do
escarro, RX de tórax, RX de seios da face. Dependendo do caso, tomografia dos seios da face
e de tórax.
Prioridade para a regulação – Paciente tratado e descompensado com evolução
desfavorável.
Critério– P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
TUBERCULOSE PULMONAR
Encaminhar os pacientes com queixas de tosse crônica, sudorese noturna, adinamia e febre
noturna, emagrecimento, escarro hemoptóico.
Exame físico – Estado geral pode ser normal ou debilitado nos pacientes imunossuprimidos,
com alteração ou não, na ausculta respiratória.
Exames complementares: BK de escarro com cultura positiva, RX de Tórax em PA e Perfil,
PPD.
Prioridade para a regulação
Pacientes tratados sem resposta e a população de maior risco (presídios, manicômios,
abrigos e asilos).
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
PNEUMONIA ADQUIRIDA NA COMUNIDADE (PAC)
Encaminhar os pacientes com os seguintes sinais e sintomas:
Pneumonia duradoura, com possibilidade de outros diagnósticos;
59
Suspeita de neoplasia, obstrução brônquica, corpo estranho;
Empiema pleural, infecção multirresistente a antibióticos;
Pneumonia com hipoxemia e insuficiência respiratória são prioridades – necessitam
de internação.
Anamnese – Paciente geralmente informa episódio de infecção de via aérea superior,
caracterizado pelo início súbito de febre, calafrio, dor torácica ventilatório-dependente e
tosse com expectoração purulenta ou piosanguinolenta, além de cefaleia,astenia e anorexia.
Exames complementares: Hemograma, glicemia, pesquisa de BK no escarro em casos
suspeitos, RX de tórax, RX dos seios da face, Tomografia de tórax (suspeita de Pneumocystis
carinii ou imunocomprometidos).
Nos casos mais graves – Ureia, creatinina, eletrólitos, proteínas totais e sorologia para HIV1.
Exame físico – Citar os achados significativos. Comumente, a presença de estertores e em
1/3 dos casos, sinais de consolidação pulmonar.
Prioridade para a regulação – Casos tratados e sem resposta terapêutica.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
NÓDULO PULMONAR
Encaminhar os pacientes que apresentarem:
RX e TC de Tórax recentes alterados ou suspeitos;
Casos indeterminados mesmo com exames complementares;
Nódulos alterados em seguimento radiológico ou em RX de tórax prévio;
Nódulos espiculados, irregulares e/ou suspeitos.
Exame físico – Citar os achados significativos.
Exames complementares: RX de Tórax em PA e Perfil recentes e Tomografia de tórax, em
casos indeterminados.
Prioridade para a regulação – Nódulo alterado em comparação a RX prévio ou tomografia
de tórax e/ou biópsia pulmonar alterada.
Critério – P0.
Contrarreferência – Permanecer no nível secundário.
60
ASMA
História de asma persistente moderada e/ou acentuada ou grave;
Avaliar os fatores desencadeantes: exposições a alergenos irritantes respiratórios
medicamentos, doença do refluxo gastroesofágico, comorbidades, tabagismo, hábitos e
estilo de vida. Além do histórico familiar de atopia.
Obs. - Em crianças até os 05 anos de idade, o diagnóstico é eminentemente clínico pela
dificuldade da realização das provas funcionais.
Clínica/Exame físico – Avaliar clinicamente, dispneia, tosse, tiragens intercostais e na
ausculta respiratória, sibilos expiratórios.
Exames
complementares:
IgE
(processo
alérgico);
espirometria;
EDA
na
suspeitaderefluxogastroesofágico; teste alérgico em casos selecionados;RX de tórax (afastar
outras doenças); RX de seios da face(sinusopatia).
Prioridade para a regulação – Asma persistente moderada e/ou acentuada ou grave.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
DOENÇA PULMONAR OBSTRUTIVA CRÔNICA (DPOC)
Encaminhar pacientes com tosse crônica/produtiva, dispneia de esforço, DPOC estágios 3 e 4
e com alteração no RX de Tórax (PA e Perfil), de seios da face e na Tomografia de tórax.
Casos com suspeita de comprometimento intersticial.
Anamnese – Paciente relata tosse, expectoração, dispnéia.
Exame físico – Citar achados significativos. Geralmente, à inspeção, tórax hiperinsuflado,
tempo expiratório prolongado, respiração com lábios semicerrados, utilização de
musculatura acessória do pescoço. À ausculta, diminuição dos sons respiratórios, sibilos e
raramente, estertores crepitantes.
Exames complementares: Hemograma, espirometria tanto confirma como quantifica o grau
de comprometimento, RX de tórax PA e P para afastar outras doenças pulmonares, RX de
seios da face, Tomografia de tórax (em casos especiais = neoplasias, bronquiectasias), ECG
em repouso e Ecocardiografia (suspeita de hipertensão pulmonar, cor pulmonal e obstrução
moderada a grave ao fluxo aéreo, hipoxemia crônica, sinais clínicos de disfunção ventricular
61
direita e para avaliar cardiopatias primárias), dosagem da alfa–antitripsina (para os casos de
enfisema pulmonar).
Obs.: Identificar comorbidades, estado nutricional, sintomas psiquiátricos, estabelecer o
perfil cardiovascular e identificar se há doença periodontal.
Prioridade para regulação – Doença descompensada com hipoxemia e insuficiência
respiratória aguda (P0).
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
DOR TORÁCICA
Relatar na HDA os sinais e sintomas significativos. Identificar as principais causas da dor
torácica.
Exame físico – Identificar as principais causas da dor torácica.
Exames complementares: RX de tórax, ECG, EDA.
Prioridade para a regulação – Complicações ou risco de vida imediato;
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
15 - ENCAMINHAMENTO PARA CONSULTA COM PROCTOLOGISTA
DIVERTICULOSE COLÔNICA
Encaminhar todos os casos.
Exame Físico – Geralmente, normal.
Exames complementares: Enema opaco, Colonoscopia.
Prioridade para a regulação – Casos com complicações (infecção, sangramento);
Critério– P0.
INCONTINÊNCIA ANAL
Encaminhar todos os casos.
Anamnese – Alteração da consistência das fezes, diminuição da capacidade e/ou
complacência retal, sensibilidade retal diminuída.
62
Exame físico – Sensibilidade retal diminuída, lesão anatômica muscular.
Exames complementares: US, toque retal.
Prioridade para a regulação – Casos tratados e com recidiva.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
CONDILOMA ACUMINADO
Encaminhar pacientes com lesões sugestivas e não resolutivas a tratamentos anteriores pela
rede básica.
Exame físico: Lesões verrucosas, com superfície irregular, mas podem também se apresentar
como pápulas ou placas nas regiões genitais e paragenitais. Frequentemente múltiplas, da
cor da pele, avermelhadas ou escuras.
Prioridade para o especialista – Casos tratados clinicamente descompensados e para
realizar a penioscopia.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
PÓLIPOS
Encaminhar todos os casos.
Exame físico – Geralmente assintomáticos.
Exames complementares: Pesquisa de sangue oculto nas fezes, colonoscopia;
Prioridade– Sangramento, histórico de polipose familiar.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado àUB para
acompanhamento portando o relatório de contrarreferência.
NEOPLASIA COLORRETAL
Encaminhar todos os casos.
História: Pesquisar: perda de peso, sangramento retal, episódios de constipação, diarreia,
dor abdominal.
63
Exame físico – Avaliar o Estado geral, presença de palidez cutaneomucosa, dor abdominal à
palpação.
Exames complementares: Exames laboratoriais, pesquisa de sangue oculto nas
fezes,RXdeTórax,US do Abdômen total, TCTóraxeAbdômen superior e inferior (para
investigar metástases). Possivelmente, o especialista realizará o toque retal, e solicitará
colonoscopia e retossigmoidoscopia.O RX contrastado do abdômen deve ser reservado para
quando não houver acesso a colonoscopia ou quando houver contraindicação para esse
exame.
Prioridade para a regulação – Todos os casos.
Critério – P1.
Contrarreferência – Permanecer no nível secundário.
INCONTINÊNCIA ANAL
Encaminhar todos os casos.
Exame físico: Alteração das consistências das fezes, diminuição da capacidade e/ou
complacência retal, sensibilidade retal diminuída, lesão anatômica muscular, denervação do
assoalho pélvico, toque retal.
Exame complementar: US.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
CISTO PILONIDAL
Encaminhar todos os casos.
Exame físico:
Caso Agudo – Nódulo doloroso na região sacrococcígea, abscesso local, febre, dificuldade
para sentar-se.
Caso Crônico – Drenagem purulenta espontânea, trajeto fistuloso, secreção fétida;
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P2.
64
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
ABSCESSO PERIANAL
Encaminhar casos para drenagem.
Exame físico – Tumoração com rubor e dor, secreção purulenta. Acompanhada comumente
de tenesmo.
Exames complementares – Pré-operatórios.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
FISSURA ANAL
Encaminhar casos cirúrgicos;
Anamnese – Dor anal, sangramento, e constipação.
Exame físico – Quando aguda, apresenta-se como solução de continuidade superficial e
sendo crônica, caracteriza-se por úlcera bem definida,bordos irregulares e com base
endurecida e fibrosa. Podem estar associadas a alterações secundárias: o plicoma sentinela e
a papila anal hipertrófica.
Exames complementares: Pré-operatórios.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
FÍSTULA ANAL
Encaminhar todos os casos.
Exame físico–Dor anal e secreção purulenta.
Exames complementares: Pré-operatórios.
Prioridade para a regulação – Todos os casos.
Critério – P2.
65
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado àUBS para
acompanhamento portando o relatório de contrarreferência.
FÍSTULAS ANORRETAIS
Encaminhar todos os casos.
Exame físico – Orifício fistuloso externo perianal com drenagem de secreção
purulenta,desconforto anorretal.
Exames complementares – US transrretal.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
HEMORRÓIDAS
Encaminhar casos cirúrgicos de terceiro e quarto grau;
Anamnese – Dilatação varicosa das veias anorretais submucosas devido à pressão venosa
persistentemente elevada noplexo hemorroidário.
Exame físico – Sangramento, prolapso do mamilo hemorroidário, dor e/ou desconforto anal
e/ou tenesmo anal, inflamação aguda (trombose), com ou sem sinais de flebite, sensação de
esvaziamento incompleto do reto pós-evacuação, irritações e/ou dermatites perianais.
Exames complementares – Pré-operatórios.
Prioridade para a regulação– Casos tratados e descompensados e refratários;
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado àUBpara
acompanhamento portando o relatório de contrarreferência.
16 - ENCAMINHAMENTO PARA CONSULTA COM REUMATOLOGISTA
DEFORMIDADES DAS ARTICULAÇÕES, NÓDULOS REUMATÓIDES, RIGIDEZ MATINAL
Encaminhar os pacientes com queixas frequentes e persistentes, que não melhoraram após
tratamento inicial.
Anamnese – História clínica completa.
Exame Físico – Citar achados significativos.
66
Exames complementares – Exames laboratoriais: Hemograma com VHS, PCR,ASLO, fator
reumatóide, RX das articulações.
Prioridade para a regulação – Pacientes com queixas crônicas.
Critério – P2.
Contrarreferência – Permanecer no nível secundário.
DOR ÓSSEA, FRATURAS, DEFORMIDADES ESQUELÉTICAS
Encaminhar os pacientes com queixas frequentes, persistentes e que não melhoraram após
tratamento inicial.
Anamnese – História clínica completa.
Exame Físico – Citar achados significativos.
Exames complementares – Exames laboratoriais (fator reumatóide), RX do segmento
suspeito (fratura).
Prioridade para a regulação – Pacientes com queixas crônicas.
Critério – P2.
Contrarreferência –Permanecer no nível secundário.
TENOSSINOVITE, DOR, RIGIDEZ MATINAL, LOMBALGIA
Encaminhar os pacientes com queixas frequentes e persistentes, que não melhoraram após
tratamento inicial.
Anamnese – História clínica completa (época do aparecimento,duração e evolução,
localização, irradiação, uso de medicamentos).
Exame Físico – Citar achados significativos.
Exames complementares – Exames laboratoriais (provas reumáticas), PCR.
Prioridade para a regulação – Pacientes com queixas crônicas.
Critério – P2.
Contrarreferência – Permanecer no nível secundário.
DOR DIFUSA E CRÔNICA
Pacientes com dificuldade para localizar a dor, muitas vezes apontando sítios periarticulares,
sem especificar se a origem é muscular óssea ou articular. Sono não reparador e fadiga na
grande maioria.
67
Exame Físico – Presença de sensibilidade dolorosa em determinados sítios anatômicos.
Exames complementares – Exames laboratoriais: Hemograma com VHS,fator reumatóide,
PCR, ASLO.
Prioridade para a regulação – Pacientes com queixas crônicas.
Critério – P2.
Contrarreferência – Permanecer no nível secundário.
SENSAÇÃO DE RIGIDEZ E EDEMA
Encaminhar os pacientes maiores de 65 anos pacientes com queixas frequentes e
persistentes, que não melhoram após tratamento inicial.
Anamnese – História clínica completa com queixa, localização, irradiação, duração e
evolução.
Exame Físico – Citar achados significativos.
Exames complementares – RX da área afetadas e provas reumáticas.
Prioridade para a regulação – Pacientes com queixas crônicas.
Critério – P2.
Contrarreferência – Permanecer no nível secundário.
SUSPEITA DE DOENÇAS REUMÁTICAS AUTOIMUNES
Encaminhar os pacientes com queixas frequentes e persistentes, que não melhoraram após
tratamento inicial.
Anamnese – História clínica completa com queixa, localização, irradiação, duração e
evolução (lúpus eritematoso).
Exames físicos – Citar achados significativos.
Exames complementares – Provas reumáticas, FAN, pesquisa de células LE, Anticorpo
AntiSm.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Permanecer no nível secundário.
17 - ENCAMINHAMENTO PARA CONSULTA COMUROLOGISTA
HIDROCELE
68
Encaminhar todos os casos.
Exame físico– Citar achados significativos.
Exame complementar: Cultura de urina com antibiograma.
Prioridade para a regulação – Casos cirúrgicos.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
PROSTATITE
Encaminhar os casos de prostatite crônica.
Sinais/sintomas – Disúria, dor após micção, dor para ejacular.
Exame complementar: Cultura de urina com antibiograma.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
VARICOCELE
Encaminhar todos os casos.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Casos cirúrgicos.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado Àub para
acompanhamento portando o relatório de contrarreferência.
FIMOSE
Encaminhar todos os casos.
Exame físico– Citar os achados significativos.
Prioridade para a regulação– Casos cirúrgicos.
Critério– P2.
Contrarreferência– Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
69
CONDILOMA PENIANO
Encaminhar todos os casos.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos, especialmente, para a realização de
penioscopia.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
EPIDIDIMITE
Encaminhar epididimite crônica.
Sinais/sintomas – Dor testicular unilateral de início agudo com edema e febre.
Exames complementares: Cultura de secreção uretral, bacterioscopia.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
URETRITE CRÔNICA
Encaminhar todos os casos.
Sinais/sintomas – Secreção uretral, purulenta ou mucóide.
Exames complementares: Exame direto e cultura da secreção, sumário de urina com
sedimentoscopia, cultura de urina com antibiograma. Dependendo do caso, cultura de
esperma.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
OBSTRUÇÃO DO TRATO URINÁRIO
Encaminhar todos os casos.
70
Exame físico – Citar os achados significativos.
Exame complementar: Sumário de urina com sedimentoscopia,
US dos rins e vias urinárias, urografia excretora, tomografia computadorizada.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Depende do diagnóstico.
HEMATÚRIA A ESCLARECER
Encaminhar todos os casos.
Exame físico– Poderá ser normal ou com dor lombar ou no baixo abdômen.
Exames complementares: Hemograma, sumário de urina com sedimentoscopia seriados
com finalidade comparativa, RX simples de abdômen, US dos rins e vias urinárias.
Prioridade para a regulação– Casos tratados e descompensados.
Critério– P1.
Contrarreferência– Depende do diagnóstico.
NEOPLASIAS DE BEXIGA
Encaminhar todos os casos suspeitos.
Exames complementares: Sumário de urina com sedimentoscopia, US dos rins e Vias
urinárias.
Prioridade para a regulação– Todos os casos.
Critério– P1.
Contrarreferência – Permanecer no nível secundário.
HIPERPLASIA E NEOPLASIA DA PRÓSTATA
Encaminhar todos os casos para o especialista.
Sinais/sintomas
–
Gotejamento
pós-miccional,
dificuldade
para
urinar,
nictúria,
incontinência urinária, hematúria.
Exames complementares: Sumário de Urina com sedimentoscopia, cultura de urina com
antibiograma (infecção urinária pode alterar o PSA), US, PSA livre e total.
Prioridade para a regulação – Casos tratados e descompensados.
Critério– P1
71
Contrarreferência – Depende do diagnóstico.
LITÍASE RENAL
Encaminhar todos os casos.
Sinais/sintomas – Cólica nefrética, com irradiação para a região inguinal, às vezes com
náuseas e vômitos, hematúria, piúria.
Exames complementares – Hemograma completo, ureia, creatinina, cálcio, fósforo, sumário
de urina com sedimentoscopia, RX simples de abdômen, US dos rins e vias urinárias.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado a UBS para
acompanhamento portando o relatório de contrarreferência.
18 - ENCAMINHAMENTO PARA CIRURGIAAMBULATORIAL
Nevos: Aparecimento de prurido, alterações na pigmentação e do tamanho, inflamação
perinévica, ulceração, sangramento. Lesões névicas pigmentadas>0,6 cm.
Câncer de pele: Encaminhar pacientes com qualquer lesão sugestiva, dependendo da
extensão e comprometimento.
Lipoma: Encaminhar pacientes com lipomas dolorosos e com tamanho de até 05 cm.
Cistos sebáceos: Não encaminhar cisto com processo inflamatório, tratar antes.
Fibromas moles: Encaminhar pacientes com fibromas localizados em áreas de trauma.
Ceratoses seborréicas :Encaminhar as lesões pruriginosas, inestéticas e que estão em áreas
de traumatismos.
Onicocriptose: Encaminhar casos de unhas encravadas recidivantes.
19 - ENCAMINHAMENTO PARA CONSULTAS COM ESPECIALISTAEM CIRURGIA DE CABEÇA E
PESCOÇO
19.1 BÓCIO E NÓDULOS DE TIREÓIDE
Encaminhar os casos com indicações cirúrgicas, suspeita de malignidade, difícil controle
clínico de hipertireoidismo, exoftalmia maligna, bócio mergulhante ou com desvio e
estruturas nobres como traqueia, bócio inestético.
72
História e Exame físico – Geralmente os pacientes são assintomáticos. Poderá haver
sensação de compressão ou de corpo estranho na orofaringe decorrente do nódulo ou por
ouras causas: faringite alérgica e refluxo gastroesofágico. As neoplasias malignas podem
causar disfonia de nervo laríngeo recorrente.
Exames complementares: Cintilografia, TSH, T4 livre.
Prioridade para a regulação – Casos com indicação cirúrgica.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado a UBS para
acompanhamento portando o relatório de contrarreferência.
19.2 TUMORES DE GLÂNDULAS SALIVARES
Encaminhar pacientes com indicação cirúrgica.
Exames complementares: US das glândulas salivares.
Prioridade para a regulação – Casos com Indicações cirúrgicas: neoplasias benignas e
malignas, sialoadenite de repetição (mais de 03 episódios de dor ao ano).
Critério – P2.
Contrarreferência – Permanecer no nível secundário.
19.3 NÓDULOS E MASSAS CERVICAIS
Encaminhar pacientes com suspeita clínica ao especialista.
Sinais/sintomas – Avaliar a presença de faringite alérgica ou por refluxo gastroesofágico
(sensação de pigarro ou globus faríngeo). No caso de etiologia infecciosa, haverá o relato de
gripe forte precedente ou de doenças associadas ao HIV. No caso de metástases, pode haver
disfonia, disfagia, odinofagia, dor irradiada para a região temporal, emagrecimento, paralisia
de pares cranianos.
Exames complementares: RX de tórax; Sorologia para Rubéola; Toxoplasmose; HIV; Sífilis e
CMV PPD.
Prioridade para a regulação – Relato de casos de neoplasias benignas e suspeitas de
doenças granulomatosas.
Critério – P2.
Contrarreferência – Dependerá do diagnóstico.
73
19.4 TUMORES E ESTENOSES DA LARINGE E TRAQUÉIA CERVICAL
Encaminhar pacientes cirúrgicos ou oncológicos.
Sinais/sintomas – Pesquisar disfonia persistente por mais de 03 semanas, dispnéia
progressiva, dificuldade ou dor a deglutição, metástases cervicais em casos mais avançados.
Prioridade para a regulação – Suspeita de tumores ou estenoses.
Critério – P1.
Contrarreferência – Dependerá do diagnóstico.
19.5 TUMORES DE CAVIDADE ORAL E OROFARINGE
Encaminhar suspeita de malignidade ou tumores benignos que necessitarem de resolução
cirúrgica.
Sinais/sintomas – Observar se há lesão com/ sem dor local, odinofagia, alteração da fala ou
disartria.
Prioridade para a regulação – Suspeita de malignidade ou tumores benignos que
necessitarem de resolução cirúrgica.
Critério – P1.
Contrarreferência – Dependerá do diagnóstico.
19.6 HIPERPARATIREOIDISMO
Encaminhar hiperparatireoidismo primário ou casos cirúrgicos (paratireoidectomia).
Sinais/sintomas – Poderá ocorrer irritabilidade, obstipação intestinal, litíase urinária,
calcificações distróficas.
Exames complementares: Dosagem do paratormônio (PTH), Dosagem de cálcio total. Se
houver aumento do PTH e do Cálcio, realizar US da tireoide.
Prioridade para a regulação – Casos cirúrgicos.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado a UBS para
acompanhamento portando o relatório de contrarreferência.
20 - ENCAMINHAMENTO PARA CONSULTAS EMNEUROCIRURGIA
20.1. TRAUMA CRANIANO E CRANIOENCEFÁLICO
74
Encaminhar casos com suspeita de fratura, casos com Escala de Coma de Glasgow diferente
de 15 e casos com sinal / déficit neurológico focal.
Exame físico – Citar os achados significativos.
Exames complementares: Pertinentes para cada caso.
Critério – Dependerá do quadro clínico do paciente.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado a UBS para
acompanhamento portando o relatório de contrarreferência.
20.2. LESÕES CRANIOFACIAIS
20.2.1. CRANIOSSINOSTOSES E DEFORMIDADES CRANIOFACIAIS
Encaminhar todos os casos.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critérios:
–P1 quando sinal de aumento da pressão intracraniana;
–P2 quando não apresentar sinal de aumento da pressão intracraniana.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado a UBS para
acompanhamento portando o relatório de contrarreferência.
20.2.2. ENCEFALOCELES
Encaminhar todos os casos.
RM do crânio e face (a depender do quadro clínico);
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critérios
–P2 quando associado à fístula liquórica e/ou meningite de repetição;
–P3 quando não estiver associado à fístula liquórica e/ou meningite de repetição.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.2.3. FÍSTULA LIQUÓRICA
Encaminhar todos os casos.
75
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.3. LESÕES INTRAORBITÁRIAS
Encaminhar todos os casos.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critérios:
–P1 para os casos de perda visual progressiva;
–P3 para os demais casos;
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.4. TUMORES CRANIANOS
Encaminhar todos os casos.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critérios
–P1 para os casos de déficit neurológico progressivo;
– P3 para os demais casos.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.5. TUMORES INTRACRANIANOS
Encaminhar todos os casos.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critérios
–P0 quando houver sinais de hipertensão intracraniana descompensada;
– P1 para os casos de déficit neurológico progressivo;
76
– P3 para os demais casos.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.6. ACOMETIMENTOS VASCULARES DO SISTEMA NERVOSO
20.6.1. HEMORRAGIA SUBARACNÓIDEA ESPONTÂNEA
Encaminhar todos os casos.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critério – P0.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.6.2. ANEURISMA INTRACRANIANO NÃO ROTO
Encaminhar todos os casos.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.6.3. MALFORMAÇÃO ARTERIOVENOSA INTRACRANIANA
Encaminhar todos os casos.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critérios:
– P0 quando houver hemorragia intracraniana associada;
–P3 quando não houver história de hemorragia.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
77
20.7. HIDROCEFALIA
Encaminhar todos os casos.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critérios:
–P0 para os casos com sinais de hipertensão intracraniana descompensada;
– P1 para os casos com sinais de hipertensão intracraniana não descompensada;
– P2 para os casos sem sinais de hipertensão intracraniana.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência;
20.8. CIRURGIA DE EPILEPSIA
Encaminhar todos os casos candidatos ao tratamento cirúrgico na ausência de resposta
tratamento medicamentoso.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critério – P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UBS para
acompanhamento portando o relatório de contrarreferência.
20.9. NEUROCIRURGIA FUNCIONAL (DISTÚRBIO DE MOVIMENTO, DOR, DESORDENS
PSIQUIÁTRICAS)
Encaminhar todos os casos candidatos ao tratamento cirúrgico na ausência de resposta
tratamento medicamentoso.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critério – P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.10. DESORDENS DA COLUNA VERTEBRAL
20.10.1. TRAUMATISMO RAQUEANO OU RAQUEMEDULAR (TRM)
78
Encaminhar casos com possibilidade de necessitar tratamento cirúrgico.
Exame físico – Citar os achados significativos.
Exame complementar: RX simples da coluna vertebral.
Prioridade para a regulação – Todos os casos.
Critérios:
–P0 quando o paciente apresentar déficit medular (e/ou radicular) parcial;
–P1 quando o paciente apresentar hiperalgia radicular e no caso do paciente sem déficit
neurológico, mas com lesão estrutural instável (ou com possibilidade de instabilidade);
–P2 quando o paciente apresentar déficit medular completo;
–P3 quando o paciente com sequela de Traumatismo Raquimedular (TRM).
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.10.2. TUMORES INTRARRAQUIANOS
Encaminhar todos os casos.
Exame físico – Citar os achados significativos.
Exames complementares – RX simples.
Prioridade para a regulação – Todos os casos.
Critérios
–P1 quando paciente apresentar déficit medular (e/ou radicular) parcial, hiperalgiaradicular
e quando o paciente não apresentar déficit neurológico, mas com lesão estrutural instável
(ou com possibilidade de instabilidade);
– P2 quando paciente apresentar déficit medular completo;
– P3 quando paciente com quadro sequelar.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.10.3. HÉRNIAS DISCAIS E MIELOPATIA ESPONDILÓTICA
Encaminhar todos os casos candidatos a tratamento cirúrgico.
Exame físico – Citar os achados significativos.
Exames complementares: RX Simples, Ressonância Magnética do segmento suspeito da
Coluna Vertebral.
79
Prioridade para a regulação - Todos os casos.
Critérios:
– P1 quando paciente apresentar déficit medular (e/ou radicular) parcial de instalação
recente; quando paciente apresentar hiperalgia radicular e quando apresentar alteração de
esfíncter de instalação recente;
– P2 quando paciente apresentar déficit medular completo;
– P3 quando paciente com quadro crônico ou sequelar.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.11. DESORDENS DO SISTEMA NERVOSO PERIFÉRICO
20.11.1. SÍNDROMES COMPRESSIVAS DO SISTEMA NERVOSO PERIFÉRICO
Encaminhar todos os casos candidatos a tratamento cirúrgico.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critérios:
–P1 quando paciente apresentar lesão traumática recente.
–P3 para os demais casos.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
20.11.2. TUMORES DE NERVOS PERIFÉRICOS
Encaminhar todos os casos candidatos a tratamento cirúrgico.
Exame físico – Citar os achados significativos.
Prioridade para a regulação – Todos os casos.
Critério – P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
21. ENCAMINHAMENTO PARA CONSULTA COM CIRURGIA PLÁSTICA
21.1 BLEFAROCALÁSIO
Encaminhar os seguintes pacientes:
80
Entre 30 e 65 anos de idade de ambos os sexos que apresentavam episódios
recorrentes de edema periorbitário e que resultou no aparecimento de
blefarocalásio;
Com aparente flacidez palpebral e/ou aumento das bolsas de gordura palpebrais.
Exame físico – Excesso de pele palpebral com ptose. Clinicamente manifesta-se por flacidez
da pele das pálpebras superior e inferior.
Exames complementares – Hemograma, coagulograma, glicemia de jejum, sódio, potássio,
ureia, creatinina, RX de tórax, ECG (para pacientes acima de 40 anos).
Prioridade para a regulação – Casos cirúrgicos com ressecção de excesso de pelenas
pálpebras inferior e superior e caso de ressecção das bolsas de gordura.
Critério –P1;
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
21.2 ORELHAS EM ABANO
Encaminhar casos cirúrgicos.
Exame físico – Orelhas fora do padrão da normalidade.
Exames complementares – Hemograma, coagulograma, glicemia em jejum;
Prioridade para a regulação – Pacientes acima de 05 anos, preferencialmente pré-escolar
para diminuir o estigma do paciente.
Critério – P3.
Contrarreferência – Dependendo da avaliação o usuário poderá ser encaminhado à UB para
acompanhamento, de posse do relatório de contrarreferência.
21.3 GINECOMASTIA
Exame físico – Aumento do tecido mamário em homens.
Prioridades para a regulação
Adolescentes que persistem com a ginecomastia por 12 a 24 meses;
Pacientes sintomáticos (dor);
Ginecomastia antiga levando a fibrose;
Pacientes com risco de carcinoma e pacientes com ginecomastia que tenham sido
descartadas todas as patologias e distúrbios hormonais persistentes.
81
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
21.4 FISSURA LABIAL
Encaminhar todos os casos.
Exame físico – Descontinuidade do lábio superior, uni ou bilateral, podendo ou não, estar
associada à fenda palatina.
Exames complementares necessários – Hemograma, para pacientes acima de 40 anos
devem ser solicitados avaliação clínica completa, ECG, RX de tórax e exames relacionados às
comorbidades.
Prioridade para a regulação – Crianças por volta dos 03 meses de idade.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
21.5 CICATRIZES PATOLÓGICAS
Encaminhar todos os pacientes com cicatrizes sintomáticas decorrentes de cirurgias ou
ferimentos, cujas características sejam compatíveis com quelóide ou cicatriz hipertrófica.
Exame físico – Cicatrizes elevadas, avermelhadas e endurecidas. Por vezes, pruriginosas.
Exames complementares – Podem ser desnecessários. Porque poderá ser feita uma
pequena cirurgia seguida de um tipo específico de irradiação para lesões benignas ou
mesmo, apenas infiltração medicamentosa intralesional.
Prioridade para a regulação – Todos os casos.
Critério – P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
21.6 FENDA PALATINA
Encaminhar todos os pacientes com fissura labial.
Exame físico – Dificuldade de sucção associada a alterações morfológicas no teto da
cavidade oral presentes desde o nascimento.
82
Prioridade para a regulação – Todos os casos.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
21.7 HIPERTROFIA MAMÁRIA
Encaminhar os casos cirúrgicos.
Exame físico – Aumento excessivo das mamas, dorsalgia, desconforto com alteração
postural.
Prioridade para a regulação – Índice de massa corpórea (IMC) entre 22 e 25, com queixa de
dores nos ombros e/ou de dorsalgia devido ao excesso de peso nas mamas.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
21.8 ABDOMEN EM AVENTAL
Encaminhar somente casos cirúrgicos.
Exame físico – Excesso de pele que se projeta sobre a região pubiana. Podendo apresentar
estrias e dermatoses.
Exames complementares: Hemograma, glicemia de jejum,sódio, potássio,ureia, creatinina,
RX de tórax, ECG para pacientes acima de 40 anos.
Prioridade para a regulação – Somente casos de deformidade abdominal pós
emagrecimento ou gestações, com evidente avental de pele, sem comorbidades
descompensada.
Critério – P3;
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
21.9 TUMORES DE PELE E TECIDO SUBCUTÂNEOS
Encaminhar todos os casos.
Descrever na história clínica – Localização, tempo de aparecimento e características da
lesão suspeita.
83
Prioridade para regulação – Todos os pacientes com lesão na pele com suspeita neoplasia
cutânea.
Critério – P2.
Contrarreferência – Depende do diagnóstico.
22ENCAMINHAMENTO PARA CONSULTA COM CIRURGIÃO BUCOMAXILOFACIAL
22.1 DEFORMIDADES DENTOFACIAIS
Encaminhar pacientes com alterações oclusais e casos de cirurgia ortognática.
Exame físico – Desoclusão maxilo mandibular, alterações do perfil maxilomandibular.
Prioridade para a regulação – Todos os casos.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
22.2 FRATURAS DO COMPLEXO MAXILO FACIAL
Encaminhar casos cirúrgicos.
Suspeitas em caso de: edema, hematoma, desoclusão maxilomandibular, distopia facial,
mobilidade e crepitação em estruturas do esqueleto facial, rupturas de tegumentos da face.
Prioridade para a regulação – Todos os casos.
Critério –P0.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
22.3 INFECÇÕES ODONTOGÊNICAS
Encaminhar pacientes com queixas de aumento de volume em região mandibular e maxilar
de evolução súbita após quadro de odontalgia.
Suspeitar em caso de: edema submandibular, submentoniano e sublingual com evolução
rápida, trismo mandibular, fácies toxêmica, dispnéia, disfagia, febre.
Prioridade para a regulação – Pacientes com sinais / sintomas de quadro infeccioso agudo.
Critério – P0.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
84
22.4 CISTOS OU TUMORES ODONTOGÊNICOS
Encaminhar pacientes com histórico de aumento volumétrico na face com evolução lenta
normalmente sem sintomatologia dolorosa e em casos cirúrgicos.
Exame físico – Abaulamento de estruturas faciais, mobilidade dentária.
Prioridade para a regulação – Pacientes sem remissão de sintomatologia.
Critério –P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
23ENCAMINHAMENTO PARA CONSULTA COMESPECIALISTA EM CIRURGIA DE MÃO
23.1 CISTO ARTICULAR
Encaminhar casos tratados sem melhora e casos operados e recidivados.
Exames complementares – Nenhum;
Exame físico – Elevação dorsal ou volar no punho ou na mão sem dor;
Prioridade para a regulação – Casos clínicos e cirúrgicos tratados e descompensados;
Critério –P2;
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
23.2 DEDO EM GATILHO
Encaminhar casos submetidos ao tratamento conservador sem melhoras.
Exame físico – Dor na palma da mão ao abrir e fechar o dedo.
Prioridade para a regulação – Casos clínicos e cirúrgicos tratados e descompensados.
Critério –P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
23.3 TENOSINOVITE DE QUERVAIN
Encaminhar casos tratados sem melhora.
Exame físico – Dores no punho, no trajeto do polegar, piora ao elevar o polegar (fazer sinal
de positivo) e piora ao levar o polegar de encontro ao quinto dedo.
85
Prioridade para a regulação – Casos clínicos e cirúrgicos tratados e descompensados.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
23.4 SÍNDROME DO TÚNEL DO CARPO
Encaminhar todos os casos.
História Clínica– Relato de parestesia na mão que piora quando se flexiona o punho para
baixo. É mais acentuada à noite e comumente, se acentua no frio.
Exame físico – Parestesia na mão, acometendo principalmente o polegar, indicador e dedo
médio.
Prioridade para a regulação – Casos clínicos e cirúrgicos tratados e descompensados.
Observação- Acomete mais mulheres, principalmente a partir dos 40 anos.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
23.5 TUMORES DE PARTES MOLES DA MÃO
Encaminhar todos os casos.
Exames complementares – US do punho.
Exame físico – Geralmente indolor. Se comprimir o nervo pode levar a alteração da
sensibilidade no dedo que pertence ao raio acometido.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P2.
Contrarreferência – Permanece no nível secundário.
23.6 ENFERMIDADE DE DUPUYTREIN
Encaminhar todos os casos.
Exame físico – Geralmente indolor. Há uma contratura fixa da mão em flexão caracterizada
pelo espessamento da fáscia da palma.
Prioridade para a regulação – Casos tratados e descompensados.
Critério –P1.
86
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
23.7 PSEUDOARTROSE DO ESCAFÓIDE
Encaminhar todos os casos.
Exame físico – Dores no punho na tabaqueira anatômica, principalmente ao empurrar algo
pesado.
Exames complementares – RX de punho (visualização do escafoide).
Prioridade para a regulação – Casos tratados e descompensados.
Critério –P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
23.8 FRATURAS DO ESCAFÓIDE
Encaminhar casos recentes onde existe desvio dos fragmentos.
Exame físico – Dores sobre a tabaqueira anatômica principalmente ao desviar a mão para o
lado do rádio.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
23.9 LESÕES NEUROTENDÍNEAS NO PUNHO OU MÃO
Encaminhar os casos com até 03 semanas de evolução.
Prioridade para a regulação – Casos tratados e descompensados.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
23.10 DEDO EM MARTELO
Encaminhar os seguintes casos:
Tratados sem sucesso;
87
Acompanhados de fratura da falange distal com mais de 50% da superfície articular
acometida;
Sem fraturas, mas com deformidade em flexão superior a 30°;
Anamnese – Trauma na extremidade do dedo ficando com a “ponta caída” sem conseguir
estendê-la.
Exames complementares:RX do dedo nas posições frente e perfil (não oblíqua);
Prioridade para a regulação – Casos tratados e descompensados;
Critério –P2;
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
23.11 LESÕES DO PLEXO BRAQUIAL
Encaminhar todos os casos.
Exames complementares – RX de coluna cervical.
Exame físico – Perda da mobilidade do ombro/cotovelo/mão, que pode acometer somente
ombro e cotovelo, somente punho e mão ou todo o membro. Perda da sensibilidade que
pode ser em todo o membro superior ou parcial.
Prioridade para a regulação – Casos tratados e descompensados.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
24 - ENCAMINHAMENTO PARA CONSULTA COM ESPECIALISTA EM CIRURGIA TORÁCICA
24.1 TUMOR DE PULMÃO
Encaminhar pacientes com dúvida diagnóstica e exames sugestivos de tumor pulmonar.
Anamnese – Pesquisar aparecimento de tosse recente persistente, mudança no padrão da
tosse, hemoptise, dispnéia, rouquidão, dor torácica, perda de peso.
Exame físico – Os pacientes portadores de câncer pulmonar podem se apresentar
assintomáticos, apenas com um achado de exame de imagem, ou com diversos sinais
inespecíficos, como: hemoptise, rouquidão, dor torácica, dispnéia, febre por infecção do
parênquima pulmonar acometido, síndrome de Claude-Bernard-Horner,adenomegalia
cervical, emagrecimento, etc.
88
Prioridade para a regulação – Encaminhar todos os casos.
Critério – P0 a P1.
Contrarreferência – Permanecer no nível secundário.
24.2 TUMOR DE MEDIASTINO
Encaminhar todos os casos e quando houver dúvida diagnóstica.
Exame físico – Os sinais e sintomas são inespecíficos e incluem os encontrados em
síndromes neoplásicas.
Exames complementares:RX de tórax AP e P, TC de tórax e de mediastino.
Prioridade para a regulação – Todos os casos.
Critério – P0 a P1.
Contrarreferência – Permanecer no nível secundário.
24.3 TUMORES DA COLUNA VERTEBRAL
Encaminhar todos os casos com suspeita diagnóstica.
Exame Físico–Pesquisar dor por compressão nervosa, perda de sensibilidade, parestesias.
Exame complementar:RX de coluna.
Critério – P0 a P1.
Contrarreferência – Permanecer no nível secundário.
24.4 TUMOR DA PAREDE TORÁCICA
Encaminhar todos os casos e quando houver dúvida diagnóstica.
Exame físico – Tumoração palpável da parede torácica.
Exames complementares: RX simples de tórax AP e Perfil.
Prioridade para a regulação – Todos os casos.
Critério – P0 a P1.
Contrarreferência – Permanecer no nível secundário.
24.5 DEFEITOS CONGÊNITOS DA PAREDE TORÁCICA
Encaminhar o paciente que manifestar desejo por correção cirúrgica.
89
Exame físico –Alterações da parede torácica. Ex.: Pectum excavatum (“tórax de sapateiro”),
pectus carinatum (“peito de pombo”), fendas esternais.
Exames complementares – RX de tórax AP e P, Ecocardiograma
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
24.6 - HIPERIDROSE
Encaminhar sempre que for diagnosticada a doença. Avaliação da indicação de
Simpatectomia Laparoscópica.
Exame físico – Desconforto pela constância, involuntariedade da sudorese, constrangimento
e dificuldade para o trabalho e atividades manuais levando a queda no rendimento
profissional e/ou acadêmico e na qualidade de vida.
Exames complementares: Pré-operatórios, caso haja indicação cirúrgica.
Prioridade para a regulação – Não há.
Critério –P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
24.7 EMPIEMA PLEURAL
Encaminhar todos os casos. Atentar-se para crianças com diagnóstico de pneumonia que
não respondem à terapêutica habitual e naquelas com febre persistente após 48 horas de
tratamento em regime hospitalar.
Anamnese –História da doença completa possivelmente com tosse, febre, dispnéia, dor
pleurítica, inapetência. Poderá existir, hemoptise e cianose.
Exame físico – Estado geral comprometido. Sinais unilaterais de diminuição da
expansibilidade torácica, macicez à percussão, atrito pleural e ausência de murmúrio
vesicular. A parede torácica pode apresentar sinais flogísticos, também ocorrendo desvio
contralateral do mediastino.
Examescomplementares: Hemograma, albumina sérica, PCR, ASO, RX de tórax,cultura do
escarro, TC de tórax (diferenciação com doença pulmonar parenquimatosa, abscesso
pulmonar, obstrução endobronquial, patologia mediastinal).
Prioridade para a regulação – Todos os casos.
90
Critério –P0.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
24.8 DERRAME PLEURAL
Encaminhar todos os casos.
Anamnese – Principalmente, dor (pelo acometimento da pleura parietal geralmente, por
pneumonias e tuberculose pleural), dispnéia (pela limitação dos movimentos ventilatórios) e
tosse seca.
Exame físico – Relaciona-se com a doença de base (ICC, pneumonias, neoplasias e
tuberculose). Alteração na ausculta respiratória - Redução do frêmito toraco vocal e do
murmúrio vesicular. À percussão- macicez. Poderá estar presente, assimetria do tórax,
redução da expansibilidade do hemitórax comprometido e abaulamentos intercostais
expiratórios;
Exames complementares:Hemograma,albumina sérica, PCR, ASO, RX de tórax AP e P,
Toracocentese com análise do líquido pleural, biópsia pleural. Podendo ser necessário,
cintilografia pulmonar e marcadores tumorais.
Prioridade para a regulação – Todos os casos.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
24.9 ESTENOSE DE TRAQUÉIA
Encaminhar todos os casos diagnosticados.
Algumas vezes, esse quadro é confundido com asma devido ao ruído ventilatório, embora na
estenose seja sempre alto.
Anamnese – Pesquisa de dispnéia aos esforços ou mesmo em repouso acompanhada de
ruído respiratório alto (estridor), intubação prévia, tratamentos para infecções traqueais
Exames complementares: RX de coluna aérea ou TC de pescoço e traqueia.
Exame físico–Evidentes sinais de obstrução respiratória: aumento da frequência respiratória,
esforço para respirar, tiragem supra-esternal, ruído traqueal. A voz é rouca e mais baixa.
Prioridade para a regulação – Todos os casos.
91
Critério –P0.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado àUB para
acompanhamento portando o relatório de contrarreferência.
24.10 PNEUMOTÓRAX ESPONTÂNEO BENIGNO PRIMÁRIO
Encaminhar todos os casos.
Exames complementares: RX de tórax AP e P.
Exame físico – Dor torácica e dispnéia súbita.
Prioridade para a regulação – Todos os casos.
Critério –P0
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
24.11 BRONQUIECTASIAS
Encaminhar pacientes que tenham condições para o tratamento cirúrgico.
Exames complementares necessários:RX de tórax AP e P, TC de tórax.
Exame físico – O quadro clínico é caracterizado por tosse crônica com expectoração matinal,
halitose, hemoptises, por vezes muito graves, inclusive com risco imediato à vida.
Prioridade para a regulação – Todos os casos.
Critério – P0.
Contrarreferência – Permanecer no nível secundário.
25 - ENCAMINHAMENTO PARA CONSULTA COM ESPECIALISTA EMCIRURGIA GERAL
25.1. DRGE / Esofagite grave com complicações
Encaminhar os pacientes com DRGE complicada com esofagite grave.
História e Exame físico – Pirose e dor epigástrica.
Exames complementares: Endoscopia digestiva alta (EDA) com biópsia.
Prioridade para a regulação: Pacientes com comprometimento nutricional e esofagite grave.
Critério–P2
25.2. MEGAESÔFAGO
92
Encaminhar todos os pacientes com disfagia e repercussão nutricional.
Exames complementares principais: Endoscopia (EDA) e estudo radiológico contrastado (em
alguns casos), sorologia para Doença de Chagas.
Prioridade para a regulação: Pacientes com disfagia importante (líquidos) e
comprometimento nutricional.
Critério – P1.
25.3. ÚLCERA PÉPTICA COM ESTENOSE PILÓRICA
Encaminhar todos os pacientes com quadro de estenose pilórica.
História e exame físico – Dor epigástrica, plenitude pós-prandial, náuseas e vômitos.
Exame complementar: Endoscopia digestiva alta (EDA)com biópsia nos casos de úlcera
gástrica.
Prioridade para a regulação: pacientes com comprometimento nutricional
(emagrecimento).
Critério – P1.
OBS–Pacientes com ulceração gástrica deverão ser submetidos à EDA com biópsia.
Encaminhar com exame histopatológico.
25.4 - NEOPLASIAS BENIGNAS DO ESTÔMAGO E INTESTINO DELGADO (ID)
Encaminhar todos os pacientes.
Pacientes com quadros de suboclusão intestinal ou história de sangramento deverão ser
regulados pela urgência.
História e exame físico – Dor abdominal, distensão abdominal, vômitos, massa palpável.
Exames
complementares:Exame
radiológico
contrastado
de
intestino
delgado,
enteroscopia, biópsia ou estudo com cápsula endoscópica nas doenças do ID.
Prioridade para a regulação: pacientes com dor recorrente e comprometimento nutricional
(emagrecimento).
Critério –P1.
25.5 DIVERTÍCULOS INTESTINAIS
Divertículo de Meckel e Doença diverticular colônica deverão ser encaminhados em casos de
complicações (infecção/sangramento).
93
Exames complementares – Exame radiológico contrastado de intestino delgado,
colonoscopia, biópsia, cintilografia (nos casos de Divertículo de Meckel).
Prioridade para a regulação: pacientes com anemia historia de melena ou sangramento
oculto.
Critério –P1
25.6 PÓLIPOS DA VESÍCULA BILIAR
Habitualmente, os pólipos com mais de 1,0 cm de diâmetro são removidos cirurgicamente
devido ao risco de malignização, sendo que os pacientes com pólipos maiores que 5.0mm
necessitam de acompanhamento ultrassonográfico a cada 06 meses.
Anamnese – Assintomáticos ou apenas queixas dispépticas.
Exames complementares – US de abdome superior.
Prioridade para a regulação: exame ultrassonográficos com suspeita de neoplasia.
Critério – P3.
25.7. COLELITÍASE / COLEDOCOLITÍASE
Encaminhar todos os casos.
História/exame físico– Dor abdominal, intolerância a gorduras, náuseas, vômitos e icterícia.
Exames complementares:US de Abdômen superior e provas de função hepática.
Prioridade para a regulação: Pacientes com cálculos com ou sem icterícia.
OBS – Pacientes com Coledocolitíase - avaliar a necessidade de realização de
Colangiopancreatografia Endoscópica Retrógrada(CPRE). Regular para hospitais que dispõem
de aparato para realização de colangiografia intra-operatória.
Critério–Variável deP0 a P2.
25.8 - HÉRNIA INGUINAL
Encaminhar todos os casos.
História e exame físico – Dor e abaulamento em região inguinal. Observar relatos de
sintomas urinários (prostáticos), obstipação intestinal e doenças pulmonares (especialmente
DPOC).
Exames complementares: pré-operatórios e avaliação cardiológica para pacientes com 45
anos ou mais.
94
OBS – Caso haja doença prostática, pulmonar ou intestinal (constipação), estas deverão ser
tratadas antes de encaminhar o paciente ao cirurgião geral.
Prioridade para a regulação: Nos episódios de encarceramentos.
Critério –P3
25.9 - HÉRNIA EPIGÁSTRICA /HÉRNIA UMBILICAL
Encaminhar todos os casos.
História clínica e exame físico - Dor e abaulamento em umbilical ou epigástrica. Observar
relatos de sintomas urinários (prostáticos), obstipação intestinal e doenças pulmonares
(especialmente DPOC).
OBS – Caso haja doença prostática, pulmonar ou intestinal (constipação), estas deverão ser
tratadas antes de encaminhar o paciente ao cirurgião geral.
Exames complementares: pré-operatórios e avaliação cardiológica para pacientes com 45
anos ou mais.
Prioridade para a regulação: pacientes com história de encarceramentos.
Critério –P3
25.10 HÉRNIA INCISIONAL
Encaminhar todos os casos.
Historia e exame físico – Dor e abaulamento no abdome em região de cicatriz cirúrgica.
Observar relatos de sintomas urinários (prostáticos), obstipação intestinal, doenças
pulmonares (especialmente DPOC) e a existência de fatores predisponentes como
obesidade, diabetes, e desnutrição.
Exames complementares: pré-operatórios.
OBS – Caso haja doença prostática, pulmonar ou intestinal (constipação), estas deverão ser
tratadas antes de encaminhar o paciente ao cirurgião geral.
Prioridade para a regulação: Pacientes com história de encarceramentos.
Critério – P3
26 - ENCAMINHAMENTOPARA CONSULTA COM ALERGOLOGISTA INFANTIL
26.1 - ASMA
95
Encaminhar casos de asma persistente moderada ou grave, asma com outras doenças
alérgicas, com infecções de repetição, com atraso no desenvolvimento pôndero-estatural ou
dúvidas de diagnóstico. Os bebês chiadores deverão ser encaminhados seguindo os mesmos
critérios acima.
História clínica - Tosse, particularmente à noite e pela manhã, ao acordar. Com ou sem dor
torácica. Poderá estar associada a comorbidades do aparelho respiratórios e desencadeada
por fatores irritantes ambientais.
Exame físico – Sibilância, dispnéia.
Prioridade para a regulação – Asma que não responde aos tratamentos convencionais.
Critério –P1
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
26.2 DERMATITE ATÓPICA
Encaminhar pacientes graves e de difícil controle associados com outras doenças alérgicas.
História clínica – Observar o aparecimento de eczema facial e flexurais.
Prioridade para a regulação – Casos de difícil controle.
Critério –P2
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
26.3 -URTICÁRIA E ANGIOEDEMA
Encaminhar todos os quadros graves (acompanhados de anafilaxia), quadros leveza partir
do segundo episódio e urticária crônica – quando os sintomas persistem por mais de 06
semanas.
Urticária: Pápulas eritêmato infiltradas pruriginosas (presentes ou não, no ato da consulta);
Angiodema: Áreas edematosas extensas. Os locais frequentemente envolvidos são: face,
extremidades, genitália, orofaringe, laringe. Pode ser acompanhado de cefaleia.
Prioridade para a regulação – Pacientes com crises graves e com fator etiológico
desconhecido.
96
Exames complementares: Hemograma, ASO, Dosagem do C4, Sumário de Urina com
sedimentoscopia, Parasitológico de fezes. Em casos particulares, Endoscopia com pesquisa
do Helicobacter pylori.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
26.4 - ALERGIA ALIMENTAR
Encaminhar pacientes com reações graves
História e Exame físico – As manifestações clínicas podem ser muito variadas, uma vez que
um determinado alimento nem sempre desencadeia os mesmos sintomas dependendo do
órgão-alvo, dos mecanismos imunológicos envolvidos e da idade do paciente. Podem
ocorrer manifestações no tubo digestivo, no aparelho respiratório, na pele ou em outros
órgãos.
Prioridade para a regulação – Pacientes refratários aos tratamentos instituídos.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
27 - ENCAMINHAMENTO PARA CONSULTA COM HEMATOLOGISTA INFANTIL
27.1 ANEMIAS
Encaminhar pacientes com anemias megaloblásticas e anemias aplásticas.
Anamnese – Histórico de exposições a agentes químicos, drogas ou infecção viral
precedente a anemia. Pesquisar a ocorrência de adinamia, apatia, palidez cutânea mucosa,
sufusões hemorrágicas e hemorragias graves.
Exame físico – Deverá ser completo com descrição da palidez cutânea e visceromegalias, se
houver.
Exames complementares: Hemograma com VHS e contagem dos reticulócitos, mielograma,
eletroforese de hemoglobina, avaliação da função hepática e renal.
Prioridade para a regulação – Casos tratados e descompensados.
Critério –P1.
97
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
27.2 ANEMIAS HEMOLÍTICAS
Encaminhar todos os casos ao especialista.
Exame físico– Estado geral comprometido, palidez cutânea, icterícia, esplenomegalia, dores
ósseas importantes.
Prioridade para a regulação – Encaminhar todos os casos.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
27.3 PLAQUETOPENIAS
Encaminhar casos com intensa plaquetopenia.
Exame físico – Presença de petéquias, equimoses e hematomas.
Exames complementares: Hemograma, dosagem das plaquetas, tempo e atividade de
protrombina, tempo de tromboplastina parcial ativada, tempo de coagulação e sangria.
Prioridade para a regulação – Encaminhar todos os casos.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
27.4. LEUCOPENIAS
Encaminhar casos graves (neutrófilos < 500/mm3).
Anamnese – Assintomático e dependendo da causa.
Prioridade para a regulação – Casos tratados e descompensados.
Critério–P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
27.5 TROMBOCITOSES
Encaminhar os casos com aumento significativo de plaquetas.
98
Na maioria das vezes, paciente está assintomático e costuma ser um achado acidental no
exame laboratorial.
Exames complementares necessários – Hemograma com plaquetas.
Prioridade para a regulação – Encaminhar todos os casos.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
28 - ENCAMINHAMENTO PARA CONSULTA COM CIRURGIA PEDIÁTRICA
28.1 HÉRNIA EPIGÁSTRICA
Encaminhar todos os casos.
Exame físico – Abaulamento na linha média, irredutível e dolorosa. Pode ser único ou
múltiplo.
Prioridade para a regulação – Encaminhar todos os casos.
Critério – P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
28.2 HÉRNIA UMBILICAL
Encaminhar todos os casos.
Exame físico – Abaulamento na região umbilical aos esforços.
Exames complementares – Pré-operatórios.
Prioridade para a regulação – Encaminhar todos os casos;
Critério – P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
28.3. HÉRNIA INGUINAL
Encaminhar todos os casos.
Exame físico – Clinicamente são abaulamentos inguinais ou inguinoescrotais que surgem aos
esforços.
Exames complementares necessários – Exames pré-operatórios.
Prioridade para a regulação – Pacientes com história de encarceramento (P1).
99
Critério – De P1a P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
28.4 HIDROCELE
Encaminhar todos os casos.
Exame físico – Coleção líquida ao redor do testículo. Aumento do volume da região
testicular e com coloração azulada.
Exames complementares necessários – Não há.
Prioridade para a regulação – Todos os casos.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
28.5 VARICOCELE
Encaminhar todos os casos.
Exame físico – Apresenta-se como viciosidade na região escrotal, sensação de peso na região
e aumento da temperatura.
Exames complementares necessários – Pré-operatórios.
Prioridade para a regulação – Todos os casos, especialmente os volumosos.
Critério – P1 a P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
28.6 FIMOSE
Encaminhar todos os casos.
Exame físico – Impossibilidade de exteriorização da glande.
Exames complementares necessários – Pré-operatórios.
Prioridade para a regulação – Todos os casos.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
100
28.7 CISTO DE SUPERCÍLIO
Encaminhar todos os casos.
Exame físico – Massa cística na região do supercílio.
Exames complementares necessários – Pré-operatórios.
Prioridade para a regulação – Todos os casos.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
28.8 ANQUILOGLOSSIA
Encaminhar todos os casos.
Exame físico – Não é possível a colocação da língua para fora da boca.
Exames complementares necessários – Pré-operatórios.
Prioridade para a regulação – Todos os casos.
Critério – P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
28.9 RÂNULA
Encaminhar todos os casos.
Exame físico – Massa cística na região sublingual.
Exames complementares necessários – Pré-operatórios.
Prioridade para a regulação – Todos os casos.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado àUB para
acompanhamento portando o relatório de contrarreferência.
28.10 RESTOS BRANQUIAIS
Encaminhar todos os casos.
Exames complementares necessários – Pré-operatórios.
Exame físico – Massa cística na região sublingual.
Prioridade para a regulação – Todos os casos.
101
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
28.11 CISTO TIREOGLOSSO
Encaminhar todos os casos.
Exame físico – Massa cística na região cervical anterior média, móvel com a deglutição.
Exames complementares – Pré-operatórios.
Prioridade para a regulação – Todos os casos.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
28.12 HIGROMA
Encaminhar todos os casos.
Exame físico – Massa cística, que em sua grande maioria, pode acometer a região cervical e
facial. Também poderá surgir a nível mediastinal, inguinal e peritoneal. Podendo ser uni ou
multilobulada (composta de vários cistos) e de coloração levemente azulada.
Exames complementares – Pré-operatórios.
Prioridade para a regulação – Todos os casos.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
28.13 HEMANGIOMA
Encaminhar todos os casos.
Exame físico – Lesões muito vascularizadas. Pode ser encontradas em qualquer parte do
corpo humano.
Exames complementares – Pré-operatórios.
Prioridade para a regulação – Os hemangiomas cavernosos e os estigmatizantes.
Critério – P2.
102
Contrarreferência– Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
29 - ENCAMINHAMENTO PARA CONSULTA COM NEFROLOGIA INFANTIL
29.1 INFECÇÃO DO TRATO URINÁRIO
Encaminhar casos de infecções urinárias de repetição.
Anamnese – Pesquisar na história da doença a ocorrência de alteração do hábito urinário
(disúria, enurese, polaciúria, tenesmo urinário, hematúria), febre, perda ponderal.
Exame físico –Sinal de Giordano.
Exames complementares – Hemograma, ureia, creatinina, Sumário de Urina com
sedimentoscopia, urinocultura com antibiograma. Em casos de infecções recorrentes, US dos
rins e vias urinárias. E, em casos particulares, cultura do esperma (parceiro).
Prioridade para a regulação – Casos tratados com recidivas.
Critério –P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
29.2 HIPERTENSÃO ARTERIAL NA INFÂNCIA
Encaminhar todos os casos.
Exame físico – Hipertensão Arterial.
Prioridade para a regulação – Todos os casos devem ser encaminhados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado a UBS para
acompanhamento portando o relatório de contrarreferência.
29.3 HEMATÚRIAS
Encaminhar casos com hematúrias recorrentes ou persistentes.
Exame físico – Variável dependendo da etiologia.
Exames complementares – Hemograma, ureia, creatinina, sumário de urina com
sedimentoscopia seriada, urocultura com antibiograma, US das vias urinárias;
Prioridade para a regulação – Hematúria recorrente, persistente ou macroscópica.
Critério –P1.
103
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
29.4 GLOMERULONEFRITE DIFUSA AGUDA PÓS-ESTREPTOCÓCICA
Encaminhar todos os casos.
A sintomatologia é decorrente de uma infecção estreptocócica (seja de vias aéreas
superiores ou pele). Pode cursar com: edema, hematúria e HAS.
Exames complementares: Sumário de urina, ureia, creatinina, proteinúria de 24 horas.
Prioridade para a regulação – Encaminhar todos os casos.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
29.5 SÍNDROME NEFRÓTICA
Encaminhar todos os casos.
Exame físico–Edema intenso e depressível, podendo evoluir para anasarca.
Exames complementares: Hemograma, glicemia em jejum, colesterol total e frações,
triglicérides, ureia, creatinina, proteína total e frações, cálcio, sumário de urina com
sedimentoscopia.
Prioridade para a regulação – Encaminhar todos os Casos. P0 para casos descompensados.
Critério–P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30 ENCAMINHAMENTOPARA CONSULTA C/ ENDOCRINOLOGIA INFANTIL
30.1 HIPERTIREOIDISMO
Encaminhar todos os casos.
Sinais e sintomas – Exoftalmia, bócio e hipertireoidismo laboratorial.
Exames complementares: TSH, T4 livre.
Prioridade para a regulação – Casos descompensados.
Critério–P1.
104
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.2 HIPOTIROIDISMO CONGÊNITO (HC)
Encaminhar pacientes com TSH e T4 livre alterados.
As manifestações clínicas são majoritariamente tardias. O diagnóstico precoce é realizado
através da triagem neonatal pelo Teste do pezinho.
Anamnese e Exame Físico–Peso ao nascer maior que 4kg, hipotonia muscular, dificuldade
respiratória, cianose, icterícia prolongada ao RN termo, constipação intestinal, hipotermia,
sopro cardíaco, pele fria e seca, hipotonia, sonolência, dificuldade na alimentação, refluxo
gastroesofágico, macroglossia, retardo na maturação óssea e no desenvolvimento
neuropsicomotor, etc.
Exames complementares necessários – TSH, T4 livre, ATPO, ATTG, USG de tireoide.
Prioridade para a regulação – Casos com exames alterados.
Critério–P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.3 HIPOTIROIDISMO ADQUIRIDO
Encaminhar pacientes com TSH e T4 livre alterados.
Exame físico–Bócio, diminuição da velocidade de crescimento, atraso da idade óssea,
normalmente assintomáticos ou pouco sintomáticos.
Exames complementares necessários – TSH, T4 livre, dosagens dos anticorpos antitireóide,
US de tireoide.
Prioridade para a regulação–Pacientes com TSH maior ou igual a 10UI/ml.
Critério– P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.4 DIABETES MELLITUS TIPO 1
Encaminhar todos os casos.
Exame físico – Polifagia, poliúria, polidipsia, emagrecimento.
105
Exames complementares necessários: Glicemia de jejum, Hemoglobina glicada, colesterol,
triglicerídeos, ureia, creatinina, ácido úrico, microalbumina, EAS.
Prioridade para a regulação
– Casos tratados e descompensados – P0.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.5 OBESIDADE
Encaminhar pacientes com obesidade com resistência insulínica ou dislipidemia.s p
Exame físico – Obesidade.
Exames complementares necessários – Hemograma, glicemia de jejum, colesterol total e
frações, triglicérides, ácido úrico, TSH, T4 livre, TGO, TGP.
Prioridade para a regulação – Pacientes com obesidade mórbida.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.6 DISLIPIDEMIA
Encaminhar casos não responsivos ao controle alimentar e atividade física.
História clínica e Exame físico – Pode ser assintomático ou apresentar tontura, zumbido,
cansaço.
Exames complementares: Dosagem da glicemia em jejum, colesterol e frações, triglicérides.
Convém fazer avaliação renal e hepática.
Prioridade para a regulação – Casos de dislipidemia familiar;
Critério–P2;
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.7 BAIXA ESTATURA
Encaminhar todos os casos, principalmente em casos de suspeita de hipopituitarismo.
106
História Clínica – Verificar a baixa velocidade de crescimento (menor que 4-6 cm/ano nos
pré-púberes).
Exames complementares: Hemograma, Glicemia,TSH, T4 livre, RX de mãos e punhos para a
avaliação da idade óssea.
Prioridade para a regulação – Casos sem resposta aos tratamentos instituídos.
Critério–P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.8 ALTA ESTATURA
Encaminhar todos os casos com patologia de base.
Exame físico – Alta estatura.
Prioridade para a regulação – Casos com alterações importantes nos exames
complementares.
Critério – P3.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.9 DISTÚRBIOS DA PUBERDADE
Encaminhar crianças que preencham os critérios diagnósticos.
Exame físico – Aparecimento de sinais puberais, < 8 anos nas meninas e < 9 anos nos
meninos. Avanço de idade óssea > 2 anos em relação a idade cronológica. Velocidade de
crescimento > 4 -6 cm/ano. Avanço rápido e progressivo dos caracteres sexuais. Prognóstico
de estatura fora do canal de seus pais. Questões psicológicas;
Prioridade para a regulação – Todos os casos.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.10 GINECOMASTIA
Encaminhar casos cirúrgicos.
107
Exame físico – Desenvolvimento excessivo das mamas no homem.
Prioridade para a regulação – Casos com alterações nos exames complementares.
Critério–P3
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.11 TELARCA PRECOCE
Encaminhar pacientes menores de 02 anos com exames alterados e sem sinais de regressão
e meninas entre 06 - 08 anos de idade cronológica.
Exame físico – Aparecimento de mamas antes dos 08 anos.
Prioridade para a regulação – Todos os casos.
Critério–P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.12 ADRENARCA PRECOCE
Encaminhar meninas < 8 anos e meninos > 9 anos com sintomas característicos.
Exame físico – Aparecimento de pelos pubianos, axilares ou ambos, sem outros sinais de
desenvolvimento de puberdade.
Prioridade para a regulação –Todos os casos.
Critério – P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
30.13 MALFORMAÇÕES GENITAIS
Encaminhar os seguintes casos: criptorquidia, micropênis e hipospádia.
Exames complementares: US.
Prioridade para a regulação - Todos os casos.
Critério–P2.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
108
31 - ENCAMINHAMENTO PARA CONSULTA COM PNEUMOLOGIA INFANTIL
31.1 - ASMA BRÔNQUICA
Encaminhar casos de asma moderada e intensa.
Anamnese – Pesquisar se há episódios de dispnéia, aperto no peito e tosse.
Exame físico – À ausculta respiratória, sibilância.
Exames complementares: Hemograma, RX de seios da face, RX de tórax.
Prioridade para a regulação – todos os casos.
Critério–P0.
Contrarreferência – Todos os casos deverão ser acompanhados pelo pediatra da UBS.
31.2 BRONQUIOLITE
Encaminhar casos moderados e intensos de asma. Contato com adulto ou criança com o
vírus (vírus sincicial respiratório ou para influenza, adenovírus ou rinovírus). Período de
incubação 4 – 5 dias.
Anamnese – Pesquisar se na história clínica há sintomatologia gripal: coriza e certo grau de
anorexia evoluindo com febrícula, palidez, discreta dispnéia de esforço evoluindo com
agitação, irritação, choro intenso.
Exame físico – Alteração do estado geral. Poderá haver alteração da ausculta
cardiorrespiratória: taquicardia e ruídos respiratórios audíveis.
Exames complementares: RX de tórax.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P0.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
31.3 SÍNDROME DO LACTENTE COM SIBILÂNCIA (BEBÊ CHIADOR)
Encaminhar bebê chiador com clínica de atopia e com sintomatologia específica;
Exame físico – Ausculta respiratória- Sibilância. Nos primeiros anos de vida nos lactentes
sem doença de base, a sibilância é uma condição transitória e não tem risco de desenvolver
asma. Porém, em torno de 10 – 15% pela predisposição genética, os episódios de sibilância
são sintomas de asma.
109
Exames complementares: Hemograma c/ VHS, RAST para ácaros, barata e leite de vaca,
imunoglobulinas,RX de tórax PA e P, Tomografia de tórax.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
31.4 REFLUXO GASTRO ESOFÁGICO
Encaminhar os casos em que os sintomas e sinais sejam significativos.
História– Paciente poderá apresentar queixas variáveis relacionadas com pirose, vômitos
habituais, regurgitações frequentes, ruminação, hipersalivação, dor retroesternal, pirose,
halitose, choro exagerado em lactentes, soluços com excesso, hematêmese, anemia,
distúrbio do sono,engasgos, disfasia e odinofagia.Síndrome asmatiforme, pneumonia de
repetição, fibrose ou cianose durante a alimentação,
Outros: anorexia, baixo ganho ponderal, apneia do sono, síndrome da morte súbita.
Exame físico – Postura anormal de cabeça e pescoço.
Exames complementares :Endoscopia digestiva alta, RX de esôfago, estômago e duodeno.
Prioridade para a regulação: Casos tratados com recidiva dos sintomas.
Obs. Há possibilidade de aparecimento de neoplasias benignas e malignas do trato
aerodigestivo.
Critério–P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
31.5 INFECÇÕES DE REPETIÇÃO DE VIAS AÉREAS INFERIORES, PNEUMONIAS DEREPETIÇÃO
Encaminhar casos com sinais e sintomas significativos.
Ananmese – Pesquisar: febre,tosse, odinofagia, adenomegalia, hiperpnéia, hipertrofia
tonsilar.
Exames complementares: Hemograma com VHS, RX de tórax.
Exame físico – Mal estado geral, febre, hiperpnéia.
Prioridade para a regulação – Casos tratados e descompensados.
Critério–P0.
110
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
31.6 PNEUMONIA CRÔNICA
Encaminhar pacientes com sintomas e sinais significativos como tosse com/sem febre, dor
torácica ao tossir - tempo de duração da doença de pelo menos 6 semanas.
Exame físico – Mal estar geral, hiperpnéia, alterações na ausculta respiratória (creptos).
Exames complementares: Hemograma com VHS,RX de tórax.
Prioridade para a regulação – Casos tratados e descompensados.
Critério – P0.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UB para
acompanhamento portando o relatório de contrarreferência.
31.7 TOSSE CRÔNICA
Encaminhar pacientes com tosse crônica/persistente (> 3 semanas).
Exame físico – Mal estar geral. Poderá haver: febre,hiperpnéia.
Exames complementares: Hemograma com VHS, RX de tórax.
Prioridade para a regulação – Casos tratados e descompensados.
Critério–P1.
Contrarreferência – Conforme a avaliação, o usuário poderá ser encaminhado à UBS para
acompanhamento portando o relatório de contrarreferência.
OBSERVAÇÕES A SEREM CONSIDERADAS NO PREENCHIMENTO DE TODAS AS
SOLICITAÇÕES DE CONSULTAS COM OS ESPECIALISTAS
Toda solicitação para especialistas deve ser feita na guia de referenciamento;
Toda solicitação de consultas com especialistas para ser realizada deve estar
preenchida corretamente, de maneira legível e em todos os campos;
Descrever o quadro clínico (anamnese e exame físico) que justifique o pedido,
principalmente se for indicado prioridade, descrevendo os resultados de exames
prévios, relacionados ao quadro;
Cada requisição de consulta deve conter os encaminhamentos de maneira legível;
É necessário data da solicitação e identificação do médico, com carimbo e assinatura;
111
O formulário de Requisição de Consultas deve estar identificado, com o carimbo da
Unidade de Saúde, onde o paciente foi atendido, que servirá para a
contrarreferência.
Toda requisição de consulta agendada via SISREG, deverá conter o número chave
gerado pelo sistema (anexado com a guia ou transcrito no verso do mesmo)
B. SOLICITAÇÃO DE EXAMES DE MEDIA COMPLEXIDADE
1. TESTE DE ESFORÇO OU ERGOMÉTRICO CÓDIGO SIA/SUS – 02.11.02.006-0
INDICAÇÕES:
Angina do peito;
Dor torácica;
ECG com alteração do seguimento ST;
Risco de doença arterial coronariana;
Histórico familiar de coronariopatia ou morte súbita precoce;
HAS (hipertensos c/2 ou mais fatores de risco), estudo de PA no esforço;
WPW (Wolf-Parkinson-White);
Marcapasso ventricular;
Acompanhamento pós IAM, pós-angioplastia, pós-revascularização cirúrgica;
Arritmias;
Hipertrofia ventricular esquerda;
Avaliação de capacidade funcional;
Avaliação cardiológica em atletas.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, ECG Prévio.
PROFISSIONAIS SOLICITANTES:
Cardiologista, Cirurgião Cardiovascular.
PRIORIDADES
Histórico e exames compatíveis com as indicações acima descritas;
Pacientes matriculados em serviço de referencia do SUS e dependentes exclusivamente do
SUS.
112
2. ELETROCARDIOGRAMA (ECG) CÓDIGO SIA/SUS – 02.11.02.003-6
INDICAÇÕES:
Avaliação inicial cardiológica;
Rotina do pré-operatório;
Síncope ou pré-síncope;
Angina de peito;
Dor torácica;
Dispnéia;
Fadiga extrema ou inexplicada;
Hipertensão arterial pulmonar;
Arritmias;
Hipertensão arterial sistêmica;
AVC recente;
Uso de medicamentos que possam alterar o ritmo cardíaco;
Sopros;
Doença cardiovascular adquirida ou congênita.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, ECG Prévio (se houver).
Obs: Solicitações anteriores, com menos de 01 ano, devem ser acompanhadas de relatório
médico para avaliação da equipe médica reguladora.
PROFISSIONAIS SOLICITANTES:
Clínico Geral, Médico ESF,Cardiologista, Cirurgião cardiovascular, Pneumologista, Pediatra,
Neurocirurgião/neurologista.
PRIORIDADES
Maiores de 40 anos, matriculados no HIPERDIA, portadores de cardiopatias ou doenças que
lesem o coração.
3. MONITORIZAÇÃO AMBULATORIAL DA PRESSÃO ARTERIAL (MAPA)
CÓDIGO SIA/SUS – 02.11.02.005-2
113
INDICAÇÕES:
Avaliação de sintomas causados pela hipertensão arterial sistêmica (palpitações,
cefaleia occipital, dispnéia paroxística ou não, fadiga, prostração, mal estar geral com
ou sem palidez, pré-síncope ou síncope);
Avaliar pressão arterial limítrofe;
Avaliar abruptas variações da pressão arterial sistêmica (uso de medicamentos,
idosos, diabéticos, menopausadas e grávidas);
Avaliar paciente suspeito de hipertensão arterial sistêmica;
Avaliar paciente suspeito de hipertensão arterial sistêmica lábil ou episódica;
Avaliar hipotensão arterial e síncope hipotensiva;
Avaliar suspeita de disfunção autonômica;
Avaliação de tratamento anti-hipertensivo.
PRÉ-REQUISITOS:
História clínica, exame físico detalhado, ECG com laudo, teste ergométrico (se houver).
PROFISSIONAIS SOLICITANTES:
Cardiologista, Neurologista, Neurocirurgião, Cirurgião Cardiovascular, Nefrologista, Clínico
Geral.
PRIORIDADES
Portadores de doenças renais crônicos – com HAS.
4. HOLTER 24 HORASCÓDIGO SIA/SUS–02.11.02.004-4
INDICAÇÕES:
Infarto agudo do miocárdio (e pós-IAM);
Insuficiência cardíaca congestiva (ICC);
Hipertensão arterial sistêmica (HAS);
Miocardiopatias;
Hipertertrofia ventricular esquerda (HVE);
Arritmias;
Avaliação terapêutica em arritmia;
Valvulopatias;
Insuficiência coronariana;
114
Síncope;
Portadores de marcapasso;
Estratificação de risco na síndrome de WPW (Síndrome Wolff–Parkinson–White).
PRÉ-REQUISITOS:
História clínica, exame físico, ECG, teste ergométrico ou ecocardiograma.
PRIORIDADES
Síncope, história com arritmia diagnosticada, pós-infarto, histórico e exames compatíveis
com as indicações acima descritas.
PROFISSIONAL SOLICITANTE: Cardiologista
5. ULTRASSONOGRAFIAS
5.1 USG DE MAMA - CÓDIGO SIA/SUS –02.05.02.009-7
INDICAÇÕES:
Identificação e caracterização anormalidades palpáveis;
Guiar procedimentos invasivos (OBS: Aspiração de Cistos e Aspiração com agulha fina
para procedimentos pré-cirúrgicos e biópsia);
Avaliar problemas associados com implantes mamários;
Pesquisar massas palpáveis em mulheres com idade abaixo de 35 anos;
Explorar imagem suspeita em mamografia de pacientes com idade igual ou inferior a
35 anos;
Indicada para pacientes maiores de 40 anos.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, USG prévio (se houver).
PRIORIDADES:
Pacientes dependentes exclusivos do SUS.
PROFISSIONAIS SOLICITANTES:
Mastologista, Ginecologista, Médico PSF, Oncologista.
5.2 USG ABDOMINAL TOTAL - CÓDIGO SIA/SUS –02.05.02.004-6
INDICAÇÕES:
115
Lesões tumorais (císticas e sólidas), aneurismas,
Colelitíase, nefrolitíase;
Estudo do retroperitônio, orientar biópsia para punção de lesões tumorais;
Alterações morfofuncionais (má formação de vísceras),
Dor abdominal;
Hepatoesplenomegalia, pancreatopatias,
Trauma.
PRÉ-REQUISITOS:
História clínica detalhada, exames físico específico, RX simples (conforme o caso).
Obs: Apresentar EPF, EAS e/ou Urocultura para os casos encaminhados pelo Médico do ESF,
Clínicos gerais e Pediatras. Em caso de identificação de doenças graves pelo Generalista ou
Médico do ESF, deverá haver encaminhamento ao especialista imediatamente.
PRIORIDADES:
Suspeita de câncer e situações que dependam do resultado do exame para intervenção
imediata ou suspeita de agudização de doença preexistente.
PROFISSIONAIS SOLICITANTES:
Cirurgião Geral, Cirurgião pediátrico, Cirurgião vascular, Oncologista, Urologista, Oncologista,
Gastroenterologista, Clinico Geral, Pediatra, Médico/ESF, Endocrinologista, Geriatra,
Infectologista, Ginecologista, Nefrologista.
5.3 USG DA PRÓSTATA POR VIA ABDOMINAL
CÓDIGO SIA/SUS–02.05.02.010-0
5.4 USG DA PRÓSTATA POR VIA ABDOMINAL E TRANSRETAL
CÓDIGO SIA/SUS–02.05.02.011-9
INDICAÇÕES:
Câncer prostático (suspeita);
Hipertrofia prostática benigna;
Prostatite;
Infertilidade;
Abscessos;
116
Prostatismo.
PRÉ-REQUISITOS:
História clínica, exames físico, PSA, exame de toque retal, USG prévia (se houver).
PRIORIDADES:
PSA alterado e pacientes acima de 40 anos.
PROFISSIONAIS SOLICITANTES:
Urologista, Cirurgião Geral, Oncologista, Geriatra, Clínico Geral.
5.5 USG DO APARELHO URINÁRIO
CÓDIGO SIA/SUS– 02.05.02.005-4
INDICAÇÕES:
Tumores;
Litíase;
Malformações;
Insuficiência renal;
Hipertensão arterial sistêmica renovascular (suspeita) - US de artérias renais;
Disfunção miccional
Rim policístico.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, EAS, Função renal, Raios-X Simples (conforme o caso), USG de
abdome prévia (se houver).
PRIORIDADE:
História clínica compatível com as indicações acima;
Passado de litíase de vias urinárias;
Crianças e recém-nascidos com infecções urinárias, comprovadas por urocultura ou
internação prévia por sepse ou pielonefrite.
PROFISSIONAIS SOLICITANTES:
Clínico Geral, Urologista, Cirurgião Geral, Cirurgião Pediátrico, Pediatra, Nefrologista,
Oncologista, Médico ESF.
5.6 USG DO HIPOCONDRIO DIREITO
CÓDIGO SIA/SUS–02.05.02.003-8
117
INDICAÇÕES:
Colelitíase;
Hepatopatias;
Tumores.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, Transaminases hepáticas, Raios-X Simples (conforme o caso),
USG prévio (se houver).
PRIORIDADES:
Histórico compatível com cólica biliar;
Acompanhamento de doenças crônicas de recém-nascidos;
Portadores de hepatite B e C;
Nas suspeitas de câncer e sinais de obstrução das vias biliares.
PROFISSIONAIS SOLICITANTES:
Geriatra, Cirurgião Geral, Clínico Geral, Gastroenterologista, Cirurgião Pediátrico, Pediatra,
Médico do ESF.
5.7 ULTRASSONOGRAFIA DAS ARTICULAÇÕES - CÓDIGO SIA/SUS–02.05.02.006-2
INDICAÇÕES:
Artrite séptica;
Bursites;
Tendinites;
Cistos sinoviais;
Lesão por esforço repetido (LER);
Disfunção da Articulação têmporomandibular;
Derrames articulares;
Espessamento de bainha tendinosa de qualquer natureza;
Lesão muscular e tendinosa.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, Raios-X simples (conforme o caso).
PROFISSIONAIS SOLICITANTES:
118
Ortopedista, Reumatologista.
PRIORIDADES
Artrite séptica.
5.8 USG DO GLOBO OCULAR - CÓDIGO SIA/SUS–02.05.02.008-9
INDICAÇÕES:
Avaliação do olho indevassável (catarata madura);
Tumores intraoculares;
Traumas oculares;
Patologias coróideas;
Patologias vitrais e retinianas;
Doenças do nervo óptico e da órbita.
PRÉ-REQUISITOS:
História Clínica, Exame Físico;
PROFISSIONAIS SOLICITANTES:
Oftalmologista;
PRIORIDADES
Traumatismo suspeita de câncer.
5.9 USG TRANSFONTANELA - CÓDIGO SIA/SUS–02.05..02.017-8
INDICAÇÕES:
Hidrocefalia;
Estenose dos vasos intracranianos de maior calibre;
Avaliar efeitos hemodinâmicos e repercussão de doença obstrutiva das carótidas
extracranianas;
Avaliar roubo da subclávia;
Monitorar vaso espasmo;
Rastrear comprometimento da circulação cerebral na Anemia Falciforme.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, Raios-X simples (conforme o caso).
PRIORIDADES
119
Menores de 01 ano, portadores de válvulas de derivação ventrículo-peritoneal epacientes
falcêmicos SS;
PROFISSIONAIS SOLICITANTES:
Neurologista, Neurocirurgião, Pediatras, Neonatologistas;
5.10 USG DO TÓRAX - CÓDIGO SIA/SUS–02.05.02.013-5
INDICAÇÕES:
Derrame Pleural;
Pleuropatias;
Patologias do diafragma;
Patologias do mediastino.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, Raios-X do tórax em PA / Perfil.
PRIORIDADES
Histórico clínico compatível com os indicadores acima.
PROFISSIONAIS SOLICITANTES:
Cirurgião Torácico, Pneumologista, Cirurgião geral, Pediatra, Clínico Geral.
5.11 USG DA BOLSA ESCROTAL - CÓDIGO SIA/SUS –02.05.02.007-0
INDICAÇÕES:
Aumento da bolsa escrotal;
Tumores;
Varicocele;
Cistos de cordão;
Infecções e
Torções.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, RX simples (conforme o caso).
Obs: Médicos generalistas devem encaminha para os especialistas.
PRIORIDADES
Suspeita de câncer, crianças e adolescentes.
120
PROFISSIONAIS SOLICITANTES:
Urologista, Pediatra, Cirurgião Geral, Cirurgião Pediátrico.
5.12 USG DA TIREÓIDE - CÓDIGO SIA/SUS–02.05.02.012-7
INDICAÇÕES:
Hipotireoidismo;
Hipertireoidismo;
Cistos;
Tumores.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, Exames de laboratório (TSH, T4, T4 livre).
PRIORIDADES
Nódulo de tireoide.
PROFISSIONAIS SOLICITANTES:
Endocrinologista, Oncologista, Cirurgião Geral, Cirurgião de Cabeça e Pescoço, Cirurgião
Torácico, Cirurgião Pediátrico.
5.13 USG PÉLVICA GINECOLÓGICA - CÓDIGO SIA/SUS–02.05.02.016-0
5.14 USG TRANSVAGINAL - CÓDIGO SIA/SUS–02.05.02.018-6
INDICAÇÕES DAS USG PÉLVICA E TRANSVAGINAL:
Dor pélvica aguda;
Dor pélvica crônica;
Anexites;
Investigação de massa abdominal;
Diagnóstico diferencial de tumores pélvicos;
Sangramento genital pós-menopausa;
Sangramento genital anormal no menacme;
Seguimento periódico de climatério;
Amenorreia primária;
Amenorreia secundária não relacionada à gravidez;
121
Tumores e cistos ovarianos pré e pós-menopausa;
Inicio de gravidez;
Gestação de 1º. Trimestre;
DIU (após inserção e para acompanhamento).
PRÉ-REQUISITOS:
História Clínica, Exame Físico, Preventivo recente, EAS, RX Simples(conforme o caso), USG
prévio (se houver).
OBS: O exame não deverá ser repetido com menos de 01 ano. O médico do ESF somente
deverá solicitar estes exames para determinação de idade gestacional em caso da data da
última menstruação for desconhecida. Em outros casos, encaminhar ao especialista.
PRIORIDADES
Gestantes e idosas com suspeitas de CA.
PROFISSIONAIS SOLICITANTES:
Ginecologista, Cirurgião Geral, Cirurgião Pediátrico, Obstetra, Médico do ESF, Clínico Geral,
Dermatologista.
5.15 USG OBSTÉTRICA - CÓDIGO SIA/SUS–02.05.02.014-3
INDICAÇÕES
Doença hipertensiva da gravidez (DHEG);
Seguimento de desenvolvimento fetal;
Medida de espessura do colo uterino;
Localização da placenta, nos casos suspeitos de Placenta Prévia;
Acretismo placentário (suspeita);
Oligodrâmnio e Polidrâmnio;
Gestante obesa grau 3;
Erro provável de data do parto;
Amniorrexe prematura confirmada;
Gravidez múltipla;
Ausência de Batimentos Cardio fetais;
Sofrimento fetal;
122
Circular de cordão;
Crescimento Intra-Uterino Retardado (CIUR).
PRÉ-REQUISITOS:
História Clínica, Exame Físico, Teste de Gravidez, Cartão de pré- natal.
PRIORIDADES
Gestante com cartão de pré- natal do SUS e número do SIS pré-natal
PROFISSIONAIS SOLICITANTES:
Ginecologista, Obstetra, Médico do PSF e Clínico Geral que atua no pré-natal
6. USG BI-DIMENSIONAL COM OU SEM DOPPLER (ECOCARDIOGRAMA)
CÓDIGO SIA/SUS–02.05.01.003-2
INDICAÇÕES:
Lesão valvular, inclusive PVM
Disfunção ventricular esquerda de qualquer etiologia
Cardiopatias congênitas
HAS
Miocardiopatia (dilatada, hipertrófica e restritivas)
Endocardite infecciosa
Avaliação de próteses valvulares
IAM
Doenças do pericárdio
Massas cardíacas
Lesões de artéria aórtica (ECO transesofágico é recomendado)
Transtornos neurológicos (AVC com evidência de doença clínica)
Embolia pulmonar c/ ou s/ evidência de doença cardíaca
Síncope
Doenças pulmonares (hipertensão pulmonar), trombo em coração direito, avaliação
da doença pulmonar sobre o coração.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, Raios-X simples (conforme o caso), ECG
Teste Ergométrico (se houver).
123
Obs: Em caso de exames com menos de 01 ano deve ser acompanhado relatório médico
para avaliação do médico regulador.
PROFISSIONAIS SOLICITANTES:
Cardiologista, Cirurgião Cardiovascular.
Obs: O Ecocardiograma fetal somente poderá ser solicitado pelo médico obstetra no
ambulatório de alto risco.
PRIORIDADES
ECG alterado,uso de medicações cardiotóxicas,pacientes pós-infarto,pós-cirurgia cardíaca e
menores de 05 anos e maiores de 65 anos
6.1 USG DOPPLER FLUXO OBSTETRICO
CÓDIGO SIA/SUS 02.05.01.005-9
6.2 USG OBSTETRICA COM DOPPLER COLORIDO
CÓDIGO SIA/SUS 02.05.01.005-9
INDICAÇÕES USG COM DOPPLER:
Retardo de crescimento intra-uterino.
Gestante diabética e/ou hipertensa.
Idade gestacional acima de 32 semanas.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, USG obstétrica
PRIORIDADES- Não há
PROFISSIONAIS SOLICITANTES:
Obstetra do programa de pré-natal de alto risco
6.3 ECOCARDIOGRAMA
CÓDIGO PROCEDIMENTOS
CÓDIGO SIA/SUS 02.05.01.003-2 Ecocardiografia transtoracica
CÓDIGO SIA/SUS 02.05.01.002-4 Ecocardiografia transesofágica
CÓDIGO SIA/SUS 02.05.01.001-6 Ecocardiografia de estresse
INDICAÇÕES:
Lesão valvular
124
Miocardiopatias
Cardiopatias congênitas
Insuficiência cardíaca congestiva
Doença arterial coronariana
Uso de substâncias cardiotóxicas
Hipertensão arterial sistêmica
Adultos assintomáticos e sintomáticos com sopros cardíacos
Endocardites
Próteses valvares
Dor torácica
Doença pulmonar com envolvimento cardíaco
Arritmias
Síncope
Massas intracardíacas e tumores
Doenças do pericárdio e da aorta
PRÉ-REQUISITOS:
História clínica e exame físico, RX simples, ECG, Teste ergométrico (se houver)
PROFISSIONAIS SOLICITANTES:
Cardiologista, Pneumologista, Geneticista, Reumatologista, Cirurgião cardiovascular,
Oncologista
7. MAMOGRAFIA CÓDIGO SIA/SUS 02.04.03.003-0
INDICAÇÕES:
Mulheres com idade igual ou superior a 40 anos anualmente
Mulheres com idade igual ou superior a 35 anos, com fator de risco
Nódulos
Alterações da pele das mamas
Fluxo papilar
Linfonodo axilar suspeito
Mulheres em Tratamento de Reposição Hormonal
Achado anormal em mamografia anterior
125
PRÉ-REQUISITOS:
História Clínica, Exame Físico, USG ou mamografia prévia (se houver)
PRIORIDADE
Pacientes acima de 40 anos de idade e pedidos de mastologistas
PROFISSIONAIS SOLICITANTES:
Médico PSF, Mastologista, Oncologista, Ginecologista, Clínico geral
8.ESTUDO URODINÂMICO
CÓDIGO SIA/SUS 02.11.09.003-4- Isometria com fitômetro
CÓDIGO SIA/SUS 02.11.09.004-2- Cistometria simples
CÓDIGO SIA/SUS 02.11.09.006-9 - Perfil de pressão uretral
CÓDIGO SIA/SUS 02.11.09.007-7 - Urofluxometria
CÓDIGO SIA/SUS 02.11.09.001-8- Urodinâmica completa
INDICAÇÕES
Bexiga neurogênica;
Prostatismo;
Incontinência urinária
PROFISSIONAIS SOLICITANTES
Urologista, Nefrologista, Ginecologista, Cirurgia pediátrica e Neurologista
PRIORIDADES
Paciente prostático com insuficiência renal, Sequelados de AVC e TRM com insuficiência
renal (creatinina > ou = 1,5mg/dl)
9. UROGRAFIA EXCRETORA CÓDIGO SIA/SUS: 02.04.05.018-9
INDICAÇÕES:
Lesões Uretrais e Renais duvidosas
Avaliar alterações na face póstero-lateral da bexiga
Avaliar obstruções altas ou baixas
Hidronefrose
Calculose (diagnóstico e planejamento terapêutico)
Avaliar Anomalias Congênitas do trato urinário
126
Tumores Intraluminares: piélicos ou uretrais
Avaliar Hematúria: macro e microscópica
CONTRA INDICAÇÕES:
Alergia ao contraste iodado;
Hipotensão;
Desequilíbrio do Cálcio ou Tetania;
Descompensação Cardíaca;
Diabete Mellitus descompensado;
Mieloma Múltiplo;
Desidratação;
Insuficiência Renal descompensada;
Pielonefrite Aguda.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, RX simples Abdome com Laudo, US Rim/vias urinárias.
PROFISSIONAIS SOLICITANTES:
Clínico Geral, Médico do PSF, Urologista, Nefrologista, Cirurgião Geral e Pediátrico
PRIORIDADE
Seguimento pós litotripsia extra-corpórea e Calculose renal.
10. MAPEAMENTO DE RETINA CÓDIGO SIA/SUS: 02.11.06.012-7
INDICAÇÕES:
Deslocamento da retina; Doenças da retina;
Glaucoma;
Altas miopias;
Traumas
Pré-operatórios de cirurgias oculares;
PRIORIDADES:
Diabetes, Hipertensos, Pacientes com hemoglobinopatias, Míopes com acima de (6:00 SPH),
Comorbidades graves.
PROFISSIONAIS SOLICITANTES:
127
Oftalmologistas.
11. BIOMETRIA CÓDIGO SIA/SUS: 02.11.06.001-1
INDICAÇÕES:
Pré-operatório de cirurgia de catarata;
Controle do glaucoma congênito;
Refração em crianças
PRIORIDADES:
Diabetes, Hipertensos, Pacientes com hemoglobinopatias, Míopes com acima de (6:00 SPH),
Comorbidades graves.
PROFISSIONAIS SOLICITANTES:
Oftalmologista
12. CAMPIMETRIACÓDIGO SIA/SUS 02.11.06.003-8
INDICAÇÕES:
Controle de glaucoma
Doenças da mácula
Doenças retinianas
Doenças neurológicas das vias ópticas
Uso de medicamentos como cloroquina
PRIORIDADES:
Diabetes, hipertensos, pacientes com hemoglobinopatias, em uso de CLOROQUINA (controle
a cada 06 meses), míopes acima de 6:00 SPH e em comorbidades graves.
PROFISSIONAL SOLICITANTE
Oftalmologista
13. ELETROENCEFALOGRAMA (EEG) CÓDIGOS SIA/SUS:
02.11.05.003-2:Eletroencefalograma em sono induzido com ou sem medicamentos
02.11.05.004-0:Eletroencefalograma em vigília e sono espontâneo com ou sem foto
estímulo
02.11.05.005-9: Eletroencefalograma quantitativo com mapeamento
128
02.11.06.004-9: Eletroencefalograma para diagnóstico de morte encefálica
INDICAÇÕES
Convulsão maior, menor e focal (diagnóstico, acompanhamento e planejamento
terapêutico);
Encefalopatia metabólica;
Narcolepsia;
Cefaleia (para pesquisa de fator determinante cerebral);
Intoxicação por drogas, ausência (todos os tipos);
Determinar morte cerebral em comatosos.
PRÉ-REQUISITOS
História Clínica detalhada e compatível;
Exame Físico com ênfase nos dados neurológicos principalmente focais.
PROFISSIONAIS SOLICITANTES
Neurologista, Neurocirurgião,Neuropediatra, Pediatra, Clínico geral/PSF
14. ENDOSCOPIA DIGESTIVA ALTA/ESOFAGOGASTRODUODENOSCOPIA
CÓDIGO SIA/SUS:02.09.01.003-7
INDICAÇÕES:
Hemorragia digestiva alta
Esofagite de refluxo
Úlcera duodenal com pesquisa de Helicobacter pylori
Câncer gástrico
Hérnia de Hiato
Cirrose hepática
Varizes esofagianas
Anemia a esclarecer
Metástases
Disfagia
Odinofagia
PRÉ-REQUISITOS
História Clínica, História de patologia pregressa e história familiar, Exame Físico com ênfase
no aparelho digestivo.
129
PROFISSIONAIS SOLICITANTES
Gastroenterologista, Proctologista, Oncologista
15. COLONOSCOPIA CÓDIGO SIA/SUS: 02.09.01.002-9
INDICAÇÕES:
Permite realizar várias intervenções terapêuticas: obtenção de fragmentos de tecidos
para análise (biópsia), extração ou exérese de pólipo, destruição de dilatação vascular,
dilatação de estenoses;
Hemorragia digestiva baixa;
Doenças inflamatórias intestinais;
Diarreia crônica;
Tumor maligno e benigno de cólon;
Doença diverticular do cólon;
Pólipos do cólon;
Corpo estranho;
Angiodisplasia;
História familiar de câncer de cólon;
Anemia a esclarecer.
PRÉ- REQUISITOS:
História clínica com antecedentes pessoais e familiares e exame físico; retossigmoidoscopia
(se houver); Exame radiológico anterior (se houver).
PROFISSIONAIS SOLICITANTES:
Gastroenterologista, Proctologista, Cirurgião geral, Cirurgião pediátrico, Oncologista,
Infectologista.
PRIORIDADE –Suspeita de câncer de cólon.
16. RETOSSIGMOIDOSCOPIA CÓDIGO SIA/SUS: 02.09.01.005-3
INDICAÇÕES
Tumores;
Sangramento retal;
Diarreia crônica;
Eliminação de muco nas fezes;
130
Dor abdominal
PRÉ-REQUISITOS
História Clínica completa e Exame Físico compatíveis.
PROFISSIONAIS SOLICITANTES
Gastroenterologista, Proctologista, Oncologista.
17. BIÓPSIA DE PRÓSTATA
CÓDIGO SIA/SUS02. 01.01.041-0
INDICAÇÕES
Presença de nódulos prostáticos detectados no toque retal
PSA >de 4,0 ng/mL
PSA > 2,5 ng/mL em pacientes jovens (até 55 anos)
Densidade de PSA > 0,15 ng/mL
Velocidade de PSA > 0,75 ng/mL/ano
PRÉ- REQUISITOS
Pacientes com exames alterados de PSA
Obs.: Atentar-se às causas de aumento do PSA
PROFISSIONAL SOLICITANTE–Urologista, médico clínico ESF, Infectologista, Dermatologista,
Nefrologista, Gastroenterologista, Oncologista, Proctologista, Cirurgião geral.
PRIORIDADE - P2
18. BRONCOSCOPIA
CÓDIGO SIA/SUS 02.09.04.001-7
INDICAÇÕES
Identificar problemas das vias aéreas, que podem se expressar por escarros com
sangue, tosse ou falta de ar;
Realizar biópsias quando a radiografia de tórax ou a tomografia mostram manchas
anormais não diagnosticadas por outros meios;
Para remover corpos estranhos que bloqueiam as vias aéreas;
Para controlar sangramento (ver hemoptise);
Avaliação da localização do tubo endotraqueal ou traqueostomia;
Toalete brônquica em atelectasias lombares e segmentares;
131
Tratamento de estenose traqueal;
Colocação de próteses endobrônquicas;
Recanalização endobrônquica (laser, eletrocautério);
Colocação de cateteres para braquiterapia;
Fechamento de fístulas bronco pleural;
Para diagnosticar e avaliar a extensão em casos de tumores de pulmão.
PRÉ-REQUISITOS
História Clínica, Exame Físico, RX com laudo, Exames de laboratório (se tiver), Tomografia
de tórax (se houver);
PROFISSIONAIS SOLICITANTES:
Pneumologista, Cirurgião torácico, Oncologista
PRIORIDADES
Variável - de P0 a procedimento eletivo;
19. ESPIROMETRIACÓDIGO SIA/SUS: 02.11.08.006-3
INDICAÇÕES:
Avaliação do grau de acometimento pulmonar por Esclerodermia Sistêmica
Progressiva;
Suspeita de lesão obstrutiva brônquica, inclusive estenoses;
Dispnéia progressiva sem causa aparente;
Passado de intubação orotraqueal;
Hipertensão pulmonar;
Hipoxemia;
Doença pulmonar obstrutiva crônica;
Asma brônquica;
Pós-cirurgias pulmonares com ressecções de tumores e outras lesões;
PRÉ-REQUISITOS
História Clínica, Exame Físico, Exames laboratoriais (recentes, se existirem), RX de
Tórax com laudo, Tomografia de Tórax (se houver);
PROFISSIONAIS SOLICITANTES:
Pneumologista, Reumatologista, Imunologista, Dermatologista, Cirurgião torácico,
Oncologista
132
PRIORIDADES
Variável - de P0 a procedimento eletivo;
20. DOPLLER VENOSO DE MEMBROS INFERIORES CÓDIGO SIA/SUS: 02.05.01.004-0
É o método mais integrado e preciso no diagnóstico de diversas patologias
vasculares.
Analisa as características do fluxo sanguíneo em artérias e veias no diagnóstico de
doenças vasculares periféricas e de órgãos abdominais.
Disponibiliza informações sobre a velocidade de determinado fluxo e mostra a
direção e a magnitude dessa velocidade.
Permite mapear em cores os vasos sanguíneos de uma região anatômica e torna
possível a identificação de diminutos vasos que não seriam visualizados pela escala
de cinza.
Permite a investigação detalhada e não invasiva da hemodinâmica corporal,
quantitativa e qualitativamente do ponto de vista morfológico (órgão e suas partes) e
funcional. Pode ser feito em mulheres grávidas sem nenhum prejuízo ao feto, e não
utiliza irradiações.
INDICAÇÕES:
Trombose venosa profunda
Tromboflebite
Edema dos membros inferiores
Úlcera venosa
Avaliação do sistema venoso superficial e profundo (refluxo)
Varizes
Embolia pulmonar e paradoxal
Trauma do vaso
Pré-operatório para mapeamento venoso
PRÉ-REQUISITOS
História clínica e Exame físico compatíveis com patologias vasculares levando em
consideração as supracitadas.
PROFISSIONAIS SOLICITANTES
Angiologista, Clínico geral, Oncologista, Endocrinologista.
133
PRIORIDADES – Variável – Urgência a procedimento eletivo conforme a patologia vascular.
OBSERVAÇÕES IMPORTANTES A RESPEITO DO PREENCHIMENTO DE TODAS AS
SOLICITAÇÕES DE EXAMES:
Toda solicitação de exame/procedimento deve ser feita em documento próprio
(SADT). Os exames/procedimentos a serem solicitados são aqueles aceitos e consolidados
pelo Ministério da Saúde, constantes na tabela do Sistema de Informações Ambulatoriais –
SIA/SUS.
Também, para ser realizada deve estar preenchida corretamente, de maneira legível
e em todos os campos: nome completo, idade, número do prontuário, sexo e origem do
paciente.
Deverá haver descrição do quadro clínico (anamnese e exame físico) que justifique o
pedido, principalmente se for indicado prioridade, descrevendo ou anexando também
resultados de exames prévios, relacionados ao quadro, se realizados;
Cada requisição de Exame deve conter apenas 01 (um) pedido de Exame, preenchido
de maneira legível de acordo coma descrição da “Tabela de Procedimentos do SIA/SUS”.
Faz-se necessário a colocação da data da solicitação e identificação do médico, com
carimbo e assinatura. O formulário de Requisição de Exames deve estar identificado, com o
carimbo da Unidade de Saúde, onde o paciente foi atendido.
Toda requisição de exame/procedimento deverá ser agendada via SISREG, e conter o
número chave gerado pelo sistema (anexado ou transcrito no verso).O preenchimento
adequado é importante para que o exame/procedimento seja regulado/autorizado e o não
adequado, determinará a devolução da solicitação para que seja refeita pelo profissional.
C. CRITÉRIOS PARA SOLICITAÇÃO E AUTORIZAÇÃO DE PROCEDIMENTOS AMBULATORIAIS E
HOSPITALARES DE ALTA COMPLEXIDADE
A Central Metropolitana de Regulação atua ativamente na Rede de Atenção à Saúde
do RN e fundamenta-se na regulação dos acessos aos leitos e aos procedimentos
hospitalares Eletivos, da Urgência/Emergência somando-se a Regulação dos Exames da Alta
Complexidade. Para melhor atender a necessidade de cada usuário, priorizam-se os casos
134
conforme a gravidade, a fim de realizar o procedimento solicitado no tempo oportuno, em
busca da diminuição dos agravos e recuperação dentro dos princípios da universalidade e
integralidade.
PROTOCOLO DE REGULAÇÃO
CLASSIFICAÇÃO DE RISCO
VERMELHO– Emergência, necessidade de autorização imediata.
AMARELO–atendimento o mais rápido possível.
VERDE–Não urgente.
AZUL–Atendimento eletivo.
Segundo o Código de Ética Médica, sendo especialista ou não, o médico pode
solicitar qualquer tipo de exame, porém os pedidos indiscriminados, não obedecendo aos
critérios estabelecidos e comprovados nos estudos científicos, acarretam prejuízos aos
usuários. Segue aqui nesse protocolo apenas, sugestões dos profissionais solicitantes, mas
deixando claro que os generalistas tem amplos poderes para tal. As solicitações dos exames
de alta complexidade serão analisadas observando os itens, como: História da doença atual,
Exame físico, Hipótese diagnóstica, Resultados de exames anteriores, Justificativa da
solicitação perante a hipótese diagnóstica e proposta de tratamento na confirmação da
hipótese diagnóstica mais provável.
1TOMOGRAFIA
1.1CRÂNIO(CÓDIGO SIA/SUS 02.06.01.007-9)
INDICAÇÕES:
Controle evolutivo de trauma crânio encefálico;
Hemorragias – possibilita fazer o diagnóstico das principais doenças intracranianas
que podem mimetizar um AVCI;
Afastar infarto definido e edema cerebral importante;
Avaliar a presença de sinais precoces de isquemia cerebral;
Sinal da artéria cerebral média hipertensa;
Tumores (diagnóstico, estadiamento).Ex.:meningiomas, neurinoma do acústico;
Metástases (detecção e acompanhamento) e linfomas;
Vertigem refratária ao tratamento;
135
Processos expansivos;
Vacus (conforme a Portaria nº 664, de 12 de Abril de 2012 que aprovou o Protocolo
Clínico e Diretrizes Terapêuticas para Trombólise no Acidente Vascular Isquêmico
Agudo, a TC de Crânio é o método de imagem mais utilizado, mais disponível e de
menor custo para a avaliação inicial de AVC isquêmico agudo.
Doenças Degenerativas do Encéfalo;
Aneurismas e malformações vasculares;
Convulsões recentes a esclarecer;
Cefaleias*-ver especificações abaixo;
Hidrocefalias e malformações do SNC;
Distúrbio do comportamento;
Estudo da hipófise;
Avaliação da fossa posterior ou tronco cerebral;
Lesões intra-orbitais ou do trato visual;
Suspeitas de infecções intracranianas (não diagnosticadas por punção lombar, ex:
abscessos e empiemas);
Inflamações não infecciosas do SNC;
Suspeita de estenose do canal da medula cervical;
Convulsão suspeita de hemorragia subaracnóide;
Alteração da articulação têmporo-mandibular e alterações alvéolo-dentárias.
*INDICAÇÕES DE NEUROIMAGENS EM CEFALÉIAS:
A primeira ou a pior cefaleia experimentada pelo paciente em toda sua vida,
particularmente, de início súbito;
Alteração na frequência, intensidade ou nas características clínicas da crise cefaléica;
Anormalidade no exame neurológico;
Cefaleia progressiva ou nova e persistente, diária;
Sintomas neurológicos que não preenchem critérios para aura migranosa ou
mereçam investigação;
Déficit neurológico persistentes;
EEG com lentificação no traçado, sugerindo lesão focal;
136
Em alguns casos de hemicrânia, sempre do mesmo lado e com sintomas neurológicos
contralaterais;
Se não existe melhora com a terapêutica de rotina.
(Indicações pertencentes ao quadro traduzido e adaptado - Siberstein SD, Lipton RB e
Goadsby PJ).
OUTRAS ESPECIFICAÇÕES:
Cefaleia de início após os 50 anos, cujo diagnóstico não seja, Arterite Temporal;
Cefaleia relacionada com trauma crânio-encefálico;
Cefaleia em pacientes HIV - positivo, com câncer, em uso de anticoagulante ou
imunossuprimidos;
Cefaleia iniciada após esforço físico ou que piora com manobra de Valsava.
DIRETRIZES PARA A SOLICITAÇÃO DE NEUROIMAGEM EM CRIANÇAS PORTADORAS DE
CEFALÉIAS.
Cefaleia com menos de seis meses de duração que não responde a tratamento
clínico;
Cefaleia associada a anormalidades no exame neurológico, especialmente:
papiledema, nistagmo, anormalidades na marcha ou motoras;
Cefaleia persistente associada com ausência de história familiar de migrânea;
Cefaleia persistente com episódio de confusão mental, desorientação ou vômitos;
Cefaleias que acorda a criança repetidamente à noite ou que ocorre após o acordar;
História clínica ou familiar que possa sugerir predisposição a lesões do sistema
nervoso central, bem como, achados laboratoriais sugestivos deste envolvimento.
PRÉ-REQUISITOS
História clínica detalhada especificando sinais e sintomas da doença;
Exame físico, se possível, o neurológico;
RX simples com laudo;
Resultados dos exames laboratoriais: exame do líquor (caso seja, doença infecciosa),
dosagem da prolactina. Dependendo do caso, a angiografia cerebral.
137
PROFISSIONAIS SOLICITANTES
Neurologista,
Neurocirurgião,
Ortopedista,
Oncologista,
Otorrinolaringologista,
Infectologista, Cirurgião da cabeça e pescoço, Endocrinologista, Psiquiatra, Geriatra.
PRIORIDADES
Pesquisa de metástase cerebral e crise convulsiva a esclarecer de origem recente.
OBSERVAÇÕES
Não utilizar contraste no TCE;
Método ideal para delimitação de tumores benignos e malignos;
Melhor método para avaliar trauma ou hemorragia nas primeiras 48horas.
1.2SELA TÚRCICA (CÓDIGO SIA/SUS - 02.06.01.006-0)
INDICAÇÕES:
Hiperprolactinemia e Acromegalia.
Nota - Os pacientes que tiverem contraindicação da realização de Ressonância da sela
túrcica, deverão se submeter a TC de sela túrcica.
PRÉ-REQUISITOS
História clínica de distúrbios menstruais, acompanhada ou não, de galactorréia. Além de
esclarecimento de casos de infertilidade, diminuição da libido, impotência, cefaleia,
distúrbios visuais. Verificar drogas que aumentam a prolactina;
EXAME FÍSICO – Os pacientes com acromegalia (pico de incidência ocorre entre 30 e 50
anos)apresentam sinais de crescimento excessivo: dos pés e das mãos, macrognatia,
hipertrofia
dos
tecidos
moles,
macroglossia.
Comumente
com
complicações
musculoesqueléticas: artralgias, miopatias e complicações sistêmicas do tipo, HAS e DM. Em
mulheres, pesquisar galactorréia.
EXAMES COMPLEMENTARES
Dosagens dos níveis séricos de do Hormônio do Crescimento (GH) e do insulinlikegrowth fator I (IGH-1), dosagem da prolactina;
Provas de função renal e hepática;
Ecocardiograma;
Colonoscopia (pelo aumento da incidência de neoplasia de cólon);
138
Exame oftalmológico (averiguar o nervo óptico ).
DADOS RELATIVOSA ACROMEGALIAA hipersecreção de hormônio do crescimento (GH) pelos adenomas hipofisários
estimula a secreção hepática de insulin-likegrowth fator I (IGF-1) que leva ao aparecimento
da maioria das manifestações clínicas da acromegalia.Poderá haver defeitos visuais, paralisia
de nervos cranianos, hipertensão arterial, DM.
1.3 SEIOS DA FACE (CÓDIGO SIA/SUS - 02.06.01.004-4)
INDICAÇÕES:
Sinusopatia crônica;
Trauma facial;
Pólipos mal caracterizados por radiografia dos seios da face;
Tumores.
PRÉ-REQUISITOS
História clínica, exame físico, RX dos seios da face com laudo.
PROFISSIONAIS SOLICITANTES
Otorrinolaringologista, Oncologista, Cirurgião da cabeça e pescoço, Clínico geral.
PRIORIDADES
Pesquisa de metástase cerebral, crise convulsiva a esclarecer de origem recente.
1.4 PESCOÇO (CÓDIGO SIA /SUS - 02.06.01.005-2)
INDICAÇÕES:
Bócio;
Linfoma;
Tumores primários;
Malformações congênitas;
Pesquisa de linfonodomegalias
Estadiamento de neoplasias.
1.5 TÓRAX (CÓDIGO SIA/SUS - 02.06.02.004-4)
INDICAÇÕES:
Tromboembolismo pulmonar;
139
Traumatismos – pode ser completada com ressonância magnética quando o
paciente não melhora clinicamente;
Sangramentos (vias aéreas);
Síndrome de compressão da veia cava superior;
Avaliação morfológica de órgãos torácicos (parênquima pulmonar, vasos, cavidades
pleurais) para pesquisa e diagnósticos de alterações congênitas, inflamatórias,
neoplásicas, degenerativas e/ou traumáticas;
Tumores (diagnóstico e estadiamento);
Metástases– (detecção e acompanhamento);
Nódulos não neoplásicos (avaliação e acompanhamento);
Pneumopatias intersticiais– É de extrema relevância nas pneumoconioses,
sarcoidose, colagenoses, bronquiectasias;
Doenças da aorta- Especialmente, aneurisma e dissecção;
Fraturas de costelas com lesão pulmonar ou pleural.
PRÉ-REQUISITOS
História clínica, Exame físico, RX do Tórax em PA/Perfil com laudo.
PROFISSIONAIS SOLICITANTES
Pneumologista, Clínico Geral, Cirurgião Geral, Cirurgião Cardíaco, Cirurgião Torácico,
Cardiologista,Dermatologista, Médico do Trabalho.
PRIORIDADES
Traumatismo, sangramento (vias aéreas).
1.6 MEDIASTINO (CÓDIGO SIA/SUS - 02.06.02.004-0)
INDICAÇÕES:
Alargamento do mediastino;
Dissecção de aneurisma;
Síndrome da compressão da veia cava superior- diminuição do fluxo sanguíneo pela
veia cava superior para o átrio direito;
Suspeita de mediastinite;
Alterações endócrinas ou metabólicas de origem mediastinal;
Estudar transição cervicotorácica ou toracoabdominal;
Estadiamento dos tumores de esôfago;
140
Rouquidão por lesão do laríngeo recorrente;
Pesquisa de adenomegalia;
Estadiamento dos tumores de pulmão- é o melhor exame consegue mostrara
localização precisa e a natureza da massa tumoral;
Diferenciar abscesso e empiema;
Pesquisa de metástases pulmonares;
Pesquisa de foco de infecção (com radiografia normal);
Estudo do parênquima pulmonar (com prova de função alterada);
Avaliação de enfisema pulmonar para avaliação de cirurgia redutora de pulmão;
Pesquisa de neoplasia em paciente com Osteoartropatia Hipertrófica;
Hemoptise e bronquiectasia.
PRÉ-REQUISITOS
História clínica, Exame físico, RX de tórax (PA e perfil).
PROFISSIONAIS SOLICITANTES
Hematologista, Oncologista, Infectologista, Cirurgião Torácico, Pneumologista, Cirurgião
cardiovascular.
PRIORIDADES
Pesquisa de neoplasias, aneurismas, traumatismos, alargamento de mediastino.
1.7 TC DE ABDOMEN
1.7.1 ABDOMEN SUPERIOR(CÓDIGO SIA/SUS - 02.06.03.001-0)
1.7. 2 ABDOMEN INFERIOR OU PELVE(CÓDIGO SIA/SUS - 02.06.03.003-7)
INDICAÇÕES:
Avaliação morfológica dos órgãos abdominais (fígado, pâncreas, vesícula e vias
biliares, baço, rins, alças intestinais e estruturas vasculares) para pesquisa e
diagnóstico de alterações congênitas, inflamatórias, neoplásicas, degenerativas e/ou
traumáticas. É o método mais usado para avaliar trauma e tumor abdominal.
FÍGADO
Caracterização de nódulos atípicos vistos na ultrassonografia ou mesmo na
tomografia computadorizada;
Detecção de nódulos em pacientes com esteatose hepática moderada;
Pacientes com cirrose hepática e suspeita de carcinoma hepatocelular;
141
Estadiamento e avaliação pós-quimioterapia;
Traumatismo abdominal fechado.
PÂNCREAS
Avaliação pré-operatória, pancreatites, tumores pancreáticos, pseudocistos, litíase
pancreática, trauma.
VESÍCULA BILIAR
Pesquisa de complicações de colecistite aguda, estadiamento de tumores.
VIAS BILIARES
Avaliar dilatação das vias biliares, complicações do pós-operatório, pesquisa e
estadiamento de tumores, pesquisa de obstrução (colelitíase, coledocolitíase).
BAÇO
Infarto esplênico, linfoma com lesão esplênica e trauma.
CONTRAINDICAÇÃO
Gravidez.
PRÉ-REQUISITOS
Quadro clínico especificando os sinais e sintomas, descrição do exame físico.
DIAGNÓSTICO
Resultados dos exames- ultrassonografia e exames laboratoriais.
SUGESTÃO DE PROFISSIONAIS SOLICITANTES
Cirurgião geral, Cirurgião Pediátrico, Endocrinologista, Gastroenterologista, Infectologista,
Nefrologista, Oncologista, Urologista.
1.8 COLUNA VERTEBRAL
1.8.1 COLUNA CERVICAL (CÓDIGO SIA/SUS - 02.06.01.001-0)
1.8.2 COLUNA TORÁCICA (CÓDIGO SIA/SUS - 02.06.01.003-6)
1.8.3 COLUNA LOMBO SACRA (CÓDIGO SIA/SUS - 02.06.01.002-8)
INDICAÇÕES
Tumores (diagnóstico e estadiamento);
Metástases (detecção e acompanhamento);
Hérnia de disco;
Fratura (suspeita);
142
Estenose do canal medular;
Malformações congênitas.
PRÉ-REQUISITOS DIAGNÓSTICOS
Quadro clínico especificando os sinais e sintomas, resultados dos exames complementares:
laboratoriais e radiológico.
OBSERVAÇÕES
A RESSONÂNCIA MAGNÉTICA é mais resolutiva do que a TOMOGRAFIA
COMPUTADORIZADA quando há comprometimento nervoso;
ATOMOGRAFIA COMPUTADORIZADA substitui a RESSONÂNCIA MAGNÉTICA quando
esta não é possível.
PROFISSIONAIS SOLICITANTES
Ortopedista, Reumatologista, Oncologista, Neurologista, Neurocirurgião, Médico do
Trabalho, Médico da Família.
1.10 ARTICULAÇÕES DE MEMBROS
1.10. 1 MEMBRO SUPERIOR (CÓDIGO SIA/SUS- 02.06.02.001-5)
1.10.2 MEMBRO INFERIOR (CÓDIGO SIA/SUS- 02.06.03.002-9)
INDICAÇÕES
Tumor;
Distúrbio articular.
PROFISSIONAIS SOLICITANTES
Ortopedista, Reumatologista, Oncologista, Médico do Trabalho, Médico Clínico/ESF.
PRÉ-REQUISITOS
Quadro clínico especificando os sinais e sintomas, exame físico e resultados dos exames.
2. ANGIOTOMOGRAFIA
CÓDIGO SIA/SUS – 02.06.02.003-1(TOMOGRAFIA DE TÓRAX)
INDICAÇÕES:
Trombose pulmonar- suspeita;
Dilatação, dissecção, fístulas e suboclusão da aorta, ilíacas, carótidas e vasos supraaórticos;
Doenças da Aorta Estenose artérias renais.
143
PRÉ-REQUISITOS
História Clínica detalhada especificando sinais e sintomas da doença;
Exame físico, se possível, o neurológico;
RX – patologias pulmonares e Doppler do vaso- se houver.
PROFISSIONAIS SOLICITANTES:
Cardiologista, Pneumologista, Angiologista, Cirurgião Vascular.
PRIORIDADES
Pesquisa de metástase cerebral, crise convulsiva a esclarecer de origem recente, pacientes
internados em Unidades Hospitalares e os acima de 60 anos.
OBSERVAÇÕES
Não utilizar contraste no TCE;
Método ideal para delimitação de tumores benignos e malignos (profundidade e
margem de ressecção);
Melhor método para avaliar trauma ou hemorragia nas primeiras 48hs.
3. RESSONÂNCIA MAGNÉTICA NUCLEAR
3.1 ANGIORESSONÂNCIA CEREBRAL CÓDIGO SIA/SUS – 02.07.01.001-3
INDICAÇÕES:
Investigação de doença ateromatosa extracraniana: estudo das artérias carótidas,
mesentérica superior, artéria ilíaca e femoral;
Estudo das doenças estenóticas e oclusivas das artérias cervicais, arco aórtico;
Aneurisma da aorta abdominal e torácica;
Hipertensão arterial grave ou forte suspeita de origem renal.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, USG com Doppler (se houver).
PROFISSIONAIS SOLICITANTES:
Angiologista, cardiologista, cirurgião vascular, cirurgião cardíaco, cirurgião torácico, Cirurgião
pediátrico, nefrologista, hematologista, neurologista, pneumologista, urologista, Clínico
geral.
144
PRIORIDADES:
Portador de hipertensão severa < 16 anos ou > 55 anos. Pacientes internados em unidades
hospitalares.
3.2 RESSONÂNCIA MAGNÉTICA DE CRÂNIO E ENCÉFALOCÓDIGO SIA/SUS – 02.07.01.006-4
INDICAÇÕES:
No AVC – é um exame de imagem bem mais sensível que a TC e preciso na
identificação e localização da lesão vascular;
Avaliar fossa cerebral posterior e tronco cerebral, AVC Tronco Cerebral;
Demência, tumores (diagnóstico), metástases (detecção), lesões orbitárias ou trato
visual, esclerose múltipla, epilepsia, infecções. Em toda suspeita de Esclerose Lateral
Amiotrófica deve ser realizada Ressonância magnética (RM) de encéfalo e na junção
crânio cervical na ausência de lesão estrutural que expliquem os sintomas.
CONTRAINDICAÇÕES:
OBS - Casos em investigação de cefaleias, vertigens, hemorragias cerebrais e aneurisma
clipado deverão ser analisados pelo neurocirurgião em conjunto com radiologista.
PRÉ-REQUISITOS:
História clínica, Exame físico, TC crânio.
PROFISSIONAIS SOLICITANTES:
Oncologista, Infectologista,Oftalmologista,Cirurgião Cabeça e Pescoço, Clínico Geral,
Neurologista, Neurocirurgião, Otorrinolaringologista, Cirurgião Bucomaxilofacial.
PRIORIDADE:
Lesão orbitária e tumores cerebrais.
3.3 RESSONÂNCIA MAGNÉTICA NUCLEAR DA SELA TÚRCICA
(CÓDIGO SIA/SUS – 02.07.01.007-2)
INDICAÇÕES:
Avaliar fossa cerebral posterior e tronco cerebral;
AVC isquêmico;
Infartos cerebrais múltiplos (suspeita);
Demência;
Processos expansivos;
145
Metástases (detecção);
Lesões orbitárias ou trato visual;
Infecções;
Esclerose múltipla;
Crises convulsivas;
Epilepsia;
Neurite óptica;
Avaliação de puberdade precoce (tumores intracranianos);
Trombose do seio sagital;
Proptose e exoftalmia;
Suspeita de malformação arteriovenosa;
Traumas oculares.
CONTRAINDICAÇÃO:
Implantes Metálicos (Marca-passo, Próteses Metálicas, Stents, etc.);
Hemorragias cerebrais;
Aneurisma.
PRÉ-REQUISITOS:
História clínica e exame físico, TC com laudo (não obrigatória)
PROFISSIONAIS SOLICITANTES:
Neurologista, Geriatra. Oftalmologista, Endocrinologista, Infectologista, Neurocirurgião,
Cirurgião de cabeça e pescoço, Oncologista.
PRIORIDADES:
Tumores cerebrais, Lesão orbitária, Traumas oculares, Proptose.
3.4 RESSONÂNCIA MAGNÉTICA NUCLEAR DO TÓRAX CÓDIGO SIA/SUS- 02.07.02.003-5
INDICAÇÕES:
Avaliar artérias pulmonares;
Avaliar massas hilares, parenquimatosas e pleurais;
Avaliar anomalias do arco aórtico;
Tumores neurais e mediastinais.
CONTRAINDICAÇÕES:
146
Implantes metálicos (marca-passo cardíaco, próteses metálicas ósseas, stents, etc.).
PRÉ-REQUISITOS:
História clínica e exame físico
Tomografia computadorizada do tórax (não obrigatória)
PROFISSIONAIS SOLICITANTES:
Pneumologista, Oncologista, Cirurgião geral, Cirurgião cardíaco e torácico, Cardiologista,
Clínico geral.
3.5 RESSONÂNCIA MAGNÉTICA NUCLEAR DE MEDIASTINO
CÓDIGO SIA/SUS – 02.07.02.003-5
INDICAÇÕES:
Avaliar artérias pulmonares, massas hilares, parenquimatosas e pleurais;
Avaliar anomalias do arco aórtico e aorta descendente;
Tumores neurais, mediastinais e cardíacos.
CONTRAINDICAÇÕES:
Implantes metálicos (marca-passo cardíaco, próteses metálicas, ósseas, stents, etc.)
PRÉ-REQUISITOS:
História Clínica, Exame Físico,RX Tórax PA/Perfil, TC Tórax.
PROFISSIONAIS SOLICITANTES:
Pneumologista, Oncologista, Cirurgião Geral, Cirurgião Torácico, Cardiologista,Cirurgião
cardíaco.
3.6 RESSONÂNCIA MAGNÉTICA NUCLEAR DE ABDOME
3.6.1 RESSONÂNCIA MAGNÉTICA NUCLEAR DE ABDOME SUPERIOR
CÓDIGO SIA/SUS – 02.07.03.001-4
INDICAÇÕES:
Metástase hepática, adenoma de supra-renal, diferenciar tumor hepático e
hemangioma;
Doenças dos ductos pancreáticos e vias biliares, suspeita de metástase em veia cava
inferior.
CONTRAINDICAÇÕES:
Sangramentos, fratura de órgão sólido (suspeita), implantes metálicos
147
PRÉ-REQUISITOS:
História Clínica, Exame Físico, RX simples de Abdome com Laudo, USG Abdome, TC Abdome.
PROFISSIONAIS SOLICITANTES:
Gastroenterologista,Oncologista,Endocrinologista, Nefrologista, Urologista, Cirurgião Geral,
Cirurgião pediátrico, Clínico geral.
3.6.2 - RESSONÂNCIA MAGNÉTICA NUCLEAR DE PELVE
CÓDIGO SIA/SUS-02.07.03.002-2
INDICAÇÕES:
Tumores;
Metástases;
Processos Inflamatórios;
Linfoproliferativos ou Indefinidos no RX, US ou TC.
CONTRAINDICAÇÕES:
Sangramentos traumáticos, implantes metálicos.
PRÉ-REQUISITOS: Depende da história diagnóstica: história clínica, exame físico, US pélvico
com laudo, TC da pelve.
PROFISSIONAIS SOLICITANTES:
Cirurgião Geral, Ginecologista, Oncologista, Infectologista.
PRIORIDADES:
Tumores, Infecção.
RESSONÂNCIA MAGNÉTICA NUCLEAR DAS VIAS BILIARES CÓDIGO SIA/SUS–02.07.03.004-9
INDICAÇÕES:
Avaliar dilatação das vias biliares;
Pesquisa de obstrução (colelitíase, coledocolitíase);
Avaliação pré-operatória dos Tumores das Vias Biliares;
Pesquisa e estadiamento de tumores;
Colangiopancreatografia por RM (Avaliação do Ducto de Wirsung e o colédoco).
VESÍCULA:
Pesquisa de Complicações da Colecistite Aguda;
148
Estadiamento dos tumores (sensibilidade maior que a da US).
CONTRAINDICAÇÕES: Sem contraindicações específicas;
PRÉ-REQUISITOS: Tomografia computadorizada, US;
PROFISSIONAIS SOLICITANTES
Oncologista,
Gastroenterologista,
Infectologista,
Cirurgião
Geral,
Gastrocirurgião,
Hepatologista.
3.8 RESSONÂNCIA MAGNÉTICA NUCLEAR DA COLUNA VERTEBRAL
3.8.1 CERVICAL (CÓDIGO SIA/SUS - 02.07.01.003-0)
3.8.2 TORÁCICA (CÓDIGO SIA/SUS - 02.07.01.005-6)
3.8.3 LOMBO-SACRA (CÓDIGO SIA/SUS - 02.07.01.004-8)
INDICAÇÕES:
Traumas;
Tumores ósseos primários (suspeita);
Metástases;
Processos expansivos;
Hérnia de disco;
Infecções (suspeita);
Complicações pós-operatórias;
Esclerose múltipla;
Investigação de tuberculose extra – pulmonar;
Neuralgia parestésica;
Malformações congênitas.
CONTRAINDICAÇÕES:
Fraturas (detecção);
Implantes metálicos (ex: marca-passo);
Projéteis de arma de fogo;
PRÉ-REQUISITOS:
Depende da hipótese diagnóstica: história clínica, exames laboratoriais, exame físico, RX
simples com Laudo, TC com laudo.
PROFISSIONAIS SOLICITANTES:
149
Ortopedista, Neurologista, Neurocirurgião, Infectologista, Reumatologista, Médico do
Trabalho, Oncologista, Reumatologista, Cirurgião Geral, Pneumologista, Clínico geral.
PRIORIDADES:
Processos expansivos.
3.9 RESSONÂNCIA MAGNÉTICA NUCLEAR DE ARTICULAÇÕES
CÓDIGOS SIA/SUS:
02.07.01.002-1: Ressonância Magnética Nuclear de Articulações Têmporo-Mandibular
(Bilateral)
02.07.02.002-7: Ressonância Magnética Nuclear de Ombro
02.07.02.002-7: Ressonância Magnética Nuclear de Cotovelo-Punho (Unilateral)
02.07.03.003-0: Ressonância Magnética Nuclear de Coxofemoral (Bilateral)
02.07.03.003-0: Ressonância Magnética Nuclear de Joelho (Unilateral)
02.07.03.003-0: Ressonância Magnética Nuclear de Tornozelo ou Pé (Unilateral)
02.07.03.002-2: Ressonância Magnética Nuclear de Bacia/Pelve
02.07.02.003-5: Ressonância Magnética Nuclear Esterno-claviculares
INDICAÇÕES
Traumatismos articulares;
Patologias degenerativas (ex:osteoartrite);
Derrames articulares (suspeita);
Fraturas ocultas, alterações de partes moles (lesões ligamentares, nervos);
Patologias inflamatórias, musculares, ligamentares e cartilaginosas;
Neoplasias de partes moles e ósseas além das malformações congênitas;
CONTRAINDICAÇÕES:
Fraturas simples (detecção);
Tendinites e sinovites;
Implantes metálicos.
PRÉ-REQUISITOS
Depende da hipótese diagnóstica: história clínica, exames laboratoriais, exame físico,RX
simples com laudo, USG articular com laudo e TC;
PROFISSIONAL SOLICITANTE
150
Cirurgião Bucomaxilo, Cirurgião de cabeça e pescoço, Ortopedista, Reumatologista, Cirurgião
de tórax, Neurologista, Oncologista;
PRIORIDADES
Traumatismos articulares, fraturas ocultas, tumores, infecção.
3.10 RESSONÂNCIA MAGNÉTICA MEMBROS
CÓDIGO SIA/SUS 02.07.02.002-7 Ressonância Magnética do Membro Superior
CÓDIGO SIA/SUS 02.07.03.003-0 Ressonância Magnética do Membro Inferior
INDICAÇÕES:
Lesões ligamentares;
Derrames articulares (suspeita);
Fraturas ocultas;
Traumatismos articulares;
Artrose;
Artrite;
Bursite;
Tendinite com ou sem ruptura.
PRÉ-REQUISITOS:
História clínica, exame físico, RX simples com laudo (não obrigatório), US articular com laudo
(não obrigatória).
PROFISSIONAIS SOLICITANTES:
Ortopedista, Reumatologista
4. CATETERISMO CARDÍACO
CÓDIGO SIA/SUS – 02.11.02.001-0
INDICAÇÕES
Identificação da natureza e a gravidade do defeito mecânico;
Indicação de terapêutica cirúrgica;
Visualizar as artérias coronarianas pós-operatório em caso de sintomas residuais;
Avaliar o funcionamento de prótese valvular;
Avaliar lesão residual do miocárdio ventricular;
Pesquisa de lesões valvares;
Múltiplos êmbolos pulmonares;
151
Avaliar presença de lesões potencialmente susceptíveis de curas cirúrgicas:
nsuficiência mitral, coronariopatia, pericardite constrictiva, estenose subaórtica
hipertrófica;
ECG com presenças de áreas extensas de comprometimento;
Cintilografia com lesão isquêmica;
Angina após revascularização;
Correção cirúrgica de defeitos valvares em pacientes acima de 40 anos (avaliação de
doença coronária concomitante).
OBS - A realização do procedimento em situações eletivas leva a menor mortalidade do que
na emergência devido a gravidade e geralmente, são internados com quadro clínico de
Síndrome Coronariana Aguda.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, Enzimas cardíacas, RX de Tórax, ECG, Teste ergométrico,
Cintilografia Miocárdica/Eco de Estresse.
PROFISSIONAIS SOLICITANTES:
Cardiologista, cirurgião cardiovascular, clínico geral
PRIORIDADES:
Pós-operatório de revascularização do miocárdio;
Angina instável com dor em repouso e pós-infarto;
Pós-Angioplastia Percutânea (STENT).
PROTOCOLO DE AVALIAÇÃO PARA REGULAÇÃO DO PACIENTE COM INFARTO AGUDO DO
MIOCÁRDIO COM SUPRADESNÍVEL DO ST (IAMCSST)
O Infarto Agudo do miocárdio com supra desnível do segmento ST (IAMCSST)
caracteriza situação clínica de extrema gravidade e com risco de vida, determinada por
oclusão de uma artéria coronária epicárdica. Trata-se de uma condição com tratamento
específico, capaz de modificar sua história natural, devendo ser instituído o mais
precocemente possível. A abordagem inicial no atendimento do IAMCSST deve ser rápida e
objetiva, iniciando pela avaliação das características da dor torácica e dos sintomas
152
associados, história
pregressa,
pelo
exame
físico
direcionado
e
realização
do eletrocardiograma (ECG). Não é imprescindível dosagem de enzimas nesses casos.
DIAGNÓSTICO
Baseado na associação de dois ou mais dos seguintes critérios:
1.DOR TORÁCICA
Dor torácica desencadeada aos esforços ou pioradas com o mesmo, de duração
prolongada (> 20 minutos), com irradiação para membros superiores e região
cervical, associada a dispnéia, sudorese e/ou sintomas vagais (náusea, vômitos) com
melhora apenas parcial aos nitratos. Está presente em 75-85% dos casos. Pode ser o
primeiro episódio ou mudança no padrão de angina prévia.
2. ALTERAÇÃO ELETROCARDIOGRÁFICA
Elevação nova do segmento ST no ponto J em duas ou mais derivações contíguas (> 0,2 mV
em precordiais e > 0,1 mV em periféricas). Bloqueio de ramo esquerdo (BRE) novo
Ou presumivelmente novo.
3. MARCADORES DE NECROSE MIOCÁRDICA
Valores alterados de CK, CKMB atividade, CKMB massa, troponinas ou mioglobina )
PROTOCOLO DE AVALIAÇÃO PARA REGULAÇÃO DO PACIENTE COM INFARTO AGUDO DO
MIOCÁRDIO SEM SUPRADESNÍVEL DO ST (IAMSSST) E ANGINA INSTÁVEL (AI)
Dor Torácica sugestiva de Síndrome Coronariana Aguda (ou equivalentes anginosos,
principalmente em mulheres, idosos, diabéticos) e ECG SEM SINAIS DE NECROSE (nova onda
Q, BRE ou supra ST) COM ELEVAÇÃO ENZIMÁTICA (IAMSSST) OU NÃO (AI)
DIAGNÓSTICO
Angina em repouso (>20 min);
Angina de início recente (2 meses prévios; pequenos e mínimos esforços);
153
Angina em crescendo (aumento na frequência, intensidade, duração ou diminuição
do limiar desencadeante da dor);
Angina variante (Prinzmetal).
TRATAMENTO DO INFARTO AGUDO DO MIOCÁRDIO COM TROMBOLÍTICO
A Linha de Cuidado do Infarto Agudo do Miocárdio (IAM) é prioritária e componente
de atenção na Rede de Atenção às Urgências.
Consultando diretrizes americanas de IAM c/ supra de ST,a janela p/ realizar tanto o
trombolítico quanto a angioplastia 1ª (ATC 1a.) ainda é de < 12h a partir do início dos
sintomas de dor. A preferência sempre será a ATC 1ª, caso haja serviço de hemodinâmica
disponível com possibilidade de porta-balão de 90 minutos. Em caso de transferência
interhospitalar, só justifica o transporte p/ ATC 1ª ao invés do trombolítico no local de
origem, caso o tempo desde a chegada no 1º Pronto Socorro até a realização da angioplastia
no 2º Pronto Socorro for de 120 minutos.
OUTROS PROCEDIMENTOS DA URGÊNCIA CARDIOLÓGICA
REVASCULARIZAÇÃO DO MIOCÁRDIO
Diagnósticos: Angina do peito, Insuficiência cardíaca, Lesão de tronco de coronária
esquerda, Lesão dos três vasos e Síndrome coronariana aguda sem supra de ST.
Laudo: Classe funcional Canadense ou Braunwald de angina, NYHA em caso de insuficiência
cardíaca, medicação em uso e laudo do cateterismo detalhado com função do VE. A
comprovação de isquemia é necessária em todos os pacientes sem disfunção do VE ou lesão
de tronco.
REVASCULARIZAÇÃO DO MIOCÁRDIO + TROCA VALVAR
Informar a lesão orovalvar e o da coronariopatia, angina do peito, insuficiência cardíaca,
lesão de tronco de coronária esquerda, lesão dos três vasos e síndrome coronariana aguda
sem supra de ST.
Laudo: Informar classe funcional Canadense ou Braunawld de angina, NYHA em caso de
insuficiência cardíaca, medicação em uso e laudo do cateterismo detalhado com função do
VE.
Laudo do ecocardiograma deve constar:
154
Pressão de artéria pulmonar, volumes sistólico / diastólico final, área valvar, fração de
ejeção, volume regurgitante e gradiente transvalvar.
TROCA/ PLASTIA VALVAR
Diagnósticos: Informar a lesão(s) orovalvar(es).
Laudo: Medicação em uso laudo do cateterismo detalhado em pacientes com mais de 50
anos com função do VE.Classe Funcional NYHA.
Laudo do ecocardiograma deve constar de:
Pressão de artéria pulmonar,volumes sistólico / diastólico final, área valvar, fração de
ejeção, volume regurgitante, e Gradiente transvalvar.
CORREÇÃO DE CARDIOPATIA CONGÊNITA
Diagnósticos: Informar a lesão com CID 10
Laudo: Medicação em uso, laudo do cateterismo ou ECO detalhado sempre que possível
com: Pressão de artéria pulmonar, volumes sistólico / diastólico final, área valvar, fração de
ejeção, volume regurgitante, e Gradiente transvalvar.
Classe Funcional, presença de Cianose.
CORREÇÃO DE DISSECÇÃO DE AORTA
Diagnósticos: Com classificação de Stanford ou Debackey.
Laudo: Medicação em uso, laudo do cateterismo, CT ou ECO detalhado com medidas do
diâmetro da aorta.
MARCA-PASSO DEFINITIVO.
Diagnóstico: Informar o distúrbio de condução, ou quadro clínico de síncope a esclarecer.
Laudo: Informar classe funcional NYHA em caso de insuficiência cardíaca, medicação em uso
e laudo do ECG e/ou Holter.
MARCAPASSO PARA RESSINCRONIZAÇÃO
Diagnóstico: Insuficiência cardíaca
Laudo: Classe funcional NYHA, duração do QRS, Função do VE (Fração de ejeção).
Presença de dessincronismos ao ECO quando possível, medicação em uso.
155
IMPLANTE DE CARDIODESFIBRILADOR
Diagnósticos: Insuficiência cardíaca, síncope, arritmia.
Laudo: Classe funcional NYHA, Função do VE (Fração de ejeção), holter e ou ECG e do estudo
eletrofisiológico além da medicação em uso.
IMPLANTE DE CARDIODESFIBRILADOR + MARCAPASSO PARARESSINCRONIZAÇÃO
Diagnósticos: Insuficiência cardíaca, Síncope, Arritmia.
Laudo: Classe funcional NYHA, Função do VE, holter e ou ECG e do estudo eletrofisiológico
além da medicação em uso. Duração do QRS, Função do VE (Fração de ejeção). Presença de
dessincronismos ao ECO quando possível.
ESTUDO ELETROFISIOLÓGICO.
Diagnósticos: Diagnóstico ou suspeita diagnóstica (arritmia, flutter, pré-excitação).
Laudo: Classe funcional NYHA em caso de insuficiência cardíaca, laudo, holter e ou
ECG, medicação em uso.
FLUXO DE ATENDIMENTO AO USUÁRIO COM SUSPEITA DE INSUFICIÊNCIA CARDÍACA
CONGESTIVA (ICC):
1. Os usuários em caso de urgência/emergência poderão por demanda espontânea
e/ou encaminhados pelo SAMU, buscar as Unidades de Pronto Atendimento (UPA) e os
Prontos Atendimentos de hospitais municipais e regionais. Estas unidades deverão realizar o
atendimento necessário com uso de medicamentos, exames bioquímicos e radiográficos e
caso necessário internamento. Em caso de solicitação de transferência deverá ser feito
contato com a Central Metropolitana de Regulação para regulação de acesso a vaga em
outra unidade de saúde.
2. Caso os pronto-atendimentos dos hospitais municipais não possuam serviço
laboratorial e radiológico e o paciente esteja com padrões que necessitem de avaliação,
estes deverão entrar em contato os hospitais regionais (HMWG, HRDML, HJPB E HRTM) para
serem
referenciados.
Nestas
unidades
serão
avaliados,
e
caso
se
encontre
hemodinamicamente estáveis, retornarão as suas unidades de origem onde permanecerão
internados.
156
3. Caso o PSCS/HMWG seja procurado por demanda espontânea, o paciente será
acolhido e classificado, estando em condições de transferência, será encaminhado
preferencialmente às UPAs e para os Prontos Atendimentos de referência, se necessário
também serão encaminhados ao HRDML, HJPB e HRTM para assistência adequada.
4. No caso de demanda ambulatorial eletiva, o usuário é cadastrado no sistema de
regulação que autorizará o procedimento junto ao prestador de serviços de saúde
executante.
FLUXO DE ATENDIMENTO AO USUÁRIO COM SUSPEITA DE SÍNDROME CORONARIANA:
1. Os usuários em caso de urgência/emergência poderão por demanda espontânea
e/ou encaminhados pelo SAMU, buscar as Unidades de Pronto Atendimento (UPA) e os
Prontos Atendimentos de hospitais municipais e regionais. Estas unidades deverão realizar o
atendimento necessário com uso de medicamentos, exames bioquímicos e radiográficos o
eletrocardiograma e os exames para dosar os marcadores de lesão do Miocárdio.
2. Diagnóstico do Infarto Agudo do Miocárdio, com indicação imediata de realização de
cateterismo, a própria unidade deverá fazer a solicitação junto ao prestador da escala da
semana com autorização da Central Metropolitana de Regulação (CMR).
3. Caso necessite de internação para continuidade de tratamento a própria unidade
deverá fazer a solicitação do cateterismo junto a CMR.
4. Para demanda ambulatorial o usuário é cadastrado no sistema de regulação que
autorizará o procedimento junto ao prestador de serviços de saúde executante.
5. Usuários da 1ª Região, 4ª Região, 5ª Região, parte da 7ª Região de Saúde (Macaíba,
São José do Mipibú, Parnamirim e parte do Distrito Sul de Natal) poderão ser assistidos no
Hospital Deoclécio Marques de Lucena se necessário.
6. Usuários da 3ª Região, distrito norte de Natal, Extremoz, São Gonçalo do Amarante
poderão ser assistidos no Hospital Dr. José Pedro Bezerra se necessário.
7. Usuários da 2ª Região, 6ª Região, 8ª Região poderão ser assistidos no Hospital
Regional Tarcísio Maia se necessário.
8. Os pacientes que buscarem o PSCS/HMWG por demanda espontânea serão acolhidos
e classificados, de acordo com a avaliação médica. Se possuir indicação imediata de
cateterismo será feito o encaminhamento junto ao prestador da semana do IAM.
157
9. Demandas fora da “janela de urgência” serão cadastradas junto a CMR para
autorização do procedimento.
158
FLUXOGRAMA DE ACESSO AS URGÊNCIAS CARDIOLOGICAS:
DOR TORACICA
Portas de entrada
PS/UPA/UBS/SAMU
História Clínica/Exame Físico
ECG, MARCADORES DE NECROSE MIOCÁRDICA (TROPO,
CK,CKMB)
SCA COM
SUPRA ST
(ATÉ 6 H DA
DOR)
TROMBOLÍTICO
SCA SEM
SUPRA ST
IAM (-)
CENTRAL DE REGULAÇÃO
CENTRAL DE REGULAÇÃO
CATETERISMO
CENTRAL DE REGULAÇÃO
NA PRÓPRIA UNIDADE
OU NA REFERENCIA
TRANSFERENCIA
PARA
EXECUTANTE
DASEMANA
TRANSFERENCIA
E/OU AGENDAMENTO
PARA UNIDADE
EXECUTANTE
159
TELEMEDICINA COMO ADJUVANTE NAS URGÊNCIAS E EMERGÊNCIAS CARDIOLÓGICAS
O Programa da Telemedicina dentro da Rede de Atenção às Urgências e Emergências
tem elevado grau de importância com o diagnóstico precoce de inúmeras patologias
merecedoras de tratamento imediato, ocupando, portanto, grande espaço no atendimento
à saúde. O Rio Grande do Norte, através da Secretaria de Estado da Saúde Pública (SESAP),
foi o primeiro Estado do País a implantar esse Programa como política pública e pelo qual,
exames e atendimento são feitos por via telefonia fixa, celular ou internet. Foi aprovado pelo
Ministério da Saúde que custeia através de Portaria os serviços, sendo hoje uma referência
no serviço para o país. O sistema atual está em funcionamento há três (03) anos.
A Telemedicina foi implantada em todos os 167 municípios do Estado, nos quais
médicos cardiologistas prestam os serviços interpretando e emitindo o diagnóstico através
de laudos, como também fornecem a segunda opinião médica, por meio virtual. Trata-se de
um equipamento portátil que registra um eletrocardiograma com 12 derivações
simultâneas.
O sistema funciona 24 horas em todos os dias da semana e em pontos assistenciais
de saúde – UBS, UESF, UPA e Hospitais. Os pacientes que são atendidos pela Telemedicina,
comumente buscam a Unidade de Saúde com dor torácica/ precordial e que dentro dos
protocolos da área cardiologia permite a realização de um eletrocardiograma. Além da
procura por necessidade de risco cirúrgico cardiológico para a realização de um
procedimento cirúrgico eletivo. Cada unidade executante gera seu boletim ambulatorial e
informa ao DATASUS/MS sua estatística de realização dos tele eletrocardiogramas.
Os médicos cardiologistas prestam os serviços interpretando e emitindo o
diagnóstico através de laudos, como também fornecem a segunda opinião médica, por meio
virtual. Atualmente há 238 aparelhos de tele eletrocardiografia e em um futuro próximo
mediante novo contrato a 300 aparelhos, uma implementação de26,5%,e equivale a mais 62
novos aparelhos de eletrocardiograma portátil de 12 derivações simultâneas.
4.1 ECOCARDIOGRAFIA TRANSESOFÁGICACÓDIGO SIA/SUS 02.05.01.002-4
A Ecocardiografia Transesofágica (ETE) é uma técnica invasiva que pode fornecer
excelentes imagens do coração em doentes de difícil avaliação. Há várias patologias com
indicação para ETE, tais como, dissecção aórtica, para diagnóstico das massas intracardíacas
160
e da fonte embolígena, patologias valvulares, cardiopatias congênitas, uso intra e pósoperatório e quando existe uma má janela.
INDICAÇÕES
Avaliação das dimensões, espessura miocárdica;
Função ventricular esquerda (sistólica e diastólica) em pacientes com suspeita de
cardiomiopatia ou insuficiência cardíaca;
Avaliação de dispnéia ou edema com suspeita clínica de envolvimento cardíaco;
Pacientes expostos a substâncias cardiotóxicas, para avaliação de comprometimento
miocárdico ou para orientação terapêutica;
Reavaliação da função ventricular em pacientes com cardiomiopatia conhecida,
quando há mudança na condição clínica ou para orientação terapêutica;
Reavaliação de pacientes com cardiomiopatia estabelecida sem mudanças no estado
Clínico;
Reavaliação de rotina em pacientes com cardiomiopatia estável, sem perspectiva de
mudança na orientação terapêutica.
CONTRAINDICAÇÕES
Neoplasia de esôfago;
Estenose de esôfago;
Divertículo de esôfago;
Esofagectomia prévia;
História de odinofagia ou disfagia (avaliar com EDA antes);
Cirurgia no TGI recente;
Transtorno importante da articulação atlanto-axial / limitação na flexão do pescoço;
Plaquetopenia importante <50.000;
Coagulopatia importante (INR > 4,0 e TTPa>150s).
6. CINTILOGRAFIAS
6.1 - CINTILOGRAFIA DO SISTEMA CARDIOVASCULARComumente são solicitados os seguintes CÓDIGOSSIA/SUS:
02.08.01.003-3- CINTILOG. DO MIOC. EM SITUAÇÃO DE REPOUSO
02.08.01.002-5- CINTILOG. DO MIOC. EM SITUAÇÃO DE ESTRESSE
INDICAÇÕES:
161
Isquemia (localização e extensão);
Quantificar Fluxos Anômalos;
Alterações da Contratilidade Miocárdica;
Diferenciar Isquemia Miocárdica de Necrose Miocárdica;
Coronariopatias (seguimento);
Pacientes sob quimioterapia cardiotóxica (seguimento);
Pós IAM Avaliação funcional e prognóstica na Insuficiência Cardíaca;
Procedimento de Revascularização (acompanhamento);
Avaliar função biventricular global;
Avaliar isquemia em pacientes com incapacidade ao TE ou alterações de ECG que
interfiram no Teste Ergométrico;
Bloqueio de Ramo Esquerdo;
Hipertrofia do Ventrículo Esquerdo,
Sínd. Wolf-Parkinsom-White;
Miocardites.
PRÉ-REQUISITOS:
História Clínica, Exame Físico, Angiografia simples (se indicado) ,Doppler de Vaso Periférico,
Ecocardiograma, Teste de Esforço (se houver), Cateterismo (se indicado).
PROFISSIONAIS SOLICITANTES:
Cardiologista, Cirurgião Cardíaco, Cirurgião Vascular, Hemodinamicista, Angiologista.
PRIORIDADES:
Pós-infarto e pacientes internados em Unidades Hospitalares.
6.2 - CINTILOGRAFIA DO SISTEMA NEUROLÓGICOCÓDIGOSSIA/SUS:
02.08.06.003-0 Estudo do Fluxo Sanguíneo Cerebral
02.08.06.001-4 Cintilografia de Perfusão Cerebral c/ Tálio (SPCTO)
02.08.06.002-2 Cisternocintilografia (incluindo pesquisa e/ou avaliação do trânsito liquórico)
INDICAÇÕES:
Detectar Isquemia, fluxo liquórico, doenças degenerativas;
Avaliar extensão de AVC;
Pós-carotidoangioplastia (controle).
162
PRÉ-REQUISITOS:
História Clínica, Exame Físico, EEG com Laudo TC e/ou RMN.
PROFISSIONAIS SOLICITANTES:
Neurologista, Oncologista, Neurocirurgião;
PRIORIDADES: Não há.
6.3 - CINTILOGRAFIA DO SISTEMA ENDÓCRINOCÓDIGOS SIA/SUS:
02.08.03.002-6 Cintilografia da Tireoide com ou sem Captação
02.08.03.003-4 Cintilografia com teste de Supressão (T3 ou T4)
02.08.03.003-4 Cintilografia com teste de Estímulo (TSH)
03.03.12.006-1 Cintilografia para Tratamento de Hipertireoidismo Tipo Plummer
03.03.12.007-0 Cintilografia para Tratamento de Hipertireoidismo Tipo Graves
02.08.03.001-8 Cintilografia de Paratireóide
INDICAÇÕES
Distúrbios Funcionais da Tireoide e Paratireóide;
Tireoide Ectópica (identificação);
Tumores e Nódulos (diagnóstico);
Hipertireoidismo Tipo Graves e Plumer (tratamento);
Carcinoma Diferenciado Tireoidiano (tratamento de metástases);
Tireoidite (diagnóstico);
Lesões suspeitas;
Tratamento Hormonal (acompanhamento).
PRÉ-REQUISITOS
História Clínica, Exame Físico, Exames Laboratoriais (TSH, T4, livre, T3, PTH, dosagem do
cálcio sérico), US da Tireoide.
PROFISSIONAIS SOLICITANTES
Endocrinologista, Oncologista, Cirurgião Geral.
PRIORIDADES – Casos de suspeita neoplásica.
6.4 - CINTILOGRAFIA DO SISTEMA DIGESTIVOCÓDIGOS SIA/SUS:
02.08.02.005-5 - Cintilografia para Avaliação do Esvaziamento Esofágico (líquidos)
02.08.02.006-3 -Cintilografia para Avaliação do Esvaziamento Esofágico (semisólidos)
163
02.08.02.007 - Cintilografia para Avaliação do Esvaziamento Gástrico
02.08.02.011-0 Cintilografia para Pesquisa de Refluxo Gástrico-Esofágico
INDICAÇÃO
Análise do Trânsito Esofágico e Gástrico para esvaziamento e refluxo;
Gastroparesia (diabéticos).
PRÉ-REQUISITOS
História Clínica, Exame Físico.
PROFISSIONAIS SOLICITANTES
Gastroenterologista ,Cirurgião Geral, Cirurgião Pediátrico, Pediatra
6.5 - CINTILOGRAFIA DE FÍGADO, BAÇO E VIAS BILIARES
CÓDIGO SIA/SUS: 02.08.02.002-0
Cintilografia do Fluxo Sanguíneo Hepático (quantitativo e qualitativo)
INDICAÇÕES
Traumas e cirurgias hepáticas com suspeita de perda da integridade das Vias Biliares;
Detectar escapes biliares por trauma ou cirurgia;
Disfunção dos esfíncteres;
CONTRAINDICAÇÕES
Cálculos biliares;
Colecistite infecciosa.
PRÉ-REQUISITOS
História Clínica, Exame Físico, US do Abdome Superior, TC (conforme o caso)
PROFISSIONAIS SOLICITANTES
Gastroenterologista, Cirurgião Geral, Cirurgião Pediátrico.
6.6 - CINTILOGRAFIA DO SISTEMA HEMATOLÓGICOCÓDIGOS SIA/SUS:
02.08.02.010-1 Cintilografia para Pesquisa de Hemorragia não Ativa
02.08.02.009-8 Cintilografia para Pesquisa de Hemorragia Ativa
02.08.08.002-3 Demonstração do Sequestro de Hemácias pelo Baço em Radioisótopos
02.08.08.004-1 Demonstração da Volemia com Radioisótopos
02.08.08.003-1 Determinação da Sobrevida das Hemácias com Radioisótopos
164
INDICAÇÕES
Visualizar e quantificar hemorragia em qualquer órgão ou segmento com
determinação da volemia;
Hemorragias de origem obscura;
AVC Hemorrágico;
Sequestro de Hemácias;
Determinar tempo de sobrevida das Hemácias.
CONTRAINDICAÇÕES
Hemorragia esofagogástrica;
AVC Isquêmico.
PRÉ-REQUISITOS
História Clínica, Exame Físico, Exames Laboratoriais, TC do Crânio (AVC), RMN (se indicado).
PROFISSIONAIS SOLICITANTES
Hematologista, Angiologista, Nefrologista, Neurocirurgião.
6.7 - CINTILOGRAFIA DO SISTEMA RESPIRATÓRIOCÓDIGOS SIA/SUS:
02.08.07.003-6 - CINTILOGRAFIA PULMONAR (INALAÇÃO)
02.08.07.002-8-CINTILOGRAFIA PULMONAR (PARA PESQUISA DE ASPIRAÇÃO)
02.08.07.004-4- CINTILOGRAFIA PULMONAR (PERFUSÃO)
INDICAÇÕES
Fibrose pulmonar;
Suspeita de tromboembolismo pulmonar (TEP);
Estudo de distribuição ventilação/perfusão (V/Q) na avaliação de risco cirúrgico;
Doenças pulmonares inflamatórias;
Carcinoma brônquico;
Documentação da eficácia do uso de trombolíticos no TEP.
CONTRAINDICAÇÕES
Pneumopatias inflamatórias simples e tumores (diagnóstico).
PRÉ-REQUISITOS
História Clínica, Exame Físico, RX do Tórax: PA/Perfil com Laudo, TC do Tórax (conforme o
caso).
165
PROFISSIONAL SOLICITANTE
Pneumologista.
6.8 - CINTILOGRAFIA RENALCÓDIGOS SIA/SUS:
02.08.04.005- CINTILOGRAFIA RENAL QUALITATIVA E/OU QUANTITATIVA
02.08.04.008-0-DETERMINAÇÃO DA FILTRAÇÃO GLOMERULAR COM RADIOISÓTOPOS
02.08.04.009-9-DETERMINAÇÃO DO FLUXO PLASMÁTICO COM RADIOISÓTOPOS
02.08.04.005-6- RENOGRAMA
02.08.04.006-4 - CISTOCINTILOGRAFIA DIRETA
02.08.04.007-2-CISTOCINTILOGRAFIA INDIRETA
02.08.04.010-2-CISTOCINTILOGRAFIA DIRETA ESTUDO RENAL DINÂMICO COM OU SEM
DIURÉTICO
INDICAÇÕES
Verificar a função do rim Direito ou Esquerdo (fluxo, déficit glomerular, obstruçãode
vias excretoras, função tubular);
Hipertensão renovascular;
Avaliar cicatrizes remanescentes de infecções renais;
Quantificar córtex renal funcionante (seguimento de Pielonefrite por refluxo)
Avaliar envolvimento renal de tumores;
Avaliar diagnóstico diferencial entre Tumor e Hipertrofia da Coluna de Bertin;
Avaliar refluxo vesico-uretral;
CONTRAINDICAÇÕES
Tumores;
Cálculo renal, vesical ou uretral;
Alterações morfológicas que impeçam;
Infecção do trato urinário.
PRÉ-REQUISITOS
História clínica, exame físico, exames laboratoriais, US dos rins e vias urinárias,
urofluxometria (se houver).
PROFISSIONAIS SOLICITANTES
Urologista, Nefrologista,Oncologista.
PRIORIDADES
166
Infecção urinária de repetição (avaliar cicatrizes renais)
Seguimento de crianças com refluxo vesico-ureteral
6.9 - CINTILOGRAFIA DO CORPO INTEIRO
CÓDIGO SIA/SUS- 02.08.03.004-2- CINT. PARA PESQUISA DE CORPO
CÓDIGO SIA/SUS- 02.08.05.004-3- CINT. ÓSSEA COM GÁLIO E TECNÉCIO
CÓDIGO SIA/SUS- 0208050035-CINT. DE OSSOS C/ OU S/ FLUXO SANGUINEO (CORPO
INTEIRO) – é o mais solicitado.
INDICAÇÕES
Tumores (diagnóstico e estadiamento);
Metástases (diagnóstico e acompanhamento);
Osteomielite (diagnóstico e acompanhamento);
Necroses ósseas;
Fratura de stress;
Avaliar integridade de próteses articulares;
Dores ósseas (diagnóstico);
Doença de Paget.
CONTRAINDICAÇÕES
Processos alérgicos às substâncias farmacológicas utilizadas no procedimento.
PRÉ-REQUISITOS
História Clínica, Exame Físico, TC (se houver).
PROFISSIONAIS SOLICITANTES
Ortopedista, oncologista, endocrinologista, infectologista.
PRIORIDADES
Tumores.
6.10 - CINTILOGRAFIA DAS ARTICULAÇÕES
CÓDIGO SIA/SUS-02.08.05.001-9
INDICAÇÕES
Necrose da Cabeça do Fêmur;
Processos Expansivos Gerais;
Pioartrites.
167
CONTRAINDICAÇÕES
Lesões ligamentares, condrais ou dos Meniscos (vistas na RMN),fraturas (diagnóstico).
PRÉ-REQUISITOS
História Clínica, Exame Físico, US Articulação, RMN Articulação (inconclusiva).
PROFISSIONAIS SOLICITANTES
Ortopedista, oncologista, infectologista.
PRIORIDADES
Processo expansivo.
6.11 - MIELOCINTILOGRAFIA
CÓDIGO SIA/SUS -02.08.08.001-5
INDICAÇÕES
Tumores;
Metástases e Infecções.
PRÉ-REQUISITOS
História Clínica, Exame Físico, TC e/ou RMN (conforme o caso).
PROFISSIONAIS SOLICITANTES
Neurologista, neurocirurgião, oncologista e infectologista.
PRIORIDADES
Não há.
6.12 - LINFOCINTILOGRAFIA
CÓDIGO SIA/SUS: 02.08.08.004-0
INDICAÇÕES
Linfedema pós-cirúrgico Oncológico;
Linfedema de outras causas;
Doppler negativo para Patologia Venosa.
PRÉ-REQUISITOS
História Clínica, Exame Físico, DOPPLER Venoso (se for o caso).
PROFISSIONAIS SOLICITANTES
Oncologista, angiologista, cirurgião vascular.
PRIORIDADES – Variável, conforme a gravidade.
168
6.13 - CINTILOGRAFIA DE MAMA
CÓDIGO SIA/SUS: 02.08.09.003-7
INDICAÇÕES
Detectar linfonodo sentinela no Câncer de Mama;
Nódulos inconclusivos na US ou na Mamografia.
CONTRAINDICAÇÃO
Menopausadas (prevenção de Câncer de Mama).
PRÉ-REQUISITOS
História Clínica, Exame Físico, USG, Mamografia.
PROFISSIONAIS SOLICITANTES
Mastologista, Oncologista.
6.14 - CINTILOGRAFIA COM GÁLIO 67
CÓDIGO SIA/SUS 02.08.09.001-0 = CINTILOGRAFIA DE CORPO INTEIRO COM GÁLIO 67
CÓDIGO SIA/SUS 02.08.07.001-0 = CINTILOGRAFIA DE PULMÃO COM GÁLIO 67
CÓDIGO SIA/SUS 02.08.01.001-7 = CINTILOGRAFIA DE CORAÇÃO COM GÁLIO 67
CÓDIGO SIA/SUS 02.08.04.002-1 = CINTILOGRAFIA DE RIM COM GÁLIO 67
CÓDIGO SIA/SUS 02.08.05.004-3 = CINTILOGRAFIA DE OSSO COM GÁLIO 67
INDICAÇÕES
Infecções;
Tumores;
Metástases;
Febre de origem obscura;
HAS secundária;
Revascularização e Miocardites
PRÉ-REQUISITOS
História Clínica, Exame Físico, RX simples.
Exames Laboratoriais, TC ou RMN (conforme o caso).
PROFISSIONAIS SOLICITANTES
Infectologista, Oncologista, Hematologista, Cardiologista, Nefrologista, Ortopedista,
Cirurgião Geral.
169
PRIORIDADES
Infecções, Tumores.
6.15 - CINTILOGRAFIA PARA PESQUISA DE DIVERTICULITE DE MECKEL
CÓDIGO SIA/SUS - 02.08.02.008-0
INDICAÇÃO
Suspeita de divertículo hemorrágico.
PRÉ-REQUISITOS
História Clínica, Exame Físico, US de Abdome (não conclusivo), RX contrastado (não
conclusivo ou não indicado).
PROFISSIONAIS SOLICITANTES
Cirurgião Geral, Proctologista, Gastroenterologista.
PRIORIDADES - Não há.
6.16 - CINTILOGRAFIA TESTICULAR (BOLSA ESCROTAL)
CÓDIGO SIA/SUS: 02.08.04.003-0
INDICAÇÕES
Diagnóstico diferencial entre torção testicular e orquiepididimite.
PRÉ-REQUISITOS:
História Clínica, exame físico, USG inconclusivo.
PROFISSIONAIS SOLICITANTES:
Urologista, Oncologista.
PRIORIDADES
Não há.
6.17 - CINTILOGRAFIA DAS GLÂNDULAS LACRIMAIS
CÓDIGO SIA/SUS: 02.08.09.002-9
INDICAÇÃO
Obstrução das vias lacrimais excretoras (diagnóstico).
PRÉ-REQUISITOS - História Clínica, exame físico, RX de seios da face.
PROFISSIONAL SOLICITANTE- Oftalmologista.
PRIORIDADES - Lesão orbitária, tumores cerebrais.
170
6.18 - IMUNOCINTILOGRAFIA
CÓDIGO SIA/SUS: 02.08.02.012-8
INDICAÇÃO
Neoplasias (identificação e mapeamento).
PRÉ-REQUISITOS - História Clínica, Exame Físico, Exames comprobatórios de tumor.
PROFISSIONAIS SOLICITANTES - Hematologista e oncologista.
6.19 - URETROCISTOGRAFIA MICCIONAL
CÓDIGO SIA/SUS: 02.04.05.017-0
INDICAÇÕES:
Nefropatia de Refluxo (sinais);
Lesão Medular (seguimento);
Pré-Operatório de Transplante Renal;
Lesões Obstrutivas da Bexiga ou Uretra;
Lesões Traumáticas do Trato Urinário Inferior.
CONTRAINDICAÇÕES
Hemorragia;
Traumas perineais e pielonefrite.
PRÉ-REQUISITOS - História Clínica, Exame Físico, US do Aparelho Urinário ou Pelve, RX
Contrastado (se houver).
PROFISSIONAIS SOLICITANTES- Urologista, Nefrologista, Cirurgião Geral, Cirurgião
pediátrico;
PRIORIDADES - Candidato a transplante renal, sequelado de AVC com perda de função renal
e trauma de uretra.
7.CIRURGIA DE CATARATA
(CÓDIGO SIA/SUS- 04.05.05.009-7)- FACECTOMIA COM IMPLANTE DE LENTE INTRAOCULAR
(CÓDIGO SIA/SUS- 04.05.05.010-0)- FACECTOMIA S/ IMPLANTE DE LENTE INTRAOCULAR
(CÓDIGO SIA/SUS- 04.05.05.011-9)- FACOEMULSIFICAÇÃO COM IMPLANTE DE LENTE
INTRAOCULARRÍGIDA
(CÓDIGO SIA/SUS- 04.05.05.037-2)- FACOEMULSIFICAÇÃO COM IMPLANTE DE LENTE
171
INTRAOCULARDOBRÁVEL
INDICAÇÃO
Catarata.
PRÉ-REQUISITOS - História Clínica, Exame Físico.
PROFISSIONAIS SOLICITANTES - Oftalmologista.
PRIORIDADE - Acuidade visual em qualquer dos olhos igual a 20/100 com a melhor correção
óptica.
8. TERAPIA RENAL SUBSTITUTIVA (DIÁLISE)
Consiste no procedimento realizado através de circuito de circulação extracorpórea,
utilizando-se máquinas de proporção, na qual a depuração de soluto ocorre por difusão
entre o sangue e uma solução de diálise, através de um dialisador sintético. Poderá ser por
meio do sangue do paciente (hemodiálise) ou através de catéteres, por exemplo, o
Tenckhoff, introduzidos no peritônio (diálise peritoneal).Envolve cirurgias vasculares que
objetivam preparar o paciente para a diálise que correspondem aos acessos: cirurgias de
confecção de fístulas arteriovenosas e de implantes de cateteres temporários e
permanentes. Os pacientes deverão atender aos critérios para realização de hemodiálise e
de elaboração de fístulas.
As modalidades de Terapia Substitutiva – Diálise são as seguintes:
I - DIÁLISE PERITONEAL AMBULATORIAL CONTÍNUA (DPAC) – Modalidade de diálise
peritoneal realizada no domicílio do paciente com trocas realizadas pelo próprio paciente ou
cuidador.
II - DIÁLISE PERITONEAL AUTOMÁTICA (DPA) – Diálise Peritoneal Automatizada: modalidade
de diálise peritoneal realizada no domicílio do paciente com trocas controladas por uma
máquina cicladora automática.
III- DIÁLISE PERITONEAL INTERMITENTE (DPI) – É uma modalidade de diálise peritoneal
realizada em serviços de saúde com trocas controladas manualmente ou por máquina
cicladora automática.
IV - HEMODIÁLISE (HD) –
A Portaria Nº 389, de13 de Março de 2014 definiu diretrizes na Rede de Atenção à
Saúde das Pessoas com Doenças Crônicas baseadas no estágio clínico da Doença Renal
172
Crônica e segundo a Taxa de Filtração Glomerular (TFG), observando aos seguintes
parâmetros:
a) DRC estágio 1: TFG ³ 90mL/min/1,73m2 na presença de proteinúria e/ou hematúria
ou alteração no exame de imagem;
b) DRC estágio 2: TFG ³ 60 a 89 mL/min./1,73m2;
c) DRC estágio 3a: TFG ³ 45 a 59 mL/min./1,73m2;
d) DRC estágio 3b: TFG ³ 30 a 44 mL/min./1,73m2;
e) DRC estágio 4: TFG ³ 15 a 29 mL/min./1,73m2;
f) VI - DRC estágio 5: TFG <15 mL/min./1,73m2.
Os estágios pré-dialíticos, conforme a Portaria Nº 389, de13 de Março de 2014,
atinge o público alvo do estágio 3 e 4.
Deverá ser enviada uma justificativa de indicação de hemodiálise no LAUDO PARA
SOLICITAÇÃO/AUTORIZAÇÃO DE PROCEDIMENTO AMBULATORIAL – NEFROLOGIA ao gestor
local do Sistema Único de Saúde contendo o histórico do paciente com os exames essenciais
para a terapia renal substitutiva definidos nas Diretrizes Clínicas para o cuidado ao paciente
com Doença Renal Crônica no Sistema Único de Saúde/MS/2014, especialmente a TFG.
Tais Diretrizes determinam que se deva indicar TRS para pacientes com TFG inferior a
10 mL/min/1,73m2. Em pacientes diabéticos e com idade inferior a 18 anos, pode-se indicar
o início da TRS quando a TFG for menor do que 15 mL/min/1,73m2.
Também estabelece que se deva evitar o uso da depuração de creatinina medida
através da coleta de urina de 24 horas para a para a avaliação da TFG pelo potencial de erro
de coleta, além dos inconvenientes da coleta temporal. Recomenda utilizar uma das duas
fórmulas baseadas na creatinina sérica para estimar a TFG: MDRD simplificada ou a CKD-EPI.
A fórmula de Cockcroft-Gault, que foi a mais utilizada no passado para estimar a depuração
de creatinina, não é recomendada, porque necessita da correção para a superfície corpórea,
além de apresentar vieses na correlação com a TFG. O cálculo da TFG é recomendado para
todos os pacientes sob o risco de desenvolver DRC. Todos os pacientes que se encontram no
grupo de risco para a DRC devem dosar a creatinina sérica e ter a sua TFG estimada.
A escolha e a indicação do tipo de tratamento dialítico, a que deve ser submetido
cada paciente, devem ser efetuadas ponderando-se o seu estado de saúde e o benefício
terapêutico pretendido, em relação ao risco inerente a cada opção terapêutica. O paciente
173
deve ser informado sobre as diferentes alternativas de tratamento, seus benefícios e riscos,
garantindo-lhe a livre escolha do método, respeitando as contra indicações.
Caso seja necessário, será permitida a realização do procedimento dialítico em
Unidade de Terapia Intensiva.
Com a Portaria GM/MS n° 389, de 13 de março de 2014, há a definição dos critérios
para a organização da Linha de Cuidado da Pessoa com Doença Renal Crônica (DRC)
valorizando o acompanhamento multiprofissional das pessoas com DRC e o matriciamento
das equipes de atenção básica.
ROTINA PARA AUTORIZAÇÃO DE CONFECÇÃO DE FÍSTULA ARTERIO-VENOSA
Observar se o paciente encontra-se no Status INICIAL além da justificativa médica da
solicitação. Verificar se consta na solicitação o valor da Taxa de Filtração Glomerular ou o
estimado. As solicitações de realização fístulas repetitivas devem ser autorizadas mediante a
justificativa médica.
Os pacientes devem ser submetidos à confecção da fístula, de acordo com a condição
vascular, quando a TFG for menor do que 20 ml/min, conforme a Portaria Nº 389, de13 de
Março de 2014.
INDICAÇÕES
Insuficiência renal crônica com hipervolemia;
Sintomas urêmicos, ureia>ou= 200 mg/dl;
Hiperpotassemia refrataria a tratamento clínico;
Hemorragia digestiva alta;
Atrito pericárdio.
PRÉ-REQUISITOS
História clínica, exame físico, exames laboratoriais.
OBS: Para renovação de APAC apresentar laudo dos exames conforme protocolo específico.
PROFISSIONAIS SOLICITANTES
Nefrologista
PRIORIDADES
Sintomas urêmicos graves;
DRC estágio 4: TFG ³ 15 a 29 mL/min./1,73m2;
DRC estágio 5: TFG <15 mL/min./1,73m2.
174
CÓDIGOS COMUMENTE SOLICITADOS
(CÓDIGO SIA/SUS-03.05.01.010-7) - HEMODIÁLISE (MÁXIMO 3 SESSÕES POR SEMANA)
(CÓDIGO SIA/SUS- 03.05.01.009-3) - HEMODIÁLISE (MÁXIMO 1 SESSÃO POR SEMANA
EXCEPCIONALIDADE)
(CÓDIGO SIA/SUS - 03.05.01.011-5) - HEMODIALISE II EM PORTADOR DE HIV (MAXIMO 3
SESSOES POR SEMANA)
(CÓDIGO
SIA/SUS
-
03.05.01.012-3)
-
HEMODIÁLISE
EM
PORTADOR
DO
HIV
(EXCEPCIONALIDADE - MÁXIMO 1 SESSAO / SEMANA)
(CÓDIGO SIA/SUS-03.05.01.003-4) - DIALISE PERITONEAL P/ PACIENTES RENAIS AGUDOS
(CÓDIGO SIA/SUS -03.05.01.018-2) - TREINAMENTO DE PACIENTE SUBMETIDO A DIALISE
PERITONEAL - DPAC-DPA (9 DIAS)
(CÓDIGO SIA/SUS -03.05.01.016-6)- MANUTENCAO E ACOMPANHAMENTO DOMICILIAR DE
PACIENTE SUBMETIDO A DPA /DPAC
(CÓDIGO SIA/SUS-03.05.01.002-6) - DIALISE PERITONEAL INTERMITENTE DPI (MAXIMO 2
SESSOES POR SEMANA)
(CÓDIGO SIA/SUS-03.05.01.001-8) - DIALISE PERITONEAL INTERMITENTE DPI (1 SESSAO
POR SEMANA -EXCEPCIONALIDADE)
CÓDIGO SIA/SUS-07.02.10.003-0) - CATETER TIPO TENCKHOFF / SIMILAR DE LONGA
PERMANÊNCIA P/ DPI/DPAC/DPA
(CÓDIGO SIA/SUS-04.18.01.008-0) - IMPLANTE DE CATETER TIPO TENCKHOFF OU SIMILAR P/
DPA/DPAC
(CÓDIGO SIA/SUS-04.18.01.004-8)- IMPLANTE DE CATETER DE LONGA PERMANÊNCIA P/
HEMODIALISE- (PERMICATH)
(CÓDIGO SIA/SUS-07.02.10.001-3) - CATETER DE LONGA PERMANÊNCIA P/ HEMODIALISE
(CÓDIGO SIA/SUS-041801002-1) - CONFECÇÃO DE FÍSTULA ARTERIO-VENOSA COM
ENXERTO AUTÓLOGO
(CÓDIGO SIA/SUS-041801003-0)- CONFECÇÃO DE FÍSTULA ARTERIO-VENOSA PARA
HEMODIÁLISE
175
FLUXOGRAMA PARA REGULAÇÃO EM NEFROLOGIA
PACIENTE COM SUSPEITA DE IRA, IRC OU IRC AGUDIZADA
PACIENTE COM SUSPEITA DE IRA, IRC OU IRC AGUDIZADA
UNIDADE BÁSICA – PRIMEIRO ATENDIMENTO- ANAMNESE, EXAME
CLÍNICO E SOLICITAÇÃO DE EXAMES LABORATORIAIS PARA AVALIAR A
FUNÇÃO RENAL
REALIZAÇÃO DE EXAMES COMPLEMENTARES ANTES DO
ENCAMINHAMENTO PARA AVALIAÇÃO COM NEFROLOGISTA
CASO NECESSITE DETERAPIA RENAL SUBSTITUTIVA, SOLICITAR REGULAÇÃO
DO PACIENTE PARA UNIDADE DE REFERÊNCIA EM NEFROLOGIA
O LAUDO MÉDICO COM A SOLICITAÇÃO DA TERAPIA RENAL SUBSTITUTIVA
PADRONIZADO PELO MS COM AS INDICAÇÕES/EXAMES ESPECÍFICOS É
AVALIADO E AUTORIZADO PELOS MÉDICOS REGULADORES DA
CENTRALMETROPOLITANA DE REGULAÇAO
FLUXO DE ATENDIMENTO AO USUÁRIO COM URGÊNCIA NEFROLÓGICA:
176
9. LITOTRIPSIA
A Litotripsia Extra Corpórea por Onda de Choque (LECO) é uma terapia não invasiva
que consiste na eliminação dos fragmentos dos cálculos pelo jato urinário após bombardeio.
Há indicações precisas para a sua indicação conforme a Portaria Conjunta nº 47, de 13 de
agosto de 2001.
LITOTRIPSIA EXTRA CORPOREA POR ONDA DE CHOQUE (LECO) PARA TRATAMENTO
PARCIAL OU COMPLETO DE LITÍASE EM UMA REGIÃO RENAL
(CÓDIGO SIA/SUS- 03.09.012-9)1(um) procedimento equivale a 700 impulsos – máximo 2800
p/ tratamento.
Consiste no tratamento da litíase em apenas uma região* do rim, independente do
número de cálculos existentes nesta área.
LITOTRIPSIA EXTRA CORPOREA POR ONDA DE CHOQUE (LECO) PARA TRATAMENTO
PARCIAL OU COMPLETO DE LITÍASE EM 02 REGIÕES RENAIS
CÓDIGO SIA/SUS- 03.09.03.013-7)1 (um) procedimento equivale a 700 impulsos – máximo
5600 p/ tratamento.
Consiste no tratamento simultâneo de cálculos em duas áreas distintas do rim,
independente do número de cálculos existentes nestas áreas.
LITOTRIPSIA EXTRA CORPOREA POR ONDA DE CHOQUE (LECO) PARA TRATAMENTO
SUBSEQUENTE DE LITÍASE DE UMA REGIÃO RENAL (CÓDIGO SIA/SUS- 03.09.03.010-2)
- 1 (um) procedimento equivale a 700 impulsos – máximo 2800 p/tratamento.
Consiste no tratamento subsequente, com intervalo mínimo de 10 dias de calculose
em uma área do rim tratada anteriormente; independente do número de cálculos existentes
nesta área.
LITOTRIPSIA EXTRA CORPOREA POR ONDA DE CHOQUE (LECO) PARA TRATAMENTO
SUBSEQUENTE DE LITÍASE EM DUAS REGIÕES RENAIS (CÓDIGO SIA/SUS - 03.09.03.011-0)- 1
(um) procedimento equivale a 700 impulsos – máximo 5600 p/ tratamento.
Consiste no tratamento subsequente, com intervalo mínimo de 10 dias, da litíase de
duas regiões distintas do rim tratadas anteriormente, independente do número de cálculos
177
existentes nestas áreas.
* “Região renal” é a região do órgão onde está localizado um ou mais cálculos e que
possa ser coberta pela área focal do equipamento de litotripsia
Segundo a orientação do Departamento de Endourologia da Sociedade Brasileira de
Urologia foi lançada a Portaria Conjunta nº 47, de 13 de agosto de 2001 a fim de estabelecer
os seguintes critérios técnicos para a indicação da Litotripsia extracorpórea no SIH/SUS e
SIA/SUS.
INDICAÇÃO DA LITOTRIPSIA EXTRACORPÓREA NO SIH/SUS E SIA/SUS
Evidências radiológicas: RX simples, Urografia excretora (cálculos opacos), US
(cálculos transparentes);
Cálculos menores de 400 mm2 ou 2,5 cm em seu maior diâmetro;
Segunda aplicação para o mesmo cálculo somente quando houver fragmentação e
eliminação de ao menos 40% do volume calculoso inicial;
Existência de via excretora compatível para eliminação dos fragmentos;
Cálculos coraliformes em crianças em serviços que disponham de anestesista
habilitado no manuseio de pacientes de reduzida idade e baixo peso corporal e
instrumental endoscópico para solucionar possíveis intercorrências.
CONTRAINDICAÇÕES ABSOLUTAS PARA LITOTRIPSIA EXTRACORPÓREA:
Gravidez;
Infecção urinária e sepse;
Obstrução de via excretora que venha impedir a eliminação de fragmentos;
Cálculos coraliformes em pacientes adultos;
Cálculos em divertículos caliciais;
Cálculos no grupocalicial inferior, quando o ângulo do infundíbulo pélvico for < a 90º.
10. DENSITOMETRIA (CÓDIGO SIA/SUS 02.04.06.002-8)
Baseada em sua etiologia, pode ser classificada em primária e secundária.
A primária é diagnosticada na ausência de doenças ou está relacionada a outras
condições que levam a diminuição da massa óssea.
178
A secundária é diagnosticada quando a diminuição da massa óssea á atribuída ou
está relacionada ao uso de medicamento.
INDICAÇÕES
Os critérios clínicos para a indicação de Densitometria, segundo o ANEXO da Portaria
SAS/MS nº 224 de 26 de março de 2014 são:
Mulheres com idade igual ou superior a 65 anos e homens com idade igual os
superior a 70 anos, independentemente dos fatores de risco;
Mulheres na pós-menopausa e homens com idade entre 50 e 69 anos com fatores de
risco para fratura;
Mulheres na Peri menopausa, se houver fatores de risco específicos associados a um
risco aumentado de fratura, tais como: baixo peso corporal, fratura prévia por
pequeno trauma ou uso de medicamento(s) de risco bem definido;
Adultos que sofrerem fraturas após os 50 anos;
Indivíduos com anormalidades vertebrais radiológicas;
Adultos com condições associadas a baixa massa óssea ou perda óssea (osteoporose
secundária), como artrite reumatóide ou uso de glicocorticóides na dose de 5mg de
prednisona/dia ou equivalente por período igual ou superior a 03 meses.
AGRAVOS ASSOCIADOS À OSTEOPOROSESECUNDÁRIA
– DOENÇAS ENDÓCRINAS - Hipogonadismo, hiperparatreoidismo, hipertireodismo,
hipercortisolismo, hiperprolactinemia.
– OUTRAS DOENÇAS CRÔNICAS - Artrite reumatóide, espondilite anquilosante, lúpus
eritematoso sistêmico, doença pulmonar obstrutiva crônica, acidose tubular renal,
hipercalciúria idiopática, mieloma múltiplo, doença metastática, mastocitose sistêmica,
desordens hereditárias do tecido conjuntivo, osteogênese imperfeita, síndrome da
imunodeficiência adquirida.
– DOENÇAS NUTRICIONAIS - Deficiência ou insuficiência de Vitamina D, deficiência de cálcio,
ingestão excessiva de álcool, anorexia nervosa, nutrição parenteral.
– OUTRAS – Transplante de órgãos.
EXAMES COMPLEMENTARES:
179
Devem ser realizados a fim de excluir doenças que possam mimetizar osteoporose:
osteomalácia e mieloma múltiplo. Além de elucidar as causas da osteoporose,
gravidade e monitorização do tratamento.
Hemograma c/ VHS, dosagens séricas do cálcio e na urina de 24 horas, albumina,
creatinina, fósforo, fosfatase alcalina, aminotransferases/transaminases.
PRÉ-REQUISITOS:
História Clínica, Exame Físico. Exames radiológicos (RX da coluna Vertebral) são indicados
para diagnóstico de fraturas sintomáticas ou não, e para fazerem diagnóstico diferencial com
outras doenças ósseas.
PROFISSIONAIS SOLICITANTES:
Ginecologista, Oncologista, Reumatologista, Ortopedista, Dermatologista e Geriatra
PRIORIDADES
Osteoporose, Tumores, Patologias metabólicas.
11. ARTERIOGRAFIAS - CÓDIGOS SIA/SUS:
02.10.01.006-1: Arteriografia cérvico-torácica
02.10.01.007-0: Arteriografia de Membro
02.10.01.008-8: Arteriografia digital (por via venosa)
02.10.01.009-6: Arteriografia para investigação de doenças arteriosclerótica aorto-ilíaca e
distal
02.10.01.010-0: Arteriografia para investigação de hemorragia cerebral
02.10.01.011-8: Arteriografia de investigação de isquemia cerebral
02.10.01.012-6: Arteriografia pélvica
02.10.01.013-4: Arteriografia seletiva de carótida
02.10.01.014-2: Arteriografia seletiva por cateter (por vaso)
02.10.01.015-0: Arteriografia seletiva vertebral
INDICAÇÕES
Estenose de vasos;
Dilatações aneurismáticas;
180
Esclarecimento de más-formações arteriovenosas.
CONTRAINDICAÇÕES / INDICAÇÃO QUESTIONÁVEL
Gravidez;
Anticoagulação plena;
Insuficiência renal.
PRÉ-REQUISITOS
História clínica, Exame físico, RX, Doppler do vaso (se houver).
PROFISSIONAIS SOLICITANTES
Cirurgião cardiovascular, Cirurgião vascular, Cardiologista, Neurocirurgião, Neurologista.
PRIORIDADES - Aneurisma
11 - ONCOLOGIA EDIRETRIZES PARA FLUXO DAS SOLICITAÇÕES E AUTORIZAÇÕES/ NOTA
TÉCNICA ONCOLOGIA Nº 001/2013
A Portaria nº 2.439/GM, 08 de Dezembro de 2005 que instituiu a Política Nacional de
Atenção Oncológica enfatizando a promoção, prevenção, diagnóstico, tratamento,
reabilitação e cuidados paliativos juntamente com a Portaria nº 741/SAS, de Dezembro de
2005 que definiu as Unidades de Assistência de Alta Complexidade em Oncologia - UNACON,
os Centros de Assistência de Alta Complexidade em Oncologia- CACON e os Centros de
Referência de Alta Complexidade- CERAC são fundamentais para a compreensão da
Oncologia como política pública.
A fim de promover um acesso equânime, há, portanto um fluxo assistencial àquelas
Unidades de referência em Alta Complexidade Oncológica.
As solicitações dos procedimentos de quimioterapia e radioterapia deverão ser
devidamente preenchidas no formulário do SUS/MS - Solicitação/Autorização de
Procedimento Ambulatorial é enviadas à CMR para avaliação/autorização baseada no
Manual de Bases Técnicas de Oncologia SIA/SUS, última edição vigente.
11.1 QUIMIOTERAPIA
Conforme o CNRAC, as recomendações para autorizações de quimioterapia são as
seguintes:
JUSTIFICATIVA DO PROCEDIMENTO: Informar o motivo da solicitação.
181
LOCALIZAÇÃO DO TUMOR E CID-10: Informar o nome do órgão que deu origem ao tumor
primário. Quando esta origem não puder ser determinada, a descrição será “Primário
Desconhecido”. Nos casos de Leucemia, o local primário é a medula óssea. Utilizar a
Codificação Internacional Para Doenças (CID-10).
DIAGNÓSTICO CITO OU HISTOPATOLÓGICO: Informar a denominação do tumor constante
do laudo do exame cito- ou histopatológico. Nos casos de leucemia, o resultado do
mielograma. Informar também a data da emissão do diagnóstico cito ou histopatológico, ou
do mielograma. Utilizar dois algarismos para especificar o dia e o mês e quatro algarismo
para especificar o ano.
GRAU HISTOPATOLÓGICO: Informar o grau de diferenciação tumoral (Gx, G1, G2, G3, G4), se
constante do laudo do exame histopatológico.
ESTÁDIO (UICC): Informar o estadiamento clínico (0, I, II, III, IV) de acordo com o TNM Classificação dos Tumores Malignos, da União Internacional Contra o Câncer (UICC). Se
disponível, informar também o estadiamento patológico. O estadiamento clínico, em
algarismos romanos, é de preenchimento obrigatório para os tumores incluídos no TNM da
UICC. (As regras para estadiamento de acordo com o TMN podem ser encontradas na Página
do INCA na Internet<www.inca.gov.br>dirigir-se-á Classificação de Tumores Malignos.)
ESTÁDIO (OUTRO SISTEMA): Informar outra classificação usada, se o tumor não se inclui no
TNM da UICC.
LINFONODOS REGIONAIS INVADIDOS: Informar se há ou não acometimento de linfonodos
regionais pelo tumor; ou se esta avaliação não foi ou não pôde ser feita.
LOCALIZAÇÃO DA (S) METÁSTASE (S): Informar o (s) órgão (s) acometido (s) por lesão (ões)
secundária (s).
182
TRATAMENTO(S) ANTERIOR(ES): Informar qual(ais) e a(s) data(s) de início de
tratamento(s)anterior(es): procedimento cirúrgico (escrever a descrição do procedimento),
radioterapia, quimioterapia ou hormonioterapia.
PERFORMANCE STATUS- PS: Informar o número correspondente a qual condição física em
que se encontra o doente, conforme as alternativas descritas abaixo:
0-Paciente completamente ativo, desempenhando sem restrições suas atividades físicas
habituais.
1-Paciente restrito em suas atividades físicas habituais, mas está deambulando e capaz de
realizar tarefas leves.
2-Paciente está deambulando e realiza o cuidado pessoal, mas é incapaz de trabalhar; passa
fora da cama mais de 50% do dia útil.
3-Paciente só realiza tarefas limitadas do cuidado pessoal; confinado à cama ou cadeira de
rodas por mais de 50% do dia útil.
4 - Paciente completamente debilitado e incapaz de cuidados pessoais; completamente
confinado à cama ou cadeira de rodas.
DOENÇAS ASSOCIADAS: Informar outras doenças concomitantes (hipertensão arterial,
diabetes, coronariopatia, psicopatia, infecção, verminose etc.).
MEDICAMENTOS: Informar o(s) medicamento(s) de uso regular e crônico do paciente.
ESPECIFICIDADES
Exige-se cópia do exame específico dependendo do diagnóstico e do procedimento
solicitado, como receptores tumorais hormonais (estrogênios e progesterona), para a
autorização de hormonioterapia do carcinoma de mama e do carcinoma do endométrio de
cromossoma Philadelphia ou bcr-abl para a autorização de procedimentos específicos da
Leucemia Mielóide Crônica; e do antiCD117/cKIT, para a autorização do procedimento do
Tumor do Estroma Gastrintestinal (GIST) e outros que possam um dia estabelecer portarias
específicas.
11.2. RADIOTERAPIA
Conferir a patologia a ser irradiada: órgão primário ou mesmo órgão metastático;
183
Atentar-se para o tratamento anterior (cirurgia, quimioterapia, hormonioterapia ou
mesmo radioterapia);
Observar a finalidade da Radioterapia – se curativa, adjuvante, anti-álgica, paliativa
ou anti-hemorrágica;
Observar e conferir os números de campos por área que deverão ser irradiados e
também o número de inserções de braquiterapia da alta dose conforme a tabela do
manual de Bases técnicas de Oncologia- Última Edição.
PROTOCOLOS CLÍNICOS DE MEDICINA NUCLEAR
Relatório cirúrgico e histopatológico detalhado;
Cintilografia da tireoide com captação;
PCI – Pesquisa Cintilográfica do Corpo Inteiro com Iodo 131 ou Iodo 123;
TSH, Tg, AcAnti-Tg e T4 livre;
Se não houver condições de realizar alguns desses exames, por favor, relatar;
Se houver metástase pulmonar, inserir descrição do padrão de acometimento, TC de
tórax e Prova de Função Respiratória;
Na suspeita de metástases óssea, realizar cintilografia óssea;
Doses terapêuticas anteriores caso tenham sido realizadas;
Nome do médico solicitante.
FLUXO DE ATENDIMENTO AO USUÁRIO COM URGÊNCIA HEMATOLÓGICA
1. Os pacientes atendidos por demanda espontânea, (SAMU), Prontos Atendimentos
(PA) e/ou internados nas unidades de referência estaduais e municipais que não
dispõem de hematologista e apresentem suspeita ou diagnóstico de doença
hematológica, serão avaliados nos seguintes serviços: HEMONORTE e PSCS/HMWG.
HEMONORTE: funcionará em regime ambulatorial sendo disponibilizadas 04 vagas
para consultas diariamente e o agendamento regulado entre o médico plantonista da
unidade de origem e o hematologista.
a) Após o usuário ser avaliado e não se tratando de doença hematológica este retornará
para a unidade de origem;
184
b) Se o paciente necessitar de acompanhamento do hematologista, durante
internamento, e não se tratar de doença oncológica, será regulado e encaminhado
para o HMWG que continuará com o seguimento;
c) Os pacientes que após avaliação apresentarem diagnóstico ou suspeita de doença
hematológica/oncológica serão regulados para internamento em CACON ou UNACON
da sua respectiva região de saúde.
PSCS/HMWG: funcionará em regime de plantão como referência para os pacientes
graves com doença hematológica.
a) O paciente que chegar por demanda espontânea ou forem levados pelo Serviço de
Atendimento Móvel de Urgências (SAMU) ou por referência dos prontoatendimentos de hospitais municipais e regionais será acolhido no hospital pelo
clínico de plantão e será solicitado o parecer do hematologista de sobreaviso; esse
decidirá se o paciente será internado para investigação e/ou tratamento;
b) Os pacientes do HEMONORTE que apresentarem risco ou instabilidade
hemodinâmica propriamente dita, seja para transfusão ou outros motivos, serão
encaminhados também para este serviço;
c) Os pacientes que, após avaliação do hematologista do PSCS/HMWG, apresentar
diagnóstico ou suspeita de doença oncológica serão regulados através da Central
Metropolitana de Regulação para internamento em CACON ou UNACON da sua
respectiva região de saúde.
FLUXO DE ATENDIMENTO AO USUÁRIO COM SUSPEITA DE PROBLEMA ONCOLÓGICO:
1. Os pacientes poderão buscar por demanda espontânea as unidades básicas de saúde
e estas caso detectem alguma anormalidade deverão realizar o agendamento da consulta de
avaliação através da Central Metropolitana de Regulação para as Unidades de Oncologia
(UNACON) ou Centros de Oncologia (CACON).
2. Ao ser direcionado a essas unidades e confirmado a doença oncológica, o paciente
deverá realizar toda a investigação, acompanhamento, tratamento, atendimento de
urgências, internação para tratamento ou resultante de intercorrências ao longo da doença, e
para acompanhamento de cuidados paliativos. No RN existem os seguintes serviços de
oncologia financiados pelo Ministério da Saúde (MS) para atendimento ao SUS:
185
LIGA NORTE RIOGRANDENSE CONTRA O CÂNCER – NATAL/RN (CACON);
HOSPITAL DO CORAÇÃO – NATAL/RN (UNACON);
NATAL HOSPITAL CENTER NATAL/RN (UNACON);
CENTRO DE ONCOLOGIAE HEMATOLOGIA DE MOSSORÓ – MOSSORÓ/RN (UNACON);
HOSPITAL INFANTIL VARELA SANTIAGONATAL/RN (CACON - PEDIATRIA).
3. Os
pacientes
que
apresente
problema
de
saúde
e
que
seja
acompanhado/matriculados em algum UNACON ou CACON e que por desconhecimento do
fluxo procurarem UPAs, pronto atendimentos municipais ou hospitais estaduais para
atendimento de urgências serão regulados para os serviços onde realizem seu
acompanhamento oncológico para serem atendidos nas urgências dessas unidades;
4. Caso o paciente desconheça que é portador de doença oncológica e durante
atendimento em UPAs, hospitais regionais estaduais ou em hospitais estaduais de referência
ocorra a suspeita, o paciente poderá ser encaminhado através da CMR para um UNACON ou
CACON respeitando a escala pré-estabelecida pela Central Metropolitana de Regulação para
que seja realizada a investigação da existência da doença de acordo com a Portaria Ministerial
nº140 de 27 de fevereiro de 2014.
5. A investigação poderá acontecer com o paciente internado no UNACON ou CACON
ou por horário marcado para atendimento nessas unidades, dependendo da avaliação do
médico oncologista;
6. Procedimentos de quimioterapia e radioterapia só poderão ser realizados em
unidades / ou centros habilitados pelo SUS.
7. São de inteira responsabilidade dos UNACONs e CACONs o acompanhamento e
cuidados paliativos dos seus pacientes devidamente matriculados.
186
FLUXOGRAMA PARA REGULAÇÃO EM ONCOLOGIA - AMBULATORIAL
PACIENTE COM SUSPEITA DE PATOLOGIA ONCOLÓGICA
ATENDIMENTO INICIAL PELA UNIDADE BÁSICA OU NA LINHA
ONCOLÓGICAREFERENCIADA PARA REALIZAÇÃO DOS EXAMES
COMPROBATÓRIOS
APÓS RESULTADOS DE EXAMES COMPROBATÓRIOS OU SUGESTIVOS
DE NEOPLASIA, SOLICITAR REGULAÇÃO DO PACIENTE PARA
AGENDAMENTO EM UNIDADE DEREFERÊNCIA ONCOLÓGICA
P
P
CADASTRAMENTO NA UNIDADE ONCOLÓGICA PARA
TRATAMENTO
187
FLUXOGRAMA PARA REGULAÇÃO EM ONCOLOGIA - HOSPITALAR
PACIENTES ONCOLÓGICOS
MATRICULADOS NOS SERVIÇOS DA REDE
URGÊNCIA EM ONCOLOGIA
URGÊNCIA NÃO ONCOLÓGICA EM
PACIENTE ONCOLÓGICO SEM EVIDÊNCIA
DE DOENÇA
SIM
UNACON / CACON
SIM
REDE DE URGÊNCIA E EMERGÊNCIA
(REDE BÁSICA)
HÁ NECESSIDADE DE
PERMANECER
INTERNADO?
NÃO
NÃO
CONTINUAR COM O
PROTOCOLO CLÍNICO DE
ASSISTÊNCIA
SIM
HÁ NECESSIDADE DE
ACOMPANHAMENTO
NA REDE
ONCOLÓGICA?
SEGUIR A CONDUTA DE ACORDO COM A
PATOLOGIA
188
FLUXOGRAMA PARA REGULAÇÃO EM ONCOLOGIA - HOSPITALAR
PACIENTE ONCOLÓGICO COM OU SEM BIÓPSIA
SEM MATRÍCULA NOS SERVIÇOS DA REDE
AGENDAR CONSULTA/PARECER/TRANSFERENCIA
PEDIÁTRICO?
VARELA SANTIAGO
(PRIORIDADE)
CACON
PEDIÁTRICO
ADULTO?
CACON E UNACON
(REGIONALIZAÇÃO)
Para os pacientes internados em hospitais públicos que apresentem problema
oncológicos de saúde e que não estejam matriculados em nenhum UNACON ou CACON, o
hospital solicitante deverá entrar em contato com a CMR que irá direcionar esse usuário a
um dos serviços disponíveis (UNACON ou CACON) na rede. Esses serviços funcionarão em
regime de escala de atendimento em rodízios a cada 10 dias.
A Central definirá junto ao executante o tipo de atendimento que será realizado.
189
12 PSIQUIATRIA
ATENDIMENTO EM REGIME DE HOSPITAL DIA – SAÚDE MENTAL
(CÓDIGO SIA/SUS- 03.03.17.009-3)- Tratamento em psiquiatria (por dia)- internação para
tratamento de transtornos mentais e comportamentais realizado em hospital especializado.
ATENÇÃO PSICOSSOCIAL AO DEPENDENTE ÁLCOOL E DROGAS –
(CÓDIGO SIA/SUS -03.03.17.006-9)-Tratamento de Transtornos Mentais e Comportamentais
devidos ao uso de substâncias psicoativas.
(CÓDIGO SIA/SUS-03.03.17.005-0 - Tratamento de Síndrome de Abstinência por uso
prejudicial de álcool e drogas.
(CÓDIGO SIA/SUS - 03.03.17.001-8) - Diagnóstico e/ou atendimento de urgência em
psiquiatria - refere-se ao primeiro atendimento de urgência hospitalar em psiquiatria,
realizado em hospital geral.
(CÓDIGO SIA/SUS - 03.03.17.008-5) - Tratamento em psiquiatria - em hospital geral (por dia)
- internação para tratamento de transtornos mentais e comportamentais realizado
exclusivamente em hospital geral.
FLUXO PARA ATENDIMENTO PSICOSSOCIAL AO DEPENDENTE ÁLCOOL E DROGAS E
TRANSTORNO PSICOSSOCIAL
FLUXOGRAMA DA REDE DE URGÊNCIA DE SAÚDE MENTAL
DEMANDA ESPONTÂNEA e SAMU
USUÁRIO DE SUBSTÂNCIAS PSICOATIVAS
(SPA)
UPAS, PAS OU HOSPITAIS GERAIS
UBS
CAPS ( de acordo
com a necessidade
de atendimento)
PORTADOR DE TRANSTORNO MENTAL
QUEIXA PSÍQUICA
LEITOS
QUEIXA CLÍNICA
NÃO
CAPS II
HOSPITAL GERAL
ou UPA
SIM
CAPS III (se houver vaga)
NASF – APOIO MATRICIAL
HOSPITAL ESPECIALIZADO/GERAL
190
CLASSIFICAÇÃO DE RISCO PARA ATENDIMENTO PRÉ-HOSPITALAR EM SAÚDE MENTAL
VERDE
AMARELO
VERMELHO
CORES
CLÍNICA
Situações psiquiátricas que demandam atendimento em hospital psiquiátrico
forma emergencial:
Agitação psicomotora intensa (descartado uso de SPA - substâncias
psicoativas, em até 72 horas);
Auto e/ou heteroagressividade (descartado uso de SPA - substâncias
psicoativas, em até 72 horas);
Ideia com tentativa suicida importante sem suporte social (descartado
politrauma ou intoxicação);
Situações psiquiátricas que demandam atendimento em hospital clínico de
forma emergencial:
Uso de SPA - substâncias psicoativas, em até 72 horas, com sintomas e
sinais de abstinência ou intoxicação;
Intoxicação exógena (principalmente drogas depressoras do SNC) ou por
SPA (pp cocaína e álcool);
Dados vitais alterados;
Sinais como convulsão, coma, confusão mental, rebaixamento de
consciência, déficit neurológico agudo, letargia, hipertonicidade e rigidez
muscular.
Situações psiquiátricas que demandam atendimento em hospital psiquiátrico
forma urgente:
Dados vitais normais;
Especiais: idosos, retardos mentais, portadores de necessidades
especiais, acamados, dificuldade de locomoção, gestantes;
Escoltados por policiais ou envolvidos em ocorrência policial, sem
critério de vermelho;
Trazidos pela SAMU ou outra ambulância, sem critério de vermelho;
Intensa ansiedade;
Agitação psicomotora menos intensa;
Pensamento suicida sem tentativa suicida importante, com suporte
social;
Confusão mental e/ou desorientação;
Choro incontrolável.
Situações psiquiátricas que demandam atendimento ambulatorial e/ou CAPS.
No caso do Hospital especializado, acolhimento se propôs a tender esta
demanda que será avaliada e encaminhada ao Médico Plantonista se
necessário:
Paciente ansioso;
Paciente psicótico, com alterações comportamentais (gesticulando, mas
não agitado), ausência de risco para si e outros, sem assistência na rede
ambulatorial e/ou CAPS;
Quadro depressivo agudo de leve a moderado, com cuidador e ausência
de ideias suicidas.
AZUL
191
Situações psiquiátricas que demandam atendimento ambulatorial e/ou CAPS,
não é necessário referenciar para Hospital especializado:
Paciente calmo, cooperativo e com faculdades mentais preservadas, com
dados vitais normais, com queixas crônicas;
Depressão crônica ou recorrente;
Insônia;
História de distúrbio psiquiátrico, precisando de medicação, renovação
de receita de psicotrópico;
Solicitação de atestados para trabalho ou de sanidade mental;
Dificuldades de acesso à rede de saúde mental básica.
CLASSIFICAÇÃO DE RISCO PARA ATENDIMENTO EM HOSPITAL ESPECIALIZADO
☻ VERMELHO: Prioridade zero - EMERGÊNCIA.
Necessitam de atendimento imediato, ou seja, emergência (será atendido imediatamente na
sala de emergência);
☻ AMARELO: Prioridade 1 - URGÊNCIA
Atendimento em no máximo 15 minutos, ou seja, urgência (será atendido com prioridade
sobre os pacientes classificados como VERDE, no consultório ou leito da sala de observação);
☻ VERDE: Prioridade 2 - PRIORIDADE NÃO URGENTE.
Atendimento em até 30 minutos, ou seja, sem risco de morte imediato (somente será
atendido após todos os pacientes classificados como VERMELHO e AMARELO);
☻AZUL: Prioridade 3 - CONSULTAS DE BAIXA COMPLEXIDADE
Atendimento de acordo com o horário de chegada – tempo de espera pode variar até 3
horas de acordo com a demanda destes atendimentos, urgências e emergências, ou seja,
quadro crônico sem sofrimento agudo ou caso social - deverá ser preferencialmente
encaminhado para atendimento em Unidade Básica de Saúde / Unidade de Saúde da Família
ou atendido pelo Serviço Social.
Se desejar poderá ser atendido após todos os pacientes classificados como VERMELHO,
AMARELO e VERDE podendo esperar por até 4 horas. Caso o fluxo de paciente exceda a
capacidade de Atendimento este período poderá ser aumentado, mas sempre realizando
reavaliações periódicas.
192
13 AUTORIZAÇÕES DE PROCEDIMENTOS RELATIVOS À ORTOPEDIA/ TRAUMATOLOGIA
O Plano da Rede Estadual de Atenção em Alta Complexidade traumato-ortopédicas
foi aprovado desde Março/2005 devido à necessidade da implantação de uma Rede Estadual
de Atenção em Alta Complexidade traumato-ortopédicas atendendo uma nova conformação
dos serviços assistenciais nessa área com a instituição da Política Nacional de Atenção de
Alta Complexidade em Traumato-ortopedia por meio da Portaria MS/GM n. 221/2005. Um
modelo regionalizado e hierarquizado, com fluxos definidos desde a entrada no sistema
através da atenção básica, onde seriam realizadas ações básicas, até a realização de
procedimentos de alta complexidade em unidades de referência assegurando o atendimento
de forma hierarquizada nos diversos níveis de complexidade. Desde então, vem sofrendo
adequações.
Os procedimentos que compõem o rol da assistência ortopédica requerem
autorização prévia, exceto quando se tratar de urgência ou emergência, mas são
indispensáveis os laudos de solicitação de procedimentos (laudo para internação) quesão
analisados e, se aprovado, recebem o documento AIH.
Através do SISREGIII, a CMR regula para as unidades de Assistência em Alta
Complexidade em Traumatologia e Ortopedia(Hospital Geral ou especializado em
Traumatologia e Ortopedia), devidamente credenciado e habilitado.
A relação de Órteses, Próteses e Materiais (OPM) e a relação de compatibilidade
entre cada procedimento e as OPM estão disponibilizadas no endereço eletrônico do
Ministério da Saúde, na internet (www.saude.gov.br/sas).
Conforme Protocolo da Traumato-ortopedia (DERAC/SMS/PMN), considera-se
quanto ao risco:
EMERGÊNCIAS ORTOPÉDICAS E TRAUMATOLÓGICAS
As situações que devem sofrer intervenção médica em nível com limite de resolução
de 02 horas ou de 06 horas.
URGÊNCIAS TRAUMATOLÓGICAS
Situações que exigem intervenções médicas com limite de algumas horas até 30 dias
depois de resolvida a situação de emergência.
193
FLUXOS PARA OS LEITOS DE TRAUMATO-ORTOPEDIA
PROCEDIMENTOS NÃO INVASIVOS
1. Usuários residentes e domiciliados no município de Natal, que tiverem pequenos
traumas cujo tratamento não envolvam procedimentos cirúrgicos, serão orientados
e/ou transferidos para o Hospital Memorial e/ou CLINORT;
2. Usuários residentes e domiciliados no município de Natal, que tiverem pequenos
traumas cujo tratamento não envolvam procedimentos cirúrgicos, poderão buscar
atendimentos no Hospital Memorial e/ou CLINORT portando documento de
identificação, cartão do SUS e comprovante de residência;
3. Pacientes oriundos de outros municípios que tiverem como porta de entrada o setor de
acolhimento com classificação de risco do Pronto Socorro Clovis Sarinho, deverá ser
avaliado e quando forem identificados traumas que não necessitem de cirurgia poderão
ser encaminhados para as unidades ortopédicas credenciadas ao SUS como Not,
Ortotrauma, Clinort e Hospital Médico Cirúrgico,respeitando as pactuações entre os
municípios (PPI).
OBS.: Todos esses pacientes deverão ser encaminhados com a ficha de encaminhamento
própria de traumato-ortopedia, fornecidas pela SMS NATAL/CMR.
TRAUMAS COM CORREÇÃO CIRÚRGICA
Os pacientes que necessitem de avaliação ou intervenção cirúrgica serão removidos
pelo Serviço de Atendimento Móvel de Urgências (SAMU), ou por referência dos Pronto
Atendimentos de hospitais municipais e regionais, para as seguintes unidades:
PRONTO SOCORRO CLOVIS SARINHO/HMWG: pacientes com traumas graves
(politraumatizados com suspeita real de traumatismo craniano – TCE e/ou com fraturas
expostas) de todas as regiões de saúde, exceto 2ª região, 6ª região, 8ª região; pacientes com
trauma ortopédico oriundos do distrito sul, leste e oeste e distrito norte de Natal, da 3ª
região, além de Extremoz, São Gonçalo do Amarante;
194
HOSPITAL REGIONAL DEOCLÉCIO MARQUES DE LUCENA:
Pacientes com traumas ortopédicos da 1ª região, 4ª região, 5ª região, parte da 7ª região
(Macaíba, São José do Mipibú, Parnamirim, distrito sanitário sul de Natal de acordo com a
proximidade);
Os pacientes serão acolhidos no pronto socorro e caso estes não necessitem de intervenção
imediata da ortopedia após a estabilização pela cirurgia geral, poderão permanecer no
HRDML, onde serão inseridos no mapa de cirurgias eletivas ou também poderão ser
transferidos para outro hospital para realizar o segundo tempo da cirurgia ortopédica;
HOSPITAL REGIONAL DR. TARCISIO MAIA: pacientes da 2ª região, 6ª região, 8ª
região com traumas graves ou moderados com ou sem trauma ortopédico associado.
CONSIDERAÇÕES
As solicitações de transferência para a realização de procedimentos cirúrgicos, em
outras unidades hospitalares, dar-se-á com a solicitação encaminhada das unidades de
saúde através dos setores estratégicos como o Núcleo Interno de Regulação (NIR) à Central
Metropolitana utilizando o sistema SISREG III, devendo o procedimento estar indicado
através de Laudo Médico devidamente preenchido com nome, e código bem como assinado
pelo médico assistente que assistiu o usuário.
Já para pacientes, de cirurgias eletivas, estes serão inseridos nos mapas de leitos dos
estabelecimentos executantes que solicitará a autorização da Central Metropolitana.
Após a inserção no sistema de regulação e de acordo com a disponibilidade da vaga
de leitos em hospitais habilitados, o médico regulador autoriza a realização do
procedimento, conforme a classificação de risco.
195
FLUXO DE ACESSO DE CIRURGIAS TRAUMATO-ORTOPÉDICAS
•
CIRURGIAS ORTOPÉDICAS
PRONTO SOCORRO
UNIDADE BÁSICA
CENTRAL DE
REGULAÇAO
URGÊNCIA
AGENDAMENTO ELETIVO
SIM
NÃO
HOSPITAIS
REFERENCIADOS
UNIDADE CLINICA
REFERENCIADA
196
14 - PROTOCOLOS DE REGULAÇÃO EM OBSTETRÍCIA
A necessidade de estabelecer Protocolos de Regulação do acesso à saúde pública
para atendimento à gestante e ao neonato ensejou na presente elaboração do Protocolo de
Regulação em Obstetrícia no âmbito do Estado do Rio Grande do Norte.
A população é beneficiada na medida em que o acesso aos serviços de saúde é
proporcionado de forma ordenada procurando garantir o atendimento ao usuário em tempo
oportuno à sua necessidade.
Diante disso, a Secretaria de Saúde Pública do Estado do Rio Grande do Norte,
visando otimizar a utilização dos instrumentos de forma organizada, hierarquizada, criteriosa
e transparente, apresenta a proposta para utilização do Protocolo em Obstetrícia, cujo
objetivo é aperfeiçoar, aplicar e disponibilizar às demais esferas de gestão as metodologias e
atividades, para melhor garantir a Regulação do Acesso e favorecer o processo regulatório.
Nesse sentido, a proposição regulatória justifica-se também em razão da Rede de
Atenção Materna e Infantil – Rede Cegonha, cuja estratégia garante às mulheres o direito ao
planejamento reprodutivo, à gravidez, ao parto e ao puerpério, e às crianças o direito ao
nascimento seguro e ao crescimento e desenvolvimento saudáveis. Assim, o acesso a meios
que garantam direitos de saúde reprodutiva e a presença de pessoal qualificado na hora do
parto serão, portanto, o reflexo do desenvolvimento de sistemas integrados de saúde
pública.
Procedimentos comumente regulados através do SISREGIII:
PARTO NORMAL - Código SIA/SUS-03.10.01.003-9
PARTO NORMAL EM GEST. DE ALTO RISCO - Código SIA/SUS-03.10.01.004-7
PARTO CESAREANA - Código SIA/SUS-04.11.01.003-4
PARTO CESAR. EM GEST. DE ALTO RISCO - Código SIA/SUS-04.11.01.002-6
INDICAÇÕESPARTO CESAREANA
Existem indicações absolutas e relativas para a realização do parto cesárea. Assim
trata-se de um procedimento importante para salvar a vida da mãe e do bebê quando uma
delas, ou as duas, está em risco.
197
INDICAÇÕES ABSOLUTAS mais tradicionais são:
Desproporção céfalo-pélvica;
Hemorragias no final da gestação;
Ocorrência de doenças hipertensivas na mãe específicas da gravidez;
Bebê transverso;
Sofrimento fetal;
Gestantes portadoras do vírus HIV, devido à grande troca sanguínea entre a mãe e o
bebê.
INDICAÇÕES RELATIVAS são:
Ocorrência de diabetes gestacional;
Ruptura prematura da bolsa d’água;
Trabalho de parto prolongado.
GRAVIDEZ DE ALTO RISCO
É “aquela na qual a vida ou saúde da mãe e/ou do feto e/ou do recém-nascido, têm
maiores chances de serem atingidas que as da média da população considerada”
(CALDEYRO-BARCIA, 1973).
INTERNAMENTO PARA CONTROLE DE GESTAÇÃO DE ALTO RISCO
Quando for necessário, para intercorrências clínicas na gravidez e controle de
gestantes de alto risco, independente da classificação de gestação de baixo risco ou alto
risco, a paciente pode ser tratada sob regime hospitalar. Os códigos que podem ser
utilizados como procedimentos principais são os do Grupo 03.03.10, assim veja-se:
CÓDIGOSIA/SUS - 03.03.10.002-8- Tratamento de eclampsia;
CÓDIGOSIA/SUS-03.03.10.003-6-Tratamento
de
edema,
proteinúria
e
transtornos
hipertensivos na gravidez;
CÓDIGO SIA/SUS - 03.03.10.004-4- Tratamento de intercorrências clínicas na gravidez.
CRITÉRIOS CLÍNICOS DE RISCO EM ATENDIMENTO À GESTANTE E AO NEONATO
Nível de Complexidade: Primária – Baixa
População Alvo:
Gestantes;
198
Parturientes normais;
Recém-nascidos normais.
Funções:
Captação precoce de gestantes;
Educação para a saúde;
Identificação de risco;
Controle pré-natal;
Assistência ao parto normal;
Seguimento da contrarreferência;
Pesquisa da Morbidade;
Tratamento de patologias de alta incidência.
Estruturas Funcionais:
Unidade de Saúde da Família;
Posto de Saúde;
Centro de Saúde;
Casas de Parto;
Unidades Mistas;
Hospitais com leito Obstétrico Clínico e Cirúrgico;
Maternidades.
Critérios Obstétricos:
Gestação>/= 37 semanas sem risco;
Abortamento incompleto;
Critérios Neonatais:
Gestantes de baixo risco;
Gestação > 37 semanas sem intercorrências;
Peso estimado ≥ 2.000g.
199
A captação da gestante deve ser feita pela equipe de Saúde da Família,
preferencialmente, antes de completar os três meses de gestação, incluindo no Programa de
Humanização Parto Normal – PHPN.
Exames imprescindíveis que devem ser solicitados durante o acompanhamento do Pré
Natal:
Hemograma completo;
Glicemias em jejum;
VDRL;
ABO e Fator Rh;
Sorologia para toxoplasmose (IGM);
HBsAg;
Anti-HIV1;
Anti-HIV2;
Sumário de Urina;
US obstétrica.
Observação: Em caso de gestante de alto risco, deverá ser solicitado o Teste de Tolerância à
Glicose.
O Parto Normal deve ser realizado em todos os Municípios que possuem leitos de
obstetrícia clínica.
Nível de Complexidade: Secundária – Média
População Alvo:
Gestantes de Médio Risco Obstétrico;
Gestantes com patologias leves;
Parturientes referenciadas ou não;
Recém Nascido com patologias leves ou contra referenciadas.
Funções:
Controle dos fatores de risco persistentes;
Tratamento ambulatorial ou hospitalar de intercorrências;
200
Estruturas Funcionais:
Policlínica com gineco-obstetras;
Maternidades;
Hospitais com unidade Gineco-Obstetrícia;
Unidade hospitalar de atendimento secundária à gestante de alto risco.
Critérios Obstétricos:
Gestação >34 semanas;
Doença Hipertensiva Específica da Gravidez Moderada (DHEG);
Síndrome hemorrágica não complicada;
Abortamento infectado (sem SEPSE).
Critérios Neonatais:
Gestante de médio risco;
Gestação > 34 semanas;
Peso fetal estimado > 1.200g;
Incompatibilidade ABO e/ou RH;
Rotura prematura de membranas.
Nível de Complexidade: Terciária – Alta
População Alvo:
Gestantes com patologia grave;
História obstétrica de gestação de risco ou que tenham tido filhos com patologias
congênitas, cardíacas ou com prematuridade extrema;
Recém Nascido com patologia grave.
Funções:
Controle dos fatores de risco persistentes;
Tratamento ambulatorial ou hospitalar de intercorrências;
Hospitalizar em unidade de Ginecologia e Obstetrícia;
201
Unidade de Neonatologia para assistência especial à gestante, parturiente e recém–
nascido.
Estruturas Funcionais:
Unidade hospitalar de atendimento terciário à gestante de alto risco;
Maternidade com Unidade Terapia Intensiva e UTI Neonatal;
Hospitais gerais.
Critérios Obstétricos:
Gestação < 34 semanas;
Doença Hipertensiva Específica da Gravidez Grave/HELLP;
Falcemia;
Septicemia;
Cardiopatia materna;
Colagenose materna;
Pneumopatia crônica materna;
Gestantes com AIDS;
PP oclusiva total;
Descolamento Prévio da Placenta – DPP;
Coagulopatias;
Nefropatia (IRC);
Abortamento Infectado.
Critérios Neonatais:
Gestante de alto risco;
Feto < 34 semanas;
Má formação fetal;
Cardiopatia congênita;
Sofrimento fetal;
Malformação do Sistema Nervoso Central.
202
MALINA’S SCORE
O Score de Malinas foi criado por Yves Malinas (falecido em 20 de janeiro 1997),
utilizado para a avaliação de dados para determinar se a gestante está preste a dar à luz.
Este instrumento tem por base cinco critérios: número de gestações anteriores, duração do
trabalho, duração das contrações, o intervalo entre as contrações e perda de líquido ou não.
Ademais, cada critério é avaliado por um número que varia de zero a dois:
Escore
Nº. de
gestações
Duração do
Trabalho de
Parto
Duração das
Contrações
Intervalo entre 2
Contrações
Perda de
Líquido
0
1
2
1
2
>3
< 3h
Entre 3h e 5h
> 6h
< 1min
1 min
> 1 min
> 5 min
Entre 3 e 5 min
< 3 min ou 2 em
5 min
Não
< 1h
> 1h
Avaliação:
Score < 5: boa margem de tempo - meios próprios.
Score entre 5 e 7: Unidade de Suporte Básica – USB.
Score > 7: Unidade de Suporte Avançada – USA.
A Unidade de Suporte Avançada deve ser solicitada quando houver risco de parto
iminente, trabalho de parto prematuro avançado, perdas sanguíneas acentuadas (risco de
choque hipovolêmico), eclampsia e pré–eclâmpsia (sinais premonitórios) e deslocamento
prévio da placenta.
Observação: O deslocamento prévio da placenta é uma emergência e o parto deve ser
realizado imediatamente após o diagnóstico seja feito, indicando o risco de morte materno e
fetal.
MALINA’S SCORE (MODIFICADO)
Se um toque vaginal é realizado no local, esta tabela permite avaliar o tempo para parto com
mais confiança.
Dilatação
5 cm
1 Parto
4 horas
2 Parto
3 horas
Multípara
1 hora e 30 min.
7 cm
2 horas
1 hora
30 min
9 cm
Completa
1 hora
Parto
30 min
Parto
A qualquer momento
Parto
203
Tempo < 1 hora: parto no local.
Tempo > 1 hora: transporte em decúbito lateral esquerdo; Sat 02; SG 10%.
Quando identificada a necessidade de encaminhamento à Unidade de Referência
Secundária ou Terciária de Alto Risco, a solicitação deverá ser feita à Central de Regulação
do município executante, utilizando Relatório Médico conforme anexo II e III, indicando,
inclusive, o tipo de transporte para transferência.
ESTERILIZAÇÃO VOLUNTÁRIA NO SUS
De acordo com a Política de Planejamento Familiar, só é permitida a esterilização
voluntária no SUS em homens e em mulheres com capacidade civil plena e maiores de 25
anos ou, pelo menos, com dois filhos vivos, observados o prazo mínimo de 60 dias entre a
manifestação da vontade e o ato cirúrgico. Neste período, será propiciado à pessoa
interessada, o acesso ao serviço de regulação da fecundidade, incluindo aconselhamento por
equipe multidisciplinar, visando desencorajar a esterilização precoce.
Nesse sentido, deve obrigatoriamente constar no prontuário médico o registro da
expressa manifestação da vontade, em documento escrito e firmado, após a informação dos
riscos da cirurgia, possíveis efeitos colaterais, dificuldades de reversão e opções de
contracepção reversíveis existentes.
Em caso de risco à vida ou à saúde da mulher ou do futuro concepto, deverá o
procedimento ser testemunhado em relatório escrito e assinado por dois médicos.
A esterilização cirúrgica, como método contraceptivo, somente deve ser executado
por laqueadura tubária, vasectomia ou outro método cientificamente aceito, sendo vedada
por meio de histerectomia e ooforectomia.
No caso da realização da esterilização em pacientes na modalidade hospitalar, devem
solicitados os seguintes procedimentos com tais códigos:
Vasectomia - CÓDIGO SIA/SUS 04.09.04.024-0
Laqueadura Tubária - CÓDIGO SIA/SUS 04.09.06.018-6
Parto Cesariano c/ Laqueadura Tubária - CÓDIGO SIA/SUS 04.11.01.004-2
É vedada a esterilização cirúrgica em mulher durante períodos de parto, aborto ou
até 42º dia do pós-parto ou aborto, exceto nos casos de comprovada necessidade, por
204
cesarianas sucessivas anteriores ou quando a mulher for portadora de doença de base e a
exposição ao segundo ato cirúrgico ou anestésico representar maior risco para sua saúde.
Neste caso, a indicação deve ser testemunhada em relatório escrito e assinado por dois
médicos.
Somente podem realizar procedimento de esterilização cirúrgica as instituições que
atenderem aos critérios e que estejam habilitado-autorizadas para realização dos mesmos
(Portaria SAS nº 48/99). Para a realização de esterilização cirúrgica, o estabelecimento deve
oferecer todas as demais opções de meios e métodos contraceptivos reversíveis e
comprovar a existência de médico capacitado para realização do ato.
Estes procedimentos exigem o registro do CID 10, código Z 30.2 – Esterilização.
Ademais, é obrigatório o preenchimento da ficha de registro de notificação de
esterilização, quando da realização dos procedimentos Parto Cesariano com Laqueadura
Tubária e Vasectomia, devendo a mesma ser arquivada junto ao prontuário médico.
Destaque-se que, desde outubro de 2006, a responsabilidade pelo registro das
habilitações no SCNES para que os estabelecimentos possam realizar os procedimentos de
Planejamento Familiar/Esterilização (Laqueadura e Vasectomia) pelo SIH/SUS é dos gestores
estaduais/municipais de saúde.
205
CRITÉRIOS CLÍNICOS EM ATENDIMENTO À GESTANTE E AO NEONATO
ESTRUTURAS FUNCIONAIS
FUNÇOES
POPULAÇÃO ALVO
CRITÉRIOS
NÍVEL DE COMPLEXIDADE
BAIXA - PRIMÁRIA
MÉDIA –
ALTA – TERCIÁRIA
SECUNDÁRIA
Gestantes;
Gestantes de Médio Gestantes com patologia
Parturientes
risco Obstétrico;
grave;
Normais;
Recém- Gestantes com
História obstétrica de
nascidos normais.
patologias leves;
gestação de risco ou que
Parturientes
tenham tido filhos com
patologias congênitas,
referenciadas ou
cardíacas ou com
não;
Recém-Nascido com prematuridade extrema;
patologias leves ou
Recém-Nascido com
contra
patologia grave.
referenciadas.
Captação precoce de
Controle dos fatores de risco
Gestantes;
persistentes;
Educação para a
Controle dos fatores
saúde;
de risco
Tratamento ambulatorial ou
Identificação de risco; persistentes;
hospitalar de intercorrências;
Controle pré-natal;
Assistência ao parto
Hospitalizar em unidade de
normal;
Ginecologia e Obstetrícia; e.
Seguimento da
contrarreferência;
Unidade de Neotalogia para
Pesquisa da
assistência especial à
Morbidade; e
Tratamento
gestante, parturiente e
ambulatorial ou
Tratamento de
recém–nascido.
patologias de alta
hospitalar de
incidência.
intercorrências.
USF;
Policlínica com
Unidade hospitalar de
UBS;
gineco- obstetras;
atendimento terciário à
Centro de saúde;
Maternidades;
Casas de parto;
Hospitais com unid. gestante de alto risco;
Gineco-obstetrícia;
Maternidade com unidade
Unidades Mistas; e.
Terapia Intensiva e UTI
Hospital.
Unid. Hospitalar;
Atendimento
Neonatal; e.
Hospitais gerais.
secundário;
Gestante de alto
risco.
INDICAÇÃO NEONATAL
INDICAÇÃO OBSTETRICA
206
Gestação >/= 37
semanas sem risco; e.
Abortamento
incompleto.
Gestantes de baixo
risco;
Gestação > 37
semanas sem
intercorrências; e
Peso estimado.>/=
2.000 g
Gestação > 34
semanas;
Doença Hipertensiva
Específica da
Gravidez Moderada
(DHEG);
Síndrome
hemorrágica não
complicada; e.
Abortamento
infectado (sem
sepse).
Gestante de médio
risco;
Gestação > 34
semanas;
Peso fetal estimado
> 1.200g; e
Incompatibilidade
ABO e/ou RH; e
Rotura prematura
de membranas
Gestação < 34 semanas;
Doença Hipertensiva
Específica da Gravidez
Grave/HELLP;
Falcemia;
Sepsemia;
Cardiopatia Materna;
Colagenose materna;
Pneumopatia crônica
materna;
Gestantes com AIDS;
PP oclusiva total
Descolamento Prévio da
Placenta – DPP;
Coagulopatias;
Nefropatia (IRC); e.
Abortamento Infectado
(com sepsemia).
Gestante de Alto Risco;
Feto < 34 semanas;
Má formação fetal;
Cardiopatia Congênita;
Sofrimento Fetal; e
Má formação do Sistema
Nervoso Central.
207
FLUXOGRAMA OPERACIONAL PARA IDENTIFICAÇÃO DE RISCO
208
FLUXOS DE ACESSO DA OBSTETRÍCIA
As gestantes serão assistidas de acordo com o fluxo da Rede Cegonha no RN
observando as portas dos serviços de referência em obstetrícia.
As usuárias do SUS que buscarem por demanda espontânea as maternidades
referência para Alto Risco e na avaliação/ classificação ficar confirmado o risco deverá ser
solicitado à internação via CMR que liberará o leito para o próprio solicitante/executante.
São consideradas maternidades de Alto Risco:
São consideradas maternidades de Alto Risco no RN:
Maternidade Escola Januário Cicco -MEJC – Natal/RN: Gestantes da 1ª Região, 4ª
Região, 5ª Região, e da 7ª Região de Saúde.
Hospital Dr. José Pedro Bezerra - HJPB – Natal/RN: Gestantes da 3ª Região, Distrito
norte de Natal, Extremoz, São Gonçalo do Amarante.
Obs: O HJPB compartilha com a MEJC o atendimento para o ALTO RISCO junto as demais
regiões de saúde de acordo com a demanda;
Hospital e Maternidade Parteira Maria Correia - HMPMC – Mossoró/RN: Gestantes
da 2ª Região, 6ª Região, 8ª Região.
Casa de Saúde Dix-Sept Rosado – Mossoró/RN: Gestantes da 2ª Região, 6ª Região,
8ª Região.
Maternidade Divino Amor – Parnamirim/RN.
As usuárias do SUS que buscarem por demanda espontânea as maternidades
referência para Alto Risco e na avaliação/classificação e acolhimento ficar detectado que o
Parto é de Baixo Risco ou Risco Habitual, uma vez estando em condições clínicas adequadas
deverão ser reguladas para as seguintes maternidades:
Maternidade das Quintas – Natal/ RN;
Maternidade de Felipe Camarão – Natal/RN;
Maternidade Leide Morais – Natal/RN (Ora em reforma);
Hospital Coronel Pedro Germano (Polícia Militar do RN – Ora em reforma);
Hospital Regional Alfredo Mesquita Filho – Macaíba/RN;
Maternidade Belarmina Monte – São Gonçalo do Amarante/RN;
Maternidade Presidente Café filho – Extremoz;
Hospital Monsenhor Antônio Barros – São José de Mipibú/RN;
209
Hospital Municipal de Goianinha - Goianinha/RN;
Hospital Lindolfo Gomes Vidal – Santo Antônio/RN;
Hospital Regional Josefa Alves Godeiro - João Câmara/RN;
Maternidade Claudina Pinto – Apodi/RN;
Hospital Regional Dr. Aguinaldo Pereira da Silva – Caraúbas/RN;
Hospital Maternidade Sara Kubitschek - Areia Branca/RN;
Hospital Municipal Dr. Percílio Alves de Oliveira – Ceará Mirim/RN;
Hospital Municipal Dr. Percílio Alves de Oliveira – Macau/RN;
Fundação Antônio Ferraz – Macau/RN;
Hospital Maternidade Aluisio Alves – Lajes/RN;
Hospital Padre João Maria e Maternidade Ananília Regina – currais Novos
/RN;
Hospital Dr. Clóvis Avelino – Santana do Matos/RN;
Hospital Maternidade Terezinha Lula de Q. Santos – Jucuutu/RN;
Fundação Hospitalar Dr. Carlindo Dantas/Hospital do Seridó - Caicó;
Maternidade Dr. Graciliano Lordão – Parelhas/RN;
Hospital Regional de São Paulo do Potengi – São Paulo do Potengi/RN;
Hospital Universitário Ana Bezerra – HUAB – Santa Cruz/RN;
Hospital Maternidade Joaquina Queiroz – Alexandria/RN;
Hospital Maternidade Guiomar Fernandes – Alexandria/RN;
Hospital Maternidade Abel Belarmino de Amorim – Almino Afonso/RN;
Hospital Regional Dr. Cleodon Carlos de Andrade – Pau dos Ferros/RN;
Hospital Dr. Nelson Maia – Pau dos Ferros/RN;
Maternidade Santa Luiza de Marilac - Pau dos Ferros/RN;
Maternidade Dom Eliseu Mendes – São Miguel/RN;
Hospital Regional Nelson Inácio dos Santos – Assú/RN;
Hospital Regional de Angicos – Angicos/RN.
210
FLUXOGRAMA DE ACESSO DA OBSTETRÍCIA NA REGIÃO METROPOLITANA AMPLIADA
PACIENTES EM TRABALHO DE PARTO
DEMANDA
EXPONTÂNEA
SAMU
BAIXO RISCO OU RISCO HABITUAL
ALTO RISCO
M. das Quintas
M. Felipe Camarão
MEJC
HJPB
M.D.A
H. Alfredo Mesquita Filho
M. Belarmina Monte
M.Pres. Café Filho
H. M. Antônio Barros
H. M. de Goianinha
211
15 ANEXOS
ANEXOS I - FLUXOS DE REGULAÇÃO
UNIDADE SOLICITANTE
( UPA, PS, HOSPITAIS)
URGÊNCIA
SIM
NÃO
PRESTADOR/
AGENDAMENTO
ELETIVO
MÉDICO
REGULADOR
DIAGNOSTICO AVALIADO
EXECUTANTE SOLICITA A
REALIZAÇÃO DE
PROCEDIMENTO
DISPONIBILIDADE DE
VAGAS
SIM
REDE HOSPITALAR
REDE HOSPITALAR
NÃO
ACOMPANHAMENTOAM
BULATORIAL OU ALTA
212
FLUXO AMBULATORIAL
PROCEDIMENTOS DE MÉDIA COMPLEXIDADE
USUÁRIO
MÉDICO
RECEPÇÃO DA UNIDADE
REGULADOR
PRESTADOR
USUÁRIO
OPERADOR CENTRAL
213
FLUXO AMBULATORIAL
CONSULTAS ESPECIALIZADAS
USUÁRIO
MÉDICO
RECEPÇÃO DA UNIDADE
CENTRAL DE REGULAÇÃO
PRESTADOR
214
ANEXO II
GOVERNO DO ESTADO DO RIO GRANDE DO NORTE
SECRETARIA DE ESTADO DA SAÚDE PÚBLICA
COMPLEXO ESTADUAL DE REGULAÇÃO
CENTRAL METROPOLITANA E REGULAÇÃO
C E R/ C M R /S U S
FORMULÁRIO PARA SOLICITAÇÃO DE REGULAÇÃO EM UTI – NEONATAL
Unidade Solicitante___________________________________________________
CREMERN_________
Usuário______________________________Procedência_________________
Idade Gestacional________ Sexo: ( F) ( M) Peso atual: __________
Tipo de Parto:_____________APGAR 1º: _________APGAR 5º: __________
Diagnóstico/Medicações em uso: _____________________________________
Sinais Vitais / Exame Físico:
Exame físico (apenas alterações): ____________________________________
Freqüência Respiratória ___ipm Freqüência Cardíaca ___bpm PA _____mmHg
Oxigenoterapia (descrever tipo): (N) (S) _______________________________
Ventilação Mecânica: (N) (S)
Função Neurológica: _____________________________________________
Função Cardíaca: _______________________________________________
Drogas Vasoativas: (N)(S) Especificar (ml/h/cc):_________________________
Procedimentos Realizados (descrever): _________________________________
_________________________________________________________________
Função Renal: Creatinina ____ Uréia ____K_____ Na _____ Indisponível ( )
Hb: ___ Leucograma: _____Glicemia ______Indisponível ( ) SatO% ____
Conduta solicitada: ______________________________________________
Tipo Transporte:
Ambulância comum
Própria Unidade ( )
CER (
)
Ambulância Avançada
Própria unidade ( )
CER (
)
UTI Aérea ( )
Hospital Executante_______________________________________________
________________________________
Assinatura e carimbo
215
ANEXO III
GOVERNO DO ESTADO DO RIO GRANDE DO NORTE
SECRETARIA DE ESTADO DA SAÚDE PÚBLICA
COMPLEXO ESTADUAL DE REGULAÇÃO
CENTRAL METROPOLITANA E REGULAÇÃO
C E R/ C M R /S U S
FORMULÁRIO PARA SOLICITAÇÃO DE REGULAÇÃO EM UNIDADE MATERNO-INFANTIL
Solicitante _____________ CREMERN _____
Usuário __________________________Procedência _______________________
Idade __________
Data da Última Menstruação:___Idade Gestacional____ NºFetos:_______________
Gesta/Para/Aborto: ______ Parto Natural:_______ Parto Artificial: _____________
Diagnóstico/Medicações em uso: _______________________________________
Sinais Vitais / Exame Físico:
Bolsa Rota: (S)(N)
Freqüência Respiratória____ipmFreqüência Cardíaca ____bpm PA______mmHg
Oxigenioterapia: (N)(S) Catéter O2: ____L/min Venturi: _____%
Ventilação Mecânica: (N) (S)
Função Neuro:Glasgow __ Abert. Ocular(
) Resp. Verbal( ) Resp. Motora( )
BCF:______Toque Vaginal:_______ Contrações: __________________________
Score de Malinas: ___________________________________________________
Exames Laboratoriais:_________________________________________________
Exames Complementares: _____________________________________________
Conduta solicitada: ___________________________________________________
Tipo Transporte:
Ambulância comum
Própria Unidade (
)
CER (
)
Ambulância Avançada
Própria Unidade(
)
CER (
)
UTI Aérea (
)
Hospital ___________________________________________________________
____________________________________
Assinatura e carimbo
216
ANEXO IV
DIRETRIZES PARA FLUXO DAS SOLICITAÇÕES E AUTORIZAÇÕES –NOTA TÉCNICA
ONCOLOGIA Nº 001/2013 PUBLICADA NO DIARIO OFICIAL DO ESTADO - DOE
Assunto: Diretrizes para fluxo das solicitações e autorizações, relativas ao exame de imagem
denominado PET – CT, para propiciar um completo controle sobre a demanda assistencial,
permitindo e garantindo o atendimento integral e qualificado dos usuários do SUS,
conduzido pela Coordenadoria de Planejamento e Controle do Sistemas de Saúde, através
do Complexo Estadual de Regulação.
Objetivo: Propor diretrizes com intuito de estabelecer rotinas e fluxos, para as solicitações e
autorizações do exame denominado PET - CT.
Introdução: O Governo do Estado preocupado com a evolução dos problemas de saúde
relacionados ao Câncer, e com o intuito de ofertar o tratamento mais adequado aos
pacientes portadores desta patologia, incorporou a tecnologia mais avançada para a
disponibilização da terapêutica apropriada no combate a esta doença.
É importante destacar que o PET -CT não é coberto pelo SUS, porém sua aplicação
quando apropriada reduz de forma drástica custos diretos e indiretos relacionados ao
manejo e tratamento do câncer em questão. Consequentemente causa redução de custos
com economia de recursos para o sistema de saúde. Estes benefícios já foram
extensivamente demonstrados na literatura médica especializada apenas para LINFOMA,
CÂNCER DE PULMÃO NÃO PEQUENAS CÉLULAS e CÂNCER COLORRETAL.
O objetivo de estabelecer rotinas e fluxos, para as solicitações e autorizações do
exame denominado PET - CT é selecionar melhor os pacientes que se beneficiarão com o
exame reduzindo o número de procedimentos desnecessários. O que significa melhor
qualidade de vida, menos sofrimento e até maior sobrevida.
E por não está previsto, ainda nos protocolos estabelecidos pelo SUS, se faz
necessário um detalhamento do que é o exame, de quando deve ser solicitado e quais são os
217
critérios que devem ser preenchidos para sua autorização pelo complexo estadual de
regulação.
Histórico e benefícios do PET-CT:
Em meados da década de 80, a tomografia por emissão de pósitrons (PET), utilizando
a flúor desoxiglicose marcada com flúor-18 (18F-FDG), foi introduzida como método de
imagem in vivo da atividade metabólica do corpo humano. Desde então, inúmeras
publicações científicas promoveram inegável avanço na prática clínica oncológica. As células
malignas, em sua grande maioria, apresentam alto metabolismo glicolítico comparado aos
tecidos normais. Esta diferença no consumo de glicose favorece a detecção de doença pela
18
F-FDG PET. Assim, notou-se uma mudança no paradigma de avaliação dos tumores,
historicamente avaliados através dos métodos de imagem morfológicos como a tomografia
computadorizada (CT), para uma análise associada baseada no metabolismo. Uma vez que
os processos metabólico-bioquímicos precedem as alterações morfoestruturais, é inexorável
verificar as vantagens na avaliação, tanto no diagnóstico quanto no acompanhamento, de
pacientes oncológicos através da PET.
A 18F-FDG PET auxilia no diagnóstico de neoplasias (diferenciando tumores benignos
de malignos), no estadiamento, na avaliação da resposta terapêutica precoce e tardia, na
avaliação de recidiva tumoral e no reestadiamento de pacientes oncológicos.
Em 2001, mais um avanço tecnológico foi alcançado com a incorporação da CT à PET,
formando os equipamentos híbridos PET/CT. Estes equipamentos permitem a aquisição
sequencial imediata de imagens de CT e PET, tornando-o método ainda mais completo,
agregando e localizando as alterações metabólicas com base nas informações anatômicas
em um único exame.
A constatação de seus excelentes resultados em termos de acurácia e efetividade
clínica, permitiu a rápida disseminação do método, culminando com
o reembolso do exame por inúmeros programas e sistemas de saúde nos EUA, Europa e em
alguns países em desenvolvimento.
No Brasil, a metodologia PET foi inicialmente introduzida em 1998 com as câmaras de
cintilação com circuito de coincidência. Posteriormente, em 2003, equipamentos PETdedicados e PET/CT foram gradativamente incorporados ao arsenal diagnóstico, propiciando
218
segurança ao profissional médico que está acompanhando o paciente oncológico, e um
tratamento adequado ao paciente portador de câncer.
Lista de recomendações do exame PET/CT com 18F- FDG em oncologia para linfoma,
câncer de pulmão não pequenas células e câncer Colorretal (fonte: SBB medicina nuclear;
INCA - Instituto Nacional de Câncer).
Avaliação e Classificação: As recomendações quanto ao uso da 18F-FDG PET/CT em
oncologia foram estabelecidas mediante uma busca da melhor evidência clínica na literatura
médica e categorizadas como: adequada (classe IA), aceitável (classe IB), auxiliar (classe IIA),
ainda desconhecida (classe IIB) e desnecessária ou sem dados suficientes disponíveis (classe
III). Com o intuito de estabelecer uma lista de recomendações que representasse condições
clínicas as quais o exame de 18F-FDG PET/CT pudesse agregar valores reais aos pacientes
com redução de custos, ficou estabelecido que as classes IA e IB apresentam uma base
sólida para a utilização da 18F-FDG PET/CT na prática médica. As recomendações e
orientações práticas de organizações profissionais quanto ao uso da 18F-FDG PET e 18F-FDG
PET/CT em oncologia. Vale salientar que outras situações clínicas poderão ser adicionadas a
esta recomendação mediante evidências clínicas sólidas.
Recomendações Clínicas:
1 - Cânceres do Sistema Respiratório
1.1 - Câncer do Pulmão Não Pequenas Células (CPNPC)
O câncer de pulmão é o tipo mais comum de câncer no mundo. Segundo a última
estimativa mundial, esperam-se 1.438.916 óbitos no ano de 2008, sendo 52% em países
desenvolvidos. O número de casos novos de câncer de pulmão estimados para o Brasil, no
ano de 2008, é de 27.270 casos. Esses valores correspondem a um risco estimado de 19
casos novos a cada 100 mil homens e de 10 para cada 100 mil mulheres. Sem considerar os
tumores de pele não melanoma, o câncer de pulmão é o terceiro mais freqüente no Brasil. O
CPNPC é, provavelmente, a patologia em que a 18F-FDG PET é mais utilizada:
- Avaliação de nódulo pulmonar solitário com dimensões iguais ou maiores que 1,0 cm
(Classe
IA).
Deve-se
considerar
que
existem
algumas
situações
(doenças
219
inflamatórias/infecciosas, doenças granulomatosas) em que podem ocorrer falsos positivos.
No entanto, o valor preditivo negativo é superior a 90%.
- Estadiamento nodal do CPNPC (Classe IA) A abordagem cirúrgica com intenção curativa se
limita essencialmente a pacientes com estádios de I até IIIA, sendo crucial a avaliação
linfonodal. Com sensibilidade e especificidade elevadas (em torno de 90%), a PETFDG é
atualmente o método de imagem mais acurado para o estadiamento linfonodal e extranodal
no CPNPC.
- No reestadiamento do CPNPC (Classe IA) Considerando-se as limitações dos métodos de
imagem estrutural, a 18F-FDG PET pode diferenciar recidiva local de fibrose em pacientes
após a cirurgia, com sensibilidade e especificidades elevada (em torno de 90%).
- No planejamento radioterápico de CPNPC (Classe IB) 18F-FDG PETCT é preferível a TC
isolada para definição dos campos radioterápicos na presença de atelectasia pulmonar pósestenótica.
2 - Carcinoma colorretal:
No que concerne à incidência, o câncer de cólon e reto é a terceira causa mais comum de
câncer no mundo, sendo responsável por 694.847 mortes em 2008.
O número de casos novos de câncer de cólon e reto estimados para o Brasil, no ano
de 2008, é de 12.490 casos em homens e de 14.500 em
mulheres. Esses valores correspondem a um risco estimado de 13 casos novos a cada 100
mil homens e de 15 para cada 100 mil mulheres. Uma das primeiras indicações da 18F-FDG
PET foi à avaliação de recidiva local em câncer colorretal na década de 80. Com excelentes
sensibilidade e especificidade (acima de 90%), a 18F-FDG PET é fundamental na detecção de
metástases linfonodais, acometimento peritoneal, metástases hepáticas e pulmonares.
Assim as aplicações da 18F-FDG PET no câncer colorretal incluem:
- Estadiamento inicial (Classe III)
- CEA elevado, sem evidência de lesões por métodos de imagem convencionais (Classe IA);
- Avaliação de ressecabilidade de metástases (Classe IA);
- Na detecção de recidivas diante de achados radiológicos inconclusivos, mesmo sem CEA
aumentado (em tumores não secretores) (Classe IA).
220
3- Linfoma
Linfoma é a quinta neoplasia mais freqüente nos EUA e reúne um grupo heterogêneo
de neoplasias linfocitárias, dividindo-se basicamente em duas categorias: Linfoma de
Hodgkin (LH) e Linfoma não Hodgkin (LNH). Estima-se que 74.490 casos serão diagnosticados
em 2009; sendo esta patologia responsável por 359.993 óbito em 2008. Com exceção dos
LNH de baixo grau, os linfomas apresentam alta concentração de 18F-FDG. No
estadiamento, a 18F-FDG PET apresenta maior sensibilidade e especificidade na detecção de
acometimento nodal e extranodal. No reestadiamento, principalmente na avaliação de
massas residuais, a 18F-FDG PET tem demonstrado excelentes resultados na caracterização
não invasiva dos linfomas. Assim, as recomendações clínicas do uso da 18F-FDG PET em
linfoma:
- Estadiamento Inicial (Classe IA)
- Reestadiamento após tratamento de primeira linha (Classe IA)
- Seguimento (Classe III).
Diretrizes para solicitação do PET-CT: Para análise da solicitação do exame PET-CT
ONCOLÓGICO, é obrigatório o envio à SESAP-RN dos documentos descritos abaixo:
Solicitações do exame PET-CT ONCOLÓGICO PADRONIZADO PELA SESAP-RN preenchido
pelo Médico assistente, conforme modelo, anexo;
CÓPIA dos resultados dos seguintes exames: Tomografia e/ou Cintilografia e/ou
Ultrassonografia e/ou Ressonância Nuclear Magnética e Anátomo Patológico, que justifique
a necessidade da solicitação do PET-CT ONCOLÓGICO.
OBS. 1: Caso o paciente não tenha as indicações listadas acima, o médico assistente deverá
responder item 3 do formulário de solicitação do PET-CT, próprio da Secretaria Estadual de
Saúde – SESAP, anexo.
OBS. 2: Eventualmente, poderão ser necessários exames e/ou esclarecimentos adicionais,
solicitados a critério do Auditor Médico da SESAP-RN.
OBS. 3: Os processos que não tiverem anexados à documentação completa serão negados e
devolvidos aos usuários para regularização de documentação.
221
ANEXO V: FLUXO PARA AUTORIZAÇÃO DO PET-CT:
(UNIDADE SOLICITANTE) - CACON/UNACON
SOLICITAÇÃO MÉDICA PADRONIZADA PELA SESAP, ACOMPANHADA DE:
EXAMES DE IMAGEM E LABORATORIAIS DE ACORDO C/ A PATOLOGIA
1 - ANATOMOPATOLÓGICO COM EXCEÇÃO DA INVESTIGAÇÃO PULMONAR DE NÓDULO
SOLITÁRIO
2 - SOLICITAÇÃO DO EXAME COM RELATÓRIO MÉDICO
3 - ESTADIAMENTO E TNM DO TUMOR
4 - RG
5 - CPF
6 - COMPROVANTE DE RESIDÊNCIA
7 - CARTÃO DO SUS
A solicitação deverá ser inserida no Sistema de Regulação Estadual - SIGUS, e
encaminhada juntamente com a cópia da documentação a Central Estadual de Regulação
pelas unidades Solicitantes.
CENTRAL DE REGULAÇÃO
As solicitações serão recebidas pela CENTRAL DE REGULAÇÃO – CER/SESAP, e o
médico regulador avaliará cada caso de acordo com as indicações descritas na referida
norma.
EXECUTANTE/PRESTADOR/MEDICINA NUCLEAR
Após autorização pelo regulador, o prestador (executante) deverá proceder o
Após autorização pelo regulador, o prestador (executante) deverá proceder o
agendamento e realização do exame dentro do mês da autorização.
A Central de Regulação irá imprimir a autorização e comunicar ao paciente.
O paciente (ou representante legal) deverá comparecer a Central de Regulação para
receber a autorização impressa.
AUDITORIA/SEA/SESAP
Os procedimentos realizados deverão estar devidamente auditados pela AUDITORIA/
SESAP.
CPCS/SESAP
Depois de auditado, deverá ser encaminhado a CER/SESAP, a Nota Fiscal referente aos
procedimentos realizados do exame PET-CT, juntamente com a relação nominal dos
pacientes atendidos para proceder ao processo de pagamento.
Lembramos que deverá ser emitida uma única nota fiscal mensal.
222
ANEXOS VI - GUIAS DE AUTORIZAÇÃO
SECRETARIA MUNICIPAL DE SAÚDE
CENTRAL METROPOLITANA DE REGULAÇÃO
FICHA DE REFERÊNCIA / ENCAMINHAMENTO
UNIDADE DE ORIGEM SOLICITANTE
ESPECIALIDADE
NOME DO PACIENTE
DATA DE NASCIMENTO
______/_________/_________
NOME DA MÃE
ENDEREÇO
SEXO
M( ) F( )
CPF
IDENTIDADE/ÓRGÃO EMISSOR
MUNICIPIO DE ORIGEM
RELATÓRIO DA UNIDADE DE ORIGEM
RESUMO CLINICO: (HISTÓRIA CLINICA E EXAME FÍSICO DO PACIENTE)
HIPOTESE DIAGNÓSTICA:
CID
LOCAL E DATA DA SOLICITAÇÃO
PRIORIDADE
1( )
2(
)
3(
MÉDICO SOLICITANTE/CRM (ASSINATURA E CARIMBO)
PARA USO DA CENTRAL DE REGULAÇÃO
UNIDADE EXECUTANTE:
PRONTUARIO DO EXECUTANTE
ENCAMINHADO PARA DR.
CÓDIGO DO ATENDIMENTO
DIA
HORA
FICHA DE CONTRA REFERÊNCIA
RELATÓRIO DA UNIDADE DE REFERENCIA
NOME DO PACIENTE
CODIGO DO ATENDIMENTO
DIAGNÓSTICO
CID
CONDUTA ADOTADA
MÉDICO EXECUTANTE (ASSINATURA E CARIMBO)
LOCAL E DATA
)
223
SECRETARIA MUNICIPAL DE SAÚDE
CENTRAL METROPOLITANA DE REGULAÇÃO
SOLICITAÇÃO DE EXAMES
UNIDADE DE ORIGEM SOLICITANTE4
NOME DO PACIENTE
DATA DE NASCIMENTO
______/_________/_________
NOME DA MÃE
ENDEREÇO
SEXO
M( ) F( )
CPF
IDENTIDADE/ÓRGÃO EMISSOR
PRONTUÁRIO DO EXECUTANTE
RELATÓRIO DA UNIDADE DE ORIGEM
RESUMO DA HISTÓRIA CLINICA (CARACTERIZAR SINAIS, SINTOMAS E INICIO DO APARECIMENTO DOS MESMOS).
EXAMES ANTERIORES REALIZADOS E PRINCIPAIS RESULTADOS
LOCAL E DATA DA SOLICITAÇÃO
MÉDICO SOLICITANTE (ASSINATURA E CARIMBO)
PARA USO EXCLUSIVO DA REGULAÇÃO
SITUAÇÃO DO LAUDO:
(
) AUTORIZADO
(
) NÃO AUTORIZADO
JUSTIFICATIVA:
ENCAMINHADO PARA A UNIDADE
DIA
HORA
CODIGO DO ATENDIMENTO
LOCAL E DATA
PROFISSIONAL REGULADOR (ASSINATURA E CARIMBO)
224
SECRETARIA MUNICIPAL DE SAÚDE
CENTRAL METROPOLITANA DE REGULAÇÃO
ENCAMINHAMENTO DE TRAUMATO - ORTOPEDIA
UNIDADE DE ORIGEM SOLICITANTE
UNIDADE EXECUTANTE
NOME DO PACIENTE
DATA DE NASCIMENTO
______/_________/_________
NOME DA MÃE
ENDEREÇO
SEXO
M( ) F( )
CPF
IDENTIDADE/ÓRGÃO EMISSOR
RELATÓRIO DA UNIDADE DE ORIGEM
RESUMO DA HISTÓRIA CLINICA (CARACTERIZAR SINAIS, SINTOMAS E INICIO DO APARECIMENTO DOS MESMOS).
LOCAL E DATA DA SOLICITAÇÃO
MÉDICO SOLICITANTE (ASSINATURA E CARIMBO)
É importante que o paciente apresente comprovante de residência em seu nome.
PARA USO EXCLUSIVO DA REGULAÇÃO
SITUAÇÃO DO LAUDO:
POLITRAUMA: (
) SIM
(
) AUTORIZADO
(
(
) NÃO AUTORIZADO
) NÃO
JUSTIFICATIVA:
RETORNOS
VALIDADE
PROFISSIONAL REGULADOR (ASSINATURA E CARIMBO)
Esta ficha deverá acompanhar o paciente visto que é sua garantia de retorno
225
226
227
REFERÊNCIASBIBLIOGRÁFICAS
BRASIL. Ministério da Saúde. PORTARIA SAS/MS nº 224 de 26 de março de 2014. Aprova o
Protocolo Clínico e Diretrizes Terapêuticas da Osteoporose. Brasília: DF.
BRASIL. Ministério da Saúde. Protocolos clínicos e diretrizes terapêuticas. Secretaria de
Atenção à Saúde. Vol 2. 2ª Edição. 2014
BRASIL. Ministério da Saúde. PORTARIA Nº 389/GM/MS, de 13 de março de 2014. Define os
critérios para a organização da linha de cuidado da Pessoa com Doença Renal Crônica (DRC)
e institui incentivo financeiro de custeio destinado ao cuidado ambulatorial pré-dialítico.
Brasília: DF.
BRASIL. Portaria Nº 140/SAS/MS, de 27 de Fevereiro de 2014. Redefiniram os critérios e
parâmetros para organização, planejamento, monitoramento, controle e avaliação dos
estabelecimentos de saúde habilitados na atenção especializada em oncologia e definiu as
condições estruturais, de funcionamento e de recursos humanos para a habilitação destes
estabelecimentos no âmbito do Sistema Único de Saúde (SUS). Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA Nº 01/2013-GS/SESAP, 7 de janeiro de 2014. Definir
fluxo para organização das solicitações e autorizações dos tratamentos oncológicos aos
usuários do SUS no âmbito da Secretaria Estadual de Saúde do RN. Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA Nº 963/GM/MS, de 27 de maio de 2013. Redefiniu a
Atenção Domiciliar no âmbito do Sistema Único de Saúde. Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA nº 192/2013-GS SESAP, de 17 de maio de 2013.
Estabeleceu rotinas e fluxos para as solicitações e autorizações do PETSCAN no RN. Diário
Oficial do Estado do Rio Grande do Norte. Natal, RN, 15 de Maio 2013. Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA Nº 874/GM/MS, de 16 de maio de 2013. Instituiu a
Política Nacional para a Prevenção e Controle do Câncer na Rede de Atenção à Saúde das
Pessoas com Doenças Crônicas no âmbito do Sistema Único de Saúde (SUS). Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA Nº 880/GM/MS, de 16 de maio de 2013. Protocolo
Traumato-Ortopedia. PMN. SMS. Definiu a estratégia de aumento do acesso aos
Procedimentos traumato-ortopédicas de Média Complexidade no âmbito do Sistema Único
de Saúde (SUS). Departamento de Regulação Avaliação e Controle de Sistemas-DRAC.
Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA Nº 874/GM/MS, de 16 de maio de 2013. Instituiu a
Política Nacional para a Prevenção e Controle do Câncer na Rede de Atenção à Saúde das
Pessoas com Doenças Crônicas no âmbito do Sistema Único de Saúde (SUS). Brasília: DF.
228
BRASIL. Ministério da Saúde. PORTARIA SAS/MS nº 505 - 06/05/2013. Adenocarcinoma de
Estômago. Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA SAS/MS nº 357 - 08/04/2013. Melanoma Maligno
Cutâneo. Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA SAS/MS nº 312 - 27/03/2013. Leucemia linfoblástica
aguda cromossoma Philadelphia positivo de adulto com mesilato de imatinibe. Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA Nº 2.937, de 20 de dezembro de 2012. Estabeleceu
incentivo financeiro para fortalecimento das Centrais de Regulação no âmbito do SUS.
Incluiu RN e NATAL. Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA nº 2.809/GM/MS, de 7 de dezembro de 2012.
Estabeleceu a organização dos Cuidados Prolongados para retaguarda à Rede de Atenção às
Urgências e Emergências (RUE) e demais Redes Temáticas de Atenção à Saúde, no âmbito do
SUS. Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA GM Nº. 1.663, de 06 de agosto de 2012. Dispôs
sobre o Programa SOS Emergências no âmbito da Rede de Atenção às Urgências e
Emergências. Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA SAS/MS nº 621 - 05/07/2012. Linfoma Difuso de
Grandes Células B. Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA SAS/MS nº 602 - 26/06/2012. Câncer de Fígado no
Adulto; Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA SAS/MS nº 601 - 26/06/2012. Câncer de Cólon e
Reto. Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA SAS/MS nº 600 - 26/06/2012. Câncer de Pulmão.
Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA nº 1.010/GM/MS, de 21 de maio de 2012. Redefiniu
as diretrizes para a implantação do Serviço de Atendimento Móvel de Urgência (SAMU 192)
e sua Central de Regulação das Urgências, componente da Rede de Atenção às Urgências.
Brasília: DF.
BRASIL. Ministério da Saúde. PORTARIA SAS/MS nº 458 - 21/05/2012. Tumor Cerebral no
Adulto. Brasília: DF.
BRASIL. Portaria SAS/MS nº 458 - 21/05/2012 Neoplasia Maligna Epitelial de Ovário;
BRASIL. Portaria nº 664/GM/MS, de 12 de abril de 2012. Aprovou o Protocolo Clínico e
Diretrizes Terapêuticas – Trombólise no Acidente Vascular Isquêmico Agudo;
229
BRASIL. Portaria SAS/MS nº 114 - 10/02/2012 Leucemia Mielóide Crônica de Criança e
Adolescente com Mesilato de Imatinibe;
BRASIL. Portaria SAS/MS nº 115 - 10/02/2012 Leucemia Linfoblástica Aguda Cromossoma
Philadelphia Positivo de Criança e Adolescente com Mesilato de Imatinibe;
BRASIL. lei Complementar Nº 141, de 13 de janeiro de 2012. Regulamentou o § 3o do art.
198 da Constituição Federal para dispor sobre os valores mínimos a serem aplicados
anualmente pela União, Estados, Distrito Federal e Municípios em ações e serviços públicos
de saúde; estabelece os critérios de rateio dos recursos de transferências para a saúde e as
normas de fiscalização, avaliação e controle das despesas com saúde nas 3 (três) esferas de
governo; revoga dispositivos das Leis nos 8.080, de 19 de setembro de 1990, e 8.689, de 27
de julho de 1993; e dá outras providências;
BRASIL. Portaria nº 2.994/GM/MS, de 13 de dezembro de 2011. Aprovou a Linha de Cuidado
do Infarto Agudo do Miocárdio e o Protocolo de Síndromes Coronarianas Agudas, cria e
altera procedimentos na Tabela de Procedimentos, Medicamentos, Órteses, Próteses e
Materiais Especiais do SUS;
BRASIL. Portaria nº 2.820/GM/MS, de 28 de novembro de 2011.Dispôs sobre o incentivo
financeiro de investimento para o Componente Unidade de Pronto Atendimento (UPA 24h)
e o conjunto de serviços de urgência 24 horas da Rede de Atenção às Urgências, em
conformidade com a Política Nacional de Atenção às Urgências;
BRASIL. Portaria nº 2.395/GM/MS, de 11 de outubro de 2011. Organizou o componente
hospitalar da Rede de Atenção às Urgências no âmbito do SUS, por meio da ampliação e
qualificação das Portas de Entrada Hospitalares de Urgência, das enfermarias clínicas de
retaguarda, das enfermarias de retaguarda de longa permanência e dos leitos de terapia
intensiva, e pela reorganização das linhas de cuidados prioritárias de traumatologia,
cardiovascular e cerebrovascular;
BRASIL. Portaria nº 2.338/GM/MS, de 3 de outubro de 2011.Estabeleceu diretrizes e cria
mecanismos para a implantação do componente Sala de Estabilização (SE) da Rede de
Atenção às Urgências;
MENDES, EV. Organização Pan-Americana da Saúde - As redes de atenção à saúde. Brasília,
OPAS/OMS, 2011;
BRASIL. Portaria SAS/MS nº 421 - 25/08/2010 Autorização de Quimioterapia /
Hormonioterapia do Adenocarcinoma de Próstata
BRASIL. Ministério da Saúde. Secretaria de Atenção à Saúde. Protocolos clínicos e diretrizes
terapêuticas, v.1/Secretaria de Atenção à Saúde; editores, Paulo Dornelles Picon, Maria Inez
Pordeus Gadelha, Alberto Beltrame. – Brasília: 2010
BRASIL. Portaria MS/GM Nº 2.907/23.11.2009
230
BRASIL. Portaria MS/GM Nº 1.559, de 1º de Agosto de 2008. Instituiu a Política Nacional de
Regulação do Sistema Único de Saúde- SUS;
BRASIL. Portaria SAS/MS nº 649 - 11/11/2008 Leucemia Mielóide Crônica
BRASIL. Portaria GM/MS Nº 958de 15 de Maio de 2008. Redefiniu a Política Nacional de
Procedimentos Cirúrgicos Eletivos de Média Complexidade;
Diretrizes e proposições Metodológicas para a elaboração da Programação Geral das ações e
Serviços de saúde. Disponível em:
http://portal.saude.gov.br/portal/arquivos/pdf/3a_260712.pdf
Acessado em: 28.11.2013;
Ministério da Saúde – Protocolos Clínicos. Central Nacional de Regulação de Alta
Complexidade. Disponível em http:// portal.saude.gov.br/portal/saude/gestor, acessado em
20 de maio de 2008;
ROCHA et al. Protocolo de acesso a exames/procedimentos ambulatoriais de média
complexidade. Secretaria Municipal de Santo Antônio de Jesus, BA, 2007;
BRASIL. Portaria SAS/MS nº 466 - 20/08/2007 Iodoterapia do Carcinoma Diferenciado
Tireoide;
da
VILAR et al. Protocolos de Acesso às Consultas Especializadas. Secretaria de Saúde de Recife.
Central de regulação do Recife, manual vol. 1, Recife – PE, 2006;
BRASIL, Ministério da Saúde. Secretaria de Atenção a Saúde. Núcleo Técnico da Política
Nacional de Humanização. Acolhimento nas práticas de produção de saúde. 2. ed. Brasília,
2006;
BRASIL, Ministério da Saúde. Secretaria de Atenção à Saúde. Departamento de Regulação,
Avaliação e Controle de Sistemas. Diretrizes para a implantação de complexos reguladores /
Ministério da Saúde, Secretaria de Atenção à Saúde, Departamento de Regulação, Avaliação
e Controle de Sistemas. - 2.ed. - Brasília: Editora do Ministério da Saúde, 2010. 56p. : Il. (Série A. Normas e Manuais Técnicos) (Série Pactos pela Saúde 2006; v. 6)
BRASIL. Portaria SAS/MS nº 757 - 30/12/2005 Radioterapia Cerebral - Republicado;
BRASIL. Resolução Nº 154, de 15 de Junho de 2004. Estabeleceu o Regulamento Técnico para
o funcionamento dos Serviços de Diálise;
BRASIL. Portaria Nº 1168/GM de 15 de junho de 2004. Instituiu a Política Nacional de
Atenção ao Portador de Doença Renal;
BRASIL. Portaria SAS/MS nº 757 - 30/12/2005 Radioterapia Cerebral - Republicado;
231
-----. Ministério da Saúde. Cartilha Política Nacional de Humanização. Acolhimento com
Avaliação e Classificação de Risco. Brasília. 2004;
BRASIL. Portaria GM/MS nº 1655 – 13/09/2002-Tumor do Estroma Gastrointestinal;
BRASIL. Portaria SAS/MS n.º 817/2002 disciplina o tratamento dos transtornos relativos à
dependência de álcool e drogas;
BRASIL. Portaria Nº 1327/GM, de 11/11/99. Incluiu a Densitometria Óssea no âmbito do
Sistema Único de Saúde/SUS;
BRASIL. Ministério da Saúde. Manual Técnico Gestação de Alto Risco – 3º Edição;
-----. Ministério da Saúde. Manual Técnico Pré – Natal e Puerpério – Atenção Qualificada e
Humanizada – Série A;
-----. Ministério da Saúde. Portaria GM nº 3.477/98; BAHIA. SESAB. Grupo de Trabalho das
Maternidades;
-----. Ministério da Saúde. Manual de Assistência ao Recém Nascido – 1994;
BRASIL. Ministério da Saúde. Secretaria de Vigilância em Saúde. Programa Nacional de DST e
Aids. Manual de Controle das Doenças Sexualmente Transmissíveis./ Brasília: Ministério da
Saúde. 2005. 140p. Série Manuais n.o 68 4.ed. Disponível em:
http://bvsms.saude.gov.br/bvs/publicacoes/manual_controle_das_dst.pdf
CEARÁ. Fortaleza. Secretaria Municipal de Fortaleza. Diretrizes para Admissão, Alta e
Triagem em Terapia Intensiva;
FORMIGA et al. Protocolo de acesso a exames/procedimentos ambulatoriais de média e alta
Complexidade. Secretaria Municipal de Saúde de São Carlos, SP, 2006;
MINISTÉRIO DA SAÚDE – Protocolo para autorização de procedimentos de alta
complexidade. Gerência de Regulação e Atenção Hospitalar. Centro de Regulação de Ata
Complexidade SMSA/SUS-BH;
PORTARIA Nº 176/GM DE 27 DE JANEIRO DE 2006. Institui a Rede de Ensino para a Gestão
Estratégica do Sistema Único de Saúde (REGESUS).
ROCHA et al. Protocolo de acesso a exames/procedimentos ambulatoriais de média
complexidade. Secretaria Municipal de Santo Antônio de Jesus, BA, 2007;
VILAR et al. Protocolos de Acesso às Consultas Especializadas. Secretaria de Saúde de Recife.
Central de regulação do Recife, manual vol. 1, Recife – PE, 2006;
ZANON et al. Protocolo de acesso a exames/procedimentos ambulatoriais de média e alta
complexidade. Secretaria Municipal de Saúde de Joinville, SC, 2002;
232
Silberstein SD, Lipton RB, Goadsby PJ. Headache in clinical practice. 2nd. London: Martin
Dunitz; 2002
HOSPITAL DAS CLÍNICAS LUZIA DE PINHO MELO – Protocolos de Especialidades. Manual do
Usuário - SISREG III.Sistema Nacional de Regulação – S/DATA SUS/SISREG – BRASILIA 2008;
Doença da aorta (aneurisma/dissecção)- (Tese de mestrado- Contribuição da TC ao
diagnóstico do aneurisma dissecante de aorta- Autor- Antônio Carlos Pires de CarvalhoUFRJ- 1993);
Resolução CIB/MT nº. 089 de 06 de outubro de 2011. Aprova o Protocolo de regulação do
Complexo Regulador do Estado de Mato Grosso. Cuiabá/MT. 2011;
e-SUS - Sistema integrado de Gestão da Saúde. Disponível em:
http://rgesus.com.br.php/protocolos.html. Acesso em 20 de outubro de 2013;
Diretrizes e proposições Metodológicas para a elaboração da Programação Geral das ações e
Serviços de saúde. Disponível em:
http://portal.saude.gov.br/portal/arquivos/pdf/3a_260712.pdf
Acessado em: 28.11.2013;
Assoc Med Bras 2003; 49 (2):203-9.