Artigo original
Hipoglicemia hiperinsulinêmica persistente
em Neonatos: uma revisão
Persistent Hyperinsulinemic Hypoglycemia in Neonates: a review
Valéria Fontanella Medeiros1
Lucila Ludmila Paula Gutierrez2
RESUMO
A hipoglicemia hiperinsulinêmica persistente (HHP) em neonatos é caracterizada pela hipersecreção de
insulina pelo pâncreas causando hipoglicemia constante. As causas desta desordem envolvem principalmente, modificações na estrutura das células β-pancreáticas que alteram a secreção da insulina. Em neonatos, os
sintomas envolvem desde convulsões, até sintomas menos específicos como letargia, irritabilidade, dificuldade respiratória, entre outros. O diagnóstico e o manejo terapêutico adequado da doença são de extrema relevância uma vez que a persistência dos níveis reduzidos de glicose em neonatos pode ocasionar lesões irreversíveis ao sistema nervoso central. Dessa forma, o objetivo deste trabalho é realizar uma revisão do manejo
clínico da hipoglicemia hiperinsulinêmica endógena, abordando aspectos diagnósticos e terapêuticos. O diagnóstico da doença compreende além da presença dos sintomas de hipoglicemia, as dosagem plasmáticas de
insulina, glucagon, peptídeo C, ácidos graxos livres e corpos cetônicos. A terapia da HHP engloba o uso de
medicamentos hiperglicemiantes e anti-secretores de insulina, como diazóxido, octreotida, glucagon e nifedipino. Não havendo resposta terapêutica aos medicamentos a pancreatectomia está indicada, levando em
consideração se a alteração pancreática se apresenta de forma focal ou difusa, determinando-se assim a extensão da remoção do tecido pancreático. O prognóstico para esta disfunção é bastante variável, mas em
grande parte dos casos desencadeia comprometimento psicomotor e cognitivo nos pacientes tardiamente
tratados. A revisão reforça a importância de aprofundar os estudos em relação ao diagnóstico e manejo clínico da doença a fim de propiciar um melhor prognóstico.
PALAVRAS-CHAVE
Hipoglicemia Hiperinsulinêmica – Hiperinsulinismo – Hipoglicemia.
Discente do curso de Farmácia do Centro Universitário Metodista - IPA. E-mail: [email protected]
Doutora em Ciências Biológicas (Fisiologia) pela Universidade Federal do Rio Grande do Sul. Atualmente é professora de
Magistério Superior na Universidade Federal de Ciências da Saúde de Porto Alegre. Possui experiência na área de Fisiologia,
com ênfase em Fisiologia de Órgãos e Sistemas, atuando principalmente nos seguintes temas: fisiologia e biologia experimental, estresse celular no sistema cardiovascular e Prostaglandinas ciclopentenônicas: potencial terapêutico por citoproteção e redirecionamento do metabolismo lipídico.
1
2
Ciência em Movimento | Ano XVI | Nº 33 | 2014/2
57
Hipoglicemia hiperinsulinêmica persistente em Neonatos: uma revisão
ABSTRACT
The persistent hyperinsulinemic hypoglycemia (HHP) in neonates is characterized by hypersecretion of insulin by the pancreas causing hypoglycemia constant. The causes of this disorder involve primarily alterations
on pancreatic β cells that alter insulin secretion. In newborns, the symptoms involve from seizures, even less
specific symptoms such as lethargy, irritability, difficulty breathing, among others. The diagnosis and appropriate therapeutic management of the disease are of utmost importance since the persistence of reduced levels
of glucose in newborns can result in irreversible damage to the central nervous system. Thus, the aim of this
paper is to review the clinical management of endogenous hyperinsulinemic hypoglycemia, addressing diagnostic and therapeutic aspects. The diagnosis comprises besides the presence of the symptoms of hypoglycemia, the dosage of plasma insulin, glucagon, C-peptide. The HHP therapy comprises the use of hypoglycemic
drugs and insulin antisecretory such as diazoxide, octreotide, glucagon, and nifedipine. With no therapeutic
response to drugs pancreatectomy is indicated, taking into account the pancreatic disorder presents focal or
diffuse, thus determining the extent of removal of pancreatic tissue. The prognosis for this disorder is quite
variable, but in most cases triggers cognitive and psychomotor impairment in patients treated late. The review
reinforces the importance of further studies regarding the diagnosis and clinical management of the disease
in order to provide a better prognosis.
KEYWORDS
Hyperinsulinemic hypoglycemia - hyperinsulinism – Hypoglycemia.
58
Ciência em Movimento | Ano XVI | Nº 33 | 2014/2
Hipoglicemia hiperinsulinêmica persistente em Neonatos: uma revisão
Introdução
e peptídeo C, molécula cossecretada em equivalência
com a quantidade de insulina podendo ser auxiliar
Segundo Costa, Maia e Araújo (2006), a hipogli-
no diagnóstico da hipoglicemia. Na hipoglicemia, os
cemia hiperinsulinêmica persistente (HHP) é uma
valores de glicose plasmática devem estar abaixo dos
desordem causada pela hipersecreção de insulina
limites da glicemia de jejum, que é de 50 mg/dL em
pelas células β-pancreáticas das ilhotas de Lan-
adultos e adolescentes, 40 mg/dL em crianças e pré-
gerhans, promovendo a redução constante dos ní-
-púrberes, 30 mg/dL em neonatos e 20 mg/dL em
veis plasmáticos de glicose. Na infância, a HHP cons-
neonatos prematuros ou pouco desenvolvidos para
titui uma das causas mais comuns de hipoglicemia
a idade gestacional (FELÍCIO et al., 2012), enquanto
com incidência de 1 caso em 50.000 nascidos vivos
os valores de insulina e peptídeo C estão elevados
na Europa Central (FLANAGAN; KAPOOR; HUSSAIN,
(HUSSAIN, 2005).
2011). Dados epidemiológicos mostram que em ne-
Os principais medicamentos utilizados no trata-
onatos a HHP manifesta-se de forma pouco fre-
mento da HHP em neonatos são o diazóxido, agente
qüente na população mundial, com 1:30.000 a
hiperglicemiante, agonista dos canais KATP, e a octre-
1:50.000 nascidos vivos. Em comunidades isoladas,
otida, fármaco análogo da somatostatina, que age
com alta consangüinidade, a incidência de casos é
inibindo a secreção de insulina pelo pâncreas. Ambos
maior, representando 1:2.500 nascidos vivos (LIND-
representam uma boa opção terapêutica, se mos-
LEY; DUNNE, 2005). Quanto à incidência de casos
trando eficientes no tratamento da HHE, mas tam-
no Brasil, desconhecem-se artigos científicos onde
bém se pode empregar os antagonistas dos canais
descrevam a incidência de casos nacionais (LIBERA-
de cálcio e o glucagon. Quando não há resposta ao
TORE JR. et al., 2012).
tratamento medicamentoso se faz necessário a pan-
A HHP em crianças tem causas variadas, sendo
ocasionado na maioria das vezes, por desordens con-
createctomia (FERRAZ; ALMEIDA; MELLO, 2005; HUSSAIN, 2005).
gênitas como alterações nos genes codificadores dos
Neste contexto, o objetivo deste trabalho é reali-
canais de potássio ATP-dependentes (KATP) que estão
zar uma revisão sobre a hipoglicemia hiperinsulinê-
presentes nas células β-pancreática, mas também
mica persistente em neonatos, quanto ao manejo
podem ter origem secundária, como a diabetes melli-
clínico e tratamento medicamentoso empregado na
tus materno ou outro fator estressante perinatal (LI-
doença a fim de propiciar a melhor escolha terapêu-
BERATORE JR; MARTINELLI JR., 2011; HALABY;
tica e evitar a falha do tratamento clínico decorrente
STEINKRAUSS, 2012).
do uso irracional de medicamentos.
A hipoglicemia persistente desencadeia uma série de respostas fisiológicas no organismo que en-
Metodologia
volvem sintomas adrenérgicos e neuroglicopênicos,
como pele pálida, sudorese, calafrios, taquicardia,
A revisão bibliográfica foi realizada por meio das
cefaleia, letargia e convulsões. Em lactentes os sin-
bases eletrônicas de dados, Science Direct, PubMed,
tomas apresentam-se como letargia, irritabilidade,
Periódicos Capes e Scielo com busca bibliográfica pa-
agitação, taquipnéia, dificuldade respiratória, ap-
dronizada, procurando artigos com os Descritores
n é i a , h i p o t e r m i a e c o n v u l s õ e s ( H A L A B Y;
em Ciências da Saúde (DeCs), utilizando-se como
STEINKRAUSS, 2012;). Em neonatos, a identificação
palavras-chave: Hipoglicemia Hiperinsulinêmica, Hi-
dos sintomas e o manejo adequado da doença são
perinsulinismo, Hipoglicemia, em inglês e português.
importantes uma vez que a persistência da hipogli-
A partir dos resumos, foram escolhidos os artigos
cemia pode acarretar lesão neurológica permanen-
internacionais e nacionais com data de publicação
te (LINDLEY; DUNNE, 2005).
entre 2000 e 2013 contendo informações quanto a
De acordo com Cryer e colaboradores (2009), o
dados epidemiológicos, fisiopatologia, diagnóstico,
diagnóstico laboratorial do hiperinsulinismo é feito
tratamento e prognóstico da hipoglicemia hiperinsu-
através das dosagens plasmáticas de glicose, insulina
linêmica persistente.
Ciência em Movimento | Ano XVI | Nº 33 | 2014/2
59
Hipoglicemia hiperinsulinêmica persistente em Neonatos: uma revisão
Hipoglicemia Hiperinsulinêmica
lular e liberação dos grânulos de insulina. Esse pro-
Persistente - HHP
cesso ocorre através do aumento da razão ATP/ADP
pela glicólise e ciclo de Krebs no citosol ativando na
Segundo Lindley e Dunne (2005), em neonatos
membrana celular o receptor de sulfoniluréia (SUR-
a hipoglicemia hiperinsulinêmica pode apresentar-
1) que se fecha promovendo um aumento na con-
-se de forma transitória estando relacionado com
centração de K+ intracelular. O aumento do íon K+
diabetes materna, asfixia perinatal, policitemia e
leva a despolarização da membrana celular, abertu-
incompatibilidade do fator Rh entre a mãe e o re-
ra dos canais de Ca2+ voltagem-dependente e eleva-
cém-nascido. Aproximadamente 15% dos casos
ção da concentração de cálcio intracelular, resultan-
diagnosticados de hipoglicemia hiperinsulinêmica
do na exocitose dos grânulos de insulina.
são transitórios e os sintomas desaparecem durante
o primeiro mês de vida.
60
De acordo com Silverthorn (2010), existem tecidos que utilizam a glicose como fonte energética
De acordo com Ferraz, Almeida e Mello (2005),
exclusiva. O sistema nervoso central (SNC) compre-
quando a hipoglicemia hiperinsulinêmica é persis-
ende um dos tecidos que necessitam da manutenção
tente, as causas são de origem congênita e comu-
constante dos níveis de glicose plasmática, por este
mente estão associadas, com algumas exceções, à
motivo a glicemia sempre deve ser mantida em níveis
modificações nos canais KATP presentes na membra-
adequados, não podendo haver secreção de insulina
na celular das células β-pancreáticas. Estes canais
no período de jejum. Em neonatos, os índices glicê-
estão diretamente envolvidos com a secreção de
micos devem estar em valor maior ou igual a 40mg/
insulina e apresentam como mutações mais comuns
dL para garantir o suprimento energético adequado
as alterações nos genes codificadores das subuni-
para o tecido cerebral (ANDRADE, 2002).
dades SUR-1 e Kir6.2. Hussain (2005) reforça esta
Dessa forma, quando não há fornecimento ener-
idéia e ressalta que em raros casos, também podem
gético adequado de glicose para o SNC, o tecido
ocorrer mutações nos genes codificadores da glico-
torna-se vulnerável a escassez de substrato, embora
quinase e glutamato desidrogenase, enzimas envol-
possa utilizar outras fontes de energia, como fosfo-
vidas na glicólise, aumentando a afinidade das mes-
creatina, lactato e piruvato. Com as reservas de gli-
mas pela glicose, causando assim, um aumento na
cose escassas no tecido neural, a diminuição do
secreção de insulina,
metabolismo cerebral pode causar lesões severas,
Na HHP, as alterações das subunidades SUR-1 e
principalmente no córtex cerebral e hipocampo,
Kir6.2 causam despolarização contínua da membra-
acarretando prejuízos no desenvolvimento neuroló-
na celular acarretando a exocitose permanente dos
gico do paciente (SILVERSTEIN et al., 2011; ANDRA-
grânulos de insulina. (HUSSAIN; AYNSLEY-GREEN,
DE, 2002).
2003). Com o excesso de insulina há a redução dos
De acordo com Languren e colaboradores (2013),
níveis glicêmicos porque a insulina promove uma
para contrabalançar a falta de glicose para o tecido
maior absorção de glicose pelos músculos esqueléti-
cerebral, o organismo possui um mecanismo endó-
cos e tecido adiposo. A insulina também impede a
crino contrarregulador que é ativado estimulando a
glicogenólise, a gliconeogênese e a lipólise (SILVER-
secreção de glucagon pelo pâncreas e de epinefrina
THORN, 2010).Estima-se que aproximadamente 40%
pela glândula suprarrenal. O glucagon estimula a gli-
dos pacientes com HHE apresentam modificações
cogenólise e a gliconeogênese a fim e aumentar a
nas subunidades SUR-1 e Kir6.2; os outros 60% dos
glicose plasmática, enquanto a epinefrina, além de
casos tem causa desconhecida. (HUSSAIN; AYNSLEY-
estimular a glicogenólise e a gliconeogênese, promo-
-GREEN, 2003).
ve a lipólise e diminuição da secreção de insulina.
Arnoux e colaboradores (2010) explicam que em
Dois outros hormônios, o cortisol e o hormônio do
indivíduos onde a secreção de insulina pelas células
crescimento (GH), também atuam na contrarregula-
β-pancreáticas não está alterada, o metabolismo da
ção, incitando a lipólise e a gliconeogênese, porém
glicose promove a despolarização da membrana ce-
de forma mais lenta.
Ciência em Movimento | Ano XVI | Nº 33 | 2014/2
Hipoglicemia hiperinsulinêmica persistente em Neonatos: uma revisão
Manejo clínico da hipoglicemia
complementar o diagnóstico, o teste do glucagon
hiperinsulinêmica persistente
deve ser realizado para avaliar a resposta glicêmica,
que deverá ser positiva e exame de urina que deve
Diagnóstico da HHP
apresentar ausência de cetonúria. Para Lovisolo
Após o nascimento, os neonatos passam por um
(2009), o diagnóstico da HHP está associado às res-
processo adaptativo devido a interrupção do forne-
postas bioquímicas do organismo que evidenciam o
cimento de glicose pela mãe. Esse processo é transi-
excesso de secreção de insulina. A inibição da lipóli-
tório e tende a normalizar assim que o organismo do
se por hiperinsulinemia gera resultados baixos nas
recém-nascido consegue equilibrar a produção de
dosagens de ácidos graxos livres e corpos cetônicos.
glicose com a demanda energética do SNC (FREITAS,
2009). Os recém-nascidos que apresentam hipogli-
Tratamento clínico e estratégia
cemia sem causa conhecida, após esse período adap-
terapêutica da HHP
tativo e aqueles que se encaixam na Tríade de Whip-
De acordo com Hussain e Aynsley-Green (2003),
ple devem ser submetidos a avaliação endocrinoló-
a terapia da HHP visa prevenir os danos causados ao
gica para avaliar a causa da hipoglicemia (HALABY;
SNC em decorrência da falta de glicose, garantindo
STEINKRAUSS, 2012). A Tríade de Whipple avalia os
o desenvolvimento neuropsicomotor da criança. Em
níveis de glicose plasmática no momento do episódio
neonatos a prioridade é assegurar que os níveis gli-
hipoglicêmico, presença de sintomas de hipoglice-
cêmicos sejam mantidos de forma adequada prima-
mia e se há melhora desses sintomas após a admi-
riamente com a administração de glicose endoveno-
nistração de glicose ao paciente (FELÍCIO et al., 2012)
sa, glucagon e ajuste da dieta. Posteriormente, defi-
Para Halaby e Steinkrauss (2012), para um diag-
ne-se a causa da hipoglicemia, determinando se a
nóstico preciso da HHP, além dos aspectos clínicos do
mesma apresenta-se de forma transitória ou persis-
paciente, se deve considerar alguns exames labora-
tente (LINDLEY; DUNNE, 2005).
toriais que incluem principalmente as dosagens de
Se a hipoglicemia for persistente, uma das ma-
glicose, insulina e peptídeo C. Na hipoglicemia de
neiras emergenciais de tratamento passa a ser a ad-
jejum, os níveis de glicose reduzidos induzem a níveis
ministração de glucagon ou administração concomi-
quase nulos de insulina e peptídeo C. Portanto, em
tante de glucagon e glicose, em infusão contínua
um episódio hipoglicêmico na HHP os valores de gli-
(MOHAMED; ARYA; HUSSAIN, 2012). O glucagon age
cose plasmática devem estar abaixo dos limites da
diretamente sobre o fígado, onde comporta-se como
glicemia de jejum, que é de 30 mg/dL em neonatos
um agonista dos receptores de glucagon endógeno.
e 20 mg/dL em neonatos prematuros ou pouco de-
Seu mecanismo de ação envolve a ativação da glico-
senvolvidos para a idade gestacional (FELÍCIO et al.,
genólise e inibição da síntese de glicogênio. Também
2012), enquanto os valores de insulina e peptídeo C
promove a inibição da glicólise e estimulação da gli-
estarão elevados (HUSSAIN, 2005). De León e Stanley
coneogênese (BRUNTON; LAZO; PARKER, 2010). Hus-
(2013) ressaltam que os valores da concentração
sain (2005) sugere a utilização de glucagon via intra-
plasmática de insulina podem ser até 90% mais bai-
muscular no tratamento de urgência da HHP enquan-
xo que os valores reais circulantes, para isso é neces-
to não há acesso intravenoso para administração de
sário a dosagem de peptídeo C. Como o peptídeo C
glicose, pois seu efeito é observado em poucos mi-
é secretado na mesma proporção que a insulina (1:1)
nutos, propiciando a reversão dos sintomas com ra-
e tem uma taxa de degradação menor, seus valores
pidez. De acordo com Hussain (2005) sua ação pro-
são mais condizentes e refletem com mais precisão
move, além de glicogenólise e gliconeogênese, a li-
a secreção da insulina pelo pâncreas.
pólise e catabolismo de aminoácidos para obtenção
Já para Dunne e colaboradores (2004), os crité-
de energia.
rios para diagnóstico da HHP devem incluir além das
Segundo Palladino, Bennett e Stanley (2008), o
dosagens de glicose e insulina, as dosagens sanguí-
glucagon estaria indicado para manutenção da glice-
neas de ácidos graxos livres e corpos cetônicos. Para
mia com doses contínuas de 1mg/dia naqueles pacienCiência em Movimento | Ano XVI | Nº 33 | 2014/2
61
Hipoglicemia hiperinsulinêmica persistente em Neonatos: uma revisão
62
tes que não responderam clinicamente ao diazóxido
e a octreotida e necessitam da intervenção cirúrgica
para reversão dos hipoglicemia. Para Lord e De León
(2013), o glucagon também só é útil para o manejo
da hipoglicemia para aqueles pacientes sem resposta
ao tratamento medicamentoso que aguardam cirurgia pancreática. Em estudo mais recente, Palladino e
Stanley (2011) não indicam o uso de glucagon para o
tratamento a longo prazo, somente para manejo dos
pacientes que aguardam pela pancreatectomia na dose de 1 mg/dia em infusão contínua.
Quando é estabelecido a HHP como causa da hipoglicemia persistente, os principais fármacos utilizados na terapia medicamentosa, em mais longo
prazo, após manejo emergencial e normalização inicial da glicemia, são diazóxido, octreotida e os antagonistas dos canais de cálcio, principalmente o nifedipino, podendo ser empregados em terapia combinada. (HUSSAIN; AYNSLEY-GREEN, 2003). Para Liberatore Jr. e Martinelli Jr. (2011) o diazóxido é o fármaco de escolha para o tratamento após urgência
da HHP. Trata-se de um agonista dos canais KATP. Na
célula β-pancreática, o fármaco liga-se as subunidades dos canais KATP prolongando seu tempo de abertura e evitando assim a despolarização da membrana, com isso não há liberação da insulina. Para exercer seu efeito hiperglicemiante o medicamento deve
ser administrado por via oral. Entre os efeitos adversos, a retenção hídrica é a que requer maior atenção,
portanto, o diazóxido deve ser usado em terapia
combinada com um diurético tiazídico. Ferraz,
Almeida e Mello (2005) também indicam a utilização
de diazóxido em associação com um diurético como
primeira opção para o tratamento medicamentoso,
mesmo sendo 90% dos casos neonatais resistentes
ao tratamento com este medicamento.
De acordo com Lindley e Dunne (2005), somente
cerca de 16% dos neonatos com HHP respondem a
terapia com o diazóxido empregado por via oral devido as alterações das subunidades dos canais KATP
onde a molécula do fármaco se liga para exercer a
sua atividade hiperglicemiante. Para os pacientes
que respondem ao tratamento, a retenção hídrica
causada pelo fármaco torna seu uso limitante devido
a maioria dos pacientes estarem fazendo uso de soluções por via intravenosa, o que potencializaria o
efeito adverso. Para Palladino, Bennett e Stanley
(2008), o tratamento medicamentoso de primeira
linha deve ser com o diazóxido e diurético, no entanCiência em Movimento | Ano XVI | Nº 33 | 2014/2
to, os pacientes com HHP focal e difusa em sua maioria não respondem bem ao tratamento com este medicamento.
Mohamed, Arya e Hussain (2012) reforçam a opinião de que o diazóxido é a primeira escolha medicamentosa para o tratamento da HHP a longo prazo
mesmo apresentando hipertricose e retenção hídrica
como efeitos adversos comuns. Para diminuir os efeitos do acúmulo de líquidos, Mohamed, Arya e Hussain (2012) propõem a utilização conjunta com diuréticos, como clorotiazida. Para Lord e De León
(2013) e Senniapan, Arya e Hussain (2013) o diazóxido representa um dos pilares do tratamento medicamentoso da doença, mesmo havendo o conhecimento de que muitos dos pacientes não respondem
a terapia devido às modificações dos canais KATP e de
que os efeitos adversos provocados pelo diazóxido,
quanto à retenção hídrica, são mais pronunciados
em neonatos. Já Marquard e colaboradores (2011)
apesar de reforçar o emprego de diazóxido como
terapia padrão, considera seu uso limitado pelas alterações nos canais KATP que muitos pacientes apresentam e que culminam na falha terapêutica medicamentosa. Palladino e Stanley (2011) também elegem o diazóxido como primeira escolha terapêutica
concomitantemente ao uso de um diurético.
No entanto, nem sempre o paciente neonato responde a terapia com diazóxido. Neste caso, será necessário outra alternativa terapêutica. Speranza e
colaboradores (2008) em uma revisão sobre a terapia
da HHP propõe o uso de octreotida como segunda
escolha terapêutica medicamentosa para o tratamento da doença e como última alternativa antes de
uma intervenção cirúrgica. A octreotida é um peptídeo sintético análogo da somatostatina com ação
anti-secretora. Seu mecanismo de ação está envolvido com a inibição da secreção de insulina, glucagon
e outros peptídeos gastropancreáticos. No hipotálamo, impede a secreção do hormônios estimulante da
tireoide (TSH), hormônio adrenocorticotrófico (ACTH), prolactina e hormônio do crescimento (GH)
(BRUNTON; LAZO; PARKER, 2010). Para Palladino,
Bennett e Stanley (2008) o mecanismo de ação do
fármaco no impedimento da secreção de insulina se
dá pela inibição da hiperpolarização celular através
do bloqueio dos canais de cálcio voltagem-dependente. Os autores ainda reforçam que a octreotida
deve ser empregada somente naqueles pacientes
que não respondem ao diazóxido. Já em um estudo
Hipoglicemia hiperinsulinêmica persistente em Neonatos: uma revisão
mais recente, a octreotida continua sendo a segunda
principalmente no músculo liso vascular causando va-
linha de tratamento, no entanto apresenta um efeito
sodilatação e consequente diminuição da pressão ar-
adverso pouco freqüente, mas significativo, a ente-
terial. Por este motivo, sua principal utilização na prá-
rocolite necrosante provocada pelo uso crônico da
tica clínica é para o tratamento da hipertensão arterial
substância e que é potencialmente prejudicial ao pa-
e da angina. Ferraz, Almeida e Mello (2005) mencio-
ciente, sendo um limitante para a escolha terapêuti-
nam haver poucos relatos de uso de nifedipino na HHP
ca a longo prazo (PALLADINO; STANLEY, 2011). Lord
com resposta terapêutica adequada. Já Lindley e Dun-
e De León (2013) reforçam a teoria da terapêutica
ne (2005) recomendam a utilização de um bloqueador
com octreotida afirmando que a mesma só deve ser
dos canais de Ca2+ em conjunto com a octreotida pa-
empregada aos pacientes que não tiveram melhora
ra os pacientes que não responderam ao tratamento
dos sintomas com a utilização de diazóxido na dose
com o diazóxido.
máxima terapêutica e ressaltam a ocorrência de en-
Marquard e colaboradores (2011) indicam o ni-
terocolite necrosante como sendo um agravante pa-
fedipino como auxiliar na terapêutica, em conjunto
ra a escolha da utilização deste fármaco.
com octreotida, pois foi demonstrada, em alguns
Segundo Lindley e Dunne (2005), em alguns casos
estudos, a diminuição da secreção de insulina pelo
é recomendado o emprego de terapias medicamen-
bloqueio dos canais de Ca2+ relacionada ao seu uso.
tosas mais agressivas, com o intuito de evitar a cirurgia
No entanto não está bem elucidada a sua eficácia,
pancreática. Para isso, é indicada a utilização dos aná-
não devendo este ser administrado em terapia indi-
logos da somatostatina, como octreotida, em associa-
vidualizada. Já Palladino e Stanley (2011) não indi-
ção com um bloqueador dos canais de Ca como o
cam a utilização de nifedipino por não apresentar
nifedipino. No entanto, o nifedipino, de acordo com
eficácia comprovada no tratamento da HHP.
2+
Speranza e colaboradores (2008), ainda não apresen-
A Tabela 1 apresenta um resumo das informações
ta eficácia comprovada no tratamento da HHP. O me-
referentes a mecanismo de ação, dose terapêutica, via
canismo de ação do nifedipino envolve a redução do
de administração, frequência e efeitos adversos dos
influxo de cálcio para o interior das células bloquean-
medicamentos empregados no tratamento da
do a ação dos canais de Ca . Sua atividade é exercida
HHP, diazóxido, octreotida, nifedipino, e glucagon.
2+
Tabela 1: Tratamento medicamentoso da hipoglicemia hiperinsulinêmica persistente
Medicamento
Diazóxido
Octreotida
Nifedipino
Glucagon
Mecanismo de Ação
Agonista dos canais
Inibição da secreção de
Inibição da secreção de
Estímulo da glicoge-
KATP – impede a libe-
insulina pelo bloqueio
insulina pelo bloqueio
nólise, gliconeogê-
ração de insulina
dos canais de Ca2+
dos canais de Ca2+
nese e lipólise.
–efeitos esperados
Via de Administração
Dose/Posologia
Oral (VO)
empregadas
Intramuscular (IM)
5- 30µg/Kg/dia
0,3-0,8mg/Kg/dia
Subcutânea(SC)
1mg/dia
8/8 horas
8/8 horas
8/8 horas
Infusão contínua
- Hipertricose
- Hipotenção
- Taquicardia
Associações
Subcutânea (SC)
Intravenosa (IV)
Oral (VO)
5- 20mg/Kg/dia
- Retenção hídrica
Efeitos Adversos
Intravenosa (IV)
Diurético tiazídico
- Esteatorréia
- Desconforto abdominal
- Hipotensão
- Supressão dos hormô-
- Taquicardia
nios da hipófise
- Edema
Secreção paradoxal
de insulina
- Enterocolite necrosante
Nifedipino
Octreotida
(Adaptado de MARKHAM, 2003; HUSSAIN, 2005; MARQUARD et al., 2011).
Ciência em Movimento | Ano XVI | Nº 33 | 2014/2
63
Hipoglicemia hiperinsulinêmica persistente em Neonatos: uma revisão
Na falha do tratamento medicamentoso da HHE,
camento de primeira escolha é o diazóxido. No en-
recomenda-se a pancreatectomia parcial ou subto-
tanto, para o paciente com HHP que não responde
tal. A intervenção cirúrgica também objetiva o con-
ao tratamento com o diazóxido, utiliza-se, ainda, co-
trole da hipoglicemia e minimiza as complicações
mo estratégia terapêutica para controle da glicemia,
decorrentes da doença, através da redução do nú-
a octreotida ou a octreotida em associação com ni-
mero de células pancreáticas secretoras de insulina
fedipino. Se o paciente não apresentar resposta a
(AL-SHANAFEY, 2009). Segundo Hussain (2005) a ex-
segunda linha de tratamento, ou os efeitos adversos
tensão da cirurgia será determinada pelo tipo histo-
decorrente da utilização destes medicamentos forem
lógico da HHP, classificando-a como difusa quando
muito pronunciados, a cirurgia se torna a única op-
há hipertrofia das células β-pancreáticas e hiperpla-
ção para o manejo da doença. Para ser definida a
sia do pâncreas, e focal quando ocorre alterações nas
extensão cirúrgica, os exames diagnósticos para di-
subunidades SUR-1 e Kir6.2 das células β-pancreáticas.
ferenciar o tipo histológico da HHP são necessários.
Na forma focal da HHP, a intervenção cirúrgica visa
Definido o tipo histológico, se realiza a pancreatec-
remover somente o foco da lesão mantendo viável o
tomia parcial (ressecamento da lesão) ou subtotal,
restante do tecido pancreático, enquanto que a for-
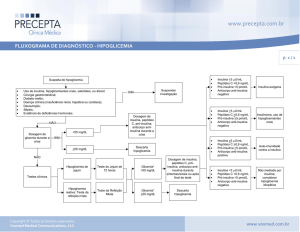
conforme mostra a Figura 1.
ma difusa requer uma pancreatectomia subtotal (95
Oliveira e Falcão (2007) referem que o prognós-
a 98% do pâncreas é retirado). A Tabela 2 apresenta
tico dos pacientes com HHP é muito variável em de-
um resumo do esquema do manejo clínico no trata-
corrência das diferentes formas de apresentação da
mento da HHP difusa e focal.
doença (que em alguns casos ocorre de forma tardia), do manejo clínico e da estratégia terapêutica
64
Tabela 2: Resumo do manejo clínico no tratamento empre-
empregada. Lovisolo (2009) refere que são escassos
gado na hipoglicemia hiperinsulinêmica persistente difusa
os estudos a respeito da evolução dos neonatos com
e focal.
HHP e que é essencial a rápida intervenção dos pro-
Tipo de HHE
Medicamentos
HHP - Difusa
D/O/N/G*
HHP – Focal
D/O/N/G*
Extensão
fissionais da área da saúde para o tratamenteo desta
Cirúrgica
doença, para que não haja comprometimento do
Pancreatecto-
Sistema Nervosos Central dos pacientes.
mia subtotal
Pancreatectomia parcial
* D- diazóxido, O- octreotida, N- nifedipino, G- glucagon
(Adaptado de HUSSAIN, 2005).
Segundo Lovisolo (2009), para diferenciar os tipos histológicos da HHP, a tomografia por emissão
de prótons (PET scan) é a mais indicada, pois se trata
de uma técnica não invasiva. Hussain e colaboradores (2006), explicam que a técnica utiliza 18F-fluoro-L-DOPA para definir o local e extensão da lesão, pois
a substância liga-se a enzima DOPA descarboxilase
no pâncreas inibindo-a; esta reação torna-se visível
ao exame de imagem.
Assim, conforme visto, para normalização da glicemia do neonato emergencialmente, pode-se utilizar o glucagon isolado ou infusão contínua de glicose e glucagon. Após o diagnóstico de HHP, o mediCiência em Movimento | Ano XVI | Nº 33 | 2014/2
Para Goel e Choudhury (2012), as lesões pancreáticas focais da HHP são curáveis. No entanto, os
pacientes que apresentam a forma difusa não possuem a mesma perspectiva de cura. Inclusive, para
estes pacientes, o manejo inadequado da doença
pode não impedir que o neonato venha a desenvolver retardo cognitivo, por exemplo. Além disso, a
pancreatectomia subtotal, necessária para tratamento da forma difusa da doença, em que somente a
terapia medicamentosa não estabiliza a glicemia, está fortemente relacionada com desenvolvimento de
diabetes mellitus do tipo II a longo prazo.
Segundo Mohamed, Arya e Hussain (2012), alguns pacientes com HHP recuperam-se sem a necessidade de cirurgia, uns em apenas poucos meses e
outros após alguns anos depois do diagnóstico da
doença. Para estes pacientes que vão apresentando
normalização dos níveis glicêmicos com o tratamento farmacológico, as doses dos medicamentos vão
sendo diminuídas. Neste momento, pode-se suspen-
Hipoglicemia hiperinsulinêmica persistente em Neonatos: uma revisão
Figura 1: Resumo da conduta clínica no tratamento da hipoglicemia hiperinsulinêmica persistente. (Adaptado de LOVISOLO,
2009).
65
Prognóstico do paciente com HHP
Ciência em Movimento | Ano XVI | Nº 33 | 2014/2
Hipoglicemia hiperinsulinêmica persistente em Neonatos: uma revisão
der as medicações e, então, se avalia se houve recu-
crises convulsivas e aumento de peso alguns anos
peração da doença. Já para os pacientes que não
após o aparecimento da HHP. Para os pacientes que
apresentam melhora da hipoglicemia, os ajustes de
são submetidos à cirurgia pancreática ocorre desen-
dose são de extrema importância para evitar a recor-
volvimento de diabetes mellitus do tipo II em grande
rência da doença, sendo necessária a utilização de
parte deles. Para os neonatos com lesão focal a gli-
medicamentos por décadas.
cemia apresenta níveis normais após o ressecamento
Menni e colaboradores (2001) realizaram um es-
da lesão na maioria dos casos de HHP. Quanto aos
tudo retrospectivo que acompanhou 90 pacientes
pacientes com lesão difusa, algumas vezes há a re-
que apresentaram HHP quando recém-nascidos ou
corrência da hipoglicemia após a pancreatectomia,
na infância. O estudo avaliou o desenvolvimento
sendo necessário o tratamento clínico e/ou nova ci-
neurológico e psicomotor de cada indivíduo dividin-
rurgia pancreática.
do-os em três grupos: desenvolvimento psicomotor
Assim, conforme o exposto por Oliveira e Falcão
normal, comprometimento psicomotor intermediá-
(2007), é de suma importância diagnosticar com bre-
rio e comprometimento psicomotor grave. Os resul-
vidade os sintomas e traçar um manejo terapêutico
tados mostram que 26 % dos pacientes apresenta-
adequado para o tratamento da HHP, pois conforme
ram comprometimento psicomotor, sendo a incidên-
visto, a demora em reverter à hipoglicemia está for-
cia de 18% para os casos classificados como interme-
temente relacionada às complicações da doença,
diários e 8% para os considerados como severo. A
bem como o tipo de alteração histológica pancreáti-
pesquisa mostra ainda que a incidência dos casos de
ca que cada paciente apresenta.
HHP é maior em neonatos (60%) e que o comprometimento psicomotor e neurológico está mais associa-
Conclusão
do a este grupo (32%).
66
Oliveira e Falcão (2007), em um estudo de revisão
Conforme visto, um diagnóstico tardio e uma es-
sobre o prognóstico dos pacientes com hipoglicemia
colha terapêutica falha influenciam diretamente no
hiperinsulinêmica persistente, observam que em
prognóstico da hipoglicemia hiperinsulinêmica per-
muitos pacientes tratados clinicamente há o desen-
sistente, podendo acarretar seqüelas neurológicas
volvimento de retardo psicomotor e mental em dife-
irreversíveis para o paciente, além de diabetes e epi-
rentes graus de severidade, variando de acordo com
lepsia. Embora pouco freqüente, a HHP representa
o tempo para percepção dos sintomas e para diag-
uma doença grave, reforçando a importância de ha-
nóstico bem como com o início do tratamento da
verem mais estudos voltados para a compreensão
disfunção. Alguns pacientes também apresentam
desta disfunção.
Ciência em Movimento | Ano XVI | Nº 33 | 2014/2
Hipoglicemia hiperinsulinêmica persistente em Neonatos: uma revisão
Referências
AL-SHANAFEY, Saud. Laparoscopic vs open pancreatectomy
for persistent hyperinsulinemic hypoglycemia of infancy.
Journal of Pediatric Surgery, v. 44, p. 957-961, 2009.
ANDRADE, Salete Maria Amarante de. Glicemia Neonatal
– comparação dos resultados da determinação da glicemia
em recém nascidos através de amostra sérica venosa e
amostra de sangue capilar. 2002. 91 f. Dissertação (Mestrado) Faculdade de Medicina - Programa de Pós-Graduação
em Medicina: Pediatria e Ciências Aplicadas à Pediatria –
Universidade Federal do Rio Grande do Sul, Porto Alegre.
ARNOUX, Jean-Baptiste et al. Congenital hyperinsulinism.
Early Human Development, Paris, v. 86 ,p. 287-294, 2010.
BRUNTON, Laurence L.; LAZO, John S.; PARKER, Keith L. Goodman e Gilman’s as bases farmacológicas da terapêutica.
Rio de Janeiro: Artmed, 2010.
COSTA, Raquel R.; MAIA, Frederico F. R.; ARAÚJO, Levimar
R. Hipoglicemia hiperinsulinêmica persistente endógena no
adulto: relato de caso. Arquivos Brasileiros de Endocrinologia e Metabologia, Belo Horizonte, v. 51, n. 1, p. 125-130,
2007.
CRYER, Philip E. et al. Evaluation and Management of Adult
Hypoglycemic Disorders: An Endocrine Society Clinical Practice Guideline.Journal of Clinical Endocrinology & Metabolism, v. 94, n. 4, p. 709-728, 2009.
DE LEÓN, Diva D.; STANLEY, Charles A. Determination of
insulin for the diagnosis of hyperinsulinemic hypoglycemia.
Best Practice & Research Clinical Endocrinology & Metabolism, v. 1, p.1-7, 2013.
DUNNE, Mark J. et al. Hyperinsulinism in infancy: from basic
science to clinical disease.Physiol Rev., v. 84, n. 1, p. 239-75,
jan. 2004.
FELÍCIO, João S. et al. Hiperinsulinismo endógeno: revisão
e seguimento de 24 casos. Arquivos Brasileiros de Endocrinologia e Metabologia, v. 56, n. 2, p. 83-95, 2012.
FERRAZ, Dênis Paiva; ALMEIDA, Marco Aurélio S.; MELLO,
Bernardo Freire de. Uso de octreotida na hipoglicemia hiperinsulinêmica persistente infantil. Arquivos Brasileiros de
Endocrinologia e Metabologia, v. 49, n. 3, p. 460-466, 2005.
FLANAGAN, Sarah E.; KAPOOR, Ritika R.; HUSSAIN, Khalid.
Genetics of congenital hyperinsulinemic hypoglycemia. Seminars in Pediatric Surgery,v. 20, n. 1, p. 13-17, fev. 2011.
FREITAS, Patrícia de. Prevalência e fatores associados à hipoglicemia transitória em recém-nascidos internados em
Hospital Amigo da Criança. 2009. 96 f. Dissertação (Mes-
trado) – Escola de Enfermagem – Universidade de São Paulo, São Paulo
GOEL, Prabudh; CHOUDHURY, Subhasis Roy. Persistent hyperinsulinemic hypoglycemia of infancy: An overview of
current concepts. Journal of Indian Association of Pediatric
Surgeons. v. 17, n. 3, p. 99-103, set. 2012.
HALABY, Lori P.; STEINKRAUSS, Linda. Hypoglycemia: Symptom or Diagnosis? Journal of pediatric nursing, v. 27, n. 1,
p. 97-9, 2012.
HUSSAIN, Khalid. Congenital hyperinsulinism. Seminars in
Fetal & Neonatal Medicine, v. 10, p. 369-376, 2005.
HUSSAIN, Khalid et al. The Diagnosis of Ectopic Focal Hyperinsulinism of Infancy with [18F]-Dopa Positron Emission
Tomography. The Journal of Clinical Endocrinology & Metabolism, v.91, n. 8, p. 2839-2842, mai. 2006.
HUSSAIN, Khalid; AYNSLEY-GREEN, A. Hyperinsulinism in
infancy: understanding the pathophysiology. The International Journal of Biochemistry & Cell Biology, v. 35, n. 9, p.
1312-1317, 2003.
LANGUREN, Gabriela et al. Neuronal damage and cognitive
impairment associated with hypoglycemia: An integrated
view. Neurochemistry International Cidade do México, v.
63, p. 331–343, 2013.
LIBERATORE JR., Raphael Del Roio. et al. Hipoglicemia hiperinsulinêmica da infância. Análise de dados clínicos de uma
amostra brasileira. Arquivos Brasileiros de Endocrinologia e
Metabologia, São José do Rio Preto, v. 56, n. 9, p. 666-71,
out. 2012.
LIBERATORE JR., Raphael Del Roio; MARTINELLI JR., Carlos
Eduardo. Hipoglicemia Hiperinsulinêmica da Infância. Arquivos Brasileiros de Endocrinologia e Metabologia, v. 55,
N. 3, p. 177-178, 2011
LINDLEY, Keith J.; DUNNE, Mark J. Contemporary strategies
in the diagnosis and management of neonatal hyperinsulinaemic hypoglycaemia. Early Human Development,v. 81,
n. 1, p 61-72, 2005.
LORD, Khaterine; DE LEÓN, Diva D. Monogenic hyperinsulinemic hypoglycemia: current insights into the pathogenesis and management. International Journal of Pediatric
Endocrinology, Philadelphia, v. 1, p. 1-13, fev. 2013.
LOVISOLO, Silvana Maria. Hiperinsulinismo congênito em
crianças brasileiras: histopatologia, proliferação das células
β do pâncreas e genética dos canais K+/ATP. 2009. 214 f.
Tese (Doutorado) Faculdade de Medicina. Departamento de
Patologia – Universidade de São Paulo, São Paulo.
Ciência em Movimento | Ano XVI | Nº 33 | 2014/2
67
Hipoglicemia hiperinsulinêmica persistente em Neonatos: uma revisão
MARKHAM, Lori A. Persistent Hyperinsulinemic Hypoglycemia in Infants. Newborn and Infant Nursing Reviews, v. 3,
n. 4, p. 156-167, dez. 2003.
les A. Hyperinsulinism in Infancy and Childhood: When an
Insulin Level Is Not Always Enough. Clinical Chemistry,v. 54,
n. 2, p. 256-263, 2008.
MARQUARD, Jan et al. Rare forms of congenital hyperinsulinism. Seminars in Pediatric Surgery,v. 20, n. 1, p. 38-44,
fev. 2011.
PALADINO, Andrew A.; STANLEY, Charles A. A specialized
team approach to diagnosis and medical versus surgical
treatment of infants with congenital hyperinsulinism. Seminars in Pediatric Surgery,v. 20, n. 1, p. 32-37, fev. 2011.
MENNI, Francesca et al. Neurologic Outcomes of 90 Neonates and Infants With Persistent Hyperinsulinemic Hypoglycemia.Pediatrics, v. 107, n. 3, p.476-9, 2001.
MOHAMED, Zainaba; ARYA, Ved Bhushan; HUSSAIN, Khalid. Hyperinsulinaemic Hypoglycaemia: Genetic Mechanisms, Diagnosis and Management. Journal of Clinical Research in Pediatric Endocrinology, Londres,v. 4, n. 4, p. 169181, dez. 2012.
OLIVEIRA, Cláudio Fauzino; FALCÃO, Mário Cícero. Prognóstico da hipoglicemia hiperinsulinêmica persistente da infância – uma revisão sistemática. Revista Paulista de Pediatria,
São Paulo, v. 25, n. 3, p. 271-5, jun. 2007.
PALADINO, Andrew A.; BENNETT, Michael J.; STANLEY, Char-
68
Ciência em Movimento | Ano XVI | Nº 33 | 2014/2
SENNIAPPAN, Senthil; ARYA, Ved Bhushan; HUSSAIN, Khalid. The molecular mechanisms, diagnosis and management
of congenital Hyperinsulinism. Indian Journal of Endocrinology and Metabolism, v. 17, n. 1, p. 19-30, 2013
SILVERSTEIN, Julie M. et al. Pharmacologic amelioration of
severe hypoglycemia-induced neuronal damage. Neuroscience Letters, St. Louis, v. 492, p. 23–28, 2011
SILVERTHORN, Dee Unglaub. Fisiologia Humana: uma abordagem integrada. 5. ed. Porto Alegre, Artmed, 2010, 992 p.
SPERANZA, Noelia et al. Hiperinsulinismo congénito: revisión de aspectos diagnósticos y terapêuticos a propósito de
un caso clínico. Archivos de Pediatría del Uruguay, v. 79, n.
3, p. 221-228, 2008.