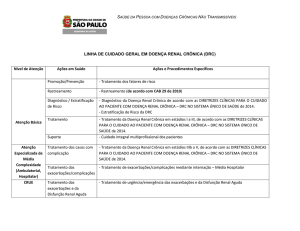
Diretrizes de Prática Clínica
para Doença Renal Crônica:
Avaliação, Classificação e
Estratificação
RESUMO EXECUTIVO
1
ISENÇÃO DE RESPONSABILIDADE K/DOQI
Estas diretrizes estão baseadas nas melhores informações disponíveis à época de
sua publicação. Elas foram concebidas para informar e auxiliar na tomada de
decisões. Não têm o propósito de estabelecer um padrão de atendimento e não
devem ser interpretadas como tal. Também não devem ser tomadas como
prescrição de uma linha de conduta exclusiva.
Variações na prática ocorrerão inevitável e adequadamente sempre que o clínico
levar em consideração as necessidades de cada paciente, os recursos disponíveis
e as limitações peculiares de uma instituição ou tipo de prática. Todo profissional
da assistência médica que fizer uso destas diretrizes será responsável pela
avaliação da adequação em aplicá-las no âmbito de cada situação clínica em
particular.
As recomendações referentes a pesquisa contidas neste documento são gerais e
não têm o propósito de implicar algum protocolo específico.
Ao citar este documento, o seguinte formato deverá ser usado: National Kidney
Foundation. K/DOQI Clinical Practice Guidelines for Chronic Kidney Disease:
Executive Summary (Diretrizes de Prática Clínica para Doença Renal Crônica:
Resumo Executivo). New York, 2002; pp. xx – xx (citar as páginas relevantes).
O texto completo destas Diretrizes, bem como todas as outras diretrizes K/DOQI,
podem ser acessados pela Internet no site: www.kdoqi.org
A NKF agradece o apoio da Amgen, Inc.,
Fundadora e Principal Patrocinadora da K/DOQI.
2
ÍNDICE
INTRODUÇÃO
A Doença Renal Crônica como Problema de Saúde Pública
Tarefa confiada ao Grupo de Trabalho sobre Doença Renal Crônica da
K/DOQI...........................................................................................8
ESTRUTURA BÁSICA.............................................................................10
REVISÃO DAS EVIDÊNCIAS .................................................................15
VISÃO GERAL ........................................................................................16
PREVALÊNCIA DA DOENÇA RENAL CRÔNICA (DRC) NOS ESTADOS
UNIDOS...................................................................................................18
CONCLUSÕES DAS DIRETRIZES.........................................................19
DEFINIÇÃO E CLASSIFICAÇÃO DOS ESTÁGIOS DA DOENÇA RENAL
CRÔNICA................................................................................................19
Diretriz Nº 1. Definição e Estágios da Doença Renal Crônica......20
Diretriz Nº 2. Avaliação e Tratamento...........................................25
Diretriz Nº 3. Indivíduos com Risco Aumentado para Doença Renal
Crônica.....................................................................................................30
AVALIAÇÃO DAS DOSAGENS LABORATORIAIS NA AVALIAÇÃO CLÍNICA DA
DOENÇA RENAL .....................................................................................33
Diretriz Nº 4. Estimativa da Taxa de Filtração Glomerular (TFG)..33
Diretriz Nº 5. Medida da Proteinúria ..............................................39
Diretriz Nº 6. Outros Marcadores da Doença Renal Crônica além da
Proteinúria..................................................................................43
ASSOCIAÇÃO ENTRE NÍVEL DE TFG COM COMPLICAÇÕES EM
ADULTOS..................................................................................................50
Diretriz Nº 7. Associação do Nível da TFG com Hipertensão......53
Diretriz Nº 8. Associação do Nível da TFG com Anemia.............56
Diretriz Nº 9. Associação do Nível da TFG com Estado
Nutricional.......................................................................................59
Diretriz Nº 10. Doença Óssea e Distúrbios do Metabolismo do Cálcio e do
Fósforo............................................................................................68
Diretriz Nº 11. Neuropatia .............................................................71
Diretriz Nº 12. Associação do Nível da TFG com Índices de Capacidade
funcional e Bem-Estar....................................................................73
ESTRATIFICAÇÃO DO RISCO DE EVOLUÇÃO DA DOENÇA RENAL E
DESENVOLVIMENTO DE DOENÇA CARDIOVASCULAR......................78
Diretriz Nº 13. Fatores Associados à Perda da Função Renal na Doença
3
Renal Crônica...............................................................................79
Diretriz Nº 14. Associação da Doença Renal Crônica com Complicações
do Diabetes.....................................................................................87
Diretriz Nº 15. Associação da Doença Renal Crônica com Doença
Cardiovascular..............................................................................90
FIGURAS
Figura 1. Incidência e Prevalência da Doença Renal Terminal nos EUA...8
Figura 2. Estágios da Evolução da Doença Renal Crônica e Estratégias
Terapêuticas...............................................................................11
Figura 3. Estágios da Evolução da Doença Cardiovascular e Estratégias
Terapêuticas...............................................................................14
Figura 4. Taxa de Filtração Glomerular (TFG) vs. Idade...........................23
Figura 5. Nível da TFG no Início da Terapia de Substituição (USRDS)....24
Figura 6. Relação do Clearance (Depuração) de Creatinina e Creatinina
Sérica com a TFG (Clearance de Inulina) em Pacientes com Doença
Glomerular .................................................................................34
Figura 7. Estimativas da TFG vs. TFG na Corte Controle do
Estudo MDRD.............................................................................35
Figura 8. Precisão das Diferentes Estimativas da TFG em Adultos..........35
Figura 9. Avaliação da Proteinúria em Pacientes sem Doença Renal
Conhecida.....................................................................................................42
Figura 10. Prevalência de Pacientes por Número de Anormalidades segundo o
Nível da TFG (NHANES III).........................................................50
Figura 11. Proporção de Pacientes por Número de Anormalidades segundo o
Nível da TFG (NHANES III).........................................................51
Figura 12. Prevalência de Pressão Arterial Elevada por Nível de TFG no Estudo
MDRD..........................................................................................54
Figura 13. Prevalência de Pressão Arterial Elevada por Nível de TFG, Ajustada
para a Idade de 60 Anos (NHANES III).......................................54
Figura 14. Prevalência de Creatinina Sérica Elevada por Categoria JNC-VI de
Pressão Arterial e Auto-Relato de Tratamento com Medicações AntiHipertensivas (NHANES III).........................................................55
Figura 15. Número Estimado de Indivíduos com Creatinina Sérica Elevada por
Categoria JNC-VI de Pressão Arterial e Auto-Relato de Tratamento
com Medicações Anti-Hipertensivas (NHANES III).....................55
Figura 16. Pesquisa de Anemia em Pacientes com Doença Renal Crônica.57
Figura 17. Percentis de Hemoglobina Sangüínea por TFG Ajustada para a Idade
de 60 Anos (NHANES III)............................................................58
Figura 18. Prevalência Ajustada de Hemoglobina Baixa em Adultos por TFG
(NHANES III).................................................................................58
Figura 19. Percentis de Hemoglobina por TFG.............................................59
Figura 20. Prevalência de Hemoglobina Baixa por Categoria de TFG..........59
Figura 21. Associação entre Ingestão Alimentar e TFG................................63
Figura 22. Associação entre Albumina Sérica e TFG....................................64
Figura 23. Associação entre Transferrina Sérica e TFG................................64
4
Figura 24. Associação entre Colesterol Sérico e TFG...................................65
Figura 25. Associação entre Composição Corporal e TFG............................66
Figura 26. Percentis de PTHi por TFG............................................................69
Figura 27. Prevalência de PTHi Elevado por Categoria de TFG.....................69
Figura 28. Prevalência de Hipocalcemia (Ajustada para Albumina) vs. TFG..70
Figura 29. Níveis Séricos de Fósforo vs. TFG (NHANES III)..........................70
Figura 30. Prevalência de Cálcio Baixo e Fosfato Elevado por Categoria de
TFG...................................................................................................................71
Figura 31. Percentis de Produto Cálcio-Fósforo por TFG (NHANES III).........71
Figura 32. Função Renal (TFG) e Probabilidade de Apresentar Sintomas que
Afetem a Qualidade de Vida e o Bem-Estar...................................75
Figura 33. Prevalência Ajustada da Incapacidade Física de Andar por Categoria
de TFG (NHANES III)......................................................................76
Figura 34. Prevalência Ajustada da Incapacidade Física de Levantar por Categoria
de TFG (NHANES III).......................................................................76
Figura 35. Inclinações da TFG no Estudo Modificação da Dieta na Doença Renal
(MDRD).............................................................................................................81
Figura 36. Mortalidade Cardiovascular com Diabetes.....................................89
Figura 37. Microalbuminúria e Morbidade Cardiovascular com Diabetes Tipo 2.89
Figura 38. TFG e Risco Relativo de Morte......................................................93
Figura 39. Proteinúria e Risco Relativo de Doença Cardiovascular................93
Figura 40. Proteinúria e Risco Relativo de Morte por DCV.............................94
Figura 41. Proteinúria e Risco Relativo de Morte............................................95
5
TABELAS
Tabela 1. Metas do Grupo de Trabalho sobre Doença Renal Crônica
(DRC).............................................................................................................9
Tabela 2. Definição da Doença Renal Crônica...........................................12
Tabela 3. Fatores de Risco para Doença Renal Crônica e Seus
Desfechos.......................................................................................................13
Tabela 4. Abordagem da Revisão de Evidências........................................16
Tabela 5. Doença Renal Crônica: Um Plano de Ação Clínica.....................17
Tabela 6. Estágios e Prevalência da Doença Renal Crônica (Idade > 20)..19
Tabela 7. Estágios da Doença Renal Crônica.............................................20
Tabela 8. Definição e Estágios da Doença Renal Crônica..........................21
Tabela 9. Definições de Proteinúria e Albuminúria......................................22
Tabela 10. TFG Normal em Crianças e Adultos Jovens................................23
Tabela 11. Prevalência dos Estágios da Doença Renal Crônica e Níveis de
Função Renal nos EUA................................................................25
Tabela 12. Estágios da Doença Renal Crônica: Um Plano de Ação Clínica.26
Tabela 13. Classificação Simplificada da Doença Renal Crônica por
Diagnóstico......................................................................................................27
Tabela 14. Indícios para o Diagnóstico de Doença Renal Crônica a partir do
Histórico do Paciente....................................................................28
Tabela 15. Avaliação Laboratorial de Pacientes com Doença Renal Crônica.29
Tabela 16. Potenciais Fatores de Risco para Suscetibilidade e
Desencadeamento da Doença Renal Crônica.............................31
Tabela 17. Prevalência de Indivíduos com Risco Aumentado para Doença Renal
Crônica..........................................................................................31
Tabela 18. Avaliação Clínica de Pacientes com Risco Aumentado para Doença
Renal Crônica................................................................................33
Tabela 19. Equações Desenvolvidas para Prever a TFG em Adultos e Crianças
com Base na Creatinina Sérica......................................................36
Tabela 20. Creatinina Sérica Correspondente a uma TFG de 60ml/min/1,73m 2
pelas Equações Abreviada do Estudo MDRD e de Cockcroft-Gault .37
Tabela 21. Situações Clínicas nas Quais podem ser Necessários Medidas de
Clearance (Depuração) para Estimar a TFG....................................................39
Tabela 22. Causas Comuns de Resultados Falsos em Dosagens Rotineiras de
Albumina ou Proteína Total na Urina...............................................43
Tabela 23. Interpretação da Proteinúria e das Anormalidades do Sedimento
Urinário como Marcadores da Doença Renal Crônica.....................44
Tabela 24. Interpretação de Anormalidades Observadas em Estudos por Imagem
como Marcadores da Doença Renal Crônica..................................46
Tabela 25. Apresentações Clínicas da Doença Renal.......................................47
Tabela 26. Relação entre Tipo de Doença Renal e Apresentação Clínica........49
Tabela 27. Intervenções Clínicas Adicionais para Adultos com TFG <
60ml/min/1,73m2 ..............................................................................52
Tabela 28. Classificação da Pressão Arterial para Adultos com Idade > 18 anos
(JNC-VI)............................................................................................53
6
Tabela 29. Domínios de Capacidade Funcional e Bem-Estar Medidos por
Instrumentos
Específicos........................................................................................74
Tabela 30. Medidas de Capacidade Funcional e Bem-Estar..............................78
Tabela 31. Anos até a Insuficiência Renal (TFG < 15ml/min/1,73m 2 ) com Base no
Nível da TFG e Taxa de Declínio da TFG........................................81
Tabela 32. Tratamentos para Retardar a Progressão da Doença Renal Crônica
em Adultos.......................................................................................83
Tabela 33. Recomendações para o Controle da Glicemia em Diabéticos*.......83
Tabela 34. Estratificação do Risco e Indicação para Tratamento AntiHipertensivo........................................................................................................84
Tabela 35. Pressão Arterial, Objetivos, Terapias Não-Farmacológicas e
Farmacológicas Recomendadas pela Força-Tarefa da NKF para
Doença Cardiovascular na Doença Renal Crônica..........................86
Tabela 36. Diretrizes e Relatórios Referentes ao Atendimento de Complicações
do Diabetes.....................................................................................90
Tabela 37. Fatores Tradicionais vs. Fatores Relacionados com a Doença Renal
Crônica que Podem Representar um Risco Aumentado para Doença
Cardiovascular..................................................................................91
Tabela 38. Fatores de Risco “Tradicionais” para Doença Renal Crônica e
Intervenções Associadas..................................................................96
7
INTRODUÇÃO
A Doença Renal Crônica como Problema de Saúde Pública
A Doença Renal Crônica é um problema de saúde pública no mundo inteiro. Nos
Estados Unidos, a incidência e a prevalência da insuficiência renal avançada são
crescentes, com desfecho ruim e custos elevados (Figura 1). A prevalência de
estágios precoces da doença renal crônica é ainda mais alta.
Figura 1. Incidência e Prevalência da Doença Renal Terminal nos EUA
Tradução: [na vertical]:
Número de pacientes (em milhares)
- - - - Projeção
------- Número de pacientes
........ Intervalo de confiança de 95%
Prevalência de pontos
Incidência
Evidências crescentes, obtidas em décadas passadas, indicam ser possível
prevenir ou retardar o desfecho desfavorável da doença renal crônica, tal como a
insuficiência renal avançada, a doença cardiovascular e a morte prematura. Os
estágios iniciais da doença renal crônica podem ser detectados por meio de
exames laboratoriais. O tratamento dos estágios iniciais da doença renal crônica é
eficaz em retardar a evolução para a insuficiência renal. O início do tratamento dos
fatores de risco da doença cardiovascular em estágios precoces da doença renal
crônica deve ser eficaz em reduzir os eventos da doença cardiovascular, tanto
antes como depois do início da insuficiência renal.
Infelizmente, nos Estados Unidos, a doença renal crônica é “sub-diagnosticada” e
“sub-tratada”, resultando na perda de oportunidades para preveni-la. Uma das
8
razões é a falta de acordo quanto à definição e à classificação dos estágios da
evolução da doença renal crônica. Uma classificação clinicamente aplicável seria
baseada na avaliação laboratorial da gravidade da doença renal, na associação
entre o nível da função renal e complicações e na estratificação dos riscos de
perda da função renal e do desenvolvimento de doença cardiovascular.
Tarefa confiada ao Grupo de Trabalho sobre Doença Renal Crônica da
K/DOQI
No ano 2000, o Conselho Consultivo da National Kidney Foundation (NKF) Kidney
Disease Outcomes Quality Initiative (K/DOQI) [Plano de Qualidade dos Desfechos
das Doenças Renais da Fundação Nacional do Rim] aprovou a elaboração de
diretrizes para a prática clínica, destinadas a definir a doença renal crônica e a
classificar os estágios de evolução da doença renal crônica. O Grupo de Trabalho
encarregado de elaborar essas diretrizes foi constituído por especialistas em
nefrologia, nefrologia pediátrica, epidemiologia, medicina laboratorial, nutrição,
serviço social, gerontologia e saúde da família. Uma Equipe de Revisão das
Evidências, composta de nefrologistas e metodologistas, foi a responsável pela
reunião das evidências. As metas adotadas pelo Grupo de Trabalho estão listadas
na Tabela 1.
Tabela 1.
Metas do Grupo de Trabalho de DRC
Definição da doença renal crônica e classificação
dos estágios da doença renal crônica,
independentemente da causa subjacente
Avaliação das dosagens laboratoriais para a
determinação clínica da doença renal
Associação entre o nível de função renal e
complicações da doença renal crônica
Estratificação do risco de perda da função renal
e de desenvolvimento de doença cardiovascular
A definição da doença renal crônica e a classificação dos estágios de gravidade
proporcionariam uma linguagem comum de comunicação entre prestadores de
assistência, pacientes e suas famílias, pesquisadores e responsáveis pelas
políticas de atendimento, bem como em uma estrutura básica para a elaboração
de uma abordagem de saúde pública que atingisse o atendimento e melhorasse
os desfechos da doença renal crônica. Uma terminologia uniforme permitiria:
1. Estimativas mais confiáveis da prevalência dos estágios precoces da
doença e da população de risco mais alto para doença renal crônica.
2. Recomendações para exames laboratoriais destinadas a detectar os
estágios precoces e a evolução para estágios mais tardios.
9
3. Associação entre estágios e manifestações clínicas da doença.
4. Avaliação dos fatores associados com um alto risco de evolução de um
estágio para o seguinte ou com outro desfecho desfavorável.
5. Avaliação de tratamentos para retardar a evolução ou prevenir outros
desfechos desfavoráveis.
Com isso, diretrizes para a prática clínica, medidas de execução clínica e esforços
continuados de melhoria da qualidade poderiam ser direcionados para os estágios
da doença renal crônica.
O Grupo de Trabalho não tratou especificamente da avaliação e do tratamento da
doença renal crônica. Entretanto, estas diretrizes contém uma breve referência ao
diagnóstico e às intervenções clínicas, podendo servir de “mapa” que conduz a
outras diretrizes de prática clínica e evidenciando os pontos em que se faz
necessária a elaboração de outras diretrizes. Futuramente, o K/DOQI incluirá
diretrizes para a intervenção.
As Diretrizes de Prática Clínica para Doença Renal Crônica contêm um resumo de
informações acumuladas, disponíveis à época em que o Grupo de Trabalho iniciou
suas deliberações, as 15 diretrizes e seus fundamentos, sugestões para medidas
de execução clínica, uma abordagem clínica da doença renal crônica utilizando
estas diretrizes e apêndices que descrevem os métodos de revisão das
evidências. Estas diretrizes baseiam-se na revisão sistemática da literatura e no
consenso do Grupo de Trabalho. Elas foram revistas pelo Conselho Consultivo do
K/DOQI e por grande número de organizações e sociedades profissionais,
especialistas selecionados e membros da sociedade com interesse no assunto,
tendo sido aprovadas pela Diretoria da NKF.
ESTRUTURA BÁSICA
Modelo do Curso da Doença Renal Crônica
O Grupo de Trabalho elaborou um modelo do curso da doença renal crônica
(Figura 2). Este modelo define estágios da doença renal crônica (elipses
sombreadas), bem como condições prévias (indivíduos normais e indivíduos com
risco aumentado de vir a apresentar doença renal crônica) e tipos de desfecho
(complicações da doença renal crônica e seu tratamento e morte devido à doença
renal crônica). As setas horizontais indicam fatores causadores de transições,
podendo ser considerados como “fatores de risco” para um desfecho desfavorável.
Este modelo foi utilizado para as diretrizes de prática clínica aqui descritas e
prevê-se que futuras diretrizes para intervenções destinadas a reduzir os
desfechos desfavoráveis da doença renal crônica também possam ser baseadas
neste modelo.
10
Figura 2. Estágios da Evolução da Doença Renal Crônica e Estratégias
Terapêuticas
Tradução:
Complicações
Normal
Risco
Aumentado
Triagem
Redução do
para fatores risco para DRC,
de risco
Triagem para
para DRC
DRC
Lesão
da TFG
Insuficiência
Morte
renal
por DRC
Diagnóstico e
Estimar
Substituição
tratamento,
progressão, por diálise e
Tratar
Tratar
transplante
condições
complicações,
comórbidas, Preparar para
Retardar
substituição
Progressão
Modelo de evidências dos estágios do início e da evolução da doença renal crônica e
intervenções terapêuticas. As elipses sombreadas representam estágios da doença renal
crônica; as elipses não sombreadas representam potenciais antecedentes ou
conseqüências da DRC. As setas largas entre as elipses representam fatores associados
com o desencadeamento e a progressão da doença, que podem ser afetados ou
detectados por intervenções: fatores de suscetibilidade (preto), fatores de
desencadeamento (cinza escuro); fatores de evolução (cinza claro); e fatores terminais
(branco). As intervenções para cada estágio são indicadas abaixo do respectivo estágio.
Indivíduos aparentemente normais devem passar por triagem para fatores de risco para
DRC. Indivíduos sabidamente com risco aumentado para DRC devem passar por triagem
para DRC. Modificado e reproduzido com autorização1.
Definição da Doença Renal Crônica
O Grupo de Trabalho definiu a “doença renal crônica” de modo a incluir condições
que afetam o rim e têm o potencial de causar seja a perda progressiva da função
renal, sejam complicações resultantes da diminuição da função renal. Assim, a
doença renal crônica foi definida como sendo a presença de lesão renal ou de
nível reduzido de função renal durante três meses ou mais, independentemente do
diagnóstico (Tabela 2).
11
Tabela 2.
Definição da Doença Renal Crônica
Critérios
1. Lesão renal durante período > 3 meses, definida por
anormalidades estruturais ou funcionais do rim,
com ou sem diminuição da TFG, manifestada por:
Anormalidades patológicas; ou
Marcadores de lesão renal, incluindo anormalidades
na composição do sangue ou da urina, ou
anormalidades em exames por imagem
2. TFG < 60 ml/min/1,73m2 durante período > 3 meses,
com ou sem lesão renal
Abreviatura: TFG = taxa de filtração glomerular
Todos os indivíduos com TFG < 60ml/min/1,73m 2 durante um período > 3 meses
são classificados como tendo doença renal crônica, sem levar em consideração a
presença ou ausência de lesão renal. O fundamento para incluir tais indivíduos é
que a redução da função renal a um nível igual ou ainda mais baixo que esse
representa a perda de metade ou mais do nível adulto da função renal normal, o
que pode estar associado a uma série de complicações.
Todos os indivíduos com lesão renal são classificados como tendo doença renal
crônica, independentemente do nível da TFG. É rara a realização de biópsia renal,
de modo que, na maioria dos casos, a lesão renal é determinada pela presença ou
ausência de marcadores tais como proteinúria ou anormalidades no sedimento
urinário (hematúria ou piúria com cilindros), anormalidades sangüíneas
patognomônicas da doença renal, tais como síndromes tubulares (p. ex., acidose
renal tubular ou diabetes insípido neurogênico) e achados anormais em estudos
nefrogênico por imagem, tais como a hidronefrose. O fundamento para se incluir
indivíduos com TFG > 60ml/min/1,73m2 é que a TFG pode ser mantida em níveis
normais ou elevados a despeito de uma lesão renal importante e que pacientes
com lesão renal têm risco aumentado de apresentarem os dois principais
desfechos da doença renal crônica: perda da função renal e desenvolvimento de
doença cardiovascular.
Fatores de Risco para Desfecho Desfavorável da Doença Renal Crônica
Define-se como fator de risco um atributo que esteja associado a um risco
aumentado para determinado desfecho. Em princípio, existem quatro tipos de
fatores de risco para um desfecho desfavorável da doença renal crônica, definidos
pelo Grupo de Trabalho como “fatores de risco para DRC” (Tabela 3). Esta diretriz
visa primariamente a identificação de fatores de suscetibilidade e
desencadeamento, a fim de definir quais os indivíduos com risco alto de
desenvolver doença renal crônica, e de fatores de evolução, a fim de definir quais
os indivíduos com risco alto de agravamento da lesão renal e subseqüente perda
da função renal. Diretrizes K/DOQI anteriores tratam dos fatores terminais.
12
Tabela 3.
Fatores de Risco para Doença Renal Crônica e Seus Desfechos
Tipo
Definição
Exemplos
.
Fatores de
Suscetibilidade aumentada
Idade avançada, história
suscetibilidade
para lesão renal
familiar
................................................................................................................................................
Fatores
Desencadeiam diretamente
Diabetes, pressão arterial
desencadeantes
lesão renal
elevada, doenças autoimunes,
infecções sistêmicas, infecções
do trato urinário, toxicidade de
drogas
................................................................................................................................................
Fatores de
Causam piora da lesão renal e
Nível mais alto de proteinúria,
progressão
declínio mais rápido da função
nível mais alto de pressão,
renal, uma vez iniciada a lesão
arterial, controle precário da
renal
glicemia em diabetes,
tabagismo
................................................................................................................................................
Fatores de
Aumentam a morbidade e a
Dose mais baixa de diálise
Doença Avançada mortalidade na insuficiência
(Kt/V), acesso vascular
renal em fase final
temporário, anemia, albumina
sérica baixa, encaminhamento
tardio
.
Desfechos da Doença Renal Crônica
O Grupo de Trabalho levou em consideração dois importantes desfechos da
doença renal crônica: perda da função renal e desenvolvimento de doença
cardiovascular.
Perda da função renal. Na maioria dos pacientes com doença renal crônica, o
nível da função renal tende a diminuir progressivamente ao longo do tempo. O
desfecho mais grave da doença renal crônica é a insuficiência renal; entretanto, há
muito mais indivíduos com função renal diminuída do que com insuficiência renal
avançada. A função renal diminuída está associada com complicações em
virtualmente todos os sistemas de órgãos. Em geral, o risco de complicações
depende do nível da função renal e do risco de perda subseqüente da função
renal. Intervenções terapêuticas em estágios precoces da doença renal crônica
podem retardar a evolução para a insuficiência renal e prevenir ou abrandar as
complicações decorrentes da função renal diminuída.
Doença Cardiovascular. A doença cardiovascular foi considerada em separado
porque: (1) nos pacientes com doença renal crônica, eventos de doença
cardiovascular são mais comuns do que a insuficiência renal; (2) nos pacientes
com doença renal crônica, a doença cardiovascular pode ser tratada e
potencialmente prevenida; e (3) a doença renal crônica parece ser fator de risco
para doença cardiovascular. O Relatório de 1998 da Força Tarefa da NKF sobre
13
Doença Cardiovascular em Doença Renal Crônica recomendou que pacientes
com doença renal crônica fossem considerados como estando no “grupo de risco
mais alto” para eventos subseqüentes de doença cardiovascular (DCV). O risco
adicional para doença cardiovascular deve-se, em parte, a uma prevalência mais
alta das condições reconhecidas como fatores de risco para doença
cardiovascular na população geral (fatores de risco “tradicionais” para DCV) e a
fatores hemodinâmicos e metabólicos característicos da doença renal crônica
(fatores de risco para DCV “relacionados com DRC”). A Força Tarefa também
elaborou um modelo para o curso da doença cardiovascular (Figura 3) e elaborou
critérios de extrapolação das evidências de eficácia das terapias de redução dos
fatores de risco, desde a população geral até pacientes com doença renal crônica.
A Força Tarefa concluiu que a maioria das intervenções que se mostram eficazes
na população geral também devem ser aplicadas em pacientes com doença renal
crônica.
Figura 3. Estágios da Evolução da Doença Cardiovascular e Estratégias
Terapêuticas
Tradução:
Complicações
Normal
Risco
Aumentado
Triagem
Redução do
para fatores risco de DCV,
de risco
Triagem para
para DCV
DCV
ASDCV
LVH
Eventos
da ASDCV
Retardar
Diagnóstico
progressão, e tratamento,
Prevenção
Prevenção de
de eventos
eventos
clínicos
recorrentes
CHF
Morte
por DCV
Diagnóstico
e tratamento,
Substituição
por aparelhos
e transplante
São dignas de nota as semelhanças entre os modelos para doença renal crônica e
para doença cardiovascular e também as semelhanças entre os fatores de risco
para desfecho desfavorável de ambas as doenças. Estratégias mais eficazes de
redução dos fatores de risco abrem esperanças de redução da evolução
desfavorável de ambas as doenças.
14
População Alvo
A população alvo destas diretrizes inclui indivíduos com doença renal crônica ou
com risco aumentado de desenvolverem doença renal crônica. A maioria dos
tópicos concentra-se nos adultos (idade > 18 anos). Muitos dos mesmos princípios
aplicam-se também às crianças. A classificação dos estágios e os princípios dos
exames diagnósticos, em particular, são similares. Uma subcomissão do Grupo de
Trabalho examinou questões relacionadas com crianças e participou da
elaboração das primeiras seis diretrizes do presente documento. Existem, todavia,
diferenças suficientes entre adultos e crianças quanto à associação da TFG com
sinais e sintomas de uremia e à estratificação do risco para desfecho
desfavorável, para que estas questões sejam tratadas somente em relação aos
adultos. Futuramente, poderá ser elaborado um conjunto separado de diretrizes
para crianças.
Público Alvo
O público alvo destas diretrizes inclui uma ampla gama de indivíduos: aqueles que
têm doença renal crônica ou têm risco aumentado de vir a desenvolvê-la (a
população alvo) e suas famílias; profissionais da assistência médica que atendem
a população alvo; fabricantes de instrumentos e laboratórios de diagnóstico que
medem a função renal; órgãos e instituições que planejam, prestam a assistência
médica necessária à população alvo ou pagam por ela; e pesquisadores que
estudam a doença renal crônica.
Intervenções
As diretrizes contêm somente breves referências a intervenções clínicas,
suficientes para oferecer uma base para outras diretrizes de prática clínica,
relevantes para a avaliação e condução da doença renal crônica. Futuras
diretrizes K/DOQI de prática clínica serão baseadas na estrutura básica aqui
elaborada.
REVISÃO DAS EVIDÊNCIAS
As diretrizes elaboradas pelo Grupo de Trabalho baseiam-se em uma revisão
sistemática da literatura, utilizando uma abordagem baseada no procedimento
delineado pela “Agency for Healthcare Research and Quality” [Agência de
Pesquisa e Qualidade em Saúde] (antiga “Agency for Health Care Policy and
Research”) [Agência de Políticas e Pesquisa em Saúde], com modificações
adequadas aos seus objetivos. A NKF nomeou uma Equipe de Revisão das
Evidências, para colaborar com o Grupo de Trabalho na realização de uma
revisão sistemática da literatura, na qual se pudessem basear as diretrizes. A
Tabela 4 resume a abordagem da revisão das evidências. Foi elaborado um
formato único para resumir a força das evidências, usando-se quatro dimensões:
tamanho do estudo, aplicabilidade, resultados e qualidade metodológica. Além
disso, cada conclusão foi classificada de acordo com o nível de evidências no qual
se baseou: a análise dos dados individuais dos pacientes de um único estudo
grande e generalizável, de alta qualidade metodológica; a compilação de artigos
originais, revisão de artigos de revisão e de artigos originais selecionados, ou
15
pareceres. A explicação detalhada destes métodos é apresentada nos apêndices
destas diretrizes.
Tabela 4.
Abordagem da Revisão das Evidências
Desenvolver e refinar os tópicos;
Determinar a abordagem dos tópicos:
Conceitos estabelecidos – resumo de revisões publicadas
e artigos originais selecionados;
Conceitos novos – revisão sistemática de artigos originais e
análise de dados primários, se estiverem disponíveis.
Obtenção de evidências (revisão da literatura);
Análise de dados primários do Terceiro Levantamento Nacional de
Exames de Saúde e Nutrição (Third National Health and Nutrition
Examination Survey) (NHANES III) e de outras fontes;
Avaliação das evidências (tipos e qualidade);
Síntese das evidências (tabelas);
Transposição das evidências em diretrizes para a prática clínica;
Identificação de diretrizes adequadas à transposição em medidas
de aplicação clínica;
Revisão e introdução de emendas em público;
Aprovação pela Diretoria da NKF.
VISÃO GERAL
A Tabela 5 mostra a classificação dos estágios da doença renal crônica elaborada
pelo Grupo de Trabalho, incluindo a população de alto risco para doença renal
crônica, bem como ações para prevenir o aparecimento da doença renal crônica e
melhorar a sua evolução em cada um de seus estágios. Antes de enumerar as
diretrizes, cabe responder algumas perguntas freqüentes sobre a classificação
geral.
Tabela 5.
Estágio
Doença Renal Crônica: Um Plano de Ação Clínica
Descrição
Com risco aumentado
TFG
(ml/min/1,73m2)
> 90
Ação*
Investigação;
16
(com fatores de
Redução de risco
risco para DRC)
de DRC
...............................................................................................................................................
1
Lesão renal com TFG
> 90
Diagnóstico e tratamento,
normal ou aumentada
Tratamento de condições
comórbidas, retardo da
progressão, redução do
risco de DCV
................................................................................................................................................
2
Lesão renal (discreta) com
60 - 89
Estimativa da
ligeira ↓ da TFG
progressão
......................................................................................................................................
3
↓ moderada da TFG
30 - 59
Avaliação e tratamento
das complicações
................................................................................................................................................
4
↓ grave da TFG
15 - 29
Preparação para terapia
de substituição renal
................................................................................................................................................
5
Insuficiência renal
< 15
Substituição (se houver
terminal
(ou diálise)
uremia)
.
A área sombreada identifica pacientes que têm doença renal crônica; a área não
sombreada indica indivíduos com risco aumentado de desenvolverem doença renal
crônica. A doença renal crônica é definida como a presença ou de lesão renal ou de uma
TFG < 60 ml/min/1,73m2 durante um período > 3 meses. A lesão renal é definida como a
presença ou de anormalidades patológicas ou de marcadores de lesão, incluindo
anormalidades em exames de sangue ou de urina ou em exames de diagnóstico por
imagem.
* Inclui ações de estágios anteriores.
Abreviaturas: TFG = taxa de filtração glomerular; DRC = doença renal crônica;
DCV = doença cardiovascular
(Why “Kidney”?
Nota da Tradução: Trata-se de uma discussão sobre termos usados para
referência às doenças renais em inglês (“Kidney” ou “renal” ou “nephrology”). Em
português há preferência por utilizar o termo “renal”de origem latina em detrimento
do termo nefrológico de origem grega.No Brasil a maioria dos pacientes e
familiares ainda desconhecem o que é nefrologia ou doenças nefrológicas, sendo
melhor utilizar o termo doenças renais.
Por que Elaborar uma Nova Classificação?
Atualmente, não existe uma classificação uniforme dos estágios da doença renal
crônica. A revisão de livros-texto e de artigos de revistas especializadas mostra
claramente ambigüidade e superposição dos significados dos termos correntes. O
Grupo de Trabalho concluiu que definições uniformes dos termos e dos estágios
iriam melhorar a comunicação entre pacientes e aqueles que os atendem,
17
favorecer a educação do público e promover a divulgação dos resultados de
pesquisa. Além disso, considerou-se que definições uniformes iriam intensificar a
realização de pesquisas clínicas.
Por que Basear um Novo Sistema de Classificação na Gravidade da Doença?
Desfechos desfavoráveis da doença renal baseiam-se no nível da função renal e
no risco de perda da função no futuro. A doença renal crônica tende a se agravar
com o tempo.Consequentemente, o risco de evolução desfavorável aumenta com
o passar do tempo e com o agravamento do problema. Muitas disciplinas médicas,
da doença incluindo especialidades correlatas como as que tratam da hipertensão,
das doenças cardiovasculares, diabetes e transplantes, adotaram sistemas de
classificação baseados na gravidade do quadro para orientar as intervenções
clínicas, a pesquisa e a educação de profissionais e do público. Um modelo desse
tipo é essencial para qualquer abordagem de saúde pública da doença.
Por que Classificar a Gravidade pelo Nível da TGF?
O nível da taxa de filtração glomerular (TFG) é amplamente aceito como sendo a
melhor medida global da função renal, seja o indivíduo sadio ou doente. Os
profissionais da assistência médica e as famílias estão familiarizados com o
conceito de que “o rim é como um filtro”. A TFG é a melhor medida da capacidade
do rim de filtrar o sangue. Além disso, expressando-se o nível da função renal por
meio de uma escala contínua, torna-se possível elaborar programas de educação
do público que incentivem os indivíduos a “conhecer seu número”.
O termo “TFG” não é intuitivamente óbvio para todo mundo. Pelo contrário, é um
termo aprendido, que permite a expressão final das complexas funções do rim em
uma única expressão numérica. Por outro lado, números são conceitos intuitivos e
de fácil compreensão para todos. Assim, é uma sorte que, uma vez aprendido o
termo “TFG”, a expressão “Conheça seu número!” se torne intuitiva e de fácil
compreensão.
Por que Incluir um Plano de Ação?
Melhorar os desfechos, meta máxima da NKF, requer ação. Nenhuma diretriz de
prática clínica, qualquer que seja o rigor de sua elaboração, alcançará a melhora
do desfecho pretendida sem um plano de implementação. Esta foi a tarefa do
Conselho Consultivo do N/KDOQI. O processo foi iniciado paralelamente ao de
elaboração das diretrizes.
PREVALÊNCIA DA DOENÇA RENAL CRÔNICA NOS ESTADOS UNIDOS
Usando a definição e os estágios da doença renal crônica, o Grupo de Trabalho
conseguiu obter estimativas grosseiras da prevalência de cada estágio em
adultos, a partir da Terceira Pesquisa Nacional de Exame de Saúde e Nutrição
(Third National Health and Nutrition Examination Survey) (NHANES III) (Tabela 6).
Os métodos para estimar a prevalência estão detalhados nas diretrizes. Com base
nesses dados, há mais de 20 milhões de adultos com doença renal crônica nos
EUA. O número de indivíduos com risco aumentado de desenvolverem doença
18
renal crônica é maior ainda. A prevalência da doença renal crônica em crianças é
baixa demais para permitir estimativas precisas de prevalência para cada estágio,
com base nos dados da NHANES III.
Tabela 6.
Estágios e Prevalência da Doença Renal Crônica (Idade > 20)
TFG
Prevalência*
Descrição
(ml/min/1,73m2)
N (x1000)
%
Lesão renal com TFG
> 90
5.900
3,3
normal ou
................................................................................................................................................
2
Lesão renal com
60 - 89
5.300
3,0
leve da TFG
......................................................................................................................................
3
moderada da TFG
30 - 59
7.600
4,3
................................................................................................................................................
4
grave da TFG
15 - 29
400
0,2
................................................................................................................................................
5
Insuficiência renal
< 15
300
0,1
terminal
(ou diálise)
.
Estágio
1
* Dados dos Estágios 1 - 4 provenientes do NHANES III (1988 – 1994). População de 177
milhões de adultos com idade > 20 anos. Os dados do Estágio 5, provenientes do USRDS
(1998), incluem aproximadamente 230.000 pacientes tratados com diálise e presumem
outros 70.000 pacientes sem diálise. TFG estimada a partir da creatinina sérica, usando a
equação do Estudo MDRD, baseada em idade, sexo, raça e creatinina sérica. Para os
Estágios 1 e 2, foi definida como lesão renal a presença, em amostra isolada de urina, de
uma razão albumina/creatinina >17 mg/g em homens e >25 mg/g em mulheres, obtida em
duas dosagens.
CONCLUSÕES DAS DIRETRIZES
As conclusões destas diretrizes estão agrupadas em quatro partes,
correspondentes aos quatro objetivos do Grupo de Trabalho sobre DRC. As
conclusões das diretrizes estão reproduzidas neste Resumo Executivo. Os
números de páginas referem-se às páginas do American Journal of Kidney
Diseases, volume 39, Supplement 1, de fevereiro de 2002. Recomenda-se ao
leitor que procure os fundamentos, as tabelas de evidências e a bibliografia nas
páginas específicas.
DEFINIÇÃO E CLASSIFICAÇÃO DOS ESTÁGIOS DA DOENÇA RENAL
CRÔNICA
19
A doença renal crônica é um importante problema de saúde pública. Para
melhorar a evolução das pessoas com doença renal crônica, é necessária uma
abordagem mundial coordenada de prevenção das evoluções desfavoráveis, que
defina a doença e sua evolução, estime a prevalência da doença, identifique os
estágios precoces da doença e os fatores de risco prévios, bem como a detecção
e o tratamento das populações com risco aumentado para evolução desfavorável.
O objetivo desta seção é criar uma definição operacional e uma classificação dos
estágios da doença renal crônica e oferecer estimativas da prevalência da doença
por estágios, elaborar uma ampla visão geral de um “plano de ação clínica” para a
avaliação e condução de cada estágio da doença renal crônica e definir os
indivíduos com risco aumentado de desenvolverem doença renal crônica. O Grupo
de Trabalho analisou trabalhos sobre a prevalência da doença. Para elaborar
estimativas de prevalência da doença em adultos, foram usados dados da
NHANES III.
Diretriz Nº 1. Definição e Estágios da Doença Renal Crônica
A evolução desfavorável da doença renal crônica pode freqüentemente ser
prevenidas ou retardada por meio da detecção e do tratamento precoces. Os
estágios precoces da doença renal crônica podem ser detectados por meio
de dosagens laboratoriais de rotina.
A presença da doença renal crônica deve ser estabelecida com base na
presença de lesão renal e no nível de função renal (taxa de filtração
glomerular [TFG]), independentemente do diagnóstico.
Nos pacientes com doença renal crônica, o estágio da doença deve ser
determinado com base no nível de função renal, independentemente do
diagnóstico, segundo a classificação de DRC do K/DOQI.
Tabela 7. Estágios da Doença Renal Crônica
TFG
Descrição
(ml/min/1,73m2)
Lesão renal com
> 90
TFG normal ou
.................................................................................................
2
Lesão renal com
60 - 89
leve da TFG
...........................................................................................
3
moderada da TFG
30 - 59
..................................................................................................
4
grave da TFG
15 - 29
..................................................................................................
5
Insuficiência renal
< 15 ou diálise
terminal
A doença renal crônica é definida como a presença ou de lesão renal ou de
uma TFG < 60 ml/min/1,73m2 durante um período > 3 meses. A lesão renal
Estágio
1
20
é definida como a presença ou de anormalidades patológicas ou de
marcadores de lesão, incluindo anormalidades em exames de sangue ou
de urina ou em exames de diagnóstico por imagem.
A Tabela 8 ilustra a classificação dos indivíduos com base na presença ou
ausência de marcadores de doença renal e no nível de TFG, segundo a definição
e divisão em estágios propostas nesta diretriz. Além disso, em vista da complexa
relação entre pressão arterial elevada e doença renal crônica, ela inclui colunas
referentes à presença ou ausência de pressão arterial elevada.
Tabela 8. Definição e Estágios da Doença Renal Crônica
TFG
(ml/min/1,73m2)
> 90
Com Lesão Renal*
Com HAS**
1
Sem Lesão Renal*
.
Sem HAS**
1
Com HAS** Sem HAS**
“Pressão
“Normal”
arterial
elevada”
.
60 – 89
2
2
“Pressão
“ da TFG”a
arterial
elevada
.
com da TFG”
.
30 – 59
3
3
3
3
.
15 – 29
4
4
4
4
.
< 15 (ou diálise)
5
5
5
5
.
A área sombreada representa doença renal crônica; os números designam os estágios da
doença renal crônica.
* A lesão renal é definida como a presença de anormalidades patológicas ou de
marcadores de lesão, incluindo anormalidades em exames de sangue ou de urina ou em
exames de diagnóstico por imagem.
** A pressão arterial elevada é definida como >140/90 em adultos e >percentil 90 para a
altura e o sexo, em crianças.
a
Pode estar normal em lactantes e idosos.
A lesão renal é definida como a presença de anormalidades estruturais ou
funcionais do rim, inicialmente sem diminuição da TFG, podendo levar à
diminuição da TFG com o passar do tempo. Os marcadores da lesão renal
incluem anormalidades na composição sangüínea ou urinária ou anormalidades
em exames por imagem. Estas diretrizes salientam a proteinúria como marcador
de lesão renal, por ter sido estudada mais a fundo, inclusiva na NHANES III. A
Tabela 9 traz as definições mais comuns de proteinúria e albuminúria.
Tabela 9. Definições de Proteinúria e Albuminúria
21
Método de
Coleta de Urina
Proteína Excreção de 24hs.
Total
(varia conforme o
método)
Normal
Albuminúria ou
Microalbuminúria Proteinúria Clínica
<300mg/dia
NA
>300mg/dia
.
Fita reagente
para urina isolada
Razão proteína/
creatinina em
urina isolada
(varia conforme o
método)
<30mg/dl
<200mg/g
NA
>30mg/dl
NA
>200mg/g
.
.
Albumina Excreção de 24hs.
<30mg/dia
30 – 300mg/dia
>300mg/dia
.
Fita reagente
específica para
albumina em
urina isolada
<3mg/dl
>3mg/dl
NA
.
Razão Proteína/
Creatinina em
Urina isolada
(varia conforme
o sexoa)
<17mg/g (homens)
17-250mg/g (homens)
>250mg/g
(homens)
<25mg/g (mulheres) 25-355mg/g (mulheres) >355mg/g
(mulheres)
.
Os valores de corte específicos para cada sexo são de um único estudo. O uso do mesmo
valor de corte para homens e mulheres resulta em valores de prevalência mais altos nas
mulheres do que nos homens. As atuais recomendações da Associação Americana de
Diabetes definem como valores de corte para a razão albumina/creatinina, em urina
isolada, 30mg/g para microalbuminúria e 300mg/g para albuminúria, independentemente
do sexo.
O nível da TFG é aceito como sendo a melhor medida da função renal global,
tanto em indivíduos sadios como em doentes. O nível normal da TFG varia de
acordo com a idade, o sexo e o tamanho corporal. A Tabela 10 apresenta a TFG
normal em crianças e adultos jovens. A Figura 4 mostra a TFG vs. idade em
adultos. Foi selecionado o nível de TFG < 60ml/min/1,73m2 como definição de
doença renal, independentemente da presença ou ausência de lesão renal, pois
este nível representa uma perda de aproximadamente metade da TFG normal,
que pode estar associada a complicações.
Tabela 10. TFG Normal em Crianças e Adultos Jovens
22
Idade (sexo)
1 semana
(homens e mulheres)
2-8 semanas
(homens e mulheres)
>8 semanas
(homens e mulheres)
2-12 anos
(homens e mulheres)
13-21 anos (homens)
TFG média + DP
(ml/min/1,73m2)
40,6 + 14,8
.
65,8 + 24,8
.
95,7 + 21,7
.
133,0 + 27,0
.
140,0 + 30,0
.
13-21 anos (mulheres)
126,0 + 22,0
.
*Dados baseados em três estudos 2-4.
Abreviatura: DP = desvio padrão
Figura 4. TFG vs. Idade
[Ordenada]: TFG estimada (ml/min/1,73m2)
[Abscissa] : Idade (anos)
[Interior do gráfico]:
Inulina (Davies e Shock, 1950)
–– TFG Estimada pelo NHANES III (mediana, percentis 5 e 95)
23
A insuficiência renal terminal foi definida como sendo ou (1) um nível de TFG <
15ml/min/1,73m2, acompanhado, na maioria dos casos, de sinais e sintomas de
uremia, ou (2) a necessidade de se iniciar terapia de substituição renal (diálise ou
transplante) para o tratamento de complicações decorrentes da TFG diminuída,
que, de outra forma, aumentariam o risco de mortalidade ou morbidade. Em
alguns pacientes com TFG > 15ml/min/1,73m2, pode ser necessária a realização
de diálise ou de transplante, sendo eles também classificados como tendo
insuficiência renal terminal. A Figura 5 mostra o nível da TFG ao iniciar-se a diálise
nos EUA. Aproximadamente 98% dos pacientes iniciaram a diálise com TFG <
15ml/min/1,73m2.
Nos Estados Unidos o termo “Insuficiência Renal Crônica Terminal” (end-stage
renal disease) é também um termo administrativo, baseado no pagamento pelo
programa Medicare para “ESRD”. Assim o termo insuficiência renal crônica
terminal nos EUA inclui pacientes tratados com diálise e transplante, independente
da TFG, mas não inclui pacientes não tratados com diálise ou transplante mesmo
com TFG <15ml/min/1.73m2
Figura 5. Nível da TFG no Início da Terapia de Substituição (USRDS)
[Ordenada]: % de Pacientes
[Abscissa] : TFG (ml/min/1,73m2)
24
A Tabela 11 apresenta a prevalência dos estágios da doença renal crônica e os
níveis correspondentes de função renal na população adulta dos EUA, baseada
nas definições elaboradas para esta diretriz e em dados da NHANES III.
Tabela 11. Prevalência dos Estágios da Doença Renal Crônica e Níveis de
Função Renal nos EUA
Estágios da DRC
1
2
3
4
5
N (x1000)*
10.500a
5.900
7.100 a
5.300
7.600
400
300
%
5,9 a
3,3
4,0 a
3,0
4,3
0,2
0,2
Níveis de Função Renal
TFG
(ml/min/1,73m2)
N (x1000)*
(%)
>90
114.000
64,3
.
.
.
60-89
55.300
31,2
7.600
400
300
4.3
0,2
0,2
.
30-59
15-29
<15 (ou diálise)
.
.
.
* Dados para os Estágios 1-4 provenientes do NHANES III (1988-1994). População de
177 milhões com idade >20 anos. Dados para o Estágio 5, provenientes do USRDS
(1998), incluem aproximadamente 230.000 pacientes tratados com diálise e presume
outros 70.000 pacientes sem diálise. Porcentagens totais >100% porque o NHANES III
pode não ter incluído pacientes em diálise. A TFG foi estimada a partir da creatinina
sérica, usando a equação do Estudo MDRD, que se baseia em idade, sexo, raça e
creatinina sérica.
a
Para os Estágios 1 e 2, a lesão renal foi determinada com base nos valores da razão
albumina/creatinina em amostras isoladas de urina: >17mg/g (homens) ou >25mg/g
(mulheres) em uma ocasião (estimativa de prevalência maior) ou em duas dosagens
(estimativa de prevalência menor). A albuminúria foi persistente em 54% dos indivíduos
com TFG>90ml/min/1,73m2 (n = 102) e em 73% dos indivíduos com TFG de 6089ml/min/1,73m2 (n = 44).
A prevalência da doença renal crônica em crianças não foi estimada usando-se
esta definição e classificação. A compilação de vários estudos mostra que 1-10%
das crianças podem ter proteinúria por ocasião da pesquisa inicial com fita
reagente (“dipstick”) urinária, porém menos de 1% têm proteinúria persistente,
como demonstrado por resultados positivos de exames repetidos.
Diretriz Nº 2. Avaliação e Tratamento
A avaliação e o tratamento de pacientes com doença renal crônica requer a
compreensão de conceitos separados porém correlacionados de
diagnóstico, condições comórbidas, gravidade da doença, complicações da
doença e riscos de perda da função renal e de doença cardiovascular.
Pacientes com doença renal crônica devem ser avaliados a fim de se
determinar:
Diagnóstico (tipo de doença renal);
25
Condições comórbidas;
Gravidade, determinada pelo nível de função renal;
Complicações, relacionadas com o nível de função renal;
Risco de perda da função renal;
Risco de doença cardiovascular.
O tratamento da doença renal crônica deve incluir:
Terapia específica, baseada no diagnóstico;
Avaliação e cuidados das condições comórbidas;
Retardo da perda da função renal;
Prevenção e tratamento da doença cardiovascular;
Prevenção e tratamento das complicações decorrentes da função
renal diminuída;
Preparo para falência renal e terapia de substituição renal;
Substituição da função renal por diálise e transplante, na presença de
sinais e sintomas de uremia.
Um plano de ação clínica deve ser elaborado para cada paciente, com
base no estágio da doença, como definido pela classificação K/DOQI para
DRC (ver Tabela 12).
A medicação deve ser revista a cada consulta, para:
Ajuste da dosagem, com base no nível de função renal;
Detecção de efeitos potencialmente prejudiciais à função renal ou de
complicações da doença renal crônica;
Detecção de interações entre drogas; e
Monitorização de drogas terapêuticas, se possível.
Comportamentos de cuidados pelo próprio paciente devem ser
incorporados no plano de tratamento em todos os estágios da doença
renal crônica.
Pacientes com doença renal crônica devem ser encaminhados a um
especialista para consulta e conduta conjunta, caso não possa ser
preparado o plano de ação clínica, não possa ser realizada a avaliação
prescrita do(a) paciente ou não seja possível fazer o tratamento
recomendado. Em geral, pacientes com TFG < 30ml/min/1,73m2 devem ser
encaminhados para um nefrologista.
Tabela 12. Estágios da Doença Renal Crônica: Um Plano de Ação Clínica
Estágio
1
2
3
Descrição
Lesão renal com TFG
normal ou
Lesão renal com
ligeira da TFG
moderada da TFG
TFG
(ml/min/1,73m2)
> 90
60 - 89
30 - 59
Ação*
.
Diagnóstico e tratamento,
Tratamento de condições
comórbidas, retardo da
progressão, redução do
risco de DCV
.
Estimativa da
progressão
.
Avaliação e tratamento
das complicações
.
26
4
grave da TFG
5
Insuficiência renal
terminal
15 - 29
< 15
(ou diálise)
Preparação para terapia
de substituição renal .
Substituição (se houver
uremia)
.
A doença renal crônica é definida como a presença ou de lesão renal ou de uma TFG <
60 ml/min/1,73m2 durante um período > 3 meses. A lesão renal é definida como a
presença ou de anormalidades patológicas ou de marcadores de lesão, incluindo
anormalidades em exames de sangue ou de urina ou em exames de diagnóstico por
imagem.
* Inclui ações de estágios anteriores.
Abreviaturas: DCV = doença cardiovascular
A maioria das recomendações contidas nestas diretrizes não é específica para um
tipo (diagnóstico) de doença renal. Entretanto, existem terapias específicas para a
reversão de anormalidades estruturais e funcionais de alguns tipos de doença
renal crônica. Para cada paciente, deve ser feita uma pesquisa minuciosa de
“causas reversíveis” da doença renal crônica.
A classificação do tipo de doença renal baseia-se na patologia e na etiologia. A
Tabela 13 apresenta uma classificação simplificada. A doença renal diabética é
um tipo de doença glomerular, colocada em destaque aqui por ser a maior causa
isolada de insuficiência renal nos EUA. Uma série de doenças, incluindo outras
doenças glomerulares, vasculares, túbulo-intersticiais e císticas, freqüentemente
são colocadas no mesmo grupo rotulado como “doenças renais não-diabéticas”,
para fins de estudos epidemiológicos e clínicos. Destas, a nefrosclerose
hipertensiva e a doença glomerular são a segunda e terceira causas mais
freqüentes de insuficiência renal nos EUA. A doença renal no transplante é
provavelmente a quarta maior causa de insuficiência renal. Tanto fatores
imunológicos como não-imunológicos parecem ter um papel importante na
evolução da doença renal no transplante.
Tabela 13. Classificação Simplificada da Doença Renal Crônica por
Diagnóstico
Doença
Tipos Principais (Exemplos)
Doença renal
diabética
Diabetes Tipo 1 e tipo 2
Doenças renais
não-diabéticas
Doenças glomerulares
(doenças autoimunes, infecções
sistêmicas, drogas, neoplasia)
Doenças vasculares
27
(doença dos grandes vasos, hipertensão, microangiopatia)
Doenças túbulo-intersticiais
(infecção do trato urinário, cálculos,
obstrução, toxicidade de drogas)
Doenças císticas
(doença renal policística)
Doenças do
transplante
Rejeição crônica
Toxicidade de drogas (ciclosporina ou
tacrolimus)
Doenças recorrentes (doenças glomerulares)
Glomerulopatia do transplante
A doença renal crônica em geral é silenciosa. Por isso, a avaliação clínica baseiase em grande parte no estudo laboratorial e nos exames de diagnóstico por
imagem. Assim mesmo, uma anamnese cuidadosa freqüentemente irá revelar
indícios para um diagnóstico correto (Tabela 14). A avaliação laboratorial de
pacientes com doença renal crônica é apresentada na Tabela 15.
Tabela 14. Indícios para o Diagnóstico de Doença Renal Crônica a partir do
Histórico do Paciente
Indício
Revisão dos Sistemas
Possível Diagnóstico
Sintomas ao urinar
Geralmente sugerem distúrbios do trato urinário,
tais como infecção, obstrução ou cálculos
Infecções recentes
Podem sugerir glomerulonefrite pós-infecciosa ou
nefropatia associada com HIV
Erupção cutânea ou artrite
Sugere doença autoimune, tal como lupus
eritematoso sistêmico ou crioglobulinemia
Fatores de risco para doença
transmitida por via parenteral
Doenças Crônicas
Podem sugerir HIV, infecção por hepatite B ou C e
doenças renais associadas
Insuficiência cardíaca, cirrose
ou perdas gastrintestinais de
líquidos
Geralmente sugerem perfusão renal reduzida
(“fatores pré-renais”)
Diabetes a
Como causa de doença renal crônica: A nefropatia
diabética, uma vez iniciada, geralmente segue um
curso clínico típico, primeiro com albuminúria, seguida
28
de proteinúria clínica, hipertensão e declínio da TFG.
Hipertensão a
Como causa de doença renal crônica: A nefrosclerose
hipertensiva geralmente é caracterizada por medidas
gravemente elevadas da pressão arterial durante
períodos prolongados de tempo, com lesão associada
de órgãos-alvo, além da doença renal. Um
agravamento recente da hipertensão, associado a
achados de aterosclerose difusa, sugere doença dos
grandes vasos devido à aterosclerose. O
aparecimento recente de hipertensão grave em
mulheres jovens sugere doença dos grandes vasos
devido a displasia fibromuscular
Histórico Clínico Pregresso
Achados de exames
“de rotina” anteriores
Podem revelar um histórico de hipertensão ou de
proteinúria na infância, durante a gravidez ou por
ocasião de exames feitos para a escola, o serviço
militar ou companhia de seguros.
Avaliações urológicas
anteriores
Detalhes podem revelar anormalidades radiológicas
associadas à doença renal.
Histórico Familiar de Doenças
Renais
Em todas as gerações;
suscetibilidade igual em
homens e mulheres
a
Sugere doença autossômica dominante, como a
doença renal policística.
Em todas as gerações;
suscetibilidade predominante
nos homens
Sugere doença recessiva ligada ao sexo, como a
síndrome de Alport.
Freqüência menor do que
em todas as gerações
Sugere doença autossômica recessiva, como a
doença cística da medula renal ou a doença
renal policística autossômica recessiva.
Extremamente comum em pacientes idosos e, muitas vezes, inespecífica.
Tabela 15. Avaliação Laboratorial de Pacientes com Doença Renal Crônica
Todos os Pacientes
Creatinina sérica para estimar a TFG
Razão proteína/creatinina ou albumina/creatinina em
amostra da primeira urina da manhã ou isolada,
colhida aleatoriamente e sem tempo determinado
Exame do sedimento urinário ou fita reagente para
hemácias e leucócitos
29
Exame dos rins por imagem, geralmente por ultra-som
Eletrólitos séricos (sódio, potássio, cloreto e bicarbonato)
O nível da TFG é um guia para o restante do plano de ação para doença renal
crônica. As intervenções para o tratamento das condições comórbidas, para o
retardamento da evolução da doença renal e para a redução do risco de doença
cardiovascular devem começar assim que for feito o diagnóstico de doença renal
crônica. A estimativa da taxa de declínio da TFG pode ser feita a partir do
momento em que a TFG começa a declinar. Em geral, pacientes com TFG <
60ml/min/1,73m2 têm risco mais alto de apresentarem complicações e devem ser
examinados quanto à presença delas. A opinião do Grupo de Trabalho foi de que
pacientes com TFG < 30ml/min/1,73m2 deveriam ser encaminhados para um
nefrologista para consulta e conduta conjunta e para o preparo para a terapia de
substituição renal. Pacientes com TFG mais alta também podem ter de ser
encaminhados para especialistas para a realização de aspectos selecionados do
plano de ação clínica. Em todos os níveis de TFG, deve ser feita uma revisão da
medicação a cada consulta e devem ser incorporados ao plano de ação
comportamentos de cuidados pelo próprio paciente.
Diretriz Nº 3. Indivíduos com Risco Aumentado para Doença Renal Crônica
Alguns indivíduos sem lesão renal e com TFG normal ou elevada têm risco
aumentado de desenvolverem doença renal crônica.
Todos os indivíduos devem ser avaliados, como parte de encontros
rotineiros de saúde, para se determinar, com base em fatores
clínicos e sociodemográficos, se eles têm risco aumentado de
desenvolverem doença renal crônica.
Indivíduos com risco aumentado de desenvolverem doença renal
crônica devem ser submetidos a exames para se averiguar a
presença de marcadores de lesão renal e estimar o nível da TFG.
Indivíduos identificados como tendo doença renal crônica devem
ser avaliados e tratados como especificado na Diretriz Nº 2.
Indivíduos com risco aumentado, nos quais porém não foi
encontrada doença renal crônica, devem ser orientados, se for
apropriado, a seguirem um programa de redução dos fatores de
risco e a se submeterem a avaliações periódicas repetidas.
A Tabela 16 contém uma lista parcial de fatores clínicos e sociodemográficos que
já foram implicados como fatores de suscetibilidade ou de desencadeamento da
doença renal crônica. A prevalência de indivíduos com risco aumentado para
doença renal crônica não foi estudada sistematicamente, porém pode-se ter uma
30
idéia da magnitude do problema analisando-se os dados de publicações recentes
(Tabela 17).
Tabela 16. Fatores de Risco Potenciais para Suscetibilidade e
Desencadeamento da Doença Renal Crônica
Fatores Clínicos
Fatores
Sociodemográficos
Diabetes
Idade avançada
Hipertensão
Condição de minoria étnica nos EUA:
Doenças autoimunes
afro-americanos, índios americanos,
Infecções sistêmicas
hispânicos, asiáticos ou nativos das
ilhas do Pacífico
Infecções do trato urinário
Exposição a certas condições químicas
Cálculos urinários
e ambientais
Obstrução do trato urinário inferior
Baixa renda/ educação deficiente
Neoplasia
Histórico familiar de doenças renais
crônicas
Recuperação de insuficiência renal
aguda
Redução da massa renal
Exposição a certas drogas
Peso baixo ao nascimento
Tabela 17. Prevalência de Indivíduos com Risco Aumentado para Doença
Renal Crônica
Prevalência
Fator de Risco
Diabetes mellitus
% Estimada
.
,
N Estimado
Diagnosticados: 5,1% dos adultos
com idade > 20 anos
10,2 milhões
Não diagnosticados: 2,7% dos adultos
com idade > 20 anos
5,4 milhões
.
Hipertensão
24,0% dos adultos com idade > 18 anos
43,1 milhões
.
Lupus eritematoso sistêmico
~0,05% certos ou com suspeita
~239.000
.
31
Transplante renal funcionante
~0,03%
88.311 em 31/12/98
.
Afro-americanos
12,3%
34,7 milhões
.
Hispânicos ou Latinos
(de qualquer raça)
12,5%
35,3 milhões
.
Índios americanos e nativos do
Alasca
0,9%
2,5 milhões
.
Idade de 60-70 anos
7,3%
20,3 milhões
.
Idade >70 anos
9,2%
25,5 milhões
.
Insuficiência renal aguda
Uso diário de DAINE
~0,14%
~363.000 permanências em
hospitais não federais em 1997
.
~5,2% com artrite reumatóide ou
osteoartrite (uso diário presumido)
~30% uso anual
~13 milhões com
uso diário presumido
~75 milhões com
uso anual
.
Abreviatura: DAINE = droga antiinflamatória não-esteróide
.
A Academia Americana de Pediatria recomenda que se façam exames de rotina
para pesquisa de proteinúria nas crianças. Para crianças e adultos com
hipertensão ou diabetes, recomendam-se exames de urina e dosagem de
creatinina sérica para estimativa da TFG. Todavia, a Força Tarefa de Serviços de
Saúde Preventiva dos EUA (USPHS) atualmente não recomenda que se realizem
exames de urina ou dosagem de creatinina sérica em adultos sem outros
problemas de saúde. Estas recomendações basearam-se na baixa prevalência e
falta de terapia eficaz para doença renal crônica em adultos. Diante dos dados
apresentados nesta diretriz, referentes à prevalência mais alta da doença renal
crônica do que previamente reconhecido, o Grupo de Trabalho é de opinião que a
questão da realização rotineira de mais exames em adultos deve ser
reconsiderada.
O Grupo de Trabalho era de opinião que uma adequada avaliação clínica dos
adultos com risco aumentado para doença renal crônica deveria incluir os itens
apresentados na Tabela 18. A maioria desses itens é rotineiramente realizada em
indivíduos com risco aumentado para doença renal crônica. Além disso, a maioria
desses itens é de baixo custo. Estas diretrizes devem permitir uma clara avaliação
do risco e classificação dos indivíduos.
32
Tabela 18. Avaliação Clínica de Pacientes com Risco Aumentado para
Doença Renal Crônica
Todos os Pacientes
Medida da pressão arterial
Creatinina sérica para estimativa da TFG
Razão proteína/creatinina ou albumina/creatinina em amostra da primeira
urina da manhã ou isolada aleatória, sem tempo determinado
Exame do sedimento urinário ou de fita reagente para hemácias e leucócitos
Pacientes Selecionados, Dependendo dos Fatores de Risco
Exame de imagem por ultra-som (por exemplo, em pacientes com sintomas
de obstrução do trato urinário, infecção ou cálculo ou histórico familiar de
doença policística dos rins)
Eletrólitos séricos (sódio, potássio, cloreto e bicarbonato)
Concentração ou diluição urinária (densidade ou osmolalidade)
Acidez urinária (pH)
AVALIAÇÃO DAS DOSAGENS LABORATORIAIS PARA O DIAGNÓSTICO
CLÍNICO DA DOENÇA RENAL
A definição da doença renal crônica e a identificação de seus estágios depende da
determinação da TFG, da proteinúria e de outros marcadores da doença renal.
Esta seção tem por objetivos avaliar a precisão das equações preditivas para a
estimativa do nível da TFG a partir da creatinina sérica, a precisão das razões de
concentração proteína/creatinina em amostras isoladas de urina sem tempo
determinado (“spot”) para determinar a taxa de excreção proteica, e a utilidade de
marcadores de lesão renal além da proteinúria. O Grupo de Trabalho avaliou
estudos segundo os métodos aceitos de avaliação de exames diagnósticos. A fim
de oferecer uma revisão mais abrangente, o Grupo de Trabalho procurou integrar
a revisão sistemática de questões específicas com diretrizes e recomendações já
existentes.
Diretriz Nº 4. Estimativa da TFG
A estimativa da TFG é o melhor índice para avaliar o nível da função renal.
O nível da TFG deve ser estimado por meio de equações preditivas que
levam em conta a concentração de creatinina sérica e algumas ou todas
das seguintes variáveis: idade, sexo, raça e dimensão corporal. As
seguintes equações fornecem estimativas úteis da TFG:
Em adultos, as equações do Estudo MDRD e de Cockroft-Gault;
Em crianças, as equações de Schwartz e de Counahan-Barratt.
33
A concentração de creatinina sérica isoladamente não deve ser usada
para avaliar o nível de função renal.
Os laboratórios de análises clínicas devem fornecer uma estimativa da
TFG, obtida por meio de uma equação preditiva, além de informar a
dosagem de creatinina sérica.
Os fabricantes de auto-analisadores e os laboratórios de análises clínicas
devem calibrar as dosagens para creatinina sérica utilizando um padrão
internacional.
A medição da depuração (clearance) da creatinina através de coleta de
urina em tempo determinado (por exemplo, 24 horas) não melhora a
estimativa da TFG em relação àquela fornecida pelas equações
preditivas.
Uma amostra de urina de 24 horas fornece informações úteis para:
Estimativa da TFG em indivíduos com ingestão alimentar especial
(dieta vegetariana, suplementos com creatina) ou massa muscular fora
do padrão usual (amputação, má nutrição, perda muscular);
Determinação da dieta e do estado nutricional;
Necessidade de iniciar diálise.
A TFG não é de fácil medição na prática clínica. A medida da TFG mais
amplamente usada baseia-se na concentração da creatinina sérica. Como mostra
a Figura 6, a creatinina sérica por si só não fornece uma estimativa acurada do
nível da TFG. A depuração de creatinina em urina de 24 horas é mais precisa,
mas é inconveniente.
Figura 6. Relação da Depuração de Creatinina e Creatinina Sérica com a
TFG (Depuração de Inulina) em Pacientes com Doença Glomerular
Tradução:
[Ordenada]: Ccreatinina, ml/min/1,73m2
[Ordenada]: Creatinina sérica, mg/dl
[Abscissa] : Cinulina, ml/min/1,73m2
[Abscissa] : Cinulina, ml/min/1,73m2
34
As Figuras 7 e 8 mostram que as estimativas da TFG baseadas em equações
como a equação de Cockcroft e Gault ou a equação do Estudo MDRD fornecem
uma estimativa mais precisa da TFG do que a creatinina sérica isolada. A Tabela
19 apresenta as equações recomendadas para a estimativa da TFG em adultos e
em crianças.
Figura 7. Estimativas da TFG vs. Medidas da TFG na Coorte Basal do Estudo
MDRD
Tradução
[Ordenada 1]: Recíproca da Concentração de Creatinina Sérica (100dl/mg)
[Abscissa 1] : TFG (ml/min/1,73m2)
[Ordenada 2]: Depuração de Creatinina Estimada Através da Equação de
Cockcroft-Gault (ml/min/1,73m2)
[Abscissa 2] :
TFG (ml/min/1,73m2)
[Ordenada 3]:
TFG Prevista Utilizando a Equação 7 (ml/min/1,73m2)
[Abscissa 3] :
TFG (ml/min/1,73m2)
Figura 8. Acurácia das Diferentes Estimativas da TFG em Adultos
[Ordenada]: Acurácia, %
35
[Abscissa] :
Recíproca
da CrS
Equação 7
do Estudo
MDRD
Equação
CockcroftGault
Depuração
Recíproca Equação
de Creatinina CrS [C]
Cockcroftde 24 Horas
Gault [C]
Depuração
de Creatinina
de 24 Horas [C]
Equação
MDRD
Abreviada
[No interior do gráfico]: –º– % Dentro de 50%
–o– % Dentro de 30%
Tabela 19. Equações Desenvolvidas para Predizer a TFG em Adultos e
Crianças com Base na Creatinina Sérica
Equação
Autor, Ano (Nº de indivíduos)
Equação de Cockcroft-Gault
Cockcroft, 1976 (N = 236)
Equação do Estudo MDRD,
somente variáveis séricas
negro)
Levey, 1999 (N = 1070,
558 no grupo de validação)
Equação do Estudo MDRD
“Abreviada”
Levey, 2000 (N = 1070,
558 no grupo de validação)
Fórmula de Schwartz
Schwartz, 1976
(N = 186)
Equação de Counahan-Barratt
Counahan, 1976
(N = 108)
Equação
CCr (ml/min) = (140 – Idade)x Peso x 0,85 (se for mulher)
72 x CrS
TFG (ml/min/1,73m2) = 170 x (CrS )-0,999x (Idade)-0,176
x (NUS)-0,176 x (Alb)-1,318 x (0,762 se for mulher) x (1,180 se for
TFG (ml/min/1,73m2) = 186 x (CrS )-1,154 x (Idade)-0,203
x (0,742 se for mulher) x (1,210 se for afro-americano)
CCr (ml/min) = 0,55 x Altura
CrS
TFG (ml/min/1,73m2) = 0,43 x Altura
CrS
Abreviações e unidades: TFG = taxa de filtração glomerular; CCr = depuração de
creatinina; CrS = creatinina sérica em mg/dl; Idade, em anos; Peso, em kg; NUS =
nitrogênio uréico sérico em mg/dl; Alb = albumina sérica em g/dl..
A equação de Cockcroft-Gault é provavelmente a fórmula mais usada para estimar
a TFG em adultos. A equação de Cockcroft-Gault foi desenvolvida para estimar a
36
depuração da creatinina e, por isso, superestima a TFG. Esta equação foi
desenvolvida em uma amostra de homens e um fator de correção foi proposto
para as mulheres. A acurácia desta equação em predizer a depuração de
creatinina na urina de 24 horas foi avaliada em muitas publicações. Ela requer a
medida do peso corpóreo, o que pode ser um inconveniente, e dá o resultado da
TFG na unidade ml/min em vez de ml/min/1,73m 2, o que é útil para a dosagem de
drogas, mas dificulta a comparação com valores normais ou com níveis de TFG
que correspondam aos estágios da doença renal crônica, como definidos pelo
Grupo de Trabalho. Alguns estudos padronizaram os resultados por área de
superfície corpórea. Outros estudos sugeriram que se usasse a massa corpórea
magra em vez do peso total, especialmente para indivíduos obesos.
A equação do Estudo MDRD fornece uma estimativa clinicamente útil da TFG (até
aproximadamente 90ml/min/1,73m2). A equação do Estudo MDRD tem as
vantagens de ter sido derivada com base em:
TFG medida diretamente pelo depuração urinária do 125I-lotamalato;
Uma amostra grande com mais de 500 indivíduos portadores de diversas
doenças renais;
Inclusão de participantes euro-americanos e afro-americanos;
Validação em outro grupo grande de indivíduos (n>500), como parte de sua
elaboração.
Esta equação fornece estimativas da TFG padronizadas por área de superfície
corpórea, tornando desnecessária a medição da altura ou do peso. A versão
abreviada é fácil de implementar, uma vez que requer apenas a creatinina sérica,
idade, sexo e raça. Em um estudo, ela foi mais acurada do que a medida da
depuração de creatinina de 24 horas. É possível que a equação do Estudo MDRD
seja superior às equações anteriores, mas, por enquanto, os dados ainda são
bastante limitados. Embora esta equação seja mais difícil de memorizar e de
calcular “à mão” do que a equação de Cockcroft-Gault, ela está disponível na
Internet (www.kdoqi.org), podendo ser facilmente programada ou importada para
calculadoras e sistemas laboratoriais.
A Tabela 20 mostra os valores de creatinina sérica que podem ser utilizados para
identificar indivíduos com TFG estimada de 60ml/min/1,73m 2 ou menos, para
adultos de diferentes idades, sexos e etnias. Todos os valores estão bem abaixo
de 2,0mg/dl, o que corresponde a uma TFG estimada na faixa de 2551ml/min/1,73m2, dependendo da idade, sexo e grupo étnico. Em outras palavras,
mesmo com elevações pequenas da concentração da creatinina sérica, o nível de
função renal pode estar substancialmente reduzido.
Tabela 20. Creatinina Sérica Correspondente a uma TFG de 60ml/min/1,73m2
pelas Equações do Estudo MDRD Abreviado e de Cockcroft-Gault
Equação do Estudo MDRD
Euro-americanos
Afro-americanos
Equação de Cockcroft-
37
Gault
Idade (Anos) Homens
Mulheres
Homens
Mulheres
Homens Mulheres
30
1,47
1,13
1,73
1,34
1,83
1,56
40
1,39
1,08
1,65
1,27
1,67
1,42
50
1,34
1,03
1,58
1,22
1,50
1,28
60
1,30
1,00
1,53
1,18
1,33
1,13
70
1,26
0,97
1,49
1,15
1,17
0,99
80
1,23
0,95
1,46
1,12
1,00
0,85
Os cálculos desta tabela pressupõem um peso de 72kg e uma área de superfície corporal
(ASC) de 1,73m2. Para a creatinina sérica, as unidades são mg/dl (multiplicando por 88,4
µmol/l = 1mg/dl).
Equação abreviada do Estudo MDRD: TFG = 186 x (CrS )-1,154 x (Idade)-0,203 x (0,742 se for
mulher) x (1,210 se for negro)
Equação de Cockcroft-Gault: CCr (ml/min) = (140 – Idade) x Peso x (0,85 se for mulher)
72 x CrS
Abreviações e unidades: TFG = taxa de filtração glomerular em ml/min/1,73m2; CrS =
creatinina sérica em mg/dl; idade, em anos; peso, em kg; CCr = depuração de
creatinina.
Várias fórmulas foram desenvolvidas para estimar a TFG em crianças. Duas
delas, a fórmula de Schwartz e a fórmula de Counahan-Barratt, utilizam a
proporcionalidade entre TFG e altura/creatinina sérica (Tabela 19). As constantes
utilizadas nas equações são diferentes, provavelmente em função dos diferentes
ensaios na determinação da creatinina. Para uma criança de 5 anos com estatura
dentro da média para a idade (percentil 50), a creatinina sérica correspondente a
uma TFG de 60ml/min/1,73m2 é de 1,0mg/dl pela fórmula de Schwartz e de
0,8mg/dl para a fórmula de Counahan-Barratt. Este exemplo demonstra que
ambas as fórmulas podem ser usadas para estimar a função renal e que mesmo
níveis de creatinina sérica <1,0ml/dl podem estar associados com função renal
seriamente prejudicada, tanto em crianças pequenas como em adultos com massa
muscular reduzida ou desnutridos.
Devido à falta de padronização na calibragem dos aparelhos autoanalisadores nos
ensaios de creatinina sérica, todas essas equações podem ser imprecisas em
indivíduos com creatinina na faixa normal ou baixa. Esta imprecisão pode ser
melhorada se o laboratório de análises clínicas utilizar, para o ensaio de
creatinina, a mesma calibragem do laboratório usado na elaboração da equação
preditiva.
38
Além disso, existem outras limitações para a estimativa da TFG por meio de
equações preditivas que usam a concentração da creatinina sérica. A Tabela 21
apresenta uma lista de situações clínicas em que medir a depuração pode ser
necessário para estimar a TFG.
Tabela 21. Situações Clínicas em Que Medir a Depuração Pode ser
Necessário para Estimar a TFG
Idades e dimensões corporais extremas
Desnutrição ou obesidade graves
Doença do músculo esquelético
Paraplegia ou tetraplegia
Dieta vegetariana
Função renal com mudanças bruscas
Antes ajustar doses de drogas com grande toxicidade que são
excretadas pelos rins
Diretriz Nº 5. Determinação da Proteinúria
Indivíduos normais geralmente excretam quantidades muito pequenas de
proteína na urina. A excreção persistente de quantidades aumentadas de
proteína usualmente é um marcador de lesão renal. A excreção de tipos
específicos de proteínas, como albumina ou globulinas de baixo peso
molecular, depende do tipo de doença renal existente. A excreção
aumentada de albumina é um marcador sensível da doença renal crônica
causada por diabetes, doença glomerular e hipertensão. A excreção
aumentada de globulinas de baixo peso molecular é um marcador sensível
de alguns tipos de doença túbulo-intersticial. Nesta diretriz, o termo
“proteinúria” refere-se à excreção urinária aumentada de albumina, outras
proteínas específicas ou proteína total; “albuminúria” refere-se
especificamente à excreção urinária aumentada de albumina.
“Microalbuminúria” refere-se à excreção de albumina acima da faixa normal,
mas abaixo do nível de detecção através de exames de proteína total. As
diretrizes para a detecção e a monitorização da proteinúria em adultos e em
crianças são diferentes por causa de diferenças na prevalência e no tipo de
doença renal crônica.
Diretrizes para Adultos e Crianças:
Na maioria das circunstâncias, amostras isoladas de urina devem ser
utilizadas para detectar e monitorar a proteinúria, tanto em crianças como
em adultos.
39
Geralmente, para essas avaliações não é necessário coleta de
urina em tempo determinado (durante a noite ou em 24 horas),
tanto em crianças como em adultos.
São preferíveis amostras da primeira urina da manhã, mas
amostras aleatórias são aceitáveis se amostras da primeira urina
não estiverem disponíveis.
Na maioria dos casos, para a detecção da proteinúria, é aceitável a
triagem com fitas reagentes:
– Fitas reagentes padrão para urina são aceitáveis para
detectar o aumento da proteína urinária total.
– Fitas reagentes específicas para albumina são aceitáveis
para detectar albumina.
– Pacientes com teste de fita positivo (1+ ou maior) devem ser
submetidos à confirmação da proteinúria, por meio de
dosagem quantitativa (razão proteína/creatinina ou
albumina/creatinina) no prazo de 3 meses.
Pacientes com dois ou mais exames quantitativos positivos, feitos
com um intervalo de 1 a 2 semanas, devem ser diagnosticados
como tendo proteinúria persistente e devem ser submetidos às
avaliações e condutas para doença renal crônica, como
estabelecido na Diretriz Nº 2.
Em pacientes com doença renal crônica, a proteinúria deve ser
monitorada por meio de dosagens quantitativas.
Diretrizes Específicas para Adultos:
Na triagem de adultos com risco aumentado para doença renal
crônica, a albumina deve ser dosada em uma amostra isolada de
urina, usando-se:
– Tira reagente específica para albumina;
– Razão albumina/creatinina.
Na monitoração da proteinúria em adultos com doença renal
crônica, a razão proteína/creatinina em amostras isoladas de urina
deve ser dosada usando-se:
– Razão albumina/creatinina.
– A razão proteína total/creatinina é aceitável se a razão
albumina/creatinina for alta (>500 a 1.000mg/g).
Diretrizes Específicas para Crianças sem Diabetes:
Na triagem para detecção de doença renal crônica em crianças, a
proteína urinária total deve ser dosada em uma amostra isolada
usando-se:
– Tira reagente padrão para urina;
– Razão proteína total/creatinina.
Deve-se excluir proteinúria ortostática por meio de dosagens
repetidas da primeira urina da manhã, se o achado inicial de
proteinúria tiver sido obtido em uma amostra aleatória.
40
Na monitorização da proteinúria em crianças com doença renal
crônica, a razão proteína total/creatinina deve ser dosada em
amostras isoladas de urina.
Diretrizes Específicas para Crianças com Diabetes:
A triagem e a monitorização de crianças pós-púberes com diabetes
há 5 ou mais anos devem seguir as diretrizes para adultos.
A triagem e a monitorização das demais crianças com diabetes
devem seguir as diretrizes para crianças sem diabetes.
A NKF publicou em 1999 um artigo de tomada de posição sobre a avaliação e a
conduta em adultos com albuminúria. A iniciativa, conhecida como “Proteinúria,
Albuminúria, Determinação de Riscos, Detecção e Eliminação” (sigla em inglês:
PARADE), enfatiza os achados referentes à proteinúria como fator de risco para
doença cardiovascular, proteinúria como mediador e marcador da doença renal
evolutiva e proteinúria maciça persistente como fator inicial que leva à síndrome
nefrótica. No ano 2000, foi publicado um relatório de acompanhamento sobre a
avaliação e a conduta nos casos de proteinúria e síndrome nefrótica em crianças.
O Grupo de Trabalho usou as recomendações do PARADE na elaboração de suas
recomendações para exames laboratoriais e avaliação da proteinúria e da
albuminúria.
Os algoritmos recomendados pelo PARADE fazem uma distinção entre indivíduos
com risco alto para doença renal crônica vs. indivíduos saudáveis assintomáticos.
Esses algoritmos foram modificados pelo Grupo de Trabalho, com a colaboração
de membros do Grupo de Trabalho do PARADE (Figura 9). O algoritmo para
adultos e crianças com risco aumentado (lado direito) começa com o exame de
uma amostra isolada aleatória de urina por meio de tira reagente específica para
albumina. Como alternativa, o teste poderia começar com a dosagem da razão
albumina/creatinina em uma amostra isolada de urina. O algoritmo para indivíduos
saudáveis assintomáticos (lado esquerdo) não exige exame específico de
albumina. Este algoritmo é útil em crianças sem diabetes. Ambos os algoritmos
necessitam de repetição dos exames com testes quantitativos para se determinar
se a proteinúria é persistente. Somente indivíduos com proteinúria persistente são
diagnosticados como tendo doença renal crônica.
Figura 9. Avaliação da Proteinúria em Pacientes sem Doença Renal
Conhecida
41
Avaliação para proteinúria
Sem risco
Com risco
Tira reagente padrão
> 1+
Negativo/traço
Razão proteína total/creatinina
> 200 mg/g
Tira reagente
específica para albumina
Negativo
Positivo
Razão albumina/creatinina
< 200 mg/g
< 30 mg/g
> 30 mg/g
Verificar novamente nas
avaliações periódicas de saúde
Avaliação diagnóstica
42
Tratamento
Consulta
A Tabela 22 mostra causas comuns de resultados falsos na dosagem de rotina da
albumina ou da proteína total na urina.
Tabela 22. Causas Comuns de Resultados Falsos em Dosagens Rotineiras
de Albumina ou Proteína Total na Urina
Falsos Positivos
Falsos Negativos
.
Hidratação
Desidratação aumenta a
concentração de proteína
na urina
Hematúria
Hematúria aumenta a
quantidade de proteína na
urinaa
.
Exercício físico aumenta
a excreção de proteína na
urina, especialmente de
albumina
.
Infecção urinária pode
causar a produção de proteínas
pelo microorganismo e reações
celulares a ele
.
Exercício físico
Infecção
Proteínas urinárias
diferentes da albumina
Hidratação excessiva diminui
a concentração de proteína na
urina
.
Estas proteínas geralmente
não reagem tão intensamente
como a albumina aos métodos
de rotina para dosagem de
proteína com tiras reagentes .
Agentes farmacológicos* Urina extremamente alcalina
(pH>8) podem reagir com as
tiras reagentes, dando origem
a cor falsamente indicando a presença de
proteína
.
* Ou outras circunstâncias causando sensível aumento da alcalinidade urinária
a
A hematúria é associada com a presença de proteínas mensuráveis pelos métodos mais
sensíveis (p. ex., aqueles que medem baixos níveis de albumina). Fitas com múltiplos
reagentes freqüentemente darão leitura de hemoglobina, indicando a hematúria como
causa do aumento da albuminúria/ proteinúria.
Diretriz Nº 6. Marcadores de Doença Renal Crônica Diferentes da Proteinúria
Além da proteinúria outros marcadores de lesão renal incluem alterações no
sedimento urinário e nos exames de imagem. Certas associações de
43
marcadores definem a apresentação clínica de alguns tipos de doença renal
crônica. São necessários novos marcadores para detectar lesões renais que
ocorrem antes da redução da TFG em outros tipos de doenças renais
crônicas.
Exames do sedimento urinário ou fita reagente para hemácias e leucócitos
devem ser realizados em pacientes com doença renal crônica e em
indivíduos com risco aumentado de desenvolverem doença renal crônica.
Estudos de imagem dos rins devem ser realizados em pacientes com doença
renal crônica e em indivíduos selecionados com risco aumentado de
desenvolverem doença renal crônica.
Embora alguns marcadores urinários novos (tais como proteínas tubulares
ou de baixo peso molecular e células mononucleares específicas) se
mostrem promissores quanto à sua utilidade futura, eles não devem ser
usados para tomar decisões clínicas no presente.
A excreção urinária anormal de albumina e de proteína total é um indicador
altamente sensível de doença glomerular. Entretanto, os resultados dos exames
de sedimento urinário e estudos de imagem dos rins, também podem sugerir
outros tipos de doença renal crônica, incluindo doenças de origem vascular,
túbulo-intersticial e cística dos rins.
O exame do sedimento urinário, especialmente em conjunto com a determinação
da proteinúria, é útil na detecção da doença renal crônica e na identificação do tipo
de doença renal. O exame do sedimento urinário é recomendado em pacientes
com doença renal crônica e deve ser considerado nos indivíduos com risco
aumentado de desenvolver doença renal crônica. A Tabela 23 apresenta um breve
guia para a interpretação da proteinúria e das anormalidades do sedimento
urinário.
Tabela 23. Interpretação da Proteinúria e das Anormalidades do Sedimento
Urinário como Marcadores da Doença Renal Crônica
Anormalidade Predominante no Exame de Urina
[Títulos das colunas, na vertical]:
Hemácias
Cilindros eritrocitários*
Leucócitos
Cilindros leucocitários
Células tubulares
Cilindros celulares
44
Cilindros granulosos
Gordura**
Razão proteína-total/creatinina†
Doença Renal Associada
+
+
Glomerulonefrite proliferativa ou nefrite
+
–
+
+
hereditária
Nefrite hereditária ou doença de
pequenos vasos (microangiopatia)
+
–
–
–
+
–
+
+
200-1.000 Nefrite túbulo-intersticial
mg/g
+
–
<200mg/g
+
–
–
–
–
Doença cística dos rins, neoplasias do
rim ou lesões do trato urinário
não renais
+
+
Podem estar presentes em todos os tipos
de doença renal, mas são mais
abundantes na necrose tubular aguda (a
causa mais comum de insuficiência renal
aguda)
+
–
–
–
–
–
Lesões do trato urinário
não renais
–
>1.000
mg/g
Doença renal diabética e
glomerulopatias não-inflamatórias
200-1.000 Glomerulopatia não-inflamatória, doença
mg/g
túbulo-intersticial não-inflamatória ou
doenças que afetam artérias de médio
calibre
Modificado com autorização15.
* A detecção de cilindros eritrocitários requer preparação cuidadosa e exame rigoroso e
repetido em amostras de urina fresca. Em pacientes com glomerulonefrite proliferativa,
mesmo em condições ideais, os cilindros eritrocitários nem sempre poderão ser
detectados.
** Corpos gordurosos ovais, cilindros gordurosos, gordura livre
†
Os valores de corte não são exatos.
Símbolos: + = anormalidade presente; – = anormalidade ausente;
+ = a anormalidade pode estar presente ou ausente.
As fitas reagentes para urina têm sensibilidade para a detecção de hemácias
(hemoglobina), neutrófilos e eosinófilos (esterase leucocitária) e bactérias
(nitritos). Assim sendo, geralmente não é necessário o exame do sedimento
urinário para detectar esses elementos figurados. Entretanto, as fitas reagentes
45
não conseguem detectar células do epitélio tubular, gordura ou cilindros na urina.
Além disso, as fitas reagentes também não detectam cristais, fungos ou parasitas.
Para a detecção dessas anormalidades é necessário o exame do sedimento
urinário. A escolha do exame do sedimento urinário ou da fita reagente depende
do tipo de doença renal que esta sendo considerada.
Resultados anormais obtidos em estudos por imagem sugerem uma doença
urológica ou uma doença renal intrínseca. Estudos por imagem são
recomendados em pacientes com doença renal crônica e em pacientes com risco
aumentado de desenvolverem doença renal crônica devido a cálculos do trato
urinário, infecções, obstrução, refluxo vesículo-ureteral ou doença renal policística.
A Tabela 24 fornece uma breve visão geral das possíveis interpretações das
anormalidades encontradas em estudos de imagem. O exame por ultra-som é
particularmente útil e não está associado a risco de exposição a radiação ou
contraste.
Tabela 24. Interpretação das Anormalidades Observadas em Estudos por
Imagem como Marcadores de Lesão Renal
Modalidade do Exame /
Característica
Doença Renal Associada
Ultra-sonografia
Aspecto geral
Pode mostrar nefrocalcinose ou cálculos
pequenos, hidronefrose, cistos ou massas.
Ecogenicidade aumentada
Pode indicar doença cística ou “doença renal
medicamentosa”.
Rins pequenos “hiperecogênicos”
Geralmente indicam doença renal crônica.
Rins grandes
Geralmente indicam tumores, doenças
infiltrativas ou doenças causadoras da
síndrome nefrótica.
Disparidades de tamanho e
cicatrizes
Sugerem doenças vasculares, urológicas ou
túbulo-intersticiais, causadas por cálculos ou
infecção.
Avaliação por Doppler
Pode ser útil na investigação de trombose
venosa, mas nem tanto em casos de estenose
arterial.
Urografia excretora (UE)a
Pode revelar assimetria de tamanho ou
função renal, presença de cálculos
obstrutivos, tumores, cicatrizes ou ductos
coletores dilatados no rim esponjoso
medular.
Tomografia computadorizada (TC)b
Pode mostrar obstrução, tumores (p.ex.,
angiomiolipoma), cistos ou cálculos
ureterais. A TC helicoidal com contraste
pode mostrar locais de estenose anatômica da
46
artéria renal.
Ressonância magnética (RM)
Pode mostrar lesões sólidas, trombose
venosa renal, cistos, etc. A angiografia por
RM usando-se gadolínio pode ser útil em
pacientes com função renal diminuída.
Renogramas radioisotópicosc
Podem revelar assimetria de tamanho ou
função dos rins, evidências funcionais de
estenose arterial renal, pielonefrite aguda
ou cicatrizes.
a
Esta modalidade foi amplamente suplantada pela tomografia computadorizada, embora
continue sendo útil para a descrição de pequenos detalhes do sistema coletor.
b
Com ou sem contraste.
c
Renograma com captopril, mercaptoacetiltriglicina (MAG3), ácido dimercapto-succínico
(DMSA)
Algumas constelações de anormalidades observadas em exames de sangue e de
urina ou em estudos por imagem compreendem apresentações clínicas
específicas da doença renal. A Tabela 25 define estas apresentações de acordo
com a TFG, os marcadores de doença renal e outras características clínicas. A
Tabela 26 descreve as apresentações mais freqüentes de cada tipo de doença
renal crônica.
Tabela 25. Apresentações Clínicas da Doença Renal
TFG
Sedimento Estudos
Outras
Apresentações (ml/min/1,73m2) Proteinúria Urinário de Imagem Características
Clínicas
.
TFG diminuída:
Insuficiência
renal:
Síndrome
nefrítica
(“nefrite”):
Síndrome
nefrótica
(“nefrose”):
Síndromes
15-89
NA
NA
NA
Complicações
devido à ↓ da TFG
<15 ou em
tratamento por
diálise
NA
NA
NA
Uremia
NA
NA
Geralmente
.
Geralmente Hemácias e
>1500mg/d cilindros
ou >1000mg/g eritrocitários
de creatinina
>3500mg/d
ou >3000mg/g
de creatinina
Geralmente
NA
.
Cilindros
NA
gordurosos,
corpos
gordurosos
ovais, com ou
sem hemácias
e cilindros
eritrocitários
Geralmente
Edema, HAS
Geral-
Edema, albumina
sérica baixa,
lipídios séricos
elevados
.
Anormalidades
47
tubulares:
Doença renal
com sintomas
de trato urinário:
normal
NA
Anormalidades
>90
ao exame de urina
assintomáticas
(proteinúria,
hematúria, piúria
ou outras):
<1500mg/d
ou <1000mg/g
de creatinina
normal
mente
normal
Geralmente
<1500mg/d
ou <1000mg/g
de creatinina
NA
Geralmente
anormal
<3500mg/d
ou <3000mg/g
de creatinina
dos líquidos e
eletrólitos,
incapacidade de
concentrar a urina
Hemácias
NA
com ou sem
cilindros
eritrocitários,
leucócitos
com ou sem
cilindros
leucocitários,
células ou cilindros
tubulares
Anormalidades
radiológicas
assintomáticas:
>90
Geralmente
normal
Geralmente
normal
Hipertensão
causada por
doença renal:
NA
+
+
Geralmente
devido a
infecções do
trato urinário,
cálculos ou
obstrução .
Sem sintomas
.
Hidronefrose,
Sem
cálices
sintomas
dilatados,
dutos coletores
dilatados (na UE),
cistos, assimetria
de tamanho ou
função renal
.
+
HA
.
15
Modificado com autorização .
Abreviaturas e símbolos: UE = urografia excretora; HAS = hipertensão arterial sistêmica;
NA = não se aplica; + pode estar presente ou ausente
48
Tabela 26. Relação entre Tipos de Doença Renal e Apresentação Clínica
Doença Renal
Apresentação Clínica
Doença renal diabética
(tipo 1 e tipo 2)
Anormalidades assintomáticas no exame de urina
(proteinúria), síndrome nefrótica
Doenças glomerulares
Glomerulonefrite
proliferativa
Síndrome nefrítica, anormalidades assintomáticas no
exame de urina (hematúria e proteinúria)
Doenças
não-inflamatórias
Síndrome nefrótica, anormalidades assintomáticas no
exame de urina (proteinúria)
Doenças vasculares
Grandes vasos
HA devido a doença renal, anormalidades
radiológicas assintomáticas
Vasos médios
HA devido a doença renal, anormalidades
assintomáticas no exame de urina (proteinúria)
Pequenos vasos
HA devido a doença renal, anormalidades
assintomáticas no exame de urina (hematúria)
Doenças túbulo-intersticiais
Nefrite túbulo-intersticial
Doenças não-inflamatórias
Doenças císticas
Doença no transplante renal
Rejeição crônica
Toxicidade de drogas
Glomerulopatia do transplante
Doença recorrente
Doença renal com sintomas de trato urinário,
síndromes tubulares,anormalidades assintomáticas
no exame de urina (piúria, células tubulares),
anormalidades radiológicas assintomáticas, efeito
da concentração urinária
Síndromes tubulares, anormalidades assintomáticas no
exame de urina (proteinúria, piúria, células tubulares
ou cilindros granulares), anormalidades radiológicas
assintomáticas
Sintomas
de
trato
urinário,
anormalidades
assintomáticas no exame de urina, anormalidades
radiológicas assintomáticas
HAS devido a doença renal, anormalidades
assintomáticas no exame de urina (piúria, proteinúria)
HAS devido a doença renal
Anormalidades assintomáticas no exame de urina
(proteinúria)
Síndrome nefrótica, anormalidades assintomáticas no
exame de urina (proteinúria, hematúria)
49
ASSOCIAÇÃO DOS NÍVEIS DE TFG COM
COMPLICAÇÕES EM ADULTOS
Muitas das complicações da doença renal crônica podem ser prevenidas ou
adiadas pela detecção e tratamento precoces. O objetivo dessa seção é rever a
associação dos níveis de TFG com complicações da doença renal crônica e
determinar o estágio da doença renal crônica quando as complicações aparecem. O
Grupo de Trabalho reviu estudos transversais que relacionavam manifestações de
complicações e os níveis de função renal. Os dados de NHANES III também foram
analisados.
Devido às diferentes manifestações das complicações da doença renal crônica
em crianças, especialmente durante o crescimento e desenvolvimento, o Grupo de
Trabalho limitou o escopo da revisão de evidências aos adultos. Um Grupo de
Trabalho separado será necessário para tratar sobre esse tema em crianças. O
Grupo de Trabalho não procurou rever as evidências quanto à avaliação e controle
de complicações da doença renal crônica. Este é um assunto de diretrizes de prática
clínica passadas e futuras da Fundação Nacional do Rim e outros grupos,
referenciados no texto.
Achados representativos são apresentados nas Figuras 10 e 11, por estágio da
doença renal crônica, mostrando uma maior prevalência de cada complicação com
TFG mais baixa, e um número médio maior de complicações por pessoa e
prevalência mais elevada de complicações múltiplas com TFG mais baixa. Além da
hipertensão, as complicações não são comuns até que a TFG esteja abaixo de 60
ml/min/1,73 m2. A Tabela 27 sugere uma avaliação adicional a ser realizada em
pacientes com TFG < 60 ml/min/1,73 m2, baseada na opinião do Grupo de Trabalho.
Figura 10. Prevalência de pacientes pelo Número de Anormalidades por Nível
de TFG (NHANES III)
Ordenada: Proporção da População (%)
Abcissa: TFG estimada (ml/min/1,73m2)
* 140/90 ou medicação anti-hipertensiva
tendência-p < 0.001 para cada anormalidade
Hipertensão
Hemoglobina < 12,0 g/dl
50
Incapaz de andar 400 m
Albumina sérica < 3,5 g/dl
Cálcio sérico < 8.5 mg/dl
Fósforo sérico > 4,5 mg/dl
Prevalência estimada de complicações selecionadas por categoria de TFG estimada, em
participantes do NHANESIII com idade 20 anos, de 1988 a 1994. Estas estimativas
não foram ajustadas para idade, cuja média é 33 anos maior para faixa de TFG de
15 a 29 ml/min/1,73m2 do que aquela para uma TFG 90 ml/min/1,73m2.
Figura 11. Proporção de Pacientes pelo Número de Anormalidades pelo Nível
de TFG (NHANES III)
Título: Número Médio de Complicações*
Ordenada: Proporção da População (%)
51
Abcissa: TFG estimada (ml/min/1,73m2)
* tendência-p < 0.001 para cada anormalidade
1 Complicação
Complicações
2 Complicações
3 Complicações
4
Estimativa da distribuição do número de complicações apresentadas na figura por categoria de TFG
estimada entre participantes do NHANESIII com idade 20 anos, de 1988 a 1994. Essas estimativas
não estão ajustadas para idade, cuja média é 33 anos maior para a faixa de TFG de 15 a 29
ml/min/1,73m2 do que aquela para uma TFG 90 ml/min/1,73m2.
Tabela 27. Intervenções Clínicas Adicionais para Adultos com TFG < 60
ml/min/1,73 m2
Problema Clínico
Parâmetros a serem avaliados
Anemia
Hemoglobina
Desnutrição
Peso
Albumina sérica
História dietética
Avaliação subjetiva global
(ASG)
Doença Óssea
PTH sérico
Cálcio sérico
Fósforo sérico
Neuropatia
Capacidade
funcional e BemEstar Reduzidosa
a
Parestesias
Anormalidades do estado
mental
Distúrbios de sono
Pernas inquietas
Instrumentos padronizados e
auto-aplicáveis, como:
Planilhas Dartmouth COOP
DUKE/EDUSOI
SF-36
KDQOL
Possíveis Parâmetros Adicionais a serem avaliados
(Veja outros critérios)
Se estiver anêmico:
Índices de hemácias
Contagem de reticulócitos
Avaliação de ferro (ferro sérico, capacidade de
ligação total, porcentagem de saturação da
transferrina e ferritina)
Exame de sangue oculto nas fezes
Avaliação clínica
para condições de
comorbidade
Se estiver desnutrido
Coleta de urina de 24 h para avaliação de
excreção de nitrogênio ureíco
Registro alimentar para ingestão de proteína e
energia, avaliação clínica para condições de
comorbidade
Se anormal:
Considerar os níveis de vitamina D
Considerar radiografias ósseas
Considerar DEXA
Se sintomático:
Exame neurológico, incluindo estado mental
Eletrólitos séricos
Avaliação
clínica
para
condições
de
comorbidade
Considerar a avaliação da velocidade de
condução nervosa
Considerar avaliação do EEG/sono
Se anormal:
Avaliação
clínica
para
condições
de
comorbidade
Educação para auto-controle
Reabilitação física
Tratamento para saúde mental
Suporte social
Reabilitação vocacional
Sintomas, capacidade física, depressão, atividades de trabalho e usuais, aspectos sociais
Abreviações:
DEXA,
absormetria
de
raios-X
de
dupla
energia
(densitometria
óssea);
EEG,
eletroencefalograma
52
Diretriz 7. Associação dos níveis de TFG com hipertensão.
Pressão arterial elevada é tanto uma causa quanto uma complicação da
doença renal crônica. Como complicação, a hipertensão pode se desenvolver
no início do curso da doença renal crônica e está associada com
conseqüências adversas, particularmente com a perda mais rápida da função
renal e desenvolvimento de doença cardiovascular.
A pressão arterial deveria ser rigorosamente monitorada em todos
os pacientes com doença renal crônica.
O tratamento da hipertensão na doença renal crônica deveria incluir
especificação dos níveis-alvo de pressão arterial, terapia não-farmacológica e
agentes anti-hipertensivos específicos para a prevenção do progressão da
doença renal (Diretriz 13) e desenvolvimento da doença cardiovascular (Diretriz
15).
Os consensos nos Estados Unidos e em outros países definem a hipertensão
em adultos como sendo pressão arterial sistólica maior do que 140 mmHg e/ou
pressão arterial diastólica maior do que 90 mmHg. O Sexto Relatório do Comitê
Conjunto Nacional para Prevenção, Detecção, Avaliação e Tratamento da Pressão
Arterial Alta (JNC-VI) classifica os níveis de pressão arterial em categorias, como é
mostrado na Tabela 28.
Tabela 28. Classificação da Pressão Arterial para Adultos com Idade 18 anos
(JNC-VI)
Categoria
Ótima
Normal
Alta – Normal
Alta
Estágio 1
Estágio 2
Estágio 3
Pressão
Pressão Sangüínea
Sangüínea
Diastólica
Sistólica
(mm Hg)
(mm Hg)
< 120
e < 80
< 130
e < 85
130 – 139 ou 85-89
140 ou 90
140 – 159 ou 90-99
160-179
ou 100-109
180 ou 110
Reimpresso com permissão
A prevalência de pressão arterial alta está relacionada ao nível de TFG.
Pacientes com doença renal crônica têm uma elevada prevalência de pressão
arterial alta, mesmo quando a TFG está levemente reduzida (Figura 12). A
prevalência de hipertensão entre os indivíduos que participaram da NHANES III,
53
especialmente com TFG > 60 ml/min/1,73m2, é menor do que em estudos com
pacientes com doença renal crônica, provavelmente porque nem todos os indivíduos
com TFG nessa faixa do NHANES III tinham doença renal crônica.
Figura 12. Prevalência de Pressão Arterial Elevada em Relação ao Nível de
TFG no Estudo MDRD
Ordenada: % de hipertensos
Abcissa: TFG média (ml/min/1,73m2)
Figura 13. Prevalência de Pressão Arterial Elevada em relação ao Nível de TFG,
Ajustada para a Idade de 60 Anos (NHANES III)
Ordenada: Proporção da população (%)
54
Abcissa: TFG estimada (ml/min/1,73m2)
A hipertensão não é controlada adequadamente em pacientes com doença
renal crônica (Figura 14 e Figura 15). Entre os indivíduos com função renal reduzida
e elevada pressão arterial, 75% receberam tratamento. Entretanto, somente 11% dos
indivíduos com pressão arterial elevada e creatinina sérica elevada tinham pressão
arterial < 130/85 mmHg e 27% tinham pressão arterial < 140/90. Os indivíduos
tratados tinham pressão arterial média de 147/77 mmHg, com 48% recebendo
apenas uma medicação anti-hipertensiva. Portanto, parece que esforços adicionais
serão necessários para reduzir a pressão arterial sistólica. A associação de drogas
pode ser necessária para a maioria dos pacientes.
Figura 14. Prevalência de Creatinina Sérica Elevada em Relação a Categoria de
Pressão Arterial na JNC-VI e Auto-Relato de Tratamento com Medicações AntiHipertensivas (NHANES III)
Ordenada: Prevalência, %
Título da abcissa: Categoria de PA
Valores da abcissa: Ótima, Normal, Alta – Normal, Estágio 1, Estágio 2, Estágio 3,
Todas
Não-tratado
Tratado
Figura 15. Número Estimado de Indivíduos com Creatinina Sérica Elevada em
55
Relação a
Categoria de Pressão Arterial na JNC-VI e Auto-Relato de
Tratamento com Medicações Anti-Hipertensivas (NHANES III)
Ordenada: Casos em milhares
Título da abcissa: Categoria de PA
Categorias da abcissa: Ótima, Normal, Alta – Normal, Estágio 1, Estágio 2, Estágio 3,
Todas
Não-tratado
Tratado
Diretriz 8. Associação do Nível de TFG com Anemia
Geralmente a anemia se desenvolve durante o curso da doença renal
crônica e pode estar associada a conseqüências adversas.
Pacientes com TFG < 60 ml/min/1,73m2 deveriam ser avaliados quanto
a anemia. A avaliação deveria incluir medida dos níveis de hemoglobina.
A anemia na doença renal crônica deveria ser avaliada e tratada (veja
As Diretrizes de Prática Clínica para Anemia de Doença Renal Crônica K/DOQI,
Diretrizes 1-4), como visto na Figura 16.
A deficiência de eritropoietina é a causa primária da anemia na doença renal
crônica. Outras causas incluem deficiência funcional ou absoluta de ferro, perda de
sangue (tanto de oculto como evidente), presença de inibidores urêmicos, meia-vida
de células sangüíneas reduzida, deficiências de folato ou vitamina B 12, ou alguma
combinação desses fatores com a deficiência de eritropoietina. Além disso, pacientes
com doença renal crônica podem apresentar problemas hematológicos subjacentes
que contribuem para a anemia.
A diretriz anterior de prática clínica K/DOQI é dedicada à avaliação e manejo da
anemia na doença renal crônica17a; no entanto, essa diretriz enfoca basicamente
pacientes tratados por diálise. A presente focaliza a anemia nos estágios iniciais da
doença renal crônica. É importante saber que as diretrizes anteriores baseavam-se
em níveis de creatinina > 2 mg/dl como critério para avaliar a presença de anemia. O
grupo de Trabalho recomenda que as Diretrizes de Anemia K/DOQI sejam
atualizados para incorporar TFG estimada < 60 ml/min/1,73m 2 para a determinação
de anemia, ao invés dos níveis séricos de creatinina previamente mencionados.
A medida da hemoglobina, ao invés do hematócrito, é o método preferido para
avaliar anemia. O Grupo de Trabalho não definiu anemia especificamente, e não se
desviou das recomendações da diretriz K/DOQI previamente publicada em relação
ao nível de hemoglobina que deveria desencadear a avaliação e tratamento.
O início e gravidade da anemia estão relacionados ao nível de TFG; abaixo de
uma TFG de aproximadamente 60 ml/min/1,73m 2 existe uma alta prevalência de
anemia. Essas relações são evidentes na análise de dados da NHANES III (Figura
56
17 e Figura 18) assim como em um grande estudo de pacientes com TFG reduzida
(Figura 19 e Figura 20).
Figura 16.Algarítimo de Anemia para Pacientes com Doença Renal Crônica Não
TFG
< 60 ml/min
Sim
Verificar
Hb
Não
Nada a
fazer
12,5 (H, M pósmenopaudadas)
11.0 (M/prépúbere)?
Sim
Hemograma completo, índices,
Investigar
reticulócitos, Ferro: TIBC, FE, Saturação Transferrina;
ferritina;sangramentogastrointestinal
Não
Normal?
Não
Deficiência
de Fe?
Sim
Encaminhar para um
estudo
hematológico
Sim
Tratar com
eritropoetina
se indicado
Tratar com Ferro
Anemia não
corrigida
Anemia corrigida,
acompanhamento
periódico
57
Figura 17. Percentil de Hemoglobina Sangüínea em Relação a TFG ajustada
para 60 anos (NHANES III)
Ordenada: Hemoglobina (g/dl)
Abcissa: TFG Estimada (ml/min/1,73m2)
__ __ __ 5 Percentil
------------ Mediana
-- -- -- -- 95 Percentil
+ Dados individuais
Figura 18. Prevalência Ajustada de Adultos com Baixos Níveis de Hemoglobina
em Relação a TFG (NHANES III)
Ordenada: Proporção da População (%)
Abcissa: TFG Estimada (ml/min/1,73m2)
________ Hemoglobina < 11 g/dl
Intervalo de confiança 95%
---------- Hemoglobina < 13 g/dl
Intervalo de confiança 95%
58
Figura 19. Percentis de Hemoglobina em Relação a TFG
Ordenada: Hemoglobina (g/dl)
Abcissa: TFG (ml. min)
__ __ __ 5 Percentil de hemoglobina (g/dl)------------ Hemoglobina mediana (g/dl)
-- -- -- -- 95 Percentil de hemoglobina (g/dl)
95% intervalo de confiança
Figura 20. Prevalência de Hemoglobina Baixa em Relação a Faixa de Categoria
de TFG
Ordenada: Prevalência Não-Ajustada
Abcissa: TFG (ml/min)
Hgb < 11 g/dl
Hgb < 13 g/dl
Diretriz 9. Associação do Nível de TFG com o Estado Nutricional
A desnutrição energético-protêica desenvolve-se durante o curso da
doença renal crônica e está associada a conseqüências adversas. A baixa
59
ingestão de proteína e energia é uma causa importante de desnutrição na
doença renal crônica.
Pacientes com TFG < 60 ml/min/1,73m2 deveriam ser submetidos a
avaliação da ingestão de proteína e energia do estado nutricional (veja
Diretrizes de Prática Clínica para Nutrição na Insuficiência Renal crônica
K/DOQI, Diretrizes 23 e 26).
Diretriz 23. Painéis de Medidas Nutricionais para Pacientes Não-Dialisados:
“Para indivíduos com IRC (TFG < 20 ml/min) o estado nutricional deveria ser avaliado
por medidas seriadas de marcadores incluindo, pelo menos um valor de cada um dos
seguintes grupos:
(1) Albumina sérica;
(2) Peso atual livre de edema, adequação do peso corporal (NHANES II) ou
avaliação subjetiva global (ASG); e
(3)
Equivalente
protéico
do
aparecimento
do
nitrôgenio
normalizado(nPNA)Avaliação dietética e registros alimentares. (Evidência e Opinião)
Diretriz 26. Aconselhamento Nutricional Intensivo para Insuficiência Renal
Crônica: “O estado nutricional de indivíduos com IRC deveria ser monitorado a
intervalos regulares.”
Pacientes com ingestão dietética diminuída ou desnutrição deveriam
submeter-se a modificação dietética, aconselhamento e educação, ou terapia
nutricional especializada (veja Diretrizes de Prática Clínica para Nutrição na
Insuficiência Renal crônica K/DOQI, Diretrizes 24 e 25).
Diretriz 24. Ingestão de Proteína para pacientes Não-Dialisados: “Para
indivíduos com insuficiência renal crônica (TFG < 25ml/min) que não estão sob
diálise crônica, dever-se-ia considerar a prescrição de dieta restrita pobre em
proteína, fornecendo 0,60 g de proteína/kg/dia.
Para indivíduos que não aceitam tal dieta ou que são incapazes de manter
ingestão dietética de energia adequada a tal dieta, uma ingestão de até 0,75 g de
proteína/kg/dia deve ser prescrita (Evidência e Opinião)”.
Diretriz 25. Ingestão Dietética de Energia (IDE) para Pacientes Não-Dialisados:
“A recomendação de energia para indivíduos com insuficiência renal crônica (TFG <
25 ml/min) que não estão sob diálise crônica é de 35 kcal/kg/dia para aqueles com
60
menos de 60 anos e entre 30-35 kcal/kg/dia para indivíduos com 60 anos ou mais
(Evidência e Opinião)”.
Desnutrição energético-protéica (DEP) é caracterizada pela insidiosa perda de
gordura corporal e de estoques somáticos de proteína, redução de concentração de
proteína sérica e diminuição da capacidade física. Enquanto possivelmente existem
múltiplos fatores que contribuem para o desenvolvimento da DEP na doença renal
crônica, a ingestão reduzida de proteína e energia (abaixo da ingestão usual)
certamente contribui de maneira importante para esse processo catabólico. Outros
fatores possíveis incluem desajustes hormonais e metabólicos, assim como aumento
da concentração de citocinas pró-inflamatórias e proteínas de fase aguda.
Uma diretriz K/DOQI anterior foi dedicada à avaliação e manejo do estado
nutricional na doença renal crônica17; entretanto, essa diretriz focalizava
primariamente pacientes em tratamento dialítico. O estágio da doença renal crônica
no qual a ingestão reduzida de nutrientes associada à desnutrição energéticoprotéica tornam-se prevalentes não foi adequadamente documentado, devido em
parte ao fato de que nenhum parâmetro isolado fornece uma caracterização
abrangente do estado nutricional. A monitoração ótima do estado nutricional requer
uma avaliação coletiva de múltiplos parâmetros (ou seja, avaliação da proteína
visceral, massa muscular ou proteína somática, composição corporal). Como
resultado, dados para avaliação adequada do estado nutricional em pacientes com
doença renal crônica não têm sido adequadamente coletados e freqüentemente o
início e a progressão da desnutrição é obscurecido pela perda progressiva da
função renal. Essa diretriz fornece evidência da associação do nível de TFG com a
ingestão dietética o estado nutricional e tenta conectar as recomendações com as
diretrizes K/DOQI anteriores.
A partir de Janeiro de 2002, o Medicare passou a cobrir a terapia nutricional
para pacientes com doença renal crônica.
“A terapia nutricional envolve a avaliação do estado nutricional de pacientes
com uma condição, doença ou injúria que os coloque em risco. Esta inclui a revisão e
análise da história médica e dietética, parâmetros laboratoriais e medidas
antropométricas.
Com base nessa avaliação, escolhem-se as modalidades
nutricionais mais adequadas para manejar a condição ou tratar a doença ou injúria e
incluem o seguinte:
Modificação da dieta, aconselhamento e orientação que levem à elaboração
individual que alcance os objetivos nutricionais e resultados desejados.
Terapias nutricionais especializadas incluindo suplementação alimentar para
aqueles pacientes incapazes de obter nutrientes adequados somente através de
61
ingestão alimentar; nutrição enteral fornecida por meio de sonda enteral para aqueles
incapazes de ingerir e digerir os alimentos; e nutrição parenteral por meio de infusão
intravenosa para aqueles incapazes de absorver nutrientes.”18
Atualmente, são pacientes candidatos a receber reembolso por terapia de
nutricional aqueles que tiverem TFG < 50 ml/min/1,73m 2, ou que receberam
transplante renal nos 6 meses anteriores. Esses critérios correspondem aos
pacientes nos estágios 3-4 e estágio 5 da Doença Renal Crônica que ainda não
necessitam de diálise. A maioria dos pacientes com estágio 5 da DRC que são
tratados pela diálise são aceitos para terapia de nutrição médica por quem lhes
ministra a diálise. Portanto, é especialmente importante que essas diretrizes
abordem adequadamente os estágios iniciais da doença renal crônica.
O nível de ingestão protéica e de energia está relacionado ao nível de TFG;
abaixo da TFG de aproximadamente 60 ml/min/1,73m 2, há uma alta prevalência de
ingestão de proteína e energia diminuídas (Figura 21).
Figura 21. Associação da Ingestão Dietética com a TFG
Painel superior esquerdo:
Ordenada: Ingestão protéica pelo UNA, g/kg/dia
Abcissa: TFG, ml/min/1,73m2
Homens N = 667, P < 0,001
Mulheres N = 394, P < 0,001
Painel superior direito:
Ordenada: Ingestão protéica pelos registros alimentares, g/kg/dia
Abcissa: TFG, ml/min/1,73m2
Homens N = 513, P = 0,052
Mulheres N = 301, P = 0,42
Painel inferior central:
Ordenada: Ingestão de energia pelos registros alimentares, kcal/kg/dia
Abcissa: TFG, ml/min/1,73m2
Homens N = 513, P = 0,084
62
Mulheres N = 299, P = 0,26
A Diretriz Nutricional 24 K/DOQI recomenda considerar uma ingestão protéica
de 0,60 g/kg/dia para indivíduos com TFG < 25 ml/min (correspondendo
aproximadamente aos estágios 4-5 da DRC), mas não determina recomendações
para pacientes com TFG maior. A recomendação de proteína para adultos saudáveis
(RDA) é de 0,75 g/kg/dia. O estudo MDRD não foi conclusivo em relação aos
benefícios da restrição protéica na progressão da doença renal (veja a Diretriz 13 da
DRC), mas não houve evidência do efeito benéfico com ingestão protéica maior do
que a RDA. A opinião do Grupo de Trabalho foi de que a ingestão protéica de 0,75
g/kg/dia seria razoável para pacientes em estágios 1-3 da DRC (na ausência de
evidências de desnutrição), mas os dados não são conclusivos, e recomenda-se uma
decisão individualizada. Pacientes com ingestão protéica menor do que
aproximadamente 0,75 g/kg/dia deveriam ter seu estado nutricional monitorado mais
cuidadosamente.
A Diretriz Nutricional 25 do K/DOQI recomenda a ingestão de energia de acordo
com a idade entre 30 e 35 kcal/kg/d para indivíduos com TFG < 25 ml/min
(correspondendo aproximadamente aos estágios 4-5 da DRC), mas não determina
recomendações para pacientes com TFG maior. A RDA para ingestão de energia em
adultos sadios depende do gasto energético.
A ingestão média de energia em adultos nos Estados Unidos é menor do que
aquela recomendada nas diretrizes de Nutrição K/DOQI . A razão para a maior
ingestão de energia em pacientes com TFG < 25 ml/min baseia-se em estudos que
demonstram a maior eficiência de utilização de nitrogênio com maior ingestão de
energia. Para pacientes em estágios 1-3 da DRC , o Grupo de Trabalho é de opinião
que a maior ingestão de energia seria razoável somente para pacientes com peso
corporal anormalmente baixo ou que apresentam outros sinais de desnutrição.
Pacientes com ingestão protéica menor do que a RDA (0,75 g/kg/d) deveriam
ter consultas freqüentes para monitorar o estado nutricional mais atentamente.
63
Alguns estudos indicam que o aconselhamento nutricional intensivo pode auxiliar a
manter a ingestão de energia e preservar os marcadores nutricionais
adequadamente à medida que a TFG diminui.
O início e a gravidade da DEP está relacionada ao nível de TFG; abaixo de uma
TFG de aproximadamente 60 ml/min/1,73m2, há uma prevalência maior de dano do
estado nutricional, refletido por menores valores de albumina sérica, transferrina
sérica, bicarbonato sérico, colesterol sérico e parâmetros antropométricos (Figuras
22, 23, 24 e 25).
Figura 22. Associação da Albumina Sérica com a TFG
- Painel da esquerda:
Ordenada: Albumina,g/dl
Abcissa: TFG, ml/min/1,73m2
Homens, N = 1065, P = 0,004
Mulheres, N = 696, P < 0,001
- Painel da direita:
Ordenada: Probabilidade de albumina< 3,8g/dl
Abcissa: TFG, ml/min/1,73m2
Homens, N = 1065, P < 0,001
Mulheres, N = 696, P < 0,001
Figura 23. Associação da Transferrina sérica com a TFG
- Painel da esquerda:
- Painel da direita:
Ordenada: Tranferrina, mg/dl
Ordenada:Probabilidade de albumina < 250mg/dl
2
Abcissa: TFG, ml/min/1,73m
Abcissa: TFG, ml/min/1,73m2
Homens, N = 1065, P = 0,004
Homens, N = 1065, P < 0,001
Mulheres, N = 696, P < 0,001
Mulheres, N = 696, P < 0,001
64
Figura 24. Associação do Colesterol sérico com a TFG
- Painel da esquerda:
Ordenada: Colesterol total, mg/dl
Abcissa: TFG, ml/min/1,73m2
Homens, N = 1063, P = 0,052
Mulheres, N = 694, P = 0,63
- Painel da direita:
Ordenada: Probabilidade do colesterol total < 160 mg/dl
Abcissa: TFG, ml/min/1,73m2
Homens, N = 1063, P = 0,006
Mulheres, N = 694, P = 0,24
Figura 25. Associação da Composição corporal com a TFG
Painéis da Esquerda
Superior:
Ordenada: % do Peso Ideal
Abcissa: TFG, ml/min/1,73m2
Homens N = 1077, P < 0,001
65
Mulheres N = 702, P = 0,62
Central:
Ordenada: Índice de Massa Corporal, kg/m2
Abcissa: TFG, ml/min/1,73m2
Homens N = 1069, P = 0,002
Mulheres N = 701, P = 0,67
Inferior:
Ordenada: Soma das pregas cutâneas, mm
Abcissa: TFG, ml/min/1,73m2
Homens N = 648, P < 0,001
Mulheres N = 410, P = 0,11
66
Painéis da direita
Superior:
Ordenada: % de Gordura corporal
Abcissa: TFG, ml/min/1,73m2
Homens N = 649, P < 0,001
Mulheres N = 414, P = 0,057
Central:
Ordenada: Área muscular do braço, cm2
Abcissa: TFG, ml/min/1,73m2
Homens N = 695, P < 0,001
Mulheres N = 435, P = 0,26
Inferior:
Ordenada: Creatinina urinária, mg/kg/dia
Abcissa: TFG, ml/min/1,73m2
Homens N = 1017, P < 0,001
Mulheres N = 664, P < 0,001
A Diretriz Nutricional 23 da K/DOQI afirma que o estado nutricional energético –
protéico deveria ser avaliado por medidas seriadas em indivíduos com TFG < 20
ml/min17. Uma revisão atualizada da literatura dá apoio à recomendação de que
avaliações do estado nutricional deveriam ser iniciadas quando a TFG cai abaixo de
aproximadamente 60 ml/min/1,73m2. Estudos populacionais mostram que a albumina
começa a declinar quando a TFG alcança esse nível. Outros marcadores do estado
nutricional nesse nível de função renal não foram amplamente estudados.
A Diretriz de Nutrição 23 K/DOQI recomenda uma série de medidas nutricionais
para avaliação do estado nutricional em pacientes não-dialisados, incluindo albumina
sérica, peso corporal, avaliação subjetiva global e avaliação da ingestão protéica
através da nANP ou entrevistas dietéticas. Outros marcadores de estado nutricional
(i.e., proteínas totais no soro, pré-albumina sérica, transferrina sérica, bicarbonato
total sérico, colesterol total sérico, e lípides séricos) parecem estar relacionados com
o nível da TFG.
O cálculo do peso corporal padrão (PCP) utiliza uma fórmula que usa a largura
do cotovelo para determinar o tamanho da estrutura do paciente. Para vários
clínicos, essa medida não é viável, e é mais conveniente medir o índice de massa
corporal. Recomenda-se que o IMC de pacientes em programa de diálise de
manutenção seja mantido acima do percentil 50 para indivíduos sadios, o que
significa um IMC não abaixo de aproximadamente 23.6 a 24.0 kg/m 2 para homens e
67
mulheres. Essa recomendação também parece apropriada para pacientes com
doença renal crônica e TFG < 60 ml/min/1,73m 2 (Estágios 3-5) – veja Diretriz de
Nutrição K/DOQI – Apêndice VII.
A Diretriz de Nutrição 26 K/DOQI recomenda a monitoração do estado
nutricional em intervalos de 1 a 3 meses em pacientes com TGF < 20 ml/min. A
opinião do Grupo de Trabalho em DRC é que essa recomendação é apropriada para
pacientes com TFG abaixo de 30 ml/min/1,73m 2 (Estágios 4-5 da DRC) e
monitorações menos freqüentes (p. ex., a cada 6 a 12 meses) sejam aceitáveis para
pacientes com TFG entre 30 e 60 ml/min/1,73m 2 (Estágio 3 da DRC) se não houver
indícios de desnutrição.
A alta prevalência de desnutrição na doença renal crônica, a associação entre
desnutrição e conseqüências clínicas e novas evidências de que a ingestão de
nutrientes começa a declinar com TFG < 60 ml/min/1,73m 2 apoiam a recomendação
de que o estado nutricional deveria ser avaliado e monitorado precocemente no
curso da doença renal crônica.
Diretriz 10. Doença Óssea e Distúrbios do Metabolismo do Cálcio e Fósforo
Doença óssea e distúrbios do metabolismo do cálcio e fósforo
desenvolvem-se durante o curso da doença renal crônica e estão associados a
eventos adversos.
Pacientes com TFG < 60 ml/min/1,73m2 deveriam ser avaliados
quanto a doença óssea e distúrbios de metabolismo do cálcio e fósforo.
Pacientes com doença óssea e distúrbios do metabolismo do cálcio
e fósforo deveriam ser avaliados e tratados (veja a próxima Diretrizes da
Prática Clínica K/DOQI em Metabolismo e Doença Óssea e Doença Renal
Crônica).
A doença renal crônica está associada a uma série de desordens esqueléticas
e distúrbios do metabolismo do cálcio e fósforo. As principais doenças ósseas
podem ser classificadas em doenças associadas a altos níveis do Paratôrmonio
(PTH) (osteíte fibrosa cística) e aquelas com PTH baixo ou normal (doença óssea
adinâmica). A lesão característica da doença renal crônica é a osteíte fibrosa, devido
ao hiperparatireoidismo secundário. Entretanto, com o advento de tratamentos
intensivos para o hiperparatireoidismo secundário, a prevalência de distúrbios
associadas com níveis baixos ou normais de PTH aumentou.
Uma próxima diretriz de prática clínica K/DOQI irá discutir a avaliação e controle
do metabolismo ósseo na doença renal crônica. O objetivo dessa diretriz é
evidenciar a associação entre a TFG e os distúrbios do metabolismo do cálcio e
fósforo e a doença óssea.
68
O início e gravidade da doença óssea e as anormalidades do metabolismo
mineral ósseo estão relacionados aos níveis de TFG; em TFG abaixo de
aproximadamente 60 ml/min/1,73m2 ocorre uma maior prevalência de anormalidades
do metabolismo ósseo. Os níveis de PTH estão elevados em pacientes com TFG
diminuída e, possivelmente, este é o marcador mais precoce do metabolismo
mineral ósseo anormal ( Figura 26 e Figura 27).
Os níveis séricos de cálcio estão freqüentemente, mas não consistentemente,
anormais com a diminuição da TFG diminuída (Figura 28). Os níveis séricos de
fósforo estão elevados em pacientes com TFG reduzida (Figura 29, Figura 30 e
Figura 31).
Figura 26. Percentis de PTHi pela TFG
Ordenada: PTHi (pmol/l)
Abcissa: TFG (ml/min)
__ __ __ 5 Percentil de PTHi (pmol/l)
-- -- -- -- 95 Percentil de PTHi (pmol/l)
------------ PTHi mediano (pmol/l)
95% intervalo de confiança
Figura 27. Prevalência de PTHi elevado por faixas de TFG
Ordenada: Prevalência
69
Abcissa: TFG (ml/min)
PTHi > 20 pmol/l
PTHi > 10 pmol/l
Figura 28. Prevalência de Hipocalcemia (Ajustada para Albumina) vs. TFG
Ordenada: Porcentagem de pacientes
Abcissa: TFG (ml/min/1,73 m2)
Figura 29. Níveis Séricos de Fósforo vs. TFG (NHANES III)
Ordenada: Fósforo sérico (mg/dl)
Abcissa: TFG estimada (ml/min/1,73 m2)
__ __ __ 5 Percentil
------------ Mediana
-- -- -- -- 95 Percentil
+ Dados individuais
70
Figura 30. Prevalência de Cálcio Baixo e Fósforo Alto por faixas de TFG
Ordenada: Porcentagem de Pacientes
Abcissa: TFG (ml/min)
Ca < 0,5
PO > 4,5
Figura 31. Percentis do Produto Cálcio – Fósforo pela TFG (NHANES III)
Ordenada: Produto Cálcio – Fósforo (mg2/dl2)
Abcissa: TFG estimada (ml/min/1,73 m2)
__ __ __ 5 Percentil
------------ Mediana
-- -- -- -- 95 Percentil
+ Dados individuais
Diretriz 11. Neuropatia
A neuropatia desenvolve-se durante o curso da doença renal crônica e
pode tornar-se sintomática.
Pacientes com doença renal crônica deveriam ser avaliados
periodicamente quanto ao envolvimento neurológico central e periférico
buscando-se sinais e sintomas durante visitas ou exames de rotina.
Testes laboratoriais especializados para neuropatia em pacientes com
doença renal crônica estão indicados somente na presença de sintomas.
71
A neuropatia é uma complicação comum em pacientes com insuficiência renal.
A neuropatia pode se manifestar como encefalopatia, polineuropatia periférica,
disfunção autonômica, distúrbios de sono e, menos comum, mononeuropatia
periférica. A ocorrência de neuropatia está relacionada ao nível de função renal, mas
não ao tipo de doença renal. As exceções incluem uma série de doenças em adultos
e crianças que afetam tanto os rins quanto o sistema nervoso simultaneamente.
A fisiopatologia da neuropatia urêmica não está bem compreendida. Os níveis
de uréia, creatinina, PTH, “moléculas médias”, e outros fatores têm sido
correlacionados com a redução da velocidade de condução nervosa (VCN) e com as
manifestações periféricas da neuropatia. Em estágios avançados há evidência de
dano histopatológico com degeneração axonial e desmielinização secundária dos
nervos periféricos.
A encefalopatia urêmica precoce pode se manifestar com fadiga, lapsos de
memória ou de concentração. Com o avançar do delírio da uremia, podem ocorrer
alucinações visuais, desorientação, convulsões e coma. Geralmente, a
polineuropatia urêmica é uma polineuropatia simétrica, mista (sensorial e motora),
com nervos distais mais severamente afetados. Os pacientes podem queixar-se de
prurido, queimação, irritabilidade muscular, câimbras ou fraqueza. Anormalidades da
função autonômica incluem distúrbio do ritmo cardíaco e variabilidade da pressão
arterial em resposta ao ciclo respiratório, mudança postural e manobra de Valsalva.
Os achados objetivos de neuropatia podem ser detectados antes que os
sintomas apareçam. Sinais ao exame incluem atrofia muscular, perda de reflexo nos
tendões profundos, curto período de atenção, deterioração do pensamento abstrato,
reflexos anormais ou ausentes (em particular espasmo do tornozelo), e deterioração
das sensações (vibratória, toque com leve pressão e dor). Sinais mais tardios
incluem meningismos, mioclonias, e asterexis. O eletroencefalograma (EEG) pode
apresentar lentidão generalizada e complexos onda e espícula bilaterais, mesmo na
ausência de evidente atividade convulsiva. As medidas eletroencefalográficas de
sono também mostram-se alteradas em pacientes em diálise. A Tomografia
Computadorizada e a Ressonância Magnética não são úteis, embora possa ocorrer
atrofia cerebral. O teste mais sensível para detecção de neuropatia periférica
assintomática é a lentidão sensorial da VCN; embora a VCN motora esteja lenta,
existe uma ampla variação intra-individual diária e esses achados ocorrem com a
redução mais severa da função renal.
O início e gravidade da neuropatia está associada ao nível de TFG, incluindo
redução da velocidade de condução nervosa, prejuízo de memória e cognição,
prejuízo da função autonômica, sintomas de neuropatia e distúrbios de sono.
Entretanto, não há evidências suficientes para se definir um limiar para o nível de
TFG que esteja associado a um aumento de prevalência ou gravidade da neuropatia.
72
Diretriz 12. Associação do Nível de TFG com Índices de Capacidade Funcional
e Bem-Estar
Danos aos domínios de capacidade funcional e bem-estar desenvolvem-se
durante o curso da doença renal crônica e estão associados a efeitos
adversos. Os prejuízos de capacidade funcional e bem-estar podem estar
relacionados a fatores sócio-demográficos, às condições que causam a doença
renal crônica, às complicações da doença renal, ou possivelmente à redução
da TGF per se.
Pacientes com TFG < 60 ml/min/1,73m2 deveriam submeter-se a
avaliações periódicas sobre capacidade funcional e bem-estar:
Para estabelecer uma linha de base e monitorar alterações na capacidade
funcional e bem-estar ao longo do tempo;
Para acessar o efeito de intervenções sobre a capacidade funcional e
bem-estar.
Quando não há cura para uma doença crônica, o objetivo principal deve ser o
de maximizar a qualidade de vida. Os especialistas em saúde recomendam que a
definição de “qualidade de vida” inclua variáveis que os profissionais da saúde
possam identificar, quantificar e modificar: (1) estado de saúde (sinais e sintomas,
exames laboratoriais, morte); (2) Capacidade funcional (física, mental, social e papel
funcional), e (3) bem-estar (energia/fadiga, dor, percepções da saúde e satisfação).
O auto-relato é preferível ao relato dos profissionais uma vez que os resultados
dependem da experiência vivida e expectativas de cada paciente.
Para a proposta dessa diretriz, conceitos que incorporem componentes
pertinentes da qualidade de vida serão referidos como “capacidade funcional e bemestar”. Estudos recentes mostram que a capacidade funcional e bem-estar de
indivíduos com doença renal crônica estão relacionados a fatores como:
encaminhamento tardio e cuidados pré-diálise inadequados; sintomas; efeitos da
doença na capacidade física, psicológica e social; e satisfação com a saúde e
cuidados. Complicações da doença renal crônica, tais como anemia, desnutrição,
doença óssea, neuropatia e condições de comorbidade, como diabete e doença
cardiovascular, podem afetar negativamente a capacidade funcional e bem-estar.
Para melhorar o funcionamento e bem-estar, os pacientes devem ser encaminhados
ao serviço mais cedo e as complicações e comorbidades devem ser controladas
apropriadamente.
Essa diretriz descreve a associação entre o nível de função renal e os domínios
de capacidade funcional e bem-estar de pacientes com doença renal crônica.
73
Dificuldades em medir esse conceito pouco compreendido tem levado os
pesquisadores dos artigos revisados a estudar diversas variáveis utilizando
diferentes métodos e instrumentos (Tabela 29). O uso de diferentes instrumentos tem
impedido a comparação dos achados, a interpretação dos resultados e o
estabelecimento de conclusões.
Tabela 29. Domínios de Capacidade Funcional e Bem-Estar Medidos por
Instrumentos Específicos
Instrumento
Sintomas &
Percepção de
saúde
Capacidade
Física
Capacidade
Mental
Emprego
Capacidade
Social
Inventário de Depressão Beck
(BDI)
Depressivo
Não
Sim
Sim
Sim
Centro para Estudos
Epidemiológicos – Depressão
(CES-D)
Sim
Não
Sim
Não
Não
Índice Cognitivo de Depressão
(CDI)
Não
Não
Sim
Não
Não
Coeficiente de Gravidade ESRD
Sim
Não
Não
Não
Não
EuroQol
Sim
Sim
Sim
Sim
Sim
Índice de Saúde (HI)
Sim
Sim
Sim
Não
Não
Questionário de Efeitos da Doença
(IEQ)
Sim
Não
Sim
Não
Sim
Escala de Desempenho de
Karnofsky (KPS)
Sim
Sim
Não
Sim
Sim
MOS Forma Curta 36 (SF-36)
Sim
Sim
Sim
Sim
Sim
Escala Multidimensional de
Percepção de Suporte Social (MSP)
Não
Não
Não
Não
Sim
Questionário para Adultos
NHANES (NHANES)
Sim
Sim
Sim
Sim
Sim
Escala de Qualidade do Bem-Estar
(QWB)
Sim
Sim
Sim
Sim
Sim
Instrumento Experimental da Rand
Seguro Saúde (RHIE)
Não
Sim
Sim
Sim
Sim
Escala de Satisfação com a Vida
(SLS)
Não
Não
Sim
Não
Não
Escala de Senso de Coerência
Não
Não
Sim
Não
Não
Perfil de Impacto da Doença (SIP)
Sim
Sim
Sim
Sim
Sim
Escala de Ajuste Social AutoRelatado (SAS-SR)
Não
Sim
Sim
Sim
Sim
Ansiedade
Não
Sim
Não
Não
Sim
Não
Sim
Não
Não
Inventário de Ansiedade Estado
Traço (STAI)
Lista de Sintomas – 90R (SCL-90R)
Apesar dessas limitações, o Grupo de Trabalho concluiu que esses índices de
capacidade funcional e bem-estar relacionam-se ao nível de TFG; abaixo de uma
TFG de aproximadamente 60 ml/min/1,73m2, existe uma alta prevalência de danos a
74
uma série de índices de capacidade funcional e bem-estar, incluindo sintomas,
capacidade física, depressão, emprego e atividades usuais e capacidade social
(Figura 32, Figura 33 e Figura 34).
Os conferencistas do Seminário “Avaliando as Conseqüências da Saúde e
Qualidade Vida em Diálise” no Instituto de Medicina (IM), em 1997 recomendaram
aos responsáveis por pacientes com IRC:
Avaliar a capacidade funcional e bem-estar na doença renal utilizando
instrumentos de estudo padronizados que sejam validados, confiáveis, sensíveis à
mudanças, facilmente interpretáveis e fáceis de usar, tais como as Fichas Dartmouth
COOP, Perfil de Saúde Duke/Gravidade da Doença de Duke (DUKE/DUSOI), Estudo
de Eventos Médicos, de formulário abreviado de 36 itens (SF-36), ou Qualidade de
Vida na Doença Renal (KDQOL).
Avaliar a capacidade funcional e bem-estar do paciente no início da doença
renal crônica, para estabelecer a linha de base, para manter ou melhorar o estado de
saúde e para controlar a evolução da doença relacionando as conseqüências clínicas
e de saúde com as conseqüências do estado funcional.
Figura 32. Função Renal (TFG) e Riscos de Apresentar Sintomas que Afetem a
Qualidade de Vida e Bem-Estar
Valores da Abcissa:
- Cansa facilmente, fraqueza
- Falta de ânimo, energia
- Câimbras musculares
- Hematomas, sangra facilmente
75
- Gosto ruim na boca
- Soluços
TFG 10-20
TFG 20-30
TFG 30-40
TFG 40-50
TFG 50-
60
(N = 1.284)
Figura 33. Prevalência Ajustada da Incapacidade Física para Andar por Faixas
de TFG (NHANES III)
Ordenada: Proporção da População (%)
Abcissa: TFG Estimada (ml/min/1,73 m2)
_________ Incapaz
Intervalo de confiança 95%
--------------- Muito difícil/Incapaz
Intervalo de confiança 95%
Figura 34. Prevalência Ajustada da Incapacidade Física para Elevar por Faixas
de TFG (NHANES III)
Ordenada: Proporção da População (%)
76
Abcissa: TFG Estimada (ml/min/1,73 m2)
_________ Incapaz
Intervalo de confiança 95%
--------------- Muito difícil/Incapaz
Intervalo de confiança 95%
Os dados apresentados nos estudos revistos para essa diretriz sugerem que a
redução da função renal afeta a capacidade funcional e bem-estar dos pacientes em
diversas dimensões. Deficiências na capacidade funcional são relatadas pelos
pacientes mesmo em estágios iniciais da doença renal crônica e persistem mesmo
após o transplante. As implicações desses achados são:
Os clínicos deveriam avaliar a capacidade funcional e bem-estar o mais
cedo possível após o encaminhamento para obter dados basais e permitir
intervenção precoce para melhorar a capacidade funcional e bem-estar.
Os clínicos deveriam reavaliar regularmente a capacidade funcional e bemestar para determinar o estado atual do paciente e a efetividade das intervenções
para melhorar a capacidade funcional e bem-estar. A reavaliação é necessária
quando o paciente relata aumento de freqüência ou gravidade dos sintomas, quando
ocorre uma nova complicação da doença renal, quando recebe um acesso vascular,
quando inicia diálise, muda a modalidade ou participa de intervenção clínica ou de
reabilitação (p. ex., aconselhamento, apoio de seus pares, educação, fisioterapia ou
exercício independente, ou reabilitação vocacional).
Essas recomendações baseiam-se em opiniões expressas pelos autores da
maioria dos estudos revisados para essa diretriz assim como de reconhecidos
especialistas em avaliações da evolução da capacidade funcional e bem-estar que
participaram do Seminário do IOM.
Os pesquisadores podem usar uma gama variada de instrumentos para medir a
capacidade funcional e bem-estar ao longo do curso da doença renal crônica.
Entretanto, os clínicos querem saber quais instrumentos utilizar, quando utilizá-los, e
quem deveria aplicá-los, pontuá-los e analisar os dados. Em geral, é prático para os
clínicos usar apenas alguns instrumentos para adquirir experiência. Com base na
literatura revista para essa diretriz, parece que qualquer clínico que trate de
pacientes com TFG reduzida pode administrar as Fichas Dartmouth COOP, Perfis de
Saúde DUKE, Qualidade de Vida na Doença Renal, ou o SF-36, que têm sido
aplicados em pacientes em diálise e transplantados (Tabela 30). No ambiente clínico
a facilidade de uso é essencial. Esses exames são recomendados porque cada um
tem um manual de instruções e os pacientes podem completá – los
independentemente ou com assistência limitada. Para avaliar limitações específicas
na capacidade funcional e bem-estar, os clínicos podem suplementar esses
77
instrumentos gerais com instrumentos mais específicos, incluindo testes baseados
em desempenho ou capacidade física.
Tabela 30. Medidas de Capacidade funcional e Bem-Estar
Instrumento
(Aplicações)
Fichas de Avaliação
para Saúde
Funcional
Dartmouth COOP
(Genérico para
jovens, adultos,
idosos; um para
diálise)
Perfil de Saúde
Duke
(DUKE)
(Genérico)
Qualidade de Vida
na Doença Renal
(KDQOLTM)
(Específico para
Rim)
Estudo Médico de
Evolução 36
Forma Abreviada
(SF-36a)
(Genérico)
a
Especificações
Tempo: < 10 min (jovem & adulto), 20 min (idosos &
diálise)
Domínios: físico, emocional, atividades diárias, atividades
sociais, apoio social, dor, qualidade de vida e saúde geral,
financeiro, doenças, sintomas/ problemas, fardo da
diálise.
Custo: depende da escolha de pontuação
Pontuação/Análise: várias opções
Idiomas: desconhecido
Versão para deficientes visuais: impressão grande, figuras
Tempo: 5 min.
Domínios (genérico): saúde física, saúde mental, saúde
social, saúde geral, percepção da saúde, auto-estima,
ansiedade,
depressão,
ansiedade-depressão,
dor,
incapacidade
Custo: gratuito para uso não comercial. Manual U$ 30,00
Versão automatizada: Centro Médico da Universidade
Duke
Idiomas: 19
Pontuação/Análise: Centro Médico da Universidade Duke
Versão para deficientes visuais: Não
Tempo: 30 min. (forma longa) 16 min. (forma abreviada)
Domínios (genérico): capacidade física, limitações
funcionais – físicas, dor corporal, saúde geral, vitalidade,
funcionamento social, limitações funcionais – emocionais,
saúde mental (ESRD/diálise): sintomas/problemas, efeitos
da doença renal na vida diária, fardo da doença renal,
função cognitiva, trabalho, função sexual, qualidade da
interação social, sono.
Custo: unidade gratuita, pode-se fazer quantidade
ilimitada de cópias
Versão automatizada: HDO através (770) 889-5558
Pontuação/Análise: HDO através (770) 889-5558
Idiomas: vários
Versão para deficientes visuais: impressão ampliada
Tempo: 12-15 min.
Domínios (genérico): funcionamento físico, limitações de
função – físicas, dor corporal, saúde geral, vitalidade,
funcionamento social, limitações de função – emocionais,
saúde mental
Custo: gratuito, cópia com permissão
Pontuação/Análise: Quality Metric, Inc. (401) 334-8800
Idiomas: vários
Versão para deficientes visuais: desconhecido
Informações para Compra
FNX Corporation
1 Dorset Lane
Lebanon, NH 03766
(800) 369-6669
A/C: Dr. John Wasson
Web: http://home.fnxnet.com
Dr. George R. Parkerson Jr.
Department of Community &
Family Medicine
Duke University Medical Center
Box 3886
Durham NC 27710
(919) 681-6560
e-mail:
[email protected]
Web: www.qlmed.org/duke
RAND Corp.
1333 H St., NW
Washington, DC 20004-4792
A/C: Caren Kamberg
e-mail: [email protected]
Web:
www.qlmed.org/KDQOL/index.ht
ml
Quality Metric Inc.
640 George Washington Hwy Ste
201
Lincoln, RI 02865
(888) 947-9800
e-mail: [email protected]
Web:www.qlmed.org/SF36/index.html
ou http://sf-36.com
Versões abreviadas incluem o SF-12 e SF-8.
ESTRATIFICAÇÃO DO RISCO PARA PROGRESSÃO DA DOENÇA RENAL E
DESENVOLVIMENTO DA DOENÇA CARDIOVASCULAR
78
As maiores conseqüências da doença renal crônica são a perda da função
renal, levando a complicações com a insuficiência renal e o desenvolvimento da
doença cardiovascular. Os objetivos dessa secção são definir os fatores de risco
para progressão da doença renal crônica e determinar se a doença renal crônica é
um fator de risco para a doença cardiovascular. Devido à bem conhecida associação
da doença cardiovascular e diabete, o Grupo de Trabalho considera os pacientes
com doença renal crônica devida ao diabete separadamente dos pacientes com
doença renal crônica devida a outras causas. O Grupo de Trabalho procurou
primariamente estudos longitudinais que relacionassem os fatores de risco à perda
da função renal (Diretriz 13) e que relacionassem a proteinúria e a TFG reduzida com
a doença cardiovascular (Diretrizes 14 e 15). Estava além do escopo do Grupo de
Trabalho empreender uma revisão sistemática dos estudos sobre tratamento.
Entretanto, diretrizes e recomendações existentes foram revisadas, assim como
estudos foram selecionados para fornecer evidências adicionais da eficácia do
tratamento.
Diretriz 13. Fatores Associados à Perda da Função Renal na Doença Renal
Crônica
O nível de função renal tende a declinar progressivamente ao longo do
tempo na maioria dos pacientes com doenças renais crônicas.
A razão de declínio da TFG deveria ser avaliada em pacientes com
doença renal crônica para:
Estimar o intervalo até a instalação da insuficiência renal;
Avaliar o efeito das intervenções para reduzir o declínio da TFG.
Entre os pacientes com doença renal crônica, a razão de declínio da
TFG deveria ser estimada pela:
Computação do declínio da TFG através de medidas prévias e atuais da
creatinina sérica;
Determinação dos fatores de risco para declínio mais rápido versus mais
lento da TFG, incluindo o tipo (diagnóstico) de doença renal e os fatores nãomodificáveis e modificáveis.
Intervenções para diminuir a progressão da doença renal deveriam
ser consideradas em todos os pacientes com doença renal crônica.
Intervenções comprovadamente eficientes incluem:
(1) Controle rigoroso da glicose no diabete;
(2) Controle rigoroso da pressão arterial;
(3) Inibição da enzima conversora da angiotensina ou bloqueio do
receptor de angiotensina-2.
Intervenções estudadas, porém sem resultados conclusivos, incluem:
79
(1) Restrição dietética de proteína;
(2) Terapia de redução lipídica;
(3) Correção parcial da anemia.
Devem ser feitas tentativas para prevenir e corrigir o declínio agudo
da TFG. Causas freqüentes do declínio agudo da TFG incluem:
Depleção de volume;
Contraste radiográfico intravenoso;
Agentes antimicrobianos selecionados (por exemplo, aminoglicosídeos e
anfotericina B);
Agentes anti-inflamatórios não-esteróides; incluindo inibidores da
ciclooxigenase tipo 2;
Inibição da enzima conversora de angiotensina e bloqueio do receptor de
angiotensina-2;
Ciclosporina e tacrolimus;
Obstrução do trato urinário.
Medidas da creatinina sérica para estimativa da TFG devem ser
obtidas pelo menos uma vez ao ano em pacientes com doença renal crônica e
mais freqüentemente em pacientes com:
TFG < 60 ml/min/1,73m2;
Passado de declínio rápido da TFG (> 4 ml/min/1,73m2 por ano);
Fatores de risco para progressão rápida;
Tratamento atual para reduzir a progressão;
Exposição a fatores de risco para declínio agudo da TFG.
O declínio progressivo da função renal durante o curso da doença renal crônica
tem sido atribuído a uma série de mecanismos, incluindo a falência em resolver o
dano inicial e a instalação da auto-perpetuação da lesão, levando às características
patológicas típicas da doença renal terminal e da insuficiência renal. Embora os
fatores responsáveis pela progressão da doença renal não sejam conhecidos em
cada caso, uma série de fatores têm sido associados com a progressão mais rápida
e algumas terapias provaram retardar a progressão da doença. A intenção dessa
diretriz é examinar a literatura para determinar os fatores associados com a perda
mais rápida da função renal na doença renal crônica.
A razão de declínio da TFG é relativamente constante ao longo do tempo em
cada paciente; entretanto, a razão de declínio da TFG é altamente variável entre
pacientes, indo desde uma progressão lenta ao longo de décadas até uma
progressão rápida ao longo de meses. Os dados do Estudo MDRD durante um
seguimento médio de 2 anos mostram que a taxa média de declínio na TFG foi de
aproximadamente 4 ml/min/ano (Figura 35). Aproximadamente 85% dos pacientes
80
apresentaram TFG em declínio durante o seguimento. O restante apresentou
melhora ou estabilização da TFG.
Figura 35. Curvas de TFG com Modificação da Dieta no Estudo da Doença
Renal
Ordenada: Velocidade de declínio (slope) da TFG, ml/min/ano
Abcissa: TFG Basal, ml/min/1,73 m2
A princípio, se a razão de declínio é constante ao longo do tempo, o intervalo
até o início da insuficiência renal poderia ser estimado a partir do nível atual da TFG
e a razão de declínio na TFG. Uma estimativa do tempo até a insuficiência renal
pode ser útil para facilitar o planejamento de terapia de substituição renal, ou pode
até mesmo sugerir que os cuidados a respeito da insuficiência renal não se
justificam, caso a expectativa de vida seja curta. A Tabela 31 mostra o número de
anos até que a TFG decline para 15 ml/min/1,73m 2, calculados a partir do nível atual
de TFG e da razão estimada de declínio da TFG. Para pacientes com TFG < 60
ml/min/1,73m2, o intervalo até a insuficiência renal é de aproximadamente 10 anos ou
menos, se a taxa de declínio for 4 ml/min/1,73m2 por ano. Essa razão de declínio
pode ser considerada “rápida”.
Tabela 31. Anos até a Insuficiência Renal (TFG < 15 ml/min/1,73 m2) Baseado no
Nível de TFG e Taxa de Declínio da TFG
Taxa de Declínio da TFG (ml/min/1,73 m2 por ano)
81
Nível de TFG
(ml/min/1,73 m2)
90
10
8
6
4
2
1
7,5
9,4
13
19
38
75
80
6,5
8,1
11
16
33
65
70
5,5
6,8
9,2
14
28
55
60
4,5
5,6
7,5
11
23
45
50
3,5
4,4
5,8
8,8
18
35
40
2,5
3,1
4,2
6,3
13
25
30
1,5
1,9
2,5
3,8
7,5
15
20
0,6
0,6
0,6
1,3
3,5
5,0
Declínio de TFG média dependente de idade após 20-30 anos
Embora seja difícil prever a razão de declínio na TFG, recomenda-se uma das
duas abordagens gerais, ou uma combinação dessas:
Abordagem 1: Calcule o declínio da TFG a partir de medidas passadas e
atuais de creatinina sérica; o declínio da TFG no passado fornece uma estimativa
aproximada do declínio da TFG esperado no futuro. A princípio, o declínio da TFG
poderia ser calculado simplesmente a partir da inclinação da linha de regressão
relacionando a TFG estimada com o tempo. Entretanto, existem várias limitações
para a estimativa da inclinação e a extrapolação da razão de declínio para predizer o
tempo para o desenvolvimento da insuficiência renal. Essas limitações estão
relacionadas principalmente com o fato da razão de declínio ser realmente constante
e com a precisão da estimativa da taxa de declínio. Primeiro, a maioria dos estudos
que demonstraram uma taxa constante de declínio na função renal foram
retrospectivos, incluindo somente pacientes que já haviam progredido para
insuficiência renal. Desconhece-se o número de pacientes com TFG reduzida nos
quais o declínio subseqüente da função renal é constante. Segundo, mesmo entre os
pacientes nos quais a razão parece constante, esta pode mudar ao longo do tempo.
Terceiro, mesmo se a taxa de declínio for constante, a precisão da estimativa da
inclinação depende de uma série de variáveis, incluindo a verdadeira razão de
declínio, o número de medidas da função renal, erros de medida, variabilidade
biológica e a duração do seguimento. Pelo menos três medidas prévias de função
renal são necessárias (quanto mais é melhor) para a estimativa precisa da
inclinação, especialmente se a taxa de declínio for lenta.
Abordagem 2: Determine fatores de avaliação associados ao declínio “rápido”
ou “lento” da TFG. A razão de declínio da TFG está relacionada ao tipo de doença
renal; nefropatia diabética, doenças glomerulares, doença renal policística e doença
renal em pacientes de transplantados estão associados com declínio de TFG mais
82
rápida do que a doença renal hipertensiva e a tubulointersticial. A razão de declínio
da TFG também está relacionada a algumas características do paciente,
independente do tipo de doença renal. Características não modificáveis associadas à
razão de declínio rápido da TFG incluem a raça africana, nível basal mais baixo de
função renal, gênero masculino e idade mais avançada. Características modificáveis
do paciente associadas à razão de declínio mais rápido da TFG incluem nível mais
alto de proteinúria, concentração mais baixa de albumina sérica, nível de pressão
arterial mais alto, não-controle glicêmico e tabagismo. As associações da
dislipidemia e anemia com o declínio da TFG mais rápida não são conclusivas.
Em algumas circunstâncias, as intervenções podem reduzir a razão de declínio
da TFG na doença renal crônica. Extrapola o objetivo deste Grupo de Trabalho
realizar uma revisão sistemática da literatura sobre intervenções para reduzir a razão
de declínio da TFG. Portanto, o Grupo de Trabalho revisou diretrizes publicadas e
posturas de organizações nacionais respeitáveis tratando de intervenções
amplamente aceitas. Além disso, meta-análises de ensaios randomizados ou dados
de grandes ensaios randomizados selecionados foram revisados para compor essa
diretriz. Ensaios clínicos em grande escala com receptores de transplante renal não
foram encontrados. Os achados gerais do Grupo de Trabalho estão apresentados na
Tabela 32.
Tabela 32. Tratamentos para Retardar a Progressão da Doença Renal Crônica
em Adultos
Controle rigoroso da
glicemia
Inibidores ECA ou
bloqueadores do receptor
de angiotensina
Controle rigoroso da
pressão arterial
Restrição Protéica
Nefropatia Diabética
Nefropatia Não Diabética
Sim a
NA
Sim
Sim (maior efeito em
pacientes com proteinúria)
Não testado
Sim
< 125/75 mm Hg
Sim
< 130/85 mm Hg (maior efeito
em pacientes com proteinúria)
Inconclusivo
Não testado
Inconclusivo
Doença Renal pós
Transplante
Não testado
Não testado
a Previne ou retarda o início da doença renal diabética. Inconclusivo em relação ao progresso da doença
estabelecida.
b
Não Aplicável
A Associação Americana de Diabete (ADA) apresentou uma postura com
diretrizes para o cuidado de pacientes com diabetes mellitus (DM), com atenção
específica para a complicação da doença renal, baseado nos resultados do Ensaio
de Controle e Complicações da Diabete (DCCT) e uma revisão extensa de outras
pesquisas publicadas. As Recomendações de Prática Clínica (2001) mais
recentemente atualizadas recomendam os seguintes objetivos do tratamento para
pacientes com diabete (Tabela 33).
83
Tabela 33. Recomendações de Controle de Glicemia para Pessoas com
Diabete*
Normal
Objetivo
Ação Adicional Sugerida
< 100
80-120
< 80/ > 140
< 110
100-140
< 100/ > 160
< 110
90-130
< 90/ > 150
< 120
110-150
< 110/ > 180
<6
<7
>8
Valores de Sangue Total
Glicose pré-prandial média (mg/dl)a
Glicose média ao deitar
(mg/dl)a
Valores Plasmáticos
Glicose pré-prandial média (mg/dl)b
Glicose média ao deitar
HgbA1c
(mg/dl)b
Os valores apresentados nessa tabela são, por necessidade, generalizados para toda a população de diabéticos.
Pacientes com comorbidades, muito jovens ou idosos, e outros com condições ou circunstâncias incomuns
podem buscar diferentes objetivos de tratamento. Esses valores são para adultas não grávidas. “Ação adicional
sugerida” depende das circunstâncias individuais dos pacientes. Tais ações podem incluir maior educação de
auto-gerenciamento do diabete, co-gerenciamento com uma equipe, referência de um endocrinologista, mudança
da terapia farmacológica, início ou aumento da auto-monitorização da glicemia, ou contatos mais freqüentes com
o paciente. HgbA1c é referência para a faixa não diabética de 4,0-6,0% (média 5,0, DP 0,5%). Adaptado dos
Critérios
de
Prática
Clínica
ADA
de
200119.
(Na
Internet,
veja
www.diabetes.org/clinicalrecommendations/Supplement101/S3.htm)
a
Medida de glicose no sangue capilar
b
Valores calibrados para glicose plasmática
O Sexto Relatório do Comitê Nacional Conjunto para Prevenção, Detecção,
Avaliação e Tratamento de Hipertensão Arterial (JNC-VI), a atualização mais recente
das Recomendações de Prática Clínica da ADA, a Força Tarefa NKF em Doença
Cardiovascular na Doença Renal Crônica (1988), e o relatório dos Comitês
Executivos de Grupos de Trabalho em Hipertensão e Diabete NKF foram revistos
para desenvolver recomendações para o nível de pressão arterial alvo para
pacientes com doença renal crônica. A função dos agentes anti-hipertensivos
específicos, incluindo inibidores da enzima conversora de angiotensina (ECA) e
bloqueadores do receptor de angiotensina-2 foram revistos separadamente.
O JNC-VI recomenda a estratificação de risco para decidir quais pacientes com
pressão arterial alta deveriam ser tratados e com que intensidade (Tabela 34). O
objetivo recomendado para terapia anti-hipertensiva para pacientes com risco
pequeno ou moderado para complicações é manter a pressão sistólica e diastólica
abaixo de 140 e 90 mm Hg, respectivamente. Essas definições e objetivos não
diferem com a idade (entre adultos), gênero ou raça. A pressão arterial alvo é mais
baixa em pacientes mais jovens e relacionada à idade, altura e peso. Pacientes com
risco maior para complicações ou que já apresentem evidências de doença
cardiovascular devem ser considerados para tratamento mais precoce e agressivo.
Tabela 34. Estratificação de risco e Indicação para Tratamento AntiHipertensivo
84
Estágio de Pressão
Arterial
(Pressão Arterial, mm Hg)
Grupo de Risco A:
Grupo de Risco B:
Grupo de Risco C:
Sem fatores de risco;
DOA ou DCC
Um ou mais fatores de
risco (exceto diabete);
DOA ou DCC;
e/ou diabete
Alta – normal
(130-139/85-89)
Modificação do estilo
de vida
sem DOA ou DCC
Modificação do estilo de
vida
Estágio 1:
(140-159/90-99)
Terapia com drogas
após 12 meses de
alteração do estilo de
vida
Terapia com drogas e
alteração do estilo de
vida simultaneamente
Estágio 2-3:
(> 160/ > 100)
Terapia com drogas após
6 meses de alteração do
estilo de vida
Terapia com drogas e
modificação do estilo de vida
simultaneamente para ICC,
diabete ou DRC; modificação do
estilo de vida para outros DOA ou
DCC
Terapia com drogas e alteração
do estilo de vida
simultaneamente
Terapia com drogas e
alteração do estilo de
vida simultaneamente
Terapia com drogas e alteração
do estilo de vida
simultaneamente
Reproduzido com permissão20.
Abreviações: DOA, dano no órgão alvo; DCC, doença cardiovascular clínica; ICC, insuficiência cardíaca congestiva; DRC,
doença renal crônica
Na população geral, os agentes anti-hipertensivos recomendados são os
diuréticos e bloqueadores -adrenérgicos, porque sua eficácia na redução da
mortalidade e morbidade cardiovascular tem sido comprovada em ensaios clínicos.
Estudos recentes mostram eficácia igual dos inibidores da enzima conversora de
angiotensina (inibidores ECA) e bloqueadores de canal de cálcio na população geral.
Além disso, pode-se dar preferência a pressão arterial alvo e medicações
alternativas naqueles grupos de pacientes com comorbidades. Esses subgrupos
incluem, entre outros, pacientes com doença renal crônica, diabete e doença
cardiovascular.
A base de conhecimento para doença renal crônica é substancialmente
pequena. Baseada principalmente na extrapolação das recomendações para a
população geral e estudos de observação limitados e ensaios clínicos em pacientes
com doença renal crônica, a Força Tarefa NKF sobre Doença Cardiovascular
recomendou níveis de pressão arterial alvo e estratégias para tratamento de
pacientes com doença renal crônica (Tabela 35). As recomendações da Força Tarefa
pretendiam servir de guia para os clínicos até que recomendações mais definitivas
estivessem disponíveis. Na opinião do Grupo de Trabalho, as recomendações da
Força Tarefa são adequadas para uso temporário. Um Grupo de Trabalho K/DOQI foi
estabelecido para desenvolver diretrizes para o controle da pressão arterial na
doença renal crônica que não requer diálise. Os objetivos do grupo de Trabalho são
determinar a recomendação de pressão arterial alvo, terapia não-farmacológica, e
classes de drogas anti-hipertensivas para as diferentes causas da doença renal.
85
Tabela 35. Pressão Arterial, Objetivos, Terapias Não-Farmacológica e
Farmacológica Recomendadas pela Força Tarefa NKF para Doença
Cardiovascular na Doença Renal Crônica
População
Meta de PA
Terapia Não-Farmacológica
Terapia Farmacológica
Redução de sal na dieta,
-bloqueadores, diuréticos
(mm Hg)
População Geral
< 140/90
Exercício
DRC Estágios 1-4 com
proteinúria (> 1 g/d) ou
doença renal diabética:
< 125/75
Redução de sal na dieta
Inibidores da ECA ou bloqueadores do
receptor angiotensina II (diuréticos), ou BCCs
em receptores de transplante renal
DRC Estágios 1-4 sem
proteinúria (< 1g/d):
< 135/85
Redução de sal na dieta
Inibidores da ECA ou bloqueadores do
receptor angiotensina II (diuréticos), ou BCCs
em receptores de transplante renal
DRC Estágio 5:
< 140/90
Redução de sal na dieta
Qualquer uma, exceto diuréticos em pacientes
em diálise
Modificado com permissão.21
Abreviações: ECA, enzima conversora de angiotensina; BCC, bloqueador de canal de cálcio ;DRC, doença renal crônica
Os inibidores da enzima conversora de angiotensina e antagonistas do receptor
de angiotensina parecem ter uma função protetora especial em pacientes com
nefropatia diabética e não-diabética. Para essa diretriz, o Sexto Relatório do Comitê
Nacional Conjunto para Prevenção, Detecção, Avaliação e Tratamento de Pressão
Arterial Alta (JNC-VI), a atualização mais recente das Recomendações de Prática
Clínica da ADA (2001), e os resultados de meta-análise e ensaios clínicos
randomizados selecionados foram revistos. Além disso, foram revistos resultados
preliminares de ensaios clínicos com antagonistas de receptor da angiotensina.
Além de reduzir a pressão arterial sistêmica, os inibidores da ECA e
antagonistas do receptor de angiotensina também reduzem a pressão arterial nos
capilares do glomérulo e a filtração de proteínas, o que pode contribuir para seu
efeito benéfico para retardar a progressão. Eles também podem apresentar efeito
benéfico na redução de proliferação celular e fibrose mediadas pela angiotensina II.
A ADA recomenda o uso de inibidores de ECA para pacientes diabéticos com
qualquer evidência de doença renal (microalbuminuria ou grau maior de proteinúria),
independente da presença de hipertensão, na ausência de contra-indicações ou
complicações.
Dois ensaios clínicos comparando o impacto dos bloqueadores de receptor de
angiotensina com o tratamento anti-hipertensivo convencional na progressão da
doença renal foram recentemente completados: Irbesartan na Nefropatia Diabética
(IDNT) e Redução de Desfechos no Diabetes Mellitus Insulina Independente com o
Antagonista de Angiotensina II Losartan (RENAAL). Ambos os estudos mostraram
um efeito benéfico dos antagonistas de receptor da angiotensina. A comparação com
os inibidores da ECA não está ainda disponível.
Tem-se observado que os inibidores da ECA apresentam efeitos benéficos na
mortalidade total e doença cardiovascular em pacientes diabéticos sem doença renal
crônica. Embora a maioria dos pacientes nesses estudos fossem hipertensos, o
86
efeito benéfico da terapia com inibidor da ECA pareceu ser independente do seu
efeito de redução da pressão arterial. Assim, pacientes com diabete e hipertensão ou
doença renal crônica beneficiam-se com os inibidores da ECA. Se a pressão arterial
permanece elevada após a introdução de um inibidor da ECA, outros agentes antihipertensivos deveriam ser prescritos para alcançar a pressão arterial alvo.
O JNC-VI recomenda inibidores da ECA como as drogas escolhidas para
tratamento de hipertensão entre alguns tipos de pacientes sem doença renal
diabética. Essas recomendações estão de acordo com uma meta-análise mais
recentemente publicada sobre os níveis de pacientes e um trabalho recente do
Estudo Afro-Americano de Doença Renal e Hipertensão (AASK) que documenta o
efeito benéfico do inibidor da ECA, ramipril, comparado ao bloqueador de canal de
cálcio, amlodipina, no declínio da TFG em afro-americanos com nefroesclerose e
TFG reduzida.
O Estudo HOPE também demonstrou um efeito benéfico do inibidor da ECA
ramipril na mortalidade total e na doença cardiovascular em pacientes não-diabéticos
sem doença renal crônica, mas com história de doença cardiovascular e um fator de
risco para doença cardiovascular (incluindo hipertensão). O efeito benéfico do
inibidor da ECA parece ser independente do seu efeito de reduzir a pressão arterial.
Portanto, pacientes não-diabéticos com doença renal crônica (especialmente se têm
proteinúria) ou doença cardiovascular beneficiam-se com inibidores da ECA. Se a
pressão arterial permanecer elevada após o início do tratamento com inibidor da
ECA, outros agentes anti-hipertensivos deveriam ser prescritos para alcançar a
pressão arterial alvo.
O Grupo de Trabalho considera que as evidências são insuficientes para
recomendar ou não a prescrição rotineira da restrição protéica dietética, terapia de
redução de lipídios e correção parcial de anemia com eritropoietina humana
recombinante e/ou ferro, para retardar a progressão da doença renal crônica.
Pacientes com doença renal crônica apresentam risco aumentado de declínio
agudo da TFG. Os fatores de risco para declínio agudo de TFG incluem depleção de
volume, contraste radiográfico intravenoso, agentes anti-microbianos selecionados
(por exemplo, aminoglicosídeos e anfotericina B), agentes anti-inflamatórios nãoesteróides (AAINE), incluindo inibidores ciclooxigenase tipo 2 (COX 2), inibidores da
enzima conversora de angiotensina e bloqueadores do receptor de angiotensina,
ciclosporina e tacrolimus, e obstrução do trato urinário.
Diretriz 14. Associação da Doença Renal Crônica com Complicações Diabéticas
O risco de doença cardiovascular, retinopatia e outras complicações
diabéticas é maior em pacientes com doença renal diabética do que em
pacientes diabéticos sem doença renal crônica.
87
Prevenção, detecção, avaliação e tratamento de complicações diabéticas
em pacientes com doença renal crônica deveriam seguir diretrizes e
posicionamentos estabelecidos.
Diretrizes relativas aos inibidores da enzima conversora de angiotensina
ou bloqueadores do receptor de angiotensina e controle estrito da pressão
arterial são particularmente importantes, visto que esses agentes podem
prevenir ou retardar alguns efeitos adversos tanto da doença renal quanto
cardiovascular.
Aplicação de diretrizes publicadas para pacientes diabéticos com
doenças renais crônicas devem levar em consideração seu estado de “altorisco” para complicações diabéticas.
O início da diabete é caracterizado por distúrbios metabólicos e hemodinâmicos
que aumentam a permeabilidade vascular, elevam a pressão arterial sistêmica e
alteram a regulação da pressão intracapilar. No rim, essas mudanças podem levar ao
transporte aumentado de proteínas através da membrana glomerular e ao
aparecimento de proteína na urina. A presença de proteína na urina, não somente
anuncia o início da doença renal diabética, mas pode contribuir para o dano
glomerular e tubulointersticial que levam em última instância à glomerulosclerose
diabética. A forte relação entre proteinúria e a constelação de outras complicações
diabéticas comprovam a visão de que a excreção elevada de proteínas urinárias
reflete o distúrbio vascular generalizado que afeta vários órgãos, incluindo os olhos,
coração e sistema nervoso.
A diretriz descreve a associação de complicações cardiovascular
(macrovascular), retiniana (microvascular) entre outras (principalmente neuropática)
complicações diabéticas com níveis de albumina/proteína na urina. Ressalta a forte
relação entre a doença renal diabética progressiva e o desenvolvimento de outras
complicações diabéticas e enfatiza a importância de monitorar e tratar pacientes com
doença renal crônica diabética quanto a essas outras complicações.
A associação entre doença cardiovascular e proteinúria ou albuminúria no
diabete está presente no diabete tipo 1 e tipo 2 e em diversos grupos raciais/étnicos
(Figura 36 e Figura 37). A retinopatia e a neuropatia também estão associadas com o
nível de proteinúria e albuminuria.
Figura 36. Mortalidade Cardiovascular com Diabete
Painel da Esquerda:
Ordenada: Razão da Taxa de Mortalidade Ajustada
Abcissa: Nível de Proteinúria
88
Valores da abcissa: Ausente, Leve, Severo
Painel da Direita:
Ordenada: Razão da Taxa de Mortalidade Ajustada
Abcissa: Nível de Proteinúria
Valores da abcissa: Ausente, Leve, Severo
Figura 37. Microalbuminuria e Morbidade Cardiovascular com Diabete Tipo 2
Valores da ordenada:
- Niskanen et al., 1993
- Nell et al., 1993
- Sishouwer et al., 1990
- Stiegler et al., 1993
- Patrick et al., 1990
- Subtotal
- Macleod et al., 1995
- Total
Abcissa: Odds ratio
Um grande número de diretrizes publicadas e posicionamentos estão
disponíveis para guiar o médico na prevenção, detecção, avaliação e tratamento de
complicações diabéticas (Tabela 36).
89
As diretrizes relativas aos inibidores da enzima conversora de angiotensina ou
bloqueadores do receptor de angiotensina e controle rigoroso da pressão arterial são
particularmente importantes uma vez que esses agentes podem prevenir ou retardar
algumas conseqüências adversas tanto da doença renal quanto da cardiovascular.
Tabela 36. Critérios e Diretrizes sobre os Cuidados das Complicações
Diabéticas
Doença Cardiovascular
Relatório Nacional do Programa do Grupo de Trabalho em Educação para Pressão Arterial Alta sobre Hipertensão
na Diabete22
Sexto Relatório do Comitê Nacional Conjunto sobre Prevenção, Detecção, Avaliação e Tratamento da Pressão
Arterial Alta (JNC-IV)20
Sumário Executivo do 3 Relatório do Grupo de especialistas do Programa Nacional de Educação em Colesterol
(PNEC) sobre Detecção, Avaliação e Tratamento de Hipercolesterolemia em Adultos (Grupo de Tratamento de
Adultos III)23
Gerenciamento da Dislipidemia em Adultos com Diabete24
Terapia com Aspirina na Diabete25
Desenvolvimento do Consenso da Conferência para Diagnóstico da Doença Cardíaca Coronariana em Pessoas
com Diabete26
Diabete na Doença Cardiovascular. Um relatório para Profissionais da Saúde da Associação Americana do
Coração27
Retinopatia
Retinopatia Diabética28,29
Cuidado do Paciente com Diabetes mellitus30
Neuropatia
Relatório e Recomendações da Conferência de San Antonio sobre Neuropatia Diabética 31
Processo de Desenvolvimento de um Consenso da Conferência sobre Medidas Padronizadas em Neuropatia
Diabética32
Geral
Padrões de Cuidado Médico para pacientes com Diabetes mellitus19
Diretriz 15. Associação da Doença Renal Crônica com a Doença Cardiovascular
Pacientes com doença renal crônica, independente do diagnóstico,
apresentam risco aumentado para doença cardiovascular (DCV), incluindo
doença coronariana, doença cerebrovascular, doença vascular periférica e
insuficiência cardíaca. Tanto os fatores de risco de DCV “tradicionais” quanto
os “relacionados à doença renal crônica (não-tradicionais)” podem contribuir
para esse risco aumentado.
Todos os pacientes com doenças renais crônicas deveriam ser
considerados no grupo de “maior risco” para doença cardiovascular,
independente dos níveis dos fatores de risco tradicionais para DCV.
90
Todos os pacientes com doença renal crônica deveriam ser avaliados
quanto a fatores de risco para DCV, incluindo:
Medida dos fatores de risco “tradicionais” para DCV em todos os
pacientes;
Decisões individuais em relação às medidas selecionadas dos fatores de
risco para DCV “relacionadas à DRC” em alguns pacientes.
Recomendações de redução dos fatores de risco para DCV deveriam
levar em consideração o estado de “maior risco” dos pacientes com doença
renal crônica.
A Força Tarefa NKF em Doença Cardiovascular na Doença Renal Crônica
ressalta a alta mortalidade devido à doença cardiovascular em pacientes com
insuficiência renal. O propósito dessa diretriz é enfocar o risco de DCV associado à
doença renal crônica (excluindo pacientes tratados por diálise). A Diretriz 14
discorreu sobre o risco de doença cardiovascular em pacientes com doença renal
crônica. Portanto, essa diretriz focaliza o risco da doença cardiovascular em
pacientes com doença renal não-diabética, e especificamente retratou a questão
sobre se a doença renal crônica é um fator de risco para o desenvolvimento da
doença cardiovascular.
Para o propósito dessa diretriz, a “doença cardiovascular” refere-se à doença
coronariana, doença cerebrovascular, doença vascular periférica, e insuficiência
cardíaca congestiva. A hipertrofia ventricular esquerda (HVE) nem sempre foi
incluída, mesmo estando associada com a doença renal crônica e sendo um fator de
risco para eventos cardiovasculares clínicos. Os fatores de risco “tradicionais” são
aquelas variáveis definidas na população geral através de estudos prospectivos de
coorte, tais como o Estudo Framingham do Coração (Tabela 37). Os fatores de risco
“relacionados à Doença Renal Crônica (DRC)” incluem anormalidades
hemodinâmicas e metabólicas associadas com a doença renal crônica e
complicações da função renal diminuída. Alguns autores subdividiram os fatores de
risco relacionados à DRC em fatores alterados pelo estado “urêmico” (por exemplo,
hipertensão, dislipidemia, homocisteína) e fatores que são característicos do estado
“urêmico”
(por
exemplo,
anemia,
desnutrição,
estresse
oxidativo
e
hiperparatireoidismo). Recomendações de tratamento estão além do escopo dessa
diretriz. O leitor deve consultar o Relatório da Força Tarefa NKF para um resumo
das recomendações de tratamento para os fatores de risco tradicionais para DCV na
doença renal crônica, e à próxima diretriz K/DOQI sobre fatores de risco para DCV
associados à DRC.
Tabela 37. Fatores Tradicionais vs. Relativos à Doença Renal Crônica
Potencialmente Relacionados ao Aumento de Risco para Doença
Cardiovascular
91
Fatores de Risco Tradicionais da DCV
Fatores de Risco Relativos à DRC (não
tradicionais) da DCV
Idade avançada
Gênero masculino
Raça Branca
Hipertensão
Colesterol LDL elevado
Colesterol HDL diminuído
Diabetes mellitus
Fumo
Inatividade física
Menopausa
Estresse psicossocial
História familiar de DCV
Tipo (diagnóstico) de DRC
TFG diminuída
Proteinúria
Atividade do sistema renina-angiotensina
Sobrecarga do volume de líquido extra-celular
Metabolismo de cálcio e fósforo anormal
Dislipidemia
Anemia
Desnutrição
Inflamação
Infecção
Fatores trombogênicos
Estresse oxidativo
Homocisteína elevada
Toxinas urêmicas
Modificada e reimpressa com permissão1
Pacientes não-diabéticos com doença renal crônica apresentam uma
prevalência maior de doença cardiovascular comparados à população geral. A
doença cardiovascular é a principal causa de morte em pacientes não diabéticos com
doença renal crônica. A maioria dos pacientes com doença renal crônica não
desenvolve insuficiência renal. Na realidade, a mortalidade pela doença
cardiovascular é mais provável do que o desenvolvimento de insuficiência renal em
pacientes não-diabéticos com doença renal crônica.
Pacientes não-diabéticos com doença renal crônica têm uma prevalência
aumentada dos fatores de risco “tradicionais” para DCV comparados com a
população geral. Em vários estudos, a prevalência desses fatores de risco está
associada ao nível da TFG e à magnitude da proteinúria. Além disso, pacientes não
diabéticos com doença renal crônica apresentam uma alta prevalência de fatores de
risco para DCV “relacionados à doença renal crônica”. Numerosos fatores
hemodinâmicos e metabólicos associados à doença renal crônica têm sido
implicados como potenciais fatores de risco para DCV (Tabela 37). A prevalência de
muitos desses fatores aumenta à medida em que a TFG declina. A doença renal
crônica é um fator de risco para a doença cardiovascular subseqüente em indivíduos
sem diabete. A TFG reduzida e a proteinúria são fatores de risco para doença
cardiovascular em indivíduos sem diabete (Figura 38, Figura 39, Figura 40 e Figura
41).
Figura 38. TFG e Risco Relativo de Morte
Valores da ordenada:
- Mortalidade por DCV
- Wannamethee, 1997
- Culleton (homens), 1999
92
- Culleton (mulheres), 1999
- Mann, 2001
- Ruilope, 2001
- Todas as causas de mortalidade
- Wannamethee, 1997
- Fried, 1998
- Culleton (homens), 1999
- Culleton (mulheres), 1999
- Hemmelgarn, 2001
- Ruilope, 2001
Abcissa: Risco para o evento
Figura 39. Proteinúria e Risco Relativo para Doença Cardiovascular
Valores da ordenada:
- Microalbuminuria
- Miettinen, 1996
- Ljungman, 1996
- Agewall, 1997
- Fita + ou > 300 mg/dia
- Wagener (homens), 1993
93
- Wagener (mulheres), 1993
- Miettinen, 1996
- Ljungman, 1996
- Agewall, 1997
Abcissa: Risco para o evento
Figura 40. Proteinúria e Risco Relativo para Morte pela DCV
Valores da ordenada:
- Microalbuminuria
- Agewall, 1997
- Jager, 1999
- Fita + ou > 300 mg/dia
- Kannel (homens), 1984
- Kannel (mulheres), 1984
- Wagener (homens), 1993
- Wagener (mulheres), 1993
- Grimm (a), 1997
- Grimm (b), 1997
- Agewall, 1997
- Culleton, 2000
Abcissa: Risco para o evento
Figura 41. Proteinúria e Risco Relativo de Morte
94
Valores da ordenada:
- Microalbuminuria
- Damsgaard, 1990
- Agewall, 1997
- Jager, 1999
- Fita + ou > 300 mg/dia
- Kannel (homens), 1984
- Kannel (mulheres), 1984
- Wagener (homens), 1993
- Wagener (mulheres), 1993
- Grimm (a), 1997
- Grimm (b), 1997
- Agewall, 1997
- Culleton, 2000
Abcissa: Risco para o evento
A identificação da doença renal crônica como fator de risco para doença
cardiovascular não prova causalidade. A relação temporal da doença renal crônica e
a doença cardiovascular foi identificada em muitos desses estudos, mas faltam
outros critérios para causalidade, incluindo consistência e plausibilidade biológica.
Além disso, embora a relação dose-resposta entre a magnitude da proteinúria e o
risco de doença cardiovascular possa existir, tal relação com a TFG reduzida não se
mostra conclusiva. Uma hipótese alternativa é que a doença renal crônica seja um
marcador da carga de fatores de risco “tradicionais” para DCV. A contribuição relativa
dos fatores de risco “associados à doença renal” nessa população permanece
incerta.
O Grupo de Trabalho é da opinião que a redução do fator de risco é
provavelmente efetiva na redução da morbidade e mortalidade devidas à doença
cardiovascular em pacientes com doença renal crônica. Poucos pacientes com
95
doença renal crônica têm sido incluídos em ensaios clínicos com medidas
cardiovasculares rígidas. Na ausência desse alto grau de evidência, é necessária a
extrapolação de evidências a partir dos resultados de ensaios clínicos na população
geral para pacientes com doença renal crônica. Várias linhas de raciocínio suportam
esse processo. Primeiro, os fatores de risco “tradicionais” para DCV podem ser
modificados em pacientes com doença renal crônica (Tabela 38). Segundo, efeitos
adversos da redução de fatores de risco não parecem ser substancialmente maiores
em pacientes com doença renal crônica do que na população geral. Terceiro, a
expectativa de vida da maioria dos pacientes com doença renal crônica geralmente
excede a duração do tratamento necessário para os efeitos benéficos. Na população
geral, o efeito benéfico da redução do fator de risco na morbidade e mortalidade
começa a aparecer em 1 a 3 anos ou menos em grupos com alto risco. Por exemplo,
as curvas de sobrevida para pacientes com alto risco distribuídos ao acaso para
terapia de redução de lipídios freqüentemente divergem dos pacientes tratados com
placebo nos 6 meses a partir do início do tratamento. A sobrevida da maioria dos
pacientes com doença renal crônica excede 1 a 3 anos.
Tabela 38. Fatores de Risco “Tradicionais” para Doença Renal Crônica e
Intervenções Associadas
Fatores de Risco “Tradicionais”
Intervenção
História familiar de DCV
Triagem
Hiperglicemia (em pacientes com diabete)
Dieta, Insulina e agentes orais
Hipertensão
Terapia anti-hipertensiva
Menopausa
Possível reposição hormonal
Inatividade Física
Exercício
Estresse Psicossocial
Possível redução do estresse
Atividade do sistema renina-angiotensina
Inibidores da enzima conversora de angiotensina ou
bloqueadores do receptor de angiotensina
Fumo (cigarros)
Aconselhamento e reposição de nicotina
Fatores trombogênicos
Agentes anti-plaquetários
Colesterol total ou LDL
Dietas e drogas anti-lipídicas
Triglicérides
Dietas e drogas anti-lipídicas
96
REFERÊNCIAS :
1.
2.
3.
4.
5.
6.
7.
8.
9.
10.
11.
12.
13.
14.
15.
16.
17.
18.
19.
Sarnak MJ, Levey AS.Cardiovascular disease and chronic renal disease: A new
paradigm. Am J. Kidney Dis 35 (Supl 1): S117-S131,2000.
Coultard MG, Maturation of glomerular filtration in preterm and mature babies. Early
Hum Dev 11:281-292,1985
Schwartz GJ, Feld LG, Langford DJ, A simple estimate of glomerular filtration rate in
full-term infants during the first year of life. J Pediatric 104:849-854,1984
Heilbron DC, Holliday MA, Al-Dahwi A, Kogan BA. Expressing glomerular filtration rate
in children. Pediat Nephrol 5:5-11,1991
Harris MI, Flegal KM, Cowie CC, Eberhardt MS, Goldstein DE, Little RR, Wiedmeyet
H-M, Byrd-Holt DD. Prevalence of diabetes, impaired fasting glucose, and impaired glucose
tolerance in U.S. adults: the Third National Health and Nutrition Examination Survey, 19881994. Diabetes Care 21:518524,1998
Burt VL, Whelton P, Roccella EJ, Brown C, Cutler JÁ, Higgins M, HoranMJ, Labarthe
D. Prevalence of hipertension in the US adult population. Hypertension 25:305-313,1995
Lawrence RC, Helmick CG, Arnett FC, Deyo RA, Felson DT, Ginnini EH, Heyse ST,
Hirsch R, et al. Estimates of the prevalence of arthritis and selected musculoskeletal disords
in the United States. Arthritis Rheum 41:778-799,1998
United States Renal Data System. Excerpts from the 2000 US Renal Data System
Annual Data Report: Atlas of End Stage Renal Desease in the United States. Am J Kidney
Dis 36:S1-S279,2000
Profiles of General Demographic Characteristics: 2000 Census of Population
anaHousing, United States, U.S. Government Printing Office, 2001
Day
JC,
Population
Projections
of
the
United
States
By
Age,
Sex, Race, and Hispanic Origin: 1995 to 2050, Government Printing Office. Washington, D.C,
1996
Elixhauser A, Klemstine K, Steiner C, Bierman A, Procedures in US Hospitals, 1997.
Vol HCUP Fact Book N 2 Agency for Healthcare Research na Quality. Rockville (MD), 2001
HCUPnet,
Healthcare
Cost
and
Utilization
Project,
website:
www.ahrq.gov/data/hcup/hcupnet.htm, 7/4
McGoldrick MD, Bailie GR. Nonnarcotic analgesics: prevalence and estimated
economic impact of toxicities. Ann Pharmacother 31:221-227,1997
Fries JE, NSAID gastropathy: the second most deadly rheumatic disease?
Epidemiology and risk appraisal. J. Rheumatol 18:6-10,1991
Levey AS, Perrone RD, Madaio MP, Laboratory assessment of renal disease:
Clearence, urinalysis and renal biopsy, in B.M. Brenner and F.R. Rector, Editors: The Kidney.
Philadelphia, WB Saunders, 1991,pp 919-968
Wright JT, Douglas JG, Rahman M. Prevention of cardiovascular diasease in
hypertensive patients with normal renal function. Am J. Kidney Dis 32:S66-S79,1998
NKF-K/DOQI Clinical Practice Guidelines for Nutrition in Chronic Renal Failure. Am J.
Kidney Dis 35 (Suppl 2):S1-S140, 2000
17a. NKF-K/DOQI Clinical Practice Guidelines for Anemia Of Chronic Kidney Disease. Am J.
Kidney Dis 37(suppl 1): S182-S238,2002-08-02
Position of the American Dietetic Association: Cost-effectiveness of medical nutrition
therapy. J Am Diet Assoc 95:88-91,1995
Standards of Medical Care for Patients With Diabetes Mellitus, Position Statement.
Clinical Practice Recommendations 2001. Diabetes Care 24:S33-S43,2001
97
20.
The Sixth Report of the Joint National Committee on Prevention, Detection,
Evaluation, and Treatment of High Blood Pressure (JNCVI), U.S. Department of Health and
Human Services, Public Health Service, National Institutes of Health, National Heart, Lung
and Blood Institute . Bethesda (MD), 1997
21.
Mailloux, Levey AS. Hypertension in chronic renal disease. Am J. Kidney Dis 32:S120S-141, 1998
22.
National High Blood Pressure Education Program Working Group Report on
Hypertension in Diabetes, National Institutes of Health, National Heart, Lung and Blood
Institute. Bethesda (MD), 1995
23.
Executive Summary of theThird Report of the National Cholesterol Education Program
(NCEP) Expert Panel on Detection, Evaluation na Treatment of High Blood Cholesterol in
Adults (Adult Treatment Panel III). JAMA 285:2486-2497,2001
24.
Management of dyslipidemia in adults with diabetes. Diabetes Care 24:S58-S61,2001
25.
Aspirin therapy in diabetes. Diabetes Care 24:S62-S63, 2001
26.
Consensus development conference on the diagnosis of coronary heart disease in
people with diabetes. Diabetes Care 21:1551-1559,1998
27.
Grundy SM, Benjamin IJ, Burke GL, Chait A, Eckel RH, Howard BV, Mich WE, Smith
SC, Et. al. Diabetes and Cardiovascular disease. A statementfor healthcare professionals
from the Americam Heart Association. Circulation 100:1134-1146,1999
28.
Diabetic retinopathy. Diabetes Care 24:S73-S76,2001
29.
Diabetic retinopathy, Preferred Practice Pattern, American Academy of Ophthalmology
(AAO). San Francisco (CA), 1998
30.
Care of the patient with diabetes mellitus, 2nd edition ed.69. American Optometric
Association. St. Louis (MO), 1998
31.
Report and recommendations of the San Antonio Conference on Diabetic Neuropathy.
Diabetes 37:1000-1004,1998
32.
Proceedings of a consensus development conference on standardized measures in
diabetic neuropathy. Diabetes Care 15:1080-1107,1992
33.
Repor from the National Kidney Foundation Task Force on Cardiovascular Disease.
Controllingthe Epidemic of Cardiovascular Disease in Chronic Renal Disease: Executive
Summary, 1998
98