INSUFICIÊNCIA CARDÍACA
1) CONCEITUAÇÃO E FORMAS CLÍNICAS:
Conceito:
A IC é uma síndrome heterogênea na qual uma anormalidade na função cardíaca é responsável pela incapacidade do
coração de bombear sangue a um volume que atende às necessidades metabólicas dos tecidos ou ainda quando ele desempenha
essas atividades somente a pressões e volumes diastólicos anormalmente elevados.
Caracteriza-se por sinais e sintomas de sobrecarga de volume intravascular e intersticial.
- IC de baixo débito: relaciona-se com a diminuição do débito cardíaco, decorre de cardiopatia isquêmica, hipertensão,
miocardiopatia dilatada, valvopatia e doença pericárdica.
- IC de alto débito: não há alteração da quantidade do débito, porém por diversos motivos ele é insuficiente para a boa
perfusão tecidual, ocorre em pacientes com redução da resistência vascular sistêmica, como hipertireoidismo, anemia, gravidez,
fístulas arteriovenosas, beribéri e doença de paget.
Epidemiologia:
A insuficiência cardíaca vem crescendo em incidência e em prevalência, estando associada a taxas crescentes de
mortalidade. A incidência anual de novos casos de insuficiência eleva-se de menos de 1/1000 pacientes-ano com menos de 45 anos
para 10/1000 pacientes-ano com mais de 65 anos de idade, e para 30/1000 pacientes-ano com mais de 85 anos. Os números de
prevalência acompanham um padrão exponencial similar, aumentando de 0,1% com menos de 50 a 55 anos para quase 10% com
mais de 80 anos. O prognóstico dos pacientes com insuficiência cardíaca é péssimo, apesar dos avanços na terapia. Dos pacientes
que sobrevivem ao início agudo da insuficiência cardíaca, apenas 35% dos homens e 50 % das mulheres estão vivos após 5 anos.
Como método preventivo em pacientes com fração de ejeção reduzida, os inibidores da enzima conversora de angiotensina
e os beta-bloqueadores previnem ou adiam a disfunção e a dilatação ventricular esquerda progressiva e o início ou agravamento da
insuficiência cardíaca.
Etiologias mais comuns: IAM (50%), miocardiopatia dilatada idiopática (30%), HAS (10%, não sendo geralmente a causa
isolada, mas sim estando relacionada à cardiopatia isquêmica).
Classificação da limitação funcional (NYHA):
I – sem limitação para atividades habituais.
II – a grandes esforços.
III – a pequenos esforços.
IV – em repouso.
Apresentação clínica:
Pode apresentar-se de forma aguda, crônica ou exacerbação aguda da IC crônica.
1) Aguda: geralmente apresenta-se com falta de ar, culminando, algumas vezes em minutos, em um edema pulmonar.
Uma apresentação mais subaguda é a de uma dispnéia progressiva associada a uma retenção de líquidos sistêmica ao longo de
dias a semanas. A forma imediata geralmente sugere uma extensa lesão aguda, mais comumente um IM em evolução ou recente.
Outras causas: insufici~encia valvar por rompimento de cordoalha, endocardite bacteriana, dissecção aórtica, miocardite
rapidamente progressiva, danos tóxicos. Pode progredir para choque cardiogênico.
2) Crônica: a maioria dos pctes adultos apresenta anormalidades no VE.
A falência do coração direito resulta de uma sobrecarga de pressão ventricular direita crônica (ex: hipertensão pulmonar
resultante de cor pulmonale ou doença vascular pulmonar) ou de disfunção ventricular direita intrínseca ou das valvas. A causa mais
comum de sobrecarga de pressão no VD é a disfunção no VE.
3) Descompensação aguda da IC crônica: o pcte vem mantendo um curso estável e repentinamente apresenta-se com
sintomas que pioram aguda ou subagudamente.
2) CAUSAS DE IC: DISTÚRBIOS DA CONTRATILIDADE, SOBRECARGA DE PRESSÃO, SOBRECARGA DE VOLUME E
DISTÚRBIOS DO ENCHIMENTO:
Patogênese:
Qq doença que cause necrose miocárdica ou produza sobrecarga de pressão ou volume pode induzir disfunção miocárdica
e IC. Pode ocorrer como resultado de:
1) Contratilidade miocárdica prejudicada (disfunção sistólica, com FE reduzida): incapacidade do ventrículo de contrair
normalmente e ejetar sangue suficiente. As manifestações estão associadas a um inadequado DC: fraqueza, fadiga, redução da
tolerância ao exercício e outros sintomas de hipoperfusão.
Causas:
- dano ou disfunção isquêmica: IAM, isquemia miocárdica persistente ou intermitente, hipoperfusão (choque).
- sobrecarga de pressão crônica: HAS, doença valvar obstrutiva.
- sobrecarga crônica de volume: insuficiência valvar, shunt E-D intracardíaco, shunt extracardíaco.
- cardiomiopatia dilatada não isquêmica: distúrbios genéticos, danos induzidos por tóxicos/drogas, necrose
imunologicamente mediada, agentes infecciosos (coxsakie, adeno, HIV, HCV, CMV...), distúrbios metabólicos,
processos infiltrativos, doenças idiopáticas.
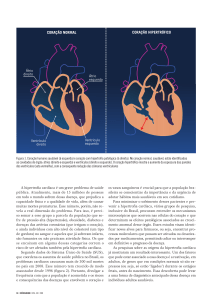
2) Aumento na rigidez diastólica ou relaxamento miocárdico prejudicado (disfunção diastólica, freq. com FE preservada):
incapacidade do ventrículo em relaxar e encher-se normalmente. As manifestações se relacionam, principalmente, com o aumento
da pressão de enchimento dos ventrículos. É geralmente definida em pacientes com fração de ejeção >50%.
Causas:
- hipertrofia miocárdica patológica: 1ª (cardiomiopatia hipertrófica), 2ª (HAS).
- envelhecimento.
- fibrose isquêmica.
- cardiomiopatia restritiva: distúrbios infiltrativos (amiloidose, sarcoidose),
(hemocromatose, anormalidades genéticas), distúrbios endomiocárdicos.
- pericardite constritiva e restritiva.
- isquemia miocárdica aguda.
doenças
do
armazenamento
3) Outras anormalidades: estenose ou insuficiência valvar, shunts, distúrbios da freq. ou do ritmo, estados em que o
coração é incapaz de compensar um fluxo sg periférico aumentado ou um aumento nas necessidades metabólicas (anemia crônica,
hipertireoidismo), cor pulmonale.
3) MECANISMOS DE COMPENSAÇÃO: HIPERTROFIA E DILATAÇÃO VENTRICULARES, ALTERAÇÕES NEUROHORMONAIS, DISFUNÇÃO ENDOTELIAL:
- mecanismo de Frank-Starling: opera através do aumento da pré-carga. O aumento do volume diastólico final do
ventrículo acompanha-se do estiramento dos sarcômeros, o que intensifica a contração.
- hipertrofia compensatória: ocorre na sobrecarga hemodinâmica, que normaliza o estresse elevado na parede do
ventrículo. Se a hipertrofia for insuficiente o ventrículo irá se dilatar o que aumentará ainda mais o estresse, levando a um círculo
vicioso. Quando débitos cardíacos elevados são exigidos por um longo período, como na regurgitação valvular, o ventrículo
responde com hipertrofia excêntrica, ou seja, dilatação da cavidade. Já à sobrecarga de pressão, como na estenose aórtica ou na
hipertensão, o ventrículo responde com hipertrofia concêntrica.
- remodelagem ventricular: ocorre modificações no tamanho, na massa e na configuração do ventrículo em conseqüência
de alterações hemodinâmicas após a sobrecarga mecânica, hipertensão, miocardiopatia e infarto do miocárdio. A remodelagem é
desencadeada pelo crescimento do miócito, alteração na orientação das miofibrilas, fibrose intersticial e apoptose. Ocorre uma
contração mais descoordenada e há modificação para uma forma mais esférica, o que diminui a eficácia da ejeção. IECA e betabloqueadores lentificam, detêm ou revertem o processo.
- sistema nervoso simpático: redução do DC queda da PA barorreceptores e hipoperfusão renal ativa o S
noerepinefrina aumento da freqüência cardíaca, vasoconstrição (extremidades frias), aumento da contração (porém, a PA não
aumenta porque ocorre dessensibilização e redução em nº dos receptores beta-1 cardíacos), remodelamento.
- sistema RAA: redução do DC hipoperfusão renal mácula densa percebe como falta de volume ativação RAA: a
AngII aumenta o fluxo sangüíneo pela vasoconstricção, intensifica a filtração glomerular pelo aumento da pressão renal e mantém o
fluxo glomerular pelos efeitos hemodinâmicos intra-renais. A aldosterona causa retenção de Na e água, o que restabelece o DC
normal pelo aumento do volume intravascular. A vasoconstricção excessiva pode deprimir a função ventricular esquerda e a
retenção de sódio piora as pressões de enchimento do ventrículo esquerdo, já elevadas. A angII ativa um sistema que ativa a
proteinocinase C que estimula a remodelagem e hipertrofia cardíaca., enquanto a aldosterona pode levar à fibrose miocárdica.
- peptídeos vasodilatadores: são liberados pelo coração dilatado, os mais conhecidos são o PNA e PNC. Com a dilatação
do coração ocorre liberação desses peptídeos que resultam em excreção de sódio, redução da resistência vascular, liberação de
renina e redução da secreção de aldosterona. Esses efeitos embora benéficos não são suficientes para neutralizar as influências de
retenção de sódio e vasoconstrição dos sistemas neuro-humorais ativados na IC.
- Endotelina: a concentração de endotelina mostra-se elevada na IC e contribui para o excesso de pós-carga, pois gera
vasoconstrição.
- os níveis circulantes de citocinas pró-inflamatórias, inclusive o TNF, IL-1 e IL-6 estão elevados em pacientes com IC
grave, podendo estar envolvidas na síndrome da caquexia cardíaca (TNF ou caquexina). Também podem induzir a disfunção
contrátil, fibrose miocárdica e necrose dos miócitos.
4) QUADRO CLÍNICO DA IC DIREITA E ESQUERDA: SINAIS E SINTOMAS:
As manifestações da disfunção ventricular esquerda estão relacionadas com pressões elevadas transmitidas
retrogradamente para o átrio esquerdo e para as veias pulmonares, ou com DC inadequado. Ocorre dispnéia aos esforços ou no
repouso e, quando grave, leva a edema pulmonar classicamente associado a estertores e possíveis derrames pleurais,
principalmente do lado direito. Há ortopnéia e DPN (pelo aumento do RV). Pode haver noctúria e nictúria pelo aumento do RV. O DC
pode ser insuficiente para suportar a função dos órgãos periféricos, causando fadiga muscular ao esforço, função renal prejudicada,
manifestações do SNC (hipoperfusão cerebral pode causar prejuízos à memória, irritabilidade e alteração do estado mental). Exame
cardiovascular: diminuição da P de pulso, taquicardia sinusal, pulso alternante, íctus propulsivo e hiperdinâmico, desviado para
baixo e para esquerda, B3 apical (ocorre na diástole, mas indica disfunção sistólica), B4 (disfunção diastólica), galope, sopro
sistólico, P2 hiperfonética (hipertensão pulmonar).
As manifestações primárias da insuficiência do lado direito do coração estão relacionadas a pressões atriais direitas e
venosas sistêmicas cronicamente elevadas: distensão venosa jugular, refluxo hepatojugular, edema periférico, de escroto e ascite,
congestão hepática (pode haver dor e icterícia), edema intestinal, derrame pleural, derrame pericárdico. Queixas gastrointestinais
pelo edema hepático e intestinal (náusea, desconforto abdominal difuso, saciedade precoce, malabsorção). Exame cardiovascular:
impulsão paraesternal, B2 hiperfonética, B4. Uma B3 na borda esternal inferior esquerda ou direita abaixo do apêndice xifóide indica
disfunção ventricular direita.
Caquexia cardíaca: perda de peso crônica, não intencional, podendo resultar de níveis elevados de citocinas préinflamatórias (TNF), perda de apetite, malabsorção.
As extra-sístoles ou arritmias são comuns.
Causas de anemia na ICC:
- uso de IECA: aumenta resistência à eritropoietina.
- ins. renal: reduz eritropoietina.
- hemodiluição.
- redução do Fé: congestão venosa, inflamação crônica, edema intestinal, produção de epsidina pelo fígado, que é uma
proteína que inibe a absorção de Fe e o uso do Fé armazenado no SRE.
5) FATORES DE DESCOMPENSAÇÃO CLÍNICA:
- suspensão da terapia: falta de adesão pelo pcte ou indicada pelo médico.
- medicações que agravam a IC: antagonistas do Ca, beta-bloqueadores, AINE, antiarrítmicos.
- excessos físicos, alimentar, hídrico, ambiental e emocional: o aumento da ingestão de sódio, ou outros eventos que
aumentem a volemia (aumento da ingesta líquida, transfusão, falência renal) e a pressão arterial pode desencadear a IC.
- consumo de álcool.
- altas altitudes.
- arritmia: taquiarritmias reduzem o tempo de enchimento dos ventrículos, as dissociações entre as contrações atrial e
ventricular acarreta na perda do mecanismo atrial de bomba de reforço, perda da contração ventricular sincronizada com a atrial
decorrente de bloqueio atrioventricular, diminuição da freqüência cardíaca devido a bloqueio AV reduz o débito.
- isquemia e IAM.
- agravamento da hipertensão.
- agravamento da ins. M ou T.
- TEP: a embolia pode levar a elevação adicional da pressão arterial pulmonar, que por sua vez pode intensificar a IC.
- fibrilação atrial.
- infecção: febre, taquicardia, hipoxemia e elevação da demanda metabólica resultantes da infecção podem impor nova
sobrecarga a um coração já sobrecarregado.
- infecção respiratória.
- miocardites reumáticas, virais e outras formas: diversos processos inflamatórios ou infecciosos que afetam o miocárdio
podem precipitar a IC em pacientes com ou sem cardiopatia pregressa.
- endocardite infecciosa: a lesão valvar adicional, anemia, febre e miocardite podem precipitar IC.
- anemia grave: há necessidade de aumentar o débito para suprir as necessidades teciduais, num coração já
sobrecarregado pode descompensar a IC.
- tireotoxicose e gravidez: assim como anemia, também são estados de débito elevado e prejudicam um coração já
insuficiente.
6) AVALIAÇÃO LABORATORIAL:
Os testes de rotina devem incluir hemograma (para detectar anemia e doenças sistêmicas com manifestações
hematológicas), medidas da função renal e dos eletrólitos, incluindo o Mg (para excluir a insuficiência renal e direcionar a terapia
subseqüente), a hiponatremia (por diluição e pq ocorre maior retenção de H2O que de Na) é um achado freqüente na IC e está
associada à gravidade da doença. O aumento da uréia e da creatinina pode ser decorrente de hipoperfusão renal. O
acompanhamento da função renal e do potássio sérico é indispensável. Testes de função hepática (para excluir a doença hepática e
fornecer um nível basal) e a medição de glicose e teste de lipídios no sangue (diagnostico de diabetes melitus e dislipidemia, que
devem ser tratadas agressivamente nos pacientes com IC). Tb pode ser pedido exame de urina (proteinúria, para descartar DM),
TSH e T4, Chagas. O ANP é marcador relativamente sensível e específico da insuficiência IC clinicamente confirmada.
7) ACHADOS RADIOLÓGICOS:
Radiografia de tórax:
- congestão venosa pulmonar (redistribuição nos lobos superiores, veias pulmonares alargadas).
- edema e infiltrado intersticial (borramento das sombras vasculares centrais ou marcas pulmonares intersticiais centrais
aumentadas), ou pulmonar (infiltrados perihilares ou periféricos esparsos).
- derrames pleurais comumente maiores e mais comuns no lado direito, refletindo a maior área de superfície pleural do
pulmão direito.
- cardiomegalia (índice cardiotorácico maior que 0, 5).
ECG: auxilia na identificação etiológica. Apesar de não existirem alterações típicas de IC, a presença de sobrecarga atrial
e/ou ventricular são achados freqüentes. A identificação de zonas inativas, de taqui e bradiarritmias, além de distúrbios de
condução, permite estabelecer potenciais causas de IC. A principal importância do eletrocardiograma é avaliar o ritmo cardíaco,
identificar um IM prévio (onda Q bem negativa) e detectar evidências de hipertrofia do VE.
Ecocardiografia é o exame de escolha na avaliação funcional já que permite estudar as características do miocárdio,
medir o tamanho das cavidades e a fração de ejeção. Com o Doppler é possível avaliar a função diastólica, quantificar as lesões
orovalvulares e estimar as pressões de enchimento e da artéria pulmonar. Obs: sopro de ins. mitral irradia para axila, de ins.
tricúspide aumenta com a inspiração pq aumenta o RV.
Cintilografia (para avaliar a área de perfusão) e cateterismo (para ver lesão anatômica do vaso) se precisar.
8) TRATAMENTO: OBJETIVOS. MEDIDAS NÃO FARMACOLÓGICAS:
Os objetivos do tratamento da IC são reduzir os sintomas, melhorar a capacidade funcional e diminuir a mortalidade.
As medidas não farmacológicas incluem:
- controle hidrossalino.
- controle diário do peso é uma medida eficaz no controle da volemia.
- atividade física como método de reabilitação.
- vacinas contra a gripe e pneumocco são sugeridas para evitar descompensações.
- evitar consumo excessivo de álcool, tabagismo, T extremas e as viagens cansativas. Controle da PA, do DM.
9) TRATAMENTO FARMACOLÓGICO:
1) DIGITÁLICOS:
A digoxina aumenta a contratilidade miocárdica através do aumento de cálcio intracelular, tendo efeito inotrópico positivo
fraco. Atua principalmente modulando a atividade simpática. Estreita janela terapêutica.
2) DIURÉTICOS: DE ALÇA, TIAZÍDICOS E POUPADORES DE POTÁSSIO:
Os diuréticos atuam inibindo a reabsorção de sódio e de cloretos em locais específicos dos túbulos renais. Todos
aumentam o volume urinário e a excreção de sódio, mas possuem diferentes propriedades farmacológicas. Geralmente são
iniciados em doses baixas, aumentando-as até que os sinais e sintomas sejam aliviados. Reduzem a congestão, edema e dispnéia.
Os diuréticos que agem na porção ascendente da alça de Henle são a furosemida, a torsemida e a bumetanina, e inibem
reabsorção de Na, Cl e K.
Os tiazídicos como a metolazona agem no túbulo distal, inibindo o transporte ativo de Na e K, sendo a depleção de K e
alcalose metabólica os principais efeitos adversos após o uso prolongado.
Os poupadores de potássio, como a espironolactona, agem no ducto coletor bloqueando o receptor de aldosterona, e são
relativamente fracos como diuréticos, mas contribui para impedir o remodelamento.
3) VASODILATADORES:
- DE AÇÃO DIRETA (Hidralazina e Isossorbida): a associação de hidralazina e isossorbida (nitrato) tem efeito vasodilatador
arterial e venoso, podendo ser usado precocemente. Tardiamente é justificado em pacientes que têm contra-indicação para uso de
inibidores da ECA.
- INIBIDOR DA ECA (IECA) (Captopril, Enalapril): além de tornar mais lenta a remodelagem do ventrículo lesionado ou
anormalmente sobrecarregado, melhora a ejeção do ventrículo esquerdo e é uma vasodilatador. Deve-se monitorizar hipotensão
sintomática, piora da função renal e hiperpotassemia. A AngI é transformada em AngII no pulmão pela ECA, que cliva bradicinina.
Com o uso do IECA, a bradicinina fica retida no pulmão e gera tosse, sendo um efeito adverso comum.
- ANTAGONISTA DOS RECEPTORES DA ANGIOTENSINA II (ARA 2) (Losartan): para os pacientes que não toleram
inibidores da enzima conversora de angiotensina em virtude da tosse. Bloqueiam diretamente o receptor tipo-1 da angiotensina II,
bloqueando os possíveis efeitos danosos nos tecidos.
4) BETA-BLOQUEADOR:
Melhora a fração de ejeção do ventrículo esquerdo e diminui o tamanho dessa câmara, sugerindo um efeito favorável no
processo de remodelamento cardíaco. No início é ionotrópico negativo, mas depois vai havendo adaptação dos receptores e o
coração volta a responder fisiologicamente à Nor.
5) IONOTRÓPICO:
Usado em pctes com doença terminal, antecipando sua morte pelo aumento da demanda de O2. Ex: Dopamina,
Dobutamina, Milrinone.
10) TRATAMENTO CIRÚRGICO:
O tratamento pode ser feito com correção das valvas estenosadas e insuficientes, eliminando uma possível causa da
insuficiência. Revascularização das áreas isquêmicas, evitando perda de miocárdio funcional. Transplante cardíaco.