LEISHMANIOSE TEGUMENTAR
AMERICANA
LILIANE DA ROCHA SIRIANO
BIOMÉDICA
Coordenação de Zoonoses/SES-GO
Laboratório de Chagas/HC-UFG
CARACTERÍSTICAS GERAIS
Doença
infecciosa,
zoonótica,
contagiosa, de transmissão vetorial.
não
Pode apresentar diferentes formas clínicas,
dependendo da espécie de Leishmania
envolvida e da relação do parasito com seu
hospedeiro.
LEISHMANIOSE TEGUMENTAR
AMERICANA
Acomete outras espécies animais além do homem e
o meio ambiente desempenha papel importante na
sua epidemiologia.
Em todas as regiões do mundo, é descrita a
transmissão do parasito entre animais silvestres,
entretanto, o desequilíbrio ambiental proporcionado
pela penetração do homem nas florestas implicou
numa mudança do ciclo vetor-reservatório.
RELATOS HISTÓRICOS
Relatos de padres missionários e
pesquisadores viajantes por volta do século
XIX na região amazônica observaram
indivíduos com feridas ulcerosas nos
braços e nas pernas, relacionadas a picadas
de insetos e, como consequência, lesões
destrutivas na boca e no nariz.
RELATOS HISTÓRICOS
No Brasil, Moreira (1895) identificou pela
primeira vez a existência do botão endêmico dos
países quentes, chamando “Botão da Bahia” ou
“Botão de Biskra”.
A confirmação de formas de leishmânias em
úlceras cutâneas e nasobucofaríngeas ocorreu no
ano de 1909, quando Lindenberg encontrou o
parasito em indivíduos que trabalhavam em áreas
de desmatamentos na construção de rodovias no
interior de São Paulo.
Splendore (1911) diagnosticou a forma mucosa
da doença e Gaspar Vianna deu ao parasito o
nome de Leishmania brazilienses.
Aragão (1922) demonstrou pela primeira vez, o
papel do flebotomíneo na transmissão da
leishmaniose tegumentar.
Forattini (1958) encontrou roedores silvestres
parasitados em áreas florestais do Estado de São
Paulo.
AGENTE ETIOLÓGICO
Gênero: Leishmania;
Principais espécies no Brasil:
Leishmania(Leishmania) amazonensis
Leishmania(Viannia) guyanensis
Leishmania(Viannia) braziliensis
AGENTE ETIOLÓGICO
Família
Tripanosomatidae
Gênero
Crithidia
Subgênero
Complexo
L. donovani
Espécie
L. chagasi
L. donnovani
Leishmania
Leishmania
L.tropica
Trypanosoma
Viannia
L. mexicana
L. brasiliensis
L. guyanensis
L. amazonensis
L. pifanoi
L. brasiliensis
L. peruviana
L. guyanensis
L. panamensis
Leishmaniose Tegumentar Americana
TRANSMISSÃO
Vetorial - Insetos
Flebotomíneos
Gênero – Lutzomya:
Lutzomya whitmani
Lutzomya intermedia
Lutzomya umbratilis
Lutzomya wellcomei
Lutzomya flaviscutellata
Lutzomya migonei
Fonte : Manual de Vigilância da Leishmaniose Tegumentar Americana.MS/SVS 2010
CICLO BIOLÓGICO
EPIDEMIOLOGIA
Constitui um problema de saúde pública em
88 países, distribuídos em quatro continentes
(Américas, Europa, África e Ásia), com
registro anual de 1 a 1,5 milhões de casos.
A LTA ocorre em ambos os sexos e todas as
faixas etárias, entretanto na média do país,
predomina os maiores de 10 anos,
representando 90% dos casos e o sexo
masculino, 74%.
EPIDEMIOLOGIA
No início desse século a região amazônica
já era endêmica para esta doença a qual se
difundiu para outras regiões brasileiras
como Sul e Sudeste, devido aos fluxos
migratórios,principalmente aqueles gerados
pelo ciclo da borracha.
EPIDEMIOLOGIA
Mudanças no padrão de transmissão da doença,
inicialmente considerada zoonoses de animais
silvestres, que acometia ocasionalmente pessoas em
contato com as florestas. Posteriormente, a doença
começou a ocorrer em zonas rurais, já praticamente
desmatadas, e em regiões periurbanas.
Três perfis epidemiológicos:
Silvestre
Ocupacional ou lazer
Rural ou periurbana
ASPECTOS GERAIS
Acomete pele e mucosas;
Susceptibilidade: universal;
Período de Incubação : no homem - média
2 a 3 meses (duas semanas a 2 anos).
Fonte : Manual de Vigilância da Leishmaniose Tegumentar Americana.MS/SVS 2010
RESERVATÓRIOS
Servem como fonte de infecção de
vetores:
Canídeos silvestres
Gambá
Tamanduá
Tatu
Roedores
Fonte : Manual de Vigilância da Leishmaniose Tegumentar Americana.MS/SVS 2010
A DOENÇA
Infecção inaparente – sem manifestações clínicas;
Linfonodal – linfadenopatia localizada (pode preceder a
lesão tegumentar);
Cutânea – única ou múltipla (localizada – única ou
múltipla, disseminada – rara: face e tronco/ HIV?,
recidiva e difusa – incapacidade do organismo reagir)
Fonte : Manual de Vigilância da Leishmaniose Tegumentar Americana.MS/SVS 2010
FORMAS CLÍNICAS
Leishmaniose Cutânea (LC)
Leishmaniose Mucosa (LM)
Leishmaniose Disseminada (LD)
Leishmaniose Cutâneo Difusa (LCD)
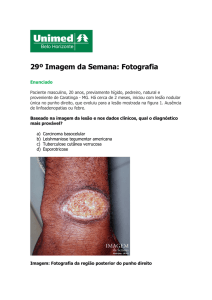
MANIFESTAÇÕES CLÍNICAS
DA LEISHMANIOSE CUTÂNEA
Na pele a manifestação mais comum é a
úlcera em 85% dos casos.
Úlcera característica tem contorno circular,
borda elevada, talhada à pique, lembrando
a imagem de uma cratera.
Pouco exsudativa, fundo granuloso.
Pode ser colonizada por bactérias e
leveduras.
CUTÂNEA
Lesão verrucosa simétrica em
cotovelos
Forma úlcero-vegetante
extensa, acometendo nádegas
e membros inferiores
DIFUSA
Nódulos isolados ou agrupados, máculas,
pápulas e placas infiltradas.
As lesões se disseminam e têm limites
imprecisos
Prova cutânea sempre negativa
Elevados títulos de anticorpos
Tratamento com resultados insatisfatórios,
com recidivas constantes.
LEISHMANIOSE DIFUSA
DIAGNÓSTICO DIFERENCIAL
Úlceras traumáticas, úlceras de estase,
úlcera tropical, úlceras de membros
inferiores
por
anemia
falciforme,
piodermites.
DIAGNÓSTICO CLÍNICO
LEISHMANIOSE MUCOSA
Leishmaniose Mucosa
(6) Forma Mucosa Tardia
(7) Forma Mucosa Concomitante
(8) Forma Mucosa Contígua
(9) Forma Mucosa Primária
(10) Forma Mucosa Indeterminada
Leishmania braziliensis (6, 7, 8, 9, 10)
Leishmania amazonensis (8)
Mucosa
Predileção por vias aéreas superiores,
principalmente septo nasal
Evolução arrastada, desconforto, ardência,
obstrução nasal, aumento de secreção,
formação de crostas escuras e sangramento
Doença nas mucosas está associada à
exacerbação da resposta celular
Resposta ao tratamento é satisfatória.
FORMAS DA DOENÇA
Mucosa (tardia, de origem indeterminada, concomitante, contígua,
primária)
- Lesões destrutivas na mucosa das vias aéreas superiores;
- Geralmente evolui de uma forma cutânea de evolução crônica e curada sem
tratamento ou com tratamento inadequado;
- Presença de cicatriz indicativa LC;
- Apresenta difícil resposta terapêutica (↑↑ dose) e maior recidiva.
Qual a queixa do paciente?
Obstrusão nasal;
Eliminação de crostas;
Dispnéia;
Tosse;
Rouquidão;
Dor na descida dos alimentos pelo tubo digestivo.
IMPORTANTE: Sempre examinar mucosa de quem tem LTA
Fonte : Manual de Vigilância da Leishmaniose Tegumentar Americana.MS/SVS 2010
MUCOSA
Lesão mucosa tardia com comprometimento de nariz (infiltração e edema).
Nariz de tapir. Lábio superior com infiltração e lesão ulcerada atingindo a
pele.
DIAGNÓSTICO DIFERENCIAL
Sífilis terciária;
Linfoma;
Sinusite;
Hanseníase;
Psoríase;
Perfuração septal traumática ou por uso de
drogas;
Carcinomas;
Paracoccioidomicose;
Etc.
Fonte : Manual de Vigilância da Leishmaniose Tegumentar Americana.MS/SVS 2010
CASO CONFIRMADO
Leishmaniose cutânea:
- Indivíduo com presença de úlcera cutânea, com fundo granuloso e
bordas infiltradas em moldura, com diagnóstico laboratorial ou
clínico-epidemiológico.
Leishmaniose mucosa:
- Indivíduo com presença de úlcera na mucosa nasal, com ou sem
perfuração ou perda do septo nasal, podendo atingir lábios e boca
(palato e nasofaringe), com confirmação por diagnóstico laboratorial
ou clínico-epidemiológico.
Fonte : Manual de Vigilância da Leishmaniose Tegumentar Americana.MS/SVS 2010
DIAGNÓSTICO
Pode ser feito com base em:
Características da lesão associadas à
anamnese da clínica do paciente;
Dados epidemiológicos que são de grande
importância;
Análises laboratoriais.
DIAGNÓSTICO
Exame direto
Técnicas por escarificação, biópsia com impressão por
aposição (imprint) e punção aspirativa
Histopatológico
Cultivo do material – meio NNN ou LIT (5º dia até 1
mês)
Positividade é inversamente proporcional ao tempo de
evolução
Lesões com infecção secundária também limitam o
diagnóstico
CULTURA
Realizada a partir de fragmentos das bordas
das lesões.
Aumento da sensibilidade
Permite a identificação da espécie;
Possibilidade de contaminação;
Exige tempo e pessoal capacitado.
EXAME HISTOPATOLÓGICO
Amastigotas ou de um infiltrado inflamatório
compatível.
TESTES MOLECULARES
Amplifica em escala exponencial sequências
de DNA;
Sensibilidade de 98,41% e especificidade de
95,59%;
Identificar o agente etiológico em nível de
gênero e espécie, a partir do material clínico
obtido para os exames parasitológicos
convencionais.
TESTES IMUNOLÓGICOS
Reação de Imunofluorescência Indireta (RIFI):
Método sorológico mais utilizado;
Alta sensibilidade (71%) - até 100% na
forma mucosa;
Não é espécie-específico;
Resultados negativos em pacientes com a
forma cutânea difusa, devido a baixa resposta
imunológica.
TESTE INTRADÉRMICO
Intradermorreação de Montenegro
(IDRM):
Boa aplicabilidade clínica e baixo custo;
Positividade de 84 e 100% nas formas
cutânea e muco-cutânea;
Resultados negativos na forma cutânea
difusa.
A intradermorreação de Montenegro (IDRM) é
um teste simples e sensível, embora não permita
distinguir entre doença presente ou passada
(Vega-Lopez, 2003).
Ainda, tem a desvantagem de ser realizado com a
inoculação in vivo de antígenos, o que inclui
riscos de reações adversas e de sensibilização do
paciente, que pode induzir a falsas reações
positivas se o teste for repetido.
DIAGNÓSTICO IMUNOLÓGICO
Intradermorreação de Montenegro (IRM) –
leitura entre 48 a 72h
FLUXOGRAMA
Gontijo B e Carvalho MLR
TRATAMENTO
O medicamento utilizado no Brasil e em
outros países de língua não inglesa é o
antimonial pentavalente N-metil-glucamina.
Foi recomendado pela OMS tratar pacientes
de LC (leishmaniose cutânea) com doses de
20mg Sb5+dia (FUNASA, 2001).
Leishmaniose Tegumentar Americana
TRATAMENTO
Drogas utilizadas
Primeira escolha - antimonial pentavalente (não usar em
gestantes):
- Antimoniato de N-metil glucamina (frascos de 5 ml com 81mg de
antimônio/ml) : IM ou EV
L. Cutânea : 10 - 20mg/Sb+5/kg/dia (Recomenda-se 15mg/Sb+5/ kg/dia)
– durante 20 dias (mín.);
L. Difusa: 20mg/Sb+5/kg/dia – durante 30 dias (mín.);
L. Mucosa: 20mg/Sb+5/kg/dia – durante 30 dias (mín.)...após 3 meses,
tem lesão = repetir 1x
Leishmaniose Tegumentar Americana
TRATAMENTO
IMPORTANTE: Prescrever cuidados locais de acordo com o aspecto da
lesão. Se não houver cicatrização completa em até 12 semanas após o
término do primeiro esquema de tratamento, repetir o esquema apenas
uma vez, por 30 dias. Em caso de não resposta, encaminhar o paciente
para o serviço de referência.
Dose máxima diária:
Adultos: 3 ampolas ou 1.215mg/ Sb+5
Crianças até 12 anos: metade da dose máxima de adultos
(uma ampola e meia)
Emprega-se o mesmo esquema terapêutico utilizado para o
tratamento de adultos.
Segunda escolha:
- Anfotericina B;
- Isotionato de pentamidina.
TRATAMENTO
Entretanto, a droga possui elevada toxicidade, de
modo que requer administração parenteral, além
disso, em muitos casos, não é efetiva no
tratamento (NETO, et al., 2008).
Outras drogas podem ser utilizadas, como a
anfotericina B clássica, apesar de sua toxicidade e
necessidade de ambiente hospitalar para sua
administração e a pentamidina que é nefrocardio-hepato-pancreatotóxica.
TRATAMENTO
As principais reações adversas são dor,
hipotensão, síncope, náuseas, vômitos,
desconforto abdominal,tontura, adinamia,
mialgias,
cefaléia,
hipoglicemia
e
hiperglicemia.
CIMERMAN; CIMERMAN, 1999.
VIGILÂNCIA DA LTA
Diagnosticar e tratar precocemente os casos
humanos com vistas a reduzir as deformidades
provocadas pela doença.
Fonte : Manual de Vigilância da Leishmaniose Tegumentar Americana.MS/SVS
VIGILÂNCIA DA LTA
Vigilância de casos humanos;
Vigilância entomológica;
Vigilância dos reservatórios silvestres (?) e hospedeiros.
Fonte : Manual de Vigilância da Leishmaniose Tegumentar Americana.MS/SVS
MEDIDAS PREVENTIVAS
Uso de repelentes - ambientes onde os vetores possam ser
encontrados;
Evitar a exposição - nos horários de atividades do vetor
(crepúsculo e noite);
Uso de mosquiteiros de malha fina e telagem de portas e
janelas;
MEDIDAS PREVENTIVAS
Manejo ambiental - (limpeza de quintais e terrenos), a fim de
alterar as condições do meio que propiciem o estabelecimento de
criadouros para formas imaturas do vetor;
Poda de árvores - aumentar a insolação e diminuir o
sombreamento do solo (evita o desenvolvimento de larvas de
flebotomíneos);
Destino adequado do lixo orgânico – impedir a aproximação de
mamíferos;
Limpeza periódica das fezes dos abrigos de animais domésticos;
MEDIDAS PREVENTIVAS
Manutenção de animais domésticos distantes do intradomicílio
durante a noite;
Em áreas potenciais transmissão - faixa de segurança de 400 a
500 metros entre as residências e a mata.
FICHA DE NOTIFICAÇÃO
FICHA DE NOTIFICAÇÃO
FICHA DE NOTIFICAÇÃO
SUPERINTENDÊNCIA DE VIGILÂNCIA EM SAÚDE
GERÊNCIA DE VIGILÂNCIA EPIDEMIOLÓGICA DE DOENÇAS TRANSMISSÍVEIS
COORDENAÇÃO DE ZOONOSES
CONTATOS
Telefone: (062) 3201-2683
e-mail: [email protected]