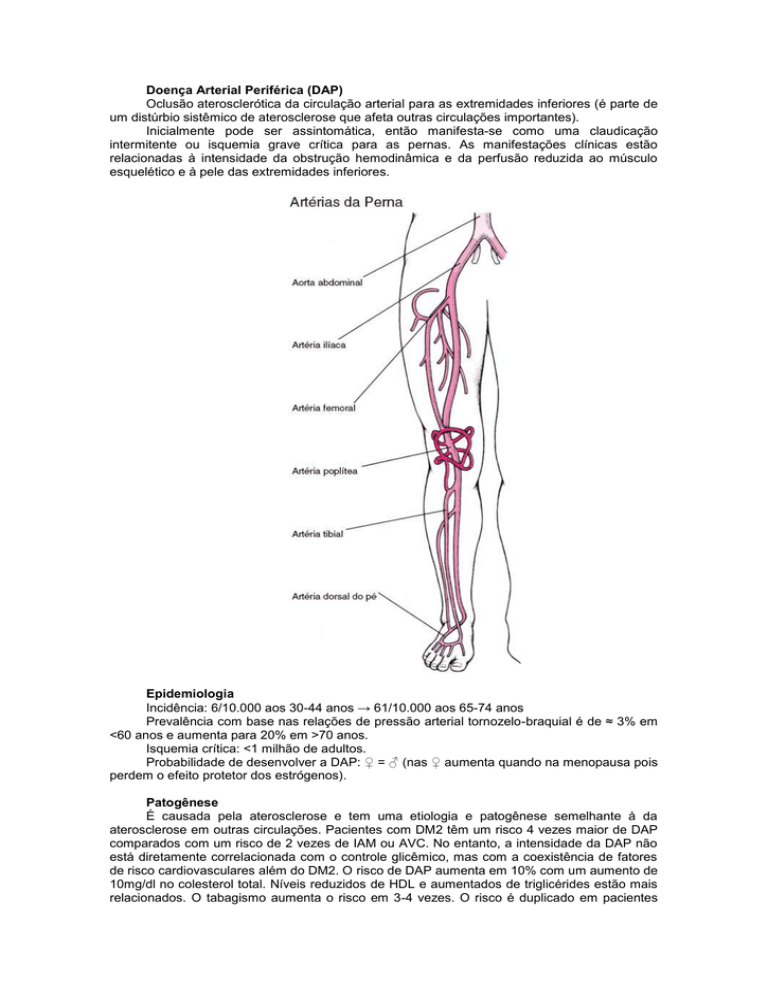
Doença Arterial Periférica (DAP)
Oclusão aterosclerótica da circulação arterial para as extremidades inferiores (é parte de
um distúrbio sistêmico de aterosclerose que afeta outras circulações importantes).
Inicialmente pode ser assintomática, então manifesta-se como uma claudicação
intermitente ou isquemia grave crítica para as pernas. As manifestações clínicas estão
relacionadas à intensidade da obstrução hemodinâmica e da perfusão reduzida ao músculo
esquelético e à pele das extremidades inferiores.
Epidemiologia
Incidência: 6/10.000 aos 30-44 anos → 61/10.000 aos 65-74 anos
Prevalência com base nas relações de pressão arterial tornozelo-braquial é de ≈ 3% em
<60 anos e aumenta para 20% em >70 anos.
Isquemia crítica: <1 milhão de adultos.
Probabilidade de desenvolver a DAP: ♀ = ♂ (nas ♀ aumenta quando na menopausa pois
perdem o efeito protetor dos estrógenos).
Patogênese
É causada pela aterosclerose e tem uma etiologia e patogênese semelhante à da
aterosclerose em outras circulações. Pacientes com DM2 têm um risco 4 vezes maior de DAP
comparados com um risco de 2 vezes de IAM ou AVC. No entanto, a intensidade da DAP não
está diretamente correlacionada com o controle glicêmico, mas com a coexistência de fatores
de risco cardiovasculares além do DM2. O risco de DAP aumenta em 10% com um aumento de
10mg/dl no colesterol total. Níveis reduzidos de HDL e aumentados de triglicérides estão mais
relacionados. O tabagismo aumenta o risco em 3-4 vezes. O risco é duplicado em pacientes
hipertensos. Níveis elevados de homocisteína (defeitos genéticos e deficiências dietéticas na
ingestão de AC. Fólico e vits B6e 12) também promovem a DAP através da produção de
radicais livres promovendo a disfunção endotelial, proliferação de células musculares lisas,
peroxidação lipídica e oxidação do LDL.
Hemodinâmica: percentual de estenose e velocidade de fluxo através da lesão (fluxo
prejudicado com o aumento da demanda).
Pode se facilmente avaliado medindo-se a PAs no tornozelo e formando uma relação
entre esta pressão com a PAs no braço = Indice tornozelo-braquial (DAP: ↓PAs no tornozelo).
Anormalidades metabólicas e neurológicas
A patogênese é iniciada pela oclusão aterosclerótica dos principais vasos na
extremidade inferior, progredindo até afetar a função neurológica e metabólica do músculo
esquelético, levando a um prejuízo adicional no desempenho muscular e na condição funcional
= descondicionamento e lesão muscular esquelética, que caracteriza-se por uma desnervação
axonal distal, levando à perda de fibras musculares e a uma ligeira atrofia do músculo afetado.
O metabolismo oxidativo fica intensamente prejudicado (↓ do fluxo sanguíneo), ressíntese
prejudicada de fosfocreatina e níveis anormalmente altos de difosfato de adenosina, podendo
acumular também os intermediários da oxidação, como as acilcarnitinas.
O aumento nos níveis plasmáticos de fibrinogênio está associado com aumento da
viscosidade sanguínea, predispondo a DAP e à claudicação intermitente mais grave.
Clínica:
Claudicação intermitente e dor isquêmica em repouso, freqüentemente com ulceração e
gangrena. Depende do nível e extensão: claudicação afetando nádega e coxa (doença oclusiva
ilíaca), panturrilhas (mais comum) e pés.
Claudicação: isquemia muscular reversível, caracteriza-se por câimbras e dolorimento no
músculo afetado. O desconforto desenvolve-se apenas durante o exercício e aumenta
progressivamente com a caminhada, até que o paciente não consiga prosseguir pela dor
intolerável. O desconforto é rapidamente aliviado pelo repouso sem modificação na posição.
Pode ocorrer uni ou bilateralmente. Deve ser avaliada a distância que consegue caminhar
antes do desconforto e antes de ser forçado a parar (claudicação absoluta ou máxima).
A dor em repouso isquêmica (ou noturna) é uma forma intensa de dor que envolve
difusamente o pé distalmente aos ossos tarsais, embora possa localizar-se nas proximidades
de uma úlcera isquêmica ou de um artelho do pé gangrenoso. A progressão da claudicação
para uma dor em repouso reflete uma doença oclusiva arterial intensa, com um fluxo
sangüíneo inadequado para a parte distal da extremidade em repouso. A dor tipicamente
ocorre durante a noite, quando o paciente assume a posição horizontal, na ausência da
gravidade para ajudar o fluxo arterial. A dor pode ser tão intensa que não alivia nem com doses
substanciais de narcóticos.
I
Iia
Iib
III
IV
Classificação da doença arterial obstrutiva periférica
Fontaine
Rutherford
Assintomático
0
assintomático
claudicação intermitente leve
1
claudicação leve
claudicação intermitente moderada e grave
2 claudicação moderada
dor em repouso
3
claudicação grave
ulceração ou gangrena (lesões tróficas)
4
dor em repouso
5 perda tecidual menor
6 perda tecidual maior
Diagnóstico:
Avaliação dos fatores de risco: história de tabagismo (carga tabágica), DM2 (glicemia
em jejum e pós-prandial e nível de Hb glicada), perfil lipídico completo, pressão arterial, níveis
de homocisteína (deve ser considerado em pacientes com início precoce de sintomas ou com
história de eventos trombóticos).
Exame clínico: HAS, sopros cardíacos ou arritmias, sopros carotídeos ou um aneurisma
de aorta.
Pele das pernas: modificações de coloração, ulcerações, infecção ou traumas.
A- Pés isquêmicos em repouso,
B- Palidez do pé direito à elevação,
C - Retardo do enchimento venoso do pé direito, tempo maior que 30 segundos, membros
pendentes, pós-elevação dos dois membros inferiores,
D - Hiperemia reativa com membros pendentes.
Palpação de todos os pulsos periféricos (deve-se suspeitar de DAP quando sopro
femoral ou ausência dos pulsos pediosos, cabendo mediar a PA do tornozelo).
Com a claudicação crítica ou dor ao repouso, a musculatura das panturrilhas se atrofia,
perdem-se os pêlos sobre o dorso dos dedos dos pés, e unhas dos dedos dos pés espessamse. Apresentam palidez com a elevação do membro, devido a uma pressão arterial e a um
fluxo sanguíneo inadequados; o rubor ao se permanecer os membros pendentes ocorre
quando o influxo arterial é muito restrito e há uma dilatação crônica do leito vascular periférico.
Uma isquemia crítica da perna pode causar ulceração (=úlceras que não sangram ao
serem manipuladas e têm base necrótica escura), inicialmente afetando o aspecto distal dos
dedos dos pés.
Fig. 1 – Isquemia crítica com bolha no dorso do pé
Fig. 2 – Isquemia crítica - lesões distal e proximal
Fig. 3 – Isquemia crítica - lesões distais
A gangrena geralmente começa nos dedos dos pés e na parte anterior do pé, podendo
ocorrer separadamente da ulceração.
Alterações de temperatura.
Avaliação laboratorial:
ECG (associação com aterosclerose coronariana).
HMG completo: as ↑ no Ht e/ou contagem de plaquetas podem resultar em
hiperviscosidade com uma redução associada na perfusão periférica; uma anemia significativa
↓ o conteúdo e a liberação de oxigênio.
VHS: ↑ sugere causas inflamatórias de doença vascular, incluindo-se a vasculite.
Sat O2: em pctes com doença pulmonar significativa para determinar se uma baixa
saturação poderia piorar a liberação periférica de O2.
Função Renal: IRC é um fator de risco e pctes com DAP estão sob risco de hipertensão
renovascular e Insuficiência renal.
Pctes que apresentem oclusão trombótica aguda de um vaso periférico precisam de
rastreamento da coagulação do fator V de Leyden, proteína S, porteína C, antitrombina III,
dentre outros testes de coagulação.
Imagem:
Ultrassonografia com Doppler: medida da pressão arterial sistólica no tornozelo pelo
ultrassom detecta a velocidade do fluxo sanguíneo nos braços e nas artérias tibial posterior e
dorsal do pé de cada tornozelo.
Pctes ocasionais com claudicação, mas com Índice tornozelo-braquial normais em
repouso, devem realizar um teste ergométrico para definir alterações na hemodinâmica (DAP ↓).
Oximetria transcutânea: fornece informações quanto à adequação da circulação
periférica para a cicatrização de feridas (nl= >60mmHg; >40mmHg estão associados à boa
cicatrização; <20mmHg= o fluxo sangüíneo é insuficiente para cicatrizar a lesão e medidas
adicionais precisam ser tomadas).
Ultrassonografia duplex colorida: detecta estenoses e mede o fluxo em um segmentos
arterial em particular ou em um enxerto de revascularização.
Arteriografia invasiva: meio mais acurado para definir a anatomia arterial (pctes em que
se está sendo considerada a angioplastia ou cirurgia vascular).
Angiografia por ressonância magnética: não invasiva.
Tratamento:
Objetivos: Reduzir morbi/mortalidade + aterosclerose sistêmica + melhora da condição
funcional e preservação do membro
A classificação da Society for Vascular Surgery e Internacional Society for
Cardiovascular Surgery é a mesma classificação de Rutherford. Os pacientes classificados nos
graus I e IIa da classificação de Fontaine ou 1, 2 e 3 da classificação da Rutherford são
submetidos a tratamento clínico, com ênfase no controle das comorbidades (abolir o vício de
fumar, controle do peso, exercícios físicos, controle da hipertensão arterial sistêmica, controle
do diabetes, uso de medicação anti-plaquetária e de estatinas.
Aqueles classificados nos graus IIb, III e IV de Fontaine ou 4, 5 e 6 da classificação da
Rutherford, têm indicação de tratamento cirúrgico através de diversas técnicas, para alívio dos
seus sintomas ou para salvamento do membro.
Cessação do tabagismo.
Controle de obesidade, dislipidemia, glicemia, HAS, homocisteína.
Terapia antiplaquetária: AAS, Clopidogrel – reduz em 24% a incidência de morte
vascular.
Alívio sintomático: Cilostazol – inibidor da fosfodiesterase III (propriedades
antiplaquetária e vasodilatadoras)
Propionil-L-carnitina: melhora o metabolismo do músculo esquelético.
Pentoxifilina: reduz a viscosidade sanguinea e pode melhorar o fluxo na microcirculação
(maioria dos pctes não percebe benefício algum).
Prostaglandinas: podem ajudar na cicatrização das úlceras isquêmicas e reduzir os
riscos de amputação.
Analgésicos: dipirona, proposifeno, AAS, AINEs + benzodiazepínicos a noite + Opiáceos.
ATB sistêmicos quando celulite ao redor de ulceração isquêmica.
Manutenção da temperatura (↓ vasoconstrição periférica).
Elevação da cama em proclive (20 a 25 cm) – melhorar o fluxo para os MMII.
Terapia com exercício: a carga inicial de trabalho da esteira é ajustada para a
velocidade e a inclinação que precipitam a claudicação durante o teste de avaliação. Os pctes
devem caminham entre 3 e 5 minutos até obterem um nível moderadamente intenso de dor de
claudicação. O pcte sai da esteira, descansa até a dor diminuir e repete a atividade até
alcançar 40 a 60 minutos pó sessão.
Terapias Invasivas:
Angioplastia
Cirurgia de revascularização
Diagnóstico diferencial
Dor de oclusão arterial súbita, dor da neuropatia isquêmica, neuropatia sensorial
diabética, distrofia simpática reflexa ou causalgia, compressão de raiz nervosa, neuropatia
sensorial periférica não diabética, cãibra noturna, dor de arterites, trombose venosa superficial
e linfangite. Outras doenças: neuroma digital, compressão de nervo do túnel do tarso, fasceíte
plantar, processos inflamatórios como – gota, artrite reumatóide etc.
Diagnóstico diferencial da úlceras: Úlcera venosa, ulcera neuropática diabética, elcera
devida a vasculite e doença do colágeno, ulcera devida a doença de Buerger (Tromboangeíte
obliterante), ulceras associadas com doenças hematológicas (anemia falciforme, leucemia
aguda e crônica, policitemia, e trombocitemia).
Bibliografia:
Cecil. Tratado de Medicina Interna. Rio de Janeiro: Elsevier, 2005. (Doença Arterial
Aterosclerótica Periférica – cap 76)
Maffei, Francisco Humberto de Abreu; Lastória, Sidnei; Yoshida, Winston Bonetti; Rollo,
Hamilton de Almeida. Doenças Vasculares Periféricas. Rio de Janeiro: Medsi, 2002.
Marcelo Pereira da, Rosa. Cilostazol, um inibidor da fosfodiesterase III: perspectivas
futuras na aterosclerose. Arq. Bras. Cardiol. [serial on the Internet]. 2006 Nov [cited 2009
Sep
06]
;
87(5):
.
Available
from:
http://www.scielo.br/scielo.php?script=sci_arttext&pid=S0066-782X2006001800035&lng=en.
doi: 10.1590/S0066-782X2006001800035.
Câmara, Lucas Caseri; Santarem Sobrinho, José Maria; Jacob Filho, Wilson; Kuwakino,
Marcelo Hisato. Exercícios resistidos em idosos portadores de insuficiência arterial periférica /
Resistance exercises in peripheral arterial diseased elders: bibliographic review. Acta fisiátrica:
13
(2):
96-102,
ago.
2006.
Ilus.
Disponível
em:
<http://www.actafisiatrica.org.br/v1/controle/secure/Arquivos/AnexosArtigos/E4A6222CDB5B34
375400904F03D8E6A5/editoracao_vl_13_n_02_96-102.pdf>