UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
1
ASPECTOS ODONTOLÓGICOS DOS DISTÚRBIOS HEMORRAGICOS
A hemostasia é um processo complexo que envolve numerosos eventos fisiológicos.
Quando um vaso sangüíneo é lesado, ocorre uma vasoconstrição acentuada. As plaquetas aderem
à superfície danificada e se agregam para formar um tampão hemostático temporário (primeira
fase da coagulação – hemostasia primária). Através de duas vias separadas (via intrínseca e
extrínseca), envolvendo proteínas plasmáticas circulantes, denominadas fatores de coagulação,
completa-se a conversão do fibrinogênio em fibrina (segunda via da coagulação). A fibrina se
liga firmemente às plaquetas agregadas para formar o coágulo definitivo (via final comum).
Finalmente, os mecanismos anticoagulantes na via fibrinolítica, são ativados na prevenção da
propagação do coágulo e para permitir a dissolução do coágulo, bem como a reparação do vaso
danificado. A efetividade da hemostasia depende, portanto da integridade da parede do vaso, de
um número adequado e função apropriada das plaquetas, níveis adequados dos fatores de
coagulação e do funcionamento apropriado do sistema fibrinolítico. Os pacientes com doenças
hemorrágicas podem possuir alterações em qualquer fase do processo, de maneira isolada ou em
alguns casos, associadas (Fig 1). O tratamento difere, dependendo da etiologia. Portanto, é
importante estar familiarizado com o mecanismo da hemostasia, com os exames diagnósticos e
com o tratamento médico dos pacientes com distúrbios hemorrágicos.
Mecanismo da hemostasia
Quando a integridade do endotélio de um vaso é interrompida, as fibras colágenas
adjacentes ficam expostas à circulação. Este colágeno atrai as plaquetas, formando sobre a
superfície danificada um agregado frouxo, chamado tampão hemostático temporário. As
plaquetas agregadas liberam substâncias que causam uma vasoconstrição local e facilitam a
formação do coagulo definitivo. A formação de um coágulo definitivo depende de uma serie
complexa de reações bioquímicas que, finalmente, levam à formação de um coágulo estável.
Tais reações envolvem a conversão de proteínas plasmáticas inativas em fatores de coagulação
ativos. O passo final desta cascata é a conversão do fibrinogênio em fibrina. O fibrinogênio é
uma proteína grande, solúvel, produzida pelo fígado, e a sua conversão em fibrina é catalisada
pela enzima trombina. A geração da trombina segue o mesmo princípio geral da fibrina, em que
um precursor inativo, a protrombina, é convertido em uma enzima ativa, trombina. Esta
conversão é mediada pelo fator X ativado. O fator X ativado pode ser gerado por uma das duas
vias seguintes:
via intrínseca é uma cascata de coagulação iniciada pela exposição do fator XII a agentes
da superfície endotelial, como o colágeno. Cada reação gera um produto ativo que, por sua vez,
ativa o fator de coagulação seguinte.
A via extrínseca envolve somente uma proteína da coagulação, o fator VII Um fator
tecidual (tromboplastina tecidual) é liberado com a lesão vascular. O fator VII forma um
complexo com o fator tecidual e o cálcio, catalisando a ativação do fator X. Esta série complexa
de reações resulta na formação do coágulo definitivo (Fig 2).
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
2
HEMOSTASIA
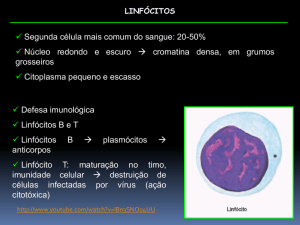
Figura 1 – Esquema básico da fisiologia da coagulação
Hemostasia primária
Lesão vascular
Sangrament
Manutenção fluxo
sanguíneo
Coagulação
Sangramento
Fibrinólise
Regeneração vascular
3
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
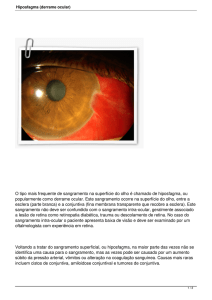
Figura 2 – Esquema da via plasmática da coagulação
XII
H M WK
Pré-calicreína
Superfície
FT + VII
Ca
FT-VII
FT-VIIa
Ca/PL
XIa
XI
Ca
IXa
IX
VIII
Superfície
Ca/PL
VIIIa
Ca/PL
Xa
X
V
XIII
Trombina
Va
Ca/PL
Protrombina
XIIIa
Fibrina
estável
Ca
Fibrina
Fibrinogênio
Va
PL
PL
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
4
Avaliação laboratorial da hemostasia
Variações na hemostasia podem ser causadas por alterações quantitativas ou qualitativas
nas plaquetas ou nos fatores de coagulação. Estas alterações podem ser diagnosticadas com
exames laboratoriais simples. A contagem de plaquetas fornece uma avaliação quantitativa da
função plaquetária. A contagem normal de plaquetas deve ser de 100.000 a 400.000 células/mm3.
Uma contagem plaquetária abaixo de 100.000 células/ mm3 é chamada trombocitopenia. Uma
trombocitopenia leve (contagem plaquetária na faixa de 50.000 a 100.000 células/ mm3) pode
resultar em um sangramento pós-operatório anormal. Uma trombocitopenia grave (contagem
plaquetária abaixo de 50.000 células/ mm3) pode estar associada a um sangramento pósoperatório intenso.
O tempo de sangramento (TS) fornece a verificação da suficiência do número de
plaquetas e da função plaquetária. O exame mede o tempo que o sangramento provocado por
uma incisão cutânea padronizada leva até parar pela formação do tampão hemostático
temporário. A faixa normal do tempo de sangramento é dependente do modo pelo qual o exame
é realizado; em geral, ele fica entre 5 e 10 minutos. O tempo de sangramento é prolongado nos
pacientes com anormalidades das plaquetas.
O tempo de protrombina (TP) avalia a eficácia da via extrínseca na mediação da
formação do coágulo de fibrina. Este exame é feito pela medição do tempo que o plasma leva
para formar o coágulo, quando adicionados a ele o cálcio e o fator tecidual. Um TP normal
indica níveis normais de fator VII e dos fatores comuns às vias intrínsecas e extrínsecas (V, X,
protrombina e fibrinogênio). O TP normal é, geralmente de cerca de 11 a 15 segundos. O valor,
em geral, é comparado com um valor-controle diário, gerado no laboratório, usando plasma
normal padronizado. O tempo de protrombina prolongado pode estar associado a uma
coagulação e a um sangramento pós-operatório anormais. O prolongamento de menos de um e
meio do valor-controle geralmente não está associado a desordens hemorrágicas graves, ao passo
que prolongamentos adicionais podem resultar em sangramento grave. O TP é muitas vezes
utilizado pelos médicos para controlar o tratamento anticoagulante por via oral.
O tempo de tromboplastina parcial (TTP) avalia a eficiência da via intrínseca na
mediação da formação do coágulo de fibrina. Portanto, avalia todos os fatores, exceto o fator
VII. O teste é feito medindo o tempo que o coágulo leva para se formar, apos a adição de caulim,
um fator ativador de superfície, e de cefalina, um substituto do fator plaquetário, ao plasma do
paciente. O TTP normal é geralmente de 25 a 40 segundos. Os valores podem também ser
comparados com um valor-controle. Um prolongamento no TTP de cinco a dez segundos acima
do limite normal pode estar associado com anormalidades hemorrágicas leves. O prolongamento
maior pode estar associado a um sangramento significativo. O TTP é, muitas vezes, utilizado
pelos médicos no controle do tratamento pela heparina.
Quase todos os distúrbios hemorrágicos podem ser diagnosticados com a triagem pela
contagem de plaquetas, tempo de sangramento, TP e TTP. Em alguns casos, podem ser
executados exames especiais para fornecer uma informação adicional sobre a natureza do defeito
hemostático. Vários aspectos da função plaquetária podem ser examinados em laboratório,
incluindo a adesividade e a agregação. Ensaios para o fator específico podem ser executados nos
pacientes com deficiências de fatores suspeitadas ou conhecidas.
DOENÇAS QUE CAUSAM ANORMALIDADES DA HEMOSTASIA
Alterações em quaisquer das vias da hemostasia, assim como dos seus componentes
(vasos, plaquetas e fatores da coagulação) podem gerar coagulopatias que resultam em quadros
clínicos diversos.
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
5
Distúrbios das Plaquetas
Trombocitopenia
A trombocitopenia tem como característica clínica o sangramento muco-cutâneo. O
sangramento geralmente envolve pequenos vasos superficiais e produz petéquias na pele ou nas
mucosas. As alterações genéticas que acarretam trombocitopenia são raras. Na maioria dos
casos, a trombocitopenia é adquirida. A trombocitopenia pode resultar de um aumento de
destruição plaquetária, diminuição na produção ou aumento da seqüestração esplênica.
Trombocitopenia Induzida por Drogas: As drogas podem causar trombocitopenia através de
toxicidade da medula ou destruição das plaquetas. Drogas citotóxicas, álcool e diuréticos
tiazídicos são as drogas mais comumente implicadas na supressão da produção de plaquetas pela
medula óssea. Geralmente, a trombocitopenia desaparece após a suspensão da droga. Algumas
drogas podem causar trombocitopenia pelo aumento da destruição plaquetária periférica. Esta,
em geral, é mediada por um mecanismo imunológico. A quinina, quinidina e a metildopa
(Aldomet) são as drogas mais comumente implicadas. Outras drogas incluem as sulfonamidas,
heparina, ouro, D-penicilamina e ácido paraminossalicílico.
Púrpura Trombocitopênica Imunológica (PTI): A púrpura trombocitopênica imunológica é
uma síndrome na qual ocorre destruição plaquetária rápida, secundária a um mecanismo
imunológico. A enfermidade pode ser aguda ou crônica, e estar associada a um sangramento
muco-cutâneo. O exame clínico bucal é importante para diagnóstico do sangramento oral, já que
este pode estar relacionado a doença periodontal prévia.
Insuficiência da Medula óssea: A trombocitopenia pode resultar de uma insuficiência da
medula óssea na produção plaquetas. A insuficiência da medula óssea pode ser secundária a
medicamentos, particularmente agentes citotóxicos. A deficiência de vitamina B12 ou folato pode
resultar em uma inadequada síntese plaquetária. A infiltração da medula óssea por células
anormais nos pacientes com leucemia ou câncer metastático pode também promover uma
insuficiência da medula óssea. Outras causas menos comuns de insuficiência da medula óssea
são a mielofibrose e a anemia aplástica.
Hiperesplenismo. O aumento de volume do baço pode ocasionar aumento do seqüestro e
destruição das plaquetas periféricas. O hiperesplenismo é mais comumente associado à
hipertensão porta nos pacientes com cirrose. Outras causas, como as infecções crônicas, doenças
inflamatórias, neoplasias e doenças de armazenamento são muito menos comuns.
Trombocitopatia
Alguns pacientes possuem um número adequado de plaquetas, mas apresentam tempo de
sangramento prolongado. Nestes pacientes devem ser consideradas as anormalidades na função
plaquetária. A disfunção das plaquetas pode ser um defeito adquirido ou congênito.
Alterações Hereditárias: Várias desordens hereditárias afetam a função plaquetária. A mais
comum é a doença de Von Willebrand, na qual existe deficiência na síntese de um fator
plasmático (fator de Von Willebrand) que influencia diretamente a agregação plaquetária. O
fator de Von Willebrand também exerce uma importante função na via plasmática da coagulação
já que é carreador do FVIII. Menos comumente, alterações hereditárias da função das plaquetas
incluem a síndrome de Bernard-Soulier e doenças de armazenamento.
Alterações Adquiridas. As alterações adquiridas da função plaquetária são bem mais comuns
do que as hereditárias. Dentre elas encontramos os defeitos induzidos por drogas e a uremia.
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
6
Defeitos induzidos por Drogas: A razão mais comum para um tempo de sangramento
prolongado é a ingestão de drogas que possam afetar a função plaquetária. A ingestão de
pequenas doses de aspirina (0,3 a 1,5 g) prejudica a agregação daquelas plaquetas que entraram
em contato com a medicação por um período de sete a dez dias, o que corresponde à meia vida
das plaquetas. Essas alterações são irreversíveis. Os efeitos de outras drogas antiinflamatórias
não-esteróides (indometacina, fenilbutazona, ácido meclofenâmico, ibuprofeno, zomepirac
sódico, naproxeno, fenoprofeno e tolmetin) nas plaquetas parecem ser similares aos da aspirina,
embora pareçam mais breves. A ingestão simultânea de álcool, após uma dose de ácido
acetilsalicílico ou antiinflamatório não-esteróide, pode aumentar acentuadamente o efeito das
drogas no tempo de sangramento. Deve-se restringir o consumo de álcool, por exemplo, quando
um paciente está fazendo uso de um antiinflamatório não-esteróide, como analgésico, no pósoperatório de uma cirurgia bucal. As drogas que raramente prejudicam a função das plaquetas
são os antidepressivos tricíclicos, alguns anti-histamínicos e as fenotiazinas. nitrofurantoína
(Furadantin), carbenicilina. dipiridamol e algumas cefalosporinas. Clinicamente, o efeito
hemostático induzido por drogas é, em geral, relativamente leve. Alguns indivíduos
aparentemente normais apresentam sensibilidade acentuada à aspirina, possuindo um tempo de
sangramento excessivamente aumentado. Estes pacientes podem ter uma hemorragia clínica
significativa, particularmente durante ou após a cirurgia. Em geral, a aspirina e outros
antiinflamatórios não-esteróides devem ser evitados quando se deseja uma hemostasia ideal e
para aqueles pacientes portadores de quaisquer discrasia sanguínea, ou mesmo para aqueles que
façam uso de anticoagulantes orais.
Uremia: Os pacientes com insuficiência renal sofrem de um prejuízo da função plaquetária que
pode resultar em doenças hemorrágicas. A função deficiente das plaquetas e a anormalidade
hemostática desaparecem em grande parte 24 a 48 horas após a diálise peritoneal ou a
hemodiálise, sugerindo a presença de um inibidor dializável no plasma urêmico.
Alterações mieloproliferativas: Todos os pacientes com alterações mieloproliferativas, como a
trombocitemia essencial, policitemia vera, leucemia granulocítica crônica e metaplasia mielóide,
possuem a função plaquetária prejudicada.
Trombocitopenia relacionada com a síndrome da imunodeficiência Adquirida (AIDS):
Aproximadamente 11 % dos pacientes infectados com o HIV (vírus da imunodeficiência
humana) apresentam uma contagem de plaquetas de 100.000 células/mm3 ou menos. De
interesse tem sido o fato de que a trombocitopenia pode preceder o desenvolvimento atual da
infecção por HIV sintomática (AIDS). A diminuição das plaquetas observada nestes pacientes é
provavelmente relacionada a um efeito do vírus na medula óssea do paciente, pois outras
alterações mielossupressivas podem ser também observadas. Baseado nestes achados o dentista
no tratamento de pacientes soro-positivos para o HIV, que se encontram assintomáticos ou não,
deve averiguar o estado plaquetário do paciente, antes de executar um procedimento cirúrgico.
Alterações Hereditárias
Alterações Congênitas
Têm sido descritas várias deficiências congênitas dos fatores de coagulação, mas três
doenças são responsáveis por mais de 90% de todas as deficiências hereditárias pró-coagulantes:
a hemofilia A, a hemofilia B e a doença de Von Willebrand.
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
7
Hemofilia A: A hemofilia A ou hemofilia clássica é causada pela deficiência do fator VIII.
Hereditária, é transmitida de modo recessivo ligado ao cromossomo X, sendo mais
freqüentemente diagnosticadas em homens. A gravidade da doença é diretamente proporcional
ao nível sérico do FVIII circulante. Os pacientes com hemofilia grave possuem menos de 1 % do
fator VIII; aqueles com doença moderada têm 1 a 5% do fator VIII; e os pacientes com doença
leve apresentam níveis do fator VIII que variam de 6 a 30%. Os pacientes com hemofilia A,
mesmo aqueles com doença leve sofrem um sangramento significativo ao mínimo traumatismo,
principalmente articulares e correm elevado risco de hemorragia após procedimentos cirúrgicos.
Hemofilia B: A hemofilia B, ou doença de Christmas, é secundária à deficiência do fator IX,
sendo também transmitida como caráter recessivo ligado ao cromossomo X. A doença é muito
menos comum do que a hemofilia A, mas possui manifestações clínicas similares.
Doença de Von Willebrand: Originalmente descrita como um distúrbio hemorrágico associado
à herança autossômica dominante, a doença de Von Willebrand, atualmente, é conhecida em
diferentes variantes genéticas. Os pacientes com essa doença apresentam evidência de uma
função anormal das plaquetas e de deficiência do fator VIII.
Alterações Adquiridas
A deficiência dos fatores de coagulação que dependem da vitamina K é a alteração
adquirida mais comum. Os fatores II (protrombina), VII, IX e X são produzidos no fígado e a
síntese de suas formas ativas requer a vitamina K. Entre estes fatores, o fator VII é o que possui
a meia-vida mais curta (três a cinco horas), e o prolongamento do tempo de protrombina é a
primeira anormalidade laboratorial observada em pacientes com deficiência de fatores de
coagulação dependentes da vitamina K. A deficiência pode resultar de uma inabilidade do fígado
em sintetizar estes fatores ou da deficiência de vitamina K causada por anticoagulantes por via
oral, da má absorção, ou de antibioticoterapia crônica.
Doença Hepática: Na insuficiência grave do fígado, a síntese de vários fatores de coagulação
(os fatores II. VII, IX e X. dependentes da vitamina K, bem como os fatores I e V) pode estar
comprometida. A administração de vitamina K por via parenteral de nada adianta, pois o defeito
não é devido à deficiência de vitamina K, mas sim à inabilidade do fígado em exercer a função
sintética necessária.
Anticoagulantes Orais: Os anticoagulantes cumarínicos inibem a ação da vitamina K por
competição. A cumarina é usada clinicamente na prevenção de eventos tromboembolíticos. Nos
pacientes com tromboflebite venosa profunda, fibrilação atrial crônica, embolia pulmonar,
trombos murais e doenças cerebrovasculares. A terapia anticoaguladora é usualmente controlada
pela determinação seriada do tempo de protrombina (RNI). Na maioria dos casos, o tempo de
protrombina é mantido em uma faixa de uma e meia a duas vezes o valor-controle. O efeito
destes anticoagulantes pode ser revertido por meio de transfusões de plasma fresco congelado ou
pela administração de vitamina K.
Terapia pela Heparina: A heparina é um anticoagulante administrado por via endovenosa. Tem
ação de início rápido, sendo utilizada para pacientes hospitalizados com distúrbios
tromboembolíticos. Age acelerando a inativação da trombina. A terapia com heparina pode ser
orientada pelo controle do tempo de tromboplastina parcial. Na maioria dos casos, o tempo de
tromboplastina parcial é mantido em 50 a 65 segundos, em comparação ao valor normal de 25 a
40 segundos.
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
8
Má Absorção: A vitamina K é lipossolúvel e requer ácidos biliares para a sua absorção. Em
pacientes com doenças intestinais que interferem no metabolismo dos ácidos biliares, a absorção
de vitamina K também fica comprometida, acarretando deficiência nos fatores dependentes de
vitamina K.
AVALIAÇÃO MÉDICA PRÉVIA (história médica e avaliação laboratorial)
Os pacientes devem ser submetidos à avaliação de distúrbios hemorrágicos em várias
circunstâncias: história de sangramento anormal, espontâneo, pós-traumático ou pós-cirúrgico;
história familial de doenças hemorrágicas; número anormal de plaquetas, tempo de protrombina,
tempo de tromboplastina parcial ou tempo de sangramento anormais observados, geralmente,
durante o preparo pré-operatório.
Durante a avaliação do paciente em relação a distúrbio hemorrágico, a história é mais alta
importância. Sangramento menstrual excessivo, sangramento anormal após trauma ou cirurgia
(incluindo procedimentos dentários) fornecem indícios da possível existência de um distúrbio
hemorrágico. O tipo de sangramento pode, também, fornecer informações sobre a etiologia do
distúrbio. O sangramento, em virtude de uma alteração plaquetária geralmente envolve pequenos
vasos superficiais e produz petéquias na pele e nas mucosas. Os defeitos da coagulação estão
associados a sangramento mais proeminente nos tecidos profundos como o sangramento em uma
articulação após um mínimo traumatismo.
A história familial é importante na revelação de doenças hereditárias, tais como
deficiências dos fatores de coagulação e a doença de Von Willebrand. Os pacientes que
apresentam história familial positiva de distúrbios hemorrágicos necessitam de uma avaliação
adicional.
Quando se suspeita de um distúrbio hemorrágico, o estado médico do paciente deve ser
revisto. Os pacientes com doença hepática podem ter dificuldades na síntese de fatores de
coagulação. Pacientes com diferentes problemas gastrintestinais podem apresentar má absorção e
deficiência de vitamina K. Os pacientes com deficiências dietéticas podem ter deficiências de
Vitamina B12 ou folato e produção reduzida de plaquetas, devido comprometimento da função da
medula óssea. É particularmente importante a identificação de pacientes com problemas de
alcoolismo e cirrose, os quais estão sujeitos a distúrbios hemorrágicos, pois podem possuir
disfunção hepática limitando a síntese dos fatores da coagulação; apresentar uma deficiência
dietética de vitamina K, vitamina B12 ou folato; e revelar um aumento da destruição das
plaquetas, em virtude de um hiperesplenismo.
Em vários outros casos, a hemostasia pode estar comprometida por uma enfermidade. Os
pacientes com lesões malignas disseminadas podem apresentar insuficiência da medula, causada
pela infiltração tumoral. Os pacientes com uremia e doenças mieloproliferativas podem revelar
disfunção plaquetária.
Os medicamentos tomados pelo paciente devem ser revistos cuidadosamente. Algumas
drogas, como os anticoagulantes possuem efeitos óbvios na hemostasia. Outras, como a aspirina,
têm efeitos menos previsíveis. Alguns indivíduos são sensíveis à aspirina e apresentam
sangramento anormal após sua ingestão, anormalidade que persiste durante todo o tempo de vida
das plaquetas afetadas (sete a dez dias). Outros medicamentos que podem afetar a hemostasia
incluem as drogas citotóxicas e os antiinflamatórios não-esteróides.
Após uma história detalhada, a avaliação laboratorial deve incluir a contagem
plaquetária, o tempo de protrombina, tempo de tromboplastina parcial (TTP) e o tempo de
sangramento, exames que podem detectar quase todos os defeitos hemostáticos significativos. Os
pacientes com uma contagem plaquetária diminuída (menos de 100.000/mm3) devem ser
avaliados em relação a que podem reduzir a produção de plaquetas ou aumento da destruição. Os
pacientes com tempo de protrombina prolongado apresentam anormalidades na via extrínseca.
Na maioria dos casos, o defeito é secundário à deficiência de fatores da coagulação, hereditária
ou adquirida. Os pacientes com tempo de tromboplastina parcial prolongado apresentam
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
9
anormalidades na via intrínseca. Novamente, o defeito é, em geral, secundário a uma deficiência
de fatores da coagulação. Nos pacientes com tempo de sangramento prolongado, exames
especiais podem ajudar na determinação da natureza do defeito plaquetário. Nos pacientes com
coagulopatia, podem ser feitos ensaios de fatores específicos, tanto para identificar o fator
deficiente, como para determinar o grau de deficiência. Com uma história cuidadosa e a
avaliação laboratorial é possível determinar a natureza do distúrbio hemorrágico e permitir o
tratamento médico.
TRATAMENTO MÉDICO
O tratamento médico do paciente com distúrbio hemorrágico é dependente da natureza da
alteração nos mecanismos de hemostasia.
Distúrbios das Plaquetas
Trombocitopenia
Todos os medicamentos que possam causar trombocitopenia devem ser suspensos. No
paciente com trombocitopenia, também é importante evitar drogas que possam comprometer a
função das plaquetas restantes. A aspirina e as drogas que contêm aspirina são as principais
responsáveis. Em virtude de mais de 200 medicamentos conterem aspirina, o paciente deve
consultar o médico antes de tomar qualquer medicamento, por mais inócuo que possa parecer.
Os pacientes trombocitopênicos que apresentam sangramento clínico significativo, quando
submetidos a procedimentos cirúrgicos, necessitam de transfusão de plaquetas feita por meio das
unidades plaquetárias. Cada unidade, usualmente, elevará a contagem plaquetária em cerca de
10.000/mm3. Nos pacientes que vão se submeter à cirurgia eletiva, as plaquetas devem ser
administradas cerca de 20 minutos antes do procedimento. As plaquetas lavadas ou o sangue
total constituem meios alternativos de substituição de plaquetas. O sangue total, entretanto, é um
substituto pobre, porque a sobrevivência das plaquetas não é boa no sangue armazenado por
mais de poucas horas.
Trombocitopatia
Em raros casos, a trombocitopatia é o resultado de um distúrbio hereditário. O mais
comum destes distúrbios é a doença de Von Willebrand. Estes pacientes também apresentam
deficiência do fator VIII e são tratados com o uso de fatores de coagulação específicos. Na
maioria dos casos, a trombocitopatia resulta de drogas ou enfermidades sistêmicas. As drogas
capazes de prejudicar a função das plaquetas devem ser suspensas. O exame do tempo de
sangramento deve ser repetido uma semana mais tarde; os procedimentos cirúrgicos eletivos
podem ser executados, se o tempo de sangramento retornou ao normal. Nos pacientes com
uremia, a diálise deve melhorar a disfunção plaquetária, a qual pode ser corrigida com acetato
desmopressina (DDAVP), estrogênio ou crioprecipitados. O DDAVP tem sido efetivo na
reversão da disfunção hemorrágica em alguns pacientes com tempo de sangramento prolongado.
O DDAVP é administrado em doses de 0,4 µg/kg de peso corpóreo e deve ser administrado de
duas a quatro horas antes do procedimento. A determinação do tempo de sangramento deve ser
repetida antes do procedimento. Em alguns pacientes com tempo de sangramento prolongado,
uma terapia curta com estrogênio pode reverter a diátese hemorrágica. O estrogênio deve ser
administrado por sete a dez dias para ser efetivo. A determinação do tempo de sangramento deve
ser repetida antes do procedimento, para avaliar a melhora.
Coagulopatia
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
10
A causa da coagulopatia deve ser cuidadosamente determinada. Os pacientes com
deficiência de vitamina K devido a prejuízo da absorção gastrintestinal ou deficiência dietética
devem receber administração parenteral de vitamina K, que pode ser feita por via intramuscular
ou endovenosa, sendo a dose usual de 10 mg diários por três dias. Os pacientes em terapia por
warfarin (Coumadin) apresentam uma inibição da síntese hepática dos fatores de coagulação
dependentes da vitamina K. A situação pode ser revertida de vários modos. A suspensão da
droga leva a uma inversão lenta da coagulopatia por um período de sete a dez dias. A
administração de vitamina K por via parenteral causará a inversão da anormalidade após 6 a 12
horas. A reversão rápida da coagulopatia pode também ser obtida pela reposição do fator da
coagulação com o uso de plasma congelado fresco. Em virtude da preocupação com o uso de
qualquer derivado do sangue, o plasma congelado deve ser empregado com prudência. Os
pacientes com deficiência de fator da coagulação podem receber os fatores da coagulação por via
parenteral. Atualmente, existem preparações liofilizadas ou outras preparações purificadas de
fator VIII e IX disponíveis para o tratamento de pacientes com hemofilia A/B. Os concentrados
complexos de protrombina (Proplex) são concentrados liofilizados dos fatores II, VII, IX e X.
Outras opções terapêuticas usadas com menos freqüência incluem o emprego do ácido epsilonaminocapróico (EACA). Este agente impede a lise dos coágulos formados bloqueando a ativação
do sistema fibrinolítico. Pode ser administrado por via intravenosa, oral ou aplicado localmente
na cavidade bucal.
AVALIAÇÃO DENTARIA
Todos os pacientes devem ser avaliados rotineiramente em relação a possíveis distúrbios
hemorrágicos. O questionário médico deve incluir perguntas sobre equimoses fáceis,
sangramento ou problemas de coagulação. O sangramento menstrual excessivo, epistaxes
freqüentes ou sangramento inusitado após trauma ou cirurgia fornecem indicação de possíveis
distúrbios hemorrágicos. E necessário ainda incluir perguntas específicas sobre sangramento
excessivo após exodontia ou cirurgia periodontal. A história familial de distúrbios hemorrágicos
também precisa ser registrada.
Além disso, os medicamentos do paciente devem ser revistos, fazendo-se perguntas
específicas em relação à ingestão de aspirina e a tratamento com anticoagulante. Os pacientes,
muitas vezes, esquecem-se de relatar a aspirina como medicamento. Além disso, como existem
mais de 200 compostos que contêm aspirina disponíveis no mercado, os pacientes podem não
saber que a estão tomando. No questionário dentário, deve-se deixar espaço para anotar todos os
medicamentos que o paciente usa, a fim de detectar aqueles que contêm aspirina.
Durante o exame dentário, o dentista precisa estar alerta para os dados físicos sugestivos
de distúrbios hemorrágicos. Equimoses, petéquias e sangramento inusitado são motivos para a
realização de exames que podem revelar possíveis distúrbios hemorrágicos.
Finalmente, antes de cirurgias dentárias de médio e grande porte, os pacientes devem ser
submetidos a exames de rotina, para identificação de possíveis diáteses hemorrágicas. Em caso
de dados clínicos ou histórias que levem à suspeita de sangramento, é recomendada a avaliação
laboratorial. Os exames devem incluir a contagem das plaquetas, o TP, o TTP e o tempo de
sangramento. Estes exames podem ser executados em ambulatórios de hospitais ou em
laboratórios comerciais e poderão identificar quase todas as diáteses hemorrágicas significativas.
Com base na história, nos exames clínicos e de laboratório, os pacientes podem ser agrupados
em três categorias:
Pacientes de Baixo Risco
1. Pacientes sem história de distúrbios hemorrágicos, com exame normal e parâmetros de
sangramento normais.
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
11
2. Pacientes com história inespecífica de sangramento expressivo, mas com parâmetros de
sangramento normais (a contagem plaquetária, TP, TTP e tempo de sangramento normais
excluem clinicamente distúrbios hemorrágicos significativos).
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
12
Pacientes de Moderado Risco
1. Pacientes em terapia crônica com anticoagulantes por via oral e TP na faixa terapêutica (uma e
meia a duas vezes o valor-controle).
2. Pacientes em tratamento permanente com aspirina.
Pacientes de Alto Risco
1. Pacientes com distúrbios hemorrágicos conhecidos: trombocitopenia, trombocitopatia e
defeitos dos fatores da coagulação.
2. Pacientes com distúrbios hemorrágicos revelados, mas que apresentam contagem plaquetária,
TP, TTP ou tempo de sangramento, anormais.
TRATAMENTO DENTÁRIO
Quando o dentista atende um paciente que possui um distúrbio hemorrágico, o médico do
paciente deve ser consultado e a conduta para o tratamento dentário discutida em detalhe. A
gravidade do defeito hemorrágico desempenha um papel importante no tratamento do paciente.
O que apresenta trombocitopenia leve é tratado diferentemente do que tem uma contagem
plaquetária inferior a 10.000/mm3. O paciente com 40% de atividade do fator VIII é tratado
diferentemente daquele com atividade de menos de 3%.
A natureza do defeito também influencia nas decisões terapêuticas. Um paciente com
trombocitopenia secundária a um período recente de quimioterapia terá recuperação da medula
óssea em poucas semanas. Por outro lado, um paciente com trombocitopenia como resultado de
hiperesplenismo provavelmente não terá melhora na contagem de plaquetas, com o tempo.
Portanto, será conveniente adiar a terapia dentária eletiva no primeiro paciente, ate a recuperação
da medula óssea, e é mais apropriado tratar o segundo paciente com transfusão de plaquetas
imediatamente antes dos procedimentos dentários.
Finalmente, os planos cirúrgicos devem ser traçados de modo a permitir hemostasia
ótima. Deve-se cuidar para a remoção fragmentos ósseos, a reposição de tábuas alveolares
lingual e vestibular após exodontias, manipulação cuidadosa de tecidos moles, sutura firme de
retalhos mucoperiosteais e emprego judicioso da pressão local e dos auxiliares da coagulação
(Gelfoam, anestésicos locais com vasoconstritor e trombina tópica).
Em todos os pacientes com distúrbios hemorrágicos, devem ser evitados a aspirina, os
medicamentos contendo aspirina e os antiinflamatórios não-esteróides.
Orientações Específicas
O tratamento dentário deve obedecer à etiologia do distúrbio hemorrágico e à categoria
de risco do paciente.
Pacientes de Baixo Risco
Não correm grande risco de sangramento e podem ser tratados no esquema normal.
Pacientes de Moderado Risco
Encontram-se em terapia pode afetar a hemostasia, sendo necessárias modificações no
regime terapêutico, antes do tratamento dentário eletivo.
Pacientes em Tratamento com Anticoagulantes: Os pacientes fazendo uso de anticoagulantes
por via oral, geralmente, possuem problemas tromboembólicos significativos e, a menos que
existam complicações hemorrágicas graves, a medicação anticoagulante não deve ser suspensa
de modo completo ou abrupto. O dentista, portanto, ao tratar estes pacientes, deve pesar o risco
de uma complicação hemorrágica, em comparação com aqueles das doenças tromboembólicas
subjacentes. O médico do paciente deve ser consultado antes do início do tratamento dentário e
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
13
as modificações na terapia anticoagulante podem ser feitas de acordo com as necessidades do
paciente.
Para procedimentos não-cirúrgicos e cirúrgicos simples, bem como alguns procedimentos
cirúrgicos de médio porte, a terapia anticoagulante pode ser regulada em base ambulatorial. Os
pacientes em tratamento crônico com anticoagulantes por via oral, usualmente, apresentam
determinação recente do tempo de protrombina. Se o tempo de protrombina estiver na faixa
terapêutica (uma e meia a duas vezes o valor-controle), cuidados de hemostasia local devem ser
usados sem situações cirúrgicas. Outros tratamentos odontológicos de rotina podem ser
realizados em risco de sangramento para o paciente.
Se ocorrer sangramento excessivo após qualquer procedimento, devem ser usadas
medidas locais, como suturas adicionais e Gelfoam. Nos raros casos em que ocorrer sangramento
maciço com ameaça à vida, a despeito da tentativa de controle local, o paciente deve ser
hospitalizado e receber plasma fresco congelado, para neutralizar imediatamente a
anticoagulação. É preciso salientar que isso deve ser feito somente em circunstâncias extremas,
de vez que a inversão da coagulação sujeitará o paciente ao risco de doença tromboembólica
subjacente, que necessitou inicialmente de tratamento anticoagulante. A inversão da
anticoagulação não deve ser feita sem uma estreita supervisão médica.
Pacientes em terapia Crônica pela Aspirina: Os pacientes podem estar em tratamento crônico
com aspirina, por várias indicações; a aspirina pode ser usada como um analgésico para dor de
cabeça, de dente e outras dores menores, ou ser usada em pacientes com artrite, ataques
isquêmicos passageiros e, em alguns casos, para prevenir o infarto do miocárdio. Estes pacientes
devem passar por uma determinação do tempo de sangramento, antes do tratamento dentário
eletivo. A ingestão de aspirina aumenta muito pouco o tempo de sangramento na maioria dos
pacientes e o efeito hemostástico, em geral, é relativamente ligeiro. Entretanto, alguns pacientes
podem apresentar uma sensibilidade acentuada à aspirina e apresentar um tempo de sangramento
prolongado além do limite normal. Se o prolongamento for mínimo (menos de dois minutos além
do limite normal), alguns procedimentos dentários atraumáticos que, provavelmente, não
promoverão um sangramento excessivo podem ser executados após a consulta com o médico do
paciente. Bloqueio do nervo mandibular, raspagem e procedimentos que podem induzir a um
sangramento gengival significativo, bem como as cirurgias dentárias, devem ser adiados. Um
tempo de sangramento dentro dos limites normais permite a execução da terapia dentária. A
aspirina só deve ser recomeçada depois da cicatrização adequada dos tecidos moles e da redução,
ao mínimo, do risco de sangramento pós-operatório, o que geralmente requer proibição do uso de
aspirina durante alguns dias a uma semana após a cirurgia. E poderá ser necessário usar
substitutos da aspirina, como o salicilato de sódio ou outros analgésicos brandos, devendo os
antiinflamatórios não-esteróides ser evitados, pois podem provocar efeitos similares sobre a
função das plaquetas.
Os antiinflamatórios não-esteróides também podem ter um efeito semelhante ao da
aspirina. A função plaquetária alterada é mais passageira e pode passar dentro de seis horas após
a ingestão do medicamento. O controle apropriado destas drogas pode envolver a suspensão por
um dia antes do tratamento planejado, a determinação do tempo de sangramento no dia do
procedimento e a conduta segundo o resultado. É importante salientar que a ingestão de álcool,
após uma dose de ácido salícilico ou antiinflamatório não-esteróide pode aumentar
sensivelmente o impacto destas drogas no tempo de sangramento.
Pacientes de Alto Risco:
Os pacientes com parâmetros de sangramento acentuadamente anormais correm um alto
risco durante os procedimentos dentários. Nestes pacientes, é importante identificar a natureza
do defeito hemorrágico, pois o tratamento deve ser feito de acordo com a causa do defeito
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
14
bemostático. O tratamento dentário destes pacientes requer uma cooperação estreita com o
médico do paciente, e, muitas vezes, a hospitalização é aconselhável.
Pacientes com Trombocitopenia: A trombocitopenia pode ocorrer como resultado de uma
produção inadequada, seqüestração, ou aumento da destruição das plaquetas. Ocasionalmente, o
paciente com trombocitopenia pode procurar o dentista em virtude dos problemas com o
sangramento sensível. Se a trombocitopenia for documentada, o paciente deve ser encaminhado
para avaliação médica, antes do tratamento dentário eletivo. Em geral, os procedimentos
dentários devem ser adiados, se for prevista a normalização do número de plaquetas em período
razoável. Isto se aplica a pacientes com trombocitopenia induzida por drogas, por deficiência
dietética e supressão passageira da medula óssea, secundária à quimioterapia. Em alguns casos
não se espera uma recuperação na contagem das plaquetas nos pacientes com insuficiência da
medula óssea secundária à infiltração tumoral e os com hiperesplenismo. Estes pacientes
necessitam de transfusões de plaquetas antes da maioria dos procedimentos dentários. A
transfusão plaquetária deve ser feita cerca de 20 minutos antes do procedimento planejado. Cada
unidade de plaquetas, segundo se espera, deve elevar a contagem plaquetária em 10.000/mm3 e.
na maioria dos casos, os pacientes recebem dez unidades antes do procedimento. Nos pacientes
com contagem de plaquetas entre 50.000 e 100.000, podem ser executados procedimentos nãocirúrgicos que não causem sangramento excessivo, com uma rigorosa atenção para a hemostasia.
O bloqueio do nervo mandibular, a raspagem e os tratamentos que provocam um sangramento
gengival significativo, bem como todas as cirurgias dentárias, devem ser executados após
transfusão plaquetária. É importante lembrar que as drogas com ação antiplaquetária não devem
ser usadas em pacientes com trombocitopenia.
Pacientes com Trombocitopatia: Os pacientes com uremia podem apresentar um
prolongamento significativo no tempo de sangramento. Em todos os pacientes com uremia
significativa (iodo não-protéico [BUN] superior a 50 mg/dl), deve-se determinar o tempo de
sangramento. No caso de prolongamento do tempo de sangramento o médico do paciente deve
ser consultado a fim de adaptar o tratamento. A diálise pode corrigir a anormalidade da função
plaquetária. Nos pacientes não submetidos à diálise, o DDAVP, a terapia com estrogênio e, em
situações especiais, os crioprecipitados podem ser úteis. Alguns pacientes podem apresentar
distúrbios hereditários da função plaquetária, e a maioria destes pacientes possui doença de von
Willebrand, sendo tratados com crioprecipitados que corrigem tanto a deficiência do fator VIII
quanto uma anormalidade da função plaquetária. O raro paciente com outras formas de
distúrbios hereditários causadores de trombocitopatia pode ser tratado com transfusão de
plaquetas.
Pacientes com Coagulopatia Hereditária: O paciente com deficiência hereditária dos fatores
de coagulação apresenta um problema de difícil solução. A hemofilia A (deficiência do fator
VIII), a hemofilia B (deficiência do fator IX) e a doença de von Willebrand (deficiência do fator
VIII com trombocitopatia associada) são responsáveis por mais de 90% dos pacientes com
anormalidades hereditárias da coagulação. Nestes pacientes, a gravidade da doença é dependente
da atividade plasmática dos fatores de coagulação. Os pacientes com menos de 50% de atividade
dos fatores de coagulação sofrerão algum sangramento pós-operatório. Nos pacientes com menos
de 20% de atividade plasmática dos fatores da coagulação, ocorrerá sangramento grave. O
dentista deverá trabalhar em estreita colaboração com o médico do paciente ou com o
hematologista, a fim de melhorar o atendimento.
Os pacientes com hemofilia A necessitarão de reposição pré-operatória do fator VIII,
geralmente na forma liofilizada do fator VIII concentrado. Como a meia-vida do fator VIII é de
12 horas, o paciente deve receber a terapia de substituição a cada 12 horas, até o sangramento
não constituir mais uma preocupação clínica. O ácido aminocapróico pode ser usado pós-
UNIDADE IV, PRÉ-CLÍNICA V - DP-421, FOP/UNICAMP
ÁREAS DE SEMIOLOGIA E PATOLOGIA
15
operatoriamente, na prevenção da lise do coágulo, a critério do hematologista do paciente, ou de
maneira local. Os pacientes com hemofilia B necessitam de reposição do fator IX préoperatoriamente. A meia-vida do fator IX é de 24 horas, e as infusões devem continuar
diariamente, até o sangramento não causar mais preocupação.
Os pacientes com doença de von Willebrand apresentam um problema especial. A
correção da deficiência do fator VIII, às vezes, não basta para controlar o sangramento, em
virtude das anormalidades associadas da função plaquetária, nestes pacientes. Diferentemente
das outras trombocitopatias que respondem às transfusões de plaquetas, a trombocitopatia da
doença de von Willebrand responde a fatores séricos encontrados nos crioprecipitados. Os
crioprecipitados devem ser administrados mais freqüentemente do que nos pacientes com
hemofilia A, e, em geral, são administradas de três a seis unidades de crioprecipitados a cada seis
a doze horas, para controle do sangramento. A forma liofilizada do fator VIII concentrado, por
outro lado, não contém fator sérico não devendo ser usada.
Também é importante lembrar que muitos pacientes com distúrbios hereditários da
coagulação receberam múltiplas transfusões e, portanto, correm elevado risco de hepatite
infecciosa. O antígeno de superfície da hepatite B e o anticorpo contra a hepatite B devem ser
determinados nestes pacientes.
Nestes pacientes, as drogas que podem afetar a função das plaquetas, como a aspirina e
os antiinflamatórios não-esteróides, estão rigorosamente contra-indicadas.
Pacientes com coagulopatia adquirida: O tratamento dos pacientes em terapia com
anticoagulantes já foi discutido previamente. Outros pacientes com coagulopatia adquirida
apresentam uma deficiência de vitamina K ou doença hepática. Em todos os casos, a supervisão
médica atenta é essencial. Os pacientes com deficiência de vitamina K podem ser tratados com
vitamina K por via parenteral, sendo, geralmente suficientes 10 mg por dia, durante três dias. O
TP deve ser controlado para assegurar a correção da coagulopatia. Os pacientes com doença
hepática grave não são capazes de sintetizar certos fatores da coagulação (fatores I, II, V, VII, IX
e X), devendo ser tratados com plasma congelado fresco. A terapia de substituição deve ser feita
cerca de duas horas antes do procedimento proposto, e o TP determinado, para ter certeza que
houve correção da coagulopatia. Nestes pacientes, as drogas que podem prejudicar a função
plaquetária, como a aspirina e os antiinflamatórios não-esteróides, são contra-indicadas.
ACHADOS BUCAIS
As equimoses e as petéquias são as manifestações bucais comuns nos pacientes com distúrbios
hemorrágicos. Sua localização mais freqüente é em uma superfície mucosa. Nos distúrbios
hemorrágicos, o sangramento gengival espontâneo pode ser o sintoma que o dentista pode
encontrar.