Seminário Doenças Cérebro-vasculares
Prof.: Marcia Ladeira
Sara Raoux – 2015
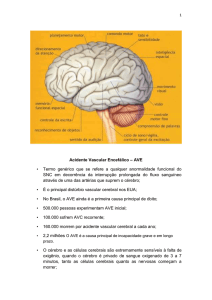
A circulação cerebral se divide em:
Circulação anterior: artéria carótida interna e seu principal ramo, a artéria cerebral média. Esta última é
a principal artéria que irriga a região anterior. Os AVEs desta região estão relacionados com o
comprometimento da área da fala e da área motora, tendo pico máximo de ocorrência em torno de
24-48h após a obstrução (o pico máximo de dano cerebral ocorre, normalmente dentro deste intervalo
de tempo);
Circulação posterior: constituída pelo sistema vértebro-basilar, que irriga a parte occipital, cerebelo e
tronco cerebral. Os AVEs que comprometem esta área não tem sintomas tão claros quanto os da
circulação anterior: zumbidos, vertigens, alterações visuais e distúrbios de sensibilidade. O pico máximo
de dano cerebral costuma ser mais prolongado que os da circulação anterior, sendo, normalmente, a
partir de 72h após a obstrução, o que pode levar a erros de diagnóstico.
1) AVE Isquêmico:
85% dos AVCs são isquêmicos (relacionados à falta de suprimento sanguíneo), podendo se dever a:
A) Doença aterotrombótica (principal causa): complicações causadas por aterosclerose das grandes
artérias cranianas;
B) Embolia (1/3 dos casos): Êmbolos provenientes do coração ou das grandes artérias como aorta ou da
própria carótida atingem as artérias mais distais, ocluindo-as;
C) Hipoperfusão sistêmica (minoria dos casos): O paciente faz, por exemplo, uma PCR ou choque que são
revertidos, mas acabam gerando alguma sequela por AVE.
A) AVE Aterotrombótico:
A grande causa é a doença aterosclerótica (em grandes artérias extra ou intracranianas, além de
doenças de pequenos vasos, que causam infartos lacunares, só vistos em TC ou RM). Daí a importância
de se corrigir os fatores de risco para doença aterosclerótica (HAS, DM, dislipidemia, fumo, obesidade
abdominal), prevenindo, assim, a doença cerebrovascular.
O AVE também pode ocorrer em pacientes que não têm doença aterosclerótica; a grande suspeita
disso é quando um paciente jovem sofre um AVE. Causas mais comuns:
Grandes artérias extracranianas:
Dissecção das artérias carótidas ou vertebrais: pode ocorrer em pacientes que tem grandes
manipulações do pescoço, ou no cabeleireiro (cabeça muito para trás), acupuntura, grandes trajetos
de natação, etc. Um quadro neurológico focal associado a muita dor no pescoço (dor na região
anterior carótida; posterior vertebral) deve ser investigado para a possibilidade de dissecção;
Vasculite de grandes artérias, que podem comprometer as carótidas ou as vertebrais. O principal
exemplo é a arterite de Takayasu;
Displasia fibromuscular, que também pode comprometer as carótidas e as vertebrais (comumente, está
associada à artéria renal com HAS secundária);
Grandes artérias intracranianas:
Doença de Moya-Moya: Má formação vascular que cursa com trombose (muito rara);
Doenças que causem vasoconstrição extrema das artérias intracranianas (a enxaqueca pode causar
pequenos infartos, chamados infartos enxaquecosos, além do uso de drogas como heroína, cocaína,
anfetaminas e ecstasy CAUSA IMPORTANTE DE AVE NÃO ATEROSCLERÓTICO EM JOVENS);
Doenças genéticas que evoluem com trombose arterial ou venosa e que, portanto, podem ser causas
de AVE: anemia falciforme, policitemia vera, deficiência de proteína C ou S, trombocitemia essencial e
fator V de Leiden (resistência à proteína C ativada é a mais comum delas). Destas causas, apenas 2
cursam com trombose arterial: anticorpo antifosfolipídio e hiperomocisteinemia. As demais cursam com
trombose venosa, podendo gerar infartos cerebrais VENOSOS, e não arteriais.
B) Embolia:
Doenças cardíacas que propiciam a formação de trombos intracardíacos que podem gerar AVEs
tromboembólicos (COSTUMA SER AVE DE TERRITÓRIO DE ARTÉRIA CEREBRAL MÉDIA, POR SER UMA
ARTÉRIA DE TRAJETO MAIS RETO; SÃO OS MAIS PERIGOSOS, POIS COSTUMAM SER HEMISFÉRICOS):
fibrilação atrial (mais comum), doença valvar reumática, próteses biológicas, IAM, flutter atrial,
cardiomiopatia dilatada, endocardite infecciosa, etc. O forame oval patente é uma causa
importantíssima de AVE em pacientes jovens! Muitas vezes, o forame oval patente não é diagnosticado
com o ECO normal, devendo ser realizado o ECO com microbolhas (é responsável pela maioria dos
AVEs antigamente classificados como criptogênicos).
Revisão: A maior parte do hemisfério cerebral, principalmente a área motora e a da fala, são irrigadas
pela artéria cerebral média. Os AVEs de artéria cerebral média, portanto, são os grandes AVEs
hemisféricos que frequentemente geram como e afetam a área motora e da fala. Já o AVE da
circulação posterior, costuma ser relacionado a alterações do equilíbrio e da visão, enquanto o da
circulação anterior também afeta a fala e a motricidade, no entanto, de uma forma bem menos
exuberante que o AVE da artéria cerebral média.
Avaliação do paciente com AVE (principalmente, do paciente com déficit motor agudo, que é a
grande manifestação do AVE afásico ou com perda de motricidade de um lado do corpo, ou com
déficit de coordenação motora):
OBS.: Hoje, o tratamento do paciente com AVE agudo é voltado para a REPERFUSÃO, sendo utilizadas
drogas trombolíticas. É preconizado, portanto, que em até 30 minutos esse paciente seja levado para a
TC. Nestes 30 minutos, deve-se realizar:
Avaliação dos sinais vitais:
PA: a hipertensão não deve ser tratada inicialmente, já que corresponde a uma tentativa de
manutenção do fluxo sanguíneo cerebral! A hipotensão é muito mais prejudicial para esses
pacientes, se ele não estiver em emergência hipertensiva.
FC
Respiração: é comum que o paciente com AVE apresente a respiração de Cheyne-stokes. Além
disso, o tipo respiratório pode representar gravidade a respiração de Biot (irregular) é indicativo
de iminência de parada respiratória, sendo inclusive, indicativo de intubação profilática. A apneia,
obviamente, é indicação de intubação orotraqueal.
OBS.: toda vez que houver rebaixamento do nível de consciência (glasgow < 8) desses pacientes, a
intubação profilática é preconizada, para evitar broncoaspiração.
Temperatura axilar: a hipertermia pode acompanhar grandes AVEs (disfunção hipotalâmica), além
de poder representar a presença de infecção a hipertermia é lesiva para os neurônios,
agravando o AVE. Deve ser combatida com antitérmicos.
Excluir diagnósticos diferenciais para déficit motor agudo (ex.: AVE hemorrágico, que cursa com
cefaleia, enquanto esta é rara no AVE
isquêmico):
Os tumores cerebrais podem mimetizar um
déficit motor agudo, principalmente quando
sangra; as metástases para o SNC
frequentemente sangram (metástases dos
melanomas e dos tumores de rim, por
exemplo);
Paralisia de Todd: o doente convulsiona e
retorna com um déficit motor focal. Trata-se
de uma paralisia transitória.
Sepses;
Encefalopatias metabólicas, como
hipoglicemia, encefalopatia hepática,
uremia, etc.;
Histeria (o paciente pode simular um déficit
motor focal).
Colher história (com o paciente e com os familiares):
Saber em quanto tempo o déficit motor evoluiu. Um déficit motor rapidamente instalado (em
segundos) costuma ser embólico (artéria ocluída abruptamente por um trombo), enquanto um AVE
trombótico costuma evoluir em minutos ou horas, devido à demora à organização do trombo;
Identificar fatores de risco para doença cardiovascular (chances de AVE aterosclerótico): HAS, DM,
síndrome metabólica, tabagismo, história familiar positiva;
Presença de cardiopatias prévias: FA, valvulopatias, endocardite, IAM;
Grávidas: são trombofílicas maior chance de trombose arterial ou venosa;
Uso de drogas: anfetaminas, cocaína, ecstasy, warfarin, clopidogrel (induzem a discrasia
sanguínea), etc.
Histórico de isquemias transitórias prévias;
Lembrar que nos grandes AVEs (hemisféricos, principalmente de cerebral média e carótida interna),
o paciente pode ter disfunção hipotalâmica, têm maior incidência de convulsões e podem fazer
HIC aguda (que podem cursar com cefaleia e febre), e podem mimetizar doenças infecciosas.
Ectoscopia:
Pesquisa de sinais hemorrágicos, como hematomas, equimoses, petéquias, que sugiram discrasias
sanguíneas; manchas de janeway, nódulos de osler e petéquias subconjuntivais (endocardite);
Avaliar pulsos arteriais, principalmente o temporal (assimetria deste pulso pode sugerir doença
aterosclerótica)!
Exame do precórdio: sopros, arritmias, sinais de doenças orovalvares;
Fundo de olho (muitas vezes não há tempo de ser realizado).
Sinais e sintomas territoriais dos AVEs:
AVE de artéria cerebral anterior:
Hemiplegia, mais exuberante nos MMII, em relação aos MMSS (mexe o braço, mas não consegue
andar!);
Déficit sensitivo que também predomina em MMII;
Incontinência urinária (MUITO CARACTERÍSTICO);
Pode haver distúrbios de fala (disartria ou afasia);
AVE de artéria cerebral média:
É o pior dos AVEs; o paciente chega realmente hemiplégico, com predominância dos MMSS;
Hemianestesia em MMSS;
Geralmente afásicos (motora ou global)
Paralisia facial central, frequentemente;
Sinais precoces de HIC: vômitos, náuseas, cefaleias, convulsões, redução do sensório e necessidade
de intubação orotraqueal;
AVE de artéria cerebral posterior:
Déficit visual, com hemianopsias, quadrantopsia, alucinações visuais. Se for um AVE de oclusão
bilateral de cerebral posterior, pode haver cegueira cortical.
Dor talâmica em membros;
a)
b)
c)
O paciente com AVE deve ser hidratado com solução isotônica (soro fisiológico ou ringer lactato); se for
hipotônico, pode favorecer edema cerebral e piora da HIC;
Colher amostra de sangue para avaliar hemograma, buscar infecções associadas, avaliar glicemia
(hipo ou hiperglicemia agravam a área isquêmica!), função renal, perfil lipídico, coagulograma,
enzimas cardíacas (4% dos pacientes com AVE fazem IAM ao longo da doença), investigar trombofilia,
se o paciente for jovem.
Novamente: EM 30 MIN, O PACIENTE DEVE REALIZAR A TC!
Ao aguardar a TC, o paciente deve estar bem posicionado no leito (cabeceira a 30º; se o ângulo for
menor, favorece o edema cerebral, já que reduz o retorno venoso); as vias aéreas devem estar
protegidas; febre, hiper ou hipoglicemia devem estar tratadas; em caso de pacientes hipertensos, a
hipertensão só será tratada se a PA estiver MUITO elevada (> 220 x 120) ou se houver lesão de órgão
alvo (IAM, edema agudo, dissecção aórtica, etc.); os anti-hipertensivos habituais devem ser
administrados 24h após o evento.
OBS.: o paciente só pode ser trombolisado se estiver com a PA < 185 x 110! A trombólise em um paciente
com a PA elevada pode favorecer a hemorragia intracraniana secundária. Nesses casos, portanto,
deve-se tratar a hipertensão arterial.
Deve-se realizar também, se houver tempo antes da TC: ECG (avaliação de arritmias, infartos,
isquemias), ecocardiograma (avaliação de doenças cardíacas estruturais), Doppler das artérias
carótidas e vertebrais (verificar doença aterotrombótica, dissecção de artérias, trombose in situ),
angiorressonância como complementadora do Doppler (quando o paciente estiver estável apenas);
Finalmente, a TC:
É preconizada no lugar da RM, apesar desta última ser mais sensível, porque é mais rápida, mais barata,
permite que o exame seja realizado mesmo se o paciente estiver intubado, e é melhor para diferenciar
hemorragias na fase aguda.
Descarta diagnósticos diferenciais como tumores, hemorragias e má formações vasculares.
A TC deve ser, inicialmente, sem contraste, buscando: diagnóstico diferencial (principalmente,
descartar AVE hemorrágico!) e sinal de hiperdensidade (trombose, que é uma das formas mais graves
de AVE);
Se o diagnóstico não for feito com a TC sem contraste, fazer uma angiotomografia (injetar contraste),
para avaliar presença de obstrução arterial.
Tendo sido feito o diagnóstico de AVE isquêmico, o que fazer? Depende do tempo de chegada do
paciente ao hospital!
Se o evento ocorreu (início dos sintomas) em menos de 4,5h, trombolisar! Administrar alteplase (ativador
de plasminogênio recombinante);
Se for trombolisar, a pressão deve estar < 180 x 110 (tratar hipertensão agressivamente);
AAS deve ser reiniciado após 24h da trombólise ou imediatamente, se não houver possibilidade de
trombolisar. Em caso de alergia ou contraindicação a AAS, utilizar o clopidogrel.
Administrar estatina como droga antiinflamatória (mesmo se o perfil lipídico do paciente for normal).
No entanto, a maioria dos pacientes não vai poder ser trombolisada. Neste caso, deve-se simplesmente
prevenir as complicações (após, obviamente, administrar AAS e estatina) evitar broncoaspiração, TVP,
infecções (pneumonias, infecções urinárias), edema cerebral (em torno de 24 – 48h após AVE de
circulação anterior e 72h após AVE de circulação posterior, começa a haver edema cerebral, que
pode evoluir para HIC, rebaixamento de consciência, coma, etc.) todo paciente com AVE deve ficar
internado em CTI por, pelo menos, 72h! A fisioterapia e fonoaudiologia precoces são muito importantes.
Ataque Isquêmico Transitório (AIC):
Disfunção neurológica focal que reverte sem nenhum déficit motor. Se houver déficit, por definição, não
é AIC! Geralmente a reversão ocorre no primeiro minuto (disartria, hemiparesia, tonteira, etc.);
50% dos eventos inicialmente classificados como AITs apresentam lesão focal à RM, ou seja não são AITs
reais, mas pequenos AVEs.
Portanto, quando um paciente chega na emergência, ainda que rapidamente, o quadro deve ser
avaliado como um AVE!
Prevenção: Avaliação adequada da doença aterosclerótica da carótida Doppler e
angiorressonância. Se a doença da carótida identificada for assintomática, o tratamento deve ser
clínico (sem intervenções, a não ser que seja um homem com lesões de 60 a 99%). Se for sintomática
(que já tenha tido AIT naquele território), realizar cirurgia ou angioplastia em lesões de 60 a 99% em
mulheres e 50 a 99% em homens.
2)
A)
AVE Hemorrágico:
Apenas 15% dos AVEs são hemorrágicos;
10%: por hemorragia subaracnoidea;
10%: por hemorragia intraparenquimatosa.
Quando o paciente sobrevive a um AVE hemorrágico, normalmente, as sequelas são poucas, ao
contrário do AVE isquêmico, que pode levar à necrose de neurônios;
Hemorragia Subaracnóidea:
Na maioria das vezes, se deve a ruptura de aneurismas saculares (na maioria dos casos, são congênitos)
5% da população mundial tem aneurismas! Doenças como o rim policístico aumentam as chances
de aneurismas
Traumatismos cranianos, má formações arteriovenosas cerebrais, assim como fístulas arteriovenosas, uso
de cocaína (importante em jovens), vasculites cerebrais (provocadas por sífilis, lupus, neurocisticercose
ou doenças inflamatórias, etc.)
Clínica:
GRAVE! Muitas vezes, o paciente chega em coma.
Cefaleia súbitas muito grave (“a pior que já teve”) com náuseas e vômitos (eventualmente em jato);
Convulsões;
Sinais meníngeos (rigidez de nuca, kerning, brudzinski, lasegue, etc.);
Déficit focal (exceção de paralisia de III par craniano, que não é considerada sinal de gravidade) e
coma: sinais de gravidade;
Em 30 a 50% dos casos ocorrem hemorragias sentinelas 6 a 20 dias antes (extravasamento de pequena
quantidade de sangue do aneurisma para o espaço subaracnóide). Normalmente, nesses casos o
paciente tem uma cefaleia que é subestimada. Quando o tamponamento plaquetário falha (6 a 20
dias depois), ocorre, de fato, a hemorragia.
Complicações da hemorragia subaracnoidea:
Ressangramento em torno de 24h depois do evento que, geralmente, é fatal;
Vasoespasmo: em torno do 3º dia após o evento, começa a haver espasmo vascular nas artérias
intracranianas, que podem provocar um AVE isquêmicos, geralmente muito grandes (território da
cerebral média);
Hidrocefalia: sangue no ventrículo aumenta a PIC. Altíssima mortalidade;
Crises convulsivas;
Hiponatremia (secreção inapropriada do ADH e perda de Na+ pela urina);
Distúrbios cardíacos paciente fica muito disautonômico, que sofre muita variação de PA;
Método diagnóstico:
TC sem contraste: presença de sangue e edema (sensibilidade de 95%).
Punção lombar: raramente, apesar do quadro clínico, a TC é normal. Nesse caso, faz-se a punção
lombar. Se houver sangue, o diagnóstico é feito.
Para detectar a CAUSA da hemorragia: arteriografia cerebral, que é diagnóstica e terapêutica (é uma
maneira de embolisar o aneurisma e coibir o sangramento). Problema: muitas vezes, não se consegue
uma arteriografia para o mesmo dia. Após o 3º dia, a arteriografia pode produzir um vasoespasmo!
Classificação de gravidade para o paciente com hemorragia subaracnoidea:
B) Hemorragia Intraparenquimatosa:
Causas mais comuns:
Ruptura de aneurisma de Charcot-Bouchard (aneurismas localizados nas bifurcações das artérias do
polígono de Willis provocadas por HAS);
Hemorragias cerebrais espontâneas do idoso não hipertenso, que é provocado pelo enfraquecimento
da parede vascular devido ao depósito de proteínas amiloides. Geralmente são grandes hemorragias
lobares, mas que não deixam muitas sequelas clínicas;
Má formações arteriovenosas;
Infartos isquêmicos que evoluem para hemorragias (por exemplo, infarto de cerebral média);
Tromboses de seios venosos, associadas a trombofilias;
Tumores cerebrais que sangram;
Discrasias sanguíneas, como leucemias, linfomas, púrpuras;
Uso de drogas (cocaína, anfetaminas, ecstasy, anorexígenos, etc.).
Quadro Clínico:
Muito parecido com o da hemorragia subaracnoidea! A diferença é que na intraparenquimatosa, não
costuma haver rigidez de nuca, que é muito comum na subaracnoidea.
Cefaléia súbita;
Déficit motor;
Crise convulsiva;
Rebaixamento do nível de consciência, torpor e coma.
A maioria dos pacientes que fazem AVE por hipertensão, fazem hemorragia ao nível do putâmen (35%):
Hemiplegia
Hemianopsia homônima
Torpor e coma
16% dos pacientes fazem hemorragia cerebelar:
Não tem muito déficit motor;
Ataxia de marcha;
Vômitos e cefaleia (sinais precoces de HIC, podendo haver rigidez de nuca);
Rigidez de nuca;
Oftalmoplegia;
Paralisia facial;
Torpor e coma.
Hematomas cerebelares > 3 cm (diâmetro) indicação cirúrgica, devido à HIC associada
15% dos pacientes fazem hemorragia talâmica:
Hemiparestesia
Hemiparesia
Hemianopsia homônima
5 a 12% dos pacientes fazem uma hemorragia pontina:
Quando é bilateral: síndrome do encarceramento (locked-in) abortamento da transmissão neuronal
pelas vias motoras descendentes. Tetraplegia, com paralisia respiratória bilateral. Apenas os movimentos
oculares são mantidos; sistema sensitivo preservado. Costuma ser definitiva.
Hemorragia lobar:
Características dos idosos com angiopatia amiloide (enfraquecimento da parede vascular), sendo
frequentemente associada a crises convulsivas.