0
UNIVERSIDADE FEDERAL DO RIO GRANDE DO NORTE – UFRN
CENTRO DE CIÊNCIAS DA SAÚDE
DEPARTAMENTO DE ENFERMAGEM
PROGRAMA DE PÓS-GRADUAÇÃO EM ENFERMAGEM
CURSO DE MESTRADO EM ENFERMAGEM
DIEGO BONFADA
SERVIÇO DE ATENDIMENTO MÓVEL DE URGÊNCIA (SAMU) E A
ASSISTÊNCIA ÀS URGÊNCIAS PSIQUIÁTRICAS
Natal-RN
2010
1
DIEGO BONFADA
SERVIÇO DE ATENDIMENTO MÓVEL DE URGÊNCIA (SAMU) E A
ASSISTÊNCIA ÀS URGÊNCIAS PSIQUIÁTRICAS
Dissertação apresentada ao Programa de Pósgraduação em Enfermagem da Universidade
Federal do Rio Grande do Norte, como
requisito parcial para obtenção do título de
Mestre em Enfermagem.
Orientadora: Profª. Drª. Jacileide Guimarães.
Natal-RN
2010
2
Catalogação da Publicação na Fonte. UFRN/
Biblioteca Setorial Especializada de Enfermagem Profª Bertha Cruz Enders
B713s Bonfada, Diego.
Serviço de atendimento móvel de urgência (SAMU) e a assistência
às urgências psiquiátricas / Diego Bonfada. – Natal, 2010.
147 f.: il.
Orientadora: Dra. Jacileide Guimarães.
Dissertação (mestrado) – Universidade Federal do Rio Grande do Norte.
Centro de Ciências da Saúde. Departamento de Enfermagem. Programa de
Pós-Graduação em Enfermagem.
1.Saúde mental - Dissertação. 2. Emergências - Dissertação. 3. Intervenção
na crise - Dissertação. 4. Psiquiatria – Dissertação. I. Guimarães, Jacileide. II.
Universidade Federal do Rio Grande do Norte. III. Título.
RN/UF/BS-Enf.
CDU 616.89(043.3)
3
DIEGO BONFADA
SERVIÇO DE ATENDIMENTO MÓVEL DE URGÊNCIA (SAMU) E A
ASSISTÊNCIA ÀS URGÊNCIAS PSIQUIÁTRICAS
Dissertação apresentada ao Programa de Pósgraduação em Enfermagem da Universidade
Federal do Rio Grande do Norte, como
requisito parcial para obtenção do título de
Mestre em Enfermagem.
Aprovada em: ___/___/____
BANCA EXAMINADORA
___________________________________________________
Professora Doutora Jacileide Guimarães
Orientadora
Departamento de Enfermagem da UFRN
____________________________________________________
Professor Doutor Marcelo Kimati Dias
Avaliador Externo
Consultor da Coordenação Nacional de Saúde Mental, Álcool e outras Drogas
____________________________________________________
Professor Doutor Maurício Roberto Campelo de Macedo
Avaliador Interno
Departamento de Saúde Coletiva da UFRN
____________________________________________________
Professora Doutora Soraya Maria de Medeiros
Avaliadora Interna
Departamento de Enfermagem da UFRN
4
DEDICATÓRIA
Aprendemos, desde muito cedo, que homens e mulheres virtuosos constituem uma
trajetória própria delineada pela honestidade, perseverança e dedicação aos objetivos
idealizados na busca por uma vida e um mundo melhor. Para tanto, aspiramos à conclusão
dos trabalhos, a ascensão salarial, a concretização do casamento, a casa, o carro, a viagem
etc.
O problema é que, durante o processo de concretização dos nossos projetos,
esquecemos o caráter efêmero da vida e entramos em um terreno pantanoso constituído pela
falsa certeza de que sempre estaremos aqui amanhã para seguir lutando. O fim dessa
sensação de segurança significa um grande aprendizado, porém implica também um
sofrimento intenso, pois, quase sempre, está ligado à interrupção dos sonhos ou à percepção
da morte batendo à nossa porta sem avisar.
Dedico esse trabalho à memória da minha mãe Nair Müller que deixou essa vida
tragicamente no dia 13 de fevereiro de 2005, interrompendo os planos de um filho que
desejava encontrar-se novamente com sua mãe depois de cinco anos de afastamento
promovidos pelas dificuldades da vida e alguns caprichos do destino.
Aliada à certeza de que, de algum lugar, você está vibrando e radiante de orgulho
por esse minha vitória, tenho a consciência de que tudo teria sido mais fácil se pudesse
contar com seu apoio, seu amor e seu braço tantas vezes emprestado para que eu pudesse
afogar minhas angústias, temores e dificuldades.
Além da dedicatória, a única forma que encontro para retribuir tudo o que fez por
mim em todos esses anos é deixar aqui registrada a última frase que tive oportunidade de
falar-te. Quem poderia adivinhar que uma frase aparentemente simples, dita por telefone,
quatro dias antes da sua partida, pudesse ter eco constante até hoje no meu coração: “Mãe
eu te amo”. Agradeço a Deus por ter me ensinado, através de você, o sentido e a força de um
amor verdadeiro.
5
AGRADECIMENTOS
A Deus, que em sua bondade e misericórdia protegeu-me durante minhas viagens solitárias
entre Natal, Mossoró e Caicó, além de dar-me força, sabedoria e saúde para enfrentar os
desafios inerentes ao percurso do mestrado.
À professora Jacileide Guimarães, que consegue associar sabedoria, competência e
responsabilidade a um modo doce e humilde de lidar com as pessoas e os problemas sem que
isso lhe impeça de ser ouvida e fazer valer suas causas.
À Andiara, que em todo esse período esteve ao meu lado não somente como “assessora para
assuntos de informática”, mas como uma grande companheira, namorada e amiga que me
amparou e enfrentou comigo as pedras que surgiram pelo caminho.
Obrigado pela
compreensão, paciência e pelos momentos maravilhosos que vivemos juntos.
À minha irmã “Paula” e meu cunhado Adão, que me ofereceram um abrigo familiar, repleto
de carinho e cuidado. Valorizo muito isso porque, poucas vezes em minha vida, tive esse tipo
de tratamento. Obrigado pelo amor de vocês. Hoje percebo que todas as dificuldades que
passamos juntos na infância e adolescência nos fizeram fortes, companheiros, leais e sinceros
um com o outro. Te amo, Preta.
À Rosângela Cavalcante e Ildone Forte, colegas de trabalho e, acima de tudo, amigos com
os quais tenho compartilhado vitórias, decepções e alegrias. Minha vida tem se tornado mais
prazerosa devido à convivência com pessoas especiais como vocês.
Aos amigos da turma de mestrado de 2009.1, em especial, a Lorrayne Solano e Thiago
Englle, companheiros no desafio de cursar o mestrado em enfermagem. Obrigado pelo apoio
e sorrisos sinceros.
6
"O que emerge pode não ser urgente. O que é
urgente pode não emergir. Estamos aqui no
pantanoso terreno da subjetividade" (Cláudia
Corbisier).
7
RESUMO
BONFADA, Diego. Serviço de Atendimento Móvel de Urgência (SAMU) e a assistência
às urgências psiquiátricas. 2010. Dissertação (Mestrado). Programa de Pós-Graduação em
Enfermagem, Universidade Federal do Rio Grande do Norte, [2010].
O objetivo desse trabalho, caracterizado como uma pesquisa aplicada, de abordagem
qualitativa, exploratória e do tipo estudo de caso, foi analisar as concepções e práticas dos
profissionais de saúde do SAMU de Natal-RN sobre o atendimento às urgências psiquiátricas.
As informações foram coletadas entre os meses de março e abril de 2010, por meio de
entrevistas semi-estruturadas realizadas com 24 profissionais de saúde lotados no SAMUNatal e da utilização da técnica da observação direta, feita na sala de regulação médica da
instituição. Tanto o número de profissionais participantes nas entrevistas quanto o tempo de
realização das observações foram determinados pelo método da saturação na coleta de
informações em pesquisas qualitativas. As entrevistas e observações foram transcritas e
submetidas à técnica da análise de conteúdo, mais especificamente, da análise temática, o que
possibilitou o alcance de níveis mais profundos, que ultrapassaram o que foi simplesmente
manifesto nas falas, atingindo a relação entre as categorias e estruturas sociais do problema de
pesquisa. Diante disso, foram construídas três categorias de análise, a saber: concepções e
conceitos de urgência psiquiátrica dos profissionais de saúde do SAMU–Natal; a assistência
às urgências psiquiátricas no SAMU-Natal; e a Reforma Psiquiátrica brasileira sob o olhar dos
profissionais de saúde do SAMU de Natal-RN. A reflexão sobre as informações analisadas
revelaram discussões a respeito do estigma e preconceito sobre a doença mental, bem como,
apontaram para alguns entraves que prejudicam a assistência ao sujeito em sofrimento mental
no SAMU-Natal. As concepções sobre o sujeito em crise psíquica dos profissionais de saúde
entrevistados envolvem os conceitos de imprevisibilidade, agressividade e do risco, elementos
estigmatizantes e historicamente associados à ideologia da periculosidade social e necessidade
de segregação do doente mental. O predomínio dessas concepções, no discurso dos
profissionais de saúde, tem reflexos identificáveis na assistência prestada pelo SAMU-Natal
às demandas psiquiátricas, na qual se destacam: a solicitação indiscriminada da polícia militar
durante as intervenções em crise psíquica, a negligência com as ocorrências que envolvem
pacientes de saúde mental, bem como, a prática assistencial repetitiva e direcionada à
contenção física, medicação e ao transporte para hospital psiquiátrico. Associado a isso, os
profissionais demonstraram compreensões deturpadas e reducionistas da Reforma Psiquiátrica
brasileira e, em sua maioria, não deram credibilidade ao atual modelo de atenção à saúde
mental pautado no tratamento psicossocial, remetendo suas falas à necessidade de
internamento dos pacientes psiquiátricos. Nesse sentido, percebemos que o modelo
hospitalocêntrico e excludente concebido pela psiquiatria clássica ainda permanece vivo no
ideário desses profissionais como referência para a assistência às urgências psiquiátricas.
Portanto, a pesquisa revelou uma série de elementos que nos fazem pensar a respeito dos
desafios que o setor saúde e a sociedade ainda precisam enfrentar para concretizar os
princípios e diretrizes da Reforma Psiquiátrica brasileira.
Palavras-chave: Saúde mental. Emergências. Intervenção na crise. Psiquiatria.
8
ABSTRACT
BONFADA, Diego. Urgent Mobile Attendance Service (SAMU) and psychiatric urgency
assistance. 2010. Dissertation (Master's degree). Nursing Post-graduation Program, Federal
University of Rio Grande do Norte, [2010].
The objective of this work – which is characterized as an applied research, with a qualitative
exploratory approach and has case study character – has been the analysis of the conceptions
and dealings of health professionals of SAMU in Natal – RN about the attendance of
psychiatric urgencies. The information was collected between the months of March and April
of 2010, by means of semi-structured interviews, performed with 24 health professionals
integrating of SAMU-Natal as well as the usage of direct observation technique, performed in
the institution's medical regulation room. Both the number of professionals involved in the
interviews and the bringing about of the observations, were determined by saturation methods
in qualitative research's information collecting. The interviews and observations were
transcribed and submitted to contents analysis technique , more specifically, to thematic
analysis, which made possible to reach the deepest levels, that go beyond what has simply
been manifest in the speech of the interviewed, getting to the relations among the categories
and social structures of the issue of the research. Keeping this in mind, three analysis
categories have been built, namely: conceptions and concepts of psychiatric urgencies shared
by health professionals in SAMU-Natal; attendances to psychiatric urgencies in SAMU-Natal;
and the Brazilian Psychiatric Reformation under the view of the SAMU-Natal's health
professionals. Reflection about the analyzed information revealed discussions pertaining to
the stigma and prejudice on mental illness, and also, pointed out to some hindrances which
impair the attendance to individuals in mental suffering in SAMU-Natal. The interviewed
health professionals' conceptions on the individual in psychical crisis involve concepts of
unpredictability, aggressiveness and risk, stigmatizing elements and historically associated to
the social hazard ideology and need for mentally sicks' segregation. The predominance of
these conceptions, seen in health professionals speech, had identifiable reflexes on assistance
to psychiatric demands performed by SAMU-Natal, namely: indiscriminate request for
military police's presence during psychic crisis intervention, neglect about occasions that
involve mental health patients, as well as repetitive assisting practice directed on physical
contention, and transportation to psychiatric hospital. Associated to it, the professionals have
shown distorted and reductionist understanding about Brazilian Psychiatric Reformation, and,
in the majority, haven't lent credibility to present model of attention to mental health, based
on psycho-social treatment, pointing their speech to a need for psychiatric patient's
internment. In this sense, we notice that the hospital-centered and excluding model conceived
by classical psychiatry still remains alive in these health professionals' mentality as a
reference to psychiatric urgency's assistance. Therefore, the research revealed a sequence of
elements, that make us think about the challenges that health sector and society must face to
realize Brazilian Psychiatric Reformation's principles and guidelines.
Key-words: Mental Health. Emergencies. Crisis intervention. Psychiatry.
9
LISTA DE SIGLAS
ACLS – Advance Cardiologic Live Support
APH – Atendimento Pré-Hospitalar
CAPS – Centro de Atenção Psicossocial
CEP – Comitê de Ética na Pesquisa
CPAP-GBM – Comissão Permanente para Assuntos Psiquiátricos do estado da Guanabara
ESF – Estratégia de Saúde da Família
GAPH – Grupo de Acompanhamento da Assistência Psiquiátrica Hospitalar
GSE – Grupo de Socorro e Emergência
HND – História Natural das Doenças
INPS – Instituto Nacional de Previdência Social
NEP– Núcleo de Educação Permanente
PDT-AP – Partido Democrático Trabalhista do Amapá
PGENF-UFRN – Programa de Pós-Graduação em Enfermagem da Universidade Federal do
Rio Grande do Norte
PHTLS – Prehospital Trauma Life Support
PM – Polícia Militar
PRAE – Programa de Acessibilidade Especial
PT-MG – Partido dos Trabalhadores de Minas Gerais
RBCE – Rede Brasileira de Cooperação em Emergência
SAMU – Serviço de Atendimento Móvel de Urgência
SUS – Sistema Único de Saúde
TARM – Técnico Auxiliar de Regulação Médica
TCLE – Termo de Consentimento Livre e Esclarecido
UTI– Unidades de Terapia Intensiva
10
SUMÁRIO
1
INTRODUÇÃO.............................................................................................
12
2
OBJETIVOS..................................................................................................
20
2.1
OBJETIVO GERAL........................................................................................ 20
2.2
OBJETIVOS ESPECÍFICOS..........................................................................
3
REVISÃO DE LITERATURA..................................................................... 21
3.1
HISTÓRIA DA LOUCURA NO CONTEXTO INTERNACIONAL............
21
3.2
HISTÓRIA DA LOUCURA NO BRASIL.....................................................
45
3.3
ASPECTOS HISTÓRICOS E OPERACIONAIS DO SAMU.......................
52
3.4
O SAMU E A ASSISTÊNCIA ÀS CRISES PSÍQUICAS.............................
56
4
PERCURSO METODOLÓGICO...............................................................
71
4.1
ARCABOUÇO TEÓRICO.............................................................................. 71
4.2
CARACTERIZAÇÃO DA PESQUISA.......................................................... 72
4.2.1
Tipo de pesquisa............................................................................................
72
4.2.2
Instrumentos de coleta de informações.......................................................
73
4.2.3
Instrumentos de análise das informações coletadas...................................
75
4.2.4
Cenário da pesquisa......................................................................................
76
4.2.5
Sujeitos da pesquisa....................................................................................... 79
5
RESULTADOS E DISCUSSÃO..................................................................
5.1
CATEGORIA 1: CONCEPÇÕES E CONCEITOS DE URGÊNCIA
20
82
PSIQUIÁTRICA DOS PROFISSIONAIS DE SAÚDE DO SAMUNATAL............................................................................................................ 82
5.1.1
O estigma sobre o paciente e o medo do profissional nas intervenções
do SAMU em urgências psiquiátricas.......................................................... 82
5.1.2
Urgência psiquiátrica entendida como situação de risco à segurança do
paciente e de terceiros...................................................................................
5.1.3
Urgência psiquiátrica entendida como agressividade ou depressão
severa do paciente..........................................................................................
5.2
97
Necessidade de intervenção da polícia militar durante as ocorrências
psiquiátricas...................................................................................................
5.2.2
94
CATEGORIA 2: A ASSISTÊNCIA ÀS URGÊNCIAS PSIQUIÁTRICAS
NO SAMU-NATAL........................................................................................
5.2.1
91
Assistência de urgência centrada na contenção mecânica, medicação e
98
11
transporte para hospital psiquiátrico..........................................................
5.2.3
Necessidade de capacitação profissional para intervenção em crise
psíquica...........................................................................................................
5.2.4
120
Compreensão por parte dos profissionais de que a família, os vizinhos e
a sociedade querem a internação do paciente psiquiátrico.......................
5.3.2
117
CATEGORIA 3: A REFORMA PSIQUIÁTRICA BRASILEIRA SOB O
OLHAR DOS PROFISSIONAIS DE SAÚDE DO SAMU-NATAL.............
5.3.1
115
Os profissionais rejeitam a responsabilidade do SAMU com as
urgências psiquiátricas e negligenciam esse tipo de ocorrência................
5.3
112
O diálogo visto como instrumento de persuasão ou intimidação do
paciente psiquiátrico.....................................................................................
5.2.5
104
120
Compreensão de que a Reforma Psiquiátrica foi implantada na
legislação como política de saúde, mas ainda com pouca efetivação de
seus princípios e diretrizes na prática.........................................................
5.3.3
122
A Reforma Psiquiátrica vista como redução de leitos psiquiátricos,
humanização dos manicômios ou como falta de assistência em saúde
mental.............................................................................................................
6
125
CONSIDERAÇÕES FINAIS........................................................................ 128
REFERÊNCIAS............................................................................................
134
APÊNDICE A - Roteiro de Entrevista Semi-estruturada............................... 139
APÊNDICE B - Termo de Consentimento Livre e Esclarecido....................
140
APÊNDICE C - Tabela de categorias de análise...........................................
143
ANEXO A - Parecer do Comitê de Ética em Pesquisa................................... 146
ANEXO B - Declaração institucional de autorização da pesquisa.................
147
12
1 INTRODUÇÃO
Historicamente, muitas das formas de manifestação das singularidades da loucura têm
sido percebidas como incômodas, contestadoras e perigosas para a ordem social. Assim, foi
no âmbito do espaço sócio-histórico que o preconceito consolidou-se, essencialmente surgido
da necessidade de segregação e exclusão dos loucos da convivência social. Nesse sentido,
podemos afirmar que a sociedade procura afastar de sua convivência tudo aquilo que não é
passível de controle, que não se submete às suas normas morais e/ou legais, aquilo que a seus
olhos não tem pudor, que está atrelado ao escândalo, à exposição e ao julgamento proferido
pelo olhar dos outros. Os manicômios foram, então, o local escolhido para segregar o insano,
mantendo-o longe, onde não pudesse causar maiores inconvenientes (FOUCAULT, 1972).
A Reforma Psiquiátrica brasileira como movimento social que procurou desconstruir a
lógica de exclusão manicomial em prol de novas estratégias de atendimento ao sujeito em
sofrimento psíquico, também ampliou a discussão sobre a psiquiatria e seu modelo de
assistência, bem como, sobre os preconceitos e o estigma estabelecidos em torno do conceito
de periculosidade do louco. As consequências desse processo estão evidenciadas na política,
na legislação e nos serviços de atenção à saúde mental no Brasil na atualidade (AMARANTE,
1999).
Tal movimento fomentou a criação de critérios estritos para o funcionamento dos
hospitais psiquiátricos por meio da redução de leitos disponíveis e da concepção de critérios
estritos para regulamentação das internações, percebidas como último recurso terapêutico em
saúde mental. Em contrapartida, foram criados serviços substitutivos que oferecem uma
abordagem terapêutica fortemente atrelada à convivência comunitária, trabalhando a
(re)inserção social dos pacientes egressos a partir das potencialidades encontradas nos
contextos locais.
Dessa maneira, vem sendo estruturada há pelo menos nove anos nos serviços públicos
brasileiros, considerando-se o ano de aprovação da Lei 10.216/200, uma rede de atenção à
saúde mental, que conta com a assistência prestada em instituições específicas da área, como
os Centros de Atenção Psicossocial (CAPS), Hospitais-Dia, Lares Abrigados e Residências
terapêuticas. Porém, também está estipulado que as Unidades Básicas vinculadas à Estratégia
de Saúde da Família (ESF), os Hospitais gerais e qualquer outra instituição do Sistema Único
de Saúde (SUS) deve assumir co-responsabilidades com a assistência ao sujeito em
sofrimento psíquico.
13
No Rio Grande do Norte, lócus do nosso estudo, a lei 6.758 de quatro de janeiro de
1995, dispõe sobre a adequação dos hospitais psiquiátricos, os leitos psiquiátricos em
hospitais gerais e a construção de unidades psiquiátricas. No texto, fica proibida a construção
ou ampliação dos hospitais psiquiátricos existentes no estado, sendo estabelecido um prazo de
seis anos para as instituições melhorarem as condições de funcionamento e para que seja
efetivada a abertura de vagas psiquiátricas nos hospitais gerais (BRASIL, 2004a).
Porém, segundo dados do Boletim Informativo de Saúde Mental, em junho de 2010,
existiam ainda 747 leitos em hospitais psiquiátricos no Rio Grande do Norte, isto para uma
população de 3.106.430 habitantes. Esses números revelam um percentual de 0,24 leitos
psiquiátricos em manicômios para cada mil habitantes. Esse índice é o sexto maior entre as
unidades federativas do Brasil. Isso demonstra que, apesar do pioneirismo, o Estado tem
avançado pouco na redução dos leitos dos hospitais psiquiátricos em relação ao resto do país
(BRASIL, 2010).
Mesmo assim, o Rio Grande do Norte conta atualmente com um índice de cobertura
de 0,69 quando se refere à relação entre o número de CAPS e um grupo de cem mil
habitantes. Isso classifica o estado como o sétimo mais bem colocado no ranking nacional de
cobertura por serviços substitutivos em saúde mental (BRASIL, 2010).
Nesse contexto de desistitucionalização, a crise psíquica e as intervenções em saúde
mental ganham as ruas. Estas passam a ser um novo espaço para as manifestações da loucura,
sem que o estigma da periculosidade e o medo do louco tenham sido desconstruídos no
âmbito da sociedade (AMARANTE, 2007).
A crise psíquica é o momento em que a loucura se torna mais incômoda,
incompreendida e refutada pelos membros de uma comunidade, justamente devido ao seu
caráter de desprendimento dos limites impostos pelas normas sociais vigentes. Isso contribui
para que os serviços de atenção à crise estruturados na rede de saúde adotem medidas visando
debelar suas manifestações o mais rápido possível, partindo da idéia conceitual da psiquiatria
clássica, na qual a crise é entendida somente como doença, esquecendo-se o sujeito como
elemento central desse processo.
Desde já, ressaltamos a necessidade de rompimento com essa delimitação imposta pela
psiquiatria clássica e ampliar o conceito de crise para além das classificações nosológicas ou
de sua sintomatologia. Nesse processo, entendemos que é crucial considerar a crise como uma
oportunidade de ressignificação da singularidade do sujeito em sofrimento psíquico.
Nesse sentido, a crise psíquica dever ser apreendida como um momento no qual
profissionais qualificados precisam acolher os sujeitos contribuindo para a superação do seu
14
potencial transformador e criativo, pois, embora salte aos nossos olhos todo o sofrimento
vivenciado pelo indivíduo, podemos percebê-lo em seu momento de metamorfose, de saída de
um lugar sócio-historicamente construído para outro que está sendo reconstruído. Portanto, a
crise psíquica é um momento em que o sujeito extravasa toda sua angústia e sofrimento, a
ponto de se desprender de sua realidade. Isso pode, em algumas situações, trazer
consequências danosas ao indivíduo e para os que o cercam. No entanto, esse risco nem
sempre está presente e o desprendimento com a realidade que o sujeito está vivenciando
naquele momento não implica a ausência de sensações, afetos e nem da sua condição humana,
por mais estranheza que a situação possa demonstrar (FERIGATO; CAMPOS; BALLARIN,
2007).
Partindo da conceituação de urgência e de emergência compartilhada com o Conselho
Federal de Medicina, Fernandes (2004, p. 02) concebe urgência como “ocorrência imprevista
de agravo à saúde com ou sem risco potencial de vida, cujo portador necessita de assistência
rápida”. Por sua vez, a emergência é definida como a “constatação de condições de agravo à
saúde que implicam risco de morte ou sofrimento intenso, lesões irreparáveis cujo portador
necessita de atendimento imediato”.
Com base nos conceitos de crise, de urgência e de emergência identificamos que nem
toda crise é uma urgência ou emergência psiquiátrica e não deve ser tratada
incondicionalmente como tal, pois, os conceitos de urgência e de emergência médica não se
aplicam necessariamente sob a mesma ótica no campo da saúde mental (OLIVEIRA, 2002).
A situação de urgência em saúde mental acontece somente quando o sujeito em crise
necessita de uma assistência apropriada em um curto espaço de tempo, na perspectiva de
promover uma vivência positiva da situação de crise e evitar danos permanentes ou
temporários a sua integridade física e psíquica no futuro. Já a emergência em saúde mental
caracteriza-se quando o sujeito encontra-se em um estado de completo desprendimento da
realidade a ponto de colocar em risco sua integridade física ou a de outras pessoas, como por
exemplo, um sujeito armado ameaçando a si mesmo ou a outras pessoas devido ao
acontecimento de delírios e alucinações. Assim, podem existir crises não urgentes, crises que
pelas características de sua manifestação são urgentes e crises que pela sua configuração e
circunstância são emergências.
Porém, na Portaria 2048/GM, que regulamenta o atendimento das urgências e
emergências, a crise em saúde mental é frequentemente identificada como urgência
psiquiátrica, sendo atribuída como uma das responsabilidades do Serviço de Atendimento
15
Móvel de Urgência (SAMU), compartilhada com a rede de atenção à saúde mental, à polícia e
ao corpo de bombeiros (BRASIL, 2002a).
Nessa perspectiva, Jardim (2008, p. 17, grifo da autora) acrescenta que “(...) a crise
que deveria ser cuidada a partir dos princípios de vinculação e acolhimento da existência, do
sofrimento do outro, ganha o rótulo de urgência psiquiátrica, processo que traz consigo
alterações microfísicas nefastas”.
Diante do pressuposto de que todo cidadão brasileiro deve ter acesso aos serviços
públicos de saúde, qualquer que seja sua necessidade, podemos afirmar que a inserção de
ações de saúde mental na rede de saúde em geral, significa um avanço na construção da
cidadania para os sujeitos em sofrimento psíquico. Porém, essa transferência de
responsabilidade não pode acontecer de forma aleatória e sem um processo de preparação dos
profissionais que não estão habituados a lidar com uma condição tão particular quanto a do
sofrimento psíquico. A falta de preparo e conhecimento pode tornar-se elemento propulsor de
ações violentas, de cunho repressivo e sem fins terapêuticos, tais como a solicitação de força
policial desnecessária e o abuso da contenção física ou química.
Nos serviços de Atendimento Pré-Hospitalar (APH), como é o caso do SAMU a
situação fica ainda mais grave. Historicamente, esses serviços de urgência e emergência
negam ou não praticam aquilo de que a atenção à crise psíquica necessita, ou seja, empatia,
diálogo, co-responsabilização, humanização, subjetividade e criatividade (JARDIM, 2008).
Nessa realidade, o tempo, variável rigidamente controlada na realidade do trabalho protocolar
do SAMU, torna-se elemento central da eficiência do atendimento, em detrimento do respeito
ao sofrimento psíquico manifestado pelo sujeito.
Em geral, no socorro prestado pelo SAMU durante as ocorrências psiquiátricas, são
encaminhadas viaturas que contam apenas com equipamentos básicos e com a presença de um
socorrista/motorista e um técnico de enfermagem. Esses profissionais têm a função de se
deslocar até o local do evento, comunicar-se com o médico regulador e seguir as orientações
para estabelecer condutas. No que se refere à construção de competências para essa atuação,
está previsto na Portaria 2.048/GM que o socorrista receberá um treinamento de quatro horas
teóricas sem nenhum treinamento prático, enquanto o técnico de enfermagem de duas horas
teóricas e quatro horas práticas sobre intervenção em psiquiatria (BRASIL, 2002a).
É perceptível que é mínima a carga horária destinada à capacitação dos profissionais
que vão lidar diretamente com os sujeitos em momentos de maior intensificação do
sofrimento psíquico, ainda mais se tratando dos profissionais de nível médio, cujos perfis
técnicos não dispõem de aprofundamento especial em saúde mental – área que historicamente
16
sofre a influência do estigma social – o que pode ser identificado pela desvalorização da
formação evidenciada por sua carga horária reduzida. Além disso, a Portaria em questão não
prevê o teor dos conteúdos trabalhados junto aos profissionais, apenas descreve suscintamente
o que se espera de cada um deles durante o trabalho no SAMU. Esse contexto abre espaço
para que o saber da psiquiatria positivista, imperante nas academias médicas e com reflexos
nos demais campos da saúde, perpetue-se e reproduza práticas de contenção física ou química
e o transporte para o internamento como as únicas alternativas nas intervenções em crises
psíquicas e urgências psiquiátricas.
Desviat (1999, p. 26) faz uma reflexão pertinente ao dizer que “não são os muros do
hospital que fazem dele um manicômio. São as pessoas que prestam os cuidados”. Diante
disso, é imprescindível que os profissionais do SAMU que assistem pessoas nas denominadas
urgências psiquiátricas não perpetuem a existência dos manicômios por meio de seus
atendimentos.
Em estudo realizado no SAMU de Aracaju, Jardim (2008) evidenciou que, em alguns
casos, o serviço se recusa a atender ocorrências psiquiátricas e, quando o faz, utiliza a
imobilização física como o seu principal recurso. Dessa maneira, a autora ressalta que o
SAMU atua na realidade de saúde mental como um controlador de corpos e mantenedor da
prerrogativa de ordem através do “adestramento” biológico e social. Percebemos que esse tipo
de intervenção é justificada pelo entendimento do “louco” como perigoso, o que reforça as
práticas agressivas, contra as quais a Reforma Psiquiátrica brasileira se insurge, em
detrimento de cuidados para e com o sujeito.
Mesmo com todos os avanços evidenciados pela Reforma, a pessoa em sofrimento
psíquico continua a ser vista de forma estereotipada e segregadora. “Excluído porque
incompreensível, excluído porque perigoso, o doente mental continua a ser mantido para além
do limite do humano, como expressão da nossa desumanização e da nossa incapacidade de
compreender” (BASAGLIA, 2005, p. 44).
É nessa zona de interseção entre a Política Nacional de Atenção às Urgências e as
Políticas de Saúde Mental, estruturadas a partir da Reforma Psiquiátrica brasileira, que está
situada a relação entre assistência às crises psíquicas e o SAMU e, portanto, é o espaço onde
está materializado o objeto de análise do presente estudo. Essa é uma área de contradições por
agregar compreensões e conceitos de assistência que divergem em vários aspectos. De um
lado a saúde mental, com todas as prerrogativas de inclusão, respeito às singularidades,
valorização do aspecto subjetivo, promoção de diálogo, intensificação das relações humanas
como elemento terapêutico e luta pela construção de cidadania e justiça social para os
17
usuários dos serviços. Do outro, o SAMU, setor de urgência onde se destaca a objetividade,
otimização do tempo, valorização de equipamentos sofisticados, visão mecanicista e biológica
do ser, compreensão das ações através do binômio causa-efeito e extrema formalização
técnica de suas ações via construção de protocolos.
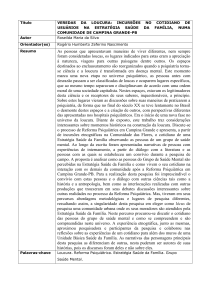
Na figura abaixo, os círculo separados representam as políticas públicas de saúde
mental e de urgência no Brasil. Compreende-se que as referidas áreas se articulam,
simultaneamente, com as outras políticas de saúde e essas relações intrínsecas compõem a
realidade do SUS. Porém, abaixo estão destacados somente os espaços que são focos de
interesse nessa pesquisa. Portanto, a ilustração representa, na cor roxa, a delimitação do objeto
de estudo dessa pesquisa no espaço das políticas de saúde do Brasil.
Serviços de urgência e emergência clínicas, traumáticas e obstétricas
Serviços especializados da rede de atenção à saúde mental
Assistência dos sujeitos em crise psíquica em hospitais e prontos socorros gerais
Assistência pré-hospitalar móvel do SAMU às crises psíquicas
ILUSTRAÇÃO I: representação da inserção do objeto de estudo dessa pesquisa no espaço
das políticas de saúde mental e de urgência no Brasil
O interesse e a necessidade particular de analisar as concepções e práticas dos
profissionais de saúde do SAMU de Natal-RN sobre o atendimento às urgências psiquiátricas
18
surgiram a partir do ingresso no mestrado do Programa de Pós-Graduação em Enfermagem da
Universidade Federal do Rio Grande do Norte (PGENF-UFRN). Uma vez no Programa,
aproximei-me sistematicamente das leituras em saúde mental, articulando-as com minha
prática profissional em serviços de urgência hospitalar. Outro componente que assumiu
importância central no despertar para a problemática em análise foi a conclusão de uma
especialização em urgência e emergência no ano de 2008. Portanto, a intensificação das
leituras em saúde mental, associada à experiência em serviços de urgência, incitou-me a
aprofundar investigações nesse âmbito.
Nossa pesquisa buscou respostas e suscitou questões sobre o seguinte mote: as
concepções e práticas dos profissionais de saúde do SAMU de Natal diante do atendimento a
uma urgência psiquiátrica articulam-se com a Reforma Psiquiátrica brasileira?
A análise da realidade apresentada nesse estudo contribui nas discussões que visam à
consolidação de uma rede de atenção à saúde mental que se aproxime das necessidades dos
sujeitos em sofrimento psíquico, desconstruindo estereótipos, dissolvendo estigmas e
promovendo cidadania e justiça social. Pesquisas que se ocupam dessas questões justificam a
contribuição social da ciência e, particularmente, das universidades e programas de pósgraduação, pois se engajam na busca por qualidade de vida, percebida enquanto desafio
histórico dos profissionais e serviços de atenção à saúde mental.
A enfermagem em suas interfaces, como prática social e/ou saber da área de saúde,
não pode eximir-se da responsabilidade da produção de conhecimento voltado para
necessidades sociais, especialmente quando se trata de problemas articulados com a realidade
dos serviços. A co-participação da enfermagem nas discussões e pesquisas sobre a atenção às
crises psíquicas no SAMU amplia a visibilidade da interdisciplinaridade em saúde para além
do saber técnico ligado às profissões, historicamente fragmentado.
Para os pesquisadores, o desenvolvimento da pesquisa contribuiu na consolidação de
uma prática profissional, tanto nos serviços quanto na docência, respaldada cientificamente e
socialmente responsável. Afinal, é imprescindível que os serviços de urgência e emergência
ao atenderem portadores de transtornos mentais aproximem-se dos sujeitos, estabeleçam
diálogo terapêutico e incorporem a co-responsabilização como diretriz para o atendimento em
saúde mental. Esse é o aspecto central do engajamento na presente pesquisa.
Inicialmente, o marco teórico conceitual da pesquisa aborda a história da loucura no
contexto internacional, em que discutimos questões sociais e políticas em torno desse
fenômeno desde a Grécia Antiga até a atualidade, perpassando o modelo manicomial da
psiquiatria clássica, assim como, as reestruturações da psiquiatria materializadas no
19
preventivismo americano, psiquiatria de setor francesa, comunidade terapêutica inglesa,
antipsiquiatria e psiquiatria democrática italiana. Na sequência, abordamos os principais
eventos que marcaram a história da loucura no Brasil, partindo da colonização portuguesa até
o processo de Reforma Psiquiátrica brasileira, legitimado na Lei 10.216 do ano de 2001.
Conforme a necessidade apontada pelo nosso objeto de estudo, discutimos ainda os
aspectos históricos e operacionais do SAMU, contemplando as iniciativas pioneiras no
serviço pré-hospitalar de urgência, a estruturação dos serviços de resgate nos Estados Unidos
e na França, assim como, a influência desses dois modelos para o processo histórico de
criação da Rede SAMU 192 no Brasil. Finalmente, abordamos o SAMU no atendimento às
urgências psiquiátricas, em que destacamos as características do serviço, as questões relativas
à Política Nacional de Atenção às Urgências e a intervenção em crise psíquica de acordo com
o referencial da saúde mental, enquanto segmento influenciado pelos princípios e diretrizes da
Reforma Psiquiátrica brasileira.
A fase de campo desta pesquisa concentrou-se entre os meses de março e abril de
2010, após o recebimento do parecer de autorização da pesquisa emitido pelo Comitê de Ética
em Pesquisa (CEP) da UFRN. Por sua vez, a transcrição e a análise das informações coletadas
seguiram até o final do mês de julho do mesmo ano. Os métodos e técnicas envolvidos na
construção do projeto de pesquisa, coleta e análise de informações são descritos no tópico
Percurso Metodológico que se segue ao Referencial Teórico.
No item Resultados e Discussão nos detemos à abordagem das três categorias que
identificamos durante a análise das informações coletadas no SAMU-Natal. A primeira delas
trata das concepções e conceitos de urgência psiquiátrica identificadas nos discursos dos
profissionais entrevistados. Na segunda categoria abordamos a assistência prestada pelo
SAMU-Natal nas urgências psiquiátricas, e por fim, na terceira categoria, o foco de discussão
é a Reforma Psiquiátrica brasileira sob o olhar dos profissionais de saúde do SAMU-Natal.
Nas considerações finais, trazemos a síntese das discussões realizadas durante a
análise, focando as potencialidades e dificuldades identificadas na realidade de assistência às
urgências psiquiátricas no SAMU-Natal. Nesse contexto, tecemos sugestões para que o
serviço possa efetivar uma assistência integral e voltada para as necessidades dos pacientes
psiquiátricos em crise.
20
2 OBJETIVOS
2.1 OBJETIVO GERAL
Analisar as concepções e práticas dos profissionais de saúde do SAMU de
Natal-RN sobre o atendimento às urgências psiquiátricas.
2.2 OBJETIVOS ESPECÍFICOS
Investigar a concepção de urgência psiquiátrica dos profissionais de saúde do
SAMU de Natal-RN
Discutir o atendimento prestado nas urgências psiquiátricas pelos profissionais
de saúde do SAMU de Natal-RN.
Identificar a articulação do saber/fazer dos profissionais de saúde do SAMU de
Natal-RN com os princípios e diretrizes da Reforma Psiquiátrica brasileira.
21
3 REVISÃO DE LITERATURA
A loucura foi entendida ao longo dos tempos e de diferentes sociedades através de
uma compreensão conceitual polissêmica em que predominam contradições, estigmas,
preconceitos e valores sociais atrelados à moral. A vinculação dessa diversidade conceitual
pode ser encontrada na própria construção histórica da loucura na sociedade ocidental.
A apreensão da loucura como foco de práticas médicas marcou a estruturação inicial
de serviços de “saúde” voltados para os sujeitos acometidos ou susceptíveis às doenças
mentais, ou seja, a doença mental é a loucura medicalizada. No entanto, esse processo não é
marcado pela linearidade de fatos e acontecimentos sobrepostos ou colocados em uma relação
causal, determinista e simplista. Ao contrário, a trajetória histórica da loucura é marcada por
avanços e retrocessos na sua compreensão, ou seja, por um movimento processual com as
contradições assumidas por essa dinâmica. Nessa lógica, um conceito não elimina outro, uma
nova prática não apaga completamente uma anterior, esses elementos coexistem e, muitas
vezes, são consolidados em um conjunto de visões antagônicas sobre uma mesma questão,
criando zonas de conflito epistêmico, que se refletem na organização social.
Portanto, a proposta de fazer uma análise histórica conceitual da loucura torna-se
condição sine qua non para entendermos como foi construído o campo do saber/fazer em
saúde mental e a origem das contradições, preconceitos e incoerências que, muitas vezes,
impedem o exercício da cidadania por parte dos sujeitos em sofrimento psíquico no mundo
contemporâneo.
3.1 HISTÓRIA DA LOUCURA NO CONTEXTO INTERNACIONAL
Começaremos a discussão pela Grécia Antiga, devido à importância que essa
organização social assumiu para o pensamento ocidental; passaremos pela Idade Média; pelo
Renascimento Cultural; pelas experiências da psiquiatria reformada do pós II Guerra Mundial;
chegando à Reforma Psiquiátrica brasileira e o contexto atual.
Na Grécia Antiga, a loucura era detentora de espaço próprio para expressão de suas
especificidades, uma vez que as falas e comportamentos apresentados durante os delírios eram
considerados como manifestações divinas (RIBEIRO, 2007). Atrelar a loucura à manifestação
divina significa não só a aceitação do discurso, mas também respeito e dogmatismo sobre
aquilo que era manifestado. Nesse contexto, onde a religião exerce forte poder, a
manifestação divina não pode ser excluída da convivência social. Deve ser escutada,
22
observada e interpretada pelos sacerdotes para que os homens compreendam as vontades dos
deuses.
O início da Idade Média é marcado pelo modo de produção feudal e pelo
enfraquecimento do poder estatal. As relações de subordinação e exploração se davam entre
senhores e servos, sendo os primeiros detentores de terras e do poder para legislar sobre elas,
já que o Estado não se fazia presente. A agricultura era de subsistência e aquilo que não se
produzia era adquirido em relações comerciais onde predominava o escambo, ou seja, a troca
de mercadoria por mercadoria, realizado em locais específicos, construídos como pontos de
encontro para esta prática devido, entre outras motivos, à sua posição geograficamente
estratégica. Em um processo no qual, paulatinamente, pessoas passaram a fixar suas
residências nesses aglomerados comerciais, surgiram as primeiras cidades da Europa. Diante
dessa organização urbana e estatal incipiente não predominava o interesse pela criação de
política pública de assistência a grupos populacionais, no máximo eram criados mecanismos
simples para regular o comércio e arrecadar impostos para o senhor das terras (VICENTINO,
2002).
Nas cidades da Idade Média, a principal preocupação era o compromisso com a
manutenção do comércio. Questões de cunho coletivo como saneamento, higiene, saúde
pública e responsabilização com excluídos ou com as minorias, eram relegadas ao
esquecimento. A prioridade era afastar aqueles problemas que prejudicassem as relações
comerciais e os lucros, tais como, pequenos furtos, sonegação de impostos, conservação e
transporte das mercadorias, entre outros (GOFF, 1998).
Sendo assim, as cidades européias do final da Idade Média e início da modernidade
não destinavam orçamentos para os chamados loucos. Estes, quando não eram simplesmente
encarcerados em prisões comuns, eram expulsos das cidades. Essa expulsão gerava uma
peregrinação de loucos entre as cidades, realizada através de embarcações que faziam seu
transporte (FOUCAULT, 1972).
Contudo, frente ao capitalismo comercial emergente, percebemos que a presença do
louco e suas manifestações são vistas como perturbadoras da ordem social por não se
adaptarem à norma vigente. Nesse sentido, Michel Foucault descreve:
Fechado no navio, de onde não se escapa, o louco é entregue ao rio de mil braços, ao
mar de mil caminhos, a essa grande incerteza exterior a tudo. É um prisioneiro no
meio da mais livre e mais aberta das estradas: solidamente acorrentado à infinita
encruzilhada. É o passageiro por excelência, isto é, o prisioneiro da passagem. E a
terra a qual aportará não é conhecida, assim como não se sabe, quando desembarca,
23
de que terra vem. Sua única verdade e sua única pátria são essa extensão estéril entre
duas terras que não lhe podem pertencer (FOUCAULT, 1972, p. 12).
Apesar da idéia de liberdade que muitas vezes é associada à estrada ou ao mar,
percebemos que o substrato das medidas supracitadas era a exclusão social. Cabe ressaltar
ainda que não havia, nesse momento, uma preocupação com o destino para onde os loucos
seriam enviados. Muitas vezes eram deixados nas proximidades de outras cidades de onde
eram novamente expulsos, dando significado ao termo “prisioneiro da passagem” referido por
Foucault no trecho supracitado. A condição de exclusão social dos loucos evidencia-se, uma
vez que lhes era negada a possibilidade de convivência familiar ou social e a fixação de laços
afetivos e/ou geográficos. A exclusão que se manifesta nessa lógica não conta ainda com as
correntes e os muros que surgiram com o advento dos hospícios.
A presença marcante da Igreja Católica como principal detentora de poder durante
toda a Idade Média, sobrepondo-se inclusive à autoridade estatal quando esta já estava
consolidada, não poderia deixar de exercer papel importante no que diz respeito à
compreensão e ao tratamento da loucura. Nesse sentido, em meados do século XV, por meio
da inquisição, a Igreja passou a perseguir indivíduos que julgava ameaçadores de seu poder,
dentre esses, podemos destacar judeus, protestantes, bruxas e loucos (PAIVA, 2003).
A perseguição se direcionava a qualquer pessoa ou grupo que não comungasse do
poder da igreja medieval. No caso do louco, este era perseguido sem que houvesse nenhuma
preocupação com sua condição subjetiva ou psíquica. Assim, o louco era visto como perigoso
pelas duas maiores representações de poder do início da Idade Média: a Igreja Católica e a
burguesia ascendente.
A intensificação do processo de urbanização e o aparecimento de um número cada vez
maior de cidades tornaram as relações comerciais bem mais complexas. O comércio e os
comerciantes enfrentavam sérios problemas pela diversidade de moedas, impostos e regras
existentes e imperantes em cada cidade. Isso decorria, como já foi ressaltado, da falta de um
comando único e estatal, uma vez que cada senhor feudal criava suas próprias regras nas
cidades que se localizavam em suas terras (GOFF, 1998).
A solução encontrada pela burguesia foi buscar uma relação de beneficiamento mútuo
com a nobreza. Os reis tinham o poder conferido por sua nobreza, porém, poucos recursos
financeiros para exercer comando sobre seus amplos territórios. Os comerciantes detinham o
capital, mas sem o poder de governar. Essa relação de forças atrela-se à origem do Estado
Moderno e do Absolutismo, à intensificação do processo de urbanização da Europa, à
24
superação do modo de produção feudal pelo capitalismo comercial e à diminuição do poder
da igreja (VICENTINO, 2002).
Essas transformações trouxeram o Renascimento Cultural que se caracteriza por um
movimento intelectual e social que promoveu uma grande ruptura epistemológica com as
estruturas que sustentavam a sociedade nos séculos XVI e XVII. Ou seja, o poder e o
dogmatismo da Igreja Católica constituindo o teocentrismo perderam espaço para a
emergência do poder absoluto dos reis e do antropocentrismo.
No contexto do Renascimento, a figura do louco passa a ser percebida como entidade
de saber enigmático que retrata toda a animalidade humana, ou seja, aquela que liberta os
desejos, vontades e prazeres mais íntimos dos indivíduos aprisionados pelo moralismo social.
Dessa forma, o louco resgata aquilo que é próprio da condição humana (FOUCAULT, 1972).
Prevalecem a negação de questões metafísicas, a ênfase às questões humanas e a crítica à
moral cristã no que se refere à conceituação da loucura. Isso é reflexo da ascensão do
antropocentrismo e da negação da autoridade divina e da Igreja sobre o homem.
Com o Estado Moderno solidificado através do uso de moedas, regras e impostos
unificados, dos ganhos resultantes do comércio, do contato com a cultura e os hábitos dos
orientais e
dos avanços científicos possibilitados pelo
Iluminismo,
produziu-se,
paulatinamente, uma melhoria na qualidade de vida da população europeia, passando-se a
comer mais vegetais, a adoção maior aos hábitos de higiene, as cidades tornaram-se mais
organizadas e algumas políticas públicas começaram a surgir, mesmo que de forma incipiente
(VICENTINO, 2002).
Esse contexto, entre outros fatos, favoreceu a diminuição dos casos de lepra que
assolavam a Idade Média e o consequente esvaziamento dos leprosários, instituições
impregnadas de estigma que sinalizava a necessidade de exclusão dos infectados devido ao
medo da doença (COUTO; ALBERTI, 2008). O medo e o estigma atrelados à lepra também
podem ser associados à interpretação da Bíblia, que, em várias passagens, evidencia a doença
como sinônimo de sujeira, conforme se destaca no trecho: “Vendo a Jesus, lançou-se com o
rosto por terra e lhe suplicou: senhor, se quiseres podes limpar-me”. (EVANGELHO
SEGUNDO LUCAS, 1997, p. 1350)
Com a remissão das ocorrências de lepra, os leprosários praticamente abandonados
passaram a ser vistos pelo Estado Absolutista como caros e subutilizados. A solução para este
problema foi encerrar neles tudo aquilo que era incômodo ou perturbador à nova ordem
social, como a lepra era em tempos passados. Foucault (1972, p. 06) ressalta que “pobres,
vagabundos, presidiários e ‘cabeças alienadas’ assumirão o papel abandonado pelo lazarento”.
25
Nesse sentido, Desviat (1999, p. 16) acrescenta que essa internação sem nenhuma vinculação
terapêutica, é um “aniquilamento absolutista do desvio e da indigência, jurisdição sem
apelação possível”.
Mas, por que pensar a exclusão do louco se a concepção de loucura está envolvida
pela idéia antropocêntrica renascentista que a atrela às manifestações humanas livres?
Isso se explica pelo fortalecimento gradativo do racionalismo surgido no século XVII
e herdeiro do Renascimento Cultural, que elevou o pensamento e a razão a um patamar de
excelência para que o homem conseguisse resolver seus problemas e aflições, criando um
verdadeiro culto à razão. Nesse sentido, a loucura, visualizada como a ausência da razão,
passa a ser vista como improdutiva e, acima de tudo, incômoda (FOUCAULT, 1972).
Dessa maneira, Foucault (1972, p. 145) destaca que “em sua forma mais geral, o
internamento se explica ou, em todo caso, se justifica pela vontade de evitar o escândalo”.
Basaglia (2005), ao discutir esse momento histórico, aponta que com o Iluminismo e o
Racionalismo a loucura passa a ser vista como ausência da razão e não mais como rebeldia,
pecado ou crime. Nesse sentido, o comportamento dos loucos, por mais que se tornasse
incômodo e constrangedor, passou a não ser passível de punição, uma vez que esses seres não
teriam consciência de seus atos. Porém, o ser praticante desses comportamentos, ou seja, o
louco continuava a ser punidos pelo isolamento da convivência social.
A razão passa a definir aquilo que é peculiar à humanidade, nossa característica mais
marcante como no cógito de Descartes: “Penso logo existo”. Atrelar a loucura ao constructo
de não-razão justifica não só o internamento, com sua “inexistência social” manifestada na
necessidade de exclusão, mas também toda a condição subumana designada aos loucos pelo
internamento. Como o louco não era humano por sua ausência de razão, poderia ser tratado
como animal: acorrentado, torturado e exposto ao rigor climático e às humilhações
promovidas por seus “capatazes”.
Fazendo uma análise jurídica e econômica desse contexto, percebemos que, durante a
transição para a modernidade, todos os setores da sociedade civil passaram por discussões,
redefinições teóricas e práticas intensas que visavam a adequação e a implantação do
capitalismo emergente. Nesse sentido, os setores legislativo e jurídico procuraram criar e
aplicar novas leis que corroborassem na instituição da nova ordem social. Um ponto central
dessa celeuma é a definição dos elementos constitutivos da noção de “periculosidade social”.
Nesse contexto, concebido através de diversas formas de estigma, o louco foi apontado como
agente de periculosidade social e desordem moral (JARDIM, 2008).
26
É visível nesse processo que o louco, juntamente com os pobres, os mendigos, os
criminosos e os libertinos, constituíam em uma ameaça para a consolidação do Estado
moderno ou, pelo menos, eram vistos como inúteis ao projeto burguês. O encarceramento
desses indivíduos nos espaços dos antigos leprosários tornou-se a solução para a manutenção
da ordem social.
Diante disso, em 1656, foi criado em Paris o Hospital Geral. A justificativa oficial da
proposta era abrigar e alimentar pessoas necessitadas que se apresentassem espontaneamente
ou fossem encaminhadas pelas autoridades. Porém, o controle da instituição foi dado a
diretores vitalícios, que exerciam seu poder em toda a cidade, procedendo a julgamentos e
encarceramentos de pessoas. Complementando essa medida, em 1676, um édito do rei
determinou o estabelecimento de um Hospital Geral em cada cidade da França (FOUCAULT,
1972).
No entanto, as contradições à justificativa de abrigar e alimentar ficavam evidentes no
momento em que era proposta a aplicação do internamento judicial, contra a vontade dos
sujeitos e, também, a atribuição de poderes plenos aos diretores das novas instituições. Nesse
sentido, Goffman (1974, p. 286) ressalta que “o hospital psiquiátrico no contexto histórico se
desenvolveu como uma entre várias instituições destinadas a servir de residência para várias
categorias de pessoas socialmente perturbadoras”.
Na Inglaterra, a gênese dos hospícios começa a acontecer bem antes, com um decreto
da Rainha Elizabeth III, em 1575, que determinava as chamadas “Casas de Correção” como o
destino para a punição de vagabundos e alívio dos pobres. Porém, o sentido e a função social
de tais casas são semelhantes às dos Hospitais Gerais na França e demais instituições do
gênero, que foram alastrando-se pela Europa (FOUCAULT, 1972). É importante ressaltar
que, nesse momento, não existiam fins terapêuticos no interior dessas primeiras instituições
hospitalares; a idéia central era o isolamento, a manutenção da ordem e a exclusão de
indivíduos sociais considerados potencialmente perigosos, como é o caso do louco em sua
concepção estigmatizada.
Dessa forma, a assistência médica, que era praticada esporadicamente nos Hospitais
Gerais, não visava ao acompanhamento dos internos para tratamento e alta. Medidas
terapêuticas eram tomadas quando ocorria a contaminação por doenças durante o
internamento. Mesmo a assistência médica esporádica era praticada com o intuito de dispersar
o medo que se alastrava pela população sempre que se tinha notícia de um surto no interior
dos hospitais. Acreditava-se que aquele ambiente insalubre, antes habitado por leprosos, e
27
agora por toda espécie de excluídos, poderia significar um perigo para a sociedade, caso
disseminasse seus humores (FOUCAULT, 1972).
A Igreja também se articulou com esse movimento, o qual, rapidamente, alastra-se
pela Europa, buscando a reestruturação de suas Casas de Caridade, para inserir-se no novo
contexto. Porém, nas instituições sob o domínio eclesiástico, somente eram admitidas as
pessoas encaminhadas sob ordem judicial ou real, uma vez que nessas situações o Estado
pagaria uma pensão a ser recebida pelo hospital (FOUCAULT, 1972). Observa-se assim, um
vínculo econômico na inserção da igreja no cenário dos serviços hospitalares voltados aos
loucos.
Aliás, todo o contexto de expansão desse tipo de instituição na Europa responde,
explicitamente, a uma questão econômica: em todo o continente europeu o internamento vê
suas origens na formatação de uma das respostas à crise econômica que afetava o mundo
ocidental em sua totalidade, durante o século XVII (PAIVA, 2003). Isso se torna justificável
visto que “a Era Clássica utiliza o internamento de um modo equívoco, fazendo com que
represente um duplo papel: reabsorver o desemprego ou pelo menos ocultar seus efeitos
sociais mais visíveis, e controlar os preços quando eles ameaçam ficar muito altos”
(FOUCAULT, 1972, p.70).
O mecanismo consistia na manutenção da prática do internamento pela sua função de
atuar como um poderoso instrumento contra agitações e revoltas que pudessem ameaçar a
ordem social vigente, em contextos em que a crise financeira abalava fortemente a qualidade
de vida da grande massa explorada. Um grupo numeroso em busca da satisfação de
necessidades humanas básicas pode transformar toda a estrutura de uma sociedade, onde uma
pequena minoria detém privilégios, como acontecera na Revolução Francesa, no final do
século XVIII.
Em contrapartida, em períodos de prosperidade econômica, o internamento não
diminuía. Os internos eram fonte de mão-de-obra barata para os donos dos meios de
produção, uma vez que trabalhavam por preços bem inferiores aos valores pagos a um
trabalhador fora das instituições de isolamento. Isso diminuía custos, barateava preços e
favorecia a maior circulação das mercadorias pelo comércio.
Por outro lado, em um contexto econômico que gerava poucos empregos, a ocupação
com a manufatura por parte dos internos gerava desemprego na sociedade em geral,
principalmente, devido ao fechamento de postos de trabalho em consequência da concorrência
desigual gerada pelos baixos custos de produção dentro dos asilos. Porém, dominava a idéia
de que a ociosidade era o pior dos vícios. Esse dilema foi gerador de imposição das
28
instituições para que os internos realizassem os mais diversos tipos de ocupação com
questionáveis utilidades (FOUCAULT, 1972).
Embora essas atividades laborais decorressem da necessidade de combater a
ociosidade, a idéia passada à sociedade, aos familiares e aos internos é que o trabalho, mesmo
que representado na execução de tarefas ditas inferiores, ajudaria os cativos a reaprender a
viver sob as normas da sociedade (GOFFMAN, 1974). Mesmo que o objetivo, naquele
momento, não fosse a reinserção social dos grupos que habitavam as instituições.
A idéia de ócio enquanto vício era um importante instrumento ideológico para o
capitalismo emergente e, inclusive, servia como justificativa para o internamento dos
chamados vagabundos. Seria contraditório privar a liberdade de alguém por ociosidade,
quando as próprias instituições estatais fortalecessem essa prática. Isso levou à percepção do
ambiente do internamento como um espaço potencial de produção através de uma mão-deobra barata, mas se alegava que esta deveria ser utilizada com critério, para que o emprego
dentro do hospital não significasse demissão nos espaços produtivos tradicionais.
A percepção do internamento como espaço de produção revelou a necessidade de
separação entre os loucos e os demais “miseráveis” dentro do referido espaço, uma vez que
aqueles não conseguiam se adequar às normas e rotinas necessárias à produção em massa, ou
se tornavam motivo de violência ou escárnio diante dos demais membros das instituições.
Nesse sentido, o louco tornava-se um problema para a sociedade quando livres, e para os
demais internos, quando enclausurados (FOUCAULT, 1972). Acima de tudo, estes
constituíram um problema para o progresso econômico e para o lucro, até mesmo dentro do
pequeno espaço de convivência propiciado pelo ambiente do internamento. Nesse sentido, a
loucura, ou melhor, a convivência com ela era percebida como um estorvo à consolidação do
capitalismo. Tudo isso fortalecia a necessidade ideológica de manter a periculosidade, a
segregação total e a exclusão social como necessidades da loucura.
Por volta de 1760, sucessivas crises econômicas atingiram os grandes países da
Europa, o que levou ao desemprego e ao aumento significativo de desempregados, ociosos e
vagabundos mendigando pelas ruas dos grandes centros urbanos. As medidas estatais para a
contenção da pobreza seguiram a mesma lógica de anos anteriores e essa população de
inativos passou a ser sistematicamente enviada para o internamento. Porém, em pouco tempo,
as instituições encontraram-se lotadas, mostrando-se dispendiosas aos cofres públicos
(FOUCAULT, 1972).
O aumento da população de internos em um contexto de crise econômica era
justificado pela necessidade de controle social e manutenção da ordem, conforme já
29
comentado. Porém, também se tornava um agravante para as dificuldades financeiras, uma
vez que os custos do internamento em massa afundavam ainda mais o Estado em dívidas que
dificultavam a criação de empregos.
As sucessivas crises econômicas levam ao questionamento do conceito de pobre e de
pobreza, bem como da política adotada pelo Estado para o seu controle. A percepção
medieval e religiosa da pobreza como resultante da preguiça passa a perder força, perdendo
espaço para seu entendimento no próprio contexto social e econômico vivenciado pela
sociedade (FOUCAULT, 1972).
Tal transformação conceitual contribuiu para a libertação dos desempregados da
segregação do internamento, visto que isso respondia à necessidade de formação de um
exército de reserva de desempregados na sociedade, que viria a articular-se com a lei da oferta
e da procura no mercado para diminuir a remuneração média dos trabalhadores. Enfim, a
clausura do pobre e de outros grupos de excluídos tornou-se desnecessária e, além disso, esses
indivíduos passaram a ser vistos como instrumentos para a construção da riqueza, a partir da
sua convivência social.
O isolamento dos loucos no espaço peculiar e singular do internamento trouxe em seu
arcabouço a idéia de cura. Não a cura vista como resultado da intervenção médica, mas sim,
através de um mecanismo autóctone do próprio internamento. O louco podia dispor de uma
liberdade física e de manifestação de seus delírios e manias, que por si só seria responsável
pela cura (FOUCAULT, 1972).
Tal compreensão, porém, não foi construída de forma imediata. Ainda durante a era
clássica dos séculos XVII e XVIII a medicina institui a loucura como doença mental e sua
causalidade passa a ser percebida não mais sob um enfoque qualitativo e metafísico, que
procurava relacionar sua origem ao sofrimento da alma. A partir dos trabalhos de Meckel, que
realizava a pesagem e medidas de massas cerebrais nas autopsias dos doentes mentais, a busca
por uma causa orgânica e cerebral começa a intensificar e solidificar as raízes de uma
abordagem mais naturalista da compreensão da loucura: o organicismo. A intensificação e
consolidação desses estudos no meio científico atrelam a concepção de loucura à idéia de
“doença dos nervos”, já no final do século XVIII. Essa compreensão tornará possível o
surgimento da “psiquiatria científica” no século XIX (FOUCAULT, 1972).
Apesar do avanço da concepção de loucura como doença com origens orgânicas e
nervosas, o universo terapêutico permanece estagnado em suas práticas. O tratamento
continua sendo ligado às idéias místicas, ritualísticas e em uma concepção naturalista que
30
percebe a natureza, seus elementos e, por vezes, as próprias partes e fluidos do corpo humano
como remédios (FOUCAULT, 1972).
A percepção da cura atrelada às terapêuticas místicas impõe ao doente uma série de
terapêuticas como, por exemplo, a imersão em água até a perda da consciência, considerada
elemento purificador. Os sentidos e as explicações que justificam tais técnicas serão perdidos,
com a renovação e o chamado progresso do conhecimento científico. Porém, a sua prática
continuará sendo exercida, como um resgate do componente moral e punitivo da loucura
(FOUCAULT, 1972). Nesse contexto, os avanços e retrocessos em torno do conceito e
terapêutica da loucura representam que seu simbolismo social está em processo de
(re)significação. A procura frenética por causas e os debates em torno do assunto, fortalecem
a idéia de loucura como doença e não mais como desvio de conduta moral passível de
punição.
A consolidação da visão patológica gera, ainda durante os séculos XVII e XVIII,
esforço intelectual para reconhecer os sinais e sintomas peculiares e específicos da agora
chamada doença mental. A identificação de diferentes formas de comportamentos, delírios e
alucinações serviu de substrato para o surgimento das primeiras classificações de tipos
diferentes de doenças mentais (FOUCAULT, 1972).
A apreensão da loucura pela ciência, abordada no parágrafo anterior, se deu através do
paradigma positivista. Este se baseia nos critérios da objetividade, experimentação,
neutralidade científica, decomposição e análise dos fenômenos em um contexto isolado das
influências externas e de contradições. Para Amarante (2003, p. 58) “a clínica nasceu de uma
relação com a doença enquanto fato objetivo e natural, e da doença enquanto fenômeno
institucionalizado”. A concepção positivista de ciência e a clínica tradicional sistematizaram
um paradigma assistencial para o louco, baseado no isolamento da internação, gerando
diretamente sua exclusão social.
Nesse sentido, a relação com o método científico positivista justificou a segregação
social da loucura. Esta, para ser entendida e tratada, segundo o modo positivista de fazer
ciência, deveria estar em um contexto de laboratório, livre das contradições sociais que
poderiam perturbar o entendimento de suas manifestações. Dessa forma, o laboratório para o
estudo da loucura foi o manicômio. Ao discutir esse aspecto, Jardim (2008, p. 29) refere que o
isolamento, justificado pelo positivismo, “(...) se funda na idéia de que para tratar é preciso
conhecer e só se conhece a natureza verdadeira da doença quando se retiram todas as
influências externas. Seria uma ‘observação in vitro’ realizada dentro do hospital”.
31
Nesse momento, temos o suporte teórico e a necessidade de compreender as diferenças
entre o internamento e a hospitalização. O internamento acontece durante todo o período
clássico, pois o isolamento institucional dos loucos era feito em decorrência de ordem
judicial, no máximo com solicitação de apresentação de um parecer médico como requisito
básico de algumas poucas instituições. A hospitalização passa a acontecer quando as ciências
médicas classificam a loucura como doença e se apropriam dos instrumentos terapêuticos para
alcançar a cura. As duas formas estão presentes durante a era clássica, onde a concepção
médica da loucura já existia, porém não era a concepção dominante nem exercia suas decisões
de forma autônoma (FOUCAULT, 1972).
Com base nisso, podemos afirmar que a inserção da medicina positivista no
internamento transformou-o, introduzindo a noção de cura e de tratamento nas práticas
vigentes. Mas isso só foi possível com a (re)significação da loucura para além do pecado e da
falta moral, promovida pelo gradativo avanço do organicismo a partir dos estudos de Meckel.
Nesse sentido, “a loucura é apropriada conceitualmente pelo discurso médico. Tornando-se, a
partir de agora, única e exclusivamente doença mental” (AMARANTE, 2000, p. 37).
Dessa maneira, a doença é o discurso de dominação da razão e do racionalismo sobre a
loucura, vista como ausência de razão. Sobre essa dominação, condizente com o projeto
burguês, a psiquiatria irá construir suas classificações e erguer suas instituições de controle,
tortura e punição, sustentadas pelo discurso da ciência positivista (BASAGLIA, 2005).
Sendo assim, os loucos continuam sem liberdade, sem autonomia e aprisionados pela
tutela do Estado. Porém, agora, a figura do médico como instrumento de cura se insere nessa
relação, impondo seus saberes.
Em suma, hospitalizados ou institucionalizados, os loucos continuam sob a ação de
uma série de rebaixamentos, degradações, humilhações impostas pelo isolamento como uma
forma de profanação e mortificação do seu eu (GOFFMAN, 1974).
Portanto, a inserção da medicina nos asilos não aconteceu de forma despretensiosa ou
por empatia e comoção pela situação precária e desumana, a qual os loucos estavam
submetidos. Acorrentados, expostos às intempéries do clima, à tortura sob as mais diversas
formas, a negação de convivência social e familiar, esses fatores não foram determinantes
para o interesse médico pelo asilo e pela loucura.
O que alicerçou a medicalização do asilo foi sua percepção como espaço estratégico
para exercer poder e representar os interesses dominantes. Diante dessa reflexão, Foucault
(1972, p. 434) ratifica: “Com o espaço do internamento assim habitado por valores novos e
32
por todo um movimento que lhe era desconhecido, a medicina poderá, e só agora, apossar-se
do asilo e chamar para si todas as experiências da loucura”.
A inserção da medicina no espaço do internamento determinou a escalada da loucura
ao status de doença mental perante toda a sociedade. Porém, a prática médica instituiu, nesse
mesmo, processo a raiz do estigma da periculosidade social dos considerados mentalmente
doentes, uma vez que justificava a manutenção do seu cárcere e libertava aqueles que
cometeram faltas morais, tais como criminosos e contraventores (BASAGLIA, 2005).
É fato que os legisladores se preocupavam em retirar do internamento pessoas que
cometeram faltas morais e/ou se envolveram em conflitos familiares antes mesmo da
Revolução Francesa, em 1789. A Declaração dos Direitos do Homem contribuiu para esse
processo, na medida em que proibia a privação de liberdade sem julgamento formal nas
medidas da lei. Dessa maneira, a loucura é encerrada em seu espaço, o internamento, devido à
alegação da manifestação de sua singularidade (FOUCAULT, 1972).
Portanto, mesmo com o lema de “Liberdade, Igualdade e Fraternidade”, da Revolução
Francesa, ao contrário dos outros segmentos outrora excluídos e isolados, os loucos
permaneceram em seus cárceres, devido ao estigma de serem violentos e perigosos para a
família, vizinhos e sociedade em geral. Isso evidenciava o papel de proteger a comunidade de
perigos, más condutas e de aborrecimentos, assumido pela internação dos loucos
(GOFFMAN, 1974).
Basaglia (2005, p. 294), quando discute sobre essa contradição, afirma que, “embora
enfatize formalmente o indivíduo e sua liberdade, a racionalidade na qual se baseiam nossa
cultura e organização social e do trabalho que a produz estrutura-se de fato sobre a
expropriação dessa individualidade”.
Um dos grandes ícones da história da inserção da medicina nos asilos e um dos
pioneiros nesse processo foi Pinel. Este combateu a ideia da causalidade orgânica da loucura
que vinha ganhando força e a definiu como um forte desvio moral. Dessa forma, instituiu o
tratamento moral que objetivava restaurar a razão parcialmente perdida pelo doente mental.
Uma das bases do tratamento moral criado por Pinel era a educação do louco através do
castigo e da punição (JARDIM, 2008).
Pinel melhorou as antigas condições as quais os doentes mentais estavam expostos no
asilo. Afinal eles foram libertos das correntes, das jaulas e passaram a gozar de uma liberdade,
embora vigiada e limitada aos muros institucionais. Porém, Foucault (1972, p. 481) acrescenta
que “vê-se que no retiro a supressão parcial das coações físicas faz parte de um conjunto cujo
33
elemento essencial era a constituição de uma ‘autocontenção’, onde a liberdade do doente é
ameaçada incessantemente pelo reconhecimento da culpabilidade”.
Nesse sentido, a organização asilar proposta por Pinel era baseada na libertação das
correntes e na execução de uma moral própria a partir de três princípios, a saber: o silêncio,
era proibida toda forma de comunicação verbal da equipe com o paciente agitado, o que
aprisiona seu delírio em um muro de indiferença, tornando sua manifestação irrelevante aos
olhos de todos e aos seus próprios olhos; o espelho, ações que procuram mostrar ao paciente o
quanto sua atitude é humilhante consigo mesmo, assim, o doente se reconhece no olhar do
outro e percebe suas atitudes como dignas de vergonha; e o julgamento perpétuo, através do
qual a doença em seus comportamentos é convidada a julgar a si mesma em um processo em
que a punição está presente sob a forma de terapêuticas ultrapassadas como a ducha fria, por
exemplo. Durante a realização de torturas, o sujeito é forçado a entender que tal atitude é
derivada de seu comportamento errôneo e que sua punição é justa, necessária e inevitável.
Tanto que, na hora da execução da punição, os funcionários deveriam se portar de forma
dócil, compreensiva, porém, firme na determinação de seu ato (FOUCAULT, 1972).
Os profissionais se colocavam diante dos internos como o pai e a mãe se colocam
diante de seus filhos em uma família tradicional. Dessa maneira, eles ditam as ações corretas,
apontam os erros e aplicam a punição quando necessário, mas sempre demonstrando os
motivos dos castigos impostos e a necessidade da pena para que as falhas não aconteçam
mais.
Na verdade, essa condição paternal se reflete apenas no modo como os castigos eram
aplicados. A equipe nas instituições fechadas, como é o caso dos manicômios, procura não
perceber os internos como seres humanos. Isso facilita a aplicação de tratamentos
considerados cruéis, uma vez que o remorso, a compaixão e o sentimento humanitário podem
ser afastados na relação entre homem e não-homem (GOFFMAN, 1974).
Ao escrever o primeiro livro da disciplina que, futuramente seria conhecida como
psiquiatria, intitulado de “Tratado médico-filosófico sobre a alienação mental ou a mania”,
Pinel construiu as bases da síntese alienista, ou seja, sistematizou a primeira classificação
nosográfica das enfermidades mentais, conceituou a profissão do alienista, com sua atuação
profissional, fundou os primeiros hospitais psiquiátricos, instituiu o tratamento moral como
primeiro modelo terapêutico e reforçou a necessidade do isolamento dos loucos
(AMARANTE, 2007).
Nesse sentido, a psiquiatria de Pinel ao mesmo tempo em que combateu a idéia
mística de loucura e procurou classificá-la como doença, também reforçou a necessidade de
34
isolamento e se instituiu como novo saber e, consequentemente, detentora do poder de tratar e
curar. Dessa forma, se propunha a transformar “seres improdutivos” em indivíduos capazes de
contribuir com o capitalismo emergente, em consonância com os desejos da burguesia
mercantil e do Estado burguês instalado após a Revolução Francesa. Isso garantiu o sucesso
de aceitação das propostas de Pinel.
Uma vez consolidado seu projeto para a alienação mental, Pinel volta-se para a
medicina geral. Mas seu legado deixa discípulos e alienistas, dentre eles Esquirol. Este
prossegue com a nosografia de Pinel e passa a denominar de asilo o que outrora era chamado
de hospital geral, com o objetivo de desconstruir o estigma de uma instituição marginalizada
(AMARANTE, 2000).
Nessa perspectiva, a classificação nosográfica das doenças mentais instituída por Pinel
e aprofundada por Esquirol consolida-se muito fortemente na prática da psiquiatria até os dias
atuais. Tanto que, comportamentos ainda são apreendidos enquanto sinais e sintomas e
encaixados em categorias que visam à consolidação de um diagnóstico. Basaglia (2005,
p.196) ao se referir a essa questão, destaca que houve um predomínio do “caráter
classificatório tendo como único resultado a criação de novas e diferentes etiquetas para
estigmatizar todo comportamento que se afaste da norma”.
Mesmo diante de todos os avanços trazidos por Pinel e seus discípulos, a psiquiatria,
tanto em sua gênese como em todo o seu percurso histórico, exerce facetas duplas, mas que
fazem parte de um mesmo processo, ou seja, reveste-se de saber científico e incorpora a
necessidade de curar mentes doentes, ao passo que isola indivíduos estigmatizados pela
periculosidade, mantendo a ordem social.
Uma contestação oficial ao tratamento preconizado por Pinel e Esquirol ocorre quando
Bayle descobre lesões cerebrais causadoras da paralisia geral progressiva, em 1822. Ou seja,
acabava de ser descoberta uma causa orgânica para a doença mental, o que era profundamente
negado pelos alienistas adeptos do tratamento moral. Porém, em pouco tempo, esses estudos
demonstraram-se incapazes de atingir a cura. Isso foi uma vitória para o tratamento moral
que, mesmo em pequenas proporções, conseguia diminuir as manifestações das doenças
psíquicas (AMARANTE, 2000).
No contexto dessa discussão entre alienistas e organicistas, Morel concebe a teoria da
degenerescência, que atribui à loucura um processo de punição transmitida hereditariamente
de uma geração a outra em decorrência de pecados e faltas morais cometidas. Dessa maneira,
Morel afirmava que as lesões descobertas por Bayle eram na verdade efeitos e não causas da
doença mental. Essa teoria reforçava a necessidade de isolamento e tratamento moral, mesmo
35
diante dos baixos índices de cura e da superlotação dos asilos. Isso ainda diminuía a
possibilidade de acompanhamento mais individualizado dos pacientes, em função da
desproporção entre o número de profissionais e de internos (AMARANTE, 2000).
A teoria da degenerecência fomentou a eugenia na psiquiatria. O tratamento moral foi
visto como um meio para evitar que os alienados transmitissem seu mal para a sociedade, com
o objetivo maior da constituição de uma raça pura, legitimando o projeto higienista eugênico
(AMARANTE, 2000).
Porém, no século XIX, a ideia de degenerescência perdeu força. Isso aconteceu,
principalmente, devido ao surgimento das noções sobre predisposição da doença mental que
ganharam espaço a partir dos estudos de Kraepelin. Considerado o pai da psiquiatria clínica,
ele propunha a substituição da classificação nosográfica de Esquirol, que focava suas atenções
nos comportamentos manifestos, pela nosologia. Esta classificação seria feita com base na
etiologia, incidência, sintomatologia, dentre outras variáveis de caracterização da doença.
De Pinel a Kraepelin existe uma visível evolução nos conceitos psiquiátricos, como
reivindicam os modernos tratados de psiquiatria. Debate sobre etiologias,
nosologias, terapêuticas, contudo, não são suficientes para o principal e miserável
destino dos loucos: os asilos, a estigmatização e a invalidade social (AMARANTE,
2000, p. 113).
O nascimento da psiquiatria clínica procurou desvincular-se da idéia de faltas e
tratamento moral preconizado pelos alienistas para a loucura. Para isso, utilizou-se a corrente
positivista, uma vez que defendia a loucura como um dado natural, capaz de ser apreendido,
revelado, descrito, mensurado, decomposto, sintetizado e comparado. Nesse sentido,
Amarante (1999, p. 49), na esteira da contribuição de Basaglia, acrescenta que “o fenômeno
não existe em si, mas é construído pelo observador, é um constructo da ciência, e só existe
enquanto inter-relação com o observador”.
Dessa maneira, as manifestações da doença mental ocorridas no espaço da clausura e
sob o olhar da psiquiatria clássica não existem, tendo em vista que se tornam reflexo dessa
interação com o modo epistêmico positivista de apreender a realidade.
Nesse sentido, a loucura se aproxima da ciência através da psiquiatria. Porém, sua
prática visa normalizar a diversidade patológica que instrumentaliza a exigência da ordem
pública e do desenvolvimento econômico, cumprindo, com veemência, sua função de controle
social (BASAGLIA, 2005).
36
Na medida em que a relação entre a psiquiatria, o positivismo e a ciência se
intensifica, o manicômio se concretiza como lócus para o tratamento e, acima de tudo, para o
isolamento da periculosidade estigmatizada dos, agora denominados, “doentes mentais”.
Assim, “até a II Grande Guerra, a psiquiatria enclausurada e enclausurando foi se
tornando cada vez mais organicista, com base na teoria da degenerescência e no positivismo
biológico” (JARDIM, 2008, p. 32).
Durante a Segunda Guerra Mundial, a teoria da degenerescência e a eugenia
psiquiátrica intensificaram a busca por uma raça pura, principalmente, nos países
influenciados pela ideologia nazista. Nestes, as atrocidades, assassinatos e torturas cometidas
contra os doentes mentais ganhavam respaldo ideológico e científico.
Sob essa lógica cruel, cerca de quarenta por cento dos doentes mentais asilados foram
executados pelos nazistas durante a segunda guerra, este genocídio antecedeu inclusive a
perseguição aos judeus (DESVIAT, 1999).
Embora os excluídos nos campos de concentração nazistas viessem a apresentar
semelhanças com o doente mental, isso não significa dizer que o homem enlouquece perante
privações, padecimento e torturas. Todavia, demonstra que aquele, posto em um espaço de
humilhações e arbitrariedade, seja qual for seu estado mental, torna-se objeto/coisa e
gradativamente perde sua personalidade identificando-se com as leis do internamento em um
processo de mortificação de seu eu (GOFFMAN, 1974).
A rendição dos países ligados à Alemanha Nazista revelou os horrores cometidos por
suas tropas e afundou os derrotados em uma profunda crise humanitária e financeira. Porém,
os países vencedores (Estados Unidos, França, Inglaterra e União Soviética) vivenciaram uma
prosperidade econômica intensa no pós-guerra (VICENTINO, 2002).
Diante disso, Basaglia (2005, p. 308) acrescenta que “A irreversibilidade da exclusão,
sancionada pelo manicômio, entra em conflito, nessa fase, com uma economia em expansão e,
portanto, com a exigência de nova força de trabalho e de recuperação eficaz da força inábil”.
Uma economia em expansão precisa de força de trabalho para intensificar a produção
e dar vazão ao consumo, sem isso, aumenta o risco de inflação e, consequentemente, de
recessão. Nesse contexto, os manicômios foram percebidos como caros e geradores de
improdutividade por não contribuírem com o aumento da mão-de-obra disponível.
Outro fator decisivo nesse processo é o horror alastrado na sociedade pelas atrocidades
cometidas contra a dignidade humana e pelo holocausto. Nesse momento, a sociedade civil
temia que todo aquele terror vivenciado nos anos anteriores pudesse ser recorrente. Toda e
qualquer forma de tortura e exclusão passa a ser, criteriosamente, analisada e refutada.
37
Diante desse contexto, em 1954, foi criada na Inglaterra uma comissão responsável
por estudar as legislações referentes aos retardos mentais naquele país. Em seu relatório,
emitido em 1957, foi evidenciada a necessidade de uma revisão legal, no sentido de promover
equidade de direitos dos doentes mentais em relação aos acometidos por outras patologias
(DESVIAT, 1999). Com esse processo, a internação deixa de ser irreversível, a não ser para
pequenos grupos tidos como irrecuperáveis, e passa a adotar critérios mais rigorosos para sua
execução. Mas a internação judicial ou por ordem médica permanecem (BASAGLIA, 2005).
A permanência nos manicômios somente de pacientes vistos como irrecuperáveis não
diminuiu a vigilância em torno das práticas de violência nessas instituições. Com as
sucessivas denúncias e protestos dos grupos ligados aos direitos humanos, surgiram algumas
propostas de atenção à saúde mental que visavam, principalmente, humanizar os asilos
combatendo a situação de miséria vivenciada pelos internos. No contexto mundial, destacamse inicialmente duas propostas no âmbito da reestruturação da psiquiatria: a Comunidade
Terapêutica na Inglaterra e a Psiquiatria de Setor Francesa (ESCOLA POLITÉCNICA DE
SAÚDE JOAQUIM VENÂNCIO, 2003).
Nesse contexto, Basaglia (2005, p. 310) destaca que “As experiências de
transformação institucional que se desenvolvem no pós-guerra nos países anglo-saxões e na
França constituem o grande laboratório onde o interior da máquina asilar é desmontado e
redefinido”.
As Comunidades Terapêuticas inicialmente surgiram na Inglaterra, por volta de 1959,
como propostas isoladas e pontuais, mas rapidamente passaram a constituir um processo de
reforma institucional dos hospitais psiquiátricos de todo o país que teve repercussões
internacionais. A proposta era a adoção da democracia e participação coletiva nas decisões
administrativas que visavam modificar a dinâmica manicomial. Para isso, buscava a
integração dos pacientes internos em sistemas grupais e a promoção da articulação entre os
grupos, desse modo, as Comunidades Terapêuticas inglesas desviam-se da atenção individual
(COUTO; ALBERTI, 2008).
Além disso, as Comunidades Terapêuticas promoviam um processo interno de
reformas institucionais cuja principal bandeira era a luta contra a hierarquia e a verticalidade
das ações e papéis sociais no interior dos manicômios. Portanto, trata-se de uma mudança em
prol da horizontalidade e democratização das ações (AMARANTE, 2007).
Nesse sentido, a proposta da Comunidade Terapêutica inglesa avançou por perceber o
paciente não mais como mero objeto de intervenção do saber profissional, mas sim, como
sujeito ativo na tomada de decisões que envolviam a vida no manicômio. Além disso,
38
procurou humanizar a assistência prestada e melhorar as condições de vida dos internos.
Porém, não avançara no sentido de combater a exclusão institucional da loucura nos asilos, o
que corrobora com a idéia de periculosidade, agressividade e impossibilidade de socialização
dos pacientes internos. Com base nisso, Basaglia (2005, p. 71) acrescenta que “a comunidade
terapêutica não pode ser vista como meta a ser atingida, mas como uma fase transitória para a
completa desinstitucionalização”.
A Psiquiatria de Setor Francesa começa a ser implementada em 1952 na França. Mas,
foi incorporada às políticas estatais de saúde somente em 1960. Tinha como proposta resgatar
o potencial terapêutico dos hospitais, que teria sido perdido devido ao descaso político,
administrativo e social do pós-guerra. Para tanto, tal modelo dividia o hospital psiquiátrico em
setores, que agregariam pacientes oriundos de uma mesma região geográfica e social. Isso
possibilitava a preservação de seus costumes, hábitos e cultura durante todo o internamento.
Além disso, garantia ao paciente a possibilidade de se reinserir mais facilmente em seus
respectivos contextos, depois da obtenção da alta hospitalar.
Apesar das reestruturações, os manicômios continuavam a ser o centro de excelência
para o tratamento dos doentes mentais (JARDIM, 2008). Porém, a principal contribuição
dessa experiência foi a possibilidade da assistência ser prestada pela mesma equipe
multiprofissional na residência do paciente, ou seja, quando recebia alta, o paciente era
gradativamente reinserido na família e na sociedade com o apoio técnico da mesma equipe
multiprofissional que o acompanhara no asilo. Isso pode ser considerado a raiz da assistência
comunitária em saúde mental (AMARANTE, 2007).
Todavia, as tentativas de humanizar e melhorar a vida no hospício, materializadas nas
Comunidades Terapêuticas e na Psiquiatria de Setor Francesa, mascaram a violência da
exclusão e segregação sob o escopo da tolerância (AMARANTE, 2000). Nesse sentido,
ambas as tentativas de humanizar o hospital psiquiátrico não combatem a premissa do
isolamento. Isso denuncia que a doença mental ainda é percebida em uma perspectiva
conceitual de violência, periculosidade e imoralidade. Diante disso, Basaglia (2005, p. 158)
ressalta:
Quer se discutam os problemas do poder; quer se fale com conceito de autoridade;
quer se recorra aos princípios democráticos os quais se baseia a nova psiquiatria;
quer se denomine a instituição como comunidade terapêutica; quer se defina como
social o novo rumo psiquiátrico, só porque ele serve como instrumento de controle a
favor do sistema, tudo isso significa simplesmente que um novo verniz foi aplicado
sobre um velho jogo.
39
Discutidas as experiências inglesa e francesa, ressaltaremos agora a experiência de
reestruturação da psiquiatria norte-americana, uma vez que o modelo americano, juntamente
com a Psiquiatria de Setor Francesa, a Comunidade Terapêutica Inglesa e a Psiquiatria
Democrática Italiana, exerceram forte influência na Reforma Psiquiátrica brasileira, que será
abordada no próximo item desse estudo.
O fortalecimento da medicina preventiva, apontada como herdeira legítima do
higienismo, disseminou uma forma diferente de pensar a assistência à saúde individual e
coletiva. Nesse processo, acentuou-se a crença no indivíduo enquanto ser biopsicossocial, a
ideia dicotômica de saúde/doença enquanto estado de equilíbrio ou desequilíbrio foi reforçada
e houve um resgate das discussões da História Natural das Doenças (HND). Dessa forma, o
desenvolvimento das patologias fica fortemente atrelado à interação entre homem, patógeno e
meio ambiente (JARDIM, 2008).
Nessa perspectiva, podemos afirmar que a Psiquiatria Preventiva, concebida por
Gerald Caplan nos Estados Unidos, baseava-se no modelo da HND percebendo a doença
mental sob uma perspectiva linear e determinista. A ideia central era buscar sinais e sintomas
precocemente para prevenir a manifestação do agravo mental, ou seja, evitar a recorrência ou
a primeira manifestação das crises. Para tanto, incorporou das ciências sociais a noção de
desvio para estabelecer o que seria anormal e pré-patológico (AMARANTE, 2007). Isso fica
evidente na definição trazida por Caplan (1980, p. 31):
Creio que a psiquiatria preventiva deve incluir a prevenção primária como
ingrediente essencial e promover a saúde mental entre os membros da comunidade
que não sofram correntemente de quaisquer distúrbios, na esperança de reduzir o
risco de que eles venham a ser amanhã mentalmente perturbados.
A Psiquiatria Preventiva tenta estabelecer uma série de fatores de risco em uma
relação causal e determinista com o início das manifestações do sofrimento mental. Suas
ações preventivas tentam interromper uma corrente causal imaginária. Dessa forma, o
componente social e histórico do processo de construção da saúde mental é reduzido a um
fator de risco, porém com pouca ou nenhuma possibilidade de intervenção.
Apesar de todas essas limitações, a partir de 1963, com o governo do presidente
Kennedy, a Psiquiatria de Caplan ganhou força no cenário da política de saúde mental
americana.
A ampla assistência comunitária é uma questão central para um novo programa de
saúde mental. A diferença seria pequena se fossem despejadas verbas federais para
manter o tipo obsoleto de assistência institucional que hoje predomina.
40
Necessitamos de um novo tipo de estrutura de saúde, um que devolva a assistência à
saúde mental ao curso principal da medicina norte-americana e, ao mesmo tempo,
valorize os serviços de saúde mental (KENNEDY, 1963, p. 4 apud CAPLAN, 1980,
p. 17).
Nesse período, a política do Estado mínimo foi responsável pela diminuição acentuada
do número de pacientes internados em manicômios naquele país, considerando que era mais
barato para os cofres públicos o tratamento em casa, sob a responsabilidade da família. Em
contrapartida, foram criadas diversas estratégias de controle como a realização de exames, a
vigilância e a aplicação de testes psicológicos periódicos a fim de prever o comportamento
dos indivíduos. Essa dinâmica propiciou o surgimento de uma enorme demanda ambulatorial
pelos serviços de atenção à saúde mental, porém o modelo manicomial continuava a ser
alimentado (JARDIM, 2008).
O aumento da demanda ambulatorial revelou a necessidade de criação dos Community
Mental Heakth Centers (Centros Comunitários de Saúde Mental). Essas instituições são
concebidas com a função de controlar toda forma de desvio. Nesse sentido, o manicômio teve
sua função diminuída, mas não nulificada, por meio da expansão das medidas preventivas e
de pós-tratamento (BASAGLIA, 2005).
Diante disso, a psiquiatria ganha espaço nas ruas, entra nas casas das pessoas e nos
relacionamentos, interferindo diretamente em suas dinâmicas. Em contrapartida, surge a
necessidade de vigiar, prevenir e detectar sinais e sintomas de saúde mental que, na verdade,
funcionam como um valoroso mecanismo de controle social (JARDIM, 2008).
A Psiquiatria Preventiva americana diminuiu contundentemente a utilização do
manicômio como proposta de atenção à saúde mental, enfraquecendo a necessidade de
segregação e isolamento. Trata-se de um notório avanço em relação às Comunidades
Terapêuticas e à Psiquiatria de Setor, que se detiveram na transformação do espaço asilar. No
entanto, o manicômio permanece ativo, mesmo que de forma reduzida e as práticas
manicomiais continuam sendo utilizadas, agora, em um novo espaço, na convivência social.
Isso fica evidente na importância assumida pelo controle rígido e vigilância intensa sobre o
que era percebido como fator de risco. Caplan (1980, p. 129) destaca a importância do aspecto
preventivo de forma pré-concebida ao afirmar que o objetivo do preventivismo é “reduzir na
comunidade a taxa de funcionamento defeituoso devido aos distúrbios mentais”.
Partindo desse pressuposto, a primeira teoria a contestar e condenar o isolamento e a
exclusão do sujeito acometido por sofrimento psíquico foi a antipsiquiatria. Criada a partir de
reflexões de estudantes ingleses, a antipsiquiatria surgiu entre as décadas de 1950 e 1960
41
disseminando idéias contra a hospitalização e rompendo com o conceito de doença mental.
Propõe que a família comece a ser o elemento central da terapia, uma vez que a loucura
denuncia a existência da desordem do núcleo familial (JARDIM, 2008). A antipsiquiatria
surgiu como uma proposta radical no sentido de combater a incorporação do método das
ciências naturais à assistência destinada ao doente mental (AMARANTE, 2007). Sendo
assim, criticava fortemente a aplicação da HND à saúde mental e, consequentemente, a
incorporação da noção de desvio proposta por Caplan e aplicada nos Estados Unidos.
No entanto, Desviat (1999, p. 41) afirma que “na realidade, antipsiquiatria era um
termo ambíguo que representou para a opinião pública, até o final dos anos 1970, todos os
movimentos de contestação e reforma”.
Porém, os autores citados concordam que a proposta central da antipsiquiatria era o
fechamento dos manicômios e criação de uma rede aberta de atenção à saúde mental, que não
tomasse por base o modelo preventivista americano.
Nesse sentido, Basaglia (2005, p. 247) aponta que “o fechamento do hospital
psiquiátrico não interrompe na origem a cadeia de ‘psiquiatrização’ do sofrimento, produzida
alhures; mas, cortando-lhe o anel central, determina significativas adaptações em todos os
aparatos médico-psiquiátricos”.
A importância do fechamento dos manicômios é confirmada para a desconstrução dos
estigmas que envolvem a doença mental em um manto de isolamento. Contudo, é preciso
discutir a origem e o viés de preconceito e periculosidade com o qual os sujeitos em
sofrimento psíquico são tratados. Sem tais discussões, as práticas manicomiais permanecem
vivas além dos muros, embora sob “novos” serviços de atenção.
Assim, a Psiquiatria Democrática propugnada por Franco Basaglia na Itália no início
de 1960, significou o primeiro passo rumo à superação dos aparatos manicomiais, entendidos
não apenas como a instituição, mas também como os saberes que constituíam suas práticas
(AMARANTE, 2007).
Contextualizando e justificando o surgimento da Psiquiatria Democrática italiana,
ressaltamos que, em 1965, o número de internos nos manicômios ultrapassava a cifra dos cem
mil indivíduos. A realidade da psiquiatria na Itália estava atrasada tanto em relação aos outros
setores da saúde daquele país, quanto em comparação com a saúde mental em outros países,
como nos Estados Unidos, por exemplo. Nesse cenário, surge a proposta de Basaglia como
um confronto não só com o hospital psiquiátrico, mas também com a lógica preconceituosa
que atingia as pessoas em sofrimento psíquico (JARDIM, 2008).
42
Outros dois fatores são destacados por Desviat (1999, p. 23) como importantes nesse
processo, a saber, “(...) a descoberta dos medicamentos psicotrópicos e a adoção da
psicanálise na saúde pública nas instituições da psiquiatria (...)”.
Com a utilização dos fármacos, mesmo no contexto do internamento, foi possível
eliminar as contenções e distinguir os danos causados pela doença daqueles provocados pela
própria institucionalização (BASAGLIA, 2005).
Portanto, ficou evidente que o internamento, o isolamento e a submissão das pessoas
às práticas manicomiais, por si sós, causam danos psíquicos que podem tornar-se
irreversíveis. Afinal, no hospício, o doente é submetido a uma objetivação do seu ser, a partir
das necessidades da instituição psiquiátrica. A partir da negação da sua cultura, da sua história
e do seu sofrimento surgem posturas e comportamentos que a psiquiatria atribui enquanto
sintomatologia da doença, mas que são reflexos da exclusão e da imposição normativa
institucional (AMARANTE, 2000).
No entanto, em muitos casos, o abuso praticado por profissionais de saúde por meio da
sedação e má utilização das drogas psicotrópicas leva a impregnação tóxica e a prejuízos
irreparáveis à saúde mental dos sujeitos, em nome do chamando avanço na medicalização da
loucura (VENTURINI, 2003). Destarte, concordamos com o autor e não defendemos o
fármaco como a única resposta a ser dada diante de uma situação de intensificação do
sofrimento psíquico. Entretanto, também não negamos a importância da psicofarmacologia no
processo de desistitucionalização em saúde mental.
Dessa maneira, o emprego da psicofarmacologia deve ser mais um componente
envolvido da complexa rede para intervenção em saúde mental. Ao utilizar o fármaco temos
que levar em consideração a totalidade do usuário em seu contexto e em sua subjetividade
(SARACENO; ASIOLI; TOGNONI, 1994). Portanto, não se nega o legado de contribuições
da farmacologia para a saúde mental, mas se criticam posturas reducionistas que tornam
sentimentos humanos como emaranhados de reações químicas entre neurotransmissores
(AMARANTE, 1999).
Diante desse cenário, podemos afirmar que as discussões de Basaglia, a descoberta da
psicofarmacologia, associadas ao contexto social e político da Itália nos anos 1960 e 1970,
formaram o contexto de construção da Lei 180 de 18 de maio de 1978, que decretou a
substituição dos manicômios naquele país (DESVIAT, 1999).
A proposta de Basaglia superou a americana porque não percebia os Centros de Saúde
Mental como intermédio para detecção precoce de crises e internamento do paciente. Eles
passaram a ser instrumentalizados para a busca da integralidade das ações em saúde mental
43
em seu território, sem exclusão e segregação. Nesse sentido, questiona a necessidade do
hospital psiquiátrico enquanto equipamento social para atenção à saúde mental
(AMARANTE, 2007).
Sobre o modelo americano, Basaglia (2005, p. 234) afirma que “as estruturas que
deveriam servir à prevenção da doença revelam-se totalmente inadequadas, pois não afetam, e
sim confirmam, a natureza de opressão e de domínio, mediante a relação técnico-assistido”.
Nesse sentido, o fechamento definitivo dos hospitais psiquiátricos e a convivência da
sociedade com a loucura possibilitam o surgimento de soluções efetivas e o estabelecimento
de estruturas terapêuticas que devem fazer parte também da convivência social e não somente
da criação de estruturas sociais, sob a forma de repartições e serviços estatais ou privados. A
própria sociedade deve sentir-se co-responsável pela loucura (BASAGLIA, 2005).
Não se trata de promover um movimento de desospitalização aonde antigos internos
são levados, sem acompanhamento, à convivência social, entregues apenas aos cuidados da
família ou nas ruas sem qualquer preocupação terapêutica. Trata-se de desinstitucionalizar, ou
seja, de considerar a saúde mental individual e coletiva como temas de uma comunidade
(VENTURINI, 2003). Desinstitucionalizar significa “trabalhar para eliminar a realidade e a
cultura institucional e suas consequências: violência, miséria, isolamento, falta de dignidade,
injustiça e ampliação da enfermidade institucional, seja dos pacientes, seja dos que cuidam
deles” (SARACENO; ASIOLI; TOGNONI, 1994, p. 32).
Portanto, durante o movimento de desinstitucionalização, as origens culturais e sociais
do estigma e do preconceito em torno do doente mental devem ser combatidas e
desconstruídas. Concomitantemente, deve-se discutir e reforçar a subjetividade e a garantia de
autonomia para os sujeitos em sofrimento psíquico.
Nesse contexto, é fundamental a criação de serviços de saúde mental que não excluam
ou isolem os sujeitos, ou seja, serviços comunitários de intervenção que possam associar
ações terapêuticas à inclusão social. Nessa discussão, Amarante (2003, p. 50) acrescenta que
a desistitucionalização é “um processo ético-estético, de reconhecimento de novas situações
que produzem novos sujeitos de direito e novos direitos para o sujeito”. Deste modo, devolver
a condição de cidadãos aos que outrora foram excluídos é reconhecer sua condição humana,
ou seja, reconhecer que são repletos de contradições e conflitos como todos os ditos normais.
O internamento vai de encontro a esse processo de reconhecimento de humanidade nos
diferentes, visto que, seu objetivo central é a destruição de toda manifestação da diferença dos
sujeitos. Nesse sentido, receberá alta para conviver em sociedade quem se mostrar
completamente manso, dócil, sujeito às normas e aos profissionais, com sua subjetividade e
44
vontade destruídas. Somente assim, tem condições de conviver em um mundo onde o seu eu
não teria lugar (BASAGLIA, 2005).
Goffman (1974, p. 140) respalda essa idéia quando afirma que “temos provas dos
efeitos destrutivos do fato de viver em um mundo dentro de outro mundo, e em condições que
torna difícil levar a sério qualquer um dos dois”.
Durante o processo de alta dos internados por longas datas, ou seja, daqueles pacientes
que foram submetidos a viver sob as regras institucionais, fica evidente a consolidação de
uma dependência institucional crônica. Nesse momento, o sujeito percebe que a liberação
significa passar do topo de um pequeno mundo para o ponto mais baixo de um mundo grande.
O estigma e o preconceito são elementos centrais desse sentimento de exclusão vivenciado
pelos ex-internos após a alta. Muito mais do que o combate ao isolamento com falsos fins
terapêuticos é preciso avançar no reconhecimento da necessidade de reinserção social plena
dos sujeitos em sofrimento psíquico (GOFFMAN, 1974).
Portanto, a reforma não é somente uma redefinição da rede de assistência à saúde
mental em que o manicômio não tem mais espaço. Trata-se de uma tentativa de resignificação
da loucura em todos os campos da sociedade, através da desconstrução gradativa dos estigmas
do medo, exclusão e periculosidade que marcam os sujeitos em sofrimento psíquico.
Conforme vem sendo explicitado, o estigma da loucura foi construído ao longo das
idas e vindas do processo histórico. Seria ilusório acreditar que, como em um passe de
mágica, a loucura pudesse ser (re)significada e a sociedade passasse a inserir suas
manifestações de forma natural à convivência comunitária. Por mais que a Psiquiatria
Democrática italiana tenha amadurecido suas discussões a ponto de efetivar-se como prática e
de ter ampliado suas influências nas políticas de atenção à saúde mental mundo afora, não
podemos ter a ousadia de afirmar que a doença mental foi aceita na sociedade. A
compreensão do saber/fazer da psiquiatria/saúde mental vem avançando, porém Foucault
(1972, p. 12) alerta-nos: “aquilo que outrora foi fortaleza visível da ordem tornou-se castelo
de nossa consciência”.
Após os movimentos de reestruturação psiquiátrica, os preconceitos e suas práticas
aprisionam a doença mental em uma dimensão mais ampla do que os manicômios. É
preocupante perceber que isso acontece de forma velada, que até trabalhadores que pretendem
ou tem a responsabilidade profissional de promover a autonomia dos sujeitos em sofrimento
psíquico podem não perceber.
45
Essa discussão que realizamos é fundamental para percebermos como as concepções,
conceitos e práticas concebidas em outros contextos encontraram-se com a realidade brasileira
e exprimiram as singularidades que compõem o cenário nacional de atenção à saúde mental.
3.2 HISTÓRIA DA LOUCURA NO BRASIL
Para a discussão sobre as singularidades e aspectos centrais da história da loucura no
Brasil, faremos um recorte a partir do século XVIII, quando se intensifica a aproximação
entre colônias e metrópoles. A partir deste fato, as raízes de políticas assistenciais voltadas
para alguns grupos sociais começam a surgir, mesmo que ainda em uma relação de
exploração. Prova disso é que, em 1747, firma-se a Companhia do Ocidente com objetivos
voltados para a exploração da América. Uma das medidas tomadas pelo órgão teve relação
direta com a política de internamento, uma vez que os internos das metrópoles eram
frequentemente enviados às colônias (FOUCAULT, 1972).
Percebemos uma repetição da realidade já discutida na Idade Média quando os loucos
eram expulsos das cidades e passavam suas vidas a vagar entre elas. Dessa forma, podemos
afirmar que o louco no século XVIII ainda é percebido como um problema a ser escondido e
isolado.
Até meados de 1700, no estado do Rio Grande do Norte, não havia qualquer
preocupação com o tratamento ou assistência aos doentes mentais, que ficavam vagando pelas
cidades expostos à violência e chacota da população. Entretanto, quando alguns loucos eram
taxados como perigosos recebiam o mesmo tratamento destinado aos criminosos em geral, ou
seja, eram aprisionados nas cadeias públicas (SUCAR, 1993).
As primeiras propostas sistemáticas de assistência aos doentes mentais no Brasil
surgiram no período imperial. A criação de asilos começou a ser efetivada a partir da
intensificação do processo de urbanização das primeiras cidades brasileiras, promovido pela
chegada da corte portuguesa ao país, em 1808. Nesse contexto, os doentes mentais, como na
Europa renascentista, eram confinados em instituições sem qualquer tipo de assistência,
juntamente com outros desviantes da ordem mercantil e urbana. Nesses espaços, os loucos
eram submetidos a maus-tratos que frequentemente os levavam à morte (RIBEIRO, 2007).
A primeira instituição do Brasil que se destinou a abrigar exclusivamente os doentes
mentais foi o Hospício Pedro II criado em 1841, na cidade do Rio de janeiro. Isso aconteceu
graças a um movimento médico que tinha como lema “aos loucos, o hospício” iniciado em
1830 diante das fortes críticas desses profissionais ao tratamento destinado ao doente mental.
46
O Hospício Pedro II foi criado com 350 leitos e, seguindo a tendência européia, classificava a
loucura como doença mental e como tal, era objeto de cuidados específicos (PAIVA, 2003).
Por muitos anos, o Hospício Pedro II foi o único serviço oferecido pelo Império ao
tratamento dos insanos. Em 1890, a instituição passa a ser chamada de Hospício Nacional dos
Alienados e adotou a proposta terapêutica do Tratamento Moral de Pinel. A estrutura
terapêutica era caracterizada por quatro recomendações básicas, a saber: o isolamento, uma
vez que se acreditava que a família e a sociedade eram causadoras dos transtornos mentais; a
organização do espaço terapêutico, onde os doentes eram agrupados conforme características
em comum, como agressividade, por exemplo; a vigilância constante, que ficava a cargo da
enfermagem; e a distribuição do tempo que ocupava o doente mental com trabalho (paciente
pobre) ou com lazer (paciente rico) (ESCOLA POLITÉCNICA DE SAÚDE JOAQUIM
VENÂNCIO, 2003).
Rapidamente, o Hospício Pedro II revelou os mesmos problemas das instituições
européias. O Tratamento Moral com os baixos índices de cura e grande cronicidade foi
responsável também pela superlotação da instituição. Nesse contexto, as colônias de São
Bento e Conde de Mesquita, no Rio de Janeiro, surgiram como pioneiras da proposta no país
após a proclamação da república. Nelas os pacientes eram imersos em um estilo de vida rural,
de convivência com a agricultura e criação de animais. Ideologicamente, a vida no campo é
associada a um estilo calmo e tranquilo que aumentaria a cura em relação ao asilo. As gestões
de Juliano Moreira e, em seguida, a de Adauto Botelho, que juntas somaram quase cinqüenta
anos na direção da Assistência Médico-legal de Alienados, foram responsáveis pelo
alastramento das colônias no Brasil (AMARANTE, 2007).
No entanto, o Hospício Nacional dos Alienados não foi fechado, pois, assim como na
França e Inglaterra, no Brasil também houve tentativas de reforma das práticas internas nos
manicômios. Destaca-se a reforma das práticas internas do antigo Hospício Pedro II proposta
em 1940 pela psiquiatra Nise da Silveira. Esta promoveu a substituição de terapias agressivas,
como os choques elétricos e as psicocirurgias, por práticas expressivas de desenho, pintura,
escultura e o convívio com animais domésticos (ESCOLA POLITÉCNICA DE SAÚDE
JOAQUIM VENÂNCIO, 2003).
Contudo, Amarante (2000, p. 112) refere que “da reforma das colônias, com seu
princípio de ilusão da liberdade, passando pela psicoterapia institucional, com o
revigoramento da casa de cura, às demais experiências reformadoras, o isolamento permanece
na base da prática psiquiátrica”. Nesse sentido, a psiquiatria continua fiel à sua função de
47
controle social e manutenção da ordem, mesmo que isso implique em segregação, tortura e
perpetuação de estigmas e preconceitos sobre os sujeitos considerados insanos.
Apesar da experiência de baixas taxas de cura e os grandes índices de morte e
cronicidade evidenciados pela estratégia do internamento na Europa e no Rio de Janeiro, em
1911 foi inaugurado em Natal-RN, o Asilo da Piedade para receber os insanos do estado. A
instituição, inaugurada em 1882 com o nome de Lazareto da Piedade para abrigar indigentes
de toda espécie, passou a ser conhecida em todo o Rio Grande do Norte como “prisão de
doidos”. No ano de sua inauguração, o Asilo da Piedade registrou 22 internações, apenas 4
altas e um óbito. Já em 1913, foram internadas 46 pessoas, 36 tiveram alta hospitalar e
aconteceram 13 óbitos (SUCAR, 1993).
Até a década de 1930, o discurso preventivista tinha muita força na realidade
brasileira. Preconizava a higiene mental e a eugenia como estratégias para prevenir o
alastramento da doença mental na sociedade. A higiene mental era entendida como forma de
preservar a normalidade mental, sendo importante como medida preventiva imediata. A
eugenia era vista como forma sistemática de elevar ou rebaixar a qualidade racial das
gerações futuras, atuando preventivamente em longo prazo (ESCOLA POLITÉCNICA DE
SAÚDE JOAQUIM VENÂNCIO, 2003).
Entre 1940 e 1950, houve predomínio das terapias de caráter biológico, tais como a
eletroconvulsoterapia, a lobotomia, a terapia insulínica e o uso de medicamentos psicotrópicos
recém descobertos nesta última década. Já nesse período, mas principalmente a partir de 1960,
a psiquiatria como saúde pública começa a declinar, em detrimento da assistência privada, que
assumiu convênios com o Estado. O alastramento desses convênios culminou com o advento
do fenômeno conhecido por “indústria da loucura” devido aos altos lucros obtidos no setor
(RIBEIRO, 2007).
Esse contexto tem relação causal com o advento e fortalecimento do modelo Médico
Assistencial Privatista que se consolidou como um modo reducionista, biologicista e
fragmentado de atenção à saúde. Esse modelo é assim denominado por centrar-se no saber
médico como hegemônico, basear-se na demanda espontânea e individual pelos serviços de
saúde e por ter a iniciativa privada, representada pelos grandes laboratórios e indústria
farmacêutica, como a principal favorecida com os lucros gerados no setor saúde. Porém, o
fortalecimento do setor privado não mudou a estratégia principal da psiquiatria para o
tratamento da doença mental: a internação nos manicômios.
As discussões de Basaglia ganharam espaço no cenário brasileiro, durante as lutas pelo
fim da ditadura militar e redemocratização do país, na década de 1970. O fervor político e
48
social no Brasil nessa época está em consonância com as idéias do autor, uma vez que seu
conteúdo vai muito além de uma nova proposta de atenção à saúde mental. Perpassa pelos
princípios de ética, liberdade física e de expressão, cidadania, direitos, deveres,
responsabilidade estatal e social.
A realidade da assistência psiquiátrica no Brasil, no fim da década de 1960, era
dramática. Mais de sete mil pacientes internos eram obrigados a dormir no chão por falta de
leitos. A média de internamento era de sete meses, mesmo nos casos agudos, e o índice de
mortalidade nos hospícios era seis vezes maior quando comparado aos hospitais de doenças
crônicas. Uma realidade gritante, afinal, apesar de o cânone médico dizer que de loucura não
se morre, o nível de mortalidade era gigantesco (PAULIN; TURATO, 2004).
O número de pacientes internados aumentou, significativamente, os gastos públicos
com a Previdência Social, pois, uma grande quantidade de recursos era destinada ao
pagamento da rede privada de manicômios, que representava a maioria no setor. Diante disso,
em 1968, o estado da Guanabara cria a Comissão Permanente para Assuntos Psiquiátricos
(CPAP-GBM). Essa comissão elaborou um relatório que apontava a ineficiência dos serviços
ambulatoriais em saúde mental que se limitava a dar guias para internação nos manicômios.
Foi apontado o modelo da psiquiatria preventivista americana como alternativa para a crise
dos serviços. Apesar de partir de uma iniciativa local, os impactos deste relatório foram
nacionais, tanto que, a comissão realizou o mesmo estudo em âmbito nacional. Os resultados
foram inseridos no Manual de Serviço para Assistência Psiquiátrica e apontaram para a
necessidade de serviços de atenção primária, secundária e terciária como complementares à
reestruturação da assistência. Este manual foi amplamente distribuído para os serviços de
saúde pelo Instituto Nacional de Previdência Social (INPS) (JARDIM, 2008).
Concomitantemente, em meados de 1970, os próprios trabalhadores dos hospitais
psiquiátricos intensificaram denúncias sobre as péssimas condições de existência nas quais os
pacientes eram submetidos nos manicômios. Esse processo culminou com a criação do
Movimento de Trabalhadores em Saúde Mental em 1978, que buscou discutir e criar
propostas e intervenções contra o modelo de atenção à saúde mental até então vigente
(RIBEIRO, 2007).
Imbuídos pela responsabilidade da mudança, profissionais brasileiros de saúde mental
começaram a vislumbrar mais concretamente a possibilidade de tratamento sem a necessidade
de exclusão. Uma das primeiras iniciativas nesse sentido surgiu na cidade de Santos-SP,
pioneira no fechamento do hospital psiquiátrico e na implantação de serviços substitutivos e
49
projetos como a Rádio e TV TAM TAM, formada por ex-asilados, e a República do
Manequinho que acolhia pacientes sem moradia e família (JARDIM, 2008).
Outros dois eventos são apontados por Amarante (2007, p. 75) como importantes para
a concretização e fortalecimento do Movimento de Reforma Psiquiátrica no Brasil: a criação
da SOSINTRA, primeira associação de familiares de doentes mentais do Brasil e a vinda de
Franco Basaglia ao país. Na ocasião, o autor visitou o hospital psiquiátrico de Barbacena e
denunciou seus horrores à sociedade brasileira e ao mundo.
Porém, dois eventos acontecidos no ano de 1987 são reconhecidos como marcos para
consolidação da reforma e construção da atual política de saúde mental no Brasil. Na I
Conferência Nacional de Saúde Mental foram estabelecidos os primeiros consensos entre os
profissionais da área sobre um novo modelo de atenção psiquiátrica para o país. Já no II
Encontro Nacional dos Trabalhadores em Saúde Mental, o maior avanço foi a incorporação de
outros setores da sociedade civil na luta pela transformação do modelo assistencial vigente.
Neste evento, foi adotado o lema “Por uma sociedade sem manicômios”. Isso deixou evidente
a forte influência da experiência italiana no cenário da saúde mental brasileira, uma vez que
este mesmo lema foi título de um congresso acontecido em Bologna, neste mesmo ano
(PAIVA, 2003).
Dois anos depois, em 1989, o então deputado federal, pelo Partido dos Trabalhadores
de Minas Gerais (PT-MG), Paulo Delgado apresentou o Projeto de Lei 3.657 que direcionava
a discussão para a necessidade de construir uma nova legislação regulamentadora da saúde
mental no Brasil, bem como a necessidade de extinção progressiva dos hospícios. O trâmite
no Senado arrastou-se por 12 anos, até que o senador Sebastião Rocha, do Partido
Democrático Trabalhista do Amapá (PDT-AP), reformulou o texto original de Paulo Delgado
e deu origem a Lei 10.216/2001. Esta dispõe sobre a proteção e os direitos das pessoas
portadoras de transtornos mentais e redireciona o modelo assistencial em saúde mental,
aprovando-se uma redução gradativa e substancial dos leitos oferecidos em hospitais
psiquiátricos e um maior rigor na utilização de critérios para a internação (BRASIL, 2004a).
Todavia, nos doze anos de discussão legislativa sobre o que viria a ser a lei da
Reforma Psiquiátrica, alguns aspectos devem ser citados por permearem esse processo: a
possibilidade de diversificação na utilização, em outros setores da psiquiatria, de recursos que
seriam destinados aos hospitais psiquiátricos, o que aconteceu a partir de 1992; em 1993 a
Secretaria de Assistência à Saúde estabeleceu critérios para o funcionamento do hospital
psiquiátrico, buscando-se humanização dessas instituições (fim das celas, das proibições de
visitas, estabelecimento de equipe profissional durante as 24 horas); no mesmo ano houve a
50
redução de quatro mil leitos de hospitais psiquiátricos e foram fechadas nove instituições
privadas por falta de condições de funcionamento; ainda em 1993, foram criados dois mil
leitos de psiquiatria em hospitais gerais e o Grupo de Acompanhamento da Assistência
Psiquiátrica Hospitalar (GAPH) com o objetivo de realizar supervisões nesses serviços; a
legislação em saúde mental foi renovada de forma pioneira nos estados do Rio Grande do Sul,
Ceará, Pernambuco e Rio Grande do Norte (DESVIAT, 1999).
Apesar do pioneirismo norteriograndense, não observamos na Lei 6.758 de 1995 – que
dispõe sobre a adequação dos hospitais psiquiátricos, dos leitos psiquiátricos em hospitais
gerais e construção de unidades psiquiátricas – nenhuma proposta de criação de serviços
substitutivos de base comunitária e/ou de suporte para as famílias e pacientes psiquiátricos.
Portanto, a lei determinou um processo de desospitalização e não de desinstitucionalização,
uma vez que os leitos fechados nos hospitais psiquiátricos requerem muito mais do que
somente a abertura de vagas psiquiátricas nos hospitais gerais. Seria preciso a estruturação de
toda uma rede de serviços substitutivos de base comunitária e o combate nas esferas sociais e
culturais ao preconceito que marca o sujeito em sofrimento psíquico.
Em outros estados, como o Rio Grande do Sul, por exemplo, a compreensão
comunitária de saúde mental esteve presente desde o início do processo. Apesar de algumas
unidades federativas avançarem mais do que outras, a realidade nacional como um todo,
durante a década de 1990, esteve propícia para as discussões que envolviam o combate à
hospitalização indiscriminada dos sujeitos em sofrimento psíquico. Todavia, esse não foi um
processo fácil e consensual entre todos os segmentos sociais envolvidos. Diversos projetos
anti-reforma tentaram consolidar-se no governo e no campo jurídico, visando à preservação
do isolamento psiquiátrico hospitalar.
Apesar das resistências, a luta política “por uma sociedade sem manicômios” efetivouse como uma política de saúde mental do governo brasileiro (BRASIL, 2004a). Em
consequência disso, houve uma redução significativa dos leitos nos hospitais psiquiátricos no
Brasil. Para se ter uma idéia, no ano de 2002 existiam 51.393 leitos em hospitais psiquiátricos
no país e, em 2010, esse número caiu para 35.426 leitos (BRASIL, 2010).
Diante desse cenário de desistitucionalização, tornou-se necessária a criação de
serviços para acolher o egresso das instituições psiquiátricas de volta ao seio da sociedade.
Nessa perspectiva, sob a influência das diretrizes da Lei 10.216/2001, em articulação com as
Leis Orgânicas de Saúde 8.080/90 e 8.142/90, os serviços de saúde mental no país foram
descentralizados e, atualmente, estão distribuídos em uma rede crescente e hierárquica de
51
complexidade, composta por três níveis de atenção: atenção básica, de média e de alta
complexidade (BRASIL, 2005).
Segundo os princípios e diretrizes do SUS, a atenção básica deve contar com
profissionais generalistas na promoção, proteção e recuperação da saúde. Nesse nível
encontramos a ESF, que articuladamente com os CAPS, Residências Terapêuticas, centros de
convivência e cultura, equipes matriciais de referência e o Programa de Volta para Casa
compõem o cenário da atenção básica em saúde mental (RIBEIRO, 2007).
Por sua vez, a média complexidade conta com profissionais especializados em saúde
mental que prestam cuidados especificamente voltados para o sujeito em sofrimento psíquico.
Esses espaços de atenção secundária, que procuram substituir os leitos de internação, são
compostos pelos hospitais-dia, leitos de observação em hospitais gerais e os CAPS.
Por último, a atenção de alta complexidade é realizada em hospitais, sendo
caracterizada como espaço operacional para os cuidados considerados intensivos e críticos da
rede. Este nível está representado por hospitais gerais, hospitais psiquiátricos e SAMU
(BRASIL, 2007). Portanto, a internação e os hospitais psiquiátricos continuam a existir na
realidade da atenção à saúde mental no Brasil, porém, foi consubstancialmente desconstruída
sua centralidade na rede assistencial, conforme as diretrizes da política de saúde mental no
país após a Reforma Psiquiátrica. Além disso, os abusos e maus-tratos praticados durante o
internamento perderam a permissividade legal e o seu aparato “científico” sustentador que
contribuía para legitimação da realidade de internamento onde a dignidade humana era
segundo plano.
Diante desse processo histórico a saúde mental no Brasil rompeu com antigos
paradigmas e busca a consolidação de uma nova proposta assistencial para os sujeitos em
sofrimento psíquico. A redução drástica nos leitos de internação psiquiátrica e expansão
gradativa dos serviços substitutivos em todo o território nacional é o termômetro dessa
mudança. Contudo, mesmo após o avanço teórico e prático vivenciado o manicômio, muitas
vezes, ressurge em suas práticas durante a legitimação de uma assistência excludente por
parte de alguns profissionais e familiares despreparados para lidar com as questões subjetivas
que emergem dos sujeitos em sofrimento psíquico.
No próximo item, discorreremos sobre os aspectos históricos do Atendimento PréHospitalar (APH), da consolidação e da dinâmica de funcionamento do SAMU no cenário
atual das políticas de saúde.
52
3.3 ASPECTOS HISTÓRICOS E OPERACIONAIS DO SAMU
As primeiras tentativas de sistematizar o APH, promovendo a assistência precoce às
vítimas de agravos, surgiram na França, na época da Revolução francesa. No ano de 1792, um
estudante de medicina chamado Dominique Larrey começou a utilizar carroças no transporte
de soldados feridos em conflito, promovendo medidas imediatas de socorro já durante o
deslocamento para os hospitais de campanha. Durante esse processo, observou-se os efeitos
positivos de tais medidas para o prognóstico dos soldados atendidos (ALBINO;
RIGGENBACH, 2004).
Outro destaque na concretização do APH no cenário dos serviços de saúde é o
surgimento da Cruz Vermelha Internacional no ano de 1863, como resultado da constante
necessidade de atendimento de urgência prestado aos soldados nos campos de batalha. A
entidade se destacou nas duas Guerras Mundiais do século XX, realizando atendimento
imediato às vitimas dos conflitos. As experiências da Cruz Vermelha demonstraram aos
exércitos a importância de treinar os soldados para realizarem medidas simples junto aos
feridos antes da chegada do socorro especializado, visto que, isso demonstrava ter um impacto
significativo na redução da mortalidade e das possíveis sequelas (RAMOS; SANNA, 2005).
Porém, médicos franceses constataram, em 1960, que havia uma discrepância entre o
atendimento hospitalar e o pré-hospitalar, no que se refere ao aparato tecnológico e aos
recursos terapêuticos disponíveis para pacientes e equipe de saúde. A partir dessa constatação,
foi criado o SAMU francês, como estratégia de deslocar profissionais médicos e tecnologias
para o local onde aconteciam as ocorrências, propiciando assistência de qualidade até a
chegada ao hospital (CAMPOS, 2005).
Paralelamente, a experiência com resgate aéreo por meio de helicópteros equipados
como Unidades de Terapia Intensiva (UTI) móveis durante a guerra no Vietnã, demonstrou
que nos Estados Unidos os índices de mortalidade dos soldados feridos em campo de batalha
reduziam para cerca de 1% nos casos aos quais eram prestados cuidados imediatos durante o
transporte até o hospital. Isso foi crucial na sensibilização das autoridades americanas,
intentando-se idealizar e implantar um serviço de resgate em todo o país (ALBINO;
RIGGENBACH, 2004).
Diante disso, em 1966, foi desenvolvido o Sistema de Urgências Médicas para servir
como proposta de atendimento pré-hospitalar aos acidentados em rodovias federais dos
Estados Unidos. Consequentemente, em 1968, houve a centralização de todas as chamadas de
emergência através do número 911. O sistema americano difere do francês por não restringir o
53
atendimento ao médico, acrescentando quatro outras categorias profissionais aos serviços:
socorrista, técnico de emergência básica, técnico de emergência intermediário e paramédico
(CAMPOS, 2005).
No Brasil, as primeiras iniciativas para estruturação de um serviço de APH tiveram
início a partir de 1808, com a chegada da família real portuguesa. O serviço inicialmente
implantado seguia o modelo europeu da época, no qual as ambulâncias eram carruagens que
se configuravam mais como um sistema de transportes do que um serviço de prestação de
cuidados emergenciais (SÃO PAULO, 2001).
A sistematização do serviço de APH começou a materializar-se de fato no Brasil
somente em 1893, quando o Senado da República promulgou uma lei estabelecendo o socorro
médico em vias públicas e a importação imediata de ambulâncias da Europa. Apesar disso,
por muito tempo, o atendimento prestado por este sistema ficou restrito a existência de
ambulâncias equipadas com um condutor e dispondo apenas de espaço para exercer a função
de transportar os pacientes até o hospital mais próximo. Somente em 1910, no Estado de São
Paulo, esta realidade começa a ser desconstruída, quando um decreto obriga a presença de
médicos no local de incêndios e outros acidentes (RAMOS; SANNA, 2005).
Diversos eventos merecem destaque durante a construção histórica dos serviços de
APH no Brasil. Porém, os Estados do Rio de Janeiro e de São Paulo, por caracterizarem-se
como as duas maiores concentrações urbanas do país, foram pioneiros na implantação e
inovação dos serviços de resgate.
Em São Paulo, foi implantado, em 1976, um serviço de atendimento rodoviário que
distribuía ambulâncias com um atendente de primeiros socorros e um motorista ao longo das
rodovias estaduais. Em 1980, o estado já contava com o serviço 192 que, devido ao pequeno
número de ambulâncias e de profissionais, tornou-se ineficaz e restringiu sua atuação ao
transporte de pacientes entre instituições hospitalares. Diante disso, os representantes médicos
dos principais prontos socorros de São Paulo desenvolveram um estudo que propôs um
sistema de encaminhamentos das vítimas, estabelecendo, pela primeira vez, uma proposta de
territorialização dos serviços de urgência e emergência. Portanto, como resultado de um
acordo entre Brasil e França em 1989, surge o SAMU-SP com viaturas de UTI’s móveis e
helicópteros (RAMOS; SANNA, 2005).
Contudo, foi na cidade do Rio de Janeiro em 1986 que se institui, pela primeira vez, a
presença de uma equipe de especialistas em viaturas de resgate no Brasil, através da criação
do Grupo de Socorro e Emergência (GSE), vinculado ao Corpo de Bombeiros. O grupo
54
contava com 19 unidades móveis de terapia intensiva, as quais eram tripuladas por um
médico, dois enfermeiros e um motorista, cada (RAMOS; SANNA, 2005).
É importante destacar que o acordo entre Brasil e França para criação do SAMU não
restringia a proposta ao estado de São Paulo. No entanto, devido ao contexto onde destacamos
a presença de uma rede única de chamadas de resgate (192), mesmo que incipiente, e uma
proposta prévia de territorialização, facilitou-se a implantação de uma proposta de serviço nos
moldes do SAMU. Tanto que, Curitiba foi a segunda cidade brasileira a contar com o serviço
devido ao fato de dispor, previamente, de uma rede de resgate pautada na regulação médica,
outra base da dinâmica do SAMU.
Todavia, ao longo da década de 1990, o SAMU foi sendo gradativamente implantado
em outros estados brasileiros, em parceria com o Corpo de Bombeiros (SÃO PAULO, 2001).
A expansão territorial do SAMU naquela década deve-se, em grande parte, ao acontecimento
de alguns eventos que nortearam a formulação das políticas nacionais de atenção às urgências,
tais como: em 1993, na cidade de Brasília-DF, aconteceu o Fórum de Discussão para a
implantação dos sistemas de urgência; dois anos depois, em 1995, o I Simpósio Internacional
de Atenção Pré-Hospitalar Urgência e Trauma realizou-se em Porto Alegre-RS, onde foi
idealizada a rede 192 para todo país, denominada inicialmente de Rede Brasileira de
Cooperação em Emergência (RBCE); na cidade de Campinas-SP, no ano de 1997, foi
realizado o primeiro curso nacional de regulação médica, durante o III Simpósio Internacional
de Atenção Pré-Hospitalar às Urgências, promovido pela RBCE (GONÇALVES;
RODRIGUES, 2001).
Em 1999, o SAMU foi expandido no Brasil para contemplar também as ambulâncias
de suporte básico de vida (RAMOS; SANNA, 2005). A inserção de veículos com menos
equipamentos, ao contrário do que possa parecer, significa uma expansão quantitativa e de
qualidade do serviço prestado, pois a existência deles no sistema abre espaço para abarcar as
demandas provenientes de acidentes de menor gravidade que não necessitavam de
equipamentos avançados, mas que requeriam atenção rápida. Conceitualmente, a assistência
do SAMU que era exclusivamente de emergências passou a atender urgências e emergências,
devendo dispor de viaturas e profissionais específicos para cada uma dessas ocorrências.
É importante destacar que apesar do SAMU brasileiro ter sido estruturado conforme o
modelo francês, o seu treinamento foi teoricamente embasado no modelo americano, através
das diretrizes do Prehospital Trauma Life Support (PHTLS) e do Advance Cardiologic Live
Support (ACLS) (JARDIM, 2008). A carência de alguns recursos e a necessidade de atender a
55
realidade brasileira justificou a “mistura” do modelo americano e do francês na gênese do
sistema brasileiro.
No ano de 2000, foram desenvolvidas as bases da atual Política Nacional de Atenção
às Urgências, durante o IV Congresso Internacional da RBCE realizado na cidade de GoiâniaGO. Porém, o Ministério da Saúde só lançou tal política no âmbito do SUS cerca de três anos
depois (DE NEGRI FILHO et al, 2000).
No contexto legislativo, foram criadas as seguintes Portarias: Portaria 814/GM
promulgada em 2001 e que dispões sobre a normatização dos serviços de atendimento préhospitalar móvel de urgências e sobre os princípios e diretrizes para regulação médica; a
Portaria 2.048/GM, lançada em 2002 e que delibera sobre o funcionamento dos serviços de
urgência e emergência no âmbito dos estados da federação; a Portaria 1.863/GM, lançada em
2003, que trata da instituição da Política Nacional de Atenção às Urgências, a ser implantada
em todas as unidades federadas, respeitadas as competências das três esferas de gestão; e a
Portaria 1.864/GM também de 2003 e que institui o componente pré-hospitalar móvel da
Política Nacional de Atenção às Urgências por intermédio da implantação do SAMU em
municípios e regiões de todo o território brasileiro (BRASIL, 2001; 2003).
A Portaria 2.048/GM de 2002 considera o SAMU como um serviço pré-hospitalar
móvel que procura chegar precocemente às vítimas de agravos clínicos, cirúrgicos,
traumáticos e psiquiátricos. Nesse sentido, tem a responsabilidade de prestar atendimento e
transporte adequado em articulação com a rede hierarquizada do SUS e deve funcionar
através do serviço de regulação médica e da telemedicina (BRASIL, 2002a).
Em termos práticos, o atendimento no SAMU acontece da seguinte maneira: quando o
serviço é acionado através da rede 192, a chamada é atendida inicialmente pelo Técnico
Auxiliar de Regulação Médica (TARM), que deve escutar o solicitante, anotar a localização
do incidente de forma precisa colhendo dados detalhados, identificar o motivo da chamada e
conduzir o caso para o médico regulador. Este, por sua vez, identifica a origem da chamada
(via pública, domicílio, prédios comerciais, dentre outros) e o perfil do solicitante (médico,
profissionais de saúde não médicos, profissionais de áreas afins ou leigos); essas informações
são confrontadas com a gravidade do caso e o médico regulador, com base nesses dados e na
territorialização dos serviços de emergência disponíveis no momento, envia o recurso mais
apropriado.
Em geral, o médico regulador tem à sua disposição dois tipos de ambulâncias,
conforme a gravidade do caso: a de suporte básico de vida e a de suporte avançado de vida.
Nas ocorrências mais graves, o médico regulador envia uma viatura de suporte avançado de
56
vida, que conta com um socorrista condutor, enfermeiro e médico para a realização de
procedimentos invasivos e de maior complexidade; esta ambulância está equipada com todos
os artefatos de uma UTI móvel. Nas ocasiões de menor gravidade, a regulação envia a viatura
de suporte básico de vida, onde estão presentes um socorrista condutor e um técnico de
enfermagem, além de um aparato tecnológico básico para a realização de manobras de caráter
não invasivo (BRASIL, 2002a).
Ao chegar à cena da ocorrência, a equipe faz uma avaliação geral do local, observando
a segurança e o número de vítimas. Em seguida, é feita a avaliação do estado do paciente,
realiza-se a prestação dos cuidados necessários e o encaminhamento para o tratamento
definitivo. Depois da chegada ao local e durante todo o transporte é mantido contato com o
médico regulador que continuará a deliberar sobre as decisões mais apropriadas frente aos
recursos disponíveis no momento.
No próximo tópico abordaremos as crises psíquicas frente ao atual modelo de
atendimento de urgência proposto pelas políticas públicas de saúde e praticado no âmbito do
SAMU. De antemão, destacamos que esse debate está localizado em uma zona conflituosa de
interseção entre a política de saúde mental e a política de atenção às urgências, áreas que
historicamente estão pautadas em visões de mundo distintas, onde a saúde mental prescinde
de considerações sobre o aspecto subjetivo dos fatos, enquanto a atenção às urgências pautase, prioritariamente, na avaliação objetiva das ocorrências.
3.4 O SAMU E A ASSISTÊNCIA ÀS CRISES PSÍQUICAS
Os serviços de urgência ocupam um lugar tão estratégico quanto problemático na rede
de saúde mental, pois estão no último nível antes da internação psiquiátrica. Isso credencia o
serviço em uma posição privilegiada em relação à percepção de problemas, ao
desenvolvimento de estratégias mais resolutivas e à tomada de decisões pertinentes durante o
fluxograma do usuário nos diversos níveis da rede, servindo como instrumento para evitar
internações desnecessárias (CAMPOS; TEIXEIRA, 2001).
Algumas manifestações de crises psíquicas ganham o espaço social com a diminuição
do número de leitos e de internações. O aumento previsto das urgências psiquiátricas levou a
Política Nacional de Atenção às Urgências a propugnar que o atendimento pré-hospitalar
nesse tipo de ocorrência fosse também de responsabilidade do SAMU, quando este serviço for
disponível no município.
57
A Portaria 2.048/GM de 2002 define as chamadas urgências psiquiátricas e atesta a
competência técnica dos serviços de urgência nessas ocorrências:
Urgências Psiquiátricas: são as que circunscrevem as psicoses, tentativa de suicídio,
depressões, síndromes cerebrais orgânicas. Procedimentos: reconhecer sinais de
gravidade das patologias psiquiátricas em situações de urgência na cena das
ocorrências. Descrever ao médico regulador os sinais observados nos pacientes em
atendimento. Reconhecer necessidade de acionar outros atores no atendimento às
urgências psiquiátricas, quando implicar a segurança das equipes de APH (vítimas
agressivas em situações de risco para si e para os outros); Adotar medidas no manejo
dos pacientes agressivos, psicóticos e suicidas (BRASIL, 2002a, p. 76).
O papel do SAMU perante a assistência às urgências psiquiátricas foi ratificado
durante a Primeira Oficina Nacional de Atenção às Urgências em Saúde Mental, que
aconteceu na cidade de Aracaju-SE no ano de 2004. O evento foi o primeiro debate para
operacionalizar a articulação entre a Política Nacional de Atenção às Urgências e a Política
Nacional de Saúde Mental (BRASIL, 2007).
Dessa maneira, percebem-se zonas de interseção entre as redes de atenção a saúde em
geral e a rede de atenção à saúde mental. A ESF, o hospital geral e o SAMU passam a ter
responsabilidades definidas pelas políticas de saúde no que diz respeito à crise psíquica. Essa
iniciativa promove o resgate de direitos perdidos ao longo da história de exclusão e de
isolamento do sujeito em sofrimento psíquico. Assim, ser atendido como qualquer outro
cidadão na rede pública de saúde, quando isso for necessário, é de fundamental importância,
porque a alta do paciente psiquiátrico internado não significa inserção social, é preciso
avançar em aspectos de inclusão que lhe devolvam a dignidade, a autonomia e a cidadania.
No entanto, essa transferência legal de responsabilidade atribuindo novas e específicas
demandas para profissionais e serviços também deve ser acompanhada de uma fase de
preparação e capacitação do espaço assistencial, para que a atenção se torne resolutiva e
integral, uma vez que a atuação frente aos sujeitos em sofrimento psíquico requer
competências particulares. No caso do SAMU, a capacitação profissional da equipe, instituída
e definida pela Portaria 2.048/GM, é realizada no momento em que o serviço é implantado em
um município. Nessa formação, somente duas horas de treinamento são dedicadas às
intervenções de saúde mental. Esse momento é exclusivamente teórico, sem nenhum
componente prático (BRASIL, 2002a). Desta forma, compreendemos que isso não é
suficiente para a construção das competências necessárias para lidar com a complexidade
envolvida no sofrimento psíquico intensificado.
58
Parte desse problema poderia ser reparada, caso o apoio matricial que está previsto nas
diretrizes para a atenção à saúde mental fosse operacionalizado. Trata-se de uma estratégia
ministerial para integrar a atenção à saúde mental aos serviços de saúde em geral, sem
prejuízos assistenciais decorrentes do despreparo profissional dos serviços não especializados.
Para tanto, é prevista a formação de uma equipe matricial de referência em saúde mental com
profissionais especializados na área e a responsabilidade de apoiar os demais serviços para
assistir o sujeito em sofrimento psíquico. Porém, essa estratégia ainda acontece de forma
incipiente, assim como também é frágil o Programa Permanente de Formação de Recursos
Humanos para a Reforma Psiquiátrica, que incentiva a formação de núcleos para capacitação
em saúde mental (BRASIL, 2007).
Além disso, é necessária a revisão dos códigos Civil e Penal, bem como de outras leis
que contem afirmações preconceituosas sobre os usuários de saúde mental. Diante disso,
convém ressaltar as palavras de Basaglia (2005, p. 25) quando diz que “(...) as conseqüências
da loucura que constituem o centro das apreensões dos nossos legisladores são mais
valorizadas do que o doente mental enquanto homem”. Todavia, a cidadania e seu exercício
não se conquistam por decreto ou por força da lei. Ela é um elemento a mais desse processo.
A sua construção se dá em um contexto social complexo que engloba um universo de atitudes
e relações interpessoais, às vezes, conflituosas.
Apesar de compreendermos que nem toda crise psíquica circunscreve uma urgência
psiquiátrica, ressaltamos que o conceito desta está intimamente relacionado ao de crise dos
usuários dos serviços de saúde mental. Para compreender a complexidade que envolve um
momento tão particular dos portadores de transtorno mental e discutir a intervenção do
SAMU nesse contexto, é necessário refletir sobre a conceituação das crises psíquicas, termo
que ganhou mais visibilidade social após o movimento de desinstitucionalização. Antes
escondida e isolada nos manicômios, agora como evento de saúde mental, a crise dos
pacientes chega à comunidade, a qual se torna espaço para sua manifestação por meio da
diminuição das internações e valorização do tratamento comunitário. A análise da polissemia
identificada nos diversos momentos históricos para o termo crise é fundamental para
compreendermos a assistência oferecida nesse evento tão rico e complexo da saúde mental.
A palavra “crise” tem sua origem no vocabulário grego, onde foi atrelada ao termo
krisis, que por sua vez, circunscreve uma situação na qual uma decisão precisa ser tomada.
Assim, a palavra assume desde suas origens um sentido relacionado à transição, separação,
desequilíbrio, transitoriedade
e,
especialmente,
(FERIGATO; CAMPOS; BALLARIN, 2007).
uma oportunidade
de
crescimento
59
Portanto, podemos perceber que a origem do termo crise ainda não contém elementos
negativos, de desordem ou de doença. Pelo contrário, a crise é vista como uma oportunidade
que precisa ser aproveitada para render ganhos e crescimento para quem a vivencia.
Porém, a psiquiatria clássica toma a crise como o componente da doença mental capaz
de legitimar a autoridade do médico, conferindo ao psiquiatra o poder de internar e “tratar” as
crises psíquicas. Deste modo, o poder da psiquiatria clássica se legitima a partir da construção
da visão de crise como elemento de periculosidade social (JARDIM; DIMENSTEIN, 2007).
Dessa maneira, o poder conferido à psiquiatria clássica, mantido graças ao discurso
técnico entrelaçado aos saberes “científicos”, é exercido nos momentos de crise como forma
de colocar o usuário em uma situação de perda, impossibilidade de emancipação e nulificação
social da sua singularidade por meio da implicação de mecanismos coercitivos (FERIGATO;
CAMPOS; BALLARIN, 2007).
A concepção de crise como evento repleto de negatividade ganha força no meio
científico, a partir de 1944, com as idéias de Erich Lindernann’s, criador de uma corrente
denominada “teoria da crise”. As pesquisas de Lindernann’s pautavam-se no estudo de
consequências psicológicas encontradas em pessoas que vivenciaram tragédias ou catástrofes,
atribuindo o adoecimento psíquico à causas externas ou sociais. Rapidamente essa
compreensão é estendida para situações difíceis do cotidiano social, como divórcios,
mudanças na escola, emprego, família, dentre outros. Isso transforma a sociedade em um
grupo de susceptíveis a desenvolver uma crise ou uma doença psíquica (FERIGATO;
CAMPOS; BALLARIN, 2007).
Em 1967, Caplan, sob influências dos estudos de Lindernann’s, conceituou um modelo
de intervenção clínica sobre as crises psíquicas, em que era prioritário o planejamento de
atividades terapêuticas para o favorecimento de uma resolução rápida desse evento,
(DESVIAT, 1999).
Caplan (1980, p. 54) afirmava que “o fator essencial que influi na ocorrência de uma
crise é um desequilíbrio entre a dificuldade e a importância do problema, por um lado, e os
recursos imediatamente disponíveis para resolvê-los”. Para este autor, a causa da doença
mental está fundamentada sobre a noção de crise, uma vez que ela foi associada à idéia de
desequilíbrio mental. É importante ressaltar que o equilíbrio é um elemento atrelado à HND
como balizador de uma boa saúde. “Não só a sua saúde mental pode ser alterada pela crise,
mas também a saúde mental dos outros pode ser modificada” (CAPLAN, 1980, p. 59).
Nessa perspectiva, a crise é significada como o clímax de um processo de
intensificação do sofrimento psíquico de um sujeito, onde as emoções, sentimentos e
60
conflitos, outrora reprimidos, afloram com força e se manifestam através de comportamentos
incomuns, imprevisíveis e, por isso, perigosos e desafiadores da ordem social.
Podemos perceber que a noção de crise do modelo preventivista está envolto em uma
atmosfera de perigo tanto para a saúde individual como para a família, amigos, vizinhos e
qualquer pessoa que mantiver certa proximidade com o doente, pois, a crise psíquica é
apreendida em uma relação direta e causal com a doença mental.
Os serviços de urgência psiquiátrica no modelo preventivista americano percebem a
crise como algo a ser debelado e reajustado através de um atendimento no momento crítico,
objetivando controlar o evento o mais rápido possível para evitar seus riscos. Esse modelo
privilegia o uso de medicamentos psicotrópicos nas crises, de forma a permitir seu
encaminhamento para o asilo (JARDIM, 2008). Ou seja, os serviços de urgência psiquiátrica
nascem com a finalidade de ajustar os indivíduos desequilibrados, promovendo atendimento
crítico e, muitas vezes, violento, na tentativa de evitar maiores transtornos sociais e
interromper o que se acreditava ser a cadeia causal para a doença mental.
Apesar da proximidade de algumas práticas e conceitos, a psiquiatria clássica e o
modelo preventivista de Caplan divergem no seu entendimento sobre crise psíquica. No
modelo clássico da psiquiatria, a crise é compreendida como uma grave disfunção que ocorre
em decorrência da doença e não como a sua causa, conforme defendido por Caplan
(AMARANTE, 2007).
No entanto, independentemente de vislumbrá-la como causa ou como manifestação da
doença, tanto o modelo de Caplan quanto o da psiquiatria clássica percebem a crise psíquica
sob um contexto de agressividade e alteração da ordem que precisa ser rapidamente
controlado. Atente-se para o caráter repressor do modelo preventivista: “a meta de um
programa de prevenção primária é identificar as circunstâncias perigosas que ocorrem
comumente na comunidade e modificá-las para que seu impacto sobre a população seja menos
severo” (CAPLAN, 1980, p. 83).
Assim, enquanto o preventivismo reprime, emerge-se a contradição do abortamento da
crise psíquica.
O que se faz normalmente nas emergências psiquiátricas é conter a emergência.
Curiosa contradição. Onde a emergência poderia emergir, é literalmente
amordaçada. Os costumeiros gritos são emudecidos, os gestos desesperados são
aprisionados. Emergência, em uma de suas acepções, é nascimento, nos diz o
Aurélio. Podemos pensar então ousadamente a recepção psiquiátrica como uma sala
de parto, um local onde alguma coisa nova pode nascer. Como um momento de
descoberta, de início, de expectativa. Momento de nomeação, de multiplicação, de
muita tensão, de dor, de sofrimento e também de alívio (CORBISIER, 1992, p. 12).
61
Como visto, um complicador para a qualidade dos serviços de atenção às crises
psíquicas muito presente na realidade da urgência brasileira é a necessidade de contê-la
rapidamente, sem o respeito pelo tempo que o sujeito precisa para manifestar seu sofrimento.
Não é fácil para uma sociedade, que não está habituada a conviver com qualquer manifestação
da loucura no seu cotidiano, deparar-se com a crise de pessoas em sofrimento psíquico.
Partindo desse pressuposto, tudo que foge ao normal precisa ser restabelecido com prontidão.
Assim, os serviços de emergência se apresentam para as necessidades sociais como medidas e
estratégias que precisam ser acionados para equalizar o sujeito e enquadrá-lo nas normas. Para
tanto, torna-se justificável aos olhos de profissionais de emergência e para a sociedade o uso
de contenção mecânica, confinamento e de formas de violência simbólica e/ou física
(JARDIM, 2008).
Uma constatação dessa busca idealizada pela prontidão é que para a sociedade “as
instituições psiquiátricas, como as demais instituições, funcionam bem, na medida em que são
capazes de dar respostas rápidas, funcionais e objetivas aos problemas que se lhe apresentam”
(AMARANTE, 2000, p. 96).
A herança do modelo de intervenção em crise, criado por Caplan na sua lógica
preventivista, associada com o preconceito e o estigma historicamente construídos em torno
do paciente psiquiátrico, reforçam para a sociedade que a doença mental é algo a ser
corrigido. Nessa lógica, a sua sintomatologia deve ser rapidamente extirpada e,
veementemente, combatida.
Neste caso, já há um roteiro previamente estabelecido pelas próprias características
do dispositivo. É um jeito que restringe as possibilidades de escutar as pessoas que
procuram falar de suas dores. Pacientes, sintomas e loucura. Consulta, remédio e
tratamento (CORBISIER, 2000, p. 63).
O SAMU, como principal responsável pelo APH no Brasil, na maioria das vezes,
incorpora esse preceito em sua política e prática assistencial. O serviço, comumente,
configura-se como controlador de corpos e atitudes através de contenção física e atitudes
médico-repressivas. Isso reforça as práticas manicomiais e entra em contradição com a
Reforma Psiquiátrica brasileira (JARDIM, 2008).
Os serviços substitutivos que surgiram em resposta ao fechamento dos manicômios no
Brasil estão impregnados por práticas manicomiais (DALMOLIM, 2006). Desta forma, as
intervenções repressivas e violentas durante as crises dão vida ao manicômio. Não na sua
62
figura institucional com muros, portões e cadeados, mas sim em uma forma simbólica
representada pela forma de agir violentamente na tentativa de restabelecer a ordem. Nesse
sentido, Amarante (2000, p. 87) enfatiza: “a instituição psiquiátrica não é entendida tão
somente como o manicômio, mas no conjunto de saberes e práticas operadas sob o título de
psiquiatria clássica”.
O uso de tais técnicas e práticas manicomiais durante as intervenções em crises
psíquicas desfavorece a apreensão da subjetividade e reforça a criação de dependência
institucional ou profissional por parte dos sujeitos em sofrimento psíquico, ao passo que, a
tomada de medidas que visem à reestruturação subjetiva do indivíduo, respeitando sua
singularidade e não a necessidade de normatização, seriam capazes de fomentar autonomia e
transformações significativas em suas vidas. Porém,
(...) a crise é o acontecimento central utilizado pela psiquiatria para capturar a
loucura. É, geralmente, por meio dela que a psiquiatria continua esculpindo doentes
mentais para serem depositados nos seus hospícios a fim de reforçar sua importância
e, como conseqüência, gerar muitos lucros (JARDIM; DIMENSTEIN, 2007, p.
183).
Agir violentamente durante a crise psíquica de um sujeito demonstra que o medo da
loucura é quem está ditando o norte da assistência prestada. É importante destacar que o
doente mental não é necessariamente perigoso. Em situações de crise pode-se agir de forma
inesperada, agressiva ou perigosa, como qualquer indivíduo em uma situação crítica. Portanto,
a assistência nesses casos precisa contar com cuidados especiais prestados por profissionais
com treinamento e conhecimento adequados. Além do medo, a raiva, a compaixão, a empatia
e a revolta são sentimentos comuns em equipes de saúde técnica e, teoricamente,
despreparadas em saúde mental, quando estas se deparam com um atendimento psiquiátrico
de urgência (CAMPOS; TEIXEIRA, 2001).
Essa discussão é importante para que os profissionais de saúde que lidam com essas
situações extremas não transfiram sua responsabilidade para o Corpo de Bombeiros ou para a
Polícia Militar durante a assistência às crises psíquicas, sem qualquer critério e com base
somente no medo e em uma interpretação tendenciosa da Portaria 2.048/GM, que aponta para
a possibilidade de intervenção dessas corporações. Caso contrário, os profissionais reforçarão
a condição de que “a equipe psiquiátrica compartilha com a polícia a peculiar tarefa
profissional de atemorizar e moralizar adultos” (GOFFMAN, 1974, p. 297).
63
Entretanto, a agressividade muitas vezes demonstrada nas crises também pode ser
reflexo da forma como o profissional aborda e se comunica com os portadores de transtornos
mentais durante a intervenção em crise. Os serviços e profissionais que se propõem a intervir
nessas situações devem ter consciência disso ao abordar um paciente em crise psíquica, para
não provocar e/ou acirrar manifestações agressivas.
Muitos profissionais de saúde inseridos nos serviços de urgência que atendem
demandas de saúde mental são egressos das instituições fechadas, que deixaram de funcionar
após a reforma psiquiátrica. Isso pode ter relação direta com a continuidade do exercício dos
saberes e práticas manicomiais durante a abordagem nas crises psíquicas (JARDIM;
DIMENSTEIN, 2007). Por outro lado, a maneira violenta de abordar um sujeito em crise pode
também ser reflexo da compreensão errônea de que toda crise ou intensificação do sofrimento
psíquico é uma urgência ou emergência psiquiátrica, conforme destacado anteriormente.
No entanto, para a sociedade, familiares e muitos profissionais de saúde, a crise
psíquica, na maioria dos casos, é vista como uma demanda urgente quando começa a afetar a
rotina interpessoal. Na maior parte das ocorrências, as pessoas, sentindo-se incomodadas
pelos comportamentos do sujeito em sofrimento psíquico, decidem quando há necessidade de
chamar os profissionais de emergência. Dessa maneira, o limiar entre a crise psíquica e a
urgência psiquiátrica é delimitado, na prática, por leigos a partir de sua capacidade de suportar
as manifestações e perturbações decorrentes do sofrimento do outro (GOFFMAN, 1974).
Aliás, a definição do que seja urgência, emergência e as prioridades para o
atendimento é um aspecto bastante preocupante para toda a realidade de atendimento de
emergência em saúde mental e não somente para os leigos ou para a população em geral.
Mesmo para os profissionais de saúde atuantes na área, a emergência ou a urgência
psiquiátrica é algo complicado de ser definido, uma vez que um quadro de agitação delirante
pode ser tão grave quanto um de extrema passividade e lentidão de ações e pensamentos
(OLIVEIRA, 2002).
Portanto, a clareza de que existem diferenças significativas entre a urgência em geral e
a psiquiátrica é o primeiro ponto para compreender melhor o conceito desta em relação
àquela. Ambas as situações envolvem riscos extremos, porém, em urgências psiquiátricas os
sujeitos se expõem às complicações potenciais em razão ao seu estado emocional ou psíquico.
Tais perturbações podem levar os indivíduos a cometer ações suicidas, de automutilação ou
de atentado contra a sua integridade ou à vida alheia, o que transforma a urgência em uma
emergência psiquiátrica. Esses são os limites reais da urgência e da emergência em saúde
64
mental e que devem ser, cuidadosamente, avaliados antes e durante a abordagem dos
profissionais de saúde (OLIVEIRA, 2002).
Diante disso, nem toda situação de crise psíquica irá circunscrever necessariamente
uma realidade de urgência ou emergência de saúde mental. Nesse sentido, tratar toda crise
como uma urgência ou emergência é reflexo da intolerância e preconceito para com os
sujeitos em sofrimento psíquico. É acima de tudo, uma demonstração da incapacidade de
compreender e de aceitar o outro, cultivada em nosso cotidiano pela psiquiatria clássica e por
outros reducionismos da pessoa à doença.
Nesse sentido, Matos (1999, p. 37) ressalta que “o outro não é nosso limite externo,
não é o que nos limita, mas o que nos pluraliza e através de quem podemos nos totalizar”. Por
sua vez, Venturini (2003, p. 182) acrescenta que “quando deixamos de lado o medo do outro,
do estrangeiro, é possível perceber o valor dos gestos, dos nossos e dos outros, dar relevo às
pequenas ações de residência ao silencio e à indiferença”.
Em contrapartida, o espaço dado para as manifestações de uma situação de crise
psíquica de um sujeito é marcado por um processo, em que profissionais e instituições negam
completamente a probabilidade de escuta, interação ou diálogo com o paciente, afastando a
possibilidade de acolhimento e tratamento adequados (DALMOLIM, 2006).
A escuta é um instrumento crucial para apreensão de alguns elementos clínicos que
podem nortear as condutas terapêuticas a serem tomadas. Porém, escutar o sujeito não
significa exclusivamente buscar sinais e sintomas para construção de hipóteses diagnósticas
ou, simplesmente, servir como instrumento de persuasão junto ao paciente (CAMPOS;
TEIXEIRA, 2001). A mola propulsora para a ação de escuta e diálogo deve ser a criação de
vínculo, co-responsabilização e respeito mútuo, afinal, o profissional de saúde não deve
buscar a intensificação da relação profissional-doença, mas sim, a consolidação da interação
terapêutica do profissional com o sujeito que sofre (OLIVEIRA, 2002).
Nos serviços de emergência, como o caso do SAMU, a situação se torna ainda mais
preocupante, considerando-se que a assistência em uma crise psíquica deveria compreender
tudo aquilo que o paradigma dominante e norteador da urgência clínica refuta com
veemência. Ou seja, a subjetividade do paciente e o respeito à complexidade de suas relações
exigem do profissional um pensamento criativo e um comportamento empático pouco comum
nesse âmbito, devido a perspectiva desse serviço, sob a alegação da precisão necessária
(JARDIM, 2008). Corroborando com tal reflexão, Dalmolim (2006, p. 152) acrescenta que os
serviços de atenção às urgências “(...) são geralmente aparelhados para atendimentos rápidos,
65
precisos e transitórios. Ai não se tem a preocupação de estabelecer vínculos, sobretudo com
os casos psiquiátricos, o que denota, aliás, uma dificuldade na atenção”.
No caso do SAMU, depois de entregue ao hospital, a co-responsabilização com a
assistência ao paciente se encerra. É quase impossível acompanhar o paciente. Se nos prontos
socorros os profissionais ficam chocados com o estado em que chegam os pacientes, o que
poderemos dizer daqueles que fazem o APH? Ou seja, daqueles que lidam diretamente com o
acontecido e com quem acontece? O lugar muda, entretanto, a objetividade, o apagamento da
subjetividade tanto do paciente quanto do profissional ficam ainda mais marcantes (JARDIM,
2008).
Na maioria das vezes, os serviços de atendimento de urgência priorizam a sedação e o
encaminhamento para a internação quando se deparam com as manifestações de uma crise
psíquica. A sedação e o encaminhamento para internação fortalecem a cadeia
crise/emergência/internamento. Nossas palavras encontram respaldo em Dalmolim (2006,
p.150) quando o autor afirma que “os sujeitos são ‘batizados’ no mundo psiquiátrico, tendo a
internação como a principal, senão única, alternativa para conter a crise”.
No momento em que o SAMU conduz um paciente diretamente para a internação em
hospital psiquiátrico sem outros critérios, está desrespeitando a Portaria 224 de 29 de janeiro
de 1992, a qual preconiza o direcionamento dos pacientes em crise psíquica para socorro nos
hospitais gerais que, por sua vez, devem referenciar o paciente para um serviço de
acompanhamento comunitário, assim que as manifestações mais graves do evento forem
sanadas pelas medidas terapêuticas tomadas (BRASIL, 2004a). Negligencia, ainda, a proposta
contida na Política Nacional de Saúde Mental, que trabalha com o conceito de leitos de
atenção integral em saúde mental, onde as instituições de saúde em geral, em articulação com
a rede de saúde mental, têm a obrigação de ofertar o acolhimento integral ao paciente em crise
psíquica, utilizando-se dos serviços disponíveis em toda a rede, através dos mecanismos de
referência e contra-referência. Esse processo é capaz de interromper a postura que,
inevitavelmente, conduz o sujeito à internação psiquiátrica (BRASIL, 2007).
Isso evita a primeira internação psiquiátrica de um paciente e, consequentemente, a
criação de estigmas em torno de um sujeito que pode apenas ter manifestado sintomas agudos
e isolados de intensificação do sofrimento psíquico.
A primeira internação como momento inicial da “carreira” do doente mental, na
maioria das vezes, envolve a tríade: pessoa mais próxima, denunciante e mediadores. A
pessoa mais próxima é geralmente algum familiar que acompanhou a evolução das
manifestações gradativas da perda do eu, raramente esse sujeito aciona o gatilho de
66
internação. Por sua vez, o denunciante, comumente, é alguém leigo que decide pelo
internamento sem qualquer conhecimento clínico da questão, mas somente pelo incômodo ou
medo trazido pela crise, conforme discutido anteriormente. Já os mediadores são dotados de
conhecimentos especializados no assunto e assumem certa distância profissional com relação
àquilo que enfrentam. Quando os mediadores saem de cena, o paciente, via de regra, está
internado (GOFFMAN, 1974).
Esse fluxograma também é alimentado pelo próprio hospital psiquiátrico. Sua
existência na rede gera a demanda assistencial, na medida em que a população percebe sua
existência como necessária e utiliza seus serviços quando julga conveniente. Sendo assim, a
“atenção” à crise psíquica em qualquer nível se torna, automaticamente, resolvida com o
encaminhamento do portador de transtorno mental para o isolamento (BASAGLIA, 2005).
Estendendo esse raciocínio para o funcionamento do SAMU, em uma apreciação
precipitada, poderíamos deduzir que sua existência como instrumento de intervenção na crise
psíquica já denota uma atitude manicomial, uma vez que este serve como um serviço
mediador para promover a internação pós-crise. Assim, nos questionamos: O SAMU deveria
ser isento da responsabilidade com as urgências psiquiátricas? Refletimos que se o serviço
fosse estruturado através de um modelo de atenção à crise na comunidade, em articulação
com a rede assistencial em saúde mental, não se limitaria a um mero veículo ou canal para
conduzir à internação.
É preciso que os serviços de urgência e emergência, tanto no seu componente móvel
ou fixo, percebam o momento da crise psíquica como fundamental para propiciar acolhimento
e compreensão da subjetividade manifestada na intensificação do sofrimento do usuário
desses serviços de saúde (DALMOLIM, 2006). Para tanto, é preciso que “as relações sejam
de interlocução e não do tipo relação entre loucos e sãos” (ROSA, 2003, p. 38).
É de uma incoerência significativa que a rede de assistência em saúde mental se
estruture sob uma perspectiva de rompimento com os moldes da psiquiatria clássica e a
atenção às crises os priorizem e reforcem. É preciso recusar os conceitos arcaicos e buscar
interação com o sujeito em sofrimento, priorizando as pessoas e não as suas doenças. Desta
forma, podemos construir espaços terapêuticos onde seria possível escutar e acolher angústias
e experiências vividas, mesmo em situações de crise (AMARANTE, 2007).
Afinal, a crise psíquica não pode ser apreendida por um viés que a limite a um
conjunto de manifestações específicas. Ela significa a vivência de um momento difícil na vida
de uma pessoa ou grupo. Mas, mesmo em momentos tão complexos, não é justificável que se
67
alterem as técnicas de intervenção terapêutica em prol da efetivação de repressão e violência
(DESVIAT, 1999).
É preciso que o saber técnico e as práticas dos emergentistas incorporem as questões
deveras emergentes, ou seja, que vem à tona em sujeitos em uma situação de crise psíquica.
Nessa ocasião, em que estruturas silenciadas despertam no sujeito em crise, tem-se a
oportunidade singular para a compreensão de particularidades por meio de saídas menos
restritivas, constituindo-se um atendimento consistente (DALMOLIM, 2006).
Nesse sentido, o profissional de saúde que atua diretamente nas crises psíquicas deve
servir como elo entre o usuário e a realidade que o cerca. Para tanto, é preciso identificar e
intervir sobre os aspectos destrutivos que possam estar envolvidos no evento, sem utilizar-se
de técnicas repressivas ou violentas, mas sim da criatividade, apresentado-se como um
mediador interessado, disponível e participante. Nesse processo, valoriza-se a escuta
terapêutica, a empatia e o tempo do sujeito, não o institucional ou a demanda pessoal do
profissional, e sim o tempo de que o sujeito em crise necessita para desprender-se de parte do
sofrimento manifestado no momento (FERIGATO; CAMPOS; BALLARIN, 2007).
A pessoa em crise psíquica pode demonstrar cooperação para com os profissionais que
o conduzem a um hospital, se perceber a interação face a face e uma atitude protetora no
ambiente de transporte. Mas, também pode se tornar agressivo ou arredio caso entenda que o
diálogo e o bem-estar durante a mediação até o internamento sejam pré-requisitos para seu
isolamento e maus-tratos futuros (GOFFMAN, 1974).
Contudo, uma alternativa comumente encontrada pelos profissionais de APH para
suprir essa complexidade dos problemas de atenção durante as crises psíquicas é a construção
de protocolos para as ocorrências. O protocolo é um guia para ação baseada em convenções
profissionais, ou seja, uma forma de universalizar as ações a fim de equalizar e otimizar a
assistência prestada. Porém, na realidade de uma crise psíquica é impossível a construção de
um protocolo sem ferir as singularidades de cada sujeito no momento de sua execução.
Como propõe Basaglia (2005, p. 58), essas estratégias de padronização de ações em
saúde mental, como é o caso da criação de protocolos, é uma tentativa de “(...) inventar novos
modos de organizar o que não pode e não deve ser organizado.” Dessa maneira, as
intervenções em saúde mental não requerem simplesmente a aplicação de ações automáticas e
repetitivas com diretrizes bem estabelecidas, mas sim, devem ser concebidas como um
processo dinâmico que se modifica ao mesmo tempo em que se operacionaliza (SARACENO;
ASIOLI; TOGNONI, 1994).
68
Outro problema que afeta diretamente a assistência de urgência às situações de crise
psíquica é a falta de compreensão da organização da rede territorializada em saúde mental. É
preciso que todos os programas (SAMU, CAPS, Hospitais, dentre outros) se articulem para
favorecer uma cobertura universal, desde o atendimento em crise, no seu componente móvel e
fixo, até o alojamento protegido. Sem perder de vista o retorno mais breve possível à
convivência social, sob acompanhamento profissional (DESVIAT, 1999).
Rosa (2003, p. 31) acrescenta que “é necessária uma atitude clínica capaz de pôr em
foco não apenas o sujeito do sofrimento, mas também a postura de quem o acolhe.” Quando
falamos em clínica, não estamos nos referindo à abordagem pautada na visão patológica e no
saber médico especializado. Referimo-nos a uma clínica que construa possibilidades,
subjetividade e que possa, afetivamente, tornar-se responsável para com os problemas
humanos, em especial, com o cuidado integral voltado para os sujeitos em sofrimento
psíquico (AMARANTE, 2003). Nesse sentido, estudiosos e políticas de saúde adotam o termo
clínica ampliada.
Tomamos como exemplo o uso dos psicotrópicos durante as intervenções em crise
psíquica. A clínica tradicional, rotineiramente, aponta o medicamento como estratégia para
debelar os sintomas psiquiátricos, acabando rapidamente com a crise e com suas
manifestações mais desagradáveis. Desta forma, a psicofarmacologia é usada como estratégia
de manutenção da ordem e, nesse processo, o sujeito e sua terapêutica são elementos
secundários. Contudo, uma aplicação responsável dos fármacos em saúde mental tem como
elemento central o projeto terapêutico singular do usuário dos serviços, onde a medicação é
colaboradora, auxiliando no estabelecimento do vínculo com a realidade para a construção de
relações importantes para o seu tratamento (FERIGATO; CAMPOS; BALLARIN, 2007).
A centralidade do médico psiquiatra em meio da indicação e implementação do
tratamento em crise, característica imposta pela clínica tradicional, também deve ser
desconstruída, uma vez que as necessidades evidenciadas pelo sujeito extrapolam os limites
interdisciplinares que, em sua complexidade, podem exigir inclusive a intervenção orientada
de pessoas da comunidade ou que façam parte do cotidiano do indivíduo em crise. Desta feita,
a importância de uma ação coletiva e integrada é apontada pela própria particularidade da
crise do sujeito. Segundo Campos e Teixeira (2001, p. 149), a centralidade médica na atenção
em saúde mental ganha respaldo no predomínio das teorias orgânicas na área de saúde mental:
“A atenção organicista e o despreparo desses funcionários [demais profissionais da área da
saúde] criam uma forte dependência do conhecimento médico para a realização das
atividades”.
69
A transformação da clínica e da forma de perceber e de atuar nas crises psíquicas, em
especial, no espaço de atenção do SAMU, é de fundamental relevância para a consolidação da
Reforma Psiquiátrica. Porém, essa transformação não se garante sem esforços coletivos, visto
que, sua construção tem fortes raízes históricas atreladas à psiquiatria clássica e ao modelo
americano para intervenção em crises psíquicas.
A mudança nesse cenário requer uma transformação dos saberes e da formação dos
profissionais de saúde, pois, pelo conhecimento, a prática pode (re)significar suas
intervenções. Porém, a transformação do espaço acadêmico também enfrenta seus entraves no
contexto atual. As instituições de ensino, especialmente as privadas, que já são maioria no
Brasil, claramente se tornaram empresas. Nesse contexto, o aluno é o consumidor e o
professor é o vendedor do ensino de acordo com o “gosto do freguês”. Destarte, a formação
não permite construção de mentalidade crítica e perpetua a reprodução de saberes e práticas
(PATTO, 1999).
Além disso, a clínica tradicional tem pautado a formação em saúde na maioria das
instituições de ensino superior no Brasil. Nestes lócus, os profissionais são formados a partir
do biologicismo, da mecanização e da tecnificação do saber e do agir em saúde. Este fato se
torna resistente para atuar a partir da e para a dimensão subjetiva dos indivíduos ou
coletividade, condição indispensável durante a abordagem em crise psíquica.
Na dimensão particular dos serviços de atendimento às crises, urgências e emergências
psiquiátricas, como o SAMU, que lida com sofrimento psíquico em alta complexidade, a
criação de espaços de interlocução, para que os profissionais da equipe possam ter uma
oportunidade de comunicação, discussões, trocas de experiência, aprendizado e cuidados
mútuos, é fundamental para o fortalecimento coletivo e a construção de competências
necessárias para o atendimento. Tais momentos podem contribuir também na desconstrução
de angústias, preconceitos, medos e culpas presentes nos profissionais, elementos esses, que
de forma isolada ou associadamente, podem ser determinantes na forma como a assistência é
prestada (FERIGATO; CAMPOS; BALLARIN, 2007).
Em síntese, a necessidade apresentada ao longo da discussão é de que a crise psíquica
seja compreendida como uma manifestação individual, mas que se apresenta e se desenvolve
no âmbito coletivo, com todas as incoerências e antagonismos decorrentes da sua construção
social e histórica. E que, portanto, a assistência prestada nesses casos busque manter os laços
sociais, ambientais e afetivos dos sujeitos, evitando medidas violentas, de cunho repressor ou
excludente, que possam comprometer a criação de novas e futuras relações por parte da
pessoa em crise psíquica.
70
Desconstruir a urgência em restabelecer um equilíbrio perdido e avançar na
compreensão de que o sujeito e o seu sofrimento psíquico assumem a centralidade durante as
intervenções em crise propiciam a reorganização das relações da pessoa com o mundo que o
cerca e com ela mesma, portanto, deve ser esta a prioridade dos serviços de urgência
psiquiátrica (OLIVEIRA, 2002).
Compreendemos que há situações em que a intervenção policial precisa ser solicitada
ou que o uso de medidas enérgicas devem ser tomadas, como no caso de pacientes que
ameacem com alguma arma ferir-se ou machucar quem se aproxime (emergência
psiquiátrica). Apenas contestamos o uso indiscriminado de medidas extremas em situações de
crises psíquicas ou de urgências psiquiátricas nas quais os sujeitos se mostram, até certo
ponto, cooperativos e/ou abertos para o diálogo, interação e adoção de medidas terapêuticas
que visem à vivência positiva daquele momento traumático.
Os desafios são imensos e os questionamentos são complexos no contexto da
assistência do SAMU aos casos de crise psíquica. Mas, ao mesmo tempo, esses aspectos são
um estímulo para a produção de conhecimento científico que venha a contribuir para a
consolidação de uma intervenção em crise psíquica pelo SAMU, que seja humanizada e
articulada com a Reforma Psiquiátrica brasileira, garantindo inserção social e o resgate da
cidadania para os sujeitos em sofrimento psíquico.
Nesse sentido, consideramos importante o alerta de Goffman (1974, p. 312) quando
diz que “os doentes mentais podem ser esmagados pelo peso de um ideal de serviço que torna
a vida mais fácil para todos nós”. Nesse cenário de interseção de saberes e práticas, que
compõem à atenção às urgências psiquiátricas ou crises psíquicas, visamos conhecer a
realidade da cidade de Natal-RN.
71
4 PERCURSO METODOLÓGICO
4.1 ARCABOUÇO TEÓRICO
O marco teórico metodológico que norteou a análise das informações coletadas foi o
referencial da História Nova, mais especificamente, a história dos marginais. A História Nova
consiste em uma abordagem acerca das concepções e práticas sociais que se caracterizam pela
valorização de aspectos até então negligenciados pela análise da leitura tradicional dos
acontecimentos, tais como: silêncios, medos, lacunas, estigmas e determinações políticas
provindas da periferia e/ou de grupos marginalizados (GOFF, 1998).
A história tradicional tem procurado construir o relato das transformações sociais
ocorridas na humanidade apenas a partir dos papéis representados pelas elites políticas,
sociais ou religiosas. Nessa perspectiva, os fatos irradiam-se a partir do centro e silenciam
aquilo que constitui as margens de uma sociedade excludente. Rompendo com essa lógica, a
história dos marginais procura dar voz aos sujeitos silenciados e excluídos pela “verdade”
dominante (GOFF, 1998).
Nesse sentido, o processo de construção histórica da sociedade tem identificado o
fenômeno da loucura como espaço de marginalização e exclusão durante séculos. Os sujeitos
em sofrimento psíquico historicamente foram encerrados no isolamento das instituições
asilares criadas, principalmente, com o intuito de promover o controle social de grupos tidos
como perigosos. Na clausura foram submetidos a práticas violentas, tais como os choques
elétricos, a imersão em água, as lobotomias, o acorrentamento e a mortificação da sua
subjetividade, em prol da legitimação do poder da psiquiatria clássica. O preocupante é que
ainda na atualidade esses sujeitos enfrentam o preconceito decorrente do estigma imposto pela
ideologia da periculosidade social da doença mental.
A Reforma Psiquiátrica no Brasil surgiu como movimento contra hegemônico oriundo
de discussões refutadas pelo saber psiquiátrico dominante. Porém, sucessivas transformações
sociais ocorridas, principalmente, após a Segunda Guerra Mundial consolidaram uma visão de
mundo que busca a valorização da vida e da dignidade humana. Nesse contexto, conceitos
como cidadania, igualdade, justiça social e inclusão de grupos marginalizados passam a ser
debatidos e encarados como metas para a sociedade.
Diante desses elementos, a Reforma Psiquiátrica brasileira busca a transformação da
realidade dos sujeitos em sofrimento psíquico em quatro campos fundamentais que não se
limitam ao combate ao internamento indiscriminado nos manicômios, quais sejam: o teórico-
72
conceitual, que procura redefinir conceitos e a própria epistemologia do campo psiquiátrico; o
técnico-assistencial, voltado para as transformações de técnicas e serviços em saúde mental; o
político-jurídico que aponta para uma necessidade de revisão das legislações sanitária, civil e
penal no que diz respeito aos conceitos da saúde mental; e o campo sócio-cultural que se
preocupa com a transformação do imaginário social da loucura (AMARANTE, 1999).
Portanto, a reforma tenta construir um novo capítulo sobre a história da loucura. Um capítulo
delineado pela busca da legitimação de um novo do papel para o em sofrimento psíquico na
sociedade.
Com esse recorte conceitual e metodológico adotados por este trabalho de pesquisa,
buscamos contribuir nesse processo e vislumbramos a oportunidade de colaborar na
construção de serviços de saúde resolutivos e pautados nos princípios da cidadania e justiça
social, de maneira especial, no espaço singular da atenção às urgências e crises psíquicas.
4.2 CARACTERIZAÇÃO DA PESQUISA
4.2.1 Tipo de pesquisa
Uma pesquisa científica pode ser classificada quanto à sua natureza, às formas de
abordagem, aos objetivos e quanto aos seus procedimentos técnicos (GIL, 2008). Nessa
perspectiva, nosso estudo configura-se como uma pesquisa aplicada, de abordagem
qualitativa, exploratória e do tipo estudo de caso, respectivamente.
A pesquisa aplicada, em geral, objetiva gerar conhecimentos para aplicação prática
dirigida à solução de problemas específicos. Envolve fatos e interesses aplicados a um
determinado cenário de pesquisa (GIL, 2002).
A abordagem qualitativa oferece à pesquisa uma oportunidade singular para a
compreensão de questões intrínsecas e subjetivamente ligadas ao presente objeto de
investigação, uma vez que, trata de questões particulares inseridas dentro de um universo de
representação permeado por significados, crenças, valores e atitudes, os quais não podem ser
reduzidos a um número ou a uma quantificação (MINAYO, 2002). Corroborando essa
discussão, Demo (2008, p.152) acrescenta que “a pesquisa qualitativa quer fazer jus à
complexidade da realidade, curvando-se diante dela, não o contrário como ocorre na ditadura
do método”.
Por sua vez, o caráter exploratório tem o intuito de proporcionar a familiaridade do
problema, com vistas a torná-lo explícito. A pesquisa exploratória, comumente, acontece
73
durante a primeira aproximação do conhecimento científico com um determinado fenômeno,
que geralmente circunscreve a ausência de estudos anteriores naquele lócus, tendo-se um
pequeno número pesquisas de pesquisas e obras publicadas que tratem das discussões
peculiares ao problema (GIL, 2008).
O estudo de caso, por sua vez, consiste no estudo profundo e exaustivo de um ou mais
objetos, de maneira que permita seu amplo e detalhado conhecimento, onde é levada em
consideração, principalmente, a compreensão do assunto investigado nas suas particularidades
(FACHIN, 2001). Para Yin (2001, p. 21) “o estudo de caso contribui, de forma inigualável,
para a compreensão que temos dos fenômenos individuais, organizacionais, sociais e
políticos”. Isso se aplica ao nosso objeto de investigação, que tem um recorte organizacional,
representado pela atuação do profissional de saúde do SAMU diante das urgências
psiquiátricas, mas que não perdeu de vista o enfoque social e político presente na construção
histórica do processo saúde doença mental.
4.2.2 Instrumentos de coleta de informações
Este estudo seguiu as diretrizes da resolução 196/96 que norteia a realização de
pesquisas envolvendo seres humanos no Brasil. Para tanto, seu o projeto foi avaliado e
aprovado pelo Comitê de Ética em Pesquisa da UFRN, anteriormente ao processo de coleta e
análise de informações.
Em um estudo de caso, as informações podem ser coletadas por meio de seis
fontes distintas: documentos, registros em arquivos, entrevistas, observação direta, observação
participante e artefatos físicos. Contudo, como garantia da qualidade desse tipo de pesquisa
existem três necessidades básicas: criar um banco de dados que reúna as informações
coletadas; encadear as informações fazendo articulação entre a forma de coleta e as
conclusões alcançadas; e, finalmente, a coleta de dados a partir de duas ou mais das fontes
citadas (YIN, 2001). Diante disso utilizamos como instrumentos para a coleta de informações
a entrevista semi-estruturada (ver Apêndice A) e a observação direta.
A entrevista semi-estruturada foi adotada por permitir a presença ativa do pesquisador
guiando a entrevista, conforme a necessidade, sem perder a possibilidade de descrição,
explicação e compreensão dos fenômenos, assim, conforme Triviños:
74
A entrevista semi-estruturada é aquela que parte de certos questionamentos básicos,
apoiados em teorias e hipóteses, que interessam à pesquisa e que, em seguida,
oferece amplo campo de interrogativas, fruto de novas hipóteses que vão surgindo à
medida que recebe a resposta do informante (TRIVIÑOS, 2007, p. 146)
Essas características são fundamentais para tornar maleável o instrumento de coleta,
uma vez que, a complexidade do fenômeno estudado pode levantar a necessidade de inserção
de novos questionamentos ou aprofundamento de outras questões como condição fundamental
para garantir a coleta de informações fidedignas e com a maturidade teórica necessária aos
objetivos da pesquisa. Isso é possível porque a “entrevista semi-estruturada combina
perguntas fechadas e abertas, em que o entrevistado tem a possibilidade de discorrer sobre o
tema em questão sem se prender à indagação formulada” (MINAYO, 2007, p.64). Além
disso, por ter uma sequencialidade, mas preservar a dinamicidade entre as questões
observadas, a entrevista semi-estruturada assegura que os pressupostos da pesquisa sejam
contemplados na interação entre o pesquisador e o sujeito da pesquisa (MINAYO, 2008).
Agendamos as entrevistas individualmente com os sujeitos da pesquisa de acordo com
sua disponibilidade. No ato de aplicação desse instrumento de coleta explicamos os objetivos
da pesquisa, apresentamos o roteiro norteador da entrevista e o Termo de Consentimento
Livre e Esclarecido (TCLE) (Ver Apêndice B) e solicitamos a assinatura de duas vias do
documento, uma foi arquivada pelo pesquisador e a outra foi entregue ao entrevistado. Nesse
processo, enfatizamos a garantia do sigilo e anonimato das informações cedidas.
Por sua vez, a observação direta é um instrumento valioso para os estudos de caso em
particular, pois, possibilitam a coleta de informações no tempo real de acontecimento do
fenômeno estudado. Além disso, é fundamental para a descrição de elementos circunscritos ao
objeto de estudo, como por exemplo, estrutura física, localização e condições de trabalho no
lócus da pesquisa (YIN, 2001). As observações foram realizadas entre março e abril de 2010
nos momentos de regulação médica na sede do SAMU. As informações captadas foram
registradas em um diário de campo e submetidas à pré-análise, juntamente com as entrevistas,
o que determinou a saturação da coleta de informações e o término da observação direta.
Os seguintes aspectos são considerados como fatores limitantes para as entrevistas
semi-estruturadas: a possibilidade de inserção de visões tendenciosas; a possibilidade de
construção de perguntas mal-elaboradas; a necessidade de recorrer à memória dos
entrevistados e a reflexibilidade, fenômeno no qual o entrevistado dá ao entrevistador aquilo
que ele quer ouvir. Por sua vez, no que concerne à observação direta, o tempo longo para sua
execução e a interferência trazida pela presença do observador durante a ocorrência do
75
fenômeno, são consideradas dificuldades em sua aplicação como instrumento de coleta de
dados (YIN, 2001).
Apesar disso, compreendemos que a articulação dos dois instrumentos em questão,
minimizou os efeitos dessas limitações nos resultados da pesquisa, ao passo que, a realidade
foi explorada por meio da expressão da fala dos profissionais entrevistados e tivemos a
oportunidade de observar à práxis da regulação médica, confrontando as informações com o
âmbito observado.
4.2.3 Instrumento de análise das informações coletadas
A partir do emprego do instrumento de entrevista semi-estruturada com suas questões
norteadoras e das observações, fizemos a análise do material por meio da utilização da análise
de conteúdo, mais especificamente, da análise temática. A análise de conteúdo trabalha com
teoria, técnica, interpretações e métodos específicos de análise. Cada uma desses métodos
significa o encadeamento de um traçado metodológico distinto, podemos citar a análise
temática, a análise de discurso, a análise de avaliação, entre outras (RODRIGUES;
LEOPARDI, 1999). No entanto, a análise temática demonstrou-se mais útil para nosso estudo,
pois, possibilitou o alcance de níveis mais profundos, que ultrapassam o que foi simplesmente
manifesto nas falas, atingindo a relação das categorias com as estruturas sociais do problema
de pesquisa.
Dessa forma, realizamos a leitura flutuante de todas as entrevistas e observações
transcritas, onde procuramos assimilar o conteúdo do material em sua relação com nossos
pressupostos teóricos e objetivos de pesquisa. Nesse processo, agrupamos os discursos que
continham palavras idênticas ou com proximidade semântica para construção de unidades de
significado encontradas nas falas dos sujeitos. A partir de tais unidades construímos as
categorias e as subcategorias do estudo que foram dispostas em uma tabela, que contem além
das categorias, as subcategorias, a quantidade de referências que foram feitas em cada
subcategoria e o total de citações na categoria (ver apêndice C). Os elementos contidos na
tabela supracitada orientaram o processo de realização das inferências e interpretações
solidificadas pelas discussões dos autores que compõem nosso marco teórico conceitual
(RODRIGUES; LEOPARDI, 1999).
76
4.2.4 Cenário da pesquisa
O cenário do estudo foi o SAMU do município de Natal no estado do Rio Grande do
Norte. O SAMU de Natal foi escolhido como foco da pesquisa por ser o primeiro implantado
no Estado do Rio Grande do Norte, em 17 de setembro de 2002, contando hoje com o maior
número de profissionais e viaturas, devido às características demográficas da capital do Rio
Grande do Norte. O maior tempo de atuação aumenta também a vivência das situações
referentes ao objeto de estudo em análise. Isso fundamenta a discussão das estratégias e
compreensões, tanto individuais como institucionais, estruturadas para resolver os entraves
presentes no atendimento ao sujeito em crise psíquica, assim como, contribui para o
conhecimento das políticas e práticas de saúde/saúde mental.
Além disso, Natal, como a capital do Rio Grande do Norte, exerce influência
operacional, administrativa e técnica tanto nas cidades da região metropolitana como nos
municípios do estado que contam com os serviços do SAMU. Isso amplia o impacto e a
aplicação dos nossos resultados, situando a pesquisa para além da realidade local, o que tem
relação direta com a relevância social do estudo.
A sede do SAMU-Natal é composta por duas edificações dispostas em um único
terreno localizado na Rua Potiguares s/n no Bairro Felipe Camarão em Natal. Em um dos
blocos funciona o Núcleo de Educação Permanente (NEP), que conta com uma recepção, um
auditório, uma sala para coordenação administrativa, uma sala para coordenação médica e
uma sala para secretaria que serve às duas coordenações. O NEP é coordenado por uma
enfermeira que se responsabiliza por promover e realizar treinamentos periódicos junto aos
profissionais da instituição. Tais treinamentos podem partir de encaminhamentos do
Ministério da Saúde, Secretarias de Saúde, por demanda própria da coordenação do SAMU ou
por solicitação dos profissionais da instituição.
No outro bloco funciona a parte assistencial do SAMU-Natal, neste espaço estão
distribuídos o repouso médico, o repouso de enfermagem, o repouso de condutores e de
técnicos de enfermagem, a sala de regulação médica, a coordenação de enfermagem, a
farmácia, a sala de equipamentos, o estoque de materiais, dois banheiros (masculino e
feminino) e um refeitório. Além disso, este prédio comporta duas salas onde funciona o
Programa de Acessibilidade Especial (PRAE), que presta serviço de transporte social a
pessoas que necessitam de deslocamento para realização de procedimentos de saúde na rede
assistencial do SUS. O PRAE não mantém nenhum tipo de ligação operacional com o SAMU,
77
ou seja, a divisão de um mesmo prédio acontece exclusivamente por questões administrativas
e técnicas da Prefeitura de Natal.
Apesar da divisão da sede entre o SAMU e o PRAE não identificamos conflitos por
espaço ou prejuízo para nenhum dos serviços. Ambos os blocos do SAMU e as salas do
PRAE são amplos, arejados, bem conservados, limpos, iluminados, com sinalização de
segurança e devida identificação. Ou seja, o prédio comporta satisfatoriamente a quantidade
de funcionários nos setores e oferece condições para a execução das atividades assistenciais e
administrativas dos referidos serviços vinculados ao SUS.
No espaço externo, entre os dois blocos, existe um local coberto destinado
distintamente às seguintes funções: lavagem e desinfecção das ambulâncias; garagem das
ambulâncias de Suporte Avançado de Vida; estacionamento para os carros dos plantonistas e
uma quadra de vôlei de areia, que é utilizada para prática de atividade física pelos
profissionais do SAMU, fora do seu horário de trabalho.
O serviço do SAMU-Natal conta atualmente com três ambulâncias de Suporte
Avançado de Vida (chamadas pelos profissionais de ALFAS), nove ambulâncias de Suporte
Básico de Vida (chamadas BRAVOS) e quatro motolâncias (chamadas de MIKES), que são
motocicletas pilotadas por técnicos de enfermagem, munidos de mochila com equipamentos
básicos de resgate, que tem a missão de chegar mais rapidamente às ocorrências em locais de
difícil acesso para as ambulâncias tradicionais. Duas ALFAS ficam aguardando chamados na
sede do SAMU-Natal e uma fica na Zona Norte da cidade. As BRAVOS e as MIKES se
distribuem por pontos estratégicos na cidade de Natal, retornando à sede somente para
refeição dos profissionais e para a troca dos plantonistas. As refeições acontecem
aproximadamente às doze e às vinte e três horas, com um intervalo máximo de quinze
minutos para cada equipe alimentar-se. Por sua vez, as trocas de plantões são feitas às sete e
às dezenove horas.
Estão lotados na instituição quarenta e três médicos, vinte e dois enfermeiros e setenta
e oito técnicos de enfermagem envolvidos na assistência direta às ocorrências, totalizando
cento e quarenta e três profissionais de saúde. Durante os turnos diurnos e noturnos a equipe
de plantonistas é composta por quatro médicos, que se dividem nas tarefas de regulação
médica e intervenção direta nas ocorrências em que as ALFAS são deslocadas; três
enfermeiros que atuam nas ocorrências classificadas como de maior gravidade onde as
ALFAS são enviadas; e treze técnicos de enfermagem distribuídos nas BRAVOS e MIKES.
Conforme apresentado anteriormente, a regulação médica é o centro operacional do
SAMU, onde se concentra o processo de recebimento das ligações, triagem e classificação dos
78
casos, bem como, a destinação de recursos e profissionais necessários para o atendimento das
urgências. O recinto de regulação médica do SAMU-Natal caracteriza-se como um grande
salão sem qualquer divisória. No centro do espaço existem oito cabines com um computador e
um telefone cada, onde situam-se quatro médicos reguladores e quatro TARM’s. Ainda nesse
local, encontra-se o operador de rádio em uma mesa com computador e aparelho de rádio
utilizado para o contato com as ambulâncias e com os profissionais de plantão.
Em termos operacionais o atendimento às urgências prestado pelo SAMU-Natal iniciase quando a ligação é atendida pelo TARM, que colhe dados preliminares sobre localização e
tipo de ocorrência e repassa a ligação para um dos quatro médicos reguladores. Este avalia a
gravidade do caso, observando se aquele atendimento compete ao SAMU ou a outro serviço
da rede de saúde pública. Se a situação for pertinente ao SAMU o medico regulador
classifica-a, atribuindo à ocorrência um código que pode ser vermelho, amarelo ou verde,
respectivamente, primeira, segunda e última prioridade para o atendimento. O médico
regulador decide ainda sobre que tipo de ambulância será encaminhado em cada caso.
Essas informações chegam ao computador do operador de rádio, que automaticamente
encaixa as ocorrências em uma lista seqüencial, conforme a classificação atribuída pelo
médico regulador. Além da lista de casos encaminhados pela regulação, na tela do
computador do operador de rádio existe também um gráfico que relata a localização de cada
ambulância e informa se a mesma está em atendimento ou aguardando chamado. A partir da
lista de prioridades, do tipo de ambulância escolhida pelo médico e da situação e localização
das ambulâncias, o operador aciona via rádio a equipe pertinente repassando a localização
exata e o tipo de ocorrência que será atendida.
Ao chegar à cena da ocorrência, a equipe entra em contato com o médico regulador,
descreve clinicamente a situação da vítima e recebe via rádio as orientações de conduta e
transporte. Todo esse protocolo é padrão para todos os SAMU’s do Brasil e definido pela
Política Nacional de Atenção às Urgências.
Diante dessa realidade o SAMU-Natal propõe-se a atender as solicitações pertinentes
em urgências clínicas, traumáticas, psiquiátricas e obstétricas oriundas de toda a capital. Já a
região metropolitana e as rodovias federais que circundam Natal são cobertas pelos serviços
do SAMU–Metropolitano. O foco do nosso estudo são as concepções e práticas dos
profissionais de saúde do SAMU–Natal sobre o atendimento às urgências psiquiátricas, para
tanto, realizamos entrevistas e observações na sala de regulação conforme destacado
anteriormente.
79
4.2.5 Sujeitos da pesquisa
No que tange aos recursos humanos, o SAMU-Natal conta com dois grandes
subgrupos de trabalhadores definidos pela Política Nacional de Atenção às Urgências e que
poderiam compor a população do nosso estudo: a equipe de saúde e os profissionais não
oriundos da área de saúde.
Na equipe de saúde tem-se: o coordenador do serviço, que é o gestor de toda a
unidade; o médico responsável técnico, que gerencia os serviços médicos sem atividades de
assistência direta aos usuários; o enfermeiro responsável técnico, que gerencia os serviços de
enfermagem sem atividades de assistência direta aos usuários; os médicos reguladores, que
atuam orientando a assistência de todos os envolvidos nas ocorrências por meio dos serviços
de telemedicina; os médicos intervencionistas, responsáveis pelo atendimento necessário nas
urgências e emergências; os técnicos de enfermagem e os enfermeiros assistenciais, que
atuam nas ocorrências de forma presencial (BRASIL, 2003).
Já entre os profissionais não oriundos da área de saúde tem-se: técnicos auxiliares de
regulação médica, rádio operador, condutor do veículo de urgência, profissionais responsáveis
pela segurança, como por exemplo, policiais e bombeiros e ainda, trabalhadores
administrativos, da manutenção e da limpeza.
Porém, para um estudo qualitativo, que não se ancora em representações numéricas
como garantia de cientificidade, é fundamental a adoção de critérios estritos, que assegurem a
definição de uma população de pesquisa condizente com os objetivos, o problema e os
pressupostos do estudo. Nesse sentido, é necessário ter plena consciência dos subgrupos de
sujeitos pertencentes ao lócus pesquisado, no intuito de fazer a escolha consciente e criteriosa
daqueles que se articulem significativamente com os objetivos traçados, sendo este, um prérequisito para a definição correta da população da pesquisa (FONTANELLA; RICAS;
TURATO, 2008).
Nesse sentido, o subgrupo pré-selecionado como de interesse significativo para a
pesquisa foi o dos profissionais de saúde do SAMU-Natal.
Partindo do subgrupo dos
profissionais de saúde, optamos pelas categorias profissionais que, segundo a dinâmica de
serviços do SAMU, estabelecida nas diretrizes da Política Nacional de Urgências, atuam
diretamente no socorro às urgências psiquiátricas. Isso é imprescindível para a
operacionalização dos nossos objetivos, uma vez que, esses profissionais vivenciam de forma
prática e rotineira as dificuldades, conflitos e potencialidades envolvidos no atendimento às
urgências psiquiátricas.
80
Sendo assim, a população do presente estudo é composta pelos médicos reguladores,
médicos intervencionistas, enfermeiros assistenciais e técnicos de enfermagem do SAMUNatal. Portanto, o critério de inclusão dos indivíduos na população da pesquisa foi a atuação
como profissional de saúde lotado no SAMU-Natal e que exerça atividades de assistência nas
ocorrências. E o critério de exclusão foi ter a sua atuação profissional voltada para atividades
administrativas ou que não envolva assistência direta às urgências psiquiátricas.
Diferentemente dos estudos quantitativos, a definição da amostragem em pesquisas de
abordagem qualitativa não obedece a uma definição matemática que garanta a
representatividade da amostra diante da população. Isso é desnecessário porque a preocupação
maior não está nessa representatividade, mas na necessidade da amostra espelhar certas
dimensões de um contexto em contínua construção. Isso faz com que as amostras qualitativas
sejam, geralmente, menores do que nos estudos quantitativos. Nessa perspectiva, adotamos o
método de definição amostral por saturação teórica de informações.
A técnica consiste em interromper a coleta de informações quando, gradativamente,
não há acréscimo significativo do conteúdo apreendido, ou seja, quando a continuidade da
coleta de informações traz, majoritariamente, repetições daquilo que já foi identificado em
momentos anteriores (FONTANELLA; RICAS; TURATO, 2008).
Por outro lado, a definição da amostra não pode representar aquilo que os
pesquisadores julgam suficiente com base em suas crenças individuais. É preciso que a
avaliação da saturação teórica seja feita por meio de um processo ininterrupto de análise, que
já se inicia durante o processo de coleta. Essa análise preliminar conferiu o suporte para a
definição da saturação em relação ao conjunto de informações já apreendidas.
A partir das primeiras aproximações com as informações coletadas as categorias de
análise foram construídas processualmente como suporte para o diagnóstico da saturação das
informações. Encontramos respaldo metodológico para essa forma de definição amostral em
Fontanella; Ricas; Turato (2008, p.26): “consideramos fundamental para o rigor científico e
transparência das pesquisas qualitativas a menção, no relatório, do conjunto de fatores
identificados que possam ter contribuído para a decisão de um determinado ponto de
saturação amostral”.
Diante disso, a amostra de profissionais entrevistados foi composta por 24 sujeitos, de
acordo
com os critérios de
saturação
enunciados acima.
Isso
significou
uma
representatividade de 16,8% da população total de 143 profissionais de saúde lotados no
SAMU-Natal, obedecendo-se aos critérios de inclusão.
81
Dos vinte e quatro sujeitos participantes da pesquisa tivemos quatro médicos, seis
enfermeiros e quatorze técnicos de enfermagem. Quanto à distribuição de gêneros tivemos
uma amostra composta por dezessete homens e sete mulheres. Foi identificado que os
profissionais entrevistados tinham um tempo médio de atuação no SAMU-Natal de 43,9
meses, ou seja, o serviço conta pessoas com uma experiência média de três anos e meio no
setor de atendimento pré-hospitalar de urgência.
No próximo item, iniciamos a discussão sobre as categorias e subcategorias
identificadas a partir das observações e discursos dos profissionais de saúde do SAMU
entrevistados durante a coleta de informações. Discutimos inicialmente as concepções e
conceitos de urgência psiquiátrica identificadas nos discursos dos profissionais entrevistados,
em seguida centraremos atenção na segunda categoria que trata da assistência prestada pelo
SAMU nas urgências psiquiátricas, e por fim, o foco de discussão será a Reforma Psiquiátrica
Brasileira sob o olhar dos profissionais de saúde do SAMU de Natal-RN.
82
5 RESULTADOS E DISCUSSÃO
5.1
CATEGORIA 1: CONCEPÇÕES E CONCEITOS DE URGÊNCIA PSIQUIÁTRICA
DOS PROFISSIONAIS DE SAÚDE DO SAMU-NATAL
Está categoria trata, especificamente, das concepções dos profissionais de saúde do
SAMU-Natal sobre urgência psiquiátrica e reponde à necessidade apontada pelo primeiro
objetivo específico desta pesquisa. Ao longo das falas dos 24 entrevistados, norteadas pelo
roteiro de entrevista semi-estruturada, foram feitas 52 referências que suscitaram unidades de
significado em torno dos conceitos e concepções de urgência psiquiátrica. Essas 52
referências foram agrupadas pela sua relação semântica em três subcategorias, quais sejam: o
estigma sobre o paciente e o medo do profissional nas intervenções do SAMU em urgências
psiquiátricas, isso foi evidenciado em 22 momentos nas entrevistas; a urgência psiquiátrica
entendida como situação de risco à segurança do paciente e de terceiros, que foi ressaltada em
16 trechos de entrevistas; e a urgência psiquiátrica entendida como agressividade ou
depressão severa do paciente, percepção declarada em 14 falas de entrevistas realizadas.
Abaixo discutiremos cada uma das subcategorias referentes às concepções e conceitos
de urgência psiquiátrica, apresentadas a partir das falas dos entrevistados.
5.1.1 O estigma sobre o paciente e o medo do profissional nas intervenções do
SAMU em urgências psiquiátricas
O longo período em que o sujeito em sofrimento psíquico passou no isolamento,
juntamente com vagabundos e prisioneiros comuns, ainda tem reflexo significativo no ideário
social da loucura, mesmo com o movimento de Reforma Psiquiátrica atingindo o marco de
quase 10 anos de Lei 10.216/2001, promulgada no Brasil. A pessoa com transtorno
psiquiátrico, principalmente em crise psíquica, muitas vezes, continua, potencialmente, sendo
vista como perigoso à integridade individual e coletiva (COUTO; ALBERTI, 2008).
Isso se evidencia no trecho abaixo, quando um profissional do SAMU-Natal relata
como acontece a abordagem rotineira das urgências psiquiátricas:
83
Aí a gente só comunica a central, comunica à central, pede pra eles ligarem pra PM
[Polícia Militar] e reforçar o pedido. A central fica ciente de tudo que está
acontecendo lá. A gente fica comunicando pelo rádio com a central. Mas, permanece
dentro da viatura e afastado do local (Entrevistado 3).
A primeira defesa do profissional dominado pelo seu medo é se manter à distância da
pessoa em sofrimento durante o período de intensificação das manifestações da crise,
conforme é reforçado pela fala abaixo:
Eu não me aproximo muito do paciente, vou logo sondando da família como ele
está, vou até o local, deixo meu colega que é homem, porque às vezes eles respeitam
mais o homem do que a mulher, chegar mais próximo, quando está tudo bem que eu
chego perto do paciente, mas sempre com cautela, não chego muito perto dele não
porque eu fico receosa (Entrevistado 24).
A questão da força/ser homem reforça subliminarmente a necessidade do uso da
violência, o que não se comprova, necessariamente, na prática da intervenção adequada em
saúde mental, além de que, reforça o estigma não só do doente mental agressivo, mas
também, da mulher como “inferior” na abordagem desse tipo de problema.
Segundo Corbisier (2000), o afastamento na relação do profissional com o paciente em
crise, devido, principalmente, ao medo e ao estigma sobre a doença mental, dificulta a
possibilidade da escuta e o fortalecimento da empatia diante da dor do outro. Isso restringe a
intervenção em crises psíquicas por parte do SAMU. Alguns entrevistados conseguem
reconhecer que o medo pode prejudicar a qualidade da assistência de urgência prestada pelos
profissionais de saúde do SAMU durante o atendimento das urgências psiquiátricas, conforme
citado a seguir.
Você chega lá e a equipe não consegue conter o paciente, fica daquele jeito, vamos
dizer assim, com um pouco de medo de lidar com o paciente (...), mas eu acho que
isso aí pode ser considerado uma falha (Entrevistado 14).
Outro elemento envolvido nessa discussão é a compreensão da pessoa com transtorno
mental como instável, devido ao humor e atitudes imprevisíveis. Esse estereótipo reforça o
estigma e o medo em torno da doença mental e do sujeito em crise. Nesse sentido, trazemos a
seguir, três falas de profissionais entrevistados.
84
Porque é muito difícil você avaliar um paciente psiquiátrico. Porque ora ele é
cooperativo com você ora não, de repente ele pode querer mudar, de repente ele fica
calmo e eu não tenho confiança em um atendimento psiquiátrico porque ele pode de
repente surtar e querer me agredir. Eu acho que eu tenho um trauma em trabalhar
com paciente psiquiátrico, porque quando eu estava estagiando eu fui esbofeteada
por um paciente psiquiátrico. Eu tenho medo! Não tenho segurança! (Entrevistado
24).
Me preocupo numa urgência psiquiátrica é o paciente, que muitas vezes num
descuido, a gente pode ser agredida pelo paciente (Entrevistado 9).
O paciente psiquiátrico é aquele que tá calminho ali, quieto no cantinho e quando
você pisca o olho ele apronta uma com você (Entrevistado 3).
A surpresa diante de alguns comportamentos “repentinos”, associados à manifestação
de crise psíquica, é reflexo da dificuldade dos profissionais em perceber os sinais fornecidos
pelo sujeito, os quais demonstram a intensificação do seu sofrimento. Portanto, tais ações,
muitas vezes desesperadas, não acontecem devido a uma personalidade instável, conforme
citado nas falas acima. Na verdade, tais depoimentos legitimam os rótulos atribuídos aos
pacientes em crise psíquica.
Concordamos que em algumas situações, onde eventualmente o paciente possa estar
armado e agressivo, o medo é natural e não um reflexo do preconceito do profissional. Afinal,
trata-se de uma situação extrema em que o risco pode ser realmente grande. Nossa crítica, no
entanto, centra-se na compreensão estereotipada de que todo paciente psiquiátrico em crise
oferece riscos à equipe que o atende. Um paciente da clínica geral pode agir de forma
agressiva com os profissionais, motivado pela angústia do momento, como se atesta em
muitas situações nos prontos socorros. Um acompanhante poderia agir de forma inesperada ou
violenta quando notificado sobre a falta de vaga em hospital para seu familiar doente. Ou seja,
qualquer pessoa em situação de intenso sofrimento pode se tornar agressiva. Isso não é
exclusividade do paciente psiquiátrico.
Evidencia-se nas falas a compreensão do paciente psiquiátrico sob o foco da
imprevisibilidade de seus comportamentos. Isso nos remete a reflexão sobre a aliança entre a
psiquiatria e a justiça para a normalização da sociedade que, segundo Basaglia (2005), levou a
conclusão de que toda pessoa acometida de transtorno mental é perigosa e agressiva,
configurando uma imagem distorcida da realidade empírica.
Esse tipo de percepção contribui para a consolidação do sujeito em sofrimento
psíquico estereotipado como um indivíduo queixoso, desequilibrado ou desajustado, violento
e que precisa de medidas repressivas para enquadrá-lo na norma (YASUI; ROSA, 2008). A
85
fala que segue demonstra o misto de medo/estigma que gera despreparo no lidar e a ascensão
da imobilização como a melhor solução para o profissional durante a intervenção em crise.
Quando a gente não dispõe da polícia, a gente pede ajuda a terceiros e a gente
imobiliza o paciente, contendo ele com crepom mesmo, colocando na viatura e
enquanto a gente puder manter ele imobilizado, melhor pra gente (Entrevistado 9).
Esse retorno à imobilização parece denotar uma atitude fim para a resolução do
“problema”, ou seja, o objetivo das ações está centrado em levar a pessoa em sofrimento
imobilizada até o destino. Nesse sentido, não uma atividade meio, permeada por princípios de
abordagem terapêutica. Portanto, essa percepção de atendimento remete aos primórdios dos
abusos do saber/fazer psiquiátrico, onde a contenção mecânica era aplicada por ignorância ou
castigo.
Além da necessidade de contenção e enquadramento, as medidas citadas acima pelo
entrevistado respondem a necessidade de resposta ao medo que o próprio profissional tem do
paciente psiquiátrico.
Eu já peguei paciente, que eu não concordo muito, mas é necessário, da gente fazer
ocorrência junto com a polícia porque já teve casos do paciente está com uma faca
embaixo da roupa e eu mesmo não tinha percebido e quando eu vi já foi o policial
chegando e imobilizando com aquelas técnicas dele e tirando a arma que ele poderia
ter utilizado contra mim na inocência porque eu pensava que ele era um paciente
psiquiátrico precisando de ajuda e podia ter me prejudicado (Entrevistado 17).
Entendemos o medo e a angústia do profissional ao recordar de uma situação
traumática, onde existiu um suposto risco de sofrer ataque com arma. O que questionamos é o
fato do profissional, ao final da sua fala, negar a condição de paciente psiquiátrico como
alguém que precisava de ajuda. As manifestações de perturbação da ordem e o medo
estigmatizado que podem estar presentes na sociedade e nos profissionais durante essas
intervenções não devem justificar a necessidade de enfrentar uma crise como um argumento
para negação da condição humana do sujeito em sofrimento psíquico. Esse aspecto importante
da situação precisa, no mínimo, causar perplexidade ativa e inquietação dos profissionais na
busca por instrumentos que possam promover a segurança dos envolvidos, sem perder de
vista a condição específica da pessoa que, mesmo relutando, está precisando de ajuda
terapêutica.
Por vezes, as dificuldades de intervir nas ocorrências psiquiátricas fazem com que os
profissionais do SAMU deixem de realizar procedimentos importantes para a avaliação geral
86
das condições do paciente, uma avaliação que vá além do rótulo de paciente psiquiátrico
atribuído a muitos sujeitos. Uma consequência desse fato pode ser a generalização de que o
paciente psiquiátrico que necessita do SAMU está agitado ou não compreende a avaliação
clinica geral, portanto, nem mesmo tenta-se a abordagem de anamnese ou exame físico. Por
exemplo, temos:
Então não tem como você verificar todos os sinais vitais desse doente surtado
(Entrevistado 1).
A situação descrita acima oferece riscos à saúde dos sujeitos rotulados de pacientes
psiquiátricos. Afinal, uma pessoa com história de doença mental pode apresentar demanda
clínica, traumática ou obstétrica ao longo de sua vida, conforme evidenciado pelo profissional
abaixo:
Eu peguei uma paciente psiquiátrica e ela tava bem ofegante, e eu questionei com a
família se essa paciente tinha aquele cansaço antes, aí disseram que sim. Então, eu
resolvi olhar a pressão dela. Quando eu olhei, ela tava com pico hipertensivo
mínima de 14. Aí cansada, começou ter uma sudorese. Aí chamei até a ALFA, botei
a paciente lá e percebi que ela tava tendo um edema agudo de pulmão (Entrevistado
9).
É importante destacar que a pressão arterial da paciente, no caso descrito acima, foi
verificada porque um sinal clínico chamou a atenção do profissional para a possibilidade de
pico hipertensivo. Em pacientes que não carregam o rótulo de psiquiátrico, a verificação de
todos os sinais vitais é um procedimento padrão e imediato.
Portanto, o medo dos profissionais do SAMU diante dos casos de urgência psiquiátrica
está atrelado à adoção de posturas defensivas ou omissões no cuidado prestado. Jardim e
Dimenstein (2008, p. 154) acrescentam que “o ataque e a omissão do cuidado frequentemente
progridem para a contenção mecânica do paciente”.
Paciente psiquiátrico é um paciente que muitas vezes é muito perigoso, então no
momento é necessário o uso da força (Entrevistado 19).
Durante as entrevistas, aconteceram várias relatos que evidenciaram o perigo, real ou
como parte do imaginário dos profissionais, circunscrito ao atendimento das urgências
psiquiátricas:
87
Não me identifico muito com psiquiatria não, morro de medo, já levei tanto bufete
na cara que tenho medo (Entrevistado 24).
Eu não me identifico com os pacientes psiquiátricos. Eu faço porque... é o meu
serviço, o serviço do SAMU abrange isso aí também (...) eu não me sinto segura,
(...) porque geralmente a gente chega lá, na maioria das vezes, eles estão armados.
Armados, com um pedaço de pau, com um pedaço de ferro, com uma pedra, com
uma faca (Entrevistado 3).
Não temos esse preparo porque, muita vezes, é um paciente agressivo, que está
munido de coisas que é difícil a gente imaginar, mas aparece... tem uma faca
escondida dentro da roupa (Entrevistado 17).
Nesses trechos de entrevista, destacamos a alta incidência de agressões e de ameaças
com armas que, segundo os profissionais, acontecem durante as intervenções em urgências
psiquiátricas. Quanto a esses relatos de agressões sofridas, nos questionamos sobre em que
circunstâncias isso teria acontecido? Pois, após termos discutido a história de saberes e
práticas acerca da psiquiatria, nos inclinamos a entender que a referida agressividade gratuita
do “louco” é um discurso de um lugar que elege “o mocinho e o bandido”, ou seja, da voz do
profissional que refere ter sido agredido gratuitamente, nunca se oferece a oportunidade de
explicações ao agressor. Diante dessa reflexão, identificamos falas que contestaram as
afirmações sobre agressões constantes:
Eu já levei muito paciente pra o João Machado, dos muitos que eu levei, eu só vi um
paciente agredindo o médico uma única vez. Tentou. Jogou uma bolsa, uma bolsa
comum de pertences, jogou a bolsa no médico. Acredito que de centenas de
pacientes. Uma única vez isso (Entrevistado 10).
Na maioria das vezes não é um indivíduo violento, não é um ladrão, não é um
marginal é apenas um indivíduo que está passando por um transtorno (Entrevistado
17).
Corroborando com as falas citadas acima, analisamos as ocorrências psiquiátricas do
SAMU-Natal no período de 1º de janeiro até 30 de março de 2010, a partir das fichas dos
atendimentos. Com isso, constatamos um total de 314 ocorrências, entre as quais foram
notificadas somente 10 ocasiões em que a pessoa que necessitava de assistência encontrava-se
armada durante a abordagem dos profissionais, ou seja, a situação esteve presente apenas em
três por cento das ocorrências psiquiátricas do período retratado, conforme o gráfico
88
apresentado abaixo. Durante a análise dos documentos, não encontramos relato de agressão
sofrida por profissionais do SAMU-Natal em ocorrências psiquiátricas.
FONTE: Adaptação feita a partir das fichas de atendimento disponíveis no sistema eletrônico de
ocorrências do SAMU-Natal.
GRÁFICO I: Motivo das urgências psiquiátricas que mobilizaram o SAMU-Natal de janeiro
a março de 2010
O estigma e o medo da loucura é algo forte nas concepções e conceitos dos
profissionais de saúde, porque fazem parte de um contexto construído historicamente pela
psiquiatria clássica. Esse constructo teórico ainda está presente no espaço da formação dos
profissionais de saúde que estão à mercê de currículos que marginalizam a atenção
psicossocial e priorizam a psicopatologia, a medicalização e a necessidade de isolamento do
paciente sob o argumento da periculosidade (OLIVEIRA, 2008).
Alguns profissionais fizeram a seguinte sugestão para aumentar a segurança da equipe
durante a abordagem em urgências psiquiátricas:
Tem uma idéia que a gente tá pensando é a possibilidade de utilizar técnicas
orientais né, de artes marciais, não com o intuito de luta corporal, mas utilizar
algumas técnicas dessas artes marciais no sentido de que esse doente em crise, possa
ser feita a contenção física e, necessariamente, fazer restrição física desse doente
(Entrevistado 1).
A capacitação no sentido da abordagem do paciente! Não sei se vem o caso de
colocar defesa pessoal. Não que a gente vá agredir o paciente, mas a gente também
saber se defender de uma possível agressão física desse paciente (Entrevistado 17).
89
A utilização de técnicas de imobilização adequada e não voltada para a agressão da
integridade física e moral do sujeito em crise poderia contribuir para a realização de uma
contenção física responsável em situações em que realmente se fizesse necessário. Porém,
antes de instrumentalizar a equipe com golpes de artes marciais é importante fazer um
trabalho de desconstrução dos medos e preconceitos em torno da loucura que foram
evidenciados nas falas acima. Caso contrário, quando o profissional estiver diante de uma
situação que para ele denote medo e ameaça, a partir de sua visão distorcida sobre a pessoa
em sofrimento psíquico, é muito provável que se utilize das artes marciais de forma agressiva
e para realizar sua suposta defesa.
Além disso, acreditamos que a intervenção em crise psíquica deve priorizar o
estabelecimento de interação entre profissionais e pacientes, pautada na tentativa da
transformação da assistência repressiva ou violenta (QUINTAS; AMARANTE, 2008). Nesse
processo, aparece como elemento central a busca constante pela (re)significação dos conflitos
envolvidos na assistência às urgências psiquiátricas e pela construção de uma abordagem
efetivamente terapêutica por parte do SAMU-Natal.
Além do medo, a raiva, a compaixão, a empatia e a revolta são sentimentos comuns
em equipes de saúde, teoricamente despreparadas em saúde mental, quando estas se deparam
com um atendimento psiquiátrico (CAMPOS; TEIXEIRA, 2001). Porém, esses não são os
únicos elementos envolvidos na construção do estigma sobre o sujeito em crise psíquica. Foi
evidenciado que o preconceito com o doente mental também tem implicações na assistência
prestada pelo SAMU-Natal. Durante as observações realizadas na sala de regulação médica
percebemos, por vezes, que chacotas sobre as ocorrências psiquiátricas fazem parte da
comunicação entre as equipes das ambulâncias e o operador de rádio. Outro tipo de situação
observada foi a ocasião em que o operador de rádio demorou três horas para enviar uma
ambulância para uma ocorrência psiquiátrica, quando existiam ambulâncias paradas e não
tinham outras ocorrências em espera. Isso também foi evidenciado pelo trecho da entrevista
abaixo:
(...) alguns operadores de rádio utilizam todo o seu preconceito contra o doente
psiquiátrico, represando as urgências psiquiátrica, no sentido de “ah é doido”. Então
vai deixando, ou “é drogado” ou “é etilista”, vai represando essas ocorrências e
somando essas ocorrências (Entrevistado 1).
90
Porém, o preconceito sobre os pacientes psiquiátricos, evidentemente, existente entre
os profissionais entrevistados no SAMU-Natal é motivo de preocupação e reflexão para
alguns, como se pode perceber nas falas que seguem:
Existe um estigma com o doente psiquiátrico, quer a gente queira ou não, o
preconceito existe, e esse preconceito muitas vezes é velado, mas ele existe e é
difícil de você vencer o preconceito. Então, é patente, preconceito contra o doente
psiquiátrico (Entrevistado 1).
Paciente que sofre de distúrbio psicológico e psiquiátrico não são doidos, entendeu.
Não são doidos, não devem ser ridicularizados, em hipótese alguma, jamais.
Principalmente, pelo profissional que está indo até ele para prestar assistência que
ele está precisando no momento. É preciso humanização, por parte de toda equipe
(Entrevistado 10).
Paciente psiquiátrico ele é visto como um ser “extra ser humano”, ele parece assim
mais um animal, ele é visto como se ele não tivesse emoções, como se ele não fosse
dotado de raciocínio, como se ele fosse um animal (Entrevistado 7).
Na revisão de literatura apontamos a visão do louco enquanto um “extra ser humano”,
durante a discussão sobre o contexto do Renascimento Cultural no fim da Idade Média.
Conforme ressaltado, essa compreensão era alicerçada pelo culto à razão e pela concepção
polarizada entre razão e loucura. Algumas reflexões podem ser feitas diante dessa
constatação: Como uma percepção estigmatizada e ideológica da loucura pode estar presente
no ideário de profissionais de saúde, tantos séculos depois da sua construção? Quais os
mecanismos de sustentação que legitimam esses conceitos? A negação da condição humana
dos pacientes psiquiátricos em crise sustenta a realização de praticas violentas, na medida em
que eximem os profissionais da culpa? A busca por essas e por outras perguntas e respostas
demonstra que o preconceito velado, a polissemia repleta de negatividade em torno do termo
“doido” e a negação da condição humana para os portadores de transtornos psíquicos são
elementos trazidos por esses profissionais e que apontam para os grandes desafios que a
Reforma Psiquiátrica brasileira ainda precisa enfrentar, na mudança do ideário social
estigmatizado em torno da doença mental.
Afinal, a idéia da doença mental, como discurso de sobreposição e dominação do
racionalismo sobre o que é considerado diferente, é evidência da herança da psiquiatria
clássica promotora do isolamento e da segregação social dos “desviantes da razão”. Basta
recordarmos que, justamente sobre essa dominação, condizente com o projeto burguês
normalizador, a psiquiatria construiu suas classificações e ergueu suas instituições de
91
controle, tortura e punição (BASÁGLIA, 2005). Portanto, em uma perspectiva de constatação
da baixa resolubilidade do saber/fazer psiquiátrico tradicional e por uma rede de atenção em
saúde inclusiva e humanizada, a percepção do doente mental, como um ser desprovido de
razão, não pode continuar como argumento para sua reclusão social, negação de seus direitos
e para a privação da convivência social.
Esse processo de (re)significação revela a necessidade de desconstruir preconceitos e
(re)construir novas formas de conceituar a doença mental. Não nos referimos ao ímpeto de
conceituar para formular um “aparato teórico que conduza à representação do real em suas
minúcias para melhor compreendê-lo e, então submetê-lo a um poder de dominação”
(RIBEIRO, 2008, p. 88), mas sim, ao ato de reestruturar a condição de doente mental e, de
fato, viabilizar a atenção psicossocial.
Portanto, a convivência social desprovida ou, ao menos, com redução de preconceito
com o doente mental ainda é um avanço a ser conquistado, mesmo após a Reforma
Psiquiátrica brasileira. Essa conquista tramita, necessariamente, pelas instâncias legislativa,
jurídica, executiva, política, organização e gestão de serviços e de formação/qualificação dos
profissionais. Assim, o preconceito sobre a doença mental precisa ser repensado nas ações que
são desenvolvidas no cotidiano dos profissionais nos serviços.
5.1.2 Urgência psiquiátrica entendida como situação de risco à segurança do
paciente e de terceiros
O referencial teórico que fundamenta a assistência prestada pelo SAMU em todo
Brasil é oriundo de protocolos internacionais para o atendimento de urgência. Destacam-se,
nesse contexto, o ACLS e o PHTLS, que tratam de atendimento de urgências cardiológicas e
traumáticas, respectivamente. Tais protocolos deliberam, entre outras diretrizes, que o
profissional deve avaliar a cena da ocorrência antes de qualquer intervenção, certificando-se
de que existe segurança para todos os membros envolvidos no resgate. Parte-se do princípio
de que os socorristas não devem transformar-se em novas vítimas. O Corpo de Bombeiros,
entidade vinculada à Polícia Militar, é o único serviço brasileiro de atendimento pré-hospitalar
que trabalha em situações que envolvam risco real para os membros do resgate. A reprodução
dessas diretrizes, provenientes de protocolos adotados, evidencia-se na fala dos entrevistados,
quando questionados sobre suas prioridades para intervenção nas urgências psiquiátricas,
conforme se pode observar nos seguintes discursos:
92
A primeira coisa que eu acho que a gente tem que ver é a segurança da equipe. Não
adiante só pensar em salvar [...] Então assim, eu acho que o mais importante é a
segurança da equipe (Entrevistado 16).
Você chega na cena, avalia a cena, avalia se essa cena é segura ou não, e se essa
cena não for segura você providencia segurança dessa cena, isolando área ou
chamando a polícia ou bombeiros “e num sei quê”, ou a intervenção de familiares no
sentido de oferecer segurança e se a cena for insegura você não deve interferir
(Entrevistado 1).
Em primeiro lugar, observar a cena, se ela é uma cena segura para a equipe entrar.
Se o paciente tem algum risco... é... se a gente, a equipe sofre algum risco devido ao
paciente, devido ao grau de instabilidade emocional desse paciente, se a gente pode
entrar nessa cena (Entrevistado 7).
As falas refletem o pensamento protocolar que norteia a assistência de urgência no
SAMU. Por isso, não podemos atribuir a eleição da segurança da equipe como prioridade de
intervenção nas urgências psiquiátricas, como desencadeada pelo medo do paciente
psiquiátrico em crise, embora possamos inferir que, nesses casos, há uma sobreposição de
estigma e medo por parte do profissional, conforme debatido anteriormente. Afinal, seja na
ocorrência obstétrica, traumática, clínica ou psiquiátrica, a prioridade do profissional do
SAMU na cena será manter a segurança da equipe em primeiro lugar, segundo o guia dos
protocolos nacionalmente adotados.
A urgência psiquiátrica é o único tipo de atendimento prestado pelo SAMU-Natal
para o qual não existem diretrizes ou normas protocoladas no ACLS e PHTLS. A necessidade
de construção de um protocolo específico para o atendimento de urgência psiquiátrica e a
capacitação da equipe para a atuação protocolar foram ressaltadas.
Acho que treinamento mais rotineiro e... mais treinamento mesmo para você fazer
estudo de caso: se um paciente se comporta assim, a gente vai agir dessa forma! E o
que a legislação nos permite fazer: uma contenção, uma medida mais agressiva, até
onde a gente pode ir porque eu acho que isso gera dúvidas (Entrevistado 15).
O pensamento e a prática protocolar trazem para nossa discussão sobre urgências
psiquiátricas uma problemática bem particular, pois, “a saúde mental (...) não segue em suas
práticas protocolos, estruturas, mapas rígidos previamente estabelecidos (RIBEIRO, 2008,
p.89). Nesse sentido, “a formatação de práticas rígidas, como as propagadas no SAMU,
quando se trata de saúde mental, acaba sendo parte de mais um grande problema do que uma
solução” (JARDIM; DIMENSTEIN 2008, p. 155).
93
A questão é que, durante a construção de um protocolo, na medida em que as condutas
são definidas e padronizadas, os espaços para as singularidades são diminuídos, ao passo que
quanto mais o protocolo deixa espaços para as manifestações individuais, mais ele perde seu
caráter normativo e operacional. Não existem fórmulas que direcionem a assistência em crise
psíquica sem que isso implique em negação da subjetividade do sujeito que, em crise,
expressa-se de forma tão particular e singular. Não respeitar essa assertiva, pode
comprometer, diretamente, a qualidade da assistência prestada à pessoa com sofrimento
psíquico acirrado.
Aliás, todas as estratégias de padronização de ações em saúde mental significam uma
tentativa de inventar novos modos de organizar o que não pode e não deve ser organizado
(BASAGLIA, 2005). Dessa maneira, as intervenções em saúde mental não requerem,
simplesmente, a aplicação de ações automáticas e repetitivas com diretrizes bem
estabelecidas, mas sim, devem ser concebidas em um processo dinâmico, que envolve,
centralmente, o sujeito em crise e que se modifica ao mesmo tempo em que se operacionaliza
(SARACENO; ASIOLI; TOGNONI, 1994).
Porém, para os profissionais do SAMU, a necessidade de construção de protocolos
para o atendimento das urgências psiquiátricas surge em resposta à sensação de descontrole e
insegurança diante das intervenções nas manifestações de intensificação do sofrimento
psíquico dos sujeitos. Na compreensão dos referidos profissionais, as manifestações e
comportamentos do sujeito que surgem em resposta ao seu sofrimento psíquico se traduzem
em risco para o próprio paciente, a família, a sociedade e para a equipe de saúde.
Realmente a gente vê que o paciente pode causar um dano a ele mesmo e a quem
está próximo. E não tem como saber definir quando isso pode acontecer
(Entrevistado 19).
Numa urgência psiquiátrica é muito delicado você abordar um paciente em vista que
você nem sempre vai se deparar com uma situação de total segurança, por exemplo,
você chega numa cena onde o paciente está agitado e agressivo com a família e com
a equipe, esse paciente não oferece a mínima segurança para que a equipe possa
intervir e tentar controlar essa situação (Entrevistado 18).
Ressaltamos que o discurso da periculosidade social e da desordem sobre a doença
mental faz parte do saber estigmatizante, criado pela psiquiatria clássica para consolidar-se
como instrumento de manutenção da ordem e de pretenso equilíbrio social (JARDIM, 2008).
A grande preocupação em torno dessa questão emergente, em tempo de rede de atenção á
saúde e clínica ampliada, é que o serviço prestado pelo SAMU não deve pautar-se em
94
conceitos repressivos e punitivos, sob pena de corroborar com as práticas assistenciais
violentas e de cunho manicomial.
A necessidade de normalização da doença mental como uma exigência social pode ser
identificada na fala abaixo, onde um dos participantes da pesquisa tenta definir urgência
psiquiátrica:
É todo processo que acontece que pode causar um dano ao paciente ou aos
acompanhantes e a sociedade. É tudo que pode causar um dano ao paciente ou com
as pessoas próximas a ele, esse dano pode ser físico, psíquico ou social
(Entrevistado 6).
Cabe, nesse momento, a seguinte reflexão: como um paciente em crise psíquica pode
deflagrar riscos tão graves à sociedade? Precisamos refletir sobre o que é risco nas situações
de urgência psiquiátrica, para que o estigma de periculosidade que envolve a doença mental,
presente no imaginário dos profissionais do SAMU-Natal, não direcione as intervenções no
sentido da desvalorização do paciente como sujeito e da negligência diante dos princípios da
Reforma Psiquiátrica, entendidos como os norteadores das práticas em saúde mental no
Brasil.
5.1.3 Urgência psiquiátrica entendida como agressividade ou depressão severa do
paciente
Durante a discussão do subitem anterior, destacamos a presença do conceito de
periculosidade, identificado na fala dos profissionais de saúde do SAMU-Natal, como um dos
constructos propugnado pela psiquiatria clássica para efetivar socialmente seu poder e o
discurso de dominação sobre a loucura. Um dos principais elementos fortalecedores das
concepções de periculosidade é o fator da agressividade gratuita atribuída às pessoas com
transtorno mental, especialmente em crise psíquica.
A internação no período anterior à reforma foi justificada, ideologicamente, pelo
raciocínio de que todo psiquiátrico era perigoso e agressivo, o que configura uma imagem
distorcida e preconceituosa do usuário dos serviços de saúde mental. Dessa maneira,
percebemos que o discurso sobre o doente mental é tão carregado de estigma que mesmo
depois de “liberto”, ele continua sendo visto sob o viés da alegada incapacidade de viver em
sociedade, marcadamente atribuída à periculosidade. Essa lógica ainda é alimentada,
95
intimamente, pela articulação da noção de urgência psiquiátrica com reações agressivas
(JARDIM, 2008).
O conceito de urgência psiquiátrica está fundamentado sobre o fator agressividade nas
falas em destaque:
A maioria das vezes eles são agressivos, partem para cima da gente (Entrevistado
17).
Urgência psiquiátrica são aqueles quadros caracterizados por pacientes que
desenvolvem alto grau de agressividade, com ou sem utilizar algum tipo de arma,
seja arma branca, arma de fogo (Entrevistado 2).
Pra mim, urgência psiquiátrica é quando o paciente está agressivo, agitado, não
colaborativo (Entrevistado 9).
A estratégia de análise de nossa pesquisa, baseada na categorização das informações
coletadas, nos fez incluir o estigma acerca do paciente, o medo do profissional e a referida
agressividade/periculosidade do sujeito em sofrimento psíquico em três subcategorias,
conforme já apresentadas. Porém, esses três aspectos estão, intrinsecamente, atrelados no
pensamento e na prática dos profissionais do SAMU-Natal.
Afinal, periculosidade/agressividade e medo fazem parte de um mesmo processo de
construção histórica, no qual se materializa um círculo vicioso em que a idéia de
periculosidade potencializa a percepção de agressividade, que aumenta o estigma da exclusão
e alimenta o medo dos profissionais. Por sua vez, o medo fomenta o ideário social da
periculosidade da loucura. Esse mecanismo de feedback contribui para que os sujeitos em
sofrimento psíquico tenham suas necessidades e subjetividade negadas durante o atendimento
de urgência, o que, por sua vez, reforça o estigma da exclusão social.
Olhar a agressividade unicamente como uma manifestação destrutiva e insalubre pode
contribuir para a prática de intervenções voltadas para o ajuste e o enquadramento do sujeito.
É necessário que os profissionais percebam, nessas manifestações de agressividade em crise,
mais esperança do que desespero, mais carência do que maldade, mais apelo do que
destrutividade e passem a intervir com o sujeito e para o sujeito. Andrade e Bezerra Júnior
(2009, p. 452) corroboram com essa discussão quando ressaltam que “a agressividade pode ter
um valor positivo, de movimento, criatividade ou esperança. Porém, a provisão do afeto e de
condições ambientais acolhedoras é determinante para o sujeito ser capaz de exercer sua
agressividade de forma não-destrutiva e de se responsabilizar por seus atos”.
A depressão foi destacada pelos profissionais entrevistados como outro elemento
relevante na identificação de situações de urgência psiquiátrica.
96
Eu acredito que uma emergência psiquiátrica é aquele paciente que esteja tendo um
suicídio, tá em vias de fato de cometer uma tentativa de suicídio (Entrevistado 19).
Um doente com uma depressão severa, então esse doente e com ideação suicida é
um doente que tem uma emergência psiquiátrica (Entrevistado 1).
Uma urgência psiquiátrica é quando, ao meu ver, é quando aquele paciente está um
tanto depressivo, muito depressivo (...) uma depressão severa a pessoa tentar
suicídio, isso é uma emergência (Entrevistado 3).
Porém, durante as observações na sala de regulação, identificamos situações onde os
médicos reguladores negaram o envio de ambulâncias a solicitantes que relataram ideação
suicida. Em uma dessas ocasiões, houve uma discussão na sala de regulação, porque um dos
médicos negou o encaminhamento de uma ambulância para uma mulher idosa que estava com
ideação suicida e o outro médico, em seu primeiro dia de plantão no SAMU, questionou o
colega sobre os motivos de sua decisão. A resposta foi que, nesse caso, o SAMU não tem
nenhuma responsabilidade, segundo esse profissional, sobre as urgências psiquiátricas, sendo
apenas de responsabilidade do SAMU quando o paciente está agressivo ou quando a tentativa
de suicídio foi concretizada e coloca em risco a vida do mesmo. Como é que uma equipe de
saúde não pode intervir em uma situação de ideação suicida, porque aguarda que a autoagressão seja consumada, uma vez que não há nenhuma garantia de êxito para o socorro
diante de uma tentativa de suicídio levada à termo?
Os profissionais do SAMU-Natal, em especial, os médicos reguladores que
classificam as situações graves e não graves, precisam desmitificar o significado de urgência
psiquiátrica, pois, conforme a observação clínica da área, um quadro de extrema passividade e
lentidão de ações e pensamentos pode ser tão grave quanto um de agitação ou agressividade
(OLIVEIRA, 2002). O paciente com ideação suicida está em risco de vida e precisa receber
atendimento. O médico regulador deve investigar casos como esses, pois um histórico de
perturbação afetiva, ideação suicida severa, recidivante tentativa de suicídio, histórico familiar
anterior, uso abusivo de álcool e outras drogas aumentam a probabilidade de que a tentativa
de suicídio seja concretizada (PORDEUS et al, 2009). A questão é que esse tipo de risco não é
percebido segundo os critérios estabelecidos pelo estigma do paciente psiquiátrico e do medo
dos profissionais presentes na realidade do SAMU-Natal, pois, o suicídio ou sua tentativa é
uma afronta aos profissionais de saúde que baseiam sua formação na racionalidade médica
ocidental, sempre focada na cura e no socorro associados ao desejo de viver do paciente
(MACHIN, 2009). Nesse sentido, frequentemente, é esquecido pelos profissionais da saúde
97
que a tentativa de suicídio e o suicídio não são, necessariamente, a recusa da aceitação de
ajuda para viver.
A análise dessa categoria que trata das concepções dos profissionais de saúde do
SAMU sobre a assistência de urgência psiquiátrica, através das três subcategorias discutidas,
nos revela a necessidade de uma transformação de saberes no campo da saúde mental no
serviço. É preciso mudar os olhares dos sujeitos em suas ações, pois, dessa maneira, segundo
Yasui e Rosa (2008, p. 35), “transforma-se os modos de pensar, transformamo-nos como
sujeitos, já que se trata de um processo de construção de novas subjetividades”.
A mudança nas concepções vigentes na realidade da assistência às urgências
psiquiátricas no SAMU-Natal precisa dar relevância às experiências subjetivas e ao contexto
social do paciente em crise psíquica. Isso contribui para que associações simplistas, que
acabam por banalizar os fenômenos, sejam substituídas por uma análise mais ampla,
possibilitando um horizonte de ação mais fértil (ANDRADE; BEZERRA JÚNIOR, 2009).
É impossível pensarmos em uma transformação dos fazeres sem uma reorientação no
campo dos saberes. Todavia, essa análise da prática que vem sendo desenvolvida pelo
SAMU-Natal, nos casos de urgência psiquiátrica, é fundamental para que possamos entender
as dificuldades dos profissionais no cotidiano dos serviços, bem como discutir os limites,
potencialidades e perspectivas para a transformação desse contexto.
Uma vez discutido concepções e conceitos, passamos à análise e discussão da
assistência às urgências psiquiátricas dispensadas pelos profissionais do SAMU-Natal no
cotidiano do seu trabalho.
5.2
CATEGORIA 2: A ASSISTÊNCIA ÀS URGÊNCIAS PSIQUIÁTRICAS NO SAMU-
NATAL
A segunda categoria de análise do nosso estudo se volta para a assistência prestada
pelos profissionais de saúde do SAMU-Natal nos casos de urgência psiquiátrica, devido à essa
questão ter sido identificada como central nas entrevistas, tendo sido abundantemente citada,
contemplando 98 referências durante as falas dos 24 profissionais entrevistados. A partir dos
depoimentos, foram identificadas 5 subcategorias, a saber: a necessidade de intervenção da
Polícia Militar durante as ocorrências psiquiátricas, que foi referenciada 23 vezes nas falas
dos 24 profissionais ouvidos; a assistência de urgência centrada na contenção mecânica,
medicação e transporte para hospital psiquiátrico identificada em 33 referências; a
necessidade de capacitação profissional para intervenção em crise psíquica, lembrada em 17
98
trechos de entrevistas; o diálogo visto como instrumento de persuasão ou intimidação do
paciente psiquiátrico durante as situações de urgência que foi ressaltado em 7 falas; e a
percepção de que os profissionais rejeitam a responsabilidade do SAMU com as urgências
psiquiátricas e negligenciam esse tipo de ocorrência, evidenciada em 18 falas das 24
entrevistas.
Como o atendimento do SAMU começa com o atendimento da ligação na sala de
regulação médica, iniciamos nossa discussão discutindo alguns aspectos visualizados durante
as observações nesse ambiente. Nesses momentos, percebemos que o setor é muito
estressante, principalmente, para o médico regulador. Durante os plantões, existem muitas
solicitações para atendimento que não circunscrevem urgências e emergências, que é o foco
de atuação do SAMU.
Corroborando isso, o número de ambulâncias disponíveis demonstrou-se insuficiente
em várias situações onde os chamados superaram a capacidade operacional de atendimento do
SAMU-Natal, gerando longa fila de espera e demora no atendimento dos chamados que não
são classificados em código vermelho, ou seja, prioritários. O desequilíbrio entre a demanda e
a procura pelos serviços e as solicitações indevidas relacionadas, principalmente, a falta de
informação da população, fazem com que os médicos reguladores tenham que vivenciar
constantes ameaças e agressões verbais deferidas pelos usuários do serviço.
Diante desse cenário, a assistência das ocorrências psiquiátricas, realizada pelos
profissionais no local da ocorrência, será discutida a partir das subcategorias identificadas na
nossa análise e expostas a seguir.
5.2.1 Necessidade de intervenção da polícia militar durante as ocorrências
psiquiátricas.
Segundo a Portaria 2.048/GM, uma das funções do SAMU durante o atendimento é
“reconhecer a necessidade de acionar outros atores no atendimento às urgências psiquiátricas,
quando implicar a segurança das equipes de APH (vítimas agressivas em situações de risco
para si e para os outros)” (BRASIL, 2002a, p. 76). Esse aspecto é evidenciado nas falas dos
profissionais, que justificam a necessidade de acionar a polícia sob o argumento do risco de
agressividade.
A PM é a única que consegue intervir nesses casos com uma segurança maior de não
ter os seus militares lesionados, a gente tem que acionar a PM pra que eles possam,
99
se o paciente estiver agressivo, conter o paciente de uma forma que ele não vá
causar mal nenhum a nossa equipe (Entrevistado 14).
Já discutimos que a visão estigmatizada do paciente psiquiátrico sob o viés do medo,
da periculosidade e da agressividade alimenta a realização de práticas coercitivas durante a
intervenção em crise psíquica. Nesse contexto, está presente a realização da contenção
mecânica repressiva e violenta, muitas vezes, executada pela polícia. O medo faz com que os
profissionais solicitem a presença de um policial dentro da ambulância, mesmo depois do
paciente contido, conforme identificado em uma das falas abaixo.
A gente precisa também do auxílio da PM, que muitos PM’s também não querem
usar a algema, porque foi proibido, e fica difícil para gente trabalhar sem material
porque crepom de repente arrebenta (Entrevistado 24).
A gente precisa pedir apoio da polícia, pra prender, pra interceptar (Entrevistado 2).
E normalmente nos casos que o paciente está muito agressivo, quando ele vê a
presença da polícia ele fica mais tranqüilo, as vezes nem precisa fazer a contenção
física. É só a polícia chegar e ele vem numa boa e senta, mas ele assim, a gente
notando que ele ainda está agitado, que ele está inquieto, que as vezes ele pode até
dar o surto de novo, mas a polícia vai dentro sentado com a gente nesses casos
(Entrevistado 7).
Nas entrelinhas dessas ações violentas, que remetem ao uso da força bruta,
desequilibrada e passional, estão as relações de poder que caracterizam a psiquiatria clássica e
sua autoridade de tomar o corpo como objeto de suas práticas (CAPONI, 2009). Portanto, tais
práticas vão de encontro ao ideário da Reforma Psiquiátrica brasileira e prejudicam a
assistência aos pacientes psiquiátricos no contexto do atendimento pré-hospitalar de urgência.
A linguagem forte representada pelos termos “prender” e “interceptar” nos remete a um
fenômeno de julgamento moral ou mesmo de criminalização do sujeito em crise psíquica,
conforme era praticado durante o período da grande internação na Europa, discutido por
Foucault (1972) e resgatado em nossa revisão de literatura.
O acionamento da polícia, durante intervenções em crise psíquica ou urgências
psiquiátricas, deveria ser restrito às situações onde o perigo para a equipe e terceiros estivesse,
comprovadamente, relacionado ao uso de armas ou objetos que possam ser deliberadamente
utilizados como tal. Não se pode continuar na defesa de que todo paciente psiquiátrico é
potencialmente agressivo, pois, isso é reflexo do preconceito e da falta de preparo para as
intervenções em urgências psiquiátricas. Um dos profissionais entrevistados apontou esse
100
entendimento quando perguntado sobre o motivo para tantas solicitações pela polícia por
parte do SAMU–Natal.
Por motivo de despreparo, por motivo de medo (...). Vai ter que ser profissionais
especializados porque ele sabe o jeito que vai abordar o paciente, ele sabe o jeito que
vai falar com o paciente porque se trata de um paciente que está com transtorno
mental e o profissional tem que saber literariamente o que é isso, o que é transtorno
mental para abordar o paciente com ética, humanização e técnica (Entrevistado 21).
Tomemos como exemplo os dois casos apresentados abaixo, o primeiro relatado em
entrevista e o segundo vivenciado durante as observações.
Quando chegou lá o paciente em crise, eu entrei era uma jovem de cerca de 37 anos
e ela tava sem roupa. Para resguardar a integridade física dela eu entrei com a mãe
dela e fechei a porta. Perguntei o nome e disse “você vai ser levada para um
atendimento em um hospital viu? Seu médico mandou eu vim aqui para te buscar,
vista sua roupa que estou te esperando aqui fora”. Chamei a mãe dela, encostei a
porta. Ela vestiu a roupa dela e veio. As pessoas ficou assim de boca aberta porque
ela veio, sentou na ambulância e perguntou: “você vai me conter? você vai me
amarrar?” Eu disse: “Não, não precisa disso porque você sabe para onde você vai,
você vai ser atendida tá certo?” Aí ficou conversando sobre a vida dela, sobre a
profissão dela. Então, tendo um diálogo com o paciente psiquiátrico, porque muitos
deles, da mesma forma que nós sentimos a necessidade de desabafar, o paciente
psiquiátrico também sente. Naquele momento ela precisava de uma conversa,
alguém que conversasse e interagisse com a mente dela confusa. Os policiais
estavam lá! Prontos para pegar o paciente, imobilizá-lo e levá-la (Entrevistado 21).
Já durante as observações realizadas na sala de regulação médica, vivenciamos uma
situação na qual houve solicitação de atendimento para uma pessoa em um quadro de
agitação, o qual a paciente andava de um lado a outro da casa, falando bastante e em um tom
alto, segundo um familiar que solicitava o atendimento. O médico regulador encaminhou uma
ambulância de suporte básico de vida para o local relatado no telefonema. Ao chegarem ao
local, os profissionais relataram para a família que iriam chamar a polícia para fazer a
contenção do paciente e depois encaminhá-la ao hospital João Machado. A família contestou
a solicitação da polícia e queria que a equipe do SAMU realizasse os procedimentos para
levar a paciente ao hospital. Porém, isso não foi feito. Foi informada que a cena não oferecia
segurança aos profissionais, a ocorrência foi dada como encerrada e a família ficou
responsável por tentar convencer a paciente a ir ao hospital João Machado e a levar por meios
próprios.
O que queremos ilustrar com os casos supracitados é que concordamos com a
existência de situações nas quais pode haver a necessidade de intervenção de outros
equipamentos sociais para preservar a integridade dos envolvidos nas circunstâncias de uma
101
urgência psiquiátrica, assim como, haveria a necessidade da intervenção do Corpo de
Bombeiros para controlar o risco de explosão em um ambiente em que a vítima está presa,
antes que seja prestado o socorro. Porém, os profissionais do SAMU-Natal precisam ser
capazes de identificar as situações onde o risco seja realmente iminente nas urgências
psiquiátricas, afastando-se das intervenções pautadas em preconceitos e estigmas sobre o
comportamento da pessoa em sofrimento psíquico acirrado.
Nos casos apresentados, a polícia foi solicitada sem que o paciente fosse sequer visto
pela equipe, ou seja, sua condição de doente mental em crise já trouxe para o imaginário do
profissional a agressividade, a periculosidade e o medo sem que houvesse uma avaliação
criteriosa das possibilidades de intervenção da equipe.
A diferença é que, no primeiro caso, o profissional dispensou o uso da força policial,
direcionou seu olhar para as necessidades do paciente e utilizou o diálogo como prioridade de
intervenção, ou seja, ele usou o recurso científico e teórico pertinente ao profissional de
saúde. Já no segundo caso relatado, o profissional simplesmente negou atendimento diante da
recusa da família em aceitar a intervenção da polícia, ou seja, ele negou sua competência de
profissional da saúde em um serviço de urgência.
Outra discussão, que corresponde a esta situação, diz respeito à família, que agiu de
forma adequada diante do caso, mas o serviço de saúde disponível, por despreparo, não
consegue alcançar sequer aquilo que é esperado, quanto mais uma intervenção exitosa para o
usuário da rede de atenção pública à saúde. Aliás, família e serviços de saúde são dois
interlocutores com pesos e medidas quase sempre desiguais, haja vista o histórico de
desencontros entre essas interfaces do convívio com a doença mental. Porém, constata-se o
favorecimento de acompanhamento salutar quando ambos visam o cuidado e a convivência
com a diferença, trazida pela pessoa em sofrimento psíquico crônico ou agudo.
Contudo, a necessidade contínua da polícia para intervenção nas ocorrências
psiquiátricas não traz prejuízos somente para a relação entre profissionais, familiares e
pacientes, o próprio SAMU-Natal, enquanto instituição encontra problemas.
Eu acho que como profissionais de saúde, o importante seria a nossa equipe
conseguir chegar lá e poder lidar com o paciente psiquiátrico sem precisar da ajuda
da PM, que eu acho bem ruim (Entrevistado 14).
Acho que o SAMU precisa estar se organizando e tentar alguma coisa com relação a
isso aí, porque a gente fica muito dependente da polícia também... é a rotina do
serviço que acaba atrapalhando determinadas condutas e determinadas situações por
quais a gente passa (Entrevistado 12).
102
Um dos agravantes encontrados pelos profissionais na relação de dependência do
SAMU-Natal com a Polícia Militar, no que concerne ao atendimento às urgências
psiquiátricas, é o fator tempo. O protocolo de atendimento e os indicadores de qualidade do
SAMU estão norteados pelo tempo necessário para chegar à cena da ocorrência (BRASIL,
2003). O problema é que o fator tempo não é prioridade para a polícia quando se trata do
auxílio prestado nas ocorrências psiquiátricas.
A gente chega na ocorrência, avalia que o paciente necessita de um apoio hostil, de
um apoio da polícia e acaba perdendo 20 ou 30 minutos de espera, ou seja, fica
preso em uma ocorrência (Entrevistado 20).
A necessidade do apoio da PM, que é sempre muito difícil, quando precisa demora
muito, chega ao caso de o paciente se evadir do local, porque a PM não chega e a
equipe não vai realmente entrar em atrito com o paciente (Entrevistado 19).
Na fala do entrevistado 20, além do fator tempo, encontramos referência à necessidade
de um “apoio hostil” nas urgências psiquiátricas. Essa fala retrata um antagonismo conceitual,
pois, compreendemos que se alguma prática é hostil ela não pode ser considerada como apoio,
pelo menos não para o paciente. Na verdade, nas entrelinhas do discurso está a necessidade de
auxílio para que polícia e profissionais possam exercer sua hostilidade sobre a pessoa em crise
psíquica. Já no discurso do entrevistado 19 é ressaltada a preocupação de não entrar em atrito
com o paciente durante a abordagem em crises psíquicas. Porém, se intervenção é sinônimo
de atrito, então, essa equipe precisa rever suas práticas articulando-as com a integralidade,
equidade e universalidade como os princípios e diretrizes do SUS.
Em contrapartida, a intervenção da polícia também é vista por alguns profissionais
entrevistados como positiva para aprimorar o atendimento de urgência e diminuir o tempo
necessário para o atendimento, alega-se ao seu poder de intimidação e o medo que a maioria
dos pacientes psiquiátricos tem da polícia.
Quem nos apóia, na realidade, é a Polícia Militar. De uma forma, muitas vezes, que
amedronta o doente né, e esse doente acuado, ele se entrega pra gente, pra gente
fazer o transporte (Entrevistado 1).
103
Em alguns casos o pessoal gosta de dizer “ah, só com a polícia, porque quando o
doido vê a polícia o doido se acalma”. Ele sabe que a polícia chega pra bater e não
pra conversar com ele, nem pra oferecer o apoio (Entrevistado 10).
Na verdade, nessas situações, o sujeito em sofrimento psíquico, como qualquer ser
humano humilhado e subjugado em sua condição, não se entrega, mortifica-se e aceita o
transporte. Nesse sentido, defendemos que os trabalhadores de saúde, portanto do cuidado,
que esperam o “doente ficar acuado” e “entregar-se”, também deveriam sentir-se abatidos.
Portanto, questão em torno dessa discussão é que o paciente em crise psíquica só se
sente acuado pelo medo da possível violência e do abuso da força que podem ser praticadas
pelo policial, o que se trata de uma agressão deflagrada contra uma pessoa já fragilizada pelo
seu sofrimento psíquico. Porém, a situação pode se tornar ainda mais crítica quando os
pacientes estão completamente alheios à realidade que o cerca, devido à sua condição
psicológica alterada. Em tais circunstâncias, eles podem não responder a intimidação alguma
e agredir ou ser agredidos fisicamente pela polícia com o consentimento dos profissionais de
saúde que deveriam acolher e cuidar.
Afinal de contas, se os profissionais do SAMU-Natal apontam limitações teóricas e
práticas para atuar em urgências psiquiátricas de forma a oferecer ao paciente uma assistência
humana e tecnicamente responsável, que diremos da polícia que historicamente exerce papel
social com uso de repressão e punição. O caráter violento e o despreparo da polícia para as
intervenções em urgências psiquiátricas, bem como, o substrato da percepção do paciente
psiquiátrico como contraventor (“descer o bastão”) ou como animal (“amansam”) são
identificados nos trechos citados abaixo.
Só que a polícia quando vem não tem a noção do que é um paciente doente mental,
então na maioria das vezes eles vem com a parte agressiva, eles vêm já na intenção
de usar a força, é tanto que quando a gente chega a gente não intimida eles, mas
quando a polícia chega eles amansam na mesma hora. A maioria dos policiais eles já
vem com outro pensamento. Ele já vem pensando em descer o bastão, então por isso
que eles tem medo (Entrevistado 13).
A gente sabe que o paciente não é aquilo, ele está passando por um momento e a
polícia não entende, age com violência, às vezes agride verbalmente o paciente sem
necessidade e submete ele a coisas que não são necessárias (Entrevistado 17).
104
Percebemos que no SAMU-Natal, assim como, em serviços de atenção à saúde no
Brasil referidos em estudos, existem muitos profissionais em processo de transição que,
embora conservem o discurso e as concepções do modelo da psiquiatria tradicional, também
defendem as novas diretrizes baseadas na atenção psicossocial (MORAIS et al, 2009). Isso
revela a mutação paradigmática na área da saúde mental, onde as certezas da psiquiatria
clássica começam a perder espaço para os questionamentos da reforma psiquiátrica, da saúde
mental e atenção psicossocial.
Contudo, para que esse processo se concretize os profissionais de saúde não podem
“compartilhar com a polícia a peculiar tarefa profissional de atemorizar e moralizar adultos”
(GOFFMAN, 1974, p. 297). Bem como, o estigma da agressividade do paciente psiquiátrico
não deve continuar justificando o concílio médico-repressivo indiscriminado entre SAMU e
polícia durante o atendimento às crises psíquicas, pois, tais posturas desvalorizam todo o
contexto da Reforma Psiquiátrica brasileira em prol da desinstitucionalização (JARDIM,
2008).
É preciso, sim, avançar na compreensão da crise enquanto evento que demanda
acolhimento, diálogo, aproximação entre os sujeitos envolvidos e respeito às necessidades
subjetivas e particularidades de cada usuário dos serviços de saúde. Para tanto, se faz
necessária a articulação entre o SAMU e a rede de saúde mental, na perspectiva de construir
instrumentos, saberes e práticas para a consolidação efetiva de uma abordagem integral e
humanizada. Quando falamos em uma abordagem pautada na integralidade, pensamos em
práticas baseadas na articulação entre clínica e saúde coletiva em todos os níveis de atenção
do SUS, tanto nos serviços de atenção a saúde em geral, como nos setores específicos de
saúde mental, com o mote central das necessidades do usuário. Figueiredo e Campos (2008, p.
144) acrescentam que essa integralidade só será alcançada “através da troca de saberes,
práticas e de uma profunda alteração nas estruturas de poder estabelecidas, instituindo uma
lógica do trabalho interdisciplinar (...) a qual permita a articulação das ações em saúde
mental”.
Porém, a articulação do SAMU-Natal com a rede de saúde mental do município não
foi identificada nessa pesquisa, conforme apontamos durante a análise do próximo subitem.
5.2.2 Assistência de urgência centrada na contenção mecânica, medicação e
transporte para hospital psiquiátrico
105
Observa-se no gráfico abaixo o destino final das ocorrências psiquiátricas atendidas
pelo SAMU-Natal nos três primeiros meses do ano de 2010.
FONTE: Adaptação feita a partir das fichas de atendimento disponíveis no sistema eletrônico de
ocorrências do SAMU-Natal.
GRÁFICO II: Destinação das urgências psiquiátricas atendidas pelo SAMU-Natal de janeiro
a março de 2010
Percebemos que, na maioria dos atendimentos, 74% do total é direcionado ao Hospital
Colônia Dr. João Machado, hospital psiquiátrico do município de Natal. Esses números são
confirmados pelas falas dos profissionais entrevistados.
Na realidade, as nossas urgências psiquiátricas são muito mais transporte. Você vai
lá, contém o doente e o transporta pro hospital psiquiátrico (Entrevistado 1).
Que na maioria das vezes a gente só vai pegar o paciente e levar para o João
Machado, a gente não faz nada, só faz botar ele na ambulância (Entrevistado 17).
É tudo que a gente pega é para o João Machado... surto, droga, alcoolismo, tudo leva
para lá, a gente trabalha com o João Machado (Entrevistado 24).
Sobre esse aspecto Jardim e Dimenstein (2008, p. 158) ressaltam que “o SAMU, em
vez de servir como um mero instrumento de transporte com ares manicomiais, deve intervir
de forma incisiva e que contemple as diretrizes da Reforma Psiquiátrica”. De fato, as
características do SAMU, como um serviço móvel de atendimento, propicia uma posição
106
estratégica como articulador de serviços assistenciais em saúde mental. Isso porque, quando
as ações em saúde mental são realizadas onde as pessoas vivem, como é o caso do
atendimento pré-hospitalar, inverte-se o paradigma asilar, pois, o sujeito é atendido inserido
em seu conjunto de vínculos, de relações compartilhadas e com sua participação direta. Além
disso, esse tipo de serviço garante a acessibilidade geográfica que se traduz pela facilidade de
ser atendido, bem como, a acessibilidade política que se operacionaliza pelo modo
participativo de assistência na comunidade (HIRDES, 2009b).
Além disso, ao atender as urgências psiquiátricas o SAMU pode articular suas
intervenções juntamente com qualquer serviço da rede de assistência em saúde. Não faz
sentido continuar pensando no hospital psiquiátrico como destino prioritário para os pacientes
em crise psíquica. No entanto, destacamos a fala abaixo:
Até porque como é um serviço pré-hospitalar ele é mais um serviço de atenção à
urgência de encaminhar um paciente para um hospital. Então eu vejo o atendimento
ao paciente nessas situações, nessa modalidade da psiquiatria, onde a nossa
direcionalidade é o hospital, muitas vezes até usando a força. Então eu não acredito
em nenhuma mudança nesse perfil da saúde mental em relação ao serviço préhospitalar, porque em uma urgência dessa você tem que fazer o transporte para o
hospital (Entrevistado 16).
A fala acima destaca a idéia fragmentada de que o SAMU não abrange a articulação
com outros serviços da rede assistencial em saúde mental e não tem espaço para as mudanças
no perfil de atendimento do atendimento psiquiátrico no setor de urgência. Portanto, na
contramão da Reforma Psiquiátrica brasileira, tem-se uma defesa direta do modelo
manicomial de contenção mecânica, transporte e internação como estratégia de intervenção
nas urgências psiquiátricas. Outro profissional destaca a desarticulação entre SAMU-Natal e a
rede de serviços substitutivos em saúde mental.
Olhe! Porque é o seguinte... CAPS... nós aqui não temos muito contato com o CAPS
não! A gente aqui pega o paciente ou na residência ou em via pública e transfere
para o João Machado (Entrevistado 24).
O encaminhamento dos sujeitos em crise psíquica para o hospital psiquiátrico, sem
levar em consideração as possibilidades assistenciais oferecidas pelos serviços substitutivos
em saúde mental, criados a partir da Reforma Psiquiátrica brasileira, nos remete às
características do atendimento prestado durante os primórdios da psiquiatria clássica,
destacadas durante a revisão de literatura deste trabalho.
107
A necessidade de articulação entre SAMU e os componentes especializados da rede de
saúde mental aponta para duas modalidades: a articulação interna dos serviços, que não pode
estar voltada exclusivamente para aspectos burocráticos ou procedimentais e precisa avançar
na centralidade assumida pelas necessidades dos sujeitos em crise; e a articulação externa, na
qual o serviço demonstra capacidade de absolver saberes e recursos externos às suas práticas
(HIRDES, 2009b). Nesse sentido, a falta de integração entre o SAMU-Natal e a rede de
atendimento comunitário em saúde mental, bem como a postura fechada para as conquistas e
avanços da Reforma Psiquiátrica brasileira, demonstrada nas falas citadas acima pelos
profissionais, contribuem para que o serviço se configure como uma alternativa de promover
a internação. Portanto, concordamos com Hirdes (2009b, p. 302) quando afirma que “os
muros a serem demolidos são aqueles que impedem a utilização de outros saberes e recursos”.
Porém, a responsabilidade por essa articulação não é exclusiva do SAMU-Natal. A
própria rede de serviços substitutivos também enfrenta sérios problemas na operacionalização
das diretrizes contidas na Política Nacional de Saúde Mental. Pois, persistem ainda nesses
espaços resquícios da lógica manicomial do internamento que dificulta a reinserção social da
pessoa com transtorno mental (MORAIS et al, 2009).
Além disso, a rede de saúde mental em Natal está com o CAPS III em processo para
inauguração. Esse serviço tem o poder mais incisivo no atendimento aos pacientes em crise
psíquica porque tem previsão de funcionamento durante todos os dias da semana durante as
24 horas e conta com leitos de observação, nos quais os pacientes permanecem por um curto
intervalo de tempo até que sejam desconstruídas as manifestações da crise que estejam
prejudicando a integridade do paciente (BRASIL, 2004b). Para se ter uma idéia, destacamos
que nas estatísticas das urgências psiquiátricas do SAMU-Natal, 58% das ocorrências
aconteceram em finais de semana, em feriados ou à noite, segundo dados obtidos nas fichas
de atendimento disponíveis no sistema eletrônico de ocorrências do SAMU-Natal.
Nos casos concentrados nos horários e dias supracitados, a alternativa oferecida pela
rede de saúde mental ao SAMU-Natal e a sociedade para o atendimento em crise é o hospital
psiquiátrico, uma vez que existem apenas 2 hospitais gerais conveniados ao SUS de
funcionamento 24 horas e que disponibilizam 4 leitos para tratamento de crises psiquiátricas e
urgências em saúde mental em todo Rio Grande do Norte (BRASIL, 2010).
Diante dessa realidade, Jardim e Dimenstein (2008, p. 151) acrescentam que “sem
nenhuma discussão ou articulação inter-redes, estaremos reforçando deliberadamente a lógica
manicomial”. A necessidade de ações intersetoriais e do aumento da atuação dos CAPS em
Natal foi destacada nos seguintes depoimentos.
108
E Natal também não tem estrutura para receber os pacientes que precisam só de um
acompanhamento de 24 horas que não é psiquiátrico de todo porque ele é alcoólatra
ou é usuário de droga e você acaba levando para o hospital psiquiátrico
sobrecarregando até onde já existem muitos. E a gente apesar de ter o CAPS aqui em
natal, que é o serviço da própria prefeitura, a gente não trabalha em conjunto com
eles, já se tentou fazer isso anteriormente, mas até agora eles não deram resposta e
não teve a integração para trabalhar em conjunto. Eu creio que seria muito
interessante, mas a gente não tem (Entrevistado 12).
Eu acho que deveria ser um trabalho conjunto né? Um trabalho conjunto com a
secretaria estadual, municipal, com os profissionais como vocês que são alunos, que
são acadêmicos, com os mestrandos para fazer um trabalho conjunto para o que:
resgatar essa humanização com o paciente psiquiátrico (Entrevistado 7).
Portanto, a articulação entre o SAMU, a rede de atenção à saúde mental e as
instituições formadoras de profissionais de saúde é apontada por autores e por alguns
profissionais como uma possibilidade para melhorar a qualidade da assistência prestada ao
sujeito em crise psíquica. Concordamos que essa articulação pode contribuir nesse contexto,
porém, defendemos que não basta retirar o Hospital João Machado da prioridade de destino
dado pelo SAMU-Natal aos pacientes em crise psíquica e passar a ter os outros serviços de
saúde mental como possibilidade de referencia. É preciso transformar toda a lógica do
atendimento que tem centrado suas práticas na contenção mecânica e na sedação durante as
urgências psiquiátricas. Conforme identificamos a seguir:
Precisa de um atendimento e de uma medicação que possa sedá-lo para que a gente
possa encaminhá-lo ao hospital psiquiátrico (Entrevistado 12).
A gente tem que fazer contenção mecânica e levar o paciente o quanto antes pra o
hospital (Entrevistado 9).
Eu vou intervir e já dizer pro médico que não tem condições de verificar sinais
vitais, que o paciente está muito agitado e que teria o hospital João Machado que é
referência em código três, com a ajuda da polícia. (Entrevistado 10).
A assistência repetitiva e burocrática identificada nas falas acima pode dar respostas
salutares nos casos de urgência clínica e traumática, no entanto, é um retrocesso no contexto
de atenção psiquiátrica às crises. Afinal, não leva em consideração que a crise psíquica
representa um processo peculiar e singular de manifestação de necessidades subjetivas do
sujeito e, nesse contexto, não cabem rotinas predefinidas. Yasui e Costa (2008, p. 35)
referem-se à assistência mecânica e não singularizada apontando que: “É preciso estarmos
109
sempre atentos para que nas finas teias do cotidiano não sejamos capturados pela lógica do
conformismo e da repetição”.
Uma questão peculiar à discussão da assistência repetitiva e burocrática prestada aos
pacientes psiquiátricos é a da contenção química. A descoberta dos medicamentos
psicotrópicos possibilitou um avanço significativo para a assistência em saúde mental. A
psicofarmacologia constitui-se como um elemento importante durante o contexto de
desinstitucionalização, conforme apresentado na nossa revisão de literatura. Além disso, as
drogas compõem parte das intervenções contidas nos planos terapêuticos dos usuários dos
serviços de saúde mental. Porém, é importante destacar que o uso de medicamentos não é a
única alternativa à disposição dos profissionais para que as necessidades do sujeito sejam
contempladas durante seu tratamento ou abordagem, conforme já destacamos, pois, nesse
caso, configura-se o abuso da psicofarmacologia.
O medicamento não pode ser visto como uma forma mágica de sanar os
comportamentos que possam estar causando incômodo, constrangimento ou medo a partir da
visão estigmatizada da doença mental. O uso da sedação deve ser feito com critério e
indicação condizente, assim como, quando o sujeito põe em risco concreto a sua integridade
ou a de outras pessoas.
Nessa perspectiva, as drogas são uma possibilidade para a não realização de práticas
violentas que, muitas vezes, estão relacionadas aos abusos durante a contenção mecânica, bem
como, colaboram para que o paciente retome o vínculo com a realidade e permita o trabalho
participativo e interdisciplinar sobre os fatores desencadeadores da crise psíquica. Dessa
maneira, o uso e não o abuso do medicamento contribui para que a crise possa ser apreendida
pelo profissional como uma oportunidade de (re)significação subjetiva do paciente, uma vez
que, sua condição anterior o levou a uma situação extrema de relacionamento intra e
interpessoal.
Porém, o uso de medicamentos psicotrópicos no SAMU fica prejudicado mesmo
quando existe indicação para sua prática. A maioria das ocorrências psiquiátricas é atendida
pelas ambulâncias de suporte básico de vida, que não dispõem dessas drogas para intervenção.
Isso significa que em uma situação extrema, onde o paciente manifesta comportamentos de
risco para sua vida ou integridade física e que outras estratégias de aproximação tenham
falhado, o profissional desse tipo de ambulância só dispõe da contenção mecânica para
intervir.
110
A gente faz muitas vezes contenção física nesse doente, a gente não trabalha nas
Unidades de Suporte Básico com contenção química... porque essas equipes de
suporte básico que estão nas ruas e fazem essa atendimento, eles não estão, eles não
dispõem de medicação pra administrar nesses doentes. Então, toda abordagem de
suporte básico é feita em cima de restrição e contenção (Entrevistado 1).
A suporte básico não possui medicação que a gente possa administrar sem a
presença do profissional médico, a gente não pode fazer em paciente psiquiátrico
(Entrevistado 7).
A restrição do uso dos medicamentos psicotrópicos nas ambulâncias que atendem a
grande maioria das ocorrências psiquiátricas no SAMU representa um grande prejuízo para a
dinâmica do atendimento prestado em crise psíquica. No mínimo remete o serviço às práticas
manicomiais repressivas e violentas realizadas nas instituições fechadas antes da descoberta
da psicofarmacologia, em que o foco era a contenção mecânica. Tal condição contribui para o
aumento do desespero e angústia dos sujeitos em sofrimento psíquico, que se tornam
assustados com a peculiaridade de sintomas e com a violência institucional.
Nesse sentido, percebemos que as ambulâncias de suporte básico de vida priorizam a
contenção mecânica, as de suporte avançado de vida focalizam a contenção química e ambas,
por meio das práticas dos profissionais, buscam a internação como estratégia de tratamento
prioritário para os sujeitos em crise psíquica.
Diante das limitações das ambulâncias de suporte básico de vida para o atendimento
das urgências psiquiátricas, os profissionais do SAMU-Natal acrescentam:
Eu acho que deveria ter um carro apropriado. Tivesse menos coisas dentro e fosse
um carro mais seguro, com os vidros de acrílico aquela coisa toda (Entrevistado 13).
Eu acho que assim, o SAMU ele tinha que ter uma ambulância especializada, uma
ambulância que seja forrada, eu já vi uma que achei muito legal, e pessoas
preparadas para a contenção física. Uma ambulância preparada com camisa de força,
que seja, pra contenção física ou com uma ambulância que você possa deslocar o
paciente sem que ele possa se machucar lá dentro (Entrevistado 19).
Então eu acho que deveria ter um serviço do SAMU específico só para psiquiatria,
onde a ambulância pudesse isolar o paciente impossibilitando o contato, onde ele
pudesse ficar bonitinho ali, confortável e sem agredir ninguém (Entrevistado 11).
A fala dos profissionais sobre as características dessa suposta ambulância, específica
para os atendimentos psiquiátricos, nos remete a figura literal de um camburão acolchoado,
destinado ao transporte dos sujeitos em crise psíquica. Transporte esse, que segundo os
trechos acima, deve ser realizado com o paciente isolado de qualquer contato, contido e
amordaçado. Isso demonstra que a percepção social distorcida do sofrimento demonstrado
111
pelo sujeito em crise psíquica alimenta o ímpeto pelo uso das práticas manicomiais como
estratégias no atendimento às urgências psiquiátricas.
Além das ambulâncias os profissionais idealizam que existam equipes específicas para
o atendimento das urgências psiquiátricas:
Teria que ter uma equipe, uma equipe pelo menos responsável por turno, preparada
para o atendimento ao paciente psiquiátrico (Entrevistado 19).
Tivesse equipe específicas de plantão! Quando um chamado o SAMU tivesse
equipes de urgência. Do jeito que tem a ALFA, do jeito que tem a UTI tivesse uma
equipe de urgência psiquiátrica (Entrevistado 21).
Eu acho que seria bem melhor se tivesse na equipe um psiquiatra ou então uma
equipe acompanhada de um psiquiatra. Ai eu acredito que a gente estava preparado,
no momento o SAMU faz, mas só vai estar preparado quando tiver um psiquiatra
(Entrevistado23).
A criação de ambulâncias e equipes específicas para o atendimento das urgências
psiquiátricas no SAMU constitui-se como uma afronta aos avanços e conquistas da atenção
psicossocial preconizada pela Reforma Psiquiátrica brasileira. Imagine o impacto causado por
essas ambulâncias e equipes no âmbito do imaginário social sobre a doença mental, uma vez
que teríamos uma estrutura social parecida com a “Nau dos Loucos”, barco que na Idade
Média, segundo Foucault (1972), tinha a função de fazer transporte dos ditos loucos para
lugar nenhum, o que condiz com um serviço que visa à internação e não trabalha de forma
incisiva o diálogo e a criação de vínculos com os sujeitos em crise psíquica e com a rede de
atenção psicossocial. No entanto, na fala abaixo, encontramos um argumento em defesa da
sugestão de criação das ambulâncias e equipes específicas para atendimento psiquiátrico no
contexto do SAMU:
A ambulância ela intimida muito, aquele local faz com que o paciente fique mais
agressivo, por causa dos equipamentos. Eu acho que não deveria ter os
equipamentos fechando ali, eu acho que deveria ter uma coisa mais aberta para o
paciente, um carro onde ele se sentisse em um ambiente melhor do que cheio de
coisas em cima deles: oxigênio, bolsas, mesas, macas. Eu acho que eles ficam mais
assustado e mais agressivos (Entrevistado 22).
Concordamos que o ambiente intimida, afinal, o maquinário e o espaço interno da
ambulância compõem um cenário estranho, estreito e repleto de uma parafernália que pode
causar medo nas pessoas. Todavia, cabe ao profissional nessa situação perceber a necessidade
de acolher o paciente demonstrando cumplicidade, empatia e responsabilização com o usuário
visando diminuir suas angústias, temores e dores físicas e/ou psicológicas. De nada vale
112
mudar as ambulâncias sem pensar na transformação da atitude do profissional durante o
atendimento, pois um ambiente humano começa pela intervenção de um profissional
acolhedor.
A presença do profissional acolhedor nos serviço do SAMU não será viabilizada com
a criação de equipes específicas para o atendimento em saúde mental. Para que isso aconteça
se faz necessário romper com as amarras do modelo biomédico dominante nos setores de
emergência que pauta-se nas intervenções técnico-científicas sobre um corpo percebido como
mero lócus da doença. Pois, nesse processo, alimenta-se uma prática tecnicista, rotineira e
reparadora de disfunções, nas quais as relações humanas são completamente negligenciadas
(MACHIN, 2009).
Nesse aspecto, o apoio matricial realizado por profissionais capacitados na área de
saúde mental pode contribuir no sentido de oferecer suporte na realização de um trabalho de
escuta, de ampliação do modo de fazer clínica, acolhimento do sofrimento psíquico e da
interação com a subjetividade do usuário (FIGUEIREDO; CAMPOS, 2008).
Na próxima subcategoria falaremos da capacitação profissional como uma necessidade
do SAMU-Natal, no que tange as urgências psiquiátricas e, acima de tudo, como outra
possibilidade para transformação do cenário assistencial até aqui descrito. Afinal, a
transformação dos saberes, consolidada por meio de estratégias educativas nos serviços, tem o
poder de contribuir na melhoria da assistência em saúde mental.
5.2.3 Necessidade de capacitação profissional para intervenção em crise psíquica
O combate efetivo à realização das práticas manicomiais que violentam a
subjetividade da pessoa com transtorno mental implica em uma reinvenção na sociedade em
que vivemos. Durante esse processo, é preciso ter em mente que a transformação da realidade
social não poderá acontecer por meio de técnicas ou fórmulas, mas através da revelação e
combate dos pontos de sustentação que a própria sociedade impõe aos seus membros
(HIRDES, 2009a).
Visualizamos um caminho para esse propósito através da educação permanente nos
serviços e pelas transformações dos currículos tradicionais na formação em saúde,
especificamente em saúde mental que, predominantemente, continua a ser organizada de
forma disciplinar, voltada para especialização, fragmentação, medicalização e reforço do
paradigma psiquiátrico hospitalocêntrico (YASUI; ROSA, 2008). Percebe-se nas entrevistas
citadas abaixo que a capacitação é apreendida sob o viés da fragmentação e da medicação.
113
Eu acho que uma reciclagem em termo científico mesmo, que eu acho que não era
trabalhosa, apesar de nós não sermos especialistas. É mais uma aula, um mini-curso,
de uma aula só eu acho que com um colega psiquiatra já seria o ideal pra poder dá
um apoio científico pra gente (Entrevistado 19).
Treinamento, treinamento específico pra isso aí. Tanto o treinamento médico, no
sentido assim, da utilização de medicamentos, da utilização de técnicas de
contenção, técnicas que não agridam ao paciente, que nenhum de nós tem. Eu acho
que nenhum de nós tem (Entrevistado 8).
Com isso, as falas supracitadas não apontam para a necessidade de apreender o
cuidado ao sujeito em crise psíquica por meio da criação de vínculo, da valorização do
diálogo, da percepção da singularidade no seu sofrimento e da adoção de estratégias
terapêuticas condizentes a cada caso. Pelo contrário, os profissionais percebem a capacitação
como estratégia para legitimar “cientificamente” uma prática atrelada aos primórdios da
psiquiatria quando o foco era a contenção e o isolamento.
Porém, o relatório da III Conferência Nacional de Saúde Mental aponta que a política
de recursos humanos na área deve buscar o fortalecimento da interdisciplinaridade e da
multiprofissionalidade na perspectiva da ruptura com o especialismo. O objetivo central é a
promoção de atendimentos basilados por uma visão integral e não fragmentada da saúde e do
sujeito (BRASIL, 2002b). É importante que as estratégias educativas voltadas para os
profissionais dos serviços não focalizem suas ações na pontualidade e no caráter transitório de
cursos, palestras e mini-cursos realizados de forma desarticulada com a prática e com a rede
de atenção psicossocial.
Apesar de o SAMU-Natal dispor de um auditório e do NEP, com profissionais
dedicados à realização de educação continuada no serviço, segundo os profissionais
entrevistados, não há foco nas urgências psiquiátricas durante atividades desenvolvidas.
Mas, eu acho que não existe um treinamento específico mesmo não, a gente vai
mesmo na raça mesmo, alguns técnicos já trabalharam em psiquiatria e tem mais
manejo, acredito que eles estejam mais seguros, mas treinamento mesmo para deixar
a gente mais bem preparado não tem (Entrevistado 15).
Eu acho que, volto a repetir, nós não temos nenhum tipo de treinamento pra esse
tipo de ocorrência, nem nós, nem os técnicos de enfermagem, nem os condutores,
ninguém (Entrevistado 8).
Na verdade os nossos treinamentos eles focalizam muito mais a urgência e
emergência clínica, da parada, do acidente, do politraumatizado do que outros
atendimentos, como o da urgência psiquiátrica (Entrevistado 16).
114
A implementação efetiva de atividades de educação permanente em saúde, voltadas
para a equipe multiprofissional e centrada em saúde mental, pode contribuir sobremaneira
para a redefinição do fazer na atenção às urgências psiquiátricas por parte do SAMU-Natal,
visto que, nesse processo, ocorre a incorporação gradativa de tecnologias leves, relativas ao
acolhimento, vínculo e responsabilização, bem como de tecnologias leve-duras, que
contribuem para a construção de saberes e práticas bem estruturadas (TANAKA; RIBEIRO,
2009). Alguns profissionais percebem essa necessidade:
Então eu acho que deveria ter mais treinamento para a gente vê esse paciente
humanizado, para a gente se preparar a lidar com esse problema, assim de ter que
enfrentar, ter que conversar com ele, conversar com a família e buscar resgatar esse
vínculo profissional de saúde com esse paciente necessitando do nosso atendimento
(Entrevistado 7).
Eu acho que a gente tratar uma urgência psiquiátrica vai muito além do que você dá
a medicação né, você sedar o paciente. Eu acho que vai muito além disso, envolve
muito mais, envolve o ambiente do paciente, envolve a família do paciente e o
paciente em si. Então, eu num me sinto preparado, eu não tive esse tipo de
treinamento (Entrevistado 8).
Além da realização de estratégias de educação permanente em saúde, é preciso voltar
o olhar para o modo de operacionalizar tais ações. Afinal, outra necessidade do SAMU-Natal
é a consolidação de espaços para que os conflitos envolvidos na atenção às urgências
psiquiátricas possam ser apresentados, com vistas ao amadurecimento da capacidade de
negociação entre a equipe, pois, dessa maneira, pode-se contribuir para que o serviço redefina
suas práticas e flexibilize seu poder de intervenção. As capacitações do NEP podem estar
abertas para essa necessidade em particular e não centrar as atividades desenvolvidas na
transmissão de conhecimento e técnicas em uma perspectiva tradicionalista do processo
educacional.
O método é crucial, mas a aproximação entre teoria e prática durante a escolha e
abordagem dos conteúdos é um elemento importante para o sucesso da educação permanente
nos serviços. Nesse contexto, os estudos de casos hipotéticos ou reais, resgatados das fichas
de atendimentos do SAMU, podem mostrar-se como uma boa estratégia. Segundo Delfini
(2009, p. 1489) “a discussão dos casos também serve para reflexão teórica e prática. A partir
daí, a própria equipe sente-se capacitada em atender casos de saúde mental e ganha maior
autonomia”.
Contudo, não podemos perder de vista que uma das questões centrais é que a educação
permanente em saúde possa instrumentalizar os profissionais para as mudanças
115
paradigmáticas proposta pelos conceitos e diretrizes da Reforma Psiquiátrica brasileira e não
se focar, exclusivamente, no ensino de técnicas de contenção ou sedação (HIRDES, 2009b).
Essa necessidade de discussão das políticas de saúde mental também é apresentada pelos
profissionais do SAMU-Natal.
Então eu acho que deveria ter um foco maior, até porque a gente sabe que a política
da atenção à saúde mental ela tem mudado muito, ao longo do tempo tem mudado.
Então eu acho que deveria ter uma atualização maior em relação a novas tendências
do tratamento da psiquiatria (Entrevistado 16).
Sem o suporte teórico fornecido por estratégias de educação permanente nos serviços,
realizadas a partir da crítica e reflexão no processo ensino aprendizagem, a tendência dos
novos serviços que trabalham no contexto da saúde mental é se direcionar para a utilização do
aparato manicomial durante a assistência prestada, uma vez que mesmo no espaço da
formação em saúde é necessário (re)direcionar os currículos e as práticas pedagógicas para a
construção de competências voltadas à atenção psicossocial.
5.2.4 O diálogo visto como instrumento de persuasão ou intimidação do paciente
psiquiátrico
Ao longo do texto já destacamos a necessidade de respeitar a subjetividade e as
necessidades dos sujeitos em crise psíquica durante a assistência de urgência a tais casos.
Nesse processo, é imprescindível que o diálogo seja apreendido como ferramenta principal
durante o acolhimento e captação das demandas individuais do sujeito em sofrimento. A esse
respeito, Jardim e Dimenstein (2008, p. 159) destacam que: “Sendo o acolhimento um
procedimento que utiliza a comunicação como fundamento e o afeto como direção, ele se
torna improtocolável”.
Nesse sentido, o diálogo deve ser estabelecido de forma empática, responsável e
humana para que todo seu potencial transformador possa impactar de fato na qualidade da
assistência prestada. As autoras supracitadas já destacaram e ratificamos que não existem
fórmulas ou protocolos para exercitar o diálogo coerentemente nas situações de crise psíquica.
O importante é perceber que cada paciente possui suas peculiaridades e responderá melhor e
no seu tempo, quando o profissional tiver a capacitação e a sensibilidade necessária para
acolhê-lo de fato. Contudo, as técnicas da comunicação terapêutica podem subsidiar a escuta,
116
o acolhimento e a intervenção do profissional de saúde diante das necessidades dos usuários
dos serviços.
Na contramão dessa discussão, identificamos nas falas dos profissionais do SAMUNatal que o diálogo é apresentado como instrumento de intervenção nas crises psíquicas em
uma perspectiva simplista, onde a persuasão do sujeito em sofrimento é o objetivo central da
relação estabelecida, na perspectiva de promover o transporte e internação psiquiátrica.
Você tem que saber driblar o paciente, conversar com ele, você tem que saber entrar
em acordo com ele, pra poder ele aceitar a remoção (Entrevistado 3).
Na maioria das vezes, junto com o condutor, que é o socorrista, a gente conversa e
às vezes até engana no momento, diz que a gente vai passear, que a gente vai só
tomar a medicação e voltar, a gente consegue convencer no caso (Entrevistado 4).
Isso demonstra que no serviço do SAMU-Natal os profissionais são incapazes de ouvir
e perceber o sujeito além da sua doença e, raramente, estabelecem diálogo com o objetivo de
articular sinais e sintomas a um quadro mais complexo. Por esse motivo, não compreendem as
dificuldades das pessoas em aderir tratamentos e se irritam com suas necessidades e
reivindicações, não demonstrando preocupação com os direitos dos usuários e nem com a
construção de sua autonomia. Pelo contrário, a persuasão realizada por meio do diálogo
geralmente é associada à intimidação e ameaças deferidas por profissionais com auxílio da
polícia.
Antes de chamar a polícia eu digo como é que vai ser o serviço. Se ele colaborar, ele
vai entrar na viatura numa boa. E se não, a gente vai ter que pegar ele a força e fazer
a contenção. Mas antes tem um diálogo, os policiais eles são preparados, eles tentam
convencer o paciente. Se não vai a força mesmo, porque se a gente, quando a gente
vai tentar convencer a gente perde muito tempo (Entrevistado 9).
Percebemos que os profissionais envolvidos no atendimento às urgências psiquiátricas
inserem a doença mental em um sistema de valores de repressão moral e, dessa forma, a
relaciona a uma lógica punitiva onde a pessoa é ligada à culpa e ao erro em uma perspectiva
inferior aos outros membros da sociedade (YASUI; COSTA, 2008). Isso nos remete ao
tratamento moral imposto por Pinel, no qual os pacientes eram forçados a inserir seus
comportamentos em uma lógica de julgamento, culpa e punição, conforme destacado na
revisão de literatura.
Outra discussão referente à fala em destaque acima é que os profissionais do SAMUNatal não podem justificar a ausência de diálogo ou sua aplicação como instrumento de
intimidação sob o argumento de “perder tempo” durante a assistência aos pacientes em crise
117
psíquica. É preciso avançar na compreensão de que tempo nesse momento, não é o tempo
institucional, protocolado e rigidamente controlado, mas sim, o tempo que o sujeito precisa
para se desvincular de parte de suas angústias, a ponto de criar vínculo e passar a confiar na
equipe que está prestando atendimento.
Sem diálogo, aproximação com o sujeito, respeito às suas necessidades e acolhimento
o atendimento em crise deixa de ser um conjunto de práticas, prestado por profissionais
competentes, visando o apoio de uma pessoa, e passa a ser comparado ao ato de prender um
criminoso, onde a principal preocupação é intimidar, imobilizar e transportar um infrator ao
cárcere.
5.2.5 Os profissionais rejeitam a responsabilidade do SAMU com as urgências
psiquiátricas e negligenciam esse tipo de ocorrência
Nos serviços de atendimento de urgência, tanto no seu componente fixo como no
móvel, impera o modelo da clínica reducionista no qual a objetividade, o controle do tempo e
a prática de ações protocoladas são os fundamentos da assistência prestada. Nesse sentido, o
atendimento as urgências psiquiátricas compreende tudo aquilo que a emergência clínica
procura se eximir, conforme já destacamos. Esse tipo de assistência remete a outra ordem de
complexidade que precisa do pensamento criativo e questiona a posição dominante do médico
(JARDIM, 2008).
Os conflitos gerados pela percepção dessas peculiaridades e, consequentemente, as
diferenças no caráter do atendimento fazem com que os profissionais compreendam que as
urgências psiquiátricas não deveriam ser responsabilidade do SAMU.
Na verdade eu sempre fui contra o SAMU atender esse tipo de chamado. Eu acho
que deveria existir um setor no hospital psiquiátrico aqbui de Natal responsável por
isso (Entrevistado 2).
Na realidade, ao meu ver, eu acho que deveria haver um serviço só voltado pra esse
tipo de ocorrência... Eu acho que é muito específico isso aí, eu acho que tinha que
ter um serviço só montado pra esse tipo de ocorrência (Entrevistado 8).
Tem dois casos: primeiro eu acho que o SAMU não deveria fazer esse serviço,
segundo eu acho que deveria ser a polícia militar (Entrevistado 13).
Na defesa pela desresponsabilização do SAMU com a atenção às crises psíquicas, os
profissionais apontaram o hospital psiquiátrico e a polícia militar como os responsáveis por
atender esse tipo de demanda. Ambas as instituições apontadas não podem assumir a
118
referência para realizar esse tipo de atendimento, pois a Reforma Psiquiátrica brasileira
restringiu, significativamente, os poderes das instituições psiquiátricas hospitalares e aponta
em suas discussões, que a doença mental não deve ser criminalizada e, consequentemente,
tratada como caso policial. Portanto, essas sugestões são uma afronta às políticas de saúde
mental no Brasil.
Na verdade, trata-se de uma tentativa de negar algo que em sua complexidade não se
encaixa nos rígidos protocolos de atendimento do SAMU e que, portanto, torna-se um
empecilho por trazer grandes dificuldades para os profissionais de saúde formados e
capacitados para a um tipo de intervenção reducionista e pautada em procedimentos centrados
na lógica linear de causa e efeito. Esse contexto faz com que alguns profissionais resistam a
prestar atendimento às urgências psiquiátricas.
Às vezes a gente tem solicitado o apoio dessas motolantes [MIKES] no sentido de
apoiar na urgência psiquiátrica, e as vezes o... condutor dessa moto, ele quase se
recusa, “eu vou me agarrar com ninguém!” (Entrevistado 1).
Compreendemos as dificuldades desses profissionais, que pelo modo como esse
contexto é construído, tornam-se mais vítimas do que vilões dessa realidade. Eles foram
formados e treinados para trabalhar em uma perspectiva e, uma situação em particular coloca
em xeque todo suporte teórico que norteia sua prática, sem que recebam o devido apoio.
Também esse profissional precisa ser bem assistido também porque o desgaste é
grande. Tem que ter interesse por esses profissionais, ninguém nem liga. Não
valoriza, chama de doido também! Usando essa palavra totalmente inadequada
(Entrevistado 21).
Reiteramos a necessidade de efetivação da educação permanente em saúde e do apoio
matricial em saúde mental para que esses profissionais possam compreender a complexidade
da situação de crise psíquica e suas possibilidades de intervenção. Para tanto, é preciso que as
ações estejam voltadas desde o princípio para o rompimento com o paradigma da clínica de
emergência.
Caso não haja intervenções nesse sentido o atendimento às urgências psiquiátricas vai
continuar a ser visto como um aborrecimento para o serviço do SAMU. Essa configuração
pode contribuir para que a assistência de pessoas em crise psíquica seja negligenciada no
SAMU-Natal, fato este, que identificamos abaixo.
119
Então nós temos, por exemplo, regulado uma urgência em código amarelo de uma
urgência psiquiátrica, mas tem um atropelamento, também com código amarelo. O
operador de rádio, que não está habilitado pra fazer essa escolha, escolhe mandar
quem? O atropelado. Mas muitas vezes esse doente psiquiátrico corre muito mais
risco. A nossa rotina é deixar em segundo plano a urgência psiquiátrica, infelizmente
a gente não tem atendido de pronto com a mesma presteza às urgências psiquiátricas
(Entrevistado 1).
Porque a gente, infelizmente, não tem como priorizar esse tipo de atendimento.
Então, as vezes fica fichas aguardando aí uma hora, uma hora e meia, as vezes até
mais do que isso (Entrevistado 2).
A gente vê que a maioria dos pacientes tem urgência psiquiátrica, quando você
demora muito a chegar lá e acaba não tendo grande problema e nenhuma
repercussão. Mas isso já aconteceu, de a gente demorar demais e ter sido
problemática essa demora (Entrevistado 19).
Apesar da falta de “repercussão” citada na fala acima, a demora no atendimento para
os casos de urgência psiquiátrica pode implicar em riscos sérios para o paciente e sua família.
Durante o período de observação realizado na sala de regulação médica ouvimos relatos de
um caso que pode exemplificar esse risco: a mãe de um paciente em crise psíquica ligou para
o serviço 192 afirmando que o filho queria incendiar a casa; a ambulância foi autorizada pelo
médico regulador, porém foi classificada como código verde, ou seja, com última prioridade
de atendimento; quando a ambulância chegou ao local o paciente tinha realmente ateado fogo
na sala da residência, porém seu ato não feriu ninguém fisicamente, pois o incêndio foi
controlado pelos próprios moradores da rua; ao se deparar com essa notícia pelo rádio o
médico regulador disse que era difícil prever quando isso ia acontecer realmente e que não
podia ter feito nada.
Apesar dos avanços teóricos promovidos pelas discussões da Reforma Psiquiátrica
brasileira, incorporados nas políticas de saúde mental vigentes no Brasil, não observamos no
SAMU-Natal um avanço em suas práticas, no que se refere à assistência em crise psíquica. Na
prática os profissionais não conseguem deixar o controle dos sintomas, dos corpos e das
vontades das pessoas diagnosticadas com transtorno mental.
A transformação dessa realidade passa também pelo interesse dos gestores municipais,
estaduais e federais do SUS que precisam se aproximar das realidades locais, inteirarem-se
sobre seus problemas, agirem de forma resolutiva e integrada no sentido de buscar soluções
juntamente com os serviços. Não nos referimos, portanto, a ações ou programas pontuais e
verticalizados, mas a um trabalho continuado de suporte e instrumentalização dos
profissionais e serviços para o enfrentamento das divergências encontradas na complexidade
do atendimento às urgências psiquiátricas.
120
Como nos aponta Foucault (1972, p. 12) “aquilo que outrora foi fortaleza visível da
ordem tornou-se castelo de nossa consciência”. E é sobre esse “castelo da consciência” que
precisamos direcionar nossas forças no sentido de transformar o modo como o transtorno
psiquiátrico tem sido assistido não só no SAMU-Natal, mas em toda a rede pública de saúde.
5.3
CATEGORIA 3: A REFORMA PSIQUIÁTRICA BRASILEIRA SOB O OLHAR
DOS PROFISSIONAIS DE SAÚDE DO SAMU-NATAL
Na análise da terceira categoria da nossa pesquisa direcionamos a discussão para as
visões dos profissionais de saúde do SAMU-Natal sobre a Reforma Psiquiátrica brasileira.
Procuramos a compreensão dos profissionais sobre as implicações práticas de seus princípios
e diretrizes na rede de atenção à saúde no país e em Natal-RN. Através do método de análise
temática identificamos que a categoria foi referenciada em 38 unidades de significado
correspondentes, sendo a menor incidência de referências entre as três categorias da pesquisa.
Conseguimos agrupar essas referências em 3 subcategorias, a saber: a compreensão
por parte dos profissionais de que a família, os vizinhos e a sociedade querem a internação do
paciente psiquiátrico, identificada em 14 trechos de entrevista; a compreensão de que a
Reforma Psiquiátrica foi implantada na legislação como política de saúde, mas ainda com
pouca efetivação de seus princípios e diretrizes na prática, ressaltada por 14 vezes; e a
Reforma Psiquiátrica brasileira vista como redução de leitos psiquiátricos, humanização dos
manicômios ou como falta de assistência em saúde mental, evidenciado em 10 citações.
Discutiremos cada uma dessas subcategorias abaixo.
5.3.1 Compreensão por parte dos profissionais de que a família, os vizinhos e a
sociedade querem a internação do paciente psiquiátrico
Durante o processo de desinstitucionalização propugnado pela Reforma, as pessoas
com transtorno psiquiátrico, gradativamente, passaram a conviver em sociedade sem que o
preconceito e o estigma sobre a doença mental fossem efetivamente desconstruídos. Com o
doente mental fora do hospital, as crises psíquicas geravam incômodo à comunidade e à
família e, nesse sentido, a crise é vista como urgente quando suas manifestações começam a
afetar a rotina da família, dos vizinhos ou responsáveis (JARDIM, 2008). Os profissionais do
SAMU-Natal percebem essa realidade durante o atendimento às urgências psiquiátricas.
121
A família não sabe lidar e, às vezes, não quer lidar com aquele caso, preferem dizer
que internar é a melhor solução, jogar ele lá em um quarto fechado é a melhor
solução (Entrevistado 11).
Porque na verdade, muitas vezes, a família quer se ver livre, ele está ali ameaçando a
família aquela coisa toda... então é daí que a gente acha que a família quer se ver
livre. Muitas vezes, o paciente nem é tão agressivo, mas com os problemas do dia-adia dele em casa é que a família fica querendo se ver livre (Entrevistado 13).
Você cria uma cena ao telefone e que é disponibilizado essa ambulância e quando
chega lá é apenas um incomodo desse doente. Então, você chega muitas vezes,
conversa, desconversa e você aborda a ida desse doente ao hospital quando
realmente ele não precisa do hospital (Entrevistado 1).
A Reforma Psiquiátrica brasileira transcende a simples reorganização do modelo
assistencial, intervindo não somente na dinâmica dos serviços e na formação dos profissionais
de saúde, mas também avança no sentido profundo e complexo do fenômeno da representação
social da loucura (COELHO, 2008). Porém, esse nível de desconstrução ainda está em
transformação, pois, não podemos acreditar que representações sociais, construídas ao longo
de um processo social e histórico, irão se (re)significar de forma imediata. Esse tipo de
mudança precisa de um trabalho contínuo visando à transformação conceitual e paradigmática
em longa duração, também compreendido em uma perspectiva histórica.
Diante disso, não se pode deferir contra a família qualquer tipo de julgamento moral
que queira colocar sob sua responsabilidade toda a incapacidade de compreender a doença
mental e as situações de crise psíquica. Afinal, essa questão faz parte de uma realidade em
que familiares e vizinhos de pacientes psiquiátricos tem sido convidados a se tornarem
cuidadores oficiais, quando, na realidade, seu papel é de parceiros dos profissionais inseridos
nos serviços de saúde (SILVA, 2009).
Diante do despreparo da sociedade para conviver com o paciente psiquiátrico e da
grande responsabilidade assumida, devido, principalmente, à carência na cobertura oferecida
pelos serviços substitutivos em saúde mental, a família pede socorro às emergências, em
busca de apoio e alívio para o seu desgaste e o do parente em crise (DALMOLIN, 2006).
Ratificamos isso na fala abaixo:
A população não tem acesso aos serviços de psiquiatria. Então, os doente muitas
vezes eles... os familiares eles entram em crise pra poder ter o acesso ao serviço de
psiquiatria (Entrevistado 1).
Porém, alguns profissionais de saúde do SAMU-Natal não compreendem os elementos
envolvidos nessa discussão e apontam os familiares dos pacientes em crise psíquica como
122
incompreensivos e intolerantes com as manifestações da doença mental e sugerem que isso
leva o paciente ao internamento.
A gente acha até que a família é condizente pra isso. Época de carnaval, parece que
eles deixam de dá a medicação ao paciente, pra o paciente se agitar e ir pro hospital,
passar 30 a 40 dias. É Natal, é Ano Novo, tem a época também de ter muita
ocorrência, que a gente percebe que nessas épocas festivas as ocorrências aumentam
(Entrevistado 9).
As pessoas ficam com esses pacientes em casa, querem sair curtir sua praia, seu
momento de lazer e querem entregar o paciente no João Machado e inventam que o
paciente está em surto para ele ficar o final de semana no hospital psiquiátrico para
poder eles terem seu momento de lazer. Isso a gente vê muito aqui (Entrevistado
22).
Muitas vezes, as famílias querem se livrar desse paciente. Ele não tem nada e a gente
percebe nitidamente que eles querem se livrar do paciente naquele dia (Entrevistado
17).
A intolerância e a incompreensão são fatores que interferem diretamente na iniciativa
de procurar um hospital psiquiátrico para internação do paciente. No entanto, não podemos
colocar toda a “culpa” pelas manifestações de exclusão ou preconceito nas famílias, nos
profissionais ou em qualquer segmento em particular. Toda sociedade deve sentir-se
responsável pela transformação no papel social do doente mental e pela discussão das
estratégias de assistência à saúde dos sujeitos em sofrimento psíquico. Se a comunidade e as
famílias não estão preparadas para lidar com a loucura enquanto fenômeno, deve-se articular
ações com a rede de atenção a saúde mental para dar conta dessa demanda.
5.3.2 Compreensão de que a Reforma Psiquiátrica foi implantada na legislação
como política de saúde, mas ainda com pouca efetivação de seus princípios e diretrizes
na prática
As discussões iniciadas no subitem anterior nos fazem constatar que a Reforma
Psiquiátrica brasileira precisa continuar avançando, construindo novas estratégias e
consolidando outros espaços de discussão, para que a doença mental ganhe um lugar digno na
convivência em sociedade. Mais do que reinserir a loucura no meio social, é preciso avançar
na conquista de dignidade e reconhecimento de direitos de pessoas com transtornos
psiquiátricos em suas manifestações crônicas e agudas.
O caráter lento, processual e paulatino das mudanças promovidas pela Reforma
Psiquiátrica brasileira é reconhecido por alguns profissionais do SAMU-Natal.
123
A cultura hospitalocêntrica ainda está sendo mudada, ainda está no caminho. Isso é
uma mudança que como qualquer mudança ela não acontece do dia para a noite. A
saúde está passando por algumas mudanças, mudanças muito paulatina, muito
gradativas e você percebe por parte de alguns profissionais, de alguns médicos,
principalmente os mais novos, devido a questão da formação, essa mudança, mas na
equipe como um todo isso é muito lento (Entrevistado 6).
A fala supracitada reconhece que a formação dos profissionais é um elemento
importante para a transformação da realidade dos serviços de saúde. A implantação de
políticas de saúde, teoricamente, avançadas em suas diretrizes e compreensões sociais
representa um avanço no contexto da assistência em saúde pública. Porém, para que aconteça
a efetivação dessas políticas nos micro espaços dos serviços é preciso que os profissionais de
saúde transformem suas concepções e práticas, o que, necessariamente, envolve a discussão
sobre formação e educação permanente em saúde.
Nesse sentido, estudar os Projetos
Pedagógicos dos cursos na área de saúde, no que se refere à construção de competências para
a saúde mental, é fundamental para a operacionalização da Reforma Psiquiátrica brasileira na
rede pública de saúde.
Diante disso, muitos entrevistados apontam que a Reforma Psiquiátrica não teve
impactos significativos para a melhora da assistência prestada pela rede de saúde mental no
Brasil. Compreendem a reforma como uma política pública de saúde que não trouxe muitas
implicações para a prática nos serviços.
Mas assim... acredito que a Política Nacional de saúde mental é perfeita, a idéia é
perfeita... no papel, é perfeita, uma coisa que foi pensada por muitos anos. A política
está perfeita no papel, na prática não está funcionando e pra funcionar vai ser muito
difícil (Entrevistado 10).
Trouxe mais em papel [mudanças]. Na prática precisaria que as pessoas tivessem
mais conhecimento dessa reforma, da política de atenção à saúde mental, que os
estados e municípios pudessem ampliar essa questão de lugares para onde mandar
esses pacientes (Entrevistado 12).
Não vejo! Na prática eu não vejo, para ser muito franca eu não vejo, até agora na
prática não vi essa reforma acontecer. Não acredito não nessa reforma (Entrevistado
7).
Se existe a percepção de que a reforma não está funcionando perguntamos: quem tem
dever de fazê-la funcionar? Portanto, não é apenas questão de “ver a reforma acontecer”, é
necessário fazer acontecer, ou seja, é preciso que todos se sintam responsáveis pelos desafios
embutidos no processo de inserção social dos sujeitos em sofrimento psíquico acentuado.
124
Além da percepção da Reforma, como uma política pública de saúde restrita ao
aspecto legislativo ou burocrático, identificamos nas entrevistas que os profissionais
demonstraram descrédito com relação à funcionalidade e resolubilidade dos CAPS na sua
função de serviço substitutivo em saúde mental.
Até nos CAPS a gente vai pegar os pacientes lá, entendeu. Muitas vezes a gente vai
pra os CAPS pegar os pacientes psiquiátricos pra levar pro hospital. Acontece com
muita freqüência isso (Entrevistado 9).
Na maioria das vezes isso não funciona, esse negócio de CAPS e tudo mais, porque
o próprio paciente não vai, aí a família também não tem como levá-lo a força. Então,
isso aí num tá dando muito resultado não. Talvez fosse o caso de fazer o próprio
CAPS mesmo como uns hospitais psiquiátricos (Entrevistado 3).
Com certeza! Esse paciente quando ele volta para ser tratado em CAPS ambulatorial
acaba negligenciando o próprio tratamento. Seria muito mais eficaz se ele fosse
tratado em um hospital internado, seria muito mais eficaz, pois é um tratamento
continuado (Entrevistado 20).
As críticas ao atual modelo de atenção pautado no tratamento comunitário e de
reinserção social, as sugestões dadas que remetem à necessidade de internamento dos
pacientes, a falta de conhecimento sobre o caráter dos serviços substitutivos, associadas ao
descrédito com a implantação da Reforma Psiquiátrica, são indícios fortes de que o modelo
hospitalocêntrico e excludente concebido pela psiquiatria clássica ainda permanece vivo no
ideário desses profissionais como referência de qualidade da assistência em saúde mental.
O conflito entre a proposta e a prática, entre a intenção e os gestos, no que se refere à
Reforma Psiquiátrica, contribui para a perpetuação de dúvidas e tensões constantes na prática
do serviço pré-hospitalar de urgência. Nesse processo, a inserção social do sujeito em
sofrimento psíquico e a estruturação efetiva da rede comunitária de assistência em saúde
mental ganham o rótulo da inviabilidade e do descrédito, dado pelos profissionais de saúde do
SAMU-Natal. Somente em uma das 24 entrevistas, obtemos uma fala que aponta para
mudanças positivas consolidadas pela Reforma Psiquiátrica brasileira.
Mudou pra melhor, os atendimentos são bem menos. Os pacientes são tratados
também no CAPS, já tem um tratamento diferenciado com psicólogos, terapias,
porque muitas vezes a gente levava o paciente que num tinha vagas nos hospitais.
Melhorou muito (Entrevistado 4).
Isso demonstra a necessidade dos profissionais discutirem com profundidade todo o
processo de construção da Reforma Psiquiátrica, seus princípios e diretrizes, as incoerências e
horrores promovidos pelo modelo hospitalocêntrico de atenção e o estigma construído
125
historicamente em torno da doença mental. Essa reflexão deve apontar criticamente os limites
e as perspectivas trazidas pela Reforma no contexto dos serviços de atenção à saúde mental no
Brasil. No SAMU-Natal, essa discussão pode ser iniciada pelo NEP, que conta com estrutura
e apoio administrativo para exercer atividades similares no serviço, conforme já apresentado.
Durante a análise do próximo subitem do texto, essa necessidade demonstra-se ainda
mais evidente.
5.3.3 A Reforma Psiquiátrica vista como redução de leitos psiquiátricos,
humanização dos manicômios ou como falta de assistência em saúde mental
Nas entrevistas realizadas com os profissionais percebemos que a Reforma
Psiquiátrica é vista como a promotora da redução de leitos em hospitais psiquiátricos, devido
aos horrores associados às internações nos manicômios. Além disso, é perpetuada a idéia de
que esse paciente será abandonado a sua própria sorte pelas instituições públicas após a alta
hospitalar, ocasionada pelo fechamento de leitos.
Quando a gente fala em reforma psiquiátrica, primeira coisa que vem é deixar leitos
de psiquiatria. Parece que a reforma psiquiátrica, a idéia da reforma psiquiátrica é
fechar leitos na psiquiatria. Então, você fechar o leito psiquiátrico e deixar o doente
na rua? Isso não me parece uma coisa bem decidida (Entrevistado 1).
A ideologia de que a Reforma Psiquiátrica legitimaria o abandono terapêutico do
sujeito em sofrimento psíquico foi criada e difundida pelos atores ligados à chamada
“indústria da loucura”, como uma estratégia para dificultar o fechamento dos manicômios.
Precisamos compreender que a desinstitucionalização é um dos aspectos centrais da proposta
de Reforma Psiquiátrica e tem uma conotação muito mais ampla do que a simples redução de
leitos em hospitais associado ao abandono terapêutico dos sujeitos acometidos por transtornos
mentais crônicos ou graves. Caso fosse esta a intenção, as políticas de saúde mental
preconizariam a desospitalização e não a desinstitucionalização. Está última requer a alta do
paciente associada à concomitante criação de serviços substitutivos para a formação de uma
rede comunitária de assistência em saúde mental.
Além disso, o processo de desinstitucionalização busca desmontar o aparato
manicomial de intervenção sobre a doença mental por meio da promoção do contato efetivo
com o paciente. No entanto, a Reforma Psiquiátrica enquanto movimento social vai além das
discussões sobre a desinstitucionalização, uma vez que se buscam, ainda, novas formas de
126
abordar o problema, a redefinição de princípios, a transformação dos valores e a mudança do
olhar direcionado às pessoas em situação de sofrimento psíquico. Nesse processo, impulsionase a criação de formas substitutivas adequadas para o cuidado no âmbito familiar, social e
cultural dos sujeitos (HIRDES, 2009b).
É preciso ter a clareza de que a Reforma Psiquiátrica não defende a desospitalização
irresponsável dos pacientes psiquiátricos. Para Amarante (2007), o entendimento de alguns
setores de que existe igualdade semântica entre desinstitucionalização e desospitalização os
inclui no rol dos segmentos conservadores e resistentes às idéias sobre os direitos de grupos
minoritários, como o das pessoas com transtorno mental.
A resistência dos profissionais de saúde do SAMU-Natal em aceitar a assistência
comunitária aos pacientes psiquiátricos como serviços resolutivos ainda contribui para a
consolidação da idéia de que os casos de urgências psiquiátricas aumentaram após a reforma.
Então a diminuição de leitos pode ter acarretado na diminuição do conforto para os
familiares porque enquanto tiver leitos e vaga no hospital a família não tem com que
se preocupar e com a diminuição, querendo ou não, aumenta o índice das
ocorrências psiquiátricas do SAMU (Entrevistado 17).
Aumenta o número de pacientes que estão sendo acompanhados em casa e aumenta
o número de pacientes que não usam a medicação. Aí acaba aumentando o número
de ocorrências do paciente em surto (Entrevistado 15).
Tais idéias podem sofrer a influência da pouca investigação, uma vez que o SAMUNatal foi criado no ano de 2002, um ano depois da entrada em vigor da lei 10.216. Nesse
sentido, não existem dados ou outros elementos que possam subsidiar a comparação entre os
índices de atendimento de urgências psiquiátricas no SAMU antes e após o processo de
implantação da Reforma Psiquiátrica. Assim, aposta-se no preconceito.
Portanto, o SAMU-Natal precisa avançar na compreensão dos princípios e diretrizes
da Reforma Psiquiátrica brasileira e, acima de tudo, romper com o conservadorismo em suas
práticas e concepções sobre a doença mental. Para isso, seus profissionais precisam se abrir
para novas discussões oriundas do campo da saúde mental e do modo contra hegemônico de
pensar e de fazer a clínica de urgência. Tal postura pode contribuir para a incorporação de
qualidade à assistência prestada durante as urgências psiquiátricas. Hirdes (2009b) acrescenta
que os profissionais devem ter a capacidade de intervir além da doença, do estigma, das
condições de vida adversas e pensar em outros modos de assistir, mediante as situações
específicas que se apresentam.
127
Porém, os caminhos para efetivar essa transformação não são homogêneos, assim
como, as práticas profissionais executadas para o atendimento às urgências psiquiátricas
também divergem segundo as concepções dos profissionais inseridos na assistência, conforme
identificamos ao longo de nossa análise e discussão. Diante desse contexto, a construção de
competências voltadas para a transformação da realidade do atendimento de urgência no
SAMU-Natal passa também pela instrumentalização dos profissionais sobre as diretrizes
contidas na Reforma Psiquiátrica brasileira, enquanto política de atenção à saúde mental.
128
6 CONSIDERAÇÕES FINAIS
Este estudo, ao dedicar-se ao objetivo de analisar as concepções e práticas dos
profissionais de saúde do SAMU de Natal-RN sobre o atendimento às urgências psiquiátricas,
revelou uma série de aspectos e interfaces que nos fazem pensar a respeito dos desafios que a
Reforma Psiquiátrica brasileira e toda a sociedade ainda precisam enfrentar para concretizar
os princípios e diretrizes da proposta.
A reflexão sobre as informações analisadas ultrapassaram os limites institucionais do
SAMU-Natal, foco central de nosso interesse, e revelaram discussões a respeito do estigma e
preconceito da sociedade sobre a doença mental, bem como, apontaram para alguns entraves
que prejudicam a assistência ao sujeito em sofrimento psíquico não só no SAMU, mas em
toda a rede de serviços de atenção à saúde mental no município de Natal.
As concepções dos profissionais de saúde do SAMU-Natal sobre a situação de crise do
paciente
psiquiátrico
envolvem
principalmente
os conceitos de
imprevisibilidade,
agressividade e risco. Percebemos que o medo estigmatizado do “louco em surto” agrega-se a
esses conceitos na formação de um círculo vicioso que sufoca a possibilidade de
aproximação, vinculação e empatia entre os profissionais de saúde do SAMU-Natal e os
sujeitos em crise psíquica. Assim, o medo estigmatizado contribui para o fortalecimento de
uma percepção potencializada da agressividade dos sujeitos em crise psíquica que, por sua
vez, colaboram com a idéia da urgência psiquiátrica como uma situação necessariamente
perigosa, o que retroalimenta o referido medo.
A desestabilização do mecanismo de feedback citado acima, que contribui para a
perpetuação de antigos rótulos atribuídos à doença mental, passa pela necessidade de
desconstrução do preconceito que, muitas vezes, se manifesta de forma velada e na
obscuridade das entrelinhas, nos discursos dos sujeitos envolvidos no atendimento às
urgências psiquiátricas. Porém, um olhar mais atento revela-o em toda polissemia negativista
do termo “doido” ou em brincadeiras e chacotas aparentemente despretensiosas e bem
humoradas, mas que no fundo, estão repletas dos reducionismos instituídos pela psiquiatria
tradicional. Nesse contexto, refletimos sobre o que é realmente risco nas situações de urgência
psiquiátrica, para que o estigma de periculosidade da loucura não norteie as intervenções no
sentido da desvalorização do paciente enquanto sujeito e cidadão.
Percebemos que o predomínio dessas concepções estigmatizadas e preconceituosas
sobre a doença mental no discurso dos profissionais de saúde tem reflexos identificáveis na
129
assistência prestada pelo SAMU-Natal às urgências psiquiátricas. A solicitação de intervenção
da polícia militar durante as ocorrências psiquiátricas está inserida nessa realidade.
O apoio dado pela polícia militar em casos de urgência psiquiátrica atendidas pelo
SAMU está respaldado na Política Nacional de Atenção às Urgências, quando existir risco
concreto para a equipe, paciente ou para terceiros nas cenas das ocorrências. Porém,
percebemos que a intervenção da polícia militar no atendimento do sujeito em crise psíquica
tem sido solicitada pelo SAMU-Natal de forma indiscriminada, como se toda situação de
crise, por si só, implicasse em risco para a equipe.
Reiteramos a necessidade de compreender que o paciente em crise psiquiátrica não é
necessariamente violento. Ele poder torna-se violento diante de uma situação de desespero e
abandono, na qual os profissionais de saúde e sociedade demonstram despreparo para lidar
com seu sofrimento. Diante do medo e das limitações constatadas no relacionamento com as
dimensões do universo subjetivo que emerge do paciente em crise psíquica, as intervenções
violentas e repressivas praticadas pela polícia, com o consentimento dos profissionais do
SAMU, compõem parte das estratégias prioritárias para o atendimento das urgências
psiquiátricas no atendimento pré-hospitalar de urgência em Natal.
Os elementos descritos acima inserem o SAMU-Natal em uma relação de dependência
com a polícia, que contribui para a omissão dos profissionais do serviço nas situações de
urgência psiquiátrica até a chegada de uma guarnição militar. Essa postura pode trazer
implicações graves para pacientes em crise psíquica que necessitem de apoio imediato.
Além disso, as informações coletadas evidenciaram que, por vezes, os profissionais de
saúde do SAMU-Natal rejeitam sua responsabilidade com as urgências psiquiátricas e
negligenciam esse tipo de ocorrência. O modelo da clínica tradicional, com todo o seu aparato
de tecnologias duras, impera nos serviços de atenção as urgências e no perfil dos profissionais
da instituição, porém, não consegue dar conta da complexidade que emerge do sujeito em
crise psíquica.
Portanto, as negligências sobre a responsabilidade do SAMU-Natal com as urgências
psiquiátricas inserem-se em um contexto de negação daquilo que os rígidos protocolos de
atendimento do SAMU não comportam. Nesse sentido, a complexidade e singularidades do
sofrimento de cada sujeito em particular, tornam-se um grande empecilho para profissionais
de saúde formados e capacitados para a intervenção reducionista e centrada na lógica linear da
causa e efeito.
Diante da dificuldade de lidar com a subjetividade dos sujeitos em sofrimento psíquico
os profissionais de saúde do SAMU-Natal tem negado a sua centralidade e assumido uma
130
prática direcionada à contenção, medicação e ao transporte para hospital psiquiátrico. Nas
estatísticas da instituição, entre os meses de janeiro à março de 2010, 74% das ocorrências
psiquiátricas tiveram como destino o Hospital Psiquiátrico João Machado. Constatamos que
58% dessas ocorrências aconteceram à noite, em feriados ou nos finais de semana, períodos
nos quais a rede de serviços substitutivos de saúde mental em Natal não dispõe de serviços
específicos em funcionamento. Uma vez que, o município só agora está implantando em sua
rede de serviços de saúde mental o CAPS III, que pelo seu caráter funciona em escala de 24
horas e pode oferecer suporte para o atendimento em crise psíquica. Contudo, não basta
redirecionar o destino para onde os pacientes em crise psíquica podem ser encaminhados. É
preciso pensar sobre alguns problemas bem peculiares que delineiam o atendimento prestado
pelo SAMU-Natal até que o paciente chegue a uma unidade de assistência na rede de saúde.
As ambulâncias de suporte básico de vida, que atendem a maioria das urgências
psiquiátricas no SAMU-Natal, não dispõem de medicamentos psicotrópicos que possam
colaborar durante o atendimento ao sujeito em crise psíquica. Isso é defendido pela
organização interna da instituição, ditada por portarias do Ministério da Saúde que deliberam
sobre o sistema SAMU 192 em todo o país. Essa limitação impossibilita a agregação dos
benefícios que a descoberta das drogas psicoativas trouxeram para a realidade da assistência
em saúde mental. Não visamos restringir a atuação em crise ao uso das drogas psicotrópicas,
contudo, não negamos sua utilização como mais um instrumento de intervenção a ser usado
com critério e com indicação própria dentro do contexto de um plano terapêutico.
A negação da subjetividade do sujeito, a ausência de drogas psicoativas e a percepção
do hospital psiquiátrico como referência para os casos de saúde mental são elementos que
contribuem para que o SAMU-Natal assuma a imobilização física e o transporte como
finalidades principais do serviço no que se refere à atenção às urgências psiquiátricas. Nesse
contexto, o estabelecimento do diálogo como uma tecnologia que poderia propiciar
aproximação com o sujeito e percepção das suas necessidades perde espaço para a prática da
intimidação verbal e persuasão com o intuito de efetivar rapidamente o transporte e a
internação do sujeito em crise.
Corroborando esse cenário, o SAMU-Natal não tem priorizado a assistências às
urgências psiquiátricas durante os treinamentos promovidos no serviço. No entanto, a
consolidação de estratégias de educação permanente voltadas para a discussão crítica de casos
poderia apontar para a superação do modelo hospitalocêntrico e instrumentalizar os
profissionais nas mudanças conceituais propostas pelas diretrizes da Reforma Psiquiátrica
brasileira.
131
Também pensamos nesses espaços como uma oportunidade para que os profissionais
possam expor problemas, angústias e gerenciar coletiva e abertamente os conflitos internos
que possam dificultar a assistência de urgência prestada pelo SAMU-Natal às crises psíquicas.
É importante ainda que as estratégias do processo ensino/aprendizagem não se limitem ao
aspecto teórico, mas que avancem na reflexão sobre a complexidade do cotidiano dos
atendimentos prestados pelos profissionais do serviço.
A fala dos profissionais entrevistados revelou também que, diante das carências nos
serviços substitutivos em saúde mental, as famílias dos pacientes psiquiátricos adotam o
SAMU como uma alternativa para propiciar o internamento diante das crises psíquicas. Nesse
contexto, os profissionais relatam que, muitas vezes, a internação acontece como reflexo do
despreparo dos familiares em conviver com a doença ou como consequência da intolerância
diante das necessidades especiais de um sujeito em sofrimento psíquico.
No entanto, não podemos impor toda essa responsabilidade às famílias, pois esta deve
ser percebida como parceira no acompanhamento terapêutico comunitário em saúde mental e
não como cuidadores exclusivos de pacientes com transtorno psíquico grave. Os espaços
deixados pelas carências da rede assistencial aumentam a responsabilidade de parentes que, na
maioria das vezes, não tem condições para assumir algumas facetas da terapêutica do paciente
psiquiátrico e apelam para o internamento do familiar como abordagem para o sofrimento
vivenciado.
Diante disso, é apresentada a necessidade de que os gestores do SUS aproximem-se
das realidades locais, apropriem-se dos problemas, agindo de forma resolutiva e integrada na
busca de soluções em nível intersetorial. Não nos referimos, portanto, a ações ou programas
pontuais e verticalizados, mas a um trabalho continuado de suporte e ampliação da cobertura
oferecida pela rede de saúde mental em Natal, assim como, de instrumentalização dos
profissionais nela inseridos.
Além disso, os serviços de saúde mental já existentes no município, em especial os
CAPS, tem a responsabilidade de desenvolver trabalhos em articulação com a família dos
pacientes acompanhados, na perspectiva de estimular os laços de afeto, escutar as dificuldades
e angústias e esclarecer o papel a ser desenvolvido pela família para promover o tratamento e
a reinserção social do sujeito com transtorno psiquiátrico.
A diferença entre a intenção e o gesto na efetivação da política de atenção a saúde
mental em Natal, associada à falta de participação em discussões e de capacitação em saúde
mental, fortalecem a perpetuação de visões deturpadas da Reforma Psiquiátrica no grupo de
profissionais de saúde do SAMU-Natal. Nesse contexto, identificamos duas percepções
132
distintas: a compreensão de que a Reforma Psiquiátrica foi implantada na legislação como
política de saúde, mas ainda com pouca efetivação de seus princípios e diretrizes na prática; e
a Reforma Psiquiátrica vista como redução de leitos psiquiátricos, humanização dos
manicômios ou como falta de assistência em saúde mental.
Juntamente com compreensões deturpadas e reducionistas acerca do movimento de
Reforma Psiquiátrica os profissionais de saúde entrevistados, em sua maioria, não dão
credibilidade ao atual modelo de atenção à saúde mental pautado no tratamento comunitário
da doença mental e remetem em suas falas à necessidade de internamento dos pacientes
psiquiátricos para tratamento. Nesse sentido, percebemos que o modelo hospitalocêntrico e
excludente concebido pela psiquiatria clássica ainda permanece vivo no ideário desses
profissionais como referência de qualidade da assistência em saúde mental.
Portanto, o SAMU-Natal precisa avançar na compreensão da Reforma Psiquiátrica
brasileira enquanto como movimento válido e justo que visa devolver a dignidade aos doentes
mentais, enquanto grupo historicamente excluído em prol da efetivação do poder psiquiátrico.
Necessita também romper com o conservadorismo em suas concepções e práticas aplicadas na
realidade de atenção às urgências psiquiátricas. A abertura para novas discussões oriundas do
campo da saúde mental e do modo contra hegemônico de pensar/fazer a clínica de urgência é
condição sine qua non para a transformação paradigmática necessária no contexto do
atendimento pré-hospitalar de urgência às crises dos sujeitos em sofrimento psíquico.
Para tanto, a aproximação entre SAMU, rede de serviços comunitários em saúde
mental e estratégia de saúde da família pode colaborar para o fortalecimento de uma
intervenção integral e com bases comunitárias durante as crises psíquicas. Nessa articulação,
o matriciamento de saúde mental pode ser visualizado como elemento integrativo das práticas
referenciadas, bem como, um forte aliado na ruptura da centralidade assumida pelo hospital
psiquiátrico no atendimento às urgências psíquicas.
Este estudo levantou uma série de entraves e destacou possibilidades de transformação
no cenário de atenção as crises no SAMU-Natal, a partir da análise do saber/fazer dos
profissionais de saúde lotados no serviço. Entretanto, não apreendemos os nossos resultados e
conclusões no contexto das verdades absolutas, pois compreendemos que os fenômenos
científicos pertencentes à dinâmica social são voláteis e intrinsecamente mutáveis.
Esperamos que outros estudos possam dedicar-se a necessidades surgidas a partir da
execução da presente pesquisa, quais sejam: compreender qual a percepção dos familiares e
os usuários sobre o serviço de atenção em crise psíquica prestado pelo SAMU, analisar as
bases norteadoras do processo de formação dos profissionais de saúde no que se refere as
133
urgências psiquiátricas e evidenciar como os demais serviços de saúde da rede SUS
compreendem a dinâmica do atendimento em crise psíquica.
Quando a sociedade e os serviços de saúde tiverem a capacidade de aproximar-se
efetivamente do sujeito em crise teremos um indicativo de que o sujeito em sofrimento
psíquico avançou no seu processo de inserção social. O caminho é permeado por avanços e
retrocessos, mas a colaboração teórica dos estudos e avaliações da Reforma Psiquiátrica e os
esforços realizados pelos sujeitos envolvidos na transformação da saúde mental no Brasil
apontam para a compreensão e acolhimento dos sujeitos, especialmente, em momentos onde
seu sofrimento se mostra acirrado.
134
REFERÊNCIAS
ANDRADE, E. V de; BEZERRA JÚNIOR, B. Uma reflexão acerca da prevenção da
violência a partir de um estudo sobre a agressividade humana. Ciência & Saúde Coletiva,
Rio de Janeiro, v. 14, n. 2, p. 445-453, mar./abr. 2009.
ALBINO, R. M.; RIGGENBACH, V. Medicina de urgência – passado, presente, futuro.
Arquivos Catarinenses de Medicina, Florianópolis, v. 33, n. 3, p. 15-17, 2004.
AMARANTE, P. A Clínica e a Reforma Psiquiátrica. In: BASAGLIA F. et al (Orgs.).
Arquivos de Saúde Mental e Atenção Psicossocial. Rio de janeiro: Nau, 2003. p. 45-66.
______. Manicômios e loucura no final do século e do milênio. In: FERNANDES, M. I. A.;
SCARCELLI, I. R.; COSTA, E. S. (Orgs.). Fim de século: ainda manicômios? São Paulo:
IPUST, 1999. p. 47-53.
______. O homem e a Serpente: outras histórias para a loucura e a psiquiatria. Rio de
Janeiro: Editora Fiocruz, 2000. 144p.
______. Saúde Mental e Atenção psicossocial. Rio de Janeiro: Editora Fiocruz, 2007. 117p.
BASAGLIA, F. Escritos selecionados em saúde mental e reforma psiquiátrica. Rio de
Janeiro: Garamond, 2005. 336p.
BRASIL. Ministério da Saúde. Legislação em saúde mental: 1990 a 2004. 5ª ed. Brasília:
Ministério da Saúde, 2004a, 338p.
______. Saúde mental no SUS: os centros de atenção psicossocial. Brasília: Ministério
da Saúde, 2004b, 86p.
______. Portaria n.º 814/GM, 01 de junho de 2001. Dispões sobre a normatização dos
Serviços de Atendimento Pré-Hospitalar Móvel de Urgências já existentes, bem como dos que
venham a ser criados no País. Brasília: Ministério da Saúde, 2001.
______. Portaria 2048/GM, 05 de novembro de 2002. Dispõe sobre o funcionamento dos
Serviços de Urgência e Emergência. Brasília: Ministério da Saúde, 2002a.
______. III Conferência Nacional de Saúde Mental: cuidar sim, excluir não. Brasília:
Ministério da Saúde, 2002b.
______. Portaria 1864/GM de 29 de setembro de 2003. Institui o componente préhospitalar móvel da Política Nacional de Atenção às Urgências, por intermédio da
implantação de Serviços de Atendimento Móvel de Urgência em municípios e regiões de todo
o território brasileiro: SAMU - 192. Brasília: Ministério da Saúde, 2003.
______. Saúde Mental em Dados. Disponível em: <www.saude.gov.br/bvs/saudemental>.
Acesso em: 23 de maio de 2010.
______. Saúde mental no SUS: acesso ao tratamento e mudança no modelo de atenção,
relatório de gestão 2003-2006. Brasília: Ministério da Saúde, 2007. 78p.
135
______. Saúde mental no SUS: informativo de saúde mental. Disponível em:
<www.saude.gov.br/bvs/saudemental>. Acesso em: 17 de novembro de 2005.
CAMPOS, C. J. G; TEIXEIRA, M. B. O atendimento do doente mental em pronto-socorro
geral: sentimentos e ações dos membros da equipe de enfermagem. Rev Esc Enf USP, São
Paulo, v. 35, n. 2, p. 141-149. 2001
CAMPOS, R. M. Satisfação da equipe de enfermagem do Serviço de Atendimento Móvel
às Urgências (SAMU) no ambiente de trabalho. 2005. 127 f. Dissertação (Mestrado) Centro de Ciências da Saúde, Universidade Federal do Rio Grande do Norte, [2005].
CAPLAN, G. Princípios de Psiquiatria Preventiva. Rio de Janeiro: Zahar editores S.A.,
1980. 323p.
CAPONI, S. Michel Foucault e a persistência do poder psiquiátrico. Ciência & Saúde
Coletiva, Rio de Janeiro, v. 14, n. 1, p. 95-103, jan./fev. 2009.
COELHO, M. A dimensão sociocultural da Reforma Psiquiátrica e a Companhia
Experimental Mu...dança. Saúde em Debate, Rio de Janeiro, v. 32, n. 78/79/80, p. 92-98,
jan./dez. 2008.
CORBISIER, C. A escuta da diferença na emergência psiquiátrica. In: BEZERRA JÚNIOR,
B; AMARANTE, P. Psiquiatria sem hospício: contribuições ao estudo da reforma
psiquiátrica. Rio de Janeiro: Relume - Dumará, p. 9-15. 1992.
CORBISIER, C. RIPP: quando escutar é preciso. Cadernos IPUB, v. 6, n. 17, p. 59-69, 2000.
COUTO, R.; ALBERTI, S. Breve histórico da Reforma Psiquiátrica para a uma melhor
compreensão da questão atual. Saúde em Debate, Rio de Janeiro, v. 32, n. 78/79/80, jan./dez.
2008.
DALMOLIM, B. M. Esperança equilibrista: cartografias de sujeitos em sofrimento
psíquico. Rio de Janeiro: FIOCRUZ, 2006. 214p.
DEMO, P. Metodologia do conhecimento científico. São Paulo: Atlas, 2008. 216p.
DE NEGRI FILHO, A. et al. Bases para uma política nacional de atenção as emergências. In:
IV CONGRESSO INTERNACIONAL DA REDE BRASILEIRA DE COOPERAÇÃO EM
EMERGÊNCIA, 2000. Goiânia. Relatórios de oficinas, 2000.
DESVIAT, M. A Reforma Psiquiátrica. Rio de Janeiro: FIOCRUZ, 1999. 167p.
DELFINI, P. S. de S. Parceria entre CAPS e PSF: o desafio da construção de um novo saber.
Ciência & Saúde Coletiva, Rio de Janeiro, v. 14, Supl. 1, p. 1483-1492, set./out. 2009.
ESCOLA POLITÉCNICA DE SAÚDE JOAQUIM VENÂNCIO (org.). Textos de apoio em
Saúde Mental. Rio de Janeiro: FIOCRUZ, 2003. 242p.
EVANGELHO SEGUNDO LUCAS. Bíblia Sagrada. São Paulo: Ave Maria Ltda, 1997.
136
FACHIN, O. Fundamentos de metodologia. 3ª ed. São Paulo: Saraiva, 2001.
FERIGATO, S. H; CAMPOS, R. T. O; BALLARIN, M. L. G. S. O atendimento à crise em
saúde mental: ampliando conceitos. Revista de Psicologia da UNESP, São Paulo, v. 6, n. 1,
p. 31-44, 2007.
FERNANDES, S. R. J. Caracterização da Atenção pré-hospitalar móvel da Secretaria de
Saúde do Município de Ribeira Preto – SP. 2004. 101 f. Dissertação (Mestrado em
Enfermagem) - Escola de Enfermagem de Ribeirão Preto, Universidade de São Paulo de
Ribeirão Preto, [2004].
FIGUEIREDO, M. D.; CAMPOS, R. O.; Saúde Mental e Atenção Básica à Saúde: o apoio
matricial na construção de uma rede multicêntrica. Saúde em Debate, Rio de Janeiro, v. 32,
n. 78/79/80, p. 143-149, jan./dez. 2008.
FONTANELLA, B. J. B; RICAS, J; TURATO, E. R. Amostragem por saturação em
pesquisas qualitativas em saúde: contribuições teóricas. Caderno de Saúde Pública, Rio de
Janeiro, v. 24, n. 1, p. 17-27, jan. 2008.
FOUCAULT, M. História da loucura. 3ª ed. São Paulo: Perspectiva, 1972. 551p.
GIL, A. C. Como elaborar projetos de pesquisa. 3ª ed. São Paulo: Atlas, 2002. 159p
GIL, A. C. Métodos e técnicas de pesquisa social. 6ª ed. São Paulo: Atlas, 2008. 199p.
GOFF, J. L. A história Nova. 4ª ed. São Paulo: Martins Fontes, 1998. 318p.
GOFFMAN, E. Manicômios, Prisões e Conventos. São Paulo: Perspectiva, 1974. 314p.
GONÇALVES, A. J.; RODRIGUES, J. M. S. A organização de sistemas e atendimento às
urgências. In: FREIRE, E. (Ed.) Trauma: a doença do século. São Paulo: Atheneu, 2001. p.
516-36.
HIRDES, A. Autonomia e cidadania na reabilitação psicossocial: uma reflexão. Ciência &
Saúde Coletiva, Rio de Janeiro, v. 14, n. 1, p. 165-171, jan./fev. 2009a.
HIRDES, A. A reforma psiquiátrica no Brasil: uma (re) visão. Ciência & Saúde Coletiva,
Rio de Janeiro, v. 14, n. 1, p. 297-395, jan./fev. 2009b.
JARDIM, K.; DIMENSTEIN, M. A crise na rede do SAMU no contexto da Reforma
Psiquiátrica. Saúde em Debate, Rio de Janeiro, v. 32, n. 78/79/80, p. 150-160, jan./dez. 2008.
JARDIM, K. F. S. B; DIMENSTEIN, M. Risco e crise: pensando os pilares da urgência
psiquiátrica. Psicologia em Revista, Belo Horizonte, v. 13, n. 1, p. 169-189, jun. 2007.
JARDIM, K. F. S. B. O Serviço de Atendimento Móvel de Urgência (SAMU) no contexto
da reforma psiquiátrica: em análise a experiência de Aracaju/SE. 2008. 165f. Dissertação
(Mestrado em Psicologia) – Centro de Ciências Humanas, Letras e Artes, Universidade
Federal do Rio Grande do Norte, [2008].
137
MACHIN, R. Nem doente, nem vítima: o atendimento às “lesões autoprovocadas” nas
emergências. Ciência & Saúde Coletiva, Rio de Janeiro, v. 14, n. 5, p. 1741-1750, set./out.
2009.
MATOS, O. C. F. Cidadania: espaço público e tolerância mestiça. In: FERNANDES, M. I.
A.; SCARCELLI, I. R.; COSTA, E. S. (Orgs.). Fim de século: ainda manicômios? São Paulo:
IPUST, 1999. p. 33-38.
MINAYO, M. C. S. O desafio do conhecimento: pesquisa qualitativa em saúde. 11ª ed. São
Paulo: HUCITEC, 2008. 407p.
______. Pesquisa Social: Teoria, Método e criatividade. 7ª ed. Petrópolis: Vozes, 2002.
______. Pesquisa Social: Teoria, Método e criatividade. 25ª ed. Petrópolis: Vozes, 2007.
MORAIS, M. L. S. et al. Um estudo avaliativo das ações de saúde mental no estado de São
Paulo. Saúde em Debate, Rio de Janeiro, v. 33, n. 81, p. 112-128, jan./abr. 2009.
OLIVEIRA, P. R. M de. Valorizando a palavra na emergência psiquiátrica: a recepção
das diferenças. 2002. 137f. Dissertação (Mestrado em saúde pública) – Fundação Oswaldo
Cruz, Escola Nacional de Saúde Pública, [2002].
OLIVEIRA, W. F. Algumas reflexões sobre as bases conceituais da saúde mental e a
formação do profissional de Saúde Mental no contexto da promoção à saúde. Saúde em
Debate, v. 32, n. 78/79/80, p. 38-48, jan./dez. 2008.
PAIVA, I. L. de. Em defesa da Reforma Psiquiátrica: por um amanhã que há de renascer
sem pedir licença. 2003. 165f. Dissertação (Mestrado em Psicologia) – Centro de Ciências
Humanas, Letras e Artes, Universidade Federal do Rio Grande do Norte, [2003].
PATTO, M. H. S. Formação profissional, compromisso político e luta antimanicomial. In:
FERNANDES, M. I. A.; SCARCELLI, I. R.; COSTA, E. S. (Orgs.). Fim de século: ainda
manicômios? São Paulo: IPUST, 1999. p. 109-122.
PAULIN, L. F.; TURATO, E. R. Antecedentes da reforma psiquiátrica no Brasil: as
contradições dos anos 1970. História, Ciências, Saúde, v. 11, n. 2, p. 241-258, 2004.
PORDEUS, A. M. J. et al. Tentativas e óbitos por suicídio no município de Independência,
Ceará, Brasil. Ciência & Saúde Coletiva, Rio de Janeiro, v. 14, n. 5, p. 1731-1740, set./out.
2009.
QUINTAS, R. M.; AMARANTE, P. A ação territorial do Centro de Atenção Psicossocial em
sua natureza substitutiva. Saúde em Debate, Rio de Janeiro, v. 32, n. 78/79/80, p. 99-107,
jan./dez. 2008.
RAMOS V. O.; SANNA M. C. A inserção da enfermeira no atendimento pré-hospitalar:
histórico e perspectivas atuais. Rev Bras Enferm, v. 58, n. 3, p. 355-360, mai./jun. 2005.
138
RIBEIRO, A. S. Saúde mental e cultura: que cultura? Saúde em Debate, Rio de Janeiro, v.
32, n. 78/79/80, p. 83-91, jan./dez. 2008.
RIBEIRO, L. M. Saúde mental e enfermagem: em busca da integralidade na estratégia
saúde da família. 2007. 116 f. Dissertação (Mestrado em enfermagem) - Departamento de
Enfermagem, Universidade Federal do Rio Grande do Norte, [2007].
RODRIGUES, M. S. P.; LEOPARDI, M. T. O método de análise de conteúdo: uma versão
para enfermeiros. Fortaleza: Fundação Cearense de Pesquisa e Cultura, 1999.
ROSA, A. C.; LUZIO, C. A.; YASUI, S. Atenção psicossocial: rumo a um novo paradigma
na saúde mental coletiva. In: BASAGLIA F. et al (Orgs.). Arquivos de Saúde Mental e
Atenção Psicossocial. Rio de janeiro: Nau, 2003. p. 13-44.
SÃO PAULO, Rede Brasileira de Cooperação de Emergência. Manual do curso de
regulação médica. São Paulo, 2001.
SARACENO, B.; ASIOLI, F.; TOGNONI, G. Manual de saúde mental. São Paulo: Hucitec,
1994, 82p.
SILVA, M. B. B. Reforma, responsabilidades e redes: sobre o cuidado em saúde mental.
Ciência & Saúde Coletiva, Rio de Janeiro, v. 14, n. 1, p. 149-158, jan./fev. 2009.
SUCAR, D. D. Nas origens da psiquiatria social no Brasil: um corte através da história da
psiquiatria do Rio Grande do Norte. Natal: Clima, 1993.
TANAKA, O. Y.; RIBEIRO, E. L. Ações de saúde mental na atenção básica: caminho para
ampliação da integralidade da atenção. Ciência & Saúde Coletiva, Rio de Janeiro, v. 14, n. 2,
p. 477-486, mar./abr. 2009.
TRIVIÑOS, A. N. S. Introdução à pesquisa em ciências sociais: a pesquisa qualitativa em
educação. São Paulo: Atlas, 2007.
VENTURINI, E. A qualidade do gesto louco na época da apropriação e da globalização. In:
BASAGLIA F. et al (Orgs.). Arquivos de Saúde Mental e Atenção Psicossocial. Rio de
janeiro: Nau, 2003. p. 157-184.
VICENTINO, C. História Geral. São Paulo: Scipione, 2002. 495p.
YASUI, S.; ROSA, A. C. A estratégia de Atenção Psicossocial: desafio na prática dos novos
dispositivos de saúde mental. Saúde em Debate, Rio de Janeiro, v. 32, n. 78/79/80, p. 27-37,
jan./dez. 2008.
YIN, R. K. Estudo de caso: planejamento e métodos. 2ª ed. Porto Alegre: Bookman, 2001.
139
APÊNDICE A – Roteiro de Entrevista Semi-Estruturada
UNIVERSIDADE FEDERAL DO RIO GRANDE DO NORTE
CENTRO DE CIÊNCIAS DA SAÚDE
DEPARTAMENTO DE ENFERMAGEM
PROGRAMA DE PÓS-GRADUAÇÃO EM ENFERMAGEM
MESTRADO EM ENFERMAGEM
ROTEIRO DE ENTREVISTA SEMI-ESTRUTURADA
Título: “Serviço de Atendimento Móvel de Urgência (SAMU) e a assistência às urgências
psiquiátricas”
ENTREVISTA Nº____
DATA DE REALIZAÇÃO/HORÁRIO:______________
LOCAL:___________________
I- Caracterização Profissional:
Sexo: M ( ) F ( )
Idade:
Profissão:
Função no SAMU:
Tempo de serviço no SAMU:
II- Roteiro da entrevista:
1.
2.
3.
4.
Para você o que é uma urgência psiquiátrica?
Você se sente preparado para intervir durante uma urgência psiquiátrica?
Quais são as suas prioridades durante a intervenção em uma urgência psiquiátrica?
Você acha que o SAMU está preparado para atender a demanda das urgências
psiquiátricas? Por quê?
5. O que seria necessário para aprimorar os atendimentos psiquiátricos por parte do
SAMU?
6. Que mudanças a Reforma Psiquiátrica e a Política Nacional de Saúde Mental
trouxeram para a realidade do atendimento de urgência?
140
APÊNDICE B - Termo de Consentimento Livre e Esclarecido
UNIVERSIDADE FEDERAL DO RIO GRANDE DO NORTE
CENTRO DE CIÊNCIAS DA SAÚDE
DEPARTAMENTO DE ENFERMAGEM
PROGRAMA DE PÓS-GRADUAÇÃO EM ENFERMAGEM
MESTRADO EM ENFERMAGEM
TERMO DE CONSENTIMENTO LIVRE E ESCLARECIDO – TCLE
Prezado (a) Sr. (a),
O estudo intitulado de “Serviço de Atendimento Móvel de Urgência (SAMU) e a
assistência às urgências psiquiátricas”, tem como objetivo geral: analisar as concepções e
práticas dos profissionais de saúde do SAMU de Natal-RN sobre o atendimento às urgências
psiquiátricas. Por sua vez, os objetivos específicos da pesquisa são: investigar a concepção de
urgência psiquiátrica dos profissionais de saúde do SAMU de Natal-RN; discutir o
atendimento prestado nas urgências psiquiátricas pelos profissionais de saúde do SAMU de
Natal-RN; identificar a articulação do saber/fazer dos profissionais de saúde do SAMU de
Natal-RN com os princípios e diretrizes da Reforma Psiquiátrica Brasileira. Este estudo
justifica-se pela necessidade de produção de conhecimento científico que venha a contribuir
para a consolidação de intervenções em crises psiquiátricas mais humanizadas e articuladas
com a Reforma Psiquiátrica Brasileira, contribuindo para a consolidação de uma inserção
social cidadã dos sujeitos em sofrimento psíquico que precisam dos serviços do SAMU.
Para atingir esse propósito será aplicada uma entrevista com os profissionais que
trabalham no atendimento às urgências psiquiátricas no SAMU de Natal. As falas das
entrevistas serão gravadas e transcritas unicamente pelos pesquisadores.
Durante a operacionalização das entrevistas, todo o procedimento para sua realização
será explicado juntamente com o objetivo da pesquisa, em seguida, em conformidade com a
resolução 196/96 do Conselho Nacional de Saúde, será mostrado o TCLE. Ficará claro que a
participação na pesquisa é totalmente voluntária, tendo o sujeito pesquisado a oportunidade de
sair da mesma em qualquer momento se assim julgar necessário, sem que isso lhe traga
nenhum prejuízo ou penalidade. Os sujeitos entrevistados poderão ser ressarcidos pelos
pesquisadores de gastos adicionais comprovadamente oriundos da sua participação na
pesquisa caso solicitem, assim como, poderão ser indenizados pela ocorrência de danos
físicos ou morais legalmente atrelados à pesquisa, segundo as diretrizes da legislação
brasileira.
141
A participação na pesquisa traz riscos mínimos para os sujeitos pesquisados, que
podem passar por algum grau de constrangimento ou desconforto durante a aplicação das
entrevistas. Porém, lhes é garantida a possibilidade de se recusarem a responder qualquer
pergunta sem a necessidade de apresentar justificativa verbal ou escrita. Os benefícios
esperados para participação na pesquisa estão em torno da oportunidade de refletir e (re)
significar a prática profissional individual e coletiva a partir da divulgação dos resultados da
pesquisa. Quando a pesquisa for finalizada uma cópia da dissertação será entregue ao SAMU
Natal para que todos os funcionários tenham acesso às suas discussões e sugestões.
Está pesquisa será conduzida por Diego Bonfada, aluno do curso de mestrado em
Enfermagem da Universidade Federal do Rio Grande do Norte, professor efetivo da
Universidade do Estado do Rio Grande do Norte no Campus do Seridó, como também pela
Professora Dra. Jacileide Guimarães professora da Escola de Enfermagem e da Pós-graduação
em enfermagem da Universidade Federal do Rio Grande do Norte.
Os resultados da pesquisa serão exclusivamente atrelados a fins científicos como:
publicação em periódicos, congressos, seminários e demais eventos científicos nacionais ou
internacionais. Os pesquisadores se comprometem em preservar totalmente o sigilo e
anonimato das identidades dos sujeitos pesquisados. Todo o material coletado será arquivado
no departamento de enfermagem da UFRN durante um período de 5 anos, sob a
responsabilidade da pesquisadora responsável.
A autorização para a realização das entrevistas acontecerá no ato da assinatura deste
documento. Os sujeitos pesquisados ficarão com uma cópia assinada deste documento e
poderão recorrer ao pesquisador responsável através do endereço e telefone citados abaixo.
Qualquer dúvida sobre a ética nessa pesquisa poderá ser consultada no Comitê de Ética em
Pesquisa da UFRN, também no endereço e telefone abaixo apresentados.
TERMO DE CONSENTIMENTO
Eu,_____________________________________________________, após ter lido e
compreendido as informações acima descritas, concordo em participar da pesquisa conduzida
pelos enfermeiros e professores Diego Bonfada e Jacileide Guimarães, vinculados ao curso de
mestrado em enfermagem da UFRN. Portanto, autorizo o uso dos dados obtidos através dessa
entrevista para o desenvolvimento e publicação do consolidado escrito fruto desta pesquisa.
Concedo também o direito de utilização destes dados para fins de ensino ou divulgação
142
científica em revistas, jornais e periódicos, desde que seja preservado o sigilo de minha
identidade, podendo ser utilizados pseudônimos.
Declaro estar ciente de que esta pesquisa será desenvolvida perante a assinatura prévia
deste documento. Fui informado antes da assinatura sobre os objetivos da pesquisa, sobre
minha forma de participação, sobre seu caráter voluntário e sobre o direito que tenho de me
recusar a responder qualquer pergunta e/ou de me desligar da pesquisa a qualquer momento
sem nenhum constrangimento, penalidade ou prejuízos financeiros ou pessoais.
Pesquisador Responsável:
Nome: Jacileide Guimarães
Endereço: Avenida Senador Salgado Filho, 2990. Apartamento 108. Lagoa Nova, Natal-RN.
CEP: 59064-000
Fone: (84) 9956-9430
Email:[email protected]
Comitê de Ética na Pesquisa da Universidade Federal do Rio Grande do Norte
Caixa postal 1666, Natal, RN, 59078-970, Brasil.
Fone/Fax: (84) 3215-3135 Email: [email protected], e home: www.etica.ufrn.br
Natal/RN_____ de____________de______
_____________________________
Pesquisador
____________________________
Participante da pesquisa
143
APÊNDICE C – Tabela de categorias de análise
UNIVERSIDADE FEDERAL DO RIO GRANDE DO NORTE
CENTRO DE CIÊNCIAS DA SAÚDE
DEPARTAMENTO DE ENFERMAGEM
PROGRAMA DE PÓS-GRADUAÇÃO EM ENFERMAGEM
MESTRADO EM ENFERMAGEM
TABELA DE CATEGORIAS DE ANÁLISE
CATEGORIA 1
SUBCATEGORIAS
O estigma sobre o
paciente e o medo do
profissional
nas
intervenções do SAMU
em
urgências
psiquiátricas
Concepções e
conceitos de
urgência
psiquiátrica dos
profissionais de
saúde do
SAMU–Natal
NÚMERO DE
REFERÊNCIAS
TOTAL DE
REFERÊNCIAS
NA CATEGORIA
22
Urgência psiquiátrica
entendida
como
situação de risco à
segurança do paciente e
de terceiros
16
Urgência psiquiátrica
entendida
como
agressividade
ou
depressão severa do
paciente
14
52
144
CATEGORIA 2
SUBCATEGORIAS
Necessidade
de
intervenção da polícia
militar
durante
as
ocorrências
psiquiátricas.
A
assistência
de
urgência centrada na
contenção
mecânica,
medicação e transporte
para
hospital
psiquiátrico
A assistência às
urgências
psiquiátricas no
SAMU-Natal
Necessidade
de
capacitação profissional
para intervenção em
crise psíquica
O diálogo visto como
instrumento
de
persuasão
ou
intimidação do paciente
psiquiátrico durante as
situações de urgência
Os
profissionais
rejeitam
a
responsabilidade
do
SAMU
com
as
urgências psiquiátricas
e negligenciam esse
tipo de ocorrência.
NÚMERO DE
REFERÊNCIAS
TOTAL DE
REFERÊNCIAS
NA CATEGORIA
23
33
98
17
7
18
145
CATEGORIA 3
SUBCATEGORIAS
Compreensão por parte
dos profissionais que a
família, vizinhos e
sociedade querem a
internação do paciente
psiquiátrico
A Reforma
Psiquiátrica
brasileira sob o
olhar dos
profissionais de
saúde do
SAMU-NATAL
Compreensão de que a
Reforma
Psiquiátrica
foi
implantada
na
legislação como política
de saúde, mas ainda
com pouca efetivação
de seus princípios e
diretrizes na prática.
A Reforma Psiquiátrica
vista como redução de
leitos
psiquiátricos,
humanização
dos
manicômios ou como
falta de assistência em
saúde mental.
NÚMERO DE
REFERÊNCIAS
TOTAL DE
REFERÊNCIAS
NA CATEGORIA
14
14
38
10
146
ANEXO A- Parecer ético
147
ANEXO B- Declaração institucional de autorização da pesquisa