PARECER Nº 2405/2013 CRM-PR
PROCESSO CONSULTA N.º 38/2012 – PROTOCOLO N. º 21296/2012
ASSUNTO: COBRANÇA DE EXAME REALIZADO EM CONSULTA MÉDICA
PARECERISTA: CONS.ª ROSENI TERESINHA FLORENCIO
EMENTA: Cobrança de exame realizado em consulta
médica – Oximetria não invasiva e Medida do Pico de
Fluxo Expiratório.
CONSULTA
Em correspondência encaminhada a este Conselho Regional de Medicina o Dr.
XXXX, Presidente da Sociedade Paranaense de Tisiologia e Doenças Torácicas, formula consulta
com o seguinte teor:
“Visto a Medida de Saturação Não-Invasiva da Oxi-hemoglobina-SpO2 ser utilizada
em todos os consultórios de médicos Pneumologistas no auxílio do diagnóstico das trocas
gasosas das doenças respiratórias agudas e crônicas avaliando a presença e gravidade da
hipoxemia arterial e da insuficiência respiratória,
Visto que a Medida do Pico de Fluxo Expiratório - PFE ser utilizada em todos os
consultórios de médicos Pneumologistas na avaliação do grau de obstrução brônquica em todos
os pacientes asmáticos e portadores de doenças pulmonares obstrutivas,
Visto que ambos os testes também são utilizadas nos Serviços Médicos de
Emergência com as mesmas finalidades,
Visto que existem situações médicas com indicações precisas para a realização de
ambos os testes diagnósticos,
Vimos a este Conselho pedir parecer referente aos testes acima citados,
devidamente elencados na CBHPM e no Rol de Procedimentos Médicos da XX, conforme abaixo:
. CBHPM 4a e 5a Edição,
. Testes Diagnósticos, Oximetria Não-Invasiva - SpO2 código
41401514 e
. Testes de Função Respiratória, Medida de Pico de Fluxo
Expiratório - PFE - código 40105059,
. com valores determinados de honorários médicos
. Rol de Procedimentos Médicos XX,
.Testes Diagnósticos, Oximetria Não-Invasiva (faz parte do atendimento ou da
consulta médica) - SpO2 - código 41401514, com valor determinado de honorários
médicos e UCO (unidade de custo operacional),
. Testes de Função Respiratória, Medida de Pico de Fluxo Expiratório - PFE código 40105059,
com valor determinado de honorários médicos e UCO (unidade de custo
operacional).
Por isso, pedimos resposta desse douto Conselho às questões abaixo:
1.
É como citado na CBHPM e no Rol de Procedimentos Médicos da XX, a
SpO2 um teste diagnóstico?
2.
Se é um teste diagnóstico, é direito o médico pneumologista cobrar das
operadoras de saúde pela sua realização, quando da sua realização na consulta ou atendimento
médico?
3.
Se é um teste diagnóstico, é correto o médico pneumologista cobrar das
operadoras de saúde quando de sua realização na consulta ou atendimento médico?
4.
Se é um teste diagnóstico, é ético o médico pneumologista cobrar das
operadoras de saúde pela sua realização na consulta ou atendimento médico?
5.
A alegação da XX, colocada por ela no seu rol de procedimentos médicos,
de que a SpO2 "faz parte do atendimento médico ou da consulta médica" e, por conseqüência seu
não pagamento aos médicos realizadores do teste diagnóstico, foi definida desde sua primeira
versão. Não sabemos como a Cooperativa de Médicos chegou a essa conclusão pois não houve
consulta prévia à Sociedade Paranaense de Tisiologia e Doenças Torácicas a este respeito e,
consideramos que tal teste diagnóstico é complementar à consulta, não deve fazer parte
obrigatória de atendimento ou consulta médica, pois existem indicações para sua realização. Pode
o douto conselho nos explicar de onde a Cooperativa de Médicos concluiu que a SpO2 faz parte
obrigatória da consulta ou atendimento médico? E, caso não tenha essa informação, pode enviar
oficio à Cooperativa, pedindo a informação em questão, pois não a temos como especialidade
médica?
6.
Se fizer parte obrigatória do exame físico, a SpO2 deveria ser realizado em
toda e qualquer consulta médica, por qualquer médico, como a aferição da pressão arterial com o
esfigmomanômetro, a medição da temperatura corporal com o termômetro, a contagem da
freqüência respiratória e cardíaca, bem como a medida do peso e altura do paciente? Ou estamos
enganados?
7. Se a SpO2 faz parte obrigatória do atendimento ou consulta médica, há falta ética
se não for realizada ao se aferirem os dados vitais a cada atendimento ou consulta médica,
mesmo em pacientes que não tenham indicação de sua realização?
8. Se ao contrário, não faz parte obrigatória do atendimento ou consulta médica e for
realizada no atendimento ou na consulta médica, é direito do médico cobrar pela sua realização,
visto estar relacionada na CBHPN e no Rol de Procedimentos Médicos da XX, apesar da
observação lá colocada pela Cooperativa de Médicos?
9.
E caso a SpO2 seja cobrada da Cooperativa ou Operadora de saúde e não
for paga por glosa justificada pelo texto do Rol de Procedimentos Médicos, comete falta ética o
médico revisor ou o médico dirigente da Cooperativa ou Operadora de Saúde?
10. Se a SpO2 foi solicitada por médico assistente diferente do médico que realiza o
exame complementar ou teste diagnóstico e, cobrada por este médico e essa cobrança for
glosada pela Cooperativa Médica baseada na observação que faz parte do atendimento ou da
consulta médica (observação essa sem fundamento científico), é direito, é correto e é ético o
médico realizador do teste diagnóstico cobrar da Cooperativa ou da Operadora de Saúde?
11. Se essa Cooperativa ou Operadora de Saúde glosar e consequentemente não
pagar o teste diagnóstico SpO2, há infração ética por parte dos seus médicos auditores e pelos
médicos administradores?
12. Se a SpO2 for solicitada por médico assistente diferente o médico que realiza o
exame complementar, associada a outro Teste Diagnóstico do qual não faz parte, como a Prova
de Função Pulmonar Ventilatória, tanto a pedido de médico assistente diferente do médico
realizador ou a pedido do mesmo médico, é direito, é correto e è ético, a cobrança da Cooperativa
ou do Operador de Saúde a realização de ambos, o Teste diagnóstico e o Exame complementar?
13. Resumindo esta questão, é direito, é correto e é ético a cobrança das
Cooperativas ou das operadoras de saúde pelo médico realizador, visto tratarem-se de dois testes
diagnósticos diferentes e diferentemente codificados na tabela CBHPM e Rol de Procedimentos
Médicos da XX?
14. É a medida do PFE considerada um exame complementar, como citada na
CBHPM Rol de Procedimentos Médicos da XX?
15. Se é a medida do PFE um exame complementar, é direto do médico
pneumologista cobrar das Cooperativas e Operadoras de Saúde quando de sua realização na
consulta ou atendimento médico?
16. Se é a medida do PFE é um exame complementar, é correto o médico cobrar das
Cooperativas e Operadoras de saúde pela sua realização?
17. Se é a medida do PFE é um exame complementar, é ético o médico
pneumologista cobrar das operadoras de saúde pela sua realização na consulta ou atendimento
médico, desde que devidamente indicada?
18. Em relação à Cooperativa Médica, é ética a definição a glosa do exame
complementar medida do PFE, sempre que realizada em paciente com indicação para tal, ou seja
asmáticos com doença moderada a grave e com instabilidade de seu quadro clínico?
19. Sendo a medida do PFE é um exame listado no Rol de Procedimentos Médicos
da AMB e da própria XX, devidamente codificado e com valores de custo; é direito, é correto e é
ético o médico pneumologista assistente de asmáticos, cobrar a realização do exame
complementar?
20. Se o médico assistente cobra a medida do PFE e a Cooperativa de Médicos ou
as operadoras de saúde glosam o pagamento aos médicos pneumologistas que a realizam em
seus pacientes asmáticos, a cada consulta, há infração ética por parte dos médicos
administradores das operadoras de saúde quando de seu não pagamento?”
FUNDAMENTAÇÃO E PARECER
Para melhor análise, faremos breve revisão sobre os tópicos envolvidos nesse
Parecer, quais sejam, a Medida não invasiva da saturação de oxigênio (Oximetria não invasiva ou
Oximetria de pulso, SPO2) e a Medida do pico de fluxo expiratório (PFE).
A oximetria de pulso detecta a luz transmitida em dois comprimentos de onda
correspondendo à hemoglobina (Hb) oxigenada e reduzida. O emissário da luz e seu detector são
colocados frente a frente, separados pelo tecido (dedo ou lóbulo da orelha) de 5-10mm de
espessura. O sinal é a diferença na absorbância entre a onda de pulso sistólica periférica e a
diástole subseqüente.
Lembramos que a carboxihemoglobina (COHb) e metahemoglobina absorve luz no
mesmo comprimento de onda que a desoxihemoglobina; portanto, a concentração da Hb
oxigenada é superestimada na presença de COHb. Com essas considerações, a oximetria de
pulso tem uma acurácia bastante aceitável no repouso e exercício, quando comparados com a
saturação medida por amostras arteriais.
Na avaliação clínica, a oximetria de pulso é útil para avaliar a saturação de oxigênio
de forma pontual, bem como acompanhar alterações entre repouso e exercício, respiração em ar
ambiente para respiração com suplementação de O2 e também para monitoração contínua
durante a noite, além de poder ser utilizada em qualquer situação em que se necessite
complementar a avaliação respiratória do paciente.
Para melhorar a acurácia da SaO2 com oxímetro de pulso deve-se ter adequada
pulsação arterial, que pode ser estimulada com uso de creme vasodilatador; pouca pulsação
venosa, que se obtém mantendo o dedo de prova próximo ao nível do coração; ter COHb menor
que 3% e, se fumante, evitar fumar 24 horas antes do exame; aguardar 5 minutos para atingir
estabilidade e evitar outras interferências como esmalte na unha e iluminação muito intensa.
Há várias indicações para a medida não invasiva da oximetria, incluíndo o seu uso
nos consultórios médicos, serviços de urgência e emergência, uso domiciliar e laboratorial. Ela é
uma das principais avaliações complementares da ventilação nos pacientes acometidos de
doenças respiratórias agudas ou crônicas, além de avaliar a oxigenoterapia domiciliar, a saturação
de oxigênio em ar ambiente e uso de O2 nasal em diferentes fluxos, a oximetria no final do
exercício respirando ar ambiente ou com suplementação de O2, monitorar oximetria durante teste
de exercício, monitorar a oximetria durante a noite, na suspeita de apnéia do sono, entre outras
indicações.
Várias das definições sobre a Oximetria não invasiva foram retiradas das Diretrizes
Brasileiras da função pulmonar, publicadas no Jornal de Pneumologia nº 28(Suplemento 3), em
outubro de 2002.
O pico do fluxo expiratório (PFE) é o fluxo máximo de ar obtido durante uma manobra
de expiração forçada. Pode ser medido durante a espirometria ou através de pequenos aparelhos
portáteis elaborados especificamente para isso ("mini peak-flow meter").
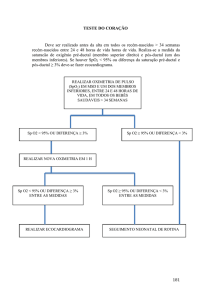
A medida do PFE é útil no diagnóstico da Asma brônquica, pois asmáticos
apresentam importante variação diurna do PFE. Assim, a monitoração do PFE no período de 2 a 3
semanas pode identificar uma diferença percentual média entre o PFE matinal e o noturno
superior a 20%, fato muito sugestivo de Asma. Outro dado extraído da medida do PFE que é
indicativo de Asma é o aumento do PFE 15 minutos após a inalação de beta-2 agonista de curta
duração (>20% nos adultos e >30% nas crianças).
O PFE também é importante na monitoração dos pacientes, especialmente naqueles
com Asma grave. Em pacientes com má percepção dos sintomas, pode-se usar a redução do PFE
como sinal de alerta para a busca do recurso médico ou para ajustes no plano terapêutico.
Nas crises de Asma, o PFE também pode trazer dados objetivos sobre a gravidade,
auxiliando nas tomadas de decisão, como, por exemplo, internar ou não o paciente. Ele é mais
amplamente disponível e fácil de ser obtido do que o volume expiratório forçado no primeiro
segundo (VEF1); por isso, mesmo que com menor acurácia do que o VEF1, o PFE tem substituído
este parâmetro espirométrico na avaliação da crise de Asma, de resposta ao tratamento e de
seguimento clínico; portanto, ele é muito útil para complementar a avaliação dos pacientes nos
consultórios médicos e nos serviços de urgência e emergência, principalmente.
Quanto à análise dos aspectos éticos dos questionamentos feitos, vamos destacar
alguns princípios e artigos do Código de Ética Médica (CEM), bem como dados e conclusões de
Resoluções e Pareceres dos Conselhos Federal e Regionais de Medicina (CFM, CRMs), que
dispõe sobre a autonomia profissional do médico, de sua relação com pacientes e
responsabilidade profissional. Citaremos também dados da Classificação Brasileira Hierarquizada
de Procedimentos Médicos (CBHPM).
Os seguintes Princípios do Código de Ética Médica, presentes no Capítulo I Princípios fundamentais, contém estreita relação esses questionamentos:
I - A Medicina é uma profissão a serviço da saúde do ser humano e da coletividade e
será exercida sem discriminação de nenhuma natureza.
II - O alvo de toda a atenção do médico é a saúde do ser humano, em benefício da
qual deverá agir com o máximo de zelo e o melhor de sua capacidade profissional.
IV - Ao médico cabe zelar e trabalhar pelo perfeito desempenho ético da Medicina,
bem como pelo prestígio e bom conceito da profissão.
V - Compete ao médico aprimorar continuamente seus conhecimentos e usar o
melhor do progresso científico em benefício do paciente.
VII - O médico exercerá sua profissão com autonomia, não sendo obrigado a prestar
serviços que contrariem os ditames de sua consciência ou a quem não deseje, excetuadas as
situações de ausência de outro médico, em caso de urgência ou emergência, ou quando sua
recusa possa trazer danos à saúde do paciente.
VIII - O médico não pode, em nenhuma circunstância ou sob nenhum pretexto,
renunciar à sua liberdade profissional, nem permitir quaisquer restrições ou imposições que
possam prejudicar a eficiência e a correção de seu trabalho.
IX - A Medicina não pode, em nenhuma circunstância ou forma, ser exercida como
comércio.
X - O trabalho do médico não pode ser explorado por terceiros com objetivos de
lucro, finalidade política ou religiosa.
XVI - Nenhuma disposição estatutária ou regimental de hospital ou de instituição,
pública ou privada, limitará a escolha, pelo médico, dos meios cientificamente reconhecidos a
serem praticados para o estabelecimento do diagnóstico e da execução do tratamento, salvo
quando em benefício do paciente.
XVII - As relações do médico com os demais profissionais devem basear-se no
respeito mútuo, na liberdade e na independência de cada um, buscando sempre o interesse e o
bem-estar do paciente.
XVIII - O médico terá, para com os colegas, respeito, consideração e solidariedade,
sem se eximir de denunciar atos que contrariem os postulados éticos.
XIX - O médico se responsabilizará, em caráter pessoal e nunca presumido, pelos
seus atos profissionais, resultantes de relação particular de confiança e executados com
diligência, competência e prudência.
Do mesmo CEM, é direito do médico (Capítulo II):
II - Indicar o procedimento adequado ao paciente, observadas as práticas
cientificamente reconhecidas e respeitada a legislação vigente.
Destaco ainda alguns Artigos do CEM, Capítulo III - Responsabilidade profissional - É
vedado ao médico:
Art. 1º Causar dano ao paciente, por ação ou omissão, caracterizável como imperícia,
imprudência ou negligência.
Parágrafo único. A responsabilidade médica é sempre pessoal e não pode ser
presumida.
Art. 2º Delegar a outros profissionais atos ou atribuições exclusivos da profissão
médica.
Art. 4º Deixar de assumir a responsabilidade de qualquer ato profissional que tenha
praticado ou indicado, ainda que solicitado ou consentido pelo paciente ou por seu representante
legal.
Art. 5º Assumir responsabilidade por ato médico que não praticou ou do qual não
participou.
Art. 14. Praticar ou indicar atos médicos desnecessários ou proibidos pela legislação
vigente no País.
Art. 32. Deixar de usar todos os meios disponíveis de diagnóstico e tratamento,
cientificamente reconhecidos e a seu alcance, em favor do paciente.
Art. 35. Exagerar a gravidade do diagnóstico ou do prognóstico, complicar a
terapêutica ou exceder-se no número de visitas, consultas ou quaisquer outros procedimentos
médicos.
Art. 81 - Alterar prescrição ou tratamento de paciente, determinado por outro médico,
mesmo quando investido em função de chefia ou de auditoria, salvo em situação de indiscutível
conveniência para o paciente, devendo comunicar imediatamente o fato ao médico responsável.
Art. 94. Intervir, quando em função de auditor, assistente técnico ou perito, nos atos
profissionais de outro médico, ou fazer qualquer apreciação em presença do examinado,
reservando suas observações para o relatório.
Art. 97. Autorizar, vetar, bem como modificar, quando na função de auditor ou de
perito, procedimentos propedêuticos ou terapêuticos instituídos, salvo, no último caso, em
situações de urgência, emergência ou iminente perigo de morte do paciente, comunicando, por
escrito, o fato ao médico assistente.
Art. 121 - Intervir, quando em função de auditor ou perito, nos atos profissionais de
outro médico, ou fazer qualquer apreciação em presença do examinado, reservando suas
observações para o relatório.
Vejamos também algumas normas e dados contidos em Resoluções e Pareceres já
emitidos pelo CFM e pelo Conselho Regional de Medicina do Paraná (CRM-PR).
A Resolução CFM nº 1401/93 cita no Artigo 1º - “As empresas de seguro-saúde,
empresas de Medicina de Grupo, cooperativas de trabalho médico, ou outras que atuem sob a
forma de prestação direta ou intermediação dos serviços médico-hospitalares, estão obrigadas a
garantir o atendimento a todas as enfermidades relacionadas no Código Internacional de Doenças
da Organização Mundial de saúde, não podendo impor restrições quantitativas ou de qualquer
natureza.”
Outra Resolução do CFM nº 1614/2001, que versa sobre Auditoria médica, contém
em alguns dos seus Artigos normas de conduta para os médicos auditor e assistente.
No Artigo 6º diz: “O médico, na função de auditor, se obriga a manter o sigilo
profissional, devendo, sempre que necessário, comunicar a quem de direito e por escrito suas
observações, conclusões e recomendações, sendo-lhe vedado realizar anotações no prontuário
do paciente”.
No Parágrafo 3º do mesmo Artigo, cita: “Poderá o médico na função de auditor
solicitar por escrito, ao médico assistente, os esclarecimentos necessários ao exercício de suas
atividades”.
Do mesmo Artigo 6º, no Parágrafo 4º consta: “Concluindo haver indícios de ilícito
ético, o médico, na função de auditor, obriga-se a comunicá-los ao Conselho Regional de
Medicina”.
Da mesma Resolução, no Artigo 7º diz: “O médico, na função de auditor, tem o direito
de acessar, in loco, toda a documentação necessária, sendo-lhe vedada a retirada dos prontuários
ou cópias da instituição, podendo, se necessário, examinar o paciente, desde que devidamente
autorizado pelo mesmo, quando possível, ou por seu representante legal.
Parágrafo 1º - Havendo identificação de indícios de irregularidades no atendimento
do paciente, cuja comprovação necessite de análise do prontuário médico, é permitida a retirada
de cópias exclusivamente para fins de instrução da auditoria.
Parágrafo 2º - O médico assistente deve ser antecipadamente cientificado quando da
necessidade do exame do paciente, sendo-lhe facultado estar presente durante o exame.
Parágrafo 3º - O médico, na função de auditor, só poderá acompanhar procedimentos
no paciente com autorização do mesmo, ou representante legal e/ou do seu médico assistente.”
Ainda, da mesma Resolução, no Artigo 8º consta: “É vedado ao médico, na função de
auditor, autorizar, vetar, bem como modificar, procedimentos propedêuticos e/ou terapêuticos
solicitados, salvo em situação de indiscutível conveniência para o paciente, devendo, neste caso,
fundamentar e comunicar por escrito o fato ao médico assistente.
E finalmente, da mesma Resolução, no Artigo 9º consta: “O médico, na função de
auditor, encontrando impropriedades ou irregularidades na prestação do serviço ao paciente, deve
comunicar o fato por escrito ao médico assistente, solicitando os esclarecimentos necessários
para fundamentar suas recomendações”.
A Resolução do CFM nº 1.627/01 define o ato profissional de médico. No seu anexo,
deixa claro que o ato médico deve estar sempre limitado pela lei, pelo Código de Ética Médica,
pelas possibilidades técnico-científicas disponíveis e pela moralidade da cultura e vontade do
paciente.
Consta no Artigo 1º - Definir o ato profissional de médico como todo procedimento
técnico-profissional praticado por médico legalmente habilitado e dirigido para:
I.
a promoção da saúde e prevenção da ocorrência de enfermidades ou profilaxia
(prevenção primária);
II.
a prevenção da evolução das enfermidades ou execução de procedimentos
diagnósticos ou terapêuticos (prevenção secundária);
III.
a prevenção da invalidez ou reabilitação dos enfermos (prevenção terciária).
Ainda, no Artigo 4º - O Conselho Federal de Medicina fica incumbido de definir, por
meio
de
resolução
normativa
devidamente
fundamentada,
os procedimentos
médicos
experimentais, os aceitos e os vedados para utilização pelos profissionais médicos.
Na Resolução do CFM nº 1.642/2002, consta na ementa: “As empresas que atuam
sob a forma de prestação direta ou intermediação de serviços médicos devem estar registradas
nos Conselhos Regionais de Medicina de sua respectiva da jurisdição, bem como respeitar a
autonomia profissional dos médicos, efetuando os pagamentos diretamente aos mesmos e sem
sujeitá-los a quaisquer restrições; nos contratos, deve constar explicitamente a forma atual de
reajuste, submetendo as suas tabelas à apreciação do CRM do estado onde atuem. O sigilo
médico deve ser respeitado, não sendo permitida a exigência de revelação de dados ou
diagnósticos para nenhum efeito”.
Ela cita no Artigo 1º – As empresas de seguro-saúde, de medicina de grupo,
cooperativas de trabalho médico, empresas de autogestão ou outras que atuem sob a forma de
prestação direta ou intermediação dos serviços médico-hospitalares devem seguir os seguintes
princípios em seu relacionamento com os médicos e usuários:
a. Respeitar a autonomia do médico e do paciente em relação à escolha de métodos
diagnósticos e terapêuticos;
Na mesma Resolução, consta no Artigo 5º – O descumprimento desta resolução
também importará em procedimento ético-profissional contra o diretor técnico da empresa.
No Parecer do CRM-PR nº 1917/2008, sobre Especialidade Convênio, emitido pela
Conselheira Ewalda Von Rosen S. Stahlke, onde o principal questionamento feito pelos
Consulentes foi saber se é ético o convênio glosar procedimentos ou mudar códigos de
procedimentos médicos inclusive previamente autorizados. Ela conclui o Parecer, dizendo: “... a
indicação do método diagnóstico, propedêutico e terapêutico pertence ao médico assistente,
autonomia que deve seguir as diretrizes das sociedades de especialidades e o bom senso,
sempre com o fim de beneficiar ao paciente”. E continua: “Está claro que os honorários não podem
ter descontos ou ser efetuados por pacotes, devendo ser pagos na íntegra, com risco de incorrer
em infração ao CEM”. Termina, dizendo: “É passível a realização de auditorias nos prontuários e
com os pacientes para confirmação da veracidade do ato praticado, com o fim de manter a
transparência e a confiança mútua”.
Noutro Parecer do CRMPR nº 2093/2009, sobre Auditoria Médica, o Conselheiro
Roberto Issamu Yosida comenta na sua conclusão: “Aqui analisamos dois temas da mais alta
relevância na prática médica. A autonomia do médico e a indiscutível necessidade da auditoria
médica. Idealmente, não existiria a auditoria médica. Tampouco operadoras de planos de saúde.
Os honorários seriam justos e pagos diretamente por um paciente com condições financeiras
adequadas. Não haveria conflitos de interesse e as indicações seriam lastreadas em uma boa
formação acadêmica. A indústria desenvolveria tecnologia em prol do ser humano, desvinculada
de interesses comerciais. Entretanto, a realidade é outra. Se não vejamos o que ocorre: Cada
operadora de planos de saúde possui questões administrativas a serem observadas. As questões
vão desde a checagem da identificação, do tipo de contrato, das cláusulas deste contrato, de seus
prazos de carência, da adimplência, da consulta aos antecedentes de procedimentos liberados
previamente, eventualmente da dependência de consultas a operadoras que usam o sistema de
intercâmbio, reciprocidade ou co-irmãs nos atendimentos, existência de questões jurídicas... Notese que o médico assistente e os diretores técnicos possuem responsabilidades junto ao paciente.
Não é justificável haver prejuízo por mera formalidade burocrática”.
Ainda, responde em relação a um dos quesitos feitos pelo Consulente: “Necessário
esclarecer que os médicos auditores analisam e emitem parecer técnico baseado nas informações
enviadas pelos médicos assistentes. Desta forma é importante que as informações sejam legíveis,
claras, completas e contenham informações de medicina baseada em evidências, protocolos,
diretrizes e literatura médica reconhecida. Importante observar que as questões administrativas e
operacionais não dependem dos médicos. Igualmente é importante frisar que as divergências
técnicas encontradas podem ser resolvidas com amparo da legislação vigente que regulamenta as
operadoras de planos de saúde...”.
No Parecer do CFM nº 27/11, emitido pelo Conselheiro José Albertino Souza, sobre
Operadora de plano de saúde limitar exames complementares, ele cita na ementa: “O médico tem
liberdade na escolha dos meios utilizados para o estabelecimento do diagnóstico e tratamento,
desde que cientificamente reconhecidos, autorizados pelo paciente, praticados em benefício deste
e não proibidos pela legislação vigente no país, não podendo esse direito ser limitado por
disposição de operadora de plano de saúde”. Nesse parecer, o Conselheiro comenta sobre a
decisão da Diretoria Colegiada da Agência Nacional de Saúde Suplementar (ANS), na Súmula
Normativa nº 16, de 12 de abril de 2011, que adotou o seguinte entendimento:
“É vedado às operadoras de planos privados de assistência à saúde adotar e/ou
utilizar mecanismos de regulação baseados meramente em parâmetros estatísticos de
produtividade os quais impliquem inibição à solicitação de exames diagnósticos complementares
pelos prestadores de serviços de saúde, sob pena de incorrerem em infração ao artigo 42 da
Resolução Normativa RN nº 124, de 30 de março de 2006.”
O Parecerista conclui, dizendo: “Se houver interferência de médico na escolha dos
meios utilizados pelo médico assistente para o estabelecimento do diagnóstico e execução do
tratamento, cientificamente reconhecidos, autorizados pelo paciente e não proibidos pela
legislação vigente no país, cabe a atuação do Conselho Regional de Medicina da jurisdição onde
o fato ocorrer.”
Quanto às codificações constantes na CBHPM - 5ª edição, 2008, para os
procedimentos em análise nesse Parecer, destacamos que o Pico de fluxo expiratório consta
como “Procedimentos diagnósticos e terapêuticos – Código Procedimentos Porte 0 – Função
respiratória 4.01.05.00-8
4.01.05.05-9 Medida de pico de fluxo expiratório..........................................................1A -
4.01.05.99-7 OBSERVAÇÃO:
1 - Os procedimentos desta seção referem-se àqueles realizados em laboratórios
gerais e especializados, consultórios e, nos procedimentos específicos que assim o permitirem,
através de aparelhos portáteis.TESTES PARA DIAGNÓSTICO
A Oximetria não invasiva tem a seguinte codificação: - Procedimentos 4.14.01.00-0
4.14.01.51-4 Oximetria não invasiva............................................................. 1A 1,283
Feitas essas considerações, vamos a seguir responder os quesitos feitos pelo
Consulente:
1.
É como citado na CBHPM e no Rol de Procedimentos Médicos da XX, a
SpO2 um teste diagnóstico?
Resposta: Sim, a Oximetria não invasiva é um procedimento diagnóstico. Ela consta
na CBHPM, no item de Procedimentos diagnósticos e terapêuticos, Código de Procedimentos
4.14.01.00-0. O Código específico da Oximetria não invasiva é 4.14.01.51-4, 1A, 1,283. Consta na
Classificação a seguinte nota: “1 - Os procedimentos desta seção referem-se àqueles realizados
em laboratórios gerais e especializados, consultórios e, nos procedimentos específicos que assim
o permitirem, através de aparelhos portáteis”.
2.
Se é um teste diagnóstico, é direito o médico pneumologista cobrar das
operadoras de saúde pela sua realização, quando da sua realização na consulta ou atendimento
médico?
Resposta: Entende-se que a medida da Saturação de oxigênio no sangue, através
da Oximetria não invasiva, é um exame complementar que tem código próprio como procedimento
diagnóstico, portanto, não faz parte da consulta médica habitual. Pode-se então deduzir que, ao
ser indicado pelo médico assistente e solicitada a sua realização à operadora de planos de saúde,
ele deve ser remunerado, dentro das características de um “procedimento diagnóstico”, conforme
especifica a CBHPM.
3.
Se é um teste diagnóstico, é correto o médico pneumologista cobrar das
operadoras de saúde quando de sua realização na consulta ou atendimento médico?
Resposta: Entendo ser correto, desde que indicado para auxiliar no diagnóstico e
acompanhamento da evolução clínica do paciente, dentro do que preconiza a literatura médica e
as Diretrizes específicas, além das características individuais do paciente, conforme indicações
citadas no resumo de texto de revisão sobre o assunto.
4.
Se é um teste diagnóstico, é ético o médico pneumologista cobrar das
operadoras de saúde pela sua realização na consulta ou atendimento médico?
Resposta: O Código de Ética Médica, especialmente nos Princípios Fundamentais e
artigos acima elencados, destaca que o médico deve guiar a sua conduta sempre baseado no
melhor do conhecimento técnico e científico, sem nenhuma forma de discriminação e visando o
melhor para o seu paciente. Portanto, se o médico entender que o exame citado é necessário para
complementar a avaliação clínica do paciente e realizá-lo, passa a ter o direito de ser remunerado
pelo ato médico que praticou. Ressalte-se que conforme determina a Resolução CFM nº 1401/93,
as operadoras de planos de saúde devem garantir o melhor atendimento ao paciente; ainda, na
Resolução CFM nº 1642/02 cita que as operadoras de saúde devem respeitar a autonomia do
médico.
5.
A alegação da XX, colocada por ela no seu rol de procedimentos médicos,
de que a SpO2 "faz parte do atendimento médico ou da consulta médica" e, por conseqüência seu
não pagamento aos médicos realizadores do teste diagnóstico, foi definida desde sua primeira
versão. Não sabemos como a Cooperativa de Médicos chegou a essa conclusão, pois não houve
consulta prévia à Sociedade Paranaense de Tisiologia e Doenças Torácicas a este respeito e,
consideramos que tal teste diagnóstico é complementar à consulta, não deve fazer parte
obrigatória de atendimento ou consulta médica, pois existem indicações para sua realização. Pode
o douto conselho nos explicar de onde a Cooperativa de Médicos concluiu que a SpO2 faz parte
obrigatória da consulta ou atendimento médico? E, caso não tenha essa informação, pode enviar
oficio à Cooperativa, pedindo a informação em questão, pois não a temos como especialidade
médica?
Resposta: Entendo que a CBHPM é a classificação atual adotada no Brasil para
estabelecer a padronização de todos os atos médicos e, como acima já esclarecido, a medida da
saturação de oxigênio através da Oximetria não invasiva consta nesse documento. Portanto,
adotada essa Classificação, não há como criar regras ou exceções em paralelo a essa. Não cabe
a esse Conselho de Medicina explicar atos administrativos de qualquer operadora de planos de
saúde.
6.
Se fizer parte obrigatória do exame físico, a SpO2 deveria ser realizado em
toda e qualquer consulta médica, por qualquer médico, como a aferição da pressão arterial com o
esfigmomanômetro, a medição da temperatura corporal com o termômetro, a contagem da
freqüência respiratória e cardíaca, bem como a medida do peso e altura do paciente? Ou estamos
enganados?
Resposta: Esse quesito já foi contemplado nas respostas acima, tendo em vista que
a Oximetria não invasiva é um procedimento diagnóstico, conforme já amplamente esclarecido.
7. Se a SpO2 faz parte obrigatória do atendimento ou consulta médica, há falta ética
se não for realizada ao se aferirem os dados vitais a cada atendimento ou consulta médica,
mesmo em pacientes que não tenham indicação de sua realização?
Resposta: Como já comentamos, o médico deve indicar ou realizar procedimento
diagnóstico, para o qual haja indicação clínica, buscando confirmar a hipótese diagnóstica ou
avaliar a evolução clínica do paciente, baseado no conhecimento médico atualizado e
cientificamente reconhecido pelas entidades médicas. Portanto, não havendo indicação clínica,
não haveria por que realizá-lo; dessa forma, não há de se falar em infração ética.
8. Se ao contrário, não faz parte obrigatória do atendimento ou consulta médica e for
realizada no atendimento ou na consulta médica, é direito do médico cobrar pela sua realização,
visto estar relacionada na CBHPM e no Rol de Procedimentos Médicos da XX, apesar da
observação lá colocada pela Cooperativa de Médicos?
Resposta: Esse quesito já está respondido nas questões acima, especialmente nos
itens 2, 3 e 4.
9.
E caso a SpO2 seja cobrada da Cooperativa ou Operadora de saúde e não
for paga por glosa justificada pelo texto do Rol de Procedimentos Médicos, comete falta ética o
médico revisor ou o médico dirigente da Cooperativa ou Operadora de Saúde?
Resposta: Numa Instituição hospitalar ou nas operadoras de planos de saúde, é o
Diretor Técnico que responde pelas mesmas junto ao Conselho de Medicina. Conforme determina
a Resolução CFM nº 1614/2001, o auditor não pode alterar a conduta do médico assistente.
Ressalto que no Artigo 8º consta: “É vedado ao médico, na função de auditor, autorizar, vetar,
bem como modificar, procedimentos propedêuticos e/ou terapêuticos solicitados, salvo em
situação de indiscutível conveniência para o paciente, devendo, neste caso, fundamentar e
comunicar por escrito o fato ao médico assistente.”
No entanto, se houver indícios de irregularidades na conduta do médico assistente,
ele poderá solicitar esclarecimentos a este para fundamentar suas recomendações, conforme
consta no Artigo 9º da Resolução.
Lembremos que existe ampla discussão sobre o binômio “auditoria médica x
autonomia do médico”, conforme analisado cuidadosamente pelo Conselheiro Roberto Yosida, no
Parecer CRM-PR nº 2093/2009. Fica claro que o ideal seria não haver nenhum figurante entre o
médico e o paciente, fato esse difícil de ocorrer no sistema atual de saúde no Brasil. Temos que
procurar trabalhar com harmonia, honestidade e sempre visando o melhor para o paciente e a sua
saúde.
10. Se a SpO2 foi solicitada por médico assistente diferente do médico que realiza o
exame complementar ou teste diagnóstico e, cobrada por este médico e essa cobrança for
glosada pela Cooperativa Médica baseada na observação que faz parte do atendimento ou da
consulta médica (observação essa sem fundamento científico), é direito, é correto e é ético o
médico realizador do teste diagnóstico cobrar da Cooperativa ou da Operadora de Saúde?
Resposta: A postura ética não depende de qual é o médico que indicou ou qual
realizou o procedimento diagnóstico; a regra é igual para todos os médicos. O médico não pode
cobrar por ato médico que não praticou, bem como não pode deixar de se responsabilizar por ato
médico que praticou ou do qual participou, conforme determina o CEM. Destaque-se também que
o médico não pode delegar atos ou atribuições exclusivas do médico a outros profissionais, sob o
risco de cometer infração ética.
11. Se essa Cooperativa ou Operadora de Saúde glosar e consequentemente não
pagar o teste diagnóstico SpO2, há infração ética por parte dos seus médicos auditores e pelos
médicos administradores?
Resposta: Essa questão já foi contemplada nos itens anteriores de números 5 e 9.
12. Se a SpO2 for solicitada por médico assistente diferente o médico que realiza o
exame complementar, associada a outro Teste Diagnóstico do qual não faz parte, como a Prova
de Função Pulmonar Ventilatória, tanto a pedido de médico assistente diferente do médico
realizador ou a pedido do mesmo médico, é direito, é correto e è ético, a cobrança da Cooperativa
ou do Operador de Saúde a realização de ambos, o Teste diagnóstico e o Exame complementar?
Resposta: Conforme já respondemos, cada exame complementar para diagnóstico,
reavaliação e seguimento de tratamento, previsto na CBHPM pode ser solicitado ao paciente,
tendo a devida indicação médica, não dependendo a sua autorização pela operadora de saúde,
bem como o pagamento dos devidos honorários, de quem seja o médico solicitante e o médico
que realiza o exame.
13. Resumindo esta questão, é direito, é correto e é ético a cobrança das
Cooperativas ou das operadoras de saúde pelo médico realizador, visto tratarem-se de dois testes
diagnósticos diferentes e diferentemente codificados na tabela CBHPM e Rol de Procedimentos
Médicos da XX?
Resposta: Ressalto que cada exame complementar tem seu código próprio, não
havendo como se falar no fato de um exame excluir outro, exceto no caso de um exame inserir
obrigatoriamente a realização de outro no seu contexto. Valemo-nos do bom senso, da postura
correta e especialmente da clara indicação médica para cada exame complementar; como disse,
buscando sempre o melhor para o paciente.
14. É a medida do PFE considerada um exame complementar, como citada na
CBHPM Rol de Procedimentos Médicos da XX?
Resposta: Sim. Ele consta na CBHPM, no item de Procedimentos diagnósticos e
terapêuticos, Código Procedimentos Porte 0 – Função respiratória (4.01.05.00-8), Código
4.01.05.05-9 Medida de pico de fluxo expiratório, 1A.
15. Se é a medida do PFE um exame complementar, é direito do médico
pneumologista cobrar das Cooperativas e Operadoras de Saúde quando de sua realização na
consulta ou atendimento médico?
Resposta: Traçando um paralelo, essa resposta tem conteúdo semelhante ao item 2.
16. Se é a medida do PFE é um exame complementar, é correto o médico cobrar das
Cooperativas e Operadoras de saúde pela sua realização?
Resposta: Da mesma forma que a questão acima, essa resposta é semelhante ao
item 3.
17. Se é a medida do PFE é um exame complementar, é ético o médico
pneumologista cobrar das operadoras de saúde pela sua realização na consulta ou atendimento
médico, desde que devidamente indicada?
Resposta: Na mesma linha, resposta semelhante ao item 4.
18. Em relação à Cooperativa Médica, é ética a definição a glosa do exame
complementar medida do PFE, sempre que realizada em paciente com indicação para tal, ou seja
asmáticos com doença moderada a grave e com instabilidade de seu quadro clínico?
Resposta: Já discutimos amplamente a questão relacionada ao não pagamento por
exame que tenha indicação clínica, baseado nos estudos científicos e diretrizes das sociedades de
especialidades. Nos casos concretos, o médico deverá denunciar o fato ao Conselho de Medicina,
para a devida análise e apuração, através da abertura de Sindicância.
19. Sendo a medida do PFE é um exame listado no Rol de Procedimentos Médicos
da AMB e da própria XX, devidamente codificado e com valores de custo; é direito, é correto e é
ético o médico pneumologista assistente de asmáticos, cobrar a realização do exame
complementar?
Resposta: Essa questão já está respondida nos itens 15, 16 e 17 acima.
20. Se o médico assistente cobra a medida do PFE e a Cooperativa de Médicos ou
as operadoras de saúde glosam o pagamento aos médicos pneumologistas que a realizam em
seus pacientes asmáticos, a cada consulta, há infração ética por parte dos médicos
administradores das operadoras de saúde quando de seu não pagamento?”
Resposta: Também já foi essa questão contemplada com resposta nos itens 5 e 9
acima, de forma semelhante à Medida da oximetria não invasiva.
Destaco que o médico tem autonomia na escolha dos meios utilizados para o
estabelecimento do diagnóstico e realização do tratamento, cientificamente reconhecidos,
autorizados pelo paciente, praticados em benefício deste e não proibidos pela legislação vigente;
não pode esse direito ser limitado por disposição de operadora de planos de saúde. Cabe ao
médico agir sempre dentro dos princípios científicos, éticos e legais, tendo como único objetivo o
bem estar do paciente.
É o parecer, s. m. j.
Curitiba, 06 de janeiro de 2013.
Cons.ª ROSENI TERESINHA FLORENCIO
Parecerista
Aprovado em Sessão Plenária n.º 3176.ª de 29/01/2013 – CÂM II.