2
SUMÁRIO
DIABETES......................................................4
O QUE É PRÉ-DIABETES...............................5
TIPO DE DIABETES........................................6
PREVENÇÃO..................................................8
DIAGNÓSTICO...............................................8
DETECÇÃO DO DIABETES.............................9
TRATAMENTO...............................................10
PRÁTICA DE ATIVIDADE FÍSICA....................17
PLANO ALIMENTAR......................................18
CUIDANDO DOS PÉS..................................20
DÚVIDAS MAIS FREQUENTES.....................22
APOIO DA FAMÍLIA É FUNDAMENTAL..........26
3
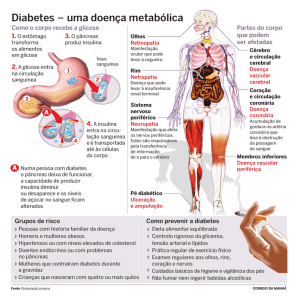
DIABETES
Diabetes Mellitus é a incapacidade do corpo produzir
ou utilizar de forma adequada a insulina, hormônio produzido pelo pâncreas que ajuda a reduzir a taxa de glicose
no sangue e converte açúcares e amidos dos alimentos em
energia para o bom funcionamento do organismo. Os carboidratos encontrados nos alimentos são convertidos em
uma forma simples de açúcar, chamada glicose.
O profissional de saúde é o responsável pela verificação das taxas de glicose no sangue para descobrir as
possíveis causas da doença. Ele avalia também os sinto4
mas como aumento da sede, da micção (urinar com mais
frequência) ou do apetite. Fatores de risco — histórico familiar, obesidade e infecções frequentes — também devem
ser considerados como possíveis indicadores de diabetes.
O QUE É PRÉ-DIABETES
O termo é usado para identificar pessoas que possuem
risco potencial de desenvolver o diabetes. É uma forma ou
um estado intermediário entre a normalidade e o diabetes
do tipo II no adulto. No entanto, sabe-se que nem todos
deixarão a condição de pré-diabético para se tornar um diabético. Por precaução, estas pessoas precisam ficar atentas
ao risco de progressão da doença.
Fatores de Risco:
• excesso de peso, sedentarismo, hipertensão arterial,
alterações nas taxas de colesterol e triglicérides sanguíneos e história familiar de diabetes.
IMPORTANTE: mulheres que geraram filhos com mais
de 4 kg ou que sejam portadoras da Síndrome dos Ovários
Policísticos também têm risco aumentado.
5
TIPOS DE DIABETES
Diabetes Mellitus Tipo I
É uma doença autoimune na qual o organismo produz
anticorpos que destroem as células do pâncreas, órgão
produtor da insulina. É preciso tomar a insulina para regularizar o metabolismo do açúcar.
Sem este hormônio, a glicose não chega até as células e assim não há a transformação do açúcar em energia.
Com o passar do tempo, as altas taxas de glicose acumuladas no sangue podem afetar olhos, rins, nervos e coração.
O diabetes tipo I costuma aparecer antes dos 30 anos.
Principais sintomas: vontade de urinar diversas vezes,
sede constante, perda involuntária de peso, fraqueza,
fome, alteração do humor, náuseas e vômito.
Diabetes Mellitus Tipo II
O diabetes do tipo II possui um fator hereditário maior
do que no tipo I e, geralmente, se inicia após os 40 anos
de idade, quando as células não conseguem metabolizar a
glicose da corrente sanguínea corretamente. Além disso,
o Diabetes Mellitus Tipo II tem uma grande relação com a
obesidade e o sedentarismo.
6
Principais sintomas: infecções frequentes, visão embaçada, dificuldade na cicatrização de feridas, formigamento nos pés e aparecimento de furúnculos.
Diabetes Gestacional
O diabetes na gravidez pode acontecer de duas maneiras. A primeira ocorre quando a gestante já possuía a
enfermidade antes do período gestacional, a outra acontece quando o diabetes é detectado durante a gravidez,
podendo ou não continuar após o parto.
Outros tipos de Diabetes
Há outros tipos de diabetes, além do I, do II e do gestacional, mas que ocorrem com menor frequência. Se quiser
saber mais sobre esses outros tipos da doença, converse
com o seu médico.
OBSERVAÇÃO: esta cartilha contém informações voltadas para o Diabetes Tipo II, mais presente na população da CASSI.
7
PREVENÇÃO
A mudança no estilo de vida é a melhor forma de prevenir o diabetes. É aconselhável reduzir a ingestão de calorias e de gordura, além de introduzir o consumo de grãos
ricos em fibras na alimentação. Para quem estiver com o
peso acima do normal, recomenda-se, ainda, a perda de
peso (de 5% a 10%) e a prática de exercício físico regular.
DIAGNÓSTICO
No estágio inicial da doença não aparecem sintomas,
mas com o desenvolvimento do quadro clínico alguns passam a ser mais perceptíveis. A suspeita clínica ocorre a partir de fatores de risco, sendo que o diagnóstico é estabelecido quando a pessoa apresenta uma alta concentração de
glicose no sangue, verificada por exame laboratorial solicitado pelo médico.
8
Para dosar a concentração de glicose, uma amostra de
sangue é coletada após jejum de aproximadamente 8 horas ou após uma refeição, sempre sob orientação médica.
DETECÇÃO DO DIABETES
A avaliação inicial visa definir o tipo de diabetes, o
quadro clínico da pessoa e identificar possíveis complicações. Metade da população com diabetes desconhece
que é portadora da enfermidade. Os testes de rastreamento devem ser indicados para quem não apresenta sintomas,
mas tem risco de desenvolver a doença:
• maiores de 45 anos de idade;
• pessoas com sobrepeso (Índice de Massa Corporal IMC > 25);
• pessoas com circunferência abdominal maior que
102 cm para homens e maior que 88 cm para mulheres;
• antecedente familiar de diabetes (mãe ou pai);
• pessoas com hipertensão arterial e com colesterol e
triglicerídeos elevados;
• portadores de doença cardiovascular ou cerebrovascular.
9
TRATAMENTO
Um dos objetivos essenciais no tratamento do diabetes
é o controle do nível de glicose no sangue.
O tratamento do diabetes requer mudança no estilo de
vida, atenção ao controle do peso, aos exercícios e à dieta.
Muitas pessoas obesas com diabetes não necessitariam de
medicação caso perdessem peso e se exercitassem regularmente. O tratamento com medicamentos pode ser uma
opção inicial, dependendo de cada caso, baseado nas condições clínicas, contraindicações e efeitos adversos.
Medicamentos por via oral
O diabetes é uma condição crônica. É comum, durante
o tratamento, a necessidade de aumento da dose dos medicamentos, associação de novas drogas ou mesmo prescrição de insulina.
É recomendado nunca deixar de tomar ou aumentar a
dosagem do medicamento receitado sem consultar o médico. Se o nível de açúcar no sangue estiver baixo (hipoglicemia), a pessoa poderá sentir tremores, tontura, irritabilidade, fome, suor excessivo, desmaios, confusão mental e
batimentos cardíacos acelerados.
10
Nestes casos, é aconselhável tomar um copo de suco
de fruta ou de refrigerante imediatamente e informar o
acontecimento ao médico para que seja verificada a necessidade de ajuste da medicação.
11
Sobre a insulina
A aplicação de insulina dever ser realizada somente
quando os medicamentos orais não conseguirem manter
os níveis glicêmicos estáveis.
Os frascos fechados de insulina devem ser preferencialmente refrigerados entre 2C e 8C. Para se manter
uma temperatura adequada, os frascos devem ser armazenados longe do congelador.
Caso a insulina não possa ser armazenada na geladeira, procure um local fresco, limpo e sem incidência de raios
solares. Ela pode ser mantida em temperatura ambiente,
entre 15C e 30C. Depois que o frasco for aberto, a insulina deverá ser usada em até 30 dias (veja as orientações na
bula). Por isso, para seu controle, marque a data de abertura na embalagem.
Cuidado com o transporte do medicamento. A insulina, quando colocada sob temperaturas extremas, altas ou
baixas, pode sofrer transformações químicas.
Após receber treinamento de um profissional de saúde,
o paciente pode injetar insulina logo abaixo da pele com
uma agulha pequena e curta, específica para aplicação do
medicamento. Veja as dicas na página ao lado.
12
Passo a passo para preparar a insulina:
• lave as mãos cuidadosamente com água e sabão;
• retire o frasco de insulina da geladeira de 10 a 20
minutos antes do uso, pois a insulina gelada causa dor
e irritação após a aplicação;
• separe todo o material que irá utilizar: seringa, agulhas, algodão e álcool 70%;
• gire o frasco de insulina leitosa (NPH) com movimentos suaves das mãos, sem agitar, para não inutilizar a
substância. Ela não deve espumar. A insulina transparente (Regular) não necessita de ser misturada previamente;
• desinfete a tampa emborrachada do frasco de insulina com algodão embebido em álcool 70%;
• pegue a seringa de insulina e puxe o êmbolo até a
graduação correspondente à dose prescrita, tomando
o cuidado de não tocar na parte interna do êmbolo;
13
• retire o protetor da agulha e injete o ar dentro do frasco até o final. A introdução de ar no frasco facilita a aspiração e ajuda na retirada correta da dose de insulina;
• verifique se a dose está correta e se for preciso aspire
o que faltar;
• vire o frasco de cabeça para baixo, sem retirar a seringa;
• puxe a seringa com a agulha do frasco e proteja-as,
preparando-se para a aplicação.
Como usar a caneta para aplicação de insulina:
• retire a tampa da caneta;
• separe a caneta em duas partes (corpo e parte
mecânica);
• gire o parafuso interno até ficar completamente dentro da parte mecânica;
• acomode o refil de insulina no corpo da caneta;
• recoloque a parte mecânica ao corpo da caneta;
• conecte a agulha na caneta;
• selecione duas unidades e pressione completamente
14
o botão injetor. Repita a operação até o aparecimento
de uma gota de insulina na ponta da agulha;
•.selecione o número de unidades necessárias de insulina;
• introduza a agulha na pele;
• pressione o botão injetor;
• após a administração, aguarde 5 segundos antes de
retirar a agulha;
• retire a agulha e pressione o local por mais 5 segundos;
• retire e descarte a agulha utilizada;
• recoloque a tampa da caneta;
• guarde a caneta em uso em temperatura ambiente
(nunca poderá ser guardada no refrigerador).
15
Locais de aplicação de insulina
Lateral direita e esquerda do abdome, face anterior
e lateral externa da coxa, face posterior do braço e quadrante superior lateral externo da nádega, como na figura:
• é importante fazer o rodízio do local de aplicação para
melhor absorção da insulina e prevenção de possíveis complicações;
• não é aconselhável realizar a aplicação de insulina
logo após a prática esportiva, pois o fluxo sanguíneo fica
acelerado, o que aumenta a velocidade de absorção.
16
PRÁTICA DE ATIVIDADE FÍSICA
Para manter os níveis de glicose estáveis, a primeira
alteração deve ocorrer no estilo de vida. O começo da mudança pode ser marcado pela prática de atividade física,
que ajuda no controle do peso, na redução da necessidade
de medicamentos e na melhoria da qualidade de vida.
Para a atividade física, devem ser observados os
seguintes cuidados:
• iniciar de forma gradual, 5 a 10 minutos por dia, aumentando gradativamente até 30 a 60 minutos por dia, de
5 a 7 dias por semana, sempre utilizando calçados adequados para evitar lesões nos pés, e sob orientação de um
profissional de saúde;
• pessoas com perda significativa de sensibilidade nos
pés devem evitar caminhadas ou corridas. Os exercícios
mais adequados são a natação, ciclismo ou qualquer outro
em posição sentada.
Exercícios prescritos por profissionais de saúde são
importantes para o cuidado do diabetes. A atividade física
também aumenta a sensibilidade da insulina nas células,
ajuda a reduzir a dose do hormônio ou de medicamentos
orais e tem ainda efeito antidepressivo, o que auxilia emo17
cionalmente a encarar a doença. A prática esportiva ainda
diminui o risco de doença cardiovascular, uma das maiores
causas de morte em diabéticos.
PLANO ALIMENTAR
A adoção de um plano alimentar saudável é fundamental no tratamento do diabetes. Para estabelecer as necessidades nutricionais de cada pessoa, o primeiro passo é
realizar uma avaliação nutricional detalhada com um profissional, incluindo o cálculo do Índice de Massa Corporal
(IMC), da circunferência abdominal e do perfil metabólico.
Sobre o plano alimentar:
• fracione os alimentos em seis refeições, sendo três
principais (café da manhã, almoço e jantar) e três lanches;
• prefira alimentos grelhados, assados, cozidos no vapor ou até mesmo crus;
• coma de 50% a 60% de carboidratos;
• evite alimentos com açúcar (sacarose), limitando a
30g por dia de forma fracionada.
18
Álcool
Os diabéticos devem evitar o consumo de bebidas
alcoólicas, pois elas contêm calorias (o álcool fornece 7
kcal/g) e favorecem o surgimento de complicações.
Adoçantes
Recomenda-se o uso variado de adoçantes, evitando
concentrar-se em um único tipo, para prevenir possíveis
efeitos prejudiciais. O nutricionista pode ajudar na escolha.
Tabagismo
O tabagismo é um fator de risco para complicações associadas ao diabetes. Deixe o cigarro. A CliniCASSI pode
lhe ajudar.
19
CUIDANDO DOS PÉS
Um alto nível de glicose diminui a chegada de sangue
aos pés. A redução da circulação pode enfraquecer a pele,
contribuir para o aparecimento de ferimentos e dificultar a
cicatrização. Além disso, o excesso de açúcar no sangue
pode lesar os nervos, dificultar a capacidade de sentir dor
e causar pressão sobre os pés.
Devido à sensibilidade reduzida, é fácil desenvolver
calos de pressão, machucar a pele, ossos, articulações e
músculos. Com o tempo, danos aos ossos e às articulações
podem alterar a modelagem do pé.
A observação, a higienização correta e cuidados
simples auxiliam na prevenção e diagnóstico precoce
das lesões.
20
Para evitar problemas:
• evite andar descalço, mantenha os pés secos e limpos, aplique loção hidratante para evitar pele seca e rachaduras;
• use calçados fechados e macios. Evite os apertados,
abertos, de bico fino e de salto alto. É recomendável não
usar o mesmo sapato mais de um dia seguido. Os novos
devem ser usados aos poucos para evitar bolhas;
• prefira meias de algodão sem elástico.
21
DÚVIDAS MAIS FREQUENTES
O que fazer se eu tiver o diabetes tipo II?
A alimentação saudável pode ajudar a baixar o nível de
açúcar no sangue. O tipo II surge na idade adulta, geralmente após os 40 anos. Mas pode aparecer com menos
idade.
Alimentação saudável, exercício e perda de peso podem ajudar a baixar o açúcar sanguíneo (também chamado
de glicose sanguínea). Se os tratamentos não funcionarem,
22
seu médico poderá lhe indicar alguma alternativa.
Quando preciso de remédios para diabetes tipo II?
A necessidade de uso de medicamento se dá quando
o tratamento não medicamentoso não mantém a glicose
sanguínea nas taxas adequadas.
Existe mais de um tipo de insulina?
Sim. Cada um tem características diferentes. Para ser
determinado o melhor tipo para cada pessoa, devem ser
considerados o tempo que a insulina leva para chegar à
corrente sanguínea, a hora em que está no seu ponto máximo e o período de permanência no corpo para diminuir os
níveis de glicose.
Quais são os possíveis efeitos colaterais da insulina?
Baixo nível de açúcar no sangue (hipoglicemia) e ganho
de peso.
O que fazer se eu tiver diabetes tipo I?
O tipo I manifesta-se geralmente antes dos 30 anos
de idade. As pessoas com esse tipo de diabetes precisam
23
tomar insulina, pois o organismo não fabrica o suficiente.
A insulina ajuda a transformar o açúcar dos alimentos em
energia para o organismo funcionar bem. O médico é quem
indicará o tipo e a dosagem ideais.
Qual a diferença entre alimentos diet e light?
Alimento diet
De acordo com a Agência Nacional de Vigilância Sanitária (Anvisa), o termo diet pode ser utilizado nos seguintes
produtos:
• alimentos para dietas com restrição de nutrientes,
como carboidratos, gorduras, proteínas, sódio, glúten, entre outros;
• alimentos para dietas com ingestão controlada de
nutrientes (para manutenção de peso ou de controle de
açúcares, entre outros).
IMPORTANTE: um produto, apenas por ser diet, não
está automaticamente liberado para os diabéticos, pois
pode estar isento de colesterol, mas conter açúcar. Para
que o portador do diabetes possa consumir um alimento
dietético, obrigatoriamente deve ter especificado na embalagem que não contém açúcar.
24
Alimento light
Os alimentos light devem ter redução mínima de 25%
em algum nutriente ou caloria, comparado ao alimento
convencional. Para que ocorra a redução de calorias, é
necessário que haja a diminuição no teor de algum nutriente energético (carboidrato, gordura e proteína). Assim,
a redução de um nutriente não energético, por exemplo,
sódio (sal light) não interfere na quantidade de calorias do
alimento.
25
APOIO DA FAMÍLIA É FUNDAMENTAL
A convivência com o diabetes costuma ser estressante
e afeta a vida do doente e da família. A adesão rigorosa ao
tratamento, aceitação da doença, regimes alimentares, automonitoramento diário dos níveis de glicose, preparo das
refeições e ingestão de medicamentos podem ser difíceis
para o diabético. Assim, a proximidade e o apoio da família
permitem uma melhor qualidade de vida.
A participação da pessoa com diabetes nas associações
de apoio é outra forma de suporte. O contato com o grupo
faz com que o diabético se identifique com as experiências
partilhadas e seja incentivado a conviver melhor com suas
limitações.
Os amigos também podem influenciar tanto no controle
da doença quanto no seguimento do tratamento, porque
a convivência harmônica propicia a inclusão e minimiza o
sofrimento.
Fonte: Protocolos de Saúde da CASSI, Ministério da Saúde e Organização Mundial de Saúde.
26
A Equipe de Saúde da Família está disponível para atender você e sua família.
Procure a CliniCASSI mais próxima de
sua residência.
27
Responsável Técnico
Luiz Renato Navega Cruz
Cargo: Gerente Técnico de Saúde
CRM-DF 4213