Refletindo as diretrizes do atendimento cardiovascular de emergência, esta 4ª edição do ACLS
oferece um guia para estudo completo e em cores do suporte avançado de vida em cardiologia.
Uma abordagem de leitura fácil que abrange tudo: de vias aéreas e reconhecimento do ritmo a
terapia elétrica, síndromes coronarianas agudas e acidente vascular cerebral agudo.
Atendimento Pré-hospitalar ao
Traumatizado – PHTLS
7ª edição
NAEMT – National Association of
Emergency Medical Technicians
Ecocardiografia – Guia Essencial
2ª edição
Catherine M. Otto
Rebecca G. Schwaegler
Ecocardiografia Dinâmica
1ª edição
Roberto M. Lang
Steven A. Goldstein
Itzhak Kronzon
Bijoy K. Khandheria
• As seções Pare e Revise ao final dos capítulos ajudam a lembrar das informações mais
importantes.
• Os quadros Dicas ACLS oferecem pontos-chave e observações úteis à prática clínica.
• Os quadros sob o título Simplificando fornecem dados essenciais de maneira clara e concisa.
• As seções Pré-teste e Pós-teste – cada uma contendo 50 questões, com respostas e
comentários ao final do livro – permitem avaliar seu conhecimento antes e depois do estudo.
SUMÁRIO DO GUIA PARA ESTUDO ACLS
Pré-teste
Capítulo 1 O ABCD do Atendimento Cardiovascular de Emergência
Capítulo 2 Manejo das Vias Aéreas: Oxigenação e Ventilação
Capítulo 3 Reconhecimento do Ritmo
Capítulo 4 Terapia Elétrica
Capítulo 5 Síndromes Coronarianas Agudas
Estudos de Caso
Pós-teste
ACLS
SUPORTE AVANÇADO DE VIDA EM CARDIOLOGIA
EMERGÊNCIAS EM CARDIOLOGIA
UM GUIA
PARA
ESTUDO
4ª EDIÇÃ O
Capítulo 6 Acidente Vascular Cerebral Agudo
Barbara Aehlert
Aehlert
Hipertensão
2ª edição
Andréa A. Brandão
Celso Amodeo
Fernando Nobre
• NOVO! Intervenções farmacológicas integradas aos capítulos para facilitar a aprendizagem
coesa.
SUPORTE AVANÇADO DE VIDA EM CARDIOLOGIA
VOCÊ TAMBÉM DEVE SE INTERESSAR POR:
• Os NOVOS recursos incluem os últimos algoritmos de tratamento ACLS, novos estudos de casos,
100 fotos e ilustrações novas, uma régua de frequência cardíaca e um cartão de consulta rápida
do ACLS para uso na prática.
ACLS
Domine o ABCD do atendimento cardiovascular de emergência!
Classificação de Arquivo Recomendada
EMERGÊNCIAS
CARDIOLOGIA
www.elsevier.com.br/medicina
TRADUÇÃO DA 4ª EDIÇÃO
A AUTORA
Barbara Aehlert, RN, BSPA Southwest
EMS Education Inc., Phoenix, Arizona, e
Pursley, Texas, EUA.
PA R T E I
Preparatório
C0005.indd 7
8/6/12 11:16:23 AM
C0005.indd 8
8/6/12 11:16:32 AM
C APÍTUL O
1
O ABCD do Atendimento
Cardiovascular de Emergência
O B J E T I VO S
Após ler este capítulo, o leitor estará apto a:
1.
2.
3.
4.
5.
6.
7.
8.
Identificar fatores de risco para a doença arterial coronariana.
Definir colapso cardiovascular, parada cardíaca e morte súbita cardíaca.
Nomear quatro ritmos cardíacos que estão associados à parada cardíaca.
Diferenciar ritmos chocáveis e não chocáveis na parada cardíaca.
Descrever os pontos-chave na Corrente de Sobrevivência.
Identificar causas potencialmente reversíveis de uma emergência cardiovascular.
Descrever as fases da ressuscitação cardiopulmonar
Enumerar os objetivos e componentes dos exames primário e secundário.
INTRODUÇÃO
A doença cardíaca é a maior causa de morte em homens e mulheres nos Estados Unidos da América (EUA).
Em 2005, aproximadamente 920.000 pessoas nos EUA sofreram um infarto miocárdico (ataque cardíaco).1 Nos
EUA, a cada 34 segundos2 uma pessoa tem um ataque cardíaco. Foi estimado que cerca de 300.000 indivíduos
nos EUA sofrem uma parada cardíaca em um ano e menos de 15% sobrevivem.3-5
Como se pode constatar a partir dessas estatísticas, a probabilidade de encontrar um paciente que requeira
suporte básico de vida (BLS , basic life support) ou suporte avançado de vida cardiológico (ACLS, advanced
cardiac life support) é alta. Neste capítulo, você lerá sobre os fundamentos do ACLS. Assim como o BLS é uma
maneira sistemática de fornecer socorro para uma vítima de sufocamento ou para alguém que necessite de
manobras de ressuscitação cardiopulmonar (RCP), o ACLS se constitui numa estratégia ordenada de prover
cuidado avançado emergencial para um paciente que possa estar apresentando um problema cardíaco.
Este capítulo versa sobre fatores de risco para a doença arterial coronariana, morte súbita cardíaca, a Corrente
de Sobrevivência, as fases da RCP e fornece uma abordagem sistematizada para assistência ao paciente.
9
C0005.indd 9
8/6/12 11:16:32 AM
10
CAPÍTULO 1 O ABCD do Atendimento Cardiovascular de Emergência
FATORES DE RISCO PARA A DOENÇA
ARTERIAL CORONARIANA
[Objetivo 1]
Doença cardiovascular (DCV ) consiste em uma série de condições que envolvem o sistema circulatório,
o qual engloba o coração e os vasos sanguíneos, incluindo as DCVs congênitas. Aproximadamente um em
cada três adultos americanos tem um ou mais tipos de D CV congênita.2 Doença cardíaca é um termo
abrangente que se refere às condições que afetam o coração. Doença cardíaca coronariana (DCC) se refere
aos distúrbios das artérias coronárias e suas complicações resultantes, tais como angina pectoris e infarto
agudo do miocárdio. De acordo com os Centers for Disease Control and Prevention, a DCC é a modalidade
mais comum de doença cardíaca.6 A doença arterial coronariana (DAC) afeta as artérias que suprem com
sangue o músculo cardíaco.
A prevenção da DCV requer manejo dos fatores de risco. Fatores de risco são características e hábitos
de vida que podem aumentar o r isco de um indivíduo de desenv olver uma doença. Mais de 300 fatores
de risco já foram associados à D CV e derrame cerebral. Os fatores de risco principais obedecem a três
critérios:7
1. Têm uma elevada frequência em variadas populações.
2. Têm um impacto independente significativo no risco de DCV ou derrame cerebral
3. O tratamento e controle dos fatores de risco resultantes acarreta diminuição de risco.
Alguns fatores de risco podem ser modificados, o que significa possibilidade de mudança e tratamento. Já
os que não podem ser modificados são chamados de fatores de risco “não modificáveis” ou “fixos”. Postula-se
que outros fatores de risco possam levar a aumento do risco para doença cardíaca, porém seu exato papel não
foi definido (Tabela 1-1).
MORTE SÚBITA CARDÍACA
[Objetivos 2, 3, 4]
Colapso cardiovascular é a perda súbita de fluxo sanguíneo eficaz, causada por fatores cardíacos ou vasculares
periféricos que podem reverter espontaneamente (como a síncope) ou apenas com intervenções (como a parada
cardíaca).8 Parada cardiopulmonar (cardíaca) é a ausência de atividade mec ânica do coração, confirmada
pela ausência de pulso detectável, irresponsividade e apneia ou respiração agônica, ofegante. O termo parada
cardíaca é mais utilizado do que parada cardiopulmonar quando se refere a um paciente que não está respirando
(ou que está apenas em respiração agônica) e não tem pulso palpável. Uma respiração agônica é anormal e não
deveria ser interpretada como sinal de respiração eficaz.
Morte súbita cardíaca (MSC) é a mor te natural de causa cardíaca, precedida por perda abrupta da
consciência no período de uma hora a partir do início de mudança aguda no sistema cardiovascular.8 Aproximadamente metade das mortes cardíacas ocorre antes de o paciente chegar ao hospital.9,10 A MSC é, com
frequência, o primeiro e único sintoma de doença cardíaca.11-13 Para outros, os sinais de alerta podem estar
presentes até 1 hora antes do momento da parada cardíaca (Fig. 1-1). Por causa do dano cerebral irreversível,
e dependendo do suporte vital, alguns pacientes podem viver por dias ou semanas após a r essuscitação da
parada cardíaca antes da morte biológica. Estes fatores influenciam na interpretação da definição da 1 hora
na MSC.8
TABELA 1-1
Fatores não Modificáveis (Fixos)
Fatores Modificáveis
Fatores Contribuintes
• Idade
• Sexo
• Diabetes
• Níveis elevados
de colesterol
• Hipertensão arterial
• Síndrome metabólica
• Obesidade
• Sedentarismo
• Uso de tabaco
• Ingesta de álcool
• Marcadores
inflamatórios
• Fatores psicossociais
• Estresse
• Hereditariedade
• Raça
C0005.indd 10
Fatores de Risco para Doença Cardiovascular
8/6/12 11:16:41 AM
O ABCD do Atendimento Cardiovascular de Emergência
11
Referências Temporais na Morte Súbita Cardíaca
Pródromos
Curso do evento
terminal
Parada cardíaca
Sintomas
cardiovasculares
novos ou piorados
• Dor torácica
• Palpitações
• Dispneia
• Sensação de
fadiga
Mudança súbita do
estado clínico
• Arritmia
• Hipotensão
• Dor torácica
• Dispneia
• Confusão mental
Colapso súbito
• Perda de
circulação efetiva
• Perda da
consciência
Dias a meses
Até 1 hora
Morte
biológica
Falha na ressuscitação
OU
Falha de função
cardíaca elétrica,
mecânica ou do SNC
após ressuscitação
inicial
De minutos a semanas
Figura 1-1 Morte súbita cardíaca analisada em quatro perspectivas cronológicas: (1) sinais de alarme (pródromos),
(2) curso do evento terminal, (3) parada cardíaca e (4) evolução para morte biológica. SNC, Sistema nervoso central.
Os ritmos cardíacos que podem ser observados numa parada cardíaca são os seguintes:
1. Taquicardia ventricular sem pulso (TV ), na qual o eletrocardiograma (ECG) mostra complexos QRS
alargados e regulares em uma frequência maior que 120 batimentos por minuto.
2. Fibrilação ventricular (FV), na qual se observam ao ECG deflexões caóticas e irregulares que variam em
tamanho e forma, mas não há contração ventricular coordenada.
3. Assistolia, na qual não há presença de atividade cardíaca.
4. Atividade elétrica sem pulso (AESP), na qual a atividade elétrica é visível ao ECG, mas o pulso está ausente.
TV e FV são ritmos chocáveis. Isto quer dizer que, aplicando um choque elétrico ao coração por meio
de um desfi brilador, há a possibilidade de interr upção deste ritmo. Assistolia e AESP são ritmos não
chocáveis.
Simplificando
Ritmos de Parada Cardíaca
Ritmos chocáveis
• Fibrilação ventricular
• Taquicardia ventricular
Ritmos não chocáveis
• Assistolia
• Atividade elétrica sem pulso
CORRENTE DE SOBREVIVÊNCIA
[Objetivo 5]
A Corrente de Sobrevivência representa a sequência ideal de eventos que deveria ser instituída imediatamente após o reconhecimento do curso de moléstia c ardíaca súbita. A Corrente consiste em cinco passoschave que são inter-relacionados. O seguimento desses passos dá à vítima a melhor chance de sobr eviver a
um ataque cardíaco ou a uma parada c ardíaca súbita. Os itens da Corrente de Sobrevivência para adultos
incluem: pronto reconhecimento e acionamento, RCP precoce, desfibrilação precoce, suporte avançado de
vida eficaz e cuidados integrados pós-parada c ardíaca.14 Como o tempo é cr ítico ao lidar com uma vítima
de MSC, um passo inefi caz ou ausente na Corrente de Sobrevivência pode reduzir a probabilidade de um
desfecho positivo.
VOCÊ
DEVE
SABER
C0005.indd 11
Pontos-chave na Corrente de Sobrevivência
•
•
•
•
•
Reconhecimento e ação precoces
Ressuscitação cardiopulmonar precoce
Desfibrilação precoce
Suporte avançado de vida adequado
Sistematização dos cuidados pós-parada cardíaca
8/6/12 11:16:42 AM
14
CAPÍTULO 1 O ABCD do Atendimento Cardiovascular de Emergência
BLS Simplificado para Adultos
Irresponsivo
Ausência de respiração
ou respiração anormal
(ofegante)
Acione
serviço de
emergência
Pegue
o desfibrilador
Inicie RCP
Cheque o ritmo/
aplique choque
se indicado
Repita a cada 2 minutos
ss
o
Pre
io
ne
Fir
me
• Press
ion
e
p
Rá
id
Figura 1-3 Algoritmo do Suporte Básico de Vida da American Heart Association.
• Pressionar o tórax em uma f requência de 100 compressões por minuto, permitindo o completo recuo do
tórax após cada compressão (permitindo ao coração o seu preenchimento por sangue).
• Minimizar interrupções nas compressões torácicas.
VOCÊ
DEVE
SABER
Passos-chave no suporte básico de vida incluem os seguintes:
• Reconhecimento da emergência
• Ativação do sistema receptor de emergências
• RCP precoce e de boa qualidade
• Desfibrilação rápida
Desfibrilação Precoce
Quando alguém sof re uma parada cardíaca, a probabilidade de sucesso na ressuscitação é afetada pela velocidade que tanto a RCP como a desfi brilação são instituídas. Quando uma parada cardíaca é testemunhada
e o ritmo cardíaco do paciente é FV, a taxa de sobrevivência do mesmo cai de 7% a 10% por minuto até a
desfibrilação, se as manobras de RCP não são iniciadas.26,27 A queda nas taxas de sobrevivência é menos rápida
(chegando em 3% a 4% do colapso à ressuscitação) quando a RCP é iniciada por testemunhas.27,28 Embora a
desfibrilação precoce possa melhorar o desfecho,29,30 muitos pacientes não a recebem ou não são candidatos
à desfibrilação precoce.5
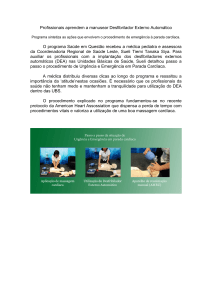
Desde os anos de 1995, a American Heart Association promove o desenvolvimento de programas de
treinamento para leigos com DEA para aumentar a sobr evida na parada cardíaca extra-hospitalar. Um
desfibrilador externo automatizado é uma máquina com sofi sticado sistema computadorizado que analisa
o ritmo cardíaco do paciente ( Fig. 1-5). O DEA usa um algor itmo para distinguir ritmos chocáveis de não
chocáveis. Se o DEA detecta um ritmo chocável, ele fornece instruções audiovisuais para o socorrista aplicar
um choque elétrico. A desfibrilação realizada por cidadãos leigos (tais como comissários de bordo, seguranças
de cassinos, empregados de clubes atléticos ou de golfe ou ainda auxiliares em eventos esportivos) presentes
C0005.indd 14
8/6/12 11:16:45 AM
O ABCD do Atendimento Cardiovascular de Emergência
15
Figura 1-4 A aplicação de compressões torácicas de boa qualidade é essencial para uma efetiva ressuscitação
cardiopulmonar.
Figura 1-5 Um desfibrilador externo automatizado (DEA) usa um algoritmo para distinguir ritmos chocáveis de não
chocáveis.
no cenário é denominada desfibrilação de acesso público. O DEA permite às testemunhas executarem três
dos cinco passos da Corrente de Sobrevivência. Nos primeiros minutos após a desfibrilação, o ritmo cardíaco
do paciente pode estar lentificado e a função de bomba do coração, prejudicada. RCP pode ser necessária por
vários minutos após desfibrilação até a restauração adequada da função cardíaca.28
A American Heart Association relata que programas de DEA serão mais custo-efetiv os se estiverem
presentes em localidades onde pelo menos uma parada c ardíaca testemunhada é provável de ocorrer a cada
poucos anos.28 Num estudo de 2004, a ressuscitação foi aplicada apenas à metade das vítimas de parada cardíaca
C0005.indd 15
8/6/12 11:16:49 AM
16
CAPÍTULO 1 O ABCD do Atendimento Cardiovascular de Emergência
assistida e o DEA usado em apenas cerca de um terço das vítimas de parada cardíaca, a despeito da presença de
socorristas treinados a assistir a uma parada cardíaca.31 Esses achados enfatizam a importância de admitir que
a mera presença do DEA não garante que o mesmo será usado quando uma parada cardíaca acontecer.28
VOCÊ
DEVE
SABER
Como 70% das paradas cardíacas ocorrem no domicílio, foi suposto que oferecer
treinamento em RCP às famílias e a posse de um DEA em casa poderia oferecer uma
oportunidade de aumentar a sobrevivência para pacientes de risco à parada cardíaca.32
Um estudo de 2008 analisou o papel do DEA domiciliar em 7.001 sobreviventes de
infarto do miocárdio (IM) de parede anterior, que não eram elegíveis para implante de
cardioversores-desfibriladores implantáveis. Os resultados deste estudo sugeriram que,
para pacientes de alto risco, a presença de DEA não aumentou de forma significativa
a sobrevivência a uma parada cardíaca.33
Um resumo do tratamento de RCP e asfixia em adultos, crianças e bebês pode ser visto na Tabela 1-2.
Suporte Avançado de Vida Eficaz
Situações emergenciais que requeiram intervenções salvadoras necessitam de coordenação de uma série de
tarefas, tais como compressões torácicas, manejo de via aérea, monitorização eletrocardiográfica e desfi brilação, acesso venoso e uso de drogas. Essas tarefas são executadas por pessoas que fazem parte de um grupo
de ressuscitação. Em situações que envolvem uma parada cardíaca, os objetivos desse grupo são: manter a
continuidade de uma RCP de boa qualidade, restaurar a respiração espontânea e a circulação e preservar as
funções de órgãos vitais através dos esforços de ressuscitação.
No ambiente pré-hospitalar, os cuidados avançados precoces são providenciados por paramédicos * que
chegam ao local. Profissionais da assistência pré-hospitalar trabalham rapidamente para estabilizar o paciente providenciando suporte ventilatório, acesso vascular e administrando medic ações de emergência, dentre
outras intervenções. Daí, então, transferem o paciente para a unidade de emergência mais pr óxima, onde os
cuidados definitivos possam ser aplicados. No ambiente hospitalar, profissionais de saúde providenciam os
cuidados avançados, incluindo o manejo avançado de via aérea, suporte ventilatório e possíveis intervenções
cirúrgicas (Quadro 1-2).
Sistematização dos Cuidados Pós-parada Cardíaca
[Objetivo 6]
Após obtenção de sucesso na ressuscitação pós-parada cardíaca, o comprometimento neurológico e outros
tipos de disfunções orgânicas são causas importantes de morbidade e mortalidade. A resposta de reperfusão
à isquemia que ocorre durante a parada c ardíaca e retorno subsequente à circulação espontânea (RSCE)
resulta em uma série de processos fisiopatológicos que foram denominados síndrome pós-parada cardíaca. Os
componentes da síndrome pós-parada cardíaca incluem:34
• Lesão cerebral pós-parada cardíaca
• Disfunção miocárdica pós-parada cardíaca
• Resposta de reperfusão sistêmica à isquemia
• Persistência da condição patológica precipitante que causou ou contribuiu à parada cardíaca
QUADRO 1-2
•
•
•
•
•
•
•
•
•
Componentes do Suporte Cardíaco Avançado
Suporte básico de vida
Manejo avançado de via aérea
Suporte ventilatório
Reconhecimento de disritmias por eletrocardiograma (ECG)
Interpretação do ECG de 12 derivações
Acesso vascular e ressuscitação volêmica
Terapia elétrica, incluindo desfibrilação, cardioversão sincronizada e marca-passo
Administração de medicação
Revascularização miocárdica, inserção de stent, angioplastia e terapia com balão intra-aórtico
*Nota da Revisão Científica: No Brasil, por médicos e enfermeiros.
C0005.indd 16
8/6/12 11:16:56 AM
O ABCD do Atendimento Cardiovascular de Emergência
TABELA 1-2
17
Resumo de Tratamento de RCP e Engasgo em Adultos,
Crianças e Infantes
Parâmetro
Infante
Criança
Adulto
Idade
Menor que 1 ano
De 1 ano à puberdade
(entre 12 e 14 anos)
Maior de 12-14 anos
Ressuscitação Cardiopulmonar (RCP)
Grau de responsividade
Cheque a respiração
C = Circulação
Cheque o pulso
Compressões
torácicas**
Frequência das
compressões
Comprima o tórax com
Estabeleça irresponsividade, dê um leve tapa e pergunte em voz alta “Você está bem?”
Se houver respiração normal, RCP não é necessário. Se a vítima está irresponsiva e não
está respirando (ou respirando com dificuldade), peça a alguém para ativar o resgate
de emergência e solicite um desfibrilador.*
Checar o pulso por até 10 s
Braquial
Carotídeo ou femoral
Carotídeo
Pulso presente, suporte à respiração e via aérea
Se não há pulso e você
Se não há pulso e você não tem certeza se há pulso, inicie
não tem certeza se há
compressões torácicas. Se houver pulso, porém menor que
pulso, inicie compressões
60 batimentos/min com sinais de má perfusão (palidez,
torácicas
cianose, livores) apesar de suporte de oxigênio e ventilatório,
inicie compressões torácicas.
Pelo menos 100/min permitindo o relaxamento completo do tórax a cada compressão
Dois dedos (um socorrista) ou
os dois polegares com as
mãos abraçando o tórax
(dois socorristas)
Logo abaixo da linha mamilar;
evite comprimir o apêndice
xifoide, costelas ou abdome
Apoio com uma das mãos
ou como em adultos
Apoio de uma das mãos
com a outra por cima
Metade inferior do esterno; Metade inferior do esterno;
evite comprimir o apêndice
evite comprimir
xifoide, costelas ou abdome
o apêndice xifoide,
costelas ou abdome
Pelo menos 5 cm
Pelo menos um
Profundidade das
Pelo menos um terço
terço do diâmetro
compressões
do diâmetro anteroposterior
anteroposterior do tórax
do tórax (aproximadamente
(aproximadamente 5 cm)
4 cm)
A = Via aérea***
Abra a via aérea com hiperextensão da cabeça e tração anterior do queixo. Se suspeitar
de trauma, use retração da mandíbula sem a manobra de estender a cabeça.
B = Respiração
Aplique duas ventilações; cada ventilação deve durar aproximadamente 1 s. Verifique
que as ventilações são efetivas (elevação do tórax). Se o tórax não levanta, reposicione
a cabeça, posicione-se melhor e tente novamente.
Evite ventilação excessiva (muitas ventilações, altos volumes).
Relação compressão/
Um socorrista = 30 : 2
Um ou dois socorristas = 30 : 2
ventilação
Dois socorristas = 15 : 2
Após posicionamento
Ventilar sem pausa para compressões torácicas, aplicando uma ventilação a cada
avançado de via aérea
6 a 8 s (8 a 10 ventilações/min). Evite ventilação excessiva.
Use DEA padrão.
Use um DEA equipado com
D = Desfibrilação
Preferência pelo desfibrilador
adaptador pediátrico, se
manual. Caso este não esteja
possível, para crianças até
disponível, um DEA equipado
25 kg (aproximadamente
com adaptador pediátrico
oito anos de idade). Caso
é desejável. Caso nenhum
esteja indisponível, use
destes esteja disponível, use
um DEA padrão.
um DEA padrão.
Se o choque for recomendado, isole a vítima, aplique um choque, aplique imediatamente
RCP por cinco ciclos e daí analise novamente o ritmo. Aplicação de choque deve ocorrer
logo após compressões. Se o choque não for indicado, proceda imediatamente à RCP.
Pontos de referência
no tórax
Engasgo
Vítima responsiva
Aplique cinco socos nas costas Aplique pressão rítmica
sobre o abdome até que
e após cinco compressões
o objeto seja expelido
torácicas em sequência
ou a vítima fique
rápida até que o objeto seja
irresponsiva
expelido ou a vítima fique
irresponsiva
Aplique pressão rítmica sobre
o abdome, até que o objeto
seja expelido ou a vítima
fique irresponsiva; aplique
pressão sobre o tórax se
paciente obeso ou em estado
adiantado de gestação
Continua
C0005.indd 17
8/6/12 11:16:56 AM
C APÍTUL O
5
Síndromes Coronarianas
Agudas
O B J E T I VO S
Após ler este capítulo, o leitor estará apto a:
1. Explicar a fisiopatologia das síndromes coronarianas agudas (SCAs).
2. Descrever as formas de SCAs.
3. Identificar os principais componentes do histórico e do exame físico do paciente com
suspeita de SCA.
4. Discutir a apresentação clínica típica do paciente com suspeita de SCA.
5. Explicar e dar exemplos de equivalentes anginosos.
6. Elucidar a apresentação atípica e sua importância na SCA.
7. Identificar as alterações no eletrocardiograma (ECG) associadas à isquemia, lesão e infarto
do miocárdio.
8. Identificar as derivações do ECG que visualizam a parede anterior, inferior, lateral, septal,
inferobasal (posterior) e o ventrículo direito.
9. Explicar os aspectos clínicos e eletrocardiográficos do infarto do ventrículo direito (IVD).
10. Descrever a conduta inicial no paciente com SCA.
11. Explicar a importância do ECG de 12 derivações no paciente com SCA.
12. Discutir os três grupos que categorizam os achados do ECG de 12 derivações do paciente
com SCA.
13. Identificar as complicações mais comuns de um infarto agudo do miocárdio (IAM).
INTRODUÇÃO
Em 2010, cerca de 785.000 americanos sofreram um novo ataque cardíaco e aproximadamente 470.000, um
ataque recorrente. Estima-se que outros 195.000 ataques cardíacos silenciosos ocorrem a cada ano. A média
de idade de um indivíduo que sofre o primeiro ataque cardíaco é de 64,5 anos para homens e 70,3 anos para
mulheres.1
Este capítulo discute a fisiopatologia, histórico, apresentação clínica, avaliação e a conduta inicial no paciente
com SCA. O reconhecimento de uma SCA e o atendimento de emergência em tempo adequado podem ter
um grande impacto no prognóstico do paciente.
211
C0025.indd 211
8/7/12 4:35:13 PM
212
CAPÍTULO 5 Síndromes Coronarianas Agudas
Dica ACLS
A cada 25 segundos, aproximadamente, um americano sofrerá um evento coronariano, e a cada
minuto alguém morrerá em consequência de um desses eventos.1
FISIOPATOLOGIA DAS SÍNDROMES
CORONARIANAS AGUDAS
[Objetivo 1]
Síndromes coronarianas agudas (SCAs) são condições distintas causadas por uma sequência semelhante de
eventos patológicos e que envolvem obstrução transitória ou permanente de uma artéria coronária. As SCAs
são caracterizadas por uma demanda excessiva ou um suprimento inadequado de oxigênio e nutrientes para o
músculo cardíaco associado à ruptura de uma placa, formação de trombo e vasoconstrição. Esta sequência de
eventos resulta em condições que variam de isquemia ou lesão miocárdica até a morte (necrose) do músculo
cardíaco.
Dica ACLS
As SCAs também são denominadas síndromes coronarianas isquêmicas agudas (SCIAs).
Arteriosclerose é uma doença crônica do sistema arterial caracterizada por espessamento ou enrijecimento anormal das paredes dos vasos. Aterosclerose é uma forma de arteriosclerose na qual o espessamento
ou enrijecimento das paredes arteriais são causados por acúmulo de depósitos gordurosos no revestimento
interno de artérias de grande e médio calibres. A causa mais comum de uma SCA é a ruptura de uma placa
aterosclerótica.
Dica ACLS
Qualquer artéria do corpo pode desenvolver aterosclerose. Se as artérias coronárias estiverem
envolvidas (doença arterial coronariana [DAC]) e se o fluxo sanguíneo para o coração apresentarse reduzido, pode haver angina ou sinais e sintomas mais graves. Se artérias da perna estiverem
envolvidas (doença vascular periférica), pode haver dor na perna (claudicação). Se artérias que
perfundem o cérebro estiverem envolvidas (doença da artéria carótida), pode resultar em acidente
vascular encefálico (AVE) ou ataque isquêmico transitório (AIT).
Pesquisas mostram que a oxidação e a resposta inflamatória sistêmica contribuem para aterosclerose e
doença cardíaca. Uma sequência hipotética de interações celulares na aterosclerose está demonstrada na
Figura 5-1. Oxidação é um processo químico normal do organismo, causado pela liberação de radicais livres.
Radicais livres são átomos de oxigênio gerados durante o metabolismo celular normal. O excesso de radicais
livres pode danifi car seriamente as células e prejudicar a capacidade do organismo de combater doenç as.
Exemplos de condições que podem c ausar uma produção excessiva de radicais livres incluem o estresse, a
exposição ao cigarro, pesticidas, poluição do ar, luz ultravioleta e radiação.
Antioxidantes, como as vitaminas C e E, atuam ligando-se aos radicais livres e transformando-os em
substâncias não prejudiciais ou reparando o dano celular. A oxidação causa lesão à camada íntima (endotelial)
das artérias. As lipoproteínas de baixa densidade (LDL) são danificadas quando reagem com radicais livres.
A LDL pode ser responsável pela deposição de material gorduroso na parede arterial.
Lesões na camada íntima das artérias desencadeiam uma resposta inflamatória sistêmica. Leucócitos são
liberados no local e oxidam a LDL. Citocinas também são liberadas e atraem ainda mais leucócitos ao local.
Elas também aumentam a pressão arterial e a coagulabilidade do sangue. A oxidação converte LDL em um
material espumoso, que se fi xa nas células musculares lisas das artérias. Com o tempo, o material espumoso
se acumula na parede arterial e forma uma placa rígida.
Lesões ateroscleróticas incluem a estria gordurosa, a placa fibrosa e a lesão avançada (complicada) (Figs. 5-2
e 5-3). Estrias gordurosas são lesões amareladas lisas compostas de lipídios (principalmente colesterol) e células
de músculo liso que se projetam ligeiramente no lúmen arterial. Elas estão presentes em todas as populações,
até mesmo nas que têm baixa incidência de doenç a arterial coronariana (DAC). As estrias gordurosas não
obstruem o vaso e não estão associadas a sintomas clínicos.
C0025.indd 212
8/7/12 4:35:23 PM
Síndromes Coronarianas Agudas
213
Hipercolesterolemia, Hipertensão,
Tabagismo, Toxinas, Fatores
Hemodinâmicos, Reações Imunes, Vírus
Lesão/Disfunção endotelial
Adesão de monócitos e Migração de precursores Efluxo de colesterol
emigração para a íntima de células do músculo liso via HDL
Lúmen
Síntese
de matriz
extracelular
LDL
Macrófagos
Endotélio
LDL
Citoquinas
(p. ex., IL-1, PCM-1)
Íntima
Proliferação de
células
de músculo liso
Células
espumosas
Captação
de lipídios
Lipídios
extracelulares
e células
necróticas
LDL oxidado
Citocinas/fatores de crescimento
Membrana
elástica
interna
Migração de
células
de músculo
liso
Células de músculo liso
Média
Vaso normal
Desenvolvimento progressivo
da placa aterosclerótica
Horizonte
clínico
Figura 5-1 Sequência hipotética de interações celulares na aterosclerose, hipercolesterolemia e outros fatores de risco
causam lesão endotelial, resultando na adesão de plaquetas e monócitos e na liberação de fatores de crescimento, incluindo o fator de crescimento derivado de plaquetas (PDGF), o que leva à migração e proliferação de células do músculo liso
(CML). Células espumosas das placas ateromatosas são derivadas de macrófagos e CMLs — dos macrófagos via receptor
de lipoproteína de densidade muito baixa (VLDL) e modificações na lipoproteína de baixa densidade (LDL) reconhecidas por
receptores varredores (p. ex., LDL oxidado), e de CMLs por mecanismos menos definidos. O lipídio extracelular é derivado
da insudação do lúmen do vaso, particularmente na presença de hipercolesterolemia, assim como de células espumosas
degenerativas. O acúmulo de colesterol na placa reflete um desequilíbrio entre influxo e efluxo; é provável que a lipoproteína
de alta densidade (HDL) ajude a eliminar o colesterol desses acúmulos. As CMLs migram para a íntima e produzem matriz
extracelular (MEC), incluindo colágeno e proteoglicanos, IL-1, interleucina 1; PCM-1, proteína cofator de membrana 1.
Fase Pré-clínica
Geralmente idade jovem
ESTRIA GORDUROSA
ARTÉRIA
NORMAL
PLACA
FIBROGORDUROSA
Em áreas propensas a lesões
e acelerado por fatores de risco:
Disfunção endotelial
Adesão/emigração de monócitos
Migração de CML para a íntima
Proliferação de CML
Elaboração de MEC
Acúmulo de lipídios
PLACA
AVANÇADA/
VULNERÁVEL
Morte/degeneração celular
Inflamação
Crescimento da placa
Remodelamento da placa
e MEC da parede
Organização do trombo
Calcificação
Fase Clínica
Geralmente adulto de meia-idade a idosos
Trombose mural
Embolização
Enfraquecimento
da parede
ANEURISMA
E
RUPTURA
Ruptura da placa
Erosão da placa
Hemorragia da placa
Trombose mural
Embolização
OCLUSÃO
PELO
TROMBO
Crescimento
progressivo
da placa
ESTENOSE
CRÍTICA
Figura 5-2 Histórico natural, aspectos morfológicos, principais eventos patogênicos e complicações clínicas da aterosclerose. MEC, matriz extracelular; CML, célula de músculo liso.
C0025.indd 213
8/7/12 4:35:24 PM
Síndromes Coronarianas Agudas
221
Isquemia
Lesão
Infarto
Tempo desde o início
Extensão do infarto
Início ⬍ 20-40 min 30 min
0%
10%
1 hora
2 horas
4 horas
6 horas
24 horas
30%
50%
70%
90%
100%
Figura 5-8 Progressão de um infarto do miocárdio (IM). Quando uma artéria coronária é obstruída (geralmente por um
trombo), ocorrem, de imediato, uma isquemia na área perfundida pela artéria afetada e uma lesão subendocárdica, em 20 a
40 minutos. A morte do tecido subendocárdico acontece cerca de 30 minutos, e a necrose se estende cerca da metade da
parede miocárdica em duas horas. Seis horas após, a necrose envolve quase 90% da parede do miocárdio e está completa em
24 horas. A cicatrização começa em 24 a 72 horas. Em duas a oito semanas após o infarto, o tecido necrótico foi substituído
por tecido fibroso.
QUADRO 5-4
Critérios para Infarto Agudo do Miocárdio13
O termo infarto do miocárdio deve ser usado quando há evidência de necrose do miocárdio em
um contexto clínico compatível com isquemia miocárdica. Sob essas condições, qualquer um dos
seguintes critérios se encaixa no diagnóstico de IM:
• Detecção de aumento e/ou queda nos níveis dos biomarcadores cardíacos (de preferência
troponina) com pelo menos um valor acima do 99° percentil do limite de referência superior
(LRS) em conjunto com evidências de isquemia miocárdica e pelo menos um dos seguintes
aspectos:
• Sintomas de isquemia
• Mudanças no ECG indicativas de nova isquemia (novas mudanças no segmento ST ou na
onda T ou novo bloqueio de ramo esquerdo [BRE])
• Desenvolvimento de ondas Q patológicas no ECG
• Evidência de imagem de perda nova de miocárdio viável ou uma nova anormalidade de
movimento de parede regional
• Morte cardíaca súbita envolvendo parada cardíaca, em geral com sintomas sugestivos de
isquemia miocárdica, acompanhada por elevação de ST presumidamente nova ou novo BRE,
e/ou evidência de trombo por angiografia coronariana e/ou na autópsia; porém, ocorrendo
morte antes das amostras terem sido coletadas, ou em um momento anterior ao aparecimento
de biomarcadores cardíacos no sangue.
• Para intervenções coronarianas percutâneas (ICP) em pacientes com valores basais de
troponina normais, elevações de biomarcadores cardíacos acima do 99° percentil do LRS
são indicativas de necrose miocárdica pré-procedimento. Por convenção, aumentos nos
biomarcadores acima de 3 × 99° percentil do LRS foram designados como IM relacionado a
ICP. Um subtipo relacionado a uma trombose de stent documentada é reconhecido.
• Para cirurgia de RM em pacientes com valores basais de troponina normais, elevações nos
biomarcadores cardíacos acima do 99° percentil do LRS são indicativas de necrose miocárdica
periprocedimento. Por convenção, aumentos nos biomarcadores acima de 5 × 99° percentil do
LRS mais novas ondas Q patológicas ou novos BRE, ou nova oclusão de enxerto ou de artéria
coronária nativa documentada angiograficamente, ou evidência de imagem de nova perda de
miocárdio viável foram designadas como definidores de IM relacionado a CRM.
• Achados patológicos de um IM agudo.
consenso foi publicado em 2000 no European Heart Journal do American College of Cardiology. A ESC,
o ACC e a American Heart Association (AHA) reuniram-se com a World Heart Federation (WHF), em
uma Força Tarefa Global para atualizar o documento de 2000, e uma atualização foi publicada em 2007.13 As
classificações de IM estão descritas na Tabela 5-1, e os critérios de IM agudo encontram-se no Quadro 5-4.
C0025.indd 221
8/9/12 2:37:23 PM
222
CAPÍTULO 5 Síndromes Coronarianas Agudas
TABELA 5-1
Infarto do Miocárdio — Classificações
Classificação Anatômica14
Descrição
Transmural
Necrose isquêmica da espessura total do(s) segmento(s) muscular(es)
afetado(s), estendendo-se desde o endocárdio, passando pelo miocárdio,
até o epicárdio
A área de necrose isquêmica se limita ao endocárdio ou ao endocárdio e o
miocárdio; não se estende à espessura total do(s) segmento(s) da parede
miocárdica
Não transmural
Classificação por Tamanho13
Descrição
Microscópico
Pequeno
Moderado
Grande
Necrose focal
Menos de 10% do miocárdio ventricular esquerdo (VE)
10% a 30% do miocárdio VE
Mais de 30% do miocárdio VE
Classificação Patológica13
Intervalo de Tempo
Descrição
Em evolução
Menos de 6 horas
Agudo
6 horas a 7 dias
Em cicatrização
7 a 28 dias
Cicatrizado
29 dias ou mais
Poucos ou nenhum leucócito
polimorfonuclear pode ser visto
Presença de leucócitos
polimorfonucleares
Presença de células mononucleares e
fibroblastos, ausência de leucócitos
polimorfonucleares
Tecido cicatricial sem infiltração
celular
Classificação por Localização
Anterior
Lateral
Inferior
Inferobasal (posterior)
Classificação Clínica13
Descrição
Tipo 1
Infarto do miocárdio (IM) espontâneo relacionado à isquemia em decorrência
de um evento coronariano primário como erosão e/ou ruptura de placa,
fissura ou disseação
IM secundário à isquemia em decorrência de aumento da demanda de
oxigênio ou menos suprimento sanguíneo, tais como espasmo de artéria
coronária, embolia coronariana, anemia, arritmias, hipertensão ou
hipotensão
Morte súbita cardíaca, incluindo parada cardíaca, geralmente com
sintomas sugestivos de isquemia miocárdica, acompanhados por
supradesnivelamento de ST presumidamente nova, ou novo bloqueio de
ramo, ou evidência de trombo em uma artéria coronária por angiografia
e/ou na autópsia, mas ocorrendo morte antes da obtenção das amostras
de sangue, ou antes do surgimento de biomarcadores cardíacos no
sangue
IM associado à intervenção coronariana percutânea
IM associado à trombose do stent conforme documentado por angiografia
ou autópsia
IM associado à cirurgia de revascularização miocárdica
Tipo 2
Tipo 3
Tipo 4a
Tipo 4b
Tipo 5
Septal
Ventricular direito
Dados de Thygesen K, Alpert JS, White HD; Joint ESC/ACCF/AHA/WHF Task Force for the Redefinition of Myocardial Infarction: Universal
definition of myocardial infarction. J Am Coll Cardiol 2007;50:2173-2195.13
Dados de Bolooki HM, Bajzer TC: Acute myocardial infarction. Em Cleveland Clinici: current clinical medicine , Filadélfia, 2009,
Elsevier.14
Critérios Prévios de Infarto do Miocárdio13
Qualquer um dos seguintes critérios se aplicam no diagnóstico de IM prévio:
• Desenvolvimento de ondas Q patológicas com ou sem sintomas.
• Evidências de imagem de uma região com perda de miocárdio viável que esteja afinado e não contrátil, na
ausência de uma causa não isquêmica.
• Achados patológicos de um IM cicatrizado ou em cicatrização.
C0025.indd 222
8/7/12 4:35:44 PM
Síndromes Coronarianas Agudas
223
HISTÓRICO E APRESENTAÇÃO CLÍNICA12
[Objetivo 3]
Histórico do Paciente
A maioria dos pacientes não procura atendimento médico por duas horas ou mais após o início dos sintomas
de dor torácica isquêmica.10,15 As mulheres frequentemente demoram mais que os homens para procurar assistência médica. As causas mais comuns quanto à demora na busca por atendimento médico para desconforto
torácico isquêmico estão descritas no Quadro 5-5.
Nem todo desconforto torácico é de origem cardíaca. Obter um histórico preciso é importante para ajudar a
determinar se os sinais e sintomas de um paciente são sugestivos de isquemia em decorrência de DAC. Como
tempo é músculo na assistência aos pacientes com SCA, é importante direcionar perguntas para determinar a
probabilidade de o paciente apresentar uma SCA e não retardar a terapia de reperfusão, se indicada. As informações consideradas mais importantes ao se obter o histórico do paciente estão descritas na Tabela 5-2.
Dica ACLS
Na coleta do histórico, use as palavras do paciente para descrever o desconforto. Por exemplo, o
paciente talvez não considere seu sintoma como “desconforto” ou “dor”, e utilize um outro termo
para descrevê-lo. Qualquer que seja o termo que ele utilize, continue a usá-lo ao interagir.
Dica ACLS
Pacientes com sintomas sugestivos de desconforto torácico isquêmico devem ser orientados
sobre a importância de ligar para o telefone de emergência (192) em vez de ir ao hospital por
conta própria. Oriente seus pacientes que os profissionais do resgate podem salvar suas vidas,
caso haja complicações a caminho do hospital.
Fatores Predisponentes
Estudos mostraram que o pico de incidência de eventos cardíacos agudos fica entre 6 h da manhã e o meiodia.16-19 As primeiras horas da manhã estão associadas a aumentos na pressão arterial, na frequência cardíaca,
na atividade do sistema nervoso simpático, no cortisol e na agregabilidade plaquetária. Alguns estudos mostraram que IM é mais provável de ocorrer nas segundas-feiras (na transição do fim de semana para a semana
de trabalho) e durante os meses de inverno.16,20-22
Há um fator precipitante em cerca de 50% dos eventos cardíacos agudos.23 Alguns exemplos incluem
esforço físico moderado a intenso, estresse emocional excepcional, transtornos de sono, alimentação excessiva
ou uso de álcool, infecção respiratória aguda ou embolia pulmonar.19,24-27 O uso de cocaína pode ser um fator,
em particular nos pacientes com menos de 40 anos de idade.
QUADRO 5-5
Razões Comuns de Demora na Busca de Cuidado Médico
para Desconforto Torácico do Tipo Isquêmico10,15
• Desconhece a importância de ligar para o telefone de emergência (192) devido aos sintomas
• Desconhece a necessidade de tratamento rápido
• Desconforto leve começa lentamente e não de maneira abrupta e com dor intensa, como é
mostrado na televisão ou nos filmes
• Acreditar que os sintomas desapareceriam ou não eram graves
• Acreditar que os sintomas eram causados por outra condição crônica (p. ex., artrite, distensão
muscular, gripe)
• Não querer “incomodar” a equipe do SEM, médicos ou outros profissionais de saúde a menos
que estivesse “realmente doente”
• Medo do constrangimento se os sintomas acabassem sendo alarme falso
• Querer aprovação familiar antes de buscar ajuda médica
• Sentir que não estava em risco de sofrer um ataque cardíaco (especialmente comum entre
mulheres e homens jovens sadios)
Observação: Embora essas respostas de 2004 a 2007 ainda sejam verdadeiras até hoje, a
economia ( i. e., carência de emprego ou benefícios médicos) é outra razão comum para a demora
na busca por atendimento ( i. e., “Não posso pagar”).
C0025.indd 223
8/7/12 4:35:44 PM
Síndromes Coronarianas Agudas
245
Síndromes Coronarianas Agudas
1
Sintomas sugestivos de isquemia ou infarto
2
Avaliação e atendimento pelo SEM, preparação hospitalar:
• Monitore, e faça uso da sequência ABC. Esteja preparado para aplicar RCP e desfibrilação.
• Administre aspirina e considere oxigênio, nitroglicerina e morfina, se necessário
• Obtenha um ECG de 12 derivações; se houver supradesnivelamento de ST:
- Notifique o hospital de que receberá o paciente com transmissão ou interpretação
de dados; anote a hora do início dos sintomas e do primeiro contato médico.
• O hospital notificado deverá mobilizar recursos para responder a IAMCEST.
• Se for considerada a fibrinólise pré-hospitalar, use a lista de verificação
para terapia fibrinolítica.
3
Avaliação simultânea do PS (< 10 minutos)
• Verifique os sinais vitais; avalie a saturação de oxigênio
• Estabeleça acesso IV
• Obtenha um histórico direcionado e faça um
exame físico breve
• Revise/preencha a lista de verificação de terapia
fibrinolítica (Fig. 2); verifique as contraindicações (Tabela 5)
• Obtenha níveis de marcadores cardíacos,
eletrólitos e coagulação iniciais
• Obtenha um raio-X torácico portátil (< 30 minutos)
Tratamento geral imediato no PS
• Se a sat O2 < 94%, inicie oxigênio a 4 L/min; titule
• Aspirina 160 a 325 mg (se não administrada pelo SEM)
• Nitroglicerina sublingual ou spray
• Morfina IV se o desconforto não aliviado por nitroglicerina
4
Interpretação do ECG
5
9
Supradesnivelamento de ST ou BRE
novo ou presumidamente novo;
altamente suspeito de lesão
IM com supradesnivelamento de ST
(IAMCEST)
13
Infradesnivelamento de ST ou
inversão dinâmica da onda T; forte
suspeita de isquemia
Angina instável de alto risco/IM sem
supradesnivelamento de ST
(AI/IAMSEST)
Normal ou alterações não diagnósticas
no segmento ST ou onda T
SCA de risco baixo a intermediário
14
6
10
• Inicie terapias adjuntas se
indicadas (veja o texto)
• Não retarde a reperfusão
7
Tempo desde o início
dos sintomas ≤12 horas?
> 12
horas
Considere admissão em
unidade de dor torácica
do PS ou em leito apropriado
e acompanhe:
• Biomarcadores cardíacos
seriados (incluindo troponina)
• Repita ECG/monitoração
contínua do segmento ST
• Considere teste diagnóstico
não invasivo
Troponina elevada ou paciente de alto risco
(Tabelas 3 e 4 para estratificação do risco).
Considere estratégia invasiva precoce
se houver:
• Desconforto torácico isquêmico refratário
• Desvio recorrente/persistente de ST
• Taquicardia ventricular
• Instabilidade hemodinâmica
• Sinais de insuficiência cardíaca
11
≤ 12 horas
Iniciar tratamentos adjuntos conforme
indicado (veja o texto)
• Nitroglicerina
• Heparina (HNF ou HBPM)
• Considere: β-bloqueadores VO
• Considere: Clopidogrel
• Considere: Inibidor da glicoproteína IIb/IIIa
8
12
Metas de reperfusão:
Terapia definida por critérios
do paciente e da instituição (Tabela 1)
• Meta intervalo porta-balão
de 90 minutos (PIC)
• Meta intervalo porta-agulha
de 30 minutos (fibrinólise)
Admita em leito monitorizado
Avalie o estado de risco (Tabelas 3 e 4)
Continue AAS, heparina e outras
terapias conforme indicado
• Inibidor de ECA/BRA
• Inibidor de HMG CoA reductase
(terapia de estatina)
Não seja de alto risco: cardiologia
para estratificar o risco
15
Sim
Desenvolva um ou mais:
• Aspectos clínicos
de alto risco
• Mudanças dinâmicas no
ECG compatíveis com isquemia
• Troponina elevada
16
Sim
Não
Imagem diagnóstica não
invasiva ou teste funcional
anormal
17
Não
Se não houver evidência
de isquemia ou infarto nos
testes, pode receber alta com
acompanhamento
© American Heart Association
Figura 5-30 Algoritmo de síndromes coronarianas agudas da American Heart Association. ABCs, vias respiratórias, respiração e circulação; ECA, enzima de conversão da angiotensina; SCA, síndrome coronariana aguda; BRA, bloqueador do
receptor de angiotensina; AAS, aspirina; RCP, ressuscitação cardiopulmonar; ECG, eletrocardiograma; PS, pronto-socorro;
SEM, serviço de emergência médica; HMG CoA, hidroximetilglutaril coenzima A; HBPM, heparinas de baixo peso molecular;
ICP, intervenção coronariana percutânea; VO, oral; HNF, heparina não fracionada.
C0025.indd 245
8/7/12 4:36:04 PM
266
CAPÍTULO 5 Síndromes Coronarianas Agudas
PARE E REVISE
Verdadeiro/Falso
Indique se a afirmação é verdadeira ou falsa.
___
1.
A isquemia miocárdica que se prolonga além de alguns minutos pode resultar em lesão
miocárdica.
___
2.
A terapia fibrinolítica é uma intervenção essencial no tratamento de todos os pacientes
com angina instável/infarto do miocárdio sem elevação do segmento ST.
___
3.
Na fase aguda inicial, muitas vezes é impossível diferenciar entre um paciente com angina
instável e um paciente com infarto do miocárdio agudo, pois suas apresentações clínicas e
os achados do ECG podem ser idênticos.
___
4
Um paciente que apresenta dor torácica atípica sente um desconforto localizado na área do
tórax, mas que pode ter aspectos musculoesqueléticos, posturais ou pleuríticos.
___
5.
No pré-hospitalar ou no pronto-socorro, inibidores da glicoproteína IIb/IIIa devem ser
usados como rotina no tratamento de síndromes coronarianas agudas com e sem elevação
de ST.
___
6.
As decisões a respeito do atendimento de um paciente, que está sofrendo uma síndrome
coronariana aguda, baseiam-se primariamente em seus achados no exame físico e sintomas,
na saturação de oxigênio e na presença de fatores de risco cardíacos.
___
7.
Inibidores da enzima de conversão da angiotensina agem nos receptores beta1 e beta2
reduzindo a frequência sinusal, deprimindo a condução AV e reduzindo a pressão arterial.
Múltipla Escolha
Identifique a melhor opção que completa a afirmação ou responde a pergunta.
C0025.indd 266
___
8.
Qual das seguintes alternativas reflete corretamente os marcos de isquemia do ECG?
a. Ondas Q patológicas, elevação do segmento ST
b. Depressão do segmento ST, inversão da onda T
c. Ondas Q patológicas, depressão do segmento ST
d. Elevação do segmento ST, inversão da onda T
___
9.
Os betabloqueadores:
a. Reduzem a contratilidade do miocárdio
b. Aumentam a demanda de oxigênio do miocárdio
c. Aumentam a velocidade de condução do nó atrioventricular
d. Aumentam a frequência de descarga do nó sinoatrial
___
10.
A dose inicial recomendada de aspirina é:
a. 35 a 75 mg
b. 75 a 162 mg
c. 162 a 325 mg
d. 325 a 500 mg
8/7/12 4:36:38 PM
Síndromes Coronarianas Agudas
___
11.
A dopamina:
a. Suprime a ectopia ventricular
b. É usada para aumentar a frequência cardíaca e a pressão arterial
c. Deve ser administrada até que o QRS se alongue mais de 50% de sua amplitude
original
d. É útil para aliviar o desconforto torácico associado a síndromes coronarianas agudas
___
12.
A maior incidência de fibrilação ventricular ocorre cerca de ___ horas depois do
aparecimento dos sintomas do IM com elevação de ST.
a. 4
b. 12
c. 24
d. 48
___
13.
Exemplos de complicações elétricas de um infarto agudo do miocárdio incluem:
a. AVE agudo e embolia pulmonar
b. Aneurisma ventricular e pericardite
c. Bradicardia sinusal e bloqueios de ramo
d. Distúrbios de músculo papilar e insuficiência ventricular esquerda
___
14.
O medicamento de escolha para alívio do desconforto torácico persistente associado ao
infarto do miocárdio com elevação de ST que não responda a nitratos é:
a. Aspirina
b. Morfina
c. Midazolam
d. Diltiazem
___
15.
A pericardite aguda:
a. Ocorre com mais frequência em virtude de trauma torácico.
b. Em geral, é intensificada quando o paciente senta-se inclinado para frente e piora na
posição supina no leito
c. Resulta na maioria das vezes em uma síndrome clínica de dor torácica, ruído de atrito
pericárdico e mudanças no ECG
d. Costuma associar-se a desconforto sobre uma área dispersa e não pode ser localizada
com o dedo
267
As perguntas 16 a 26 pertencem ao seguinte cenário:
Um homem de 62 anos de idade se queixa de desconforto torácico. O paciente afirma que o desconforto
está localizado no centro do tórax e irradia-se para o braço esquerdo. Ele estava lendo jornal quando o
desconforto começou cerca de 1 hora e meia atrás. Em uma escala de 0 a 10, o paciente classifica
o desconforto como 9. Ele não tem antecedentes médicos relevantes, não usa medicações regularmente e
afirma “jamais ter sentido nada parecido antes”. O pai dele faleceu de ataque cardíaco aos 66 anos de idade.
O paciente é um investidor bancário e afirma estar sob estresse considerável dia a dia. As perguntas a seguir
referem-se à avaliação e conduta iniciais nesse paciente.
___
C0025.indd 267
16.
A conduta inicial nesse paciente deverá incluir avaliação primária e secundária, oxigênio (se
indicado), IV, monitoração e:
a. Aspirina e um ECG de 12 derivações
b. Providências para a colocação de marca-passo transcutâneo
c. Providências para desfibrilação imediata
d. Uma prova de volume de 500 mL de solução salina normal
8/7/12 4:36:38 PM
PA RT E II
Estudos de Caso
C0035.indd 295
8/6/12 5:41:49 PM
Estudos de Caso
INTRODUÇÃO
A primeira seção deste livro forneceu o “porquê”, o “quando” e o “como” para os estudos de caso que se seguem.
Está provado que, para aprender como fazer algo, deve-se realmente fazê-lo. A oportunidade de praticar as
habilidades ensinadas no curso de suporte avançado de vida (SAV) e tomar decisões em relação aos cuidados
com o paciente é fornecida em 10 estudos de c aso “essenciais” no curso de alunos do SAV. Os 10 casos “essenciais” apresentados durante o curso de SAV são os seguintes:
1. Parada respiratória
2. Taquicardia ventricular (TV) sem pulso/fi brilação ventricular (FV) tratada com desfi brilador externo
automático (DEA)
3. TV/FV sem pulso
4. Assistolia
5. Atividade elétrica sem pulso (AESP)
6. Síndrome coronariana aguda (SCA)
7. Bradicardia sintomática
8. Taquicardia instável
9. Taquicardia estável
10. Acidente vascular isquêmico agudo
Durante o curso de SAV, a discussão relativa a cada um dos casos essenciais pode ocorrer entre o instrutor
e os alunos do curso, entre vários instrutores e pequenos grupos de participantes do curso ou entre grupos de
alunos que se alternam desempenhando o papel do paciente, dos socorristas e do instrutor, com a supervisão
de um outro instrutor.
Cada um dos casos “essenciais” de SAV é apresentado nas páginas seguintes. Os estudos de caso apresentados
aqui não têm a intenção de apresentar todas as possíveis arritmias ou as condições do paciente que podem ser
apresentadas no curso real do SAV. Em vez disso, eles são oferecidos como exemplo para auxiliá-lo a integrar
a informação apresentada na seção preparatória deste livro.
Cada caso de SAV é apresentado utilizando planilhas de cenários baseados em habilidades. Um exemplo
de planilha de cenário é demonstrada adiante. Leia a planilha inteira, prestando particular atenção à seção
“Tarefas Necessárias”, que reflete o que se espera que você faça. Depois que tiver lido a planilha, peça a outra
pessoa para assisti-lo assumindo o papel de “instrutor”. A informação que deve ser lida em voz alta está em
itálico. Enquanto você pratica, simule ser a pessoa responsável pela orientação das ações de uma equipe que
está proporcionando cuidados de emergência para o paciente. Presuma que cada membro da equipe vá realizar
corretamente as suas instruções; contudo, eles não vão fazer nada sem a sua orientação. Realize uma avaliação
do paciente como você faria em uma situação real, incluindo a comunicação com o paciente. O instrutor deve
assumir o papel do paciente, dos membros da família, espectadores ou outras pessoas, conforme necessário.
À medida que você progride por meio do estudo de c aso, declare tudo o que estiver avaliando. Formule as
perguntas do instrutor sobre os sinais vitais do paciente, sua história e a resposta aos tratamentos realizados,
conforme necessário. Se tiver problemas para decidir o que faz er, o instrutor poderá ajudá-lo, lendo qual a
C0035.indd 297
297
8/6/12 5:41:59 PM
Estudos de Caso
301
Figura 7-1
O ritmo é uma bradicardia sinusal. Há alguém disponível que possa relatar
o que aconteceu com essa paciente?
Instrutor: (Ver história SAMPLE obtida com o marido da paciente.)
História SAMPLE
Sinais/sintomas
Alergias
Medicamentos
História médica Prévia
Última (Last) ingesta oral
Eventos anteriores
Vias Aéreas,
Respiração,
Circulação
Incidente de submersão
Nenhuma
Desconhecido
Depressão
Desconhecida
A paciente foi resgatada da piscina pelo
seu marido. Ele estima que ela tenha
permanecido na água por menos de 10
minutos.
Quero que o meu assistente mais experiente intube a paciente. Quero que
o membro da equipe responsável pelas infusões IV inicie uma infusão
intravenosa com soro fisiológico. Também gostaria que um membro da
equipe obtivesse um ECG de 12 derivações enquanto realizo o exame
físico específico.
Instrutor: (Ver achados do exame físico.) Um tubo endotraqueal foi inserido e o cuff foi
inflado. Um acesso IV foi estabelecido com soro fisiológico. Descreva como você
confirma o posicionamento do tubo endotraqueal.
Achados do Exame Físico
Cabeça, orelhas, olhos,
nariz e garganta
Pescoço
Tórax
Abdome
Pelve
Extremidades
Parte posterior do corpo
Um líquido rosado estava inicialmente presente
na boca (limpo com a aspiração)
Traqueia na linha média, ausência de estase
jugular
Sons respiratórios limpos e iguais com a
ventilação por dispositivo bolsa-válvula-máscara
Nenhuma anormalidade observada
Nenhuma anormalidade observada
Nenhuma anormalidade observada
Sem alterações
Confirmo o posicionamento do tubo endotraqueal iniciando a ausculta de
cinco pontos do tórax. Auscultarei primeiramente sobre o epigástrio. O
que é que eu escuto? A seguir auscultarei os lados direito e esquerdo
do tórax em quatro áreas. O que eu escuto?
Instrutor: Não existem sons sobre o epigástrio. Os sons respiratórios estão diminuídos do
lado esquerdo do tórax com a ventilação com o dispositivo bolsa-válvula-máscara. Eles
são claramente audíveis no lado direito. O que você gostaria de fazer agora?
C0035.indd 301
8/6/12 5:42:09 PM
Refletindo as diretrizes do atendimento cardiovascular de emergência, esta 4ª edição do ACLS
oferece um guia para estudo completo e em cores do suporte avançado de vida em cardiologia.
Uma abordagem de leitura fácil que abrange tudo: de vias aéreas e reconhecimento do ritmo a
terapia elétrica, síndromes coronarianas agudas e acidente vascular cerebral agudo.
Atendimento Pré-hospitalar ao
Traumatizado – PHTLS
7ª edição
NAEMT – National Association of
Emergency Medical Technicians
Ecocardiografia – Guia Essencial
2ª edição
Catherine M. Otto
Rebecca G. Schwaegler
Ecocardiografia Dinâmica
1ª edição
Roberto M. Lang
Steven A. Goldstein
Itzhak Kronzon
Bijoy K. Khandheria
• As seções Pare e Revise ao final dos capítulos ajudam a lembrar das informações mais
importantes.
• Os quadros Dicas ACLS oferecem pontos-chave e observações úteis à prática clínica.
• Os quadros sob o título Simplificando fornecem dados essenciais de maneira clara e concisa.
• As seções Pré-teste e Pós-teste – cada uma contendo 50 questões, com respostas e
comentários ao final do livro – permitem avaliar seu conhecimento antes e depois do estudo.
SUMÁRIO DO GUIA PARA ESTUDO ACLS
Pré-teste
Capítulo 1 O ABCD do Atendimento Cardiovascular de Emergência
Capítulo 2 Manejo das Vias Aéreas: Oxigenação e Ventilação
Capítulo 3 Reconhecimento do Ritmo
Capítulo 4 Terapia Elétrica
Capítulo 5 Síndromes Coronarianas Agudas
Estudos de Caso
Pós-teste
ACLS
SUPORTE AVANÇADO DE VIDA EM CARDIOLOGIA
EMERGÊNCIAS EM CARDIOLOGIA
UM GUIA
PARA
ESTUDO
4ª EDIÇÃ O
Capítulo 6 Acidente Vascular Cerebral Agudo
Barbara Aehlert
Aehlert
Hipertensão
2ª edição
Andréa A. Brandão
Celso Amodeo
Fernando Nobre
• NOVO! Intervenções farmacológicas integradas aos capítulos para facilitar a aprendizagem
coesa.
SUPORTE AVANÇADO DE VIDA EM CARDIOLOGIA
VOCÊ TAMBÉM DEVE SE INTERESSAR POR:
• Os NOVOS recursos incluem os últimos algoritmos de tratamento ACLS, novos estudos de casos,
100 fotos e ilustrações novas, uma régua de frequência cardíaca e um cartão de consulta rápida
do ACLS para uso na prática.
ACLS
Domine o ABCD do atendimento cardiovascular de emergência!
Classificação de Arquivo Recomendada
EMERGÊNCIAS
CARDIOLOGIA
www.elsevier.com.br/medicina
TRADUÇÃO DA 4ª EDIÇÃO
A AUTORA
Barbara Aehlert, RN, BSPA Southwest
EMS Education Inc., Phoenix, Arizona, e
Pursley, Texas, EUA.