BIOFARMÁCIA
Definições:
Biofarmácia é o estudo da relação entre as propriedades físico-químicas dos
medicamentos e sua biodisponibilidade (VANIALS, 2001).
Relação entre a natureza e a intensidade dos efeitos biológicos nos seres vivos e fatores
referentes às formas farmacêuticas (ANSEL, 2000).
Estudo do modo como as propriedades físico-químicas do fármaco, a forma
farmacêutica e a via de administração afetam a velocidade e o grau de absorção dos
fármacos. (AULTON, 2005).
BIOFARMÁCIA
FÁRMACO
FORMA FARMACÊUTICA
VIA DE ADMINISTRAÇÃO
QUANTIDADE E VELOCIDADE
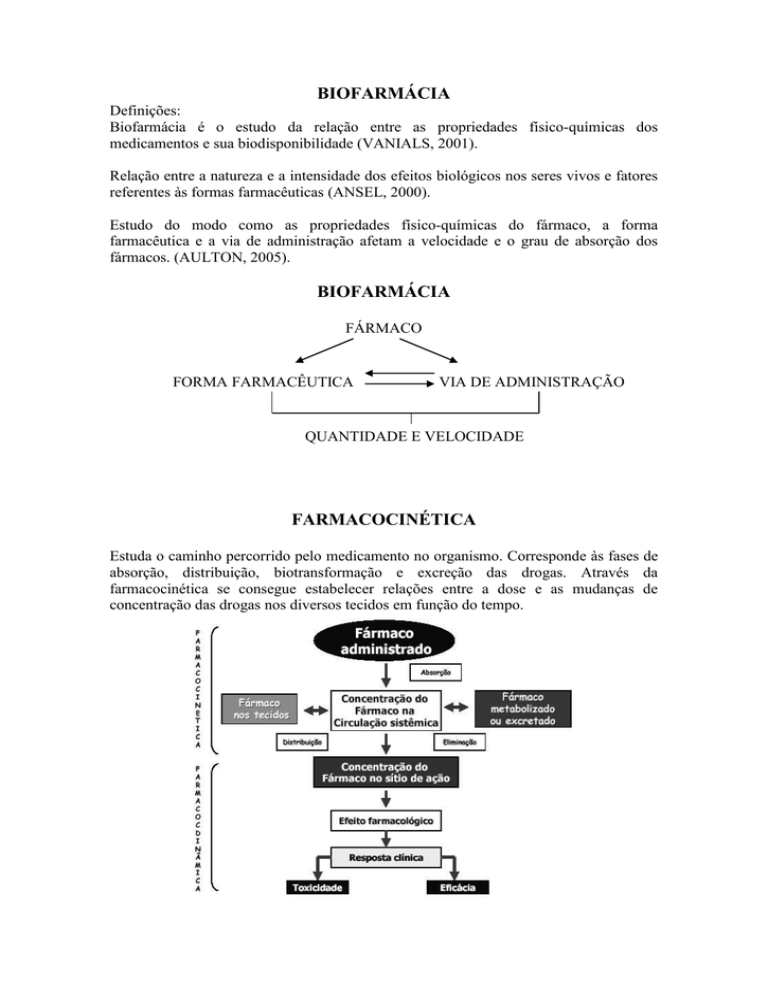
FARMACOCINÉTICA
Estuda o caminho percorrido pelo medicamento no organismo. Corresponde às fases de
absorção, distribuição, biotransformação e excreção das drogas. Através da
farmacocinética se consegue estabelecer relações entre a dose e as mudanças de
concentração das drogas nos diversos tecidos em função do tempo.
VIAS DE ADMINISTRAÇÃO DE FÁRMACOS
Fatores importantes para determinação da via de administração de fármacos:
- Propriedades do fármaco: natureza química da droga (sal, éster, complexo, cristalina x
amorfa); estado físico; tamanho e superfície das partículas da droga; presença de
excipientes e coadjuvantes; tipo da forma farmacêutica.
- Objetivos terapêuticos: tempo de ação da droga no organismo (início rápido da ação,
administração por longo tempo, etc).
VIA ENTERAL
VIA PARENTERAL
OUTRAS
ORAL
RETAL
IV
IM
SUBLINGUAL
SC
- INALAÇÃO
- INTRANASAL
- INTRATECAL /
INTRAVENTRICULAR
- TÓPICA
- TRANSDERMAL
VIA ENTERAL
VIA ORAL - É a mais comum, porém a mais variável devido à biotransformação de
primeira passagem, no intestino ou no fígado, o que limita a eficácia de vários
fármacos. A ingestão de fármacos com alimentos pode influenciar a absorção.
Via Sublingual – o fármaco é difundido na rede capilar permitindo que entre
diretamente na circulação sistêmica, evitando os efeitos de primeira passagem.
Via Retal – por esta via a biotransformação dos fármacos pelo fígado é minimizada,
não há risco dos fármacos serem destruídos pelas enzimas intestinais ou pelo baixo pH
do estômago (assim como a via sublingual) e é a forma de escolha nos casos em que o
paciente se encontra vomitando.
VIA PARENTERAL
Esta via é a de escolha para fármacos que são pouco absorvidos e/ou instáveis no TGI.
Assegura o melhor controle sobre a dose real de fármaco administrada ao organismo.
Via Intravascular – é a mais comum, evita o TGI e os efeitos de primeira passagem
pelo fígado, permite um efeito rápido e controle máximo sobre os níveis circulantes no
organismo. Porém, não podem ser retirados com emese, podem introduzir bactérias por
meio de contaminação no local da injeção, pode produzir hemólise ou causar reações
adversas por liberação muito rápida de concentrações elevadas do fármaco ao plasma e
aos tecidos.
Via Intramuscular – são soluções aquosas que são absorvidas rapidamente ou
preparações especializadas de depósito (suspensões do fármaco em veículo não aquoso
como o PEG, por exemplo), que têm absorção lenta: à medida que o veículo se difunde
para fora do músculo, o fármaco precipita no local da injeção e se dissolve lentamente
fornecendo uma dose sustentada durante um período de tempo estendido.
Via Subcutânea – como a IM, requer absorção e é um pouco mais lenta do que a IV.
Minimiza os riscos associados a injeção intravascular.
OUTRAS VIAS DE ADMINISTRAÇÃO
Inalação – utilizada para fármacos que são gases ou aqueles dispersos em um aerossol;
por assegurarem a rápida oferta do fármaco através da ampla superfície da membrana
mucosa do trato respiratório e do epitélio pulmonar, com efeito rápido, são muito
suados com conveniência e eficácia em pacientes com problemas respiratórios (fármaco
diretamente no local de ação e efeitos sistêmicos minimizados).
Intratecal / intraventricular – fármaco diretamente no líquido cerebroespinal, como a
anfotericina B no caso de meningite criptocócica.
Tópica – utilizada quando se deseja um efeito localizado do fármaco. Entretanto, pode
oscorrer absorção apreciável, resultando em efeitos sistêmicos.
Transdermal – proporciona efeitos sistêmicos pela aplicação do fármaco na pele, em
geral por meio de um adesivo cutâneo e a velocidade de absorção pode variar
consideravelmente dependendo das características físicas da pele no local da
aplicação.Utilizado somente para fármacos lipossolúveis.
VIAS DE ADMINISTRAÇÃO
ORAL
RETAL
TÓPICA
PARENTERAL
RESPIRATÓRIA
NASAL
OCULAR
FORMA FARMACÊUTICA
Soluções, Suspensões, Emulsões, Pós, Comprimidos e
Cápsulas
Supositórios
Cremes, Pastas, Loções, Pomadas, Géis, Aerossóis
Soluções, Suspensões, Emulsões
Aerossóis, Inalações
Soluções, Inalações
Soluções, Cremes, Pomadas
ADMINISTRAÇÃO ORAL
Forma Farmacêutica
Sólida
Dissolução
Desagregação
Partículas Finas
(comprimido,
Absorção cápsula, etc)
Dissolução
Forma Farmacêutica
Semi-Sólida
Dissolução
Fármacos dissolvidos nos líquidos
gastrointestinais
(emulsão, suspensão, etc)
Absorção
Forma Farmacêutica
Líquida
Absorção
Fármaco no sangue
(soluções)
Distribuição
Fármaco no local de ação
Fatores que afetam a absorção gastrintestinal
- Motilidade gastrintestinal: muito alta pode comprometer a absorção dos fármacos.
- Fluxo sanguíneo esplâncnico: pode facilitar a absorção quando aumentado (após as
refeições) e retardar a absorção de fármacos quando reduzido (nos estados
hipovolêmicos, por exemplo).
- Tamanho das partículas e formulação farmacêutica: quanto menor o tamanho das
partículas, mais rápida será a absorção e dependendo do efeito desejado, pode-se
escolher preparações de fórmulas farmacêuticas que retardem a absorção para que se
tenha um efeito prolongado (inclui-se partículas de liberação lenta e de liberação rápida,
produzindo absorção rápida, porém prolongada).
- Fatores físico-químicos
Lipossolubilidade x Hidrossolubilidade: fármacos muito hidrofílicos têm dificuldade de
atravessar as membranas celulares ricas em lipídeos; por outro lado, fármacos
extremamente hidrofóbicos são pouco absorvidos por serem insolúveis nos líquidos
aquosos do organismo, não tendo acesso à superfície das células. Ideal: que sejam
basicamente hidrofóbicos, mas com alguma solubilidade em soluções aquosas.
- Natureza Química da Droga: Sal, Éster, Complexo, Cristalina x Amorfa. Quanto
menor o pKa, melhor absorção; maior o pKa, melhor absorção intestinal. Forma amorfa,
maiôs solubilidade e menor estabilidade; forma cristalina, menor solubilidade e maior
estabilidade.
- Carga elétrica da molécula da droga: polaridade, ionização e pH: maior polaridade,
menor lipossolubilidade; sais ao serem decompostos pelo suco gástrico libera o ácido
medicamentoso que precipita no suco estomacal em partículas extremamente divididas,
facilitando a absorção.
BIODISPONIBILIDADE DE DROGAS
"Biodisponibilidade indica a velocidade e a extensão de absorção de um princípio ativo
em uma forma de dosagem, a partir de sua curva concentração/tempo na circulação
sistêmica ou sua excreção na urina"(Legislação Brasileira, 1988)
"Biodisponibilidade indica a velocidade e a extensão pelas quais um fármaco é
absorvido, a partir de um produto farmacêutico e torna-se disponível no local de ação".
(FDA, 1998)
Fatores que alteram a Biodisponibilidade de Medicamentos:
Fatores Fisiológicos
• Idade;
• Presença de patologias associadas
• Trato gastrintestinal
• pH – idosos têm pH mais baixo;
• Tempo de esvaziamento gástrico;
• Tipo de dieta;
• Viscosidade do conteúdo do TGI;
• Secreções e líquidos co-administrados
Fatores Físico-químicos:
• Natureza química (Solubilidade)
• pKa;
• Polimorfismo (Forma Estável X Metaestáveis) – podem ocorrer variações na
temperatura de cristalização; o fármaco pode existir em mais de uma forma cristalina,
sendo que diferentes formas polimórficas têm diferentes propriedades físicas.
• Estado físico (Forma Amorfa e Forma Cristalina) - Formas amorfas têm dissolução
mais rápida do que a forma cristalina do mesmo fármaco.
• Solvatos, hidratos e anidros;
• Coeficiente de partição;
• Tamanho de partícula (Granulometria);
• Quiralidade
* Traços de Impurezas – podem inibir a dissolução; modificar as características
cristalinas.
Fatores relacionados à Forma Farmacêutica
• Natureza química
• Capacidade de adsorção
• Quantidade empregada na formulação;
• Fatores tecnológicos
• Excipientes
• Tipo de processo; tempo e velocidade de agitação; tipo de granulação; temperatura de
secagem; força de compressão.
Bioequivalência
A bioequivalência é um estudo comparativo entre as biodisponibilidades de dois
medicamentos que possuem a mesma indicação terapêutica e que são administrados
pela mesma via e na mesma dose.
Dois medicamentos são considerados bioequivalentes quando NÃO forem constatadas
diferenças estatisticamente significativas entre a quantidade absorvida e a velocidade de
absorção, através de um estudo comparativo em condições padronizadas.
Principais problemas encontrados no estudo da Bioequivalência
Evidências Clínicas e Farmacodinâmicas
• Falta de eficácia terapêutica;
• Índice terapêutico estreito
• Evidências de vários efeitos adversos
Evidências Físico-Químicas
• Baixa solubilidade (< 5 mg/mL em água);
• Taxa de dissolução é baixa (< 50% em 30 min.);
• Tamanho de partícula do fármaco (crítico na absorção);
• Estabilidade;
• Polimorfismo, solvatos, complexos;
• Alta proporção de excipientes ( 5:1);
• Evidências de interação fármaco-excipiente;
Evidências Farmacocinéticas
• Absorção por transporte especializado ou em
pequena porção do trato gastrintestinal;
• Grau de absorção menor que 50%;
• Taxa de metabolização e excreção mais rápidas do
que a taxa de absorção;
• Instabilidade do fármaco no trato gastrintestinal
• Interações Medicamentosas
CLEARANCE X DEPURAÇÃO
O clearance é inversamente proporcional à meia-vida (t1/2) e diretamente proporcional
ao volume de distribuição (Vd). É o volume teórico de líquido (plasma, em mL, L) do
qual a droga é completamente removida ao longo de um período de tempo (min, hora).
Cl = taxa de excreção / concentração plasmática média (mL/min)
CLEARANCE X DEPURAÇÃO
Volume virtual de plasma "que se vê livre" dessa substância, a cada minuto, através dos
rins.
FARMACOCINÉTICA X SITUAÇÕES ESPECIAIS (MONITORIZAÇÃO DE
FÁRMACOS)
- GRAVIDEZ X NEONATOS
- GERIATRIA
- INSUFICIÊNCIA HEPÁTICA, CARDÍACA E RENAL
ÍNDICE TERAPÊUTICO (IT)
O índice terapêutico é um algarismo resultante da divisão da dose letal (DL50) pela
dose terapêutica ou eficaz (DE50). Ensaios em animais.
IT = DL 50 (Dose Letal da metade da população)
DE50
(Dose terapêutica ou dose efetiva)
Fármacos com Baixo Índice Terapêutico
MARGEM DE SEGURANÇA (MS)
MS = DL 1 (dose que produz resposta em 1% da população)
DE 99 (dose que produz resposta em 99% da população)
Ensaios ainda em animais.
FAIXA TERAPÊUTICA (FT)
FT = CT min (Concentração plasmática tóxica mínima)
CE min (Concentração plasmática efetiva mínima)
Efeitos Tóxicos em Animais X Homem (Risco – Benefício) = segurança no uso clínico
dos fármacos
JANELA TERAPÊUTICA (JT)
JT = CE máx (Concentração máxima efetiva - não tóxica)
CE min (Concentração mínima efetiva)
Ensaios em humanos. CE máx. é a dose administrada que “começa a causar efeitos
colaterais”.
ASSOCIAÇÃO MEDICAMENTOSA
Administração simultânea de dois ou mais medicamentos, seja em preparação separada,
seja em uma mesma preparação com a finalidade de obter possíveis:
- Potenciação de Efeitos Terapêuticos
- Diminuição de Efeitos Colaterais
- Diminuição de Doses Terapêuticas
- Prevenção de Resistência
- Obtenção de Ações Múltiplas e Amplas
- Proporcionar Maior Comodidade ao Paciente
PROBLEMA RELACIONADO A MEDICAMENTO (PRM)
É um problema de saúde relacionado ou suspeito de estar relacionado à Farmacoterapia
que interfere nos resultados terapêuticos e na qualidade de vida do usuário (BISSON,
2007)
PROBLEMAS RELACIONADOS AOS MEDICAMENTOS (PRM) X SOLUÇÃO
- Acompanhamento/Seguimento Farmacoterapêutico
- Atendimento Farmacêutico
- Intervenção Farmacêutica
Uso Inadequado de Medicamentos X Falta de Informações X Cumprimento
Correto da Terapia Medicamentosa
- Conhecimentos Farmacológicos aplicáveis Clinicamente
- Farmacêutico X Sucesso Terapêutico
- Promoção da Correta Adesão e Seguimento X Acompanhamento Assistencial
INTERAÇÃO MEDICAMENTOSA
É uma resposta farmacológica ou clínica à administração de uma combinação de
medicamentos, diferente dos efeitos de dois agentes dados individualmente. O resultado
final pode aumentar ou diminuir os efeitos de um ou dos dois princípios ativos, ou pode
promover o aparecimento de um novo efeito que não ocorreu com um dos princípios
ativos sozinho. As interações medicamentosas podem ocorrer entre princípio ativo-
princípio ativo, princípio ativoalimentos, princípio ativo-exames laboratoriais e
princípio ativo-substâncias químicas. (ANVISA, 2002)
INTERAÇÃO MEDICAMENTOSA X OCORRÊNCIA
“O conhecimento dos mecanismos prováveis das interações medicamentosas é a única
maneira do profissional de saúde estar bem preparado para analisar novos achados de
modo sistemático. Para planejar um regime terapêutico adequado ao paciente, é
necessário estar familiarizado com os princípios básicos das interações entre as drogas”
(OGA & BASILE, 1994)
CLASSIFICAÇÃO DAS INTERAÇÕES MEDICAMENTOSAS – NÍVEL DE
SIGNIFICÂNCIA
- Tempo de instalação (rápida ou retardada)
- Nível de Gravidade (maior, moderada e menor)
- Relação a Documentação (estabelecida, provável, suspeita, possível e improvável)
CLASSIFICAÇÃO DAS INTERAÇÕES MEDICAMENTOSAS – QUANTO AOS
RISCOS ENVOLVIDOS
- Nível 1: Potencialmente grave ou que coloca em risco a vida do paciente, cuja
ocorrência tem sido bem suspeitada, estabelecida ou provável em estudos controlados.
Quase sempre as interações deste nível contra-indicam a associação das drogas
envolvidas.
- Nível 2: A interação pode causar deterioração do status clínico do paciente; ocorrência
suspeitada, estabelecida ou provável em estudos controlados.
- Nível 3: a interação causa efeitos menores; ocorrência suspeitada, estabelecida ou
provável em estudos controlados.
- Nível 4: a interação pode causar efeitos de moderados a mais graves; os dados
confirmatórios são muito limitados.
- Nível 5: a interação pode causar efeitos de menores a mais graves; a ocorrência é
improvável e não está baseada em boa evidencia de alteração clínica.












