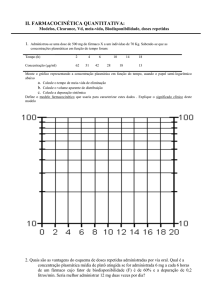
INTERAÇÕES MEDICAMENTOSAS
O principal interesse dessa aula é mostrar as principais interações medicamentosas e os principais
mecanismos através dos quais essas interações podem acontecer. Pensando-se em como essas interações
podem acontecer nos conseguimos entender e até prevê-las.
Existem alguns medicamentos que possuem um espectro de interação elevado, interagindo com uma
gama enorme de fármacos. Quando usamos esses medicamentos devemos sempre estar pensando na
questão da interação. Como exemplos citamos os hormônios (anticoncepcionais, corticosteróides, etc.),
com os quais sempre desejamos manter uma concentração plasmática ideal, mas existe uma grande
possibilidade de interações nas quais a concentração dos hormônios ficam reduzidas e o seus efeitos são
diminuído; fármacos com janela terapêutica estreita (lítio, anticoagulantes, anticonvulsivantes,
antiinfecciosos, antineoplásicos, digitálicos, hipoglicemiantes, imunossupressores) que podem ter a sua
concentração plasmática aumentada e consequentemente um efeito tóxico; antibióticos com uma menor
concetração plasmática inibitória mínima (MIC) e com isso um menor efeito terapêutico.
Basicamente nós conseguimos ver mecanimos de ação por tras da interação medicamentosa que
está acontecendo. Esse mecanismos podem ser baseados em fatores farmacocinético ou
farmacodinâmicos, sendo que muitas vezes as interações medicamentosas não tem relevância clínica.
Nos mecanimos farmacocinéticos, existe algum fator inerente ao fármaco relacionado a sua
absorção, distribuição, metabolização ou eliminação, que coincide com mecanimos de outras drogas e que
acabam aumentando ou diminuindo a concentração plasmática desse fármaco resultado em toxicidade ou
redução do índice terapêutico, respectivamente.
Nos mecanismo farmacodinâmicos pode haver uma potencialização do efeito do fármaco, com
drogas diferentes agindo num mesmo local, com mecanismos de ação semelhantes ou efeitos orgânicos
semelhantes, com isso, provo cando uma resposta farmacêutica mais exuberante. Como exemplo temos
fármacos que causam sedação como os benzodiazepínicos e os antagonistas do receptores H1 da histamina
de primeira geração, que podem potencializar esse efeito e trazer mais riscos ao paciente. Podemos ter
ainda drogas com mecanismos ou respostas orgânicos contrárias, aonde os efeitos dos fármacos se anulam
diminuindo as suas eficácias.
Para a prática clínica é importante ter noção dos príncipais fármacos envolvidos em interações
medicamentosas e os mecanismos de ação pelos quais esse fármacos podem interagir, fármacos do dia-adia, de uso mais frequente e de maior risco.
MECANISMOS FARMACOCINÉTICOS
ABSORÇÃO
Quando um fármaco vai ser absorvido ele pode interagir com alimento, bebida, ou qualquer
substância que estiver no estômago naquele momento pela suas próprias composições moleculares
intrínsecas detentoras da capacidade de reagir quimicamente. Um dos maiores problemas é o fato do
medicamento reagir com essas moléculas e ter a sua composição alterada, como por exemplo, tornar-se
uma molécula insolúvel prejudicando a sua absorção.
Entre as interações mais comuns temos: fármacos que alteram o pH gástrico como os antiácido ou
inibidores da secreção gástrica (inibidores de bomba de prótons, antagonistas dos receptores H2 da
histamina) que podem prejudicar ou acelerar a absorção de outros fármacos como antifúngicos azólicos
(cetoconazol, itraconazol), antibióticos quinolonas e tetraciclinas, digoxina, tiroxina e o ferro; que quando
administrados concomitante com fármacos antiácidos, pelo aumento do pH gástrico provocado por esses
fármacos, têm sua absorção e biodisponibilidade diminuída e com isso um índice terapêutico ineficaz. Os
fármacos citados, principalmente as quinolonas, devem ser administrados junto com as refeições,
justamente porque no momento das refeições nós temos uma redução do pH gástrico por um maior
estímulo a secreção ácida no estômago o que facilita a absorção desses fármacos. O ferro também
necessita de um pH ácido que facilite a sua absorção, uma vez que o ferro que ingerimos esta na forma
férrica (Fe³) devendo ser reduzido em meio ácido para a forma ferrosa (Fe²) para ser melhor absorvido.
Assim o ferro pode ser ingerido com suco de laranja para esse fim, sendo que muitas preparações já trazem
ácido ascórbico junto ao ferro de modo a reduzir artificialmente o pH gástrico. Durante o jejum também
ocorre um estímulo a secreção ácida estomacal, mas esses fármacos não são, geralmente, administrados
durante esse período, uma vez que não se pode garantir o índice de absorção adequado, o que é mais fácil
quando são administrados junto à alimentação.
Muitos fármacos têm a capacidade de ligação ou quelação com outros fármacos, principalmente
fármacos contendo cálcio como antiácidos (carbonato de cálcio), o próprio cálcio de reposição que podem
quelar a tiroxina, utilizada no tratamento do hipotireoidismo, antibióticos tetraciclinas entre outros. Dessa
forma recomenda-se a administração em horários diferentes desses fármacos, em jejum ou duas horas
depois da administração de fármacos contendo cálcio, justamente para evitar essa interação de modo a
melhorar a absorção dos fármacos. Com o ferro acontece a mesma coisa, também é um quelante que
interage com alguns fármacos quando administrados ao mesmo tempo, como a tiroxina, metildopa,
ciprofloxacino e tetraciclinas. Podemos estender esse conceito também para complexos vitamínicos
(conjunto de vários íons), que podem quelar outras medicações. As fibras também atuam como quelantes,
ligando-se com muita facilidade a vitaminas. O carvão ativado é um quelante clássico, utilizado geralmente
na emergência diante de pacientes com intoxicação por via oral. É recomendada lavagem gástrica em um
primeiro momento e em seguida, dependendo da dose do agente tóxico ingerido, se administra o carvão
ativado que tem um efeito adsortivo sobre a substância tóxica ingerida reduzindo a sua absorção intestinal
ao facilitar a sua eliminação das fezes.
DISTRIBUIÇÃO
Outra forma de iteração medicamentosa é quando o fármaco se liga a proteínas plasmáticas de
maneira muito forte. Alguns fármacos têm afinidade em algum ponto por proteínas plasmáticas e se ligam
a ela, sendo que somente a fração livre do fármaco é ativa, é a parte que tem efeito farmacológico. Se, por
acaso, outro fármaco for administrado e tiver afinidade por esse mesmo sítio de ligação da proteína, pode
acontecer de um deslocar o outro, e ao deslocar haver um aumento da fração livre do fármaco e com isso
causar um efeito tóxico. Esse tipo de interação é importante quando houver uma capacidade de ligação à
proteínas plasmáticas acima de 90%.
Alguns grupos de fármacos que tem alta afinidade por proteínas plasmáticas: anticoagulantes orais
(varfarina, com afinidade acima de 99% e grande aumentado de hemorragias), fenitoína, estrógenos,
glicocorticóides, diazepan, AINEs (fenilbutazona, diclofenaco, etc.,a maioria com afinidade em torno de
90%).
Exemplo prático: Na neonatologia não se trata crises convulsivas com diazepan, uma vez que, no
recém-nascido, os níveis de bilirrubina estão elevados, e a bilirrubina se liga fortemente a proteínas
plasmáticas podendo deslocar o diazepam (ocorre também com o midazolan, mas de forma menos
intensa), que também tem alta afinidade por essas proteínas, causando um afeito tóxico no recém-nascido.
Nesses casos administra-se o fenobarbital (fármaco de escolha).
METABOLISMO
Nesse tipo de interação o fármaco vai interferir no metabolismo do outro podendo acelerar ou inibir
esse metabolismo.
Quando aceleramos o metabolismo de algum fármaco dizemos que à indução do metabolismo. Essa
indução ocorre porque um determinado fármaco estimula as enzimas hepáticas, havendo um aumento do
número dessas enzimas que são responsáveis pela metabolização. Os fármacos ditos indutores são
justamente aqueles que estimulam a produção de enzimas hepáticas responsáveis pelo metabolismo
(enzimas do complexo citocromo P450). Não interessa, para esse tipo de interação, o fato do fármaco ser
usado apenas uma vez, já que a indução so acontece com o uso crônico, por exemplo, pra quem faz uso de
fenobarbital como anticonvulsivante e outros como a carbamazepina e fenitoína; a rifampicina no
tratamento longo de tuberculose e hanseníase; fármaco antiretrovirais com o efavirenz e a nevirapina,
inibidores da transcriptase reversa não nucleotídeos. Assim, prevendo esse tipo de interação procedemos
substituindo o fármaco que terá sua concentração plasmática diminuída, com redução do seu efeito
terapêutico ou monitoramos a concentração plasmática do fármaco a fim de manter o efeito terapêutico
esperado. Exemplo disso se faz com a varvafina (anticoagulante oral) que ao ser utilizado com fármacos
indutores tem seu efeito terapêutico diminuído, aumentando assim o risco de tromboembolismo
arteriovenoso. Nesse caso como primeira opção procede-se a substituição do anticoagulante oral pela
heparina, ou, menos frequentemente, aumentamos a dose do mesmo com monitorização dos seus níveis
plasmáticos.
Outro problema do metabolismo é a Inibição. Da mesma forma que existem os fármacos indutores
enzimáticos, existem os inibidores; eles têm a capacidade agir sobre o citocromo e fazer com que
determinada enzima deixe de ter sua função. Esse efeito, inclusive, pode ocorrer após uma única tomada
Que fármacos são esses? A cimetidina, particularmente, chamamos de inibidor enzimático clássico.
A Ranitidina e a Farmotidina (?) não tem esse problema, somente a Cimetidina. Quanto aos antifúngicos,
todos possuem essa característica, em particular o Cetoconazol; o Itraconazol também é inibidor (só que
menos); e o Fluconazol menos ainda. Ou seja, quanto mais “clássico” for o imidazólico, mais marcante será
a inibição; os triazólicos inibem menos. Os antibióticos macrolídeos, como a claritromicina, que são
fármacos muito usados, também diminuem o metabolismo de outros medicamentos.
Resumindo: esses fármacos se ligam às enzimas do citocromo P450, inativando-as. Dessa forma,
irão causar o acúmulo dessas substâncias no organismo. A nossa preocupação decorre do fato de que os
efeitos tóxicos também irão aumentar, e a concentração será mais difícil de ser mensurada. Por exemplo,
um paciente usou cetoconazol, mas também é usuário de uma estatina; esta é hepatotóxica, logo o dano
hepático será maior. Os fármacos anti-convulsivantes, que causam sedação, têm seus efeitos aumentados...
A cimetidina, particularmente, inibe uma série de fármacos, então dependendo do medicamento
que esteja sendo administrado junto com ela poderemos ter efeitos tóxicos sérios, como problemas
cardiovasculares. Tais efeitos, que seriam de pouca importância em uma determinada pessoa, podem
causar grandes problemas para outra que use muitos fármacos e já tenha predisposição.
ELIMINAÇÃO
Quanto à excreção renal, a literatura relata diversos fármacos que sofrem influência... como
exemplo, temos aqui a digoxina. Ela é eliminada por mecanismo de secreção renal ativa; a glicoproteína-P é
responsável por “jogar” a digoxina nos túbulos renais. Quando essa glicoproteína está inibida, haverá
acúmulo. Quais são os fármacos que causam essa inibição, ou então que competem pela ligação com a
glicoproteína? Temos a quinidina, verapamil, espironolactona, ciclosporina, e é importante porque eles
comumente são usados associados.
Um outro exemplo interessante é com o uso crônico de um AINE com o lítio, acarretando uma
alteração na eliminação deste. Por quê? O lítio é administrado como um sal, ele estará sob a forma de um
íon; e a eliminação varia com as prostaglandinas no rim. Na verdade, ela promove uma vasodilatação,
causando um aumento do fluxo renal e consequentemente na filtração, o que aumenta a eliminação. Os
AINEs inibem a síntese de PGs, logo haverá acúmulo de lítio no organismo.
Vamos ver agora os mecanismos farmacodinâmicos. Eu posso ter mecanismos que promovem a
adição de efeitos terapêuticos; como exemplo bem claro, temos os AINEs + anticoagulantes orais (o próprio
AINE tem efeito anticoagulante, que se potencializa). Outro exemplo é a associação de álcool +
hipoglicemiante, aumentando os riscos de haver hipoglicemia. A associação de álcool + depressor do SNC é
bastante perigosa, pois pode causar coma alcoólico.
Temos também os medicamentos com efeitos opostos, que tendem a se anular. Esse é um exemplo
comum na literatura: paciente em tratamento de hipertensão com um hipotensor, e associa a ele um AINE;
como vimos anteriormente, as PGs têm um papel importante na dilatação dos vasos renais, favorecimento
da filtração e também na eliminação de sódio. Portanto, de uma forma geral, as PGs têm uma ação
hipotensora; logo, a inibição da síntese dessas substâncias irá ter uma repercussão hipertensora. Em
indivíduos normais, outros mecanismos iriam compensar esse efeito, mas em pessoas que já tem um
comprometimento não haverá essa compensação. Lembrando que esses efeitos só irão ocorrer com o uso
crônico de um AINE + hipotensor.
Toxicidade combinada: A administração combinada de dois ou mais fármacos, tendo cada um deles
efeitos tóxicos sobre os mesmos órgãos, aumenta muito a chance de causar lesão tecidual. Por exemplo,
um paciente alcoólatra que usa parecetamol cronicamente tem maior probabilidade de desenvolver
hepatoxicidade (o paracetamol, ao ser metabolizado, gera compostos bastante reativos que são tóxicos
para o fígado; o álcool diminui as enzimas que eliminam esses compostos). Álcool + AINEs: o álcool é
extremamente irritante para a mucosa, sensibilizando-a e aumentando o efeito dos AINEs sobre a mucosa
gástrica. A associação de fármacos com toxicidade hepática, com toxicidade renal, todos esses têm efeitos
deletérios (cita os exemplos do slide 15).
Uma classe de fármacos com efeito tóxico bastante importante são os ISRS quando associados a
IMAOs ou até ao lítio. Os ISRS causam aumento da serotonina nas sinapses; os IMAOs inibem o
metabolismo da serotonina, consequentemente também aumentando sua concentração; assim, evita-se a
associação desses fármacos. Como é comum o uso de mais de uma medicação no tratamento da
depressão, deve-se estar atento ao tempo de meia-vida de um fármaco para administrar o outro. O lítio
tem um problema mais complicado: no tratamento do transtorno bipolar, ele aumenta a disponibilidade da
serotonina por um mecanismo indireto.
Portanto, esses fármacos quando usados em conjunto aumentam os riscos da chamada síndrome
serotoninérgica. Nessa síndrome, é importante ver principalmente a questão vegetativa: alteração da
pressão arterial, taquicardia, hipertermia; temos também alterações psiquiátricas (agitação, confusão
mental, hipomania, coma), motoras (mioclonias, tremores, hiperreflexia, rigidez, hiperatividade) e
gastrintestinais (náuseas, vômitos, cólicas, diarréia). A associação antienxaquecosos (sumatriptano, etc –
fármacos agonistas de receptores 5HT1A) + ISRS irá causar um aumento na pressão arterial do paciente.
Os três últimos slides foram mais para leitura. A professora fez algumas observações importantes,
as quais estão transcritas abaixo:
O álcool é um solvente, assim irá causar alterações imprevisíveis sobre a dinâmica dos
fármacos. Quimicamente, quando o medicamento foi testado, esse teste foi feito com água, que é
o ideal; logo, a ingesta de um fármaco juntamente com álcool poderá causar alterações na
absorção, na própria constituição do fármaco, na biodisponibilidade...
Alguns fármacos, quando associados ao álcool, inibem seu metabolismo e
consequentemente causam acúmulo de acetaldeído, que é tóxico. Logo, o indivíduo irá ter
sintomas por ação do tipo dissulfiram. Que fármacos são esses? Metronidazol, cetoconazol,
algumas cefalosporinas.
Lembrar que a intoxicação aguda por álcool causa inibição do metabolismo de fármacos,
mas o alcoolismo crônico causa indução enzimática. Porém, se houver dano hepático grave
induzido pelo álcool, haverá dificuldade de metabolizar as drogas... Isso causa uma grande
dificuldade no cálculo da dose, são pacientes que tem que ter um tratamento especializado.