Judicialização da Medicina
DATA: 18/05/2012
HORÁRIO: 08:15
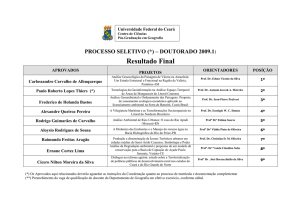
Anfiteatro Carlos Albuquerque – HCPA
CONVIDADOS:
Drª. Denise Oliveira Cezar (Desembargadora TJ/RS)
Drª. Cristiane Avancini (GPPG-HC)
Prof. Sérgio Martins Costa (UFRGS)
A disfuncionalidade do Judiciário, o dilema do testamento biológico e os erros de
conduta médica fazem parte da discussão sobre a formação da judicialização no contexto
médico.
Profº Sérgio dá abertura à palestra, apresenta a Drª Denise e Drª Cristiane.
Drª Denise começa explanando sobre um breve histórico da judicialização da
saúde, qual a importância deste assunto para nós, médicos e estudantes, e seu
significado para o Direito. Salientou que a judicialização da medicina abrange muito além
dos erros de conduta médica. Além disso, afirma que a judicialização da saúde muitas
vezes tem uma conotação negativa, mas na verdade é uma disfuncionalidade do
judiciário.
Antes da constituição de 1988, o sistema de saúde era contributivo, o acesso à
saúde dava-se somente por meio de contribuição a institutos de saúde privada ou pública.
Nesse período, foi reivindicado que o Estado só tem legitimidade de cobrar impostos
quando tem a capacidade de oferecer um mínimo de proteção e acesso à saúde. Hoje o
sistema não é mais contributivo, é universal e custeado por verbas públicas.
Refere que o início da organização do Sistema Único de Saúde, na década de 90,
deu-se no momento em que o poder público inseriu, no artigo 196, uma norma jurídica –
“A saúde é direito de todos e dever do Estado e será implementada por meio de políticas
públicas”– e, também, com o artigo 197 –“As políticas públicas devem atender o princípio
da integralidade e da universalidade”. Ressalta as melhorias que vieram com o SUS
desde 1988.
Citou, como episódio fundamental no desenvolvimento da judicialização médica, a
descoberta do coquetel para o tratamento da AIDS nos EUA. Lá, esse coquetel era usado
de forma compassível e experimental. Nessa época, a importação não era autorizada pela
ANVISA, ainda que houvesse alta mortalidade devido a AIDS no Brasil. Formaram-se,
então, ONGs que visavam a proteção dos interesses individuais dos portadores da
doença, questionando o papel do Estado em assegurar um mínimo de proteção a seus
cidadãos. Essas organizações tiveram influência da Constituição Federal da Alemanha, a
qual determina que um mínimo de proteção deve ser assegurado para as pessoas, e que
o direito à saúde é fundamental. A partir de então, a população começou a requerir seus
direitos através do Judiciário.
O Supremo Tribunal Federal é o tribunal que interpreta a Constituição em última
instância. Já foi consolidado por ele que o direito de acesso à saúde é fundamental e o
governo não pode omitir-se ou ser insuficiente. Cerca de 40% dos processos que
tramitam no Judiciário referem-se a pedidos de medicamentos, cirurgias e exames. É
enorme o número de pessoas que tem que recorrer ao judiciário para ter acesso ao seu
direito de saúde.
Drª Denise finaliza enfatizando a importância desse assunto para os médicos, que
são as pessoas que decidem a medicação e os procedimentos indicados para cada
paciente. O médico tem o dever de confirmar se o medicamento dado pelo poder público
não é adequado para seu paciente antes de fazer outra indicação.
Drª Cristiane saúda a todos trazendo enfoque sobre os aspectos jurídicos e
bioéticos da Medicina. Começa indagando sobre o que seria a percepção sobre o
testamento biológico – declaração prévia de tratamento do paciente terminal –
enfatizando que, primeiramente, isso é um debate público.
Relatou que em países como a Itália, usam-se redes sociais como meio de tornar
público a vontade da pessoa ao fim de sua vida. Exemplificou isso com um aplicativo do
Facebook intitulado the last wish (“o último desejo”). Questiona se é adequada a utilização
da palavra “testamento” com este objetivo. Afinal, o testamento, de acordo com o Direito,
é a atestação da vontade do indivíduo no seu pos-mortem, enquanto o testamento
biológico refere-se a um desejo que precede a morte.
Há países que possuem leis que tratam dessa questão:
- Nos EUA: living will, manifestação explícita da vontade da pessoa, podendo-se
nomear alguém para representá-lo ou escrever algo, quando em um estado de
incapacidade de decisão. A Suprema Corte dos EUA, em 1990, concedeu proteção
outorgada pela Constituição americana do direito do paciente de recusar o tratamento.
- Na Espanha: indicação de interlocutor (representante) que expresse a vontade do
paciente para a equipe médica.
- Na Itália: há um projeto de lei “testamento biológico” que até hoje está no
Parlamento Italiano. Há um documento em que a pessoa preenche sobre as suas
vontades em caso de perda de consciência.
- No Uruguai: há uma legislação específica (2009), voluntad del paciente (vontade
do paciente).
- Na Holanda: há ações contra a suspensão do tratamento, partindo principalmente
dos idosos que fazem “testamentos em vida para pessoas que querem viver”.
Já no Brasil ainda não há uma legislação sobre esse assunto. Atualmente, há
somente projetos de lei no Senado que estabelecem limites de tratamento de pacientes
terminais. Entretanto, é possível fazer uma declaração em cartório das vontades do
paciente, que são válidos, mas não garantem o seu cumprimento.
Além disso, a Drª Cristiane explica que a declaração sobre o testamento biológico
pode ser revogada ou alterada a qualquer momento, devido ao fator de temporalidade, no
qual o paciente pode mudar de opinião devido a novas experiências. Como exemplo
desse fator, a palestrante mostrou um trecho de um filme que trata sobre essa questão: “E
se fosse verdade”.
A palestrante finaliza salientando a importância de um prontuário médico que
contenha essa declaração. Diz, ainda, que a autonomia do paciente é sempre essencial.
Dr. Sérgio, tomando a palavra, fala sobre a judicialização da medicina e o erro
médico.
Relata fatos históricos que corroboram a importância em evitar erros médicos.
Citou a biografia de Noel Rosa (no parto, fórceps fraturou-lhe o maxilar inferior,
provocando paralisia em seu rosto).
Apontou dados que elucidam que há mais mortes em consequência de erros
médicos do que mortes por acidentes de trânsito ou por câncer de mama, nos EUA. Isso
gerou uma série de atitudes jurídicas a respeito do erro médico neste país.
Dá exemplos de como o erro médico está sendo questionado no meio público com
campanhas como “Você já foi vítima de erro médico?”. Alega que houve aumento do
número de processos por erros médicos no HCPA, ganhando destaque a especialidade
de Ginecologia e Obstetrícia (33% das ações judiciais contra o hospital). Os motivos são
vários: desde morte e encefalopatias até esquecimento de corpo estranho no abdômen.
Os marcos desencadeadores de processos médicos no Brasil são a Constituição
Federal de 1988: indenização por dano moral, dependente da interpretação do código; o
Código de Defesa do Consumidor de 1991: proteção ao paciente, facilitando seu acesso
ao judiciário; a Indústria do Seguro Médico.
Os tipos de indenizações na justiça civil são por dano material, por dano moral e
por dano estético. Os danos moral e estético são os mais frequentes.
Citou aspectos sobre a responsabilidade pelo ato culposo, salientando as
diferenças entre o médico empregado e o autônomo. Os médicos são responsabilizados
em 90% dos casos de erro médico. Ressalta a importância do laudo pericial que pode
confirmar ou não o erro. Porém, muitas vezes, o perito não é um expert na área específica
do litígio, o que não garante a correta interpretação dos casos.
Atualmente, há diversos facilitadores para alegação do erro médico: pesquisas no
Google, troca da relação médico-paciente pela relação prestador de serviço-consumidor,
maior representação da figura jurídica do dano moral e “coitadismo jurídico”.
Dividiu os erros médicos em duas categorias:
1)
Evento adverso: ocorrência imprevista, indesejável ou potencialmente
perigosa na instituição de saúde. Passível de notificação.
2)
Evento sentinela: ocorrência inesperada que implique em morte ou perda
grave de função.
Refere um modelo de danos: “Modelo de queijo suíço”, que é uma sucessão de
falhas. Deve-se permitir uma abordagem sistêmica ao gerenciar o erro ou falha. Em um
estudo no RJ, constatou-se que 77% dos efeitos adversos eram preveníveis. Logo, é
fundamental a implementação de uma cultura de segurança.
Elucidou alguns métodos usados para escapar da acusação: ser “charlatão” e
praticar medicina defensiva, na qual os médicos não trabalham de maneira adequada
para se proteger de processos (pedem excesso de exames, por exemplo).
É fundamental um hospital adotar práticas assistenciais seguras para que
pequenos erros não causem grandes consequências. Porém, lembra que bons
profissionais podem errar, mas a maior parte dos erros são sistêmicos e deve-se aprender
com eles. Finaliza dizendo que os riscos sempre existirão, o que podemos é diminuir as
consequências desses erros.
Profº Mauro toma a palavra para ratificar a importância da comunicação entre
médico e paciente como forma de evitar os aspectos judiciais citados ao longo da
palestra. Outra questão é o uso de protocolos que, por estarem desatualizados com
frequência, dificultam o atendimento adequado dos pacientes. Também há a pressão da
indústria farmacêutica, que desenvolve medicamentos por vezes mais indicados do que
os aplicados nos protocolos. Prof. Sérgio diz que essa é uma questão tanto ética quanto
cientifica, pois ao utilizar os protocolos os pacientes estão assegurados da medicação
disponibilizada pelo SUS, porém, esse nem sempre é o melhor tratamento. Para Profª
Denise, isso é um dilema ético de grande complexidade, pois certas vezes, em consultas
rápidas devido a grande demanda, não há tempo de lembrar dos aspectos ditos em
protocolos. Portanto, há uma grande dificuldade de segui-los na prática.
Após a explanação do Profº Mauro, foi aberto o debate com a platéia para a
discussão dos assuntos abordados.