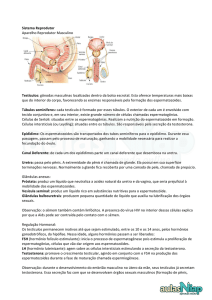
Reprodução
O desenvolvimento do aparelho reprodutor masculino se dá pela presença de
testosterona, enquanto que o desenvolvimento do aparelho reprodutor feminino se dá pela
falta desse hormônio.
O cromossomo Y é quem determina a presença da testosterona, portanto, no homem,
há cromossomo Y, e conseqüentemente, células de Leydig, de Sertoli, e MIF (fator inibidor
Müleriano), logo, há testosterona. Na mulher a falta do cromossomo determina falta de
testosterona, e da mesma forma, ausência das outras estruturas. Por isso, diz-se que o
aparelho reprodutor feminino tem o desenvolvimento atrasado em relação ao masculino (pela
falta do hormônio citado).
Pode-se classificar o gênero em: sexo cromossômico, definido pelos genótipos XX e
XY; sexo gonático(?), definido pela presença ou ausência do cromossomo Y (que determina
presença de testosterona); e sexo genital, definido pela atuação da testosterona determinando
o desenvolvimento da genitália externa masculina, bem como sua ausência determinando o
desenvolvimento da genitália externa feminina.
Simplificando:
Sexo cromossômico
Sexo gonádico
Sexo genital
HOMEM
XY
MULHER
XX
Y → testosterona →
s/
Y
→
s/
testículos
testosterona→ovários
testosterona→gen. ext
s/ testosterona →gen.
masc.
ext. fem.
Vale lembrar que as influências sócio-culturais são fatores que determinam identidades
masculina ou feminina.
Com a migração das células de Sertoli, há liberação de MIF que desenvolve os ductos
de _______ estes, dão origem ao epidídimo, vesícula seminal. Numa segunda migração, há as
células de Leydig produzindo testosterona e DHT, que darão origem à próstata, escroto e
pênis.
No reprodutor feminino, ocorre falta de tudo, desenvolvendo este aparelho.
O hermafrodita possui os dois sexos funcionantes, logo, não há hermafroditas na
espécie humana, e sim pseudohermafroditas. Por exemplo, quando uma mulher está grávida
de uma menina e, por volta do 5º mês de gestação, a mãe apresenta Síndrome de Cushing
com aumento da produção de testosterona, ocorrerá masculinização da genitália do bebê.
Essa criança é classificada como pseudohermafrodita. O seu sexo genital será masculino, o
cromossômico será feminino e o gonático também. O sexo desse bebê será femino, porque é a
gônada que define o sexo. O que ocorreu foi uma masculinização da genitália externa. Por
outro lado o pseduhermafrodita masculino possuirá testículos e vagina.
A supra-renal fetal funcionante produz DHE que é o substrato para a formação de
estrogênio (E), testosterona(T) e progesterona(P). Por isso, quando uma gestante é submetida
à radiografia de abdome, pode ocorrer lesão da supra-renal fetal desencadeando mal-formação
da genitália externa.
O principal hormônio feminino é o 17-beta-estradiol (um tipo de estrogênio). A fonte
inicial de tal hormônio é a placenta. Após o nascimento, ocorre uma fase de repouso hormonal,
até que, na puberdade, os ovários passam a produzir o 17-beta-estradiol. Este é o principal
estrogênio feminino, ele é produzido nas células da granulosa (células que originam o folículo),
e é derivado da testosterona e da androstenediona. Existe também uma fonte extra-ovariana
de 17-beta-estradiol que é o tecido adiposo, onde há uma enzima que converte testosterona e
adroesterodiona em estrogênio (17-beta-estradiol). Logo, os homens gordinhos são mais
femininos, porque contém maiores quantidades de tecido adiposo, e com isso, maiores
quantidades da enzima conversora. É fisiológico, eles possuem certa ginecomastia, e humor
melhor.
Há ainda outros tipos de E: o estrona que é o metabólito final da degradação de todos
os outros estrogênios; e o estriol, que é o estrogênio placentário. Este último é produzido em
grande quantidade na gravidez, por isso é muito potente nessa fase, mesmo tendo menos
atividade que o 17-beta-estradiol.
O estrogênio é metabolizado no fígado, no __________ e no SN. Neste último, seu
produto é chamado estrogênio catecólico. Ele tem ação anti-estrogênica.
LH-RH → FSH e LH → estrogênio → no SN: E catecólico → não há feedback negatico!
Isso porque ele tem ação anti-estrogênica*, impedindo que o estrogênio faça o feedback
negativo. Portanto, o LH-RH continua alto. (*Essa ação se dá por meio da ligação dos E
catecólicos aos receptores do estradiol no hipotálamo, impedindo que ocorra o feedback
negativo.)
Importante: Além disso, os E catecólicos aumentam a quantidade de noradrenalina (por
inibição de seus inibidores), e ela faz feedback positivo para LH-RH. Potencializando a ação
dos catecólicos.
A principal fonte de progesterona são as células tecais (da teca) na segunda fase do
ciclo e o corpo lúteo.
Deve-se lembrar que tanto o E, como a P são hormônios esteróides e dessa forma,
necessitam de proteína transportadora. Eles são metabolizados no fígado e eliminados via
renal, assim, quando eles são administrados via oral, eles são metabolizados no fígado e
eliminados pela urina. Os anticoncepcionais são substâncias químicas que têm uma das ações
do estrogênio, mas não são os hormônios, caso contrário seriam eliminados na urina sem
exercer efeito algum. Por isso também, esses medicamentos possuem efeitos colaterais muito
diferentes dos que seriam causados pela presença de E e P.
O E aumenta o número de receptores para ele mesmo, para a P e para o FSH (“upregulation”). Ele também aumenta a PGE (prostaglandina), sendo um vasodilatador. Por isso,
ele aumenta indiretamente o fluxo uterino.
A P diminui os receptores de E (“down-regulation”) e se liga aos receptores de
androgênios. Além disso, ela tem ação antiinflamatória, por atuar nas membranas tem o
mesmo efeito analgésico do cortisol.
Na infância, há o repouso hormonal com ausência de produção dos hormônios sexuais.
Essa fase é importante para a formação da identidade/personalidade sexual da criança.
As meninas entram na puberdade primeiro que os meninos. Ocorre o aparecimento de
características secundárias masculinas e femininas.
Há duas explicações fisiológicas para a entrada na puberdade:
1) A teoria mais aceita é a seguinte: Os hormônios sexuais produzidos na supra-renal
fariam o feedback negativo, porque o hipotálamo seria hipersensível. Com o crescimento, o
hipotálamo perderia tal hipersensibilidade (por receber informações do meio externo),
aumentando a produção de LH-RH;
2) A produção da supra-renal seria baixa, não alcançando assim, o limiar mínino para
liberar LH-RH. Com o crescimento somático, ela atingiria o limiar mínimo, e assim ocorreria
liberação de LH-RH.
As pessoas que vivem em locais onde o clima é tropical, entram na puberdade mais
precocemente do que aquelas que vivem onde o clima é subtropical. Sabe-se também que na
classes socioeconômicas extremas A e E as crianças entram na puberdade mais
precocemente, isso porque são criadas por babás e empregadas, e vivem num ambiente
promíscuo, tendo contato com pessoas mais velhas, respectivamente.
Nas meninas, a partir do aparecimento do primeiro sinal clínico, há mais ou menos dois
anos para a menarca, esse primeiro sangramento não é ovulatório, porque o eixo hipófisehipotálamo ainda não está maduro. Como no início, há pouca formação de E catecólico, ainda
leva de 6 meses a dois anos para a primeira ovulação.
Vale lembrar que como as meninas entram na puberdade mais cedo, ocorre fechamento
da epífise óssea antes da dos meninos, e por isso, elas são normalmente mais baixas. Ocorre
também diferença no peso, porque o estrogênio faz depósito de gordura, e a progesterona
estimula síntese protéica (as mulheres são, em média 40% mais leves).
Tanto o homem como a mulher, entram em fase de queda de produção hormonal:
andropausa e menopausa, respectivamente.
Efeitos do estrogênio:
É o hormônio do crescimento do aparelho reprodutor feminino (assim como a testosterona
o é no masculino).
Ele age na trompa promovendo o crescimento desta, das glândulas e dos cílios tubários,
e da velocidade do batimento ciliar.
No útero, ele aumenta o tamanho das glândulas uterinas, da musculatura lisa,e a
vascularização uterina (efeito vasodilatador). Esse aumento da vascularização leva a um
padrão samambaia (os vasos ficam contorcidos).
Na vagina, ele muda o padrão do epitélio de 3 camadas de células cubóideas baixas para
10 camadas de células cornificadas(?) (pode ser verificado pelo esfregaço vaginal – raspagem
do epitélio e observação ao microscópio).
Na pele, a vasodilatação promovida pelo estrogênio deixa a pele macia e sedosa. (Nos
homens, a testosterona aumenta a produção de sebo.)
No tecido ósseo, ele estimula blastos e inibe clastos, retém cálcio e fosfato.
Com relação ao equilíbrio hidroeletrolítico ele promove retenção de sódio e água. Por
isso a mulher pode ganhar até dois Kg de água, no período próximo à menstruação.
O estrogênio aumenta a síntese de proteínas plasmáticas, inclusive de HDL, devido a
isso as mulheres infartam menos que os homens (antes da menopausa).
Na glândula mamária, ele aumenta o depósito de gordura, aumenta o tamanho dos
ductos mamários, e é responsável pelo aspecto externo da glândula.
Esse hormônio aumenta o depósito de gordura na glândula mamária, no quadril e na
coxa.
Progesterona:
Seu pico no ciclo menstrual é após o pico do estrogênio. Deve-se lembrar que o E
aumenta o número de receptores para P, logo, ela “aparece” depois dele.
A função da progesterona é aumentar as secreções das glândulas que já estão
crescidas por ação do E.
O estrogênio é o hormônio da mulher, a progesterona, o hormônio da mãe.
No útero, a progesterona também promove aumento da secreção uterina para nutrir o
ovo, e inibe a contratilidade uterina. Por isso a sua ausência pode acarretar aborto espontâneo.
Atenção: o istmo, ao contrário, passa todo o ciclo contraído, até que, sob ação da P
ocorre o relaxamento, devido a isso, na ausência de progesterona, evolui-se para gravidez
tubária.
Na vagina também ocorre aumento das secreções.
Em relação ao equilíbrio hidroeletrolítico, ocorre reabsorção de água.
Na pele, ela faz vasoconstricção, por isso no período próximo à menstruação, a pele fica
pior. Há também menor perda de calor, e com isso um discreto aumento da temperatura.
No sistema nervoso, ela atua aumentando o apetite, não a fome, e aumenta o sono.
Nas glândulas mamárias, ela aumenta o tamanho do alvéolos.
Antes de estudar o ciclo menstrual, deve-se considerar que o sistema nervoso e o
endócrino atuam um sobre o outro, interferindo, assim na fisiologia da mulher. Um exemplo, é a
gravidez psicogênica, em que a mulher apresenta mudanças em seu corpo, como as que
ocorrem na gravidez, mesmo sem haver concepção.
Ciclo Menstrual
Para se explicar o ciclo menstrual pode-se começar de qualquer dia, porém uma forma
didática é começar do primeiro dia.
Normalmente tem-se o TRH que vai estimular o TSH na hipófise que vai aumentar o
metabolismo intermediário. O LH-RH vão agir na hipófise, estimulando-a a liberar FSH e LH
que vão agir para aumentar os níveis de testosterona provocando feedback negativo.
Com relação ao aparelho reprodutor feminino, da mesma forma, o LH-RH vão agir na
hipófise para liberar FSH e LH que vão aumentar a produção de estrogênio. No primeiro dia do
ciclo o FSH já estará elevado, e o seu aumento provocará a produção de estrogênio.
O LH, por sua vez, começa a se elevar mais tardiamente e seu aumento leva a um
aumento na produção de progesterona, pois ele age basicamente nas células tecais
(responsáveis pela produção de progesterona).
O aumento de estrogênio com níveis muito altos e com o inicio da elevação de
progesterona, faria feedback negativo no hipotálamo (para o fator hipotalâmico que é único),
diminuindo a produção de FSH que faria feedback negativo pro LH, que diminuiria a produção
de progesterona, que estava começando a se elevar, e também levando a queda de
estrogênio.
Entretanto, os estrogênios no sistema nervoso se transformam em estrogênio catecólico,
que possui ação anti-estrogênica. Logo, na realidade, o estrogênio vai fazer feedback positivo,
aumentando a produção de FSH e de LH. O FSH vai agir no folículo produzindo inibina, um
hormônio que age na hipófise, fazendo feedback negativo para o FSH, diminuindo sua
produção. Enquanto isso, o LH sobe, pois ele não será inibido, enquanto que o estrogênio cai
devido a queda do FSH.
Concomitantemente, no inicio do ciclo, o folículo, sofrendo ação do FSH, vai sofrer
hipertrofia e hiperplasia e irá produzir bastante estrogênio, produzindo bastante estrogênio
catecólico. As células teçais vão se desenvolvendo até ocorrer a expulsão do ovócito. Com a
ruptura do folículo, o ovócito é jogado na trompa. No ovário fica um acumulo de células que são
restos de células da granulosa e resto de células tecais. No momento da ruptura, o FSH e o
estrogênio estão caindo. A progesterona, que vinha aumentando, com a ruptura da integridade
do folículo, começa a cair.
Nesse momento, o FSH, o estrogênio e a progesterona (que estava subindo) estão
caindo. Dessa forma, o resto de células que permaneceram no ovário, vão sofrer ação do LH e
vão começar a produzir estrogênio e progesterona, começando ambos a voltar a subir. O LH,
apesar de estar caindo, é o hormônio que está com a maior concentração. Assim, a
progesterona fica alta e o estrogenio fica alto, mas não como anteriormente, não produzindo
tanto estrogênio catecólico, havendo, dessa vez, feedback negativo. Com o estrogênio e a
progesterona altos, por feedback negativo, levam a queda de FSH, que já vinha caindo, e a
queda de LH. A queda de LH e FSH leva a queda de progesterona e de estrogênio. Sem estes
hormônios, o estrogênio e a progesterona, há o estimulo da produção de FSH, iniciando-se o
ciclo.
A ação do estrogênio por feedback positivo ou negativo depende de sua concentração.
Quando o estrogênio está em altas concentrações, no inicio do ciclo, ele produz muito
estrogênio catecólico, levando ao feedback positivo. Na segunda parte do ciclo, quando a
concentração de estrogênio não é tão alta, há menor produção de estrogênio catecólico,
ocorrendo feedback negativo.
Muita gente diz que o LH é o hormônio da ovulação. Durante a maturação do folículo, este
hormônio inibe o inibidor da ultima meiose, fazendo com que a ultima meiose seja completada.
Essa é a função exócrina do LH. Entretanto, isso não é o determinante da ovulação. Ela ocorre
quando há o rompimento da membrana que envolve o que ovócito, sendo que quem faz com
que ocorra esse rompimento é o FSH e a progesterona, e não o LH. Dessa forma, o LH não é
o responsável pela ovulação, uma vez que ela se caracteriza pela liberação do ovócito na
trompa, com o rompimento da membrana.
Há um folículo que se desenvolve mais rapidamente que outros, sendo este escolhido
pela proximidade com os vasos sanguíneos, pois é como o FSH conseguirá atingi-lo. A ação
do FSH nas células da granulosa levará ao aumento na produção de estrogênio. O estrogênio
faz “up-regulation”, aumento o numero de receptores para ele mesmo, para a progesterona e
para o FSH, aumentando a ação desses hormônios no folículo, levando a uma hipertrofia e
hiperplasia tecidual. O aumento da produção de FSH e de estrogênio aumenta o numero de
receptores para o LH. Dessa forma o LH age no folículo previamente estimulado pelo FSH.
As células da granulosa vão produzir progesterona. Parte desse hormônio produzido
passará para as células teçais, que irão transforma-los em androgênios, que irão voltar para as
células da granulosa, que possuem a enzima aromatose, responsável pela transformação dos
andrógenos em estrogênio. Esse processo é chamado de transito dos esteróides. O que
permite a grande produção de estradiol é o transito de esteróides.Se não houver enzima não
haverá a formação de muito estrogênio (estradiol).
Na primeira fase do ciclo há a formação de muito estrogênio pelas células da granulosa e
pelos androgênios vindo das células tecais. Isso faz com que ocorra feedback positivo. Na
segunda fase do ciclo as células tecais estão “desarrumadas” devido a ruptura folicular, não
fazendo a conversão da progesterona em androgênios, havendo menor produção de
estrogênio nas células da granulosa, fazendo com que tenha feedback negativo.
Resumindo: O FSH leva ao desenvolvimento dos folículos; age nas células da granulosa
aumentando-as e aumentando a aromatase(consegue transformar androgênios em
estrogênios); o aumento de estrogênio aumenta o numero de receptores para o FSH; aumento
de estrogênio + FSH aumenta o numero de receptores para o LH; aumenta o numero de
plasmina que é uma enzima proteolítica que, juntamente com a progesterona, vai romper o
folículo.
O LH vai agir nas células da granulosa previamente estimulado pelo FSH, age nas células
do folículo que sobraram com a expulsão do ovócito, dando origem ao corpo lúteo; irá inibir o
inibidor da ultima meiose; faz “down-regulation” nos seus próprios receptores.
Ciclo Uterino
O útero é um músculo oco. Ele vai sofrer ações cíclicas do que estará acontecendo no
ovário, possuindo um ciclo próprio em decorrência.
O ciclo uterino é uma conseqüência do ciclo ovariano, pois o útero possui receptores
para os hormônios que estão sendo produzidos. No inicio do ciclo praticamente não há
hormônio. A partir do quinto dia a produção de estrogênio já começou a subir e no útero ele vai
aumentar o tamanho das glândulas uterinas, aumentando a vascularização e, em
conseqüência, aumentar o tamanho do endométrio. Esse inicio é chamado de fase proliferativa.
A partir do 15º dia o estrogênio voltará a subir e a progesterona também estará alta.
Dessa forma, o endométrio continuará a crescer e haverá um aumento das secreções
provocada pela progesterona. Essa fase é chamada de fase secretora.
No ciclo menstrual há a queda de estrogênio e de progesterona não havendo mais a
manutenção do endométrio. Assim, essas células não vão mais receber oxigênio e vão morrer,
havendo o descolamento do endométrio que cairá na cavidade uterina para serem expulsos.
Essa fase é a fase do sangramento que são os primeiros cinco dias do ciclo menstrual.
Anticoncepcionais
Em um ciclo de 28 dias a ovulação ocorre no 14º dia. A ovulação não ocorre na metade
do ciclo, ela ocorre 14 dias antes do início do ciclo. Assim, num ciclo de 20 dias, a ovulação
ocorre no 6º dia. Esses 14 dias é o tempo de duração da segunda fase do ciclo que é sempre
constante. A primeira fase do ciclo é variável, podendo ocorrer de diversas formas de acordo
com as influências do SN.
O anticoncepcional impede, em 99% dos casos, a ovulação. Ele é composto de
estrogênio e progesterona (compostos similares) que farão que as concentrações desses
hormônios no organismo permaneçam altas, fazendo feedback negativo pro FSH e pro LH.
Gravidez
O espermatozóide demora menos de 2 minutos para chegar às trompas e fazer a
fecundação. O óvulo demora de três a cinco dias para chegar ao útero, sendo que quanto mais
tempo ele demorar melhor, pois em melhor condições ele chegará ao útero. Nesse período ele
é nutrido pelas secreções tubárias. Para haver o processo de implantação demora mais três a
quatro dias, e para a formação da decídua mais sete a nove dias. Nessa fase começa a haver
as trocas materno-fetais e há a produção de HCG que possui função similar ao LH, mantendo a
produção de estrogênio e de progesterona.
A partir da 8º semana a supra renal do feto já funciona, produzindo DHE, que é o
substrato que vai para a placenta para formar estrogênio e progesterona placentários. Começa
também a produção de prolactina. Entretanto, o estrogênio e a progesterona placentárias
inibem a prolactina. Por isso, durante a gravidez há o aumento da mama mas não há a
produção de leite, e sim de uma outra substancia, o colostro.
A partir da 38ª a 40ª semana a placenta está muito grande e certas regiões não
conseguem mais ser nutridas, sofrendo calcificações fisiológicas. Essas calcificações vão
aumentando e isso leva a queda de progesterona e principalmente estriol, e com isso, começa
a haver as contrações uterinas. Com o nascimento, a progesterona e o estrogênio despencam
e há a produção de prolactina com a formação do leite. A sucção do leite pelo bebe estimula a
prolactina, que levará a mais produção de leite.
Algumas mulheres, enquanto estão amamentando, não engravidam. Isso ocorre porque
a prolactina inibe LH-RH, impedindo o pico do LH, não havendo ovulação. Isso não é uma
regra, só ocorrendo em 50% das mulheres.