Inflamações
Histórico:
150 d.C – Celsius ou Galeno – descrição das reações ou sinais: dor, calor, rubor e tumor. Para o organismo se defender do agente agressor.
XVIII:
Hunter – descreveu macroscopicamente o processo e sugeriu sua relação com os fenômenos circulatórios. Acreditava ser uma reação benéfica de
defesa, gerando resistência após a cura da inflamação.
XIX: descoberta da circulação sanguínea.
Virchow – comparação dos tecidos sem e com inflamação ao microscópio. Visualizava maior número de células e vasos do que no tecido normal, que
se proliferam e que corresponderiam ao inchaço (tumor), maciez (edema).
Conheim (discípulo de Virchow, que posteriormente, pensou diferente dele) – através da produção experimental da inflamação no epitélio de
crustáceos, observou que a irritação levava a um aparecimento de vasos da microcirculação e, a partir desses vasos aparecem as células de defesa. Assim,
ele descreveu o movimento das células de defesa (diapedese – saída com gasto de energia dos vasos para o interstício, para o local estimulado).
Pasteur – acreditava em Conheim e descobriu o agente responsável pelo processo que levava à inflamação (bacilo) e desenvolveu a vacina contra a
tuberculose.
Metchnikoff – também trabalhou com crustáceos e fez a descrição das “células de limpeza”, ou seja, dos macrófagos.
XX: medidor da inflamação: histamina.
Conceito: resposta local (podendo ter associado um resposta geral) do organismo decorrente de uma agressão seguida de uma cascata de reações:
irritativas, vasculares, exsudativas, degenerativas-necróticas e produtivas-reparativas, nessa seqüência.
*Inflamação é uma reação dos tecidos vascularizados a um agente agressor caracterizada morfologicamente pela saída de líquidos e de células do
sangue para o interstício.
*Fenômenos: irritativos, vasculares, exsudativos, alterativos, reparativos e produtivos. Sucessivos, mas não isolados.
a) Características: local, complexa e inespecífica (a resposta do organismo é a mesma para vários agentes causadores).
b) Localização: mesenquimal – dentro de vasos sanguíneos da microcirculação do local (não há reposta epitelial) – elementos mesenquimais (derme –
com vasos) que promovem a resposta.
*A resposta pode alcançar o epitélio, como nas úlceras, mas não é localizada ali.
c) Resultado:
Benéfico: o agente agressor é eliminado, sem lesões (sequelas).
Maléfico: não elimina o agente agressor, com lesões (sequelas). Ocorre em organismos ou órgãos debilitados em células de defesa, não
conseguindo eliminar o agressor ou quando o tecido agredido permanece com sequelas, comprometendo a vida do indivíduo (mas não leva a morte),
mesmo eliminando o agente, como nas inflamações das válvulas cardíacas (que, após a formação do tecido conjuntivo fibroso denso, as mesmas ficam
rígidas, comprometendo sua função – insuficiência da válvula com acúmulo de sangue nas câmaras cardíacas e comprometimento dos demais órgãos).
d) Agentes Inflamatórios:
- químicos: ácidos e bases fortes (tetracloreto de carbono, bismuto)
- físicos: espinhos, alicates
- biológicos: vírus, bactérias, fungos, helmintos, doenças auto-imunes
e) Infecção: presença de agente inflamatório no organismo.
As infecções podem ou não ser acompanhadas de inflamação.
Ex.: AIDS – Indivíduos Portadores (com infecção) Não-doentes (sem inflamação).
Ex.: Doença de Chagas – indivíduos portadores que não possuem a doença.
f) Nomenclatura das inflamações: normalmente, usa-se o sufixo “ite”, com exceções (pneumonia).
Fenômenos (momentos da inflamação):
1. Fenômenos Irritativos: conjunto de modificações provocadas pelo agente inflamatório que resulta na liberação de mediadores químicos
responsáveis pelos fenômenos subseqüentes da inflamação.
Irritabilidade – capacidade de sentir estímulos e produzir respostas a esses estímulos.
- resposta do tecido lesado frente ao antígeno.
- células adjacentes à área lesada ou células lesadas produzem substâncias (mediadores) que levarão à vasodilatação.
Mediadores: histamina, serotonina, cinina, peptídeos básicos, anafilotoxina (prostaglandina, leucotrienos), plasmina, citocina e íon H+.
*A histamina aparece primeiramente, os demais demoram a surgir no local da agressão e aparecem apenas quando o processo se continua após a ação
da histamina.
*A histamina se manifesta primariamente e depois desaparece do local inflamado, ao contrário dos demais mediadores que apesar de aparecem
tardiamente, eles continuam no local da inflamação até que a mesma se finde.
- mediadores mantêm a inflamação para atrair células de defesa que irão eliminar o agente agressor.
Os fenômenos irritativos levam à vasodilatação e aumento da permeabilidade vascular – dos vasos da microcirculação. E posterior, vasoconstrição,
por resposta reflexa da microcirculação, do tecido não-agredido.
*Células e Mediadores:
A agressão gera a produção de elementos (mediadores) por células.
- substância do agente ativa um receptor que promove a liberação de mediadores.
- substância do agente promove modificações de moléculas dos tecidos, desencadeando a liberação de mediadores.
- produção, por ação direta, de lesões celulares ou da matriz extracelular, que liberam mediadores químicos.
Os mediadores de liberação imediata são responsáveis pelo início dos fenômenos vasculares e exsudativos, enquanto os de liberação mediata ou
1
tardia atuam na manutenção dos fenômenos vasculares e exsudativos ou nos fenômenos reparativos e produtivos, levando à cura ou à cronificação do
processo.
Mastócitos (do tecido conjuntivo e das mucosas):
- apresentam receptores para Fc de IgE, para C3a e C5a, receptores β-adrenérgicos e colinérgicos e receptores H1 e H2 para histamina.
- receptores β-adrenérgicos e os H2 são antagonistas da desgranulação e receptores α-adrenérgicos, colinérgicos e os H1 são agonistas da
desgranulação.
- armazenam em seus grânulos: histamina, heparina, algumas proteases e outros produtos.
Histamina produz vasodilatação arteriolar (nos vasos da microcirculação), permitindo a entrada de hemácias e outras células, aumenta a
permeabilidade vascular (afastando uma célula endotelial da outra) e possibilita a passagem de proteínas do plasma para o interstício, especialmente
fibrinogênio.
- produzem e liberam prostaglandinas, leucotrienos, interleucinas e quimiocinas, especialmente eotaxina e MIP-1.
Basófilos: células circulantes, núcleo lobulado e grânulos eletrondensos.
- apresentam receptores par Fc de IgE, para C3a e C5a, além de receptores CXCR1 e 4, CCR1, 2 e 3, uPAR e para leucotrienos C, D e E.
- armazenam e liberam histamina.
Só se acumulam nos tecidos quando solicitados por estímulos quimiotáticos específicos gerados por linfócitos Th2, que são responsáveis também
pela produção de um fator que induz desgranulação.
A proliferação dos precursores de mastócitos e basófilos na medula óssea depende de IL-3 produzida pelos Th2.
Plaquetas:
- mediadores armazenados em grânulos (grânulos α – com fatores da coagulação).
- sintetizam tromboxana (TXA2) e lipoxinas.
Células Sentinelas: células dendríticas, fibroblastos e células epiteliais de revestimento que reconhecem a agressão e produzem mediadores.
- possuem receptores para diferentes estruturas de microrganismos (LPS e proteoglicanos).
- uma vez ativados, ativam a produção de IL-1, TNFα e IL-8.
Endotélio: constitutivamente ou após ativação, células endoteliais produzem substâncias diversas que atuam na coagulação, aderência de leucócitos e
vasomotricidade.
a) Coagulação:
- substâncias pró-coagulantes: fator von Willebrand, fator tecidual, fator inibidor do ativador de plasminogênio (PAI).
- substâncias anticoagulantes: prostaciclina (PGI2), óxido nítrico e trombomodulina (TM).
b) Adesão de Leucócitos: toda agressão tecidual é acompanhada da liberação de mediadores químicos que agem sobre as células endoteliais,
ativando-as a expor em sua membrana moléculas de adesão para que os leucócitos possam a elas se aderir e realizar a diapedese.
As células endoteliais produzem as selectinas e as moléculas de adesão celular da família das imunoglobulinas (IgCAM).
Selectinas:
- P e E são produzidas por plaquetas e endotélio, e a L por leucócitos.
- P é constitutivamente sintetizada por células endoteliais e plaquetas, e fica armazenada nos grânulos de Weibel-Palade, podendo ser rapidamente
exposta na membrana por curto período de tempo. A exposição é estimulada por histamina, complemento, TNFα e IL-1.
- E – síntese induzida por IL-1, TNFα e LPS e inibida por glicocorticóides. Síntese e exposição levam de 4-6 horas.
Os ligantes das selectinas são carboidratos da membrana dos leucócitos.
A ligação das selectinas aos leucócitos (PMN e monócitos) permite o rolamento deles sobre as células endoteliais.
IgCAM(s): ICAM-1, ICAM-2, VCAM-1, LFA-3, CD31 e VEJAM(s).
ICAM – Molécula de Adesão Intercelular.
VCAM – Molécula de Adesão Vascular.
VEJAM – Molécula de Adesão Vascular das Junções Interendoteliais.
- ICAM-2 é produzida constitutivamente e fica armazenada, podendo ser exposta rapidamente após estímulo.
- CD31 é expressa nas membranas basolaterais da célula endotelial – é importante na manutenção da permeabilidade do espaço interendotelial (pelas
ligações entre CD31 de células justapostas) e na migração de leucócitos através desses espaços.
- VEJAM – é importante na manutenção da permeabilidade endotelial e na formação da barreira hematoencefálica.
- estímulo para síntese (de IgCAM não-constitutivas) e exposição: IL-1, TNFα e INFγ.
Os ligantes para IgCAM(s) são as integrinas dos leucócitos, principalmente, CD11a/CD18 (LFA-1), CD11b/CD18 (CR-3), CD11c/CD18 (CR-4) e
α4β3.
A ligação das integrinas com as IgCAM faz a aderência firme dos leucócitos ao endotélio.
c) Tônus Vascular:
As células endoteliais produzem substâncias vasodilatadoras (PGI2 e NO) e vasoconstritoras (endotelinas – ET).
O óxido nítrico é gerado a partir da ação da enzima sintetase do óxido nítrico (NOS). É inativado pela Hb, O2 e agentes redutores diversos. A NOS
existe sob três isoformas: duas constitutivas (cNOS, cerebral e endotelial) e outra induzível (iNOS). A iNOS pode ser induzida no endotélio, macrófagos,
fibroblastos, PMN e células musculares lisas dos vasos.
d) Sistema de Peptídeos Natriuréticos (NP): três famílias: ANP, BNP e CNP.
- ANP e BNP – produzidos nos átrios (A) e nos ventrículos. Após sobrecarga de volume das câmaras cardíacas.
- CNP – produzidos nos endotélios e em macrófagos ativados. Parece ser importante no agravamento do choque séptico.
Sistemas Proteolíticos de Contato: ativados pelo contato entre superfícies eletronegativas.
1. Sistema da Coagulação e Fibrinólise.
2. Sistema Gerador de Cininas: associado ao sistema da coagulação.
- fator XII ativado por superfície eletronegativa ativa pré-calicreína em calicreína.
- calicreína age sobre um cininógeno gerando cininas, como a bradicinina.
Bradicinina – é um vasodilatador de arteríolas, aumenta a permeabilidade vascular e é um mediador da dor (substância de efeito algigênico). A
bradicinina é inativada por uma endopeptidase (enzima conversora, abundante nos pulmões). Essa enzima conversora é a mesma que converte
2
angiotensina I em angiotensina II, que é um potente vasoconstritor.
3. Sistema Complemento:
- produção do Complexo de Ataque à Membrana (MAC) – cria poro hidrofílico através do qual a célula perde eletrólitos e morre.
- produção de mediadores:
C2a – vasodilatador e aumenta a permeabilidade vascular.
C3a, C4a e C5a – liberam histamina e outros produtos de mastócitos (anafilatoxinas), além de exercerem efeito quimiotático para PMN e macrófagos,
especialmente, C5a.
C3b e C4b – opsonizadores, facilitam à fagocitose.
Mediadores de Natureza Lipídica: produzidos a partir de lipídeos de membrana (como: fosfolipídeos) através da ação de enzimas (fosfolipases)
quando os receptores de membrana são ativados.
- Por ação de ciclooxigenases (COX) do citosol: ácido araquidônico origina prostaglandinas.
PGI2 (secretada pelo endotélio) – anti-agregadora plaquetária e vasodilatadora.
TXA2 (produzido nas plaquetas) – agregante plaquetária e vasoconstritora.
PGE2 (produzida em vários tecidos e macrófagos) – vasodilatadora, controla atividade de linfócitos (efeito imunossupressor), efeito citoprotetor
e é algigênica.
PGF2α – vasoconstritora e aumenta a permeabilidade vascular.
- Por ação de lipooxigenases (LO) do citosol: ácido araquidônico origina leucotrienos (LT).
Ação: quimiotático, aumenta a permeabilidade vascular, vasodilatação, contrai a musculatura lisa do intestino e dos brônquios.
- Lipoxinas: derivadas do ácido araquidônico sintetizadas pela associação de duas células – sua síntese envolve duas lipooxigenações.
Ação: antiinflamatória, inibidor da síntese de leucotrienos, inibidor de PAF nos fagócitos e inibidor da aderência e migração dos leucócitos.
Citocinas: regulam e determinam a natureza da resposta imunitária – são sintetizadas por células do sistema imunitário (linfócitos, macrófagos e
células dendríticas), células acessórias desse sistema (eosinófilos, basófilos e mastócitos), células endoteliais e outras células, desde que devidamente
estimuladas.
Quimiocinas: exercem efeitos no tráfego, ativação e diferenciação de células nas quais encontram receptores.
2. Fenômenos Vasculares: alterações do tecido vascular (alterações vasomotoras) e do fluxo sanguíneo (alterações hemodinâmicas) da
microcirculação comandadas pelos mediadores químicos liberados durante os fenômenos irritativos.
- constrição arteriolar (adrenalina, noradrenalina, dopamina): não é sempre que acontece esse fenômeno, ocorre principalmente quando a agente
agressor é químico (picadas da inseto – área pálida pós-picada).
- dilatação arteriolar (aumento do fluxo sanguíneo – hiperemia ativa com fluxo rápido).
- abertura dos esfíncteres pré-capilares (aumento do fluxo sanguíneo – hiperemia ativa com fluxo lento).
- dilatação venular (hiperemia passiva de fluxo lento).
*A rede capilar trabalha oscilando suas áreas que serão dilatadas.
Os mediadores das alterações hemodinâmicas aumentam a permeabilidade vascular, iniciando a exsudação de plasma para o interstício (edema),
levando a hemoconcentração.
- hemoconcentração – sangue mais viscoso e espesso diminui a velocidade do fluxo sanguíneo, levando a marginação leucocitária.
- marginação leucocitária: devido à uma menor velocidade sanguínea, juntamente com a presença de citotaxinas que estimulam que elementos dos
vasos fiquem mais pertos do tecido e também devido tampões hemáticos.
- alterações endoteliais (devido à menor velocidade do sangue, que leva à falta de oxigenação e chegada de nutrientes para as células): degeneração,
necrose e aumento da permeabilidade vascular como conseqüência da morte de algumas células do endotélio.
Obs.: O afastamento excessivo de células endoteliais da microcirculação leva à formação de tampões hemáticos – microtrombos.
Fluxo Lento – hipóxia local e aumento da excreção de catabólitos (ADP e H+), o que intensifica vasodilatação, abertura de capilares e aumento da
hiperemia. Lesão endotelial por hipóxia e velocidade circulatória diminuída favorece o aparecimento de trombos na microcirculação, o que pode agravar
a inflamação.
3. Fenômenos Exsudativos: saída dos elementos do sangue – plasma e células – do leito vascular para o interstício das áreas lesadas.
Embora independentes, em geral a exsudação plasmática precede a exsudação celular.
Importância: A exsudação leucocitária é o elemento morfológico que caracteriza as inflamações (porque fenômenos irritativos não se vê e os
vasculares podem ser revertidos). Diluir, conter e destruir o agente inflamatório.
Mediadores: histamina, cinina, anafilatoxina, leucotrieno, PF-dil, etc.
Exsudação Plasmática: começa nas fases iniciais da hiperemia e continua durante todo o processo inflamatório.
O exsudato líquido pode ser rico (inflamações fibrinosas) ou pobre (inflamações serosas) em proteínas.
Tipos:
- componentes líquidos.
Predomínio de líquido – Exsudação Serosa.
- componentes protéicos.
Predomínio de fibrina – Exsudação Fibrinosa.
Predomínio de células de defesa, principalmente, PMN – Exsudação Aguda Purulenta (forma pus).
Predomínio de células de defesa, principalmente, mononucleares como os monócitos, principalmente linfócitos – Exsudação Crônica Purulenta.
Predomínio de eosinófilos – Exsudação Alérgica
Exsudação Hematógena
Mecanismos de Edema Inflamatório:
- aumento da permeabilidade vascular (poros interendoteliais formados pela contração do citoesqueleto do endotélio) ocorre sobretudo nas vênulas.
Ocorre em resposta aos mediadores químicos.
3
- aumento da pressão hidrostática arteriolar e venular: saída de líquido de dentro para fora dos vasos.
- aumento da pressão oncótica intersticial (tissular).
- diminuição da drenagem linfática (circulação linfática encontra-se sobrecarregada e seus vasos comprimidos ou deformados pelo exsudato).
- aumento da hidrofilia da SFA, torna-se mais solúvel e fica mais macia (gelatinosa).
Citopentese ou Diatosentese: passagem de água pelos poros e pelas paredes dos vasos, pelas células endoteliais – tumor (inchaço local) decorrente do
edema, sem aumento do tamanho dos linfonodos e colabamento das paredes dos vasos (pela pressão do líquido no interstício).
Exsudação Celular:
Local: microcirculação, principalmente, vênulas.
Fenômenos Precedentes:
- leucocitose local: presença de células leucocitárias dentro dos vasos na região do processo inflamatório (por quimiotáticos, ação sobre a medula
óssea para que a mesma produza mais células leucocitárias e abertura da rede capilar).
- marginação leucocitária: saída do eixo central para mais perto da parede, se aderindo ao endotélio.
- adesão ao endotélio.
- diapedese.
Mecanismos Envolvidos na Exsudação Celular:
Moléculas de Adesão:
1. Selectinas: P, E e L.
- P – expressa somente pelo endotélio.
A selectina P é pré-formada, sendo encontradas em vesículas denominadas Weibel-Pallade no citoplasma de células endoteliais.
A histamina atua sobre o endotélio (sob os corpor de Weibel-Pallade), permitindo a exposição da selectina-P na membrana luminal.
- E – expressa somente pelo endotélio. Também por plaquetas, mas não é importante na inflamação.
- L – expressa por leucócitos.
*TNF-alfa e IL-1 induzem o endotélio a sintetizar essas selectinas.
*Essas selectinas se ligam a resíduos de carboidratos cializados.
2. Família das Imunoglobulinas: são expressas nas células endoteliais
- ICAM(s) – Moléculas de Adesão Intercelular.
ICAM-2 é pré-formada, sendo encontradas em vesículas denominadas Weibel-Palade no citoplasma de células endoteliais.
- VCAM(s) – Moléculas de Adesão da Célula Vascular.
- PECAM-1(s) ou CD31 – Moléculas de Adesão Célula Endotelial – Plaqueta: importante na diapedese do leucócito.
São expressas pelas células endoteliais.
Mediadores da inflamação que estimulam a produção daquelas que não são pré-formadas: IL-1 e TNFα. Expressão dessas moléculas é mais
demorada.
Se ligam a moléculas integrinas na superfície de leucócitos.
3. Integrinas: importantes para a migração no interstício.
As integrinas são moléculas transmembranas presentes nas membranas dos leucócitos, quando ativadas pelos mediadores químicos da inflamação.
Os leucócitos movimentam-se por emissão de pseudópodes, que se aderem aos constituintes da MEC, como: colágeno, fibronectina e fibrina.
Seqüência de Eventos:
- vasocontrição rapidíssima.
- vasodilatação arteriolar e aumento da permeabilidade vascular: hiperemia ativa.
- hemoconcentração reduz o fluxo sanguíneo: hiperemia passiva.
- marginação leucocitária: leucócitos se aproximam do endotélio.
- captura e rolamento (adesão frouxa): ligação dos resíduos de carboidrato dos leucócitos às selectinas presentes no endotélio (adesão fraca) – os
leucócitos se ligam e desligam, se ligam à próxima selectina e desligam, permitindo o rolamento.
- adesão firme: ligação dos leucócitos às ICAM(s) ou outros moléculas da família das imunoglobulinas – permite a adesão firme ou fixação.
- migração: perto de uma junção entre duas células endoteliais, os leucócitos emitem pseudópodes com integrinas ativadas na membrana, que iram se
ligar às PECAM-1.
- atravessam a membrana basal, através da produção de metaloproteases que a digerem.
- se ligam aos componentes da MEC através das integrinas presentes na membrana dos leucócitos. Essa migração é direcionada por quimiocinas, com
relação ao gradiente de concentração das mesmas.
- resultado: diapedese.
*A selectina P e ICAM-2 existem pré-formadas nas vesículas de Weibel-Palade das células endoteliais, sendo rapidamente expostas na superfície
celular após estímulos, especialmente, IL-1 e TNFα. Elas são responsáveis pela aderência frouxa, que segura o leucócito próximo ao endotélio, mas
permite a ele se deslocar sobre a superfície endotelial (captura e rolamento). A selectina P se liga a resíduos de carboidratos dos leucócitos, enquanto a
selectina L dos PMN se liga a resíduos de carboidratos do endotélio. Essas ligações são frouxas e instáveis, desfazendo-se se o leucócito não é ativado.
Após algumas horas, são expostas as selectinas E, ICAM-1 e CD31, sintetizadas após o estímulo de IL-1, TNFα, LPS e INFγ. O endotélio ativado
produz IL-8 e PAF, que, presos à membrana plasmática, ativam os PMN que estão rolando sobre o endotélio e os levam não só a aumentar a expressão
como a adesividade das integrinas. As selectinas E do endotélio ligam-se aos resíduos de carboidratos e as ICAM-1 às integrinas dos leucócitos, os quais
agora se aderem mais firmemente e se espraiam sobre o endotélio, estimulados pelos fatores quimiotáticos gerados nas células endoteliais ativadas e no
foco inflamatório.
Em seguida, os leucócitos iniciam a diapedese, ligando suas integrinas às moléculas de CD31 expressas nas margens das células endoteliais.
Os leucócitos emitem pseudópodes entre as células endoteliais, separam-nas pela liberação de moléculas queladoras de cálcio e, pela força mecânica,
rompem as ligações homotípicas entre moléculas de adesão do tipo CD31. Ao mesmo tempo, os leucócitos vão se ligando a essas moléculas através das
4
integrinas, de modo que não fica espaço livre entre a membrana do leucócito e a membrana das faces laterais das células endoteliais, o que impede a saída
de plasma. Completa a travessia, os leucócitos se interpõem entre a membrana basal e a célula endotelial; para atravessarem a membrana basal utilizam
enzimas (metaloproteases), embora o processo não seja bem conhecido.
Seqüência Temporal de Aparecimento das Células do Exsudato:
- neutrófilos – aparecem depois de 24 horas. Meia-vida curta. Mas podem permanecer, quando há fatores que os atraem.
- macrófagos – aparecem depois de 48 horas. Meia-vida longa, semanas a meses.
- eosinófilos – aparecem depois de alguns dias.
- linfócitos – aparecem por último e sobrevivem mais.
*São as quimiocinas e a expressão de diferentes moléculas de adesão que determinam essa sequência temporal
Fatores Quimiotáticos:
Os leucócitos saem do vaso em direção ao centro do foco inflamatório (migração centrípeta) guiados pelos agentes quimiotáticos.
Exógenos: trazidos pelo próprio agente inflamatório.
- peptídeos formilados – produzidos pelas paredes dos agentes bacterianos.
Endógenos: gerados no foco inflamatório durante os fenômenos irritativos.
- componentes do complemento – C5a (anafilotoxina).
- derivados do ácido araquidônico – leucotrieno (LTB4).
fosfolipase Fosfolipídeos ácido araquidônico
Via da Cicloxigenase (Cox) atuando no ácido araquidônico – tromboxanas e prostaglandinas.
Via da Lipoxigenase – leucotrienos.
*Substâncias antiinflamatórios:
a) corticóides: inibem a fosfolipase – deprime também o sistema imune, por isso, é útil em doenças autoimunes.
b) AINES – antiinflamatórios não esteróides (aspirina): inibe a cicloxigenase
c) ibuprofeno: inibe a lipoxigenase
- quimiocina – citocina com capacidade quimiotática.
Ex.: IL-8 atrai neutrófilos, eotoxina atrai eosinófilos, MCP-1 atrai macrófagos, linfotaxinas atrai linfócitos.
Fagocitose: englobamento de partículas maiores, normalmente, sólidas.
Neutrófilos, Macrófagos e Eosinófilos apresentam grande capacidade fagocitária, por isso, são denominados fagócitos profissionais, na ingestão de
microrganismos e corpos inertes.
- Neutrófilos e Eosinófilos são polimorfonucleares. Origem: a partir de mieloblastos na medula óssea.
- Macrófagos são mononucleares. Origem: a partir de monócitos circulantes que por sua vez derivam de monoblastos da medula óssea.
Seqüência de Eventos:
1. Aproximação do leucócito ao agente agressor.
Depende da ação de estímulos quimiotáticos e da capacidade do fagócito de responder a eles.
2. Aderência ou Reconhecimento – através de receptores que prendem moléculas da superfície das partículas.
Através de receptores inespecíficos: SR = Scavenger Receptors ou receptores de remoção dos monócitos e macrófagos.
Através de receptores específicos: opsoninas (promovem a opsonização de uma partícula – indutor da fagocitose). Ex.: receptor para Fc de IgG e
receptor para C3b.
3. Englobamento ou Ingestão.
- englobamento: emissão de pseudópodes.
- ingestão: pelas proteínas contráteis actina e miosina.
- formação de fagossomos (vacúolos fagocitários).
4. Desgranulação.
- aproximação de lisossomos.
- fusão de lisossomos com fagossomos
- formação de fagolisossomos (enzimas lisossômicas iniciam a digestão e degradação do agente agressor).
Obs.: M. tuberculosis – produz AMPc, que impede a fusão fagolisossômica.
5. Morte e Digestão – através de mecanismos microbicidas.
Mecanismos Microbicidas:
1. Mecanismos dependentes de oxigênio: primeiramente, ocorre uma explosão respiratória – O2 consumido abundantemente e é transformado em
metabólitos muito reativos, que reagem com outras moléculas, gerando efeitos lesivos.
Oxigênio e NADH2 é convertido em Ânion Superóxido (O2-) e NADP, pela atuação da enzima Oxidase NADPH-dependente, ligada a membrana do
vacúolo fagocítico.
Ânion Superóxido (que já é um importante bactericida) é convertido em Peróxido de Hidrogênio e Oxigênio, pela atuação da enzima Superóxido
Dismutase (SOD), no citoplasma do fagócito.
Obs.: O Peróxido de Hidrogênio (não possui grande atividade bactericida) serve de substrato para a produção de outros radicais livres ou é convertido
em água e oxigênio pela ação das enzimas Catalase e Glutation Peroxidase.
Peróxido de Hidrogênio, na presença de Cloro, é convertido em Ácido Hipocloroso (HClO – capacidade destrutiva fenomenal), pela atuação da
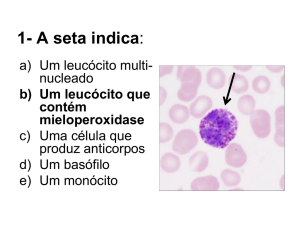
enzima Mieloperoxidase (MPO).
Ácido Hipocloroso age nas proteínas, convertendo-as em cloraminas.
Água oxigenada forma Radical Hidroxila na presença de Fe2+.
Mieloperoxidase (MPO) presente dentro dos grânulos azurófilos. No citoplasma entra no vacúolo fagocítico, onde converte, na presença de cloro,
Peróxido de Hidrogênio em Ácido Hipocloroso, que apresenta maior capacidade de destruição do que o peróxido de hidrogênio.
2. Mecanismos independentes de oxigênio:
5
a) lisozima (bacteriolítica) – hidrolisa a ligação entre o ácido murâmico e o ácido N-acetil-glicosamina, quebrando a parede celular da bactéria,
aumentando a permeabilidade da membrana bacteriana.
b) lactoferrina (microbicida) – é um quelante de ferro. Importante porque o ferro é indispensável ao metabolismo bacteriano.
c) proteínas catiônicas (bactericida e fungicida) – peroxidação de lipídios, aumentam a permeabilidade da membrana bacteriana.
d) defensinas: ação microbicida
e) óxido nítrico (produzido apenas em macrófagos) – vasodilatador. Além de agente bacteriostático e bactericida.
No macrófago ativado, há formação da enzima INOS (sintase induzida de NO), que produz NO. O poder microbicida e citotóxico do NO decorre de
radicais livres que pode gerar e de sua capacidade de inibir enzimas da cadeia respiratória.
Os compostos: metabólitos reativos do oxigênio, ácido hipocloroso e óxido nítrico mais as enzimas são os agentes que promovem lesão tecidual.
Células:
a) PMN ou Granulócito Neutrófilo:
Imaturo – bastonete.
*grande quantidade no hemograma = processo inflamatório agudo que está recrutando granulócitos jovens da medula óssea.
Maduro – núcleo lobulado (3-5 lóbulos).
Grânulos Citoplasmáticos:
- azurófilos com mieloperoxidase, protease, hidrolase e lisozima.
- específicos com lactoferrina e lisozima.
Funções: fagocitose, destruição de bactérias, e degradação de restos do tecido inflamado.
Origem e ciclo de vida dos neutrófilos:
Medula óssea: mieloblasto mielócito neutrófilo (6-7 dias)
Sangue: neutrófilo (6-8 horas)
Tecidos: neutrófilo (cerca de 2 dias)
Na circulação, há o pool marginado (= aderido à parede vascular, ao endotélio) e o pool circulante ( é o que é medido no hemograma, dando em
números normais entre 3.000 – 5.000 por mm3).
- Adrenalina, exercício físico e corticóides aumentam o número de PMN circulantes por removê-los da parede vascular.
- Lipopolissacarídeos aumentam a adesividade dos PMN à parede dos vasos.
Neutrofilia com desvio à esquerda – Infecções Aguda e maior parte das infecções bacterianas.
*Nas infecções agudas, ocorrem mobilização rápida de células em maturação e seu lançamento na circulação ainda jovens, quadro conhecido como
neutrofilia com desvio à esquerda. Em condições normais, existem de 1 a 4% de bastonetes.
*Neutrofilopoese depende de fator estimulador de colônia (CSF), que atuam como fatores de crescimento sobre as células-tronco.
Exsudato Neutrofílico: abscesso.
b) Monócito – Macrófago ou Histiócito:
SFM – Sistema Fagocitário Monocítico:
Monócitos – circulantes: núcleo grande, redondo, com alguns grânulos.
Macrófagos ou istiócito – teciduais: núcleo riniforme, plasma irregular com inúmeros prolongamentos.
Populações:
- macrófagos residuais ou em repouso: não receberem estímulo quimiotático ou imunológico ainda.
- macrófagos solicitados (na presença do agente agressor e do estímulo quimiotático, saem da circulação e vão para os tecidos, podendo ou não estar
ativados).
- macrófagos ativados (ativação não-imune ou imune) por microrganismos, ativadores gerados por linfócitos T e outros tipos de células de defesa.
Aumentam de tamanho, número de lisossomos, metabolismo.
Ativação por duas vias:
Imune: citocinas produzidas pelos linfócitos T – IFN-γ e TNF-α atraem macrófagos.
Não-imune: ativação do complemento por LPS, fazendo com que este macrófago passe a produzir TNF-α, e este TNF-alfa ativa outros macrófagos.
Quando ativados aumentam de tamanho e passam a apresentar maior capacidade de fagocitose e de matar o agente:
*Aumentam de tamanho, número de grânulos, quantidade de RER, capacidade de espraiar, de fagocitar e destruir patógenos, de digerir, de liberar NO
e radicais a partir de O2 e de secretar enzimas – da capacidade microbicida e tumoricida.
Maturação dos Fagócitos Mononucleares:
- na medula óssea, células-tronco transformam-se em monoblastos.
- no sangue, transformam-se em monócitos.
- nos tecidos, transformam-se em macrófagos.
Nos tecidos:
Ativação do Macrófago que pode se ativar em célula epitelióide e/ou em célula gigante.
Diferenciação do Macrófago em micróglia (SNC), células de Kupffer (fígado), macrófago alveolar (pulmão) e osteoclasto (ossos).
Funções dos Macrófagos: fagocitose; função imunitária: processamento e apresentação de antígenos para linfócitos, e ativação de linfócitos B e T;
reparo e cicatrização – produz fatores de crescimento, estimula a fibrogênese através de TGF-β; e função secretora de: citocinas (IL-1 e TNF-alfa) e
metabólitos do ácido araquidônico. *Atividade peroxidase nos grânulos; fagocitose através de receptores para Fc de anticorpos (sobretudo de IgG), para
C3b e para moléculas de carboidrato; apresentam os antígenos através de MHCII para os linfócitos T.
c) Eosinófilos: núcleos bilobulados.
*Dois tipos de grânulos:
- grânulos específicos eosinófilos (coram fortemente pela eosina): proteína básica principal (MBP), proteína catiônica, peroxidase, neurotoxina,
histaminase e hidrolases ácidas.
- grânulos pequenos: arilsulfatase B, fosfatase ácida, catalase, esterases inespecífica e hexosaminidases.
*Lisofosfolipase (na membrana dos eosinófilos) é responsável pela formação de cristais rombóides encontrados no escarro, nas fezes e nos tecidos
6
onde tenha havido exsudação eosinofílica (cristais de Charcott-Leyden).
Funções: fagocitose (menor capacidade que os neutrófilos e os macrófagos) de complexos imunes; ADCC (Citotoxicidade Celular Dependente de
Anticorpos); fibrose (TGF-β); defesa contra helmintos – eosinófilo libera Proteína Básica Principal (MBP) quando entra em contato com o antígeno; e
modulação de reações alérgicas (histaminase – degrada histamina).
*Granulocitopoese: estimulado por IL-1 e TNF-α.
*Eosinopoese: fatores de crescimento produzidos pelos linfócitos T estimulados por antígenos – IL-5, IL-3 e CSF.
A passagem de eosinófilos para os tecidos é estimulado por fatores quimiotáticos específicos: fator eosinotático de anafilaxia e oligopeptídeos
eosinotáticos liberados por mastócitos (alergias), IL-5 e IL-3 produzidos por linfócitos T ativados por antígenos que induzem eosinofilia (helmintos),
leucotrieno B4 e PAF.
*eosinofilia: alergia ou infecção por helimintos
d) Linfócitos:
Inflamações Crônicas (e também macrófagos) ou Agudas por vírus (linfocitose) e alérgicos (linfocitose e eosinofilia).
Linfócitos B: diferenciação em plasmócitos e produção de anticorpos.
Linfócitos T (CD4 e CD8): produção de citocina (Th1 e Th2); lise de células-alvo; e reações de hipersensibilidade tardia (em que a célula efetora são
os macrófagos).
Th1 (produz IL-2 e IFN-γ) – ativa macrófagos em infecções intracelulares.
Th2 (produz IL-4, IL-5, IL-10 e IL-13) – ativa linfócitos B (produção de anticorpos) em infecções extracelulares.
*IL-10 modula e inibe a resposta imune, desativando macrófagos.
Células NK (CD3, CD16 e CD56): atividade citotóxica (contra células com parasitas intracelulares – virais – e contra células neoplásicas) e produção
de citocinas: IFN-γ, TNF-α, CSF, IL-4, IL-5, IL-8, IL-12 e IL-13.
*O poder citotóxico das células NK é amplificado pela IL-12 (produzida por macrófagos e outros linfócitos, inclusive pelas células NK), a qual
estimula a produção de IFN-γ, citocina fundamental na resistência a parasitas intracelulares.
Micro: núcleo enorme, quase sem citoplasma
e) Plasmócitos:
Morfologia: núcleo redondo e excêntrico (aspecto em chama de vela), cromatina em roda de carroça (ou marcador de relógio) e citoplasma em chama
de vela.
Função: produção de anticorpos – neutralização de toxinas (anticorpos neutralizantes), opsonização (opsonizantes) e bacteriólise (bacteriolíticos).
f) Basófilos e Mastócitos:
Localização:
- basófilos no sangue periférico. Muitos grânulos no núcleo que se coram por corantes básicos, quase não se vê citoplasma.
- mastócitos no tecido conjuntivo e mucosas: utilização de corantes especiais para a vizualisação, ovóide, núcleo deslocado para um lado e citoplasma
com grânulos (rosas).
Apresentam heparina e histamina nos seus grânulos.
Função: reação de hipersensibilidade.
4. Fenômeno Alterativo ou regressivo:
Fenômenos produzidos nas células parenquimatosas do determinado tecido em que a inflamação está ocorrendo.
Modificações do Parênquima do Órgão: degeneração, atrofia e necrose.
Causas:
- ação direta do agente inflamatório. Ex.: Calor.
- ação indireta do agente inflamatório. Ex.: Agente Biológico.
*Ação Indireta: decorrente de trombose na microcirculação, da atividade de produtos das células do exsudato ou de fenômenos imunitários,
ocorrendo hipóxia na área.
*Ação direta: necrose mediata – agressão pela soda cáustica.
5. Fenômeno Reparativo: regeneração ou cicatrização.
*Inflamação aguda: instala-se e termina em alguns dias, no máximo 12 semanas.
*Instalada a inflamação aguda, se o agente inflamatório é eliminado, a inflamação entra em declínio e o processo termia completamente. Outras
inflamações agudas, por terem induzido grande destruição tecidual, também se curam, mas podem deixar cicatrizes, resultantes da reparação dos tecidos
lesados.
Reparação da Lesão Tecidual:
- necrose pouco extensa → regeneração (hepatócitos). É facilitada por fatores de crescimento produzidos pelas células do exsudato inflamatório e
liberados na MEC.
- necrose extensa → fibrose = neoformação conjuntivo-vascular. Deixa marca: cicatriz.
*A presença de cicatrização não indica sempre que o processo está curado.
*Em algumas inflamações, a neoconjuntivização excede o esperado para a reparação, formando áreas de fibrose mais extensas que o necessário.
Nesses casos, o tecido conjuntivo neoformado pode comprometer o funcionamento normal do órgão onde se formou. Outras vezes, a fibrose resulta em
seqüelas sob a forma de aderências, como pode acontecer nas peritonites e pleurites agudas purulentas que se curam com fibrose.
*Aderência = fibrose entre os dois folhetos das serosas. Pode ser parcial ou total.
Fatores Envolvidos:
- tipo de inflamação: quantidade de fatores de crescimento produzidos é maior nas inflamações causadas por agentes imunogênicos.
- envolve o sistema imune (resposta imune adquirida) produz mais fibrose.
- não envolve o sistema imune (resposta imune inata) produz menos fibrose.
- fatores genéticos – maior ou menor produção de MEC ou maior e menor capacidade para degradar tecido conjuntivo neoformado.
Complicações: pode haver comprometimento da função do órgão. Ex.: Artrite Reumatóide (lesão das articulações associadas a lesões reparativas),
7
Pneumonia (organização do exsudato, gerando aderências entre as pleuras, ficando espesso, impedindo a expansão do pulmão, gerando insuficiência
respiratória)
*Término de uma inflamação aguda: diminui mediadores pró-inflamatórios e aumenta produção de mediadores antiinflamatórios. A regressão
progressiva da inflamação se acompanha da reabsorção do exsudato, que depende da apoptose das células exsudadas, da sua fagocitose e do retorno de
alguns fagócitos para a circulação linfática e sanguínea. A menor liberação de mediadores de sinais de sobrevivência (inibidores de apoptose) aumenta a
chance de apoptose nos leucócitos exsudados. Como células apoptóticas são endocitadas via receptores que induzem ativação de citocinas
antiinflamatórias (TGF-β e IL-10), a apoptose contribui para a regressão da inflamação.
*Fenômenos reparativos caracterizam a inflamação crônica.
6. Fenômeno Produtivo: conjunto de modificações morfológicas das células do exsudato no foco inflamatório. Aparece em inflamações crônicas.
*Inflamação crônica é aquela na qual, devido à persistência do agente inflamatório ou em conseqüência de fenômenos auto-imunitários, o processo se
mantém por ais tempo.
Modificações Morfológicas das células do exsudato:
1. Linfócitos – em infecções crônicas, se organizam em folículos linfóides com centro reacional, imitando um tecido linfóide.
*Linfócitos ativados transformam-se em linfoblastos, produtores de citocinas (linfócitos T), ou transformam-se em plasmócitos, produtores de
anticorpos (linfócitos B).
2. Monócitos → Macrófagos (maior poder fagocitário e microbicida) → células epitelióides e células gigantes.
3. Mastócitos – mastocitose = aumento em número por mitose dos pré-existentes (semelhante a um tumor - mastocitose). É mais freqüente em cães.
4. Células Endoteliais – ficam grandes e proeminentes.
*Vênulas na área inflamada passam a apresentar endotélio cubóide, passando a expressar moléculas de adesão que facilitam o tráfego de linfócitos.
Isso ocorre em inflamações crônicas persistentes, como na Artrite Reumatóide e na Tireoidite de Hashimoto – apresentam origem auto-imune.
*A inflamação crônica é decorrente da persistência do agente inflamatório ou de fenômenos auto-imunitários. No exsudato celular, há predomínio de
macrófagos e linfócitos, geralmente, pois estes têm sua sobrevida aumentada (por inibição da apoptose) por ação de citocinas. Quando há destruição
tecidual acentuada mantém grande quantidade de PMN. Já as induzidas por helmintos, apresentam grande número de eosinófilos.
Modificações Gerais do Organismo nas Infecções
a) Modificações da Leucometria (exames laboratoriais):
- Leucocitose com Neutrofilia: predomínio de neutrófilos; em quadros agudos, intenso. Ex.: Amigdalites, Apendicite.
Desvio a esquerda – aumento do nível de leucócitos jovens (com 2 ou 1 lóbulos). Necessidade de células de defesa, mesmo que imaturas.
- Eosinofilia: em quadros alérgicos (sensibilidade maior ao ambiente), urticárias e verminoses.
- Basofilia (rara): em quadros crônicos e extremamente prolongados. Ex.: Tuberculose Miliar. E em quadros tóxicos, graves e intensos. Ex.:
Salmonelose.
b) Alterações dos Órgãos Linfóides:
- nos linfonodos que drenam o local inflamado.
Estado Reacional:
- com predomínio linfocítico (crônico).
- com predomínio dos centros germinativos (agudo).
- depleção linfocitária.
Linfonodo Inflamado (conhecido como “íngua”) = caroço ou nódulo.
- Local – quadro agudo.
- Sistêmico – quadro crônico.
Quadro Agudo: predomínio de linfócitos B – centros germinativos aumentados (*composição: macrófagos – fagocitose).
Quadro Crônico: predomínio de linfócitos T – cortical, paracortical e sinusais espessados.
Há predomínio de linfonodos mistos (com linfócitos B e T).
Depleção linfocitária: quadros em que não há a manifestação de células de defesa, nem no quadro agudo nem no quadro crônico – imunodeficiência e
imunodepressão, como na AIDS.
c) Degenerações dos Parênquimas: alterações intra e extracelulares, que levam ao acúmulo de água (degeneração hidrópica é a mais comum,
seguindo a esteatose) e problemas na síntese protéica.
- agentes flogísticos (agressivo): o próprio agente que causa a inflamação leva a produção de substâncias que levam à degeneração.
- concentração de glicocorticóides, que levam à retenção de lípides (principalmente a nível de fígado, levando à esteatose).
- anemia, por extravasamento de sangue dos vasos sanguíneos, principalmente, da microcirculação e também pela má-nutrição. Que leva à
degeneração hidrópica.
- hipertermia, que leva ao aumento do metabolismo, que com a mesma oferta de nutrientes e oxigênio, levando à queda relativa de ATP, que leva à
degeneração do parênquima.
d) Febre: aumento da temperatura deve-se a presença do agente agressor e seus produtos (pirógenos e endógenos), desregulando o centro
termorregulador no hipotálamo.
É benéfico, no sentido de matar o agente agressor e de proliferar as células de defesa.
*Acima de 39,5ºC pode levar a convulsões.
Classificação das Inflamações
Evolutivo:
8
- Aguda – até 15 dias.
- Crônica – depois de 15 dias.
Segundo a lei, depois de três meses (90 dias), torna-se crônica. *No livro, mais de seis meses.
Etiológica:
Identificação do Agente: vírus, bactérias, fungos, outros parasitas. Nítido para Microbiologista.
Não classifica na patologia, porque as respostas são as mesmas.
Morfológica:
a) Exsudativa: fenômenos esxudativos são mais exuberantes.
Quadros mais rápidos, agudos.
- Serosa – elemento presente rico em líquidos e pobre em células e macromoléculas.
Ex.: inflamações da pleura, do pericárdio, do peritônio e da pele (Pênfigo – formação de bolhas).
*Acometem membranas serosas e mucosas. Curam-se com restituição da integridade (drenagem).
Micro: bolha (sem nada) entre a epiderme e a derme: Pênfigo foliáceo.
- Fibrinosa – elemento presente rico em fibrina (micro: lamelas acidófilas).
Ex.: inflamações de serosas e de tecidos com espaço, como o pulmão.
*Acometem membranas serosas e mucosas. Curam-se com restituição da integridade ou por cicatrização (forma mais comum). Pode resultar em
aderência entre dois folhetos, aderência entre duas vísceras (alças intestinais), espessamento dos folhetos por tecido conjuntivo inelástico com tendência a
retração levando ao encarceramento de órgãos (encarceramento pulmonar) ou contrição destes (pericardite constritiva) e distúrbios funcionais.
A fibrina forma placas branco-acizentadas, inelásticas e friáveis.
- Purulenta (Supurativa) – caracterizadas pela formação de pus (cor: de amarelo à verde), que é constituído por uma parte fluida (plasma + liquefação
dos tecidos inflamados) e por uma parte sólida (neutrófilos e piócitos = células de defesa em degeneração). Pode adquirir diversos tipos:
Pústula – é uma inflamação purulenta circunscrita da camada superficial da derme que descola a epiderme. O exsudato purulento coleciona-se na
cavidade escavada. Não deixa marca.
*Forma-se também nas mucosas.
*A cura se dá com restituição da integridade nas formas leves e por cicatrização nas necróticas-hemorrágicas.
Furúnculo – é uma inflamação purulenta aguda circunscrita da derme intermediária e profunda e, às vezes, do subcutâneo, causada geralmente por
bactérias (estafilococos) que penetram nos folículos pilosos e nas glândulas sebáceas. Deixa marca. Forma lesão volumosa, de consistência firme,
dolorida ao toque.
Obs.: Deve-se esperar vir a furo – deixar o carnegão (bactéria + pus com secreção adiposa + pelo + glândula sebácea) sair naturalmente. Para não
deixar marca.
*A cura se processa com restituição da integridade; nas formas extensas e graves, por cicatrização.
Carbúnculo – é uma pústula que leva à formação de uma crosta negra causada pelo B. anthracis.
Abscesso – é uma inflamação purulenta circunscrita, caracterizada por coleção de pus em uma cavidade neoformada, escavada nos tecidos pela
própria inflamação e circundada por uma membrana ou cápsula de tecido inflamado (membrana piogênica), da qual o pus é gerado.
Cavidade Central (1ª parte) – depósito fluido de pus.
Camada Interna (2ª parte) – membrana piogênica (tecido do órgão infiltrado por neutrófilos e piócitos próximos à 1ª parte).
Obs.: É a membrana piogênica, que deve ser eliminada para que se possa ocorrer a cura do abscesso.
Camada Externa (3ª parte) – vascular (vasos sanguíneos). Onde ocorrem os fenômenos vasculares e exsudativos. Tecido de granulação que mantém
a chegada das células inflamatórias.
Obs.: Ação de enzimas no limite interno da Camada Interna aumenta a luz.
Macro: segunda camada permanece, enquanto a 1ª parte é eliminada e permanece um buraco. Nos próximos dias, forma-se mais pus que com o passar
do tempo irá aumentar o buraco. Deve-se então retirar a 2ª parte com gazes.
*A forma habitual de cura é a cicatrização.
Coleções de Pus – é uma inflamação purulenta que leva ao acúmulo de pus em cavidade já formada. Ex.: tuba uterina, apêndice e articulação.
Empiema – na cavidade pleural.
Pioperitônio – na cavidade peritoneal.
Piartro – nas cavidades articulares.
Piocele – na vaginal do testículo.
Piossalpinge – na tuba uterina.
Flegmão (Antraz) – é a inflamação purulenta difusa, com tendência a infiltrar-se no tecido conjuntivo sem formar a membrana piogênica (sem
formação de cavidade). Ocorre em locais sem espessura para se formar um abscesso, formando então trilhas entre o tecido.
Escorre pela delicadeza do tecido através da formação de trilhas por onde as células migram em fileira.
Ex.: órgãos com parede delicada – esôfago, estômago, intestino, apêndice e tuba uterina.
*trilhas de células inflamatórias entre as fibras musculares.
*pode ocorrer concomitantemente com coleções de pus.
b) Alterativa: predomínio de fenômenos alterativos.
- Catarral – parasito de vias respiratórias leva à liberação de catarro.
Quando o agente se manifesta em locais onde há glândulas mucíparas. Ex.: vírus da gripe.
No hospedeiro alérgico (ex: rinite alérgica), as glândulas mucíparas exauridas liberam “água quente”, que é menos eficiente na defesa do organismo
do que o catarro, ocorre, então, nenhuma defesa, mucosa hipotrofiada.
*Acomete mucosas. Pode ser aguda ou crônica. Elementos evidentes: morte e descamação das células de revestimento após uma fase de
hipersecreção mucosa. A aguda associa-se com exsudação serosa ou purulenta (catarro). A crônica associa-se com hipotrofia ou hipertrofia de mucosas.
Cura com restituição da integridade.
9
- Atrofiante.
*Acomete mucosas. É crônica. Acomete todos os componentes, mais especialmente as glândulas. Mucosa torna-se delgada, lisa e tende a perder o
aspecto anatômico normal (vilosidade e dobras). Ocorre em indivíduos alérgicos, com resfriados freqüentes, com eosinofilia = libera água quente.
- Necrosante e Gangrenosa – acompanha-se de necrose de grande parte do local inflamado, leva à morte celular. Ex.: endometrite. O exsudato pode
ser fibrinoso, purulento ou hemorrágico. Tipos:
(1) necrose causada diretamente pelo agente inflamatório
(2) necrose por lesões vasculares (trombose)
(3) necrose conseqüente a reação imunitária
Inflamação gangrenosa é sempre secundária a necrosante e se institui em locais que se comunicam com o ambiente externo.
c) Produtiva: inflamações crônicas, nas quais os fenômenos produtivos e reparativos predominam
- Hipertrofiante ou Hiperplásica – produção excessiva e formação de estroma (rico em vasos). Forma semelhante a pólipos.
*Em inflamações crônicas com estímulo exagerado à proliferação conjuntivo-vascular e/ou parênquima. Acomete sobretudo mucosas – mais espessas
e salientes. Formas: papilar e poliposa.
Ex: intestino, em quadros de diarréia.
- Esclerosante.
Resposta inflamatória associada a resposta cicatricial.
*Em inflamações crônicas, a neoformação fibrosa excessiva e sua retração subvertem profundamente a arquitetura do órgão e suas funções.
Formação de novos centros antes que os antigos cicatrizem-se completamente. Ex.: Celulite Bacteriana, Hepatites (gerando cirrose).
Micro: fígado com depressões.
- Reparativa
Quando a inflamação cicatriza (substituição do tecido morto por tecido conjuntivo fibroso), a inflamação é do tipo reparativa.
A formação de tecido conjuntivo (conjuntivização) ocorre, principalmente, em serosas com inflamações cicatrizadas.
Pós-cirúrgico, principalmente, cesárias pode levar à Aderência – processo inflamatório, cujo processo de cura consiste na conjuntivização das serosas
que revestem as vísceras abdominais.
d) Granulomatosa: Inflamação Crônica Específica.
Quando neutrófilos não curam a inflamação, ela torna-se crônica.
Quando a composição celular (macrófagos e linfócitos) e a estrutura da inflamação e a organização das células dão idéia do agente agressor, ela é
específica.
Manifestações sistêmicas e regionais das inflamações
O aumento de volume dos linfonodos que drenam uma área inflamada (íngua) é a manifestação regional mais comum. Decorre de dois fenômenos:
- o agente libera antígenos que provocam reação imunitária com proliferação celular – Estado reacional
- agente produz uma reação inflamatória no linfonodo
Inflamação Granulomatosa
Coleções de células do Sistema Fagocitário Mononuclear (SFM) com diferentes graus de transformação e modificação = granulomas. São agregados
celulares organizados, formados por leucócitos exsudados, em especial os macrófagos.
Agentes Indutores: poucos digeríveis e persistentes.
Não-imunogênicos (não leva a RI Adaptativa): são inertes e pouco digeríveis. Ex.: caco de vidro, farpa de madeira.
Imunogênicos (leva a RI Adaptativa): são persistentes. Ex.: microrganismo.
Composição do Granuloma:
Elementos Fundamentais: macrófagos e células derivadas: células epitelióides (semelhantes às epiteliais; formam parede em torno do agente e ficam
muito juntas) e células gigantes multinucleadas.
Elementos Acessórios: linfócitos, eosinófilos, neutrófilos, mastócitos e fibroblastos. Necrose: supurativa (devido a fungos que atraem muitos
neutrófilos), caseosa (Tuberculose) e gomosa (Sífilis).
Granuloma Puro ou Nu – apresenta somente elementos fundamentais.
Granuloma Complexo – apresenta elementos fundamentais e acessórios.
Granuloma Epitelióide típico ou imunogênicos – produzidos por agentes inflamatórios imunogênicos insolúveis ou particulados, são avasculares.
Granuloma tipo corpo estranho – formados por agentes particulados inertes, não-imunogênicos, são mais frouxos e as celulas epitelióides não formam
paliçadas típicas.
*Citocinas envolvidas: TNF-α, IL-1, INF-γ.
Elementos Fundamentais:
Monócito quando dentro dos tecidos – macrófago ou histiócito.
Macrófago que ativado, transforma-se em:
a) Célula Epitelióide:
- macrófagos se agrupam e formam pregas interdigitantes entre si, unindo-os de modo semelhante a células epiteliais.
- células justapostas com núcleo ovóide e formato alongado (núcleo mais alongado).
- perde a capacidade fagocítica e adquire capacidade secretora.
b) Célula Gigante Multinucleada: formada através da fusão de vários macrófagos.
b1) Célula Gigante Multinucleada do tipo Corpo Estranho: núcleos dispersos.
- capacidade fagocítica aumentada.
b2) Célula Gigante Multinucleada do tipo Langhans: núcleos periféricos.
10
- formada a partir de um processo de reorganização dos núcleos da célula gigante multinucleada do tipo corpo estranho.
- capacidade fagocítica aumentada.
Elementos do Granuloma:
- células epitelióides envolvem o agente agressor evitando sua disseminação e seus efeitos.
- células gigantes multinucleadas entre as células epitelióides.
- manto ou halo de composição variada (linfócitos, macrófagos e plasmócitos) envolvendo as células epitelióides.
- fibroblastos envolvendo o manto ou halo.
Classificação morfológica:
Do tipo Tuberculóide: com necrose no centro (coloração vermelha). É parecido com o Granuloma da Tuberculose, que no centro apresenta necrose
caseosa.
Do tipo Sarcóide: sem necrose no centro. É parecido com o Granuloma da Sarcoidose (não se conhece a agente agressor).
Tipos de Granuloma (de acordo com a etiopatogênese):
Do tipo Corpo Estranho: agente inerte e pouco digerível.
- não leva a RI Adaptativa (não-imunogênico).
- frouxo e mal-organizado (menos fibrose).
- são menores.
- predomínio de células gigantes multinucleadas do tipo corpo estranho (sem células epitelióides típicas).
- de baixa rotatividade – células de defesa do granuloma sobrevivem por muito tempo, já que o agente é inerte.
- geralmente, o agente é encontrado em grande quantidade
Do tipo Epitelióide ou Imunogênico: agente imunogênico e persistente.
- leva a RI Adaptativa.
- compacto e bem-organizado (mais fibrose).
- predomínio de células epitelióides (algumas células gigantes multinucleadas do tipo de Langhans).
- agente encontrado em pequena quantidade.
- de alta rotatividade (turn-over).
*Os fatores que interferem na organização dos granulomas não são ainda totalmente conhecidos.
Etiologia das Inflamações Granulomatosas:
a) Infecciosa:
Bacteriana – Tuberculose, Hanseníase, Sífilis e Arranhadura do Gato (causada por Bartonella hanselae; gato arranha e permite a entrado do agente).
Verminótica – Esquistossomose e Cisticercose.
Micoses Sistêmicas – Paracoccidioidomicose, Cromomicose, Esporotricose, Actinomicose e Coccidioidomicose.
Obs.: Paracoccidioidomicose – agente Paracoccidioides brasiliensis, por isso, a doença também é conhecida por Pbmicose.
Tuberculose:
Transmissão: inalação de perdigotos pela via respiratória alvéolos macrófagos alveolares.
Primo(i)-Infecção – primeiro contato com o agente. Tuberculose Primária Infecção.
95% dos infectados – tem infecção, mas não tem a doença.
Patogenia: macrófagos alveolares são responsáveis por apresentar o antígeno aos linfócitos T IFN-gama ativam macrófagos geram
granulomas hipersensibilidade tardia.
90% forma uma estrutura arredondada e branca (necrose caseosa), denominada, nódulo de Ghon (é um sinal de que houve contato com o bacilo e que
teve resposta eficiente).
Disseminação: dos vasos linfáticos até o linfonodo do hilo pulmonar.
- Nos brônquios, disseminação broncogênica.
- Nos vasos sanguíneos, disseminação miliar.
Complexo Primário: lesão do parênquima pulmonar e do linfonodo nódulo de Ghon.
Tuberculose Infecção: bacilos viáveis latentes.
*bacilo impede fusão de fagossomo com lisossomo.
Tuberculose Primária (Doença). Acomete mais crianças e jovens.
Tuberculose Secundária (Doença): bacilos viáveis latentes tornam-se ativos. Acomete mais adultos (com imunidade baixa). Pode ficar latente a vida
toda se não houver imunodeficiência.
- maioria por reativação da infecção endógena.
- minoria por re-infecção com outro bacilo.
Manifestações Clínicas: febre baixa vespertina, sudorese noturna, tosse (sem muito escarro), emagrecimento até caquexia.
Quando a necrose caseosa erode a parede de vasos sanguíneos, leva a tosse sanguinolenta (hemoptise).
Macroscopia: pulmão tuberculose apresente nódulos brancacentos (fusão de granulômas).
Tuberculose Miliar – pontos brancos dispersos por todo o parênquima lembrando um alpiste. Pode disseminar-se por vários outros órgãos.
Quando a necrose caseosa atinge a parede dos brônquios, durante a tosse, parte do tecido pode ser eliminada originando uma escavação, denominada
caverna.
Microscopia: halo do granuloma da Tuberculose apresenta linfócitos, macrófagos e plasmócitos.
Microscopia: bacilo é levemente gram-negativo, fica vermelho na coloração de Ziehl-Neelsen.
Tendência a necrose,participam linfócitos Th1
Hanseníase (Mycobacterium leprae):
11
Doença Espectral:
- lado benigno – hospedeiro combate o bacilo. É denominada Hanseníase Tuberculóide (pólo tuberculóide).
- entre os extremos, dimorfa.
- lado maligno – hospedeiro não combate o bacilo. É denominada Hanseníase Virchowiana (pólo Virchowiana).
Hanseníase Tuberculóide:
- granuloma compacto e bem-organizado, com células epitelióides e células gigantes multinucleadas. (Granuloma do tipo Tuberculóide).
- indivíduo com imunidade preservada.
Hanseníase Virchowiana:
- granuloma frouxo e mal-organizado, não apresenta células epitelióides e nem células gigantes multinucleadas. Há macrófagos grandes (abarrotados
de bacilos), com citoplasma espumoso e núcleo vacuolado. O hospedeiro não desenvolve imunidade celular ao agente infeccioso.
- células de Virchow ou globias – abarrotadas de bacilos.
- é disseminada por todo o organismo (face leonina).
Arranhadura de Gato:
Transmissão: arranhadura de gato contaminado com Bartonella hanselae.
Manifestações Clínicas: febre, fraqueza, desanimo e linfadenomegalia (do linfonodo mais próximo da porta de entrada).
Microscopia: necrose de aspecto estrelado e halo pálido. Tem muitos neutrófilos, com halos de linfócitos.
Esquistossomose:
Patogenia: ovos presos no espaço porta, dentro de células gigantes.
*Induz fibrose concêntrica fibrose de Symmers.
Manifestação Clínica: hipertensão portal e hepatoesplenomegalia.
Microscopia: granuloma rico em eosinófilos, fibrose com aspecto de bulbo de cebola em lâminas concêntricas, coloração de Tricocílios (específica
para colágeno) e IL-13.
Pb Micose:
Fungo Dimórfico: na natureza, na forma de hifas e de leveduras (forma patogênica).
Transmissão: inalação de hifas, que a 37ºC, transformam-se em leveduras.
Manifestação Clínica: comprometimento da pele e das mucosas – Estomatite Amoriforme.
No pulmão, quadro parecido ao da Tuberculose.
Disseminação: pelo sistema retículo-endotelial.
Forma Aguda:
- comprometimento de linfonodos, baço e fígado.
- acomete crianças e jovens.
Forma Crônica:
- período de latência longo.
- comprometimento de pulmões, pele e mucosas.
- acomete adultos do sexo masculino.
- meio rural.
Microscopia: dentro das células gigantes multinucleadas ou não, há um espaço claro, onde se observa a cápsula do fungo (birrefringente), granuloma
rico em neutrófilos, coloração de Gracott – fungo em negro lembrando roda de leme (um forma) e Mickey Mouse (outra forma).
Granuloma com necrose e abundante exsudato de PMN,predomina a ação de linfócitos Th2.
b) Corpo Estranho: talco (em cirurgias, nas luvas), amido, fios de sutura, óleo mineral, silicone, tatuagem, queratina, berílio, sílica e zircônio.
Silicose:
Transmissão: inalação de pó de pedra.
Patogenia: no pulmão, o pó é fagocitado por macrófagos. Como a sílica é tóxica para os macrófagos, eles se rompem liberando suas enzimas e a
sílica. Pneumoconiose acompanhada de fibrose que pode levar a insuficiência respiratória.
Macroscopia e Microscopia: presença de nódulos fibróticos.
c) Desconhecida: Doença de Crohn (intestino), Sarcoidose (vários órgãos, principalmente, pulmão), Cirrose Biliar (ductos biliares) e Tireoidite
Granulomatosa (tireóide).
Microscopia: granuloma da Sarcoidose apresenta corpo asteróide dentro das células gigantes multinucleadas.
Evolução:
- Resolução (se elimina o agente) – apoptose das células do granuloma, acompanhada de reconstituição por fibrose.
- Manutenção (sem ou com complicações).
*Como a tuberculose com nódulos de Ghon: depende muito da imunidade do paciente.
Obs.: Inflamação leva à imunossupressão que aumenta a chance do indivíduo adoecer, o que é uma complicação.
- Cicatrização.
Obs.: Quando a imunidade é ativada, há mais fibrose.
Processos de Cura das Inflamações: restituição da integridade anatômica e funcional, por cicatrização, por cicatrização em serosas, por encistamento
e por calcificação.
Modulação da Reação Inflamatória
O surgimento da inflamação e sua progressão dependem do predomínio da ação dos mediadores pró-inflamatórios sobre os antiinflamatórios.
12
Mediadores antiinflamatórios naturais: podem ser moléculas induzidas durante a síntese e/ou a ação dos mediadores inflamatórios, ou os próprios
mediadores inflamatórios quando agem e receptores diferentes.
-Histamina: quando se liga a receptores H1 – ação pró-inflamatória; quando se liga a receptores H2 – inibe a movimentação e a exocitose dos PMN.
-PGE2: potencializa a ação da bradicinina e é vasodilatadora, mas inibe a atividade de macrófagos por diminuir a produção de IL-1 e TNFα, efeito
imunossupressor.
-PGD2, PGF2 e TXA2 (em parte) – efeito vasoconstritor.
- lipocortinas: inibem fosfolipases, interferindo na liberação de produtos do acido araquidônico (PG e LT)
-antagonista do receptor de IL-1
-falso receptor de IL-1: impede que a IL-1 estimule as diferentes células e os macrófagos produzir mediadores pró-inflamatórios.
Entre as proteínas de fase aguda, exercem efeito antiinflamatório: antiproteases (reduzem a liberação de vários mediadores); proteínas com efeito
removedor de radicais livres; proteína C reativa (inibidora da ativação de linfócitos)
Glicocorticóides: efeitos: (1) bloqueiam o aumento da permeabilidade vascular, (2) inibem linfócitos T- ação imunossupressora. (3) estabilizam as
membranas lisossômicas, reduzindo a exocitose de grânulos fagocitários, (4)reduze capacidade migradora dos leucócitos, (5) inibidores da síntese de
colágeno, (6) induzem a síntese de proteínas inibidoras de fosfolipases.
Hormônios adrenérgicos:inibem a atividade de fagócitos e linfócitos, por meio da inibição de rotas da ativação do NFκB.
ACTH, MSH, lipotrofina e β-endorfina: reduz a expressão de genes de citocinas nas células fagocitárias.
Melatonina: inibe a síntese de citocinas nos leucócitos.
A ativação de linfócitos TCD4+ pode gerar uma resposta do tipo Th1, na qual linfócitos ativados produzem IL-2 e IFNγ, tipicamente próinflamatória. Se os linfócitos TCD4+ se diferenciarem em linfócitos Th2, produtores de IL-4 , efeitos antiinflamatórios.
Como a inflamação é um processo dependente de mediadores (citocinas), que comandam a intensidade e a qualidade do processo,ela sofre grande
influência dos genes que codificam e regulam a expressão desses mediadores.
Medicamentos Antiinflamatórios:
- corticosteróides: estabilizam membranas, diminuindo a fagocitose e a exocitose dos fagócitos; reduzem a permeabilidade vascular e a ativação de
células endoteliais; ação antifibrogênica
- não-esteróides: interferem na síntese de PG e LT, bloqueiam edema inflamatório.
Processos de Cura Espontânea das Inflamações
- Cura com restituição da integridade anatômica e funcional: ocorre quando a destruição é discreta, a absorção do exsudato e do tecido necrosado é
completa e a reabsorção não ultrapassa os limites esperados.
- Cura por cicatrização: ocorre, especialmente, quando nas inflamações em que os fenômenos alterativos são mais intensos. Pode ocasionar várias
conseqüências.
- Cura por cicatrização em serosas: ocorre principalmente em derrames fibrinosos abundantes que persistem por longo tempo. Organização da fibrina
depositada na superfície de serosas leva ao espessamento delas ou à aderência parcial ou total dos dois folhetos.
- Cura por encistamento: o exsudato permanece no local em que se formou, por ser abundante ou por falha dos mecanismos de absorção. O
organismo reage formando uma cicatriz fibrosa que o envolve (capsula).
- Cura por calcificação: a calcificação inicia-se na parte periférica do exsudato ou do tecido necrótico e progride para o centro.
13