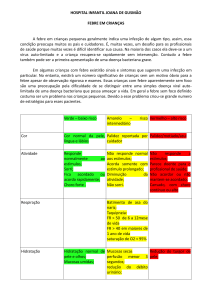
Febre e hipertermia:
A temperatura no ser humano é controlada em valores bastante
estreitos (a vida humana suporta tempreratura interna de 35 a 42°C).
O aumento da temperatura pode ser conseguido por trabalho da
musculatura esquelética (calafrios e abalos musculares), queima de
gordura nos adipócitos (termogênese estática – ocorre principalmente
na gordura marrom, rica em vasos sanguíneos e mitocôndrias)
[aumento da produção da energia metabólica, cuja parte se
transforma em calor] e aquisição de calor do meio externo (se a
temperatura externa for maior do que a corporal, especialmente se a
umidade do ar é elevada).
A tempratura normal varia conforme o ritmo circadiano (mais baixa no
sono profunda e mais alta entre 17 e 22 horas). Há pessoas com
temperatura mais alta do que o considerado normal, sendo
considerado variante fisiológico e causa de febre de origem obscura.
Outros fatores que fazem variar a temperatura corporal sem ser febre
são a temperatura ambiental, estresses emocionais, excitação
psicomotora, histeria, exercícios físicos intensos (1 a 2°C acima do
normal), refeições copiosas e ricas em proteínas (+0,5°C), até o 4°
mês de gravidez, parto e ovulação (+0,6/C).
Hipertermia é um aumento de temperatura corporal sem o
envolvimento da hipotálamo e sem aumento das prostaglandinas
circulantes, diferente da febre. As causas de hipertermia são:
Aumento da produção e/ou aquisição de calor (exercícios físicos e
trabalho muscular excessivo, especialmente em ambientes bem
quentes, hipertireodismo, tireotoxicose, feocromocitoma e uso de
anfetaminas, , inibidores da MAO, antidepressivos tricíclicos e
outras drogas)
Diminuição da eliminação de calor (uso de anti-histamínicos,
anticolinérgicos, antiparkinsonianos e diuréticos – diminui sudorese,
displasia ectodérmica [ausência congênita de glândulas
sudoríparas], após grandes queimaduras, esclerodermia avançada
e ICC)
Lesões do hipotálamo no SNC (TCE, AVC, tumores cerebrais e
infecções do SNC – indica má prognose da lesão cerebral)
Seqüencia de processos para a produção de febre:
1) Estímulos diversos (neoplasias, infecções, toxinas, reações
imunológicas, produtos químicos, colagenoses, infartos viscerais,
traumas e queimaduras) estimulam células fagocíticas (monócitos,
polimorfonucleares neutrófilos, histiócitos, macrófagos e células
gigantes) e outras e sintetizarem citocinas pirogênicas.
2) As citocinas pirogênicas (interleucinas 1 e 6, fator de necrose
tumoral e interferon alfa) estimulam estas mesmas células ou
outras a sintetizarem prostaglandina E2 apartir do ác. araquidônico
pelas ciclooxigenases.
3) A prostaglandina E2 atinge os núcleos pré-óptico do hipotálamo e
hipotálamo posterior, aumentando a temperatura que o hipotálamo
procura manter no corpo (chamado “set-point”), através de
respostas corporais.
Quadro clínico da síndrome febril:
Elevação da temperatura corporal
Vasoconstriccção cutânea
Sonolência
Prostação e astenia
Taquicardia (aumento de 10 a 20 bpm)
Aumento do tônus muscular e abalos
Cefaléia e cãimbras
Bradicardia na febre indica a causa da mesma ser meningite,
encefalite e outras infecções no SNC, febre tifóide, miocardites,
icterícias infecciosas, febre por drogas e simulação de febre.
Taquicardia desproprocional à febre ocorre logo antes na
descompensação do paciente com febre na infecção (toxemia,
miocardite aguda, insuficiência respiratória, anemia, sangramentos e
choque).
Formas de medir a temperatura corporal:
Temp. axilar: Varia entre 36°C e 37°C e não se usa nas
inflamações próximas à axila, hipotensão e choque
Temp. oral: Varia entre 36,5°C e 37,3°C e não se usa nas
inflamações próximas à boca e mascadores de chicletes
Temp. retal: 1°C maior do que a axilar e dissocição maior do que 1
°C entre as temperaturas oral e retal (sinal de Lenander) indica
choque infeccioso ou inflamações pélvicas, como peritonite e
abscesso peri-retal
Estádios de febre e suas causas mais comuns:
Baixa (< 37,9°C) ou moderada (38 – 38,9°C): Hepatites por vírus,
tuberculose pulmonar, tétano na fase inicial, feridas infectadas,
flebites superficiais, cistites, infarto miocárdico e hemorragia
digestiva
Alta (39 – 40,5°C): Influenza clássica, meningites bacterianas
agudas, leptospirose ictérica, septicemias, pneumonias
bacterianas, malária, colangite, pielonefrite, abscessos
Hiperpirexia (> 40,5°C): Tumores cerebrais, supurações do SNC,
TCE, intermação, tétano grave, hipertermia maligna, uso de drogas
e encefalites
Padrões específicos de febre e suas causas habituais:
Contínua ou sustentada (febre cuja variação diária de temperatura
não ultrapassa 1°C): Febre tifóide, malária grave, brucelose,
meningite tuberculosa, febre maculosa e febre por drogas
Remitente (febre cuja variação diária de temperatura ultrapassa
1°C): Malária grave por Plasmodium falciparum, pneumonias
bacterianas, septicemias, endocardite bacteriana aguda e
abscessos viscerais
Intermitente (febre entrecortada por períodos curtos e regulares de
apirexia): Malária, endocardite bacteriana, tuberculose miliar e uso
de AINE e anfotericina B
Bifásica (febre dividida em duas fases, com um período de 1 a 2
dias de apirexia): Leptospirose, dengue, enteroviroses, febre
amarela e poliomielite
Recorrente (febre entrecortada por períodos longos de apirexia):
Colangites, brucelose, calazar, linfomas, doença de Still e febre do
mediterrâneo
Duplo pico diário: Calazar, malária mista, endocardite bacteriana,
tuberculose miliar e doença de Still
Inversa: Temperatura maior no manhã do que na tarde
Irregular: A mais comum
Outras variantes da febre:
Início: Podem se iniciar subitamente, podendo o paciente precisar
quando, até a hora, começou a quadro (súbita – ocorre na
leptospirose ictérica, crises clássicas de malária, septicemias,
pneumonias bacterianas, dengue clássico, pielonefrites agudas,
amidalite estreptocócica aguda e erisipela); ou se iniciam
lentamente, não podendo o paciente precisar quando o quadro
começou (insidiosa – ocorre nas hepatites virais, tuberculose,
endocardite sub-aguda e febre tifóide)
Os calafrios são mais freqüentes quando mais rápida e intensa a
febre.
Término (defervescência): Podem terminar lentamente e sem
sudorese (em lise – melhor prognose) ou rapidamente e com
sudorese profusa (em crise – o uso de AINE sempre simula um
término da febre em crise).
Duração: Podem durar menos de 3 semanas (curtas) ou mais
(prolongadas)
Convulsões febris:
Convulsões numa situação de febre, sem infecção do SNC
Mais comum em crianças entre 6 meses e 5 anos de idade (2 a 5%
das crianças), pacientes epilépticos, pessoas com história de
convulsões febris na família (25 a 40%) e nas infecções
respiratórias superiores virais, gastroenterites, exantema subitum,
otite média aguda, infecção do trato urinário reação febril a vacinas
(tríplice bacteriana e sarampo)
Se acredita que a acidose, a hipóxia e outras alterações
hidroeletrolíticas, que ocorrem na febre, possam diminuir o nível de
excitabilidade neuronal.
As convulsões febris podem sem simples (generalizadas, durando
menos de 15 minutos e menos de 1 vez em 24 horas e não deixam
seqüelas) ou complexas (focais ou generalizadas, durando mais de
15 minutos e se repetem num mesmo episódio febril).
O risco de epilepsia após a convulsão febril é só um pouco mais do
que na população geral (2 a 3% nas simples e 4 a 5% nas
complexas).
Sempre deve-se excluir meningite num contexto de convulsão febril
(20 a 25% das meningites cursam com convulsões e em 0,1 a 3,5%
das convulsões febris há meningite).
Se trata con AINE e anticonvulsivantes, mas possuem resolução
espontânea na maioria dos pacientes.
Indicações do uso de AINE na febre:
Infecções que produzam acidose ou hipóxia, para reduzir o risco de
convulsões febris (discutido)
História de epilepsia ou convulsões febris
Presença de convulsões e delírio febril
Portadores de doenças cardíacas, pulmonares e neurológicas
Chance de haver lesões no feto no primeiro trimestre de gestação
Se o paciente quiser, na ausência de contra-indicações (reações
colaterais, precisar caracterizar bem a febre para elucidar a
diagnose ou avaliar a evolução do paciente).
Principais Analgésicos-Antitérmicos-Antiinflamatórios (AINE):
Fármacos
Salicilatos (Aspirina, Salicilato,
Metilsalicilato, Diflunisal,
Salsalato, Olsalazina e
Sulfasalazina), Indometacina,
Sulindac, Tolmetina, Diclofenaco,
Cetorolaco, Ác. Propiônicos
(Ibuprofeno, Naproxeno,
Flubiprofeno, Cetoprofeno,
Oxaprozina), Ác. Mefenâmico,
Ác. Meclofenâmico, Oxicams e
Nabumetona (inibem COX 1 e
COX 2 igualmente)
Etodolac, Rofecoxib, Celecoxib,
Apazona e Nimesulida (inibem só
COX 2)
Acetaminofeno ou Paracetamol
(Tilenol)(inibe só COX 3)
Administração e excreção
Via oral, retal (salicilatos e
naproxeno), tópica
(salicilatos) e parenteral
(cetorolaco) e excreção
renal e hepática (sulindac,
oxicams e nabumetona)
ou ambos (indometacina)
Via oral e excreção renal
(celecoxib também
hepática)
Via oral e excreção renal
Usos terapêuticos
Dores baixas e medianas (pósoperatório, dor dental, dor
tegumentar, cólicas menstruais,
cefaléia, mialgia, neuralgia), febre
maligna, doenças inflamatórias
intestinais e articulares (artrite
reumatóide, osteoartrite,
espondilite anquilosante,
síndromes osteomusculares),
dismenorréia, mastocitose,
síndrome de Bartter, febre e
caquexia nas neoplasias, rubor
cutâneo, gota e prevenção do
câncer colônico e risco de
tromboembolia (salicilatos)
Opção para reduzir dor e febre
quando salicilatos forem contraindicados
Os métodos físicos de redução da temperatura não alteram o “set
point” hipotalâmico e a febre volta loga após se descontinua estes
métodos (compressas ou esponjas molhadas com água morna ou
álcool, sacos com gelo, cobertores frios, banhos de imersão e
ventiladores após banhos).
Tambem há hipertermia fisiológica e psicossomática.
A síndrome de Reye ocorre mais em varicela ou influenza e em
crianças que usam salicilatos.
Febre de origem obscura:
A febre de origem obscura é qualquer febre comprovada (aferida em
várias ocasiões) que dura mais de 3 semanas e não se consegue
estabelescer uma diagnose após a montagem adequada de um
quadro clínico e uma semana de investigação hospitalar (este tempo
pode ser reduzido para 3 dias se há recursos técnicos suficientes). As
viroses, maiores causadores de febres, provocam febres com menos
de 3 semanas de duração.
Geralmente, a medida que a duração da febre aumenta, a chance
desta ser por causa infecciosa diminui (a maioria das viroses dura
menos de 3 semanas). Deve-se tomar cuidado para não incluir
oscilações fisiológicas da temperatura corporal como doença.
A lista de causas de febre de origem obscura aumenta por incluir
manisfestações atípicas de doenças muito conhecidas e
Efeitos colaterais
Irritação digestiva, úlceras gástricas ou
intestinais com hemorragia digestiva e anemia
(inibição de COX 1), menor agregação
plaquetária, prolongamento da gestação,
parto espontâneo, fechamento precoce do
ducto arterioso, alteração da função renal,
síndrome de Reye em crianças (salicilatos),
convulsões, depressão, redução da
consciência, confusão mental, mal-estar,
cefaléia, rash cutâneo, prurido, zumbido,
hipersensibilidade, surdez e ototoxicidade
(naproxeno), distúrbios visuais e edema
Rash cutâneo, hipertensão, edema e
alterações no SNC e podem aumentar risco
de tromboembolia
Rash cutâneo, hipersensibilidade,
pancitopenia, necrose hepática e/ou renal e
coma
manisfestações de doenças pouco conhecidas, típicas ou atípicas e
uso indevido de antibióticos e antitérmicos.
Tuberculose (por isso o raio x de tórax é um dos primeiros exames
complementares a serem pedidos na investigação) e infecção urinária
são as causas mais comuns de febre de origem obscura. Se nada for
encontrado o único teste terapêutico aceito é o da tuberculose.
Principais causas de febre de origem obscura em idosos:
1) Tuberculose
2) Endocardite
3) Abscessos principalmente intra-abdominais
4) Infecções complicadas do trato urinário
5) Neoplasias sólidas e hematológicas
6) Arterite temporal e polimialgia reumática
7) Leucemia
8) Linfomas de Hodgkin e não-Hodgkin
9) Mieloma múltiplo
10) Tumores do cólon
11) Embolia pulmonar
12) Hipertireodismo e tireoidite sub-aguda
13) Febre por drogas (qualquer droga pode desencadear febre)
Principais causas de febre de origem obscura em crianças:
1) Tuberculose
2) Endocardite bacteriana
3) Pielonefrite
4) Salmoneloses (incluindo a febre tifóide)
5) Infecção urinária
6) Osteomielites
7) Sinusites, otites e mastoidites
8) Abscessos
9) Infecções por CMV, EBV, HIV e hepatites
10) Malária, toxoplasmose e leishmaniose
11) Doença de Still, poliarterite nodosa, LES e doença de Kawasaki
12) Linfomas, leucoses e neuroblastoma
13) Febre por drogas
14) Simulação de febre
15) Disautonomia familiar e displasia ectodérmica
16) Doença de Crohn
17) Febres periódicas
18) Hipertireodismo
Principais causas de febre de origem obscura por infecções (25 a
52%):
1) Tuberculose extrapulmonar
2) Tuberculose pulmonar
3) Abscessos abdominais
4) Abscessos pélvicos
5) Vírus Epstein-Barr
6) Infecções das vias biliares
7) Paracoccidioidomicose
8) Osteomielites
9) Citomegalovírus
10) Infecção urinária
11) Endocardite infecciosa
12) Otite e sinusite
13) Prostatite
14) Outros abscessos
15) Histoplasmose
16) Esquistossomose
17) Abscesso dentário
18) Toxoplasmose
19) Infecções dentárias
20) Doença de Chagas
21) Febre tifóide
22) Malária e leishmaniose
23) Colangite
24) Brucelose
25) HIV
26) Criptococose
27) Enterobacteriose septicêmica prolongada
Principais causas de febre de origem obscura por neoplasias (2 a
33%):
1) Linfomas de Hodgkin e não-Hodgkin
2) Hepatomas
3) Carcinomatose
4) Leucoses
5) Tumores do cólon
6) Outros tumores do aparelho digestivo
7) Linfoadenopatia imunoblástica
8) Hipernefroma
9) Mixoma atrial
10) Tumor de Wilms
11) Retinoblastoma
Principais causas de febre de origem obscura por doenças
inflamatória não-infecciosas (4 a 35%):
1) Doença de Still que inicia na vida adulta
2) LES
3) Polimialgia reumática
4) Febre reumática
5) Artrite reumatóide
6) Artrite de células gigantes
7) Doença de Wegener
8) Poliarterite nodosa
9) Outras vasculites
10) Doença inflamatória intestinal
11) Sarcoidose
12) Hepatite granulomatosa
Principais causas de febre de origem obscura por miscelâneas (3 a
31%):
1) Febtre por drogas
2) Simulação de febre
3) Febre do mediterrâneo
4) Trombose venosa profunda e embolia pulmonar
5) Tireoidite sub-aguda
6) Cirrose
7) Hematomas
8) Hipertireoidismo
9) Hiperemia habitual
10) Hepatite alcoólica
11) Síndrome de Reiter
12) Síndrome de Sweet
13) Síndrome de hiper IgD
14) Síndrome de Kawasaki
15) Síndrome de Kikuchi
16) Doença de Castelman
17) Anemias hemolíticas
18) Febre psicogênica
Algumas recomendações para se elucidar a causa da febre de origem
obscura:
O médico deve colher a temperatura para confirmar a febre.
Chamar outros profissionais para colher o quadro clínico.
Parar todas as medicações do paciente possíveis de serem
interrompidas.
Pedir pareceres especializados se precisar.
Uso racional de antibióticos:
Algumas recomendações a serem seguidas pelo médico:
Chegar a uma diagnose da causa de febre (muitas causas de febre
não respondem à antibióticos, apesar de responderam a
antitérmicos, como infecções virais, infartos viscerais, inflamações
químicas, alergias e outros)
Só se usa antibióticos quando se têm a diagnose etiológica da
doença, não só a diagnose anatômica. Isto se obtém por exames
microbiológicos, especialmente cultura do material suspeito ou pela
probabilidade dos MO que estejam infectando um local do paciente.
Deve-se escolher os antibióticos de acordo com a sensibilidade dos
MO que se quer combater. Isto se obtém por saber a sensibiliade
de cada bactéria a cada antibiótico se esta não muda sua
sensibilidade roteiramente ou fazer antibiograma ou procurar
estudos de resistência num determinado local se a bactéria muda
rotineiramente sua sensibilidade.
Poder identificar quando o antibiótico empregado possui ação
bactériostática ou bactericida (este parâmentro varia de acordo com
o mecanismo de ação do antibiótico, sensibilidade do MO, local da
infecção e dose administrada do antibiótico). Em imunossuprimidos
(neutropenia, prematuros, idosos e infecções muito graves),
somente antibióticos bactericidas surtem efeito no paciente.
Dependendo do local da infecção, a dose do antibiótico deve ser
maior, se deve mudar a via de administração do antibiótico ou
mudar o antibiótico, por dificuldade de difusão e concentração (isto
é válido para os ossos, olhos, próstata e SNC).
A metabolização e a excreção hepática ou renal de um antibiótico
influi na dose do antibiótico na infecção destes dois locais (por
concentrarem mais, pode-se usar doses menores na infecções
destes dois locais) e na insuficiência destes dois locais (deve-se
reduzir as doses, pois a excreção está menor neste caso).
Não se deve usar por via tópica medimentos que também são
usados por vias sistêmicas, para reduzir o risco de sensibilização,
que pode ocorrer na via dérmica.
Sempre respeitar as doses e o intervalo entre as doses
apresentados na literatura médica. Sobre o intervalo entre as
doses, deve-se adequá-las o mais possível a vida diária do
paciente; para se ter uma dose constante do fármaco.
Sempre seguir a duração do uso seguido pela literatura e informar
ao paciente o tempo necessário. Se não houver tal tempo,
acompanhar o paciente até haver evolução favorável com
regressão do quadro clínico para suspender os antibióticos.
Deve-se saber os paraefeitos (efeitos colaterais) para se conviver
com este fato, através do controle por exames destes efeitos. Só
não se deve usar certos antibióticos quando o paraefeito supera o
benefício e quando não se pode fazer o controle por exames.
Prefere-se usar apenas um antibiótico por infecção. As
combinações de antibióticos são indicadas somente nas
emergências infecciosas antes de se saber a diagnose etiológica,
para evitar a morte do paciente antes de se estabalecer tratamento
específico; infecções mistas ou polimicrobianas (para se atingir
todos os MO envolvidos na infecção mista) e para prevenir
emergência de MO resisitentes (isto só foi provado no esquema
RIP para tuberculose).
As associações podem eliminar a flora normal de uma certa
estrutura, abrindo espaço para a colonização de alguma cepa
patogênica e possivelmente resistente; aumenta a chance de haver
efeitos colaterais e antagonismo entre drogas (comum entre
penincilinas + tetraciclinas ou clorafenicol e cefalosporinas +
clorafenicol) e o custo do tratamento.
Idade (velhice ou prematuridade), nutrição e imunocompetência do
paciente, uso de corticóides e outros imunossupressores, diabetes
descompensado e outras doenças de base, presença de coleções
infectadas e próteses e outros corpos estranhos também altera a
eficácia do antibiótico. O médico sempre deve-se lembrar do custo
do medicamento para escolhê-lo para o paciente.
Alergia a antibióticos:
Os antibióticos, especialmente os B-lactâmicos, são os remédios que
mais causam alergia, provavelmente por serem os remédios com
mais erros de prescrição. Além da alergia, outros efeitos indesejáveis
dos antibióticos ocorrem por superdosagem, efeitos coleterais,
interção de drogas diferentes, efeitos teratogênicos, intolerância e
reação idiosincrática (ocorre em pacientes com deficiência enzimática
relacionada ao remédio).
A alergia ocorre menos na via oral, na dose única, doses muito
próximas umas das outras e ocorre mais na história familiar ou
pregressa de alergia, infecção viral concomitante, LES e atopia piora
as reações, mas não aumenta a chance de haver alergia.
Alergias cutâneas:
Urticária e angioedema fazem parte da anafilaxia, que inclui eritema
difuso, prurido, broncospasmo, edema laríngeo, hiperperistalse,
hipotensão e arritmias cardíacas. Se reverte os sinais por
adrenalina.
Erupções maculopapulares e morbiliformes (começam em áreas de
pressão, exceto palmas e solas, em 1 semana após o uso do
antibiótico; e podem evoluir para eritroderma generalizado e/ou
dermatite exfoliativa)
Síndrome de Stevens-Johnson ou eritema multiforme: Erupção
polifórfica e eritematosa com lesões maculopapulares e em alvo,
urticária e vesículas; simétricas e nas extremidades – pode
acontecer também em mucosas. Associado a febre e sintomas de
gripe e envolvimento visceral indica pior prognose. Se trata com
corticóides.
Necrólise epidermal tóxica (síndrome de Lyell) se caracteriza com
febre, mais de 30% de perda de superfície de epiderme e
envolvimento visceral. Só imunoglobulina imune venosa pode surtir
algum efeito. Não se deve administrar um antibiótico a quem já teve
síndorme de Stevens-Johnson e necrose epidermal tóxica.
Outras reações:
Reações doença do soro símile: Prurido e eritema antes e febre,
mal-estar e lesões urticariformes e morbiliformes depois. Pode
haver artralgia ou artrite de grandes articulações principalmente,
linfoadenopatia, dor abdominal com diarréia e melena, nefrite,
neuropatia e vasculite nas áreras de declive. Mais comum com
cefaclor.
Febre por drogas: eosinofilia, leucocitose, VHS aumentado e lesões
cutâneas com febre que duram de 48 a 72 horas.
Hepatite: Febre, lesões cutâneas, linfadenopatia, hemólise e
eosinofilia. A hepatite pode ser de padrão hepatocelular ou
colestático.
Eosinofilia, trombocitopenia e anemia hemolítica isoladas, lesão
renal com nefrite intersticial aguda ew infiltrados pulmonares com
eosinofilia periférica são outras reações descritas.
Mecanismos de alergia:
Tipo I (mediado por IgE): Causa urticária, edema laríngeo,
broncoespasmo e colapso circulatório; uso de agonistas Badrenéricos torna o tratamento da anafilaxia mais difícil.
Tipo II (mediado por anticorpos citotóxicos): Causa anemia
hemolítica, leucopenia, trombocitopenia e nefrite por drogas; só
altas doses de B-lactâmicos causam esta reação.
Tipo III (mediado por imunocomplexos): Causa doença do soro e
febre por drogas
Tipo IV (mediado por linfócitos T): Causa dermatite de contato
Outras reações são prurido, exantema maculopapular ou
morbiliforme, eritema nodoso, fotossentividade, dermatite
exfoliativa, síndrome de Steven-Johnson e necrose epidermal
tóxica e outras lesões (comum na concomitância entre uso de
ampicilina ou amoxicilina e infecção pelos vírus Epstein-Barr ou
citomegalovírus)
Alergia a B-lactâmicos:
Ocorre mais no uso parenteral do que o enteral de B-lactâmicos, a
dose usada e atpopia piora a gravidade dos quadros de alergia. A
reação diminui de intensidade e os níveis de anticorpos caem
quando mais distante for a última exposição (não-válido para
doença do soro com B-lactâmicos).
A reação imediata ocorre em 1 a 45 minutos e a acelerada em 1 a
72 horas após administração e cursam com urticária, angioedema,
edema laríngeo, broncospasmo e anafilaxia; por ação de IgE.
A reação tardia ocorre em acima de 72 horas e cursa com erupções
morbiliforme ou macropapular, por ativação de linfócitos T.
A alergia por IgE à penincilinas é mais duradoura do que à
amoxicilina. A alergia a penincilina também indica alergia a
penincilinas semi-sintéticas (como carbapenemos), mas há menor
cruzamento com cefalosporinas (ainda há algum) e monobactams.
Pode haver alergia a cefalosporinas e outras penicilinas semisintéticas sem alergia a penincina natural.
Os teste de sensibilidade à penincilinas deve ser feito sem o uso há
pouco tempo de anti-histamínicos, antidepressivos tricíclicos e
adrenérgicos e com as substâncias suspeitas de causarem
sensibilidade, solução salina (controle negativo) e histamina
(controle positivo).
Não se deve fazer o teste cutâneo à penincilina em pacientes com
história de dermatite exfoliativa, síndrome de Stevens-Johnson e
necrose epidermal tóxica (muito perigoso) e em outras reações
não-causadas por IgE (não funciona).
O teste de sensibilidade é positivo quando o diâmetro da reação ao
antígeno ingetado é 3 ou mais mm. maior do que o controle
negativo.
O resultado negativo é mais importante do que o positivo, pois
afasta em 98% a chance de haver hipersensibilidade, mesmo
havendo história prévia de alergia.
As indicações de dessensibilização são quais pacientes que
possuam hiperssensibilidade a um antibiótico e precisem
imperiosamente do mesmo por não haver outro disponível que
funcione ou que cause reações inaceitáveis.
As reações mais comuns à dessensibilização são médio prurido,
lesões cutâneas pelo prurido, doença do soro, anemia hemolítica e
nefrite.
Alergia a sulfonamidas:
Há 20 tipos de reações, sendo a mais importante são as lesões
maculopapulares em pacientes com HIV, possivelmente por terem
menores níveis de glutationa redutase.
Pode-se tentar usar corticóides, anti-histamínicos (se não há febre
ou lesões cutâneas) e dessensibilização para tentar continuar o
tratamento. A dessensibilização pode causar síndrome de StevensJohnson, dermatite exfoliativa, status asthmaticus, neutropenia,
anafilaxia e hepatite por drogas.
Alergia a quinolonas:
Cursa com reações similares a anafilaxia por desgranulação pela
droga. O risco parece ser igual para as outras quinolonas e pode-se
tentar dessensibilização.
Deve-se sempre educar os pacientes com alergias a antibióticos para
informarem a outros profissionais sobre sua condição e levarem
consigo bracelete de aviso e adrenalina, no caso de exposição
acidental.
Infecções hospitalares:
Usos do acesso venoso periférico:
Reposição de fluídos e eletrólitos, incluindo sangue e derivados
Administração de drogas endovenosas, quimioterapia e contrastes
para exames complementares
Hemodiálise
Monitorização endodinâmica (venosa, arterial e artéria pulmonar)
Nutrição parenteral
Principais infecções do acesso venoso periférico:
Celulite periorifício
Flebite
Tromboflebite séptica
Sepse
Endocardite
Osteomielite, endoftalmite e arterite (focos metastáticos)
Outras complicações do acesso venoso periférico:
Hematoma
Ruptura da cânula
Infiltração de drogas nos tecidos vizinhos
Usos do acesso venoso profundo (se usa as veias jugular interna e
subclávia por punção e veis basícula e cefálica por dissecção –
acesso mais rápido e com menos risco para infundir grandes
volumes):
Infusão venosa prolongada e de grandes volumes, como nutrição
parenteral
Administração de drogas vasoativas
Aferir pressão venosa central
Principais infecções do acesso venoso central:
Sepse (90% das sepses por cateter)
Embolia séptica
Outras complicações do acesso venoso periférico:
Hematoma
Trombose venosa
Fragmentação
Embolia do cateter e/ou gasosa
Pneumo-, hemo- ou hidrotórax
Hidromediastino
Arritmia cardíaca por punção do miocárdio
Lesão do plexo braquial
Perfuração da artéria pulmonar
Lesão das válvulas cardíacas e infarto
Uso do acesso arterial periférico (se usa a artéria radial após manobra
de Allen positiva):
Monitorizar pressão arterial média, oxigenação sangüínea e artéria
pulmonar (cateter de Swan-Ganz)
Hemofiltração e hemodiálise
Fatores de risco para infecção do acesso vascular:
Extremos de idade (< 1 ano e > 60 anos)
Perda da integridade cutânea (psoríase, queimaduras)
Quaisquer causas de imunossupressão (granulocitopenia e
quimioterapia)
Foco infeccioso a distância
Gravidade da doença de base
Tempo de hospitalização prévia
Uso de antibióticos prévio (resistência)
Uso do cateter para múltiplos fins
Umidade local e tipo de curativo utilizado (semipermeável)
Tempo máximo de permanência de cada cateter:
Cateter venoso periférico: 3 dias e trocando o local de punção
Cateter arterial: 7 dias mantendo o fio-guia
Cateter de Swan-Ganz: 4 dias trocando o fio guia
Quadro clínico da infecção superficial do acesso vascular:
Dor, calor, eritema e edema no local de inserção ou no trageto
vascular
Febre de origem obscura em 50% dos casos
Saída de pus espontâneo ou por expressão sela a diagnose.
Sempre descartar flebite química
Quadro clínico da tromboflebite séptica do acesso vascular:
Vaso aumentado, tortuoso e friável
Hemorragia e supuração perivascular
Quadro clínico de sepse por acesso vascular:
Sem outra causa, há febre, calafrios, hipotensão, choque,
insuficiência respiratória, hiperventilação, dor abdominal, vômitos
diarréia, confusão mental e convulsões.
Quadro clínico de endoftalmite por acesso vascular:
Diminuição do acuidade visual
Dor ocular
Cefaléia, edema da córnea e pálpebra
Diminuição do reflexo à luz
Uveíte e hiperemia conjuntival
Exames complementares:
Retirada do cateter e cultura dos 5 cm distais do mesmo
(crescimento de mais de 15 unidades formadoras de colônia sela a
diagnose). Precisa-se de mais segmentos para cultura no cateter
de Swan-Ganz.
Agentes etiológicos mais prováveis:
Estafilococos
Enterococos em 5% das infecções
Gram-negativos
Enterobactérias no uso de soluções glicosadas
Candida na nutrição parenteral prolongada
Tratamento:
Troca do cateter e do local de punção
Antibioticoterapia inicial com aminoglicosídeo, cefalosporinas de 3°
geração anti-pseudomonas ou outras penincilina semi-sintética
(exceto no HUCFF), talvez quinolonas e vancomicina se houver
grande resistência
Redução do esquema antimicrobiano após resultado da cultura
Profilaxia:
Lavar as mãos antes de qualquer procedimento sobre acesso
vascular
Uso de luvas de procedimentos nos acessos periféricos e luvas
estéreis nos acessos centrais
Lavar da pele a ser perfurada com etanol a 70% nos acessos
periféricos e PVPI-iodo a 10% ou clorexidina a 0,5%
Uso de gorro, escovação cirúrgica das mãos, máscara, avental e
grandes campos nos acessos centrais
Troca dos cateteres que foram usados na emergência
Cateteres implantéveis e Swan-Ganz só podem ser implantados em
centro cirúrgico
Palpação diária do curativo e troca do mesmo se estiver molhado
ou descolando
Outra infecção pelo cateter vascular é endocardite bacteriana.
Uso do cateter urinário:
Monitorização do débito urinário
Manter diurese após cirurgia
Prevenção de úlceras de decúbito
Coleta de exames laboratoriais de urina
Fatores de risco para bacteriúria:
Duração crescente da cateterização
Colonização microbiana do saco coletor (especialmente em
sistemas abertos)
Erros na manipulação do cateter
Creatitina > 2 mg/mL
Diabetes melito
Infecção urinária sintomática é alteração na cor ou no aspecto da
urina, disúria, freqüência e urgência miccionais, febre, dor no abdome
inferior, incontinência urinária e nictúria (sinais de infecção baixa ou
alta) e polaciúria e dor quando a bexiga está cheia e ao final da
micção (específico de cistite) e calafiros e dor lombar (específico de
infecção alta).
Forma de fazer urinocultura:
Coleta asséptica
Afastar lábios e prepúcios para expor o óstio uretral
Lavar o meato uretral sempre do óstio para fora (anal) com gaze
embebida em sabão e remover o sabão do mesmo modo em água
morna
Colher o segundo jato de urina (jato médio)
Valores de bacteriúria para se diagnósticar de infecção urinária
assintomática:
> 105 bactérias/mL no jato médio sem antibióticos
> 102 bactérias/mL no jato médio com antibióticos
> 103 no cateterismo vesical
Qualquer valor na punção suprapúbica
A maioria dos MO que causam infecção do trato urinário vem da flora
fecal, perineal e vaginal (E. coli, P. Aeruginosa, klebsiella
pneumoniae, Proteus spp., Providentia stuartii, Morganella morganii,
enterococos e estafilococs coagulase negativos e Candida quando há
muito uso de antibióticos). Em 14 dias após retirar o cateter, a
bacteriúria desaparece.
Tratamento:
Cefalosporina de 3° geração (exceto no HUCFF) com
aminoglicosídeo por 14 dias nas pielonefrites
Cefazolina ou cotrimoxazol ou norfloxacina por 10 a 14 dias
Seis semanas nas prostatites
Adicionar ceftazidima, fluoroquinoona ou aztreonam na infecção por
P. Aeroginosa.
Outras complicações do cateterismo vesical:
Precipitação de cristais (especialmente na infecção por P. Mirabilis)
Disfunção renal e hidronefrose
Uretrites, fístula uretral, abscesso escrotal, orquites, epididimites,
prostatites e abscessos prostático e periuretral
Pseudopólipo hemorrágico da bexiga, metaplasia vesical e câncer
da bexiga (em cateterismo de anos)
Profilaxia:
Lavar as mãos antes de qualquer procedimento sobre acesso
vesical
Uso de luvas de procedimentos
Não usar o cateter fora das recomendações e retirar o cateter
sempre que for possível (fraldas descartáveis, condom e
cateterismos intermitente ou suprapúbico são outras opções)
Usar técnicas assépticas de colocação, manipulação e retirada do
cateter.
Limpeza do meato uretral três vezes ao dia
Preferir sistemas fechados de coleta aos abertos
Colocar o coletor em posição inferior à bexiga, mas nunca no chão.
Descontaminar a flora intestinal do paciente com norfloxacina e
anfotericina B
Monitorização microbiológica semanal do s pacientes com
cateterização prolongada
Definição geral de infecção cirúgica:
Edema, dor e eritema no sítio de incisão, com drenagem purulenta
da incisão; em 4 a 6 dias após o procedimento.
Febre e leucocitose podem ocorrer
Creptação no local indica infecção por anaeróbios.
Celulite, linfadenite, linfangite e abscessos podem ocorrer, assim
como gangrena e fasciite necrotizante.
Definição de infecção incisional superficial (só a pele ou tecido celular
subcutâneo no local de incisão cirúrgica infectados):
Drenagem purulenta da incisão superficial
Dor ou hipersensibilidade no local, tumefação localizada, eritema e
calor local
Inflamação mínima com descarga localizada em um único ponto de
penetração de sutura não é considerada infecção.
Definição de infecção incisional profunda (estruturas profundas da
parede, fáscia ou camada muscular infectadas):
Drenagem purulenta de origem profunda da incisão que não seja
de um órgão ou espaço relacionado ao sítio cirúrgico
Febre > 37,8°C, dor ou hipersensibilidade locais
Abscesso ou evidência de infecção profunda no local de incisão em
exames complementares
Denifição de infecção do sítio cirúrgico em órgão ou cavidade
(qualquer órgão ou cavidade manipulada na cirurgia infectada):
Drenagem purulenta proveniente de um dreno colocado dentro de
um órgão ou cavidade
Abscesso ou evidência de infecção num órgão ou cavidade em
exames complementares
Descartar a flora própria que muitos órgãos possuem
Tipos de ferida em relação a infecção:
Limpa: Feita em cirurgia eletiva, que fecha por primeira intenção,
sem evidência de inflamação, sem drenos, sem falha de técnica
asséptica e sem penetrar na orofaringe e nos tratos respiratório,
digestivo e genitourinario (ex: herniorrafia e safenectomia)
Potencialmente contaminada: Feita com penetração na orofaringe e
nos tratos respiratório, digestivo e genitourinario, com pequena
falha de técnica asséptica e sem evidência de inflamação (ex:
gastrectomia)
Contaminada: Incisão em feridas com inflamação não purulenta
aguda, falha grave de técnica asséptica, truma penetrante há
menos de 4 horas, feridas abertas cronicamente e pentração na
orofaringe, tratos respiratório, digestivo e genitourinario com fluidos
infectados (ex: colecistectomia com inflamação aguda)
Infectada: Incisão em feridas com pus, perfuração de vísceras,
trauma penetrante há mais de 4horas e ferida traumática com
tecido desviltalizado, corpos estranhos ou contaminação fecal (ex:
ceco perfurado)
Fatores de risco para infecção do sítio cirúrgico:
Maior o inóculo de MO no local de operação
Imunossupressão (infecções por anaeróbios quase sempre só
causam infecção nestes pacientes)
Extremos de idade do paciente
Pacientes com múltiplas doenças (principalmente diabetes melito
descompensado e obesidade)
Uso de glicocorticóides
Infecções já instaladas no paciente (especialmente no trato urinário
e no acesso vascular)
Desnutrição (deve sempre corrigir os distúrbios nutricionais do
paciente antes de submetê-lo a cirurgia)
Raspagem dos pêlos mal-feita ou feita muito antes da cirurgia (o
ideal é usar creme depilatório ou tesoura e só cortar logo antes da
cirurgia e só cortar as áreas que o cirurgião precisará acessar –
mas os cremes depilatórios podem irritar genitália e olhos e retardar
a cicatrização)
Quaisquer situações de levem a baixa perfusão e oxigenação
tecidual (hematócrito abaixo de 15% e outros)
Corpos deixados no sítio cirúgicos com drenos, próteses e outros
Maior tempo de duração da cirurgia
Cuidados que se deve ter para evitar infecção do sítio cirúgico:
Deixar o paciente internado só para tratar fatores de risco de
infecção e outras causas de mortalidade antes de operá-lo
Usar campos cirúrgicos, luvas estéreis, máscaras, gorro e avental
Lavar as mãos e braços com degermante antes de operar por 3 a 5
minutos antes da primeira cirurgia e de 2 a 3 minutos nas outras
Lavar o local de incisão com gluconato de clorexidina alcólica a
0,5% ou PVPI alcoólico antes de abrir (procurar escolher os
antissépticos alcoólicos em vez dos iodados ou aquosos)
Lavar abundantemente com soro fisiológico as feridas sujas
Só usar instrumentos cirúrgicos estéreis (não usar se a embalagem
estiver violada) e descartar se o instrumento tocar em algum objeto
contaminado e só operar em salas limpas
Fazer antibioticoterapia indicada na indução anestésica (30 min.
antes da incisão para todos os antibióticos, exceto vancomicina,
que é 1 hora antes) e fazer reforços a cada duas ou três horas de
operação
Hemostasia perfeita mas mantendo bom aporte sanguíneo para os
tecidos, remoção de tecidos desvitalizados e material estranho da
ferida, não deixar espaços mortos e fazer suturas sem tensão
Manipular delicadamente os tecidos, evitar grande hemorregia e
formação de hematomas, retirar qualquer pus por irrigação ou
secção
Só usar drenos quando indicado e fazê-los num ponto diferente da
incisão primária e num sistema fechado e procurar fazer as feridas
fecharem por primeira intenção
Tratamento das infecções do sítio cirúgico:
Antibioticoterapia adequada aos resultados da cultura e do
antibiograma
Abertura dos pontos da pele, retirada ou drenagem de tecido
desvitalizado ou pus
Procurar evitar a formação de hérnia incisional
Seminário 1: Solicitação e interpretação de exames complementares:
Noções iniciais sobre testes diagnósticos:
A diagnose identifica e/ou confirma presença de doença ou
situação relacionada a saúde, avalia gravidade do quadro clínico
(estima a prognose) e monitora resposta a uma intervenção.
Qualquer teste diagnóstico possui alguma margem de erro, que é
medida pela sensibilidade e pela especificidade.
Teste positivo
Teste negativo
Doença presente
Verdadeiros positivos (A)
Falsos negativos (C)
Doença ausente
Falsos positivos (B)
Verdadeiros
negativos (D)
Sensibilidade é a razão entre os verdadeiros positivos (A) e todos com
doença presente (A + C). Especificidade é a razão entre os verdeiros
negativos (D) e todos com doença ausente (B + D).
Testes sensíveis são úteis em doenças graves, que ameaçam a vida
e doenças em sua fase inicial (seu resultado negativo é mais útil por
afastar a doença, especialmente se há pouco risco da mesma).
Testes específicos são úteis quando o falso positivo ou a intervenção
são muito lesivos e para confirmar diagnoses de doenças (seu
resultado positivo é mais útil por comfirmar a doença, especialmente
se há muito risco da mesma).
Valor preditivo positivo é a razão entre os verdadeiros positivos (A) e
os considerados positivos pelo teste (A + B) [probabilidade de ter a
doença com este resultado]. Valor preditivo negativo é a razão entre
os verdadeiros negativos (D) e os considerados negativos pelo teste
(C + D) [probabilidade de não ter a doença com este resultado].
Os valores preditivos de um teste depende da sensibilidade e
especificidade do mesmo e da prevalência da doença na população.
O valor preditivo positivo depende mais da especificidade do que da
sensibilidade e melhora quanto mais freqüente a doença. O valor
preditivo negativo depende mais da sensibilidade do que da
especificidade e melhora quanto menos freqüente a doença. Exames
complementares são mais úteis em doenças com prevalência
intermediária.
Cuidados gerais para coleta e manuseio de material MO:
Obter o material antes de iniciar ou modificar o regime antibiótico,
para não alterar os resultados
Reduzir a contaminação da amostra por microbiota residente
(coleta de material por aspiração percutânea reduz este risco). No
caso de amostra de sangue, a contaminação por microbiota da pele
sempre é um risco a ser levado em conta.
Os frascos que coletarão o material devem ser limpos e estéreis,
mas sem antibióticos e desinfectantes. Lidocaína, anestésico,
também pode servir como antimicrobiano e “swab” de algodão
atende menos a este quesito do que aspiração por seringa ou
catéteres.
Coleta de seres anaeróbios precisa de seringas sem ar dentro e
sistemas sem oxigênio para transporte.
É preferível coletar a amostra quando for possível levar o mais
rápido o material para análise.
Todo material deve ser identificado, ter data e hora da coleta, local
de coleta e suspeita diagnóstica escritos para diminuir o risco de
erros e má-interpretação. Sangue colhido de catéteres
intravasculares deve ser identificado como tal.
Exames diretos com e sem colorações: São rápidos, diretos e com
menos restrições do que outros exames. Úteis quando os MO que se
quer encontrar demoram muito para crescer em cultura (micobactérias
e fungos) ou não crescem (malária e outros protozoários).
Coloração a fresco:
A amostra é misturada com solução salina, colocada numa lâmina
e vista num microscópio óptico com luz.
A lâmina preparada deve ser vista o mais rápido possível, pois
ressecamento e frio torna os MO imóveis e mais difíceis de serem
reconhecidos (especialmente tricomonas).
Para se ver fungos, deve-se acrescentar hidróxido de potássio a
10% por 10 a 15 minutos e secar antes de se ver.
Coloração de Gram:
Se baseia no fato de; quando se colore com complexo cristalino
violeta-iodina, se descolore e se recolore com safarina; algums MO
ficam roxos (retém a violeta-iodina) e outros ficam vermelhos (não
retém a violeta iodina e mostram a safarina). Os MO que se
colorem de roxo são chamados de gram-positivos e os que colorem
de vermelho são chamados de gram-negativos.
Primeiro se põe a amostra (líquidos corporais ou escarro
visivelmente purulento) numa lâmina como uma linda camada e se
seca no ar ou em calor baixo (calor alto produz artefatos).
Após esfriar, mergulhar a lâmina em violeta geniciana ou cristal por
10 segundos, enxaguar; mergulhar de novo em iodina gram por
mais 10 segundos e enxaguar.
Descolorir a lâmina com etanol a 95% ou acetona-etanol 95% 1:1
por 1 a 2 segundos ou até as partes mais finas da lâmina deixarem
de estar azuis e se tornarem incolores.
Mergulhar a lâmina em safarina por 10 segundos, exxaguar, secar
e ver no microscópio óptico.
Erros de interpretação decorrerem de descoloração incompleta
(MO gram-negativos são vistos com positivos) ou excessiva (MO
gram-positivos são vistos como negativos), precipitados de violeta
cristal (interpretados como fungos ou cocos gram-positivos) e uso
de antibióticos e velhice dos MO (alguns MO gram-positivos são
vistos como negativos e vice-versa).
Acinetobacter e Bacillus spp. Podem ser ao mesmo tempo gram
postitivos e negativos, Haemophilus spp. podem nãs ser vistos por
serem MO gram-positivos pequenos e pleomórficos e as diversas
espécies de cocos gram-postivos podem se apresentar isoladas,
em pares, cordões e em cachos, dificultando a identificação da
espécie.
Coloração álcool-ácido resistente (Kinyoun ou Ziehl-Nielsen):
Se usa carbol-fucsina ou auramina vista com microscópio de luz
polarizada.
Melhor coloração para ver micobactérias e Nocardia.
O exame possui melhor rendimento quando se digere as células e
se usa métodos para reduzir a competição microorgânica.
Coloração de Giemsa e Wright:
Detecta malária, babesiose, herpes simplex, varicela-zoster,
Toxoplasma gondii, Histoplasma capsulatum, Pneumocystis carinii
e outros fungos e bactérias.
Plaquetas em cima de hemácias podem ser confundidas como
parasitas intracelulares e azul de metileno e coloração de
papanicolaou podem ver melhor as alterações nucleares do que
esta coloração.
Outras colorações:
Coloração de tinta da Índia: Adequada para pesquisar Criptococcus
neoformans. O halo claro que cobre o fungo pode ser confundido
com células mononucleares, especialemtne linfócitos.
Colorações com prata (detecta Treponema pallidum, P. Carinii,
Legionella spp., Bartonella henselae, rikétsia e fungos)
Ácido periódico-Schiff (PAS): Identifica fungos
Branco calcoflúor: identifica fungos, alguns protozoários e P. Carinii
Laranja acridina: Coloração fluocromada de DNA, consegue
identificar MO danificados por antibióticos
Técnicas de cultura de material:
Deve-se colher amostras de 10 a 20 mL no total em adultos e 1 a 5
mL para crianças (divididos em três coletas em lugares diferentes
com 20 minutos ou mais de intervalo entre elas) para se consederar
o material aceitável. Diluição 1:5 ou 1:10 aumenta o rendimento da
amostra por diluir antimicrobianos naturais sanguíneos e artificiais
da amostra.
Em média, em 48 horas as culturas positvas já são detectadas;
mas se espera 5 dias para se dar a diagnose exata. Outros
organismos crescem mais lentamente e precisam de mais tempo.
Brucelose, tularemia, leptospirose, infecções fúngicas sistêmicas,
Bartonella henselae e Mycobacterium avium precisam de meios
especiais para crescerem.
Na cultura de material de catéteres intravenosos, só se considera
bacteremia por infecção do mesmo e não contaminação externa o
crescimento de 15 ou mais colônias na placa.
Os melhores locais de colher amostras de MO anaeróbicos são
fluidos corporais normalmente estéreis (sangue, bile e líquidos
cavitários fisiológicos) material de cirurgias não-contaminadas ou
infectadas, abscessos, feridas profundas, aspirados transtraqueal,
pulmonar percutâneo e vesical suprepúbica e culdocentese.
Ao colher material anaeróbio, deve transportar em seringas sem ar
ou em depósitos sem oxigênio. Sempre deve-se fazer coloração de
Gram deste material, pois trabalhar com material anaeróbico
demora um certo tempo. Anaeróbicos devem ser considerados
quando organismos vistos na coloração não crescem nas culturas.
Nas culturas virais, o material deve ser obtido até 3 dias após o
início dos sintomas, guardados em frascos especiais para vírus (a
4°c por 48 horas e – 70°C por mais tempo). Deve-se informar qual
q suspeita clínica, pois cada vírus possui um processamento
diferente. As culturas virais precisam de células para se multiplicar.
As clamídias, embora não sejam vírus, também precisam de
células para se multiplicar em culturas. Para serem detectadas,
precisa-se de coloração com iodina ou Giemsa ou anticorpos
fluorescentes.
Deve-se usar grandes quantidades de material para se identificar
micobactérias em cultura. Não usar frascos cobertos com cera, pois
estas bactérias se aderem neste material. Por serem material
altamente infectante, identificar como tal e evitar fazer aerosóis
durante a coleta e manuseio com esta amostra.
Interpretação dos resultados de cultura:
Contaminação é a introdução de MO que não estão causando
infecção no paciente nos materiais de análise, havendo resultados
errôneos.
Colonização é presença de MO em um local do organismo, mas
não causa infecção (não há inflamação nem destruição de tecido).
O quadro clínico do paciente, o local colhido, a forma de coletar e
quantidade de MO que cresceu na cultura são dados que indicam
se os dados obtidos são confiáveis ou não.
Os fatores que induzem a erros na cultura são diagnose clínica
incorreta (não se faz o preparo adequado da cultura por se
confundir o agente causador), contaminação da amostra, má-
interpretação da coloração de Gram (artefatos são interpretados
como MO), coleta e/ou transporte incorreto e/ou demorado
(supercrescimento da flora normal e morte de MO exigentes) e uso
anterior de antimicrobianos).
Identificação preliminar de bactérias:
Cocos gram posititvos:
Hemólise beta no agar-sangue: Halo claro e sem cor em torno das
colônias (hemólise completa) – indica S. pyogenes, S. agalactiae e
outros
Hemólise alfa no agar-sangue: Halo verde em torno das colônias
(hemólise incompleta) – indica S. pneumoniae (pneumococos) e as
variedades de estreptococos viridans
Hemólise gama no agar sangue: Sem halo em torno das colônias
(sem hemólise) – indica espécies de enterococos e outros
estreptococos do grupo D de Lancefield
Teste da catalase: Diferencia estreptococos (catalase negativos) de
estafilococos (catalase positivos)
Teste da coagulase: Diferencia Staphylococcus aureus (coagulase
positivo) de outros estafilococos como S. epidermitis e S.
saprophyticus (coagulase negativos). Coagulase é uma enzima que
coagula plasma de coelho.
Bacilos gram-negativos:
Teste da lactose: Diferencia E. coli, Klebsiella spp., Enterobacter
spp. e Citrobacter spp. (fermentadores de lactose) de Proteus spp.,
Serratia spp., Salmonella spp., Shigella spp., Pseudomonas spp. e
outros (não-fermentadores de catalase), mas algumas cepas de
cada tipo podem ser do outro.
Teste da oxidase: Diferencia Pseudomonas spp. (oxidase positivo)
de enterobactérias (oxidase negativos)
Métodos que detectam antígenos microbianos:
Aglutinação no látex é um método rápido (10 a 15 minutos), facíl de
fazer, mas são difíceis de interpretar.
Imunofluorescência e colorações imunocitoquímicas são úteis para
detectar e localizar infecções virais pelo corpo, assim como C.
trachomatis, T. Pallidum, Bordetella pertusis e Legionella spp.
ELISA (ensaio imunosorvente ligado à enzima) podem ser
complexos mas alguns “kits” simples se tornaram disponíveis.
Anticorpos mono e policlonais: Captam com boa eficiência, mas
tendem a ser específicos demais.
Todos estes métodos não são tão sensíveis nem específicos como
as culturas, mas são mais rápidos e baratos do que as mesmas.
Métodos que identificam ácidos nucleicos do MO:
Hibridização in situ, Northern blot e Southern blot: Se baseiam em
fitas de DNA ou RNA com um marcador para identificar uma
seqüência complementar, a do MO. Este método pode ser usado
em qualquer MO.
PCR e rtPCR: Amplificam em laboratório o material genérico do MO
para tormar mais facilita sua identificação, aumentando
enormemente a sensibilidade. Mas essa extrema sensibilidade
pode gerar falsos positivos por mínimas contaminações do material.
Métodos que detectam anticorpos humanos contra antígenos dos MO:
São úteis quando não se consegue obter os MO para análise ou
quando não há os métodos de análise direta de certos MO. Mas os
resultados demoram, sendo muitas vezes retrospectivos e
devendo-se fazer decisões terapêuticas antes de se saber o
resultado.
Se deve colher o sangue sem anticoagulantes e guardá-lo no frio
por 2 a 3 dias ou a –20° por mais tempo.
A diagnose de uma infecção aguda é feita comparando o plasma
do início dos sintomas e da convalescência (10 dias a 4 semanas
após o início dos sintomas). Se percebe a transição de um plasma
soro-negativo para um soro-positivo nesta caso, ao serem
analisados simultaneamente.
O uso isolado do plasma agudo ou da convalescência pode ser
usado em algumas infecções. Uma medição única pode ser usada
para se saber o estado imune de um paciente em relação a um
MO.
Exames complementares usados no tratamento do paciente:
Teste do disco de difusão de Kirby-Bauer:
Exame fácil, rápido e usado como primeira linha para investigar
resistência a antimicrobianos
Discos de papel com quantidades conhecidas de antimicrobianos
são postas em uma placa de agar inoculada com um determinado
MO. Os antimicrobianos se difundem pela cultura e impedem o
crescimento dos MO sensíveis a eles. Quanto maior o halo
formado, mais sensiveis o MO é ao dado antimicrobiano.
Este método só é util em MO que cresçam rápido em cultura
(micobactérias e fungos não podem ser testados), não sejam
exigentes (anaeróbios não podem ser testados) e possuam
sensibilidade imprevisível aos antimicrobianos. Alguns MO
precisam de técnicas especiais para se fazer este teste.
Os MO são divididos em relação ao antimicrobiano em três
categorias: Sensíveis, Resistentes e Intermediários (sensíveis se
doses maiores do antimicrobiano forem usadas).
Nem sempre um MO sensível na placa o será no corpo (Salmonella
typhi com aminoglicosídeos e esterococos com cafalosporinas),
certos antimicrobianos não podem ser testados (mandelato de
metenamina e polimixinas), testes na urina podem não funcionar
pelo poder da urina concentrar antimicrobianos e só
bacteriostáticos podem ser testados.
Testes de sensibilidade por diluição:
Único teste que pode informar a concentração bactericida mínima
(menor concentração de um antimicrobiano que mata 99,9% dos
MO inculados) e a concentração inibitória mínima (menor
concentração de um antimicrobiano que evita a crescimento visível
do MO inoculado) de um antimicrobiano, expressos em g de
antimicrobiano/mL.
Mas são testes mais caros e mais difíceis de serem interpretados e
padronizados.
Se baseia na inoculação do MO em tubos com diferentes
concentrações de um antimicrobiano e espera para ver em quais
tubos houve 99,95 de morte do inoculado (CBM) e em quais não
houve crescimento visível do inoculado (CIM).
Se usa o teste por diluição quando o teste de placa não for
confiável por suas limitações, a infecção não regride apesar de um
resultado favorável no disco e o antibiótico usado para tratar uma
infecção grave é intermediário no teste de placa.
Outros usos são MO com sensibilidade imprevisível a um
antimicrobiano causa uma infecção letal, só poucos e tóxicos
antimicrobianos podem combater uma dada infecção grave e para
se saber a dose mínima de antimicrobiano a ser usada na
endocardite.
Métodos de gradientes de concentração de antimicrobianos:
São fitas com concentrações variáveis de antimicrobianos postas
em um meio inoculado. Na altura da fita em que não há
crescimento é a CIM. Porém ainda é mais caro do que os outros
testes.
Teste bactericida sérico:
Verifica o poder bactericida do soro por diluí-lo e ver qual a maior
diliução que ainda consegue matar 99,9% do inoculado. Consegue
avaliar a imunocompetência de um paciente em relação a um MO.
Dosagem dos níveis séricos de antimicrobianos:
Devem ser colhidos os níveis máximos (0,5 hora após dose
venosa, 1 hora após dose muscular e 1 a 2 horas após dose oral,
sendo estes valores atrasados em 2 a 4 horas na insuficiência
renal) e mínimos (logo antes da próxima dose) para se avaliar.
O processamento deve ser rápido e deve-se escrever qual
antimicrobiano que se quer testar e se há outras drogas que
possam interferir no processo.
Útil para saber se o antimicrobiano antige in vivo as doses de CIM e
CBM para combater um MO e reduzir a chance de haver efeitos
colaterais por se reduzir os níveis séricos do mesmo.
Seminário 2: Estreptococcias:
Caracterização dos estreptococos:
Bactérias ovóides ou esféricas que crescem em pares ou cadeias
de variados tamanhos
Gram-positivos, catalase neagativos, imóveis, não formam esporos
e são exigentes em relação ao meio de cultura
Classificação imunológica dos estreptococos de Lancefield:
A: Causam faringites, tonsilites, otites médias, sinusites, febre
escarlatina, erisipela, celulite, impetigo, penumonia, endometrite e
sepse.
B: Causam corioamniodites, sepses puerperal e neonatal,
meningite e sepse em pessoas não-gravidas
C: Causam infecções respiratórias superiores
D: Causam infecções digestivas, endocardite e infecções de feridas
G: Causam infecções respiratórias superiores, celulite, sepse e
infecções de tecidos profundos
Caracterização do Streptococcus pyogenes:
Estreptococo de 0,6 a 1,0 m de diâmetro
Forma pares ou pequenas cadeias na cultura de agar, com padrão
de hemólise beta e longas cadeias na cultura de caldo
Geralmente precisam de soro ou sangue para crescerem, são
anaeróbios facultativos e do grupo A de Lancefield
Secretam uma endotoxina, que é responsável pelos pontos
vermelhos na febre escarlatina.
Faringite estreptocócica:
Infecção bacteriana mais comum na infância e a mais freqüente
causa de faringite bacteriana, mas estreptococos do grupos C e G
também podem causar.
Idade de 5 a 15 anos (primeiros anos escolares), estada em
centros militares, frio e outras condições de aglomeração são
fatores de risco – transmissão por gotículas de saliva ou muco
nasal de pessoa a pessoa
Cursa abruptamente com dor faríngea; mal-estar; febre acima de
39°C; cefaléia; rubor e edema e inchaço linfóide na faringe; tonsilas
aumentadas, hiperêmicas e com exsudato cinza-branco (50% dos
pacientes); linfonodos aumentados e emborrachados noa ângulos
das mandíbulas.
Em crianças pode haver náuseas, vômitos, rinorréia, febre, dor
abdonimal e compleções supurativas em um processo mais
arrastado.
Há leucocitose > 12000 células mm3 com predonímio de
polimorfonucleares e aumento da proteína C.
A presença isolada de coriza, tosse, rouquidão ou conjuntivite não
indica infecção estreptocócica.
A febre cede em 3 a 5 dias e o resto dos sintomas em 1 semana.
As principais complicações são abscesso e/ou celulite tonsilares,
sinusite e otite média por extensão local, assim como linfadenite
cervical, mastoidite, meningite, abscesso cerebral e trombose das
veias intracranianas. Por disseminação ssitêmicas, pode ocorrer
artrite séptica, endocardite, febre reumática, osteomielite e
abscesso hepático.
Febre escarlate:
Acompanha infecções estreptocócicas em qualquer local do corpo
e pode ser diferenciada dos exantemas virais, erupções por drogas,
doença de Kawasaki e da síndrome do choque tóxico
estafilocócico.
A vermelhidão aparece no 2° dia pela pele, exceto nas palmas e
plantas, com pontos mais vermelhos que somem ao serem
pressionados e linhas vermelhas nas dobras cutâneas (linhas de
Pastia). A vermelhidão também encobre o rosto, a língua e o palato
como pontos. A língua fica com uma capa branca-amarela e depois
se torna vermelha-viva.
Também há anidrose, petéquias, eosinofilia e o teste de fragilidade
capilar positivo.
A vermelhidão facial regride em uma semana e nos outros lugares,
em algumas semanas antes de descamar.
Exames complementares e diagnose diferencial:
Corynebactérium diphtheriae (difteria), Neisseria spp., Mycoplasma
pneumoniae, Arconobacteruim e Yersínia enterocolitica são outras
bactérias que podem causar quadro semelhante, por isso é
importante colher material para cultura.
Sempre se lembrar que os vírus (mononucloese infecciosa,
adenovírus, herpes simplex 1 e 2, inflenza, parainfluenza e HIV)
são as causas mais freqüentes de faringite aguda.
A cultura deste estreptococos é mais positiva se o paciente
apresentar exsudato tonsilar e linfonodomegalia no ângulo da
mandíbula.
A cultura de material faríngeo se colhe com passagem do “swab”
pelas tonsilas, fossa tonsilar, orofaringe, nasofaringe posterior e
úvula e evitar língua e mucosa oral.
Tratamento:
O tratamento antibiótico procura reduzir o tempo de doença e
diminuir a chance de haver febre reumática e outras complicações.
Amoxicilina, cefalosporinas orais (cefuroxima, cefixima e
cefpodoxima por 5 dias) e azitromicina por 5 dias podem ser
usadas em vez do esquema tradicional.
As extensões supurativas para mastóide, etmóide, abscessos e
grande extensão para tecidos moles, deve-se fazer penincilina
endovenosa e drenagem dos mesmos.
Esquema tradicional na faringite estreptocócica:
Droga
Dose
Penincilina G 600.000 UI se paciente < 27 Kg e
benzatina
1,2 milhão UI se > 27 Kg
Peniniclina V 250 mg em crianças e 500 mg
adultos, 2 a 3 vezes ao dia
Eritromicina
20 a 40 mg/Kg/dia (estolato) e 40
(Alergia a B- mg/Kg/dia (etilsuccinato), 2 a 4
lactâmicos)
vezes ao dia (máximo 1g/dia)
Administração
Intramuscular
única dose
Via oral por 10
dias
Pioderma estreptocócico ou impetigo:
Infecção purulenta cutânea por estreptococos do grupo A, mas
estreptococos do grupos C e G também podem causar.
Climas quentes e pobreza parecem ser fatores de risco (por
diminuição da higiene cutânea), assim como crianças de 2 a 5
anos.
Primeiro precisa haver infestação da pele pelo estreptococo e
depois há doença pela entrada da bactérias por microtraumas
cutâneos (abrasões, picadas de inseto e ácaros e outros). No fim,
pode haver colonização das vias respiratórias superiores.
Os estafilococos que causam faringite raramente causam impetigo
e vice versa.
Cursa com papulas que viram vesículas evanescentes com área de
eritema em torno, que viram pústulas crescentes que formam
crostas em 4 a 6 dias e depois áreas despigmentadas. Ocorre mais
em áreas mais espostas do corpo, especialmente nos MMII,
múltiplas e localizadas. Ectima é a forma de úlceras profundas do
impetigo. Pode ocorrer linfadenite regional.
Algumas vezes S. aureus pode causar impetigo, na sua forma
bolhosa ou geral quadro clínico bem semelhante a forma
estreptocócica.
Tratamento e complicações:
Podem ser usados cloxacina, cefalexina, cefadroxil e cefaclor,
talvez eritromicina, por 10 dias. Ungüento de mupirocina também
debela a infecção.
Boa higiene cutânea, com uso de sabão e água, previne novas
infecções.
As principais complicações são sepse e glomerulonefrite aguda
pós-estreptocócica.
Erisipela:
Inflamação aguda de pele que envolve os vasos linfáticos cutâneos
e também estafilococos do grupos C e G podem estar envolvidos
além do grupo A.
Acomete a face quando precedido por faringite estreptocócica e o
tronco e extremidades quando precedido por feridas ou incisões
cirúgicas.
Cursa com febre, calafrios, eritema inchado com margens
vermelhas separando-o bem do tecido normal que se espalha e cria
grande edema (no rosto chega a fechar os olhos).
Penincilina é o tratamento de escolha.
Celulite estreptocócica:
Inflamação aguda e expansiva da pele e tecidos subcutâneos, após
infecção de queimaduras, feridas, insisões cirúrgicas e outros
traumas.
Associado a injeções intravenosas, insuficiência linfática (filariose,
dissecção de nodos axilares em mastectomias) e venosa
(safenectomia e tinea pedis) e infecções de tecidos profundos,
como tromboflebite séptica, artrite supurativa, osteomielite e
endocardite
Cursa com dor, eritema e inchaço locais, febre, mal-estar, calafrios,
linfangite e bacteremia. Difere da erisipela por a lesão não ser tão
elevada e a distinsão menor entre a pele acometida e a nãoacometida. Em crianças, é comum a região peri-anal ser
acometida.
Além dos estreptococs, estafilococos e outros podem causar
celulite.
Se pode tratar com penincilina muscular ou venosa, mas sempre a
chance de haver estafilococs envolvidos pede o uso de penincilinas
resistentes a penincilinase e cefalosporinas de primeira geração ou
vancomicina na alergia a penincilina.
Fasciite necrotizante:
Infecção do tecido subcutâneo profundo e fáscia, havendo necrose
e gangrena nas estruturas acometidas e a pele rapida e
alastrantemente.
Cursa com eritema que surge em área de trauma ou de incisão
cirúrgical, mas evolui em 24 a 72 horas para inflamação
exuberante, pele escura ou roxa com equimoses bolhas com
líquido amarelo ou sanguinolento em 2 a 3 dias e destruição franca
de tecido em 4 a 5 dias; febre alta e prostação. A fasciite
necrotisante na genitálica masculina é chamada de síndrome de
Fournier.
Tromboflebite é a principal diagnose diferencial e a biópsia de
material congelado pode ajudar na diagnose.
Síndrome do choque tóxico estreptocócico:
Infecção estreptocócica associada a choque séptico e insuficiência
orgânica. Ocorre mais em unidades de saúde, mas há transmissão
de pessoa a pessoa.
As fontes mais comuns desta infecção são faringe, pele ou vagina
(50% dos casos), lipectomia de suscção, histerectomia, parto
vaginal, buniectomia, redução de mamas, herniorrafia, parafosos
ósseos e vasectomia.
Cursa com pródomo de influenza (fever, calafrios, mialgias,
náuseas, vômitos e diarréia) e hipotensão 24 a 488 horas depois ou
dor crescente antes de haver fasciite necrotizante, infecções
puerperais, peritonite e artrite séptica. Depois há taquicardia,
taquipnéia, fevre persistente. Por último há o choque e insuficiência
orgânica.
Há creatinina elevada mais de 2 vezes do normal, fosfocinase
elevada, leucocitose com desvio a esquerda, albumina e cálcio
diminuídos e trombocitopenia.
Deve-se retirar cirurgicamente todo o tecido necrótico , reverter
agressivante o choque com cristalóides, albumina, vasopressores,
antibioticoterapia ampla e reduzir para altas doses de penincina ou
clindamicina quando se confirmar a etiologia estreptocócica e podese usar gama-globulina intravenosa.
Caracterização do Streptococcus agalactiae:
Facultativos e pertencem ao grupo B de Lancefield
Formam diplococos, são menos exigentes do que o resto do gênero
e resistem a bacitracina e ao sulfametoxazol e trimetroprina.
Maior causa de septicemia e meningite em crianças menores de 3
meses, infecções puerperais (15 a 25% das febre periparto).
Colonização assintomática:
Encontrado no trato digestivo baixo de 5 a 40% das mulheres e em
5% da orofaringe. Diabetes mellitus, pobreza, nuliparidade, uso de
DIU são fatores de risco. Imunossupressão de qualquer natureza
também aumenta a chance de ser colonizado por estes MO.
Grande causa de bacteriúria assintomática. Em 50% dos partos
vaginais, a flora da mãe passa para o recém-nascido ou este
recebe tais estreptococos se a higiene do berçário não for
adequada.
Em parturiente com alta carga bacteriana, ruptura da membrana
aminiótica antes de 37 semanas de gestação ou 18 horas antes do
parto, parto antes de 37 semanas de gestação, febre > 38°C no
parto ou amniodite, há risco aumentado de haver infecção de início
precoce no lactente (em menos de 7 dias de vida).
Infecção neonatal de início precoce:
Ocorre em menos de 7 dias de vida, geralmente na 12° hora de
vida.
Cursa com complicações obstétricas na mãe (50 a 60%),
prematuridade, sepse – letargia, recusa ao alimento, icterícia,
temperatura corporal anormal, respiração ruidosa, palidez e
hipotensão (60%), pneumonia – apnéia, respiração ruidosa,
taquipnéia e cianose (30%) e meningite – 50% de abalos (10%).
Infecção neonatal de início tardio:
Ocorre entre 7 dias e 3 meses de vida, geralmente na 25° hora de
vida.
Cursa com bacteremia, meningite – letargia, recusa ao alimento,
irritabilidade, febre > 38°C, abalos, choque séptico, neutropenia e
50% ficam com seqüelas neurológicas; osteomielite – febre em
20% dos pacientes e diminuição do movimento no úmero proximal
e outros ossos, artrite séptica e outras infecções.
Quando ocorre após os três meses, doenças cardíacas congênitas
e causas de imunodeficiência estão comumente associadas.
Fatores de risco envolvidos na infecção em adultos:
Diabetes mellitus
Doença hepática e/ou etilismo
Deficiência neurológica
Tumores malignos
Insuficiência orgânica ou alguma doença em algum sistema
Infecção pelo HIV
Infecção relacionada oa cateter intravenoso
Uso de esteróides
Hipertensão
Esplenectomia cirúrgica ou funcional
Infecção em parturientes:
Pode ocorrer em 48 após parto, com endometrite – febre, calafrios,
massa inflamatória uterina e abscesso pélvico, choque séptico e
tromboflebite séptica em 2% e infecção de feridas, associados ao
parto cesáreo
Endocardite:
Doença cardíaca reumática e outras doenças cardíacas, uso de
drogas injetáveis (mais na valva tricúspide) e de próteses
intravasculares, pacientes em hemodiálise, infecção hospitalar e
esclerose ou regurgitação valvares são fatores de risco
Cursa com sopro cardíaco ou modificação de um já existente,
petéquias cutâneas e conjuntivais e nódulos de Osler.
S. aureus também pode ser um agente causador, além dos
estreptococos do grupo B. Ultimamente outras bactérias também
foram apontadas como agentes etiológicos (HACEK, Haemophilus
spp., Actinobacillus actimomycetemcomitans, Cardiobacterium
hominis, Eikenella corrodens, P. aeroginosa e Kingella kingae).
Cursa mais nas valvas bicúspide (48%), aórtica (29%), bicúspide e
aórtica (10%) e tricúspide 5%), após episódio de bacteremia em
condições de má higiene dental (marcar, limpar os dentes,
procedimentos dentários).
Outras infecções no adulto:
Pneumonia
Infecção urinária
Artrite séptica (febre e dor monoarticular e no joelho, quadril e
ombro) e osteomielite – diabetes, osteoartrite e próteses são
fatores de risco
Celulite, úlceras pédicas e de decúbito, abscessos (46%),
piomiosite, dactilite e fasciite necrotisante em 1/3 dos pacientes –
requerem drenagem a antibioticoterapia parenteral
Meningite que causa surdez em 75 dos sobreviventes
Ceratite, endoftalmite e outras infecções
Exames complementares:
Se deve colher material apenas de locais estéreis ou supurações
focais para cultura
Testes com pesquisa de antígeno não escluem infecção
estreptocócica B em grávidas
Tratamento:
Pode-se usar teicoplanina, cafalosporinas de até 3° geração
(exceto cefoxitina), meropeném, imipeném, ciprofloxacina e
rifanpsina, além do esquema recomendado.
Esquemas tradicionais nas infecções estreptocócicas do grupo B:
Diagnose
Dose na criança
Bacteremia e infecção
dos tecidos moles
Meningite
Osteomielite
Ampicilina (150mg/Kg/dia) com aminoglicosídeo
primeiro e depois penincilina G (200.000 UI/KG/dia)
Ampicilina (300 a 400mg/KG/dia) com gentamicina
primeiro e depois penincilina G (500.000 UI/Kg/dia)
Penincilina G (200.000UI/Kg/dia)
Endocardite
Penincilina G (400.000UI/KG/dia)
Quimioprofilaxia no parto:
Indicado nas parturientes com alta carga bacteriana
Altas doses intravenosas de penincilina G ( 5 milhões de UI de
ataque e 2,5 milhões a cada 4 horas antes do parto) ou ampicilina
(2 g de ataque e 1 g a cada 4 horas antes do parto) ou clindamicina
(900 mg a cada 8 horas), quando começar o trabalho de parto.
Caso clínico 2: Linfoadenomegalias:
Podem agudas (duram menos de 6 semanas) ou crônicas, localizadas
(só acomette um grupo de gânglios linfáticos) ou generalizadas.
Causas mais prováveis de acordo com o tipo de linfonodomegalia:
Linfonodomegalia localizada aguda:
Adenite piogênica cervical
Adenite satélite
Difteria
Doença da arranhadura do gato
Linfonodomegalia localizada crônica:
Adenite tuberculose
Paracoccidioidomicose
Micobacterioses atípicas
Linfadenomegalias generalizadas agudas:
Mononucleose infecciosa
Dose no adulto
Penincilina G (10 a
12 milhões UI/dia)
Penincilina G (20 a
30 milhões UI/dia)
Penincilina G (10 a
20 milhões UI/dia)
Penincilina G (20 a
30 milhões UI/dia)
Alternativa na
alergia à
penincilina
Vancomicina
Duração do
tratamento
10 dias
Vancomicina
14 a 21 dias
Vancomicina
3 a 4 semanas
Vancomicina com
aminoglicosídeo
6 a 8 semanas
Toxoplasmose
Citomegalovirose
Rubéola
Doença de Chagas aguda
Tuberculose miliar
Sífilis congênita ou secundária
Listeriose
Filariose
Infecção aguda pelo HIV
Linfadenomegalia generalizada crônica:
SIDA
Tuberculose disseminada
Paracoccidioidomicose
Histoplasmose
Calazar
Micobacteriose
Causas mais prováveis de um linfonodomegalia de acordo com um
sinal acompanhante:
Dor calor e rubor no linfobodo: Adenite piogênica
Gânglios móveis, pouco dolorosos e elásticos: Viroses sistêmicas,
ARJ, toxoplasmose, sífilis, DK, doença de Chagas, listeriose, LES,
histoplasmose, calazar e leucoses
Edema periganglionar: Difteria
Fístula no linfonodo: Adenite piogênica, tuberculose e
paracoccidioidomicose
Consistência aumentada e aderência a planos profundos: Linfoma,
metástases e leucoses
Conglomerados de gânglios: Linfoma tuberculose,
paracoccidioidomicose e metástases
Exantema maculopapular: rubéola, síndormes da mononucleose,
ARJ, DK, LES e farmacodermia
Examtema petequial: Enteroviroses, leucoses e farmacodermia
Linfangite: Adenite satélite e filariose
Angina pseudomemebranosa: Difteria e símdromes da
mononucleose
Esplenomegalia leve ou moderada que dura menos de 6 semanas:
Síndrome de mononucleose, doença de Chagas aguda, sífilis,
listeriose e leucemia
Esplenomegalia leve ou moderada que dura mais de 6 semanas:
SIDA, ARJ, calazar, tuberculose, LES, leucoses agudas e
parqacoccidioidomicose
Esplenomegalia volumosa e crônica: Calazar, histoplasmose
disseminanda, linfomas, doenças do depósito, histiocitose e
leucoses crônicas
Mononucleose infecciosa:
Causada pelo vírus Epstein-Barr ou herpesvírus humano 4 (DNA
vírus da superfamília gama-herpes-vírus).
Este vírus tamém causa o linfoma de Burkitt, doença de Hodgkin,
carcinoma nasofaríngeo, doença linfoproliferativa pós-transplante,
carcinoma gástrico, e leucoplasia oral-capilar na SIDA.
O período de incubação é de 30 a 50 dias e a transmissão é feita
por contato íntimo por gotículas de saliva.
Cursa com febre prolongada (10 a 14 com 38°C), dor faríngea,
linfoadenopatia cervical posterior e anterior (80 a 90%),
hepatomegalia (25% e 80% de função hepática anormal e 5% de
icterícia), esplenomegalia, vermelhidão variável (5 a 10%), malestar, cefaléia, mialgias, sudorese e anorexia.
Há leucocitose (12000 a 20000 cél./mm3) com neutropenia,
granulocitopenia e linfocitose com 60 a 70% monócitos e linfócitos
e 10 a 20% são linfócitos atípicos (mas também são achados na
citomegalovirose, hepatites virais, toxoplasmose, rubéola, sarampo,
roséola e reação a drogas).
Também há trombocitopenia. Diferenciar de outras infecções
respiratórias superiores, otite média, faringite e gastroenterites.
Também diferenciar de citomegalovirose, síndrome aguda retro
viral do HIV-1, toxoplasmose, faringite estreptocócica, hepatite A,
rubéola, herpesvírus 6, adenovírus, doença da arranhadura do gato
e outros.
Os exames complementares que se usa na mononucleose
infecciosa são anticorpos heterófilos (aglutininas de hemácias de
cavalo e/ou ovelha) e hemolisina de miócito bovino – mas dá falsos
negativos em crianças menores de 4 anos e falsos positivos no
linfoma, hepatite e outras viroses) e pesquisa de IgM para o
capsídeo viral.
O tratamento é sintomático e só se usa corticóides e ganciclovir ou
cidofovir nas complicações. As complicações são anemia
hemolitica autoimune, trombocitopenia grave, encefalite
(metamorfopsia) e miocardite. Também deve-se evitar a ruptura
esplênica.
Não doar sangue ou tecidos durante a infecção aguda.
Caso clínico 3: Trauma infectado e suas complicações:
Caracterização do trauma animal:
32% em crianças e 21,2% em adolescentes
61% em homens
Mordeduras e arranhaduras em 83% e lambeduras e contatos
indiretos em 14,5%
65% dos casos ocorrem em MMII e mãos
Composição microbiana dos traumas animais:
Mordedura canina: Estreptococs alfa-hemolíticos, Pausterella
multocida (30%), Staphylococcus aureus (30%), Eikenella
corrodens, Capnocytoophaaga canimorsus e bacilos gramnegativos
Mordedura e arranhaduras felinas: P. multocida (80%)
Mordedura humana: Streptococcus viridans, S. aureus (40%), E.
corrodens (30%) e anaeróbios
Características dos traumas animais:
Mordedura canina: Atingem mais cabeça, pescoço e tronco e mais
em crianças, podendo haver hemorragias graves
Mordedura e arranhadura felinas: Lesões profundas e puntiformes,
podendo penetrar em ossos e articulações e causando infecções
graves nestes locais
Mordedura humana oclusional simples: São mais perigosas
quanbdo atingem as mãos
Lesões de punho cerrado: Quando alguém dá um soco na boca de
outra pessoa, a mão que socou pode ser ferida e infectada pelos
dentes da pessoa que levou o soco, sendo grave pois atingiu a
mão, podendo haver lesão de tendões e ossos
Fatores que aumentam o risco dos traumas animais:
Lesão nas mãos, pés, couro cabeludo, face e articulações
Lesões puntiformes ou com perda de substância
Presença de equimoses, hematomas, fraturas e tecido
desvitalizado
Retardo no tratamento
Edema venoso ou linfático no local atingido
Próteses no local da lesão
Insuficiência vascular
Quais causas de imunodeficiência absoluta ou relativa (idade
avançada, asplenismo funcional ou anatômico, alccolismo crônico e
outros)
Abardagem das lesões:
Identificar o animal causador e avaliar a possibilidade de raiva,
tétano e outras infecções
Identificar fatores de risco do paciente e da lesão para infecções
Identificar a lesão, a estrutura acometida e a infecção que se
desenvolve (celulite, fasciíte, osteomielite, artrite séptica e
gangrena)
Limpeza abundante da lesão e retirada de corpos estranhos e
tecidos desvitalizados
Profilaxia do tétano e da raiva e antibioticoterapia segundo o animal
que causou a lesão
Tétano:
O Clastridium tetani é bastonete gram-positivo de 4 m de
comprimento, não capsulado, anaeróbio obrigatório e forma esporos,
com forma similar a uma raquete de tênis ou baqueta de bateria.
Produz uma toxina (tetanospasmina) que causa a doença. Os esporos
resistem ao calor (121°C por 10 a 15 min.) e a desinfectantes (fenóis),
permanescendo viáveis por anos.
Locais mais prováveis de se encontrar o bacilo:
Areia, terra, galhos, arbustos e águas putrefatas
Excrementos de humanos e outros animais
Instrumentos de lavoura e material cirúrgico não-esterilizado
O bacilo germina em 5 a 15 dias após inoculação e produz a toxina
em 6 a 8 horas após germinar. O bacilo só germina em ambientes
com bem pouco oxigênio e baixo potencial de oxirredução (ferida com
tecidos desvitalizados ou necróticos, corpos estranhos e infecção com
outros MO que criem ambientes anaeróbicos). A toxina entra no final
dos axônios dos neurônios motores periféricos e é transportada por
estes axônios até o axoplasma dos neurônios motores periféricos
após 8 horas de se liberar a toxina. A toxina bloqueia a liberação de
glicina do retículo endoplasmático destes neurônios, reduzindo a
inibição destes neurônios e havendo hiperexcitabilidade dos mesmos.
O mesmo pode ocorrer em neurônios pré-ganglionares simpáticos. O
período de incubação varia de 3 a 14 dias.
Somente níveis > 0,01 UI/mL de imunoglobulina e somente IgG
protegem o paciente contra a toxina.
Fatores que aumentam a incidência de tétano:
Sistema de saúde deficiente
Baixo nível sócio-econômico
Baixa distribuição de informação sobre a doença
Extremos de idade (< 1 ano e > 60 anos de idade)
Quaisquer causas de imunossupressão
Maior exposição a materiais pérfuros cortantes não-estéreis
(pedreiros, carpinteiros, mecânicos e agricultores)
Formas de se adquirir a doença
Traumatismo agudo com material pérfuro-cortante (70%)
Queimaduras, mordidas de humanos e outros animais, cirurgias,
partos, abortos e usuários de drgas endovenosas (23%)
Úlceras, gangrenas, abscessos, dentes com má higiene, molusco
contagioso infectado, tatuagens e “piercing”
Quadro clínico da forma localizada do tétano:
Paralisia de um grupo muscular (geralmente na cabeça) com pouca
hipertonia e pouca extensão a grupos musculares próximos
Na cabeça, ocorre paralisia facial, trismos, rigidez de nuca e
espasmos locais, hipertonia dos músculos da mímica (pode se
causa de otite média aguda por acometimento do 7° par craniano)
Quadro clínico da forma neonatal do tétano:
Resultado da manipulação do coto umbilical sem condições
assépticas
Período de incubação de 5 a 13 dias
Dificuldade de aleitamento por não conseguir sugar, trismos e
impossibilidade de deglutição, hipertonia, opistótono, contraturas
generalizadas e distúrbios hidro-eletrolíticos
Quadro clínico da forma generalizada do tétano:
Hipertonia muscular, abalos e contraturas generalizadas (começa
no masseter, gerando trismos, musculatura mímica, gerando riso
sardônico, depois atinge musculos do pescoço, gerando dificuldade
de mover o pescoço e disfagia, e por último músculos abdominais,
lombares, dos membros e paravertebrais, gerando opistótono
As contraturas podem ser dolorosas, levando a apnéia e cianose, e
podem ser disparadas por estímulos aos órgãos perceptores ou
espontaneamente e podem durar 3 a 4 semanas.
Disautonomia adrenérgica (hipertensão, taqui ou bradiarritmias,
sudorese profusa, hipertermia, vasoconstricção periférica e choque)
Principais complicações:
Infecções secundárias ao ferimento e a invasão do paciente (febre
alta é um indício – pneumonia, infecção urinária, úlceras de
decúbito e sepse por acesso vascular profundo)
Laringospasmo
Insuficiência pré-renal aguda por hipovolemia
Fraturas em 78 a 90% (mais comum nas vértebras)
Trombose venosa profunda e tromboembolismo pulmonar em 14%
Úlceras de decúbito, hemorragias pela cânula de traqueostomia e
úlceras gástricas de “estresse”
Rabdomiólise
Diagnoses diferenciais:
Lomlalgias e torcicolo
Infarto miocárdico
Abscessos dentários, envenenamento por estricnina e efeito
colateral da fenotiazida e metoclopramida e hipocalemia (causam
trismos e outras contraturas musculares)
Meningoencefalite e raiva
Hipoglicemia e hipoxemia em recém-natos e lactentes
Histeria
Tratamento inespecífico:
Manter o paciente em ambiente sem estímulos, para não
desencadear contraturas
Manter a via aérea pérvia preferencialmente por traqueostomia
(pelas contraturas causando laringoespasmo e secreção abundante
no trato respiratório), com ou sem ventilação mecânica
Acesso venoso profundo em vez do periférico (as contraturas
fazem perder os acessos facilmente)
A ferida porta de entrada para o bacilo deve ser lavada, desbridada
e explorada para reduzir a chance de haver ambiente anaeróbio
para o bacilo se reproduzir (mas só fazer isto após administrar a
soro anti-tetânico)
Tratamento específico:
Antibioticoterapia por 10 dias (a Staphylococcus aureus e o agente
mais provável na infecção secundária)
Imunoglobulina humana antitetânica 3000 a 6000 UI –
intramuscular ou soro antitetânico 10000 a 20000 UI – intravenosa
Primeira dose da vacina antitetânica (ATT) ou vacina dupla do
adulto (dT) e fazendo as outras doses posteriormente – cada uma
dois meses após a outra
Benzodiazepínicos (diazepam em bolos de 10 mg e 10 a 20
mg/hora) ou barbitúricos ou prometazina (25 a 50 mg/6h) ou
meperidina ou clorpromazina ou curarização com pancurônio ou
antracúrio ou alcurônio por 10 dias para reduzir as contraturas
Antagonistas alfa e beta adrenérgicos (labetolol 50 a 100 mg/6h)
para reduzir a liberação adrenérgica
Controle do hipermetabolismo por nutrição enteral com cateter naso
ou oro gástrico (também evita úlceras de “stress”) e da
desidratação
Opções de antibioticoterapia no tétano:
Sem infecção secundária:
Com infecção secundária:
Penincilina cristalina 200000
Amoxicilina com clavulanato 30 a
UI/Kg/dia IV 4/4 h (máx. 24 milh.) 50 mg/Kg/dia IV 8/8 h (máx. 3g.)
Metronidazol 30 mg/Kg/dia IV 8/8 Cefalotina 50 a 150 mg/Kg/dia IV
h (máx. 2,5 g.)
6/6 h (máx. 6 g.)
Tetraciclina 30 mg/Kg/dia VO 6/6 Clindamicina 15 a 40 mg/Kg/dia
h (máx. 2 g.)
IV 6/6 h (máx. 2,7 g.)
Tratamento específico do tétano neonatorum:
Diazepam 0,5 mg/Kg/dia de ataque com 12 mg/kg/dia VO ou IV
com ou sem cloprometazina 0,5 mg/kg de ataque com 1,5 a 2,5
mg/kg 4/4 h VO para as contraturas ou curarização (alcurônio 0,3
mg/Kg de ataque e 0,1 mg/Kg 1/1 h)
Soro antitetânico 5000 UI IM ou IV ou imunoglobulina humana
antitetânico 500 UI IM
Limpeza diária do coto umbilical até cair
Penincilina cristalina 25 a 50 mil UI (12/12 h < 1200g e > 1200g e <
2000g de 0 a 7 dias), (8/8h > 1200g e < 2000g de > 7dias e >
2000g de > 7 dias) e (6/6 h > 2000g e > 7dias) se o coto não caiu
Medidas de profilaxia:
Proteção da pele por roupas e sapatos e boa higiene e assepsia
Limpeza dos ferimentos com água e sabão, desbridamento
cirúrgico efetivo, com retirada de tecidos desvitalizados e corpos
estranhos
Boa assistência à gravidez e ao parto
Penincilina procaína 600000 UI 24/24h IM ou penincilina VO 250 a
500 mg 6/6 h ou tetraciclina 20 a 40 mg/Kg/dia VO ou eritromicina
20 a 40 mg/Kg/dia VO por 5 a 7 dias quando houver ferimento
Soro antitetânico 5000 UI IM ou imunoglobulina antitetânica 250 a
1000 UI IM (no Brasil se vacina na vacina tetravalente [DTP + Hib]
aos 2, 4 e 6 meses e reforços a cada 10 anos pela dT do adulto e
nas gestantes outras três doses entre o 4° e o 7° meses de
gestação)
Não se deve vacinar em caso de anafilaxia ou urticária a vacina ou
a algum componente da mesma. Se houver reação de Arthus símile
(dor que se irradia do local de injeção aos ombors e cotovelos) só
vacinar de 10 em 10 anos.
Profilaxia antitetânica em caso de ferimento:
Histórico de
Ferida limpa e/ou
vacinação:
superficial
Incerto ou < 3 doses Somente vacina
Dose há > 10 anos
Somente vacina
Dose > 5 e < 10 a.
Somente limpeza
Dose < 5 anos
Somente limpeza
Ferida suja e/ou
profunda
Vacina e soro
Somente vacina
Somente vacina
Somente limpeza
A vacina antitetânica (toxóide tetânico) consiste da toxina tratada com
metanal.
Raiva:
O vírus rábico é uma RNA vírus, da família Rhabdoviridae e do
gênero Lyssavirus. A transmissão ocorre por mordedura, arradura e
lambedura de mucosas por cães e gatos e causa um encefalomielite
aguda com 100% de letalidade. Pode haver conbtaminação por
transplante de córnea e morcegos, raposas, coiote, chacal, gato do
mato, jaritataca, guaxinim, mangusto e macacos pode também
infectar, diretamente ou através de cães e gatos.
O período de incubação varia de 2 dias a 1 ano no humano. Este
tempo varia por localização e gravidade da lesão, proximidade de
troncos nervosos e quantidade de partículas virais inoculadas.
O vírus é eliminado na saliva de 2 a 5 dias antes de surgir o quadro
clínico até a morte do animal, em 5 a 7 dias após surgir o quadro
clínico.
Todo caso de raiva humana deve ser contactado às autoridades.
Quadro clínico no cão:
Período de incubação de 10 dias a 2 meses após ser infectado.
Alterações sutis do comportamento, anorexia, esconder-se,
desatenção a tudo, febre, dilatação das pupilas, reflexos corneanos
lentos e irritação no local da agressão, sialorréia e disfagia
Angústia, inquietude, excitação, querer morder tudo, alterações do
latido (latido rouco), tendência a fugir de casa, excitação das vias
gênito-urinárias e incoordenação motora na forma furiosa
Fotofobia, paralisia que se inicia na cabeça e toma todo o corpo,
coma e morte na forma muda ou paralítica
Cinomose, outras encefalites, helmintíase cerebral, intoxicação por
estricnina, atropina, doença de aujeszky, eclâmpsia e ingestão de
corpos estranhos são as diagnoses diferenciais.
Quadro clínico no gato:
Mudança de comportamento e vontade de lamber e arranhar os
outros
Outras encefalites, intoxicação e TCE são as diagnoses
diferenciais.
Condução do animal:
Levar-lo para exemes complementares em laboratório (pesquisa de
anticorpos por soroneutralização em cultura celular,
imunofluorescência direta do antígeno e isolamento do vírus)
Contactar às autoriades se o animal morrer em 10 dias
Caso suspeito é quadro clínico de raiva em um animal e caso
confirmado e exames complementares que confirmem o vírus em
animais com quadro clínico compatível.
Quadro clínico no humano:
Pródromos inespecíficos de 2 a 4 dias (mal-estar geral, febre baixa,
anorexia, cefaléia, náuseas, dor de garganta, entorpecimento,
irritabilikdade e sensação de angústia)
Hiperestesia e parestesia nos trajetos de nervos próximos à lesão
animal e alteração de comportamento
Depois, há angústia e hiperexcitabilidade crescentes, febre,
delírios, abalos e convulsões.
A hidrofobia é abalos do mm. da língua, faringe e laringe e
sialorréia intensa quando o paciente vê ou tenta beber líquidos.
Evolui para paralisia, alterações cárdio-rrespiratórias, retenção
urinária, constipação, disfagia, aerofobia, hiperosmia, hiperacusia,
fotofobia, alucinações e coma.
A morte vêm em 5 a 7 após se instalar o quadro clínico.
Diagnoses diferenciais:
Tétano
Pasteureloses por mordedura de gato e cão
Herpesvirus simiae (mordedura de macaco)
Botulismo
Febre por mordida de rato (Sodôku)
Febre por arranhadura de gato
Tularemia
Outras encafalites virais
Quadros psiquiátricos
Tratamento sintomático (já que não há tratamento específico):
Produzir o mínimo de estímulos para o paciente (evitar barulhos,
luzes e visitas)
Usar proteção individual para evitar contaminação
Suporte intensivo (dieta por SNG, hidratação venosa por punção
profunda, sonda vesical, sedação e uso de antiarrítmicos, betabloqueadores e antiácidos
Confirmação labaratorial:
Imunofluorescência direta de saliva, impressão da córnea, raspado
lingual, tecido bulbar de folículos pilosos e biópsia de pele da nuca
(resultados negativos não excluem a hipótese)
Imunofluorescência de IgM no soro, lágrimas e saliva
Necrópsia de cérebro e cerebelo (não usar formol na conservação,
mas refrigeração ou glicerina com água destilada)
Profilaxia:
Lavar o local de inoculção (lambida ou mordida) com água corrente
ou SF com sabão. Se for mordida, também passar álcool iodado a
1% e fazer a profilaxia do tétano.
Não suturar os ferimentos
Fazer a vacinação e a soroterapia em inoculação por gatos e cães
com quadro clínico ou laboratorial compatível e toda inoculação por
animal silvestre (não precisa em caso de ratos e similares,
hamsters, porcos-da-Índia e coelhos)
Vacinação e soroterapia:
A vacina usada no Brasil é vírus inativado, mantido entre +2 e
+8°C, aplicado 1mL IM profunda.
Fazer a vacina de cultivo celular em caso de alergia grave e
comprometimento neurológico pela vacina de vírus inativado
Se aplica o soro 40 UI/Kg até 3000 UI IM e em torno da lesão, se o
paciente não foi imunizado anteriormente. Em caso de
hipersensibilidade, se usa a imunoglobulina humana 20 UI/Kg até
1500 UI IM.
Seminário 3: Estafilococcias:
Caracterização dos estafilococos:
Bactérias gram-positivas (mas podem se apresentar gramnegativas quando são células agonizantes, em fase estacionária ou
infectadas por bacteriófagos) de diâmetro de 0,5 a 1,7 m, que se
arranjam isoladas, em pares, cadeias curtas ou cachos,
acompanhados de muitos polimorfonucleares; exceto em pacientes
neutropênicos
Catalase positivos e coagulase positivos (S. aureus) ou negativos
(outros estafilococos), fermentação de manitol postiva (S. aureus)
ou negativas (S. epidermitis)
Separação incompleta após divisão celular ocorre em meio sólido
comumente e forma colônias B-hemolíticas bem definidas, opacas,
amarelo-cremosas a douradas e convexas, com 1 a 3 mm de
diâmetro em meios sólidos e se mostram em bege pálido em meios
líquidos
Os estafilococos são seres muito resistentes, apesar de não
formarem esporos, pois são viáveis em material seco por vários
meses, ao calor e salinidade.
Esta bactéria coloniza pele e mucosas por transferência
interpessoal, aerosóis e contato direto. Não consegue atravessar a
pele íntegra, mas quando consegue, por feridas ou incisões, gera
abscessos de tecido necrótico, fibrina e polimorfonucleados vivos e
mortos.
Padrões de resistência:
Só 20 a 30% dos S. aureus comunitários não produzem Blactamase e são sensíveis a penincilina G. Os resistentes
geralmente são sensíveis a outros B-lactâmicos resistentes a Blactamase, mas com maiores níveis de MBC e MIC para estas
drogas.
A resistência a B-lactamase diminui de meticilina ou nafcilina,
oxacilina, cloxacilina, dicloxacilina e penincilina G é a menor.
Um estafilococo considerado MRSA deve ter um MIC > 4mg/L para
oxacilina ou > 16mg/L para meticilina. Outro critério de resistência é
razão MIC/MBC > 1/32, sendo esta razão < 1/4, sensível.
5 a 20% dos S. aureus são resistentes a eritromicina, lincomicina e
clindamicina e um pouco menor para ácido fusídico. Tem surgido
cepas resistentes a rifampsina, fluoroquinolonas e glicopeptídeos.
MIC entre 2 e 8 m/mL para glicopeptídeos indica resistência
intermediária. Estas cepas são resistentes a meticilina, mas
sensíveis ainda oxazolidionas e quinupristina/dalfopristina.
Epidemiologia da infecção estafilocócica por S. aureus:
Após nascer o humano, o estafilococo coloniza o coto umbilical, a
região perineal, a pele e talvez o trato digestivo, vindos das
redondezas. Mais tarde, as narinas são os locais mais comuns de
se encontrar estafilococos (20 a 40% das pessoas).
Profissionais de saúde estão mais sujeitos a carregaram a bactéria,
assim como diabéticos em insulinoterapia, pacientes renais em
diálise, pacientes com doenças dermatológicas, usuários de drogas
intravenosas e pacientes HIV-positivos.
Do nariz, estes estafilococos, vão para a pele e causam infecção se
houver solução de continuidade.
MRSA são encontrados nos hospitais, especialmente em fômites
usados no paciente e em profissionais de saúde. Uso de múltiplos
antibióticos é um fator de risco para ser infectado por estas cepas
resistentes.
Reforçar as medidas de antissepsia com os pacientes
(especialmente lavar as mãos), rastrear precocemente os pacientes
com MRSA, afastar profissionais de saúde com dermatites e
contaminação com MRSA e mupirocina 2% intranasal 2 vezes por
dia por 5 dias 9ou rifampsina, ciprofloxacina ou TMP-SMX) em
pessoas colonizadas são formas de dimunuir a colonização e
infecção por MRSA.
Principais infecções causadas pelo S. aureus:
Síndrome do choque tóxico estafilocócico:
Pode causar descamação extensa da pele em neonatos (toxinas A
e B), febre, rash cutâneo descamante, hipotensão e insuficiência de
múltiplos órgãos (TSST-1) e diarréia e vômitos intensos em
contexto de contaminação alimentar (enterotoxinas)
Pessoas com certas formas de imunodeficiência formam síndromes
distintas: Síndrome de Job (eczema recorrente com infecções
cutâneas e abscessos frios repetidos), Sindrome de Chédiakhigsshi (albinismo e infecções recorrentes por S. aureus) e maior
ocorrêmcia nas síndromes de Wiskott-Aldrich, Down, artrite
reumatóide e diabetes.
Foliculite:
Pioderma no folículo capilar e tecidos em torno
Lesões vermelhas, elevadas e dolorosas com base dura e centrada
no folículo capilar
Respondem bem a medidas antissépticas
Furúnculos e antraz:
Furúnculos são foliculites mais extensas e profundas, geralmente
na face, pescoço, axilas e nádegas
São lesões iguais a foliculite, porém maiores (de 1 a 2 cm) e mais
quentes; surge uma área amarela no centro da lesão que drena um
líquido amarelo-cremoso; pode haver febre baixa e mal-estar.
Antraz são furúnculos mais extensos e profundos, geralmente na
base do pescoço
São lesões iguais ao furúnculo, mas formam úlceras em crateras e
depois cicatrizes hipertróficas; há febre e mal-estar e podem
causqar sepse e tromboflebite séptica.
Comum transmissão entre contatos íntimos, havendo reinoculação
Impetigo:
Acomete áreas expostas do corpo, como face e pernas
10% dos casos de impetigo são por S. pyogenes e 10% são por
estreptococos e estafilococos.
Mácula vermelha que se torna vesícula com líquido turvo que
rompe e se torno uma crosta amarela, dura e molhada, tudo isto no
centro de uma área de eritema de 1 cm de diâmetro. Também há
linfoadenomegalia local
Se confunde com herpes simplex e varicella.
Hidradenite supurativa:
Muitos furúnculos nas axilas e regiões genital e perianal, que
geralmente drenam espontaneamente grandes quantidades de
material
O acometimento perianal se confunde com linfogranuloma.
Se trata com calor úmido, esvaziamento cirúrgico das lesões e
retirada das glândulas sudoríparas apócrinas só em casos graves.
Mastite:
Se manifesta desde nódulo eritematoso e doloroso até abscesso
canalicular.
Ocorre em 1 a 3% dos puerpérios, na 2° e 3° semanas do mesmo.
Se usa penincilina estáveis a B-lactamase e drenagem dos
abscessos se se formarem.
Infecção de ferida cirúrgica:
Edema, eritema e dor em torno da incisão cirúrgica em 2 ou mais
dias de doença (neste tempo, estes sintomas não poderiam ser
mais interpretados como reação ao trauma), com febre e secreção
turva, inodora e hemorrágica quando se aperta a ferida após soltar
alguns pontos.
Se explora a ferida para determinar a profundidade da infecção,
limpar a mesma e aplicar antibióticos anti-estafilococos por 7 a 10
dias e por 4 a 6 semanas com retirada dos pontos se a infecção for
mais profunda.
Manuseio das infecções cutâneas estafilocócicas:
Celulite, linfangite e fasciite necrotisante nos estafilococos não se
diferenciam destas infecções nos estreptococos, apesar de o pus
na infecção estafilocócica ser mais cremosa e haver cocos isolados
ou agregados na coloração de gram.
Retirar os pêlos suavemente, lavar a área acometida com
antissépticos não-irritantes e compressas quentes e retirar coleções
quando houver abscessos moles, sempre com as regras de
assepsia.
Se usa cloxacina ou dicloxacina VO (30 a 40 mg/Kg/dia/6/6h),
claritromicina ou azitromicina em pacientes alérgicos a Blactâmicos por 7 a 10 dias. Dobrar as doses se a infecção estiver
acompanhada de sinais sistêmicos de infecção. Penincilina V (15 a
20 mg/Kg/dia/6/6h) só nos raros casos de não-produtores de Blactamase.
Se usa nafcilina parenteral se houver calafrios, infecções graves ou
de face e vancomicina ou teicoplamina na infecção por MRSA.
Síndrome da pele escaldada estafilocócica:
Grandes bolhas de separação de grandes áreas de epiderme,
febre, irritabilidade, erupção escarlatiniforme e emaciação cutânea
nas áreas perioral e flexural. A bolhas deixam grandes áreas
denudas quando rompem em 24 a 48 horas.
Há o sinal de Nikolsky (a fricção da pele sadia neste caso a torna
enrugada e disforme).
Ocorre mais em crianças e é secundário infecções da nasofaringe,
umbigo e trato urinário.
As principais complicações são hipovolemia e sepse.
Se confunde com necrose epidérmica tóxica (síndrome de Lyell) e
doença de Kawasaki (ambas possuem sinal de Nikolsky negativo).
Síndrome do choque tóxico ou febre escarlate estafilocócica:
Febre alta, hipotensão profunda e refratária, diarréia profusa,
eritroderma [lesão eritematosa vermelha-viva], inflamação
conjuntival, confusão mental e insuficiência renal
Também pode ocorrer associado ou não a menstruação (infecções
vaginais, uso de contraceptivos [especialmente tampões],
puerpério, abortamento ou 2 dias após cirurgias sem infecção da
ferida, gripe e osteomielite e outras infecções locais foram
associados a esta síndrome)
Mais comum em mulheres jovens
Insuficiência renal e déficts motores são as principais
complicações.
Deve-se repor agressivamente as perdas de líquidos, retirar
tampões menstruais e administrar oxacilina ou nafcilina 8 a
10mg/dia IV por 10 a 15 dias. Pode-se adicionar clindamicina no
esquema.
Sepse e endocardite:
Mais comum em diabéticos, infecções hospitalares (infecções do
cateter e respiratórias). Normalmente há um foco presumível de
infecção (celulite, úlceras, queimaduras, osteomielite, pneumonia,
acessos intravenosos e uso de drogas intravenosas).
Diminuição da consciência, patéquias nos dedos e extremidades,
hemorragia subconjuntival, lesões necróticas e necrohemorrágicas, taquicardia com B3 e B4, insuficiências das valvas
bicúspide e tricúspide, atrito pleural, esplenomegalia, artrite séptica,
osteomielite e espondilite.
Deve-se colher amostra de sangue, lesões de pele, exsudatos
purulentos e urina para cultura. Há anemia, leucocitose ou penia
com desvio à esquerda, trombocitopenia e indícios de insuficiência
renal pré-renal. Pode haver diversas manisfestações no EAS e
miocardite ou pericardite no ECG.
Endocardites ocorrem em 60% das sepses estafilocócicas. A
ausência de vegatações não exclui endocardite, pois vegetações <
0,1mm não poder ser vistas por este método. 50% dos pacientes
com endocardite apresentam imunocomplexos circulantes.
Se trata com nafcilina (1,5g/4/4h), oxacilina (2g/4/4h), vancomicina
(1g/12/12h) ou teicoplamina para alérgicos e infecção por MRSA e
penincilina G (4 milhões/4/4h) nas cepas sensíveis por 2 a 3
semanas na sepse e 4 a 6 semanas na endocardite. O tempo de
tratamento aumenta na ocorrência de infecções a distância e em
infecções em próteses.
Cirurgia no furo das válvulas, exsudatos supurativos, pericardite
purulenta, empiema pleural, abscessos esplênico e renal e
endarterite séptica.
Pericardite:
Dor torácica súbita, atrito pericárdico, insuficiência cardíaca
descontrolada e choque cardiogênico após trauma ou cirurgia
torácica e acompanhado de endocardite e abscesso miocárdico.
Raios X, ecocardiograma e TC selam a diagnose.
Se trata com drenagem do pericárdio e exploração cirúrgica do
mesmo.
Pneumonite:
Comumente causa complicações como abscessos e empiema
pleural. Secundário a epidemias de influenza e comum após
entubação e aspiração hospitalares.
Sua probabilidade de ser o agente causador da pneumonite
aumenta em pacientes com fibrose cística, imunossupressão, e
quando há pouca resposta do tratamento a pneumonite
pneumocócica, cavitações, broncopneumonite, múltiplas áreas de
consolidação pulmonar e empiema pleural.
Uso de drogas intravenosas e pacientes em hemodiálise sugerem
mais infecção de foco hematogênico
Em crianças, febre sem tosse e sem achados pulmonares, mas
com pneumatoceles (múltiplos abscessos de paredes finas) é um
quadro típico desta infecção.
Se trata com 2 semanas de nafcilina ou oxacilina, mas sempre se
lembrar de MRSA. No foco, hematogênico, vancomicina é
preferido. Sempre drenar os empiemas, por punção, toracocentese
ou cirurgia.
Osteomielite:
Mais comum em neonatos na forma hematogênica nos ossos
longos e nos adultos nas vértebras
Febre alta, dor na área metafiseal dos ossos longos, que piora
quando se palpa estas partes.
Há leucocitose com desvio à esquerda, aumento do VHS,
hemoculturas positivas em 50% dos casos ealterações tardias do
raio x ósseo e precoces na cintilografia
No acometimento vertebral, deve-se fazer RM na suspeita de
abscesso epidural, freqüente complicação para realizar
descompressão cirúrgica.
Além do desbridamento cirúgico, se faz antibiotico terapia igual a
da sepse por este organismo.
As fixações ortopédicas só devem ser retiradas antes da
consolidação se houver união instável do osso, seqüestros e
infecções em torno da prótese.
No acometimento crônico, pode-se fazer cloxacilina ou rifampsina
com alguma quinolona por meses ou anos.
Artrite séptica:
Organismo que mais causa artrite séptica antes da puberdade.
Há febre e dor em uma articulação, com calor, rubor, edema em
torno.
A aspiração articular mostra um líquido turvo e purulento com >
50000 granulócitos/mm3 e cocos gram-positivos na coloração.
Se faz o mesmo tratamento da osteomielite.
Outras infecções osteoarticulares:
Bursite séptica: Região em torno de uma articulação quente,
vermelha, edemaciada e brilhante, mas a articulação não está
acometida. Há > 1000 granulócitos/mm3 na punção bursal.
Se dá oxacilina por 2 a 3 semanas e punção bursal e se indica
retirada desta bursa se houver recorrência.
Piomiosite: Febre e um músculo dolorido, inchado e duro, após
história de trauma ou pioderma adjacentes. Mais comum em
regiões tropicais ou na imunossupressão.
Se retira os tecidos infectados e se usa oxacilina.
2,4% das meningites são pelo estafilococo e 57% destas possuem
também endocardite.
Stafilococos epidermitis:
Caso clínico 4: Infecções do trato digestivo:
Diarréia aquosa com sangue: Infecções por Campylobacter spp.,
Aeromonas spp., Shigella spp. e Vibrio parahaemolyticus
Doenças sistêmica com HUS (anemia hemolítica aguda,
insuficiência renal com uremia e coagulação intravascular
disseminada): Shigelose e EHEC
Sangue oculto nas fezes com diarréia repetida e irritação de
mucosa: Processos invasivos
Manchas róseas circulares pelo corpo: Febre tifóide
Leucócitos fecais: Doenças inflamatórias intestinais, Shigella spp.,
Salmonella spp., C. difficile (50% dos casos) e E. coli invasiva (uma
forma rápida de se identificar leucócitos fecais é procurar
lactoferrina pelo teste de aglutinação pelo látex)
Leucocitose: Infecções por Salmonella spp., Shigella spp., C.
difficile e outras infecções que estejam causando desidratação
Culturas sanguíneas podem ser positivas quando as culturas fecais
já não são mais positivas
Culturas de medula óssea podem acusar infecção por febre tifóide
As doenças diarreicas são a causa de infecção no 3° Mundo,
especialmente em crianças < 5 anos.
Diarréia aguda é diarréia que dura menos de 2 semanas, persisitente
é a dura de 2 a 4 semanas (infecções causam diarréias agudas ou
persistentes). Diarréia crônica dura mais de 4 semanas. Diarréia leve
produz até 3 defecações por dia, sem outros sinais e sintomas e sem
alterar a rotina do paciente. Diarréia grave gera mais de 4
defeacações por dia, se acompanha de dores cólicas, náusea,
vômitos, tenesmo, febre, mal-estar e desidratação e afeta a rotina do
paciente.
Desinteria é quaisquer distúrbio que causa dores cólicas, tenesmo e
defecação freqüente de fexes pequenas e com muco e sangue.
Gastroenterite é quaisquer distúrbio que causa mais vômitos do que
diarréia.
Tenesmo é dor por esforço demasiado em defecar por vontade
incontrolável do mesmo, causado por inflamação da mucosa retal.
Indicações de proctosigmoideoscopia:
Pessoas que praticam sexo anal
Paciente com infecção pelo HIV
Suspeita de doenças inflamatórias intestinais (diarréia crônica ou
recorrente) ou infecção por C. difficile
Suspeita de infecção por Entamoeba histolytica (se vê ulcerações
características e se pode fazer biópsia retal)
Fatores de risco para infecções do trato digestivo:
Pacientes com ressecções gástricas e outras causas de acloridria
Uso freqüente de bicarbonato e outros antiácidos, laxantes e etanol
Alteração de microbiota intestinal por uso inadequado de
antimicrobianos ou uso correto de antibióticos há menos de 4 a 6
semanas (indica infecção por Clostridium difficile)
Contato com pessoas próximas que possuam infecções digestivas
Pessoas que lidam com pessoas que não possuam hábitos
adequados de higiene (crianças pequenas que ainda não foram
treinadas a usar o banheiro corretamente, pacientes debilitados eou com incontinência fecal) - transmitem seus patógenos por
contato direto ou por fômites
Quaisquer causas de imunossupressão
Pessoas que praticam sexo anal
Participação de festas, banquetes, convescotes, refeições rápidas;
especialmente para grandes multidões e/ou ao ar livre – fonte de
surtos e epidemias
Ingestão de frutos do mar crus ou mal-cozidos
Possuir répteis e cachorros como animais de estimação
Viagem recente, especialmente para outros países ou para regiões
pouco habitadas (costa, camping)
Indicações de estudos sorológicos:
Suspeita de amebíase sintomática
Salmonelose (pesquisa do antígeno O)
Principais suspeitas diagnósticas a partir dos seguintes dados:
Vômitos são o sintoma mais importante: Gastroenterites virais e
infecções por consumo alimentar (toxinas de Staphylococcus
aureus e Bacillus cereus)
Muco nas fezes: Doenças do intestino irritável se o muco for pouco
e infecções bacterianas invasivas se o muco for muito e se houver
febre
Sangue nas fezes: Infecção pela EHEC (E. coli O157:H7), isquemia
intestinal, diverticulite, retocolite ulcerativa e lesão por radiação
Contra-indicações de exames radiográficos:
Possibilidade de megacólon tóxico como complicação (comum na
infecção por C. difficile) – não usar exames com bário
Diarréias crônicas (as calcificações, comuns neste quadro, podem
ser confundidas com pancreatite)
Infecções por protozoários e animais (não adicionam novas
informações)
Indicações dos exames de fezes:
Muco, sangue, lactoferrina ou leucócitos nas fezes: Cultura fecal
para Shigella spp., Salmonella spp., Campylobacter spp., C. difficile
e E. coli O157:H7 (avisar ao laboratório qual a hipótese
diagnóstica, pois estes seres precisam de meios especiais para
crescer, que os laboratórios não usam de rotina)
Uso de antibiótico há 4 a 6 semanas: Cultura fecal para C. difficile
História sugestiva de parasitose e ausência de sangue, muco,
lactoferrina e leucócitos fecais: Colher 3 amostras para exame
parasitológico de fezes
Culturas fecais e exame parasitológico negativos: Pensar em
infecções virais ou por Yersinia spp., Vibrio cholerae, Aeromonas
hydrophila, Plesiomonas shigelloides, ETEC e EPEC
Tratamento sintomático:
Reidratação oral (solução da OMS consiste de 3,5 g/L NaCl, 1,5 g/L
KCl, 20 g/L glicose e 2,9 g/L citrato trissódico) ou venosa (no caso
de vômitos incontroláveis, íleo paralítico e desidratação grave)
Opiódes se não for para crianças e não houver diarréia inflamatória,
febre alta e sangue ou muco nas fezes (pode retardar a eliminação
e aumentar os efeitos as toxinas dos patógenos – difenoliato
aumenta a febre na Shigelose e aumenta a HUS e sintomas
neurológicos na infecção por E. coli)
Agentes absorventes (colestiramina) para reduzir a quantidade de
toxinas no trato digestivo
Não usar antibióticos, exceto em situações especiais.
Situações em que investigação mais minunciosa e uso de antibióticos
empíricos são necessários (ceftriaxona ou fluoroquinolonas boas
opções):
Desidratação profunda e sinais de toxemia ou bacteremia na
diarréia aquosa
Presença de febre (> 38,5°C) ou sangue ou leucócitos nas fezes
Mais de 6 defecações por dia
Diarréia que dura mais de 48 horas
Dor abdominal de grande intensidade
Pacientes com mais de 70 anos
Quaisquer causas de imunossupressão
Infecções que se manisfestam em menos de 12 horas após comer o
alimento contaminado:
Intoxicação por toxinas de S. aureus, Bacillus cereus e Clostridium
perfringens:
Há salivação excessiva, náusea, vômitos, dor abdominal, diarréia e
prostação.
Consumo de glacê, massa para doces, lacitcínios e carnes márefrigeradas indica toxinas de S. aureus e consumo de cereais,
comidas secas e laticínios indica toxinas de B. cereus.
Tratamento sintmomático e a diagnose é confirmada por isolamento
do agente na comida suspeita por coloração de Gram ou cultura.
Infecções por toxinas termo-estáveis acumuladas em peixes e frutos
do mar:
Há cólicas abdominais, náuseas, vômitos e diarréia. Pode haver
anestesias ou parestesias ou paralisias nervosas. A principal
complicação é parada respiratória.
Tratamento sintomático, mas se deve fazer lavagens gástricas para
retirar toxinas.
Infecções que se manisfestam em mais de 12 horas após comer o
alimento comtaminado:
Salmoneloses:
Causado pelo consumo de carnes, ovos e laticínios contaminados
por material fecal, na produção ou no manuseio dos mesmos. A via
fecal-oral também pode ocorrer. Outra fonta de salmonelas é a
criação de répteis.
O quadro de salmonelose pode ser mais grave na SIDA, linfoma,
leucemia e outras causas de imunosupressão, acloridria, cirurgia
gástrica prévia, esquistossomose e nas doenças inflamatórias
intestinais.
Pode haver gastroenterite (dor abdominal cólica, náuseas, vômitos,
diarréia aquosa e febre de 38 a 39°C) em 8 a 48 após comer o
alimento contaminado até 2 a 5 dias após o começo dos sintomas.
A diagnose é confirmada por isolamento do organismo nas fezes ou
na comida ingerida. Há leucócitos fecais.
O tratamento é sintomático, só se usando fluoroquinolona oral em
menores de 3 meses, idosos, imunossuprimidos, pacientes com
próteses e pacientes com anemia falciforme.
Também pode haver febre tifóide (febre sustentada, cefaléias,
hepatoesplenomegalia, flacidez abdominal) por 2 a 4 semanas com
pontos róseos (máculas róseas discretas, pouco elevadas,
irregulares, de 2 a 4 mm no tórax anterior). Diarréia só em 50% dos
casos e pode haver constipação.
Há leucopenia e complica hemorragia e perfuração intestinais e
com infecções a distância, havendo insuficiência orgânica.
As principais infecções à distância são intravascular (bacteremia
elevada - > 50% de 3 ou mais hemoculturas), osteomielite e artrite
supurativa (mais freqüente em pacientes com próteses articulares
ou anemia falciforme) e meningite (mais comum em recém-natos).
A diagnose é confirmada por cultura de fezes, sangue, medula
óssea ou das manchas róseas.
O tratamento é com fluoroquinolona ou cefalosporinas de 3°
geração (ceftriaxona ou cefotaxime) ou TMP-SMX ou amoxicilina,
ampicilina ou azitromicina por 10 a 14 dias na infecção simples e 4
semanas na presença de focos à distância.
Nos pacientes portadores crônicos de salmonela, a presença da
bactéria nas vias biliares com cálculos biliares indica a
colecistectomia. Se não houver cálculos biliares, 4 a 6 semanas de
amoxicilina ou ciprofloxacina ou norfloxacina ou ofloxacina ou TMPSMX são suficientes.
Shigelose:
Há diarréia aquosa com sangue, muco e poucas fezes grandes
(padrão de intestino delgado), dor abdominal, febre alta e tenesmo
em 24 a 48 horas após comer o alimento contaminado.
A diagnose é feita por cultura das fezes e sigmoideoscopia
(inflamação difusa e úlceras rasas) e há leucócitos fecais.
O tratamento é ciprofloxacina, TMP-SMX, ampicilina, azitromicina e
ceftriaxona por 3 a 5 dias, pois diminui o tempo de doença e a
chance de recorrência. Mas a antibioticoterapia pode aumentar a
liberação da Shiga-toxina.
Infecção por Yersinia enterocolitica:
Há febre, dor abdonimal, diarréia (50% dos casos), eritema nodoso,
artrite reativa, faringite exsudativa, linfadenite mesentérica, ileíte
terminal e sepse por 2 semanas. Deve-se diferenciar de apendicite.
A diagnose é feita por cultura fecal em meio frio.
O tratamento é sintomático e só se deve preoculpar com as
complicações e infecções extra-intestinais.
Infecção por Campylobacter:
Há diarréia com sangue, dor abdominal cólica e febre em 48 a 72
horas após comer o alimento contaminado.
A diagnose é feita por microscopia direta de fezes frescas,
coloração de gram das fezes (pouca microbiota intestinal e muitos e
pequenos espirilos curvos).
Pode complicar com síndrome de Guillain-Barré.
O tratamento é sintomático e só se trata imunossuprimidos,
grávidas e pacientes com fezes sangrentas ou com mais de uma
semana de doença com eritromicina ou azitromicina ou
claritromicina ou fluoroquinolonas ou clindamicina ou
animoglicosídeos ou imipeném.
Infecção por E. coli O157:H7 (E. coli entero-hemorrágica ou EHEC):
Há diarréia aquosa com sangue (90% dos casos), vômitos, dor
abdominal cólica em 3 a 5 após comer o alimento contaminado,
que se resolve em 5 a 7 dias.
Pode conplicar com HUS em crianças e púrpura trombocitopênica
trombótica em adultos.
A diagnose é feita por cultura no meio de agar sorbitol MacConkey.
O tratamento é sintomático e o uso de antibióticos, agentes
antimotilidade e opióides piora a doença. Fazer reidratação venosa
abundante se houver insuficiência renal.
Infecção por Vibrio parahemolyticus:
Há diarréia, dor cólica, fraqueza, náuseas, calafrios, cefaléia, febre
e vômitos em 3 a 76 após frutos do mar mal-cozidos e dura 3 dias.
A diagnose é feita por cultura das fezes em meio especial e
sigmoidescopia (úlceras rasas).
O tratamento é sintomático.
Infecção por C. difficile:
O principal sinal é recomeço de diarréia durante o uso de
antibióticos ou diarréia que começa em 4 a 6 semanas após usar
antibióticos. Também há febre, flacidez abdominal, leucocitose e
leucócitos fecais.
O tratamento é metronidazol ou vancomicina orais.
Gastroenterites virais: Sempre o tratamento é sintomático:
Infecção pelo rotavírus:
30 a 60% dos casos de diarréia grave em crianças e maior causa
de desidratação importante em crianças < 2 anos.
A transmissão é fecal-oral, fômites (brinquedos, superfícies duras e
outros), respiratória e por água contaminada. Os adultos adquirem
a infecção de crianças geralmente.
Há uma gastroenterite igual a outras causas em 1 a 3 dias após
contato. Vômitos e desidratação são comuns.
A diagnose é feita com a pesquisa de antígenos do vírus nas fezes.
Infecção pelo adenovírus entérico:
Transmissão de pessoa a pessoa
Há diarréia aquosa por 5 a 12 dias, vômitos por 1 a 2 dias, febre
baixa e desidratação em 8 a 10 dias após o contato.
Infecção pelo calicivírus:
Surtos ocorrem no consumo em grupo de água, frutos do mar,
saladas e bolos contaminados. A transmissão é pela via fecal-oral.
Há náusea, vômitos, diarréia em 12 a 48 após comer o alimento
contaminado e mal-absorção do padrão do intestino delgado por 2
semanas.
Infecção por astrovírus:
Maior causa de diarréia em crianças < 7 anos.
Há náusea, vômitos, febre, diarréia por 2 a 3 dias em 1 a 4 dias
após contato.
Embora comum, a diagnose de gastroenterite viral é de exclusão; por
ausência de leucócitos fecais e cultura e exame parasitológico fecais
negativos.
Cólera: Múltiplas epidemias mundiais vindas do delta do Rio Ganges
provocadas pelo Vibrio cholarae:
Patogenia:
1) Um inóculo de > 108 bactérias/mL consegue atravessar a acidez
gástrica e se aderir no epitélio duodenal.
2) O ambiente alcalino e ácidos biliares faz o vibrião profiferar e migrar
para o íleo.
3) No íleo, produz mucinase, que destrói o muco intestinal e permite
os vibriões se aderirem a mucosa intestinal.
4) A enterotoxina é liberada e se liga aos monosialogangliosídeos do
enterócito, paralisando a GTP, aumentando a atividade da
adenlatociclase.
5) O aumento nos níveis de AMP cíclico, faz o enterócito secretar
muito cloro e bicarbonato na luz intestinal e bloqueia a absorção de
sódio, cloro e água, havendo diarréia secretória.
Quadro clínico:
Há diarréia, mal-estar, náuseas, dor cólica em 3 a 5 após comer o
alimento contaminado. Em quador mais graves, há aumento
exagerado do borborigmo e sintomas mais graves e incoecíveis.
Complica com desidratação (podendo atingir a insuficiência renal
pré-renal) e outros distúrbios hidroeletrolíticos graves e
hipocglicemia na criança.
Exames complementares:
Identificação do vibrião em cultura fecal, swab fecal ou coleta em
papel de filtro em microscopia em campo escuro. Pode ser usado
métodos sorológicos.
Tratamento:
Reidratação oral com SRO ou venosa vigorosas, de acordo com o
caso
Tetraciclina (500 mg/VO/6/6h) ou trimetorpima (5 mg/Kg/12/12h) ou
eritromicina (20 a 40 mg/Kg/dia/6/6h) por 5 dias. Pode-se usar
ciprofloxacina, ofloxacina, ampicilina, amoxicilina, cloranfenicol e
furazolidona.
Lavar adequadamente as mãos quando cuidar do doente,
transportar e lavar a roupa do mesmo em separado em hipoclorito
de sódio e fervê-las, isolar as evacuações do doente em recipientes
que possam receber água sanitária ou cresol e sepultar o paciente
morto o mais rápido possível para evitar contaminação.
Prevenção:
Consumir alimentos limpos (limpar com vinagre, hipoclorito a 1%
(15 mL/L de água consumida, ferver, cozinhar alimentos)
Não comer alimentos suspeitos fora de casa
Escovar os dentes com água fervida, lavar as mãos
adequadamente antes e depois de manusear alimentos e defecar
Lavar e secar utensílios de cozinha após usá-los.
Quimioprofilaxia de contactantes domiciliares de paciente que
tiveram diarréia: Mesmas drogas usadas no tratamento pelo
mesmo tempo.
Seminário 4: Pneumonias:
Agentes mais freqüentes de pneumonia comunitária:
1) S. pneumoniae
2) M. pneumoniae
3) C. pneumoniae
4) H. influenzae (mais comum em internados, tabagistas e pacientes
com DPOC)
5) Legionella spp.
6) Vírus (influenza, parainfluenza e adenovírus)
7) Bacilos entéricos gram-negativos (mais comum em paciente idoso,
doente e que usou antibióticos recentemente)
8) S. aureus (mais comum em paciente idoso, doente e que usou
antibióticos recentemente)
Quadro clínico sugestivo de pneumonia comunitária:
Quadro anterior de infecção viral de VAS
Temperatura >37,8°C de forma súbita e calafrios
Dor torácica pleurítica
Freqüências respiratória > 25 irpm e cardíaca > 100 bpm
Expectoração purulenta ou piossanguinolenta após tosse
Diminuição do murmúrio vesicular e outros sinais de consolidação
pulmonar e estertores
Cefaléia, astenia e anorexia
Mialgia, sudorese noturna e distúrbios gastrointestinais
As formas atípicas se mostram como apresentação subaguda,
tosse não-produtiva, cefaléia, mialgia, diarréia e sintomas de vias
aéreas.
Fatores de risco de pneumonia aspirativa:
Quaisquer motivos que tornem o paciente confinado ao leito
Dimunuição do nível de consciência
Distúrbio da deglutição e comprometimento do reflexo glótico ou da
tosse
Doenças esofágicas e iatrogenias
No raio X, predomina nos segmentos posterior, apical e basal
posterior do lobo superior do pulmão direito e os subsegmentos
axilares.
Exames complementares:
Raio X torácico: Avalia extensão do comprometimento pulmonar,
sua gravidade, identifica complicações e monitora evolução e
resposta ao tratamento
Leucopenia no hemograma: Indica má prognose
Hiponatremia e elevação de transaminases e CPK: Indica infecção
por Legionella
Hemograma e dosagem sérica de glicose, uréia, creatinina,
eletrólitos e enzimas hepática só para estimar gravidade no hospital
2 amostras para hemocultura
Amostra de escarro obtido por tosse profunda em varredura, antes
de uso de antibióticos e sem aspirar secreção de via aérea superior
para exame direto e cultura
Amostras no exame direto com < 10 células epiteliais e > 25 PMN
Quaisquer organismos não-usuais do trato respiratório são
considerados patogênicos, como tuberculose.
Há fixação do complemento para Mycoplasma e pneumonias virais
e imunofluorescência para L. Pneumophila e C. pneumoniae.
Estadiamento dos pacientes com pneumonias comunitária:
Classe I: Pacientes < 50 anos, ausência de comorbidades graves,
sinais vitias pouco alterados e sem distúrbios sensoriais –
tratamento ambulatorial
Classe II a IV: Dependendo do número de pontos, tratamento
ambulatorial, breve internação ou hospitalar
Classe IV: Tratamento hospitalar
Critérios para internação em CTI:
2 em 3 critérios menores ou 1 critério maior
Critérios menores: Pa/O2 <250, envolvimento de > 2 lobos e PA <
90 mmHg
Critérios maiores: Necissidade de ventilação mecânica e choque
séptico
Tratamento segundo agente infeccioso:
S. pneumoniae: Vancomicina, linezolida ou quinolonas respiratórias
(levofloxacina, gatifloxacina ou moxifloxacina); podendo ser usado
amoxilina ou cefuroxima
H. influenzae: Ceftriaxona, cefuroxima, cefotaxima e outros
Atípicos (Legionella, Chlamydia e Mycoplasma): Macrolídeos e
quinolonas
Tratamentos empíricos na pneumonia comunitária:
Tratamento por 14 dias ou mais (Klebsiella, S. aureus e anaeróbios
1° opção: Macrolídeo ou amoxilina
2° opção: Quinolonas respiratórias (1° opção em pacientes com
DPOC ou uso de corticóides ou antibióticos nos últimos 3 meses)
Pneumonia aspirativa: Amoxicilina com clavulanato com ou sem
macrolídeo ou quinolona com clindamicina ou metronidazol
Pacientes internados: Quinolona respiratória ou macrolídeo com
cefalosporina sem ser de 1° geração
Possibilidade de P. aeruginosa: Ciprofloxacina com betalactâmico
anti-pseudomonas (ceftazidima, piperacilina-tazobactam ou
carbapenem) ou aminoglicosídeo ou macrolídeo e aminoglicosídeo
e betalactâmico anti-pseudomonas
Complicações da pneumonia comunitária:
Foco de infecção seqüestrado (empiema, obstrução brônquica e
abscesso)
Superinfecção pulmonar e sepse
Profilaxia:
Vacina para vírus influenza e para pneumococos
Agentes mais freqüentes de pneumonia hospitalar:
1) P. aeruginosa
2) S. aureus
3) Acinetobacter spp.
4) Klebsiella spp.
5) Enterobacter spp.
6) Enterococcus spp.
7) Serratia spp.
8) Escherichia coli
9) Stenopthophomonas maltophilia
10) Proteus spp.
11) Estafilococos coagulase-negativa
Fatores de risco para pneumonia hospitalar:
Intubação orotraqueal e/ou ventilação mecânica
Depressão do nível de consciência
Aspiração de grande volume de secreção
Pacientes com DPOC ou > 70 anos
Uso de redutores de acidez gástrica
Uso prévio de antimicrobianos
Presença de sonda nasogástrica
Trauma grave
Broncoscopia recente
Sistema de condução e manuseio de água (Legionella), assim
como doenças crônicas e imunossupressão
Diagnose de pneumonias hospitalares:
Infecção pulmonar que instala entre 48 a 72 horas após internação
e 48 a 72 após alta
Pneumonia associada a ventilação mecânica é infecção pulmonar
que se instala após 48 horas de ventilação mecânica, exceto se a
pneumonia foi o motivo de se usar a ventilação mecânica
Infiltrados alveolares, broncograma aéreo ou infiltrado novo ou
progressivo no raio X torácico e mostra complicações (derrame
pleural e necrose)
Exame de escarro é útil quando há > 25 PMN no campo
microscópico de pequeno aumento, < 10 células epiteliais no
campo microscópico de pequeno aumento, > 5% dos leucócitos
com bactérias intracelulares e concordância entre as bactérias
encontradas na coloração de gram e na cultura.
Se se encontra vírus influenza ou parainfluenza ou sincicial
respiratório, estrongilóides, toxoplasma, pneumocistis, histoplasma,
criptococo e tuberculose, sempre é patogênico.
Caso clínico 5: Sepse abdominal e febre tifóide:
Peritonites:
Peritonites primárias: O foco de infecção não vem de contaminação
do tubo digestivo:
Peritonite espontânea em pacientes com cirrose hepática:
E. coli e klebsiella spp. são os agentes mais comuns, seguindo-se
estreptococos, pneumococos, estafilococos, anaeróbios,
Cryptococcus neoformans e Listeria monocitogenes
Ocorre em 8 a 27% dos cirróticos e 50% destes morrem.
Hemorragia digestiva, altos níveis de bilirrubina, hipoproteínaascítica (<1g/dL) e episódios prévios de peritonite espontânea são
fatores de risco.
Após evolução silenciosa de dias ou semanas, há febre baixa, dor
abdominal e principalmente agravamento repentino da insuficiência
hepática do paciente (encafalopaita hepática, síndrome
hepatorrenal)
A bioquímica do líquido peritoneal indica > 250 neutrófilos/mm3, pH
< 7,35, lactato > 32 mg/dL e presença de bactérias na coloração de
gram e cultura. Pode-se inocular líquido de hemocultura no
peritônio para aumentar o rendimento.
Deve-se diferenciar de peritonite secundária.
O tratamento de escolha é cefalosporinas de terceira geração
(ceftriaxona ou cefotaxima), 2° opção (gentamicina com ampicilina)
por cinco dias. Depois da cura clínica, deve-se administrar
norfloxacina 400mg/dia VO por 6 meses para evitar recorrências.
Peritonite primária na infância:
Mais comum em meninas < 2 meses e crianças com síndrome
nefrótica ou cirrose hepática.
Os agentes mais freqüentes são pneumococos, estreptococos
beta-hemolíticos do grupo A e bacilos gram-negativos em cirróticos,
seguindo estafilococos.
O quadro clínico é dor abdominal à palpação e com
descompressão dolorosa, febre, náuseas, vômitos, dimunuição do
peristaltismo e defesa abdominal.
Quando o líquido peritoneal está fluído e sanguinolento, a infecção
é estreptocócica. Quando há um foco a distância de infecção e pus
espesso, cremoso e amarelo no líquido peritoneal, há infecção por
estafilococos.
Se confirma a diagnose por coloração de gram do líquido
peritoneal.
O tratamento é penicilina G cristalina e drenagem dos abscessos
que surgirão. Se houver estafilococos, adicionar oxacilina ou
vancomicina na resistência.
Peritonite após infecções genitais:
Os agentes são N. gonorrhoeae e Chamydia trachomatis.
Há dor no no QSD do abdome na palpação, defesa abdominal,
náuseas, vômitos, dor no ombro direito; febre e calafrios menos
comuns. Há leucorréia vaginal e dor na palpação do colo uterino.
A diagnose é confirmada por cultura do líquido peritoneal e da
endocérvice.
O tratamento é igual a da DIP (doença inflamatória pélvica).
Paritonite primária em pacientes imunossuprimidos:
Sintomas sugestivos de processo abdominal estão diminuídos ou
ausentes e deve-se usar mais os métodos complementares de
imagem.
Os agentes mais comuns são bactérias oportunistas, fungos e
citomegalovírus e se trata o que crescer na cultura e os resultados
do antibiograma.
Peritonite por tuberculose:
Ocorre em 2% dos tuberculosos e 30 a 67% dos pacientes com
tuberculose abdominal.
Há ascite, febre e sudorese noturnas (forma úmida) ou dor
abdokminal, febre, plastrão abdominal, linfonodomegalia
mesentérica e retroperitoneal.
A diagnose é feita por bioquímica do líquido peritoneal, que possui
> 2,5g/dL de proteína, < 30mg/dL de glicose e > 200
leucócitos/mm3 e > 32,2UI/L de desaminase da adenosina.
O tratemento é esquema RIP por 6 a 9 meses, podendo-se trocar a
pirazinamida por etambutol.
Peritonite em pacientes com diálise peritoneal contínua:
Os agentes mais comuns são estafilococos, estreptococos,
difteróides, seguindo-se gram-negativos, enterobactérias e P.
aeruginosa.
Há turvação do líquido de diálise, dor abdominal, náuseas, vômitos,
febre e diarréia.
A diagnose é confirmada por cultura do líquido peritoneal e > de
100 leucócitos/mm3 gg.
O tratamento é vancomicina ou teicoplamina com gentamicina ou
cefalosporinas de 3° geração (ceftriaxona ou cefotaxima).
Peritonite química:
Causado por suco gástrico ou pancreático, bile, sangue, urina,
mecônio, quilo e bário.
Deve-se explorar cirurgicamente o abdome se houver possibilidade
de infecção secundária, por grande mortalidade associada.
Peritonite secundária: O foco de contaminação vem do trato digestivo
por necrose, trauma ou intervenção ou perfuração do mesmo:
Os agentes mais freqüentes são E. coli, B. fragilis, P. aeruginosa,
Enterobacter spp., Enterococcus faecalis, Gg.
Há dor que pode se irradiar aos ombros, piora com respiratação,
tosse ou movimentação do abdome, defesa muscular,
descompressão dolorosa, plastrão abdominal, diminuição da
peristalse, febre, taquicardia, sede, oligúria.
Outros achados dependem do fator que desencadeou a peritonite.
A dignose se confirma por leucocitose com desvio à esquerda no
hemograma, uremia, pneumoperitônio no raio X abdominal
ortostático, apagamento da gordura pré-peritoneal e da sombra do
m. psoas, distensão das alças intestinais e coloração de gram,
cultura e bioquímica do líquido peritoneal. Pode-se lançar mão de
laparoscopia e laparotomia se ainda houver dúvida.
O tratamento é cateterizar veias profundas para hemocultura,
outros exames bioquímicos e repor líquidos, cateterismo vesical,
intubação nasogástrica, gasometria arterial e antibióticos e cirurgia.
Os antibióticos usados de forma empírica são gentamicina com
clindamicina ou metronidazol (1° opção), cefalosporina de 3°
geração (ceftriaxona ou cefotaxima) ou perfloxacina ou ofloxacina
com clindamicina ou metronidazol (2° opção) ou amoxicilina com
ácido clavulânico (3° opção) até melhora do paciente.
Se não melhorar em 14 dias, suspeitar de algum foco séptico,
deiscência de sutura ou fístulas.
Deve-se fazer laparotomia xifopubiana para se retirar focos
sépticos ou drená-los ao exterior, retirar tecidos desvitalizados,
lavar a cavidade com solução salina. A peritoniostomia só é
utilizada em situações graves e risco grande de morte na cirurgia.
Pode complicar compneumonia, insufciciência respiratórias, SARA,
íleo adinâmico, obstrução intestinal, sepse e peritonite terciária.
Na peritonite pós-operatória, os esquemas empíricos devem ser
metronidazol ou clindamicina com amicacina (1° opção),
ciprofloxacina (2° opção) ou ceftazidima (3° opção).
Peritonite terciária: Ocorre após peritonites primária ou secundária:
Os agentes mais comuns são P. aeruginosa, Acitetobacter
baumannii, S. epidermitis, MRSA e enterococos. Geralmente são
resistentes a múltiplos antibióticos.
Há sepse, descompensação, febre baixa e hipercatabolismo.
Abscessos intra abdominais:
Abscessos intraperitoniais:
Mais comuns no QID do abdome, espaço subfrênico direito, QIE do
abdome, pelve, goteiras paramesocólicas e espaço sub-hepático.
Há febre, taquicardia, astenia persistente, calafrios, sinais de
choque, palpação de massa ou plastrão e dor na palpação do
abscesso. Pode haver sinais de comprometimento dos órgãos
vizinhos.
A diagnose é comfirmada por lecocitose com desvio à esquerda,
anemia normocrônica normocítica, níveis hidro-aéreos na rotina de
abdome agudo e no ultra-som e outros métodos de imagem,
distúrbios hidroeletrolíticos.
Os agentes mais comuns são E. coli, Klebsiella spp., Proteus spp.,
P. aeruginosa, E. faecalis, B. fragilis, B. melaninogenicus,
Clostridium spp., Peptostreptococcus spp., Peptococcus spp.,
Fusobacterium spp. e estreptococos.
Se trata por drenagem (cirúrgica ou percutânea) e os antibióticos
empíricos são os mesmos da peritonite secundária.
Pode complicar com rotura do abscesso, superinfecções por
candida ou bactérias resistentes, choque séptico, insuficiência
orgânica, fístulas, hemorragias, pileflebite e evisceração.
Febre tifóide:
Doença causa por bactérias Salmonella enterica, dos sorotipos typhi e
paratyphi A, B, C.
Patogenia:
Água e alimentos contaminados com fezes contaminadas com a
bactéria atingem o estômago e chegam ao duodeno.
As bactérias invadem a mucosa duodenojejunal, atingem linfáticos
regionais e provocam bacteremia e invadem o sistema fagocítico
mononuclear.
Quadro clínico:
Após 8 a 14 dias de incubação, há febre de 39 a 40°C na primeira
semana, podendo haver dissociação pulso-temperatura. Também
há cefaléia, prostração, anorexia.
Na segunda semana, há bradipsiquismo, dor abdominal, distensão
abdominal por meteorismo, diarréia ou constipação. Menos
freqüente são tosse, palidez, emagrecimento e úlceras na cavidade
oral.
Há hepatoesplenomegalia, dor na palpação do QID abdominal,
adenomegalia cervical e roséolas tifóidicas (máculas de 0,5 a 1,5
cm de diâmetro no dorso, que desaparecem à digitopressão e
duram de 3 a 5 dias).
Exames complementares:
Hemocultura, coprocultura, mielocultura, urinocultura e cultura da
roséola tifóidica ou outros materiais para se encontrar a bactéria
Reação de Widal (positivo nos títulos superiores a 1:80 ou 1:100,
com distância de 15 entre as duas coletas para pareamento)
ELISA e contra-imunoforese
Leucopenia, neutropenia e linfomonocitose relativa e anemia e
plaquetocitopenia moderadas no hemograma. Se houver
neutrocitose e/ou leucocitose, complicações deverão se esperadas,
e quando há leucopenia grave, há lesão medular por clorafenicol.
VHS normal ou dimunuído
Tratamentos antibióticos (por 14 dias):
1° opção: Clorafenicol e 2° opção: Ampicilina ou amoxicilina
3° opção: Sulfametoxazol com trimetroprima
4° opção: Ceftriaxona ou cefixime
5° opção (1° no caso de multirresistência): Ciprofloxacina ou
ofloxacina
Deve-se manter o equilíbrio hidroeletrolítico e usar dexametasona
nas formas hipertóxicas
Complicações:
Hemorragia digestiva na região íleo-cecal
Perfuração intestinal no íleo terminal
Pneumonia, hidrotórax, micardite, psicoses, abscessos, pancreatite,
colecistite e insuficiência renal
Profilaxia:
Procurar destino sanitário adequado às fezes
Aquecer a 57°C, lavar e/ou clorar água e alimentos antes de
consumí-los
Seminário 5: Infecções do trato urinário:
Agentes causadores de infecção do trato urinário em mulheres:
Escherichia coli (75 a 90%)
Staphylococcus saprophyticus (5 a 15%)
Outros enterococos e bacilos entéricos gram-negativos (Klebsiella
spp. e Proteus mirabilis)
Quadro clínico:
Disúria ou freqüência urinária ou hematúria maciça em mulheres:
50% de probabilidade
Vaginite, cervicite e/ou irritação ou descarga vaginais reduz a
probabilidade em 20%
Combinação dos primeiros sintomas sem os segundos sintomas
atingem probabilidade de 90%
Sintomas sugestivos com história prévia de cistite trazem 84 a 925
de probabilidade.
Estudos dizem que mulheres com baixo risco, sem infecções
urinárias anteriores, sem vaginite ou cervicite podem ser tratadas
sem serem examinadas, mas fora destes padrões, todas as
mulheres devem ser examinadas adequadamente.
Febre, calafrios e dor nos flancos indicam mais pielonefrite.
Fatores de risco:
História prévia de cistite
Atividade sexual freqüente ou recente sem preservativos
(especialmente só com agentes espermicidas)
História materna de cistite
Condições de má higiene perineal (mulheres institucionalizadas,
demência e doença neurológica)
Deficiência estrogênica
Diabetes melitus
Pacientes com cistocele, incontinência urinária ou que foram
submetidas a cirurgia genitourinária
Diabetes, hospitalização recente e uso atual de antibióticos
aumentam o risco da infecção ser resistente.
Exames complementares:
Piúria na urinoanálise: 95% de sensibilidade e 71% de
especificidade
Bactéria visível no exame microscópico: 40 a 70% de sensibilidade
e 85 a 95% de especificidade
As culturas são necessárias para identificar organismos incomuns
ou resistentes em mulheres com quadro clínico há 2 a 4 semanas,
apesar do tratamento correto.
Quando de considera mais de 100000 bactérias por mL infecção,
há 50% de sensibilidade; que aumenta muito quando se considera
1000 bactérias por mL infecção, sem alterar muito a especificidade.
As infecções consideradas não-complicadas são em pacientes sem
doenças genitourinárias não-obstrutivas e na ausência de
instrumentação prévia
Tratamento na cistite não-complicada:
1° opção: Trimetoprima isolada ou com sulfametoxazol por 3 dias
2° opção: Ofloxacina ou outras fluoroquinolonas (ciprofloxacina,
levofloxacina, norfloxacina, lomefloxacina ou gatifloxacina) por 3
dias
3° opção: Nitrofurantoína por 7 dias
4° opção: Dose única de trometamina fosfomicina
5° opção: Amoxicilina com clavulanato por 72 horas
TMP-SMX, gentamicina ou tobramicina, ceftriaxona ou cefotaxina,
piperacilina com tazobactam, ciprofloxacina ou ofloxacina
oulevofloxacina ou gatfloxacina são as opções a se usar quandose
precisa internar a paciente e usar a via EV.
Tratamento na pielonefrite:
1° opção: Trimetoprima com sulfametoxazol ou fluoroquinolonas
por 14 dias
2° opção: Amoxilina isolada ou com clavulanato
Uso oral em casa se a paciente puder ser acompanhada
proximamente e não apresentar sinais de toxemia
Tratamento nas grávidas:
1° opção: Nitrofurantoína (exceto em pacientes com deficiência de
G6PD), amoxicilina com clavulanato ou cefalexina pelos mesmo
tempo da infecção em não-grávidas de cada droga
2° opção: TMP-SMX (evitar no 1° trimestre) por 3 dias
3° opção: Ampicilina, trometamina fosfomicina, ceftibuten por 3 dias
Pielonefrite: Gentamicina ou tobramicina ou ceftriaxona com
internação
Acompanhamento:
Acompanhamento com novas urinoculturas só são necessárias se
os sintomas não desaparecerem.
Exames de imagem só detectam anormalidades corrigíveis em
caso de hematúria persistente.
Quimioprofilaxia:
Indicado nas infecções recorrentes, nas seguintes condições: Uso
de espermicidas vaginais (embora possam ser usados outros
métodos anticoncepcionais) e 2 infecções em 6 meses ou 3 em 12
meses
Só fazer quimioprofilaxia se uma urinocultura acusar ausência de
infecção após 1 ou 2 semanas após tratamento da infecção. Se usa
por 6 a 12 meses.
Podem ser usados nitrofurantoína, trimetroprima isolada ou com
sulfametoxazol, ciprofloxacina ou nofloxacina quimioprofilaxia pode
causar sintomas gastrointestinais e infecção fúngica vaginal.
Caso clínico 6: Infecções na gravidez:
Epidemiologia da sífilis: Fatores de risco:
Vida urbana e idade jovem
Uso de drogas ilícitas pelo mãe ou seu parceiro
Maior freqüência e variedade de relações sexuais, especialmente
sem preservativos
Ser infectado por outras DST
Uso inadequado de antibióticos para tratar DST
Gravidez na adolescência
Pré-natal inexistente ou inadequado
Diagnose laboratorial de sífilis na gravidez:
Pesquisa de T. pallidum no líquido que escorre das lesões (ou
linfonodo regional ou líqüido amniótico), após escarificação, em
campo escuro
Pesquisa de T. pallidum por impregnação por prata ou
imunofluorescência direta das lesões suspeitas
Sorologia por VDRL (ocorre também em várias doenças, mas
títulos acima de 1/16 indicam sífilis)
FTA-ABS positivo (indica que o paciente já contraiu sífilis alguma
vez) e FTA-ABS-IgM positivo (indica infecção recente e é usado
para diagnosticar sífilis congênita)
Na gravidez, todo teste não treponêmico deve ser confirmado por
um teste treponêmico.
Ultrassom fetal pode identificar hidropsia fetal e outras
manisfestações da sífilis no feto.
Tratamento na gravidez:
Sífilis primária, secundária ou latente: Penincilina G benzatina 2,4
(1 dose) ou 4,8 (2 doses, 7 dias entre uma e outra) milhões de UI
por via IM ou penincilina G procaína 600000 UI por dia por via IM
por 10 dias
Sífilis terciária, exceto neurossífilis: Penincilina G benzatina três
doses de 2,4 milhões de UI a cada semana por via IM
Neurossífilis: Penincilina G cristalina 2 a 4 milhões de UI a cada 4/4
horas por 10 dia por via EV ou penincilina G procaína 2,4 milhões
de UI por dia por via EV com probenecida 500 mg 6/6 horas por via
oral, por 14 dias
Dessenssibilizar a grávida em caso de alergia a penincilina
O tratamento na segunda metade da gravidez pode causar reação
de Jarisch-Herxheimer (cefaléia, febre, calafrios, artralgias, mialgias
e exacerbação das lesões), podendo levar trabalho de parto
prematuro e/ou sofrimento fetal. Se trata a reação com analgésicos
e repouso e se evita por usar corticóides.
Prevenção:
Testes sorológicos na primeira consulta pré-natal, podendo repetir
no terceiro trimestre e no momento do parto
Diagnose e tratamento precoces da gestante e seus parceiros
Epidemiologia da rubéola congênita:
Causa cardiopatia, surdez, alterações oculares e seqüelas
neurológicas no feto
Quanto mais cedo na gravidez a infecção pelo vírus, mais seqüelas
terá o feto.
Ter infecção clínica por rubéola não é certeza de imunidade, pois
várias outras doenças podem simular o quadro clínico da rubéola.
Prevenção da rubéola:
Revacinar quaisquer mulheres, não-grávidas, com padrão
sorológico pelo ELISA sem ser IgM negativa e IgG positiva (IgM e
IgG ambas positivas ou negativas ou IgM positiva e IgG negativa)
Não vacinar nenhuma mulher enquanto estiver grávida
Epidemiologia da citomegalovirose:
Causa paralisia cerebral, retardo mental, atrofia óptica e surdez
neurossensorial em neonatos
A maioria das mulheres é soropositiva para este vírus, mas parte
ainda é soronegativa na gravidez.
Prevenção da citomegalovirose:
IgM positivo em mulheres previamente soronegativas indica
infecção aguda
Pode-se tentar fazer amniocentese para procurar vírus no líquido
amniótico, confirmando a infecção viral.
Epidemiologia da listeriose:
Encontrada a bactéria em pólem, água, esgoto, leite e carnes
contaminados.
Causa infecção em quaisquer causas de imunossupressão (a
gravidez é uma condição de imunossupressão relativa), sendo mais
freqüente no 3° trimestre
Aumenta a chance de haver aborto ou prematuridade na gravidez
Prevenção da listeriose:
Diagnose precoce por pesquisa do agente no sangue, placenta,
colo uterino e líquor.
Tratamento com ampicilina com ou sem gentamicina, TMP-SMX ou
vancomicina
Epidemiologia das hepatites virais:
O período da gravidez com maior risco de transmissão é durante o
3° trimestre e trabalho de parto (vírus B).
Prevenção:
Diagnose precoce por dosagem de HBSAg e anti-HBs Ag (vírus B)
e anti-HCV ELISA (vírus C)
Imunoglobulina e vacinação nos neonatos (só é disponível para
hepatite B)
Epidemiologia de herpes:
A contaminação do feto pode ser na passagem do canal do parto,
infecção ascendente do colo uterino ou vulva, transplacentária e e
contato com pessoas infectantes, principalmente orais.
Causa aborto espontâneo, prematuridade, crescimento intra-uterino
retardado ou herpes neonatal (morte e seqüelas neurológicas)
Prevenção do herpes na gravidez:
Diagnose precoce por citologia pelo método de Papanicolau,
isolamento do vírus em tecidos, ELISA e PRC do DNA do vírus
Aciclovir por 7 dias nas formas leves e por 21 dias nas formas
graves
Indicar parto cesáreo se houver lesões visíveis.
Diagnosticar precocemente herpes neonatal e tratar com aciclovir
endovenoso
Epidemiologia do HIV na gravidez:
Transmitido pelas vias intraplacentária, durante o trabalho de aprto
e ingestão de HIV no leite materno
Baixo CD4, alta carga viral no plasma, fumo, usar drogas
endovenosas, ter outras DST são fatores de risco para infecção
neonatal.
Ruptura das membranas há mais de 4 horas, corioamniotide e
parto vaginal são outros fatores de risco.
Prematuridade e PIG também são fatores de risco para infecção
neonatal.
Prevenção da infecção neonatal pelo HIV:
Administrar AZT ou nucleosídeos análogos ou inibidores da
transcriptase reversa ou inibidores da protease para a grávida,
exceto efavirenz. Pode-se fazer reforço destes remédios logo antes
do parto, espacialmente com AZT.
Tratar o bebe com AZT se a mãe não o fez durante a gestação
Evitar amamentar
Epidemiologia da toxoplasmose na gravidez:
A grávida se infecta por oocisto nas fezes de gato que contaminam
vegetais e insetos, carnes mal cozidas com cisto de toxoplasma,
receber tecidos humanos contaminados e acidente de laboratório.
A maioria das grávidas já foi infectada previamente.
A probabilidade de se infectar aumenta com o passar da gravidez
para quem não é já imune, mas as seqüelas fetais diminuem
quanto mais tarde na gravidez for a infecção.
Quadro clínico da toxoplasmose na gravidez:
Só 20% apresentam quadro clínico como rash cutâneo, febre e
adenomegalias e hepatoesplenomegalia, se confundindo com
outras causas da síndrome de mononucleose.
Quadro clínico da toxoplasmose congênita:
Coriorretinite, atraso no desenvolvimento e estrabismo
Cegueira, epilepsia, retardo motor ou psicomotor e anemia
Icterícia, rash cutâneo, petéquias por trombocitopenia e encefalite
Pneumonite, microcefalia, hidrocefalia, diarréia e hipotermia
Exames complementares:
ELISA ou imunofluorescência indireta
IgM e IgG negativas (ausência de exposição), IgM positiva e IgG
negativa (infecção aguda) e IgM positiva e IgG positiva e com
pouca avidez (infecção recente) possuem risco de haver
toxoplasmose congênita.
Amniocentese e PCR do líquido amniótico a partir da 18° semana
Ultrassom fetal que mostra ventriculomegalia, calcificações intracraneanas, catarata, microcefalia, hepatoesplenomegalia, ascite,
calcificações parenquimatosas, intestino hiperecóico,
placentomegalia, hidropsia fetal e retardo de crescimento uterino.
Exame de fundo de olho, raio X e TC cranianos, US transfontanela,
exame histopatológico da placenta e pesquisa de material do
toxoplasma por ELISA ou PCR do sangue, líquor ou urina na
toxoplasmose no neonato
Tratamento da toxoplasmose:
O tratamento é indicado quando há risco de infecção (sorologia
diferente de IgM negativa e IgG positiva ou IgM positiva e IgG
positiva com muita avidez).
Espiramicina (esquema II) por 4 semanas alternado por
sulfadiazina, pirimetamina e ácido folínico (esquema I) por quadro
semanas. Não administrar esquema I no 1° trimestre de gestação.
Quadro clínico da toxoplasmose cerebral (principal causa de lesão
intracraniana com efeito de massa em pacientes com infecção pelo
HIV):
Incoordenação motora, ataxia, tremor cerebelar
Hemiparesia e paralisia de nervos cranianos (lembra neurossífilis e
herpes simples e criptococose e linfoma do SNC)
Alterações do sensório
Letargia e coma (lembra herpes simples)
Convulsões, diplopia e cefaléia (lembra herpes simples e
cripticocose e linfoma do SNC)
Febre em menos de 50% dos pacientes (lembra tuberculose e
criptococose) e sinais de irritação meníngea em menos de 10% dos
casos (se houver, lembra neurossífilis)
Quando acomete a medula espinhal, afeta motitricidade ou
sensibilidade dos membros, incontinência fecal ou urinária e dor
local.
Hemiparesia, disúrbios da fala, disúrbios do movimento mais
grosseiros e distúrbios neuroendócrinos indicam pior prognose.
Os acometimentos do SNC, coração, olhos e pulmão (febre com
tosse e dispnéia) são mais freqüentes, normalmente por reativação
de uma infecção antiga já controlada.
Podem descompensar com insuficiência respiratória aguda e
quadro semelhante ao choque séptico.
Exames complementares:
Múltiplas lesões hipodensas com reforço de contraste,
principalmente nos gânglios da base na TC craniana com duplo
contraste
RM
Tratamento:
Esquema I por 4 a 6 semanas
Redução da pressão intracraniana com manitol e corticóides
Só fazer biópsia cerebral depois de 10 a 14 dias se tratamento sem
sucesso.
Profilaxia:
Profilaxia primária é indicada para pacientes infectados por HIV,
como sorologia para T. gondii e CD4 < 100 células/mm3.
Se usa cotrimazol ou TMP-SMX com dapsona e pirimetamina.
Após infecção por toxoplasma, a profilaxia secundária é feita com
pirimetamina com cotrimazol ou sulfadiazina ou clindamicina com
dapsona e pirimetamina, sempre acompanhados de ácido fólico.
Prevenção da toxoplasmose:
Comer carne apenas cozida e manipular carnes cruas com luvas
Lavar, frutas, verduras e as mãos antes das refeições
Evitar contato com gatos, canteiros e caixas de areia
Repetir a sorologia a cada mês de gestação
Fatores de risco para toxoplasmose em imunocompetentes:
Comer carne crua ou mal-cozida com cistos, água ou comida
(carnes, leite, ovos, vegatais) com oocistos
Transmissão placentária por mãe infectada na gestação
Receber tecidos contaminados e acidentes pérfuro-cortantes
Invertebrados coprófagos podem levar os oocistos até os humanos.
Açougueiros e pessoas que trabalham em abatedouros estão em
particular risco.
Quadro clínico no paciente imunocompetente:
Linfoadenomegalia cervical (sem supurar e < 3 cm de diâmetro e
tendem a inchar)
Febre, mal-estar, calafrios noturnos, mialgia e dor de garganta
Rash maculopapular, dor abdominal por linfoadenomegalia
retroperitoneal ou mesentérica e hepatoesplenomegalia
Coriorretinite (dor ocular, visão borrada, escotomas, fotofobia,
epífora, perda de acuidade visual, glaucoma)
< 10% de linfócitos atípicos
Confunde com mononucleose infecciosa, doença da arranhadura
de gato, CMV, tuberculose, tularemia, sarcoidose, linfoma,
leucemia e carcinoma metastático.
Pode complicar com miocardite (arritmia, pericardite e insuficiência
cardíaca), pneumonite, hepatite, encefalite, orquite e polimiosite.
Exames complementares na coriorretinite por toxoplasma:
Baixos níveis de IgG e IgM não-detectada para o parasita
Deve-se fazer a titragem do teste do corante soro não-diluído pois
este pode ser negativo em até 1:16.
A detecção de resposta anormal de anticorpos anti-toxoplasma ou
detectação do parasita isolado ou em tecido nos fluídos oculares
podem ser usados em casos inconclusivos.
PCR e biópsia do vítreo podem ser usadas em casos especiais.
Indicações de se tratar coriorretinite por toxoplasma:
Decrécimo de acuidade visual
Lesões maculares ou peripapailares ou maiores do que o diâmetro
de um disco óptico
Inflamação média a grave do vítreo
Múltiplas lesões ativas e atividade de doença por mais de 1 mês
Tratamentos na coriorretinite:
Pode-se usar clindamicina além do esquema tradicional.
Corticóides são indicados se houver lesões na mácula ou cabeça
do nervo óptico ou borda papilomacular.
Fotocoagulação, vitrectomia e lentectomia podem ser usadas.
Seminário 6: Meningoencefalites:
Agentes mais freqüentes de meningoencefalite de acordo com a
idade:
< 3 meses de vida: Estreptococos do grupo B (subtipo III), bacilos
coliformes (E. coli, Klebsiella spp., Enterobacter e Salmonella) e
Listeria monocitogenes (sorotipo IVb)
> 3 meses e < 5 anos: Streptococcus pneumoniae, Neisseria
meningitidis e Haemophilus influenzae tipo B
> 5 anos: S. pneumoniae e N. meningitidis e, em imunossuprimidos
e pacientes submetidos a neurocirurgia, Staphylococcus spp.,
Pseudomonas aeruginosa e bacilos entéricos gram-negativos
Formas de transmissão:
Pode ser por via vertical, hospitalar em pacientes lactentes de baixo
peso que passam muito tempo no hospital
Os meningococos são classicamente transmitidos por contato
direto com as secreções nasofaríngeas de algum carreador.
Pior condição de vida e freqüentar lugares lotados também são
fatores de risco.
Caracterização da Neisseria meningitidis (agente mais freqüente de
meningite):
Cocos gram-negativos de 0,6 a 0,8 m de diâmetro, em forma
isolada ou diplococos, aeróbias, oxidase e catalase posititvos e
possuem fímbrias
São encontradas em trato rerspiratório superior, colo uterino, uretra,
mucosa anal e conjuntivas.
Cada vez mais causa infecções invasivas e graves e pacientes com
deficiência do complemento estão em particular risco para estas
infecções.
Patogênese:
Após danos da mucosa do trato respiratório superior por vírus, o
agente que mora neste local consegue atravessar a mucosa nasal
e invadir a corrente sanguínea por vaso subendoteliais.
Mais tarde, o agente penetra nas regiões do SNC em que a barreira
hematoencefálica é menos consistente (plexo coróide e capilares
cerebrais).
Outras formas de penetrar no SNC é por extensão de sinusites.
otites médias, mastoidites e focos parameníngeos e inoculação
direta em TCE com rinoliquorréia, defitos da dura-máter, feridas
penetrantes no crânio e neurocirurgias.
Após entrar no SNC, o agente se multiplica, liberando estruturas do
mesmo que provocam reação imune do corpo.
A invasão de fagócitos e linfócitos para o SNC, provocando
inflamação e o quadro clínico, é o fato mais lesivo e a causas das
seqüelas posteriores.
Quadro clínico:
90% dos casos de doença meningocócica se manisfestam por
sepse ou meningite.
Pode haver infecção das VAS prévia em alguns casos (dor de
garganta, coriza, tosse, otalgia e febre).
O quadro clássico (febre, calafrios, vômitos, fotofobia, cefaléia forte
que evolui para convulsões, irritabilidade, delírios, sonolência,
letargia e coma) só é mais visto em crianças maiores e adultos.
Os sinais de Kernig e Brudzinski com rigidez de nuca são os mais
específicos para meningites.
Petéquias e erupções purpúricas indicam meningococcemia ou
meningite por H. influenzae, assim com acometimento de
articulações e mialgia
Múltiplas hemorragias com choque (síndrome de WaterhouseFriderichsen) é patognomônico de meningococcemia
Rashes cutâneos (maculopapular ou urticariforme, se tornando
violáceas depois) indicam infecção pelo pneumococo, assim como
história de drenagem auricular ou trauma na cabeça.
No lactente, há apatia, hipo ou hipertermia, irritabilidade,
abaulamento de fontanela e recusa alimentar.
O meningococo ainda pode causar artrite, panoftalmite, conjuntivite,
endocardite, pericardite, faringite, pneumonia, osteomielite,
epiglotite, celulite orbital, uretrite, salpingite e infecção cervical. A
sepse por este agente cursa com vasculite e choque grave.
Exames complementares:
Sempre que meningite for suspeitado, deve-se fazer a punção
lombar para confirmar a diagnose (após excluir hipertensão
intracraniana)
Líquido turvo, com > 200 cél./mm3, com aumento de leucócitos
(especialmente leucócitos polimorfonucleares), altos níveis de
proteína e baixos de glicose confirmam a diagnose, só se
esperando haver resultados positivos para coloração de gram e
cultura do material.
No início da doença, pode haver infecção estando o líquor sem
nenhuma destas alterações. Deve-se repetir a punção horas
depois.
Outros locais para se obter o patógeno são sangue, líquido sinovial,
outro líquido estéril e lesões purpúricas.
Na infecção por L. Monocitogenes, às vezes é difícil obter líquor
turvo, pois a infecção é pouco concentrada neste caso.
Exames de imagem são indicados na presença de sinais focais,
manutenção do coma após 72 horas de terapia adequada, défict
neurológico motor persistente, crise convulsiva de início tardio,
pleocitose do LCE após completar a antibioticoterapia, sinais de
hipertensão intracraniana e meningite recorrente.
Complicações:
Colapso circulatório
Coagulação intravascular disseminada
Gangrena de extremidades
Quadro neurológicos focais como hemiparesia, quadriparesia,
paresia facial, defeitos de campimétricos (necrose cortical, vasculite
oclusiva, trombose de veias corticais)
Surdez transitória ou permanente
Hidrocefalite e edema cerabral (dimunuição rápida do nível de
consciência, hipertensão intracraniana, bradicardia, arritmia
respiratória, anisocoria e paralisia facial)
Efusão ou empiema subdural (febre, vômitos, irritabilidade e
abalos) – se punciona a coleção todo o dia
Abscessos cerebrais (cefaléia, alterações do nível de consciência,
náuseas, vômitos e febre) se trata com penincilina cristalina,
metronidazol e ceftriaxona ou cefotaxima e talvez drenagem
cirúrgica
Hemorragia intraparenquimatosa
Hipertermia
Tamponamento cardíaco na pericardite
Reativação da infecção herpética
Abalos
Artrite
Fatores de má prognose:
Abalos focais, difíceis de controlar e que perssitem após o 4° dia de
internação
Presença de púrpuras
Doenças nos extremos da vida
Imunossupressão do paciente
Infecção por estreptococos, bacilos entéricos gram- e
pneumococos
Presença de choque, hipotensão, coma e alteração do nível de
consciência
Tratamento:
Infecção no neonato recente: Ampicilina com cefotaxime
Infecção no neonato tardio: Nafcilina (fluoxacilina) ou vancomicina
com ceftazidime
Infecção em 1 a 3 meses de vida: Ampicilna com cefotaxime ou
ceftriaxona
Infecção em 3 meses a 5 meses de vida: Cefotaxime ou ceftriaxona
Acima de 5 anos: Cefotaxime ou ceftriaxona e vancomicina com
rifampsina se houver germes resisitentes
Estes esquemas de antibioticoterapia são por 10 a 14 dias,
alargando-se para 2 a 3 meses na infecção por enterococos.
Também deve-se fazer suporte com oxigenação, hidratação e
outras medidas para evitar hipoglicemia, hiponatrenia, abalos e má
perfusão cerebral por hipertensão intracraniana.
Dexametazona pode ser útil para evitar edema cerebral.
Profilaxia:
Oferecer rifampsina para os contatos íntimos em caso de meningite
por meningococo (5 a 7 dias) ou H. influenzae (4 dias) (contatos
íntimos são todos que tivram contato por mais de 8 horas
consecutivas ou beijaram na boca do paciente nos últimos sete
antes da internação).
Isolamento respiratório do paciente por 24 horas e descolonização
das vias aéreas com ceftriaxona dose única
Vacinação para H. influenzae e N. meningitidis para pacientes com
deficiência do complemento e/ou com asplenia. Para H. influenzae,
todas as crianças são vacinadas.
Caso clínico 7: Doença de Chagas:
Epidemiologia da doença de Chagas:
O Trypanossoma cruzi é encontrado desde o sul dos EUA até o sul
da Argentina (49°S de latitude).
Se adquire a doença por comer outros mamíferos (gambás,
roedores, tatus, tamanduás, gatos e cachorros silvestres ou
domésticos, coelhos, macacos e morcegos) infectados ou outras
comidas com triatomídeos infectados, ser picado por um
triatomídeo infectado, receber sangue e outros tecidos infectados e
de forma congênita.
A invasão e modificação de ambientes silvetres pelo homem torna
os triatomídeos mais próximos do homem, aumentando a chance
de infecção.
Os insetos vetores são hemípteros, família Reduviidae, subfamília
Triatominae, de várias espécies, variando de preferência de vida
silvestre ou doméstica. Durante toda a vida destes insetos, podem
se infectar e transmitir tripanossomas.
Ciclo evolutivo do T. cruzi:
Os insetos vetores sugam sangue de animais com tripomastigotas.
No estômago destes insetos, os tripomastigotas evoluem para
esferomastigotas (forma arredondada com flagelo circumdando o
corpo) e vão para o intestino médio.
No intestino médio, os esferomastigotas evoluem para
epimastigotas (forma flagelada com o cinetoplasto próximo ao
núcleo) e vão para o intestino posterior.
No intestino posterior, os epimastigotas evoluem para
tripomastigotas metacíclicos, a forma infectante.
Ao picar uma pessoa, os tripomastigotas metacíclicos nos dejetos
que o inseto despejou penetram em soluções de continuidade de
pele ou mucosas íntegras, infectando a pessoa.
No sangue da pessoa ou outros vertebrados, os tripomastigotas
metacíclicos penetram em macrófagos, fibras musculares estriadas
e células da glia.
São cobertos por vacúolos fagocitários destas células, mas os
tripomastigotas escapam dos mesmos para o citoplasma, se
multiplicam e evoluem para amastigotas ovalados.
Os amastigotas se multiplicam e só evoluem para tripomastigotas
antes de romperem a célula infectada, 3 a 6 após penetrarem.
De volta à circulação, os tripomastigotas penetram em outra célula
ou são capturados na picadura do inseto vetor.
Quadro clínico da fase aguda:
O quadro começa após 7 a 10 dias da picadura e 10 a 117 dias
após receber sangue e dura por 3 a 8 semanas.
Sinal de Romaña: Conjutivite aguda com congestão e edema
unilateral, indolor e de cor rósea, junto de linfonodomegalia préauricular e submandibular e talvez celulite periorbitária e necrose
do tecido subcutâneo – picadura do inseto na conjuntiva
Chagoma de inoculação: Nódulo cutâneo de 1 a 3 cm de tamanho,
eritematoso, levemente doloroso, com base endurecida e
linfonodomegalia em torno – picadura do inseto na pele
Febre diária > 39°C, com ascensões vespertinas, durando de 1 a 2
meses e edema subcutâneo
Mal-estar, mialgias, astenia, anorexia e cefaléia
Linfonodomegalia generalizada com linfonodos móveis, indolores,
não-coalescidos e sem inflamação em torno
Hepatoesplenomegalia com bordas e superfícies lisas, consistência
ligeiramente aumentada e pouco dolorosos à palpação
Exantemas morbiliformes, urticariformes ou eritema polimorfo são
mais raros, assim como miocardite que pode evoluir para ICC
(taquicardia independente da temperatura, hipofonese de bulhas,
sopros sistólicos e arritmias) em jovens
Meningoencefalite é encontrada apenas em lactentes
Por ser uma síndrome de mononucleose, deve-se diferenciar de
febre tifóide, miocardites virais, brucelose, malária aguda,
leishmaniose visceral, mononucleose infecciosa, citomegalovirose
aguda e toxoplasmose aguda.
Exames complementares na fase aguda:
Anemia discreta, leucocitose leve a moderada com neutropenia,
linfocitose com muitos linfócitos atípicos eplasmocitose e eosinofilia
talvez
Aumento leve a moderado da proteína C reativa, mucoproteínas,
globulinas alfa e gama e aminotransferases
Triponossomas são comumentes encontrados no líquor na fase
aguda.
Pesquisa de sangue periférico de T. cruzi a fresco, entre lâmina e
lamínula. Colher no período de maior febre e não fazer gota
espessa ou corar a lâmina para examinar
Anticorpos anti-T. cruzi IgM por imunofluorescência indireta (títulos
1:10 ou maiores indicam a doença)
Xenodiagnose, hemocultivo e inoculação em animais são formas de
aumentar a sensibilidade da pesquisa do parasito em parasitemias
muito baixas.
Os filhos de mães chagásicas não-infectados possuem IgG antichagas postivos até os cinco meses de vida, vindo da mãe. Nesta
época, só IgM anti-cruzi pode indicar infecção congênita.
Educação e organização da população sobre a doença
Violeta de geniciana 1:4000 em sangue suspeitos de estarem
contaminados antes de transfundí-los
Forma crônica indeterminada:
Ausência de quadro clínico e exames complementares sem mostrar
acometimento pelo parasita, exceto sorologia e/ou exames
parasitológicos positivos para T. cruzi
Os pacientes falecem de morte súbita por taquiarritmias, como
fibrilação ventricular, ICC, quadros tromboembólicos ou volvo de
sigmóide.
Quadro clínico da forma crônica cardíaca:
Gênero masculino, etnia afro-brasileira, idade de 30 a 50 anos,
sobrecarga de esforço físico e hipertensão, miocardioesclerose e
megacólon são fatores de pior prognose.
Arritmias (bloqueio completo de ramo direito, associado ou não ao
hemi-bloqueio anterior esquerdo, extra-sístoles multifocais,
alterações da onda T e bradiarritmias). Extra-sístoles freqüentes e
polimórficas, taquicardia paroxística ventricular, fibrilação atrial,
áreas inativas extensas, bloqueios de ramo avançados e bloqueios
A-V avançados) indicam pior prognose
Palpitações, síncope por baixo débito, vertigem, tonteiras,
desdobramento constante de B2 no foco pulmonar são indícios de
arritmias.
ICC e seu quadro clínico
Tromboembolismo arterial por trombo em VE e AD, havendo
infartos pulmonar, cerebral, renal, esplênico ou mesentérico
O tratamento deve ser direcionado a cada forma de acometimento
cardíaco, como se o paciente não tivesse a doença de Chagas. O
tratamento parasitológico não altera a sobrevida nem os sintomas.
Quadro clínico da forma crônica digestiva:
Disfagia para alimentos mais duros e frios, precisando engolir
grandes quantidades de água para engolir, odinofagia, soluço,
pneumonia de aspiração, esofagite e ruptura de esôfago e aumenta
risco de câncer de esôfago na esofagopatia
Se trata com sondas hiperbáricas, miotomia de Heller, dinitrato de
isossorbitol ou nifedipina.
Constipação ou diarréia, meteorismo, dificuldade de expulsão da
massa fecal, distenção, dores abdominais na colopatia
Pode complicar com fecaloma e volvo de sigmóide e se trata com
dietas anticonstipantes, mas sem excessos de fibras, laxantes e
lavagens intestinais e ressecção do segmento dilatado
Exames complementares na fase crônica:
Pesquisa de anticorpos anti-T. cruzi IgG
Hemaglutinação indireta > 1:64 e imunofluorescência indireta >
1:320, ELISA e aglutinação direta com 2ME
PCR e Western-Blot
Xenodiagnose e hemocultivo
Tratamento contra o parasita (por 30 a 60 dias):
Nifurtimox: Contra-indicado na gravidez, insuficiências hepática e
renal e provoca anorexia, perda de peso, enjoôs, vômitos, dores
abdominais, insônia e distúrbios do comportamento
Benzonidazol: Provoca dermatopatia urticariforme, depressão
medular com leucopenia, polineuropatia periférica, anorexia,
náuseas, dores abdominais, sensação de fraqueza
Corticoesteróides em caso de miocardite grave
Se trata em casos agudos e congênitos, acidentes com material
com T. cruzi, paciente com infecção recente e < 10 anos
O critério de cura é negativação total e permanente das provas
parasitológicas (xenodiagnose e hemocultura) e imunológicas
(sorologia e dosagemde anticorpos líticos).
Prevenção individual e coletiva:
Uso de inseticidas, como piretróides, nos locais habitados por
pessoas e com muitos triatomídeos
Melhoria das residências ou construção de residência adequadas
Seminário 7: DST:
DST são doenças que a forma mais comum de serem adquiridas é no
ato sexual, mas não exclusivamente neste. Possuir uma DST é fator
de risco de se infectar com outras DST e os parceiros sexuais de
pessoas com DST estão em igual situação. Portanto, além de tratar o
paciente com DST, deve-se procurar os parceiros sexuais do paciente
para diagnose precoce e tratamento, mesmo que não apresentem
quadro clínico e antes dos mesmos retornarem ao exercício da
sexualidade sem preservativos. Toda DST deve ser informada aos
orgãos públicos de saúde.
Ao se abordar o paciente, deve-se usar termos que ele mesmo
entenda (gírias, jargões, outras expressões), não confundir a
orientação sexual do paciente e pesquisar uso recente de antibióticos,
pois estes mascaram o quadro clínico das doenças.
Quadro clínico da uretrite:
Eritema em torno do meato uretral e disúria ((prurido ou irritação)
Uretrite não gonocócica (UNG) possui incubação de 2 a 35 dias, se
alargando com uso incorreto de antibioticos. Há descarga uretral
em 11 a 33% dos homens com UNG, sendo 50% mucopurulenta,
mas pode ser clara ou de bem pouca quantidade e disúria mais
insidiosa.
Uretrite gonocócica (UG) possui descarga uretral em 75% dos
homens, sendo 25% mucopurulenta e disúria mais abrupta.
Piúria, freqüencia urinária e disúria (interna indica uretrite ou cistite
e externa indica vulvovaginite) são mais comuns na mulher.
Se a descarga nao sair espoontaneamente, apertar a uretra de
parte proxmal para distal para ordenhar mais descarga.
Ao examinar a descarga, cuidado, pois cocos e bacilos gram-positivos
são microbiota do meato uretral.
Ausência de polimorfonucleares descarta uretite e diplococos
intracelulares gram-negativos fecham a diagnose de UG. PCR e
reação em cadeia da ligase podem ser obtidas por swab de uretra,
além da descarga, para procurar o agente causador.
Os agentes mais comuns de UNG são Chamydia trachomatis,
Ureaplasma urealyticum, Mycoplasma genitalium, Trichomonas
vaginalis e outros, como herpesvírus. Se suspeita tricomonas quando
o tratamento empírico falha e se suspeita de herpesvírus quando há
lesões externas.
Tratamento empírico da uretrite:
UG: Ceftriaxona, ciprofloxacina, ofloxacina, cefixime, cefpodoxime,
azitromicina ou gatifloxacina dose única
UNG: Azitromicina dose única ou doxiciclina, tetraciclina,
eritromicina, ofloxacina ou minociclina por 7 dias
Certeza de infecção por clamídia: Usar clindamicina ou
sulfametoxazol por 10 dias ou amoxicilina por 7 dias
Doença persistente apesar do tratamento: Metronidazol com
eritromicina, azitromicina ou fluoroquinilona dose única
Na gravidez, não usar tetraciclina ou fluoroquinolonas.
Ainda havendo recorrência, fazer profilaxia por 1 ano com
tetraciclina ou eritromicina diárias e investigar anomalias gênitourinárias
Critério de cura é ausência de polimorfonucleares no líquido uretral.
A principal causa de recorrência é reinfecção pelos parceiros sexuais
não tratados. Tratar os parceiros; pode-se verificar se os homens
estão infectados procurando polimorfonucleares nas secreções
uretrais.
Lesões genitais:
Parâmetros a serem pesquisados na lesão genital:
Período de incubação: Trauma local ou alergia a produtos tópicos
usados pelo parceiro (< 2 dias), cancróide ou infecção pelo
herpesvírus (>2 dias e < 5 dias), sífilis (1 a 3 semanas), HPV (4 a 12
semanas), escabiose ou pthiríase (4 semanas) ou molusco contagioso
ou donovanose (1 a 12 semanas)
Lugar de infecção: Linfogranuloma venéreo (África e leste da Ásia,
donovanose (Índia, Nova Guiné, África e América Latina) ou cancróide
(EUA)
Sintomas associados: Dor (herpes ou cancróide ou sífilis em 30%),
prurido (escabiose e pthiríase)
Recorrência: Herpes
Uso de antibióticos pode modificar as lesões
Quadro clinico de herpes:
Lesões surgem 2 a 20 dias após exposição
Grupo de vesículas umbilicadas com eritema em torno
As vesículas rompem e formam úlceras limpas, rasas, dolorosas,
não-induradas e de mesmo tamanho na vulva, lábios, uretra e pênis.
As úlceras formam crostas que demoram 3 meses para cicatrizar.
Acompanhdo de linfonodomegalia regional, febre, mal-estar,
anorexia e meningite asséptica.
Nas recorrências, este quadro é precedido por prurido ou
queimação em 6 a 24 horas antes do quadro e todo o quadro dura de
7 a 10 dias.
Se colhe material das vesículas para fazer coloração de Tzanck
(tintura de Wright ou Giemsa) e se vê celulas gigantes multinucleadas.
Pode-se usar ELISA, PCR. para a diagnose.
Tratamento:
Tratar as lesões deixando-os limpas e secas
Valaciclovir, aciclovir, famciclovir, penciclovir por 7 a 10 dias na
primo-infecção
Antivirais citados por 5 dias nas recorrências e por um ano na
terapia supressiva
Avisar que os pacientes continuarão infectantes
Se usa aciclovir intravenoso na infecção grave, na imunosupressão
ou outras causas que contra-indiquem uso oral por 5 a 7 dias com
hidratação.
Quadro clínico de sífilis:
Forma primária: Cancro duro (único, indolor, ulcerado, vermelho e
com bordas duras e fundo limpo) no colo uterino, lábios, sulco
balanoprepucial e glande, ânus, dedo, língua e tonsilas em 20 a 30
dias após contato e linfonodomegalia inguinal, indolor e múltipla
Forma secundária: Erupção cutânea generalizada e simétrica
(máculas que viram pápulos que viram pápulas-escamas e podem ser
pústulas) mais comum em palmas e plantas e na mucosa oral (placa
mucosa – lesões múltiplas, erosivas e redondas ou ovais), lesões
hipocrômicas em torno do pescoço, alopécia temporoparietal e
occipital, madarose, paroníquia, aníquia, linfonodomegalia
generalizada, mialgia, artralgia, cefaléia, febre, emagrecimento,
astenia, iridociclite, meningite, hepatite, esplenomegalia e periostite.
Forma terciária: Lesões assimétricas, destrutivas e que formam
cicatrizes atróficas e não-retráteis; aortite (som de tambor no
fechamento da valva aórtica), aneurisma, estenose do óstio coronário,
insuficiência aórtica, meningite, tabes dorsalis e outros sinais
neurológicos.
Forma congênita: Abortamento, rinite hemorrágica, erupção
eritemopapulosa, placas mucosas, fissuras anais e periorais radiadas,
bolhas palmoplantares, linfonodomegalia generalizada,
hepatoesplenomegalia, osteocondrite, tíbia em sabre, surdez
neurossensorial e dentes de Hutchinson.
Diagnose laboratorial de sífilis na gravidez:
Pesquisa de T. pallidum no líquido que escorre das lesões (ou
linfonodo regional ou líqüido amniótico), após escarificação, em
campo escuro
Pesquisa de T. pallidum por impregnação por prata ou
imunofluorescência direta das lesões suspeitas
Sorologia por VDRL (ocorre também em várias doenças, mas
títulos acima de 1/16 indicam sífilis)
FTA-ABS positivo (indica que o paciente já contraiu sífilis alguma
vez) e FTA-ABS-IgM positivo (indica infecção recente e é usado
para diagnosticar sífilis congênita)
Na gravidez, todo teste não treponêmico deve ser confirmado por
um teste treponêmico.
Ultrassom fetal pode identificar hidropsia fetal e outras
manisfestações da sífilis no feto.
Tratamento na gravidez:
Sífilis primária, secundária ou latente: Penincilina G benzatina 2,4
(1 dose) ou 4,8 (2 doses, 7 dias entre uma e outra) milhões de UI
por via IM ou penincilina G procaína 600000 UI por dia por via IM
por 10 dias
Sífilis terciária, exceto neurossífilis: Penincilina G benzatina três
doses de 2,4 milhões de UI a cada semana por via IM
Neurossífilis: Penincilina G cristalina 2 a 4 milhões de UI a cada 4/4
horas por 10 dia por via EV ou penincilina G procaína 2,4 milhões
de UI por dia por via EV com probenecida 500 mg 6/6 horas por via
oral, por 14 dias
Dessenssibilizar a grávida em caso de alergia a penincilina
O tratamento na segunda metade da gravidez pode causar reação
de Jarisch-Herxheimer (cefaléia, febre, calafrios, artralgias, mialgias
e exacerbação das lesões), podendo levar trabalho de parto
prematuro e/ou sofrimento fetal. Se trata a reação com analgésicos
e repouso e se evita por usar corticóides.
Em não-grávidas, tetracilina, eritromicina ou doxicilina por 15 dias
(formas primária, secundária ou latente) ou 30 dias (forma terciária,
exceto sífilis).
Prevenção:
Testes sorológicos na primeira consulta pré-natal, podendo repetir
no terceiro trimestre e no momento do parto
Diagnose e tratamento precoces da gestante e seus parceiros
Cancróide ou cancro mole (infecção por Hemophilus ducreyi):
4 a 7 dias de incubação
Úlceras dolorosas, com debris, sujas ou necróticas e não-induradas
na genitália e podem ser auto inoculadas
Linfadenomegalia inguinal, com drenagem nodular
Se trata com dose única de ceftriaxona ou azitromicina, 3 dias de
ciprofloxacina ou 7 dias de eritromicina ou dose única de tiafenicol
na América do Sul. Doses maiores são necessárias em
imunosuprimidos.
Donovanose:
Úlceras indolores e destrutivas com cicatrização por cicatrizes
hipertróficas
Se trata com dose única de azitromicina.
Molusco contagioso:
2 a 8 semanas de incubação
Pápulas indolores com umbilicação central e de 1 a 5 mm na
genitália, coxas e nádegas e podem ser auto-inoculadas
Se trata com curetagem, crioterapia ou ablação a LASER
Usar aciclovir nas formas disseminadas e diferenciar da
criptococose na SIDA
HPV:
6 semanas de incubação
Pápulas moles com superfícies verrucosas na genitália externa, na
uretra, na vagina, no cérvice e perianal
Lesões jovens aparecem ao lado de lesões antigas
Ácido acético a 3 ou 5% torna as lesões brancas
Na biópsia das lesões, aparece coilocitose (zonas claras em torno
do núcleo das células infectadas)
Se trata com crioterapia; podofilox a 0,5%; ácido tricloroacético a 80
ou 90%; imiquimod a 5% ou interferon intralesional. Podofilina 10 a
25% em tintura de benzoína não deve ser usado em grávidas.
Infecção gonocócica disseminada:
Mais comum na deficiência do complemento
Fbre, pequenas pústulas ou vesículas hemorrágicas nas partes
distais das extremidades
Pode complicar com poliartrite ou tenossinovite ou menigite ou
endocardite
Deve-se procurar o parasita em todos os lugares possíveis (uretra,
reto, cérvice, faringe, sangue e líquido articular)
Se trata por 48 horas de ceftriaxona, ceftizoxima, cefotaxima ou
ciprofloxacina IV e depois 1 semana de cefixime ou ciprofloxacina
orais
Todos os parceiros sexuais devem ser tratados e também tratar
para clamídia neste caso.
Caso clínico 8: Imunossupressão:
Infecção é o balanço negativo entre a capacidade do nosso sistema
imunológico e a virulência dos microorganismos. Imunossupressão
ocorre na SIDA, doenças congênitas do sistema imune, neoplasias
malignas, especialmente as hematológicas, estresse psicológico e
tabagismo deprimem o sistema imune de alguma maneira.
Geralmente deficiência em um eixo do sistema imune afeta o resto do
sistema.
Febre de origem obscura em imunossuprimidos:
A origem da febre só consegue ser descoberta em 30 a 50% dos
pacientes imunossuprimidos pois não há pus (granulocitopenia),
calafrios não indicam bacteremia e o exame físico porduz poucos
sinais, não apontando para uma dada infecção.
Deve-se valorizar quaisquer achados no paciente.
Pode-se usar mais livremente métodos complementares mais
sofisticados para encontrar a causa da infecção, mas as
hemoculturas são os exames que mas ajudam nesta ocasião.
Infecções de pele:
Causadas por trauma após introdução de agulhas e cateteres
intravasculares, uso de curativos oclusivos, que aumentam a
hidratação da pele, e uso de antimicrobianos e/ou corticóides
tópicos ou sistêmicos.
Quimioterapia e radioterapia podem causar alopecia, xerodermia,
anidrose e mudanças cutâneas.
As bactérias mais comuns são Streptyococcus e S. aureus, mas
também Enterobacteriaceae e Pseudomonas sp.
Os fungos mais comuns são Cryptococcus neoformans, Candida
sp., Microsporum sp., Trichophyton sp. e Fusarium solani.
Os vírus mais comuns são herpetoviridae e papiloma.
S. aureus, Corynebacterium sp. e Malassezia furfur podem
atravessar as barreiras da pele e invadir tecidos profundos.
Qualquer perda de continuidade cutânea facilita a invasão por S.
aureus, Acinetobacter baumannii e bactérias entéricas.
Cateteres de longo uso são infectados poor estafilococos
coagulase negativos, Bacillus sp, Candida sp e Pseudomonas sp.,
necessitando retirar o cateter. Só após 10 dias de uso de catater há
maisor risco de infecção.
Coloração de gram e cultura do pus ou sangue da saída do cateter
e das lesões cutâneas podem indicar o agente causador da
infecção.
Infecções do trato respiratório:
No caso de pneumonias, os agentes mais comuns são
Pseudomonas sp., Klebsiella sp., Serratia sp., Enterobacter sp.,
Acinetobacter sp. e Aspergillus sp.
Aspergilus e outros fungos e herpesvirus podem causar sinusite,
bronquite e pneumonite.
Infecções do trato digestivo:
Evitar usar bloqueadores de H2 para evitar infecções digestivas
baixas, assim como medicamentos e dietas constipantes. Isto evita
infecção de trechos digestivos inferiores por microbiota comensal
(bacteremia por streptococcus a-hemolítico, choque séptico ou
pneumonite por streptococcus viridans após citarabina).
Citarabina, reação do enxerto contra o hospedeiro e radioterapia de
corpo inteiro causam diarréia.
Quimioterapia (melfalan, etopositida, metotrexate, citarabina,
idarubicina, antraciclina com ciclofosfamida e irradiação) causam
mucosite (lesões na orofaringe, esôfago e estômago), aumentando
bacteremia por estrepcocos, S. mucilaginosus e Capnocytophaaga
spp. Na leucemia, pode haver candidose invasiva, enterocolite
neutropenica por P. aeruginosa (identificável na hemocultura).
Penincilina, rifampsina, cindamicina, eritromicina, bacitracina,
vancomicina, algumas cefalosporinas e imipeném desequilibram a
microbiota digestiva, havendo infecções por Klebsiella pneumoniae,
P. aeruginosa, Enterococcus faecium e Clostridium septicum.
Endoscopia pode identificar herpes simplex, citomegalovírus e
Candida sp.
Tumores provocam infecções por obstruir condutos naturais ou
comunicar espacos estéreis com o exterior. Neuropatia
paraneoplásica, tumores do SNC e compressão medular diminuem a
tosse e deglutição e esvaziamento vesical, aumentando risco de
infecção.
Qumioterapia e radioterapia causam trombocitopenia, que causa
bacteremia.
Diabetes melitus aumentam risco de infecções de feridas, infecções
gênito-urinárias e otite externa maligna por P. aeruginosa e
deferoxana para tratar excesso de ferro sérico aumeta risco de
mucormicose pulmonar e rinocerebral.
Crianças estão mais sujeitas a sepse por encapsulados, como S.
pneumoniae, H. influenzae, e Neisseria meningitidis e estafilococos
em algumas circunstâncias.
Infecções na granulocitopenia:
Drogas citotóxicas, radioterapia e glicocorticóides (reduzem a
aglomeração de neutrófilos na inflamação por reduzir sua capacidade
de adesão e atividade quimiotáctica e sua fagocitose e eliminação
intracelular de microorganismos) geram granulocitopenia.
Febre ocorre após 3 semanas de granulocitopenia < 100
células/mm3 e risco diminui com o retrono dos granulócitos aos seus
níveis originais.
Após 10 dias de um pulso de quimioterapia, granulocitopenia se
instala com lesões mucosas, aumentando o risco de febre e
bacteremia.
Infecções em pacientes com deficiência de células B e
imunoglobulinas:
Causada por doenças congênitas do sistema imune, drogas
citotoxicas (azatioprina, ciclosporina, fludarabina e citarabina),
radioterapia, corticoesteróides, linfoma de Hodgkin e outras
neoplasias linfóides e reação do enxerto contra o hospedeiro
Mais sucetíveis a infecção por Salmonella sp., Campylobacter sp.,
Giardia intestinalis.
Esplenectomia reduz os níveis de properdina, tuftsina e IgM,
aumentado a chance de haver infecções por Streptococcus
pneumoniae, Haemophilus influenzae, Staphylococcus sp.,
Neisseria meningitidis e Salmonella sp., o que também ocorre na
reação do enxerto contra o hospedeiro.
A prevenção de infecção pelo pneumococo pode ser obtida com o
uso de penincilina benzatina uma dose por mês ou vacinação
antipneumocócica. Estes pacientes não devem receber vacinas de
vírus vivos, nem os atenuados.
Nas suspeitas de infecção, usar ampicilina ou amoxacilina com ou
sem ác. clavulânico ou cefuroxime, com ou sem aminoglicosídeo
em casos graves (amicacina, tobramicina ou gentamicina).
Infecções em pacientes com deficiência da imunidade celular:
Mais sucessíteis a infecções por E. coli, herpes simplex, varicela
zoster, citomegalovírus, P. aeruginosa e Mycobacterium spp.
Deve-se evitar contato do paciente com casos conhecidos de
varicela e herpes e usar imunoglobulina ou aciclovir em caso de
exposição, A vacina contra varicela também é indicada.
Deve-se medir a antigenemia mensalmente contra CMV. Em caso
de positividade, o paciente deve receber ganciclovir venoso até a
antigenemia tornar-se novamente negativa.
Outros agentes causadores são Nocardia spp., Pneumocystis
carinii, Listeria monocytogenes, Cryptococcus neoformans e
Strongyloides stercoralis.
Infecções em pacientes neutropênicos:
Mais sucetíveis a P. aeruginosa, E. coli, Klebsiella spp.,
Staphylococcus aureus, Serratia spp., Candida spp. e
enterobactérias
Nas infecções destes pacientes, há poucos sinais e sintomas de
infecção, quanto mais grave a neutropenia mais provável são as
infecções e estes podem ser fatais e rápidas de evoluírem.
Valorizar sempre quaisquer achados clínicos do paciente.
Pode-se usar mais livremente exames complementares, como
hemocultura, cultura de cateteres, urinocultura, cultura de fezes,
biópsia de lesões, raio X, TC e RM.
O tratamento empírico deve englobar os agentes mais encontrados
em imunossuprimidos na instituição, e depois modificar o esquema
de acordo com os agentes que crescem em cultura e suas
sensibilidades.
Principais infecções em neutropênicos:
Esofagite: Dor retroesternal súbita em queimação e odinofagia:
Candida sp., herpes simplex e bactérias gram-negativas:
Antifúngico oral com aciclovir, anfotericina B e com vancomicina ou
teicoplamina se o paciente estiver com cateter. Se não funcionar,
esofagoscopia com biópsia
Pneumonia: Febre persistente, tosse seca, dor torácica: Fungos: Se
usa TC torácica e se usa sulfametoxazol com trimetroprima e
eritromicina
Sinusite: Dor periorbital: P. aeruginosa e anaeróbicos: Se usa raio
X de seios da face ou TC e se remove todo o tecido necrótico
Candidíase oral: Placas brancas elevadas e dolorosas: Nistatina ou
TMP/SMX
Tiflite: Dor no QID abdominal, febre, diarréia, distensão abdominal e
prostração
Candidíase disseminada crônica: Febre, dor no hipocôndrio direito,
náuseas, hepatoesplenomegalia, fosfatase alcalina elevada: Se usa
US ou TC abdominais – aspecto em queijo suíço – e biópsia
hepática e se usa anfotericina B ou fluconazol
Infecção perianal: Febre, dor à evacuação e rubor anal: Anaeróbios
e gram-negativos: Se usa antibioticoterapia específica e cirurgia na
induração e eritema persistentes e extensão à fossa isquiorretal
Ectima gangrenoso: Pápulas ou nódulos cutâneos: P. aeruginosa,
S. aureus, Fusarium sp. e cândida: Se usa anfotericina B,
fluconazol ou itraconazol
Profilaxia das infecções em pacientes imunossuprimidos:
Filtração aérea e fluxo laminar podem ser usados em unidades
hospitalares.
Profilaxia antibiótica oral seletiva com TMP/SMX, anfotericina B ou
fluconazol ou itraconazol e aciclovir
Lavar as mãos antes e depois de atender os pacientes
Oferecer dietas de baixo conteúdo microbiano, evitando alimentos
crus e usando só água filtrada e estéril
Realizar higiene oral e cuidado dentário rigorosos (bochechos com
soluções anti-sépticas e profilaxia antibiótica nos procedimentos
odontológicos)
Uso de intrumentos médicos individuais
Usar scalp em vez de jelcos plásticos nas punções venosas
Evitar contato com vasos de flores e outras fontes de água parada
e áreas em construção.
Imunoglobulina hiperimune pode ser usada na infecção por S.
pneumoniae, H. influenzae, hepastite B, herpes vírus e vírus
respiratório sinsicial.
Vacinação contra germes encapsulados antes de se fazer
esplenectomia
Caso clínico 9: Leishmaniose visceral:
Agente etiológico:
Protozoários flagelados da classe Mastigophora, ordem
Kinetoplastida, família Trypanosomatidae, gênero Leishmania,
subgênero Leishmania e espécies donovani, infantum e chagasi
As formas amastigotas (esfera ou ovalado de 2 a 6 m de
comprimento e 1,5 a 3 m de largura e com um cinetoplasto
tangente ao núcleo, mitocôdria contínua ao cinetoplasto e um curto
flagelo intracelular) que se multiplicam nos vacúolos dos monócitos
e seus derivados são ingeridos poe flebótomos.
Nos mosquitos flebótomos (gênero Lutzomyia na América e
Phlbotomus no Velho Mundo), as formas amastigotas se tornam
formas promastigotas (bastonetes curvos de 14 a 20 m de
comprimento e 1,5 a 4 m de largura e com mitocrôndria maior,
mais retíclo endoplasmático, longo flagelo extracelular e
cinetoplasto anterior ao núcleo).
Os promastigotas migram para a probóscide do inseto se
introduzidos nos vertebrados na próxima picada e se tornam
novamente amastigotas.
Os principais reservatórios vertebrados são raposas, cães e
gambás.
Quadro clínico:
Período de incubação de 10 dias a vários meses
Pápulas ou máculas que contém os parasitos e despigmentação da
pele semelhante ao vitiligo
Astenia, anorexia, emagrecimento, tosse seca esporádica, febre,
diarréia; que vão piorando de acordo com os meses
Dor abdominal, icterícia, dor nos membros inferiores, calafrios,
sudorese
Palidez cutâneo-mucosa, aumento do volume abdominal, fascies
de doença crônica, hepatoesplenomegalia, linfoadenomegalia
Edema bilateral, anarsarca, insuficiência cardíaca, uveítes e
hemorragias a longo prazo
Podem evoluir com sepse e os pacientes com HIV com < 200
células/mm3 apresentam febre, hepatoesplenomegalia,
pancitopenia, disfagia, odinofagia, dor epigástrica, dor abdominal,
hemorragia digestiva, desconforto retal e diarréia.
Deve-se diferenciar da enterobacteriose septicêmica prolongada,
malária, febre tifóide, esquistossomose mansoni, cirrose hepática,
tuberculose miliar, brucelose, endocardite bacteriana, linfomas e
leucemia mielóide crônica.
No exame liquórico, pode haver pleocitose mononuclear,
hiperproteínorraquia e glicorraquia normal.
Há aumento das enzimas hepáticas e anticorpos anti-HIV só serão
detectados após algumas semanas após os sintomas, mas
antigenemia p24 já pode ser detectada, assim como métodos
moleculares.
Exames complementares:
Pesquisa de amastigotas em monócitos da medula óssea, baço,
fígado e pele, sangue e mucosa nasal com menor rendimento por
coloração de Giemsa ou cultura destes tecidos
Teste de aglutinação direta, reação de imunofluorescência indireta
e reações imunoenzimáticas
Anemia normocrômica intensa com fenômero de Rouleaux nas
hemácias no hemograma
Hipoalbuminemia com hiperglobulinemia no proteinograma
Animotransferases aumentadas até 10 vezes de seu valor normal
Manisfestações digestivas da infecção crônica pelo HIV:
Candidíase oral: Placas brancas na região ventrolateral da língua,
facilmente removidas com uma espátula; desconforto local,
alteração do paladar e áreas hiperemiadas ou eritematosas. Se usa
nistatina, clotrimazol, miconazol, bicarbonato de sódio ou água
oxigenada tópicos ou cetoconazol, fluconazol orais.
Leucoplasia oral pilosa: Placas espessas brancas com projeções
fibrilares nas bordas lateral e inferior da língua, não removíveis com
uma espátula. Se usa ácido retinóico tópico.
Verruva vulgar do papilomavírus oral: Pequenas lesões
coalescentes elásticas e róseas ou túrgidas. Se deve excluir
carcinoma e se usa podofilina ou etretinato tópicos.
Herpes oral: Vesículas dolorosas e recorrentes. Aciclovir ou
famciclovir tópicos ou sistêmicops diminuem o tempo das
remissões.
Úlceras aftosas: Causadas por herpes simples, citomegalovírus,
papiloma vírus, HIV, Candida sp. e Histoplasma sp. Se usa
xilocaína, antissépticos, tetraciclina tópicos ou talidomida oral ou
glicocroticóides tópicos ou sistêmicos.
Mucosite pós-radioterapia ou quimioterapia: Úlceras e
pseudomembranas, dor ou desconforto em 4 a 7 dias após os
tratamentos. Se usa anestésicos locias, AINE e higiene com
antissépticos para evitar infecções secundárias.
Candidíase esofágica: Dor retroesternal, disfagia e odinofagia. Se
usa cetoconazol ou fluconazol orais ou anfotericina B. Se faz
endoscopia quando o tratamento não surte efeito.
Herpes simples e citomegalovírus esofágicos: Dor retroesternal,
disfagia e odinofagia. Se usa aciclovir ou famciclovir orais ou
venosos para o herpes simples e ganciclovir ou foscarnet venosos
para o citomegalovírus. Se faz endoscopia com biópsia de lesão
quando o tratamento não surte efeito.
Gastrite medicamentosa: Causado por SMX-TMP, cetoconazol,
rifampsina, isoniazida, pirazinamida e aciclovir. Dor abdonimal,
náuseas, vômitos e diarréia.
Infecções gástricas: Dor epigástrica, hemorragias digestivas e
abdome agudo até. Mais grave quando CMV infecta.
Pior prognose na co-infecção com HBV e HCV (elevação das
enzimas hepáticas mais do que 3 vezes os valores normais)
Pancreatite por pentamidina, ddL, ddC, estavudina, sulfas,
isoniazida. Metronidazol, CMV, tuberculose, micobacteriose
atípicas e fungos
Enterite aguda: Três ou mais evacuações por dia por 2 ou mais
dias consecutivos ou aumento súbito da freqüência de evacuações
na diarréia crônica. Os agentes mais freqüentes são Shigella,
Salmonella, Campylobacter jejuni, Entamoeba histolytica, Giardia
intestinalis, Cryptosporidium, C. difficile, citomegalovírus e herpes.
Se usa empiricamente ciprofloxacina por 10 dias.
Enterite crônica: Mais de 1 mês de critérios de enterite aguda.
Causada por Cryptosporidium difficile, Isospora belli, G. intestinalis,
E. histolyitca, S. stercoralis, micobactérias, herpes simples e CMV
Proctites e proctocolites: Fissuras, fístulas, úlceras com dor,
secreção anal, tenesmo, alteração do ritmo intestinal, dor
abdominal e sangramento, geralmente após coito anal. Causado
por N. gonorrhoeae, Chlmydia sp. e herpes simples nas lesões só
nos 15 cm distais; herpes simples, CMV, sífilis e linfogranuloma
venéreo nas úlceras e CMV, Chlamydia sp., Campylobacter sp., E.
histolytica e Cryptosporidium no acometimento do cólon
Tratamento:
Estibogluconato de sódio ou antimoniato de meglucamina por 20 a
40 dias IM ou IV, administrando por mais 10 dias na ausência de
melhora clínica ou parasitológica. Pode-se associar alupurinol ou
aminosidina.
Os antimoniais causam mialgias, dores articulares, adinamia,
anorexia, náuseas, vômitos, plenitude gástrica, pirose, dor
abdominal, prurido, febre, fraqueza, cefaléia, tonteiras, palpitação,
insônia, nervosismo, choque pirogênico, edema, IRA, arritmias
(inversão da onda T, alongamento do intervalo QT), elevação das
transaminases, anemia, leucopenia, agranulocitose e
plaquetopenia.
Não se deve administrar antimoniais a gestantes, cardiopatas,
nefropatas, hiperssensíveis ao antimônio, tuberculosos,
hepatopatas e chagásicos.
Anfotericina B até a dose total de 2 g., administrados em dias
alternados
Pentamidina em dias alternados por 5 a 25 semanas IM ou IV.
Causa náuseas, vômitos, dores abdominais, hipotensão, síncope,
dor no local de aplicação, induração, abscesso estéril e
hipoglicemia.
Só usar aminosidina na gestação.
Controle de cura:
Remissão do quadro clínico (desaparecimento das lesões
cutâneas, febre, hepatoesplenomegalia)
Desaperecimento dos parasitas na punção de medula óssea
Medidas de prevenção:
Identificar e informar às autoridades novos focos da doença
Identificar os cães infectados com a doença
Borrifar inseticidas químicos nas casas e removar lixo de detritos
orgânicos para evitar proliferação dos flebotomíneos
Seminários 8 e 9: HIV e SIDA:
Quadro clínico da síndrome de soroconversão:
Ocorre em 50 a 90% das pessoas infectadas pelo HIV, 5 dias a 3
meses após exposição
Imita síndrome gripal ou de mononucleose
Febre, astenia, faringite, mialgia, artralgia, cefaléia, dor
retroorbicular, linfoadenomegalia mais na segunda semana, rash
máculo-papular em tronco e membros e alterações digestivas por
uma a quadro semamas
Pode quadro de meningite asséptica, com cefaléia, fotofobia,
meningite, neuropatia periférica e/ou síndrome de Guillain-Barré.
No hemograma completo, há leucopenia transitória, linfocitose
atípica e plaquetopenia.
Manisfestações respiratórias da infecção crônica pelo HIV:
Início insidioso e tosse seca ou pouco produtiva e desencadeada
por inspiração profunda, só febre na quimioprofilaxia, infiltrado
intersticial bilateral no raio X torácico e elevação desproporcional de
LDH e hipoxemia – P. carinii
Lesões cutâneas, febre, linfoadenomegalia, hepatoesplenomegalia,
sepse, infiltrado intersticial ou retículo-nodular no raio X torácico e
pancitopenia – Cryptococcus neoformans ou H. capsulatum
Início insidioso, tosse produtiva, emagrecimento, febre vespertina
com sudorese noturna, dispnéia só em estádios avançados e
infiltrado difuso, intresticial ou miliar e derrame pleural no raio X
torácico – M. tuberculosis
Início agudo, tosse produtiva, febre elevada, calafrios, CD4 <200
células/mm3 e pneumonia lobar no raio X torácico – S. pneumoniae,
S. aureus e H. influenzae
Dor torácica, febre, tosse produtiva, hemoptise, astenia, anorexia,
perda de peso e infiltrados intersticiais, derrame pleural, empiema e
cavitações em lobos superiores no raio X torácico – Rhodococcus
equi
Evolução arrastada, febre, tosse persistente com timbre metálico,
derrame pleural hemorrágico e opacidades reticulares em torno de
vasos e mais nas regiões hilares – Sarcoma de Kaposi
Manisfetações neurológicas da infecção crônica pelo HIV:
Complexo de demência relacionado a SIDA ou encefalopatia pelo
HIV: Mais comum em pacientes idosos, menor massa corporal,
anemia e sintomas constitucionais. Alterações de concentração e
memória, apatia, perda da libido, inércia e retração social, mas
pode surgir agitação e anemia, raiva, desesperança e pânico,
dificuldades em concentrar e dislexia, perda do controle manual e
do equilíbrio, convulsões, cefaléia. Há instabilidade na marcha,
tremor, hiperreflexia, reflexos de preensão e termina em
decorticação, paraparesia e sinais piramidais bilaterais. Deve-se
excluir toxoplasma, criptococose, linfoma, CMV, tuberculose.
Linfomas, leucoencefalopatia multifocal progressiva, toxoplasmose
podem gerar lesões focais sem efeito de massa e toxoplasmose,
criptococose, infecções por fungos e outras bactérias piogênicas
geram reforço anelar após injeção de contraste na TC.
Meningite na síndrome de soroconversão geralmente é por HIV,
mas pode haver concometimento de T. pallidum (deve-se pesquisar
VDRL no sangue e líquor).
Em fase avançadas, criptococose e tuberculose são as causas
mais comuns de meningite e CMV, herpes simples e herpes zoster
são as causas mais comuns de encefalite.
Mielopatia vacuolar: Paraparesia espástica progressiva, ataxia
sensitiva, disturbios esfincterianos e alterações de sensibilidade,
todos arrastados e sem nivel sensitivo. Se deve excluir sífilis,
HTLV-1, deficiência de ácido fólico e vitamina B12.
Mielite transversa: Disfunção sensitivo-motora ascendente de
instalação rápida e alterações esfincterianas e nível sensitivo nítido.
Causada por herpes simples, herpes zoster e CMV. Há pleocitose
polimorfonuclear no líquor na CMV, sífilis, tuberculose e
toxoplasmose.
Radiculopatia lombar e sacral: Dor e perda sensitiva e paralisia
flácida arreflexa e alterações esfincterianas. Liquor com padrão de
meningite na CMV.
Infecção por germes oportunistas:
Pneumonia por Pneumocystis carinii:
Infecção definidora de SIDA e geralmente ocorre em CD4 < 250
células/mm3. Se transmite por via aérea e émicrobiota das vias
aéreas, só causando infecção na imunossupressão.
Cursa com febre de 38 ou 39 °C, fadiga, tosse seca (70%) após
inspiração profunda, dispnéia aos esforços, taquicardia, taquipnéia,
hipopnéia, estertores e roncos (1/3 dos pacientes), cianose
periférica, emagrecimento, sudorese noturna e calafrios, que
evoluem até a insuficencia respiratória.
Há infiltrado difuso bilateral em 80% dos casos (derrame pleural
acusa outras causas, com ou sem PCP), PaO2 < 60 mmHg,
hipocapnia, alcalose respiratoria na gasometria e desidrogenase
lactica > 500 U/L.
Pior prognose há com leucometria > 12000, LDH > 600, albumina <
2,8, PaO2 < 60 e episodio prévio de PCP.
Exame do escarro induzido por nebulização com coloração de
Giemsa, broncofibroscopia com lavado broncoalveolar e biópsia
transbrônquica são exames confirmatórios específicos.
Se trata com TMP-SMX por 21 dias (cuidado, pois é comum rash
cutâneo, alterações hepáticas, náuseas, vômitos, leucopenia,
trombocitopenia e nefrite). Se pode usar clindamicina com
primaquina, trimetropima com dapsona, pentamidina, atovaquona
ou trimetrexate em intolerância grave.
Usar corticoesteróides em pacientes graves.
Se faz quimioprofilaxia com TMP-SMX em pacientes com < 250
células/mm3, após episódio de pneumocistose e nas evidências
clinicas de imunodeficiência.
Tuberculose:
Grande causa, se não maior, de infecção do paciente com SIDA.
Ocorre mais quando CD4< 500 células/mm3.
Quando CD4 > 250 células mm3 ou linfometria global > 1500
células/mm3 ou presença de candidíase oral, a apresentação clínica
e radiológica é igual aos imunocompetententes, assim como
reatividade ao PPD (só há mais chance de haver formas extrapulmonares). Quando menor a estes valores, há anergia aos testes
cutâneos, as imagens radiológicas são mais de formas difusas e
linfoadenomegalias hilares ou mediastinais e é menor a
positividade da baciloscopia em escarro ou lavado brônquico.
Na fase precoce da infecção pelo HIV, tosse produtiva,
hemoptóicos, hemoptise, febre vespertina, sudorese noturna,
astenia, emagrecimento e linfoadenomegalias são as queixas mais
freqüentes.
Na fase avançada da infecção pelo HIV, dispnéia,
hepatoesplenomegalia, sintomas arrastados, insuficiência
respiratória e ausência de expectoração e hemoptise são as
queixas mais comuns.
No quadro mais parecido ao imunocompetente, baciloscopia de
escarro ou exame do escarro induzido ou lavado broncoalveolar e
cultura de todos os espécimes respiratórios coletados são
suficientes para selar a diagnose de tuberculose pulmonar. No
quadro do imunodeficiente, precisa-se de baciloscopia direta com
cultura ou hemocultura se houver baciloscopia negativa de
espécime pulmonar.
No quadro mais parecido ao imunocompetente, punção do local
suspeito e baciloscopia direta são suficientes para selar a diagnose
de tuberculose extra-pulmonar. No quadro do imunodeficiente,
precisa-se de cultura e identificação da bactéria do material de
punção ou biópsia hepática ou aspiração de medula óssea, pois há
mais chance de outras micobactérias de estarem causando esta
infecção.
Tratamento da tuberculose é esquema RIP por 6 meses. Se não
houver resposta clínica em 3 ou 4 semanas, pensar em resistência
às drogas.
Toxoplasmose cerebral:
Reativação de uma infecção antiga
Cursa com incoordenação motora, ataxia, alterações do sensório,
letargia, coma e anormalidades focais (convulsões, hemiparesia,
tremor cereblar, paralisia de nervos cranianos, diplopia e cefaléia).
Febre é pouco frequente e não há sinais de irritação meníngea.
Múltiplas lesões hipodensas com reforço do contraste em anel,
principalmente nos gânglios da base na TC craniana. Pode-se
fazer RM e biópsia cerebral é sugerida após 10 a 14 dias de
tratamento sem resultados. Punção liquórica serve para afastar
criptococose.
Se trata com sulfadiazina com pirimetamina por 4 a 6 semanas e
manitol para reduzir a hipertensão intracraniana.
A quimioprofilaxia é feita com TMP/SMX ou dapsona com
pirimetamina quando CD4 < 100 ou caso prévio de
neurotoxoplasmose.
Meningocriptococose:
Ocorre também em imunocompetentes.
Cursa com quadro clínico de meningite, mas rigidez de nuca,
fotofobia, papiledema, alterações do nível de consciência, sinais
neurológicos focais e convulsões são mais incomuns e leva
rapidamente a hipertensão intraniana e coma.
O acometimento extra-neural cursa com lesões de pele,
pneumonite, pericardite com tamponamento cardíaco, artrite,
retinite e derrames pleural ou pericárdico.
Os principais exames complementares são exame direto com
nanquim do líquor, cultura de tecido ou líquido biológico, teste de
aglutinação do látex e lesões captantes ou não-captantes de
contraste na TC. Hiponatremia e poucas alterações no líquor
indicam pior prognose.
No raio X torácico, a pneumonite se apresenta como infiltrados
bilaterais, intersticiais ou alveolares, focais ou difusos e
linfoadenomegalia mediastinal, lesões de massa e/ou derrame
pleural ou pericárdico.
Se trata com anfotericina B com ou sem flucitosina por 15 dias ou
fluconazol ou itraconazol (menor eficácia) e 8 semanas de
fluconazol.
Herpes simples cutâneo:
Na infecção primária, há dor anal, tenesmo, constipação,
hematoquezia, descarga retal, febre, calafrios, mal-estar, cefaléia,
linfoadenomegalia inguinal, dificuldade para urinar, parestesia
sacral, neuralgia e impotência.
Nas reativações, há bolhas isoladas ou pápulas com halo
eritematoso, vesículas e com centro com crosta necrótica, que
sangra ao ser retirada. Estas lesões podem evoluir com úlceras
muito dolorosas em mais de 30 dias, especialmente no ânus-reto e
boca e complicam com infecções secundárias. Verrugas são mais
raras.
Se trata com aciclovir o famciclovir ou foscarnet por 7 a 10 dias e
higiene local das lesões.
Tratamentos:
Indicações de se iniciar a terapia anti-retroviral:
Manisfestações clínicas associadas ao HIV (indícios de
imunodeficiência moderada)
CD4+ < 200 células/mm3 (também inciar quimioprofilaxia para
infecções oportunistas)
CD4+ um pouco acima de 200 células/mm3, mas carga viral >
10000 cópias/mm3
No caso de CD4+ entre 200 e 350 células/mm3, acompanhar a
evolução clínica e laboratorial em intervalos mais curtos (três
vezes ao ano ou mais)
Linfopenia < 1000 células/mm3 e hemoglobina < 13 g/dL, se o
CD4 não estiver disponível
Esquemas de tratamento em adultos e adolescentes (CD4+ < 350
células/mm3 ou pacientes sintomáticos):
[ITRN] Inibidor da Transcriptase Reversa análogo de Nucleosídeo
(zidovudina [AZT] ou estavudina [d4T] com lamivudina [3TC]) com
[ITRNN] Inibidor da Transcriptase Reversa Não-análogo de
Nucleosídeo (efavirenz [EFV] ou nevirapina [NVP])
Zidovudina ou estavudina com lamivudina e [IP] Inibidor da
Protease (lopinavir [LPV] com ritonavir [r] ou atazanavir [ATV] ou
nelfinavir [NFV] ou saquinavir [SQV] com ritonavir)
Efeitos adversos das drogas anti-retro-virais:
Zidovudina: Pancitopenia, náuseas, vômitos, astenia, mal-estar,
cefaléia, insônia, hiperpigmentação de pele, unhas e mucosas e
acidose lática com esteatose hepática
Estavudina: Neuropatia periférica, pancreatite, acidemia
assintomática, lipoatrofia e acidose lática com esteatose hepática
Não misturar zalcitarabina, zidovudina e estavudina
Lamivudina: Acidose lática com esteatose hepática e não misturar
com zalcitarabina
Efaviranz: Exantema, síndrome de Stevens-Johnson, distúrbios
do sono, tonturas, vertigens, irritabilidade, agitação, depressão,
euforia, dificuldade de concentração, sensação de
estranhamento, alterações de pensamento, amnésia,
alucinações, elevação das transaminases e dislipidemia. Não
misturar com ITRNN, aumentar as doses de indinavir e lopinavir
no uso concomitante e só usar com saquinavir junto de ritonavir.
Nevirapina: Exantema, síndrome de Stevens-Johnson, elevação
das transaminases e hepatite. Não misturar com amprenavir ou
outros ITRNN, aumentar as doses de indinavir e lopinavir no uso
concomitante e só usar com saquinavir junto de ritonavir.
Lopinavir: Intolerância digestiva, parestesia perioral e nas
extremidades, aumento de sangramentos espontâneos em
hemofílicos, aumento das transaminases, dislipidemia,
lipodistrofia, hiperglicemia e diabetes. Não misturar com
delavirdina, nelfinavir ou muito ritonavir, esperar 1 hora para
tomar didanosina e aumentar a dose de lopinar com o uso de
efaviranz ou nevirapina.
Ritonavir: Intolerância digestiva, parestesia perioral e nas
extremidades, cefaléia, astenia, tonturas, insônia, elevação da
CPK e ácido úrico, aumento de sangramentos espontâneos em
hemofílicos e aumento das transaminases, hepatite, dislipidemia,
lipodistrofia, hiperglicemia e diabetes. Não misturar com
delavirdina e esperar 1 hora para tomar didanosina.
Atazanavir: Intolerância digestiva, hiperbilirrubinemia, distúrbios
de condução cardíaca, aumento de sangramentos espontâneos
em hemofílicos e aumento das transaminases. Não misturar com
indinavir ou saquinavir, esperar 2 horas para tomar ddI EC e só
usar com efavirenz junto de ritonavir.
Nelfinavir: Diarréia e outros sintomas de intolerância digestiva,
aumento de sangramentos espontâneos em hemofílicos, aumento
das transaminases, dislipidemia, lipodistrofia, hiperglicemia e
diabetes. Não misturar com delavirdina, amprenavir ou lopinavir
com ritonavir e esperar 1 hora para tomar didanosina.
Saquinavir: Intolerância digestiva, cefaléia, aumento de
sangramentos espontâneos em hemofílicos, aumento das
transaminases, dislipidemia, lipodistrofia, hiperglicemia e
diabetes. Não misturar com delavirdina, amprenavir ou indinavir,
esperar 1 hora para tomar didanosina e só tomar com efaviranz
ou nevirapina com ritonavir.
Quando o CD4+ > 200 células/mm3 e permanece acima deste
patamar por 6 meses ou mais, pode-se suspender a quimioprofilaxia
para a maior parte das infecções oportunistas, exceto
histoplasmose.
Caso clínico 10: Leptospirose:
Caracterização da leptopirose:
Doença causada por espiroquetas patogênicas da ordem
Spirochaetales, família Leptospiraceae, gênero Leptospira e
espécie interrogans, havendo vasculite generalizada. Outras
espécies desta gênero não são patogênicas.
Organismos aeróbios obrigatórios, helicoidais, flexíveis e móveis,
medindo de 6 a 20 m de comprimento e 0,1 m de diâmetro.
Os soros tipos mais freqüentes do Brasil são icterohaemorragiae e
copenhageni do sorogrupo Icterohaemorragiae.
Patogenia da espiroqueta:
São encontradas normalmente em ratos e outros roedores sãos de
todo o planeta, podendo transmitir para cães, bovinos, suínos,
ovinos, caprinos, eqüínos, raposas, chacais, ouriços, guaxinins,
gambás, doninhas, gatos selvagens e outros carnívoros,
marsupiais, edentados e cascavéis e outros répteis.
O homem se contamina com contato direto de sangue, tecidos,
órgãos ou urina destes animais infectados; indiretamente por
contato com águas contaminadas por estas secreções (indireta),
morderura de ratos e transplacentária.
A leptospira entra na pele íntegra ou lesada, atinge a corrente
sanguínea e alcança todos os órgãos do corpo, especialmente,
fígado, rins, coração e músculo esquelético.
Exemplos de contaminação indireta são andar descalço em solo
sujo e lamacento, nadar em águas suspeitas
Fatores de risco:
Trabalhadores de abatedouros, estivadores, peixeiros, lavradores,
criadores de animais, veterinários, mineiros de ouro e carvão,
militares em regiões aquosas, escavadores de túneis, operários da
construção civil, lixeiros e trabalhadores da rede de esgoto
Pessoas que costumam nadar, caçar e pescar em lugares
suspeitos
Após chuvas e enchentes (maior incidência de janeiro e abril no
Brasil)
Homens jovens (10 aos 39 anos)
Quadro clínico:
Começa com pródomos inespecíficos como uma gripe, após 3 a 13
dias de incubação.
Na forma anictérica (20%), há febre alta e remitente, calafrios,
cefaléia intensa, anorexia, náuseas, vômitos, diarréia, prostação,
distúrbios mentais, dores articulares, injeção conjuntival e mialgia
dos mm. da panturrilha, paravertebrais e abdominais, com palpação
dolorosa.
Pode também haver fotofobia, dor ocular, hemorragia conjuntival,
melena, enterorragia, hematomas subperitoneais,
hepatoesplenomegalia, tosse seca ou produtiva, com ou sem
escarros hemoptóicos.
Outro sintomas são dor torácica, desconforto respiratório com
cianose, atrito pleural, consolidação pulmonar, exantemas de todos
os tipos, eritemas, faringite, adenopatia cervical, parotidite, orquite,
epididimite, prostatite e edema.
Num período da doença, todos estes sintomas regridem e depois
voltam a aparecer, somados a meningite, encefalite, síndrome de
Guillain-Barré, hemorragia nervosa e outras manisfestações
neurológicas e oculares.
Na forma ictérica (80%), todo este quadro está acompanhado de
icterícia que começa de 3 a 7 dias após o início dos sintomas, há
sinais de deterioração de órgãos vitais e não apresenta o curso
bifásico.
Complicações:
Insufuciência renal
Distúrbios ácido-básico graves
Miocardite, insuficiência cardíaca e choque
Arritmias e hemorragias
Pneumonite intersticial hemorrágica e insuficiência respiratória
Alterações neurológica e renal pequenas raramente
Raramente cegueira e catarata
Exames complementares:
Reação de soroaglutinação microscópica >= 1:100 em uma única
amostra de soro
Cultura do sangue ou líquor na 1° ou 2° semanas ou urina a partir
da 2° semana de doença (sempre colher amostras com técnicas de
assepsia, alcalinizar a urina e usar substâncias para diminuir a
competição bacteriana)
Detecção de anticorpos IgM ou IgA entre 10 e 16 após os sintomas
Anemia, leucocitose, desvio à esquerda e neutrofilia no hemograma
Velocidade de hemosedimentação elevada, transaminases < 100
UI, fosfatase alcalina elevada, hiperbilirrubinemia direta, CPK e
mucoproteínas elevadas
Aumento de uréia e creatinina com padrão de insuficiência renal ou
pré-renal, elevação da fração de excreção de sódio e diminuição da
de potássio
Leucocitúria, hematúria, proteínuria e cilindrúria no EAS.
Alcalose respiratória, acidose metabólica e pressão parcial de
oxigênio e plaquetopenia
Diagnoses diferenciais:
Forma anictérica: Gripe, febre tifóide, sepse por gram-negativos,
malária, febre amarela virêmica, toxoplasmose e outras infecções
Forma ictérica: Febre tifóide ictérica, sepse por gram-negativos,
malária por P. falciparum, febre amarela toxêmica, hepatite viral
grave, hantavirose, colecistite e colangite
Tratamento:
Antibioticoterapia não muda o curso da doença (mas pode ser
usado penincilina G, doxicilina ou tetraciclina orais, ampicilina e
eritromicina nos primeiros 5 dias de doença)
Suporte intensivo: Hidratação endovenosa; com controle severo da
volemia (há tendência a insuficiência renal e ao edema pulmonar,
devendo usar diuréticos, ventilações artificiais e diálise para
equilibrar o paciente)
Reposição de potássio sérico e potássio para as anormalidades
eletrocardiográficas, junto de antiarrítmicos
Nutrição parenteral, transfusões e antiácidos, se necessário
Profilaxia:
Cobrir o corpo quando se expor a água ou outros produtos
potencialmente contaminados com leptospiras
Diminuir o número de roedores na área onde mora ou trabalha
Exigir água tratada e esgotamento adequado
Exigir e adotar medidas que evitem as enchentes durantes as
chuvas
Vacinar animais domésticos contra a leptospirose
Não urinar fora do vaso sanitário que vá a rede de esgoto nãotratado durante a doença
Seminário 10: Malária:
Situação epidemiológica no Mundo, Brasil e Rio de Janeiro em 1993:
28% da população humana (1 bi. 540 mi.) vivam em áreas já sem
malária
35% (1bi. 960 mi.) vivam em áreas dos quais a malária foi
eliminada pela OMS
36% (2 bi. 20 mi.) vivam em áreas com risco de infecção,
principalmente na África tropical (90% dos casos, de 300 a 500 mi.
por ano)
Houve 555713 casos no Brasil em 1995, sendo 26% da área fora
da Amazônia Legal e 74% dentro (onde há fatores adversos ao
controle como dispersão geográfica, grande migração, habitações
que facilitam a penetração dos mosquitos e o meio ambiente
favorável para os mosquitos).
No Brasil, 50,3% dos casos são por P. vivax, 48,85 por P.
falciparum, 0,002% por P. malariae e só existe na África e Pacífico
Ocidental o P. ovale.
No Rio de Janeiro, quase todos os casos são importados e
causados pelo P. vivax.
Transmissão:
Inoculação pelos mosquitos do gênero Anopheles (Aa. darlingi [na
Amazônia], aquasalis [no litoral], cruzi e bellator [além de 25° S]),
no Brasil
Induzida (congênita, transfusões, acidentes pérfuro-cortantes,
transplantes, repartição de seringas e contaminação de soluções
do continuidade da pele)
Ciclo:
1) Os mosquitos inoculam esporozoítas no homem.
2) Os esporozoítas invadem os hepatócitos entre meia e uma hora.
3) No hepatócito, os esporozoítas se multiplicam por esquizogonia,
gerando 10 a 30 mil merozoítas em um período de 5 a 14 dias
dependendo da espécie.
4) Os merozoítas saem dos hepatócitos e procuram hemácias (P.
malariae procura hemácias maduras, P. vivax se liga ao sistema
Duffy sanguíneo de reticulócitos e P. falciparum se liga a glicoforina
A de quaisquer hemácias – gera grandes parasitemias).
5) Os merozoítas se diferenciam em trofozoítas e se dividem por
esquizogenia (chamado de esquizontes sanguíneos quando
dividem o núcleo), gerando 8 a 24 merozoítas dependendo da
espécie.
6) Após terminar a esquizogonia, a hemácia se rompe e libera os
merozoítas, que invadem outra hemácia para reiniciar a
esquizogenia ou se diferenciarem em gametócitos.
7) Os mosquitos capturam os gametócitos ao sugar sangue do
paciente e os gametócitos se fundem em um zigoto no intestino
médio do mosquito.
8) O zigoto evolui para oocineto, adere na parede do intestino do
mosquito, se divide em esporozoítas e os lança na hemolinfa.
Atingem a glândula salivar do mosquito e esperam ser inoculados
numa próxima picadura do mosquito em um homem.
9) No P. vivax e P. ovale, muitos esporozoítas se tornam hipnozoítas
no fígado e só se tornam merozoítas muito tempo mais tarde,
criando as recidivas no paciente.
Imunidade:
Diminuição dos linfócitos T e aumentos das IgA, IgG e IgM na
infecção
Há realtiva imunossupressão, que pode explicar a esplenomegalia
hiperreacional malárica e o linfoma de Burkitt.
A defesa inespecífica são ação de citocinas contra os merozoítas e
a hemólise esplênica das hemácias invadidas.
Os anticorpos formados são específicos para cada estágio do ciclo
do plasmódio, para cada espécie do plasmódio e para cada subpopulação de cada espécie do plasmódio, sendo uma resposta que
não evita reinfecções nem elimina o plasmódio do corpo.
Há uma certa imunidade contra o plasmódio, que evita quadros
mais graves e cria quadro clínico mais brando; mas só se
desenvolve em infecções múltiplas e freqüentes por uma mesma
população de plasmódios. A tratamento e/ou afastamento da área
endêmica faz perder esta imunidade.
Grávidas e pessoas não-imunes aos plasmódios do local
desenvolvem formas mais graves da doença e lactentes, pessoas
denutridas, com deficiência de vitaminas e minerais, com
hemoglobinopatias, ovalocitose, talassemias, deficiência de glicose6-fosfato-desidrogenase e certos subtipos do HLA apresentam
formas menos graves da doença, havendo alguma proteção. O
grupo sanguíneo Duffy-negativo (FyFy) é imune a infecção por P.
vivax.
Quadro clínico clássico:
Pródromos inespecíficos como mal-estar, cefaléia, astenia,
anorexia e mialgia
Febre 12 dias (P. falciparum), 15 dias (P. vivax), 17 dias (P. ovale)
e 28 dias (P. malariae) após a inoculação
Febre contínua ou irregular na primeira semana, mas passa a ser
intermitente com intervalos de apirexia de um dia (P. vivax, P. ovale
e P. falciparum) ou dois dias (P. malariae), de início súbito,
precedida de calafrios, superior a 40°C, dura de 2 a 6 horas com
sudorese profusa e desaparece em 2 a 3 horas. Estes passos
típicos desaparecem com a formação de uma resposta imune
eficiente.
Há anemia, icterícia, hepatoesplenomegalia e ruptura esplênica
espontânea ou por palpação grosseira.
A infecção não acaba com final da febre. Pode haver
recrudescências (P. falciparum e P. malariae) por muito tempo por
contínuo da reprodução assexuada dos parasitas e recidivas (P.
vivax e P. ovale) por ativação dos hipozoítos em merozóitos
também por muito tempo.
Quadro clínico grave (evolução do quadro clínico exclusiva do P.
falciparum):
Coma, convulsões, anemia grave (<5g/dL), choque, insuficiência
renal por hemoglobinúria ou não, edema pulmonar e hipoglicemia
são os critérios de definição pela OMS.
Mas acidose, sangramento espontâneo, outras manisfestações
cerebrais, fraqueza extrema, hiperparasitemia, icterícia grave e
hipertermia prolongada podem ocorrer.
Exames complementares:
Presença dos parasitas no sangue periférico
Se usa a coloração de Giemsa (derivado do Romanowsky)
A distensão do sangue periférico permite identificar a espécie do
plasmódio, mas pode ser falso-negativa em parasitemias baixas.
A gota espessa consegue identificar parasitemias baixas, informa o
número de parasitas por mL de sangue, mas é mais difícil
indentificar a espécie de plasmódio.
Pode-se usar pesquisa de antígenos do plasmódio usando
anticorpos monoclonais em tiras de nitrocelulose (ParaSight@-F),
mas só o P. falciparum pode ser identificado atualmente com este
método.
Se houver resultado negativo da pesquisa no sangue periférico,
deve-se repetir a coleta em intervalos menores de 6 horas.
Outros exames são úteis só no acompanhamento do paciente que
desenvolve formas graves de malária (provas de função renal,
eletrólitos séricos, gasometria arterial, glicemia, leucograma,
plaquetograma e dosagem de G-6-PD).
Diagnoses diferenciais:
Febre amarela
Leptospirose
Colecistite
Meningoencefalites
Sepse
Febre tifóide
Dengue
Hepatites
Infecções respiratórias
Pielonefrite
Endocardites
Febres hemorrágicas
Drogas usadas no tratamento da malária:
Quinina e quinidina:
Não atuam nos gametócitos maduros do P. falciparum
Meia-vida de 10 horas
Podem causar dor epigástrica, náuseas e vômitos na via oral;
abscessos na via intramuscular e trombose e dimunuição súbita da
pressão arterial na via endovenosa.
Podem também causar chinchonismo (tinitus, défict auditvo
transitório, distúrbios visuais discretos e tremores), hipoglicemia e
angioedema, urticária, crises asmatiformes, surdez, cegueira,
anemia hemolítica e agranulocitose mais raramente.
Cloroquina e amodiaquina:
Não atuam nos gametócitos maduros do P. falciparum
Meia-vida de 3 a 7 dias
Podem causar retinite freqüentemente irreversível, mas só em
doses mais altas, usadas na artrite reumatóide.
Amodiaquina possui mais atividade contra P. falciparum e pode
causar também agranulocitose e hepatite grave
Primaquina:
Atua nos hipnozoítas e nos gametócitos maduros do P. falciparum.
Meia-vida de 4 horas
Pode causar anorexia, náuseas, vômitos e dor epigástrica, anemia,
cianose por formação de meta-hemoglobina, leucopenia e hemólise
intravascular aguda na deficiência de G-6-PD.
Não se deve usar em gestantes.
Proguanil e pirimetamina (antagonistas do ácido fólico):
Demoram mais tempo para agir sobre os esquizontes sangüíneos
do que quinina, quinidina, cloroquina e amodiaquina.
Meia-vida de 92 horas
Nunca são usados isoladamente
A pirimetamina não deve ser usada na gravidez se houver outra
opção de anti-malárico mais segura e o proguanil pode, mas não é
encontrado no Brasil.
Resistência dos plasmódios aos fármacos:
O plasmódio é considerado sensível a algum medicamento quando
há desaparecimento da parasitemia assexuada em 7 dias após se
começar a usar o medicamento, sem recrudescências.
Resistência grau I: Desaparecimento da parasitemia assexuada,
mas há recrudescência
Resistência grau II: Marcante redução da parasitemia, mas sem
desaparecimento
Resistência grau III: Sem mudança ou aumento da parasitemia
Em 1960, surgiu no Rio de Janeiro o P. falciparum resistente a
cloroquina, que se espalhou pela América do Sul. Atualmente, a
associação sultadoxina + pirimetamina também não funciona neste
plasmódio na América do Sul, Sudeste Asiático e partes da África e
a mefloquina não funciona no Sudeste Asiático.
O P. vivax é resistente a sulfonamidas, pirimetamina, cloroquina
desde 1989 em Mianmar, Nova Guiné e Vanuatu e exigem doses
maiores de primaquina na Tailândia, Nova Guiné e Sudoeste do
Pacífico.
Sulfadoxina, sulfaleno e dapsona:
Demoram mais tempo para agir sobre os esquizontes sangüíneos
do que quinina, quinidina, cloroquina e amodiaquina.
Meia vida de 28 horas (dapsona), 65 horas (sulfaleno) e 200 horas
(sulfadoxina)
Podem causar síndrome de Stevens-Johnson, anemia hemolítica
em pacientes com deficiência de G-6-PD e agranulocitose mais
raramente.
Não se deve usar no 1° trimestre de gestação nem próximo do
parto pelo risco de anemia hemolítica e Kernictus em recém-natos.
Mefloquina:
Não atua nos gametócitos maduros do P. falciparum, mas atua nos
outros estágios deste plasmódio que forem multirresistentes.
Meia vida de 13 a 24 horas
Pode causar tonteiras, anorexia, náuseas, vômitos, diarréia,
prurido, exantema e bradicardia e ansiedade, depressão tendente
ao suicídio, delírios, convulsões, esturpor e coma em doses mais
altas e com outros anti-maláricos.
Não se deve usar em crianças < 15 Kg, no 1° trimestre de gestação
e com cloroquina, quinina, quinidina ou halofantrina.
Artemísia e seus derivados:
Mais indicados nos quadros de malária grave e na malária
resistente a quinina ou a mefloquina
Podem causar náuseas discretas, vômitos, prurido, febre e
alterações de repolarização e bloqueio AV de 1° grau no ECG.
Antimicrobianos (tetraciclina, minociclina, doxiciclina e clindamicina):
Usados nos casos de P. falciparum resistentes às drogas
convencionais.
Demoram a fazer efeito.
Podem causar náuseas, vômitos, dor abdominal, diarréia,
candidíase, diarréia por Clostridium difficile e colite
pseudomembranosa.
Também podem causar fotossensibilidade e epidermólise bolhosa
das mãos (tetraciclinas) e prurido, rash cutâneo, eritema polimorfo
e síndrome de Stevens-Johnson.
Não usar as tetraciclinas na gravidez e em crianças de até 8 anos.
Halofantrina:
Não atua sobre esquizontes hepáticos, mas é uma opção sobre P.
falciparum.
Meia-vida de 1 a 3 dias em paciente sem malária e 4 dias em
pacientes com malária
Pode causar dor abdominal, náuseas, diarréia, exantema, prurido,
retardo da condução A-V e aumento do intervalo QTc e outras
arritmias ventriculares.
Não deve ser usado na gravidez nem em crianças < 1ano.
Tratamento da forma grave:
Quinina ou quinidina IV e passar para via oral assim que diminuir a
parasitemia
Só se usa artemísia e seus derivados quando há resistência a
mefloquina. Só se usa esquizonticidas lentos (S + P, tetraciclinas e
clindamicina) se não houver outra medicação disponível.
Se usa a exsanguíneo-transfusão ou hemocitoférese nas
parasitemias > 10% das hemácias circulantes ou na ausência de
decrécimo satisfatório da parasitemia em 48 a 72 horas ou lesões
na cérebro, rins e outros órgãos.
Ventilação artificial com PEEP em caso de edema pulmonar e
SARA, que é comum ocorrer.
Se usa hemodíalise na anúria, rápido aumento de excórias
nitrogenadas, uréia sérica >200 mg/dL e evidência de uremia
Sempre se lembrar que pode haver choque, anemia, insuficiência
hepática, hipoglicemia acentuada (em especial no uso de quinina) e
coagulação intravascular, além de infecções secundárias e
hemorragias digestivas.
Profilaxia:
Alojamento em residências com paredes completas, janelas e
portas teladas, mosquiteiros e inseticida doméstico nos lugares
onde pode haver mosquitos contaminados para evitar ser picado,
especialmente à noite.
Retirar quaisquer acúmulos de água próximos ou criar peixes
carnívoros nestes.
Usar roupas sobre o corpo e repelentes na pele para evitar ser
picado.
Saber a incidência de malária para onde se vai e onde se mora e a
resistência dos plasmódios locais aos fármacos.
Quimioprofilaxia para pessoas não-imunes, gravidas e crianças que
vão a áreas de incidência (cloroquina nas áreas A de incidência,
cloroquina com proguanil nas áreas B e crianças e gestantes nas
áreas A e mefloquina ou doxicilina nas áreas C – não usar em
gestantes ou crianças).
Caso clínico 11: Dengue:
Epidemiologia:
Causado por um vírus do gênero Flavivirus e transmitido pela
fêmea dos mosquitos Aedes aegypti (forma urbana da doença) ou
Aedes albopictus (forma rural e de disseminação global). Os
mosquitos são de cor escura, com as patas posteriores rajadas de
branco e negro e com uma marca característica no dorso, em forma
de lira. Voam silenciosamente e de dia.
Ambos mosquitos preferem recipientes artificiais com águas
paradas e limpas para depositar seus ovos, que oclodem mesmo
após um período de dessecamento. No verão, há extensa
proliferação dos mosquitos e maior incidência do caso.
A fêmea se torna infectante 8 ou mais dias após picar uma pessoa
virêmica e permanece assim até o fim de sua vida.
Há 4 sorotipos do vírus e no Brasil circula os sorotipos 1, 2 e 3.
Quadro clínico:
Período de incubação de 4 a 7 dias
Subitamente febre alta de 3 a 8 dias, mal-estar, prostração,
cefaléia, dor retroorbitária, mialgia mais no lombo e MMII e
artralgia.
Pode haver dor de garganta, odinofagia, alterações do paladar,
náuseas, vômitos, dor epigástrica e diarréia.
Outras alterações são bradicardia, hiperemia de mucosas, dor a
compressão de globos oculares, linfonodomegalia generalizada
indolor.
Manifestações neuropsíquicas como delírio, sonolência, coma,
depressão, irritabilidade, psicose maníaca, demência, amnésia,
paresias, parasilias, encefalite e sinais meníngeos são raros.
Quando a febre regride, surgem petéquias nos pés, pernas, axilas e
abóbada palatina, exantema máculo-papular ou escaratiniforme,
prurido e hemorragias como gengivorragia, epistaxe e hemorragia
digestiva.
A forma hemorrágica apresenta sinais de plaquetopenia,
hemoconcentração, hepatomegalia dolorosa e mole, derrames
serosos e choque.
Estadiamento da forma hemorrágica de dengue:
Grau I: Plaquetopenia com hemoconcentração
Grau II: Plaquetopenia com hemoconcentração e sangramentos
espontâneos
Grau III: Plaquetopenia com hemoconcentração e insuficiência
circulatória (pulso filiforme, extremidades frias e pegajosas,
apreensão e queda de 20 ou mais mmHg da PA)
Grau IV: Plaquetopenia com hemoconcentração e choque (PA zero
e pulso impalpável)
Exames complementares:
Ausência de leucocitose com desvio à esquerda, plaquetopenia e
aumento do hematócrito ou do número de plaquetas ou da
concentração de hemoglobina no hemograma completo
Elevação das aminotransferases até 4 vezes o normal e elevação
discreta das bilirrubinas
Diminuição da albumina, alargamento do tempo da protrombina e
tromboplastina ativada, diminuição do fibrinogênio e dos fatores de
coagulação e acidose metabólica
Presença de IgM anti-dengue no ELISA (cuidado pois os sorotipos
se misturam misturando infecções recentes e antigas no resultado)
RT-PCR pode ser usado em casos excepcionais.
Diagnoses diferenciais:
Leptospirose
Infecções respiratórias
Sarampo
Parvovirose
Rubéola
Malária
Febre amarela
Meningococcemia
Meningoencefalites
Pielonefrite
Faringites
Sepse
Endocardite
Tratamento:
Reidratação (oral 1°, venosa periférica 2° e dissecção de veia
profunda em caso de choque 3°)
Não puncionar veia profunda pelo risco da sangramento
Não usar ácido acetil-salicílico pelo risco de sangramento
Paracetamol para dor, hidróxido de alumínio para a dor epigástrica,
banhos frios ou mornos ou anti-histamínicos para o prurido e evitar
usar metoclopramida para os vômitos pois causa depressão do
SNC e reações extra-piramidais, dificultando a reidratação oral
Critérios para internação de curta duração:
Casos de dengue clássico que necessitem de hidratação venosa
Pacientes com dengue hemorrágico graus I ou II que não
respondem a reidratação oral ou com hepatalgia
Pacientes com dengue hemorrágico grau III
Critérios para internação em enfermaria:
Pacientes que nãoi responderam a hidratação na internação de
curta duração
Pacientes com dengue hemorrágico graus I ou II com asma,
diabetes, alergias e DPOC, pois estão mais sujeitos às formas
graves
Pacientes com dengue hemorrágico graus II ou III e com
sangramentos intensos
Pacientes com dengue hemorrágico grau IV
Profilaxia:
Notificar às autoridades todos os novos casos da doença
Reduzir as coleções da água limpa ao ar livre (interior de vasos de
plantas, latas vazias, pneus velhos, calhas de telhado, garrafas,
cacos de vidros.
Caso clínico12: Acidente com cobras venenosas, escorpiões e
aranhas:
Fatores de risco para se acidentar com cobras venenosas:
Trabalhadores rurais e gênero masculino
Durante o verão (preparo e plantio da terra e colheita)
Pessoas de 15 a 49 anos e que não usam sapatos, botas,
perneiras e luvas
A maior parte das mordidas ocorre abaixo dos joelhos.
Acidentes com cobras do gênero Bothrops ou gênero Lachesis:
80 a 90% dos acidentes ofídicos na Bothops. Essas cobras habitam
matas, áreas cultivadas, paióis, celeiros e depósitos de ração (onde
vive roedores), vivem à noite, sõo agressivas e atacam em silêncio.
Possuem fosseta loreal, dentes injetores de veneno que dobram para
trás. A Lachesis é exclusiva da região Amazônica.
Quadro clínico do envenenamento por Bothops ou Lachesis:
Dor, edema, eritema e calor locais nos primeiros 30 minutos até 6
horas
Bolhas, equimoses e necroses após 12 horas
Hemorragias é uma complicação (no local da picada, gengivorragia,
epistaxe, hematemese, HDA, hematúria e na borda do leito
ungueal).
Abscesso bacteriano por Morganella morgani, Escherichia coli,
Providencia sp., Klebsiella sp. é outra complicação (se usa
aminoglicosídeos com ou sem clindamicina ou TMP/SMX ou
cefuroxina - cefalosporinas de segunda geração).
Pode ocorrer síndrome compartimental com edema do membro e
insuficiência renal aguda.
Exames complementares:
Tempo de coagulação (normal de 3 a 6 minutos) e da
tromboplastina parcial ativada aumentados
Leucocitose com predomínio de segmentados e desvio para a
esquerda
Diminuição da velocidade de hemossedimentação, plaquetas
normais ou diminuídas e fatores de coagulação diminuídos
Proteinúria, glicosúria e hematúria
Aumento da desidrogenase láctica em 48 a 72 horas e aumento da
alanina transferase (ALT) em 24 a 48 horas
Mioglobina no soro ou urina
Tratamento:
Administrar o soro anti-Crotalus e internar em repouso
Evitar insuficiência renal por hidratar com 1 a 2 litros de soro
fisiológico por via endovenosa (60 a 80 gotas por segundo) e
manitol 100 mL 20% e bicarbonato sódico 50 mL 5% cada 6 horas
para alcalinizar a urina.
Reavaliar também com tempo de coagulação, igual à Bothrops.
Tratamento específico:
Administrar o soro anti-Bothrops ou anti-Lachesis
Internar o doente, pô-lo em repouso e em posição de drenagem
postual (decúbito dorsal horizontal) e dar-lhe banhos anti-sépticos
SMX/TMP na infecção secundária e cefuroxima ou cefalexina ou
aminoglicosídeos na resistência aos primeiros e drenar os
abscessos que se formarem.
Fasciotomia quando houver edema volumoso e progressivo do
membro, exceto se houver anormalidade da coagulação sangüínea.
Acidentes com cobras do gênero Micrucus:
0,6% dos acidentes. Cabeça arrendondada, sem fosseta loreal e
escamas na cabeça e dentes de injeção de veneno pequenos.
Cursa com fascies miastênica, ptose palpebral bilateral, paralísia
flácida dos membros e maior incidência de paralisia respiratória de
instalação súbita.
Se trata com soro específico, anticolinesterásicos ou cloridato de
edrofônio intravenoso na resistência aos primeiros e assistência
ventilatória mecânica.
Pode-se controlar a melhora do paciente pelo tempo de coagulação
(realizar nova dose de 100 mg de antiveneno se o sangue estiver
incoagulável em 12 horas do acidente). A longo prazo, fisioterapia,
cirurgia plástica ou ortopédica ou amputação podem ser necessárias.
Deve-se sempre que possível encontrar a cobra para identificá-la.
Imunodifusão, hemaglutinação passiva, contra-imunoeletroforese,
radioimunoensaio ou ELISA do veneno no soro ou urina são formas
de se confirmar o envenenamento.
Acidentes com cobras do gênero Crotalus:
Tratamento inespecífico:
O tempo entre o acidente e a adminstração do soro é o fator que
mais determina a prognose.
Não usar torniquete ou garroteamento, pois agrava os efeitos
locais. Não fazer cortes ao redor da picada.
Sucção sobre a lesão em até 30 minutos pode permitir retirada de
parte do veneno e se deve retirar anéis e alianças.
Transporte rápido para o hospital e se fazer imunoprofilaxia contra
tétano.
Administrar dose única de soro por via intravenosa - cada tipo de
soro é indicado para cada gênero de cobra.
Pode ocorrer reações de hipersensibilidade imediata (edema de
glote, broncoespasmo e choque anafilático), portanto internar o
doente para observar as reações por 72 horas. Indagar alergia a
produtos derivados de eqüinos com pêlo, carne e soro (rinite, asma
e/ou urticária por contato a produtos de eqüinos).
9% dos casos de acidentes ofídicos. Possuem cauda com guizo ou
chocalho e são solenóglifas. Gera os acidentes mais graves.
Quadro clínico do envenenamento por Crotalus:
Após a picada, simples arranhão ou marca puntiforme única ou
dupla como picada, pouco edema em torno, pouca dor e sensação
de dormência local que permanesce por semanas, até meses.
Horas depois, há mialgia generalisada, edema muscular discreto,
fascies neurotóxica de Rosenfeld (dor na região do pescoço,
diminuição ou perda de visão, ptose palpebral bilateral, sonolência
e obnubilação) e hiporexia global.
Outros sinais neurológicos são comprometimento do II par
craniano, borramento de papila e ingurgitamento venoso bilateral
no fundo de olho, comprometimento dos IV e VI pares como ptose
palpabral bilateral, diplopia, plegia dos músculos da pálpebra,
midríase bilateral semiparalítica, diminuição dos reflexos
fotomotores, movimentos nistagmóides, plegia dos movimentos do
olhar conjugado, tontura e alterações da gustação e hiposmia ou
anosmia.
Pode complicar com insuficência respiratória, síndrome de
hipeatividade simpática (cefaléia intensa, febre, hipertensão ou
hipotensão arteriais e taqui ou bradicardia), hiperreflexia
generalisada, urina escura ou vermelha, insuficiência renal aguda e
incoagulabiliade sangüínea.
Exames complementares:
Tempo de coagulação (normal de 3 a 6 minutos) e da
tromboplastina parcial ativada aumentados
Leucocitose com predomínio de segmentados e desvio para a
esquerda
Diminuição da velocidade de hemossedimentação, plaquetas
normais ou diminuídas e fatores de coagulação diminuídos
Proteinúria, glicosúria, hematúria e presença do pigmento heme na
urina
Hiponatremia, calemia normal ou aumentada, hipocalcemia e
discretos aumentos da creatina quinase (CK) e aspartato
transferase (AST)
Se previne estes acidentes por usar botas de couro que cubra pés e
tornozelos (de preferência até os joelhos).
Acidentes por escorpiões:
Mais comum nos meses quentes e chuvosos do sudeste e nordeste.
Quadro clínico de envenenamento por escorpiões:
Quadro clínico leve: Dor e parestesias no local
Quadro clínico moderado: Dor local intensa com náuseas ou/e
vômitos e/ou sudorese e/ou sialorréia e/ou agitação e/ou taquipnéia
e/ou taquicardia
Quadro clínico grave: Quadro clínico moderado com vômitos
profusos ou incoercíveis, sudorese ou sialorréia intensas,
prostração, convulsão, coma, bradicardia, insuficiência cardíaca,
edema pulmonar agudo ou choque.
Se trata com soro antiescorpiônico ou antioaracnídeo, combate a dor
e tratamento das complicações e observar por 6 a 12 horas.
Acidentes aracnídeos:
Phoneutria (aranha armadeira): Dor no local semelhante aos
escorpiões e se trata com analgésicos, soro antiaracnídeo e
controle das complicações.
Loxosceles (aranha marrom): Lesão no local da picada e hemólise
sistêmica de instalação lenta e se trata com medidas locais, soro
antiloxoscélico e vigilância para a atividade hemolítica.
Lycosa (aranha de jardim): Apenas manisfestações locais e se trata
sintomaticamente
Caso clínico 13: Paracocccidioidomicose e leishmaniose tegumentar:
Os conídeos são inalados e começam a acometer o pulmão. Depois
invadem os gânglios torácicos, formando um complexo primário
semelhante a tuberculose. O paciente pode controlar a doença ou
não, havendo disseminação.
Fatores de risco para paracoccidioidomicose:
Gênero masculino de 30 a 50 anos de idade
Pacientes desnutrido e que trabalho no meio rural
Mais comum no Sudeste e Centro-Oeste brasileiros
Quadro clínico da doença pulmonar primária:
Infecção respiratória leve
Infiltrados pulmonares e linfonodomegalia hilar no raio X torácico
SMX/TMP por 2 a 3 anos na forma crônica, mas não é usada para
as formas juvenil ou linfoganglionar. Causa alergias, irritação
digestiva, leucopenia, plaquetopenia, anemia e cristalúria.
Cetoconazol por 6 a 12 meses. Não deve ser usado com as
refeições, com RIP ou terfenadina. Causa náuseas, vômitos, dor
abdominal, prurido, rash, aumento das transaminases, hepatite,
diarréia, insuficiência adrenal, diminuição da libido, impotência,
ginecomastia, irregulaidade menstrual, cefaléia, calafrios e
fotofobia.
Itraconazol por 6 a 12 meses. Melhor consumido com estômago
cheio. Causa náuseas, vômitos, prurido, rash, aumento de
transaminases, hepatite, hipocalemia, edema, hipertensão,
impotência, cefaléia e tonteiras.
Fluconazol pode ser usado na neuroparacoccidioidomicose. Causa
náuseas, vômitos, rash, aumento das tranaminses, hepatite,
cefaléia e convulsões.
Anfotericina B: Não funciona na neuroparacoccidioidomicose (só na
forma subaguda ou juvenil e em imunossuprimidos) e só é
disponível em formulação venosa e causa febre, calafrios, náuseas,
hipotensão, convulsão (imediatos) e anemia, aumento de uréia e
creatinina, acidose tubular, hipocalemia, hipomagnesemia e arritmia
cardíaca.
Oferecer suporte nuttricional adequado, corrigir a anemia, comum
nesta doença, e tratar as parasitoses intestinais presentes.
Quadro clínico da doença disseminada infanto-juvenil (< 30 anos):
Linfonodomegalia, esplenomegalia e hepatomegalia
Lesões em mucosas e articulações
Febre, astenia e emagrecimento
Deve-se diferenciar com linfomas, tuberculose ganglionar e
abdome agudo
Pode haver sinais neurológicos focais e abalos.
Critérios de cura:
Melhora das lesões tegumentares e do resto do quadro clínico
Desaparecimentos dos sinais radiológicos (3 exames normais em 1
ano)
Não demonstração do fungo nos espécimes clínicos anteriormente
positivos
Desaparecimento da sorologia da imunodifusão dupla positiva
(principal critério)
Quadro da forma pulmonar disseminada:
Tosse seca ou com catarro mucoso, mucopurulento ou
sanguinolento
Dispnéia, astenia, emagressimento progressivos
Dor torácica, febre
No raio X torácico, há lesões infiltrativas retículo-nodulares de
pequenos nódulos e intersticiais; bilatarais, peri-hilares e nos lobos
médios e inferiores. Pode haver cavitações (13,6%), massas
únicas, derrame pleural (2,3%) e sinais radiologicos de DPOC.
Deve-se diferenciar de tuberculose pulmonar.
Complicações:
Adenomegalias volumosas que obstruem intestinos, colédoco,
linfáticos, havendo abdome agudo, linfedema e/ou derrame
peritoneal ou pleural
Sangramento, perfuração e estenose após cicatrização intestinais
Obstrução de esôfago e/ou laringe
Fibrose pulmonar gerando insuficiência pulmonar
Acometimento supra-renal gerando insuficiência suprarrenal
Quadro clínico da forma disseminada crônica:
Úlceras dolorosas com base granulomatosa e pontilhado
hemorrágico na orofaringe e/ou pele (na pele pode haver
vegetações)
Linfonodos próximos (mandibulares e cervicais) aumentados,
supurados e drenam pus amarelo e espesso
Exames complementares:
US abdominal: Adenopatia intraabdominal e hepatoesplenomegalia
TC craniana: Imagens hipodensas com captação anelar de
contraste
Microscopia direta de pus, escarro, raspado de lesões
tegumentares e fragmentos de tecidos e após centrifugação de
lavado brônquico, líquor e urina
Cultura ou histopatologia com coloração de Gomori-Grocott destes
mesmos materiais
Imunodifusão dupla em gel de ágar e reação de fixação do
complemento
Anemia e eosinofilia no hemograma, diminuição da albumina sérica
e elevação das globulinas, mucoproteínas séricas e da VHS
Tratamentos:
Agente etiológico da leishmaniose tegumentar:
Protozoários flagelados da classe Mastigophora, ordem
Kinetoplastida, família Trypanosomatidae, gênero Leishmania,
subgênero Leishmania e espécies braziliensis, amazonensis e
guayanensis
As formas amastigotas (esfera ou ovalado de 2 a 6 m de
comprimento e 1,5 a 3 m de largura e com um cinetoplasto
tangente ao núcleo, mitocôdria contínua ao cinetoplasto e um curto
flagelo intracelular) que se multiplicam nos vacúolos dos monócitos
e seus derivados são ingeridos poe flebótomos.
Nos mosquitos flebótomos (gênero Lutzomyia e Psychodopygus na
América e Phlbotomus no Velho Mundo), as formas amastigotas se
tornam formas promastigotas (bastonetes curvos de 14 a 20 m de
comprimento e 1,5 a 4 m de largura e com mitocrôndria maior,
mais retíclo endoplasmático, longo flagelo extracelular e
cinetoplasto anterior ao núcleo).
Os promastigotas migram para a probóscide do inseto se
introduzidos nos vertebrados na próxima picada e se tornam
novamente amastigotas.
Os principais reservatórios vertebrados são cães e talvez outros
animais.
A maior parte das pessoas contaminadas são pessoas que
adentram em matas, geralmente homens adultos em idade
produtiva.
Quadro clínico da forma cutânea:
Período de incubação de uma mês a um ano
Pápula eritematosa e eritematosa no local da picada com adenite
satélite (cordões nodulares indolores, visíveis ou palpáveis, que
podem romper-se formando úlceras satélites ou regredir).
A pápula pode involuir ou evoluir para destruição de tecido e úlcera
indolor, redonda ou oval, tamanho variável, de bordos bem
definidos, elevados e eritematosos, fundo granuloso e que sangra
facilmente.
Outra evolução da pápula é vegatações em botões carnosos,
nódulos, verrugas ou aspecto liquenóide ou framboesóide.
Podem surgir de 1 a 10 lesões e as lesões involuem em meses ou
anos ou aumentam de tamanho consideravelmente. Quando
involuem, deixam cicatrizes lisas, brilhantes, finas, sedosas e
hipopigmentadas.
Pode complicar com infecções bacterianas secundárias.
Quadro clínico da forma mucosa:
Aparecem anos depois das lesões cutâneas.
Crostas e secreção serosa ou serosanguinolenta pelo nariz e
obstrução nasal.
Lesões mucosas infiltradas eritematosas ou ulcero-vegetantes ou
ulceras ou vegetantes na mucosa nasal, septo cartilaginoso e
cabeça do corneto inferior
As lesões podem evoluir, destruindo o septo nasal, assoalho das
fossas nasais, orofaringe, laringe, traquéia, pele perinasal e região
supralabial; raramente orelha externa, conjuntiva e genitália.
Pode complicar com pneumonia aspirativa, sepse, sufocamento,
miíase, desnutrição e síndrome do granuloma médio facial.
Diagnoses diferenciais:
Esporotricose, paracocidioidomicose e cromomicose
Micobacterioses, sífilis, impetigo, ectima, furunculose e úlcera
tropical
Úlcera angiodérmica, sarcoidose, granuloma de corpo estranho,
granuloma piogênico, carcinoma baso ou espinocelular,
ceratoacantoma e granulomaleatal de linha média
Exames complementares:
Intradermoreação de Montenegro positiva (enduração > 5 mm em
48 horas após aplicarem promastigotas mortos no tecido
subcutâneo) – não diferencia infecção recente da antiga
Pesquisa de amastigotas em framento da lesão (o fragmento deve
conter a úlcera, seu bordo e pele adjacente) por coloração de
Giemsa ou cultura deste tecido, que também pode ser obtido por
punção aspirativa
Teste de aglutinação direta, reação de imunofluorescência indireta
e reações imunoenzimáticas – cuidado pois há reação cruzada com
antígenos do T. cruzi
Tratamento:
Estibogluconato de sódio ou antimoniato de meglucamina por 20 a
40 dias IM ou IV, administrando por mais 10 dias na ausência de
melhora clínica ou parasitológica. Cuidado pois pode haver edema
e necrose das lesões no ínicio da terapia, levando à obstrução e à
insuficiência respiratória.
Os antimoniais causam mialgias, dores articulares, adinamia,
anorexia, náuseas, vômitos, plenitude gástrica, pirose, dor
abdominal, prurido, febre, fraqueza, cefaléia, tonteiras, palpitação,
insônia, nervosismo, choque pirogênico, edema, IRA, arritmias
(inversão da onda T, alongamento do intervalo QT), elevação das
transaminases, anemia, leucopenia, agranulocitose e
plaquetopenia.
Não se deve administrar antimoniais a gestantes, cardiopatas,
nefropatas, hiperssensíveis ao antimônio, tuberculosos,
hepatopatas e chagásicos.
Anfotericina B até a dose total de 2 g., administrados em dias
alternados
Pentamidina em dias alternados por 5 a 25 semanas IM ou IV.
Causa náuseas, vômitos, dores abdominais, hipotensão, síncope,
dor no local de aplicação, induração, abscesso estéril e
hipoglicemia.
Pode-se também usar imunoterapia de antígenos totais de
promastigotas com ou sem antimoniais nas formas resistentes ou
nos pacientes imunodeficientes.
Controle de cura:
Remissão do quadro clínico (desaparecimento das lesões
cutâneas, febre, hepatoesplenomegalia)
Medidas de prevenção:
Identificar e informar às autoridades novos focos da doença
Identificar os cães infectados com a doença
Borrifar inseticidas químicos nas casas e removar lixo de detritos
orgânicos para evitar proliferação dos flebotomíneos
Seminário 13: Infecções do trato respiratório superior e adjacências:
Vírus e estreptococos A-hemolíticos são os maiores causadores de
infecções do trato respiratório superior (rinite, sinusite, faringite,
laringite, bronquite e otite).
Gripe ou influenza:
Causada pelo Myxovirus influenzae (vírus RNA de fita simples
segmentada e com envelope)
Seus reservatórios são outros mamíferos e aves.
Causam epidemias predominantemente no inverno porque o vírus
sofre variações antigênicas freqüentes e imprevisíveis.
Esses vírus são espalhados por pequenas partícluas de aerossol
durante o ato de espirrar, tossir ou falar.
Período de incubação de 1 a 4 dias
Cursa com febre com calafrios que dura de 1 a 3 dias, mialgias,
fadiga, calafrios, cefaléia, tosse seca, dor faríngea, congestão nasal
ou coriza e anorexia. Em menor freqüência, náuseas, dores
abdominais, diarréia e fotofobia. Todos estes sintomas duram de 1
a 2 semanas.
Em idosos e pacientes comdoenças crônicas, pode complicar com
pneumonias viral ou bacteriana ou descompensação da doença
crônica.
O tratamento na fase aguda sem complicações é amantadina ou
rimantadina ou oseltamivir (sintomas gripais há menos de 36 horas
em pacientes acima de 18 anos) ou zanamivir (sintomas gripais há
menos de 48 horas em pacientes acima de 12 anos) e podem ser
usados na quimioprofilaxia.
A vacinação anti-influenza é recomendada a pessoas com mais de
50 anos de idade, moradores e funcionários de asilos, pessoas com
doenças crônicas quaisquer e seus empregados e familiares,
crianças com tratamento crônico com aspirina, mulheres durante o
2° ou 3° trimestres de gravidez em uma região com epidemia de
gripe e profissionais de saúde.
As reações adversas da vacina são dor e vermelhidão nolocal,
febre, mialgia, anafilaxia e síndrome de Guillan-Barré.
Nasofaringite viral:
Causado mais por rinovírus e coronavírus
Cursa com 6 a 7 dias de dor faríngea por 24 horas. Quando a dor
some, surge muita coriza nasal (rinorréia) clara, espirros com
obstrução nasal e tosse em 2 a 4 dias de doença e febre baixa em
crianças e raramente cefaléia, mal-estar, mialgia.
Transmissão por contato com mãos do paciente infectado ou com
superfícies nos quais o paciente colocou a mão.
Se trata com AINE como naproxeno ou acetaminofeno no início dos
sintomas, anti-histamínicos de 1° geração (fumarato de clemastina
ou maleato de bromfeniramina), brometo de ipratrópio e
pseudoadrenalina, isolados ou em conjunto.
Não usar antimicrobianos (só usar após 7 dias de doença, pois
maior chance de ser uma infecção bacteriana neste tempo).
Se previne a transmissão por o paciente lavar bem e
freqüentemente as mãos.
Complica com otite média ou sinusite bacteriana.
Sinusite viral aguda:
Deve-se diferenciar sinusite aguda de formas atípicas de
enxaqueca.
Cursa com dor facial, especialmente no vértex da cabeça e ao
apertar os dentes molares superiores e drenagem pós-nasal
Espirros, tosse e intupimento nasal são complicações que podem
ocorrer em 7 dias após o início dos sintomas.
Sinusite bacteriana aguda:
Natação e obstrução nasal por pólipos, tumores e corpos
estranhos; assim como alergia nasal (espirros paroxísticos e
prurido ocular após exposição a alergeno), infecção dentária,
imunodeficiências, fenda palatina e fibrose cística são fatores de
risco para sinusite bacteriana.
Causada por S. pneumoniae, H. influenzae, M. catarrhalis em
crianças e anaeróbios nas infecções dentárias
Cursa com dor facial ao pressionar a face e os dentes molares
superiores e eritema local e dor nos dentes molares e odor fétido
na infecção dentária
Raio X dos seios paranasais só são indicados se os episódios são
recorrentes, presença de complicações, dúvida na diagnose, pouca
resposta ao tratamento empírico e antes de cirurgias nos seios.
Se no raio X dos seios paranasais, níveis hidro-aéreos,
opacificação dos seios e espessamento mucoso de mais de 4 mm.,
mas não confundir com osteomielite.
O padrão-ouro para sinusites bacterianas é a punção dos seios.
Se trata com amoxicilina ou amoxicilina com clavulanato ou
cefuroxima por 10 dias quando há um quadro clássico ou queixas
por mais de 10 dias.
O alívio somente sintomático é obtido com esteróides tópicos, AINE
como acetaminofeno, anti-histamínicos de primeira geração,
supressores da tosse.
Pode complicar com meningite, abscesso cerebral e infecções
orbitárias, que são tratadas com ceftriaxona ou vancomicina
venosas.
Se previne a sinusite bacteriana por evitar contato com pessoas
com gripe ou lavando as mãos se isto ocorrer, cobrir a boca com
lenços de papel quando espirrar e se vacinar contra influenza.
Sinusite crônica:
Sintomas de sinusite por mais de 6 meses.
Causada por Pseudomonas aeruginosa, estafilococos coagulasenegativos, bactérias anaeróbicas, fungos e H. influenzae
Deve-se realizar endoscopia nasal e estudos de TC para avaliar as
cavidades.
Se trata com irrigação com solução salina por 3 vezes por dia,
drenagem dos seios e alargamentos dos óstios dos seios por
endoscopia.
Faringite e tonsilite virais:
Rinorréia, obstrução nasal, tosse, conjuntivite, rouquidão (80% de
valor preditivo negativo), mas sem febre
Se trata com AINE como naproxeno ou acetaminofeno no início dos
sintomas, anti-histamínicos de 1° geração (fumarato de clemastina
ou maleato de bromfeniramina), brometo de ipratrópio e
pseudoadrenalina, isolados ou em conjunto.
Faringite e tonsite bacterianas:
Causadas por Streptococcus pyogenes do grupo A, Mycoplasma
pneumoniae e Clamydia pneumoniae.
Cursa mais no inverno ou primavera e em crianças em idade
escolar com febre, dor faríngea, cefaléia, dor abdominal, inflamação
da tonsila faríngea com exsudatos em 50% das vezes, úvula
edemaciada e linfonodomegalia cervical.
Se pode confirmar a infecção bacteriana com testes rápidos de
antígenos estreptococos e cultura de material da superfície tonsilar
e da parede faríngea posterior se o teste rápido for negativo.
Dosagem de antiestreptolisina O só é útil para confirmar infecção
prévia em paciente com febre reumática ou GNAPE.
Pode-se tratar em até 9 dias após começar os sintomas para evitar
febre reumática, mas deve-se tratar imediatamente os pacientes
com história de febre reumática.
Se usa penincilina ou amoxicilina ou eritromicina ou clindamicina,
no caso de alergia e penincilina.
Os co-moradores do paciente só são também tratados se
possuírem sintomas semelhantes, possuírem exames
complementares indicativos de faringite bacteriana ou possuírem
febre reumática.
Nos casos de faringite estreptocócica recorrente, longos cursos de
clindamicina podem ser utilizados.
Epiglotite:
Causada por H. influenzae b (a incidência se reduz pelo uso da
vacina anti-Hib), estreptococos do grupo A e S. pneumoniae.
Cursa com dor faríngea, febre e sinais de toxemia que começam
abruptamente e evoluem rapidamente para disfagia, sialorréia e
dispnéia com estridores em crianças e voz abafada, febre com
calafrios, sialorréia, estridores, ortopneía, dispnéia, tosse e dor
auricular em adultos.
Se pode realizar raio X lateral do pescoço para se observar a
epiglote (sombra arredondada como um polegar), há leucocitose >
15000 cél./mm3 com desvio à esquerda.
Se trata com manutenção emergencial das vias aéreas por risco de
edema de glote e cefalosporinas de segunda e terceira gerações
(cefuroxima ou ceftriaxona) ou ampicilina com sulbactam ou
clorafenicol ou vancomicina com ceftriaxona venosos. Corticóides
pode reduzir o edema da glote.
Bronquite aguda:
Causada por rinovírus, influenza, parainfluenza e adenovírus em
adultos e parainfluenza, vírus respiratório sincicial e influenza em
crianças
Tosse e sibilância pulmonar com ou sem febre ou produção de
catarro, após excluir pneumonia e bronquiolite ou asma em
crianças e doença pulmonar crônica em adultos (raio x torácico e
outros exames)
Em caso de ausência de catarro purulento em crianças maiores e
maiores desta idade ou casos semelhante em até 2 semanas
antes, M. pneumoniae e Chlamydia pneumoniae devem ser
consideradas.
Em crianças com tosse há mais de 4 semanas, doença reativa das
vias aéreas, tuberculose, coqueluche, fiborse cística, aspiração de
corpo estranho e sinusite deve ser investigadas.
Se trata com AINE como naproxeno ou acetaminofeno no início dos
sintomas, anti-histamínicos de 1° geração (fumarato de clemastina
ou maleato de bromfeniramina), brometo de ipratrópio e
pseudoadrenalina, isolados ou em conjunto.
Antibióticos são indicados para tosse há mais de 10 dias e
doxiciclina ou macrolídeo são usados na suspeita de M.
pneumoniae ou Chlamydia pneumoniae . Antibioticoterapia também
beneficia pacientes com alguma doença crônica pulmonar.
Exacerbações agudas de bronquite crônica:
Bronquite crônica: Produção de catarro na maioria dos dias por 3
meser por ano por mais de 2 anos
Causadas por exposição a fumaça de cigarro, poluentes, fumaças,
pólen e similares
Cursam com aumento da tosse, aumento da quatidade do catarro,
mudança de cor do mesmo e dispnéia, sibilos e roncos sem
evidências radiográficas de pneumonia
Se usa ou amoxicilina ou TMP-SMX ou eirtromicina ou cefuroxima
ou tetraciclina ou doxicilna por 5 dias (terapia voltada contra S.
pneumoniae e H. influenzae
Otite externa:
Ocorre mais na exposição auricular crônica à umidade, como na
natação.
Causado por Pseudomonas aeruginosa.
Cursa com dor na orelha externa que aumenta progressivamente,
edema e vermelhidão na orelha externa e região mastóidea e febre.
Se trata por manter as orelhas externa secas, evitar
temporariamente natação e usar gotas otológicas de polimixina ou
neomicina com hidrocortisona ou ácido acético ou bórico diluídos.
A infecção por P. aeruginosa pode se espalhar, destruindo a
cartilagem da orelha externa e penetrando na base do crânio e nos
nervos cranianos, acarretando trombose dos seios venosos e
meningite (otite externa maligna).
Mais comum em idosos diabéticos e pacientes com neoplasias ou
com imunodeficiências.
Além do quadro de otite externa, há anormalidades dos nervos
cranianos, drenagem permanente do canal externo e tecido de
granulação na junção entre as porções cartilaginosa e óssea do
canal auditvo externo.
Se trata com ticarcilina ou piperacilina com tobramicina ou
ceftazidima com aminoglicosídeo ou ciprofloxacina venosos. Se
acompanha a evolução do paciente com cintilografia com gálio
seriada.
Otite média aguda:
Causda por Streptococcus pneumoniae, Haemophylus influenzae,
Moraxella catarrhalis, Mycoplasma pneumoniae, vírus respiratório
sincicial, rinovírus, parainfluenza e influenza.
Cursa com otalgia ou otorréia, febre, membrana timpânica
vermenlha e abaulada com líquido turvo ou amarelo.
Pode-se realizar miringotomia ou timpanocentese para se identificar
o agente causador.
Se trata com acetaminofeno por 72 horas e amoxicilina ou
amoxicilina com clavulanato se os sintomas continuarem por mais
tempo. Antimicrobianoterapia imediata é indicada em crianças com
sintomas graves ou perfuração timpânica.
Evitar fumo e chupetas em casa e usar vacinas anti-influenza e
anti-pneumococos são outras medidas a serem usadas.
Miringotomia bilateral com inserção de tubos timpânicos é indicada
na otite média crônica com efusão (> 3 meses de evolução) com
perda auditiva bilateral.
Profilaxia com sulfisoxazol ou amoxicilina por menos de 6 meses é
indicada em crianças com 3 ou mais episódios agudos e separados
em 6 meses ou 4 ou mais em 12 meses. Evitar exposição ao fumo
e chupetas e se vacinar contra influenza e pneumococos são outras
formas de prevenção.
Seminário 14: Infecções por helmitos e enteroprotozoários:
Bio-helminto é o helminto que precisa de outros hospedeiros além do
homem para completar seu ciclo biológico. Geo-helminto é o helminto
que precisa viver um período de sua vida no solo para poder infectar
os humanos.
Ciclo biológico dos geo-helmintos:
Todas suas formas adultas eliminam ovos com as fezes.
Ingestão de ovos com as larvas dentro destes, se libertando no
tubo digestivo do hospedeiro (Ascaris lumbricoides, Enterobius
vermicularis e Trichuris trichiura). O ascaris penetra na mucosa
intestinal e atinge outros tecidos (ciclo indireto) e os outros
permanecem no tubo digestivo (ciclo direto).
Ingestão de larvas que se liberaram do ovo no solo e terminaram
sua maturação neste (Necator americanus, Ancylostoma duodenale
e Strogyloides stercoralis). O estrogilóide pode liberar suas larvas
antes de as fezes serem liberadas, podendo reinfectar o paciente,
aumentando a carga parasitária e causando maior morbidade por
disseminação anômala de larvas e meningite ou sepse por
bactérias gram-negativas entéricas em pacientes imunossuprimidos
ou desnutridos, e pode realizar um ciclo de vida livre, podendo
sobreviver algum tempo sem hospedeiros humanos. Realizam ciclo
indireto.
Ciclo biológico dos enteroprotozoários:
Todos liberam cistos nas fezes, se espalham no meio ambiente e
outro paciente ingere cistos que contaminam água e alimentos.
Os cistos ingeridos viram trofozóitos na mucosa intestinal e se
multiplicam assexuadamente. A exceção é Isospora belli,
Cryptosporidium spp. e Sarcocystis spp., que realizam reprodução
sexuada no tubo digestivo, e Sarcocystis spp., precisa infectar
músculos esqueléticos de porcos ou bois e realizar reprodução
assexuada antes de infectar o homem.
Quadro clínico:
Na maioria das vezes, causam infecções assintomáticas; mas
sempre deve-se considerar estes agentes em imunodeficientes,
desnutridos e gestantes.
Na infecção assintomática, as manisfestações mais comuns são
dor abdominal de intensidade variável, distensão abdominal,
diarréia ou constipação, inapetência e náuseas. Normalmente as
infecções estão associadas.
Quadros sugestivos de alguma infecção:
Sub-oclusão em crianças: Ascaridíase
Epigastralgia em adultos: Estrongiloidíase e/ou ancilostomíase
Prurido anal ou vaginal: Enterobiose
Diarréia dos viajantes (cólica abdominal, náuseas, febre e
prostração): Giardíase, amebíase, criptosporidíase, ciclosporíase
e/ou estrongiloidíase
Hemorragia digestiva alta: Esquistossomose mansônica
Síndrome disabsortiva: Giardíase
Disenteria e/ou retocolite ulcerativa e/ou abscesso hepático:
Amebíase
Pacientes com HIV e diarréia persistente: Criptosporidíase,
isosporidíase, ciclosporidíase e/ou microsporidíase
Hidrocefalia e epilepsia em adultos: Neurocisticercose
Meningite por bactérias gram-negativas entéricas em pacientes
não-neonatais e imunodeficientes: Estrongiloidíase
Tosse irritativa, dispnéia, broncoespasmo, infiltrados pulmonares
migratórios no raio X torácico e eosinofilia e pode ocorrer
insuficiência respiratória: Pneumonite de hipersensibilidade –
síndrome de Löefler
Exames complementares: Todas doneças cursam com eosinofilia:
Visão direta do parasito:
Ascaridíase: Cilindros brancos ou marrons (vermes mortos) de 15 a
45 cm
Teníase saginata: Proglótides (pedaços de talharim seco de 2 a 3
cm de comprimento e 3 a 5 mm de altura, às vezes unidos uns aos
outros) que se movimentam
Enterobiose: Cilindros brancos iguais a pequenos pedações de
linha de bordar de 8 a 12 mm de largura
Tricuríase: Cilindros brancos e ligeiramente vermelhos de 4 a 5 cm
de comprimento e com a extremidade anterior afilada e fixa ao
prolapso retal
Exame das fezes e relacionados:
Método de Lutz: Sedimentação espontânea de ovos pesados em
solução – Ascaridíase (ovos inférteis), tricuríase e esquistossomose
Método de Faust: Flutuação espontânea de ovos leves e cistos de
protozoários em solução de sulfato de zinco ou saturada de cloreto
de sódio (método de Willis) – Ascaridíase (ovos férteis),
ancilostomose, necatoriose, himenolepíase, tricuríase, giardíase e
amebíase
Método de Baermann-Moraes: Detecta larvas vivas estimuladas por
calor brando – Estrongiloidíase
Tamização das fezes: Passagem das fezes por uma peneira grossa
– Teníase
Exame de Graham: Aplicação de uma fita adesiva transparente na
região perineal – Enterobiose
Outros exames:
Coloração de Ziehl-Neelsen modificado: Criptosporidíase,
ciclosporíase e isosporíase
Coloração de safarina: Ciclosporidíase
Antígenos por imunoensaio ou imunofluorescência: Giardíase e
criptosporidíase
Contagens elevadas de eosinófilos: Estrongiloidíase, ascaridíase e
esquistossomose aguda
Anemia de padrão ferropriva: Ancilostomíase
Bases da terapêutica anti-parasitária:
Tratar os outros familiares do paciente, mesmo sem realizar
exames parasitológicos
Não realizar exames de controle em suspeita de falha terapêutica,
deve-se repetir o tratamento, exceto método de Baermann-Moraes
no 7°, 21° e 30° dias após o tratamento contra estrongiloidíase e
método de Lutz a cada mês durante 6 meses e biópsia retal após
estes 6 meses após tratamento contra esquistossomose.
Sempre indicar ao paciente as formas de transmissão de sua
doença e as formas de evitá-las.
Não indicar mebendazol, albendazol, tiabendazol, cambendazol,
metronidazol, tinidazol, pranziquantel ou ivermectina para grávidas.
Não indicar oxaminiquine, mebendazol ou albendazol em crianças
menores de 2 anos.
Não indicar ivermectina em crinaças menores de 5 anos ou
mulheres que amamentam.
Não indicar albendazol ou tiabendazol ou oxaminiquine em
hepatopatas, oxaminique em cardiopatas e pacientes com
hipertensão porta descompensada e piperazina ou oxaminiquine
em pacientes com insuficiência renal ou epilépticos.
Tratamento anti-parasitário:
Ascaridíase, ancilostomíase, necatoríase, tricuríase e enterobiose:
Albendazol (400 mg. dose única) ou mebendazol (100 mg. a cada
12 horas por 3 dias)
Ascaridíase em grávidas: Piperazina (100 mg/Kg dose de ataque e
65 mg/Kg a cada 12 horas por 4 dias, até 4 g.)
Estrongiloidíase: Ivermectina (200 g/Kg dose única) ou
cambendazol (5 mg/Kg dose única noturna até 360 mg.) ou
tiabendazol (50 mg/Kg dose única até 3 g.)
Teníase: Praziquantel (10 mg/Kg dose única até 600 mg) ou
albendazol (400 mg. por 3 dias)
Esquistossomose: Oxaminiquine (12,5 a 15 mg/Kg dose única até
1250 mg. em adultos e 20 mg/Kg em crianças) ou praziquantel (40
mg/Kg dose única)
Amebíase: Teclosan – formas intestinais (15 a 25 mg/Kg/dia até 1
g. por 5 dias) ou metronidazol – formas disseminadas (750 mg. a
cada 8 horas por 5 dias em adultos e 80 mg/Kg/dia a cada 8 horas
por 3 dias em crianças)
Giardíase: Tinidazol (2g. dose única em adultos e 50mg/Kg dose
única em crianças) ou metronidazol (250 mg. em adultos e 25
mg/Kg em crianças, a cada 8 horas por 7 a 10 dias até 750 mg/dia)
Isosporíase e ciclosporíase: Sulfametoxazol (50 mg/Kg) com
trimetoprima (10 mg/Kg) a cada 6 horas por 7 a 10 dias. Em
paciente com HIV, deve-se fazer quimioprofilaxia secundária com
sulfametoxazol (10 mg/Kg) com trimetoprima (2 mg/Kg) para
sempre.
Outras terapêuticas a serem feitas:
Ancilostomíase: Sulfato ferroso para corrigir a anemia ferropriva
Ascaridíase: Óleo mineral e piperazina para reverter o quadro de
suboclusão intestinal e endoscopia ou cirurgia nas formas mais
resistentes
Tricuríase: Redução manual do prolapso retal
Teníase: Usar purgativo salino quando tratar com mebendazol ou
miclosamida para evitar cisticercose na infecção por T. solium
Estrongiloidíase: Tiabendazol nas recaídas parasitológicas, na
profilaxia em estados de imunossupressão e nas formas
disseminadas. Associar antibióticos contra gram-negativos
entéricos na sepse ou meningite secundárias e este verme.
Extra 1: Neurocisticercose:
Ciclo de vida do parasita:
Tênias no intestino delgado liberam proglótides, que saem pelas
fezes.
As fezes se misturam no ambiente e contaminam vegetais e água.
Porcos ou humanos comem os vegetais ou água, a capa das larvas
hexacantos são digeridas e estas ocledem no intestino delgado.
As larvas hexacantos ou oncosferas penetram pela parede do
intestino e migram para os músculos, olhos e sistema nervoso
central.
Quando alguém como a carne do porco crua ou má-cozida, os
cisticercos se tornam vermes adultos no intestino delgado e
produzem proglótides.
Os cistos podem estar no cérebro, tecido subcutâneo, músculos,
olhos (humor vítreo, tecidos sub-retinianos, câmara anterior,
músculos extra-oculares e conjuntiva) e na medula espinhal.
No cérebro, os cistos estão mais no parênquima cerebral (entre a
substância cinzenta e branca), espaço subaracnóide e sistema
ventricular. Os cistos medem de 5 a 10 mm.
Quadro clínico:
Abalos, sendo mais comum crises parciais com ou sem
generalização (em 94% dos pacientes com lesões intraparenquimatosas e 74% dos pacientes com lesões mistas)
Sinais de hipertensão são mais comum em crianças e
adolescentes.
Demência, pseudo-hipertrofia muscular e alguns sinais de
localização
Maior risco para doença vascular cerebral
Paresia motora simétrica ou assimétrica, níveis de parestesia,
incontinência esfinteriana e dor de características neurais indicam
cistos na medula espinhal.
Exames complementares:
Imagens ovais ou lineares de calcificação no crânio e nas massas
musculares, que se apresentam paralelas aos feixes musculares
vistos no raio X.
Cistos circunscritos, hipodensos e não-captantes de contraste na
fase vesicular (cistos vivos); lesão em forma de anel com edema
em torno na fase coloidal (cistos em degeneração); lesões
homogêneas, hiperdensas e calcificadas na fase granular-nodular
(cistos mortos) na TC de crânio. Pode haver deformação do
sistema ventricular se houver cistos próximos aos ventrículos.
Hidrocefalia por oclusão dos forames de Luschka e Magendie,
maior brilho do tentório de das cisternas basais por aracnoidite,
lesões císticas na fissura silviana, ângulo ponto-cerebelar e fossa
hipofisária no acometimento meníngeo.
Lesões císticas iguais ao líquor e T1 e T2 (cistos vivos) – aspecto
de feijões na fava, podendo-se identificar os escólex nos cistos, e
lesões císticas mais intensas do que o líquor em T1 e T2, não
havendo diferença entre o escólex o resto do cisto (cistos mortos)
na RM.
ELISA dos cisticercos é um exame altamente sensível e específico.
O exames de fezes a procura de proglótides e ovos é indicado no
pacientes e seus familiares.
Tratamento:
Pranziquantel ou albendazol por 8 dias (pode causar cefaléia,
náusea, vômitose abalos como reações colaterais)
Corticóides (únbica medida nos pacientes com cistos
disseminados)
Derivação liquórica em caso de hidrocefalia e remoção cirúrgica
dos cistos no acometimento de meninges cranianas ou parênquima
cerebral
Complicações:
Descolamento de retina, coriorretinite e iridociclite no acometimento
ocular
Continuação dos abalos, precisando manter os anti-epiléticos
Hidrocefalia, meningite crônica e vasculite respondem melhor à
cirurgia do que ao tratamento clínico.
Deve-se defecar somente em privadas com adequado destino
sanitário e só comer vegatais e água convenientemente lavados e/ou
cozidos, para se evitar a doença.