Editorial
Direito à saúde e a não maleficência.
Uma definição da Medicina Baseada em
Evidências
Álvaro Nagib AtallahI
A Constituição Brasileira afirma, no seu artigo 196, que “A
saúde é direito de todos e dever do Estado, garantido mediante
políticas sociais e econômicas que visem à redução do risco de doença e de outros agravos e ao acesso universal e igualitário às ações
e serviços para sua promoção, proteção e recuperação”. A maioria
das pessoas, por um viés natural, de seu suposto interesse, em
geral apenas lê e cita a primeira parte: saúde como direito do
cidadão e dever do estado, esquecendo-se que também, como
reza o artigo 196, cabe ao estado evitar agravos à saúde.1
Pois bem, ao cumprir o dever de oferecer saúde, é necessário saber se este ato trará mais benefícios do que malefícios
aos cidadãos. O princípio da Arte Hipocrática já norteia toda a
Medicina há milênios: “Primum non nocere”.
Dizia Hipócrates, em sua obra Epidemia: “pratique duas coisas ao lidar com as doenças, auxilie e não prejudique o paciente”.
Desta forma, ao cuidar da saúde, definida pela Organização
Mundial da Saúde (OMS) como completo estado de bem-estar
físico, mental e social, e não apenas a ausência de doença, é necessário que sejam esclarecidas a efetividade, a eficiência e principalmente a segurança de cada decisão em saúde.2,3
Ou seja, oferecer tratamento cuja efetividade e segurança
não estão adequadamente estudados contraria a constituição,
pois isso pode promover agravos à saúde e frequentemente devido ao desperdício com tratamentos caros e ineficazes, reduz o
acesso universal àquilo que é efetivo e seguro.
“O juramento hipocrático insere obrigações de não maleficência e beneficência, usarei meu poder para ajudar os doentes
com o melhor de minha habilidade e julgamento; abster meios
de causar danos ou de enganar a qualquer homem com ele.
Como o poder e os interesses econômicos financeiros embotam muito as visões, é fundamental que o direito à saúde,
referido na Constituição, seja de fato baseado em evidências
científicas que, no mínimo, reduzam as probabilidades de malefícios ao indivíduo e à população.
Desta forma, fica claro que o direito à saúde, estabelecido
pela Constituição Brasileira no seu artigo 196, prevê que se previna agravos à saúde e, desta forma, tanto o direito à saúde deve
ser baseado em evidências de sua eficiência e segurança, quanto
I
que a chamada judicialização da medicina deve ser bem recebida, desde que as decisões sejam esclarecidas pelas melhores
evidências científicas existentes. Para tal, é necessário mapear o
conhecimento existente sobre cada processo decisório.
Agora, peço licença ao caro leitor para voltarmos à definição
de saúde da OMS, de que saúde é um estado de completo bem
estar físico, mental e social, definição que, embora pareça muito ampliada, é de fato pouco aplicada.
Entendo que há suficientes evidências de que o direito à saúde começa durante a gestação. Sabe-se que a poluição, o álcool
e o tabagismo causam males ao bebê. Temos direito de dormir
em silêncio, daí a necessidade de leis e ações drásticas para evitar os ruídos durante a noite. Temos direito a respirar um ar
menos poluído, já que há inúmeras evidências dos agravos da
poluição à saúde. Temos o direito de ir e vir com segurança e de
nos exercitarmos ao ar livre.
Nós e nossas crianças temos o direito de ingerir água e alimentos que não tragam produtos nocivos à nossa saúde. Temos
direito a não sermos importunados por propagandas. As grávidas trazem um novo habitante ao país, e por isso têm o direito
de receber transporte e acolhimento condizente à maternidade
e seus bebês serem recebidos com carinho, segurança e conforto. Ou seja, precisamos receber bem e com respeito os inocentes que chegam ao nosso mundo para que sua saúde não sofra
agravos. E muitos outros direitos. Temos o dever de construir
uma sociedade mais educada, esclarecida e saudável e de sermos
responsáveis por nossos atos e pela sociedade em que vivemos.
O Estado e o Poder Judiciário tem o dever de aprimorar a qualidade da vida e a da saúde a que temos direito.
REFERÊNCIAS
1. Brasil. Constituição da República Federativa do Brasil: promulgada em 5 de
outubro de 1988. São Paulo: Saraiva; 1990.
2. Hippocrates. Hippocratic writings. London: Penguin; 1983.
3. Organización Mundial de la Salud. Glosario de promoción de la salud: sección
I: lista de términos básicos. In: Organización Mundial de la Salud. Promoción
de la salud. Glosario. Ginebra: World Health Organization; 1998. p. 10-4.
Disponível em: http://whqlibdoc.who.int/hq/1998/WHO_HPR_HEP_98.1_
spa.pdf. Acessado em 2010 (23 jul).
Médico. Professor titular e chefe da Disciplina de Medicina de Urgência e Medicina Baseada em Evidências da Universidade Federal de São Paulo — Escola Paulista de Medicina (Unifesp-EPM). Diretor do Centro Cochrane
do Brasil e Diretor Científico da Associação Paulista de Medicina (APM). E-mail: [email protected]
Diagn Tratamento. 2010;15(3):103.
RDT v15n3.indb 103
20.10.10 12:49:00
Editorial
O ensino médico além da graduação:
iniciação científica
Paulo Manuel Pêgo-FernandesI
Alessandro Wasum MarianiII
O aumento de escolas médicas em atividade no Brasil trouxe
à tona a discussão sobre a graduação médica: quais devem ser
seus preceitos, qual a metodologia mais adequada e qual modelo curricular deve ser aplicado? Todavia, a formação médica
moderna pode e deve ser mais abrangente do que os programas
curriculares de cada faculdade normalmente preveem. Discutiremos neste e em editoriais vindouros algumas das atividades
chamadas extracurriculares que devem ser cada vez mais estimuladas por professores e instituições aos seus alunos. Começaremos pela iniciação científica.
A iniciação científica pode ser definida como instrumento que introduz os estudantes de graduação na atividade de
pesquisa científica. Representa a melhor oportunidade de
colocar o aluno em contato direto com a atividade científica
e engajá-lo na pesquisa.1 Na prática, constitui-se de prover
apoio teórico e metodológico à realização de um projeto de
pesquisa.2
Nesta atividade universitária, o estudante tem a oportunidade de aprender por assumir, sob orientação, o papel de pesquisador, exercendo todos os momentos da pesquisa acadêmica:
revisão da literatura, delineamento da pesquisa, desenvolvimento prático, escrita acadêmica e apresentação dos resultados
em publicações e eventos científicos.3
A literatura especializada em educação médica tem dado
destaque a este tema a partir dos anos 90, salientando a importância do aspecto científico na formação geral do médico.4
É consenso que a melhor forma de ensinar o acadêmico a ler e
interpretar um artigo científico corretamente, com análise crítica, é através da experiência de desenvolver projetos científicos.5
Diversas escolas médicas nacionais, a exemplo do que acontecia
no exterior, implantaram, sob forma de disciplina, programas
de iniciação à pesquisa científica.6,7
Apesar da importância, a iniciação científica ainda não é
oferecida a todos os alunos de graduação no país. Em dados
do Enade 2007, 39% dos alunos informaram existir iniciação
científica regulamentar em seu curso; 12% declararam existir,
porém, sem regulamentação; 6,5% informaram a existência de
iniciação científica sem integralização curricular; 10,9% disseram que não é oferecida e 31% não souberam opinar.8
I
Além da integração da iniciação científica ao currículo da
graduação, outro grande incentivo apontado pelos alunos é a
possibilidade da obtenção de bolsas que são disponibilizadas
para o desenvolvimento de projetos. No Brasil, o Conselho Nacional de Desenvolvimento Científico e Tecnológico (CNPq)
figura como a principal agência financiadora através de seu Programa Institucional de Bolsas de Iniciação Científica, conhecido
como Pibic. Todavia é notório o crescimento da participação de
agências estaduais como financiadoras, dentre estas se destacam
a Fundação de Amparo à Pesquisa do Estado de São Paulo (Fapesp), a Fundação de Amparo à Pesquisa do Estado do Rio de
Janeiro (Faperj) e a Fundação de Amparo à Pesquisa do Estado
de Minas Gerais (Fapemig).
A presença da bolsa, todavia, não deve ser tratada como fundamental para o desenvolvimento da iniciação científica, que
nos dias de hoje passa a ser um dever da instituição e não uma
atividade esporádica. Devido à aceleração do desenvolvimento
da ciência médica e a constante avalanche de novas informações,
a iniciação científica precisa começar a ser realmente considerada
um elemento básico na formação do médico. A bolsa de iniciação científica deve, então, ser um incentivo individual como
uma forma de financiamento seletivo aos melhores alunos quando estes se encontram vinculados a projetos de pesquisa.
O impacto dos programas de iniciação científica na produção científica nacional não é plenamente conhecido, entretanto, pode ser indiretamente estimado pelo número crescente de
artigos publicados estudando esta atividade de ensino e pelo
aparecimento de encontros científicos voltados especificamente para essa atividade, como o Congresso Nacional de Iniciação
Científica que já está em sua oitava edição, bem como os congressos desenvolvidos por diversas instituições de ensino. Exemplos:
Congresso Médico Universitário da Universidade de São Paulo
(USP), o Congresso de Iniciação Científica da Universidade de
Brasília (UnB) e o Seminário de Iniciação Científica da Pontifícia Universidade Católica do Rio de Janeiro (PUC-Rio).
Outro aspecto importante é o crescente interesse do corpo
docente em recrutar alunos para iniciação científica. O modelo vigente da Coordenação de Aperfeiçoamento de Pessoal de
Nível Superior certamente exerce influência, pois encontramos
Professor livre-docente e associado, Departamento de Cardiopneumologia da Faculdade de Medicina da Universidade de São Paulo (FMUSP).
Médico, pós-graduando da Disciplina de Cirurgia Torácica e Cardiovascular da Faculdade de Medicina da Universidade de São Paulo (FMUSP).
II
Diagn Tratamento. 2010;15(3):104-5.
RDT v15n3.indb 104
20.10.10 12:49:00
Paulo Manuel Pêgo-Fernandes | Alessandro Wasum Mariani
nos documentos que descrevem os critérios de avaliação para
programas de pós-graduação por duas vezes mencionando a importância dada à iniciação científica pela orientação de alunos.
Além disso, programas de incentivo ao docente presentes em
diversas universidades brasileiras também acabam valorizando
o docente com envolvimento em iniciação científica. Por exemplo, citamos o Vertente A (Programa de Incentivo à Produção
Acadêmica) da FMUSP (Faculdade de Medicina da Universidade de São Paulo), sob o gerenciamento e responsabilidade da
Comissão de Pesquisa da FMUSP; por esse programa, os professores contratados em regime de dedicação exclusiva recebem
complementação salarial de acordo com sua produção acadêmica e científica. Esses professores são avaliados anualmente e a
orientação de alunos de iniciação científica contabiliza pontos.
CONCLUSÃO
O interesse pela iniciação científica no Brasil e no mundo tem
aumentado tanto nos alunos quanto nos professores e instituições, impulsionado pelo incentivo recebido pelas agências de
fomento, pelo modelo de pós-graduação da Capes e, principalmente, pela necessidade cada vez maior de conhecimento científico atualizado para embasar a prática clínica do dia a dia.
INFORMAÇÕES
Endereço para correspondência:
Paulo Manuel Pêgo-Fernandes
Instituto do Coração (InCor)
Secretaria do Serviço de Cirurgia Torácica
2o andar — bloco 2 — sala 9
Av. Dr. Enéas de Carvalho Aguiar, 44
Cerqueira César — São Paulo (SP)
CEP 05403-000
Tel. (+55 11) 3069-5248
E-mail: [email protected]
105
REFERÊNCIAS
1. Steinert Y, McLeod PJ, Liben S, Snell L. Writing for publication in medical
education: the benefits of a faculty development workshop and peer writing
group. Med Teach. 2008;30(8):e280-5.
2. Fava-de-Moraes F, Fava M. A iniciação científica: muitas vantagens e poucos
riscos. São Paulo Perspect. 2000;14(1):73-7.
3. Cardoso GP, Cyrillo RJT, Silva Júnior CTS, et al. Características pessoais de alunos
de um curso de graduação em Medicina participantes e não participantes de
um programa de Iniciação Científica [Personal characteristics of students
in a graduate course in Medicine in participating and not participating in
a program of Scientific Initiation]. Pulmão RJ. 2009;18(1):19-22. Disponível
em: http://www.sopterj.com.br/revista/2009_18_1/07.pdf. Acessado em
2010 (20 mai).
4. Cyrillo RJ, Setúbal S, da Silva Júnior CT, et al. Influência de um programa
de iniciação científica na produção científica de professores em curso de
Medicina no Brasil [Influence of a Scientific Initiation Programme on
scientific output of professors on a medical course in Brazil]. Rev Port
Pneumol. 2008;14(5):635-45.
5. Ferguson E, James D, Madeley L. Factors associated with success in medical
school: systematic review of the literature. BMJ. 2002;324(7343):952-7.
6. Shine KI. Encouraging clinical research by physician scientists. JAMA.
1998;280(16):1442-4.
7. Montes GS. Da implantação de uma disciplina de iniciação científica ao
currículo nuclear na graduação em medicina na USP. Revista Brasileira de
Cardiologia. 2000;2(2):70-7. Disponível em: http://www.cibersaude.com.
br/revistas.asp?fase=r003&id_materia=908. Acessado em 2010 (20 mai).
8. Oliveira NA, Alves LA, Luz MR. Iniciação científica na graduação: o que
diz o estudante de medicina? [Scientific activities during undergraduate
education: what do medical studente have to say?] Rev Bras Educ Méd.
2008;32(3):309-14.
Data de entrada: 19/5/2010
Data da última modificação: 19/5/2010
Data de aceitação: 24/5/2010
Fontes de fomento: nenhuma
Conflitos de interesse: nenhum
Diagn Tratamento. 2010;15(3):104-5.
RDT v15n3.indb 105
20.10.10 12:49:00
Ginecologia e obstetrícia
Doença inflamatória pélvica
Hans Wolfgang HalbeI
Donaldo Cerci da CunhaII
Disciplina de Ginecologia e Obstetrícia, Faculdade de Medicina de Marília, São Paulo
A doença inflamatória pélvica (DIP) é causada pela infecção
polimicrobiana do trato genital superior, originária de foco uretral, vaginal ou cervical.1 A virulência dos germes e a resposta
imune definem a progressão: endometrite, salpingite, pelviperitonite, ooforite, peri-hepatite (síndrome de Fitz-Hugh-Curtis),
abscesso tubo-ovariano ou de fundo de saco de Douglas.1 Os
patógenos são sexualmente transmissíveis (clamídia, gonococo,
micoplasmas, casualmente tricomonas e vírus) ou endógenos
(Tabela 1).1-5
A natureza dos germes causais preceitua o rastreamento das
demais doenças sexualmente transmissíveis. A prevalência de
forma subclínica, oligossintomática, aumenta o risco de falta de
diagnóstico e subestimação da DIP.1,6
ETIOPATOGENIA
A microbiota normal da vagina é dominada pelos lactobacilos comensais, anaeróbios facultativos, por exemplo, Lactobacillus crispatus, L. jensenni, L. iners, que, associados a polissacarídeos locais, formam biofilme aderente à mucosa. O
biofilme protege os lactobacilos das mudanças provocadas pelas
flutuações hormonais, relações sexuais e práticas higiênicas. A
Tabela 1. Exemplos de patógenos endógenos e sexualmente
transmissíveis encontrados na doença inflamatória pélvica1-5
Aeróbios
Anaeróbios
facultativos
Anaeróbios
Germes
sexualmente
transmissíveis
I
II
Haemophilus influenzae, Pseudomonas
aeruginosa.
Corynebacterium spp, Enterococcus faecalis,
Escherichia coli, Gardnerella vaginalis, Klebsiella
spp, Peptostreptococcus, Staphylococcus spp,
Staphylococcus aureus, Streptococcus spp, S.
agalactiae (beta-hemolítico).
Atopobium vaginae, bacilos associados à vaginose
bacteriana (BVAB1-2-3), Bacteroides spp,
Bacteroides fragilis, Clostridium spp, Eggerthella
spp, Leptotrichia amnionii, Megasphaera spp,
Mobiluncus mulieris, Prevotella spp.
Chlamydia trachomatis, Neisseria gonorrhoeae,
Mycoplasma genitalium, M. hominis, Ureaplasma
urealyticum, U. parvum, Trichomonas vaginalis,
citomegalovírus, herpesvírus simples (ambos da
família Herpesviridea).
higidez da área urogenital vulvovaginal se deve a mecanismos
próprios da mucosa, produção bacteriana de ácido láctico (e
outros ácidos orgânicos que diminuem o pH local), peróxido
de hidrogênio e bacteriocinas, conservando baixa a concentração de patógenos.3,5,7-9
Quando o L. iners, baixo produtor de peróxido de hidrogênio, domina a microbiota e aumenta a concentração de patógenos, constitui-se a vaginose bacteriana, cujos germes também
formam biofilme responsável pela persistência do processo.10 Às
vezes algum patógeno assume a dominância, por exemplo, G.
vaginalis, que não é onipresente porque toda vaginose parece
ter uma seleção própria de germes.3
A endometrite é a etapa inicial da infecção genital alta advinda do traspassamento do óstio cervical interno pelos patógenos
aderentes aos espermatozoides, aumentado pelo efeito aspirativo das contrações uterinas orgásticas e pela alteração do tampão
mucoso.6,12,13 A endometrite amiúde decorre sem sintomas específicos estando presente em 15% das vaginoses bacterianas e
52% das vaginites sexualmente transmissíveis.1,11 A virulência
própria dos micoplasmas, gonococo e clamídia torna-os responsáveis pela maioria dos casos nos Estados Unidos da América do Norte (EUA).2,11,12
EPIDEMIOLOGIA
A prevalência é subestimada, pois a maioria dos casos é
subclínica (> 60%).1 A maior prevalência é em mulheres sexualmente ativas entre 15-24 anos de idade.14 A morbidade é
considerável porque, na vigência do tratamento, o bem-estar e
a capacidade para o trabalho estão prejudicados, sendo a cura
demorada (4-6 semanas), prolongando-se nos casos cirúrgicos.14 Após um episódio, a prevalência de gravidez ectópica é
de 15%, dor pélvica crônica de 18% e infertilidade por obstrução tubária de 50%.1 Aproximadamente 12% das adolescentes
sexualmente ativas têm no mínimo um episódio antes dos 20
anos de idade.6 Parceiros múltiplos e sexo inseguro aumentam
o risco, enquanto o uso continuado de preservativo diminui o
risco da doença.2 Ectopia cervical, germes sexualmente transmissíveis e uso de duchas terapêuticas contribuem para manter
o continuísmo da vaginose bacteriana.2,11,15 Os procedimentos
Livre-docente em Ginecologia e Obstetrícia, Faculdade de Medicina da Universidade de São Paulo e professor honoris causa, Faculdade de Medicina de Marília, São Paulo, autarquia da Secretaria de Ensino Superior do
Estado de São Paulo.
Chefe de Disciplina de Ginecologia e Obstetrícia, Faculdade de Medicina de Marília, São Paulo, autarquia da Secretaria de Ensino Superior do Estado de São Paulo.
Diagn Tratamento. 2010;15(3):106-9.
RDT v15n3.indb 106
20.10.10 12:49:00
Hans Wolfgang Halbe | Donaldo Cerci da Cunha
intrauterinos aumentam esse risco por inocularem patógenos
contaminantes ou pré-existentes no canal cervical.6 O tabagismo aumenta a susceptibilidade à vaginose bacteriana devido à
supressão de lactobacilos.16
QUADRO CLÍNICO
A existência da forma subclínica preceitua baixar o limiar de
suspeição diagnóstica.2 São sugestivos: dor no baixo ventre ou
na região lombossacral; sintomas genitourinários, por exemplo,
corrimento, sangramento vaginal, dispareunia e disúria; febre,
dor no hipocôndrio direito e náuseas ou vômitos sugerem perihepatite (15% dos casos).1,6 No exame físico: temperatura axilar > 38 °C; dor à palpação e descompressão brusca dolorosa
no baixo ventre; dor à palpação do colo uterino e dos anexos;
palpação de tumor anexial doloroso (abscesso tubo-ovariano);
abaulamento doloroso do fundo de saco vaginal (abscesso pélvico); canal cervical com corrimento branco, amarelado ou sangramento induzido.6,14,17
DIAGNÓSTICO
Quando o quadro clínico é sugestivo e não houver outro
diagnóstico provável, começar o tratamento para diminuir a prevalência de sequelas reprodutivas.6 A necessidade de tratamento
antibiótico precoce é fundamentada na infecção experimental
mostrando que lesões tubárias não revertem com antibioticoterapia iniciada 12 dias depois da inoculação de clamídia.18 O
diagnóstico é apurado pelo aumento da velocidade de hemossedimentação e da proteína C-reativa; hemograma com leucocitose; presença de leucócitos abundantes no exame a fresco do
corrimento cervical; e detecção de gonococo ou clamídia na
endocérvice.6 O diagnóstico também pode ser complementado por ultrassonografia pélvica transabdominal e transvaginal,
e tomografia computadorizada ou ressonância magnética.18 A
laparoscopia permite o diagnóstico mais preciso, embora não
comprove a endometrite nem salpingite luminar.2
TRATAMENTO
Os princípios gerais são: 1) repouso e analgesia adequada
(nível de evidência E); 2) desinserir dispositivo intrauterino in
situ porque apressa a cura (nível de evidência E); 3) administrar antibióticos abrangendo gonococo, clamídia, micoplasmas, germes aeróbios (gram-positivos e negativos), anaeróbios
e facultativos, porque o isolamento destes patógenos é difícil e
incompleto; 4) duração mínima de 14 dias (Tabelas 219 e 3);
5) em caso de abscesso tubo-ovariano ou pélvico, drenar se necessário; 6) acompanhamento clínico e bacteriológico quatro a
seis semanas depois do fim do tratamento.1,2,6
A escolha dos antibióticos depende da disponibilidade, tolerância e juízo clínico, não havendo diferença na evolução dos
casos de intensidade baixa ou moderada hospitalizados ou tratados em regime ambulatorial.20 A evolução clínica e os índices
de cura clínica e microbiológica são similares em 91% a 100%
107
(nível de evidência C).2,20 Quando o tratamento é ambulatorial, a paciente deve ser reavaliada depois de 72 horas (nível de
evidência E).6
Hospitalizar e preferir tratamento parenteral quando houver: 1) dúvida diagnóstica; 2) ausência de resposta clínica, baixa
aderência ou intolerância ao tratamento oral; 3) quadro de alta
intensidade (náuseas e vômitos ou febre elevada) (nível de evidência E); 4) abscesso tubo-ovariano ou pélvico; 5) gravidez
(nível de evidência E).6 Havendo melhora clínica nos primeiros
três dias do tratamento por via parenteral (queda da temperatura, diminuição da dor abdominal e pélvica provocada), passar
para via oral (nível de evidência E).6 Caso contrário, internar e
repetir os exames inclusive a laparoscopia.2
Azitromicina - Suas vantagens são: a longa duração (meiavida 68 h) e o amplo espectro (clamídia, gonococo e M. hominis, anaeróbios). Não há diferença entre os esquemas com aziTabela 2. Tratamento antibacteriano por via parenteral
na doença inflamatória pélvica aguda. Centers for Disease
Control, 20072
Esquemas por
Cefotetano, 2 g, IV, 12-12 h ou cefoxitina, 2 g, IV,
via parenteral A 6-6 h + doxiciclina, 100 mg, VO ou IV, 12-12 h.
Variante europeia: ceftriaxona, 1 g/dia, IM +
doxiciclina, 100 mg, VO ou IV, 12-12 h.6
Esquema por
Clindamicina, 900 mg, IV, 8-8 h + gentamicina,
via parenteral B dose inicial de 2 mg/kg peso, IV, e de
manutenção, 1,5 mg/kg, IV, 8-8 h.
Esquemas por
via parenteral
alternativo 1
Esquema por
via parenteral
alternativo 2
Quando em dose única diária: gentamicina, 5
mg/kg peso, IV + clindamicina, 2700 mg, IV.19
Levofloxacino, 500 mg, IV, dose única diária
ou ofloxacino, 400 mg, IV, 12-12 h com ou
sem metronidazol, 500 mg, IV, 8-8 h (nível de
evidência B).
Ampicilina-sulbactam, 3 g, IV, 6-6 h +
doxiciclina, 100 mg, VO ou IV, 12-12 h (nível de
evidência B).
No caso de alergia à cefalosporina, recorrer à
azitromicina, em geral efetiva contra gonococos.
IV = via venosa; IM = via muscular; VO = via oral.
Tabela 3. Tratamento antibacteriano por via oral na doença
inflamatória pélvica aguda. Centers for Disease Control 20072
Esquema por
via oral A
Esquema por
via oral B
Levofloxacino, 500 mg, VO, por dose única diária +
metronidazol, 500 mg, VO, 12-12 h por 14 dias ou
ofloxacino, 400 mg, VO, 12-12 h por 14 dias com ou
sem metronidazol, 500 mg, VO, 12-12 h por 14 dias.
Ceftriaxona 250 mg IM, dose única ou cefoxitina
2 g IM, dose única + probenecida 1 g VO, dose
única ou cefalosporina de terceira geração (por
exemplo, cefotaxima), dose única + doxiciclina
100 mg VO 12-12 h por 14 dias com ou sem
metronidazol 500 mg VO 12-12 h por14 dias
(nível de evidência B).
No caso de alergia à cefalosporina, recorrer à
azitromicina, em geral efetiva contra gonococos.
IM = via muscular; VO = via oral.
Diagn Tratamento. 2010;15(3):106-9.
RDT v15n3.indb 107
20.10.10 12:49:01
108
Doença inflamatória pélvica
tromicina isolada (500 mg via venosa (IV) no dia 1, seguidos de
250 mg via oral (VO) nos dias 2-7) e associada ao metronidazol
(500 mg IV, 8-8 h no dia 1, seguidos de 500 mg VO, 8-8 h nos
dias 2-12) (nível de evidência C);21 O tratamento com a associação de ceftriaxona 250 mg via muscular (IM) em dose única
no dia 1 + azitromicina 1 g VO em dose única no dia 1 e dia
7 mostra índice de curas mais elevado que o tratamento com a
associação de ceftriaxona 250 mg, IM, no dia 1 + doxiciclina
100 mg, VO, 12-12 h por 14 dias (nível de evidência C).22
Moxifloxacino – Tem longa duração (meia-vida 11-14 h) e
amplo espectro com resultados similares na comparação de 400
mg VO em dose única diária/14 dias com a associação doxiciclina + metronidazol + ciprofloxacino ou a associação ofloxacino + metronidazol (nível de evidência C).23,24
Prevenção – Os parceiros devem ser tratados para diminuir
o risco de reinfecção, independentemente da existência de sintomas.6
INFORMAÇÕES
Endereço para correspondência:
Hans Wolfgang Halbe
Rua Bento de Andrade, 146
São Paulo (SP)
CEP 04503-000
Tel. (11) 3885-8394
E-mail: [email protected]
Fontes de fomento: nenhuma
Conflitos de interesse: nenhum
REFERÊNCIAS
1. Judlin PG, Thiebaugeorges O. Physiopathologie, diagnostic et prise en charge
des infections génitales hautes [Pelvic inflammatory diseases]. Gynecol
Obstet Fertil. 2009;37(2):172-82.
2. Centers for Disease Control and Prevention. Updated recommended
treatment regimens for gonococcal infections and associated conditions
- United States, April 2007. Pelvic inflammatory disease (PID). Parenteral
treatment. Disponível em: http://www.cdc.gov/STD/treatment/2006/
GonUpdateApril2007.pdf. Acessado em 2010 (22 abr).
3. Srinivasan S, Fredricks DN. The human vaginal bacterial biota and bacterial
vaginosis. Interdiscip Perspect Infect Dis. 2008;2008:750479.
4. Kalra A, Palcu CT, Sobel JD, Akins RA. Bacterial Vaginosis: Culture- and PCRbased Characterizations of a Complex Polymicrobial Disease’s Pathobiology.
Curr Infect Dis Rep. 2007;9(6):485-500.
5. De Backer E, Verhelst R, Verstraelen H, et al. Quantitative determination by
real-time PCR of four vaginal Lactobacillus species, Gardnerella vaginalis
and Atopobium vaginae indicates an inverse relationship between L. gasseri
and L. iners. BMC Microbiol. 2007;7:115.
6. Ross J, Judlin P, Nilas L. European guideline for the management of pelvic
inflammatory disease. Int J STD AIDS. 2007;18(10):662-6.
7. Livengood CH. Bacterial vaginosis: an overview for 2009. Rev Obstet Gynecol.
2009;2(1):28-37.
8. Sobel JD, Schneider J, Kaye D, Levison ME. Adherence of bacteria to vaginal epithelial
cells at various times in the menstrual cycle. Infect Immun.1981;32(1):194-7.
9. Moran AP, Annuk H. Recent advances in understanding biofilms of mucosae.
Reviews in Environmental Science and Bio/Technology. 2003;2(2-4):12140. Disponível em: http://www.cababstractsplus.org/abstracts/Abstract.
aspx?AcNo=20043197771. Acessado em 2010 (22 abr).
10. Verstraelen H, Verhelst R, Claeys G, De Backer E, Temmerman M, Vaneechoutte
M. Longitudinal analysis of the vaginal microflora in pregnancy suggests
that L. crispatus promotes the stability of the normal vaginal microflora
and that L. gasseri and/or L. iners are more conducive to the occurrence of
abnormal vaginal microflora. BMC Microbiol. 2009;9:116.
11. Haggerty CL. Evidence for a role of Mycoplasma genitalium in pelvic
inflammatory disease. Curr Opin Infect Dis. 2008;21(1):65-9.
12. Ross JD. What is endometritis and does it require treatment? Sex Transm
Infect. 2004;80(4):252-3.
13. Fox CA, Wolff HS, Baker JA. Measurement of intra-vaginal and intrauterine pressures during human coitus by radio-telemetry. J Reprod Fertil.
1970;22(2):243-51.
14. Lareau SM, Beigi RH. Pelvic inflammatory disease and tubo-ovarian abscess.
Infect Dis Clin North Am. 2008;22(4):693-708, vii.
15. Brotman RM, Klebanoff MA, Nansel TR, et al. A longitudinal study of vaginal
douching and bacterial vaginosis--a marginal structural modeling analysis.
Am J Epidemiol. 2008;168(2):188-96.
16. Mijac VD, Dukić SV, Opavski NZ, Dukić MK, Ranin LT. Hydrogen peroxide
producing lactobacilli in women with vaginal infections. Eur J Obstet
Gynecol Reprod Biol. 2006;129(1):69-76.
17. Marrazzo JM, Martin DH. Management of women with cervicitis. Clin Infect
Dis. 2007;44 Suppl 3:S102-10.
18. Tuffrey M, Woods C, Inman C, Ward M. The effect of a single oral dose of
azithromycin on chlamydial infertility and oviduct ultrastructure in mice. J
Antimicrob Chemother. 1994;34(6):989-99.
19. Ward K, Theiler RN. Once-daily dosing of gentamicin in obstetrics and
gynecology. Clin Obstet Gynecol. 2008;51(3):498-506.
20. Ness RB, Soper DE, Holley RL, et al. Effectiveness of inpatient and outpatient
treatment strategies for women with pelvic inflammatory disease: results
from the Pelvic Inflammatory Disease Evaluation and Clinical Health (PEACH)
Randomized Trial. Am J Obstet Gynecol. 2002;186(5):929-37.
21. Bevan CD, Ridgway GL, Rothermel CD. Efficacy and safety of azithromycin as
monotherapy or combined with metronidazole compared with two standard
multidrug regimens for the treatment of acute pelvic inflammatory disease.
J Int Med Res. 2003;31(1):45-54.
22. Savaris RF, Teixeira LM, Torres TG, Edelweiss MI, Moncada J, Schachter J.
Comparing ceftriaxone plus azithromycin or doxycycline for pelvic inflammatory
disease: a randomized controlled trial. Obstet Gynecol. 2007;110(1):53-60.
23. Heystek M, Ross JD; PID Study Group. A randomized double-blind
comparison of moxifloxacin and doxycycline/metronidazole/ciprofloxacin in
the treatment of acute, uncomplicated pelvic inflammatory disease. Int J
STD AIDS. 2009;20(10):690-5.
24. Boothby M, Page J, Pryor R, Ross JD. A comparison of treatment outcomes
for moxifloxacin versus ofloxacin/metronidazole for first-line treatment of
uncomplicated non-gonococcal pelvic inflammatory disease. Int J STD AIDS.
2010;21(3):195-7.
Data de entrada: 29/1/2010
Data da última modificação: 1o/6/2010
Data de aceitação: 2/6/20010
Diagn Tratamento. 2010;15(3):106-9.
RDT v15n3.indb 108
20.10.10 12:49:01
Hans Wolfgang Halbe | Donaldo Cerci da Cunha
109
RESUMO DIDÁTICO
1. Doença inflamatória pélvica é causada pela infecção polimicrobiana do trato genital superior.
2. Os agentes patogênicos são sexualmente transmissíveis (clamídia, gonococo e micoplasmas) e endógenos (aeróbios,
anaeróbios e facultativos).
3. O envolvimento de germes sexualmente transmissíveis preceitua o rastreamento das demais doenças sexualmente
transmissíveis em todas as pacientes e seus parceiros.
4. A prevalência da forma subclínica aumenta o risco de falta de diagnóstico e subestimação.
5. Vaginose bacteriana e instrumentação uterina aumentam o risco.
6. Canal cervical com corrimento branco, amarelado ou sangramento induzido indicam infecção por clamídia, gonococo
ou micoplasmas.
7. O tratamento deve ser instituído quando estão presentes dores à palpação do baixo ventre ou anexial e à mobilização
do colo uterino.
8. O tratamento precoce se justifica porque a infecção experimental mostra que as lesões tubárias não revertem com
antibióticos administrados 12 dias depois da inoculação de clamídia.
Diagn Tratamento. 2010;15(3):106-9.
RDT v15n3.indb 109
20.10.10 12:49:01
Interesse geral
Catástrofes naturais e eventos
cardiovasculares
Leandro de Mattos Boer MartinsI
Universidade Estadual de Campinas (Unicamp)
A cada ano, mais de 700 catástrofes naturais ocorrem em todo
o mundo despedaçando vidas, destruindo bens e propriedades e
abalando comunidades, particularmente em países em desenvolvimento.1 O Brasil, embora não esteja localizado em áreas de
risco sísmico, também contribui, com notável regularidade, na
pauta de notícias com inundações urbanas devido aos alarmantes índices pluviométricos.
Difícil tarefa é hoje, num mundo bombardeado por notícias
que brotam (quase que instantaneamente) em pagers, smartphones e e-mails, usar a palavra “comum” sem que ocorra a banalização deste tipo de notícia. Embora tenha sido cada vez mais
frequente o número de terremotos e outros desastres naturais,
esses eventos levam sofrimentos inimagináveis aos que deles são
vítimas.
A Organização das Nações Unidas (ONU) estima que o terremoto do dia 30 de setembro de 2009, que atingiu 7,6 graus
na escala Richter, tenha vitimado 1.100 pessoas, muito embora
o governo da Indonésia defenda números expressivamente menores. Todavia, esses números contabilizam corpos esmagados
debaixo de escombros, não as almas esmagadas daqueles que
sobreviveram.
A ciência cardiovascular tem substancial quantidade de evidências para sustentar que o estresse emocional pode desencadear eventos cardíacos agudos, como o infarto do miocárdio,
em pacientes vulneráveis.2 Entretanto, apenas há pouco tempo
tivemos a curiosidade de averiguar se os desastres naturais elevavam ainda mais a mortalidade cardiovascular de populações
já vulneráveis pelos diversos fatores de risco colecionados.3 Há,
ainda, escassa quantidade de evidências em relação às necessidades de pacientes portadores de doenças crônicas durante e
após catástrofes naturais. Entretanto, há algumas evidências de
que pacientes portadores de doenças crônicas são negativamente afetados por desastres naturais tanto em países desenvolvidos
como em desenvolvimento.
Um estudo que avaliou a saúde das populações afetadas
por inundações na China4 de 1996 a 1999 relatou maior
prevalência de oito doenças crônicas nas áreas inundadas
quando comparadas às áreas não inundadas. Em New Orleans (Estados Unidos), um estudo pós-inundação demons-
trou que aproximadamente 25,4% dos adultos da população
afetada tiveram pelo menos um ou mais problemas médicos
crônicos.5,6 Considerando as populações acometidas por abalos sísmicos, um estudo no Japão demonstrou aumento de
3,5 vezes na incidência de infarto do miocárdio e o dobro da
incidência de acidentes vasculares cerebrais nos cidadãos que
viviam próximos ao epicentro do terremoto Hanshin-Awaji,
em 1995, nas primeiras quatro semanas seguidas à catástrofe, enquanto o aumento na mortalidade permaneceu mais
alto até oito semanas após o terremoto, em relação ao índice
basal de eventos cardiovasculares.7 Nesse mesmo terremoto
foram também descritas anormalidades eletrocardiográficas,
como ondas T negativas simétricas e profundas, assim como
aumento da atividade simpática cardíaca por cintilografia
com metaiodobenzilguanidina (MIBG).8 Outro estudo japonês encontrou forte correlação entre a extensão da destruição
provocada por um terremoto e o aumento das taxas de morbidade para doenças agudas, como pneumonia e úlcera péptica,
e também para doenças crônicas, como a asma.9
Ademais, sob a perspectiva de doenças respiratórias, piora
nos casos de asma foi relatada após o terremoto de Tottoir-Ken
Seibu, em 2004, e as crises de asma tenderam a ser mais frequentes na primeira semana após o terremoto.10 Corroborando
essas evidências, a insuficiência respiratória aguda e crônica e
exacerbação dos casos de asma brônquica foram responsáveis
por 6,8% do total de admissões hospitalares por problemas
respiratórios após um mês do terremoto Great Hanshin, em
1995.11
Terremotos podem, inclusive, desencadear e exacerbar úlceras gástricas tendo o relato de sangramento gastrintestinal como
frequente complicação.12,13 Outros estudos demonstraram que
os terremotos afetaram negativamente pacientes portadores de
doença renal crônica ao ponto de precisarem de diálise.14,15 Sob
a perspectiva metabólica, o terremoto Turkey´s Marmara, em
1999, foi correlacionado às reduzidas taxas de controle glicêmico e piora da qualidade de vida em pacientes com diabetes
tipo 1,16 enquanto o terremoto de Kobe, através do aumento
do estresse emocional crônico, piorou os índices de HbA1c em
pacientes com diabetes mellitus.17-19
I
Médico, doutorando em farmacologia pela Universidade Estadual de Campinas (Unicamp) e médico cooperador do Laboratório e Ambulatório de Hipertensão Refratária da Unicamp.
Diagn Tratamento. 2010;15(3):110-3.
RDT v15n3.indb 110
20.10.10 12:49:01
Leandro de Mattos Boer Martins
Todos esses estudos também revelaram que os índices de
qualidade de vida pré-terremoto apenas foram estabilizados
após prolongados períodos. O aumento no número de diagnósticos de novos casos de diabetes também foi reproduzido em
dois países com perfis populacionais bastante distintos: Estados
Unidos (terremoto de Los Angeles)20 e Armênia,21 respectivamente. Como se não bastasse a possibilidade de envolvimento de gatilhos emocionais no aumento do número de eventos
cardiovasculares, a própria avaria dos sistemas de atendimento
pode predispor as populações já portadoras de doenças crônicas
ao aumento do número de desfechos fatais e não-fatais. Em
2004, avaliando-se os estados de saúde da população idosa portadora de doença cardiovascular, diabetes ou incapacidade física antes e após o furacão Charley, um estudo conduzido pelo
Centers for Disease Control and Prevention (CDC) demonstrou aumento de até 32% de desfechos fatais e não-fatais em
algumas áreas.22
Todavia, nem todos os estudos que buscaram demonstrar a
correlação entre terremotos e eventos cardiovasculares trouxeram evidências positivas. Em contraste com o acontecido no
terremoto Northridge (Los Angeles) às 4 horas e 31 minutos,
o terremoto Loma Prieta que se instalou na área da baía de São
Francisco às 17 horas, em outubro de 1989, não foi associado
com o aumento de infartos agudos do miocárdio.23 Postula-se
que essa diferença de resultados em relação ao terremoto Northridge, como também o de Hanshin-Awaji, se deve ao despertamento súbito e traumático de suas respectivas populações
do período de sono, enquanto o terremoto de Loma Prieta,
por ter ocorrido ao final da tarde, não contou com esse fator
externo.24
Balizando-se por outros possíveis complicadores dos índices
de eventos cardiovasculares nas catástrofes naturais, credita-se
às estações climáticas o aumento da mortalidade por doença
arterial coronariana. Durante a nevasca de Massachusetts, em
1978, os epidemiologistas que acompanharam os resultados
creem que o esforço para cavar ou lidar com o excesso de neve
tenha aumentado a demanda miocárdica por oxigênio, contribuindo para sua isquemia.25 Por outro lado, ondas de calor,
como as que sobrevieram a Chicago, em 1995, foram correlacionadas com aumento da mortalidade cardíaca,26 replicando
assim o que já havia sido documentado nos verões da década de
50, em Dallas.27 Os mecanismos patofisiológicos sugeridos para
essa influência sazonal são a estase sanguínea arterial pela exacerbada desidratação cutânea e o aumento do débito cardíaco (e
consequente aumento da demanda de oxigênio) pela insolação
e hipertermia.24
Temporalmente, o índice de mortalidade cardiovascular é expressivamente maior na primeira semana após a catástrofe, mas,
curiosamente, pode permanecer elevado por até três anos antes
de retornar aos índices epidemiológicos prévios ao evento.28
A persistência dos índices de eventos cardiovasculares por
períodos prolongados não angaria tantas evidências quanto à
111
robustez dos índices na fase aguda da catástrofe. Entretanto,
nota-se, pelo aprimoramento das metodologias de estudos
epidemiológicos somado à maior atenção dos órgãos de saúde
pública, que essa hipótese é factível e pode influenciar futuros
programas de atendimento às comunidades vitimadas pelas catástrofes. Corroborando essa afirmação, um estudo29 unicêntrico retrospectivo, ainda interpretando a vastidão dos dados coletados após a destruição do furacão Katrina, em 2005, avaliou
os índices de pacientes admitidos em um centro de intervenção
coronariana percutânea primária nos dois anos antes do furacão
Katrina em comparação com os dois anos após a reabertura
do hospital (cinco meses para reconstrução). Os autores encontraram aumento de três vezes na incidência de infartos agudos
do miocárdio por mais de dois anos após o furacão Katrina.
Quando os grupos de infartados dos dois períodos avaliados
(pré e pós-catástrofe) foram comparados, salientou-se maior
deterioração do status socioeconômico dos pacientes infartados
após a catástrofe. Algumas características demográficas desse
grupo também foram discriminadas: os pacientes infartados
pós-catástrofe eram menos cobertos por seguros de saúde ou
patrimônio e com maior proporção de desemprego. Ademais,
essa mesma população demonstrou menor adesão a estilos de
vida saudáveis tendo índices de tabagismo e abuso de substâncias psicoativas significativamente maiores que os pacientes infartados antes do desastre natural. Dessa forma, sabemos que
a mortalidade dos recentes terremotos poderá ultrapassar os
números estimados pela ONU, pois os desastres são só o começo de uma série de prejuízos emocionais e sociais. Infartos
do miocárdio pós-terremoto virão quando nossas mentes estiverem preocupadas com outras informações que os noticiários
editarão. Cicatrizes da arquitetura são tratadas com cimento e
betume, já as da alma...
Podemos extrair muitos dados dessas informações. Dados
preciosos à economia e ao planejamento da reconstrução de
uma cidade ou país assolado pelo terremoto.
Em dezembro de 2009, completou-se o quinto aniversário do
maremoto do Oceano Índico conhecido popularmente como
“tsunami da Tailândia e Indonésia”. Dos noticiários pulularam
boletins informativos e vários países encaminharam mantimentos e recursos financeiros para o auxílio das comunidades vitimadas. A ciência também se dispôs a fazer sua parte: o Centro
Cochrane, organização vanguardista em tratativas de evidências
científicas, disponibilizou rapidamente em seu website, após um
mês da catástrofe, a ferramenta Evidence Aid.30 Essa importante
iniciativa visa fornecer evidências científicas para otimização da
alocação de recursos financeiros e humanos em medidas que gerem significativa recuperação da saúde pública das áreas impactadas pelo desastre. À medida que as evidências sobre o impacto
no longo prazo em doenças crônicas — como o desencadeamento de eventos cardiovasculares — atingirem maior robustez,
é provável que sejam consideradas pelo Centro Cochrane para
auxílio mais abrangente da saúde pública.
Diagn Tratamento. 2010;15(3):110-3.
RDT v15n3.indb 111
20.10.10 12:49:01
112
Catástrofes naturais e eventos cardiovasculares
Pode-se, por exemplo, prever um orçamento maior para
cuidar de pacientes com eventos cardiovasculares nos três anos
subsequentes à catástrofe — informação imprescindível para
melhor aproveitamento dos recursos doados por outros países.31
Mas podemos também usar os mesmos dados para manter uma
atitude de ajuda humanitária mais regular e contínua a essas
vítimas de países em desenvolvimento. Remover escombros e
sepultar as vítimas é só o começo da ajuda que a humanidade
pode promover nesse período de intenso (e duradouro) estresse
psíquico.
Ironicamente, no caso de terremotos, “colocar uma pedra
sobre o problema” é mais difícil do que imaginávamos.
INFORMAÇÕES
Endereço para correspondência:
Novartis Biociências S.A.
Setor Farma
Av. Prof. Vicente Rao, 90
São Paulo (SP)
CEP 04636-000
Tel. (11) 5532-4389
E-mail: [email protected]
Fontes de fomento: nenhuma
Conflito de interesse: Gerente médico da Novartis Biociências S.A.
Data de entrada: 6/10/2009
Data da última modificação: 29/12/2009
Data de aceitação: 13/5/2010
REFERÊNCIAS
1. Freeman PK. Infrastructure, natural disaster, and poverty. Austria:
International Institute for Applied Systems Analysis (ILASA). Disponível
em: http://www.iiasa.ac.at/Research/RMS/june99/papers/freemansolo.pdf.
Acessado em 2010 (8 abr).
2. Tofler GH, Muller JE. Triggering of acute cardiovascular disease and potential
preventive strategies. Circulation. 2006;114(17):1863-72.
3. Leor J, Poole WK, Kloner RA. Sudden cardiac death triggered by an earthquake.
N Engl J Med. 1996;334(7):413-9.
4. Li SQ, Tan HZ, Li XL, et al. [A study on the health status of residents affected
by flood disasters]. Zhonghua Liu Xing Bing Xue Za Zhi. 2004;25(1):36-9.
5. Ford ES, Mokdad AH, Link MW, et al. Chronic disease in health emergencies:
in the eye of the hurricane. Prev Chronic Dis. 2006;3(2):A46.
6. Baggett J. Florida disasters and chronic disease conditions. Prev Chronic Dis.
2006;3(2):A66.
7. Kario K, Ohashi T. Increased coronary heart disease mortality after the
Hanshin-Awaji earthquake among the older community on Awaji Island.
Tsuna Medical Association. J Am Geriatr Soc. 1997;45(5):610-3.
8. Suzuki S, Sakamoto S, Miki T, Matsuo T. Hanshin-Awaji earthquake and acute
myocardial infarction. Lancet. 1995;345(8955):981.
9. Matsuoka T, Yoshioka T, Oda J, et al. The impact of a catastrophic earthquake
on morbidity rates for various illnesses. Public Health. 2000;114(4):249-53.
10. Tomita K, Hasegawa Y, Watanabe M, Sano H, Hitsuda Y, Shimizu E. The
Totton-Ken Seibu earthquake and exacerbation of asthma in adults. J Med
Invest. 2005;52(1-2):80-4.
11. Tanaka H, Oda J, Iwai A, et al. Morbidity and mortality of hospitalized
patients after the 1995 Hanshin-Awaji earthquake. Am J Emerg Med.
1999;17(2):186-91.
12. Katakami Y. [Earthquake-induced stress: relationships and trends noticed
in health examination data from survivors of the great Hanshin-Awaji
earthquake (Jan. 17, 1995)]. Rinsho Byori. 1998;46(6):599-604.
13. Takakura R, Himeno S, Kanayama Y, et al. Follow-up after the Hanshin-Awaji
earthquake: diverse influences on pneumonia, bronchial asthma, peptic
ulcer and diabetes mellitus. Intern Med. 1997;36(2):87-91.
14. Erek E, Sever MS, Serdengeçti K, et al. An overview of morbidity and mortality
in patients with acute renal failure due to crush syndrome: the Marmara
earthquake experience. Nephrol Dial Transplant. 2002;17(1):33-40.
15. Yashiro M, Muso E, Itoh-Ihara T, et al. Significantly high regional morbidity
of MPO-ANCA-related angitis and/or nephritis with respiratory tract
involvement after the 1995 great earthquake in Kobe (Japan). Am J Kidney
Dis. 2000;35(5):889-95.
16. Sengül A, Ozer E, Salman S, et al. Lessons learnt from influences of the
Marmara earthquake on glycemic control and quality of life in people with
type 1 diabetes. Endocr J. 2004;51(4):407-14.
17. Inui A, Kitaoka H, Majima M, et al. Effect of the Kobe earthquake on stress
and glycemic control in patients with diabetes mellitus. Arch Intern Med
1998;158(3):274-8.
18. Salman S, Sengül AM, Salman F, et al. Influence of earthquake on the
quality of life of patients with type 1 diabetes. Psychiatry Clin Neurosci.
2001;55(2):165.
19. Kirizuka K, Nishizaki H, Kohriyama K, et al. Influences of the Great HanshinAwaji Earthquake on glycemic control in diabetic patients. Diabetes Res Clin
Pract. 1997;36(3):193-6.
20. Kaufman FR, Devgan S. An increase in newly onset IDDM admissions
following the Los Angeles earthquake. Diabetes Care. 1995;18(3):422.
21. Armenian HK, Melkonian A, Noji EK, Hovanesian AP. Deaths and injuries
due to the earthquake in Armenia: a cohort approach. Int J Epidemiol.
1997;26(4):806-13.
22. Chan EY, Sondorp E. Medical interventions following natural disasters:
missing out on chronic medical needs. Asia Pac J Public Health. 2007;
19:45-51.
23. Brown DL. Disparate effects of the 1989 Loma Prieta and 1994 Northridge
earthquakes on hospital admissions for acute myocardial infarction:
importance of superimposition of triggers. Am Heart J. 1999;137(5):830-6.
24. Kloner RA. Natural and unnatural triggers of myocardial infarction. Prog
Cardiovasc Dis. 2006;48(4):285-300.
25. Glass RI, Zack MM. Increase in deaths from ischaemic heart-disease after
blizzards. Lancet. 1979;1(8114):485-7.
26. Poole WK, Chi JS, Walton JD, Kandefer S, Kloner RA. Increased cardiovascular
mortality associated with the turn of the millennium in Los Angeles County,
California. J Epidemiol Community Health. 2005;59(3):205-6.
27. Heyer HE, Teng HC, Barris W, et al. The increased frequency of acute myocardial
infarction during summer months in a warm climate. A study of 1,386 cases
from Dallas, Texas. American Heart Journal. 1953;45(5):741-8. Disponível em:
http://linkinghub.elsevier.com/retrieve/pii/0002870353903159. Acessado em
2010 (8 abr).
28. Steptoe A. The impact of natural disasters on myocardial infarction. Heart.
2009;95(24):1972-3.
29. Gautam S, Menachem J, Srivastav SK, Delafontaine P, Irimpen A. Effect
of Hurricane Katrina on the incidence of acute coronary syndrome at a
primary angioplasty center in New Orleans. Disaster Med Public Health Prep.
2009;3(3):144-50.
30. The Cochrane Collaboration. Evidence Aid Priorities: A list of topics identified
as priorities for evidence in the aftermath of the tsunami. Disponível em:
http://www2.cochrane.org/docs/EA_prioritisation_process.doc.
Acessado
em 2010 (12 mai).
31. Costello A, Abbas M, Allen A, et al. Managing the health effects of climate
change: Lancet and University College London Institute for Global Health
Commission. Lancet. 2009;373(9676):1693-733.
Diagn Tratamento. 2010;15(3):110-3.
RDT v15n3.indb 112
20.10.10 12:49:02
Leandro de Mattos Boer Martins
113
RESUMO DIDÁTICO
1. A cada ano, mais de 700 catástrofes naturais ocorrem em todo o mundo despedaçando vidas, destruindo bens e
propriedades e abalando comunidades, particularmente em países em desenvolvimento.
2. O estresse psíquico decorrente de catástrofes naturais pode desencadear eventos cardiovasculares no curto e longo
prazos.
3. Os índices de complicações de doenças crônicas após a catástrofe natural abrangem várias especialidades médicas
como cardiologia, pneumologia, gastroenterologia, endocrinologia e psiquiatria.
4. Os índices de infarto agudo do miocárdio podem permanecer mais elevados que os índices pré-catástrofe por até
três anos.
5. As alterações climáticas extremas, como frio e calor intensos, podem exacerbar os efeitos deletérios provocados pelas
catástrofes naturais.
6. A ciência biomédica, por meio de iniciativas como o projeto Evidence Aid do Centro Cochrane, pode auxiliar na
reconstrução de uma comunidade vitimada pela catástrofe natural por fornecer evidências científicas que respaldem
a alocação de recursos financeiros e humanos de forma otimizada.
Diagn Tratamento. 2010;15(3):110-3.
RDT v15n3.indb 113
20.10.10 12:49:02
Interesse geral
Dispepsia funcional: revisão de diagnóstico
e fisiopatologia
Nilce Mitiko MatsudaI
Celso Costa MaiaII
Luiz Ernesto de Almeida TronconIII
Departamento de Cirurgia e Anatomia, Faculdade de Medicina de Ribeirão Preto (FMRP), Universidade de São Paulo (USP)
Dispepsia é definida como um distúrbio da digestão caracterizado por um conjunto de sintomas relacionados ao trato gastrointestinal superior, como dor, queimação ou desconforto na região
superior do abdômen, que pode estar associado à saciedade precoce, empachamento pós-prandial, náuseas, vômitos, timpanismo,
sensação de distensão abdominal, cujo aparecimento ou piora
pode ou não estar relacionado à alimentação ou ao estresse.1-3
O aparecimento da dispepsia ou sintomas dispépticos pode
estar associado a vários distúrbios do trato gastrointestinal superior, como, por exemplo, doença ulcerosa péptica, doença do
refluxo gastrointestinal, gastrites, neoplasias do trato gastrointestinal superior, doença do trato biliar e dispepsia funcional.1-3
Dispepsia funcional ou dispepsia não ulcerosa ou síndrome
dispéptica é uma desordem heterogênea caracterizada por períodos de abrandamentos e exacerbações, e seu diagnóstico é em
geral empregado quando, em uma avaliação completa em um paciente que apresenta dispepsia, não se consegue identificar a causa
para os seus sintomas. O mecanismo fisiopatológico ainda é desconhecido e o tratamento ainda não totalmente estabelecido.1-3
Embora várias definições sejam usadas para descrever dispepsia funcional, a mais comum, de acordo com os consensos
Roma II e Roma III (Tabela 1), é aquela de dor, queimação
ou desconforto crônico ou recorrente com sensação subjetiva
desagradável, que pode estar associada a saciedade precoce,
empachamento pós-prandial, náuseas, vômitos, timpanismo,
distensão abdominal, localizados no abdômen superior, com a
ausência de provável doença orgânica que justifique os sintomas e ausência de evidências de que os sintomas melhorem ou
estejam associados a alterações no ritmo ou nas características
das evacuações intestinal. Além disso, os sintomas apresentam
duração mínima de 3 meses (12 semanas), contínuos ou intermitentes, e apresentam no mínimo 6 a 12 meses anteriores de
história de acordo com os consensos Roma II e III.1-4
De acordo com o consenso Roma III, os principais sintomas observados na dispepsia funcional são: empachamento
pós-prandial, saciedade precoce, dor epigástrica e queimação
epigástrica e, em uma investigação em 438 pacientes com diagnóstico de dispepsia funcional, o sintoma de empachamento
pós-prandial foi observado em 87,6% dos pacientes, saciedade
precoce em 59,9%, dor epigástrica em 62% e queimação epigástrica em 50,1%.5
Dispepsia funcional é uma desordem gastrointestinal muito
comum observada na população geral, nos ambulatórios de clínica médica geral e nos ambulatórios de especialidade, é causa
muito comum de vários tratamentos, de vários exames laboratoriais e inclusive de internação hospitalar. A dispepsia funcional também está associada ao uso de vários medicamentos,
automedicação, absenteísmo e perda de produtividade.1-4
Apesar de os mecanismos fisiopatológicos não estarem totalmente esclarecidos, diferenças relacionadas ao gênero foram observadas em vários estudos. Algumas investigações mostraram
que há uma diferença na esfera psicossocial das mulheres com
dispepsia, tanto relacionadas à sensação de bem-estar como
com associação à história de abuso na infância ou adolescência
quando comparados com homens com sintomas de dispepsia
funcional. Diferenças relacionadas ao gênero também foram
observadas em alguns estudos tanto de prevalência dos sintomas como em função motora proximal e esvaziamento gástrico
anormal na dispepsia funcional.1-6
O efeito do gênero no mecanismo da dispepsia funcional, na
apresentação dos sintomas e na resposta ao tratamento é uma
área de crescente interesse e de vários estudos. Portanto, apesar
de os mecanismos fisiopatológicos e a causa não estarem totalmente esclarecidos, parece haver algumas características específicas relacionadas ao gênero na dispepsia funcional.1-6
Esvaziamento gástrico lento ou gastroparesia primária ou
idiopática é uma condição em que ocorre um retardo no esvaziamento gástrico na ausência de obstrução mecânica. Esta
condição pode ocorrer em até 30% dos pacientes com diagnóstico de dispepsia funcional e pode contribuir para os sintomas.
I
MD, PhD. Professora assistente da Faculdade de Medicina da Universidade de Mogi das Cruzes (UMC) e pesquisadora colaboradora do Departamento de Cirurgia e Anatomia da Faculdade de Medicina de Ribeirão Preto
(FMRP), Universidade de São Paulo (USP).
MD, Mestre em cirurgia. Professor assistente da Faculdade de Medicina da Universidade de Mogi das Cruzes (UMC).
III
MD, PhD. Professor titular do Departamento de Clínica Médica da Faculdade de Medicina de Ribeirão Preto (FMRP), Universidade de São Paulo (USP).
II
Diagn Tratamento. 2010;15(3):114-6.
RDT v15n3.indb 114
20.10.10 12:49:02
116
Dispepsia funcional: revisão de diagnóstico e fisiopatologia
pylori, bem como alterações nos sintomas após a erradicação
da bactéria no nosso meio, de forma que estudos detalhados
para determinar as alterações nos sintomas e na qualidade de
vida dos pacientes que foram submetidos ao tratamento para
erradicação de H. pylori precisam ser feitos.
INFORMAÇÕES
Endereço para correspondência:
Nilce Mitiko Matsuda
Departamento de Cirurgia e Anatomia
Faculdade de Medicina de Ribeirão Preto (FMRP)
Universidade de São Paulo (USP)
Av. Bandeirantes, 3.900
Ribeirão Preto (SP)
CEP 14049-900
Tel. (11) 3234-3509
E-mail: [email protected]
Fonte de fomento: Fundação de Amparo à Pesquisa do Estado de São Paulo
(FAPESP processo no 2006/50084-2) e do Conselho Nacional de Desenvolvimento Científico e Tecnológico (CNPq processo no 474531/2008-2) para
NM Matsuda
Conflito de interesse: nenhum
REFERÊNCIAS
1. Drossman DA. The functional gastrointestinal disorders and the Rome III
process. Gastroenterology. 2006;130(5):1377-90.
2. Suzuki H, Nishizawa T, Hibi T. Therapeutic strategies for functional dyspepsia
and the introduction of the Rome III classification. J Gastroenterol.
2006;41(6):513-23.
3. Tack J, Lee KJ. Pathophysiology and treatment of functional dyspepsia. J Clin
Gastroenterol. 2005;39(5 Suppl 3):S211-6.
4. Tack J, Talley NJ, Camilleri M, et al. Functional gastroduodenal disorders.
Gastroenterology. 2006;130(5):1466-79.
5. Fischler B, Tack J, De Gucht V, et al. Heterogeneity of symptom pattern,
psychosocial factors, and pathophysiological mechanisms in severe
functional dyspepsia. Gastroenterology. 2003;124(4):903-10.
6. Flier SN, Rose S. Is functional dyspepsia of particular concern in women? A
review of gender differences in epidemiology, pathophysiologic mechanisms,
clinical presentation, and management. Am J Gastroenterol. 2006;101(12
Suppl):S644-53.
7. Mizuta Y, Shikuwa S, Isomoto H, et al. Recent insights into digestive motility
in functional dyspepsia. J Gastroenterol. 2006;41(11):1025-40.
8. Lorena SL, Tinois E, Brunetto SQ, Camargo EE, Mesquita MA. Gastric
emptying and intragastric distribution of a solid meal in functional
dyspepsia: influence of gender and anxiety. J Clin Gastroenterol.
2004;38(3):230-6.
9. Kindt S, Tack J. Impaired gastric accommodation and its role in dyspepsia.
Gut. 2006;55(12):1685-91.
10. Tack J, Kindt S. Pathogenesis and therapy for idiopathic dyspepsia. Curr
Gastroenterol Rep. 2005;7(6):437-44.
11. Mearin F, Balboa A, Zárate N, Cucala M, Malagelada JR. Placebo in functional
dyspepsia: symptomatic, gastrointestinal motor, and gastric sensorial
responses. Am J Gastroenterol. 1999;94(1):116-25.
12. Matsuda NM, Kinoshita E, Vong MER, Santos RD, Botacin IA, Troncon LEA.
Functional dyspepsia: review of pathophysiology and treatment. The Open
Gastroenterology Journal. 2009;3(2):11-2. Available from: http://bentham.
org/open/togasj/openaccess2.htm. Acessado em 2010 (26 fev).
13. Tack J, Bisschops R, Sarnelli G. Pathophysiology and treatment of functional
dyspepsia. Gastroenterology. 2004;127(4):1239-55.
14. Mearin F, de Ribot X, Balboa A, et al. Does Helicobacter pylori infection
increase gastric sensitivity in functional dyspepsia? Gut. 1995;37(1):47-51.
15. Perri F, Clemente R, Festa V, et al. Patterns of symptoms in functional
dyspepsia: role of Helicobacter pylori infection and delayed gastric emptying.
Am J Gastroenterol. 1998;93(11):2082-8.
16. López Vidal Y, Ponce de León S. Reflexiones a propósito del premio Nobel, el
Helicobacter pylori, la úlcera péptica y los paradigmas científicos. [Reflections
on the Nobel prize, the Helicobacter pylori, the peptic ulcer and the scientific
paradigms]. Rev Invest Clin. 2006;58(1):6-8.
17. McNulty CA, Wise R. Rapid diagnosis of Campylobacter pyloridis gastritis.
Lancet. 1986;1(8477):387.
18. Thillainayagam AV, Arvind AS, Cook RS, Harrison IG, Tabaqchali S, Farthing
MJ.. Diagnostic efficiency of an ultrarapid endoscopy room test for
Helicobacter pylori. Gut. 1991;32(5):467-9.
19. Atherton JC, Spiller RC. The urea breath test for Helicobacter pylori. Gut.
1994;35(6):723-5.
20. Cutler AF, Havstad S, Ma CK, Blaser MJ, Perez-Perez GI, Schubert TT. Accuracy
of invasive and noninvasive tests to diagnose Helicobacter pylori infection.
Gastroenterology. 1995;109(1):136-41.
21. Rollán A, Giancaspero R, Arrese M, et al. Accuracy of invasive and noninvasive
tests to diagnose Helicobacter pylori infection after antibiotic treatment.
Am J Gastroenterol. 1997;92(8):1268-74.
22. Suzuki H, Masaoka T, Sakai G, Ishii H, Hibi T. Improvement of gastrointestinal
quality of life scores in cases of Helicobacter pylori-positive functional
dyspepsia after successful eradication therapy. J Gastroenterol Hepatol.
2005;20(11):1652-60.
23. Mazzoleni LE, Sander GB, Ott EA, et al. Clinical outcomes of eradication
of Helicobacter pylori in nonulcer dyspepsia in a population with a high
prevalence of infection: results of a 12-month randomized, double blind,
placebo-controlled study. Dig Dis Sci. 2006;51(1):89-98.
24. Jones R, Lydeard S. Dyspepsia in the community: a follow–up study. Br J Clin
Pract. 1992;46(2):95-7.
Data de entrada: 15/12/2009
Data da última modificação: 17/5/2010
Data de aceitação: 20/5/2010
RESUMO DIDÁTICO
1. Dispepsia funcional é definida como um distúrbio da digestão caracterizado por um conjunto de sintomas relacionados
ao trato gastrointestinal superior. É um distúrbio gastrointestinal comum observado na população geral.
2. Sintomas observados: saciedade precoce, empachamento pós-prandial, náuseas, vômitos, timpanismo, distensão
abdominal.
3. Vários medicamentos, associados ou não, podem ser empregados.
4. Corresponde a mais de 25% do atendimento no ambulatório de especialidade.
Diagn Tratamento. 2010;15(3):114-6.
RDT v15n3.indb 116
20.10.10 12:49:03
Dermatologia
Psoríase associada à infecção pelo HIV/aids
Sílvio Alencar MarquesI
Mariana Ferreira de RezendeII
Regina Célia Molina ButtrosII
Luciane Donida Bártoli MiotII
Mariangela Esther Alencar MarquesIII
Departamento de Dermatologia e Radioterapia e Departamento de Patologia, Faculdade de Medicina de Botucatu da
Universidade Estadual Paulista (Unesp)
INTRODUÇÃO
Psoríase é enfermidade inflamatória, de evolução crônica,
mediada por fenômenos imunes, de distribuição universal.
Ocorre igualmente entre homens e mulheres e estima-se que
acometa entre 1% a 2% das populações adultas dos Estados
Unidos (EUA), Alemanha e Inglaterra, e 5% da população
adulta na Noruega.1-3 É considerada rara em negros da África
Ocidental e em afroamericanos. A incidência é baixa no Japão
e bastante rara entre indígenas da América do Norte e do Sul.1-3
Dados de ocorrência específica no estado de Minnesota nos
EUA mostram incidência de 62.3 casos/100.000 habitantes em
adultos com idade igual ou maior que 18 anos de idade, com
tendência crescente ao longo das três últimas décadas.4 A idade
de início do quadro é bimodal, isto é, há um pico de incidência
na segunda década de vida e outro na quinta década, associando-se a antígenos de histocompatibilidade distintos.5 Quando
se inicia na infância-adolescência, a psoríase tem alta incidência
de histórico familiar.
A psoríase tem etiologia multifatorial, em que fatores genéticos e influências ambientais levam à disfunção imunecelular responsável pelo quadro inflamatório crônico característico. Exemplos da contribuição genética é a taxa de
concordância de desenvolvimento da enfermidade de 70%
entre gêmeos monozigóticos e de 23% a 30% entre gêmeos
dizigóticos.2,6 E a presença de conexões genéticas entre a psoríase e a doença de Crohn, em que a psoríase correlaciona-se
com o cromossomo 6, na região 6p21 (psoriasis susceptibility
gene 1, PSORS-1) e a doença de Crohn com a região 6p23
(infl amatory bowel disease 3, IBD3). Esses genes são vizinhos
do gene que codifica o fator de necrose tumoral-alfa (tumor
necrosis factor-alpha, TNF-α), cuja transcrição está aumentada em ambas as doenças e que faz parte da fisiopatogênese de
ambas as enfermidades.7
Admite-se que o processo inflamatório que dá origem à
estimulação imunológica crônica na psoríase decorra da captação de moléculas antigênicas por células dendríticas da
epiderme. Pós-fagocitose de possíveis antígenos, as células
dendríticas migram para linfonodos regionais. No linfonodo,
interagem com células T (CD4+) precursoras, indiferenciadas (naïve T cells), que se transformam em células T ativadas.
Essas células T ativadas proliferam e também se transformam
em células de memória central e de memória efetora e em células efetoras para aquela específica molécula antigênica. Em
relação à psoríase essa fase pode ser denominada de “fase de
sensibilização”. Subpopulações de células T com trânsito na
pele ao serem subsequentemente ativadas, produzem série de
moléculas, incluindo citocinas do tipo Th1 (T helper 1), Th2
(T helper 2) ou Th17 (T helper 17), em particular, e especificamente as citocinas seguintes: TNF-α, γ-INF (γ-interferon),
IL-1b (interleucina-1b), IL-2 (interleucina-2), IL-12p19
(interleucina-12p19), IL-23p40 (interleucina-2p40), GMCSF (fator estimulante de colônia de macrófagos granulócitos), ICAM-1 (molécula de adesão intercelular-1), VCAM-1
(molécula-1 de adesão de célula vascular) e E-selectina. Portanto, considera-se que a psoríase seja uma enfermidade imunomediada e imunoestimulada por citocinas do espectro Th1
e Th17.7-10
Importante ressaltar que a psoríase apresenta caráter evolutivo crônico, recidivante e que pode levar a importantes repercussões clínicas sistêmicas associadas a diferentes comorbidades. O
impacto negativo na qualidade de vida e sua alta prevalência
fazem da psoríase uma doença de forte impacto social.5
A frequência ou a prevalência da psoríase em pacientes
com infecção pelo HIV/aids varia, segundo os escassos relatos (Tabela 1). Em São Francisco (EUA), em 2.000 pacientes
HIV-positivos (HIV+), a prevalência de psoríase foi de 2,5%,
I
Professor livre-docente do Departamento de Dermatologia e Radioterapia da Faculdade de Medicina de Botucatu da Universidade Estadual Paulista (Unesp).
Médica dermatologista do Departamento de Dermatologia e Radioterapia da Faculdade de Medicina de Botucatu da Universidade Estadual Paulista (Unesp).
III
Professora livre-docente do Departamento de Patologia da Faculdade de Medicina de Botucatu da Universidade Estadual Paulista (Unesp).
II
Diagn Tratamento. 2010;15(3):117-21.
RDT v15n3.indb 117
20.10.10 12:49:03
118
Psoríase associada à infecção pelo HIV/aids
Tabela 1. Estratégias de busca utilizadas para a pesquisa “psoríase associada à infecção pelo HIV/aids”
Base de dados
Lilacs
Estratégia de busca
“Psoríase” [DeCS] AND
“HIV OR Síndrome da
Imunodeficiência Adquirida”
Resultado total da busca
6 relatos de casos
1 série de casos (n ≥ 5 casos)
PubMed
“Psoriasis”[MeSH] AND
“Acquired Immunodeficiency
Syndrome”[MeSH]
35 relatos de casos
7 relatos de série de casos (n ≥ 5 casos)
Artigos realmente relacionados
4 relatos de caso
1 série de casos (n ≥ 5 casos)
2 resenhas narrativas
21 relatos de casos
7 relatos de série de casos (n ≥ 5 casos)
11 ensaios/resultados terapêuticos
3 discussões sobre etiopatogenia
dois artigos com relatos de caso de psoríase associada à infecção pelo HIV foram encontrados em revisão da literatura
nas bases de dados Lilacs (Literatura Latino-Americana e do
Caribe em Ciências da Saúde) e SciELO (Scientific Eletronic
Library Online).14,15
O objetivo do presente relato é enfatizar a gravidade potencial da psoríase em paciente com infecção pelo HIV, bem como
salientar a importância da investigação de possível infecção pelo
HIV em pacientes com psoríase de início abrupto, manifestando-se com quadro grave e rapidamente evolutivo.
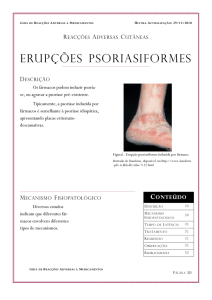
Figura 1. Psoríase: lesão exulcerada, exsudativa de
localização na dobra supra-auricular.
Figura 2. Psoríase: lesões em placas múltiplas, eritêmatovioláceas, recobertas por crostas de aspecto rupioide e
localizadas na região glútea.
semelhante à observada na população geral.11 Porém, em 700
pacientes HIV+ estudados na Alemanha, a prevalência de
psoríase foi de 5%, acima do observado na população geral de referência, que foi de 2,5%.12 Na Espanha, em coorte
de 1.161 pacientes HIV+, dos quais 74% eram usuários de
drogas ilícitas, acompanhados por 38 meses, a prevalência da
psoríase foi de 4%, acima do observado na população espanhola, que é de 1,5%.13 Não há dados de literatura nacional
sobre a prevalência de psoríase em paciente HIV+ e apenas
RELATO DE CASO
Paciente do sexo masculino, de 39 anos de idade, motorista de caminhão, foi encaminhado ao serviço de Dermatologia
da Faculdade de Medicina de Botucatu da Universidade Estadual Paulista (Unesp) com queixa de lesões cutâneas presentes
há quatro meses. O quadro iniciou-se na região periungueal
das mãos e pés com rápida progressão para outras localizações.
Queixava-se igualmente de febre, edema das mãos e das grandes
articulações, com dor espontânea nesses locais. Há dois dias
havia consultado com médico dermatologista que formulou
as hipóteses de tinea corporis generalizada com infecção secundária associada a possível imunossupressão HIV-induzida. De
antecedentes pessoais, referia consumo abusivo de álcool e era
tabagista de 20 maços por ano. Referia inúmeros episódios de
relações sexuais heterossexuais sem o uso de preservativos com
parceiras ocasionais.
Ao exame clínico-dermatológico, observou-se paciente febril, com aspecto emagrecido e fácies revelando sofrimento. As
lesões cutâneas eram múltiplas, tipo placas eritêmato-violáceas, algumas exsudativas, outras recobertas por crostas rupioides e localizadas no couro cabeludo, face, tronco e membros
(Figuras 1 e 2). Nas localizações periungueais das mãos e pés,
as lesões proximais apresentavam aspecto vegetante e as distais eram exulceradas e exsudativas (Figura 3). Havia eritema
e edema das articulações metacarpofalangianas e interfalangianas das mãos e dos pés e edema das articulações de ambos os
cotovelos e joelhos. No exame das mucosas, apresentava quadro compatível com candidíase oral e genital.
A hipótese diagnóstica de entrada foi de psoríase associada à infecção pelo HIV/aids corroborada pelas investigações
laboratoriais que mostraram as seguintes alterações: sorologia
Diagn Tratamento. 2010;15(3):117-21.
RDT v15n3.indb 118
20.10.10 12:49:03
Sílvio Alencar Marques | Mariana Ferreira de Rezende | Regina Célia Molina Buttros | Luciane Donida Bártoli Miot | Mariangela Esther Alencar Marques
positiva para infecção pelo HIV, hemograma com discreta
leucopenia de 3,6 x 103/μl (valor de referência 4,0 -11,0 x
103/μl) e linfócitos T CD4+ = 173 cels/mm3, CD8+ = 1162
cels/ mm3, relação CD4/CD8 = 0,14 e carga viral = 4,0 log.
Nos demais testes de rotina, sorologia para vírus da hepatite
B (HBV), vírus da hepatite C (HCV) e radiografia de tórax
foram normais ou negativos. O exame anatomopatológico de
biópsia de lesão cutânea da região glútea confirmou o diagnóstico de psoríase com exuberante infiltrado neutrofílico da
epiderme (Figura 4).
O tratamento foi realizado com acitretina na dose de 0,5
mg/kg por dia. A medicação antirretroviral constituiu-se de
AZT (zidovudina), 3TC (lamivudina) e nelfinavir. Para a psoríase, medicações tópicas emolientes e quimioprofilaxia com
sulfametoxazol e trimetoprima, associadas às orientações gerais
e nutricionais.
A evolução foi bastante satisfatória, com resolução gradativa do quadro dermatológico, com controle das lesões após seis
meses de tratamento. Houve igualmente recuperação do peso
e das condições gerais e melhora dos valores de linfócitos CD4
para 781 cels/mm3, CD8 = 851 cels/mm3, CD4/CD8 = e carga
viral indetectável após 18 meses de tratamento antirretroviral.
DISCUSSÃO
Enfermidades cutâneas são observadas em praticamente todos os pacientes com infecção pelo HIV/aids em algum
momento de suas evoluções.13 A maioria das manifestações
dermatológicas observadas é consequência direta das alterações imunes induzidas pela infecção viral, mas pode também
ser consequentes aos efeitos adversos das diversas intervenções
terapêuticas ao longo da história clínica desses pacientes. Das
dermatoses associadas ao estado de infecção pelo HIV, a maioria delas é de caráter infeccioso, mas enfermidades de base inflamatória, como a dermatite seborreica, a dermatite atópica e
a psoríase são igualmente passíveis de ocorrer com maior frequência ou maior gravidade.13 No caso específico da psoríase
em associação à infecção pelo HIV, as possibilidades são de a
psoríase já existir quando de instalação e progressão da infecção pelo HIV e as alterações imunes alterarem o comportamento da psoríase.16,17 Ou, como no presente caso, a psoríase
de evolução atípica e grave se manifestar pela primeira vez em
paciente já com infecção pelo HIV e se manifestar como sentinela de estado imune alterado subjacente. Ou seja, psoríase de
evolução rápida e atípica pode ser sinal de alerta para possível
infecção pelo HIV.16
Psoríase é, usualmente, enfermidade de evolução lenta, com períodos longos de estabilidade clínica intercalados
com períodos de piora ou melhora classicamente associadas
a influências de ordem ambiental. Episódios de piora aguda
na história natural da psoríase se observam quando de tratamento tópicos capazes de provocar dermatite de contacto
por irritação primária, por exemplo, com o uso de coaltar em
119
Figura 3. Psoríase: lesões eritêmato-descamativas e
lesão exulcerada localizadas nas regiões periungueais e
interdigitais dos quirodáctilos.
Figura 4. Psoríase: detalhe de infiltrado neutrofílico e
linfocitário da epiderme e de pústula espongiforme de
Kogoj (hematoxilina-eosina, 400 X).
concentração alta ou, quando de tratamentos com corticosteroides sistêmicos, após a suspensão ou redução deles. Ou
seja, há elementos na história clínica que tornam plausíveis as
razões da piora e da gravidade clínica. Mas, quando a psoríase
surge desde o início como enfermidade de expressão atípica,
agressiva e grave, a investigação de infecção subjacente pelo
HIV se impõe.16,17
Como a psoríase é enfermidade imunomodulada por citocinas de padrão Th1 e Th17, sua exacerbação associada à
infecção pelo HIV é, em princípio, paradoxal, dado o efeito
de depleção tanto quantitativa quanto qualitativa exercido
pelo HIV sobre o linfócito CD4+. Em um dos estudos sobre
associação psoríase e aids com 96 pacientes HIV+, a presença de psoríase se associou com número de células CD4
abaixo de 200 cels/mm3 e com a conclusão de que a imunossupressão daí decorrente configuraria um risco nove vezes
Diagn Tratamento. 2010;15(3):117-21.
RDT v15n3.indb 119
20.10.10 12:49:07
120
Psoríase associada à infecção pelo HIV/aids
maior de aparecimento ou agravamento da psoríase.18 Esta
observação é coerente com o argumento de que o aparecimento da psoríase ou seu agravamento estaria associado aos
altos níveis plasmáticos de TNF-α evidenciados no transcurso da infecção pelo HIV e que se correlacionam com a
progressão da infecção viral não tratada.17,19 Tais observações
permitiriam a inclusão da psoríase como mais uma das manifestações indesejáveis da produção exacerbada de TNF-α
nas fases avançadas da infecção pelo HIV, tais como a febre,
a caquexia, as lesões de afta e a fadiga.
Outra linha de raciocínio imputa aos predisponentes genéticos a ocorrência de psoríase grave nesses pacientes. Estudo isolado mostrou que a prevalência do alelo Cw∗0602 esteve presente em 79% dos pacientes em que havia associação psoríase e
HIV contra a presença de Cw∗0602 em apenas 29% daqueles
apenas com a infecção pelo HIV.20 A presença do mesmo alelo
Cw∗0602 também está associada ao aparecimento de psoríase
em gotas (“gutata”) em crianças e jovens pós-infecção estreptocócica das amígdalas.21
O tratamento da psoríase associada à infecção pelo HIV
depende da gravidade clínica, sendo que os casos com quadro de moderado a grave podem se beneficiar da fototerapia
e do uso da acitretina. Fármacos com atuação imunomoduladora como o metotrexato e a ciclosporina estão, em princípio, contraindicados. Porém, imunomodulação com fármacos
antiTNF-α têm sido empregados para o tratamento de artrite
psoriásica ou mesmo de quadros de artrites inflamatórias, lato
sensu, associados à infecção pelo HIV, com bons resultados
tanto em relação à eficácia quanto à segurança.22,23 O número
de casos tratados foi pequeno, apenas nove pacientes na soma
das duas publicações, mas revela coerência com o papel próinflamatório exercido pelo TNF-α na patogenia da psoríase.
Há de se ressalvar, entretanto, que, segundo o Consenso Brasileiro de Psoríase, editado pela Sociedade Brasileira de Dermatologia em 2009, o uso de imunomoduladores antiTNF-α
é contraindicado em paciente portador de infecção pelo VHB
e utilizado com cautela nos casos de infecção pelo HIV.24 Outro dado de interesse é que a melhoria das condições imunológicas decorrente da terapêutica antirretroviral seria, por
si só, suficiente para a melhora clínica da psoríase.14,15 Tais
observações mostram concordância com o raciocínio de que
os altos níveis de TNF-α no paciente com atividade viral plena exerceriam papel fisiopatogênico sobre o surgimento ou o
agravamento da psoríase no paciente com infecção pelo HIV
em franca atividade.
Em síntese, há que se avaliar a possibilidade de existência
de imunodeficiência HIV-induzida nos casos de psoríase com
evolução rápida e grave e de se valorizar o agravamento de psoríase em paciente sabidamente HIV+, pois tais manifestações
da psoríase, podem ser entendidas como sentinela de infecção
viral ativa e de imunodeficiência pronunciada, cursando com
altos níveis de TNF-α circulantes.
INFORMAÇÕES
Endereço para correspondência:
Silvio Alencar Marques
Departamento de Dermatologia e Radioterapia da Faculdade de Medicina
de Botucatu
Distrito de Rubião Junior, s/no
Botucatu (SP)
CEP 18618-970
Tel./Fax. (14) 3882-4922
Cel. (14) 9671-0241
E-mail: [email protected]
Fonte de fomento: nenhuma
Conflito de interesse: nenhum
REFERÊNCIAS
1. Elder JT, Nair RP, Voorhees JJ. Epidemiology and the genetics of psoriasis. J
Invest Dermatol. 1994,102(6):24S-27S.
2. Christophers E. Psoriasis--epidemiology and clinical spectrum. Clin Exp
Dermatol. 2001;26(4):314-20.
3. Gudjonsson JE, Elder JT. Psoriasis. In: Wolff K, Goldsmith LA, Katz SI, Gilchrest
BA, Paller AS, Leffell DJ, editors. Fitzpatrick’s. Dermatology in General
Medicine. 7th ed. New York: McGraw Hill; 2008. p. 169-93.
4. Icen M, Crowson CS, McEvoy MT, et al. Trends in incidence of adult-onset
psoriasis over three decades: a population-based study. J Am Acad Dermatol.
2009;60(3):394-401.
5. Arruda LHF, Campbell GAM, Takahashi MDF. Psoríase [Psoriasis]. An Bras
Dermatol. 2001;76(2):141-67.
6. Farber EM, Nall ML. The natural history of psoriasis in 5,600 patients.
Dermatologica. 1974;148(1):1-18.
7. Najarian DJ, Gottlieb AB. Connections between psoriasis and Crohn’s disease.
J Am Acad Dermatol. 2003;48(6):805-21; quiz 822-4.
8. Krueger JG. The immunologic basis for the treatment of psoriasis with new
biologic agents. J Am Acad Dermatol. 2002;46(1):1-23; quiz 23-6.
9. Sabat R, Philipp S, Höflich C, et al. Immunopathogenesis of psoriasis. Exp
Dermatol. 2007;16(10):779-98.
10. Zaba LC, Fuentes-Duculan J, Eungdamrong NJ, et al. Psoriasis is characterized
by accumulation of immunostimulatory and Th1/Th17 cell-polarizing
myeloid dendritic cells. J Invest Dermatol. 2009;129(1):79-88.
11. Obuch ML, Maurer TA, Becker B, Becker TG. Psoriasis and human
immunodeficency virus infection. J Am Acad Dermatol. 1992;27(5 Pt 1):
667-73.
12. Wölfer LU, Djemadji-Oudjiel N, Hiletework M, et al. HIV-assoziiert Psoriasis.
Klinische und histologische Beobachtungen an 36 Patienten [HIV-associated
psoriasis. Clinical and histological observations in 36 patients]. Hautarzt.
1998;49(3):197-202.
13. Muñoz-Pérez MA, Rodriguez-Pichardo A, Camacho F, Colmenero MA.
Dermatological findings correlated with CD4 lymphocyte counts in a
prospective 3 year study of 1161 patients with human immunodeficiency
virus disease predominantly acquired through intravenous drug abuse. Br J
Dermatol. 1998;139(1):33-9.
14. Silva-Vergara ML, Pineli MR, Galati MC, Correia D. Psoríase em pacientes
HIV positivo [Psoriasis in a seropositive HIV patient]. Rev Soc Bras Med Trop.
1996;29(6):599-602.
15. Ruiz MFA, Gaburri D, Almeida JRP, Oyafuso LK. Regressão de psoríase em
paciente HIV-positivo após terapia anti-retroviral [Regression of psoriasis
in HIV patient after antiretroviral therapy]. An Bras Dermatol. 2003;78(6):
729-33.
16. Obuch ML, Maurer TA, Becker B, Berger TG. Psoriasis and human
immunodeficiency virus infection. J Am Acad Dermatol. 1992;27(5 Pt
1):667-73.
Diagn Tratamento. 2010;15(3):117-21.
RDT v15n3.indb 120
20.10.10 12:49:09
Sílvio Alencar Marques | Mariana Ferreira de Rezende | Regina Célia Molina Buttros | Luciane Donida Bártoli Miot | Mariangela Esther Alencar Marques
17. Leal L, Ribera M, Daudén E. Psoriasis e infección por el virus de la
immunodeficiencia humana [Psoriasis and HIV infection]. Actas
Dermosifiliogr. 2008;99(10):753-63.
18. Goh BK, Chan RK, Sen P, et al. Spectrum of skin disorders in human
immunodeficiency virus-infected patients in Singapore and the relationship
to CD4 lymphocyte counts. Int J Dermatol. 2007;46(7):695-9.
19. Dezube BJ, Lederman MM, Chapman B, et al. The effect of tenidap on
cytokines, acute-phase proteins, and virus load in human immunodeficiency
virus (HIV)-infected patients: correlation between plasma HIV-1
RNA and proinflammatory cytokine levels. J Infect Dis. 1997;176(3):
807-10.
20. Mallon E, Young D, Bunce M, et al. HLA-Cw"0602 and HIV-associated
psoriasis. Br J Dermatol. 1998;139(3):527-33.
21. Mallon E, Bunce M, Savoie H, et al. HLA-C and guttate psoriasis. Br J
Dermatol. 2000;143(6):1177-82.
121
22. Linardaki G, Katsarou O, Ioannidou P, Karafoulidou A, Boki K. Effective
etanercept treatment for psoriatic arthritis complicating concomitant
human immunodeficiency virus and hepatitis C virus infection. J Rheumatol.
2007;34(6):1353-5.
23. Cepeda EJ, Williams FM, Ishimori ML, Weisman MH, Reveille JD. The use
of anti-tumour necrosis factor therapy in HIV-positive individuals with
rheumatic disease. Ann Rheum Dis. 2008;67(5):710-2.
24. Azulay-Abulafia L, Gripp A. Imunobiológicos na psoríase. In: Sociedade
Brasileira de Dermatologia. Consenso Brasileiro de Psoríase e Guias de
Tratamento. Rio de Janeiro: Sociedade Brasileira de Dermatologia.; 2009. p.
87-94.
Data de entrada: 25/5/2010
Data da última modificação: 26/7/2010
Data de aceitação: 2/8/2010
RESUMO DIDÁTICO
1. Psoríase é enfermidade inflamatória crônica, de alta prevalência e mediada por fenômenos imunes.
2. A ocorrência da psoríase associada à infecção pelo HIV é relatada com frequência maior do que na população geral.
3. A psoríase pré-existente pode se tornar mais grave ou se tornar mais resistente à terapêutica na medida em que
agrava a depleção imune no paciente infectado pelo HIV.
4. A psoríase pode se manifestar desde o início como quadro grave e atípico em paciente infectado pelo HIV.
5. A psoríase grave e rapidamente evolutiva pode ser a manifestação clínica sugestiva de infecção pelo HIV subjacente
e insuspeita.
6. O tratamento antirretroviral e a consequente recuperação imune contribuem para melhoria clínica da psoríase
associada à infecção pelo HIV.
Diagn Tratamento. 2010;15(3):117-21.
RDT v15n3.indb 121
20.10.10 12:49:10
Nutrologia
Vitamina A
Hernani Pinto de Lemos JúniorI
André Luis Alves de LemosII
Disciplina de Medicina de Urgência e Medicina Baseada em Evidências da Universidade Federal de São Paulo — Escola
Paulista de Medicina (Unifesp-EPM), Centro Cochrane do Brasil
Vitamina A é encontrada na natureza nos alimentos de origem animal (fígado, leite, ovos, óleo de peixe) na forma de
retinol e nos alimentos de origem vegetal (vegetais folhosos
verde-escuros, legumes e frutas amarelados e/ou verde-escuros)
na forma de carotenoides. Ambos são absorvidos no intestino
delgado e dependem da ingestão de gorduras e da ação dos
sais biliares e esterases pancreáticas para absorção intestinal.1-5
Após absorção, são transportados através do sistema linfático
até o fígado, onde são estocados em grande quantidade. No
sangue, circulam ligados à proteína carreadora de retinol e a
transtirretina. Por isso essas proteínas podem ser utilizadas
como indicadoras do estado nutricional da vitamina A.1-5
Como é uma vitamina lipossolúvel, pode ocorrer déficit por
baixa ingestão de gorduras, assim como por síndromes disabsortivas ocasionadas por doenças hepáticas, pancreáticas, vias
biliares e intestinais. Os sinais e sintomas clínicos dessa deficiência são: cegueira noturna, xeroftalmia, queratinização de
células epiteliais, alterações no crescimento e diminuição da
atividade das células que atuam na imunidade.1-5
No jejum, a vitamina A e os carotenoides circulantes no
plasma são reduzidos somente quando a reserva hepática está
quase depletada. A depleção do estoque hepático é de 0,5%
ao dia. A deficiência dessa vitamina pode ocorrer na desnutrição, tornando-se um problema de saúde pública nos países não
desenvolvidos.1-5
O uso excessivo de vitamina A pode ser prejudicial. Ele
pode levar a náusea, icterícia, irritabilidade, anorexia, vômitos, visão turva, cefaleia, perda de cabelo, dor muscular e abdominal, fraqueza, sonolência e alterações do estado mental.
A toxicidade aguda ocorre em doses até 25.000 UI/kg de peso
corpóreo, enquanto toxicidade crônica ocorre com ingestão
de até 4.000 UI/kg de peso corpóreo, diariamente por 6 a 15
meses. Entretanto, toxicidade hepática pode ocorrer em doses
tão baixas como 15.000 UI/dia até 1,4 milhão de UI/dia. Em
pessoas com insuficiência renal, 4.000 UI podem causar substancial dano. Ingestão exagerada crônica de vitamina A pode
estar associada com osteoporose e fraturas do quadril. Isso
I
II
pode ser devido ao fato de que excesso de vitamina A pode
bloquear a expressão de certas proteínas que são dependentes
da vitamina K. Isso poderia hipoteticamente reduzir a eficácia
da vitamina D, que tem um papel provado na prevenção de
osteoporose e também depende de vitamina K para própria
utilização.6-9
Diante do exposto acima, procuramos na literatura, na biblioteca Cochrane, evidências científicas atuais sobre o uso da
vitamina A e encontramos cinco revisões sistemáticas10-14 focando aspectos imunológicos em gestantes e crianças portadoras de
infecções.
Dois estudos antigos citaram que recém-natos prematuros
que desenvolveram doença pulmonar crônica tinham baixas
concentrações de vitamina A quando comparados com crianças semelhantes sem a pneumopatia.15,16 Foram demonstradas
modificações histopatológicas no epitélio do trato respiratório
em animais de laboratório carentes em vitamina A, que foram
revertidas com a reposição adequada dessa vitamina. Alterações
histopatológicas semelhantes foram observadas em neonatos
com doença pulmonar crônica, levando à suposição de que a
deficiência de vitamina A poderia ser a responsável pela doença
e que a suplementação da vitamina poderia ajudar na recuperação e cura dessa criança.17,18 Uma revisão recente concluiu que
a relação entre a dosagem de vitamina A e seu estado funcional
não foi estabelecida em crianças prematuras.19 Uma revisão sistemática da colaboração Cochrane realizada com oito estudos
avaliou a eficácia e segurança da vitamina A. Avaliação do desenvolvimento neurológico em 85% das crianças sobreviventes
não mostrou diferenças entre o grupo da vitamina A e o grupo
placebo até 22 meses. A metanálise mostra que a suplementação com vitamina A é benéfica na redução da mortalidade ou
uso de oxigênio até 30 dias de idade [risco relativo (RR) 0.93
(95% intervalo de confiança, IC, de 0.88, 0.99), diferença de
risco (DR) -0.05 (95% IC -0.10, -0.01), número necessário
para tratar (NNT) 20.10
Sarampo é uma das causas de morbidez e mortalidade na
infância e a deficiência de vitamina A é um fator de risco reco-
Médico, mestre e doutor em Medicina Interna e Terapêutica e Medicina Baseada em Evidências da Universidade Federal de São Paulo – Escola Paulista de Medicina (Unifesp-EPM). Médico pesquisador do Centro de
Pesquisas em Revisões Sistemáticas do Centro Cochrane do Brasil. Professor de Semiologia e Clínica Médica na Universidade Nove de Julho em São Paulo. E-mail: [email protected]
Médico, mestre e doutorando em Medicina Interna e Terapêutica e Medicina Baseada em Evidências da Universidade Federal de São Paulo – Escola Paulista de Medicina (Unifesp-EPM). E-mail: [email protected]
Diagn Tratamento. 2010;15(3):122-4.
RDT v15n3.indb 122
20.10.10 12:49:10
Hernani Pinto de Lemos Júnior | André Luis Alves de Lemos
nhecido para infecções de sarampo grave. A Organização Mundial de Saúde recomenda uma dose oral diária de vitamina A
por dois dias para crianças com sarampo que vivem em áreas
onde a deficiência de vitamina A pode estar presente, devido a
baixa ingestão.
Uma revisão sistemática da colaboração Cochrane11 objetivou determinar se a vitamina A previne mortalidade, pneumonia ou outras complicações em crianças com sarampo já
diagnosticado. Oito estudos com 2.574 participantes foram
analisados. Não houve significante redução no risco de mortalidade no grupo da vitamina A (RR 0.70; 95% IC 0.42 a 1.15).
A evidência mostra que a vitamina A em dose única não está
associada com risco reduzido da mortalidade, porém, é possível
que os estudos incluídos na revisão não estejam nas áreas de
recomendação da OMS.12
A suplementação de vitamina A tem sido recomendada
na gravidez para melhorar desfechos que incluem morbidade
e mortalidade materna. Uma revisão sistemática da colaboração Cochrane objetivou verificar a efetividade da suplementação da vitamina A durante a gravidez, sozinha ou em
combinação com outros suplementos. Cinco estudos com
23.426 mulheres foram incluídos e, por causa da heterogeneidade dos estudos com relação ao tipo de suplementos
dados, duração do uso do suplemento e desfechos diferentes,
a metanálise não pôde ser feita. Uma grande população em
estudo no Nepal12 mostrou um efeito benéfico na mortalidade maternal após suplementação de vitamina A semanal.
Nesse estudo com suplementação da vitamina A, houve uma
redução de todas as causas de mortalidade em 12 semanas
pós-parto (RR 0.60, 95% IC 0.37 a 0.97). Cegueira noturna foi avaliada em um estudo de caso-controle dentro desse estudo e foi encontrada uma redução dos casos, porém,
sem dados estatísticos.12 Três estudos examinaram o efeito
da suplementação de vitamina A nos níveis de hemoglobina
e mostraram uma efetiva resposta nas mulheres que eram
anêmicas (hemoglobina < 11.0 g/dl). Após suplementação,
a proporção de mulheres que se tornaram não anêmicas foi
35% no grupo da vitamina A, 68% no grupo suplementado
com ferro, 97% no grupo suplementado com vitamina A e
ferro, e 16% no grupo placebo.12 Dois estudos realizados na
Malawi não confirmam esses achados positivos.12
Infecções respiratórias agudas, principalmente na forma
de pneumonia, são causas principais de morte em crianças
abaixo de cinco anos de idade em países com baixos níveis
econômicos. Alguns estudos clínicos demonstraram que a suplementação de vitamina A reduz a gravidade das infecções
respiratórias e a mortalidade em crianças com sarampo.20;21
Uma revisão sistemática da colaboração Cochrane objetivou determinar se a suplementação de vitamina A é efetiva
em crianças diagnosticadas com pneumonia não provocada
pelo sarampo. Seis estudos envolvendo 1.740 crianças foram
incluídos e não houve significante redução na mortalidade
123
associada com pneumonia em crianças tratadas com vitamina A comparadas com aquelas crianças que não foram tratadas (odds ratio (OR) 1.29; 95% IC 0.62 a 2.69); tampouco
houve diferença estatisticamente significante no tempo de
internação hospitalar (média 0.08; 95% IC -0.43 a 0.59).
A suplementação de vitamina A foi relacionada com redução de 39% da falência antibiótica, porém, sem significância
estatística (OR 0.65; 95% IC 0.42 a 1.01). A gravidade da
doença após suplementação de altas doses de vitamina A foi
significantemente pior quando comparada com placebo. Entretanto, baixa dose de vitamina A significantemente reduz a
taxa de recorrência da broncopneumonia (OR 0.12; 95% IC
0.03 a 0.46).13
Na era pré-antibiótico, a vitamina A chegou a ser considerada como um agente anti-infeccioso.22 Estudos mais recentes da
década passada enfatizam o papel da vitamina A como essencial
para as funções imunológicas.23,24 Uma revisão sistemática da
colaboração Cochrane objetivou verificar se a suplementação
de vitamina A diminuiria o risco de transmissão do vírus HIV
ao neonato gerado por gestante soropositiva. Quatro estudos
com 3.033 gestantes infectadas por HIV foram incluídos nessa
revisão. Estudos realizados na África do Sul (632 mulheres: RR
0.98, 95% IC 0.73 a 1.31- 3 meses) e Malawi (492 mulheres: RR 0.84, 95% IC 0.64 a 1.11- 24 meses) não encontraram evidências de que a suplementação de vitamina A tivesse
efeito protetor contra a transmissão materno-fetal do HIV;12
um estudo realizado na Tanzânia encontrou que a suplementação de vitamina A aumentava o risco de transmissão do HIV
para o feto (898 mulheres: RR 1.35, 95% IC 1.10 a 21.65- 24
meses).12 Em resumo, essa revisão não mostrou evidências de
que a suplementação de vitamina A no pré-natal seja efetivo na
diminuição da transmissão do HIV para o feto (RR 1.05, 95%
IC 0.78 a 1.41).14
Concluindo, a vitamina A é essencial para o bom funcionamento do nosso organismo e sua fonte única em condições
de saúde é a alimentação. Quando uma doença está presente,
sua utilização deve ser avaliada adequadamente diante de fatores socioeconômicos, culturais e principalmente diante das
evidências científicas presentes, lembrando sempre que o uso
indiscriminado e abusivo é tóxico e pode causar mais malefícios
que benefícios.
INFORMAÇÕES
Endereço para correspondência:
Centro Cochrane do Brasil
Rua Pedro de Toledo, 598
Vila Clementino — São Paulo (SP)
CEP 04039-001
Tel. (11) 5575-2970/5579-0469
E-mail: [email protected]
Fontes de fomento: nenhuma
Conflito de interesse: nenhum
Diagn Tratamento. 2010;15(3):122-4.
RDT v15n3.indb 123
20.10.10 12:49:10
124
Vitamina A
REFERÊNCIAS
1. Olson JA. Vitamin A, retinoids and carotenoids. In: Shils ME, Olson JA, Shike
M, editors. Modern nutrition in health and disease. Malvern: Lea & Febiger;
1994. p. 287-307.
2. Olson JA. Vitamin A. In: Ziegler EE, Filer Jr LJ, editors. Present knowledge in
nutrition. Washington: ILSI Press; 1996. p.109-19
3. Clark SF. Vitamins and trace elements. In: Gottschlich MM, editore. The
ASPEN nutrition support core curriculum: a cased-based approach-the adult
patient. Silver Spring: ASPEN; 2007. p.129-59.
4. Mahan LK, Escott-Stump S. Vitamins. In: Mahan LK, Escott-Stump S, editors.
Krause’s Food, Nutrition and Diet Therapy. Philadelphia: WB Saunders
Company; 1996. p. 77-122.
5. Willians SR. Fat-soluble vitamins. In: Willians SR, editor. Nutrition and diet
therapy. St. Louis: Mosby; 1977. p. 159-80.
6. Rosenbloom M. Toxicity, vitamin. eMedicine. Disponível em: http://www.
emedicine.com/emerg/topic638.htm. Acessado em 2010 (15 jul).
7. Penniston KL, Tanumihardjo SA. The acute and chronic toxic effects of
vitamin A. Am J Clin Nutr. 2006;83(2):191-201.
8. Eledrisi MS, McKinney K, Shanti MS. Vitamin A toxicity. eMedicine.
Disponível em: http://www.emedicine.com/med/topic2382.htm. Acessado
em 2010 (15 jul).
9. Masterjohn C. Vitamin D toxicity redefined: vitamin K and the molecular
mechanism. Med Hypotheses. 2007;68(5):1026-34.
10. Darlow BA, Graham PJ. Vitamin A supplementation to prevent mortality and
short and long-term morbidity in very low birthweight infants. Cochrane
Database Syst Rev. 2007;(4):CD000501.
11. Yang HM, Mao M, Wan CM. Vitamin A for treating measles in children.
Cochrane Database of Systematic Reviews 2005; Issue 4. Art. No.: CD001479.
Disponível em: http://www2.cochrane.org/reviews/en/ab001479.html.
Acessado em 2010 (15 jul).
12. Van DE, Kulier R, Gülmezoglu AM, Villar J. Vitamin A supplementation during
pregnancy. Cochrane Database Syst Rev. 2002;(4):CD001996.
13. Ni J, Wei J, Wu T. Vitamin A for non-measles pneumonia in children. Cochrane
Database Syst Rev. 2005;(3):CD003700.
14. Wiysonge CS, Shey M, Sterne JA, Brocklehurst P. Vitamin A supplementation
for reducing the risk of mother-to-child transmission of HIV infection.
Cochrane Database Syst Rev. 2005;(4):CD003648.
15. Hustead VA, Gutcher GR, Anderson SA, Zachman RD. Relationship of
vitamin A (retinol) status to lung disease in the preterm infant. J Pediatr.
1984;105(4):610-5.
16. Shenai JP, Chytil F, Stahlman MT. Vitamin A status of neonates with
bronchopulmonary dysplasia. Pediatr Res. 1985;19(2):185-8.
17. Chytil F. The lungs and vitamin A. Am J Physiol. 1992;262(5 Pt 1):
L517-27.
18. Shenai JP. Vitamin A. In: Tsang RC, Lucas A, Uauy R, Zlotkin S, editors.
Nutritional needs of the preterm infant: scientific basis and practical
guidelines. Baltimore: Williams and Wilkins; 1993. p. 87-100.
19. Mactier H, Weaver LT. Vitamin A and preterm infants: what we know, what
we don’t know, and what we need to know. Arch Dis Child Fetal Neonatal Ed.
2005;90(2):F103-8.
20. Barclay AJ, Foster A, Sommer A. Vitamin A supplements and mortality
related to measles: a randomised clinical trial. Br Med J (Clin Res Ed).
1987;294(6567):294-6.
21. Coutsoudis A, Kiepiela P, Coovadia HM, Broughton M. Vitamin A
supplementation enhances specific IgG antibody levels and total lymphocyte
numbers while improving morbidity in measles. Pediatr Infect Dis J.
1992;11(3):203-9.
22. Green HN, Mellanby E. Vitamin A as an anti-infective agent. Br Med J.
1928;2(3537):691-6.
23. Ross AC, Stephensen CB. Vitamin A and retinoids in antiviral responses.
FASEB J. 1996;10(9):979-85.
24. Semba RD. The role of vitamin A and related retinoids in immune function.
Nutr Rev. 1998;56(1 Pt 2):S38-48.
Data de entrada: 24/6/2010
Data da última modificação: 4/8/2010
Data de aceitação: 10/8/2010
RESUMO DIDÁTICO
1.
2.
3.
4.
5.
A vitamina A é lipossolúvel.
A desnutrição é uma das principais causas de carência da vitamina A.
As síndromes disabsortivas são causa secundária de carência da vitamina A.
No fígado encontra-se a principal reserva de vitamina A do organismo.
A vitamina A em dose única não reduz a mortalidade nas crianças com sarampo.
Diagn Tratamento. 2010;15(3):122-4.
RDT v15n3.indb 124
20.10.10 12:49:10
POEMs: Patients-oriented evidence that matters
Ferro endovenoso melhora sintomas de
pacientes com insuficiência cardíaca que
têm deficiência
Autores da tradução:
Pablo Gonzáles BlascoI
Marcelo Rozenfeld LevitesII
Cauê MônacoIII
Sociedade Brasileira de Medicina de Família
QUESTÃO CLÍNICA
A reposição endovenosa de ferro melhora os resultados de pacientes portadores de insuficiência cardíaca que têm deficiência
de ferro?
RESUMO
Em pacientes portadores de insuficiência cardíaca crônica
sintomática que têm uma fração de ejeção ventricular reduzida
e evidência de deficiência de ferro, o tratamento prolongado
com ferro endovenoso melhora os sintomas, a capacidade funcional e a qualidade de vida. Esse benefício é observado em
pacientes com e sem anemia.
Nível de evidência: 1b = ensaios clínicos aleatórios controlados.
DESENHO DO ESTUDO
Ensaio clínico aleatório controlado.
CASUÍSTICA
Pacientes ambulatoriais (de atenção primária) com diagnóstico de insuficiência cardíaca crônica sintomática e evidência de
deficiência de ferro.
DISCUSSÃO
Esses pesquisadores recrutaram pacientes com os seguintes
critérios: insuficiência cardíaca congestiva NYHA (New York
Heart Association) classe II com fração de ejeção ventricular
de menos de 40% ou NYHA III com uma fração de ejeção
de menos de 45%, um nível de hemoglobina entre 9,5 e 13,5
g/dl e níveis reduzidos de ferritina.1 Os pacientes que tinham
hipertensão não controlada, insuficiência hepática clinicamente
significativa ou insuficiência renal ou outra doença cardíaca ou
ainda sinais de inflamação (pela possibilidade de aumento da
ferritina) foram excluídos. Os 459 pacientes foram pareados ao
início do estudo, com fatores de risco cardiovascular semelhantes, uma média de idade de 67 anos, fração de ejeção média
de 32% e valor basal de hemoglobina de 11,9 g/dl. Mais de
80% de ambos os grupos eram classe III da NYHA ao início
do estudo. Os pacientes foram aleatoriamente distribuídos por
meio de um programa de computador em uma proporção de
2:1 para receberem solução salina ou carboximaltose férrica endovenosa contendo 200 mg de ferro. A depender do déficit de
ferro calculado, os pacientes receberam essa dose semanalmente
por 8 a 12 semanas durante a fase de correção e depois a cada
quatro semanas durante a fase de manutenção, por um total de
24 semanas. Apenas os profissionais responsáveis pela administração da droga em estudo estavam cientes da distribuição dos
grupos, mas eles não participaram de nenhuma das avaliações.
Mais de 85% dos pacientes de ambos os grupos completaram
o acompanhamento de 24 semanas. A análise foi por intenção
de tratamento.
Os pacientes que receberam o ferro endovenoso demonstraram melhora em ambos os desfechos primários aferidos: uma
escala de autoavaliação global (Patient Global Assessment) e a
classe funcional da NYHA a 24 semanas. No grupo de tratamento, mais pacientes relataram que haviam melhorado “muito ou moderadamente” na escala de avaliação global do que
os pacientes do grupo controle (50% versus 28%; número necessário para tratar [NNT] = 5; intervalo de confiança, IC de
95%: 3,3-8,0; P < 0,001). De maneira similar, mais pacientes
do grupo tratado melhoraram para classes II e I da NYHA do
que os do grupo controle (47% versus 30%; NNT = 6; 3,2-10;
P < 0,001). Esse benefício foi observado ao longo de todos os
grupos especificados, incluindo aqueles com e sem anemia. As
I
Médico de família, doutor em Medicina, diretor científico e membro-fundador da Sociedade Brasileira de Medicina de Família (Sobramfa).
Médico de família e diretor da Sociedade Brasileira de Medicina de Família (Sobramfa).
Médico de família, membro ativo da Sociedade Brasileira de Medicina de Família (Sobramfa).
II
III
Diagn Tratamento. 2010;15(3):125-6.
RDT v15n3.indb 125
20.10.10 12:49:10
Linguagens
Médico — ou, e, versus, & — técnico
Alfredo José MansurI
Unidade Clínica de Ambulatório do Instituto do Coração do Hospital das Clínicas da Faculdade de Medicina da
Universidade de São Paulo
Acontecimentos da prática médica cotidiana estimulam reflexões sobre os aspectos médico e técnico da atuação clínica.
Esses aspectos dizem respeito à atuação médica e à atuação técnica, as quais, por sua vez, são fundamentadas no conhecimento médico e no conhecimento técnico. Este tende a ser mais
operacional, prático, executivo, menos abrangente e se exerce
como conhecimento médico aplicado. Essas modalidades do
conhecimento não deveriam ser entendidas como antagônicas, mas mutuamente potencializadoras e harmônicas. Para a
atuação clínica, não deveríamos conceber uma modalidade do
conhecimento sem a outra.
O desequilíbrio e o predomínio da polaridade técnica em
detrimento do aspecto médico da atuação clínica têm sido
comentados tanto na imprensa leiga quanto em prestigiosos
periódicos científicos. Em entrevista publicada em jornal de
grande circulação, foi atribuído ao Ministro da Saúde do País,
o comentário “(...) O médico está virando um tecnólogo – e
isso é muito ruim, empobrece a medicina. (...)”.1 Editorial recente sobre iniciativa de aprimoramento do treino profissional
na Residência Médica em outro país salientou: “It is the act of
reflection that helps residency become a genuine educational experience, not merely technical training.2” Portanto, admite-se que
se restringir ao aspecto “meramente” técnico e operacional da
prática médica seja uma perda para a Medicina e não seja um
método genuíno de formação profissional. Cotejar os aspectos
médico e técnico da atuação clínica pode ser objeto de exercício
(Tabela 1).
O adjetivo tecnólogo deriva da tecnologia, que em geral associamos com a ideia do progresso, do bem e de várias formas de
poder. De fato, muito do bem-estar alcançado hoje pela humanidade foi possível graças às conquistas que a tecnologia tem possibilitado, ainda que esse bem-estar não tenha ainda contemplado
parte considerável da população — sustentabilidade econômica e
ambiental à parte. A tecnologia, por sua vez, resultou das compe-
Tabela 1. Aspectos médicos e técnicos da atuação
Tempo de formação
Relação
Compromisso
Atuação
Ouvir e interpretar
Exame físico
Interpretação de exames
complementares
Diagnóstico
Causalidade
Algoritmos, protocolos, diretrizes
Individualização
Frente à indicação de intervenções
recebida de outras instâncias
Terapêutica
Responsabilidade sobre efeitos
colaterais
Denominação corriqueira
Aspecto médico
Mais longo
Médico-paciente
Com todo o processo
Diagnóstico e terapêutica
Mediante anamnese; abertura tanto para o conhecido
ou informado quanto para o desconhecido, não
informado, não previsível ou individual
Competência para exame físico geral
Interpreta o exame a partir do contexto do paciente
Aspecto técnico
Mais curto
Técnico-cliente
Com uma etapa do processo
A partir do diagnóstico
Lidar com o que é informado pelo paciente,
conhecido, ou com dados de questionário de
itens com perguntas específicas
Exame físico restringe-se a sistema, função ou órgão
Interpreta o paciente a partir do exame
Do paciente
Diagnóstico etiológico
Discernir algoritmos, protocolos ou diretrizes
aplicáveis ao caso individual
Obrigatória
Avaliar a necessidade, manter ou modificar a
indicação
Discernir, escolher
Sim
Do sistema, da função, do órgão
Diagnóstico funcional
Atuação posterior à definição do algoritmo,
protocolo ou diretriz aplicáveis
Norma geral, menor individualização
Atender a indicação
Administrar
Variável em função da atuação
“o clínico”*
“o superespecialista”†
†
*As aspas denotam quão necessário é o profissional com visão abrangente do paciente; As aspas denotam o mau uso do termo nessa acepção.
I
Livre-docente em Cardiologia pela Faculdade de Medicina da Universidade de São Paulo (FMUSP). Diretor da Unidade Clínica de Ambulatório do Instituto do Coração do Hospital das Clínicas da FMUSP.
Diagn Tratamento. 2010;15(3):127-8.
RDT v15n3.indb 127
20.10.10 12:49:12
128
Médico — ou, e, versus, & — técnico
tências adquiridas pelas sociedades que investiram tempo e recursos na formação e construção do conhecimento. Distante desse
paradigma de construção de conhecimento que desemboca no
domínio tecnológico, está o aplicador, operador ou comprador
de tecnologia ou conhecimento, que caracteriza o fazer técnico,
ainda que seja importante em muitos setores da sociedade industrial, inclusive na área da saúde e no cuidar de pacientes.
Às vezes confundem-se os conceitos da atuação técnica com
o conceito de especialista. O médico especialista é aquele que,
a partir de uma formação geral de base, se dedicou a aprofundar o conhecimento em uma área de atuação. O conhecimento
técnico não tem a formação geral de base, dedica-se a uma área
delimitada e específica de atuação e enfrenta maior dificuldade
de situá-la em contextos não definidos previamente.
É conveniente considerarmos que o denunciado predomínio da polaridade técnica sobre a polaridade médica da atuação
clínica não deve ser atribuído estritamente aos médicos, que
muitas vezes são os operadores finais dos processos de cuidado
à saúde. Pode-se invocar que tenha sido mesmo durante um
longo tempo uma aspiração de nossa época, e como tal podem
ser analisadas sob amplo espectro filosófico, sociológico, econômico, antropológico, de cientistas políticos, entre outros.
Também é oportuno lembrar que o eventual desequilíbrio
entre os aspectos médico e técnico na prática clínica pode resultar do fato de que uma das polaridades se atenuou, se atrofiou ou se omitiu, sem representar que a outra tenha tomado
o seu lugar ou substituído. Há algumas ações humanas insubstituíveis – assim o foram obras de grandes cientistas, artistas
ou pensadores. Mas, mesmo em situações clínicas consideradas
comuns, o aspecto médico tem sido, e poderá continuar a ser,
pelo menos por uma fração de tempo, insubstituível no contexto de cada paciente. O fato de essas ações deixarem de serem
exercidas, seja pela razão que for, não significa que elas serão
substituídas. O vazio que fica pode ser percebido.
INFORMAÇÕES
Endereço para correspondência:
Unidade Clínica de Ambulatório do Instituto do Coração do Hospital das
Clínicas da Faculdade de Medicina da Universidade de São Paulo
Av. Dr. Enéas de Carvalho Aguiar, 44
São Paulo (SP)
CEP 05403-000
Tel. InCor (11) 3069-5237
Consultório: (11) 3289-7020/3289-6889
E-mail: [email protected]
Fontes de fomento: nenhuma
Conflito de interesse: nenhum
REFERÊNCIAS
1. Racy S. Encontros com o Estadão. Coluna Direto da Fonte. O Estado de São
Paulo, 10 de maio de 2010. p. D2.
2. Ludmerer KM. Redesigning residency education--moving beyond work
hours. N Engl J Med. 2010;362(14):1337-8.
Data de entrada: 7/6/2010
Data da última modificação: 7/6/2010
Data de aceitação: 16/6/2010
Diagn Tratamento. 2010;15(3):127-8.
RDT v15n3.indb 128
20.10.10 12:49:12
Residência e ensino médico
Ainda o valor da autópsia no ensino da
medicina
Jorge MichalanyI
Museu de História da Medicina da Associação Paulista de Medicina
Conforme relatei no meu artigo anterior “O problema
da autópsia no ensino médico” [Diagnóstico e Tratamento.
2009;14(4):162], quando fui titular de Anatomia Patológica da
Escola Paulista de Medicina (1970-1986), eu obrigava grupos
de alunos a executar a autópsia comigo ou um assistente. É preciso salientar que essa operação permite ao aluno ver os órgãos
a fresco, como no vivo e no ato cirúrgico, porque na anatomia
normal ficam alterados pela fixação com o formol.
Por ter sido médico geral no início da minha carreira antes
de ser anatomopatologista, apliquei na autópsia os princípios
da técnica cirúrgica, isto é, manuseio correto do instrumental
e presença de um auxiliar encarregado de apresentar os órgãos
e fazer a limpeza do campo, enxugando o sangue derramado
ou qualquer outro líquido. Em vez de gaze cirúrgica, faz-se, na
autópsia, o enxugo com esponja natural ou artificial. Cheguei
a colocar no ato até um instrumentador, como foi o caso do
então aluno Luiz Carlos Uchoa Junqueira.
O necroscopista, tal como o cirurgião, deve ser auxiliado por
um médico ou estudante e não pelo servente, a não ser que
tenha sido adestrado para o mister. Esclareça-se que a quase
totalidade dos atuais patologistas e legistas no Brasil transferem a abertura do cadáver e a extração das vísceras ao servente,
limitando-se apenas ao exame dos órgãos.
Outra maneira de o médico furtar-se do ato da autópsia é
usar a técnica de Rokitansky – extração em bloco das vísceras
torácicas e abdominais — feita pelo servente e não a técnica
isolada de Virchow, que obriga o patologista executar a autópsia
e não o servente. Em suma, a técnica em bloco economiza o
tempo do patologista para sua atual preocupação com patologia
experimental no biotério.
No Brasil, com a pletora de faculdades de medicina deficientes, a maioria dos alunos não teve a oportunidade de assistir a
uma autópsia, o que pode ser embaraçoso para um médico do
meio rural, tal como comprovo com o seguinte exemplo.
Em 1952, eu estava com a família de minha mulher na fazenda do meu concunhado em Angatuba (SP), e meu cunhado
Reginaldo, acompanhado de três amigos ansiosos para caçar.
Um deles cutucou um cupim com a coroa da espingarda, que
I
disparou e atingiu Reginaldo. Fui chamado, mas ao chegar
onde ocorreu o acidente, o rapaz já estava morto.
Levamos o cadáver à polícia e o delegado, além de confirmar
a morte do rapaz, exigiu que pelo menos queria ver a bala e convocou um médico da cidade para o ato porque eu, pela ética,
não poderia autopsiar, somente auxiliar.
O único instrumento que o médico tinha era um bisturi e
não uma faca e eu, com muito cuidado, pedi licença para ampliar a abertura até o abdômen com a faca do meu cunhado. A
bala perfurou o fígado e atingiu o pulmão direito, provocando
enorme hemotórax. Apalpando o pulmão, eu, e não o médico,
encontrei a bala. O colega, um tanto acanhado, confessou que
nunca fizera ou assistira a uma autópsia na sua faculdade em
outro estado. Não estivesse eu presente, duvido que o médico
encontraria a bala.
A respeito de meu artigo “O problema da autópsia no ensino médico”, tive a satisfação de receber a carta do meu exaluno e médico legista Ruggero Bernardo Guidugli na qual
concorda plenamente com o artigo e acrescenta o seguinte
descaso à autópsia: “Há uma tendência em fechar e não abrir
Serviços de Verificação de Óbitos como ocorreu no Hospital
Ipiranga, e obrigar médicos a fornecerem atestados de óbito
apesar de não terem a certeza da causa da morte”. Por minha
parte, acrescento que há legistas não médicos, apadrinhados
de delegados, que não sabendo fazer um protocolo de autópsia pedem a um anatomopatologista, tal como ocorreu com
meu filho nos primórdios de sua vida profissional antes de
dedicar-se à dermatopatologia. Os atuais professores de anatomia patológica, talvez com raras exceções, desprezam a célebre frase de Rokitansky “Motui vivos docent” em favor de suas
pesquisas experimentais.
Esclareço também que, nos Estados Unidos, o legista necroscopista tem de ser obrigatoriamente também anatomopatologista.
EDITOR RESPONSÁVEL POR ESTA COLUNA
Olavo Pires de Camargo. Professor titular, Departamento de Ortopedia e Traumatologia da Faculdade de Medicina da Universidade de São Paulo (FMUSP).
Curador do Museu de História da Medicina da Associação Paulista de Medicina (APM) e professor titular aposentado da Escola Paulista de Medicina.
Diagn Tratamento. 2010;15(3):129-30.
RDT v15n3.indb 129
20.10.10 12:49:12
130
Ainda o valor da autópsia no ensino da medicina
INFORMAÇÕES
Endereço para correspondência:
Museu da Associação Paulista de Medicina (APM)
Av. Brigadeiro Luís Antônio, 278 – 5o andar
Bela Vista — São Paulo (SP)
CEP 01318-901
Tel. (11) 3188-4304
E-mail: [email protected]
Fontes de fomento: nenhuma
Conflitos de interesse: nenhum
Data de entrada: 11/5/2010
Data da última modificação: 11/5/2010
Data de aceitação: 9/6/2010
ADDENDUM1
Para incrementar o desprezo pela autópsia haverá, em outubro, o concurso para obtenção do título de especialista em patologia outorgado pela Sociedade Brasileira de Patologia. Realmente, as provas serão: 1. Prova teórica. 2. Prova de macroscopia e
citopatologia. 3. Prova de patologia cirúrgica. Esquecem os organizadores desse concurso que a patologia, ou melhor, anatomia
patológica, nasceu numa mesa de autópsia com Morgagni.
Alegam que, para muitos concursados, não haveria cadáveres suficientes. Isso não ocorreu comigo quando anos atrás
1
dirigi a prova prática na Escola Paulista de Medicina (EPM).
Demonstrei a abertura de um cadáver e mandei os concursados repetirem a técnica. Believe it or not (acredite ou não)
havia uns que nem sabiam manejar o instrumental. Isso ocorreu há 25 anos, quando eu era titular na EPM. Mas agora,
pelo visto, o necroscopista é o servente, o citopatologista, o
biomédico, que já estão querendo fazer diagnósticos histopatológicos!
Ademais esses invasores da medicina e os fisioterapeutas estão se mobilizando contra a Lei do Ato Médico que tramita no
Congresso. O meu fisioterapeuta, além de ser contra esse Ato,
abrirá um consultório e como “de médico e louco todo mundo
tem um pouco”, não há dúvida de que passará a receitar! Por
causa disso, despedi-o!
Em suma, os próprios médicos de hoje estão permitindo a
invasão de estranhos à sua profissão. Isso não acontece com advogados porque jamais permitiriam que um oficial de justiça ou
cartório se intrometesse em suas causas.
Enfim, o desprezo pela autópsia, o sine qua non da anatomia patológica, será responsável por limitar o conhecimento
do patologista e o exame citopatológico acabará nas mãos dos
biomédicos. E os clínicos e ortopedistas que tomem cuidado
com os fisioterapeutas!
Mais uma vez eu proclamo: Quo vadis Aesculapius?
Prof. Dr. Jorge Michalany, Curador do Museu de História da Medicina da Associação Paulista de Medicina.
Diagn Tratamento. 2010;15(3):129-30.
RDT v15n3.indb 130
20.10.10 12:49:12
Eletrocardiograma
Bloqueio atrioventricular total e exercício físico
José GrindlerI
Antonio Américo FriedmannII
Carlos Alberto Rodrigues de OliveiraIII
Alfredo José da FonsecaIII
Serviço de Eletrocardiologia da Clínica Geral do Hospital das Clínicas da Faculdade de Medicina de São Paulo
Mulher assintomática de 36 anos foi encaminhada para realizar teste ergométrico no Hospital das Clínicas da Faculdade de
Medicina da Universidade de São Paulo (FMUSP). Referia presença de arritmia cardíaca desde a infância, o que não a impedia
de realizar atividades esportivas, tendo inclusive participado de
diversas provas de corrida de 5 km e de 10 km. Negava qualquer
sintoma cardiológico e não referia histórico de hipertensão arterial sistêmica (HAS), diabetes, obesidade ou tabagismo.
O eletrocardiograma (ECG) de repouso revelou bloqueio
atrioventricular total (BAVT) com QRS estreito e frequência
ventricular de 56 bpm (Figura 1).
Foi realizado o teste ergométrico utilizando-se o protocolo
de Bruce, não sendo atingida a frequência cardíaca (FC) submáxima, mas evidenciando bom desempenho físico até o quarto estágio do protocolo (Tabela 1), registrando-se FC de 127
bpm quando a paciente solicitou a suspensão do exame por
exaustão.
Verificou-se bloqueio atrioventricular total (BAVT) (Figuras
2 e 3) durante todo o exame, com déficit cronotrópico discreto
(Figura 4) e suficiente para sustentar o esforço alcançado.
Não se observaram alterações de ST-T ou arritmia esforçoinduzida.
Figura 1. Eletrocardiograma inicial em repouso com bloqueio atrioventricular total e frequência ventricular de 56 bpm.
I
Médico supervisor do Serviço de Eletrocardiologia do Hospital das Clínicas da Faculdade de Medicina de São Paulo (HCFMUSP).
Livre-docente, diretor do Serviço de Eletrocardiologia do Hospital das Clínicas da Faculdade de Medicina de São Paulo (HCFMUSP).
Médico assistente do Serviço de Eletrocardiologia do Hospital das Clínicas da Faculdade de Medicina de São Paulo (HCFMUSP).
II
III
Diagn Tratamento. 2010;15(3):131-4.
RDT v15n3.indb 131
20.10.10 12:49:12
132
Bloqueio atrioventricular total e exercício físico
Tabela 1. Pressões arteriais (sistólica e diastólica), duplo produto e frequência cardíaca durante os quatro estágios do exercício
e na recuperação
Estágio
Repouso
4,0 Km/h 12,0%
5,5 Km/h 14,0%
6,8 Km/h 16,0%
6,8 Km/h 16,0%
Recuperação
Recuperação
Recuperação
Recuperação
Recuperação
Tempo
(minutos: segundos)
0:00
05:00
07:55
10:35
10:36
00:01
00:32
01:08
03:31
04:00
Pressão arterial
sistólica
(mmHg)
110
110
120
120
120
120
130
130
110
110
Pressão arterial
diastólica
(mmHg)
70
70
70
70
70
70
70
70
70
70
Duplo produto
(bpm x mmHg)
Frequência cardíaca
(bpm)
7.150
9.790
12.600
15.240
15.000
14.400
13.260
11.050
7.260
6.710
65
89
105
127
125
120
102
85
66
61
Figura 2. Eletrocardiograma no pico do esforço com persistência do bloqueio atrioventricular total e frequência ventricular de
125 bpm.
Concluímos tratar-se de BAVT persistente, com déficit cronotrópico pequeno, não elegível para colocação de marcapasso
cardíaco artificial, tendo em vista o desempenho atingido.
DISCUSSÃO
Bloqueio atrioventricular (AV) total ou de terceiro grau é
definido como bradiarritmia, em que o ritmo de base é idioventricular de escape, fixo e totalmente dissociado da atividade
atrial. Esta tem frequência maior que a ventricular e nenhum
estímulo atrial despolariza os ventrículos.
Quando o bloqueio AV de terceiro grau é adquirido, por
cardiopatia ou degeneração senil do sistema de condução, o
paciente quase sempre tem sintomas de baixo fluxo cerebral
ou de diminuição do débito cardíaco, como tonturas, síncopes
e insuficiência cardíaca, porque o foco ventricular se mantém
bradicárdico e a FC não aumenta com o exercício. No BAVT
congênito, o estímulo ventricular é alto, próximo da junção AV,
com QRS estreito e graus variáveis de resposta simpática, por
vezes suficiente para manter o paciente assintomático por muitos anos.
Diagn Tratamento. 2010;15(3):131-4.
RDT v15n3.indb 132
20.10.10 12:49:13
José Grindler | Antonio Américo Friedmann | Carlos Alberto Rodrigues de Oliveira | Alfredo José da Fonseca
133
Figura 3. Eletrocardiograma aos quatro minutos da fase de recuperação com bloqueio atrioventricular total e frequência
ventricular de 61 bpm.
Figura 4. Gráficos das variações da frequência cardíaca (em bpm), das pressões arteriais (sistólica e diastólica em mmHg), do
desnivelamento do segmento ST medido no ponto Y (em mV) e do duplo produto (frequência cardíaca x pressão arterial sistólica
em bpm x mmHg) durante o teste ergométrico. Observe os incrementos progressivos e uniformes da frequência cardíaca (FC) e do
duplo produto durante os 10 minutos do exercício e o descenso rápido nos primeiros 4 minutos da recuperação.
Diagn Tratamento. 2010;15(3):131-4.
RDT v15n3.indb 133
20.10.10 12:49:15
134
Bloqueio atrioventricular total e exercício físico
Sempre devemos investigar eventual doença familiar associada, principalmente as doenças difusas do tecido conectivo,
sendo que a pesquisa de anticorpos anti-RO e anti-LA na mãe
é de fundamental importância.1 Em alguns casos, como este
apresentado, não há registro de histórico familiar de colagenose, não se podendo, portanto, definir etiologia.
Com relação ao teste ergométrico, a resposta cronotrópica
é considerada adequada quando a FC ultrapassa 50% da FC
basal, ou o pico de esforço ocorre com mais de 100 bpm.
Finalmente, o implante de marcapasso cardíaco é contraindicado nesse caso, considerado classe III na última diretriz
nacional para implante de marcapasso artificial,2 tendo em vista
os seguintes fatores: aceleração adequada ao esforço, ausência
de cardiomegalia, arritmias esforço-induzidas ou QT longo.
CONCLUSÃO
A importância clínica deste caso é a constatação de que
BAVT não é sinônimo de indicação para marcapasso artificial
definitivo. O comportamento da FC e o ECG durante o esforço
comprovam esta assertiva.
INFORMAÇÕES
Endereço para correspondência:
Hospital das Clínicas da FMUSP
Prédio dos Ambulatórios
Serviço de Eletrocardiologia
Av. Dr. Enéas de Carvalho Aguiar, 155
São Paulo (SP)
CEP 05403-000
Tel. (11) 3069-7146
Fax. (11) 3069-8239
E-mail: [email protected]
Fontes de fomento: nenhuma declarada
Conflito de interesse: nenhum declarado
REFERÊNCIAS
1. Buyon JP, Hiebert R, Copel J, et al. Autoimmune-associated congenital heart
block: demographics, mortality, morbidity and recurrence rates obtained
from a national neonatal lupus registry. J Am Coll Cardiol. 1998;31(7):
1658-66.
2. Andrade JCS, Ávila Neto V, Braile DM, et al. Diretrizes para o implante
de marcapasso cardíaco permanente [Guidelines for permanent cardiac
pacemaker implantation]. Arq Bras Cardiol. 2000;74(5):475-80.
Diagn Tratamento. 2010;15(3):131-4.
RDT v15n3.indb 134
20.10.10 12:49:16
Medicina baseada em evidências
A integração da pesquisa e prática clínica
em psicologia médica
Décio Gilberto Natrielli FilhoI
Décio Gilberto NatrielliII
Hospital do Servidor Público Estadual (HSPE), Santa Casa de São Paulo e Comitê Multidisciplinar de Psicologia
Médica da Associação Paulista de Medicina (APM)
PSICOSSOMÁTICA E PSICOLOGIA MÉDICA
É provável que nenhuma interface real existisse entre psiquiatria e medicina até o início do século 20. O desenvolvimento
histórico da psicossomática teve início com grandes psicanalistas (Sigmund Freud, Sandor Ferenczi e Franz Alexander), psicofisiologistas (Walter Cannon, Hans Selye, Meyer Friedman),
além dos estudos socioculturais e da teoria dos sistemas (Karen
Horney, John Cassel, Adolph Meyer, Zibigniew Lipowski, George Engel). Com a ampliação e a absorção dos psiquiatras para
o hospital geral, novos conceitos sobre a interação mente-corpo
foram propostos e, atualmente, temos disponíveis campos de
estudo que se intersectam e têm suas raízes na psicossomática,
tais como a interconsulta psiquiátrica e a psicologia médica.1
Como forma didática, Melo Filho2 resume que a psicossomática evoluiu em três fases:
(1) Inicial ou psicanalítica, com predomínio dos estudos sobre
a gênese inconsciente das enfermidades, sobre as teorias da
regressão e sobre os benefícios secundários do adoecer, entre
outras;
(2) Intermediária ou behaviorista, caracterizada pelo estímulo à
pesquisa em homens e animais, tentando enquadrar os achados à luz das ciências exatas e dando um grande estímulo aos
estudos sobre o estresse;
(3) Atual ou multidisciplinar, em que vem emergindo a importância do social e da visão psicossomática como uma atividade essencialmente de integração, de interconexão entre
profissionais de saúde.
É um fato notável, apesar de nem sempre reconhecido, que
o conceito básico da medicina psicossomática que guiou o seu
desenvolvimento durante o século passado sofreu uma mudança radical com a publicação, em 1980, da terceira edição do
Diagnostic and Statistical Manual of Mental Disorders (DSM).
Esta mudança está puramente refletida na transformação da
categoria “desordens psicofisiológicas” da segunda edição do
I
DSM em “fatores psicológicos que afetam condições médicas”
na terceira edição do DSM. Enquanto a primeira definição
carregava a implicação dos fatores psicológicos como importantes desencadeadores, no sentido etiológico, das “doenças do
corpo”, nas suas revisões mais recentes os fatores psicológicos
foram alocados desempenhando um papel secundário como
meros elementos auxiliares, levando a complicações no curso
de doenças somáticas fisiopatologicamente pré-existentes.3
Esta última e mais recente definição reflete a ênfase do pensamento psiquiátrico atual acerca dos aspectos biológicos dos
transtornos mentais, um foco de interesse que nos permitiu,
nos últimos anos, acumular ricas e importantes informações
sobre as doenças psiquiátricas e também sobre as complicações
psicológicas das doenças em geral.3
EVIDÊNCIAS E SUBJETIVIDADE
A medicina baseada em evidências (MBE) é uma das responsáveis por essa evolução no pensamento clínico dos transtornos
mentais e continua a fornecer significativas contribuições para
a prática psiquiátrica, bem como para a uniformização das pesquisas e dos critérios nosológicos para a inclusão de pacientes
em protocolos de pesquisa. A psicologia médica, praticada por
profissionais médicos com especialização em psiquiatria, é uma
das áreas ou subdivisões de uma especialidade que se beneficia
da metodologia da MBE.
Houve uma fase da medicina, do século anterior, na qual a
estatística ainda não havia sido aperfeiçoada e absorvida pelos
campos da saúde mental e até das neurociências. Valorizavamse mais os relatos, observações e estudos de pequenos grupos
de pacientes, sem homogeneidade diagnóstica e metodológica.
Entretanto, estudava-se o indivíduo, sua história ou biografia,
o seu desenvolvimento, suas particularidades, tudo dentro de
conceitos teóricos sobre os modelos do desenvolvimento humano e da personalidade – podemos citar Sigmund Freud, Erik
Erikson, Jean Piaget, Karl Abraham, dentre outros.
Médico psiquiatra assistente e preceptor dos residentes de Psiquiatria da Santa Casa de São Paulo e do Hospital do Servidor Público Estadual (HSPE).
Médico psiquiatra e presidente do Comitê Multidisciplinar de Psicologia Médica da Associação Paulista de Medicina (APM).
II
Diagn Tratamento. 2010;15(3):135-7.
RDT v15n3.indb 135
20.10.10 12:49:16
136
A integração da pesquisa e prática clínica em psicologia médica
Nas supervisões médicas em psiquiatria e psicologia médica,
temos que aprender a conciliar “números com subjetividade”,
balancear e compreender de forma global o quantitativo e o
qualitativo, integrar estatísticas com a realidade da prática clínica, escalas categoriais de diagnósticos com modelos nosológicos
dimensionais. Valorizamos os dois lados, tentamos encontrar
uma média ou um mínimo múltiplo comum, dentro de princípios éticos e de valorização do indivíduo.
Na prática, encontramos um gap. De um lado, os ensaios
clínicos controlados, com pacientes preenchendo critérios rigorosos de inclusão e exclusão, respondendo às categorizações
diagnósticas e recebendo, por exemplo, aquele tratamento a ser
investigado, comparado ao placebo ou outra medicação. Do outro lado, temos pacientes em ambientes clínicos (ambulatoriais,
hospitalares, enfermarias, hospital-dia, pronto-socorro), com
múltiplas comorbidades, prejuízos nas esferas familiar, social
e laborativa. Muitas vezes, já passaram por diversas tentativas
frustras de tratamento, apresentando sintomatologia refratária
e de difícil manejo. Se esses pacientes não responderem, devemos continuar tentando, investigando e estudando novas propostas terapêuticas, agregando sempre profissionais de outras
áreas (psicologia, enfermagem, terapia ocupacional, assistente
social). Não há um ambiente controlado e os dados estatísticos
tornam-se mais incertos.
INTEGRAÇÃO DE CONCEITOS EM PSICOLOGIA MÉDICA
Obviamente, os dois modelos não se excluem, mas complementam-se. Necessitamos das pesquisas, com controles e homogeneidade, com grupos representativos e de diversos centros,
para adotarmos referenciais clínicos e éticos. Na prática clínica,
agregamos os conhecimentos de pesquisas a dados subjetivos
adquiridos com uma observação voltada para elementos únicos
daquele indivíduo. Ninguém discordaria que cada indivíduo é
único e singular, mesmo na sua relação com a doença ou na
forma de adoecer.
Tomamos emprestado o pensamento de Prestrello, ainda atual: “A relação transpessoal é uma relação viva. Todo ato
médico é, consequentemente, um ato vivo, por mais que se lhe
queira emprestar caráter exclusivamente técnico. Não existe ato
puramente diagnóstico. Todas as atitudes do médico repercutem
sobre a pessoa doente e terão significado terapêutico ou antiterapêutico segundo as vivências que despertarão no paciente e nele,
médico, também. A isso me referi anos passados, quando em
um trabalho denominei de psicoterapia implícita as atitudes do
clínico no seu relacionamento com o doente, dirigidas a um fim
terapêutico, independentemente da natureza das medidas de
ordem material que tivesse de recomendar. Aliás, o pensamento
de que todo médico, consciente ou inconscientemente, faz psicoterapia, velha frase já proferida por Freud em 1905, não quer
dizer outra coisa; nos últimos tempos, porém, com o que hoje
já se sabe, as implicações são muitíssimo mais numerosas. Através do que diz e do que não diz, do que faz e do que não faz,
do que expressa ou não expressa em sua fisionomia, o médico
está fazendo psicoterapia, boa ou má, mas estará praticando-a.
Melhor dizendo: através disso tudo, estará encaixando-se no doente, ou permitindo que este se encaixe nele, de forma benéfica
ou maléfica”.4
Por mais que busquemos a neutralidade científica, não podemos negligenciar o fato de que trabalhamos com “mentes
vivas”, e a isso se subordina qualquer metodologia. Nenhuma
epistemologia é capaz de dar conta da interação de duas consciências, de dois indivíduos com suas complexidades.5
Esta é a grande dificuldade, as oscilações e imprecisões da
medicina. Se exagerarmos no polo do que podemos chamar
de “estatístico” ou se hipertrofiarmos nossa visão de “subjetividade”, corremos o risco de criar dogmas, doutrinas, modelos
inflexíveis e, ainda mais grave, selecionarmos ou excluirmos
nossos pacientes por não se adequarem aos nossos modelos,
e isto, com certeza, não queremos para aqueles que cuidamos
nem para nossa prática.
Citamos também Michael Balint: “O remédio ainda mais
prescrito é o médico. Ouça o paciente, ele lhe está dizendo qual o
diagnóstico. Toda doença é o veículo de um pedido de amor e de
atenção. A medicina se pratica sob a forma de medicina a uma
pessoa”.5 Buscamos a integração, e este é um ideal (no sentido
de conceito médico) que tende a agregar, conciliar, investigar e
se adaptar às demandas do paciente. Não passa de uma metáfora, utilizando aquilo que já se pratica e se produz cientificamente para renovarmos nossos olhares para o que estamos criando,
observando, estudando e tratando.
Vimos falando, em outras palavras, sobre a relação médicopaciente, um dos principais focos da psicologia médica. O
processo de humanização e de desenvolvimento é feito de relações interpessoais: o sujeito não pode criar-se a si mesmo, ele
necessita do outro para conscientizar-se, ser, estar e sentir no
mundo. Até pouco tempo atrás os referenciais biopsicosocioculturais do homem eram regidos pelos valores de certezas. Era
aceita a concepção universal de causalidade, isto é, toda causa
corresponderia a um determinado efeito, numa epistemologia
explicável pelo raciocínio lógico. Com o incremento contínuo
de informações e pesquisas, algumas genuínas, outras ainda
carentes de metodologias adequadas e não replicáveis pelo
método científico, esses referenciais biológicos, psicológicos,
sociais e culturais tornaram-se mais frágeis, questionáveis, influenciando as relações humanas, principalmente daqueles que
trabalham e interagem com pessoas, ou seja, os médicos e profissionais da saúde.
A psicologia médica, pesquisando e se embasando em informações fornecidas pela MBE, pode também contribuir
estudando esses fenômenos envolvendo as relações humanas
diante daquilo que as pessoas vêm chamando de avanços na
ciência. Todo pesquisador sabe que não temos verdades absolutas, lidamos com paradigmas ou modelos temporários, e
esta é nossa condição. Devemos, portanto, manter nossa in-
Diagn Tratamento. 2010;15(3):135-7.
RDT v15n3.indb 136
20.10.10 12:49:17
Décio Gilberto Natrielli Filho | Décio Gilberto Natrielli
cessante busca por uma abordagem integrada que possa devolver aos pacientes a capacidade de sentir, falar, formar imagens
e fantasias, com o intuito de restaurar e transformar o indivíduo e seu mundo, onde a consciência é capaz de desenvolver
capacidades superiores de abstração e simbolização, para uma
melhora das suas relações, interpretações, vivências, experiências e qualidade de vida.
INFORMAÇÕES
Endereço para correspondência:
Serviço de Psiquiatria do Hospital do Servidor Público Estadual
Rua Pedro de Toledo, 1.800
Vila Clementino — São Paulo (SP)
CEP 04039-901
Tel. (11) 5088-8121/5088-8190
Cel. (11) 9261-3776
E-mail: [email protected]
Fontes de fomento: nenhuma
Conflito de interesse: nenhum
137
EDITOR RESPONSÁVEL POR ESTA SEÇÃO:
Álvaro Nagib Atallah. Médico. Professor titular e chefe da Disciplina de
Medicina de Urgência e Medicina Baseada em Evidências da Universidade
Federal de São Paulo — Escola Paulista de Medicina (Unifesp-EPM). Diretor
do Centro Cochrane do Brasil e Diretor da Associação Paulista de Medicina
(APM). E-mail: [email protected]
REFERÊNCIAS
1. Lipsitt DR. Consultation-liaison psychiatry and psychosomatic medicine: the
company they keep. Psychosom Med. 2001;63(6):896-909.
2. Melo Filho J. Introdução. In: Melo Filho J, editor. Psicossomática hoje. Porto
Alegre: Artes Médicas; 1992. p. 19-27.
3. Nemiah JC. A psychodynamic view of psychosomatic medicine. Psychosom
Med. 2000;62(3):299-303.
4. Perestrello D. A medicina da pessoa. 2a edição. Rio de Janeiro: Atheneu; 1974.
5. Natrielli Filho DG, Natrielli DG, Goes RD. Contribuições para a prática da
psiquiatria, psicodinâmica e psicologia médica. São Paulo: Leitura Médica; 2008.
Data de entrada: 17/5/2010
Data da última modificação: 17/5/201
Data de aceitação: 9/6/2010
RESUMO DIDÁTICO
1. Com a ampliação e a absorção dos psiquiatras pelo hospital geral, novos conceitos sobre a interação mente-corpo
foram propostos e, atualmente, temos disponíveis campos de estudo que se intersectam e têm suas raízes na
psicossomática, tais como a interconsulta psiquiátrica e a psicologia médica.
2. Houve uma fase da medicina do século anterior na qual a estatística ainda não havia sido aperfeiçoada e absorvida
pelos campos da saúde mental e até das neurociências.
3. Necessitamos das pesquisas, com controles e homogeneidade, com grupos representativos e de diversos centros,
para adotarmos referenciais clínicos e éticos. Mas ninguém discorda que cada indivíduo é único e singular, mesmo
na sua relação com a doença ou na forma de adoecer.
4. Por mais que busquemos a neutralidade científica, não podemos negligenciar o fato de que trabalhamos com “mentes
vivas”, e a isso se subordina qualquer metodologia.
5. Buscamos a integração, e este é um ideal (no sentido de conceito médico), que tende a agregar, conciliar, investigar
e se adaptar às demandas do paciente.
6. Todo pesquisador sabe que não temos verdades eternas, lidamos com paradigmas ou modelos temporários e esta é
nossa condição.
Diagn Tratamento. 2010;15(3):135-7.
RDT v15n3.indb 137
20.10.10 12:49:17
Medicina sexual
Parceiros sexuais nos últimos 12 meses e
parceiros significativos ao longo da vida,
segundo o Estudo da Vida Sexual do Brasileiro
Marco de Tubino ScanavinoI
Carmita Helena Najjar AbdoII
Programa de Estudos em Sexualidade (ProSex) do Instituto de Psiquiatria do Hospital das Clínicas da Faculdade de
Medicina da Universidade de São Paulo
INTRODUÇÃO
Uma revisão referente a programas de abstinência sexual
(como intervenção preventiva às doenças sexualmente transmissíveis/aids – DST/aids) em países com elevada renda per capita revelou que não são afetados: a frequência de sexo vaginal,
a incidência de sexo vaginal desprotegido, o número de parceiros sexuais, a iniciação sexual e o uso de preservativos.1 O Brasil
possui um programa de prevenção às DST/aids que preconiza
estratégias de sexo seguro e não abstinência sexual.
Dados epidemiológicos recentes revelam resultados positivos e a epidemia da aids no Brasil apresenta tendência à estabilização. Porém, diferenças regionais se acentuam e a epidemia
avança em certos segmentos como populações que vivem no
interior do país, em mulheres, entre heterossexuais e na população de baixas renda e escolaridade.2
O número de parceiros sexuais tem sido associado em diversas pesquisas à maior frequência de comportamento sexual de
risco. É um indicador de aumento da possibilidade de contato
com um portador do agente infeccioso.3,4 Além disso, o número de parceiros sexuais é um indicador de risco de adquirir
DST, frequentemente referido em diversos estudos.5-7
Entre mulheres, observa-se forte associação do número de
parceiros com infecção pelo papilomavírus humano (HPV).5-7
Por sua vez, a infecção pelo HPV no colo do útero está fortemente associada à malignização em mulheres cada vez mais
jovens.8 O câncer de colo de útero no Brasil é a segunda maior
causa de morte por câncer entre mulheres.9
Nos países em desenvolvimento, o comportamento sexual
de risco em mulheres é adotado predominantemente no contexto de relacionamentos afetivos, enquanto que, em homens,
é mais frequente em relacionamentos sem vínculo ou compromisso (“casos”) ou relações com parceiras eventuais, sem afeto
associado.10
I
II
A associação entre número de parceiros sexuais e problemas
de saúde pública, tais como DST, aids e câncer cervical, bem
como a necessidade de pesquisas brasileiras acerca do número
de parcerias, deu ensejo a esta pesquisa. O objetivo deste estudo
é obter as frequências do número de parceiro(a)s sexuais nos últimos 12 meses e do número de parceiro(a)s significativo(a)s ao
longo da vida entre os participantes do Estudo da Vida Sexual
do Brasileiro (EVSB),11 investigando a distribuição de acordo
com a faixa etária, escolaridade e estados brasileiros.
MÉTODOS
O EVSB11 resultou de amostra da população, com desenho
de corte transversal. Tal amostra foi selecionada por conveniência em parques, praças, praias e shoppings centers das capitais
de 11 estados brasileiros (Rio de Janeiro, Minas Gerais, Santa
Catarina, Rio Grande do Sul, Paraná, Ceará, Rio Grande do
Norte, Bahia, Pernambuco, Pará e Mato Grosso do Sul), Distrito Federal e estado de São Paulo (capital e cidades de Santos, Campinas, São Caetano do Sul, São Bernardo e Diadema).
Homens e mulheres alfabetizados com 18 anos ou mais podiam participar. O instrumento utilizado foi um questionário
anônimo e autorresponsivo de 87 questões de múltipla escolha
sobre práticas, hábitos e dificuldades sexuais. Tal questionário
foi inicialmente testado quanto à clareza e à consistência em
um grupo piloto de 30 indivíduos de diferentes níveis socioeconômicos.
A pesquisa de campo desenvolveu-se de novembro de 2002
a fevereiro de 2003. Uma equipe de aplicadoras (cinco especialistas em sexualidade) acompanhou o preenchimento dos
questionários.
Neste trabalho são descritos os números de parceiros(as)
sexuais nos últimos 12 meses e o número de parceiros(as)
significativos(as) ao longo da vida de acordo com faixas etárias,
Psiquiatra, doutor pela Faculdade de Medicina da Universidade de São Paulo (FMUSP). Responsável pelo Ambulatório de Impulso Sexual Excessivo do Programa de Estudos em Sexualidade (ProSex) e do Programa
Ambulatorial Integrado dos Transtornos do Impulso (ProAMITI) do Instituto de Psiquiatria do Hospital das Clínicas (IPq-HC) da FMUSP. Médico assistente do ProSex e do Hospital-Dia Adulto do IPq-HC-FMUSP.
Psiquiatra, livre-docente e professora associada do Departamento de Psiquiatria da FMUSP. Fundadora e coordenadora do Programa de Estudos em Sexualidade (ProSex) do Instituto de Psiquiatria do Hospital das Clínicas
(IPq-HC) da FMUSP.
Diagn Tratamento. 2010;15(3):138-42.
RDT v15n3.indb 138
20.10.10 12:49:17
Marco de Tubino Scanavino | Carmita Helena Najjar Abdo
escolaridade e estados brasileiros. Parceiros(as) significativos(as)
ao longo da vida correspondem àqueles(as) marcantes na vida
da pessoa, com o(a) qual conviveu no contexto de um relacionamento afetivo.
Na análise estatística, o teste ANOVA (analysis of variance) one-way com distribuição normal foi utilizado para pesquisar a associação entre as médias das variáveis dependentes
– parceiros(as) sexuais nos últimos 12 meses e parceiros(as)
significativos(as) ao longo da vida – e as variáveis independentes (faixa etária, escolaridade, estados brasileiros). As diferenças
foram consideradas significativas para valores correspondentes
a P < 0,05.
RESULTADOS
Dos 7.103 indivíduos pesquisados pelo EVSB11 (54,6% homens e 45,4% mulheres), 6.217 (87,5%) responderam à questão sobre número de parceiras(os) nos últimos 12 meses e 5.925
(83,4%) responderam à questão sobre número de parceiros(as)
significativos(as) ao longo da vida.
Na Tabela 1 pode-se observar que, no Brasil, os homens apresentam em média duas vezes mais parceiras(os) sexuais nos últimos 12 meses e mais que 50% de parceiras(os) significativas(os)
ao longo da vida, quando comparados às mulheres (P < 0,001).
Na Tabela 2 é mostrado que a média de parceiros(as) sexuais
nos últimos 12 meses de homens e mulheres diminui na faixa
etária dos 26 aos 40 anos, comparada com a faixa etária dos
18 aos 25 anos (P < 0,001). Por sua vez, diminui novamente
na faixa dos 41 aos 50 anos (P < 0,001), mantendo-se estável nas faixas posteriores. Quanto à média de parceiros(as)
significativos(as) ao longo da vida, observa-se que se eleva entre as brasileiras de 26 a 40 anos (P < 0,001), comparada à
faixa etária dos 18 aos 25 anos, mas depois mantém-se em
níveis semelhantes nas faixas dos 41 aos 50 e dos 51 aos 60,
diminuindo entre as mulheres com 61 anos ou mais. Entre os
homens brasileiros, observa-se que se eleva sucessivamente nas
139
faixas de 26 aos 40 e dos 41 aos 50 (P < 0,001), estabilizandose nas faixas subsequentes.
Na Tabela 3 se observa que a média de parceiros(as) sexuais nos últimos 12 meses diminui quanto mais aumenta a
escolaridade das brasileiras (P < 0,001). Não se observou diferença estatística significante na distribuição dos homens brasileiros quanto à média de parceiras(os) sexuais e associação
com escolaridade (P > 0,05). Quanto à média de parceiros(as)
significativos(as) ao longo da vida não se observou diferença estatística significante na distribuição dos brasileiros e brasileiras
de acordo com a escolaridade (P > 0,05).
Quanto aos resultados por estados, a menor e a maior média
de parceiros(as) sexuais nos últimos 12 meses são, respectivamente, a da mulher paulista/paraense (1,2) e a da pernambucana (4,4); enquanto a menor e a maior média de parceiros(as)
significativos(as) ao longo da vida são, respectivamente, a da
mulher mineira (2,1) e a da gaúcha (3,5) (Figura 1). Entre os
homens, a menor e a maior média de parceiras(os) sexuais nos
últimos 12 meses são, respectivamente, a do paulista (2,2) e a do
gaúcho (4,7); enquanto a menor e a maior média de parceiras(os)
significativas(os) ao longo da vida são, respectivamente, a do paulista/paranaense (3,7) e a do carioca/paraense (5,6) (Figura 2).
Na Tabela 4 se observa que mulheres e homens de São
Bernardo do Campo e Diadema apresentam as menores médias de parceiros(as) sexuais e significativos(as) ao longo da
vida, comparadas às outras cidades paulistas pesquisadas. A
Tabela 1. Média do número de parceiros(as) sexuais nos
últimos 12 meses e média do número de parceiros(as)
significativos(as) ao longo da vida, de acordo com o sexo
Sexo
Mulheres
Homens
Parceiros sexuais
Média*
n
DP
1,5
2.739
3,60
3,0
3.478
6,27
Parceiros significativos
Média*
n
DP
2,7
2.781
3,11
4,2
3.144
5,42
n = número de participantes; DP = desvio-padrão; *P < 0,001.
Tabela 2. Média do número de parceiros(as) sexuais nos últimos 12 meses e média do número de parceiros(as) significativos(as)
ao longo da vida de homens e mulheres, de acordo com a faixa etária
Sexo
Mulheres
Homens
Faixa etária
18-25
26-40
41-50
51-60
61+
Total
18-25
26-40
41-50
51-60
61+
Total
Média*
1,7
1,4
1,2
1,1
1,1
1,4
4,0
2,9
2,6
2,2
2,3
3,0
Parceiros sexuais
n
735
1.055
576
255
90
2.711
760
1.370
651
402
251
3.434
DP
4,19
1,51
0,89
1,11
1,08
2,45
8,07
5,23
6,68
4,55
6,40
6,29
Média*
2,3
3,1
2,8
3,1
2,2
2,8
3,5
4,1
4,8
4,8
4,6
4,2
Parceiros significativos
n
774
1.014
570
278
120
2.756
737
1.257
588
343
190
3.115
DP
2,34
3,70
2,36
3,96
2,68
3,12
4,56
4,95
6,31
6,27
6,46
5,42
n = número de participantes; DP = desvio-padrão; *P < 0,001.
Diagn Tratamento. 2010;15(3):138-42.
RDT v15n3.indb 139
20.10.10 12:49:17
Marco de Tubino Scanavino | Carmita Helena Najjar Abdo
141
Tabela 4. Média do número de parceiros(as) sexuais nos últimos 12 meses e média do número de parceiros(as) significativos(as)
ao longo da vida de homens e mulheres, de acordo com a capital e outras cidades paulistas
Cidade
Parceiros sexuais
Parceiros significativos*
São Paulo
São Caetano do Sul
São Bernardo/Diadema
Santos
Campinas
Total
São Paulo
São Caetano do Sul
São Bernardo/Diadema
Santos
Campinas
Total
Média
1,2
1,1
1,1
1,5
1,3
1,2
2,7
2,3
2,0
2,5
2,7
2,6
Mulheres*
n
647
122
138
202
161
1.270
712
106
132
204
157
1.311
DP
1,00
0,69
0,40
1,45
0,79
1,00
2,84
1,87
1,70
1,75
2,22
2,46
Média
2,1
2,7
1,7
2,8
2,2
2,3
4,0
3,2
3,0
3,3
3,7
3,7
Homens
n
845
197
124
120
166
1.452
784
163
109
112
149
1.317
DP
3,45
6,43
2,12
4,10
3,57
3,98
4,83
2,74
3,07
3,31
4,24
4,32
n = número de participantes; DP = desvio-padrão; *P < 0,05.
DISCUSSÃO
De forma geral, o padrão de parcerias dos brasileiros e das
brasileiras está de acordo com as tendências internacionais.
O comportamento sexual masculino se manifesta mais frequentemente em contextos desapegados de ligações afetivas,
resultando em maior frequência de troca de parcerias, enquanto o comportamento sexual feminino permanece mais
associado a relacionamentos afetivos.12 Estudo analisando o
comportamento sexual em 59 países observou que apenas
nos mais industrializados o número de parceiros(as) no último ano se assemelha entre homens e mulheres.12 A atividade
sexual entre homens responde por parte da discrepância do
número de parceiros(as) entre os sexos em diversas regiões
do mundo.13
Ao longo da vida decresce o número de parceiros(as) sexuais
que se tem no período de um ano, ao passo que há tendência ao
aumento discreto do número de parceiros(as) significativos(as),
o que está de acordo com a norma evolutiva fisiológica.
Menor média de parceiros(as) significativos(as) entre mulheres com 61 anos ou mais no Brasil pode ser resquício do
período anterior aos anos 60 (surgimento do anticoncepcional
oral), quando as mulheres viviam sob forte repressão sexual.
O dado está de acordo com outros estudos.14 Menor número de parceiros(as) sexuais entre mulheres com 60 anos ou
mais está relacionado a maior incidência de viuvez e divórcio,
numa etapa do ciclo vital na qual a mulher não é estimulada
ao exercício da sexualidade nem a buscar novos parceiros(as).
O sexo pago também é mais acessível e aceito em homens do
que em mulheres.15
A escolaridade mostrou associação estatística significante
com média de parceiros(as) sexuais nos últimos 12 meses apenas entre as mulheres, sugerindo que aquelas com menor nível
de instrução apresentam menos restrições para se engajar em
relacionamentos sexuais com novos parceiros(as), quando comparadas às mais instruídas.
A análise por estados demonstrou diferenças estatisticamente significantes quanto a média do número de parceiros(as) nos
últimos 12 meses e do número de parceiros(as) significativos(as)
ao longo da vida entre os brasileiros e brasileiras. Por outro
lado, diante das diferenças de hábitos e costumes de cada região do país, não se observou padrão regional da média de
parceiros(as) sexuais e significativos(as). Em polos extremos do
Brasil, encontram-se os estados com homens (Rio Grande do
Sul) e mulheres (Pernambuco) com maior média de parceiros
sexuais. Exceto as pernambucanas, as mulheres dos demais estados referem número de parceiros sexuais próximo ao da média
nacional. Entre os homens, exceção aos gaúchos e catarinenses,
os demais referem número de parceiras sexuais próximo ao da
média masculina nacional.
Homens e mulheres cariocas, baianos e paraenses referem
número de parcerias significativas ao longo da vida maior que a
média calculada por sexo no EVSB.11
No estado de São Paulo, as maiores médias de parceiros(as)
sexuais se concentraram na cidade portuária de Santos, o que é
característico de locais onde se observa grande fluxo de pessoas
com permanência temporária.
Em outros países também é observada distinção no comportamento sexual de acordo com o gênero. Aspectos culturais,
jurídicos, religiosos e socioeconômicos colaboram para estas
diferenças.16
Os estados com média mais elevada de parceiros sexuais
poderão ser alvo de estudos futuros, visando a investigação
do comportamento sexual de risco. Espera-se que este estudo
forneça subsídios para novas investigações e que o número de
parceiros sexuais, bem como suas implicações nos processos de
adoecimento e de saúde no Brasil sejam melhor conhecidos.
Diagn Tratamento. 2010;15(3):138-42.
RDT v15n3.indb 141
20.10.10 12:49:18
142
Parceiros sexuais nos últimos 12 meses e parceiros significativos ao longo da vida, segundo o Estudo da Vida Sexual do Brasileiro
INFORMAÇÕES:
Endereço para correspondência:
Marco de Tubino Scanavino
Rua Mato Grosso, 306/614
Higienópolis — São Paulo (SP)
CEP 01239-040
Tel. (11) 3207-6184
E-mail: [email protected]
Fonte de fomento: O Estudo da Vida Sexual do Brasileiro (EVSB) teve apoio
da Eli Lilly do Brasil
Conflito de interesse: Nenhum
REFERÊNCIAS
1. Underhill K, Operario D, Montgomery P. Abstinence-only programs for HIV
infection prevention in high-income countries. Cochrane Database Syst Rev.
2007;(4):CD005421.
2. Brasil. Ministério da Saúde. Programa Nacional de DST e Aids. Resposta positiva
2008. A experiência do programa brasileiro de DST e Aids. Disponível em:
http://www.aids.gov.br/data/documents/storedDocuments/%7BB8EF5DAF23AE-4891-AD36-1903553A3174%7D/%7B0CAD21C6-B31E-4358-B67E4896EAFAAC9E%7D/resposta_2008.pdf. Acessado em 2010 (7 jun).
3. Schiltz MA, Sandfort TG. HIV-positive people, risk and sexual behaviour. Soc
Sci Med. 2000;50(11):1571-88.
4. Santos JC. A respeito do DST e AIDS nos dias de hoje [About DST and AIDS in
nowdays]. Femina. 1998;26(4):321-3.
5. Sánchez-Alemán MA, Uribe-Salas F, Conde-Gonzáles CJ. La infección
por el virus del papiloma humano, un posible marcador biológico de
comportamiento sexual en estudiantes universitarios [Human papillomavirus
infection, a possible biological marker of sexual behavior among university
students]. Salud Pública Méx. 2002;44(5):442-7.
6. Almonte M, Albero G, Molano M, Carcamo C, García PJ, Pérez G. Risk factors
for human papillomavirus exposure and co-factors for cervical cancer in
Latin America and the Caribbean. Vaccine. 2008;26 Suppl 11:L16-36.
7. Silva KC, Rosa MLG, Moyse N, Afonso LA, Oliveira LHS, Cavalcanti SMB. Risk
factors associated with human papillomavirus infection in two populations
from Rio de Janeiro, Brazil. Mem Inst Oswaldo Cruz. 2009;104(6):885-91.
8. Pereira CR, Rosa ML, Vasconcelos GA, Faria PC, Cavalcanti SM, Oliveira
LH. Human papillomavirus prevalence and predictors for cervical cancer
among high-risk women from Rio de Janeiro, Brazil. Int J Gynecol Cancer.
2007;17(3):651-60.
9. Brasil. Ministério da Saúde. Secretaria de Atenção à Saúde. Instituto Nacional
de Câncer. Coordenação de Prevenção e Vigilância de Câncer. Estimativas
2008: incidência de câncer no Brasil. Rio de Janeiro: INCA; 2007. Disponível
em:
http://bvsms.saude.gov.br/bvs/publicacoes/estimativa_incidencia_
cancer_2008.pdf. Acessado em 2010 (7 jun).
10. Cleland CM, Des Jarlais CD, Perlis TE, Stimson G, Poznyac V; WHO Phase II Drug
Injection Collaborative Study Group. HIV risk behaviors among female IDUs in
developing and transitional countries. BMC Public Health. 2007;7:271.
11. Abdo CHN. Descobrimento sexual do Brasil. Para curiosos e estudiosos. São
Paulo: Summus; 2004.
12. Wellings K, Collumbien M, Slaymaker E, et al. Sexual behaviour in context: a
global perspective. Lancet. 2006;368(9548):1706-28.
13. Cáceres C, Konda K, Pecheny M, Chatterjee A, Lyerla R. Estimating the
number of men who have sex with men in low and middle income countries.
Sex Transm Infect. 2006;82 Suppl 3:iii3-9.
14. Zablotsky D, Kennedy M. Risk factors and HIV transmission to midlife
and older women: knowledge, options, and the initiation of safer sexual
practices. J Acquir Immune Defic Syndr. 2003;33 Suppl 2:S122-30.
15. Matthias RE, Lubben JE, Atchison KA, Schweitzer SO. Sexual activity and
satisfaction among very old adults: results from a community-dwelling
Medicare population survey. Gerontologist. 1997;37(1):6-14.
16. Simon S, Paxton SJ. Sexual risk attitudes and behaviours among young adult
Indonesians. Culture, Health & Sexuality. 2004;6(5):393-409. Disponível em:
http://www.jstor.org/pss/4005306. Acessado em 2010 (7 jun).
Data de entrada: 28/5/2010
Data da última modificação: 1o/6/2010
Data de aceitação: 9/6/2010
RESUMO DIDÁTICO
1. A epidemia da aids avança em certos segmentos populacionais, tais como naqueles que vivem no interior do país,
em mulheres, entre heterossexuais e na população de baixas renda e escolaridade.
2. O número de parceiros sexuais é um indicador de risco de adquirir doenças sexualmente transmissíveis, frequentemente
referido em diversos estudos.
3. No Brasil, a média de parceiros(as) sexuais nos últimos 12 meses de homens e mulheres diminui na faixa etária dos
26 aos 40 anos, comparada com a faixa etária dos 18 aos 25 anos.
4. Quanto à média de parceiros(as) significativos(as) ao longo da vida, observa-se que se eleva entre as brasileiras de
26 a 40 anos, comparada à faixa etária dos 18 aos 25 anos, mas depois mantém-se em níveis semelhantes nas faixas
dos 41 aos 50 e dos 51 aos 60, diminuindo entre as mulheres com 61 anos ou mais.
5. Entre as mulheres brasileiras, a média de parceiros(as) sexuais nos últimos 12 meses diminui quanto mais aumenta a
escolaridade.
6. Diante das diferenças de hábitos e costumes de cada região do país, não se observou padrão regional tanto da média
de parceiros(as) sexuais como parceiros(as) significativos(as) ao longo da vida.
Diagn Tratamento. 2010;15(3):138-42.
RDT v15n3.indb 142
20.10.10 12:49:18
Orientações baseadas em evidências para os pacientes
Exposição à radiação durante exames
de imagem: dúvidas frequentes
Wagner IaredI
David Carlos ShigueokaII
Disciplina de Urgência e Medicina Baseada em Evidências da Universidade Federal de São Paulo — Escola Paulista de
Medicina (Unifesp-EPM)
INTRODUÇÃO
É crescente a utilização de exames de imagem na prática
médica. Se tomarmos como exemplo os exames de tomografia
computadorizada nos Estados Unidos, o número passou de 2
milhões por ano em 1980 para 65 milhões em 2003. A estimativa para o ano atual (2010) é de 100 milhões de exames.1
Outros exames que se valem de menor dose de radiação são usados de maneira rotineira para o rastreamento de doenças como
o câncer de mama e a osteoporose. E há pessoas que sofrem
de doenças crônicas ou condições clínicas que exigem acompanhamento médico prolongado e acabam sendo submetidas a
grande número de exames de diagnóstico por imagem ao longo
da vida. Surge então a dúvida quanto ao risco de exposição à radiação. Veremos abaixo algumas dúvidas frequentes de médicos
e pacientes sobre o assunto.
1. Se jamais formos submetidos a exames ou terapias que
envolvam radiações ionizantes nunca estaremos expostos? Todos os seres vivos sofrem ação da radiação ionizante presente no
ambiente, como a do gás radônio encontrado em nossas casas
e a proveniente dos raios cósmicos. Essa radiação de fundo é
diferente em diversos pontos geográficos do globo. Em países
industrializados, chega a 3,0 mSv ao ano.2
2. A excessiva exposição a radiações no presente pode aumentar o risco de câncer ou outros problemas no futuro? As
radiações ionizantes podem provocar lesões na estrutura das
células. Altas doses de raios X, aplicadas de maneira focada a
pequenas áreas do corpo e por tempo prolongado, podem ser
utilizadas para o tratamento de certos tipos de câncer (radioterapia). Nesse caso, o objetivo é provocar a morte das células
tumorais, que têm alta taxa de proliferação e são, por isso, mais
sensíveis à radiação ionizante que as células normais.
As doses de radiação utilizadas nos exames diagnósticos
não têm o potencial de provocar morte celular. Mas poderiam,
eventualmente, provocar mutações genéticas com potencial de
I
II
provocar câncer ou doenças congênitas na prole. Acredita-se
que esses efeitos são dependentes da dose recebida ao longo da
vida. É o que chamamos de efeito cumulativo.
Há aumento do risco para a maioria dos tumores sólidos
pela exposição à radiação ionizante. A associação entre radiação
e o surgimento de tumores é mais evidente em alguns tipos,
como o câncer da tireoide e a leucemia.3-6
3. Há evidências claras sobre baixas doses de radiação capazes de provocar danos celulares que levem a malformações
ou ao câncer no futuro? A maioria dos estudos que avaliam os
efeitos da exposição de seres humanos à radiação ionizante é baseada nas observações de populações sobreviventes de explosões
nucleares como Hiroshima e Nagasaki, acidentes nucleares,
como Chernobyl, ou em pacientes submetidos à radioterapia.
E, enquanto os pacientes submetidos a exames diagnósticos são
expostos a pequenas doses de radiação em diferentes momentos,
as pessoas das populações estudadas naqueles trabalhos foram
submetidas a doses bem maiores de radiação em um determinado momento. Há poucos estudos avaliando o risco de câncer
em populações expostas à radiação em testes diagnósticos.3,5,7,8
4. É seguro realizar exames periódicos que envolvam radiações como as radiografias convencionais, a mamografia
e a densitometria óssea? Alguns exames expõem o paciente a
níveis muito baixos de radiação. Por exemplo, uma radiografia
do tórax expõe o paciente a 0,1 mSv. Isso equivale a 10 dias
de exposição à radiação ambiente. Uma cintilografia óssea usa
uma dose de radiação de cerca de 0,05 mSv – o equivalente
a cerca de seis dias de exposição à radiação ambiente. Para a
mamografia, a dose é de 0,7 mSv – o equivalente a três meses
de exposição à radiação ambiente. A densitometria óssea e radiografias de extremidade – como a do antebraço, por exemplo
– geram uma dose equivalente a menos de um dia de exposição
à radiação ambiente (0,001 mSv). Por isso há tanta confiança na segurança do uso da mamografia e a densitometria ós-
Médico radiologista, membro titular do Colégio Brasileiro de Radiologia, chefe da coordenadoria de Ultrassonografia do Departamento de Diagnósticos por Imagem da Universidade Federal de São Paulo — Escola Paulista
de Medicina (Unifesp-EPM), Pós-graduando da Disciplina de Medicina de Urgência da Universidade Federal de São Paulo — Escola Paulista de Medicina (Unifesp-EPM). E-mail: [email protected]
Médico radiologista, membro titular do Colégio Brasileiro de Radiologia e professor afiliado e chefe do setor de Radiologia de Urgência do Departamento de Diagnósticos por Imagem da Universidade Federal de São
Paulo — Escola Paulista de Medicina (Unifesp-EPM). E-mail: [email protected]
Diagn Tratamento. 2010;15(3):143-5.
RDT v15n3.indb 143
20.10.10 12:49:19
144
Exposição à radiação durante exames de imagem: dúvidas frequentes
sea para o rastreamento do câncer de mama e da osteoporose,
respectivamente.2,9
5. Então não há razão para preocupação quanto à dose
de radiação em exames de imagem que envolvam radiações?
Exames como a tomografia computadorizada, especialmente as
mais modernas, com várias fileiras de detectores, submetem o
paciente a doses maiores de radiação e devem ter sua indicação
limitada a situações mais específicas. Para exemplificar, uma
tomografia computadorizada de abdome e pelve oferece uma
dose de radiação efetiva de 10 mSv a 14 mSv, o equivalente a
cerca de quatro anos de exposição à radiação de fundo.2,9 Alguns autores preconizam inclusive a indicação de exames de
ressonância magnética (de maior custo) como alternativa, devido à alta dose de radiação da tomografia.10
6. Gestantes e crianças são mais suscetíveis aos efeitos nocivos das radiações? Há grupos de pacientes que merecem consideração especial quanto ao risco de exposição: as gestantes e
as crianças. Isso porque as células jovens do embrião, do feto
e das crianças estão em desenvolvimento acelerado e há maior
expectativa de tempo de vida para que alterações tardias possam
se manifestar.3
7. Não se devem realizar exames que envolvem radiações
em gestantes e crianças? Apesar do maior risco para o feto e
para crianças, como dissemos anteriormente, o risco individual
é muito pequeno e o benefício potencial do exame, quando
bem indicado, justifica o procedimento diagnóstico.
Exames da cabeça, pescoço e extremidade das gestantes podem ser realizados com alguns cuidados especiais, praticamente
isentando o feto de radiação ionizante significativa. Eventualmente, exames que envolvem o abdome podem ser necessários.
Nesse caso, os médicos dão preferência a exames que não utilizem radiação ionizante, como a ultrassonografia. Mas se mesmo assim houver justificativa para um estudo radiológico, as
evidências apontam ser muito baixo o risco individual de algum
malefício potencial.
Cuidados especiais para a redução da dose, como protocolos otimizados de tomografia computadorizada e aventais de
chumbo para proteger o feto ou órgãos suscetíveis de radiação
espalhada devem ser tomados nesses casos. É importante que a
mulher grávida mencione sua condição de gestante ao médico
ou ao técnico que realizará o exame.11-13
8. Qual a percepção dos médicos em relação a risco de
malformações associadas a exposição de gestantes a exames
radiológicos e tomografias computadorizadas? Um estudo canadense verificou que tanto médicos de família quanto obstetras têm percepção exagerada quanto ao risco de malformações
fetais em gestantes expostas a exames radiológicos e tomografias
computadorizadas. Essa percepção exagerada se transmite para
pacientes e familiares e tende a determinar ansiedade desnecessária ou mesmo a não realização de um exame importante para
a definição do diagnóstico.14
9. Quais os princípios da proteção radiológica? Os médicos
radiologistas, tecnólogos e técnicos são treinados para limitar a
exposição do paciente à menor dose de radiação necessária para
o diagnóstico correto. São três os princípios básicos da proteção radiológica: justificação, limitação da dose e otimização.
O princípio da justificação diz respeito à indicação do exame.
Somente se deve indicar um exame que exponha o paciente a
radiação ionizante se os benefícios potenciais trazidos pelos resultados dos exames superem os riscos envolvidos. A limitação
da dose é estabelecida na legislação. No Brasil, o órgão responsável pela regulamentação das doses de radiação é a Agência Nacional de Vigilância Sanitária (Anvisa). A otimização quer dizer
que devem ser utilizadas doses tão baixas quanto razoavelmente
exequíveis, considerando os fatores econômicos e sociais. É o
princípio ALARA (as low as reasonably achievable).
Em suma, a proteção radiológica deve ser levada em conta
desde a indicação do exame, passando pela colimação (foco) do
feixe de raios X, excluindo áreas fora do interesse diagnóstico,
filtros para evitar raios X de baixa energia que não contribuam
para o diagnóstico, e equipamentos de proteção radiológica.
Entre os equipamentos, há óculos plumbíferos, protetores de
tireoide, luvas e aventais plumbíferos. Há preocupação especial
em proteger as pessoas cujo trabalho envolve a exposição diária
a fontes de radiação ionizante. Esses trabalhadores fazem uso de
um dispositivo que calcula a dose acumulada de radiação a que
foram expostos: o dosímetro.15,16
10. A realização de exames de ultrassonografia pode prejudicar o feto? Nem todos os exames de diagnóstico por imagem
utilizam radiações ionizantes, que são as radiações com potencial de provocar lesão celular. A ultrassonografia não se vale de
raios X ou isótopos radioativos para a formação das imagens. O
paciente é exposto a ondas sonoras de alta frequência e não a
radiações ionizantes. Nunca foi demonstrado que as intensidades de ultrassom utilizadas para exames diagnósticos estivessem
associadas a algum tipo de efeito indesejado ao feto. De fato, a
ultrassonografia é um exame seguro à gestante e ao feto.17
11. A ressonância magnética gera radiações nocivas? Na ressonância magnética o paciente é submetido a um forte campo
magnético, e posteriormente a ondas de radiofrequência, sem a
utilização de radiação ionizante e seus efeitos secundários. Muitas das aplicações clínicas são idênticas às da tomografia computadorizada e, assim, pode representar uma alternativa adequada,
exceto para pacientes com contraindicações específicas.10
12. A ressonância magnética é segura para todas as pessoas? Embora não haja riscos relacionados a radiações ionizantes, há contraindicações para sua realização. Indivíduos que
usam marcapassos cardíacos e clipes cirúrgicos intracranianos,
por exemplo, correm riscos devido à exposição ao forte campo
magnético. O paciente a ser submetido a exames de ressonância
magnética deve ser avaliado quanto a estes e outros fatores que
possam contraindicar o exame.18
Diagn Tratamento. 2010;15(3):143-5.
RDT v15n3.indb 144
20.10.10 12:49:19
Wagner Iared | David Carlos Shigueoka
INFORMAÇÕES
Endereço para correspondência:
Wagner Iared
Centro Cochrane do Brasil
Rua Pedro de Toledo, 598
Vila Clementino — São Paulo (SP)
CEP 04039-001
Tel./Fax. (11) 5575-2970 — (11) 5579-0469
E-mail: [email protected]
Fonte de fomento: nenhuma declarada
Conflito de interesse: nenhum declarado
Esta seção é um serviço público da Revista Diagnóstico & Tratamento. As
informações e recomendações contidas neste artigo são apropriadas na
maioria dos casos, mas não substituem o diagnóstico do médico. Para
informações específicas à sua condição pessoal de saúde, sugerimos que
consulte o seu médico. Esta página pode ser fotocopiada não comercialmente por médicos e outros profissionais de saúde para compartilhar com
os pacientes.
REFERÊNCIAS
1. Hall EJ, Brenner DJ. Cancer risks from diagnostic radiology. Br J Radiol.
2008;81(965):362-78.
2. Radiology Info. The Radiology Information Resource for Patients. Safety.
Radiation exposure in x-ray examinations. Disponível em: http://www.
radiologyinfo.org/en/safety/index.cfm?pg=sfty_xray. Acessado em 2010 (12
abr).
3. Kleinerman RA. Cancer risks following diagnostic and therapeutic radiation
exposure in children. Pediatr Radiol. 2006;36 Suppl 2:121-5.
4. Rice HE, Frush DP, Farmer D, Waldhausen JH; APSA Education Committee.
Review of radiation risks from computed tomography: essentials for the
pediatric surgeon. J Pediatr Surg. 2007;42(4):603-7.
5. Moysich KB, Menezes RJ, Michalek AM. Chernobyl-related ionising radiation
exposure and cancer risk: an epidemiological review. Lancet Oncol.
2002;3(5):269-79.
6. Damber L, Johansson L, Johansson R, Larsson LG. Thyroid cancer after X-ray
treatment of benign disorders of the cervical spine in adults. Acta Oncol.
2002;41(1):25-8.
145
7. Wall BF, Kendall GM, Edwards AA, Bouffler S, Muirhead CR, Meara JR. What
are the risks from medical X-rays and other low dose radiation? Br J Radiol.
2006;79(940):285-94.
8. Little MP. Cancer and non-cancer effects in Japanese atomic bomb survivors.
J Radiol Prot. 2009;29(2A):A43-59.
9. Stanford Dosimetry, LLC. RADAR medical procedure radiation dose calculator
and consent language generator. Disponível em: http://www.doseinfo-radar.
com/RADARDoseRiskCalc.html. Acessado em 2010 (12 abr).
10. Semelka RC, Armao DM, Elias J Jr, Huda W. Imaging strategies to reduce the
risk of radiation in CT studies, including selective substitution with MRI. J
Magn Reson Imaging. 2007;25(5):900-9.
11. D’ippolito G, Medeiros RB. Exames radiológicos na gestação [X-ray
examinations during pregnancy]. Radiol Bras. 2005;38(6):447-50.
12. McCollough CH, Primak AN, Braun N, Kofler J, Yu L, Christner J. Strategies for
reducing radiation dose in CT. Radiol Clin North Am. 2009;47(1):27-40.
13. Schulze-Rath R, Hammer GP, Blettner M. Are pre- or postnatal diagnostic
X-rays a risk factor for childhood cancer? A systematic review. Radiat
Environ Biophys. 2008;47(3):301-12.
14. Ratnapalan S, Bona N, Chandra K, Koren G. Physicians’ perceptions of
teratogenic risk associated with radiography and CT during early pregnancy.
AJR Am J Roentgenol. 2004;182(5):1107-9.
15. Prasad KN, Cole WC, Haase GM. Radiation protection in humans: extending
the concept of as low as reasonably achievable (ALARA) from dose to
biological damage. Br J Radiol. 2004;77(914):97-9.
16. Brasil. Ministério da Saúde. Agência Nacional de Vigilância Sanitária.
Portaria nº 453, de 01 de junho de 1998. Aprova o Regulamento Técnico que
estabelece as diretrizes básicas de proteção radiológica em radiodiagnóstico
médico e odontológico, dispõe sobre o uso dos raios-x diagnósticos em todo
território nacional e dá outras providências. D.O.U. - Diário Oficial da União;
Poder Executivo, de 02 de junho de 1998. Disponível em http://e-legis.anvisa.
gov.br/leisref/public/showAct.php?id=1021. Acessado em 2010 (12 abr).
17. Miller DL. Safety assurance in obstetrical ultrasound. Semin Ultrasound CT
MR. 2008;29(2):156-64.
18. Götte MJ, Rüssel IK, de Roest GJ, et al. Magnetic resonance imaging,
pacemakers and implantable cardioverter-defibrillators: current situation
and clinical perspective. Neth Heart J. 2010;18(1):31-7.
Data de entrada: 9/2/2010
Data da última modificação: 10/2/2010
Data de aceitação: 13/5/2010
RESUMO DIDÁTICO
1. É fato que as radiações ionizantes apresentam potencial lesivo às células, mas nas doses utilizadas para exames de
imagem esse potencial é bastante reduzido.
2. Deve-se ter cuidado especial quanto à dose de radiação em gestantes e crianças.
3. Os benefícios dos exames de diagnóstico por imagem adequadamente indicados superam em muito os riscos
potenciais.
4. Há exames de diagnóstico por imagem que não fazem uso de radiação ionizante, como a ultrassonografia e a
ressonância magnética, que podem constituir alternativas seguras.
5. Os médicos radiologistas, tecnólogos e técnicos em radiologia são treinados a limitar a exposição à radiação ao
mínimo necessário para obter os resultados necessários.
Diagn Tratamento. 2010;15(3):143-5.
RDT v15n3.indb 145
20.10.10 12:49:19
Opinião
Fúria no trânsito
Qual a razão das agressões gestual, verbal e física?
Por que tamanho desrespeito ao homem e à vida?
Dirceu Rodrigues Alves JúniorI
Departamento de Medicina de Tráfego Ocupacional da Associação Brasileira de Medicina de Tráfego (Abramet)
A fúria no trânsito é o somatório do estresse físico, psicológico e social com a direção agressiva acompanhada de distúrbio
comportamental e característica própria de cada um, podendo
ter agregada doença mental adormecida. Esses componentes estão presentes invariavelmente em todos os conflitos de trânsito
e que são estampados na mídia como fato policial. A explosão
de tudo isso acontece porque o indivíduo perde a capacidade
adaptativa e defensiva e parte para o ataque, que pode caracterizar-se por gesto obsceno, palavrões, luta corporal, agressão com
artefatos encontrados no meio ou mesmo uso de alguma arma,
com consequências desastrosas.
Milhares de vítimas de brigas de trânsito ocorrem em todo o
mundo. Na cidade de São Paulo, o telefone 190 da Polícia Militar
recebe em média 30 chamadas por dia para incidentes desse tipo.
Estimamos que 15% a 20% dos motoristas sejam portadores
de distúrbio psicológico e doença mental primária e que jamais
deveriam ter sido habilitados para a direção veicular.1 Em torno de 18% não conseguem adaptar-se ao estresse provocado
pelo trânsito evoluindo para uma fase defensiva que terminará
com as agressões gestuais e verbais.1 Outros 12% comportamse evidenciando a direção agressiva, dando fechada, invadindo
farol fechado, não respeitando sinalização horizontal e vertical,
colando na traseira, jogando farol alto, buzinando etc.1
Concluímos que 50% dos nossos motoristas necessitam melhor avaliação psicológica e psiquiátrica.1 Tornam-se intolerantes,
repressivos e sempre na posição de ataque. Claro que não é agradável ficar preso no trânsito, mas transformar esse desconforto
em agressividade é ultrapassar os limites do respeito, da tolerância, de humanidade, do carinho, da gentileza daquele que igualmente sofre as consequências do engarrafamento, da lentidão.
A máquina, sabemos ser perigosa quando fixa. Quando móvel, na mão desses 50% vira uma arma extremamente perigosa.
Não podemos aceitar que máquinas móveis extremamente perigosas possam transitar conduzidas por portadores de distúrbios
que os levam à agressividade, a perda do equilíbrio já que esses
fatores são incompatíveis com a direção.
Há que se ter ações mais rígidas na seleção de tais indivíduos
que, como dissemos, necessitam além de uma boa avaliação clíni-
ca, avaliação psicológica detalhada e alguns até encaminhamento
ao psiquiatra para tornarem-se motoristas. O teste psicológico não
evidencia o suficiente, necessitamos de etapas prolongadas dessa
avaliação com objetivo de estudar impulsividade, compulsão,
agressividade, distúrbios comportamentais diante de situações,
chegando-se a doente em potencial. Nem todos têm as condições
mínimas para a direção veicular. No entanto não conhecemos
casos de reprovação; se existem devem corresponder a 0,05%.
Necessitamos, para contribuir na redução dos 40.000 óbitos, 380.000 vítimas e 100.000 sequelados no trânsito, seleção
mais adequada com um filtro potente capaz de impedir o acesso
e remover aqueles que já dirigem por esse Brasil afora em condições anormais. Necessitamos de correções na legislação para
que a especialidade de psicologia possa ter progressões no seu
trabalho, ampliando horizonte a ponto de estudar detalhadamente o perfil do candidato com amplo apoio do psiquiatra.
Esses são os agressores do nosso transporte. É o jovem que faz
racha, que usa o veículo para exibicionismo e eventuais conquistas, é o que xinga, que gesticula de maneira ostensiva, que agride, que dá fechada e que é capaz de matar ou morrer em meio ao
trânsito tão complexo. O veículo é seu carro de combate.
Nem todos os indivíduos que se candidatam a piloto de
avião, de navio, maquinista de trem e outros estão aptos. Da
mesma forma, posso afirmar que nem todos estão aptos a dirigir um veículo sobre rodas.
A comunidade europeia evolui para o acidente zero. A Alemanha consagra o ensinamento do trânsito de veículos e pedestres desde os primeiros passos nas escolas. Evolui doutrinando
seus jovens para o risco da direção veicular, dos critérios a serem
adotados para que se tenha o mínimo de incidentes e acidentes. Acompanha o motorista habilitado, fiscaliza, pune, mantém
educação continuada, corrige atitudes viciosas. É extremamente
exigente quanto ao perfil físico e mental. O Brasil, na contramão
dessa direção, viaja conduzindo seus motoristas, fazendo reavaliações de saúde física e mental a cada três ou cinco anos e doentes
incapacitados para a direção veicular circulam livremente sem o
gerenciamento dos órgãos governamentais e principalmente dos
psicólogos e também dos psiquiatras, que nem são envolvidos.
I
Diretor do Departamento de Medicina de Tráfego Ocupacional da Associação Brasileira de Medicina de Tráfego (Abramet).
Diagn Tratamento. 2010;15(3):146-7.
RDT v15n3.indb 146
20.10.10 12:49:19
Dirceu Rodrigues Alves Júnior
INFORMAÇÕES
REFERÊNCIA
Endereço para correspondência:
Dirceu Rodrigues Alves Júnior
Departamento de Medicina de Tráfego Ocupacional da Abramet
Associação Brasileira de Medicina de Tráfego
Rua Dr. Amâncio de Carvalho, 507
Vila Mariana — São Paulo (SP)
CEP 04012-090
Tel. (11) 2137-2700
E-mail: [email protected]
URL: http://www.abramet.com.br
1. Alves Júnior DR. Manual de saúde do motorista profissional. São Paulo:
Abramet; 2009.
147
Data de entrada: 23/11/2009
Data da última modificação: 17/5/2010
Data de aceitação: 20/5/2010
Fontes de fomento: Nenhuma
Conflito de interesse: Nenhum
RESUMO DIDÁTICO
1. A falta de tempo e profundidade na abordagem do candidato a motorista pelo serviço de psicologia e a ausência
do psiquiatra na equipe de avaliação faz com que grande parcela dos habilitados seja de indivíduos portadores de
distúrbios psicossomáticos, comportamentais e mesmo psiquiátricos.
2. A necessidade de avaliação prolongada se faz necessária não só na primeira habilitação como nas revalidações.
3. Motoristas com distúrbios incompatíveis com a direção veicular não conseguem se sociabilizar no dramático
trânsito das grandes cidades. A direção ofensiva provocada por tais motoristas desestabiliza a harmonia, gentileza e
generosidade que deveriam estar presente em todos os momentos.
Diagn Tratamento. 2010;15(3):146-7.
RDT v15n3.indb 147
20.10.10 12:49:19
Destaque Cochrane
Reduzindo as incertezas sobre os efeitos da
quimiorradioterapia para o câncer do colo
do útero: metanálise de dados individuais.*
Sumário Clínico do Cochrane Journal Club.†
Autora da tradução:
Rachel RieraI
Autor dos comentários:
Wagner José GonçalvesII
O câncer cervical é o segundo câncer mais comum entre
mulheres no mundo inteiro e é o principal câncer que afeta as
mulheres na África subsaariana, América Central e Centro-Sul
da Ásia Central. Nos países onde programas de rastreamento
eficazes têm sido implementados há algum tempo (América do
Norte, partes da Europa, Austrália e Nova Zelândia), tem havido um declínio significativo na incidência de câncer de colo
uterino e mortalidade associada. No entanto, para aquelas mulheres que são diagnosticadas com câncer cervical que não pode
ser removido de maneira eficaz por cirurgia isoladamente (volumosos no início da doença ou localmente avançados), o pilar
do tratamento até 1999 era a radioterapia radical. Nesse ano,
os resultados de cinco estudos randomizados fizeram com que
o National Cancer Institute (NCI) recomendasse a quimiorradioterapia concomitante em mulheres com câncer cervical, e
desde então essa se tornou a conduta padrão.
Uma revisão Cochrane realizada por John Green e colaboradores1 concordou com esta recomendação, mas os resultados da
análise e as conclusões dos autores sugeriram que importantes
questões só poderiam ser respondidas por meio da coleta de
dados individuais e reanálise dos dados dos ensaios clínicos incluídos. Além disso, dos cinco ensaios nos quais a orientação do
NCI foi baseada, três utilizaram tratamentos adicionais para o
grupo controle, o que tornou difícil avaliar o verdadeiro efeito
da quimiorradioterapia quando comparado à radioterapia. Havia também outras diferenças clínicas entre os ensaios e heterogeneidade estatística nos achados da revisão.
Portanto, esta nova revisão Cochrane2 foi iniciada com base
em dados individuais. Os investigadores encontraram 25 estudos elegíveis que tinham comparado quimiorradioterapia concomitante (com ou sem cirurgia), com a mesma radioterapia
isoladamente (com ou sem cirurgia), assim como três outros esI
II
tudos posteriores que utilizaram tratamentos adicionais para os
grupos controle, mas que haviam contribuído com a orientação
do NCI. Não foi possível obter dados de 10 estudos (incluindo
1.113 pacientes) ou porque não foi conseguido contato com
os investigadores, ou porque os pesquisadores originais não
foram capazes de localizar os dados. Os dados foram obtidos
de 18 estudos incluindo 4.818 mulheres. As principais análises
basearam-se em 15 ensaios que tinham uma comparação isenta
de fatores confundidores entre a quimiorradioterapia e a radioterapia isolada. Os outros três ensaios utilizaram tratamentos
diferentes ou adicionais no grupo controle e por isso não eram
elegíveis para a análise principal, mas foram incluídos em uma
análise de sensibilidade separadamente.
Onze ensaios usaram quimiorradioterapia baseada em cisplatina, três utilizaram regimes não baseados em cisplatina e
um estudo comparou um grupo baseado em cisplatina, outro
não baseado e um terceiro grupo controle. Todos utilizaram
esquemas similares de radioterapia, apesar de um estudo não
ter utilizado quimiorradioterapia por braquiterapia, pois a radioquimioterapia foi dada antes da cirurgia radical. Dois dos 11
ensaios de quimiorradioterapia baseada em cisplatina utilizaram quimioterapia adicional após a quimiorradioterapia.
Para a sobrevida global, a revisão de dados individuais encontrou um benefício da quimiorradioterapia. Houve diferença significativa no tamanho do benefício, considerando-se
toda a quimioterapia foi dada exclusivamente com radioterapia (razão de risco, RR = 0,81; intervalo de confiança 95%,
IC = 0,71-0,91; P = 0,0006), ou se a quimioterapia adicional
foi dada após a quimiorradioterapia (RR = 0,46; IC 95% =
0,32 - 0,66; P = 0,00002). As análises subsequentes foram restritas aos grupos de estudos que deram quimioterapia apenas
concomitante à radioterapia (13 ensaios no total). Esses estu-
Assistente de pesquisa do Centro Cochrane do Brasil.
Coordenador Científico do Departamento de Ginecologia e Obstetrícia da Associação Paulista de Medicina (APM).
Diagn Tratamento. 2010;15(3):148-9.
RDT v15n3.indb 148
20.10.10 12:49:19
Raquel Riera | Wagner José Gonçalves
dos não encontraram nenhuma evidência de que o tamanho
do benefício da quimiorradioterapia possa ter variado de acordo com a escolha do agente quimioterápico utilizado, dose de
radioterapia ou duração previstas, dose de quimioterapia ou
duração do ciclo. No entanto, o poder dessas análises foi mais
limitado e a radioterapia utilizada em todos esses estudos foi
muito semelhante.
Esse mesmo grupo de 13 ensaios mostrou benefícios da
quimiorradioterapia na sobrevida livre da doença e no tempo
para recorrência local ou à distância, embora tenha havido um
efeito menor e menos convincente no tempo de recorrência à
distância.
O efeito foi consistente em subgrupos de pacientes definidos
pela idade, tipo histológico, grau e se havia ou não o comprometimento de linfonodos pélvicos. No entanto, houve a sugestão de variação no tamanho do benefício de acordo com o
estágio do tumor, com menor benefício para os pacientes com
estágios mais avançados do tumor. Infelizmente, havia poucos
dados disponíveis sobre as complicações tardias de tratamento
para apoiar uma análise formal.
Todos os dados dos três ensaios foram obtidos para a análise de sensibilidade (1.366 mulheres), que mostrou um grande
aumento na heterogeneidade quando esses ensaios foram incluídos ao lado dos 13 ensaios da análise principal, de modo
que houve uma diferença significativa no tamanho do efeito do
tratamento, tanto para o grupo de estudos usando hidroxiureia
adicional para o grupo controle (teste de interação P = 0,029)
quanto para o único ensaio que utilizou radioterapia com campo estendido para o grupo controle (teste de interação = 0,004).
Os revisores também observaram que a sobrevida das mulheres
do grupo controle nesses três ensaios foi menor do que no grupo principal de 13 ensaios.
Os resultados desta revisão, incluindo dados de 18 ensaios
de 11 países, fornecem uma estimativa, livre de fatores confundidores, do efeito da quimiorradioterapia comparada com a radioterapia isolada para mulheres com câncer cervical. Os resultados endossam as recomendações feitas pelo NCI, em 1999,
mas com maior confiabilidade e precisão em relação aos benefícios da quimiorradioterapia. O efeito da quimiorradioterapia
parece ser consistente se esta for ou não baseada em cisplatina,
oferecendo uma opção para mulheres intolerantes à cisplatina.
O benefício da quimiorradioterapia em todos os resultados parece consistente para todas as doses e esquemas de radioterapia,
duração do ciclo ou intensidade da dose de quimioterapia empregada, de modo que não há evidências suficientes para sugerir qualquer tratamento em detrimento a outro. Além disso, o
benefício é consistente para as mulheres de todas as idades, tipo
histológico, grau, ou envolvimento linfonodal pélvico, embora
este benefício possa ser menor para as mulheres em estágios
mais avançados da doença.
Finalmente, estes resultados sugerem benefício adicional na
administração de quimioterapia adicional após a quimiorradioterapia, o que requer futuros ensaios clínicos randomizados.
149
REFERÊNCIAS
1. Green J, Kirwan J, Tierney J, et al. Concomitant chemotherapy and radiation
therapy for cancer of the uterine cervix. Cochrane Database Syst Rev.
2005;(3):CD002225.
2. Cochrane Journal Club: Reducing uncertainties about the effects of
chemoradiotherapy for cervical cancer: individual patient data meta-analysis
[Clinical summary]. Disponível em: http://www.cochranejournalclub.com/
chemoradiotherapy-for-cervical-cancer-clinical/. Acessado em 2010 (20 mai).
Notas:
*
Metanálise de dados individuais: Uma metanálise “convencional” é desenvolvida a partir de dados publicados (agregados),
enquanto uma metanálise de dados individuais valida e reanalisa os dados “brutos” de todos os ensaios clínicos relacionados
a uma pergunta clínica comum e obtidos por meio do contato
com os responsáveis pelos estudos originais. Cochrane Collaboration Individual Patient Data Meta-analysis Methods Group.
Disponível em http://www.ctu.mrc.ac.uk/cochrane/ipdmg/faq.
asp#faq1. Acessado em 2009 (15 abril)).
†
About Cochrane Journal Club: Cochrane Journal Club is a
free, monthly publication that introduces a recent Cochrane review, together with relevant background information, a podcast
explaining the key points of the review, discussion questions to
help you to explore the review methods and findings in more
detail, and downloadable PowerPoint slides containing key figures and tables. You can even contact the review authors with
your questions. Aimed at trainees, researchers and clinicians
alike, every Cochrane Journal Club article is specially selected
from the hundreds of new and updated reviews published in
each issue of The Cochrane Library representing diverse clinical
topics, and each one focuses on a review of special interest, such
as practice-changing reviews, new methodology and evidencebased practice. The Journal Club is now available from http://
www.cochranejournalclub.com.
INFORMAÇÕES:
Tradução e adaptação:
Centro Cochrane do Brasil
Rua Pedro de Toledo, 598
Vila Clementino — São Paulo (SP)
CEP 04039-001
Tel. (11) 5579-0469/5575-2970
E-mail: [email protected]
http://www.centrocooohranedobrasil.org.br/
Responsável pela edição desta seção: Centro Cochrane do Brasil
A revisão completa está disponível em: http://www.mrw.interscience.wiley.
com/cochrane/clsysrev/articles/CD008285/frame.html.
COMENTÁRIOS
Esta é uma excelente metanálise do tratamento do câncer do
colo uterino localmente avançado.
A revisão ratificou o melhor resultado do tratamento da radioterapia associada à quimioterapia sensibilizante em relação
à radioterapia, especialmente quanto à sobrevida e ao intervalo
livre de doença.
Diagn Tratamento. 2010;15(3):148-9.
RDT v15n3.indb 149
20.10.10 12:49:20
Carta ao editor
Repercussão do sono sobre o trabalho
Dirceu Rodrigues Alves JúniorI
Departamento de Medicina de Tráfego Ocupacional da Associação Brasileira de Medicina de Tráfego (Abramet)
INTRODUÇÃO
Sono, por que ocorre? O sono acontece muitas vezes independentemente da vontade, pela produção do hormônio
chamado melatonina. É um neuro-hormônio produzido pela
hipófise na ausência de luz. Ao fecharmos os olhos ou num
ambiente de penumbra, a hipófise começa a produzir tal hormônio, que induz ao sono. A melatonina é uma idolamina
oriunda do triptofano e da serotonina e funciona como um antioxidante, retardando o processo de envelhecimento. Devido
à produção constante desse hormônio em ciclos, passamos um
terço da vida dormindo.
A maior produção de melatonina ocorre no período das zero
às seis horas, sendo o momento de pico entre duas e três horas.
Esse hormônio também pode ser produzido quando se ingerem
carboidratos (massa, açúcar, farinhas), após um banho morno
prolongado e também na exposição a raio solar.1 No período da
tarde entre 12 e 18 horas, e mais intensamente entre 14 e 15
horas, sentimos sonolência pelo mesmo mecanismo.1-3
O sono é muito importante na nossa vida e se não dormimos não conseguimos sobreviver. A importância do sono é que,
quando estamos dormindo, o organismo regula o sistema imunológico, o sistema hormonal e recompõe os neurotransmissores. Consequentemente o sono é uma necessidade básica como
é comer, ingerir líquidos etc. O sono determina sucesso diurno
porque melhora o humor, a vigília (atenção), a energia, o raciocínio, a produtividade, a segurança, a saúde e a longevidade.
Sinais de sonolência: pálpebras pesadas, cabeça caindo, esfregar os olhos, bocejos, visão borrada, piscamentos fortes e
frequentes, dificuldade para focalizar, virar os olhos para os
lados.2 Nada substitui o sono. Se não dormimos deixamos de
regular o organismo. O fato de não dormir hoje e dormir o
fim de semana todo não compensa, não repõe o que se deixou
de regular. Tendo esta conduta, estamos deixando o organismo vulnerável. Aparecerão sinais e sintomas que produzirão
Tabela 1. Concentração de melatonina no sangue (ng/ml)
(nano grama/mililitro)3
Pré-puberdade
Adulto
Idoso
Período diurno
21,8
18,2
16,2
Período noturno
97,2
77,2
36,2
alterações que não conseguiremos corrigir e, logicamente, doenças as mais variadas.
O hormônio melatonina é produzido em grande quantidade
no jovem. É por isso que ele dorme mais, a ponto muitas vezes
de passar o dia inteiro dormindo e ter difículdade de deixar o
leito (Tabela 1). Já o idoso dorme bem menos, a produção da
melatonina cai quase à terça parte do que o jovem produz.
REFEIÇÃO
No pós-refeição o que acontece é a distensão do tubo digestivo, aumentando o fluxo de sangue para as vísceras para
promoção do processo digestivo. Ao mesmo tempo ocorre produção da melatonina por estímulo dos carboidratos ingeridos,
daí o aparecimento de sonolência que se intensificará se o ambiente tiver pouca luz.
É fácil entender se compararmos o torpor e sonolência que
acontece após almoço e jantar. No jantar ficamos mais sonolentos porque é noite, ocorre grande redução da luz ambiente.
Curiosamente, se após o almoço houver exposição aos raios solares seremos induzidos também ao sono.
O trabalho no terceiro turno se torna extremamente perigoso porque involuntariamente o sono aparece e o indivíduo tem
que buscar estímulos contrários, o que não é recomendável.
No caso do motorista, após quatro horas de iniciado o trabalho, ocorre lapso de atenção. Após oito horas surge déficit de
atenção e o risco de acidente aumenta em duas vezes.1,3,4 Os
distúrbios do sono são responsáveis por essas falhas de atenção
que invariavelmente levam ao acidente. Entre os distúrbios do
sono temos: privação do sono e sonolência excessiva diurna.
A privação do sono é decorrente dos problemas individuais e
sociais. Além de trabalhar, o indivíduo precisa ir para a escola,
chega muito tarde, vai dormir à meia-noite e tem que acordar às
cinco horas da manhã. Dorme na verdade quatro ou cinco horas quando a sua necessidade era muito maior. Sem ter dormido
o suficiente, no dia seguinte enfrenta nova jornada e durante
todo esse dia terá indisposição, baixa produtividade, raciocínio
embotado, mau humor etc.4
A falta de sono diminui em 50% a concentração, a produção
e a qualidade do trabalho. Sabemos que 56% dos trabalhadores
adormecem no trabalho e 42% são privados do sono.3 A sonolência excessiva diurna pode ter várias causas: síndrome da
I
Diretor do Departamento de Medicina de Tráfego Ocupacional da Associação Brasileira de Medicina de Tráfego (Abramet).
Diagn Tratamento. 2010;15(3):150-2.
RDT v15n3.indb 150
20.10.10 12:49:20
Dirceu Rodrigues Alves Júnior
apneia obstrutiva do sono, síndrome da limitação de fluxo, narcolepsia, síndrome depressiva, movimento periódico de membros, hipersonia idiopática, abstinência de estimulantes, sono
inadequado, sedativos e hipersonia pós-traumática.
Quando tratamos de direção veicular a causa mais importante da sonolência excessiva diurna é sem dúvida a Síndrome
da Apneia Obstrutiva do Sono (SAOS). O que ocorre nesta
síndrome é a parada respiratória (apneia) durante o sono devido à obstrução da via respiratória. O indivíduo ronca durante
o sono e faz pausas respiratórias, seguidas de agitação, que o faz
respirar novamente. A característica principal do paciente é que
é um roncador, quase sempre com peso acima do ideal. Tratase de uma doença crônica, evolutiva e incapacitante, que pode
levar à morte súbita durante o sono e é a segunda mais comum
doença respiratória, sendo que a primeira é a asma. Não se consegue aprofundar o sono e se superficializa ainda mais quando
se agita e volta a respirar; com isso o sono não é repousante.
Acorda-se como se tivesse dormido pouco e no resto do dia isso
será notado pelo portador e pelas pessoas que estiverem ao seu
redor. O indivíduo terá um dia com todos os sinais de sonolência e será capaz de dormir em qualquer local, sob qualquer condição. Detectado pelo médico, será considerado incapacitado
para o trabalho na direção veicular. Do universo de motoristas,
15% são portadores desse quadro.4
A suspeita diagnóstica vem da história do paciente ou do
acompanhante ao referirem os sinais descritos anteriormente,
pelo índice de Epiworth, o índice de massa corpórea (IMC)
e pelo perímetro cervical (quanto maior o perímetro maior o
peso sobre a traqueia quando em decúbito). A polissonografia é
o exame que define o diagnóstico.5 Na história é comum como
queixa principal o ronco, a parada da respiração, a agitação ou
se bater durante o sono, às vezes cianose (cor roxa na face) e,
durante o dia, dormir sem motivo aparente.
No índice de Epiworth, pergunta-se ao paciente por meio
de um impresso se dorme em determinadas condições, como,
por exemplo, sentado na sala de espera do médico, na fila do
banco etc. Cada resposta terá valor de zero a três dependendo
da intensidade da ocorrência. Quando o somatório é maior que
nove dizemos que o índice de Epiworth é positivo, sendo então
suspeito de ser portador da SAOS.4,5,7
O índice de massa corpórea (IMC) é igual ao peso em quilogramas sobre a altura ao quadrado (em metro quadrado). Sendo maior que 27,2 kg/m² na mulher e 27,8 kg/m² no homem
serão considerados suspeitos da SAOS.5 O perímetro cervical
maior que 38 cm na mulher e 43,2 cm no homem também
serão suspeitos.
O único exame que comprova a Sindrome da Apneia Obstrutiva do Sono é a polissonografia. Monitora-se o paciente durante o sono e acompanha-se a evolução. A Resolução 80/98
do Conselho Nacional de Trânsito (Contran7 recomenda que
todo candidato a motorista seja avaliado com relação à síndrome da apneia obstrutiva do sono.
151
Toda essa preocupação com relação a esta síndrome justificase porque ela aumenta de três a sete vezes o risco de acidente.
Sabemos ainda que o motorista fica em média 60 ou mais horas
na direção por semana, o que propicia a fadiga que, por sua vez,
facilita o aparecimento dos sinais e sintomas decorrentes dos
distúrbios do sono – 42% dos acidentes são causados pelo sono
e 18% são causados pela fadiga.
Outros fatores concorrentes para indução ao sono e que os
motoristas são submetidos são o ruído uniforme e contínuo, a
vibração de corpo inteiro e o movimento pendular do tronco e
cabeça quando na direção veicular. O somatório desses fatores
gera torpor e sonolência e é como se o indivíduo estivesse sendo
embalado como uma criança no colo da mãe. Isso, somado à
fadiga e ao sono produzido pelos outros fatores citados, é igual
a sinistro.
O tratamento da síndrome da apneia obstrutiva do sono
pode ser feito com medicamento, mudança de comportamento, uso de equipamento mecânico, cirurgia e combinações desses tratamentos.
LOCAL DO SONO
É comum vermos motoristas dormindo no interior do veículo, no bagageiro, na rede, na boleia, no dormitório da empresa e
dentro da garagem onde é feita manutenção mecânica e funilaria.
Muitas vezes dormem em dormitórios coletivos, onde entram e
saem a todo momento múltiplas pessoas, onde o falatório é constante, não se conseguindo o repouso desejado. Tudo isso impede
que o sono seja bem aproveitado, repousante e que recomponha
o corpo e a mente para uma nova jornada. O ambiente deve ser
no máximo com dois leitos, penumbra, bem ventilado, higienizado e sem ruído.
QUANTAS HORAS DE SONO?
A duração do sono é individual, uns necessitam mais e outros menos, mas costumamos recomendar que se aproveite pelo
menos oito horas de sono, isso imediatamente antes de iniciar
a jornada de trabalho.
TURNO DE TRABALHO
É comum na atividade de motorista existir a alternância de
turno de trabalho. Precisamos lembrar que o organismo tem o
seu relógio biológico que funciona respeitando toda a característica individual. Desta forma precisamos entender que há
necessidade de adaptação e treinamento para desenvolver atividade nas mudanças de turno. O tempo é essencial para essa
adaptação e uma vez adaptado, jamais deverá ser trocado sem o
tempo hábil para adequação orgânica.
POR QUANTO TEMPO SE DEVE DIRIGIR?
O trabalho é penoso porque submete o motorista a estresse
físico, psicológico e social, além dos riscos inerentes, como o
ruído, vibração, variações térmicas, vapores, gases, poeiras, fu-
Diagn Tratamento. 2010;15(3):150-2
RDT v15n3.indb 151
20.10.10 12:49:20
152
Repercussão do sono sobre o trabalho
ligem e condições ergonômicas desfavoráveis. Recomendamos
que a jornada seja de no máximo seis horas e que a cada duas
horas haja pausa, quando o motorista desce do veículo, faz uma
caminhada ao redor, faz ainda um alongamento e, após 10 a 15
minutos, reassume a atividade. As jornadas de 12 e até 14 horas
são absurdas, incompatíveis com trabalho seguro e de qualidade. Nesses casos, a saúde do motorista estará comprometida.
COM QUE INTERVALO?
O intervalo entre uma jornada e outra deve ser de 18 horas,
reservadas para o lazer, atividade social e dormir. Muitas vezes
os motoristas fazem duas jornadas por dia, uma no horário de
pico da manhã (das 4 horas às 12 horas) e outra à tarde (das 16
horas às 22 horas), o que é totalmente condenado.
CONCLUSÃO
É preciso que todos estejam conscientizados do trabalho extremamente penoso desenvolvido na direção veicular. Empresários e motoristas conscientes da missão e dos riscos do trabalho
que desenvolvem deverão atuar de maneira preventiva com objetivo de melhorar a qualidade do trabalho e reduzir acidentes.
Hoje sabemos que 93% dos acidentes na área de transporte
são causados por falha humana7; a fadiga e o sono correspondem a 60%.7
REFERÊNCIAS
1. Paxinos G, Watson C. The rat brain in stereotaxic coordinates. Sydney:
Academic Press; 1997.
2. Racine RJ. Modification of seizure activity by electrical stimulation. II. Motor
seizure. Electroencephalogr Clin Neurophysiol. 1972;32(3):281-94.
3. Alves Júnior DR. Manual de saúde do motorista profissional. São Paulo:
Bartira Gráfica e Editora; 2009.
4. Johns MW. A new method for measuring daytime sleepiness: the Epworth
sleepiness scale. Sleep. 1991;14(6):540-5.
5. Brasil. Ministério das Cidadades. DENATRAN – Departamento Nacional de
Trânsito. Resolução no 267 de 15 de fevereiro de 2008. Dispõe sobre o exame
de aptidão física e mental, a avaliação psicológica e o credenciamento das
entidades públicas e privadas de que tratam o art. 147, I e §§ 1º a 4º e o art.
148 do Código de Trânsito Brasileiro. Disponível em: http://www.denatran.
gov.br/download/Resolucoes/RESOLUCAO_CONTRAN_267.pdf. Acessado em
2010 (16 abr).
6. Bland JM, Altman DG. Measuring agreement in method comparison studies.
Stat Methods Med Res. 1999;8(2):135-60.
7. Brasil. Ministério das Cidadades. DENATRAN – Departamento Nacional de
Trânsito. Resolução no 80 de 19 de novembro de 1998. Altera os Anexos I e
II da Resolução no 51/98-CONTRAN, que dispõe sobre os exames de aptidão
física e mental e os exames de avaliação psicológica. Disponível em: http://
www.denatran.gov.br/download/Resolucoes/resolucao080_98.doc. Acessado
em 2010 (16 abr).
Data de entrada: 20/2/2010
Data da última modificação: 15/4/2010
Data de aceitação: 20/4/2010
INFORMAÇÕES
Endereço para correspondência:
Dirceu Rodrigues Alves Júnior
Departamento de Medicina de Tráfego Ocupacional da Abramet
Associação Brasileira de Medicina de Tráfego
Rua Dr. Amâncio de Carvalho, 507
Vila Mariana — São Paulo (SP)
CEP 04012-090
Tel. (11) 2137-2700
E-mail: [email protected]
URL: http://www.abramet.com.br
Fonte de fomento: nenhuma declarada
Conflito de interesse: nenhum declarado
RESUMO DIDÁTICO
1. Trabalhadores, chefes, empresários, serviço de engenharia de segurança e medicina do trabalho devem ser alertados
para os perigos e consequências das jornadas longas de trabalho ao volante, horas extras e mudanças de turno de
trabalho.
2. A alimentação, o repouso, as necessidades biológicas do indivíduo que opera uma máquina móvel extremamente
perigosa para si, para o usuário, pedestre e a sociedade como um todo devem ser regulados.
3. A equipe de segurança e medicina do tráfego precisa voltar-se para os sinais e sintomas muitas vezes subjetivos, mas
importantes na prevenção de doenças ocupacionais e acidentes de trabalho.
4. Quantos acidentes são causados todos os dias pelo sono e quanto tempo é necessário para o indivíduo se recuperar
de uma jornada de trabalho?
Diagn Tratamento. 2010;15(3):150-2.
RDT v15n3.indb 152
20.10.10 12:49:20
Carta ao editor
Mudança dos critérios Qualis!
A Associação Médica Brasileira (AMB), preocupada com o
futuro das publicações científicas brasileiras, depois da divulgação dos novos critérios Qualis da Capes (Coordenação de Aperfeiçoamento de Pessoal de Nível Superior), vem desde agosto
de 2009 organizando uma série de encontros em sua sede em
São Paulo, em parceria com a Associação Brasileira de Editores Científicos (ABEC Brasil). Os encontros resultaram em um
editorial denominado “Classificação dos periódicos no sistema
QUALIS da CAPES – a mudança dos critérios é URGENTE!”
Este foi assinado por 62 editores de revistas científicas e publicado na íntegra em todas elas e em outras inúmeras, principalmente na área da saúde, evidenciando uma sensibilização e
um envolvimento cada vez maior dos periódicos nacionais em
discutir problemas comuns.1
A comunidade científica continua preocupada com as perspectivas, os rumos e o futuro dos periódicos brasileiros.2,3 Assim, na reunião do último dia 18 de março, os editores presentes puderam avaliar as repercussões do primeiro editorial que
serviu de base para discussões em eventos e reuniões científicas
pelo país. Esta última reunião contou com a participação da
doutora Lilian Caló, Coordenadora de Comunicação Científica
e Avaliação do SciELO (Scientific Electronic Library Online),
que apresentou estudo comparativo dos periódicos brasileiros
na referida base classificados por dois critérios: o primeiro, conforme o fator de impacto ISI/JCR (Institute for Scientific Information/Journal Citation Report), que usa somente as revistas indexadas na base Thomson Reuters, e segundo, um índice
composto pela somatória simples dos fatores de impacto ISI/
JCR e do SciELO. O fator de impacto SciELO, que também
considera citações de todos os periódicos da sua base, modifica
significativamente o número de citações obtidas e, consequentemente, eleva o fator de impacto dos periódicos brasileiros.
Este fato ficou mais evidente com a demonstração apresentada
pela doutora Caló do ganho percentual obtido pelos periódicos
com a adoção do índice composto. Fica claro que associar outros índices, criar equivalências ou alternativas diversas podem
favorecer a qualificação das revistas nacionais, melhorando sua
visibilidade e favorecendo a indexação internacional.
Também se deve considerar que os pesquisadores nacionais
estão preferindo publicar seus conteúdos em revistas estrangeiras em vez de fazê-los em revistas nacionais. Essa escolha melhora a qualificação do programa de pós-graduação aos quais
estão inseridos, que conquistam fator de impacto mais elevado e aumentam o índice H; tudo isso única e exclusivamente
por conta dos novos critérios adotados pela Capes. A busca de
maior visibilidade e qualidade da produção nacional não deve
ser avaliada somente pelos artigos, mas também por maior qualificação de nossos periódicos para que eles sejam reconhecidos
internacionalmente.
Considerando que para a atual avaliação trienal da Capes
os critérios já estão definidos, os editores reunidos decidiram
elaborar um novo editorial contendo uma lista de sugestões a
ser encaminhada para a coordenação da Capes para a próxima
avaliação. A lista de sugestões que complementam a do primeiro editorial é a seguinte:
- revisão dos critérios usados pela Capes para classificação dos
periódicos, sugerindo que seja adotado o fator de impacto
composto pela somatória dos fatores de impacto ISI/JCR e
SciELO;
- obtenção de um assento para a ABEC Brasil no Conselho
Técnico Científico da Capes, para que os editores possam ser
ouvidos no processo;
- solicitação da “Bolsa do Editor” junto ao CNPq (Conselho Nacional de Desenvolvimento Científico e Tecnológico)
para auxílio à editoração científica destinada a editores de
revistas brasileiras que recebem apoio da referida agência de
fomento. Este recurso tem por objetivo aprimorar a qualidade das revistas, obtendo maior dedicação de seus editores às
funções editoriais;
Além disso, os editores reunidos decidiram obter apoio da
Academia Brasileira de Ciências, da Finep (Financiadora de Estudos e Projetos) e do deputado Eleuses Vieira de Paiva para suas
reivindicações e sugestões. Num segundo momento, os editores
solicitarão ao CNPq detalhamento dos resultados e dos critérios
adotados para distribuição dos recursos dos editais para auxílio à
editoração (EAE). Com essas informações, os editores pretendem
construir um banco de dados com informações sobre orçamentos
anuais dos periódicos brasileiros, que será útil para análise comparativa e cooperação mútua. A divulgação dos dois editoriais e
sua discussão continua sendo nossa meta em buscar o reconhecimento que os periódicos nacionais necessitam e merecem.
REFERÊNCIAS
1. Classificação dos periódicos no sistema Qualis da Capes – a mudança dos
critérios é urgente! [Classification of journals in the Qualis system of Capes
–urgent need of changing the criteria!]. Rev Assoc Med Bras. 2010;56(2):12843. Disponível em: http://www.scielo.br/pdf/ramb/v56n2/a01v56n2.pdf.
Acessado em 2010 (10 jun).
2. Lucena AF, Tibúrcio RV. Qualis periódicos: visão do acadêmico na graduação
médica [Qualis periodical: view of an academic on medical gradution]. Rev
Assoc Med Bras (1992). 2009;55(3):247-8.
3. Rocha-e-Silva M. O novo Qualis, ou a tragédia anunciada: [editorial]. Clinics.
2009;64(1):1-4.
Diagn Tratamento. 2010;15(3):153-4.
RDT v15n3.indb 153
20.10.10 12:49:20
154
Mudança dos critérios Qualis!
ASSINAM ESTA CARTA AO EDITOR:
Luís dos Ramos Machado
Arquivos de Neuro-Psiquiatria
Adagmar Andriolo
Luiz Augusto Casulari
Jornal Brasileiro de Patologia e Medicina Laboratorial
Brasilia Médica
Alfredo José Afonso Barbosa
Luiz Eugenio Garcez Leme
Jornal Brasileiro de Patologia e Medicina Laboratorial
Geriatria & Gerontologia
Arnaldo José Hernandez
Luiz Felipe P. Moreira
Revista Brasileira de Medicina do Esporte
Arquivos Brasileiros de Cardiologia
Aroldo F. Camargos
Luiz Henrique Gebrim
Revista Femina
Revista Brasileira de Mastologia
Benedito Barraviera
Marcelo Madeira
Journal of Venomous Animals and Toxins including Tropical Diseases
Revista Brasileira de Mastologia
Bogdana Victoria Kadunc
Marcelo Riberto
Surgical & Cosmetic Dermatology da Soc. Brasileira de Dermatologia
Revista Acta Fisiátrica
Bruno Caramelli
Marcus Bastos
Revista da Associação Médica Brasileira
Jornal Brasileiro de Nefrologia
Carlos Brites
Mário Cícero Falcão
Brazilian Journal of Infectious Diseases
Revista Brasileira de Nutrição Clínica
Dejair Caitano do Nascimento
Mario J. da Conceição
Hansenologia Internationalis
Revista da Sociedade Brasileira de Anestesiologia
Domingo M. Braile
Mauricio Rocha e Silva
Revista Brasileira de Cirurgia Cardiovascular
Revista Clinics
Dov Charles Goldenberg
Milton Artur Ruiz
Revista Brasileira de Cirurgia Plástica
Revista Brasileira de Hematologia e Hemoterapia
Edmund Chada Baracat
Milton K. Shibata
Revista da Associação Médica Brasileira
Arquivos Brasileiros de Neurocirurgia
Edson Marchiori
Mittermayer Barreto Santiago
Revista Radiologia Brasileira
Revista Brasileira de Reumatologia
Eduardo de Paula Vieira
Nelson Adami Andreollo
Revista Brasileira de Coloproctologia
Arquivos Brasileiros de Cirurgia Digestiva
Eros Antônio de Almeida
Nivaldo Alonso
Revista da Sociedade Brasileira de Clínica Médica
Brazilian Journal of Craniomaxilofacial Surgery
Flávia Machado
Osvaldo Malafaia
Revista Brasileira de Terapia Intensiva
Arquivos Brasileiros de Cirurgia Digestiva
Geraldo Pereira Jotz
Olavo Pires de Camargo
Revista Brasileira de Cirurgia Cabeça e Pescoço
Acta Ortopedica Brasileira
Gianna Mastroianni Kirsztajn
Paulo Manuel Pêgo Fernandes
Jornal Brasileiro de Nefrologia
São Paulo Medical Journal
Gilberto Camanho
Regina Helena Garcia Martins
Revista Brasileira de Ortopedia
Brazilian Journal of Otorhinolaryngology
Gustavo Gusso
Renato Soibelmann Procianoy
Medicina Família e Comunidade
Jornal de Pediatria
Ivomar Gomes Duarte
Ricardo César Pinto Antunes
Revista de Administração em Saúde
Revista da Sociedade Brasileira de Cancerologia
Izelda Maria Carvalho Costa
Ricardo Fuller
Anais Brasileiros de Dermatologia
Revista Brasileira de Reumatologia
João Ferreira de Mello Júnior
Ricardo Guilherme Viebig
Brazilian Journal of Otorhinolaryngology
Arquivos de Gastroenterologia
Joel Faintuch
Ricardo Nitrini
Revista Brasileira de Nutrição Clínica
Dementia & Neuropsychologia
José Antônio Baddini Martinez
Rogério Dedivitis
Jornal Brasileiro de Pneumologia
Revista Brasileira de Cirurgia Cabeça e Pescoço
José Antônio Livramento
Ronaldo Damião
Arquivos de Neuro-Psiquiatria
Urologia Contemporânea
José Eduardo Ferreira Manso
Rosângela Monteiro
Revista do Colégio Brasileiro de Cirurgiões
Revista Brasileira de Cirurgia Cardiovascular
José Eulálio Cabral Filho
Sergio Lianza
Revista Brasileira de Saúde Materno Infantil
Revista Medicina de Reabilitação
José Heverardo da Costa Montal
Sigmar de Mello Rode
Revista da Associação Brasileira de Medicina de Tráfego
Brazilian Oral Research
José Luiz Gomes do Amaral
Tarcísio E. P. Barros Filho
Revista da Associação Médica Brasileira
Acta Ortopedica Brasileira
José Luiz Martins
Wallace Chamon
Archives of Pediatric Surgery
Arquivos Brasileiros de Oftalmologia
Jurandyr Moreira de Andrade
Winston Bonetti Yoshida
Revista Brasileira de Ginecologia e Obstetrícia
Jornal Vascular Brasileiro
Leonardo Cançado Monteiro Savassi
Zuher Handar
Revista Brasileira de Medicina de Família e Comunidade
Revista Brasileira de Medicina do Trabalho
Diagn Tratamento. 2010;15(3):153-4.
RDT v15n3.indb 154
20.10.10 12:49:20
Instruções aos autores
A Revista DIAGNÓSTICO & TRATAMENTO (ISSN 1413-9979) tem por
objetivo oferecer atualização médica, baseada nas melhores evidências disponíveis,
em artigos escritos por especialistas. Seus artigos são indexados na base de dados
Lilacs. A revista aceita revisões acadêmicas em clínica médica, clínica cirúrgica,
pediatria, saúde mental, ginecologia e obstetrícia, e em temas gerais que devem
enquadrar-se nas normas editoriais dos manuscritos submetidos a revistas biomédicas (do International Committe of Medical Journal Editors*).
Os artigos devem ser enviados ao setor de Publicações Científicas da Associação
Paulista de Medicina [Av. Brigadeiro Luís Antônio, 278 − 7o andar − CEP 01318901 − São Paulo (SP). Fone (11) 3188-4310 ou 3188-4311, ou via internet,
para [email protected]]. Após a recepção do artigo pelo setor de Publicações
Científicas, e se este estiver de acordo com as Instruções, os autores receberão um
número de protocolo. Este número serve para manter a comunicação entre os
autores e o setor de Publicações Científicas. Em seguida, o artigo será lido pelo
editor, que verificará se está de acordo com a política e o interesse da revista. Em
caso afirmativo, o artigo será submetido a dois relatores para análise e aprovação
pelo sistema de revisão aberta (a menos que os relatores declarem que preferem
a revisão fechada); as discordâncias serão resolvidas pelo editor. Revisão aberta
significa que os relatores assinarão o julgamento e que eles conhecem os nomes
dos autores. Os pareceres dos revisores serão transmitidos aos autores pelo setor
de Publicações Científicas. Se os autores concordarem com as correções sugeridas
pelo Conselho Editorial, os artigos deverão ser reescritos e enviados novamente
à revista. Somente depois de aprovados entrarão em pauta para a publicação e
seguirão para revisão editorial, em que novas correções poderão ser sugeridas.
O MANUSCRITO
O manuscrito deve ser enviado em formato digital, em extensões “.doc” ou “.rtf ”
(nenhum outro formato será aceito), com uma cópia impressa, para o setor de
Publicações Científicas, ou via internet, para [email protected]. Os artigos
deverão ser desenvolvidos em no máximo 8 laudas ou 11.200 caracteres com
espaços (ou 2.200 palavras) em português, baseando-se nas melhores evidências
científicas existentes e, se possível, que venham acompanhados de ilustrações
explicativas, quando necessário. As imagens devem ter boa resolução (preferencialmente 300 d.p.i) e ser gravadas em extensões “.jpg” ou “.tif ”. Não anexar as
imagens em documentos do programa Microsoft PowerPoint. Se anexar as fotos
no arquivo do Microsoft Word, enviar também as imagens originais impressas
em separado e, no seu verso, o número correspondente e o título do trabalho.
Gráficos devem ser feitos no programa Microsoft Excel (não enviar em formato
de imagem) e acompanhados das tabelas com os dados que o geram. O número
de ilustrações não deve ultrapassar metade do número total de páginas menos
um. Abreviações não devem ser utilizadas, mesmo aquelas de uso comum. As
drogas devem ser indicadas pelo nome genérico, evitando-se termos comerciais.
Os agradecimentos, se necessários, devem ser colocados após as referências.
Encaminhar declaração dos autores de que o artigo não foi e nem será publicado
em nenhum outro veículo com a assinatura de TODOS os autores.
A Diagnóstico & Tratamento apóia as políticas para registro de ensaios clínicos
da Organização Mundial da Saúde (OMS) e do International Committee of
Medical Journal Editors (ICMJE), reconhecendo a importância dessas iniciativas
para o registro e divulgação internacional de informação sobre estudos clínicos,
em acesso aberto. Sendo assim, somente serão aceitos para publicação, a partir
de 2008, os artigos de pesquisas clínicas que tenham recebido um número de
identificações em um dos Registros de Ensaio Clínico validados pelos critérios
estabelecidos pela OMS e ICMJE, cujos endereços estão disponíveis no site do
ICMJE (http://www.icmje.org/). O número de identificação deverá ser registrado
ao final do resumo.
Primeira página. A primeira página deve conter: 1) o título do artigo, que
deverá ser conciso, mas informativo; 2) classificação do artigo (clínica médica,
clínica cirúrgica, pediatria, ginecologia e obstetrícia, saúde mental, interesse geral,
carta ao editor); 3) o nome de cada autor (não abreviar), sua titulação acadêmica
mais alta e a instituição onde trabalha, 4) o local onde o trabalho foi desenvolvido;
5) o endereço completo e telefone do autor para contato sobre o manuscrito; 6)
o endereço completo, telefone, e-mail, do autor principal para publicação; 7)
Fontes de fomento na forma de financiamentos, bolsas, equipamentos, drogas;
8) Conflitos de interesse de cada autor.
Segunda página. A segunda página deve incluir de 5 a 10 frases-chave que são
os pontos mais importantes do artigo. Devem ser frases que fazem sentido por si
só. Elas formarão quadros no artigo publicado e servirão de síntese das informações
mais importantes que devem ser lembradas e destacadas sobre o assunto.
ARTIGOS ORIGINAIS (REVISÕES ACADÊMICAS)
O texto deve ser estruturado e, sempre que possível, deverá conter os itens:
1) Introdução. Iniciar definindo a situação clínica, sua freqüência e importância,
destacando a relevância do tema.
2) Diagnóstico. Descrever o quadro clínico e destacar os itens da anamnese e
do exame físico que são importantes no diagnóstico clínico, quais os exames
complementares pedidos, em que ordem e como deve ser sua interpretação.
Apresentar, para cada um dos itens, a sensibilidade, especificidade e os valores
preditivos positivos e negativos, com os respectivos intervalos de confiança
de 95% (IC 95%), sempre que possível. Se adequado, subdividir os itens em
exame clínico e exames complementares.
3) Tratamento. Enumerar as opções terapêuticas existentes. E a partir de cada
uma, descrever quais seus princípios e fundamentos. Se necessário subdividir
o item em tratamento clínico e cirúrgico. Descrever também o prognóstico
para cada um dos tratamentos. Para cada uma das intervenções apresentar os
resultados como redução na proporção de eventos em um grupo em relação
ao outro (redução de risco relativo, RRR) e o número de doentes que necessita
ser tratado para prevenir um evento (número necessário a tratar, NNT) com
os respectivos intervalos de confiança de 95%. Para cada uma das terapêuticas,
determinar qual o nível de evidência que a suporta:
• Nível A - Revisões sistemáticas da literatura;
• Nível B - Ensaios clínicos randomizados;
• Nível C - Estudos prospectivos com controle não-randomizado;
• Nível D - Estudos retrospectivos;
• Nível E - Opinião de especialista e decisão de consenso.
4) Considerações finais. Esta última parte do texto deve ser o arremate final
sobre o tema, indicando o que deve ser feito na prática clínica, baseado nas
melhores evidências disponíveis.
ARTIGOS DE INTERESSE GERAL
São de formato livre, cabendo ao autor estruturá-lo da melhor forma possível.
Os temas poderão ser doenças ou aspectos da saúde em que a estrutura dos itens
do Artigo Original não é adequada para seu entendimento.
CARTAS AO EDITOR
É uma parte da revista destinada à recepção de comentários e críticas e/ou sugestões
sobre assuntos abordados na revistas ou outros que mereçam destaque.
REFERÊNCIAS
As referências devem ser editadas nas últimas páginas do texto e numeradas de
acordo com a ordem de citação no texto. Referências citadas em legendas de
tabelas e figuras devem manter a seqüência com as referências citadas no texto.
Listar todos os autores se forem menos de seis; acima disso, citar os três primeiros,
seguido de “et al.”. Exemplos de referências:
Artigo em periódico
• Lahita R, Kluger J, Drayer DE, Koffler D, Reidenber MM. Antibodies to
nuclear antigens in patients treated with procainamide or acetylprocainamide.
N Engl J Med. 1979;301(25):1382-5.
Capítulo de livro
• Reppert SM. Circadian rhythms: basic aspects and pediatric implications. In:
Styne DM, Brook CGD, editors. Current concepts in pediatric endocrinology.
New York: Elsevier; 1987. p. 91-125.
Texto na internet
• Morse SS. Factors in the emergence of infectious diseases. Available from: URL:
http://www.cdc.gov/uncidod/EID/eid.htm. Accessed in 1996 (5 jun).
* International Committee of Medical Journal Editors. Uniform Requirements for
Manuscripts Submitted to Biomedical Journals. Ann Intern Med 1997;126:36-47.
Disponível em: www.icmje.org.
Diagn Tratamento. 2010;15(3):155.
RDT v15n3.indb 155
20.10.10 12:49:21