TOXICIDADE DOMONÓXIDO DE CARBONO
1.Contextualização
Em situação normal
A hemoglobina (Hb) é encontrada exclusivamente nos eritrócitos, tendo como principal função transportar
oxigénio (O2) dos pulmões até os capilares dos tecidos. É uma proteína tetraédrica composta por quatro
cadeias polipeptídicas, duas cadeias α e duas cadeias β, unidas por meio de ligações não-covalentes. Cada
cadeia polipeptídica contém um grupo prostético heme, que tem por função ligar, de forma reversível, o O2.
Síntese da hemoglobina
O grupo heme é um complexo entre a protoporfirina IX e o ião ferroso (Fe²+), que se encontra no centro da
molécula por meio de ligações aos quatro nitrogénios do anel porfirínico. O ferro pode formar outras duas
interacções adicionais, uma acima e outra abaixo do plano do anel porfirínico. Uma dessas posições estabelece
uma interacção coordenada com a cadeia lateral de um resíduo de histidina da molécula da globina, enquanto a
outra posição fica disponível para ligar o O2.
Trocas gasosas a nível do organismo
Em situação normal, as trocas gasosas no organismo dão-se entre o oxigénio (O2) e o dióxido de carbono (CO2),
por intermédio da hemoglobina. Nos pulmões, a pressão parcial do oxigénio é superior à mesma no sangue,
levando a que haja um aumento da afinidade da hemoglobina pelo O2, bem como uma simultânea diminuição
da afinidade pelo CO2 (EFEITO DE BOHR). Assim, a molécula de oxigénio liga-se à proteína, enquanto a ligação
com o CO2 é quebrada. A afinidade da Hb pelo O2 obedece a uma curva sigmóide, isto é, aumenta com o número
de oxigénios ligados à Hb.
Quando o sangue passa por uma região de maior pressão parcial de CO2, o efeito reverte-se, e o oxigénio passa
para a mioglobina e, consequentemente, para as células tecidulares.
-Ligação do oxigénio à hemoglobina
O O2 pode ser transportado no sangue na forma de O2 em solução ou ligado à Hb dos eritrócitos. Por ser pouco
solúvel em solução aquosa, praticamente todo o O2 transportado pelo sangue total está ligado à Hb. Cada Hb
pode transportar quatro moléculas de O2, uma para cada um de seus quatro grupos heme.
A afinidade da Hb pela ligação da primeira molécula de O2 é muito
baixa, mas, subsequentemente, as moléculas de O2 se ligam com uma
afinidade muito maior. Sendo assim, as quatro subunidades hemepolipeptídicas da Hb não são idênticas, nem independentes quanto à
sua afinidade pelo O2. Como a ligação de uma molécula de O2 aumenta
a probabilidade de ligação de outras moléculas de O2 pelas
subunidades restantes, pode-se dizer que a Hb apresenta
cooperatividade positiva (interacções heme-heme). A cooperatividade
positiva aumenta a eficiência da Hb como transportadora de O2 e faz
com que a curva de saturação da Hb pelo O2 seja uma sigmóide.
(AFECTADA POR MOLÉCULAS ALOSTÉRICAS)
-Ligação do dióxido de carbono à hemoglobina
A maior parte do CO2 produzido no metabolismo é hidratada e transportada na forma de ião
bicarbonato. Entretanto, algum CO2 é carregado como carbonato, ligado a grupos α-amino da Hb, formando
carbaminoemoglobina. A ligação do CO2 estabiliza a desoxiemoglobina, resultando de um decréscimo de sua
afinidade pelo O2. Nos pulmões, o CO2 dissocia-se da Hb e é libertado pela respiração.
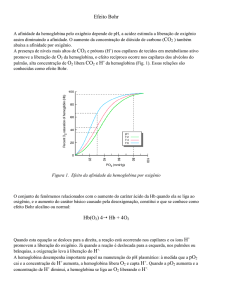
Efeito Bohr
A libertação do O2 pela Hb é aumentada quando o pH diminui ou quando a pCO2 está aumentada. Ambos
resultam na redução da afinidade da Hb pelo O2 e consequentemente, verifica-se um deslocamento da curva de
dissociação do O2 para a direita. Essa alteração recebe o nome de Efeito Bohr. O aumento do pH ou uma
redução da concentração de CO2 resultam numa maior afinidade pelo O2 e em um deslocamento da curva para
a esquerda.
A presença de pCO2 elevada e o pH baixo ocorrem nos capilares dos tecidos que consomem O2, enquanto que a
presença de baixa pCO2 e pH mais elevado ocorre nos pulmões. A resposta da Hb a estas pequenas alterações a
torna um eficiente transportador de O2.
2.Hemoglobina e CO (ligação)
Efeito alostérico do Monóxido de Carbono (AFECTAM A LIGAÇÃO HB-O2)
-Ligação do CO
Na presença de monóxido de carbono (CO) no sangue, o comportamento ideal da Hb para com os gases
respiratórios altera-se. O CO liga-se fortemente, mas reversivelmente, ao ferro da Hb, formando
carboxiemoglobina. Quando o CO se liga a um ou mais dos quatro grupos heme, os grupos remanescentes
ligam-se ao O2 com maior afinidade, deslocando a curva de saturação para a esquerda. Esse aumento da
afinidade faz com que a Hb seja incapaz de libertar O2 para os tecidos, dificultando a sua oxigenação.
Na verdade, a afinidade desta para com o CO é cerca de 240 vezes maior que para o O2. Por outro lado, a
competitividade entre o CO e O2 provoca também um achatamento da curva, diminuindo o seu limite superior,
uma vez que a saturação de oxigénio no sangue atinge valores inferiores aos normais.
O aumento da concentração de CO no sangue leva, assim, a uma diminuição drástica da oxigenação dos tecidos,
provocando situações de hipoxia mais ou menos graves, podendo atingir a anóxia tecidular e levar à morte.
A quantidade de formação da carboxihemoglobina depende essencialmente da duração da exposição ao CO, da
concentração do CO e da ventilação alveolar. Em baixa concentração de CO, o corpo humano apresenta nível de
carboxihemoglobina inferior a 2%; oito horas de trânsito pode aumentar esse nível para 5%; em fumantes,
para mais de 10%.
3.Fontes do Monóxido de Carbono
O CO está presente no organismo em decorrência de dois mecanismos principais. No primeiro, endógeno, o CO
origina-se a partir do catabolismo da Hb, quando os eritrócitos mais velhos são removidos da circulação e
destruídos pelos macrófago, com a ajuda de enzimas heme oxigenases.
Na degradação da hemoglobina, a enzima heme oxigenase promove a degradação do grupo heme através da
abertura do anel de tetrapirrol da porfirina, ocorrendo com duas oxigenações e usa NADPH como poder
redutor para libertar Fe2+, CO e biliverdina.
4.Tratamento
Sinais clínicos
Exposições agudas a alta concentração de CO, como incêndios e tentativas de suicídio, tem maior probabilidade
de resultar em toxicidade severa, causando sintomas como convulsões, edema pulmonar, paragem
cardiopulmonar ou mesmo coma. A exposição mais prolongada a níveis ambientais levemente a
moderadamente elevados pode levar a sintomas subtis, facilmente confundidos com um resfriado, como
cefaleia, mal-estar, fadiga e irritação respiratória superior. Os órgãos com demandas metabólicas relativamente
altas, como o cérebro e o coração, são mais sensíveis aos efeitos da exposição ao CO (necessitam de
concentrações elevadas de CO). Tradicionalmente descreve-se que as vítimas de intoxicação por CO ficam com
uma cor rosada / vermelho-cereja. Isto é verdade apenas para casos gravíssimos e nas vítimas mortais. Nos
casos de intoxicação ligeira a moderada é raro e o mais comum é a pele estar pálida.
-Intoxicação aguda
Quando o ar inspirado contém uma concentração de 0,02% de CO ocorrem dores de cabeça, tonturas, náuseas e
sintomas parecidos com os da gripe.
Com exposição prolongada com uma concentração superior a 1% cerca de 20% dos locais activos de ligação ao
oxigénio são bloqueados pelo CO, conduzindo a danos no sistema nervoso central e no coração, que conduzirão
a disritmias, ataques, isquémia cardíaca e em alguns casos envenenamento severo ou até mesmo coma e morte.
Há problemas psiquiátricos que se podem desenvolver depois da recuperação da intoxicação, como
deterioração intelectual, falta de memória, problemas cerebrais, Parkinson e mudanças de personalidade.
Numa situação de intoxicação aguda por inalação, deve, em primeiro lugar, remover-se rapidamente a vítima
do local de exposição.
-Intoxicação crónica
A exposição crónica a este gás pode conduzir a depressões severas, confusão e perda de memória. O monóxido
de carbono pode causar ainda severas deformações fetais. Pacientes com patologias cardíacas e grávidas são
grupos de alto risco.
Câmara hiperbárica
Em casos extremos procede-se à administração de O2 de alto fluxo (OHB - oxigenoterapia hiperbárica), com
sonda endotraqueal ou máscara. O tratamento é realizado em hospital. A câmara hiperbárica consiste num
compartimento selado resistente à pressão que pode ser pressurizado com ar comprimido ou oxigénio puro.
Pode ser de grande porte, acomodando vários pacientes simultaneamente (câmaras multiplaces), ou de
tamanho menor, acomodando apenas um paciente (câmaras monoplaces). O objectivo da terapia OHB é
aumentar a pressão parcial do oxigénio (PO2) no plasma. Esta pode ser aumentada muitas vezes além da PO2
que é atingida pela respiração do ar, nas condições atmosféricas. Com o tratamento com OHB usual, a PO2 é 20
vezes superior ao nível normal da PO2 arterial. O que vai acontecer é um aumento da concentração de oxigénio
dissolvido no sangue, acelerando-se a dissociação de carboxihemoglobina e deslocando-se, assim, a curva de
dissociação da oxihemoglobina para a direita, facilitando a libertação de oxigénio nos tecidos
NOTA: Se verificar um défice de produção de acidose metabólica, a atmosfera terapêutica deverá conter 95% de
O2 e 5% de CO2. Todos os tratamentos deverão ser feitos de acordo com a possibilidade de se proceder a
traqueostomias , aspiração de secreções e administração de antibióticos.
Em casos críticos, o doente pode requerer uma transfusão sanguínea.
Quando a pressão parcial de CO no ar alveolar é menor que no sangue venoso, a carboxihemoglobina
dissocia-se (em CO e hemoglobina) e dá-se a exalação do gás tóxico.
A meia vida estimada do monóxido de carbono após uma exposição curta é de 4 horas respirando ar ambiente,
1 ½ hora respirando oxigénio 100% e 20 minutos respirando oxigénio com câmara hiperbárica a 3 atmosferas.
A taxa de eliminação depende de factores como ventilação, fluxo sanguíneo pulmonar e concentração/pressão
de oxigénio no ar inspirado. A quantidade de formação da carboxihemoglobina depende essencialmente da
duração da exposição ao CO, da concentração do CO e da ventilação alveolar.
Se for dado O2 100% em vez de ar normal, a semi-vida do CO diminui de 250 min para 50 min e com O2
hiperbárico o processo é ainda mais rápido (semi-vida de 22 min) – a carboxihemoglobina dissocia-se mais
rapidamente.
Este tratamento deve ser continuado até que o nível de carboxihemoglobina volte à faixa normal. Além da
oxigenoterapia, os cuidados com o paciente incluem reposição de volume e electrólitos, correcção da acidose,
monitorização cardíaca e radiografias torácicas para avaliação pulmonar.