ELETROCARDIOGRAMA
Por Carolina Isidoro
O ECG funciona pela teoria do dipolo avaliando as cargas elétricas geradas pela
passagem de elétrons no sistema especializado de condução do coração a cada instante.
Regiões de maior massa apresentarão uma maior carga e logo terão uma descrição maior
no eletro sendo possível comparar diferentes áreas (por exemplo, VE e VD).
O coração apresenta um sistema especializado de condução e outro de contração.
O sistema de condução visa conduzir o impulso rapidamente para que todas as áreas do
coração despolarizem de modo sincrônico permitindo assim a contração rítmica. Se uma
célula despolarizasse de cada vez a contração não teria a força necessária para
impulsionar o sangue para o organismo.
Sistema especializado de condução: o nodo sinusal, localizado na parede superior
póstero-lateral do AD, é quem gera o impulso rítmico normal. O potencial de repouso da
fibra do nodo sinusal tem negatividade máxima de -55mV a -60 mV, sendo portanto mais
fácil excitar essas fibras. Essa membrana é mais permeável ao sódio e por isso é menos
negativa. Assim, ocorre uma auto-excitação devido a esse vazamento constante de íons
sódio. Quando a célula atinge a polaridade de -40mV, os canais lentos de sódio/cálcio se
abrem e esses íons entram na célula gerando um PA. Esse vazamento de íons sódio não
promove a despolarização permanente porque os canais de sódio/cálcio se fecham junto
com a abertura dos canais de potássio que faz com que ocorra uma saída grande de cargas
positivas gerando a negatividade de -55mV na célula. Logo, os canais de potássio se
fecham e o ciclo recomeça. Embora outras regiões sejam capazes de se auto-excitar,
quem dita o ritmo cardíaco é o nodo sinusal, pois ele é quem tem capacidade de gerar PA
mais rápidos fazendo com que esses PA’s cheguem as demais fibras antes que elas
possam se auto-excitar.
As fibras do nodo sinusal conectam-se às fibras atriais vizinhas e desse modo o
estimulo é rapidamente conduzido por todo átrio. Além disso, o nodo SA também se
comunica com os feixes internodais que apresentam fibras de condução especializadas
(fibras de Purkinje) e rapidamente conduzem o impulso ao nodo AV.
O impulso sofre um pequeno atraso na passagem dos átrios para os ventrículos
para que haja tempo dos átrios esvaziarem seu conteúdo nos ventrículos. Portanto, a
contração atrial deve ocorrer antes da contração ventricular. O nodo AV e seus feixes
penetrantes que promovem esse atraso na transmissão do impulso devido à redução das
junções comunicantes entre as células dessas fibras. Daí o impulso chega as fibras de
Purkinje que o conduz rapidamente até o ventrículos pelos dois feixes: o esquerdo e o
direito.
Algumas arritmias são devidas a anormalidades dessas fibras de condução. Por
exemplo, o bloqueio AV ocorre quando a passagem do estímulo do átrio para o
ventrículo é mais retardada que o normal, de modo que a contração sincronizada seja
perdida. Já nos bloqueios de ramo ocorre perda de sincronia entre o VE e o VD.
AS ONDAS DO ECG
1) Onda P é causada pela despolarização dos átrios. Logo, é a primeira onda visto
que átrios se despolarizam antes dos ventrículos.
1
2) Complexo QRS é causado pela despolarização dos ventrículos.
3) Onda T é a onda de repolarização dos ventrículos.
4) Não há representação de uma onda de repolarizaçao atrial visto que este evento
ocorre junto com a despolarização ventricular, porém como os ventrículos
apresentam maior massa a sua despolarização tem maio impacto.
Para juntar essas ondas deve haver uma linha de base. Se medir o intervalo que
vai do inicio da onda P até o complexo QRS, isso indica a dificuldade que o estimulo tem
desde que nasceu do átrio ate chegar ao ventrículo. O lugar que mais atrasa é no nódulo
AV e isso vai ser chamado de intervalo PR (passagem do estímulo do átrio para o
ventrículo) que não avalia o que esta no ventrículo que é o QRS que ainda não começou.
No caso de um paciente que tem um BAV, dificuldade da passagem do estimulo
do átrio para o ventrículo, o intervalo PR estará aumentado no ECG. No caso de uma
paciente com o bloqueio de ramo que esta lá no ventrículo, ou ramo esquerdo ou direito,
há uma dificuldade no estimulo dentro do ventrículo e o QRS alarga. Ao observar um
ECG de um paciente com o coração normal e alargado o paciente tem um bloqueio de
ramo e tem que saber se é direito ou esquerdo.
Se há um aumento do ventrículo, há um aumento da massa de células e com isso
há um aumento da quantidade de vetores. Com isso o QRS aumenta principalmente a
amplitude do que a duração. Dessa forma, um QRS de grande amplitude indica uma
hipertrofia. QRS alargado e de duração maior o paciente tem um BAV.
A onda P pode sofrer duas alterações: aumento da amplitude e da duração. Como
a despolarização do AD ocorre antes da despolarização do AE essa onda poderia ser
dividida pela metade sendo a primeira parte representando o AD e a segunda o AE. Uma
hipertrofia de AD seria notada pelo aumento da amplitude da onda P, já que a
despolarização do AD levaria mais tempo e a sua onda somaria-se a onda de AE. Já o
alargamento da onda P demonstra hipertrofia de AE já que haveria um retardo na
despolarização de AE.
Para ligar o QRS a onda T há um segmento importantíssimo que é o ST que se
estiver acima da linha de base é chamado de supra-segmento ST e abaixo é infrasegmento ST. Isso é importante, pois tem relação com os segmentos isquêmicos que deve
ser procurado se há alteração nesse segmento (infra ou supra) e na onda T. A
repolarização é muito mais alterada do que a despolarização nos processos isquêmicos,
visto que a repolarizaçao é dependente de energia (funcionamento das ATPases).
VETORES, DERIVAÇÕES E EIXO ELÉTRICO.
Vetores de despolarização ventricular: o impulso cardíaco chega primeiro aos
ventrículos pelo septo e depois se propaga para as superfícies internas do restante dos
ventrículos. Com isso o estimulo elétrico é iniciado na área septal esquerda e vai em
direção à direita, originando o primeiro vetor. Há a despolarização da parede do VD e VE
ao mesmo tempo ocasionando um vetor resultante voltado para a região de maior massa,
que é a esquerda, originando o segundo vetor. Finalmente, despolariza as partes basais do
ventrículo, originando terceiro vetor. Isso origina o QRS. Já a repolarizaçao inicia pelo
segmento ST. Normalmente, a onda T segue a polaridade do QRS. Logo, se o QRS é
positivo a onda T é também positiva e vice-versa.
2
O que é o ECG? É um exame que permite que você avalie a passagem do
estímulo elétrico em várias derivações em lugares diferentes. Quando o estimulo passa
por uma região que estiver com uma alteração focal, a derivação que estiver mais
próxima daquela região vai mostrar essa alteração. O que são as derivações? São pontos
escolhidos estrategicamente pra observar o caminho da passagem do estímulo. Por
exemplo, aumento da amplitude do QRS ocorre devido à hipertrofia do ventrículo. O que
vai determinar se a hipertrofia é de VD ou VE são as derivações. Se o aumento é de VD,
que é mais anterior, as derivações que demonstram a parede anterior do coração é que
apresentarão QRS aumentado.
Derivações do plano frontal
Bipolares (D1, D2 e D3): a derivação D1 mede a diferença de potencial entre o
braço direito e o braço esquerdo. Já a derivação D2 mede a diferença de potencial entre o
braço direito e a perna direita enquanto D3 é entre o braço esquerdo e a perna esquerda.
Essas derivações formam um triangulo eqüilátero (Triângulo de Einthoven).
Unipolares (aVR, aVF, aVL): aVR é conectado ao braço direito, aVF à perna
esquerda e aVL ao braço esquerdo.
Derivações precordiais (plano horizontal)
V1: 4º EID na linha paraesternal (VD)
V2: 4º EIE na linha paraesternal (VD)
V3: entre o 4º e o 5º EIC entre V2 e V4 (região septal)
V4: 5º EIE na linha medioclavicular (VE)
V5: 5º EIE na linha axilar anterior (VE)
V6: 5º EIE, na linha axilar média (VE)
No plano horizontal vou conseguir ver o que está na frente e o que está atrás. A
primeira derivação é V1 e ela fica na parte anterior. Qual é a patologia de ventrículo que
V1 vai mostrar uma grande positividade? Crescimento de VD. Caminhando para V6 você
vai ficando cada vez mais próximo de VE e mais distante de VD, então no momento que
V1 estiver apresentando grande positividade devido a patologias de VD, V6 pode estar
mostrando negatividade.
Se crescer a massa do VE o que vai acontecer? V4, V5 e V6 que são as
precordiais esquerdas mostraram melhor o fenômeno. V1 e V2 são as precordiais direitas
porque estão avaliando melhor a estrutura que está mais próxima delas (por exemplo, o
VD). Em V3 já começa a ver a transição do VD pro VE. Caminhando pra V6 vai
aumentar a amplitude do QRS, pois estamos indo em direção ao VE
V1 vai ser negativa já que o VE é mais importante que o VD. Em direção a V6
vai ficando cada vez mais positivo. Agora se de repente um paciente apresenta V1 com
uma positividade muito grande, o que cresceu? O VD. Agora se olho V6 e vejo uma
positividade muito maior que o normal, o que cresceu? VE.
Durante a maior parte do ciclo de despolarização ventricular a direção do
potencial elétrico é da base ventricular para o ápice. Esse é o eixo elétrico médio
ventricular que normalmente está em torno de 60º (próximo a D2+), mas pode variar
entre -30º até 105º. Um desvio do eixo elétrico é sinal de patologia.
3
Se um vetor se projeta paralelo a uma derivação, ele vai ter maior amplitude nessa
derivação. E quando esse mesmo vetor se projeta a 90º daquela derivação, ele vai se
projetar isoelétrico. Quando esse mesmo vetor se projeta a mais de 90º em uma
derivação, nessa derivação ele será negativo. Por exemplo, se o vetor encontra-se
próximo a D2 ele terá maior amplitude nessa derivação e será isoelétrico em aVL. Já em
D3 ele será negativo.
Ao examinar um eletrocardiograma busque a derivação em que o QRS está mais
positivo, pois será próximo dessa derivação que o eixo elétrico se encontrará (por
exemplo: em D2 QRS é mais positivo, logo o eixo elétrico está próximo a 60º). Caso for
complicado achar o QRS mais positivo busque a derivação onde o QRS é isoelétrico e,
desse modo, o vetor estará próximo à derivação que faz um ângulo de 90º com a
derivação onde o QRS se encontra. Por exemplo, se o QRS é isoelétrico em aVF ele será
mais positivo em D1.
Regra simples para avaliação do eixo elétrico:
QRS é positivo em D1 e em aVF, logo se encontra no 1º quadrante o que é
NORMAL.
QRS é positivo em aVF e negativo em D1, logo o eixo se encontra no 2º
quadrante e só será normal se estiver entre D3 e aVF. Logo, se D3 tiver maior amplitude
que aVF ocorreu desvio do eixo para direita.
QRS é positivo em D1 e negativo em aVF, logo se encontra no 4º quadrante.
Se a maior amplitude estiver em aVL (D2 é iso), o eixo está normal. O eixo será também
normal se a maior amplitude estiver em D1. No entanto, se QRS for maior em D3 há
desvio do eixo para esquerda.
QRS negativo em D1 e em aVF indica DESVIO EXTREMO DO EIXO.
Quando o eixo elétrico é desviado é preciso saber para que direção ocorreu esse
desvio. A hipertrofia ventricular é uma das principais causas de desvio do eixo elétrico,
visto que o ventrículo com a massa aumentada levará mais tempo para se despolarizar
totalmente e nesse lado de massa aumentada a geração elétrica será maior o que resulta
em um vetor forte direcionado do lado normal para o lado hipertrofiado. Quando ocorre
hipertrofia de VE o eixo é desviado para esquerda e quando a hipertrofia é de VD o
desvio se dá para direita.
Outra causa de desvio do eixo é o bloqueio de ramo, pois nesse caso um
ventrículo irá se despolarizar primeiro que o outro ventrículo. Quando o bloqueio é de
ramo esquerdo há desvio do eixo para esquerda e quando o bloqueio é de ramo direito o
desvio se dá para direita.
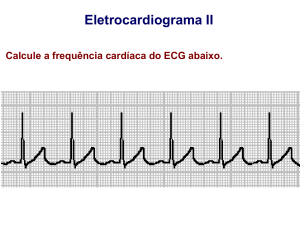
FREQUÊNCIA E RITMO SINUSAL
Cada quadradinho do eletrocardiograma vale 0,04s (horizontal) e 0,1mV
(vertical). Logo cada quadrado maior (contém 5 quadradinhos) terá 0,2s e 0,5mV.
Freqüência = 300 / n° de quadradões entre intervalo RR
Freqüência = 1500 / no de quadradinhos no intervalo RR
Para ser considerado ritmo sinusal...
Todo P deve ser seguido de um QRS
Intervalo PR deve ser de 0,12s a 0,20s
Onda P deve ser positiva em D2 e negativa em aVR
4
ONDAS E INTERVALOS NORMAIS DO ECG E SUAS ALTERAÇÕES
É importante ressaltar que a alteração de uma onda no ECG só deve ser
considerada se estiver presente em outras derivações que representem a mesma parede do
coração. Por exemplo, uma onda Q alterada na derivação D2 só é considerada patológica
e, logo, indicativa de uma área necrótica, se estiver presente também nas derivações D3 e
aVF, pois estas derivações representam a parede inferior do coração.
D2, D3 e aVF = parede inferior do coração
D1 e aVL = parede lateral superior
V1 a V3 = parede ântero-septal (V1 = átrio direito)
V4 a V6 = parede ântero-lateral
V7 e V8 = parede posterior
V3r e V4r = derivações feitas quando se desconfia de patologia em VD.
Onda P normal e suas alterações
É a onda que representa a despolarização atrial e precede o QRS em pacientes
com ritmo sinusal. Em algumas arritmias podem ocorrer alterações desse padrão, como
na FA, na qual as ondas P desaparecem do ECG. A onda P deve ser analisada nas
derivações D2 e V1. Como o AD despolariza antes do AE, a parte inicial da onda P
representa a despolarização de AD e a parte final a despolarização de AE. A onda pode
ser bífida (ter dois picos), mas se a amplitude e duração forem normais é considerado um
padrão normal.
Duração da onda P: até 0,11s (menos de 3 quadradinhos)
Amplitude da onda P: no plano frontal até 2,5mm (2 ½ quadradinhos) e no plano
horizontal até 1,5 mm (1 ½ quadradinho = 0,15mV).
Quando ocorre aumento da amplitude da onda P é sinal de hipertrofia de AD, pois
o aumento da massa retarda a despolarização e isso faz com que a despolarização de AE e
AD ocorra concomitantemente. Quando ocorre aumento da duração da onda P (maior que
0,11s) é sinal de hipertrofia de AE, pois como AE é a parte final da onda, o aumento da
massa do mesmo retarda a despolarização.
Intervalo PR
O intervalo PR vai do início da onda P ao início do complexo QRS. Basicamente
avalia a saúde do nodo AV. O intervalo normal vai de 0,12s a 0,20s (3 a 5 quadradinhos)
e um aumento desse intervalo indica um atraso na passagem do estímulo dos átrios para
os ventrículos. Logo, trata-se de um BAV.
Onda Q e Complexo QRS
Antes de estudar o QRS é preciso entender a convenção do QRS.
1) A onde positiva é chamada de R
2) A onda negativa antes da onda R é a onda Q
3) A onda negativa após a onda R é a onda S
4) A onda maior será indicada com letra maiúscula e as demais com letra
minúscula (exemplo: Rs onda R > onda s).
5) Quando só tiver uma onda negativa é o padrão QS
Em V1 o padrão do complexo é rS, como V6 é espelho de V1, o padrão de V6 é
qR. Logo, a onda positiva vai aumentando e a onda negativa reduzindo em direção a V6.
5
Onda Q: a onda Q normal tem duração de 0,04s (1 quadradinho) e amplitude de
até 4mm (4 quadradinhos). Só são levadas em consideração as alterações de onda q
presentes em outras derivações da mesma parede. Cabe ressaltar que em aVR e D3 é
comum encontrarmos onda Q mais pronunciada, mas ainda sim normal.
Na cardiomiopatia hipertrófica, o aumento da massa do coração se dá
principalmente na região septal o que faz com que ocorra aumento da amplitude do QRS,
pois existe uma massa maior para ser despolarizada, assim gerando uma voltagem maior.
Em V1 o padrão passa a ser Rs e consequentemente em V6 temos Qr. O mesmo ocorre na
tetralogia de Fallot. Como nessa patologia há aumento do coração direito, principalmente,
a derivação V1 assume o papel Rs e, portanto, em V6 temos Qr.
No ECG de um paciente com IAM pode ser encontrada a onda Q patológica. No
IAM ocorre necrose do tecido, desse modo, se o tecido morreu ele não conduz mais a
corrente elétrica. Por isso, há uma negatividade no ECG e a positividade da onda R
também é reduzida.
Resumindo, onda Q para ser considerada patológica:
Duração > 0,04s
Amplitude > 4mm
Onda Q > 25% do QRS
Presente em mais de uma derivação que demonstre a mesma parede
6
Complexo QRS: traduz a despolarização ventricular.
Duração até 0,10 s no máximo (2 quadradinhos)
Amplitude de 20mm no plano frontal (2mV) e 30 mm no plano horizontal (3mV)
Eixo elétrico entre -30º e 110º.
Amplitude mínima de 5mm no plano frontal e de 9mm no plano horizontal.
O aumento da amplitude do QRS é sinal de hipertrofia. Há mais massa para
despolarizar e, logo, uma voltagem maior é gerada. A baixa voltagem pode ocorrer em
derrame pericárdico e enfisema pulmonar. Já o aumento da duração do QRS indica uma
deficiência na condução do estimulo de despolarização nos ventrículos, logo um bloqueio
de ramo.
Segmento ST e Ponto J
O segmento ST representa tempo decorrido entre o fim da despolarização
ventricular até a repolarização. Logo, avalia a capacidade do ventrículo de sofrer
repolarização. Nos distúrbios isquêmicos, a repolarização é mais afetada que a
despolarização, pois a primeira é dependente de ATP para bombear o Na + para fora da
célula, sendo assim, é dependente de O2. O ponto J é o ponto de junção entre o QRS e o
segmento ST. Não necessariamente um supra ou infradesnivelamento de ST indica
doença isquêmica. Em alguns casos, essas alterações podem ser variações do normal,
porém para se afirmar isso é necessário relacionar o ECG e a história do paciente.
No plano frontal pode ocorrer infra ou supra de + 1mm ou – 1mm, mas em 75%
dos casos o ponto J é isoelétrico.
No plano horizontal NUNCA pode ocorrer infra! Ou seja, INFRA NO PLANO
HORIZONTAL = ISQUEMIA. Porém, pode haver supra-ST e inclusive ocorre em 90%
dos casos, principalmente nas derivações V2 e V3. Esse supra pode ter 2 a 3mm.
Onda T
Representa a repolarização ventricular e é arredondada, assimétrica, com ramo
ascendente lento e o descendente rápido. A onda T deve seguir a polaridade do QRS. Nas
derivações precordiais é positiva de V2 a V6.
Amplitude de 5mm no plano frontal e 10mm no plano horizontal. Em atletas,
pessoas da raça negra e indivíduos vagotônicos a repolarização se dá de modo precoce,
de forma que onda T apresenta uma amplitude superior a esse limite.
CRESCIMENTO ATRIAL
Os átrios estão sujeitos a uma série de doenças que podem gerar aumento dessas
câmaras cardíacas. Por exemplo, o AD sofre hipertrofia na insuficiência tricúspide, e
decorrente de hipertensão pulmonar como no DPOC. Já o AE é aumentado nas
valvulopatias mitral e na hipertensão arterial. A observação da onda P nas derivações D2
e V1, que possuem olhar privilegiado para os átrios, fornecem os dados importantes para
detectarmos um aumento de AD e/ou AE.
Critérios de aumento do AD:
No plano frontal, presença de onda P alta e apiculada com mais de 2,5mm. O
aumento da amplitude representa a despolarização simultânea do AD e do AE. Desse
modo, há uma massa maior sendo despolarizada gerando um aumento maior na voltagem.
7
Onda P positiva em V1 e V2 e maior que 2,5mm.
Padrão qR em V1. Quando há aumento de AD há aumento da positividade do
QRS, por isso a onda R é a maior. Como V6 é espelho de V1, em V6 há aumento da
negatividade o que representa o aumento de AD. Por isso, o padrão de V6, que é
normalmente qR, passa a ser Rs.
Critérios do aumento de AE
Duração da onda P > 0,11s
Índice de Morris: quando em V1 a onda P tem uma porção positiva e uma porção
negativa essa porção negativa representa AE. Para dizer que isso é um sinal de hipertrofia
de AE é preciso calcular o índice de Morris. A área dessa porção negativa deve ser maior
ou igual à área de 1 quadradinho (1 mm2).
Morris = 2 mm x 1 mm = 2 mm2,
logo índice de Morris positivo.
A onda P pode ser entalhada em D1, D2, V3 e V4.
CRESCIMENTO VENTRICULAR
Crescimento do VE: o aumento do VE vai ser analisado no ECG com base
numa tabela de pontos. Quando a massa do VE aumenta, a amplitude do QRS aumenta.
Porém, não se pode basear o diagnóstico apenas na amplitude de VE, pois algumas outras
condições também podem proporcionar aumento do QRS. Então, o diagnóstico de
hipertrofia será baseado na amplitude dos vetores, alterações da repolarização devido ao
aumento da demanda pelo VE e aumento do AE. Para o diagnóstico de hipertrofia VE é
preciso somar 5 pontos.
Amplitude > 30 mm no plano horizontal e > 20mm no frontal 3 pontos
Padrão Strain
3 pontos
Aumento do AE
3 pontos
Desvio do eixo para esquerda
2 pontos
Duração do QRS > 0,08s
1 ponto
Deflexão intrinsecóide em V5 e V6 > ou = 0,05s
1 ponto
Para medir a amplitude é preciso encontrar a maior onda do complexo QRS, seja
ela positiva ou negativa. Como em V1 o padrão é rS, mede-se a amplitude da onda S. Já
em V5 e V6 a maior onda costuma ser positiva, então se mede o tamanho da onda R.
Quando a massa do ventrículo aumenta, aumenta-se também a demanda por O2,
podendo gerar uma isquemia de demanda. Esse é o chamado padrão-strain. Os sinais de
isquemia encontrados no ECG de uma paciente com aumento de VE são alterações de
segmento ST e da onda T.
Deflexão intrinsecóide é o tempo de ativação ventricular. É medido do início do
QRS até o vértice da onda R e deve ter no máximo 0,045s.
8
Crescimento de VD: também existem vários critérios para determinarmos
crescimento de VD. A melhor derivação para analisar as alterações é a V1, mas também
podem ser feitas as derivações V3r e V4r para ajudarem no diagnóstico de hipertrofia de
VD.
Desvio do QRS para direita
Onda S < 2 mm em V1
Padrão Rs ou qR em V1
Sinais isquêmicos nas derivações
precordiais direitas
Relação R/S > 1 em V1 ou V3r
Onda R de V1 ≥ 7 mm
Deflexão intrinsecóide > 0,035s em V1
O padrão normal de V1 é rS e em V6 temos qR, já que V6 é espelho de V1. Com
o aumento do VD há um aumento da amplitude da onda R em V1, já que V1 é a
derivação que observa o lado direito do coração. Assim, o padrão do complexo QRS pode
passar a ser Rs em V1 e Qr em V6, o que faz com que em V1 a relação R/S seja > 1. Se o
aumento de VD for ainda mais pronunciado, pode ocorrer um deslocamento do vetor que
antes apontava para esquerda, que era o local de maior massa. Com isso V1 pode assumir
um padrão qR e como V6 é espelho de V1 o padrão de V6 será rS. Na hipertrofia de VE,
o padrão do QRS não muda, apenas ocorre alteração da amplitude do complexo.
BLOQUEIO DE RAMO
Os bloqueios de ramo caracterizam-se pela ocorrência de retardamento ou
impossibilidade de condução do estímulo ao nível dos ramos direito ou esquerdo do feixe
de Hiss. Devido a essa condução retarda do estímulo, a despolarização ventricular é
atrasada o que determina o alargamento do QRS. No bloqueio total o QRS tem duração
superior a 0,12s e no bloqueio parcial a duração está entre 0,10s e 0,12s.
É preciso relembrar que os vetores apontam na direção do potencial elétrico
gerado pelo fluxo da corrente. A despolarização ventricular começa na região septal
esquerda e em seguida a região septal direita. Sendo assim, o 1º vetor é o vetor septal que
nasce no septo e aponta para direita, ou seja, para onde se dirige a corrente elétrica, para
onde está positivo. Ao mesmo tempo o VD e o VE estão sendo despolarizados,
imediatamente após a despolarização septal. Logo, o 2º vetor nasce em VD e aponta para
VE, pois VE tem mais massa que VD, sendo mais “positivo”. O 3º vetor indica a
despolarização das porções basais.
Bloqueio de Ramo Esquerdo (BRE)
O BRE é constantemente relacionado com as quatro condições que trazem mais
morbidade e mortalidades cardiovasculares: coronariopatia, cardiopatia hipertensiva,
valvopatia aórtica e miocardiopatias.
No caso de BRE o 1º vetor desaparece, pois essa despolarização da região septal
esquerda não acontece primeiro, logo o vetor não nasce no septo esquerdo e aponta para o
direito, pois com BRE a despolarização septal ocorre da direita para esquerda. Esse 1º
vetor estaria apontado para V1 gerando a onda r em V1 e em V6 daria origem à onda q.
Assim, no BRE as ondas r de V1 e q de V6 somem.
Ao comparar com HVE vemos que na hipertrofia o 2º vetor está aumentado, pois
a massa de VE é grande o que gera uma maior voltagem e o tamanho do vetor é dado
pela voltagem. Com isso temos uma grande onda R em V6 e consequentemente uma
onda S aumentada em V1.
9
O BRE altera a fase inicial da despolarização ventricular gerando complexos QRS
alargados e negativos na derivação V1 e inteiramente positivos na derivação V6. Ao
olhar V1 não haverá onda r e QRS > 0,12s. Ao olhar V6 não haverá onda q e QRS >
0,12s. Em D1, V5 e V6 só haverá onda R alargada monofásica e pode estar espessada ou
em meseta e ausência de onda q em D1, V5 e V6. de V1 para V2 a onda r deveria estar
crescendo e isso não ocorre no BRE.
Os bloqueios de ramo comprometem a despolarização ventricular e podem ser
acompanhados de alterações da repolarização, logo alterações do segmento ST e onda T.
Além disso, a ausência de ondas q já prejudica o diagnóstico de necrose por meio do
ECG. A onda T tipicamente apresenta polaridade oposta a da ultima deflexão do QRS.
Essa discordância dos vetores do QRS-onda T é provocada pela seqüência alterada de
repolarização que ocorre secundariamente à alteração da despolarização.
Portanto, em um paciente com BRE que chega à emergência com dor precordial é
difícil fazer uso do ECG para diferenciar se é uma AI ou IAM com ou sem supra-ST.
Outros exames, como biomarcadores cardíacos serão mais úteis.
Critérios para diagnóstico de BRE
Duração do QRS > 0,12s
Presença de onda R alargada monofásica em D1-V5 e V6 geralmente espessada
ou em meseta
Ausência de onda q em D1-V5 e V6.
Alterações do segmento ST e da onda T.
Bloqueio de ramo direito (BRD)
Nesse caso, o 2º vetor é quem some e é a fase tardia da despolarização ventricular
que é atrasada. O complexo QRS > 0,12s e na derivação V1 a pequena onda r permanece,
mas onda s diminui e aparece uma nova onda, a R’. Em V6 a onda q permanece, a onda r
diminui e aparece uma onda S. Temos o padrão rsR’ em V1 e qrS em V6.
Nos indivíduos sem cardiopatia, o BRD é observado com mais freqüência que o
BRE. O BRD também ocorre nas cardiopatias congênitas (CIA) e adquiridas (valvopatia
e cardiopatia isquêmica).
Critérios para diagnóstico de BRD:
QRS > 0,12s
Em V1 padrão rsR’, com onda R’ maior que r e s.
Onda S alargada em D1-V5 e V6.
Alterações de onda T em precordiais direita.
É preciso destacar que o prolongamento do QRS não significa necessariamente
bloqueio de ramo. A síndrome de Wolff-Parkinson-White (WPW) também alarga o QRS
10
devido à pré-excitação dosa ventrículos por vias acessórias. A tríade dessa síndrome
consiste em intervalo PR reduzido, QRS alargado e ondas delta (borramento da parte
inicial do QRS).
DOENÇA CORONARIANA
Embora o miocárdio mais interno esteja em contato constante com o sangue
bombeado pelo coração, todo músculo é nutrido somente pelo sangue que vem das
coronárias, sendo a parte externa do miocárdio suprida primeiro (subepicárdio) e essa
região mais interna (subendocárdio) suprida depois. Quando se tem uma obstrução nas
artérias coronárias a parte do miocárdio que sofre primeiro é o subendocárdio. Quando a
oclusão é total o subepicárdio também sofre isquemia, nesse caso, trata-se de uma
isquemia transmural.
Quando a isquemia aguda é transmural o vetor ST desvia-se para cima, gerando
um supradesnivelamento ST. Quando a isquemia é confinada ao subendocárdio haverá
infradesnivelamento ST (com supra em aVR). Portanto, o supra é mais perigoso que o
infra, pois indica uma oclusão total da coronária.
Se há infra-ST no ECG de um paciente com dor precordial estamos lidando com
uma oclusão parcial da coronária. Provavelmente a placa aterosclerótica se tornou
instável e ali está se formando um trombo de plaquetas, pois a primeira etapa é a
agregação plaquetária com formação do trombo branco. Nesse paciente a terapia consiste
basicamente em um antiagregante plaquetário.
Já no caso de um paciente com dor anginosa e supra-ST, houve uma oclusão total
provavelmente devido a uma ruptura da placa, seguida por agregação plaquetária, estase e
ativação da cascata de coagulação com formação do trombo vermelho. O trombo
vermelho contém fibrina e, desse modo, a terapia mais recomendada seria trombolítico.
INFRA ST ISQUEMIA SUBENDOCÁRDIO TROMBO BRANCO AAS
SUPRA ST ISQUEMIA TRANSMURAL TROMBO VERMELHO
TROMBOLÍTICOS
É importante lembrar que nem todas as células sofrem da mesma maneira. Pode
haver pequenas colaterais chegando a região e suprindo algumas células, ou ainda as
células mais próximas da região não isquêmica podem obter nutrientes por difusão. Desse
modo, nem tudo sofrerá necrose. Pode ter sinais de isquemia (alteração da polaridade da
onda T – vira negativa onde o QRS é positivo), sinais de injúria tecidual (supra-ST) e
também sinais de necrose (onda Q e alteração do complexo QRS).
O IAM é decorrente da diminuição intensa do aporte de sangue para uma
determinada região do coração. Nesta área aparece uma zona central de necrose, rodeada
por zona de músculo injuriado e em torno uma região isquêmica. A zona de necrose não
gera fenômenos elétricos alterando o padrão vetorial e gerando uma onda Q profunda. A
zona injuriada é constituída de fibras parcialmente despolarizadas o que compromete a
repolarização com alterações do ST. Por fim, a zona isquêmica também tem alterações de
repolarização sendo representadas pela onda T invertida.
Infarto da parede ântero-septal: V1, V2 e V3
Infarto da parede lateral alta: D1 e aVL
Infarto da parede anterior extenso: V1 a V6
11
Infarto de VD: V3r e V4r
Infarto de parede inferior: D2, D3 e aVF
Infarto de parede dorsal: V7 e V8
Como já foi dito podem ocorrer alterações do complexo QRS. Por exemplo, em
um infarto de
12