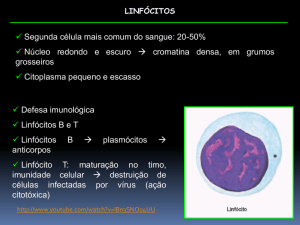
Imunologia (2002/03), Prof. Carlos Sinogas
Helena Costa, Pedro Vale, Ricardo Águas
Transplantes e Rejeição
- A Doença Graft vs. Host Helena Costa
n.º 15377
Pedro Vale n.º 14827
Ricardo Águas
n.º 15147
Imunologia 2002/03
Transplantes e Rejeição – A Doença Graft vs. Host
Índice
1
Introdução .............................................................................................................3
1.1
Tipos de Transplante .........................................................................................3
2
Bases imunológicas da rejeição.....................................................................................3
2.1
MHC e HLA .....................................................................................................3
2.2
O papel dos linfócitos T ......................................................................................4
3
Manifestações clínicas da rejeição .................................................................................6
3.1
Rejeição hiperaguda ..........................................................................................6
3.2
Rejeição aguda ................................................................................................6
3.3
Rejeição crónica ..............................................................................................6
4
Terapia Imunossupressora ...........................................................................................6
4.1
Antimetabólitos e Inibidores mitóticos ....................................................................6
4.2
Corticosteróides ...............................................................................................7
4.3
Metabólitos fúngicos como imunosupressores.............................................................7
4.4
Terapia de combinação ......................................................................................8
4.5
Radiação........................................................................................................8
4.6
Terapia antilinfócito..........................................................................................8
4.7
Bloqueio de sinais co-estimulatórios .......................................................................9
5
Tolerância a alografts................................................................................................9
5.1
Aceitação de incompatibilidades em alguns locais .......................................................9
5.2
Exposição precoce a aloantigénios .........................................................................9
6
Graft
6.1
6.2
6.3
6.4
6.5
6.6
6.7
6.7.1
6.7.2
6.7.3
6.7.4
vs. host..........................................................................................................9
Base imunológica..............................................................................................9
Causas e Sintomas........................................................................................... 10
Tratamento .................................................................................................. 10
Graft vs leucemia ........................................................................................... 10
Prevenção .................................................................................................... 10
Infusão do linfócito do doador ou infusão do linfócito retardada (DLI) ............................. 10
Antigénios de histocompatibilidade menor em GVH e reacções GVL ................................ 11
mHAgs definidos por clones de linfócitos T .......................................................... 11
Identificação de genes que codificam mHAgs........................................................ 11
Função de mAgs na GVH ................................................................................ 12
Função de mHAgs na GVL ............................................................................... 12
7
Considerações finais................................................................................................ 12
8
Bibliografia .......................................................................................................... 12
2
Imunologia 2002/03
Transplantes e Rejeição – A Doença Graft vs. Host
1 Introdução
Transplantação, do modo que o termo é usado em imunologia, refere-se ao acto de transferir células,
tecidos ou órgãos de um local para outro. O desejo de realizar transplantes nasceu da compreensão de
que era possível curar muitas doenças pela implantação de células, tecidos ou órgãos saudáveis de um
indivíduo para outro.
O desenvolvimento de técnicas cirúrgicas que permitem uma fácil re-implantação de tecidos constituiu um
importante avanço para o sucesso dos transplantes. No entanto, levantada esta barreira, restam muitas
outras a ultrapassar para que a transplantação de órgãos se torne um tratamento médico rotineiro. Uma
das principais lacunas é, sem dúvida, a extrema escassez de órgãos. A maioria dos órgãos disponíveis é
fornecida por vítimas de acidente e, em alguns poucos casos, por doadores vivos. Porém, existem mais
pacientes a necessitarem de transplante do que órgãos disponíveis. Para além desta barreira, a acção do
sistema imunitário na rejeição de tecidos transplantados continua a ser um sério impedimento ao sucesso
desta intervenção médica. O sistema imunitário desenvolveu elaborados e eficazes mecanismos para
proteger o organismo do ataque de agentes externos e esses mesmos mecanismos provocam a rejeição do
transplante de qualquer indivíduo que não seja geneticamente idêntico ao receptor. Ao longo deste
trabalho iremos tentar elucidar e perceber alguns destes mecanismos. Iremos abordar também um caso
específico de rejeição de transplantes onde o rejeitado é o hospedeiro, que é reconhecido pelo tecido
transplantado como non-self. Esta reacção é conhecida como Graft vs. Host.
Até à altura, o obstáculo da rejeição de transplantes tem vindo a ser solucionada com a utilização de
agentes imunossupressores. Estes agentes poderão ser fármacos e anticorpos específicos desenvolvidos
para diminuírem a resposta imunitária aos transplantes. No entanto, a maioria destes agentes tem um
efeito imunossupressor global, sendo o seu uso a longo termo deletério. Novos métodos de indução de
tolerância específica ao transplante, sem suprimir outras respostas imunitárias estão a ser desenvolvidos,
prometendo uma maior sobrevivência dos transplantes sem comprometer a imunidade do receptor.
1.1
Tipos de Transplante
A intensidade da resposta imune poderá variar de acordo com o tipo de transplante (graft).Deste modo,
são vários os tipos de transplante, de acordo com a origem do tecido transplantado:
1) Autografts: é um tecido transferido de um local do corpo para outro no mesmo individuo. São
exemplos deste tipo a transferência de tecido epitelial em vitimas de queimaduras e vasos sanguíneos
para substituir arteriais coronárias entupidas. Normalmente, este tipo de transplante não é rejeitado.
2) Isografts: em indivíduos geneticamente idênticos, como ratos clonados ou gémeos monozigóticos, é
possível transplantar tecido sem que ocorra rejeição.
3) Alografts: tecidos ou órgãos transplantados entre membros da mesma espécie, geneticamente
diferentes. Nos seres humanos todos os transplantes de um individuo para outro são deste tipo, com
excepção dos gêmeos monozigóticos. Sendo este tecido geneticamente diferente do receptor, este
tipo de transplante é normalmente reconhecido como non-self pelo sistema imunitário resultando na
sua rejeição.
4) Xenografts: neste tipo de transplantes os tecidos são transferidos entre espécies diferentes.
Obviamente estes casos exibem uma elevada disparidade genética provocando uma vigorosa rejeição.
No entanto, tendo em conta a falta significativa de órgãos doados este tipo de transplante poderá ser
uma alternativa no futuro.
2 Bases imunológicas da rejeição
2.1
MHC e HLA
O sucesso de qualquer transplante está na capacidade de controlar a resposta imune, permitindo a
adaptação do transplante e evitando a sua rejeição. Os principais genes responsáveis pelo reconhecimento
de antigénios externos, o complexo de histocompatibilidade maior (MHC), estão localizados no braço curto
do cromossoma 6. Nos seres humanos, estes genes codificam várias proteínas da superfície da membrana
celular. Estes aloantigénios são conhecidos como antigénios de leucócitos humanos (HLA – Human
3
Imunologia 2002/03
Transplantes e Rejeição – A Doença Graft vs. Host
leukocyte antigens) e o seu elevado polimorfismo permite ao sistema imunitário reconhecer antigénios self
e non-self. Os genes MHC podem ser divididos em duas classes:
Os MHC de classe I (HLA-A, HLA-B e HLA-C) encontram-se em praticamente todas as superfícies celulares.
Esta classe de MHC reconhece antigénios proteicos externos, incluindo tecidos transplantados e são
reconhecidos por linfócitos T com especificidade antigénica. Geralmente, as moléculas de classe I são
reconhecidas por linfócitos T citotóxicos ou CD8+.
Por outro lado, os MHC de classe II (HLA-DR, HLA-DP e HLA-DQ) apenas se encontram em células que
apresentam antigénios (APC – antigen-presenting cells) como os linfócitos B, macrófagos e células
dendríticas. Pensa-se que os MHC de classe II são os que desempenham o papel predominante na resposta
imunitária inicial a antigénios de tecidos transplantados. Ao entrarem em contacto com um antigénio nonself, os HLA de classe II activam os linfócitos TH (helper ou CD4+) que, por sua vez, sofrem uma expansão
clonal através da produção de citoquinas reguladoras (figura 1).
Figura 1: Representação esquemática da resposta imune a um alograft.
CD2 – binding adhesion molecule; CD58 – antigénio associado à função linfocítica
(LFA-3); IL-1 – Lymphocyte-activating factor; IL-6 – B cell stimulating factor;
TNF – tumor necrosis factor.
2.2
O papel dos linfócitos T
O processo de reconhecimento de antigénios transplantados é conhecido como alorreconhecimento e
poderá ocorrer por duas vias distintas. A via directa envolve receptores nos linfócitos T do hospedeiro que
reconhecem antigénios intactos nas células do órgão transplantado. A via indirecta requer uma célula
apresentadora de antigénio (APC) que processa o antigénio e o apresenta às células CD4+. A interacção
entre os linfócitos T e a APC é um processo complexo e activa outras vias de sinalização celular. Porém, a
apresentação do antigénio através do complexo de receptores de linfócitos T por si só não é suficiente
para activar os linfócitos T. Um segundo sinal, independente do antigénio, é necessário e poderá ser dado
através de várias moléculas acessórias como a B7, moléculas de adesão intercelular (ICAMs) ou o ligando
CD48.
Uma vez feito o reconhecimento, ocorre uma importante cascata de eventos ao nível celular. A cinase
protéica C é uma enzima responsável pela fosforilação de várias proteínas, resultando na libertação de
cálcio intracelular ionizado. Este cálcio intracelular vai ligar-se a uma proteína reguladora dependente de
cálcio, a calmodulina, formando um complexo que irá activar outras fosfatases, em particular a
calcineurina. Esta proteína desempenha um papel preponderante na activação da transcrição do gene da
IL-2 e vai desfosforilar o factor nuclear de linfócitos T activas (NFAT- nuclear factor of activated T cells).
O NFAT desfosforilado migra do citoplasma para o núcleo e adere a locais promotores, induzindo a
produção de citoquinas. Estas citoquinas activam outros linfócitos T, resultando na destruição do órgão
transplantado. Isto resume o processo de rejeição, esquematizado na figura 3.
Após a sua estimulação, os linfócitos TH (CD4+) produzem uma citoquina importante, a interleucina–2 (IL2), que funciona não só como sinalizador de outros linfócitos T helper e citotóxicos (CD8+), como também
vai promover a expansão clonal de linfócitos T, conduzindo a resposta imune. Outras citoquinas como o
interferão-γ (gamma) e uma família de interleucinas também são produzidas (Figura 2).
4
Imunologia 2002/03
Transplantes e Rejeição – A Doença Graft vs. Host
Figura 2: Acontecimentos ao nível do linfócito T helper
Figura 3: vias de activação dos linfócitos
5
Imunologia 2002/03
Transplantes e Rejeição – A Doença Graft vs. Host
3 Manifestações clínicas da rejeição
Em transplantações clinicas, podem ocorrer três tipos principais de rejeição: hiperaguda, aguda e crónica.
Independentemente do tipo de rejeição, sinais de perigo incluem febre, sintomas febris, hipertensão,
edemas ou aumento súbito de peso, mudança no ritmo cardíaco, falta de ar e dor e sensibilidade no local
do transplante.
3.1
Rejeição hiperaguda
Ocorrendo minutos ou dias após a transplantação, a rejeição hiperaguda deve-se à reacção dos anticorpos
IgG contra a classe I HLA no órgão transplantado. A função do órgão perde-se como resultado da deposição
de anticorpos, activação do complemento e destruição vascular. Os transplantes renais são muito
susceptíveis à rejeição hiperaguda. Actualmente, este tipo de rejeição pode ser prevenido detectando o
anticorpo com cross-matching simples antes da transplantação.
3.2
Rejeição aguda
A rejeição aguda é a mais comum, ocorrendo frequentemente nos primeiros 6 meses após a
transplantação. Após 6 meses, o corpo adapta-se ao novo órgão e a rejeição aguda é menos provável. Este
tipo de rejeição é mediado por linfócitos T, que infiltram o alograft, sofrem expansão clonal e causam
destruição de tecidos. As drogas imunossupressoras são muito eficazes na prevenção deste tipo de
rejeição.
3.3
Rejeição crónica
Rejeição crónica é o termo usado quando a função do alograft se vai lentamente deteriorando, existindo
evidências histológicas de hipertrofia e fibrose. Pode ocorrer em todos os tipos de transplante de órgãos.
Em transplantes do coração, manifesta-se tal como uma doença da artéria coronária; em transplantes do
pulmão, como bronchiolitis obliterans e em transplantes renais como fibrose intersticial progressiva,
atrofia tubular e isquemia glomerular. O fígado parece ser menos afectado pela rejeição crónica, mas
quando ocorre, perde-se epitélio biliar, levando eventualmente a hyperbilirubinemia e falha no
funcionamento do transplante.
A etiologia da rejeição crónica não é clara. Há algumas provas de que esta rejeição possa representar uma
rejeição aguda de baixo grau.. Em todos os órgãos a patofisiologia é semelhante: hipertrofia progressiva
das artérias pequeno-médias que acaba por levar a fibrose intersticial, atrofio e eventual falha no
transplante. Apesar de a rejeição crónica ocorrer tendencialmente mais tarde no período póstranplantação, pode desenvolver-se 6 a 12 meses após a transplantação. Infelizmente não existe um
tratamento padrão para rejeições crónicas.
4 Terapia Imunossupressora
O objectivo da terapia imunossupressora após a transplantação é prevenir o reconhecimento do alograft
como non-self e a subsequente destruição dos tecidos transplantados. Actualmente, são usados quatro
grandes grupos de terapias imunossupressoras gerais: antimetabólitos, corticosteróides, metabólitos
fúngicos e radiação X. Outros tratamentos mais específicos envolvem anticorpos monoclonais e o bloqueio
dos sinais co-estimulatórios de linfócitos específicos. Contrariamente às terapias gerais, estas não
comprometem tanto o estado imunitário do paciente, visto que não afectam o sistema imune na sua
globalidade. Idealmente, o necessário seria um imunossupressor específico para um antigénio que
reduzisse a resposta imunitária aos aloantigénios do transplante, enquanto preservasse a capacidade de
resposta a outros antigénios.Outra terapia que poderá ter um carácter mais ou menos específico é a
terapia antilinfócito, que poderá utilizar anticorpos policlonais ou monoclonais.
4.1
Antimetabólitos e Inibidores mitóticos
Esta classe de fármacos é usada na imunossupressão crónica. Os dois antimetabólitos principais usados em
casos clínicos são a azatioprina e o mofetilo micofenolato.
A azatioprina é um potente inibidor mitótico sendo normalmente administrada imediatamente antes e
depois do transplante, diminuindo a proliferação dos linfócitos T em resposta aos aloantigénios do
transplante. A azatioprina actua na célula durante a fase S do ciclo celular. É convertida em 6mercaptopurina dentro das células inibindo a produção de adenosina monofosfato (AMP) e guanina
6
Imunologia 2002/03
Transplantes e Rejeição – A Doença Graft vs. Host
monofosfato (GMP), atrasando a proliferação celular. Outros inibidores mitóticos são metotrexate, um
inibidor da biossíntese purínica e a ciclofosfamida que actua directamente na cadeia de DNA. O facto
destes inibidores mitóticos actuarem em todas as células de divisão rápida e não especificamente em
células envolvidas na resposta contra o transplante poderá levar a reacções deletérias ao impedir a divisão
de outras células funcionais.
O mofetilo micofenolato é uma droga que se converte rapidamente em acido micofenólico, sendo um
inibidor reversível de inosina monofosfato desidrogenase (IMPDH), a enzima que controla um passo crucial
na conversão de inosina monofosfato (IMP) em GMP. A inibição de IMPDH faz decrescer a quantidade de
guanosina trifosfato (GTP) disponível para a célula e impede a proliferação de linfócitos. Em muitos locais,
o mofetilo micofenolato substituiu completamente a azatioprina como o antimetabolito primário usado em
transplantação clinica.
A supressão da medula óssea e o aumento do risco do transplante ser maligno são os principais problemas
associados aos antimetabólitos. O mofetilo micofenolato está associado a mais efeitos gastrointestinais do
que a azatioprina. O Allopurinol prolonga o tempo de meia vida da azatioprina o que pode causar uma
depressão significativa da medula óssea.
4.2
Corticosteróides
Os corticosteróides são agentes anti-inflamatórios e têm efeitos a vários níveis da resposta imunitária.
Usados desde o inicio dos anos 60, acredita-se que bloqueiam a produção de IL-1 e IL-6 pelas células
apresentadoras de antigénios. Estas drogas são normalmente dadas aos pacientes de transplantes
juntamente com um inibidor mitótico, como por exemplo, a azatioprina, para prevenir a rejeição aguda.
Os efeitos adversos dos corticosteróides incluem a hipertensão, hiperlipidemia, doença da úlcera,
diabetes, obesidade, cataratas e susceptibilidade a infecções. À maioria dos pacientes de transplantes são
administradas doses baixas de corticosteróides na duração de vida do transplante, apesar de alguns
métodos já eliminarem o seu uso.
4.3
Metabólitos fúngicos como imunosupressores
A ciclosporina e o tacrolimus (conhecida como FK-506) são ambos derivados de fungos. A ciclosporina é um
polipéptido cíclico produzido por um fungo encontrado na Noruega (Beauvaria nivea), enquanto que
tacrolimus é um antibiótico isolado a partir de Streptomyces tsukubaensis, um fungo encontrado no solo
japonês. A ciclosporina e tacrolimus apresentam um mecanismo semelhante de acção, quebrando a
cascata de eventos dependentes de cálcio que se segue à ligação do antigénio com o receptor do linfócito
T. Ambos os agentes se ligam a proteínas no citosol: a ciclosporina liga-se a ciclofilina e o tacrolimus ligase a FK-binding protein (FK-BP). Após se terem ligado, estes agentes tornam o complexo calcineurina
inactivo, prevenindo a transcrição subsequente do gene de IL-2. A ciclosporina revolucionou a
transplantação com a sua potente actividade imunossupressora que se traduziu numa maior sobrevivência
dos transplantes de praticamente todos os órgãos.
Os perfis tóxicos das duas drogas são semelhantes. O principal efeito adverso parece ser a
nefrotoxicidade. Tanto a ciclosporina como tacrolimus diminuem o fluxo sanguíneo renal que por sua vez
provoca hipertensão, retenção de fluidos, acidose do tubo renal distal e disfunção renal. Existem dois
tipos de disfunção renal que podem resultar da terapia com ciclosporina ou tacrolimus. A toxicidade
funcional é uma complicação reversível que se trata com a descontinuidade do fármaco ou quando a dose
é reduzida. A nefrotoxicidade crónica caracteriza-se pela fibrose intersticial e hialinose arteriolar. O
balanço entre os potenciais benefícios e os efeitos tóxicos do tratamento a longo prazo com ciclosporina e
tacrolimus é ainda tema de discussão. Embora muitos pacientes possam ser tratados com sucesso sem o
uso de ciclosporina, em 30% destes pacientes desenvolve-se uma rejeição aguda. Por esta razão, na
ausência de toxicidade significativa, a maioria dos pacientes irá continuar a utilizar ciclosporina ou
tacrolimus desde que o transplante funcione. O tacrolimus e a ciclosporina podem também afectar o
sistema nervoso, causando tremores e ocasionalmente convulsões. Ambas as drogas são metabolizadas no
sistema P450-3A4, pelo que muitas drogas podem interferir com o metabolismo da ciclosporina ou
tacrolimus.
A monitorização de rotina dos níveis de toxicidade do soro é requerida quando se utilizam inibidores de
calcineurina. Na ciclosporina, o componente parental parece ter a maior actividade imunossupressora, e a
maioria dos laboratórios utilizam a cromatografia líquida de alta pressão (HPLC), ou anticorpos
monoclonais para detectar os componentes parentais. Em geral, os níveis sanguíneos entre 100 a 200
ng/mL parecem ser apropriados para a maioria dos pacientes de transplantes. Para tacrolimus, o método
7
Imunologia 2002/03
Transplantes e Rejeição – A Doença Graft vs. Host
que se apresenta mais eficaz para prevenir a rejeição e níveis tóxicos demasiado elevados, é manter os
níveis entre 5 e 15 ng/mL durante 12 horas.
4.4
Terapia de combinação
Cyclosporina e tacrolimus têm sido empregues como monoterapia (em investigação), sendo que muitos
centros usam e avaliam combinações de todas as drogas mencionadas anteriormente. Os inibidores de
calcineurina têm sido combinados com prednisona. A adição de azatioprina ou mofetilo micofenolato
aumenta a eficácia terapêutica, mas podem ser causa de efeitos nocivos. Em geral, o uso de muitas drogas
imunossupressoras requer um balanço entre o risco de perda do órgão transplantado e os níveis de
toxicidade.
As doses diárias e os níveis terapeuticos de drogas imunossupressoras no sangue usadas em pacientes de
transplantes, têm sido determinadas empiricamente. Muito poucos estudos controlados têm comparado
directamente doses múltiplas ou níveis de azatioprina, prednisona, ciclosporina, ou tacrolimus. Apesar de
as doses e níveis de drogas imunossupressoras poderem ser alterados ao longo do tempo para auxiliar a
diminuição do risco global da imunossupressão, a maioria dos pacientes parece requerer imunossupressão
de manutenção desde que o alograft esteja ainda a funcionar. Muitos casos de rejeição aguda tardia
ocorreram quando as drogas imunossupressoras foram alteradas ou a sua administração descontinua no
curso pós-transplantação. Obviamente o objectivo é equilibrar um nível apropriado de imunossupressão
com os riscos a longo prazo, que incluem o desenvolvimento de cancro, infecções e problemas
metabólicos.
4.5
Radiação
Devido à elevada sensibilidade dos linfócitos aos raios-x, a irradiação com estes raios poderá ser utilizada
para eliminá-los. Desta forma, antes do transplante, são irradiados os nódulos linfáticos, o timo e o baço,
resultando na eliminação dos linfócitos do receptor.Devido a este processo, o paciente encontra-se num
estado imunossuprimido, não rejeitando com tanta facilidade o novo tecido ou órgão. Visto que a medula
óssea não é exposta à radiação inicialmente, as células estaminais da linha linfóide proliferam e renovam
a população de linfócitos. Estes linfócitos aparentam ser mais tolerantes aos antigénios do transplante.
Naturalmente, a situação de imunossupressão geral bloqueia a resposta imune na totalidade, colocando o
paciente numa situação fragilizada.
4.6
Terapia antilinfócito
As terapias antilinfócito disponíveis incluem a γ-globulina (gamma) antitimócito do anticorpo policlonal
(ATGAM) e os anticorpos monoclonais OKT3, daclizumab e basiliximab. Os anticorpos policlonais como os
ATGAM são anticorpos dos tecidos linfáticos humanos que foram desenvolvidos noutros animais. Os
anticorpos monoclonais são produzidos a partir de hibridomas de linhas celulares. Daclizumab e
basiliximab são anticorpos humanizados que se mostram efectivos na prevenção de rejeições agudas,
ligando-se a um receptor IL-2.
Tanto os ATGAM como os OKT3 induzem uma rápida redução no numero de linfócitos T, através da morte
celular directa mediada por anticorpos ou sequestro (movimento dos linfócitos T fora do compartimento
vascular). A diferença está na especificidade dos anticorpos monoclonais em relação a determinados
antigénios. Estes anticorpos, para determinadas moléculas da superfície de células do sistema imunitário,
conseguem suprimir a actividade de linfócitos T no geral ou a actividade de sub-populações de linfócitos
T. São igualmente úteis no bloqueio da sinalização co-estimulatória, que será aprofundada
posteriormente. Alguns estudos em animais sugerem que alguns anticorpos monoclonais podem ser usados
para suprimir apenas os linfócitos T que estão activados.
Uma vez que têm efeitos profundos no sistema imunitário, estas drogas apenas são usadas na terapia de
curta duração. Muitas vezes prescrita no período inicial pós-transplantação, para prevenir a rejeição
aguda, a terapia antilinfócito pode também ser usada para tratar uma rejeição aguda estabelecida. A
administração intravenosa da terapia antilinfócito pode provocar um aumento considerável no nível de
citoquinas, produzindo um síndroma febril (febre, mialgia) conhecido como o síndroma de libertação de
citoquinas. Sendo anticorpos humanizados Daclizumab e basiliximab não causam libertação de citoquinas.
8
Imunologia 2002/03
4.7
Transplantes e Rejeição – A Doença Graft vs. Host
Bloqueio de sinais co-estimulatórios
A activação dos linfócitos TH requer uma sinalização co-estimulatória para além do sinal mediado pelo
receptor dos linfócitos T (TCR). Este tipo de sinalização pode provir da interacção entre a molécula B7 da
membrana das APC e a molécula CD28 ou CTLA-4 dos linfócitos T. Se não houver uma sinalização coestimulatória, os linfócitos T activados tornam-se anérgicos. Um segundo par de moléculas coestimulantes para a activação de linfócitos T são a CD40, presente na APC, e a CD40L ou CD154, presente
no linfócito T. Foi demonstrado que ao bloquear a sinalização co-estimulatória mediada pela B7 com a
CTLA-4 após transplantação, os linfócitos T do hospedeiro que actuam contra o tecido transplantado,
tornam-se anérgicos, permitindo a sobrevivência do tecido.
5 Tolerância a alografts
Em alguns casos, o alograft poderá ser aceite sem correr ao uso de medidas imunossupressoras. No caso de
tecidos desprovidos de aloantigénios como cartilagens, válvulas coronárias, não existem barreiras
imunológicas à transplantação. Existem duas classes principais de aceitação do alograft: uma ocorre
quando as células ou tecidos são transplantados para um chamado “sítio privilegiado” que está
sequestrado da vigilância do sistema imunitário. A segunda ocorre quando um estado de tolerância é
induzido biologicamente, normalmente por exposição prévia aos antigénios, por forma a causar tolerância
em vez de sensibilização.
5.1
Aceitação de incompatibilidades em alguns locais
Estes sítios incluem a câmara anterior do olho, a córnea, o útero, o cérebro e os testículos. Todos estes
locais caracterizam-se pela ausência de canais linfáticos e, em alguns casos, pela ausência de vasos
sanguíneos. Consequentemente, os aloantigénios do graft não são capazes de sensibilizar os linfócitos do
receptor, tendo o graft uma maior probabilidade de aceitação, mesmo quando os antigénios HLA não são
compatíveis.
5.2
Exposição precoce a aloantigénios
Existem evidências que a tolerância depende da exposição aos aloantigénios durante o período de
desenvolvimento, especialmente no período neonatal. Verificou-se em vacas gêmeas que a partilha da
placenta permitiu a transferência de células de um indivíduo para o outro, resultando na capacidade de
aceitação de tecidos geneticamente distintos. Em ratos neonatais de uma estirpe A, a injecção de células
de uma outra estirpe C fez com que, enquanto adultos, os ratos da estirpe A aceitassem tecidos
transplantados de ratos da estirpe C. Não existem dados experimentais em seres humanos que
demonstrem esta tolerância específica.
6 Graft vs. host
A doença graft vs. host pode ser definida como uma rejeição do receptor de um transplante por esse
tecido ou órgão transplantado. Como já foi explicado, o principal problema do transplante de órgãos e
tecidos está no não reconhecimento destes por parte do receptor como self, desencadeando uma resposta
imune. No caso de se transplantarem células imunogénicas juntamente com o transplante, estas irão
atacar o hospedeiro resultando na doença graft vs. Host (GVH). Os únicos tecidos transplantados
contendo células imunes em número suficiente para causar GVH são o sangue e a medula óssea.
6.1
Base imunológica
A doença GVH associada a transfusões (TAGVH) ocorre quando linfócitos T imunocomponentes sofrem uma
transfusão para um hospedeiro incapaz de os eliminar. A incapacidade do hospedeiro em eliminar os
linfócitos do doador poderá dever-se a uma imunoincompetência ou a uma incapacidade de reconhecer as
células que sofreram a transfusão como non-self. No primeiro caso, temos o exemplo de um receptor de
um transplante de medula óssea, cujo sistema imunitário está extremamente debilitado devido a um
regime de quimioterapia. O segundo caso poderá ser exemplificado pelos vários casos conhecidos de
TAGVH em pacientes imunocompetentes. Estudos de HLA confirmam que nestes casos, TAGVH ocorre
como resultado de uma homozigotia do doador para um haplótipo de HLA no receptor (ex. A19, B7, B57).
Portanto, os linfócitos T do doador reconhecem os antigénios do receptor como non-self (A19, B57) mas o
receptor não reconhece os linfócitos T do doador como non-self (A2 e B7 são antigénios “self”).
9
Imunologia 2002/03
6.2
Transplantes e Rejeição – A Doença Graft vs. Host
Causas e Sintomas
GVH poderá ocorrer mesmo perante dois indivíduos aparentemente compatíveis. São inúmeros os factores
que estão envolvidos na resposta imune e, mesmo quando os doadores revelam uma compatibilidade nos
factores principais (ex. AB0, Rh), existem muitos outros de importância menor que poderão causar a
doença.
GVH associada a transfusões de sangue (TAGVH), como o nome indica, afecta principalmente o sangue. As
células sanguíneas desempenham três funções principais: transporte de oxigénio, defesa contra infecções
e coagulação. Todas estas funções ficam comprometidas durante uma reação TAGVH, levando a anemia,
uma diminuição na resistência a infecções e um aumento na perda de sangue. Normalmente, esta reacção
ocorre entre 4 a 30 dias após a transfusão.
Outros tecidos afectados por uma reacção GVH derivado de um transplante de medula óssea são a pele, o
fígado e os intestinos. Uma reacção deste tipo tende a ocorrer em cerca de 50% dos casos de transplantes
de medula.
GVH da medula óssea poderá ocorrer de forma aguda ou crónica. A forma aguda costuma surgir até dois
meses após o transplante e resulta em irritação da pele, anomalias hepáticas e diarreia que poderá
apresentar sangue. A forma crónica costuma surgir até 3 meses depois do transplante, podendo resultar
numa irritação e inflamação da pele, semelhante à forma aguda, lesões na boca, secura na boca e nos
olhos, perda de cabelo, danos hepáticos e pulmonares e indigestão. Estes sintomas assemelham-se muito
aos da doença autoimune escleroderma.
Ambas as formas de GVH resultam obrigatoriamente num aumento do risco de infecção, quer seja pela
própria reacção ou pelo seu tratamento com drogas derivadas da cortizona e imunossupressores.
6.3
Tratamento
Tanto a doença crónica como a aguda são tratadas com fármacos semelhantes a cortisona, agentes
imunossupressores como a ciclosporina ou com γ-globulina. Infecções com um vírus em particular, o
citomegalovirus (CMV), são tão comuns que alguns especialistas defendem que devem ser tratadas antes
mesmo de ocorrerem.
6.4
Graft vs leucemia
Crianças que sofrem de leucemia aguda beneficiaram com o tratamento tornado possível pela
transplantação de medula óssea, subindo as taxas de sobrevivência entre 15 e 50%. Surpreendentemente
observou-se que os pacientes que sofriam da doença GVH tinham menos probabilidade de sofrerem uma
recaída da leucemia que se encontrava em tratamento, designando-se este fenómeno de graft vs.
Leucemia (GVL).
Os doentes que receberam um transplante de medula óssea e não sofrem uma reacção GVH retomam
gradualmente as funções imunitárias normais num ano. Uma reacção GVH pode prolongar a diminuição da
capacidade imunitária indefinidamente, sendo necessário um tratamento suplementar com imunoglobinas
(γ-globulina).
6.5
Prevenção
A doença GVH pode ser evitada se os linfócitos T do doador forem removidos do transplante de medula,
mas a eliminação das células T aumenta o risco de ocorrer uma recaída da leucemia, devido ao efeito
antitumor benéfico concedido por estas células (graft vs. leucemia). A doença graft vs. host associada à
transfusão (TAGVH) pode ser prevenida pela radiação gama dos componentes celulares do sangue
(glóbulos vermelhos, plaquetas, granulócitos).
6.6
Infusão do linfócito do doador ou infusão do linfócito retardada (DLI)
Se um paciente com leucemia sofre uma recaída após um transplante de medula óssea, as opções de
tratamento são limitadas e incluem: quimioterapia adicional, um segundo transplante ou terapia com
citoquinas.
Infelizmente, estes tratamentos não têm taxas de sucesso elevadas e estão muitas vezes associados a
níveis de toxicidade inaceitáveis.
10
Imunologia 2002/03
Transplantes e Rejeição – A Doença Graft vs. Host
A imunoterapia celular, como infusões de linfócitos do doador original da medula, está actualmente a ser
utilizada mundialmente para tratar com sucesso as recaídas em pacientes com leucemia que se
submeteram a um transplante. Este tratamento, muitas vezes referido como infusão do linfócito do
doador ou infusão do linfócito retardada (DLI), tem tido particular sucesso nos tratamentos a recaídas de
CML, com taxas de sucesso a atingir os 80%. Uma problemática deste tratamento é saber se podemos
decrescer o factor GVH, sem afectar os efeitos benéficos da GVL.
Uma investigação sobre infusão do linfócito retardada (DLI) e subsequentes GVH e GVL chegou a resultados
importantes:
−
Uma DLI com células de MHC do doador incompatíveis podem ser usadas sem causar GVH 4
semanas após o transplante;
−
T-subsets de CD4+ ou CD8+ 21 dias após transplantação não causam GVH;
−
Os linfócitos T CD8+ do doador são as principais células efectoras da resposta GVL induzida por
DLI;
6.7
Antigénios de histocompatibilidade menor em GVH e reacções GVL
Os linfócitos T do doador específicos para antigénios de histocompatibilidade menor (mHAgs) são
mediadores quer da doença graft vs. host (GVH), quer da resposta graft vs. leucemia (GVL), na sequência
de uma transplantação de células estaminais hematopoieticas (HCT) alogénicas, de um doador HLAidêntico.
Assim, a taxa de recaídas relacionadas com a leucemia é maior em recipientes de HCT singenética ou HCT
alogénica desprovida de linfócitos T, quando em comparação com os recipientes de HCT sem
modificações.
Novas perspectivas sobre HCT alogénica reduzem a intensidade do regime de condicionamento e assentam
grandemente num efeito GVL para erradicar o efeito maligno.
Estes transplantes sem ablação mielóide têm baixos níveis de toxicidade no tratamento precoce, mas
muitas vezes surgem complicações com GVH. Estão a ser investigadas várias estratégias que poderiam ser
aplicadas após HCT com ou sem ablação mielóide para separar o efeito benéfico GVL da GVH. Foi
descoberto que os mHAgs podem exibir expressão restrita ou preferencial em células hematopoieticas
receptoras, incluindo células com leucemia. Desta forma, aumentando a resposta dos linfócitos T a mHAgs
restringidos a tecidos por transferência para clones de linfócitos T pode induzir selectivamente um efeito
GVL sem GVH.
6.7.1
mHAgs definidos por clones de linfócitos T
Estudos recentes demonstram que mHAgs reconhecidos por linfócitos T CD8+, são péptidos derivados de
genes polimórficos e apresentados às células por MHCs do tipo I.
Conseguem gerar linfócitos T citotóxicos (CTL) específicos de mHAgs a partir de culturas policlonais. Foi
isolado um grande número de clones de CTL que reconhecem mHAgs, codificados por genes autossomais.
(foram definidos 7 mHAgs designados HÁ-1 a HA-7) Também já foram descritos 3 mHAgs codificados pelo
cromossoma Y, que se exprimem pela linhagem de células hematopoietica ou não hematopoietica.
6.7.2
Identificação de genes que codificam mHAgs
O isolamento de clones de linfócitos T com uma reactividade definida para mHAgs individuais tem
fornecido informações para perseguir a identificação de genes que codificam mHAgs.
São empregues três estratégias para identificar esses genes: clonagem para determinar a posição
cromossomal do gene; eliminação de péptidos da superfície de moléculas de MHC, separação da fracção
que contém o péptido mHAg utilizando técnicas bioquímicas e derivação da sequência do péptido
utilizando espectrometria de massa; screening das bibliotecas de expressão de cDNA construídas a partir
de células mHAgs-positivas, utilizando linfócitos T mHAg-reactivos.
11
Imunologia 2002/03
6.7.3
Transplantes e Rejeição – A Doença Graft vs. Host
Função de mAgs na GVH
A disponibilidade de clones de linfócitos T mHAg-específicos e a identificação de genes polimórficos que
codificam mHAgs tornaram possível o inicio do estudo do papel individual dos antigénios na GVH.
Foi descoberta uma associação entre a incompatibilidade do HA-1 e a GVH, bem como uma relação entre
níveis elevados de linfócitos T HA-1-específicos e GVH. Não é ainda claro se o alvo dos linfócitos T a
mediar a GVH é o HA-1, ou se o reconhecimento de HA-1 nas células hematopoieticas do hospedeiro serve
para iniciar a inflamação e leva ao recrutamento de linfócitos T específicos para outros mHAgs envolvidos
na resposta GVH. Antigénios de histocompatibilidade menor com expressão global ou pela ubiquitina em
tecidos também foram implicados na GVH.
6.7.4
Função de mHAgs na GVL
A analise da actividade anti-leucémica de clones de linfócitos T mHAg-específicos recaiu até
recentemente sobre ensaios in vitro do reconhecimento de células de leucemia por linfócitos T. Os clones
de linfócitos T mHAg-específicos fazem a lise de blastulas leucémicas in vitro e inibem o crescimento de
colónias de leucemia. Estudos demonstram que CML pode ser prevenido por clones de CTL específicos para
mHAgs que exibem expressão restrita ao tecido in vitro, demonstrando que células estaminais leucémicas
podem ser eliminadas por CTL.
7 Considerações finais
Os transplantes de tecidos e de órgãos são um importante para a sobrevivência de muitas pessoas.
Porém, apesar do desenvolvimento feito na área das terapias imunossupressoras, existem ainda
muitos obstáculos para que esta se torne uma prática 100% eficaz e segura. Afinal, faz todo o
sentido que corpo se queira proteger de tudo o que lhe é estranho. Daí que tenha se defenda destes
tecidos externos através do sistema imune. Para além destes constrangimentos, há que relembrar a
extrema escassez de órgãos disponíveis e compatíveis provindos de doadores. Em relação a isto,
uma possível solução seria a utilização de xenografts a partir de outros animais, com todas as
implicações médicas e éticas que poderão acarretar.
8 Bibliografia
1. Bryon D. Johnson, Emily E. Becker, Robert L. Truitt (1999), Transplantation Graft-vs.-host and graftvs.-leukemia reactions after delayed infusions of donor T-subsets, American Society for Blood and
Marrow, #45
2. Goldsby, Richard A.; Kindt, Thomas J.; Osborne, Bárbara A.; Kuby,Janis (2003). Immunology.
Freeman, fifth edition.
3. Stanley R. Riddell, Marc Gavin, Yoshiki Akatsuka, Makoto Murata, Philip D. Greenberg, Edus H. Warren
(2001), Autologous Blood and Marrow Transplantation X: Proceedings of the Tenth International
Symposium, Chapter 7, Karel A. Dicke & Armand Keating
4. http://www.novartis-transplant.com/
5. http://www.ctsnet.org/
6. http://tpis.upmc.edu/
7. http://www.brisbio.ac.uk/
8. http://www.ehendrick.org/healthy/000606.htm
9. http://users.rcn.com/jkimball.ma.ultranet/BiologyPages/M/Monoclonals.htm
10. http://www.kidneyatlas.org/book5/adk5-09.pdf
11. http://www.pharmacy.wisc.edu/courses/718-430/Handouts/tisgraft.pdf
12