Atenção Básica e Saúde da Família:
Referência e Contra-referência numa Unidade de PSF
Universidade Federal do Rio Grande do
Norte - UFRN
Centro de Ciências da Saúde
Departamento de Saúde Coletiva
NESC
V Curso de Especialização em Saúde da Família
TRABALHO DE CONCLUSÃO DE CURSO
Luiz Gonzaga da Silva
23/11/2007
Orientador: Prof. Dr. Paulo de Medeiros Rocha
O presente trabalho destina-se à conclusão do V Curso de Especialização em
Saúde da Família promovido pelo NESC/UFRN. Pretende-se determinar a
proporção de encaminhamentos (referências) realizados entre uma unidade de
PSF, no período de janeiro a julho/2007, e as diferentes especialidades que
compõem o sistema de regulação metropolitano, verificando-se a proporção
das consultas especializadas efetivamente realizadas, além do tempo de
espera dos pacientes nesse fluxo assistencial e o conhecimento sobre as
especialidades mais referenciadas. Considera-se como importante marcador
para a qualidade da atenção o tempo de espera entre a data da referência ou
encaminhamento até a inclusão no sistema de agendamento, bem como a data
da realização da consulta especializada, e se esta foi de fato realizada. A
proporção entre pacientes encaminhados e pacientes atendidos poderá ser um
indicador importante da situação atual da resolutividade da atenção
especializada. Serão discutidos os vários fatores que interferem nesse
processo da atenção à saúde.
INTRODUÇÃO
O SUS foi concebido como um sistema, ou seja, um conjunto, cujas partes
devem estar ordenadas entre si, funcionando segundo uma estrutura
organizada, submetida a princípios e diretrizes pertinentes. No atual sistema de
saúde brasileiro a ênfase é orientada para a atenção básica. Deve-se ver a
atenção básica como um conjunto de ações e serviços envolvendo promoção,
prevenção, diagnóstico, tratamento e reabilitação. Todos estão de acordo que o
fortalecimento da atenção básica é o eixo fundamental para a reorientação do
modelo assistencial brasileiro.
Não há dúvida de que a reorientação do modelo assistencial passa pelas
unidades de atenção básica e, principalmente, pelas unidades de saúde da
família. Passa, sobretudo, pela promoção e pela prevenção. São tarefas fáceis
de se pensar, mas difíceis de se realizar num contexto historicamente voltado
para a fragmentação do conhecimento e das práticas de saúde. A tendência da
sociedade é de valorizar excessivamente a especialização e a tecnologia
pesada. O trabalho dos profissionais da atenção básica é em geral
desprestigiado.
Um dos males crônicos do Governo brasileiro na área da saúde (e em tantas
outras) é a falta de coordenação entre as várias instituições. Em que pese o
grande furor normativo, até hoje não se conseguiu ajustar a demanda e a oferta
de serviços. A fragmentação e a falta (ou excesso) de informação continua
sendo a regra. Isto tem trazido grandes dificuldades para os profissionais que
trabalham na atenção básica. Sem coordenação, informação adequada e um
sistema eficiente de referência e contra-referência é impossível cumprir o
grande número de tarefas que são atribuídas a esses profissionais.
Pesa sobre a cabeça dos profissionais de saúde da família a grande
responsabilidade de transformar o modelo de saúde brasileiro. Para isso são
bombardeados com uma enorme carga de informações, nem sempre
coerentes, que precisam ser criticamente filtradas e ajustadas à sua prática
diária. Mas não há tempo suficiente para a necessária atualização e
sistematização da experiência acumulada. O ritmo de trabalho é intenso. Os
atos ou atendimentos médicos praticados são incontáveis, chegando
freqüentemente à exaustão (MOURA, 2006).
Onde encontrar tempo para a promoção e a prevenção? Como a demanda é
sempre maior que a oferta de profissionais, estes são obrigados a focar suas
atividades nos problemas emergentes. “Não há como fazer prevenção e
promoção com o sofrimento batendo à porta” (SANT’ANA, 2007).
Preconiza-se que a atenção básica seja resolutiva para 85% das necessidades
de saúde da população, ideal que está longe de ser atendido com as atuais
estruturas de serviços oferecidas. Ocorre que a maioria das unidades de PSF
são improvisadas, instalando-se em espaços inadequados para abrigar as
equipes e em geral desprovidas de equipamentos básicos imprescindíveis para
um adequado atendimento aos usuários. Além disso, estas unidades são
instaladas em áreas de concentração de miséria, com graves problemas
socioeconômicos, onde os problemas de saúde da população são crônicos e
caracterizados por uma demanda fortemente reprimida.
Acrescente-se que essa implantação ocorre isolada de outros projetos sociais
em caráter interinstitucional e intersetorial, sem a estruturação dos demais
níveis hierarquizados de referência do setor saúde. Em geral levantam-se
enormes expectativas, porém com baixa resolutividade e frustração geral
(Esmig/Cesf, 1997; apud ALEIXO, 2002).
A tendência dos gestores locais é transferir a responsabilidade dessas ações
interinstitucionais e intersetoriais para as equipes de PSF. Como se esses
profissionais tivessem o poder mágico de transformar água em vinho. Com a
demanda e o sofrimento batendo à porta, como encontrar tempo para organizar
essas ações se nem mesmo os escalões mais hierarquizados conseguem?
O PSF nasceu e se desenvolve num ambiente carregado de ambigüidades, no
cenário de um SUS fragmentado e decomposto em diversas realidades: o
“SUS para pobres”, como medicina simplificada para a massa, o “SUS real”,
refém da política econômica federal, o “SUS formal”, estabelecido na
Constituição Federal de 1988 e o “SUS democrático”, projetado pela reforma
sanitária brasileira (Paim, 1996, apud Aleixo, 2002).
O PSF pode e tem sido eventualmente utilizado para “dourar a pílula” de uma
medicina simplificada para pobres. Os profissionais sofrem as conseqüências
indesejáveis dessas concepções menores, embora não consigam localizar com
clareza e articular alguma atuação sobre a etiologia do processo ao qual estão
submetidos (Aleixo, 2002).
Daí as críticas que se fazem ao trabalho dos profissionais que atuam nos
serviços de atenção básica, incluído o PSF. Que esses serviços tendem a ser
ineficientes, pouco resolutivos, muitas vezes atuando como meros triagistas,
fortalecendo a idéia de simples “porta de entrada”. Por sua vez, os
ambulatórios de especialidades atuam mais como “centros primários
modificados”, atendendo uma demanda que poderia ser abordada na atenção
básica. O Programa de Saúde da Família (PSF) tem acrescentado
complexidade a este processo, na medida em que amplia o universo dos
problemas (Moura, 2006).
Sobre o universo dos problemas atribuídos às equipes do PSF, citamos, a título
de exemplo, as chamadas Áreas Estratégicas de Operacionalização da
Atenção Básica no Município de Natal: (1) Saúde da criança; (2) Saúde do
adolescente; (3) Saúde da mulher; (4) Saúde do idoso; (5) Saúde do adulto; (6)
Saúde bucal; (7) Saúde da pessoa com deficiência; (8) Saúde do trabalhador;
(9) Saúde mental; (10) Urgências; (11) Meningite; (12) Malária; (13) Hepatites
virais; Hanseníase; (14) Tuberculose; (15) DST-AIDS (NATAL, 2007).
Deve-se incluir nessa relação o HIPERDIA, que contempla o cadastramento e
o acompanhamento de hipertensos e diabéticos, a obrigação de visita
domiciliar para a qual o Município/Distrito Sanitário não fornece viatura, mas
determina um número mínimo de visitas para cada profissional da equipe.
Veja-se que cada um desses programas tem seus próprios protocolos, sempre
se procurando enfatizar a maior importância de cada um, numa atitude do tipo
“puxar a brasa para a minha sardinha”. Claro que todos são importantes, mas
seguir protocolos detalhados e tão diversificados torna-se um grande peso para
as equipes, que mal podem dar conta da demanda emergencial. Aqui, mais
uma vez, evidencia-se a fragmentação do sistema. Continua-se trabalhando
com programas e ações focalizados, contrariando as próprias diretrizes do
SUS, que preconiza uma “assistência focada no indivíduo, na família e na
comunidade e não num recorte de ações ou enfermidades” (Brasil, 2007).
O Plano Municipal de Saúde 2006-2007 reitera o compromisso municipal com a
continuidade da expansão da estratégia saúde da família, na perspectiva de
atingir 70% da população de Natal até 2007, dando prioridade às áreas
socioeconomicamente mais vulneráveis, cobrindo completamente as regiões
norte e oeste e parcialmente as regiões sul e leste (Natal, 2007).
É perfeitamente compreensível, recomendável e justo que as equipes de PSF
sejam instaladas nas áreas socioeconômicas mais vulneráveis. Mas se essa
instalação não vier associada a outros projetos sociais e essa assistência
básica não estiver inserida numa estrutura sistêmica, com disponibilidade de
acesso aos demais níveis de assistência, ou seja, sem a garantia de um
sistema de referência e contra-referência eficiente, não há como mudar a
realidade dessas comunidades.
Segundo, ainda, o Plano Municipal de Saúde 2006-2007, para unidades que
atuam com ESF recomenda-se a cobertura de até 12 mil habitantes por
unidade, o que comportaria no máximo 4 equipes. Cada equipe é responsável
por, no máximo, 4 mil habitantes, sendo a média recomendada de 3 mil. O
município de Natal encontra-se dentro desse parâmetro, com número de
equipes variando de 2 a 4 por unidade de saúde (Natal, 2007).
O que o documento do município não diz é que na maioria das unidades estão
faltando médicos. Conseqüentemente, os que permanecem nas equipes são
sobrecarregados, responsabilizando-se por uma cobertura de até mais de duas
vezes a média recomendada, como no caso da USF Soledade I que, de acordo
com os dados do SIAB de julho de 2007, tem 7.256 pessoas cadastradas e um
único médico (SIAB, 2007).
Já afirmamos antes que pesa sobre a cabeça dos profissionais de saúde da
família a grande responsabilidade de transformar o modelo de saúde brasileiro,
entretanto, a tendência da sociedade é de valorizar excessivamente a
especialização e a tecnologia pesada. O trabalho dos profissionais da atenção
básica é em geral desprestigiado. Daí que a mudança de paradigma deve
ocorrer também na sociedade. Numa sociedade de consumo, a tendência dos
indivíduos é de não assumirem a responsabilidade pela sua própria saúde.
Estes indivíduos não raro vivem em franca oposição aos preceitos da saúde. O
que esperam, e o que é bom para a indústria farmacêutica, é a medicalização
em massa. Aumenta a demanda por soluções mágicas, como se bastasse a
prescrição de uma pílula, o encaminhamento ao especialista ou a solicitação de
um exame sofisticado e tudo estivesse resolvido
Desse modo, o foco é mantido no especialista, dificultando a mudança de
paradigma na atenção à saúde. A falta de contra-referência só vem agravar
esta situação. O profissional do serviço básico fica sem saber o que aconteceu
com o paciente referenciado. Não sabe o diagnóstico, o tratamento instituído e
se deverá haver um retorno para avaliação. Quando esse paciente volta à
unidade é para solicitar novo encaminhamento. O profissional não tem outra
alternativa senão considerar as informações do paciente, que, muitas vezes,
sequer compareceu à consulta agendada. E o ciclo de desinformação e de
fragmentação vai se perpetuando.
Segundo Josemar de Almeida Moura (2006), em geral os serviços de atenção
básica tendem a ser ineficientes, pouco resolutivos, muitas vezes atuando
como meros triagistas, fortalecendo a idéia de simples “porta de entrada”. Por
sua vez, os ambulatórios de especialidades atuam mais como “centros
primários modificados”, atendendo uma demanda que poderia ser abordada na
atenção básica. O Programa de Saúde da Família (PSF) tem acrescentado
complexidade a este processo, na medida em que amplia o universo dos
problemas (MOURA, 2006).
Desse modo, o foco é mantido no especialista, dificultando a mudança de
paradigma na atenção à saúde. A falta de contra-referência só vem agravar
esta situação. O profissional do serviço básico fica sem saber o que aconteceu
com o paciente referenciado. Não sabe o diagnóstico, o tratamento instituído e
se deverá haver um retorno para avaliação. Quando esse paciente volta à
unidade é para solicitar novo encaminhamento. O profissional não tem outra
alternativa senão considerar as informações do paciente, que, muitas vezes,
siquer compareceu à consulta agendada. E o ciclo de desinformação e de
fragmentação vai se perpetuando.
O presente trabalho visa determinar em que grau de eficiência encontra-se o
sistema de referência e contra-referência numa Unidade de Saúde da Família
no município de Natal, respondendo às seguintes perguntas: Qual o tempo
médio para o fluxo USF/Central de Regulação/Serviço Referenciado/USF?
Qual o tempo médio desse fluxo por especialidade referenciada e quais as
mais referenciadas?
1. Contextualização
1.1. O Programa de Saúde da Família
Em primeiro lugar, o Programa de Saúde da Família deve ser visto como uma
mudança de paradigma e não como uma medicina para pobres ou excluídos
sociais. O Programa não deveria se constituir apenas em mais um artifício do
Estado para economizar recursos. Claro que a economia deve ser uma meta a
ser atingida a médio ou longo prazo, mas no momento da implantação há que
se Investir em infra-estrutura, criando-se as condições intelectuais e materiais
para o bom êxito do Programa. Se insistirmos numa medicina de segunda,
exercida por profissionais não valorizados e não comprometidos com a
mudança de paradigma não chegaremos a lugar nenhum.
Mas aqui, a idéia subjacente ainda é a da Conferência de Alma Ata (1978),
organizada num momento de crise econômica mundial e sob o peso das
Instituições econômicas internacionais, em que o foco principal era na atenção
primária à saúde, que “disponibilizaria serviços de prevenção, de cura e de
reabilitação a custo acessível” (OMS, 1978).
O Programa de Saúde da Família, como seu nome sugere, deveria ser um
programa que propiciasse a afluência de valores da comunidade: valores
intelectuais, artísticos, educacionais, etc. Que não ficasse adstrito às normas,
mas que fosse de fato implementado na prática. Deveria ser como uma grande
família, integrando usuários, profissionais e gestores/gerentes do sistema.
Naturalmente, como em qualquer família, sempre haveria algum conflito – as
pessoas não são objetos inertes – mas deveríamos ter vontade e criatividade
para resolvê-los.
1.2. Saúde da Família: atenção primária à saúde ou atenção básica?
Embora possam parecer a mesma coisa, os conceitos de atenção primária à
saúde e atenção básica à saúde foram construídos em momentos históricos
diferentes e, portanto, no contexto de diferentes realidades. O primeiro foi
construído a partir da Declaração de Alma Ata (1978) em que o foco principal
era na atenção primária à saúde, que disponibilizaria serviços de prevenção, de
cura e de reabilitação a custo acessível, “referencial que iria inspirar as
primeiras experiências de implantação dos serviços municipais de saúde no
final da década de 1970 e início de 1980” (GIL, 2006).
Com o desenvolvimento do SUS este referencial parece perder gradativamente
a sua potência, sendo cada vez mais substituído pela concepção da Atenção
Básica à Saúde. Em meados da década de 1990, a implantação do PSF e dos
incentivos financeiros específicos dirigidos aos municípios, especialmente o
Piso da Atenção Básica, em 1998, resultou no fortalecimento da Atenção
Básica e do PSF no âmbito municipal (GIL, 2006).
Entretanto, para Gil, a pergunta que emerge é se há diferentes compreensões
acerca dessas concepções e se as mesmas podem ser entendidas como
sinônimos no contexto brasileiro. A autora questiona se a Saúde da Família
sofre influências decorrentes da superposição desses conceitos, uma vez que
há referências à Saúde da Família ora como proposta estruturante para a
organização da Atenção Básica, ora como da Atenção Primária, e, ainda, como
mais um dos programas da rede básica de serviços (GIL, 2006).
A Lei Orgânica da Saúde (Lei 8080/1990) não faz referência explícita a essas
concepções, limitando-se a expressões tais como “níveis de assistência” e
“níveis de complexidade do sistema” (art. 7º, incisos I e II) (BRASIL, 1990).
O CONASS (Conselho Nacional dos Secretários de Saúde) em várias partes
de um único documento usa as expressões “atenção primária” (inclusive no
próprio título) e “atenção básica”, indistintamente. Propõe um conceito de
“Atenção Primária” e faz referência a documento anterior (2003) em cujo título
usa a expressão “Atenção Básica” (CONASS, 2004).
Vê-se, pois, que é justa a preocupação de Célia Gil. Isto demonstra bem em
que nível de caos encontra-se a compreensão sobre o nosso modelo de saúde.
A conseqüência dessa ambivalência entre atenção primária e atenção básica é
revelada também nos chamados níveis de atenção: primário, secundário e
terciário ou, de outro modo, baixa, média e alta complexidade. Assim, dá-se a
entender que a complexidade seria crescente a partir do nível básico, quando
na realidade o nível de maior complexidade é justamente o básico (ou deveria
ser), justificando-se o seu reconhecimento como de “alta complexidade e baixa
densidade tecnológica”.
Em vez de se falar em graus de complexidade melhor seria falar-se em graus
de densidade tecnológica. Vanessa Costa Silva propõe que o termo “níveis de
complexidade” seja substituído por “níveis de diferentes densidades
tecnológicas”, entendendo que este termo contribui para a qualificação e
horizontalização de todos os profissionais e serviços de saúde. O termo
“complexidade” reforça o modelo hospitalocêntrico e em nada contribui para a
construção da integralidade. Na verdade, ela acrescenta que o nosso sistema
de saúde nem é “hospitalocêntrico”, mas “agudocêntrico”, isto é, as ações são
voltadas para o atendimento de situações agudas (SILVA, 2004).
1.3. Integralidade
Outro conceito que precisa ser analisado é o de integralidade. Integralidade do
sistema e no sistema e integralidade na atenção. Esta supõe vê-se o homem
como um ser integral do ponto de vista físico, psíquico e social e cuja
abordagem deve levar em conta pelo menos estas três vertentes que o
compõem. Ou seja, integralidade é um princípio fundamental do SUS,
garantindo ao usuário ações de promoção, prevenção, tratamento e
reabilitação, com garantia de acesso a todos os níveis de complexidade do
sistema e, por outro lado, atenção sociopsicossomática, focada no indivíduo,
na família e na comunidade e não num recorte de ações ou enfermidades.
A Lei 8080 (art. 7º, inciso II) preconiza que o SUS deve garantir: “Integralidade
da assistência, entendida como conjunto articulado e contínuo das ações e
serviços preventivos e curativos, individuais e coletivos, exigidos para cada
caso em todos os níveis de complexidade do sistema” (BRASIL, 1990).
Entretanto, uma coisa é a norma e outra é a sua aplicação. Vanessa Costa
Silva (2004) afirma que:
Para organizar os serviços rumo à atenção integral, qualificando o SUS,
impõe-se a efetivação de uma rede integrada de serviços de saúde em
contraposição a um conjunto fragmentado de serviços, programas, ações, e
práticas clínicas. Mas, não é fácil conceber e implantar formas de abordagem
integral da saúde em um sistema hegemônico de medicalização,
especialização, fragmentação e centrado no hospital. Essa concepção passa
pela revalorização da prática clínica e o desenvolvimento de novos
paradigmas gerenciais (SILVA, 2004).
Existem poucos estudos sobre a integração de serviços e processos de
mudança organizacional que impulsionem a integração (OMS, 1996; apud
SILVA, 2004).
Ressalta-se que, nos jargões da área de planejamento e gestão de serviços de
saúde, o termo “integração” é mais utilizado quando o foco é a gestão, ao
passo que “integralidade” é mais empregado quando o foco é a atenção à
saúde (SILVA, 2004).
1.4. Referência e contra-referência
Usaremos aqui o texto oficial do SUS, como está expresso no site do Ministério
da Saúde (www.saude.gov.br):
Entende-se por referência o ato de encaminhamento de um paciente atendido
em um determinado estabelecimento de saúde a outro de maior complexidade.
A referência deverá sempre ser feita após a constatação de insuficiência de
capacidade resolutiva e segundo normas e mecanismos pré-estabelecidos. O
encaminhamento deverá ser acompanhado com todas as informações
necessárias ao atendimento do paciente (formulário com resumo da história
clínica, resultados de exames realizados, hipótese diagnóstica, etc.) e a
garantia, através de agendamento prévio, do atendimento na unidade para o
qual foi encaminhado (BRASIL, 2007). (grifos nossos).
Por contra-referência entende-se o ato de encaminhamento de um paciente
ao estabelecimento de origem (que o referiu) após resolução da causa
responsável pela referência. A contra-referência do paciente deverá sempre ser
acompanhada
das
informações
necessárias
ao
seguimento
ou
acompanhamento do paciente no estabelecimento de origem, onde, juntamente
com seus familiares, será atendido nas suas necessidades básicas de saúde
(BRASIL, 2007). (grifos nossos).
Para que o sistema de referência e contra-referência funcione, é fundamental
uma boa articulação entre as unidades do sistema local e regional, a partir do
estabelecimento do comando e coordenação únicos em cada nível, com
definição clara das atribuições de cada unidade dentro do sistema, de acordo
com os princípios de regionalização e hierarquização. Em áreas complexas, a
existência de centrais de marcação de consultas especializadas e de
internações hospitalares facilita esse sistema (BRASIL, 2007).
Chamamos a atenção para o uso do termo “estabelecimento” no texto oficial,
em vez de unidade ou serviço de saúde. Como se, uma vez por toda, a
linguagem comercial tenha sido incorporada à linguagem dos serviços de
saúde. Como é também o caso de “cliente” em vez paciente ou usuário do
sistema, o que é cada vez mais freqüente nas publicações atuais,
principalmente por autores não-médicos. O processo de mercantilização da
Medicina (e suas práticas) mostra sua força e domínio ao influenciar também o
campo da saúde pública.
Salta à vista que sem um sistema eficiente de referência e contra-referência
não se pode falar de integralidade no SUS. A falta de contra-referência para as
unidades de atenção básica tem sido denunciada por todos os profissionais do
SUS em todo o território brasileiro, tornando-se dramática no caso do município
de Natal, com sérias conseqüências para o acompanhamento dos pacientes
pela USF.
2. Objetivos
a) Analisar a proporção entre pacientes encaminhados da USF e a proporção
de pacientes atendidos nas unidades especializadas como indicador da
integração entre os níveis de atenção na rede de saúde.
b) Identificar o tempo médio de espera entre a data de referência
(encaminhamento do paciente numa unidade de PSF) até a data do
atendimento especializado (realizado ou não).
c) Objetiva-se também determinar quais as principais especialidades
demandadas e o tempo médio de espera por especialidades.
3. Metodologia
Estudo epidemiológico transversal, descritivo, utilizando dados da unidade de
PSF Soledade I, Zona Norte do município de Natal, dados do SIAB (Sistema de
Informações da Atenção Básica) e dados do SISREG (Sistema de Regulação)
da Central Metropolitana Reguladora, abrangendo o período de 01 de janeiro a
31 de julho de 2007.
No âmbito da USF, adotou-se o que é determinado no Instrumento nº 4 de
Avaliação da Qualidade da Estratégia Saúde da Família, no item 4.12 C
(consolidado), cujo padrão é: A ESF registra e monitora as referências para
outros níveis de atenção. Ou seja: Os atendimentos para as referências
(atendimentos especializados) são registrados sistematicamente em outros
instrumentos além do prontuário médico, permitindo o monitoramento do fluxo:
casos atendidos/não atendidos, tempo de espera e retorno das informações às
unidades (conta-referência).
Atendendo ao que é preconizado nesse Instrumento foram registrados em “livro
próprio” o nome do paciente, o número do prontuário, a data da referência, a
especialidade referenciada, a data do agendamento e a possível contrareferência. Com este procedimento foi possível determinar o tempo real
decorrido entre a referência e o agendamento, pelo menos, já que na prática
não existe a contra-referência.
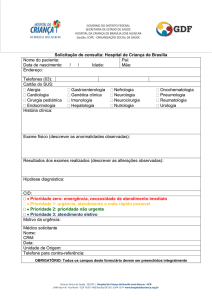
Como a USF Soledade I não dispõe de acesso ao sistema de marcação de
consultas da Central Metropolitana Reguladora, não foi possível seguir o fluxo
formal do Município (fig. 1).
Fonte: NATAL. SMS. (Re)desenhando a Rede de Saúde na cidade do Natal. SMS, Natal, 2007.
Na prática o fluxo era o seguinte:
(1) preenchida a ficha de referência, a Administradora ou um ACS conduzia a
mesma até o Distrito Norte II, onde permanecia à espera de agendamento de
acordo com a disponibilidade do sistema; (2) realizado o agendamento, era
emitida uma ficha de consulta que era devolvida à Unidade; (3) com os dados
desta ficha era então possível anotar no “livro próprio” a data da consulta do
paciente; (4) a partir daí, o ACS da micro-área do paciente deveria avisálo/entregar-lhe a ficha de consulta, com data, horário e serviço executante.
A fim de se determinar se a consulta agendada foi de fato realizada, serão
utilizados os dados do SISREG (Sistema de Regulação) da Central
Metropolitana de Reguladora, que fornece as seguintes informações: (a) data
da inclusão no sistema, (b) data do agendamento, (c) atendimento realizado,
(d) atendimento não realizado e (e) atendimento cancelado. A data em que é
realizado o encaminhamento não é considerada pelo sistema.
4. Resultados
Desse modo, seguindo o fluxo operativo descrito, foram registradas 202
referências, a partir das quais procuramos determinar o tempo médio de espera
em cada especialidade entre a data da referência e a data do agendamento e
quais as mais referenciadas.
Foram descartadas as referências para pediatria, ginecologia, geriatria,
fisioterapia, nutrição, psicologia e traumatologia. Esta última por se tratar de
casos urgentes e encaminhados diretamente à Clinort, referência em urgências
traumatológicas para a Zona Norte. Pediatria, ginecologia e geriatria por serem
consideradas especialidades de atenção básica. Fisioterapia, psicologia e
nutrição, não sendo especialidades médicas, estão fora do sistema de
marcação da Central Reguladora.
Permaneceram para análise 180 referências, cujos resultados estão expostos
no quadro:
1. Alergologia
2. Angiologia/cirurgia vascular
3. Cardiologia
4. Cirurgia
5. Dermatologia
6. Endocrinologia/metabologia
7. Gastroenterologia
8. Mastologia
9. Neurologia
10. Oftalmologia
11. Oncologia
12. Ortopedia/traumatologia
13. Otorrinolaringologia
14. Pneumologia
15. Protologia
16. Psiquiatria
17. Reumatologia
18. Urologia
TOTAL
02
09
32
04
06
08
06
07
05
29
02
30
15
01
06
05
04
09
180
CONSIDERAÇÕES FINAIS –
Com isso, pode-se evidenciar quais as especialidades mais críticas,
contribuindo para que a gestão possa adequar a demanda e a oferta de
serviços especializados.
Constatou-se uma grande ausência de literatura sobre o assunto. Referência e
contra-referência não são descritores reconhecidos pelos bancos de dados
consultados. Pesquisando na BIREME o descritor “referência e contrareferência no SUS”, “atenção básica” e “atenção primária” o resultado foi zero
para os bancos de dados LILACS, MEDLINE e SicELO. Para o descritor
“serviço básico de saúde” foram encontradas 60 referências, nenhuma tratou
do assunto em pauta.
BRASIL. ABC do SUS. Disponível em
http://www.rebidia.org.br/noticias/saude/panloc.html
Acessado em 9 de agosto de 2007.
CONASS. Conselho Nacional de Secretários de Saúde. Atenção Primária –
Seminário do Conass para construção de consensos / Conselho Nacional de
Secretários de Saúde. Brasília, 2004.
GIL, Célia Regina Rodrigues. Atenção primária, atenção básica e saúde da
família: sinergias e singularidades do contexto brasileiro. Cad. Saúde Pública,
Rio de Janeiro, 22(6):1171-1181, jun, 2006.
Disponível em: http://www.scielo.br/pdf/csp/v22n6/06/06.pdf
Acessado em: 10 de junho de 2007
MOURA, Josemar de Almeida. Interconsultas médicas: Uma avaliação dos
Relatórios de Referência sob o ponto de vista dos consultores de um serviço
público de ensino, referência em Endocrinologia e Metabologia. Belo Horizonte,
2006. Dissertação (Mestrado) – Universidade Federal de Minas Gerais –
Faculdade de Medicina.
ONU/OMS. Declaração de Alma Ata. Conferência Internacional sobre Cuidados
Primários de Saúde. Alma-Ata, URSS, 6-12 de setembro de 1978. Disponível
em: http://www.opas.org.br/coletiva/uploaArq/alma-ata.pdf Acesso em: 17 de
junho de 2007
SANT’ANA, Ana Maria. A Propósito da Medicina de Família. Artigo on-line.
SILVA, Vanessa Costa. O processo de implantação do Sistema Integrado de
Serviços de Saúde em Vitória – ES: contribuição à discussão da integralidade
na atenção à saúde. Rio de Janeiro, 2004. Dissertação (Mestrado) – Saúde
Pública – FIOCRUZ.