Tratamento de espasticidade
Dra Alexandra Passos Gaspar
Dra Simone Carazzato Maciel
A definição mais simples da espasticidade é aquela que a descreve como desordem motora,
caracterizada pela hiperexcitabilidade do reflexo de estiramento com exacerbação dos reflexos
profundos e aumento do tônus muscular sendo a mesma, velocidade dependente. A
espasticidade está presente em doenças que acometem o sistema nervoso central via cortico
espinal. A hiperexcitabilidade está relacionada diretamente com a atividade anormal dos fusos
musculares e lesões em SNC tanto como cerebrais podem desencadeá-la, uma vez que as fibras
extrafusais dos músculos são inervadas a nível espinhal, mas recebem influência inibitória e
facilitatória de vias supra espinhais. (Mukherjee and Chakravarty 2010)
A espasticidade não deve ser encarada como vilão no que diz respeito à reabilitação e nem
sempre necessita de tratamento. Precisa ser avaliada corretamente sendo tratada apenas em
casos em que piore a funcionalidade do paciente, gere deformidades ou dor e dificulte a higiene,
posicionamento, o uso de órteses e outra atividade de vida diária (AVD).
O tratamento da espasticidade na AACD procura seguir preceitos já previamente determinados
com estudos científicos seguindo diretrizes determinadas pela Associação Médica Brasileira
(AMB) e Conselho Federal de Medicina e pela literatura mundial.
Em nosso serviço não possuímos um ambulatório específico para este tratamento. Os pacientes
são atendidos em seu ambulatório de origem, avaliados pelo médico fisiatra que define a melhor
opção de tratamento e sendo necessário encaminha para avaliação do ortopedista ou
neurocirurgião.
1.Organograma de atendimento
Ambulatório de fisiatria
Espasticidade +
Deformidade
+
Avaliação ortopedista fisiatra e reabilitação
Se grave neurocirurgião
Espasticidade –
manter acompanhamento com fisiatra
O tratamento da espasticidade tem algumas particularidades na criança e adulto que serão
descritas neste capítulo, porém os princípios básicos são comuns a ambos.
Algumas patologias são mais prevalentes como a paralisa cerebral, trauma crânio encefálico
(TCE), acidente vascular encefálico (AVE), lesão medular (LM), Parkinson e esclerose
múltipla.
As diretrizes definidas pela AMB definem muito bem estes aspectos orientando o tratamento da
espasticidade com os seguintes preceitos: (Mayo NM, 1991).
1.Não existe um tratamento de cura definitiva da lesão;
2. O tratamento é multifatorial visando diminuição da incapacidade;
3.O tratamento deve estar inserido dentro de um programa de reabilitação;
4. O tempo de tratamento deve ser baseado na evolução funcional
O momento de tratar
As intervenções anti espásticas devem ser realizadas o mais precocemente possível em situações
em que haja risco de deformidades, dor, piora de função e interferência nos cuidados com o
paciente. Não há uma regra, mas o tratamento já pode ser iniciado na fase aguda, inclusive na
unidade de terapia intensiva com medidas mais sistêmicas com o uso de medicação via oral ou
com medidas mais pontuais como bloqueios periféricos utilizando a aplicação da toxina
botulínica ou fenol. (Wissel, Ward et al. 2009; Wissel, Schelosky et al. 2010)
Wissel e colaboradores em um estudo com pacientes após AVC fase aguda e subaguda
mostraram que aqueles que tinham maior espasticidade apresentavam maior incidência de dor e
menores índices de Barthel se comparados aos indivíduos com tônus normal. Estes autores
sugeriram neste estudo alguns fatores preditivos para espasticidade severa mais precoce entre
eles: baixo índice de Barthel na avaliação inicial, hemiespasticidade, aumento moderado de
tônus muscular ( Ashworth >3 ), envolvimento de mais de uma articulação no primeiro
seguimento pós lesão e paresia em qualquer dos pontos avaliados. .(Mukherjee and Chakravarty
2010; Perrier, Korner-Bitensky et al. 2010).O processo de reabilitação inclui a avaliação da
espasticidade e o entendimento de sua interferência no aspecto funcional do paciente e uma vez
detectada uma limitação imposta pela mesma, será sempre tempo de tratá-la.
Tratamento
O tratamento deve envolver múltiplas medidas como:
1. afastar fatores possíveis agravantes
2.uso de órteses
3.meios físicos como a crioterapia
4.eletroterapia
5.medicação via oral
6.neurólise com fenol
7.aplicação de toxina botulínica
8. cinesioterapia
9. tratamento neurocirúrgico e ortopédico
É sempre importante lembrar de avaliar e afastar possíveis fatores agravantes da espasticidade,
que provocam estímulos nociceptivos, como fraturas, ossificação heterotópca, luxação do
quadril, úlceras de pressão, presença de processos infecciosos, hábito intestinal e esvaziamento
vesical irregular e trombose venosa profunda entre outros.
2.Tratamentos realizados para espasticidade
Medicamentos
Baclofeno
Tizanidina
Gabapentina
Uso de órteses
Bomba de Baclofeno
Cirurgias ortopédicas
espasticidade
Bloqueios
periféricos
Toxina botulínica
Fenol
Rizotomia
cinesioterapia
Meios físicos
Em outros capítulos do livro serão abordados cinesioterapia, orteses e cirurgias ortopédicas.
Medicamentos
A espasticidade pode ser tratada com medicação via oral de forma exclusiva ou em conjunto
com outros tratamentos como a neurólise química. Não há certo ou errado quanto ao
medicamento de escolha para iniciarmos o tratamento. Em nossa experiência, seguindo o que a
literatura recomenda e outros serviços realizam, em geral, iniciamos o tratamento com
baclofeno.
Baclofeno
Esta medicação tem ação central. Age como análogo de GABA e uma vez ligado a este receptor
no terminal pré sináptico, inibe o reflexo de estiramento muscular. A quantidade de medicação
que atravessa a barreira hematoencefálica é baixa e por esta razão necessitamos de doses mais
altas para conseguirmos níveis séricos suficientes. Utilizamos doses variáveis de 10 mg duas a 4
vezes ao dia em adultos e em crianças 0,75-2,5 mg/Kg/d, dividido em até 4 vezes ao dia.
As dosagens altas raramente são utilizadas devido aos efeitos colaterais como sonolência, boca
seca, obstipação intestinal e desconforto gástrico.
A dosagem máxima tolerada de 80 mg raramente é utilizada devido aos efeitos colaterais como
sonolência, boca seca e desconforto gástrico apresentados ao atingirmos estas dosagens. Uma
preocupação que deve ser também considerada é a diminuição do limiar para convulsões em
pacientes epilépticos.
Benzodiazepínicos
A ação relaxante dos benzodiazepínicos deve-se a um aumento da inibição pré sináptica.O
diazepam, benzodiazepínico de longa duração, ainda é uma das medicações mais utilizadas em
nossa prática por tratar-se de droga barata e de acesso fácil à nossa população.A dose inicial em
geral é de 5 mg à noite para adultos. Em crianças a dose é de 0,12 a 0,8 mg/Kg/d, dividido em
até 3 vezes ao dia, iniciamos com a menor dose à noite
Em situações em que a atenção pode estar comprometida como no TCE, por exemplo, efeitos
colaterais como a sonolência pode ser muito prejudicial, alterando a reabilitação e a qualidade
de vida.
Nestes casos procuramos associar outros tratamentos não medicamentosos e diminuir as doses
da medicação ao máximo tolerado pelo paciente. Uma outra estratégia é a associação de outras
medicações como a tizanidina , baclofeno ou gabapentina que muitas vezes são melhor
toleradas.
Em crianças de baixo peso e ou mesmo em adultos com grave comprometimento respiratório, é
preciso ter cautela porque a medicação pode favorecer a depressão respiratória.
Tizanidina
A tizanidina é um agonista de ação central de receptores alfa 2 adrenérgicos.A dosagem
utilizada varia de 2 mg de 12/12 h a 2 mg de 8/8h.A dose máxima é de 36 mg/dia e o aumento
deve ser sempre gradativo.
Dantrolene sódico
O dantrolene sódico tem uma ação diferente dos demais, já que age no próprio músculo
interferindo com a liberação do cálcio no retículo sarcoplásmatico do músculo. Por ter alguns
efeitos colaterais graves como hipertermia maligna e hepatite, não é utilizado em nossa prática,
mas deve ser citado como uma possibilidade de tratamento.A dose via oral é de 4-8 mg/kg/dia
administradas em 3-4 vezes ao dia.(Mukherjee and Chakravarty 2010)
Uma revisão sistemática sobre o uso de medicações anti espásticas mostrou que os estudos são
muito precários, poucos são controlados e randomizados e que não avaliam como rotina
desfechos como qualidade de vida.(Montane, Vallano et al. 2004).
Gabapentina
A gabapentina inicialmente utilizada para tratar a epilepsia já tem seus efeitos comprovados no
tratamento da espasticidade, principalmente em pacientes com lesão medular têm, já que a
medicação também pode ser utilizada para dor neuropática além, da espasticidade, complicação
comum nestes pacientes. (Gruenthal, Mueller et al. 1997) (Priebe, Sherwood et al. 1997) .Ela
inibe a liberação de glutamato na fenda pré sináptica .(Shimoyama, Shimoyama et al. 2000;
Coderre, Kumar et al. 2005).
Devemos iniciar com doses mais baixas como 300 ou 400 mg e aumentar de forma gradativa.
Bloqueios periféricos
A utilização de substâncias locais em músculos ou nervos pode auxiliar no tratamento da
espasticidade.
Em geral, o bloqueio periférico esta melhor indicado em situações onde a espasticidade é mais
localizada, quando o tratamento conservador isolado não é suficiente ou quando os efeitos
sistêmicos das medicações impedem o seu uso.
As substancias mais comumente utilizadas são o fenol e a toxina botulínica.
Contra indicações gerais:
-Alergia a medicação
-processos infecciosos no local da aplicação
-contraturas e deformidades estabelecidas.
Nestas situações, em geral, não existe beneficio da redução da espasticidade, sendo a indicação
de cirurgia ortopédica a opção mais adequada, mas em algumas situações extremas como o
discreto relaxamento pode facilitar a higiene ou posicionamento, deve haver uma análise caso a
caso.
Uso de toxina botulínica (TBA)
O uso da TBA em pacientes neurológicos deu-se por volta dos anos 80 após aprovação do FDA
devido ao sucesso no uso desta medicação na oftalmologia.
A ação da TBA deve-se a sua ligação em receptores de acetilcolina na fenda pré sináptica,
impedindo a liberação de acetilcolina e a conseqüente contração muscular. A toxina causa uma
denervação química de fibras musculares intra e extra fusais.Sua ação tem início em 24 horas
após a aplicação e seu efeito tem duração em torno de 4 meses. (Rosales, Arimura et al. 1996).
Após um período novos brotamentos axonais ocorrem e novamente as fibras musculares antes
denervadas na junção mioneural,fazem novas conexões.
A aplicação de TBA pode tornar mais visível ou favorecer a fraqueza muscular já que sua ação
é diretamente muscular. Por esta razão, a avaliação com cautela da função, da força e
espasticidade ,devem ser realizadas de maneira concomitante antes da aplicação.
Utilizamos os exames clínicos avaliando a força (utilizando graus de 0 a 5) ,espasticidade
(escala de Asworth modificada),exames de marcha,escalas funcionais para membro
superior,medida da independência funcional entre outros.
A aplicação da toxina botulínica pode ser realizada utilizando algumas técnicas entre elas: uso
da eletroestimulação para encontrar o ponto motor, uso do ultrassom,eletromiografia de
superfície ou apenas a palpação do músculo baseada na anatomia.Não há consenso na literatura
de qual seria a técnica mais adequada.Em nosso serviço alguns profissionais utilizam o
eletroestimulador e outros apenas a anatomia como base para encontrar o melhor ponto motor.
As toxinas utilizadas no Brasil são as que seguem: 100U(BOTOX e PROSIGNE), 500 U
(Dysport) e ainda mais recentemente a de 200U (BOTOX) sendo todas do tipo A.
A diluição é realizada em soro fisiológico 0,9%%.Não deve ocorrer durante a diluição
turbilhonamento evitando a quebra da molécula e uma menor eficácia da medicação.
As doses que devem ser aplicadas variam para cada músculo havendo uma dose mínima para
efeito satisfatório (Plaguezuelos Cobos).Cada paciente deve ser analisado individualmente e a
dose máxima total respeitada (400 U de BOTOX e PROSIGNE e 1600 U de Dysport).
O uso de TBA possui algumas contra indicações relativas como: doença neuro muscular,
coagulopatia ou uso de medicações anticoagulantes que não possam ser suspensas, contraturas
fixas e absolutas como: lactação e gestação, uso de potencializadores como aminoglicosídeos,
alergia conhecida ao medicamento e infecção no local da aplicação.
Em geral a aplicação pode ser realizada em atendimento ambulatorial exceto em casos muito
graves, falta de colaboração do paciente e em crianças para aplicação em múltiplos pontos onde
haja dificuldade de colaboração e desconforto excessivos. Nesses casos a aplicação pode ser
realizada sob anestesia em regime de hospital dia.
Uso em pacientes adultos
Em pacientes adultos temos alguns pontos mais visados que variam de acordo com as
patologias:(Sommerfeld, Eek et al. 2004) (Lundstrom, Terent et al. 2008)
Clínica
de
LEA:
tríceps
sural,tibial
posterior,reto
femoral,adutores,bíceps
braquial,braquioradial,peitoral maior,flexores de punho e dedos.
A técnica para aplicação de cada músculo pode ser bem estudada em manual específico para
tal.(Pleguezuelos C,2009)
Em pacientes pós AVE alguns trabalhos já evidenciaram melhora na espasticidade de membros
superiores ((Rodgers, Shaw et al. 2008), (Ozcakir and Sivrioglu 2007; Urban, Wolf et al. 2010)
e inferiores (Ozcakir and Sivrioglu 2007; Kaji, Osako et al. 2010) após aplicação de toxina
botulínica.
Um estudo duplo cego randomizado com 120 pacientes hemiplégicos mostrou a melhorada
espasticidade em membro inferior com impacto na marcha. (Kaji, Osako et al. 2010)
Clínica de lesão medular a toxina botulínica é menos utilizada. Em pacientes com LM alguns
pontos motores são injetados com fenol já que muitos pacientes têm sensibilidade ausente.
(Levi, Hultling et al. 1995; Elbasiouny, Moroz et al. 2010)
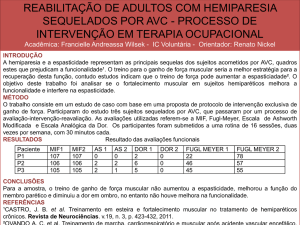
3. Bloqueio periférico na clínica de adultos da AACD
RAO
n. muscul cut
n.fem
LEA
m gastroc
LM
m.peitoral
0
5
10
15
20
m. flexores de
dedos
Uso em crianças
Em crianças com paralisia cerebral duas revisões sistemáticas foram realizadas, uma em
membros inferiores e outra em superiores.
Nos membros inferiores os trabalhos encontrados mostram que o uso da toxina botulínica
parece ser promissor, melhorando a espasticidade e a função, porém mais trabalhos com maior
rigor cientifico devem ser realizados (Ade-Hall 2011). Nos membros superiores o uso da toxina
botulínica associado à terapia ocupacional mostrou-se efetivo no manejo da espasticidade, mas
não de maneira isolada. (Hoare Brian 2011)
Na nossa prática clínica, consideramos que o uso da toxina botulínica quando associado a um
programa reabilitacional auxilia na prevenção de deformidades, facilita o uso das órteses, adia e
auxilia na decisão dos procedimentos cirúrgicos ortopédicos.
Os músculos mais freqüentemente abordados na paralisia cerebral são: gastrocnêmicos,
adutores, isquiotibiais, tibial posterior, nos membros inferiores e nos membros superiores:
bíceps braquial, pronador redondo e adutor de polegar.
Fenol
O fenol provoca uma desnaturação protéica (proteólise), com interrupção dos sinais eferentes
das células hiperexcitáveis do corno anterior da medula, através de uma necrose axonal,
ocasionando melhora da espasticidade. A utilização desse álcool ocorre há mais de 50 anos. A
aplicação é em geral, realizada em nervos motores, pelo risco de disestesia se aplicados em
nervos mistos e em casos específicos também em pontos motores.
Para a localização dos nervos é necessário a utilização de um eletroestimulador.A certificação
de que estamos no local correto para aplicação, ocorre ao obtermos uma contração muscular
com uma corrente de 1 miliampére ou menor.
Importante lembrar que anteriormente à injeção do fenol devemos aspirar para nos certificarmos
que não foi atingido nenhum vaso e que a aplicação será realmente realizada no nervo.
Os nervos mais frequentemente abordados por nós são: nervo musculocutaneo, e ramo anterior
do nervo obturador. Os pontos motores mais frequentemente aplicados são: músculo peitoral e
isquiotibiais em região medial.
Muito frequentemente realizamos bloqueios mistos com o uso do fenol e de toxina botulínica
num mesmo procedimento, já que em alguns casos a dose máxima de toxina botulínica não é
suficiente.
Figura 4: Eletroestimulador para aplicação de fenol
Técnicas cirúrgicas
Bomba de baclofeno intratecal
A utilização de elevadas doses de baclofeno por via oral pode não ser suficiente para diminuir a
espasticidade, expondo o pacientea um risco maior de efeitos colaterais. A via intratecal
possibilita a utilização de doses menores.
Os pioneiros do uso do baclofeno intratecal foram Penn e Kroin, na decada de 80, em pacientes
com espasticidade de origem medular. Este estudo mostrou uma redução da espasticidade
avaliada através da escala de Ashworth comparandoo uso de baclofeno intratecal comparado
com a infusão de soro fisiológico.(Penn, Savoy et al. 1989)
Em revisão feita por Buttler e colaboradores ,a bomba intratecal mostrou-se eficiente em
pacientes com paralisia cerebral para melhora da espasticidade principalmente nos membros
inferiores. As complicações foram incomuns(Butler and Campbell 2000). O uso em crianças e
adultos com marcha funcional ainda é incerto. Pin e colaboradores fizeram uma revisão
sistemática e encontraram em alguns estudos piora funcional nas transferências(Pin, McCartney
et al. 2011)
Um estudo prospectivo em AVC também observou melhora da espaticidade no hemicorpo
acometido, facilitando o treino de força muscular, independência e qualidade de vida (Schiess,
Oh et al. 2011)
Nossa experiência acompanhando alguns casos de grave espasticidade e distonia em crianças
com paralisia cerebral mostrou resultados promissores, porem trata-se de um procedimento com
custo elevado e ainda não disponível no nosso serviço.
Rizotomia dorsal seletiva
Técnica utilizada com mais freqüência em pacientes com lesão medular e paralisia cerebral
crianças ou adultos. Após uma laminectomia e exposição de raízes medulares L2S1,selecionam-se aquelas raízes com resposta exagerada na estimulação elétrica e seccionam-se
as mesmas.A técnica é interessante por ser procedimento de custo relativamente baixo e sem
necessidade de controle a longo prazo como no caso da bomba intratecal de baclofeno.Por ser
técnica irreversível sua realização deve sempre ser discutida com todo a equipe de reabilitação .(
(Elbasiouny, Moroz et al. 2010). A técnica apesar de realizada em região lombar também
melhora a espasticidade em membros superiores por redução dos impulsos ascendentes nos
interneurônios entre região cervical e lombar.
A técnica pode ser utilizada em pacientes mais graves, mas também em pacientes mais leves
com objetivo de melhora funcional e não apenas na prevenção de deformidades, melhora da
higiene e da dor.
A rizotomia na paralisia cerebral (PC) é realizada em nosso serviço já há algum tempo.
Atualmente, os critérios para indicação da técnica são: diagnóstico de PC, condições para
freqüentar terapias, possibilidade de aquisição de órteses necessárias, tratamento anterior
ineficiente (medicação oral, bloqueios periféricos entre outros), pacientes com PC tipo diparesia
espástica, sem movimentações involuntárias associadas, boa compreensão e colaboração
seletividade e sem deformidades, força motora presente (3 ou +), GMFCS II e III , idade entre 5
e 7 e Ashworth 2 ou mais. Nos casos mais graves (GMFCS V) é importante a avaliação das
deformidades da coluna, pois podem piorar após a rizotomia.
Bibliografia
Butler, C. and S. Campbell (2000). "Evidence of the effects of intrathecal baclofen for
spastic and dystonic cerebral palsy. AACPDM Treatment Outcomes Committee
Review Panel." Dev Med Child Neurol 42(9): 634-645.
Coderre, T. J., N. Kumar, et al. (2005). "Evidence that gabapentin reduces neuropathic
pain by inhibiting the spinal release of glutamate." J Neurochem 94(4): 11311139.
Elbasiouny, S. M., D. Moroz, et al. (2010). "Management of spasticity after spinal cord
injury: current techniques and future directions." Neurorehabil Neural Repair
24(1): 23-33.
Gruenthal, M., M. Mueller, et al. (1997). "Gabapentin for the treatment of spasticity in
patients with spinal cord injury." Spinal Cord 35(10): 686-689.
Kaji, R., Y. Osako, et al. (2010). "Botulinum toxin type A in post-stroke lower limb
spasticity: a multicenter, double-blind, placebo-controlled trial." J Neurol
257(8): 1330-1337.
Levi, R., C. Hultling, et al. (1995). "The Stockholm Spinal Cord Injury Study. 3.
Health-related issues of the Swedish annual level-of-living survey in SCI
subjects and controls." Paraplegia 33(12): 726-730.
Lundstrom, E., A. Terent, et al. (2008). "Prevalence of disabling spasticity 1 year after
first-ever stroke." Eur J Neurol 15(6): 533-539.
Montane, E., A. Vallano, et al. (2004). "Oral antispastic drugs in nonprogressive
neurologic diseases: a systematic review." Neurology 63(8): 1357-1363.
Mukherjee, A. and A. Chakravarty (2010). "Spasticity mechanisms - for the clinician."
Front Neurol 1: 149.
Ozcakir, S. and K. Sivrioglu (2007). "Botulinum toxin in poststroke spasticity." Clin
Med Res 5(2): 132-138.
Penn, R. D., S. M. Savoy, et al. (1989). "Intrathecal baclofen for severe spinal
spasticity." N Engl J Med 320(23): 1517-1521.
Perrier, M. J., N. Korner-Bitensky, et al. (2010). "Patient factors associated with return
to driving poststroke: findings from a multicenter cohort study." Arch Phys Med
Rehabil 91(6): 868-873.
Pin, T. W., L. McCartney, et al. (2011). "Use of intrathecal baclofen therapy in
ambulant children and adolescents with spasticity and dystonia of cerebral
origin: a systematic review." Dev Med Child Neurol 53(10): 885-895.
Priebe, M. M., A. M. Sherwood, et al. (1997). "Effectiveness of gabapentin in
controlling spasticity: a quantitative study." Spinal Cord 35(3): 171-175.
Rodgers, H., L. Shaw, et al. (2008). "Study design and methods of the BoTULS trial: a
randomised controlled trial to evaluate the clinical effect and cost effectiveness
of treating upper limb spasticity due to stroke with botulinum toxin type A."
Trials 9: 59.
Rosales, R. L., K. Arimura, et al. (1996). "Extrafusal and intrafusal muscle effects in
experimental botulinum toxin-A injection." Muscle Nerve 19(4): 488-496.
Schiess, M. C., I. J. Oh, et al. (2011). "Prospective 12-month study of intrathecal
baclofen therapy for poststroke spastic upper and lower extremity motor control
and functional improvement." Neuromodulation 14(1): 38-45; discussion 45.
Shimoyama, M., N. Shimoyama, et al. (2000). "Gabapentin affects glutamatergic
excitatory neurotransmission in the rat dorsal horn." Pain 85(3): 405-414.
Sommerfeld, D. K., E. U. Eek, et al. (2004). "Spasticity after stroke: its occurrence and
association with motor impairments and activity limitations." Stroke 35(1): 134139.
Urban, P. P., T. Wolf, et al. (2010). "Occurence and clinical predictors of spasticity after
ischemic stroke." Stroke 41(9): 2016-2020.
Wissel, J., L. D. Schelosky, et al. (2010). "Early development of spasticity following
stroke: a prospective, observational trial." J Neurol 257(7): 1067-1072.
Wissel, J., A. B. Ward, et al. (2009). "European consensus table on the use of botulinum
toxin type A in adult spasticity." J Rehabil Med 41(1): 13-25.