Principais
Patologias que
afetam o Sistema
Respiratório
Prof.ª Emanuelle Ferreira de Souza
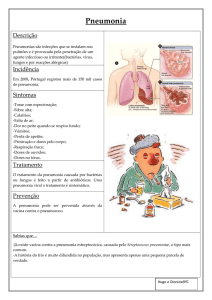
Pneumonia
Conceito:
• Pneumonia é a reação inflamatória
dos pulmões, causada por uma
variedade de agentes patogênicos,
que atinge os dos pulmões, mas
especificamente
dos
alvéolos
pulmonares onde desembocam as
ramificações terminais dos brônquios
e, às vezes, os interstícios (espaço
entre um alvéolo e outro).
Conceito:
Na pneumonia os alvéolos se enchem de
pus, muco e outros líquidos, o que
impede o seu funcionamento adequado.
O oxigênio pode não alcançar o sangue, e
se existe oxigênio insuficiente no sangue,
as células do corpo não funcionam
adequadamente. Por esse motivo, e pelo
risco da infecção se espalhar pelo corpo,
a pneumonia pode ser fatal.
Epidemiologia
No Brasil, as pneumonias foram a
causa básica de 17.220 mortes na faixa
etária de 65 anos ou mais, durante o
ano de 1996.
De acordo com o Serviço de
Vigilância Epidemiológica da Fundação
Nacional de Saúde (FUNASA), a taxa
de
hospitalização
por
gripe
e
pneumonia em idosos foi de 12,5 por
1.000 habitantes.
Epidemiologia
Os dados de hospitalização do Sistema
Único de Saúde (SUS) demonstram que a
pneumonia é a terceira causa de internações
entre indivíduos com 65 anos de idade ou
mais, representando 6,8% do total de
internações hospitalares no SUS, com um
custo médio unitário de R$ 194,09.
Em 1997, 17,8% das Autorizações de
Internação
Hospitalar
(AIHs)
foram
decorrentes de doenças respiratórias agudas
e pneumonia em idosos, representando um
custo de R$99,7 milhões. Pode causar morte.
Quadro Clínico:
• A apresentação clínica das pneumonias é
bastante variável e depende da intensidade
da infecção, agente etiológico do mesmo.
• A distinção entre pneumonia viral e
bacteriana nem sempre é evidente.Início
súbito
associado
à
toxemia
sugere
pneumonia bacteriana enquanto que o início
gradual numa criança em bom estado geral
fala a favor da pneumonia
viral.
•
•
•
•
•
•
•
•
•
Sinais e Sintomas
Febre e suor intenso
Calafrios e tremores
Falta de apetite
Dor no peito que piora com a respiração, em
crianças maiores
Tosse com catarro esverdeado, marrom, ou
com raias de sangue.
Respiração ofegante, gemência e prostração
Aceleração do pulso
Alterações da Pressão Arterial;
Mal-estar generalizado;
Sinais e Sintomas
• Falta de Ar;
• Secreção de muco purulento de cor
amarelada ou esverdeada ou cor de tijolo, as
vezes com rajas de sangue;
Em casos graves, os lábios e unhas podem
ficar roxos por falta de oxigênio no sangue e
pode haver confusão mental. Em crianças
muito pequenas ou já com outras doenças de
base, a pneumonia pode ocorre sem a
presença dos sinais clássicos, o que muitas
vezes dificulta o diagnóstico.
Fatores de Risco:
• Idade Avançada/Idosos
• Fumo: Provoca reação inflamatória que
facilita a penetração de agentes
infecciosos;
• Álcool: Interfere no sistema imunológico
e na capacidade de defesa do aparelho
respiratório;
• Ar-condicionado: deixa o ar muito seco,
facilitando a infecção por vírus e
bactérias;
• Constipações mal curadas;
• Mudanças bruscas de temperatura;
Fatores de Risco:
• Alergias Respiratórias e
Pneumoconioses;
• Internações de longa data;
• Insuficiência Cardíaca;
• Colonização da Orofaringe;
• Aspiração (micro e macro);
• Cirrose Hepática;
• Deficiência Nutricional;
• Doença Pulmonar Obstrutiva Crônica.
Etiologia:
• A pneumonia bacteriana é a mais freqüente,
ocorrendo em aproximadamente 50% dos
casos. A causa mais comum de pneumonia
bacteriana em adultos é uma bactéria
chamada Pneumococo. As bactérias estão
presentes na cavidade oral de algumas
pessoas normais. Quando as defesas do
organismo enfraquecem, elas podem ser
aspiradas para os pulmões e causar a
pneumonia.
Etiologia:
• As pneumonias virais podem ser
causadas por muitos tipos diferentes de
vírus, incluindo o vírus da gripe.
Ocorrem mais comumente no outono e
no inverno. As pneumonias virais
podem ser complicadas por pneumonias
bacterianas. As crianças com doença
cardíacas ou pulmonares crônicas
podem ter pneumonias graves pelo
vírus da gripe.
Etiologia:
• Outros microorganismos causadores da
pneumonia são o Mycoplasma (segunda
causa mais freqüente de pneumonia),
Chlamydia (relativamente freqüente), e
Legionella (incomum, mas causa muitos
casos de pneumonia grave). Esses
agentes, assim como os vírus, podem
ser contagiosos, acometendo várias
pessoas que convivem em um mesmo
ambiente.
Etiologia:
• Pessoas com uma diminuição do
sistema de defesa do organismo,
como os portadores de HIV e
pacientes com câncer em tratamento
com quimioterapia, podem ter
pneumonia por agentes infecciosos
incomuns. O Pneumocystis carinii é
um fungo que comumente causa
pneumonia em pessoas com AIDS.
Complicações:
• A complicação mais comum da
pneumonia é o derrame pleural. Os
pulmões são revestidos por duas
membranas, as pleuras. O derrame
pleural é o acúmulo de líquido entre
essas membranas. Algumas vezes
esse líquido pode se transformar em
pus, que deverá ser drenado para o
controle da infecção.
Complicações:
• A bacteremia é uma complicação
bastante grave da pneumonia,
ocorre
quando
as
bactérias
alcançam o sangue, podendo se
espalhar por todo o corpo,
apresentando risco de vida. Bebês
apresentam com frequencia esta
quadro, quando a pneumonia não é
tratada a tempo.
Diagnóstico:
• Hemocultura: devem ser colhidas pelos
menos 3 vezes, com variável taxa de
identificação segundo o agente etiológico.
• Cultura e bacterioscopia do derrame pleural:
fornece boa taxa de recuperação, sendo
medida importante em todos os casos em que
se apresente;
• Rx do tórax é muito útil na confirmação do
diagnóstico e muitas vezes pode orientar
quanto ao agente etiológico.
Diagnóstico:
É importante ressaltar que a radiografia
pode ser normal no início do quadro. Por isso,
quando a clínica for sugestiva de pneumonia,
o tratamento não deve ser retardado até
aparecerem alterações na radiografia dos
pulmões.
O Rx do tórax é imprescindível nas
suspeitas
de
pneumonia
complicada
(derrame pleural, pneumotórax), em cç no
período perinatal ou imunodeprimida.
Tratamento:
• Uso de antibióticos, entretanto, não
existe tratamento efetivo para as
pneumonias virais. Após o uso de
um antibiótico adequado, espera-se
que ocorra melhora dos sintomas
após 48 a 72 horas.
• A criança deve fazer um controle
ambulatorial, no segundo dia de
antibióticos, para que seja avaliada
sua melhora.
Tratamento:
• Rx são feitos no momento do
diagnostico, mas se a evolução for
boa, não é necessário um Rx de
controle,
evitando-se
assim
a
irradiação da criança, baseando-se o
médico na evolução clinica, melhora
da febre, melhora do apetite e
diminuição da prostração.
• A maioria das pneumonias em
pacientes previamente saudáveis
pode ser tratada em casa.
Tratamento:
• Nos
casos
mais
graves,
entretanto, é necessária a
hospitalização
para
receber
antibiótico venoso e oxigênio.
• È muito importante que o
paciente beba muito líquido, que
evita a desidratação e ajuda na
expectoração.
Recomendações / Prevenção
• Não fume e não beba exageradamente;
• Observe as instruções do fabricante
para a manutenção do ar-condicionado
em condições adequadas, limpando-o
regularmente;
• Não se exponha a mudanças bruscas de
temperatura;
• Procure atendimento médico para
diagnóstico precoce de pneumonia,
para diminuir a probabilidade de
complicações.
Recomendações / Prevenção
• Se tiver mais de 60 anos vacine-se
contra a gripe anualmente.
• Está disponível também a vacina contra
o pneumococo, o principal agente
causador da pneumonia. Ela está
indicada para pessoas com maior risco
de adquirir a doença e de ter suas
complicações: pessoas com doenças
crônicas pulmonares, cardíacas, renais,
diabéticas, residentes de asilos e
pessoas com 60 anos ou mais;
Recomendações / Prevenção
• Em pessoas acamadas e/ou com
mais de 60 anos (que não realizam
nenhuma
atividade
física)
recomenda-se
que
se
faça
Tratamento Fisioterápico Preventivo
(duas ou três sessões por semana),
afim de manter uma boa condição
pulmonar destes indivíduos.
Resfriado Comum
Definição:
• O resfriado é uma doença do trato
respiratório superior muito freqüente.
• Esta é geralmente causada por um vírus,
embora também possa ter etiologia
bacteriana.
Sinais e Sintomas:
•
•
•
•
•
•
•
•
•
Normalmente, os sintomas surgem de 1 a 3 dias após a
pessoa entrar em contato com o vírus, e podem durar até uma
semana, na maioria dos casos. Dentre os sintomas,
destacamos:
Nariz com secreção (coriza) intensa – como água nos primeiros
dias. Mais adiante, pode tornar-se espessa e amarelada;
Obstrução do nariz dificultando a respiração, espirros, tosse e
garganta inflamada (dolorosa);
Diminuição do olfato e da gustação;
Voz “anasalada” (voz da pessoa que está com o nariz entupido);
Rouquidão;
Dores pelo corpo;
Dor de cabeça;
Febre (pode ocorrer em crianças). Incomum em adultos.
Adultos podem ter febre baixa, enquanto as crianças podem ter
febre alta;
Modo de Transmissão:
•
•
•
•
No bocejo da pessoa infectada.
Na fala da pessoa infectada.
Na hora que a pessoa infectada tosse.
Quando a pessoa espirra.
Tratamento:
• O tratamento é meramente sintomático no
de etiologia viral, enquanto o resfriado de
origem bacteriana tem tratamento com
antibióticos. E pode complicar para
pneumonia.
• Esta patologia é transmitida quando uma
pessoa esta infectada e entra em contado
com outras pessoas não infectadas
Bronquite
Definição:
É uma Inflamação da membrana
mucosa dos brônquios, que produz uma
tosse persistente acompanhada de
expectoração.
Apresenta-se de duas formas: bronquite
aguda e bronquite crónica.
Bronquite Crônica
• Bronquite crônica é uma afecção que se repete ao longo
de vários anos, onde o doente segrega uma quantidade
excessiva de muco procedente das glândclas mucosas
hipertrofiadas.
• O seu diagnóstico implica, naturalmente, na eliminação
de outras afecções respiratórias também caracterizadas
por hipersecreção brônquica crônica (Bronquiectasias;
Tuberculose);.
• São múltiplos os agressores inaláveis (poluição ambiental
doméstica, profissional, geral; agentes infecciosos; etc.),
os processos obstrutivos situam-se na dependência de
quadros de hipersecreção mucosa, com hiperplasia e
hipertrofia das glândulas e das células mucosas epiteliais.
A agressão das VAs por agentes irritativos (tabaco) e
infecciosos constitui mecanismo próinflamatório
determinante.
Bronquite aguda
• Bronquite é a inflamação da árvore brônquica (canais, chamados
de brônquios, pelos quais o ar chega até os alvéolos), que
produz aumento de secreção e determina o aparecimento de
tosse e expectoração. Esse território toma-se propício à
proliferação de bactérias, havendo assim infecção, o que agrava
o quadro inflamatório. A inflamação, por sua vez, reduz o calibre
das vias aéreas, ocasionando o aparecimento de chiado no peito
e falta de ar.
• A bronquite aguda, em geral conseqüência de resfriado ou
gripe, não deve demorar mais de 2 ou 3 semanas para ser
curada. A sintomatologia mais freqüente é representada por
tosse, expectoração, chiado no peito e falta de ar.
• A conseqüência mais freqüente, caso a bronquite aguda e
suas causas não sejam tratadas adequadamente, é a sua
cronificação, ou aparecimento de surtos infecciosos repetitivos,
podendo facilitar o aparecimento de pneumonia. A bronquite
pode se associar, em decorrência do tabagismo, ao câncer e ao
enfisema.
Sinais e Sintomas:
• Tosse
• Expectoração - predominantemente purulento,
mucoso ou sanguinolento.
• Falta de ar
• Sibilância
• Cianose
• Inchaço
• Febre
• Fadiga
Tratamento:
• Agentes Mucolíticos e Fluidificantes diminuem a viscosidade do catarro
e assim evitam que com a secagem da secreção forme obstruções nos
brônquios. Com a diminuição da viscosidade da secreção, as vias
respiratórias ficam menos congestionadas, e assim há uma melhora
significante da respiração.
• Exercícios da terapia de reabilitação fazem com que o paciente seja
capaz de utilizar a sua energia melhor ou de uma forma em que haja
menor gasto de oxigênio.
• A oxigenoterapia (uso de oxigênio em casa), quando necessária,
também pode melhorar os sintomas, além de aumentar a expectativa
de vida.
• Corticóides (medicamentos utilizados para controlar a inflamação
crônica dos brônquios) minimizam os sintomas.
• Além disso, antibióticos ajudam muito nos casos de exacerbação da
doença, quando resultam de uma infecção bacteriana nos brônquios.
• Broncodilatadores
• Os broncodilatadores melhoram o fluxo de ar nesta doença, aliviando a
falta de ar e a sibilância. Podem ser utilizados através de nebulizações,
nebulímetros (semelhantes à "bombinha" da Asma), cápsulas de inalar,
comprimidos, xaropes, etc.
Prevenção:
• Na bronquite crônica, é importante a vacinação anual
contra o vírus causador da gripe, uma vez que esta pode
piorar a doença.
• Com este mesmo objetivo, é indicado também o uso da
vacina contra o pneumococo, que é a principal bactéria
causadora de infecções respiratórias..
• Tabaco - Uma das principais medidas preventivas a
serem tomadas é não fumar. O médico pode oferecer ao
seu paciente auxílio neste sentido, podendo indicar
medicações auxiliares. A reposição de nicotina por
gomas, adesivos ou outros recursos podem ser
utilizados.
• Pessoas com predisposição a crises de bronquite devem
evitar áreas poluídas, doentes com quadros infecciosos
das vias aéreas superiores e, sobretudo, devem se
abster de fumar.
Curiosidades:
• Em indivíduos normais, os quadros de Bronquite Aguda são mais
frequentes na criança e no adolescente; devidos aos Vírus
(lnfluenza, Parainfluenza, Sincial Respiratório, Adeno, Rino) ou
muito mais raramente, a agentes bacterianos (Mycoplasma
pneumoniae, Bordetella pertussis, Clamydia pneumoniae),
nomeadamente às três primeiras estirpes virais e à primeira das
bacterianas.
• Trata-se de uma ocorrência mais comum em crianças, por
estarem em formação e serem mais sensíveis.
• O quadro de bronquite pode regredir parcial ou totalmente, se o
paciente for adequadamente tratado.
• O tratamento fundamenta-se na administração de antibióticos,
nos casos de infecção bacteriana, associados a medicamentos
broncodilatadores e, em alguns casos, os corticóides.
Asma
Definição:
• A asma é uma doença inflamatória crônica das vias áreas, que
resulta na redução ou até mesmo obstrução no fluxo de ar.
• Sua fisiopatologia está relacionada a interação entre fatores
genéticos e ambientais que se manifestam como crises de falta
de ar devido ao edema da mucosa brônquica, a hiperprodução
de muco nas vias aéreas e a contração da musculatura lisa das
vias aéreas, com conseqüente diminuição de seu diâmetro
(broncoespasmo).
• As crises são caracterizadas por vários sintomas como: dispnéia,
tosse e sibilos, principalmente à noite.
• O estreitamento das vias aéreas é geralmente reversível porém,
em pacientes com asma crônica, a inflamação pode determinar
obstrução irreversível ao fluxo aéreo.
• As características patológicas incluem a presença de células
inflamatórias nas vias aéreas, exsudação de plasma, edema,
hipertrofia muscular, rolhas de muco e descamação do epitélio.
• O diagnóstico é principalmente clínico e o tratamento consta de
medidas educativas.
Epidemiologia:
A Asma é responsável no Brasil como a
terceira causa de internação dentro do
Sistema Único de Saúde.
Em 2007 foram registradas 273.205 internações
por asma no Brasil, o que equivale a 2,41%
das internações totais, só ficando atrás das
pneumonias e insuficiência cardíaca
congestiva e doenças renais
Sinais e Sintomas:
• a tosse que pode ou não estar
acompanhada de alguma expectoração
(catarro),
• a falta de ar com dor ou ardência no peito
• chiado(sibilância).
• Na maioria das vezes não há expectoração
ou se tem é tipo "clara de ovo".
Classificação
De acordo com os padrões das crises e testes, a asma pode ser classificada em:
•
Asma Intermitente:
•
Asma Persistente Leve:
–
–
–
–
sintomas menos de uma vez por semana;
crises de curta duração (leves);
sintomas noturnos esporádicos (não mais do que duas vezes ao mês);
provas de função pulmonar normal no período entre as crises.
–
–
presença de sintomas pelo menos uma vez por semana, porém, menos de uma vez ao dia;
presença de sintomas noturnos mais de duas vezes ao mês,porém, menos de uma vez por
semana;
provas de função pulmonar normal no período entre as crises.
–
•
Asma Persistente Moderada:
•
Asma Persistente Grave:
–
–
–
–
–
–
–
–
sintomas diários;
as crises podem afetar as atividades diárias e o sono;
presença de sintomas noturnos pelo menos uma vez por semana;
provas de função pulmonar: pico do fluxo expiratório (PFE) ou volume expiratório forçado no
primeiro segundo (VEF¹) >60% e < 80% do esperado.
sintomas diários;
crises freqüentes;
sintomas noturnos freqüentes;
provas de função pulmonar: pico do fluxo expiratório (PFE) ou volume expiratório forçado no
primeiro segundo (VEF¹) > 60% do esperado
Diagnóstico:
• O diagnóstico é feito baseado nos sinais e
sintomas que surgem de maneira repetida e
que são referidos pelo paciente.
• Radiografia do tórax,
• Exames de sangue e de pele (para constatar
se o paciente é alérgico)
• Espirometria que identifica e quantifica a
obstrução ao fluxo de ar.
Tratamento:
• Tanto os broncodilatadores quanto os antiinflamatórios
podem ser usados de várias formas:por nebulização,
– nebulímetro ("spray" ou "bombinha"),
– inaladores de pó seco (através de turbuhaler, rotahaler,
diskhaler ou cápsulas para inalação) –>são diferentes (e
práticos) dispositivos para inalação;
– comprimido;
– xarope.
• Exercícios posturais para relaxamento, mobilidade,
alongamento e fortalecimento também são
fundamentais para corrigir deformidades torácicas e
posturais, comuns nos casos de doença avançada e com
crises freqüentes.
Prevenção
• Como prevenção de crises de asma, o
asmático poderá usar os corticosteróides
• Além de ter um bom controle ambiental,
evitando exposição aos catalizadores da
crise asmática.
• Não há como prevenir a existência da
doença, mas sim as suas exacerbações e
seus sintomas diários.
Fatores de Risco e Prognóstico
• O prognóstico para asmáticos é bom, especialmente para
crianças com a doença .
• Para os asmáticos diagnosticados durante a infância, 54%
não irão ter mais o diagnóstico após uma década. A extensão
do dano permanente ao pulmão em asmáticos ainda não é
clara.
• Alguns dos fatores de risco potencial no prognóstico da asma
brônquica são a hiper-reatividade das vias aéreas, alergia
atópica, infecções respiratórias, tabagismo, condições
climáticas e o início da doença em idade precoce.
• Já como fatores precipitantes e agravantes incluem-se os
alergênios (pêlos de animais, fungos, pólens, insetos, etc),
irritantes (tintas, aerossóis, perfumes, produtos químicos,
fumaça de cigarro, etc), condições climáticas desfavoráveis
(poluição, ar frio, etc), infecções (geralmente as virais),
exercícios físicos, fatores emocionais, refluxo gastroesofágico,
fatores endocrinológicos e a hipersensibilidade não alérgica a
fármacos e produtos químicos.
Bronquiolite
Definição:
A bronquiolite é a afecção respiratória
aguda mais freqüente e a principal causa de
hospitalização nas crianças nos primeiros dois
anos de vida.
Ocorre quando as vias aéreas mais
estreitas dos pulmões, chamados bronquíolos,
ficam inflamadas e acumulam muco.
Estima-se
que
2/3
dos
bebês
desenvolvam bronquiolite no primeiro ano de
vida porque as suas vias aéreas são menores e
os pulmões e sistema imune ainda não estão
completamente desenvolvidos.
Sinais e Sintomas:
• Em geral, são semelhantes aos
sintomas de uma gripe persistente. A
criança tem dificuldades em respirar
porque a quantidade de ar que entra
nos pulmões diminui devido à presença
de secreções.
Sazonalidade
A esmagadora maioria dos casos ocorre
nos periodo de outono e inverno e o
principal agente é o Virus RSV
(respiratory syncytial virus),
responsável por metade dos casos.
Tratamento
• Como a bronquiolite é uma afecção benigna
com melhora espontânea após alguns dias,
os maiores perigos para a saúde do bebê
estão relacionadas com a ventilação
deficiente, quer em termos da [Hipóxia] quer
do risco de infecção respiratória.
• Para evitar estes problemas, as opções são a
aspiração de secreções através de uma
colocação de sonda até à traquéia /
brônquios principais,
• Fisioterapia Respiratória que utiliza técnicas
não invasivas para promover a eliminação
das secreções brônquicas com técnicas de
potenciam as respostas fisiológicas normais.
Tratamento:
• Uma vez que o principal agente é de
origem Viral, numa primeira fase é
desaconselhado o uso de antibióticos, a
menos que o médico suspeite de infecção
bacteriana simultânea (o que é
razoavelmente comum)
• Sendo basicamente sintomático.
Enfisema
Pulmonar
Definição:
Enfisema é uma doença pulmonar obstrutiva
crônica caracterizada pela dilatação
excessiva dos alvéolos pulmonares, o que
causa a perda de capacidade respiratória e
uma oxigenação insuficiente. Ela
geralmente é causada pela exposição a
produtos químicos tóxicos ou exposição
prolongada ao fumo de tabaco.
Caracteriza-se pela hipertrofia e
hiperplasia das paredes das mucosas.
Sinais e sintomas
• O enfisema é caracterizado pela perda da
elasticidade do tecido pulmonar, destruição das
estruturas que suportam os alvéolos, e destruição
dos capilares que nutrem os alvéolos. O resultado é
que as pequenas vias aéreas colabam durante a
exalação do ar, levando a uma forma obstrutiva de
doença pulmonar. Os sintomas incluem:
- a falta de ar, hipoventilação, e peito
expandido.
Assim que o enfisema avança, podem-se observar
deformidades nas unhas, decorrentes da hipóxia.
Prognóstico
• O enfisema é uma condição degenerativa
irreversível, embora possa haver uma pequena
recuperação da função pulmonar.
• Interrupção do tabagismo por parte do paciente
e a diminuição à exposição a cigarros.
• A reabilitação pulmonar também pode ser muito
útil para melhorar a qualidade de vida do
paciente.
• Em situações mais graves, pode levar à morte.
Tratamento
• broncos dilatadores (aminofilina, efedrina).
• fluidificantes (xaropes, iodeto de potássio).
• O enfisema também é tratado com anticolinérgicos,
broncodilatadores e medicação esteróide (inalada ou
oral).
• Além disso a suplementação de oxigênio também é
necessária.
• antibiótico terapia (penicilina, ampicilina, tetraclinas).
• oxigênioterapia.
• inalação.
• sedativos.
• corticosteróide.
Associações
• O enfisema é geralmente associado à
bronquite ou bronquite crônica.
Embolia
Pulmonar
Definição:
• Embolia pulmonar ou tromboembolismo
pulmonar (TEP) é o bloqueio da artéria
pulmonar ou um de seus ramos, geralmente
ocorrendo quando um trombo venoso
profundo (sangue coagulado de uma veia) se
desloca de seu local de formação e viaja, ou
emboliza, para o fornecimento sanguíneo
arterial de um dos pulmões.
Sinais e Sintomas:
•
•
•
•
•
•
dificuldade de respiração
dor torácica na inspiração
Palpitações
baixa saturação de oxigênio sanguíneo (hipóxia)
respiração rápida (taquipnéia)
freqüência cardíaca aumentada (taquicardia).
Casos graves de embolia pulmonar não tratada
podem levar a colapso, instabilidade circulatória e
morte súbita.
Diagnóstico:
• O diagnóstico é baseado nestes achados
clínicos em combinação com exames
laboratoriais e estudos de imagem.
• Enquanto o padrão ouro para o diagnóstico
é o achado de um coágulo na angiografia
pulmonar, a angiografia pulmonar por
tomografia computadorizada é a
modalidade de estudo de imagem mais
utilizada atualmente.
Tratamento:
• O tratamento busca diminuir as conseqüências,
com medidas para melhorar a eficiência
circulatória, diminuindo a sobrecarga cardíaca, e
melhorar a eficiência pulmonar, com aumento da
oxigenação do sangue.
• O tratamento é realizado com medicação
anticoagulante, incluindo heparina e warfarina.
• Casos graves podem necessitar de trombólise
com drogas como o ativador do plasminogênio
tecidual ou podem necessitar de intervenção
cirúrgica através de trombectomia pulmonar
Patofisiologia
• Êmbolo, neste caso, é algo que não tenha fluidez necessária
para passar por todos os segmentos da circulação pulmonar.
Por exemplo, se um coágulo se forma em uma veia da perna
esquerda e se solta do seu local de origem, o fluxo do
sangue o transportará. Ele sairá da veia original e subirá
progressivamente até atingir a veia cava inferior. Seguirá
então por dentro do coração, através do átrio direito e do
ventrículo direito. Daí passará ao tronco da artéria pulmonar,
as artérias pulmonares direita ou esquerda e a seus ramos
progressivamentes menos calibrosos. Quando atingir um
ramo mais estreito que seu tamanho, o coágulo ali pára,
interrompendo a circulação local. Os êmbolos podem ser
coágulos sanguíneos, bolhas de gás ou gordura, entre outras
possibilidades. O termo embolia pulmonar é usado quase
como sinônimo de embolia por coágulo, já que é a situação
mais comum.
Fatores de Risco
•
•
•
•
•
•
•
•
•
•
•
•
•
•
•
•
•
•
Imobilidade no leito;
Repouso prolongado;
Anestesia;
Insuficiência cardíaca;
Trombose venosa prévia;
Gravidez;
Imobilização de membros por gessos e ataduras;
Politraumatismos;
Faturas ósseas;
Inflamação;
Cirurgias de grande porte;
Quemaduras;
Infarto do miocárdio;
ICC;
Idade acima de 40 anos;
AVE
Parto e puerpério e;
Estados de hipercogulabilidade.
Conseqüências
• Quando uma embolia pulmonar ocorre,
subitamente a circulação é interrompida em uma
parcela do pulmão. Isto fará com que aumente a
resistência a circulação do sangue e diminua a
área de funcionamento normal do pulmão. O
aumento da resistência sobrecarrega o coração.
A diminuição da área de trocas gasosas leva a
menor oxigenação do sangue. Conforme a
situação prévia da pessoa que sofreu a embolia
isto pode desde não ser percebido até provocar
morte súbita. A maior parte das embolias é
pequena e não é percebida.
Tuberculose
Situação da Tuberculose no Mundo
Ameaça a civilização igual a violência e o
terrorismo Mundial.
Se o caminho que esta sendo percorrido,
não for mudado, nos próximos 20 anos
surgirão:
1 bilhão de novos casos
200 milhões de doentes
35 milhões de morte
Tuberculose
Realidade Mundial, Brasileira e de Minas Gerais
Parâmetros
Situação
Mundial
Situação
Brasileira
Situação de
Minas Gerais
Infectam
3 pessoas/seg
5 pessoas/min
1 pessoas/min
Adoecem
15 pessoas/min
1 pessoas/ 6 min 16 pessoas/dia
Morrem
04 pessoas/min
16 pessoas/dia
1 pessoa/dia
O que é Tuberculose?
Doença Infectocontagiosa, causada
pelo Mycrobacterium
tuberculosis, também
conhecido como
Bacilo de Koch.
Órgãos freqüentemente
acometidos pela Tuberculose.
Sintomático Respiratório
• Tosse seca por 3 semana ou mais no
inicio seca depois produtiva
• Perda de peso e cansaço fácil
• Febre baixa, geralmente à tarde
• Dor no peito e/ou nas costas
• Suores noturnos
Transmissão
É feita pelo ar. O doente, ao tossir e espirrar, elimina gotículas
contendo no seu interior de um a dois bacilos, podendo atingir
os alvéolos pulmonares e ai iniciar a sua Multiplicação.
Grupos de Risco de
Adoecimento
Pacientes com: HIV, Diabetes, Câncer,
Cardiopatias congênitas, pacientes em
Hemodiálises, usuários de drogas, pacientes que
fizerem algum tipo de transplante e Recémnascidos de mães que tem Tuberculose.
Fatores que influenciam na progressão da
Tuberculose
Condição Moradia
(Aglomerações)
Má alimentação
Falta de Higiene
Falta de Informação
Vacina BCG
Esta vacina ela serve para proteger
as pessoas da forma grave da Tuberculose.
É prioritariamente indicada para crianças de
menores de 01 ano (portaria nº 452/6/12176
MS).
Revacinação – não indicada
Diagnóstico
•
•
•
•
Sintomático
Exame de Escarro de Sintomático
RX de tórax
Exame de Escarro 3 amostras em
jejum
Tratamento
Feito com acompanhamento
medico mensal, realização
de RX e Exame de Escarro.
Duração: 6 meses a 1 Ano
Medicação: Rifampicina + Isoniazida +
Pirazinamida e/ou Etambutol para as
formas graves
Não vamos deixar que a Tuberculose volte
a tomar conta da nossa Cidade, do nosso
Estado, do nosso pais e conseqüentemente
do nosso mundo!!!
Oriente a sua família, vizinhos, comunidade,
colegas que ...
Doença Pulmonar Obstrutiva Crônica
Definição:
Doença pulmonar obstrutiva
crônica (DPOC) é uma doença
crônica, progressiva e irreversível que
acomete os pulmões e tem como
principais características a destruição
dos alvéolos. Ocorre com mais
freqüência em homens com idade mais
avançada.
Fatores desencadeantes
• Os principais fatores desencadeadores do
DPOC (enfisema e bronquite crônica) estão
relacionados principalmente ao tabagismo,
seguido de exposição passivo do fumo
(pessoa que vive junto com o fumante),
exposição à poeira por vários anos, poluição
ambiental, e até fatores genéticos nos casos
que se comprova a deficiência de enzimas
relacionadas à destruição do parênquima
pulmonar (estruturas dos pulmões).
Epidemiologia
• De acordo com a Organização Mundial
de Saúde, 80 milhões de pessoas no
mundo sofrem de DPOC moderada a
severa e 3 milhões morreram desta causa
em 2005.
• No Brasil, a doença afeta 5,5 milhões de
pessoas, segundo o Consenso Brasileiro
de DPOC.
Causas
• Esta patologia pode desenvolver-se após vários anos de tabagismo ou
exposição à poeira (em torno de 30 anos), levando a danos em todas
as vias respiratórias, incluindo os pulmões. Estes danos podem ser
permanentes. O fumo contém irritantes que inflamam as vias
respiratórias e causam alterações que podem levar à doença
obstrutiva crônica.
• As substâncias do tabaco provocam basicamente as seguintes
alterações no sistema respiratório:
• (1) estimulam a hipertrofia das glândulas submucosas determinando um
aumento na secreção de muco na árvore traqueobrônquica;
• (2) inibem o movimento ciliar das células epiteliais;
• (3) ativam macrófagos alveolares que secretam susbtâncias quimiotáxicas para
os neutrófilos que por sua vez liberam enzimas proteolíticas como a elastase;
• (4) inibem ainda a alfa1-antitripsina, enzima inibidora fisiológica da elastase.
• Existe uma afecção hereditária autossômica recessiva rara em que há
muito pouca ou nenhuma produção de alfa1-antitripsina no
organismo, desenvolvendo-se um enfisema isolado em crianças ou
adolescentes, especialmente nos fumadores.
Fisiopatologia
• A limitação do fluxo aéreo pode decorrer da diminuição
da retração elástica do parênquima pulmonar,
hipersecreção de glândulas da mucosa e inflamação das
vias aéreas levando a fibrose e ao estreitamento da
mesma.
• A contração das musculaturas lisas dos brônquios pode
levar à obstrução das vias aéreas.
• O trabalho expiratório está aumentado.
• A hiperinsuflação pulmonar pode ocorrer decorrente da
limitação ao fluxo aéreo e levar ao aumento do trabalho
inspiratório.
• Alterações da relação V/Q são responsáveis por
hipoxemia e hipercapnia.
Sinais e Sintomas
•
•
•
•
dispnéia
tosse produtiva matinal,
Hemoptise na expectoração.
Os portadores de DPOC podem
apresentar quadro crônico de hipoxemia
e hipercapnia, evidenciados nos exames
gasométricos.
Diagnóstico
• Quadro clínico associado a antecedentes epidemiológicos.
• Raio-X do tórax mostrando hiperinsuflação e coração em
"gota"
• gasometria arterial por um pH relativamente baixo,
PaCO2, HCO3 e BE (base excess) elevados. O
• Ecocardiograma é útil para detecção de sinais indicativos
de sobrecarga ventricular direita e de taquiarritmias
associadas
• A severidade da DPOC pode ser classificada ao se usar a
espirometria, na qual é conferida a capacidade pulmonar
do paciente:
Tratamento
• O início do tratamento do portador de DPOC é a
interrupção do tabagismo. Podem ser usados
antiinflamatórios,broncodilatadores e corticoides orais e
inalatótios. A reabilitação pulmonar (através de uma
equipe multidisciplinar) melhora a ventilação.
• A oxigenoterapia pode ser necessária em casos mais
avançados.
• Dieta com um aporte maior de gordura com a finalidade
de diminuir a produção de CO2 e a hipercapnia.
• Quanto mais precoce for feito o diagnóstico, mais eficaz
será o tratamento.
Prognóstico
• A doença é irreversível. Um bom prognóstico
da DPOC depende de um diagnóstico cedo e
de um tratamento adequado. A medida de
maior impacto no tratamento da DPOC é a
abstinência ao tabagismo. Outro fator que
comprovadamente aumenta a sobrevida dos
pacientes é a oxigenoterapia, quando esta for
indicada.
Cuidados de enfermagem para afecções respiratórias:
• Estar alerta para alterações no estado clínico;
• Verificar sinais vitais
• Administração de medicamentos sendo rigoroso
quanto a dose, horário;
• Controle hídrico e eletrolítico
• Proporcionar repouso, para conservar energia do
paciente
• Promover a ingestão de líquidos para evitar possível
desidratação
• Administrar medicamentos para alívio de sintomas
• Proporcionar um ambiente tranqüilo, arejado e
organizado;
Cuidados de enfermagem para afecções respiratórias:
• Transferir para isolamento se fizer necessário.
• Orientar quanto a realização da higiene bucal
e corporal.
• Registrar aceitação alimentar.
• Auxiliar, se necessário na deambulação.
• Orientar a expelir secreções, anotar na
papeleta aspecto das secreções e qualquer
alteração do quadro.
• Realizar avaliação da coloração, temperatura
da pele e mucosa e do nível de consciência.
Cuidados de enfermagem para afecções respiratórias:
• Oxigenoterapia: colocar a disposição os
materiais para instituir a ventilação mecânica
que poderá ocorrer por exaustão respiratória
e/ou alterações metabólicas.
• Promover a fluidificação e limpeza das vias
aéreas, utilizando técnicas assépticas
• Promover mudança de decúbito em intervalos
regulares
• Realizar aspiração de secreções de vias
aéreas sempre que necessário.
• Evitar exposição aos alérgenos e ao fumo.
FIM !!!!!



![[159] 65. BROnQUITE AGUdA 66. PnEUMOnIA cOMUnITÁRIA nO](http://s1.studylibpt.com/store/data/005889019_1-5f1e317583c896c73e7e648b6bfd1d7b-300x300.png)