UNIVERSIDADE FEDERAL DO PARÁ
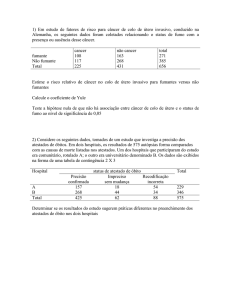
INSTITUTO DE CIÊNCIAS BIOLÓGICAS
FACULDADE DE BIOMEDICINA
BRUNA LETÍCIA DO NASCIMENTO ARAUJO LINS
FATORES DE RISCO ASSOCIADOS À ATIPIAS CELULARES DO COLO
UTERINO EM EXAMES DE CITOLOGIA REALIZADA NO MUNICÍPIO
DE TOMÉ-AÇU, PARÁ NOS ANOS DE 2008 E 2009
BELÉM
2012
BRUNA LETÍCIA DO NASCIMENTO ARAUJO LINS
FATORES DE RISCO ASSOCIADOS À ATIPIAS CELULARES DO COLO
UTERINO EM EXAMES DE CITOLOGIA REALIZADA NO MUNICÍPIO
DE TOMÉ-AÇU, PARÁ NOS ANOS DE 2008 E 2009
Trabalho de Conclusão de Curso
apresentado à
Faculdade
de
Biomedicina
da
Universidade
Federal do Pará, como requisito
parcial para a obtenção do grau de
Bacharel em Biomedicina
Orientadora: Profª Esp. Mihoko Yamamoto Tsutsumi
BELÉM
2012
BRUNA LETÍCIA DO NASCIMENTO ARAUJO LINS
FATORES DE RISCO ASSOCIADOS À ATIPIAS CELULARES DO COLO
UTERINO EM EXAMES DE CITOLOGIA REALIZADA NO MUNICÍPIO
DE TOMÉ-AÇU, PARÁ NOS ANOS DE 2008 E 2009
Trabalho de Conclusão de Curso
apresentado à Faculdade de
Biomedicina da Universidade
Federal do Pará, como requisito
parcial para a obtenção do grau de
Bacharel em Biomedicina.
Instituto de Ciências Biológicas, 13 de Dezembro de 2012.
__________________________________
Profª Esp. Mihoko Yamamoto Tsutsumi
(Orientadora)
_________________________________
(ICB – UFPa) Profª Dra. Maísa Silva de Sousa
__________________________________
(ICB – UFPa) Profª Dra.Vânia Nakauth Azevedo
i
AGRADECIMENTOS
Agradeço a Deus por todos os desafios e todas as etapas que me fizeram chegar até aqui.
Aos meus queridos irmãos-amigos Victor e Thiago, aos meus amados pais Abel e Railena por
todo apoio incondicional que sempre me deram e ao belo e inestimável exemplo de caráter e
respeito ao próximo que sempre representaram para mim.
A toda minha família pelo carinho e por sempre acreditarem em mim. À minha madrinha
Alba por tudo. Aos meus queridos avós Aluízio, Maria Helena e Zilda, que infelizmente não
puderam estar presente nessa etapa da minha vida.
Aos grandes amigos Adriano, Bruno, Flávia, Laffite e Paula por todos os conselhos, alegrias,
companheirismo e até mesmo tristezas as quais passamos juntos e soubemos supera-las.
À minha orientadora Profª Mihoko Yamamoto Tsutsumi por seu apoio e atenção e a toda equipe
do Laboratório de Citopatologia que vem realizando ao longo dos anos um importantíssimo
trabalho em campanhas de prevenção do câncer do colo uterino, de pulmão e de mama atendendo
gratuitamente inúmeras pessoas dentre estudantes, servidores, funcionários públicos e ribeirinhos,
contribuindo assim de forma exemplar para o retorno à sociedade de todo conhecimento adquirido
dentro da Universidade Federal do Pará.
A todos, muito obrigada.
ii
SUMÁRIO
LISTAS DE FIGURAS E TABELAS ....................................................................................iii
LISTAS DE ABREVIATURAS ............................................................................................. iv
RESUMO................................................................................................................................... v
1. INTRODUÇÃO .................................................................................................................... 8
2. REVISÃO BIBLIOGRÁFICA ............................................................................................ 3
2.1. CANCER CERVICAL .................................................................................................... 3
2.2. CLASSIFICAÇÃO CITOLÓGICA E LESÕES PRECURSORAS ................................ 4
2.3. FATORES DE RISCO .................................................................................................... 7
2.4. PREVENTIVO DO CANCER DO COLO UTERINO ................................................... 8
3. OBJETIVOS ....................................................................................................................... 11
3.1. OBJETIVOS GERAIS .................................................................................................. 11
3.2. OBJETIVOS ESPECÍFICOS ........................................................................................ 11
4. MATERIAIS E MÉTODOS .............................................................................................. 12
4.1. DADOS DO ESTUDO .................................................................................................. 12
4.2. POPULAÇÃO E AMOSTRA ....................................................................................... 12
4.3. ESTATÍSTICA .............................................................................................................. 13
5. RESULTADOS ................................................................................................................... 14
6. DISCUSSÃO ....................................................................................................................... 19
7. CONSIDERAÇÕES FINAIS ............................................................................................. 25
REFERÊNCIAS BIBLIOGRÁFICAS ................................................................................. 26
ANEXO I ................................................................................................................................. 30
ANEXO II................................................................................................................................ 31
iii
LISTAS DE FIGURAS E TABELAS
FIGURA 1. Anatomia e fisiologia do colo uterino. Adaptado de "Falando Sobre Câncer do
Colo do Útero" ............................................................................................................................ 3
FIGURA 2. Citologia cervical de uma lesão intra-epitelial de baixo grau. ............................... 6
FIGURA 3. Citologia cervical de uma lesão intra-epitelial de alto grau................................... 6
FIGURA 4. Lesão Escamosa Intra-Epitelial de Baixo Grau (LSIL). Alterações
Citopatológicas Sugestivas de HPV: Coilocitose. ...................................................................... 7
FIGURA 5. Distribuição e frequência de atipias celulares, por faixa etária em 175 mulheres
no município de Tomé-Açu nos anos de 2008 e 2009. ............................................................ 18
TABELA 1. Distribuição absoluta e relativa das características sócio-demográficas das
pacientes e das lesões estudadas. Tomé-Açu, PA, 2008-2009.
15
TABELA 2. Distribuição das variáveis nominais para o aparecimento de lesões precursoras
ao CCU. Tomé Açú, PA, 2008-2009. ....................................................................................... 16
TABELA 3. Regressão logística múltipla das principais variáveis associadas às lesões prémalignas. ................................................................................................................................... 17
TABELA 4. Avaliação citológica sugestiva de pacientes atendidas em Tomé-Açu, PA, entre
2008 e 2009. ............................................................................................................................. 17
iv
LISTAS DE ABREVIATURAS
ACO – Anticoncepcional Oral
AGC – Atipía de Células Glandulares
ASC – H – Células Escamosas Atípicas que não permitem excluir Lesão de Alto Grau.
ASC – US – Células Escamosas Atípicas de Significado Indeterminado
CCU – Câncer do Colo Uterino
HPV – Papiloma Vírus Humano
HSIL – Lesão Intra-epitelial escamosa de alto grau
JEC – Junção Escamo-colunar
LABOCITO – Laboratório de Citopatologia
LSIL – Lesão Intra-epitelial escamosa de baixo grau
NIC – Neoplasias Intra-epitelial Cervical
PCCU – Prevenção do Câncer do Colo do Útero
SISCOLO - Sistema de Informação do Câncer do Colo do Útero
v
RESUMO
O câncer do colo uterino tem apresentando altas taxas de incidência no mundo todo. Para a
região norte do Brasil é considerada a neoplasia de maior morbi-mortalidade, porém poucos
estudos acerca dessa patologia foram realizados em cidades do interior desta região. Vários
estudos relatam a infecção pelo Papiloma Vírus Humano como fator causal de lesões
precursoras desta neoplasia, entretanto estes mesmo estudos concordam que parecem existir
fatores de risco que proporcionam a evolução deste quadro para o câncer cervical
propriamente dito. Nesse sentido o presente estudo tem como objetivo realizar uma análise do
perfil epidemiológico de mulheres atendidas no Hospital de Quatro Bocas no Município de
Tomé-Açu as quais participaram do programa de extensão realizado pela Universidade
Federal do Pará para a prevenção do câncer do colo do útero nos anos de 2008 e 2009, e
associar o aparecimento de lesões pré-malignas no colo uterino com possíveis fatores de risco
tais como: faixa-etária, escolaridade, idade de início do coito, número de parceiros desde o
início do coito, número de filhos, número de abortos, realização de preventivo nos últimos
cinco anos, tabagismo, uso de anticoncepcional oral, uso de preservativo e diabetes, para isso
utilizou-se o teste do qui-quadrado e a análise de regressão logística múltipla. Foi possível
observar através da analise citológica que dentre as 175 amostras, 82,9% apresentavam
esfregaço cervical dentro dos padrões de normalidade, 17,1% que apresentaram alguma atipía
celular no colo do útero dentre as quais eram: 6,7% de AGC, 20% de ASC-US, 16,7% de
ASC-H, 40% de LSIL e 16,7% de HSIL. A análise feita pelo teste do qui-quadrado não
mostrou significância estatística entre os fatores de risco analisados e a ocorrência de atipias.
Entretanto no teste de regressão logística múltipla constatou-se que o início precoce da vida
sexual tende para uma associação (p=0,0531) com o aparecimento de lesões pré-malignas e é
fator de risco para essa neoplasia nesta população. Inúmeros estudos analisam fatores de risco
classicamente estudados, entretanto é preciso levar em consideração os fatores socioculturais
de cada região assim como seus hábitos de vida. A expansão de programas de rastreio e
prevenção do câncer cervical e da conscientização da população acerca do perigo dessa
doença é fator primordial para diminuir os altos índices de mortalidade verificadas do Norte
do país.
Palavras-chave: Fatores de risco, câncer do colo do útero, lesões precursoras, neoplasia,
preventivo.
1
1. INTRODUÇÃO
O câncer do colo uterino (CCU), também chamado de câncer cervical, é tido
como um problema de saúde pública apresentando alta incidência em todo o mundo. De
acordo com a Organização Mundial da Saúde - OMS (WHO, 2012), o câncer de colo do útero
é o segundo câncer mais comum entre mulheres no mundo, e atingiu no ano de 2008, cerca de
529.000 pessoas do sexo feminino, destas, 274.000 morreram vítimas do câncer. A maioria
dos casos ocorre principalmente nos países em desenvolvimento, devido à dificuldade ao
acesso a serviços públicos de saúde para um diagnóstico precoce da doença, assim como da
condição de vida precária e do baixo índice de desenvolvimento (MEDEIROS et al., 2005;
IRION et al., 2009). De acordo com Paiva (2009) um estudo prospectivo feito pela OMS para
o ano de 2020 mostrou que apenas 5% dos países estarão preparados para fazer o controle e
tratamento dos cerca de 15 milhões de novos casos de câncer cervical que irão atingir 70%
dos países em todo o mundo.
No Brasil, foi estimado uma taxa de incidência para o ano de 2005, de acordo com
dados do Instituto Nacional de Câncer (INCA), de 22 casos para 100.000 mulheres (LIMA et
al., 2006), e em 2012 são esperados cerca de 17.540 novos casos, totalizando 17 casos a cada
100.000 mulheres. Para a Região Norte do país, o CCU é considerado o de maior incidência
(24/100 mil), seguido pelo câncer de mama (19/100 mil), segundo estimativas do INCA para
o ano de 2012. (INCA, http://www.inca.gov.br/estimativa/2012/; GAMARRA et. al., 2010).
Mesmo após a implantação do Programa Nacional de Combate ao Câncer do Colo de Útero
no final dos anos 90, as taxas de mortalidade por câncer cervical continuam elevadas, ao
contrário do que é observado em países desenvolvidos, entretanto no ponto de vista temporal,
elas vêm aumentando (BEZERRA et al., 2005; MEDEIROS et al., 2005).
De acordo com Soares (2010) a cidade de Belém do Pará possuía em 1990, uma
das maiores taxas de incidência do CCU ajustadas por idade da América Latina (64,8/100.000
mulheres). Já no período de 1996 a 1998 a cidade de Belém apresentou taxas de incidência
para o câncer cervical de 28,0/100.000 e 34,6/100.000, respectivamente, segundo dados
publicados em 2003 nos Registros de Câncer de Base Populacional (NUNES et al., 2004).
Em países em desenvolvimento como o Brasil, a faixa etária para a incidência do
câncer cérvico-uterino evidencia-se de 20 a 29 anos (idade de maior freqüência das lesões
invasivas), aumentando o risco e atingindo seu pico na faixa etária de 45 a 49 anos
2
(MEDEIROS et al., 2005; CRUZ et al., 2008). Entretanto, conforme Cirino et al. (2010), os
adolescentes tem se mostrado uma parcela da população de alto risco e vulnerabilidade para
ocorrência do CCU, já que tem sido observado que o inicio da vida sexual ocorre cada vez
mais precoce, expondo assim esses jovens a problemas da esfera reprodutiva cada vez mais
cedo. No mundo todo e em especial para a região norte do Brasil, estudos têm relatado uma
alta incidência da infecção pelo Papiloma Vírus Humano (HPV) em cerca de 90% dos casos
de câncer do colo do útero (MELO et al., 2009) colocando os hábitos sexuais em evidência
como um importante veículo para o desenvolvimento do câncer cervical (BEZERRA et al.,
2005) uma vez que cerca de 40% das mulheres consideradas sexualmente ativas estão
infectadas pelo HPV.
Vários estudos têm apontado à realização do exame preventivo como de grande
importância na identificação de lesões pré-invasivas, portanto bloqueando a ocorrência do
câncer. Dessa forma a detecção precoce do CCU e suas lesões precursoras têm despertado
cada vez mais a atenção da rede pública de saúde no Brasil, o que é notado pelo aumento de
diagnósticos feitos inicialmente na rede básica sendo posteriormente encaminhados para
serviços especializados para um tratamento mais adequado (BITTENCOURT et al., 2004).
Porém, devido à grande extensão do território brasileiro, e às diferentes peculiaridades
socioculturais de cada região, são observadas diferenças de magnitude nas taxas de incidência
e a mortalidade do CCU, o que torna importante conhecer o padrão das prevalências e suas
variações em cada região ao longo do tempo (NUNES et al., 2004). Por isso, estudos mais
detalhados merecem ser realizados nas regiões mais carentes do Brasil, buscando-se analisar
os fatores de risco mais significativos para o desenvolvimento desta neoplasia.
O CCU tem sido cada vez mais associado a fatores extrínsecos principalmente aos
hábitos sexuais e ao ambiente em que se vive (LIMA et al., 2006) já que, idade precoce ao
início de atividade sexual, múltiplos parceiros e tabagismo têm sido classicamente descritos
como fatores predisponentes para o câncer cervical (KUNDE et al., 2011). Portanto, é de
suma importância à adoção de medidas preventivas padronizadas com a finalidade de evitar
os principais fatores de risco os quais possivelmente iram propiciar o surgimento de atipias e
celulares e lesões pré-malignas e, em consequência, diminuir a incidência do câncer cérvicouterino.
3
2. REVISÃO BIBLIOGRÁFICA
2.1. CANCER CERVICAL
O colo uterino é constituído por uma parte interna, que constitui o chamado canal
cervical ou endocérvice, o qual é revestido por uma camada única de células cilíndricas
produtoras de muco (epitélio colunar simples). A parte externa, que mantém contato com a
vagina, é chamada de ectocérvice e é revestida por um tecido de várias camadas de células
planas (epitélio escamoso e estratificado) (MINISTÉRIO DA SAÚDE, 2002). Entre esses dois
epitélios encontra-se a junção escamo-colunar (JEC), que é um ponto de encontro do epitélio
escamoso com o colunar podendo variar, quanto a sua localização, de acordo com a idade e da
situação hormonal da mulher. (IRION et al., 2009) (Figura 1).
Figura 1. Anatomia e fisiologia do colo uterino. Adaptado de "Falando Sobre
Câncer do Colo do Útero" - MINISTÉRIO DA SAÚDE 2002
O câncer do colo do útero se caracteriza pela proliferação desordenada do epitélio
de revestimento deste órgão, o que compromete o tecido subjacente e pode invadir estruturas
e órgãos contíguos ou à distância. (INCA, 2010). Esta neoplasia maligna apresenta evolução
lenta, passando da fase precursora para doença invasiva no período de aproximadamente 10
anos o que facilita sua detecção precoce e seu tratamento. Existem duas principais categorias
de carcinomas invasores do colo do útero, diferindo através do epitélio comprometido: o
carcinoma epidermoide, tipo mais incidente o qual surge predominantemente na junção
escamo-colunar (representa cerca de 80% dos casos), e o adenocarcinoma, tipo mais raro e
que acomete o epitélio glandular (10% dos casos) (NETO et al., 1991; INCA, 2010). No
Brasil, a prevalência do diagnóstico citopatológico de adenocarcinoma invasor ou
4
adenocarcinoma in situ, é menor do que 0,01% dentre todos os exames considerados
satisfatórios e ocorreu em 0,34% de todos os exames alterados em 2009 (BRASIL, 2011).
2.2. CLASSIFICAÇÃO CITOLÓGICA E LESÕES PRECURSORAS
O câncer do colo uterino é precedido por lesões intra-epiteliais pré-cancerosas
conhecidas por displasias, lesões intra-epiteliais malpighianas, Carcinoma “in situ” ou
diferentes graus de neoplasia intra-epiteial cervical (NIC) (NETO et al., 1991; IRION et al.,
2005). Essas lesões são uma condição pré-invasiva limitada ao epitélio cervical, conforme a
classificação histológica. Caracteriza-se por ser uma lesão localizada e mulheres
diagnosticadas precocemente, se tratadas adequadamente, têm praticamente 100% de chance
de cura (MINISTÉRIO DA SAÚDE, 2002; RAMA et al., 2008).
Para melhorar o desempenho das análises citopatológicas é de fundamental
importância à boa compreensão dos resultados emitidos nos laudos destes exames. A
classificação citológica mais atual do esfregaço cervical é o Sistema de Bethesda, criado em
1988 e revisado em 1991 e 2001. Ela incorporou vários conceitos e conhecimentos adquiridos
que facilita a equiparação dos resultados nacionais com aqueles encontrados nas publicações
científicas internacionais (INCA, 2006).
Desta forma, as atipias celulares, tanto de células escamosas (ASC) como de
células glandulares (AGC), merecem especial atenção, pois incluem células escamosas
atípicas de significado indeterminado (atypical squamous cells of undetermined significance –
ASC-US); lesão intra-epitelial de baixo grau (LSIL - low grade squamous intraepithelial
lesion) compreendendo as alterações sugestivas de infecção pelo HPV e NIC I ou displasia
leve; lesão intra-epitelial de alto grau (HSIL - high grade squamous intraepithelial lesion)
correspondente a NIC II/III ou displasia moderada/severa ou carcinoma in situ; lesão intraepitelial de alto grau não podendo excluir micro-invasão; carcinoma epidermóide invasor;
adenocarcinoma in situ; adenocarcinoma invasor e outras neoplasias (DERCHAIN et al.,
2005; PAIVA et al., 2009).
Com a revisão do Sistema de Bethesda de 2001, as atipias escamosas ficaram
divididas em duas subcategorias: células escamosas atípicas de significado indeterminado
(ASC-US) e células escamosas atípicas, onde não é possível excluir uma lesão intra-epitelial
de alto grau (ASC-H) (APGAR e ZOSCHNICK, 2003). O achado de atipias escamosas
5
cervicais na citologia é dez vezes mais frequente com relação às atipias glandulares
(MARQUES et al., 2011) e é observado que ASC-US em célula escamosa madura teria um
risco de 10% de progressão ou associação com lesão intra-epitelial escamosa (BUENO,
2008), sendo a alteração citológica mais comum em países como os Estados Unidos onde
aproximadamente 7% a 12% desses casos são de HSIL e 0,1% a 0,2% são de câncer (ACOG,
2008). Também tem sido demonstrado em vários estudos que dentre mulheres que apresentam
citologia positiva para ASC-H, cerca de 12% a 68% têm lesão de alto grau e entre 1% a 3%
têm câncer (BRASIL, 2011).
O diagnóstico de células glandulares atípicas de significado indeterminado (AGC)
em esfregaços para o exame de Papanicolaou são tão amplos que podem incluir desde lesões
benignas até pré-malignas e malignas (MARQUES et al., 2011). A prevalência de
diagnósticos de células AGC em países como a Bélgica, é diagnosticadas em 0,1% das
citologias (ARBYN et al, 2011). Apesar da baixa prevalência de células glandulares atípicas,
esse diagnóstico se torna muito importante pela alta frequência da associação com alterações
neoplásicas
como
neoplasia
intra-epitelial
escamosa,
adenocarcinoma
in
situ
e
adenocarcinoma invasor do colo e do endométrio e outras neoplasias uterinas (BRASIL,
2011).
As lesões intra-epiteliais de baixo grau (LSIL) compreendem lesões com certa
preservação da estrutura do epitélio de origem e é um processo autolimitado causado por ação
viral. Entre todos os exames citopatológicos realizados no Brasil em 2009 a prevalência de
LSIL foi de 0,8% e a prevalência de lesões pré-invasivas (NIC II/III) ou câncer, relatada na
literatura, após exame citopatológico compatível com LSIL, varia de 11,8% a 23,3%
(CUZICK et al, 2008). Boa parte dessas alterações citológicas regride espontaneamente,
caracterizadas pela manifestação morfológica da infecção aguda e transitória pelo HPV
(BRASIL, 2011). Em seus achados citológicos compreendem células anormais com aumento
discreto da relação núcleo/citoplasma, hipercromasia (não intensa), cromatina relativamente
uniforme e contorno nuclear ligeiramente irregular. (Figura 2)
6
Figura 2. Citologia cervical de uma lesão intra-epitelial de baixo grau. Fonte:
Méndez e Izquierdo 2011.
A lesão intra-epitelial de alto grau (HSIL) exibe uma variedade de padrões
histopatológicos e citológicos que pode causar controvérsia diagnóstica interobservador.
Estudos mostram a prevalência de HSIL e câncer cervical em cerca de 10% das mulheres com
citologia de ASC-US, e tem baixa incidência entre mulheres com menos de 20 anos
(BRASIL, 2011). Na análise citológica apresenta células com aumento da relação
núcleo/citoplasma, cromatina frouxa ou grosseira, núcleo irregular hipercromático, membrana
nuclear irregular, podendo apresentar-se como células em grupo ou isoladas, imaturas e
menores (Figura 3).
Figura 3. Citologia cervical de uma lesão intra-epitelial de alto grau. Fonte:
Méndez e Izquierdo 2011
7
2.3. FATORES DE RISCO
A relação entre câncer do colo uterino e os hábitos sexuais (promiscuidade,
grande número de filhos, início precoce da atividade sexual e infecções ginecológicas
repetidas) levou à identificação do Papillomavirus humano (HPV) como fator causal do
câncer cervical (LIMA et al., 2006) é também considerado o agente causal de tumores
benignos como papilomas, verrugas comuns e condiloma (SILVA et al., 2003). A infecção
persistente do colo uterino por subtipos oncogênicos do vírus HPV (Papilomavírus Humano),
especialmente o HPV-16 e o HPV-18, é responsáveis por cerca de 70% dos cânceres cervicais
(INCA, 2010). A citopatologia não determina o tipo do HPV, sendo recomendados os
métodos moleculares de diagnóstico.
Inicialmente, o HPV infecta células epiteliais mucosas e cutâneas do tecido
epitelial pavimentoso estratificado e produz vírions (partícula viral fora da célula hospedeira)
na medida em que estas células se diferenciam (SILVA et al., 2003), invade as chamadas
células basais e parabasais e, dependendo do potencial oncogênico do vírus e de fatores
predisponentes da mulher, a doença pode desenvolver-se de várias formas diferentes. Essa
infecção provoca no colo uterino alterações celulares chamadas de coilocitose, que são áreas
com pouco citoplasma próximas ao núcleo formando um halo ao redor do mesmo, atipía
nuclear, bi ou multinucleação e hipercromasia nuclear (Figura 4).
Figura 4. Lesão Escamosa Intra-Epitelial de Baixo Grau (LSIL). Alterações
Citopatológicas Sugestivas de HPV: Coilocitose. Fonte: Méndez e Izquierdo 2011.
8
Na prática clínica, boa parte das infeções pelo HPV não são possíveis de serem e
acabam regredindo espontaneamente sem nenhum prejuízo para a mulher e, embora a
infecção pelo HPV seja necessária para o desenvolvimento do câncer cervical, isoladamente
não é capaz provocar a progressão de uma célula normal para célula neoplásica
caracterizando-se por ser uma infecção subclínica ou latente (DERCHAIN et al., 2005;
CARVALHO et al., 2006). Por esse motivo, apesar de todos os casos de neoplasias cervicais
apresentarem infecção pelo HPV, são necessários vários outros fatores para que o vírus cause
câncer cervical.
Estudos sobre tipos específicos de câncer possibilitaram a associação da sua
ocorrência com variáveis possivelmente consideradas fatores de risco, em que este último é
uma importante ferramenta da epidemiologia para avaliar hipóteses relacionadas à etiologia
de doenças. Para o CCU diversos estudos apontam como fatores de risco: faixa etária, estilo
de vida, padrão alimentar, fatores genéticos, multiplicidade de parceiros sexuais e a história
de infecções sexualmente transmitidas entre os parceiros, idade precoce na primeira relação
sexual (BEZERRA et al., 2005; BRITO et al., 2007; FERREIRA et al., 2009; MELO et al.,
2009; SOARES et al., 2010). Em estudos epidemiológicos ainda não conclusivos, sugerem
também o tabagismo e o uso de anticoncepcionais orais (ACO) como importantes fatores de
risco para o CCU (LIMA et al., 2006; CRUZ et al., 2008). Os hábitos sexuais vêm ganhando
importante destaque enquanto fatores de risco, na medida em que o início da atividade sexual
se torna o início da ocorrência da maioria dos outros fatores de risco. Quanto mais cedo se
inicia a vida sexual, maior o contato com possíveis doenças sexualmente transmissíveis,
maior a probabilidade de gravidez e por consequência de aborto, inicia-se o uso de ACO e
preservativo (camisinha) e assim por diante.
2.4. PREVENTIVO DO CANCER DO COLO UTERINO
Em 1928 o médico grego Georgios Papanikolaou, desenvolveu a técnica do
exame colpocitológico também chamado de exame preventivo do colo do útero (PCCU) ou
Papanicolau ou citologia oncótica. O exame é simples, podendo ser utilizado como triagem
populacional. Segundo Cruz (2008), o exame citopatológico (Papanicolaou) permite que seja
efetuada a detecção precoce em mulheres assintomáticas contribuindo para a detecção
mulheres com lesões precursoras e da doença em estágios iniciais ou pré-cancerígenos (lesão
intra-epiteliais escamosas – SIL ou displasias ou neoplasias intra-epiteliais cervicais - NIC) ou
câncer de colo uterino já instalado. (PIRES et al., 2009), o que torna esse método altamente
9
confiável onde estudos mostram que sua sensibilidade chegou perto de 99,8 % (PINHO et al.,
2002).
Este exame é realizado através do estudo das células descamadas esfoliadas da
parte externa (ectocérvice) e interna (endocérvice) do colo do útero. São utilizadas duas
técnicas para a citologia genital, onde a citologia esfoliativa consiste em retirar as células que
descamam espontaneamente no fundo de saco posterior da vagina e a citologia abrasiva onde
é raspada a mucosa cervical para obter as células do epitélio (IRION et al., 2009). É
atualmente o meio de triagem mais utilizado na rede de atenção básica à saúde por ser
simples, indolor, barato, e eficaz podendo ser realizado em qualquer lugar por qualquer
profissional treinado (BEZERRA et al., 2005).
É recomenda o exame citopatológico para câncer de colo uterino a toda mulher
sexualmente ativa e com idade entre 20 e 60 anos como preconizado pelo Instituto Nacianal
do Câncer (INCA) (CESAR et al., 2003). Inicialmente, o exame deve ser feito a cada três
anos. Em caso de dois resultados negativos para displasia ou neoplasia, um novo exame
deverá ser repetido uma vez a cada três anos (BRASIL, 2002). Estima-se que a redução de
cerca de 80% da mortalidade por câncer de colo uterino pode ser alcançada por intermédio do
PCCU de mulheres na faixa etária de 25 a 65 anos conforme recomendado pela Organização
mundial da saúde (OMS) e quando realizado dentro dos padrões de qualidade (INCA 2002;
MARTINS et al., 2005; THULER et al., 2008). Contudo, verifica-se que a cobertura do
exame Papanicolau na faixa etária de 50 a 59 anos apresenta menor alcance, o que supõe uma
menor procura por serviços de saúde das mulheres acima da faixa etária reprodutiva (CRUZ
et al., 2008).
Devido à falta de cobertura adequada do PCCU, o Ministério da Saúde implantou
em 1997 o programa “Viva Mulher - Programa Nacional de Controle do Câncer do Colo do
Útero” que teve como alvo 10.185.894 mulheres de 30 a 49 anos, o que representaria 70% das
mulheres brasileiras nessa faixa etária (CRUZ et al., 2008). A partir de então, foram
fornecidos dados sobre os programas de rastreamento de câncer de colo de útero no Brasil e
foi evidenciada a baixa cobertura do teste de Papanicolau, que cobre entre 8% e 10% da
população feminina em torno de 20 anos de idade. (MÜLLER et al., 2011). Entretanto, um
inquérito domiciliar realizado em 2003 mostrou cobertura de 92,9% porém é preciso levar em
consideração as desigualdades regionais (RAMA et al., 2008).
10
Diferentes estudos têm evidenciado quais são os vários motivos que influencia as
mulheres a não realizar o exame preventivo. Entre eles estão: desconhecimento do câncer de
colo uterino, da técnica e da importância do exame preventivo; falta de conhecimento quanto
aos fatores facilitadores (ou causadores) do câncer de colo uterino; não é visto como um
exame prioritário dentro das tantas necessidades em saúde que apresentam; medo na
realização do exame; medo de se deparar com resultado positivo para o câncer; sentimento de
vergonha e constrangimento, oposição do companheiro à realização deste tipo de exame;
rejeição (ou tabu) por parte da mulher por se tratar de um exame pélvico e, por fim,
dificuldades para realizar o exame, com destaque tanto para a dificuldade de acesso ao serviço
como motivos relacionados ao papel perante a família e cuidados domésticos (CESAR et al.,
2003; CIRINO et al., 2010).
As características socioculturais das mulheres que não se submetem ao exame de
Papanicolaou têm se repetido nos diferentes estudos: mulheres com baixo nível
socioeconômico, com baixa escolaridade, com baixa renda familiar e pertencentes às faixas
etárias mais jovens, entretanto um estudo realizado em 96 centros nacionais de tratamento de
câncer mostrou que o percentual de mulheres com doença avançada no momento do
diagnóstico vem diminuindo, passando de 51,7% em 1995 para 42,5% em 2002: uma redução
de 18% (MARTINS et al., 2005), o que supõe uma procura por esse exame cada vez mais
cedo pela população feminina tornando mais fácil e eficaz o tratamento de possíveis lesões
existentes.
11
3. OBJETIVOS
3.1. OBJETIVOS GERAIS
Descrever os aspectos epidemiológicos relacionados à ocorrência de atipias
celulares precursoras do câncer do colo uterino em mulheres que fizeram o preventivo do
câncer do colo uterino pelo programa de extensão realizado pela Universidade Federal do
Pará no município de Tomé-Açu (PA) no período de fevereiro 2008 a novembro de 2009.
3.2. OBJETIVOS ESPECÍFICOS
1) Identificar os principais fatores de risco associados ao aparecimento do câncer
do colo do útero na população estudada.
2) Suscitar a necessidade de orientar essa população a realizar o exame preventivo
para o câncer do colo do útero para adotarem hábitos de vida que afastem os principais fatores
de risco para essa neoplasia e suas lesões precursoras.
12
4. MATERIAIS E MÉTODOS
4.1. DADOS DO ESTUDO
Foi realizado um estudo observacional retrospectivo utilizando-se os dados
provenientes do Laboratório de Citopatologia (LABOCITO) do Instituto de Ciências
Biológicas da Universidade Federal do Pará (ICB/UFPA), sendo este parte integrante do
programa de extensão universitária realizado pelo referido Laboratório.
4.2. POPULAÇÃO E AMOSTRA
O estudo foi realizado com mulheres residentes do município de Tomé-Açu (PA)
que possui cerca de 56.518 habitantes. O universo de análise foi composto de 226 mulheres
que realizaram o exame Preventivo de Câncer do Colo Uterino e que responderam a um
questionário avaliativo (ANEXO I) no período de fevereiro de 2008 a novembro 2009. Esses
questionários foram aplicados por estudantes universitários da Universidade Federal do Pará e
continham informações que buscavam evidenciar dados sobre hábitos de vida, escolaridade e
principalmente hábitos sexuais da população feminina que já havia iniciado a vida sexual.
As amostras dos exames preventivos foram coletadas por enfermeiras e técnicas
do Hospital Amazônia de Quatro – Bocas e durante esse procedimento as pacientes foram
orientadas sobre a importância da realização deste exame ao mesmo tempo em que receberam
o Termo de Consentimento Livre e Esclarecido (ANEXO II). Posteriormente as amostras
foram colhidas, processadas e fixadas em lâminas, para serem enviadas a Belém onde foi feita
a leitura e análise dos esfregaços cuja avaliação citológica fora dado pelo Laboratório de
Citopatologia (LABOCITO) na pessoa da Professora Especialista Mihoko Yamamoto
Tsutsumi.
Inicialmente a análise dos dados buscou a determinação do perfil epidemiológico
da população estudada e dos fatores de risco para ocorrência de lesões precursoras de CCU
para posteriormente ser feita a associação desses fatores com o desfecho (ocorrência lesões
precursoras para o câncer do colo do útero).
Neste estudo consideraram-se como insucesso (negativo), resultados que
constavam de ausência de qualquer atipía celular ou alterações celulares benignas como
13
esfregaços inflamatórios, células reativas, e como sucesso (positivo), resultados sugestivos de
ASC-US, ASC-H, AGC e característicos de lesões pré-malignas para o câncer cérvico-uterino
em células epiteliais anormais como, LSIL e HSIL. Para que fosse possível fazer uma análise
estatística adequada foram excluídos os dados de pacientes que não preencheram uma ou mais
das variáveis constantes no questionário.
As faixas etárias adotadas para classificação dessas pacientes foram 15 a 23 anos,
24 a 32, 33 a 41, 42 a 50, 51 a 69 e 60 a 69. A escolaridade foi classificada em: 1º grau
incompleto, 1º grau completo, 2º grau incompleto, 2º grau completo, 3º grau incompleto, 3º
grau completo e sem escolaridade. Para avaliar a idade de início da vida sexual, adotaram-se
duas categorias: antes dos vinte anos e depois dos vinte anos. Foi realizada uma análise
quantitativa das variáveis, número de parceiros sexuais desde o início da vida sexual, número
de filhos e número de abortos. Os dados qualitativos como tabagismo, o uso de
anticoncepcional oral, o uso de preservativo, diabetes e realização de exame preventivo nos
últimos cinco anos foram adotadas como sim ou não e relacionados à ocorrência de agravo
(presença de lesão cervical), assim como todas as variáveis anteriormente descritas.
4.3. ESTATÍSTICA
Foi realizada uma análise multivariada dos dados para avaliação da relação entre a
ocorrência de lesões precursoras do CCU e as variáveis adotadas. Para isso foi utilizado o
programa de computador BioEstat versão 5.0 utilizando o teste do qui-quadrado testar a
diferença entre duas proporções e o teste da regressão logística múltipla em que a finalidade é
determinar a dependência de uma variável dependente em relação às chamadas variáveis
independentes.
Foi considerada como variável dependente a ocorrência de lesões precursoras do
CCU e as variáveis independentes são os fatores de risco tais como: faixa etária, escolaridade,
tabagismo, idade de início da atividade sexual, número de parceiros sexuais desde o início da
vida sexual, uso de contraceptivos orais, realização de exame preventivo nos últimos cinco
anos, número de filhos, uso de preservativo, diabetes e número de abortos.
14
5. RESULTADOS
No decorrer do estudo, foram repassados 226 questionários às mulheres que
realizaram exame preventivo na campanha-PCCU do projeto de extensão em Tome-Açú,
executada pelo Laboratório de Citopatologia (ICB/UFPA), entretanto foram analisados apenas
175 questionários devido à carência de algumas informações em 51 dos mesmos.
A distribuição da frequência de pacientes estudadas segundo as variáveis sóciodemográficas e a frequência de lesões no colo uterino está apresentada na tabela 1. A maioria
das entrevistadas estava na faixa etária entre 24 a 33 anos (54/175; 30,9%) seguidas das
pacientes entre 33 a 41 anos (42/175; 24%). Em relação à escolaridade, as que possuíam o
segundo grau completo tinham maior representatividade (68/175; 38,9%). Acerca da vida
sexual constatou-se que 73,1% (128/175) relataram ter sua primeira relação antes do 20 anos e
58,3% (102/175) afirmam ter tido apenas um parceiro desde o início da vida sexual. A
maioria das mulheres (133/175; 76%) nunca tiveram episódios de aborto e 29,1% (51/175)
das pacientes têm três ou mais filhos. Ainda de acordo com a tabela 1, dentre as categorias de
pacientes que apresentaram o maior número proporcional de lesões no colo uterino estão:
mulheres de 42 a 50 anos (23,8%); sem escolaridade (50%); que iniciaram a vida sexual
depois dos 20 anos (19,1%); que tiveram quatro ou mais parceiros desde o início da vida
sexual (50%); que tiveram três ou mais episódio abortivo (50%); que tinham dois filho
(19,1%). Entretanto, para o teste do Qui-quadrado que verificou a associação entre esses
dados e a ocorrência de lesões no colo uterino, não houve significância estatística com todas
as variáveis mostradas na tabela 1 apresentando p>0,05.
Os fatores de risco para a ocorrência do CCU de natureza qualitativa nominal,
como diabetes, o uso de anticoncepcional oral, uso de preservativo, realização de preventivo
nos últimos cinco anos e tabagismo, foram distribuídos na tabela 2, assim como as
frequências relativas para a ocorrência das lesões cervicais em dois grupos, um considerado
controle e outro o grupo de teste.
15
Tabela 1. Distribuição absoluta e relativa das características sócio-demográficas das
pacientes e das lesões estudadas. Tomé-Açu, PA, 2008-2009.
Ausência de Presença de
Total
lesões
lesões
Variáveis
n
%
n
%
n
%
Faixa etária
15 |— 24
31
81.6
7
18.4
38
21.7
24 |— 33
46
85.2
8
14.8
54
30.9
33 |— 42
35
83.3
7
16.7
42
24
42 |— 51
16
76.2
5
23.8
21
12
51 |— 60
14
87.5
2
12.5
16
9.1
60 |— 69
3
75.0
1
25
4
2.3
Escolaridade
1º Grau Incompleto
43
76.8
13
23.2
56
32
1º Grau Completo
13
86.7
2
13.3
15
8.6
2º Grau Incompleto
19
100
19
10.9
2º Grau Completo
55
80.9
13
19.1
68
38.9
3º Grau Incompleto
2
100
-
-
2
1.1
3º Grau Completo
12
92.3
1
7.7
13
7.4
Sem Escolaridade
1
50
1
50
2
1.1
107
83.6
21
16.4
128
73.1
38
80.9
9
19.1
47
26.9
84
26
14
21
82.4
89.7
87.5
75.0
18
3
2
7
17.6
10.3
12.5
25
102
29
16
28
58.3
16.6
9.1
16
114
24
6
1
85.7
72.7
85.7
50
19
9
1
1
14.3
27.3
14.3
50
133
33
7
2
76
18.9
4
1.1
37
28
38
42
84.1
84.8
80.9
82.4
7
5
9
9
15.9
15.2
19.1
17.6
44
33
47
51
25.1
18.9
26.9
29.1
Idade de início da vida sexual
<20
≥20
Nº de parceiros desde o início do coito
Um
Dois
Três
Quatro ou mais
Nº de abortos
Nenhum
Um
Dois
Três ou mais
Nº de filhos
Nenhum
Um
Dois
Três ou mais
16
Tabela 2. Distribuição das variáveis nominais para o aparecimento de lesões precursoras
ao CCU. Tomé Açú, PA, 2008-2009.
Ausência de
Presença de
Frequência
lesão
lesões
total
Variáveis
n
%
n
%
n
%
Diabetes
Sim
6
85.7
1
14.3
7
3.9
Não
139
82.7
29
17.3
168
96.1
Uso anticoncepcional oral
Sim
63
85.1
11
14.9
74
39.9
Não
82
81.2
19
18.8
101
60.1
Uso de preservativo
Sim
48
87.3
7
12.7
55
27
Não
97
80.8
23
19.2
120
73
Fez preventivo nos últimos 5 anos
Sim
119
83.8
23
16.2
142
80.3
Não
26
78.8
7
21.2
33
19.7
Tabagismo
Sim
13
76.5
4
23.5
17
9.6
Não
132
83.5
26
16.5
158
90.5
A população estudada é quase que em sua totalidade, não diabética (168/165;
96,1%), e foi possível notar uma importante participação dessa população nos programas de
prevenção do câncer do colo uterino, já que a maioria (142/175; 80,3%) realizou o exame de
Papanicolau nos últimos cinco anos. É interessante notar que a parcela da população que não
realizou preventivo (33/175; 19,7%) apresentava, proporcionalmente, o maior numero de
lesões no colo uterino (21,2%). O uso de métodos contraceptivos, seja a pílula
anticoncepcional ou o uso do preservativo, não é significativamente representativo na
população feminina do município de Tomé-Açú. Entretanto um grande número proporcional
de lesões parece estar presente justamente na parcela da população que não fez uso de
preservativo (19,2%). Com relação ao uso de tabaco, a maioria das pacientes não fuma
(158/175; 90,5%) e dentre as 9,6% (17/175) mulheres que fumam 23,5% apresentaram algum
tipo de lesão no colo uterino, mostrando uma importante relação do tabagismo enquanto fator
de risco. Entretanto, assim como em dados anteriores, também não houve significância
estatística (p>0.05) quando aplicado o teste do qui-quadrado para todas essas variáveis em
relação ao aparecimento de lesões cervicais.
Para a análise feita através de regressão logística múltipla a qual comparou todas
as variáveis consideradas fatores de risco para o câncer cervical, com a ocorrência de lesões
17
pré-malignas, o início precoce da vida sexual apresentou valor de p próximo de 0,05
(p=0,0531) como mostrado na tabela 3.
Tabela 3. Regressão logística múltipla das principais variáveis associadas às lesões prémalignas.
Variáveis
Odds ratio
Intervalo de confiança (95%)
p
Idade de início do coito
1.186
1.00 a 1.41
0.0531
Faixa etária
0.9417
0.88 a 1.01
0.081
Nº de filhos
1.1974
0.97 a 1.48
0.0987
Nº de abortos
1.4197
1.2623
0.76 a 2.66
0.11 a 14.74
0.2733
0.8526
Diabetes
Dentre as outras variáveis estudadas como faixa etária, escolaridade, número de
filhos, o uso de preservativo, realização de preventivo, diabetes e tabagismo, não
apresentaram associação com a presença de lesões pré-malignas para esta população. Porém
observou-se também que principalmente as mulheres que tiveram episódios abortivos
apresentaram chance de 1,4 vezes maior de desenvolver lesões pré-malignas do que as que
nunca abortaram e as que são diabéticas têm chance de aproximadamente 1,3 vezes maior de
desenvolverem lesões no colo uterino do que as que não são diabéticas
Dentre as 175 pacientes que tiveram exame de citologia analisados neste estudo
em Tomé-Açu, a maioria (145/175; 82,9%) não apresentava alteração citológica sugestiva no
colo uterino. Entretanto, 30 pacientes foram afetadas com alterações celulares atípicas sendo,
6,7% (2/30) de casos de AGC, 20% (6/30) de casos de ASC-US, 16,7% (5/30) de ASC-H, e
as lesões cervicais com 40% (12/30) de LSIL e 16,7% (5/30) de casos HSIL (Tabela 4).
Tabela 4. Avaliação citológica sugestiva de pacientes atendidas em Tomé-Açu,
PA, entre 2008 e 2009.
Frequências
Alteração celular atípica
n
%
Alteração celular atípica
2
AGC1
6.7
2
ASC-US
6
20
3
ASC-H
5
16.7
4
LSIL
12
40
HSIL5
5
16.7
1
Atipía de Células Glandulares;
2
Células Escamosas Atípicas de Significado Indeterminado;
4
3
Células Escamosas
5
Atípicas que não permitem excluir Lesão de Alto Grau; Lesão Intra-epitelial escamosa de baixo grau; Lesão Intraepitelial escamosa de alto grau.
18
Do total de pacientes analisadas 82,9 % (145/175) apresentavam esfregaço
cervical dentro dos padrões de normalidade, porém, 17,1% (30/175) que apresentaram alguma
atipía celular no colo do útero que estão mostradas na figura 5, distribuídas por idade e
frequências das alterações celulares observadas para esta população.
Figura 5. Distribuição e frequência de atipias celulares, por idade em 175
mulheres no município de Tomé-Açu nos anos de 2008 e 2009.
A maioria das mulheres da população estudada estava entre as idades de 25 a 40
anos. As células glandulares atípicas de significado indeterminado (AGC), geralmente
caracterizadas por apresentar diagnósticos variados, mostraram maior prevalência em
mulheres acima dos 35 anos. Já para as células atípicas de significado indeterminado foi
observada a menor amplitude dentre todas as atipias estudadas. Em contra partida, a atipía
celular que apresentou maior amplitude foi a ASC-H, afetando mulheres de praticamente
todas as idades estudadas. Dentre as lesões pré-malignas, sua ocorrência foi mais evidente,
aproximadamente, entre as idades de 20 a 35 anos, com medianas muito próximas, porém
com HSIL apresentando mediana que caracteriza sua ocorrência mais precocemente.
19
6. DISCUSSÃO
O presente estudo mostrou a importância da análise dos parâmetros considerados
nos questionário repassados durante os exames preventivos na campanha-PCCU do projeto de
extensão em Tome-Açu, a fim de serem mais bem delineadas futuras campanhas de
prevenção do câncer do colo uterino.
Foram demonstrados a partir de uma revisão sistemática, que ainda são poucos os
estudos baseados em amostras probabilísticas no Brasil. Ainda existe uma carência de
registros e dados epidemiológicos sobre a incidência de diversos tipos de câncer, tornando
premente o rastreamento das neoplasias, a exemplo do CCU (BITTENCOURT et al., 2004).
A maioria dos estudos encontrados concentram-se nas regiões Sul e Sudeste do país e
corresponde a grandes cidades, o que gera grande preocupação, visto que a maior incidência
de CCU ocorre na região norte do país, mais especificadamente no estado do Pará e há poucos
trabalhos publicados referentes às cidades do interior do estado.
Entre os questionários analisados no decorrer do estudo, encontrou-se média de
idade de 17,9 anos da primeira relação, corroborando com resultados encontrados em outros
estudos (LIMA et al., 2006; IRION et al., 2009). A atividade sexual antes dos 18 anos é tida
como precoce, pois o canal cervical ainda não está completamente amadurecido (BEZERRA
et al., 2005) e essa tendência na antecipação da iniciação sexual entre muitos jovens
atualmente traz maiores preocupações, já que os níveis hormonais ainda não estabilizados e os
tecidos genitais estão imaturos, pois a zona de transformação do epitélio cervical é mais
proliferativa durante a puberdade e a adolescência (período vulnerável), é especialmente um
período susceptível a alterações que podem ser induzidas por agentes transmitidos
sexualmente tal como o HPV e como conseqüência, para o câncer de colo uterino, além de
estarem mais expostos a outras doenças (MEDEIROS et al., 2005). No presente estudo, este
foi o fator de risco que apresentou maior tendência à significância estatística para a ocorrência
de lesões no colo uterino. Entretanto, de acordo com Soares (2010), o CCU praticamente
inexiste nas mulheres que não iniciaram a atividade sexual, contudo, a possibilidade da
doença aumenta como início precoce da atividade sexual, com o número de parceiros,
exposição às doenças sexualmente transmissíveis e o baixo poder aquisitivo. Um estudo
recentemente publicado, em junho de 2012 nas Atas da Academia Nacional de Ciências (em
inglês PNAS), afirma ter descoberto o tipo de célula do colo do útero que o vírus HPV
20
infecta. Christopher Crum e colaboradores descrevem que a retirada dessas células que são
remanescentes da embriogênese e estão localizadas na região da JEC, elimina a possibilidade
da evolução do quadro de infecção viral pelo vírus HPV para quadros de câncer e pré-câncer,
contudo ainda são necessários mais estudos sobre esse tema.
A multiplicidade de parceiros também é fator predisponente, pois gera o aumento
de doenças sexualmente transmissíveis. No presente estudo, mulheres que apresentaram mais
de quatro parceiros desde o início da vida sexual, também apresentaram o maior número
proporcional de lesões cervicais concordando com outros estudos os quais encontraram razão
de risco ajustado de 2,51 para mulheres com 5 ou mais parceiros, comparadas com aquelas
que relataram apenas um parceiro sexual (NETO et al., 1991) e incidência da infecção pelo
HPV aumentando de forma proporcional ao número de parceiros sexuais ao logo da vida
(BEZERRA et al., 2005). A presença de lesões do tipo celular epitelial se mostra
estatisticamente significativa quando associada ao número de parceiros (RAMA et al., 2008;
MELO et al., 2009).
Dentre as características obstétricas observadas, as mulheres com mais de dois
filhos são as que mais apresentaram alterações celulares nos exames. Mecanismos biológicos
tais como nível hormonal, estados nutricionais e imunológicos, explicariam a associação entre
a multiparidade e neoplasia cervical ainda que faltem mais estudos que elucidem esta
associação (MELO et al., 2009). Rosa (2009) encontrou um significante aumento na
frequência de câncer cervical e neoplasia epitelial de alto grau associado ao aumento do
número filhos em um estudo feito na Costa Rica. Em relação ao número de abortos, o
presente estudo mostrou que mulheres que tiveram mais de três abortos apresentaram maior
número de lesão cervical, concordando com outros estudos, porém todos apresentando
números variáveis em seus achados (BEZERRA et al., 2005; MELO et al., 2009).
Por se tratar de uma população onde o hábito de utilizar métodos contraceptivos é
ainda pouco significante, o número de lesões encontradas na população analisada foi maior
dentre as mulheres que não faziam uso tanto de anticoncepcional oral quanto de preservativo.
O uso de preservativo (camisinha) durante a relação sexual com penetração protege
parcialmente contra a infecção do vírus HPV, que também pode ocorrer através do contato
com a pele da vulva, região perineal, perianal e bolsa escrotal (INCA 2010). Porém uma
alarmante constatação foi feita por Cirino (2010) de que mais da metade de adolescentes não
usam preservativo na primeira relação. Devido à alta incidência de DST, principalmente do
21
HPV, que muitas vezes consiste em infecções subclínicas ou latentes, o uso de preservativo
em todas as relações, mesmo que se tenha parceiro único, vem se mostrando a forma mais
viável de prevenção (BEZERRA et al., 2005; SOARES et al., 2010).
Alguns estudos encontraram associação do uso de anticoncepcional oral (ACO) e
câncer de colo uterino, entretanto existem divergências. O uso de contraceptivos orais por
menos de cinco anos parece não aumentar o risco no desenvolvimento de CCU. Porém, entre
as mulheres que afirmam o uso de ACO de 5 a 9 anos, apresentou-se 2,8 vezes maior a chance
de desenvolver câncer em relação às que nunca o utilizaram (ROSA et al., 2009). Entretanto
este estudo não comprovou esta hipótese justamente pelo fato de o número de mulheres que
usavam ASO (39,9%) não era suficientemente grande e não foi colhida a informação do
tempo de uso deste método dentre as que usavam ASO. Alguns estudos reforçam a utilização
de anticoncepcional oral como fator de risco para o CCU e suas lesões precursoras pelo fato
de que ainda hoje, muitas mulheres confundem o uso deste método com prevenção de doenças
sexualmente transmissíveis, o que gera uma maior liberdade sexual ocasionando assim maior
vulnerabilidade a infecções (MELO et al., 2009)
Uma forte associação do tabagismo e a incidência de câncer cervical em mulheres
têm sido demonstradas. Um estudo realizado em Washington, Estados Unidos, no período de
1963-1978 e 1975-1994, encontrou um risco relativo (RR) de 2,1 para os tabagistas passivos e
RR = 2,6 para tabagista ativo (TRIMBLE et al., 2005). A elevada concentração dos derivados
do tabaco tem sido associada à depressão das células de Langerhans, que são responsáveis
pela defesa do tecido epitelial diminuindo a imunidade local (LIMA et al., 2006; MELO et
al., 2009). As evidências biológicas que confirmam esse fato se baseiam na presença de
nicotina e outros materiais carcinógenicos no material coletado das células cervicais de
mulheres tabagistas (ROSA et al., 2009). Para a população de Tomé-Açu, foi observada uma
importante relação de tabagismo e presença de lesão cervical, confirmando esta hipótese já
analisada em outros estudos. A imunossupressão causada pelo tabagismo e Diabetes aumenta
a incidência de câncer cervical (MINISTÉRIO DA SAÚDE, 2002), fato que foi percebido na
análise de regressão logística que mostrou risco aumentado para mulheres diabéticas.
Entretanto não existem muitos estudos acerca dessa associação.
O CCU tem sido relatado mais freqüentemente nas áreas pobres, também
caracterizadas por alto índice de analfabetismo. A falta de escolaridade nas populações pobres
do Brasil é grande. Em estudo feito por Lima (2006), foi observado que 100% das mulheres
22
no grupo das acometidas por CCU tinham o 1° grau incompleto ou nenhuma instrução. Dados
estes que são muito próximos ao encontrados no presente estudo. Já para Rama (2008) não foi
observada essa associação através da citologia. Entretanto, vários estudos apontam a apouca
escolaridade com a baixa adesão aos programas de prevenção do CCU (SOARES et al.; 2010;
CIRINO et al., 2010), o que aumente o risco para o desenvolvimento de câncer cervical nesta
parcela da população.
A faixa etária das mulheres analisadas mostrou que as que são consideradas como
jovens adultas (24 a 32 anos) são a maioria da população, mas não foi esta a parcela de
mulheres que apresentou maior número proporcional de lesões, e sim nas mulheres entre 42 a
50 anos, discordando de estudos que mostram que o CCU evidencia-se entre 20 e 29 anos,
mas que tende a ter risco aumentando a partir dos 45 anos (MEDEIROS et al., 2005; BUENO
et al., 2008; FERREIRA et al., 2009). Mas, devido à iniciação sexual cada vez mais cedo, é
esperado que lesões cervicais ocorressem precocemente, como observado neste estudo em que
adolescente afetadas (18,4%) representam um importante número.
No sentido de regular a periodicidade do exame Papanicolau nos programas de
rastreamento do CCU, o MS/INCA recomenda a adoção de três anos, após a obtenção de dois
resultados negativos com intervalo de um ano (Ministério da Saúde, 2002). Verificou-se que
80,3% das mulheres estavam em dia com o seu preventivo. Este é um dado importante que
mostra que a maioria das mulheres estava procurando o serviço e provavelmente estão sendo
acompanhadas. Um inquérito realizado entre 2002 e 2003 pelo Instituto Nacional do Câncer
em 16 capitais brasileiras, incluindo Belém, mostrou que somente uma dessas cidades
apresentava cobertura do exame de PCCU inferior a 79% (THULER, 2008). Já para outro
estudo feito no norte do país, na cidade de Rio Branco no Acre, alcançou cobertura de 85,3 %
na faixa etária de maior risco para o CCU. Esses dados mostram uma tendência do aumento
da cobertura do exame Papanicolaou em todo país.
Uma interessante constatação foi a de que cerca de 9% (15/175) das mulheres
entrevistadas nesse estudo possuíam descendência japonesa e destas, nenhuma apresentava
exame citológico com lesões cervicais. O que explicaria em parte, por exemplo, a diminuição
dos casos de tabagismo, do número elevado de parceiros sexuais e uma alta adesão ao PCCU,
pois a população de brasileiras descendentes de japoneses tem sido demostrada se tratar de
um grupo que tem conhecimento acerca da finalidade e da importância do preventivo,
aderindo mais facilmente às campanhas para esse exame, além de herdarem culturalmente
23
hábitos de vida mais saudáveis refletido principalmente na alimentação (CHUBACI &
MERIGHI, 2005).
É extremamente importante que se tenham os dados das pacientes sistematizados
permitindo assim ter informações que possam auxiliar no acompanhamento das mulheres que
apresentaram alguma atipía no exame citopatológico cervical realizado, o que facilita a
implementação e utilização de sistemas de rastreamento dessa população (KUNDE &
BIGHETT, 2011). Em Tomé-Açu foi observado um importante número de casos de LSIL,
atingindo 40% das 30 pacientes com atipias celulares chamando a atenção para uma possível
infecção pelo vírus HPV que levou o aumento no número de casos dessa atipia. Mulheres de
diversas idades apresentaram ASH-H chamando a atenção para esses casos já que tem sido
descrito na literatura que entre 12% a 68% dessas atipias são na verdade lesão de alto grau
(BRASIL, 2011). Ou seja, existe uma variação muito ampla para um diagnóstico exato, o que
acaba por sub ou superestimar os casos de HSIL. Já para esta ultima, sabe-se que lesões de
alto grau são raramente descritas como ocorrendo em mulheres com menos de 20 anos
(BRASIL, 2011), porém a mediana de idade para a ocorrência de HSIL na população
estudada mostra que essa atipia vem ocorrendo mais precocemente, sugerindo assim que a
idade precoce do inicio da vida sexual e consequentemente do aumento do número de
parceiros sexuais veem expondo essas mulheres cada vez mais cedo a problemas antes
considerados de idades mais avançadas.
A qualidade e os cuidados com da amostra colhida também pode influenciar no
resultado da citologia, sendo primordial para a diminuição de casos falso-negativos. São tidos
como esfregaços insatisfatórios aqueles que apresentarem material hemorrágico, purulento,
com pouca celularidade, que não possui material da JEC, lâminas danificadas dentre outros
fatores excludentes (IRION et al., 2009). Portanto o número real de atipias celulares pode
estar subestimada, pois um estudo acerca da adequabilidade das amostras de exames
citopatológicos merece ser realizado em laboratórios da região norte do Brasil.
A utilização de programas de rastreio como o Sistema de Informação do Câncer
do Colo do Útero (SISCOLO) do Programa Nacional de Combate ao Câncer de Colo Uterino,
desenvolvido em 1999 projetado pelo DATASUS, é um grande avanço no monitoramento de
casos de câncer em todo o país, na medida em que coleta e processa informações sobre
identificação de pacientes e laudos de exames citopatológicos e histopatológicos, fornecendo
dados para o monitoramento externo da qualidade dos exames, e assim orientando os gerentes
24
estaduais do Programa sobre a qualidade dos laboratórios responsáveis pela leitura dos
exames nos municípios. A região norte é a que apresenta a menor oferta de exames
preventivos, destacando-se o estado do Pará com baixíssimos índices de realização desse
exame, supondo problemas técnicos para o envio desses dados pelo Programa SISCOLO
(DIAS et al., 2010). Contudo, é somente com a constante utilização do SISCOLO que
qualificará as regiões que o utilizam a entender como funciona esse sistema e reforçará assim
o compromisso com a melhoria dos resultados de exames relacionados à saúde da mulher.
25
7. CONSIDERAÇÕES FINAIS
O câncer de colo uterino é uma problemática de saúde pública devido sua alta taxa
de mortalidade observada em todo mundo e especialmente no Norte do Brasil. Porém tem
grande probabilidade de cura ao ser diagnosticado precocemente e é passível de ser prevenido
pelo rastreio de lesões precursoras e melhor conhecimento de fatores de risco para essa
neoplasia através de educação da população por meio de campanhas preventivas. O CCU é
um tipo de câncer que, se detectado e tratado inicialmente, pode chegar a um índice de cura de
100% nas pacientes e, ainda, sua taxa de mortalidade reduzidas em 80% se houver um
diagnostico pré-câncer eficiente, por isso merece uma abordagem preventiva mais eficaz.
Foi verificado no decorrer desse estudo que vários fatores de risco para o CCU
são facilmente identificados e alguns amplamente estudados e os métodos para prevenção são
conhecidos, portanto fácil de ser evitado e prevenido. Entretanto, é importante enfatizar as
especificidades culturais e os hábitos de vida das diversas populações analisadas ao longo dos
anos, o que torna esses fatores de risco mais relevantes em algumas regiões do que em outras.
Fato este que é primordial para um melhor delineamento de campanhas preventivas e da
conscientização da população acerca dos possíveis riscos aos quais estão sendo expostas.
Portanto a educação em saúde torna-se imprescindível quando olhamos para a
prevenção do CCU, pois se necessita de práticas que promovam à saúde para modificar este
quadro. Pensando assim, é preciso que seja abordada a educação sexual nas escolas, para que
essas ofereçam suporte educacional em saúde para estes jovens. Também é preciso associar às
campanhas de coleta de PCCU a atividades educativas com o enfoque adequado a cada faixa
etária, e com uma linguagem direita e apropriada, visando um bom entendimento de jovens,
adultos e idosos.
É preditivo que se invista em novas pesquisas sobre a sexualidade e saúde coletiva
desta população, analisando as influências sociais, econômicas, e principalmente cultural,
visto que essa região tem grande influencia de descendência japonesa. Sendo assim medidas
preventivas desenvolvidas de forma ininterrupta na vida das mulheres se tornam uma
necessidade constante. Educar, ensinar e informar as mulheres quanto às medidas de
prevenção e da gravidade dessa doença é também conscientizá-las de sua responsabilidade
por sua saúde e bem-estar.
26
REFERÊNCIAS BIBLIOGRÁFICAS
ARBYN M et al. Cytological screening for cervical cancer in the province of Limburg,
Belgium. Eur J Cancer Prev.; 20(1):18-24, 2011
APGAR, B. ZOSCHNICK, L. The 2001 Bethesda System Terminology. American Family
Physician, Michigan, v.68, n.10, p. 1992-1998, nov. 2003
BEZERRA, S. J. S.; Perfil de mulheres portadoras de lesões cervicais por HPV quanto aos
fatores de risco para câncer de colo uterino. DST - Jornal brasileiro de Doenças
Sexualmente Transmissíveis. Fortaleza, CE. 2005
BITTENCOURT, R.; SCALETZKY, A.; BOEHL, J.A.R. Perfil epidemiológico do câncer na
rede pública em Porto Alegre – RS. Revista Brasileira de Cancerologia, v. 50, p. 95101, 2004
BRASIL, MINISTÉRIO DA SAÚDE. Estimativa 2006: incidência de câncer no Brasil. Rio
de Janeiro: INCA, 2005.
BRASIL, MINISTÉRIO DA SAÚDE. Instituto Nacional de Câncer (INCA). Diretrizes
Brasileiras para o rastreamento Do Câncer do Colo do Útero. Rio de Janeiro, 2011.
BRITO, N. M. B et al., Carcinoma espinocelular moderadamente diferenciado em paciente
sem fatores de risco para a doença. Revista Paraense de Medicina, v. 21, n. 1, p. 43-46,
2007.
BUENO, K. S. Atipias escamosas de significado indeterminado: novas qualificações e
importância na conduta clínica. RBAC, v.40, n.2, p. 121-128, 2008
CARVALHO, R. et al. Carcinoma de células escamosas microinvasivo – relato de caso
Revista Paraense de Medicina, v.20, n. 3, p. 65-69, 2006
CESAR, J.A.; HORTA, B.L.; GOMES, G.; HOULTHAUSEN, R.S.; WILLRICH, R.M.;
KAERCHER, A.; IASTRENSKI, F. M. Fatores associados à não realização de exame
citopatológico de colo uterino no extremo Sul do Brasil. Caderno de. Saúde Pública, v.
19, p. 1365-1372, 2003
CHUBACI, R. Y. S; MERIGHI, M. A. B. Exame para detecção precoce do câncer cérvico
uterino: vivência de mulheres das cidades de Kobe e Kawasaki, Japão e São Paulo Brasil.
Revista Brasileira de Saúde Materno Infantil, v. 5, n. 4, p. 471-481, 2005
CIRINO, F.M.S.B.; NICHIATA, L.Y.I.; BORGES, A.L.V. Conhecimento, atitude e práticas
na prevenção do câncer de colo uterino e HPV em adolescentes. Escola Anna Nery
Enfermagem, v.14, p. 126-134, 2010
CRUZ, L.M.B.; LOUREIRO, R.P. A Comunicação na Abordagem Preventiva do Câncer do
27
Colo do Útero: importância das influências histórico-culturais e da sexualidade feminina
na adesão às campanhas. Saúde Sociedade. São Paulo, v.17, p. 120-131, 2008.
CUZICK J et al. Overview of human papillomavirus-based and other novel options for
cervical cancer screening in developed and developing countries. Vaccine. 2008; 26
(Suppl 10): K29-41
DIAS, M. B. K; TOMAZELLI, J. G; ASSIS, M. Rastreamento do câncer de colo do útero no
Brasil: análise de dados do Siscolo no período de 2002 a 2006, v. 19, n. 3, p. 293-306,
2010
DERCHAIN, SFM; FILHO, AL; SYRJANEN, KJ. Neoplasia intra-epitelial cervical:
diagnóstico e tratamento. Revista Brasileira de Ginecologia e Obstetrícia; 27(7):42533, 2005.
FEREIRA, M. L. S. M. Motivos que influenciam a não-realização do exame de Papanicolaou
segundo a percepção de mulheres. Escola Anna Nery Enfermagem, v. 13, n. 2, p. 378384, 2009
GAMARRA, C. J. et al. Magnitude da mortalidade por câncer do colo do útero na Região
Nordeste do Brasil e fatores socioeconômicos. Revista Panamenha de Salud Pública, v.
28, n. 2, p. 100-106, 2010
GUERRA, M.R.; GALLO, C.V.M.; AZEVEDO, G; MENDONÇA, S. Risco de câncer no
Brasil: tendências e estudos epidemiológicos mais recentes. Revista Brasileira de
Cancerologia, v. 51, p. 227-234, 2005
IRION, I. I; BUFFON, A. Avaliação da adequabilidade das amostras de exames
citopatológicos realizados em um laboratório de Porto Alegre – RS no ano de 2005.
RBAC, v. 41, n. 3, 217-220, 2009
INSTITUTO NACIONAL DE CÂNCER, Desenvolvido por INCA. Disponível em:
< http://www.inca.gov.br/estimativa/2012/index.asp?id=5> Acesso em 20 de outubro de
2012.
INSTITUTO NACIONAL DE CÂNCER (Brasil). Coordenação de Prevenção e Vigilância.
2006. Nomenclatura Brasileira para Laudos Cervicais e Condutas Preconizadas Recomendações para profissionais de saúde. Revista Brasileira de Cancerologia. 2006;
52(3): 213-236
INSTITUTO NACIONAL DE CÂNCER (INCA). Programa Nacional de Controle do Câncer
do Colo do Útero. Divisão de Apoio à Rede de Atenção Oncológica, 2010.
KUNDE, V. L; BIGHETTI, T. I. Atipias no resultado do pré-câncer de colo de útero no
28
Pronto Atendimento 24h do município de Canguçu-RS. Revista de Enfermagem e
Saúde, v.1, n. 1, p. 139-146, 2011
LIMA, C.A., PALMEIRA J.A.C., CIPOLOTTI R. Fatores relacionados ao Câncer de colo
uterino em Própria, Sergipe, Brasil. Caderno de Saúde Pública, v. 22, nº10, Rio de
Janeiro, 2006
MARQUES, J. P. H. et al. Células glandulares atípicas e câncer de colo uterino : revisão
sistemática. Revista da Associação Médica Brasileira, v. 57, n. 2, p. 234-238, 2011
MARTINS, L.F.L.; THULER, L.C.S.; VALENTE, J.G. Cobertura do exame Papanicolau no
Brasil e seus fatores determinantes: uma visão sistemática da literatura. Revista
Brasileira de Ginecologia e Obstetrícia, v. 27, p. 485-492, 2005
MEDEIROS, V. C. R. D. et al. Câncer de Colo de Útero : Análise Epidemiológica e
Citopatológica no Estado do Rio Grande do Norte. RBAC, v. 37, n. 4, p. 227-231, 2005
MENDÉZ, M. T & IZQUIERDO, A. F. Detección de virus papiloma humano (HPV) a partir
de muestras celulares de cuello uterino en base líquida. Correlación con la
inmunorreactividad de la proteína p16INK4a. Investigación Clínica, v. 52, n. 1, 2011.
MELO, S. C. C. S.; PRATES, L; CARVALHO, M. D. B.; MARCON, S. S.; PELLOSO, S.
M., Alterações citopatológicas e fatores de risco para a ocorrência do câncer de colo
uterino. Revista Gaúcha Enfermagem, Porto Alegre (RS), 30(4):602-8 2009 dez;.
MINISTÉRIO DA SAÚDE, INSTITUTO NACIONAL DO CÂNCER. Falando sobre câncer do
colo do útero. – Rio de Janeiro: MS/ INCA, 2002
MINISTÉRIO DA SAÚDE, Instituto Nacional de Câncer. Periodicidade de realização do
exame preventivo do câncer do colo do útero: normas e recomendações do INCA.
Revista Brasileira de Cancerologia. 2002; 48(1): 13-5.
MULLER, E.V., Tendência de mortalidade por câncer de colo de útero no estado do Paraná
de 1980-2000 [dissertação]. Chapecó: Universidade do Oeste de Santa Catarina; 2005
MURTA, E. F. C. Câncer do Colo Uterino: Correlação com o Início da atividade Sexual e
Paridade. RBGO, v. 21, n. 9, p. 555-559, 1999
NETO, A. A. Aspectos epidemiológicos do câncer cervical. Revista de Saúde Pública, v. 25,
n. 4, p. 326-333, 1991
NUNES, J. et al. Confiabilidade e validade das declarações de óbitos por câncer de útero no
município de Belém , Pará , Brasil. Caderno de Saúde Pública, v. 20, n.5, p. 1262-1269,
2004
NORONHA, V.L., ECHEGOLLEN, G.A. Epidemiologia Del câncer de cérvix em Latino
America. Ginecologia Obstetrícia, México, 69(6): 243-6; 2001
29
PAIVA, L. C. F. et al. Lesões cancerosas e pré-cancerosas do colo uterino : uma análise
citopatológica na região Noroeste do Paraná. RBAC, v. 41, n. 2, p. 147-150, 2009
PINHO, A. A. Validade da citologia cervicovaginal na detecção de lesões pré-neoplásicas e
neoplásicas de colo de útero, v. 38, n. 3, p. 225-231, 2002
RAMA, C. et al. Lesões cancerosas e pré-cancerosas do colo uterino: uma análise
citopatológica na região Noroeste do Paraná. Revista de Saúde Pública, v. 42, n. 3, p.
411-419, 2008
ROSA, M.I.; MEDEIROS, L.R.; ROSA, D.D.; BOZZETI, M.C.; SILVA, F.R.; SILVA, B.R.
Papilomavírus humano e neoplasia cervical. Cad. Saúde Pública, v. 25, p. 953-964,
2009
SOARES, M.C.; MISHIMA, S.M.; MEINCKE, S.M.K.; SIMINO, G.P.R. Câncer de Colo
Uterino: Caracterização das mulheres em um município do Sul do Brasil. Escola Anna
Nery Enfermagem, v.14, p. 90-96, 2010
SZWARCWALD, C.L.; MENDONÇA, M.H.M.; ANDRADE, C.L.T. Indicadores de atenção
básica em quatro municípios do Estado do Rio de Janeiro, 2005: resultados de inquérito
domiciliar de base populacional. Ciência & Saúde Coletiva, v. 11, p. 643-655, 2006.
THULER, L.C.S.; MENDONÇA, G.A. Estadiamento inicial dos casos de câncer de mama e
colo do útero em mulheres brasileiras. Revista Brasileira de Ginecologia e Obstetrícia,
v. 27, p. 656-660, 2005
WHO Technical Specifications. Cryosurgical equipment for the treatment of precancerous
cervical lesions and prevention of cervical cancer. World Health Organization, 2012.
30
ANEXO I
31
ANEXO II