Mielite Transversa: Sintomas, Causas e
Diagnóstico
Joanne Lynn, M.D. (Médica)
A Mielite Transversa (MT) é uma síndrome neurológica causada por uma
inflamação na medula espinhal. Ela é incomum, mas não rara. Segundo
estimativas cautelosas, a incidência anual varia entre 1 e 5 pessoas por
milhão na população (Jeffery, et.al., 1993). O termo “mielite” é uma
designação geral para inflamação na medula espinhal; “transversa”
refere-se ao envolvimento através de um nível da medula espinhal; Ela
ocorre tanto em adultos como em crianças. Você também poderá ouvir
o termo “mielopatia”, que é mais abrangente, aplicado a qualquer
doença na medula espinhal.
Sintomas Clínicos
Os sintomas de MT se desenvolvem rapidamente no curso de algumas
horas, a várias semanas. Cerca de 45% dos pacientes pioram em no
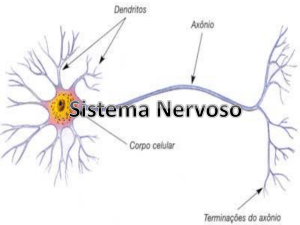
máximo 24 horas (Ibid.). A medula espinhal conduz fibras de nervos
motores aos membros e tronco, e fibras sensoriais do corpo de volta ao
cérebro. Inflamações no interior da medula espinhal interrompem tais
caminhos, desencadeando sintomas de MT comuns, como fraqueza nos
membros, perturbação sensorial, disfunções no intestino ou na bexiga,
dores nas costas e dor radicular (dor na distribuição de um único nervo
espinhal).
Quase todos os pacientes acabam desenvolvendo fraqueza nas pernas,
em diferentes graus de gravidade. Os braços são afetados em uma
minoria dos casos, de acordo com o nível do envolvimento da medula
espinhal. As sensações são reduzidas abaixo do nível do envolvimento
da medula espinhal na maioria dos pacientes. Alguns têm a impressão
de formigamento ou dormência nas pernas. Dor (definida como
sensação de alfinetada pelos neurologistas) e percepção térmica são
reduzidas na maioria dos pacientes. Sensação de vibração (como de um
diapasão) e noção de posição da articulação podem também ser
reduzidas ou inexistentes. O controle da bexiga e da esfíncter anal é
afetado na maioria dos casos. Muitos pacientes com MT relatam uma
sensação de laço apertado ou cinta ao redor do tronco, além de grande
sensibilidade ao toque na região.
A recuperação pode ser nula, parcial ou completa, e geralmente se
inicia dentro de 1 a 3 meses. Uma recuperação significativa é
improvável, caso não se verifique uma melhora em 3 meses (Feldman,
et. al., 1981). A maioria dos pacientes com MT apresentam uma
melhora razoável. A MT é, em geral, uma doença monofásica (ocorre
uma única vez); no entanto, uma pequena porcentagem de pacientes
podem sofrer uma recaída, principalmente quando possuem uma
doença que os predispõe.
Causas da Mielopatia Transversa e Mielite
A mielite transversa pode ocorrer isoladamente ou em conjunto com
outras doenças. Quando diagnosticada sem causa aparente é chamada
idiopática. Presume-se que a mielite transversa idiopática seja resultado
de uma ativação anormal do sistema imunológico contra a medula
espinhal. Uma lista de doenças associadas à MT abrange:
Relação de Doenças Associadas à Mielite Transversa
Parainfecciosa (ocorre no momento e em conjunto com uma infecção
aguda ou um episódio de infecção).
Viral: herpes simples, herpes zoster, citomegalovirus,
vírus Epstein-Barr, enterovirus (poliomielite,
Coxsackievirus, echovirus), células T humanas, vírus da
leucemia, vírus da imunodeficiência humana, influenza,
raiva
Bacteriana: Mycoplasma pneumoniae, Borreliose de
Lyme, sífilis, tuberculose
Pós-Vacinal (raiva, varíola bovina)
Doença Auto-Imune do Sistema
Lupus eritematoso sistêmico
Síndrome de Sjögren
Sarcoidose
Esclerose Múltipla
Síndrome Paraneoplásica
Vascular
Trombose de artérias espinhais
Vasculite secundária de abuso de heroína
Malformação Arteriovenosa Medular
A causa da mielite transversa idiopática é desconhecida, mas a maioria
dos fatos apontam para um Processo Auto-Imune. Ou seja, o próprio
sistema imunológico do paciente é estimulado de forma anormal a
atacar a medula espinhal, causando inflamação e danos no tecido. Entre
as doenças auto-imunes mais comuns estão: a artrite reumatóide, que
desencadeia ataques por parte do sistema imunológico nas articulações,
a esclerose múltipla, caso em que a mielina, material isolante de células
nervosas no cérebro, é alvo de ataque auto-imune.
A MT se desenvolve com freqüência em conjunto com infecções virais e
bacterianas, especialmente aquelas associadas a erupções cutâneas
(ex.: rubéola, varicela, varíola, rubéola, influenza e caxumba). Cerca de
um terço dos pacientes com MT apresentam uma doença febril (espécie
de resfriado com febre) concomitante ao início de sintomas
neurológicos. Em alguns casos, há evidências de invasão direta e danos
à medula pelo próprio agente infeccioso (em especial o da poliomielite,
herpes zoster e AIDS). Um abscesso bacteriano também pode se
desenvolver na região da medula espinhal, causando danos através de
compressão, invasão bacteriana e inflamação.
No entanto, especialistas acreditam que infecções, em muitos casos,
possam levar a um desarranjo do sistema imunológico, levando
indiretamente a ataques auto-imunes na medula espinhal, ao invés de
ataques direitos pelo organismo. Uma teoria que esclarece tal ativação
anormal do sistema imunológico contra o tecido humano é a do
“mimetismo molecular”. Ela postula que um agente infeccioso possa ter
uma molécula que se assemelha ou "imita" uma molécula da medula
espinhal. Quando o corpo reage com uma resposta imunológica ao vírus
invasor ou bactéria, ele acaba respondendo também àquela molécula da
medula espinhal semelhante estruturalmente à do invasor, causando
inflamações e danos na medula espinhal.
As vacinações também são bem conhecidas por apresentar riscos para o
desenvolvimento de encefalomielite aguda disseminada (ADEM),
inflamação aguda do cérebro e da medula espinhal. Tal fato era
particularmente comum com as vacinas anti-rábicas mais antigas
desenvolvidas em culturas de medulas espinhais de animais; a
substituição por vacinas anti-rábicas desenvolvidas em culturas de
tecido humano praticamente erradicou o problema. Acredita-se que tal
fato seja uma resposta do sistema imunológico.
A mielite transversa é talvez uma manifestação relativamente incomum,
decorrente de várias doenças auto-imunes, como lupus eritematoso
sistêmico (LES), Síndrome de Sjögren e a sarcoidose. O LES é uma
doença auto-imune de causas desconhecidas que afeta mútiplos órgãos
e tecidos do organismo. Entre os sintomas dessa doença estão a
artralgia (dor articular) e artrite (inflamação nas articulações), erupções
cutâneas, inflamações no rim, baixa contagem de células sangüíneas
(incluindo eritrócitos, leucócitos e plaquetas), úlcera bucal e a presença
de anticorpos anormais (que atacam o tecido do próprio indivíduo) no
sangue. A síndrome do LES em seu estágio desenvolvido é facilmente
reconhecível; no entanto, pode se iniciar com apenas um ou dois sinais,
sendo difícil de ser diagnosticada.
A Síndrome de Sjögren é uma outra doença auto-imune caracterizada
pela invasão e infiltração das glândulas lacrimal e salivar de células
brancas do sangue (linfócitos) acarretando diminuição na produção
desses fluídos. Pacientes apresentam a boca seca e olhos ressecados.
Vários testes confirmam esse diagnóstico: presença de anticorpo SS-A
no sangue, testes oftalmológicos atestando decréscimo na produção de
lágrimas e demonstração de infiltração de linfócitos em amostras de
biópsia de pequenas glândulas salivares (procedimento minimamente
invasivo). Manifestações neurológicas são incomuns na Síndrome de
Sjögren, mas a MT pode ocorrer.
A Sarcoidose é uma disfunção inflamatória multissistêmica de causa
desconhecida, manifestada através de inchamento de nódulos linfáticos,
inflamação pulmonar, lesões cutâneas variadas, envolvimento do fígado
ou de outro órgão. No sistema nervoso, vários nervos, bem como
medula espinhal, são afetados. O diagnóstico é geralmente confirmado
por biópsia atestando sinais de inflamação típicos da sarcoidose.
A esclerose múltipla é uma doença inflamatória auto-imune do sistema
nervoso central (cérebro e medula espinhal) que acarreta
desmielinização ou perda de mielina (material isolante de fibras
nervosas) e conseqüente disfunção neural. O atestado definitivo de EM
somente é confirmado ao paciente após este sofrer no mínimo dois
ataques desmielinizantes (múltiplos, portanto) em duas partes
diferentes do sistema nervoso central. A medula espinhal é afetada com
freqüência em casos de esclerose múltipla, podendo ser o primeiro local
atacado pela doença. Tal fato aponta para a possibilidade de pacientes
com mielite transversa aguda sofrerem um segundo episódio de
desmielinização, sendo diagnosticados com EM.
A porcentagem de pacientes acometidos pelo primeiro ataque de mielite
transversal aguda, que desenvolvem esclerose múltipla, é desconhecida
na literatura médica, variando entre 15 a 80%; entretanto, grande
parte das pesquisas indicam riscos reduzidos. Sabemos claramente que
pacientes cujas imagens de ressonâncias magnéticas do cérebro são
anormais, com lesões como as de EM, são muito mais propensos a
desenvolverem EM em relação àqueles cujas MRI do cérebro são
normais no momento em que têm mielite (as chances são de 60 a 90%
para aqueles com MRI cerebral anormal, e menos de 20% para aqueles
com MRI cerebral normal). Tal fato tem sugerido, na literatura médica,
que pacientes com mielite transversa “completa” (o que corresponde à
paralisia da perna ou perda sensorial) são menos predispostos a
desenvolverem EM em relação àqueles que apresentaram um caso
"parcial" ou menos grave. A literatura sugere ainda que pacientes com
anticorpos anormais em sua medula espinhal, as chamadas bandas
oligoclonais, correm maior risco de desenvolverem EM posteriormente.
A Mielite relacionada a câncer (denominada síndrome paraneoplásica) é
incomum. Há vários casos na literatura médica de mielite aguda em
associação com câncer maligno. Além disso, há um número crescente
de casos de mielopatia associada a um câncer, em que é desencadeada
uma produção de anticorpos do sistema imunológico no combate ao
câncer, que por sua vez apresenta uma reação cruzada com moléculas
dos neurônios da medula espinhal. É preciso ressaltar que se trata de
um caso incomum de mielite.
Causas vasculares estão listadas pois apresentam os mesmos
problemas da mielite transversa; no entanto, trata-se a princípio de um
problema distinto, resultante de um fluxo sangüíneo à medula espinhal
inadequado, e não uma inflamação propriamente dita. Os vasos
sangüíneos em direção à medula espinhal podem se fechar com
coágulos ou aterosclerose, ou se romper e sangrar; é de fato um
"derrame" da medula espinhal.
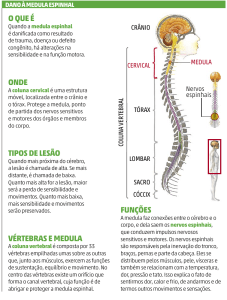
Diagnóstico
Primeiro é realizado um exame sobre o histórico do paciente e um
exame físico que, na maioria das vezes, no entanto, não nos oferece
pistas sobre a causa da lesão na medula espinhal. A primeira
preocupação do médico, que avalia um paciente com queixa e exames
que sugerem enfermidade na medula espinhal, é a definição da massa
ocupada pela lesão que possa estar comprimindo a medula espinhal.
Entre as lesões em potencial que poderiam estar causando tal
compressão estão o tumor, a hérnia discal, estenose (estreitamento de
canal da medula) e abscesso. Isso é importante, dado que cirurgias
antecipadas de remoção da compressão podem reverter o dano
neurológico à medula espinhal. A maneira mais fácil de se definir a
lesão da região comprimida é através de Imagem por Ressonância
Magnética de certos níveis da medula espinhal. Mas caso a MRI não
esteja disponibilizada ou as imagens sejam equívocas, deve-se realizar
a mielografia. O mielograma é um conjunto de raios X tirados após uma
punção lombar na região lombar ou do pescoço, e um agente
contrastante (corante) é injetado dentro de um saco ao redor da
medula espinhal. O paciente é então inclinado para cima e para baixo
de forma que o corante possa fluir e delinear a medula espinhal
enquanto são tirados os raios X.
Caso a MRI ou o mielograma não apontem massa de lesão fora ou
dentro da medula espinhal, pode-se cogitar que o paciente com
disfunção na medula espinhal tenha mielite transversa ou problemas
vasculares. A MRI consegue às vezes demonstrar uma lesão
inflamatória no interior da medula. É difícil diagnosticar a causa da
inflamação, dado que raramente se realiza uma biópsia na medula
espinhal, pois ela pode acarretar alguma lesão. Em seguida, o médico
envia a amostra de sangue para testes e estudos de LES e síndrome de
Sjögren, infecção por HIV, nível de vitamina B12 para detectar
deficiência, e um teste de sífilis. A seguir, o teste mais comum é a
punção lombar para coletar fluído de estudos, incluindo contagem de
células brancas e proteínas em busca de inflamações, culturas para
detectar infecções de vários tipos, e testes para examinar a ativação
anormal do sistema imunológico (nível de imunoglobina e eletroforese
das proteínas sangüíneas). É comum uma MRI do cérebro para mapear
lesões ligadas à EM. Se nenhum desses testes sugerirem uma causa
específica, presume-se que o paciente tenha mielite transversa
idiopática ou mielite transversa parainfecciosa, caso haja outros
sintomas que sugiram uma infecção.
Referências
1. Jeffery DR, Mandler RN, Davis LE. "Transverse myelitis: retrospective
analysis of 33 cases, with differentiation of cases associated with
multiple sclerosis and parainfectious events." Arch Neurol, 1993;
50:532.
2. Berman M, Feldman S, Alter M, et. al. "Acute transverse myelitis:
incidence and etiological considerations." Neurology, 1981; 31:966.
3. Stone LA. "Transverse Myelitis" in Rolak LA and Harati Y (eds.)
Neuroimmunology for the Clinician. Boston, MA: ButterworthHeinemann, 1997; 155-165.
Dra. Lynn é Professora Assistente de Neurologia da Universidade do
Estado de Ohio. Ela é formada em Medicina pela Faculdade de Medicina
da Universidade do Estado de Ohio e fez residência em Medicina Interna
no Hospital Stong Memorial da Universidade de Rochester. Logo em
seguida, retornou à Universidade do Estado de Ohio para treinamento
de clínicos em doenças neuromusculares. Atualmente pertence à equipe
do Centro de Esclerose Múltipla da Universidade do Estado de Ohio e
tem interesse especial por pesquisas clínicas sobre tratamento de EM.
Data do Documento: Outubro de 1997