Exame Sumário da Urina – Exame Físicoquímico e Análise do Sedimento
(URINA TIPO II)
Prova ou Contagem de Addis e Contagem Minutada
Descrição
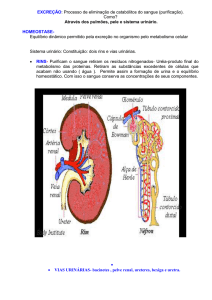
A urina é o produto final do ultrafiltrado do plasma que normalmente, depois de passar
pelos glomérulos e pelos túbulos renais onde se dá a reabsorção e a secreção de várias
substâncias (orgânicas e inorgânicas), assim como a sua concentração em função do
estado de hidratação do organismo, é excretado em cada micção depois de ter
passado pela pélvis renal (cálices e bacinete) e pelos ureteres até chegar à bexiga
onde fica retida provisoriamente durante um período de tempo variável. Através deste
processo complexo os rins desempenham um papel muito importante na excreção dos
produtos finais do metabolismo celular e na regulação do equilíbrio hidro-eletrolítico e
ácido-base.
O exame sumário da urina, também designado por urina tipo II, é um teste simples não
invasivo, que consiste em determinações físico-químicas (pH, densidade, proteínas,
hemoglobina, glicose, corpos cetónicos, pigmentos biliares / bilirrubina, urobilinogénio e
nitritos) e na análise do sedimento urinário – elementos figurados (pesquisa,
identificação e quantificação das células epiteliais pavimentosas e tubulares renais,
leucócitos, eritrócitos, cilindros e cristais patológicos). A amostra de eleição é a primeira
urina da manhã (toda a micção), por ser a mais concentrada e a que reflete com
maior fidedignamente os parâmetros referidos e o estado de saúde dos pacientes
(corresponde habitualmente a uma amostra cujo tempo de retenção vesical médio é
de 8h). Em alternativa as amostras de urina podem ser colhidas a qualquer hora do dia
(amostra aleatória), preferencialmente, após um tempo mínimo de retenção vesical (≥
4h após a última micção); sempre que for necessário provocar a diurese, a ingestão
hídrica não deve ultrapassar um copo de água (± 250 mL) bebido de meia em meia
hora até um máximo de 750 mL, para evitar a obtenção de amostras excessivamente
diluídas e de resultados falsamente diminuídos ou “negativos” (o efeito do excesso de
ingestão hídrica antes da colheita de urina pode persistir durante 4 a 5h). Em qualquer
circunstância a colheita das amostras de urina (toda a micção) só deve ser efetuada
depois de uma boa higiene dos genitais externos e da região perineal (mesmo
procedimento utilizado para a colheita de amostras de urina destinadas a exame
microbiológico – urina assética) para evitar a contaminação pelas secreções vaginais
(exemplo: células epiteliais pavimentosas > 25/μL ou > 5 por campo de 4000x) e dos
genitais masculinos, assim como por outro tipo de elementos estranhos presentes na
região perineal, que podem comprometer a interpretação clínica dos resultados
(exemplos: proteínas, hemoglobina, leucócitos e eritrócitos). Depois da colheita as
amostras devem ser tapadas, protegidas da luz e refrigeradas até serem transportadas
para o laboratório.
Valor semiológico
O exame sumário da urina (urina tipo II) tem o seu principal valor semiológico na
identificação da presença de diversas patologias quer do próprio sistema urinário
(funcionais, estruturais ou ambas), quer sistémicas (origem inflamatória, endócrina ou
metabólica), na avaliação da sua atividade, na determinação do seu prognóstico e na
monitorização da sua evolução clínica e da resposta ao tratamento.
Informação adicional
Exame físico-químico:
Data emissão: 2015-11-12
Pag. 1 de 7
- pH:
» Os seus valores variam habitualmente entre 5,0 e 8,0; estão relacionados com o estado
do equilíbrio ácido-base, a função tubular renal, o regime alimentar e os mecanismos
de ação de diversos fármacos.
» Causas mais frequentes de urinas ácidas (pH < 7,0):
* Acidose metabólica (exemplos: cetoacidose diabética, fome, diarreia grave e
uremia), acidose respiratória (exemplo: doença pulmonar obstrutiva crónica),
insuficiência renal, hipocaliemia (exemplo: hipercortisolismo), fármacos e outras
substâncias químicas (exemplos: salicilatos, etanol, biguanidas, anfotericina B,
espironolactona, anti-inflamatórios não esteroides, cloreto de amónio e etilenoglicol),
ingestão de arandos e regime alimentar rico em proteínas.
» Causas mais frequentes de urinas alcalinas (pH > 7,0):
* Alcalose metabólica (exemplos: vómitos prolongados e ingestão excessiva de
substâncias alcalinas), alcalose respiratória, acidose tubular renal, dieta rica em hidratos
de carbono, produtos lácteos, citrinos ou vegetais (vegetarianos estritos), fármacos
(exemplos: bicarbonato de sódio, citrato de sódio ou de potássio e acetazolamida) e
infeções urinárias por microrganismos produtores de urease (conversão da ureia em
amónia); urina mal conservada ou contaminada por microrganismos produtores de
urease.
- Densidade:
» Os seus valores correlacionam-se com a osmolalidade urinária e dá uma indicação
importante sobre o estado de hidratação dos pacientes, para além de refletir a
capacidade de concentração da urina pelos rins.
» Causas mais frequentes de urinas com densidade baixa (< 1,007):
* Persistente e independente da ingestão hídrica: pielonefrite, nefrite intersticial e
glomerulonefrite.
» Causas mais frequentes de urinas com densidade elevada (> 1,035):
* Desidratação, doença de Addison, insuficiência hepática e insuficiência cardíaca
congestiva.
» Causas de falsos resultados (exemplos):
* Interferência negativa: urinas alcalinas.
* Interferências positivas: cetoacidose diabética (ácido acetilacético), administração
endovenosa de soluções de dextrano e de contrastes iodados de imagiologia (até uma
semana depois da sua administração), proteinúria e glicosúria acentuadas.
- Proteínas (≥ 20 mg/dL):
» Tem uma sensibilidade maior para a albumina (limite de deteção ≥ 20 mg/dL) do que
para as mucoproteínas e as globulinas (limite de deteção ≥ 60 mg/dL), designadamente
para as imunoglobulinas (exemplo: proteína de Bence-Jones – cadeias leves livres
kappa ou lambda monoclonais sintetizadas por um clone neoplásico de células linfóides
B), cuja presença está na origem das discrepâncias verificadas em relação ao
doseamento das proteínas totais na urina em doentes com discrasias plasmocíticas
(exemplos: mieloma múltiplo, amiloidose e neoplasias das células linfóides B).
» Exemplos de situações clínicas associadas a proteinúria:
* Transitória (funcional): febre (caracteriza-se por reverter 3 dias depois de ter terminado
o síndroma febril), exposição prolongada ao frio, exercício físico intenso, mioglobinúria
(rabdomiólise), stress emocional, convulsões (epilepsia), ingestão proteica excessiva,
desidratação, gravidez e ortostatismo (ocorre em 3 a 5% dos jovens adultos
aparentemente saudáveis; deve-se a congestão ou isquemia renal relacionada com
posição lordótica exagerada e caracteriza-se por reverter após 8h de repouso em
decúbito).
* Persistente:
Pré-renal: colagenoses, amiloidose, macroglobulinemia de Waldenström, mieloma
múltiplo e outras neoplasias das células linfóides B, insuficiência cardíaca congestiva,
diabetes mellitus, sarcoidose, fármacos (exemplos: anti-inflamatórios não esteróides e
inibidores da enzima de conversão da angiotensina - IECA), neoplasias, doença
Data emissão: 2015-11-12
Pag. 2 de 7
drepanocítica, hipertensão arterial, malária, pericardite constritiva, trombose da veia
renal e hipotiroidismo.
Renal: glomerulonefrite, síndroma nefrótica e lesões destrutivas dos túbulos e do
parênquima renal (exemplos: rejeição de transplante renal, nefrite intersticial,
pielonefrite, doença renal poliquística e medular quística e doenças tubulares renais
como, por exemplo, as nefropatias tóxicas, a síndroma de Fanconi, a galactosemia, a
mioglobinúria e a cistinose).
Pós-renal: infeção urinária, neoplasias do urotélio, discrasia litiásica, prostatite e uretrite.
» Causas de falsos resultados (exemplos):
* Interferências negativas: predomínio das globulinas em relação à albumina, urinas
excessivamente ácidas, excesso de ingestão hídrica ou tempo de retenção vesical < 4h.
* Interferências positivas: contaminação por secreções vaginais, presença de fluido
espermático, hematúria, infeções urinárias, urinas fortemente alcalinas (≥ 7,5) ou muito
concentradas, fenazopiridina, desinfetantes ginecológicos e compostos de amónio
quaternário.
- Hemoglobina (≥ 300 µg/L):
» A presença de um número anormal de eritrócitos na urina designa-se por hematúria e
de hemoglobina livre (exemplo: hemólise intravascular) por hemoglobinúria (não se
acompanha pela presença de eritrócitos).
» Exemplos de situações clínicas associadas a hematúria / hemoglobinúria:
* Glomerulonefrites, nefrites intersticiais, pielonefrite, neoplasias renais, do urotélio e da
próstata, hipertrofia benigna da próstata, prostatite, litíase, hiperuricosúria,
hipercalciúria, cistite, Shistosomose, trauma, exercício físico intenso (hematúria benigna,
autolimitada, que negativa passadas 48 a 72h de repouso), exposição a vibrações por
um período superior a 30 minutos (exemplo: pilotos de aeronaves), discrasias
hemorrágicas (primárias ou secundárias), episódios febris agudos, fármacos (exemplos:
anti-inflamatórios não esteróides, anticoagulantes e ciclofosfamida), colagenoses,
apendicite, diverticulite, salpingite e tumores do cólon, reto e pélvicos.
» Causas de falsos resultados (exemplos):
* Interferências negativas: excesso de ingestão hídrica ou tempo de retenção vesical <
4h, ácido ascórbico e captopril.
* Interferências positivas: sangue com origem no aparelho genital feminino (exemplo:
fluxo menstrual), leucocitúria acentuada, bacteriúria acentuada por infeção urinária ou
por contaminação, mioglobinúria (reação cruzada), nitrofurantoina e contrastes
iodados de imagiologia (até uma semana depois da sua administração).
- Glicose (≥ 100 mg/dL):
» A glicosúria ocorre quando a glicemia ultrapassa a capacidade de reabsorção dos
túbulos proximais renais (> 180 a 200 mg/dL) ou nas disfunções tubulares renais
(exemplos: síndroma de Fanconi, galactosemia, mioglobinúria, cistinose, intoxicação
pelo chumbo ou pelo mercúrio e proteína de Bence-Jones).
» Exemplos de situações clínicas associadas a glicosúria:
* Diabetes mellitus, acromegalia, síndroma de Cushing, hiperaldosteronismo primário
(síndroma de Conn), hipertiroidismo, feocromocitoma, doenças pancreáticas
(exemplos: carcinoma, pancreatite e fibrose quistica), doenças do sistema nervoso
central (exemplos: neoplasias, acidentes vasculares cerebrais e doença hipotalâmica),
alterações metabólicas associadas a queimaduras extensas, doenças infeciosas,
fraturas ósseas, enfarte do miocárdio e uremia, doenças de armazenamento do
glicogénio, obesidade, alimentação após um longo período de fome, fármacos
(exemplos: tiazidas, corticosteróides, adrenocorticotrofina e anticoncetivos orais com
estrogénios) e gravidez. (afeta cerca 12% das grávidas, sobretudo, no 3º trimestre).
» Causas de falsos resultados (exemplos):
* Interferências negativas: excesso de ingestão hídrica ou tempo de retenção vesical <
4h, bacteriúria (infeção urinária ou contaminação), densidade > 1,035, ácido ascórbico,
salicilatos e levodopa.
* Interferências positivas: contrastes iodados de imagiologia (até uma semana depois
da sua administração), cefalosporinas e quinolonas.
Data emissão: 2015-11-12
Pag. 3 de 7
- Corpos cetónicos (≥ 10 mg/dL; acetoacetato, acetona e hidroxibutirato):
» A sua deteção nas amostras de urina resulta da disfunção do metabolismo dos
hidratos de carbono, da diminuição da sua ingestão (regimes alimentares
desequilibrados ou jejum prolongado) ou da mal absorção que têm como
consequência um aumento compensador do metabolismo (catabolismo) dos ácidos
gordos.
» Exemplos de situações clínicas associadas à presença de corpos cetónicos na urina:
* Cetoacidose diabética, síndromas febris, stress emocional, vómitos, diarreia, caquexia,
exposição prolongada ao frio, exercício físico intenso, dieta pobre em hidratos de
carbono, jejum prolongado, desidratação grave e gravidez.
» Causas de falsos resultados (exemplos):
* Interferências negativas: excesso de ingestão hídrica ou tempo de retenção vesical <
4h, má conservação das amostras (os corpos cetónicos são voláteis) e salicilatos.
* Interferências positivas: acetilcisteína, levodopa, -metildopa, captopril, 2mercaptoetano e metformina.
- Pigmentos biliares - bilirrubina (≥ 0,6 mg/dL):
» A bilirrubina resulta do catabolismo da protoporfirina IX do heme dos eritrócitos
senescentes que são destruídos nas células reticuloendoteliais do fígado (células de
Kupffer), do baço (macrófagos) e da medula óssea (macrófagos). Uma vez libertada
para o sangue periférico a bilirrubina é transportada pela albumina para os hepatócitos
onde é conjugada com o ácido glucurónico; a bilirrubina conjugada formada
(hidrossolúvel) é excretada predominantemente pela bílis e uma quantidade menor é
libertada para a circulação sendo eliminada pela urina (cerca de 0,02 mg/dL).
» A presença de quantidades elevadas de bilirrubina na urina (pigmentos biliares) devese:
* Colestase intra-hepática (doença hepatocelular secundária a um aumento da
pressão intracanalicular por inflamação, fibrose ou hipertrofia dos hepatócitos) ou extrahepática (exemplos: obstrução por litíase ou por inflamação das vias biliares ou por
neoplasia).
* Doenças hereditárias: Dubin-Johnson e Rotor.
» Causas de falsos resultados (exemplos):
* Interferências negativas: excesso de ingestão hídrica ou tempo de retenção vesical <
4h, má conservação das amostras (oxidação em biliverdina por exposição à radiação
ultravioleta) e ácido ascórbico.
*
Interferências
positivas:
contrastes
radiológicos
iodados,
nitrofurantoina,
cloropromazina, fenazopiridina e etodolac, pigmentos de alimentos vegetais (exemplo:
beterrabas) e fármacos (exemplos: rifampicina, fenazopiridina, fenotiazinas, ftaleínas,
fenindiona, desferroxamina, etoxazeno, clorzoxazona e laxantes contendo fenolftaleína
ou antraquinonas – sene e cáscara).
- Urobilinogénio (≥ 0,2 mg/dL; 1 mg/dL é equivalente a 1 Unidade Ehrlich):
» No intestino parte da bilirrubina glucurinada que é excretada pela bílis é hidrolisada
(bilirrubina não conjugada) e posteriormente reduzida pela flora microbiana intestinal
em urobilinogénio (compostos tetrapirrólicos); cerca de 20% do urobilinogénio intestinal
é reabsorvido pelo intestino e entra na circulação enterohepática; 95 a 98% é
recaptado pelos hepatócitos e reexcretado para a bílis e os restantes 2 a 5% são
eliminados normalmente pela urina (cerca de 0,5 a 2,5 mg/24h).
» O urobilinogénio urinário apresenta a sua concentração urinária máxima entre as 14 e
as 16h.
» A presença de quantidades elevadas de urobilinogénio na urina deve-se:
* Colestase intra-hepática (doença hepatocelular secundária a um aumento da
pressão intracanalicular por inflamação, fibrose ou hipertrofia dos hepatócitos),
insuficiência cardíaca congestiva, colangite, anemias hemolíticas, eritropoiese ineficaz
(exemplos: anemia megaloblástica, anemia sideroblástica e síndromas talassémicas
intermédias e major) e grandes hemorragias/hematomas tecidulares.
» Causas de falsos resultados (exemplos):
Data emissão: 2015-11-12
Pag. 4 de 7
* Interferências negativas: excesso de ingestão hídrica ou tempo de retenção vesical <
4h e má conservação das amostras (oxidação em urobilina por exposição à radiação
ultravioleta).
* Interferências positivas: sulfonamidas, porfobilinogénio, ácido para-aminossalicílico
(PAS), procaína, cloropromazina, indol, metildopa, 5-HIAA, produtos de contraste
radiológico; fenazopiridina e azo-gantrisina.
- Nitritos (≥ 0,08 mg/dL):
» Muitos agentes etiológicos das infeções urinárias, em particular as bactérias
pertencentes à família das Enterobacteriaceae, reduzem os nitratos a nitritos; quando
este tipo de microrganismos estão presentes em número significativo o processo de
conversão demora cerca de 4h.
» Causas de falsos resultados (exemplos):
* Interferências negativas: excesso de ingestão hídrica ou tempo de retenção vesical <
4h e ácido ascórbico.
* Interferências positivas: pigmentos de alimentos vegetais (exemplo: beterrabas) e
fármacos (exemplos: rifampicina, fenazopiridina, fenotiazinas, ftaleínas, fenindiona,
desferroxamina, etoxazeno, clorzoxazona e laxantes contendo fenolftaleína ou
antraquinonas – sene e cáscara).
Sedimento urinário:
A sua análise permite identificar os elementos figurados e, em função dos resultados do
exame físico-químico e dos dados da história clínica, confirmar quer a sua presença,
quer a congruência quantitativa principalmente dos leucócitos e dos eritrócitos. Os
novos conhecimentos fisiopatológicos, a instabilidade dos elementos figurados, o
desconforto e os erros relacionados com a colheita das amostras de urina durante um
período de tempo prolongado (12 ou 24h) e a disponibilização de novos procedimentos
de medida com uma sensibilidade e especificidade diagnóstica elevadas,
incorporando tecnologia avançada e complexa, retiraram utilidade clínica quer à
contagem de Addis, quer à minutada, tornando-as obsoletas.
Elementos figurados mais importantes, origem e exemplos de situações clínicas com as
quais a sua presença ou o seu aumento quantitativo estão associados:
- Células epiteliais:
» Tubulares renais (> 10/µL ou > 2 / campo de 400x): o aumento do seu número é
indicativo de lesão tubular renal que pode ser induzida por fármacos (exemplos:
ciclosporina, aminoglicósidos, cisplatinium, produtos de contraste radiológico e
intoxicação por acetaminofeno ou paracetamol), pela proteína de Bence-Jones ou
pela mioglobina (exemplo: rabdomiólise), ou estar associada a um processo de nefrite
intersticial.
» Uroteliais (epitélio de transição): estão presentes desde a pélvis renal até aos dois
terços proximais da uretra e o aumento do seu número não tem significado clínico
relevante.
» Pavimentosas: estão presentes no terço distal da uretra e o aumento do seu número
não tem significado clínico, refletindo, na maior parte dos casos, contaminação da
amostra por secreções vaginais (> 25/µL ou > 5/campo de 400x), da região balanoprepucial ou perineal.
- Células hematopoiéticas:
» Leucócitos (> 10/µL ou > 2/campo de 400x nas crianças e nos homens e > 20/µL ou >
4/campo de 400x nas mulheres): a leucocitúria isolada é rara; geralmente está
associada a bacteriúria, a cilindrúria (exemplos: granulosos, epiteliais e leucocitários) ou
a ambas por processos inflamatórios na maior parte dos casos de etiologia infeciosa ou
autoimune (exemplos: glomerulonefrite, nefrite intersticial, pielonefrite, rejeição de
transplante renal, cistite, prostatite uretrite e balanite), necrose tubular aguda, discrasia
litiásica, neoplasias, síndromas febris e exercício físico intenso.
Data emissão: 2015-11-12
Pag. 5 de 7
» Eritrócitos (≥ 10/µL ou ≥ 2/campo de 400x em, pelo menos, 2 de 3 amostras colhidas
com um intervalo de 1 a 2 semanas entre cada uma elas): caracterização da
hematúria quanto à sua origem:
* Renal: glomerular (associada à presença de eritrócitos dismórficos ou acantócitos,
proteinúria e cilindrúria) e não glomerular (lesão tubular com envolvimento intersticial,
associada à presença de proteinúria e, muitas vezes, de cilindrúria mas sem eritrócitos
dismórficos).
* Pós-renal (urotélio) ou extra aparelho urinário (sem cilindros nem a presença de
eritrócitos dismórficos e, muitas vezes, sem proteinúria).
* Doenças renais: glomerulonefrite, nefrite intersticial, necrose tubular aguda,
pielonefrite, discrasia litiásica, neoplasias, enfarte da artéria renal, trombose da veia
renal, trauma, hidronefrose, rim poliquístico, nefrosclerose maligna, exposição a
vibrações por um período superior a 30 minutos (exemplo: pilotos de aeronaves) e
fármacos (exemplos: sulfonamidas, anti-inflamatórios não esteróides, anticoagulantes e
ciclofosfamida).
* Doenças do aparelho urinário inferior e da próstata: infeção, litíase, neoplasias,
ciclofosfamida, trauma, prostatite, Shistosomose, exercício físico intenso (hematúria
benigna, autolimitada, que negativa passadas 48 a 72h de repouso), hipercalciúria e
hiperuricosúria.
* Doenças extrarrenais: episódios febris agudos, apendicite aguda, diverticulite,
salpingite, tumores do cólon, reto e pélvicos, malária, endocardite bacteriana
subaguda, poliarterite nodosa, discrasias hemorrágicas.
» Causas de falsos resultados das células hematopoiéticas (exemplos):
* Interferências negativas: excesso de ingestão hídrica ou tempo de retenção vesical <
4h, urinas colhidas há mais de 2 a 3h e mantidas à TA ou com densidade < 1,015 e/ou
osmolalidade < 308 mOsm/kg e/ou pH ≥ 7,0.
* Interferências positivas: contaminação por secreções vaginais, da região perineal ou
balano-prepucial.
- Cilindros (cilindrúria está associada a proteinúria):
» Hialinos (≥ 2/µL ou ≥ 2/campo de 100x): exercício físico intenso, exposição ao calor,
desidratação, síndromas febris, insuficiência cardíaca congestiva e diuréticos.
» Granulosos: doenças glomerulares, túbulo-intersticiais ou ambas, necrose tubular
aguda, nefrite intersticial, rejeição de transplante renal, pielonefrite, infeções virais com
envolvimento renal, intoxicação por metais pesados ou por fármacos, stress extremo e
exercício físico intenso.
» Céreos: insuficiência renal crónica.
» Lipídicos: proteinúria grave (síndroma nefrótica), nefropatia diabética, nefropatia
úrica, hipertensão arterial grave, lesão renal associada a dislipidemia grave,
glomerulonefrite e amiloidose.
» Células do epitélio tubular: rejeição aguda de transplante renal (a partir do 3º dia após
a cirurgia), necrose tubular aguda, infeções virais com envolvimento renal (exemplo:
citomegalovirus) e intoxicação por metais pesados ou por fármacos.
» Eritrocitários: refletem a existência de lesão glomerular; glomerulonefrite, nefropatia a
IgA, nefrite lúpica, endocardite bacteriana subaguda, enfarte renal e pielonefrite grave.
» Leucocitários: refletem a existência de lesão intersticial do rim (doença túbulointersticial); nefrite intersticial aguda, pielonefrite, glomerulonefrite, rejeição de
transplante renal, nefrite lúpica ativa e síndroma nefrótico.
» Celulares mistos (≥ 2 tipos celulares).
» Causas de falsos resultados dos cilindros (exemplos):
* Interferências negativas: excesso de ingestão hídrica ou tempo de retenção vesical <
4h, urinas colhidas há mais de 2 a 3h e mantidas à TA ou com densidade < 1,015 e/ou
osmolalidade < 308 mOsm/kg e/ou pH ≥ 7,0.
- Cristais patológicos (cristalúria associada com doenças metabólicas primárias ou
secundárias):
» Cistina: associada à cistinúria (> 30 mg/24h) que é uma doença autossómica
recessiva, cuja prevalência na população em geral é de 1 em 7000.
Data emissão: 2015-11-12
Pag. 6 de 7
» Leucina e tirosina: erros congénitos do seu metabolismo e doenças hepáticas graves.
Data emissão: 2015-11-12
Pag. 7 de 7