Raiva
O que é?
Raiva é uma doença neuronal que causa encefalite aguda ou seja inflamação no
cérebro, em animais de sangue quente. É uma doença transmitida pelo contacto
com animais, mais precisamente pela mordida de animais infectados entre
outras formas de contacto. A raiva é uma doença fatal quando não tratada e
classificada coma uma doença de saúde pública.
A raiva é normalmente diagnosticada num estado tardio da doença ou mesmo
após morte.
Virologia
O vírus da raiva pertence à família Rhabdoviridae e à subclasse Lyssavirus
genus que incluí o virus do morcego Australiano, da Monola e do Duvenhnage.
O vírus Rhabdoviruses é constituido por uma cadeia negativa de ARN (ácidos
ribonucleicos) e é bastante estável em ambientes secos.
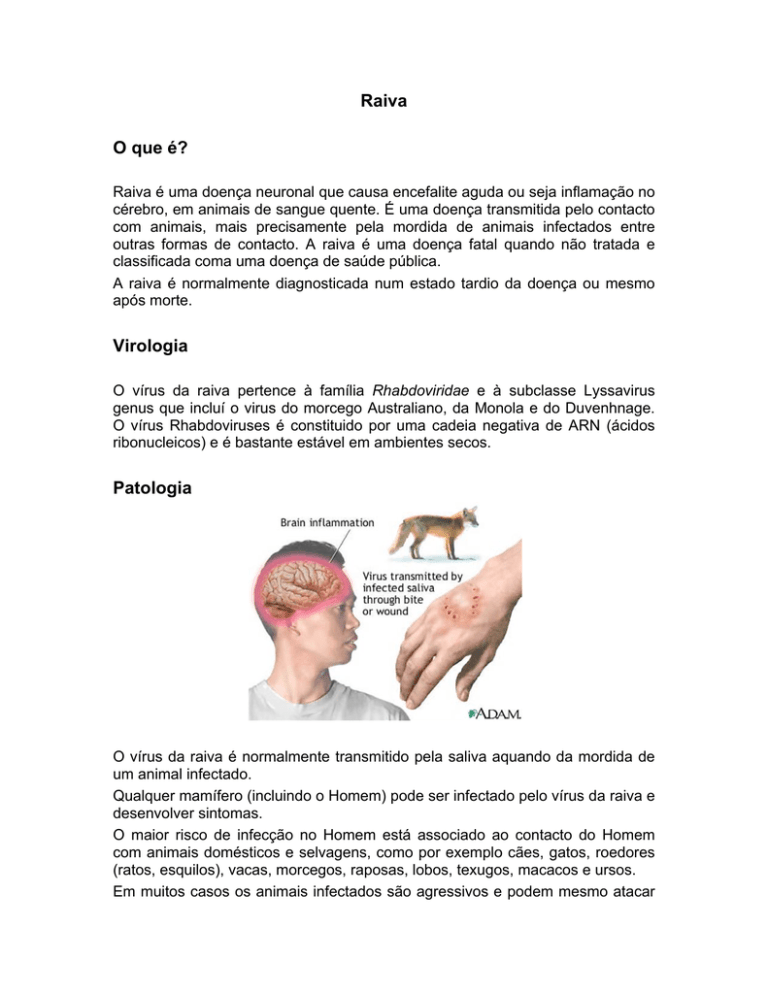
Patologia
O vírus da raiva é normalmente transmitido pela saliva aquando da mordida de
um animal infectado.
Qualquer mamífero (incluindo o Homem) pode ser infectado pelo vírus da raiva e
desenvolver sintomas.
O maior risco de infecção no Homem está associado ao contacto do Homem
com animais domésticos e selvagens, como por exemplo cães, gatos, roedores
(ratos, esquilos), vacas, morcegos, raposas, lobos, texugos, macacos e ursos.
Em muitos casos os animais infectados são agressivos e podem mesmo atacar
sem serem provocados e demonstram temperamentos pouco vulgares.
Raros são os casos de infecção pelo vírus da raiva transmitidos por aerosois em
acidentes de laboratórios, ou em grutas com milhões de morcegos ou pela
transplantação de orgãos.
Depois da mordida, a saliva com o vírus da raiva deposita-se nos músculos e
nos tecidos subcutâneos.
O vírus da raiva mantém-se próximo do local da mordida durante a maior parte
do tempo de incubação (entre os 20 até 90 dias). O período de incubação
raramente se prolonga por mais de 1 ano (365 dias).
Passado o tempo de incubação, o vírus da raiva atravessa a junção
neuromuscular e expande-se pelos axónios (filamentos nervos) do sistema
nervoso periférico pelo transporte axonal rápido retrogado.
Quando o vírus da raiva atinge o sistema nervoso central existem alterações
inflamatórias no cérebro (encefalites) e na medula óssea (mielites).
O vírus da raiva pode se expandir desde do sistema nervoso central até aos
diversos orgãos e infectar também as glândulas salivares. Consequentemente o
vírus da raiva fica armazenado na saliva.
Epidemiologia
É estimado que morrem anualmente 55 mil pessoas adultas infectadas com o
vírus da raiva mundialmente incluindo 31 mil pessoas na Ásia e 24 mil pessoas
em África. No entanto, o vírus da raiva também infecta crianças.
O vírus da raiva propaga-se nos reservatórios da fauna rural. Contudo, o maior
foco de propagação do vírus da raiva é o cão nomeadamente na Ásia, parte da
América e em grande parte de África.
A maior incidência de infecção canil é resultado da transmissão do vírus da raiva
entres cães nos países em desenvolvimento.
A vacinação obrigatória dos cães é fracamente efectiva em áreas rurais.
Especialmente em países em desenvolvimento, os animais de estimação não
são propriedade privada e a sua eliminação não é aceitável.
A maior fonte de distribuição do vírus da raiva nos Estados Unidos da América
(USA) é o morcego.
A vacinação oral pode ser administrada em morcegos e tal tem reduzido com
sucesso a incidência da raiva nas zonas rurais de França, Ontário, Texas,
Florida, Quebec.
As campanhas de vacinação são caras. No entanto, uma análise do custo-efeito
leva a concluir que a política de prevenção e preferível do que a eliminação da
doença.
Sintomas
A raiva é usualmente mal diagnosticada e por vezes tardiamente identificada em
países em desenvolvimento devido ao facto dos médicos nao estarem
familiarizados com a doença.
Os sintomas predominantes são sintomas semelhantes a uma gripe,
designadamente dores de cabeça, febre, ansiedade e agitação.
Dores, dormência, comichão são os sintomas localizados na mordida
permanecendo até ao sarar da ferida devido ao envolvimento das glândulas
sensoriais.
Estão descritas duas formas de raiva: encefalite em cerca de 80% dos casos
diagnosticados e paralisia nos restantes 20%.
A raiva encefalite promove episódios de geral estado de alerta ou
hiperexcitabilidade que podem ocorrer entre intervalos de lucidez,
hipersalivação, arrepios, arritmia cardíaca e hiperfobia.
A raiva paralítica é caracterizada por movimentos motores fracos, normalmente
iniciados no local da mordida, com progressão para os quodipeses e conduz a
paralesia facial bilateral. Pacientes com raiva paralítica tendem a sobreviver
mais tempo do que os pacientes com raiva encefalítica.
Nos cães ou em outros animais a raiva é caracterizada por três estados.
O primeiro estado corresponde aos 1-3 dias pós-mordida e leva a alterações
comportamentais.
O segundo estado é designado por estado excitado, que dura mais 3-4 dias.
Este estado também é chamado de estado raivoso devido a tendência do cão
afectado se tornar hiperreactivo aquando estímulo externo e mordendo em
qualquer situação.
O terceiro estado é um estado paralítico e é causado por danos nos neurónios
motores. Fraca coordenação é observada nos animais devido a paralesia
traseira e a dificuldade em engolir, causada pela paralesia facial e dos músculos
localizados na garganta.
Diagnóstico
Em muitos casos de raiva, a forte suspeita clínica é fundamentada pelo estado
clínico e pelos testes laboratoriais que são uma componente para confirmação
do diagnóstico.
A detecção de anticorpos neutralizantes anti-vírus da raiva no soro (sangue) e
importante em pacientes não vacinados. No entanto, os anticorpos poderão não
ser detectados na primeira semana da doença.
O processo de detecção de antigénios do vírus da raiva é um teste rápido de
diagnóstico que pode ser processado em amostras da pele recolhidas do
pescoço, devido a possível presença de antigénios virais nos nervos adjacentes
dos folículos do cabelo. O método referência para o diagnóstico da raiva é RTPCR (real time - prime chain reaction) de amostras da saliva, lágrimas, pele.
Este mesmo teste é menos usual em amostras do fluido cerebral-espinhal.
Após a morte, a observação de corpos “negri” e a confirmação absoluta de
infecção pela raiva, mas somente encontrado em 20% dos casos.
Prevenção
A raiva é uma doença possível de ser previda após o reconhecimento da
exposição ao vírus. A tomada de decisão em iniciar um tratamento
profilático/preventivo pós-exposição à raiva depende do tipo de exposição, das
espécies e do estado clínico.
A mordida deve ser profundamente desinfectada.
Ambas as imunizações/vacinações: (1) activa, com cultura de células do vírus da
raiva e (2) passiva, com imunoglobulinas humanas da raiva devem ser dadas
aos indivíduos anteriormente não imunizados.
As vacinas creditadas nos EUA e Canadá incluem puras células embrionárias de
pinto e células diplontes humanas.
A vacinação em grande escala em animais é uma vacina baseada na
combinação de glicoproteinas expressas pelo vírus da raiva. Esta vacina tem
sido usada com sucesso na Bélgica, França, Alemanha e nos EUA na
prevenção da raiva nos animais selvagens.
Presentemente, a vacinação pré-exposição tem sido usada tanto em populações
humanas como em populações não humanas, onde é juridicamente obrigatório a
vacinação de animais domésticos.
Terapia
Pós-exposição profilática
Tratamento após exposição (também designada por pós-exposição profilática)
tem bastante sucesso na prevenção da raiva se administrada nos primeiros 10
dias após infecção.
Lavar a mordida com água e sabão nos primeiros cinco minutos após infecção é
bastante efectivo na redução do número de partículas virais.
Se possível, a aplicação de antisépticos virais com por exemplo “povidoneiodine”, tintura de iodo, solução aquosa de iosina ou álcool (etanol) deve ser
efectuado após lavagem.
Enxaguar as membranas mucosas expostas com são os olhos, nariz e boca
também é importante.
Os pacientes devem receber uma dose de 20 UI/kg de peso de imunoglobulina
humanas e cinco doses da vacina contra a raiva no período máximo de 24
horas.
Metade das doses a injectar de imunoglobulina é injectada na região da mordida
e se possível as restantes doses devem ser injectadas intramuscularmente e
fora da zona da mordida. Este procedimento é menos doloroso comparado com
a administração da imunoglobulina na zona abdominal com uma seringa grande,
como era habitual no passado.
A primeira dose da vacina deve ser administrada logo após exposição e as
restantes dose nos 3,7,14,e 28 dias após a primeira dose.
Os pacientes que anteriormente tenham recebido a vacina pré-exposição não
devem receber a imunoglobulina mas somente a vacina pós-exposição nos dias
0 e 3.
Nos casos em que é aplicada a terapia pós-exposição profilática como
prevenção (como por exemplo, pessoa que acorde na presença de morcego no
quarto onde dormiu) esta é aplicada no glúteo ou no antebraço. O número de
doses a aplicar na região do glúteo é determinada pelo peso sendo vulgar
administrar num total de 3 doses. Doses posteriores de imunoglobulina (para
fortalecer o sistema imunitário contra a raiva) são aplicadas no braço.
Bibliografia
Allan C. Jackson. Rabies. Neurol Clin 26 (2008) 717-726
Finke S, Conzelmann KK (August 2005). "Replication strategies of rabies virus". Virus
Res. 111 (2): 120–31.
Albertini AA, Schoehn G, Weissenhorn W, Ruigrok RW (January 2008). "Structural
aspects of rabies virus replication". Cell. Mol. Life Sci. 65 (2): 282–94.
Srinivasan A, Burton EC, Kuehnert MJ, Rupprecht C, Sutker WL, Ksiazek TG, Paddock
CD, Guarner J, Shieh WJ, Goldsmith C, Hanlon CA, Zoretic J, Fischbach B, Niezgoda
M, El-Feky WH, Orciari L, Sanchez EQ, Likos A, Klintmalm GB, Cardo D, LeDuc J,
Chamberland ME, Jernigan DB, Zaki SR; Rabies in Transplant Recipients Investigation
Team. N Engl J Med. 2005 Mar 17;352(11):1103-11.
Dacheux L, Reynes J-M, Buchy P, et al. (2008). "A reliable diagnosis of human rabies
based on analysis of skin biopsy specimens". Clin Infect Dis 47 (11): 1410–1417.
Roy A, Phares TW, Koprowski H, Hooper DC (2007). "Failure to open the blood-brain
barrier and deliver immune effectors to central nervous system tissues leads to the lethal
outcome of silver-haired bat rabies virus infection". J. Virol. 81 (3): 1110–8.
Reece JF, Chawla SK. (2006). "Control of rabies in Jaipur, India, by the sterilisation and
vaccination of neighbourhood dogs.". Vet Rec 159: 379–83.
Centers for Disease Control and Prevention: Rabies epidemiology. Sept 18, 2007.
http://www.cdc.gov/rabies/epidemiology.html
Rabies. World Health Organization.
http://www.who.int/mediacentre/factsheets/fs099/en
http://www.who.int/ith/maps/en/
RABIES
Rabies is a viral neuroinvasive disease that causes acute encephalitis
(inflammation of the brain) in warm-blooded animals. It is a zoonosis (i.e.
transmitted by animals), most commonly by a bite from an infected animal, but
occasionally by other forms of contact. It is fatal if left untreated. Rabies remains
an important public health problem because of wildlife reservoirs.
A diagnosis of rabies is often not considered until late in the clinical course or
after death, even with typical clinical presentations.
VIROLOGY
The rabies virus is a member of the family Rhabdoviridae. It is the type species
of the Lyssavirus genus, which encompasses similar viruses such as Australian
bat lyssavirus, Mokola virus, Lagos bat virus, and Duvenhage virus. Lyssaviruses
have helical symmetry, with a length of about 180 nm and a cross-sectional
diameter of about 75 nm. The Rhabdoviruses are uniquely bullet-shaped. Rabies
virus contain a negative stranded RNA genome and is very stable to drying.
PATHOGENESIS
Rabies virus is usually transmitted in the saliva from the bite of a rabid animal.
Any mammal may become infected with the rabies virus and develop symptoms,
including humans. Most animals can be infected by the virus and can transmit
the disease to humans. Infected bats, monkeys, raccoons, foxes, skunks, cattle,
wolves, dogs or cats provide the greatest risk to humans. Rabies may also
spread through exposure to infected domestic farm animals, groundhogs,
weasels, bears and other wild carnivores. Rodents (mice, squirrels etc) are
seldom infected.
In many cases the infected animal is exceptionally aggressive, may attack
without provocation, and exhibits otherwise uncharacteristic behaviour.
Rare human cases have been transmitted by aereosol in laboratory accidents,
and in a cave containing millions of bats, and also by transplantation of tissue
and organ.
After a bite exposure, saliva containing infectious rabies virus is deposited in
muscle and subcutaneous tissues.
The virus remains close to the site of exposure for the majority of long incubation
period, which usually lasts from 20 to 90 days. Rarely the incubation period may
last for over 1 year.
Rabies virus cross the neuromuscular junction and spreads within axons in
peripheral nerves by retrograde fast axonal transport.
Once the virus reaches the central nervous system there are inflammatory
changes in the brain (encephalitis) and in the spinal cord (myelitis).
The virus spread from central nervous system to multiple organs and infect also
the salivary glands; consequently infectious virus is secreted in the saliva.
EPIDEMIOLOGY
There are an estimated 55,000 human deaths annually from rabies worldwide,
with about 31,000 in Asia, and 24,000 in Africa; moreover, rabies often occurs in
children.
The rabies virus survives in widespread, varied, rural fauna reservoirs. However,
in Asia, parts of America and large parts of Africa, dogs remain the principal host.
India has been reported as having the highest rate of human rabies in the world,
primarily because of stray dogs.
The main problem resulting in the majority of human cases worldwide is endemic
dog rabies in developing countries with dog-to-dog rabies virus transmission.
Mandatory vaccination of animals is less effective in rural areas. Especially in
developing countries, pets may not be privately kept and their destruction may be
unacceptable.
In the mid-western United States, skunks are the primary carriers of rabies. The
most widely distributed reservoir of rabies in the United States, however, and the
source of most human cases in the USA, are bats.
Oral vaccines can be safely distributed in bats, and this has successfully reduced
rabies in rural areas of France, Ontario, Texas, Florida and elsewhere, like in the
City of Montréal (Québec) where bats are successfully used.
Vaccination campaigns may be expensive, and a cost-benefit analysis can lead
those responsible to opt for policies of containment rather than elimination of the
disease.
SYMPTOMS
Human rabies is often misdiagnosed or only recognized relatively late in the
clinical course in developed countries because physicians are not familiar with
this disease.
Prodromal symptoms include flu-like symptoms, malaise, headache, fever,
anxiety and agitation. Pain, paresthesia or pruritus may occur at the site of the
exposure, at which time the wound has often healed, likely because of
involvement of local sensory ganglia.
There are two clinical form of rabies: encephalitic (furious) rabies in about the
80% of cases, and paralytic (dumb) rabies in about the 20%.
In encephalitic rabies there are episodes of generalized arousal or
hyperexcitability that occur separated by lucid intervals, hypersalivation,
goosefleh, cardiac arrhythmias and hydrophobia.
Paralytic rabies is characterized by early motor weakness, often beginning in the
bitten extremity, with progression to quadriparesis and often bilateral facial
weakness.
Patient who have paralytic rabies usually survive longer than those who have
encephalitic rabies.
In dogs and other animals three stages of rabies are recognized. The first stage
is a one- to three-day period characterized by behavioral changes.
The second stage is the excitative stage, which lasts three to four days. It is this
stage that is often known as furious rabies due to the tendency of the affected
dog to be hyperreactive to external stimuli and bite at anything near. The third
stage is the paralytic stage and is caused by damage to motor neurons.
Incoordination is seen due to rear limb paralysis and drooling and difficulty
swallowing is caused by paralysis of facial and throat muscles.
DIAGNOSIS
In most of the cases of rabies there should be a strong clinical suspicion of the
diagnosis based on the clinical presentation, and laboratory tests are important
for diagnostic confirmation.
The presence of neutralizing anti-rabies virus antibodies in serum is useful in
unvaccinated patients, but antibodies may not appear until after the first week of
clinical illness.
Detection of rabies virus antigen is a rapid diagnostic test that can be applied to
punch skin biopsies, which are usually taken from the nape of the neck, because
nerves adjacent to hair follicles may contain the viral antigen.
The reference method for diagnosing rabies is by performing RT-PCR from
saliva, tears, skin biopsies and this test is less useful for evaluation of
cerebrospinal fluid samples.
After the death, the finding of the inclusion bodies called Negri bodies are 100%
diagnostic for rabies infection, but found only in 20% of cases.
The differential diagnosis in a case of suspected human rabies may initially
include any cause of encephalitis, particularly infection with viruses such as
herpesviruses, enteroviruses, and arboviruses (e.g., West Nile virus). The most
important viruses to rule out are herpes simplex virus type 1, varicella-zoster
virus, and (less commonly) enteroviruses, including coxsackieviruses,
echoviruses, polioviruses, and human enteroviruses. In addition, consideration
should be given to the local epidemiology of encephalitis caused by arboviruses
belonging to several taxonomic groups, including eastern and western equine
encephalitis viruses, St. Louis encephalitis virus, Powassan virus, the California
encephalitis virus serogroup, and La Crosse virus.
PREVENTION
Rabies is a preventable disease after a recognized rabies exposure. A decision
to initiate rabies postexposure prophylaxis depends on the details of the
exposure, the species and clinical status.
Wounds should be thoroughly cleansed.
Both active immunization with modern cell culture rabies vaccine and passive
immunization with human rabies immune globulin should be given to a previously
unimmunized individual.
Licensed vaccines in USA and Canada include purified chick embryo cell vaccine
and human diploid cell vaccine (H.D.C.V)
In animals the only recombinant that is now used in large quantities is a vaccine
based recombinant product expressing the rabies glycoprotein (VRG). This
recombinant vaccine has been successfully used in the field of Belgium, France,
Germany and the United States to prevent outbreaks of rabies in wildlife.
Currently pre-exposure immunization has been used in both human and nonhuman populations, where as in many jurisdictions domesticated animals are
required to be vaccinated.
THERAPHY
Post-exposure prophylaxis
Treatment after exposure, known as post-exposure prophylaxis or “P.E.P.”, is
highly successful in preventing the disease if administered promptly, generally
within ten days of infection. Thoroughly washing the wound as soon as possible
with soap and water for approximately five minutes is very effective at reducing
the number of viral particles. If available, a virucidal antiseptic such as povidoneiodine, iodine tincture, aqueous iodine solution or alcohol (ethanol) should be
applied after washing. Exposed mucous membranes such as eyes, nose or
mouth should be flushed well with water. Patients receive one dose 20 UI/kg
body weight of human rabies immunoglobulin (HRIG) and five doses of rabies
vaccine over a twenty-eight day period. One-half the dose of the immunoglobulin
is injected in the region of the bite, if possible, with the remainder injected
intramuscularly away from the bite. This is much less painful compared with
administering the immunoglobulin through the abdominal wall with a large
needle, as was done in the past. The first dose of rabies vaccine is given as soon
as possible after exposure, with additional doses on days 3,7,14 and 28 after the
first. Patients that have previously received pre-exposure vaccination do not
receive the immunoglobulin, only the post-exposure vaccinations on day 0 and 3.
For instances when post-exposure prophylaxis is administered as a precaution
(e.g. a person wakes up and finds a bat in the room they were sleeping in), it is
now mainly given in the gluteal region and deltoid (upper arm). The number of
shots delivered to the gluteal area on the first day is determined by weight, and it
is not uncommon to require three of these shots. Subsequent shots of the
immunoglobulin (to build longer term immunity to rabies) are given to the arm.
References
Allan C. Jackson. Rabies. Neurol Clin 26 (2008) 717-726
Finke S, Conzelmann KK (August 2005). "Replication strategies of rabies virus". Virus
Res. 111 (2): 120–31.
Albertini AA, Schoehn G, Weissenhorn W, Ruigrok RW (January 2008). "Structural
aspects of rabies virus replication". Cell. Mol. Life Sci. 65 (2): 282–94.
Srinivasan A, Burton EC, Kuehnert MJ, Rupprecht C, Sutker WL, Ksiazek TG, Paddock
CD, Guarner J, Shieh WJ, Goldsmith C, Hanlon CA, Zoretic J, Fischbach B, Niezgoda
M, El-Feky WH, Orciari L, Sanchez EQ, Likos A, Klintmalm GB, Cardo D, LeDuc J,
Chamberland ME, Jernigan DB, Zaki SR; Rabies in Transplant Recipients Investigation
Team. N Engl J Med. 2005 Mar 17;352(11):1103-11.
Dacheux L, Reynes J-M, Buchy P, et al. (2008). "A reliable diagnosis of human rabies
based on analysis of skin biopsy specimens". Clin Infect Dis 47 (11): 1410–1417.
Roy A, Phares TW, Koprowski H, Hooper DC (2007). "Failure to open the blood-brain
barrier and deliver immune effectors to central nervous system tissues leads to the lethal
outcome of silver-haired bat rabies virus infection". J. Virol. 81 (3): 1110–8.
Reece JF, Chawla SK. (2006). "Control of rabies in Jaipur, India, by the sterilisation and
vaccination of neighbourhood dogs.". Vet Rec 159: 379–83.
Centers for Disease Control and Prevention: Rabies epidemiology. Sept 18, 2007.
http://www.cdc.gov/rabies/epidemiology.html
Rabies. World Health Organization.
http://www.who.int/mediacentre/factsheets/fs099/en
http://www.who.int/ith/maps/en/
Autoria: Elisa Crisci e Tradução: Andreia Serra
Raiva
Raiva é uma doença neuronal que causa encefalite aguda ou seja inflamação no
cérebro, em animais de sangue quente. É uma doença transmitida pelo contacto
com animais, mais precisamente pela mordida de animais infectados entre
outras formas de contacto. A raiva é uma doença fatal quando não tratada e
classificada coma uma doença de saúde pública.
A raiva é normalmente diagnosticada num estado tardio da doença ou mesmo
após morte.
Virologia
O vírus da raiva pertence à família Rhabdoviridae e à subclasse Lyssavirus
genus que incluí o virus do morcego Australiano, da Monola e do Duvenhnage.
O vírus Rhabdoviruses é constituido por uma cadeia negativa de ARN (ácidos
ribonucleicos) e é bastante estável em ambientes secos.
Patologia
O vírus da raiva é normalmente transmitido pela saliva aquando da mordida de
um animal infectado.
Qualquer mamífero (incluindo o Homem) pode ser infectado pelo vírus da raiva e
desenvolver sintomas.
O maior risco de infecção no Homem está associado ao contacto do Homem
com animais domésticos e selvagens, como por exemplo cães, gatos, roedores
(ratos, esquilos), vacas, morcegos, raposas, lobos, texugos, macacos e ursos.
Em muitos casos os animais infectados são agressivos e podem mesmo atacar
sem serem provocados e demonstram temperamentos pouco vulgares.
Raros são os casos de infecção pelo vírus da raiva transmitidos por aerosois em
acidentes de laboratórios, ou em grutas com milhões de morcegos ou pela
transplantação de orgãos.
Depois da mordida, a saliva com o vírus da raiva deposita-se nos músculos e
nos tecidos subcutâneos.
O vírus da raiva mantém-se próximo do local da mordida durante a maior parte
do tempo de incubação (entre os 20 até 90 dias). O período de incubação
raramente se prolonga por mais de 1 ano (365 dias).
Passado o tempo de incubação, o vírus da raiva atravessa a junção
neuromuscular e expande-se pelos axónios (filamentos nervos) do sistema
nervoso periférico pelo transporte axonal rápido retrogado.
Quando o vírus da raiva atinge o sistema nervoso central existem alterações
inflamatórias no cérebro (encefalites) e na medula óssea (mielites).
O vírus da raiva pode se expandir desde do sistema nervoso central até aos
diversos orgãos e infectar também as glândulas salivares. Consequentemente o
vírus da raiva fica armazenado na saliva.
Epidemiologia
É estimado que morrem anualmente 55 mil pessoas adultas infectadas com o
vírus da raiva mundialmente incluindo 31 mil pessoas na Ásia e 24 mil pessoas
em África. No entanto, o vírus da raiva também infecta crianças.
O vírus da raiva propaga-se nos reservatórios da fauna rural. Contudo, o maior
foco de propagação do vírus da raiva é o cão nomeadamente na Ásia, parte da
América e em grande parte de África.
A maior incidência de infecção canil é resultado da transmissão do vírus da raiva
entres cães nos países em desenvolvimento.
A vacinação obrigatória dos cães é fracamente efectiva em áreas rurais.
Especialmente em países em desenvolvimento, os animais de estimação não
são propriedade privada e a sua eliminação não é aceitável.
A maior fonte de distribuição do vírus da raiva nos Estados Unidos da América
(USA) é o morcego.
A vacinação oral pode ser administrada em morcegos e tal tem reduzido com
sucesso a incidência da raiva nas zonas rurais de França, Ontário, Texas,
Florida, Quebec.
As campanhas de vacinação são caras. No entanto, uma análise do custo-efeito
leva a concluir que a política de prevenção e preferível do que a eliminação da
doença.
Sintomas
A raiva é usualmente mal diagnosticada e por vezes tardiamente identificada em
países em desenvolvimento devido ao facto dos médicos nao estarem
familiarizados com a doença.
Os sintomas predominantes são sintomas semelhantes a uma gripe,
designadamente dores de cabeça, febre, ansiedade e agitação.
Dores, dormência, comichão são os sintomas localizados na mordida
permanecendo até ao sarar da ferida devido ao envolvimento das glândulas
sensoriais.
Estão descritas duas formas de raiva: encefalite em cerca de 80% dos casos
diagnosticados e paralisia nos restantes 20%.
A raiva encefalite promove episódios de geral estado de alerta ou
hiperexcitabilidade que podem ocorrer entre intervalos de lucidez,
hipersalivação, arrepios, arritmia cardíaca e hiperfobia.
A raiva paralítica é caracterizada por movimentos motores fracos, normalmente
iniciados no local da mordida, com progressão para os quodipeses e conduz a
paralesia facial bilateral. Pacientes com raiva paralítica tendem a sobreviver
mais tempo do que os pacientes com raiva encefalítica.
Nos cães ou em outros animais a raiva é caracterizada por três estados.
O primeiro estado corresponde aos 1-3 dias pós-mordida e leva a alterações
comportamentais.
O segundo estado é designado por estado excitado, que dura mais 3-4 dias.
Este estado também é chamado de estado raivoso devido a tendência do cão
afectado se tornar hiperreactivo aquando estímulo externo e mordendo em
qualquer situação.
O terceiro estado é um estado paralítico e é causado por danos nos neurónios
motores. Fraca coordenação é observada nos animais devido a paralesia
traseira e a dificuldade em engolir, causada pela paralesia facial e dos músculos
localizados na garganta.
Diagnóstico
Em muitos casos de raiva, a forte suspeita clínica é fundamentada pelo estado
clínico e pelos testes laboratoriais que são uma componente para confirmação
do diagnóstico.
A detecção de anticorpos neutralizantes anti-vírus da raiva no soro (sangue) e
importante em pacientes não vacinados. No entanto, os anticorpos poderão não
ser detectados na primeira semana da doença.
O processo de detecção de antigénios do vírus da raiva é um teste rápido de
diagnóstico que pode ser processado em amostras da pele recolhidas do
pescoço, devido a possível presença de antigénios virais nos nervos adjacentes
dos folículos do cabelo. O método referência para o diagnóstico da raiva é RTPCR (real time - prime chain reaction) de amostras da saliva, lágrimas, pele.
Este mesmo teste é menos usual em amostras do fluido cerebral-espinhal.
Após a morte, a observação de corpos “negri” e a confirmação absoluta de
infecção pela raiva, mas somente encontrado em 20% dos casos.
Prevenção
A raiva é uma doença possível de ser previda após o reconhecimento da
exposição ao vírus. A tomada de decisão em iniciar um tratamento
profilático/preventivo pós-exposição à raiva depende do tipo de exposição, das
espécies e do estado clínico.
A mordida deve ser profundamente desinfectada.
Ambas as imunizações/vacinações: (1) activa, com cultura de células do vírus da
raiva e (2) passiva, com imunoglobulinas humanas da raiva devem ser dadas
aos indivíduos anteriormente não imunizados.
As vacinas creditadas nos EUA e Canadá incluem puras células embrionárias de
pinto e células diplontes humanas.
A vacinação em grande escala em animais é uma vacina baseada na
combinação de glicoproteinas expressas pelo vírus da raiva. Esta vacina tem
sido usada com sucesso na Bélgica, França, Alemanha e nos EUA na
prevenção da raiva nos animais selvagens.
Presentemente, a vacinação pré-exposição tem sido usada tanto em populações
humanas como em populações não humanas, onde é juridicamente obrigatório a
vacinação de animais domésticos.
Terapia
Pós-exposição profilática
Tratamento após exposição (também designada por pós-exposição profilática)
tem bastante sucesso na prevenção da raiva se administrada nos primeiros 10
dias após infecção.
Lavar a mordida com água e sabão nos primeiros cinco minutos após infecção é
bastante efectivo na redução do número de partículas virais.
Se possível, a aplicação de antisépticos virais com por exemplo “povidoneiodine”, tintura de iodo, solução aquosa de iosina ou álcool (etanol) deve ser
efectuado após lavagem.
Enxaguar as membranas mucosas expostas com são os olhos, nariz e boca
também é importante.
Os pacientes devem receber uma dose de 20 UI/kg de peso de imunoglobulina
humanas e cinco doses da vacina contra a raiva no período máximo de 24
horas.
Metade das doses a injectar de imunoglobulina é injectada na região da mordida
e se possível as restantes doses devem ser injectadas intramuscularmente e
fora da zona da mordida. Este procedimento é menos doloroso comparado com
a administração da imunoglobulina na zona abdominal com uma seringa grande,
como era habitual no passado.
A primeira dose da vacina deve ser administrada logo após exposição e as
restantes dose nos 3,7,14,e 28 dias após a primeira dose.
Os pacientes que anteriormente tenham recebido a vacina pré-exposição não
devem receber a imunoglobulina mas somente a vacina pós-exposição nos dias
0 e 3.
Nos casos em que é aplicada a terapia pós-exposição profilática como
prevenção (como por exemplo, pessoa que acorde na presença de morcego no
quarto onde dormiu) esta é aplicada no glúteo ou no antebraço. O número de
doses a aplicar na região do glúteo é determinada pelo peso sendo vulgar
administrar num total de 3 doses. Doses posteriores de imunoglobulina (para
fortalecer o sistema imunitário contra a raiva) são aplicadas no braço.
Bibliografia
Allan C. Jackson. Rabies. Neurol Clin 26 (2008) 717-726
Finke S, Conzelmann KK (August 2005). "Replication strategies of rabies virus". Virus
Res. 111 (2): 120–31.
Albertini AA, Schoehn G, Weissenhorn W, Ruigrok RW (January 2008). "Structural
aspects of rabies virus replication". Cell. Mol. Life Sci. 65 (2): 282–94.
Srinivasan A, Burton EC, Kuehnert MJ, Rupprecht C, Sutker WL, Ksiazek TG, Paddock
CD, Guarner J, Shieh WJ, Goldsmith C, Hanlon CA, Zoretic J, Fischbach B, Niezgoda
M, El-Feky WH, Orciari L, Sanchez EQ, Likos A, Klintmalm GB, Cardo D, LeDuc J,
Chamberland ME, Jernigan DB, Zaki SR; Rabies in Transplant Recipients Investigation
Team. N Engl J Med. 2005 Mar 17;352(11):1103-11.
Dacheux L, Reynes J-M, Buchy P, et al. (2008). "A reliable diagnosis of human rabies
based on analysis of skin biopsy specimens". Clin Infect Dis 47 (11): 1410–1417.
Roy A, Phares TW, Koprowski H, Hooper DC (2007). "Failure to open the blood-brain
barrier and deliver immune effectors to central nervous system tissues leads to the lethal
outcome of silver-haired bat rabies virus infection". J. Virol. 81 (3): 1110–8.
Reece JF, Chawla SK. (2006). "Control of rabies in Jaipur, India, by the sterilisation and
vaccination of neighbourhood dogs.". Vet Rec 159: 379–83.
Centers for Disease Control and Prevention: Rabies epidemiology. Sept 18, 2007.
http://www.cdc.gov/rabies/epidemiology.html
Rabies. World Health Organization.
http://www.who.int/mediacentre/factsheets/fs099/en
http://www.who.int/ith/maps/en/
Escrito por Elisa Crisci (Vet)
Traduzido por Andreia Serra












