EMBRIOLOGIA HUMANA
1º ANO
1. O desenvolvimento embrionário
humano
Do zigoto ao nascimento: Embriologia.
Sucessivas divisões celulares.
Por que as células são diferentes se tem o mesmo
DNA? Como ocorre a diferenciação celular?
Na espécie humana, o desenvolvimento embrionário
é dividido em 3 fases:
Segmentação
ou clivagem
Gastrulação
Organogênese
2. Períodos do Desenvolvimento
Período pré-embrionário
(fertilização
até final da segunda semana)
Período embrionário
(terceira semana
até final da oitava semana)
Período fetal
(nona semana
até o nascimento)
Fecundação
Trompa de falópio
Fecundação
Zona pelúcida
Ovulação
Ovário
Útero
Cervix
Células foliculares
Vagina
Grânulos
Fusão dos núcleos
Zigoto
Trompa de falópio
Fecundação
1º dia
Implantação
Endométrio
2º dia
3º dia
Estágio de
4º dia
Parede uterina
Trofoblasto
Mórula
Botão
embrionário
5º dia
Camada superficial
de células
Massa celular
interna
Estágio de
Blastocisto
Cavidade do
blastocisto
Cavidade uterina
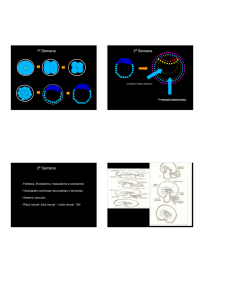
3. Segmentação ou Clivagem
Blastômeros
Compactação
Mórula
(glicoproteínas de adesão de superfície celular)
O zigoto é resultado da fecundação do gameta
masculino com o feminino. É uma estrutura unicelular e
diplóide.
A fase de mórula é formada por um aglomerado
maciço de blastômeros, resultantes de mitoses que
ocorrem com a célula-ovo ou zigoto. A mórula é
pluricelular e sem cavidade interna.
A fase de blástula é originada da mórula. Apresenta
uma camada de células externas denominada
blastoderme e uma cavidade central, a blastocele.
4. Gastrulação
A fase de gástrula resulta da invaginação da
blástula. Aparecem os dois primeiros folhetos
embrionários: ectoderme e endoderme, uma
cavidade denominada de arquêntero e um orifício,
o blastóporo.
5. Organogênese
A fase de nêurula caracteriza-se pelo
aparecimento dos três folhetos embrionários:
ectoderme, endoderme e mesoderme. Surgem
também a notocorda e o tubo neural.
ZIGOTO
2 CÉLULAS
CLIVAGEM
4 CÉLULAS
8 CÉLULAS
Blastocele
MÓRULA
BLASTOCISTO
Corte através
do blastocisto
FECUNDAÇÃO E CLIVAGEM
Início da clivagem
Fertilização
do ovócito
Ovário
Trompa
uterina
Ovócito
secundário
Blastocisto
(implantado)
Ovulação
Endométrio
Útero
ENDOMÉTRIO
Enbrioblasto ou
massa celular interna
O BLASTOCISTO
Blastocele
Trofoblasto
EMBRIÃO DIDÉRMICO
ENDOMÉTRIO
Vaso sangüíneo
(materno)
Futuro embrião
Sinciciotrofoblasto
Futuro
saco vitelino
Citotrofoblasto
CAVIDADE UTERINA
FORMAÇÃO DOS ANEXOS
EMBRIONÁRIOS (Animação)
SACO VITELINO
Origem: cavidade blastocística ⇒ cavidade exocelômica ⇒ saco
vitelino primário ⇒ saco vitelino secundário.
Funções: Transferência de nutrientes para o embrião durante a
2ª e 3ª semanas, período em que a circulação uteroplacentária
ainda não está formada; hematopoese (da 3ª a 6ª semana);
formação do intestino primitivo; contribui para a formação das
células germinativas primordiais.
Destino: atrofia-se com o avanço da gravidez, ficando finalmente
muito pequeno a partir da 10ª semana de gestação.
SACO VITELINO
Cavidade
amniótica
Âmnio
Mesoderma
extra-embrionário
Córion
Saco vitelino
ÂMNIO
O âmnio forma um saco
membranoso cheio de
líquido que envolve o
embrião e posteriormente
o feto.
Ele também reveste o
cordão umbilical.
ÂMNIO E LÍQUIDO
AMNIÓTICO
Origem: Surge entre o embrioblasto e o trofoblasto no pólo
embrionário.
Funções do Líquido Amniótico: proteção contra choques
mecânicos, desidratação e manutenção da temperatura; permite o
crescimento externo simétrico do embrião; permite que o feto se
mova livremente, contribuindo assim para o desenvolvimento
muscular (p. ex., músculos dos membros); age como uma barreira
contra infecções; permite o desenvolvimento normal dos pulmões
fetais; impede a aderência entre o embrião e o âmnio.
COMPOSIÇÃO DO
LÍQUIDO AMNIÓTICO
Ele é composto de: eletrólitos,
proteínas, aminoácidos,
substâncias nitrogenadas,
lipídios, carboidratos,
vitaminas, hormônios e
células esfoliadas.
O líquido amniótico é
normalmente engolido pelo
feto e absorvido pelo trato
gastrointestinal
CRESCIMENTO DO ÂMNIO
A
C
D
B
POLIIDRÂMNIO E
OLGOIDRÂMNIO
Excesso de
líquido amniótico
ao redor do feto
Poliidrâmnio: Volume
maior de 2.000ml; é causado
pela incapacidade do feto em
engolir ou absorver
normalmente o líquido
amniótico.
Oligoidrâmnio: Volume
menor de 400ml; resulta, na
maioria dos casos, de
insuficiência placentária com
fluxo sangüíneo placentário
diminuído.
AMNIOCENTESE
Procedimento: colhe-se uma
amostra do líquido amniótico
inserindo uma agulha oca através
da parede abdominal anterior da
mãe e da parede uterina até a
cavidade amniótica e furando o
córion e o âmnio.
O que é estudado? dosagem de
alfafetoproteínas e material
genético das células fetais.
Finalidade: detecção de
distúrbios genéticos (p. ex,
síndrome de Down, translocação
cromossômica, etc).
ALANTÓIDE
Córion
Âmnio
Divertículo da
parede caudal do
saco vitelino.
Alantóide
Vilosidades
coriônicas
EMBRIÃO:
Ectoderma
Mesoderma
Endoderma
Saco
vitelino
ALANTÓIDE
Origem: o alantóide (do gr. allos, salsicha) surge por volta do
16º dia, como um pequeno divertículo (evaginação), a partir da
parede caudal do saco vitelino.
Funções: função respiratória e/ou atua como reservatório de
urina durante a vida embrionária nos répteis, aves e alguns
mamíferos; mantém-se muito pequeno em embriões humanos,
mas está envolvido com o início da formação do sangue e se
associa ao desenvolvimento da bexiga urinária (ligamento
umbilical médio).
Destino: os vasos sangüíneos do alantóide vão se tornar as
veias e artérias umbilicais.
DESENVOLVIMENTO E
DESTINO DO ALANTÓIDE
PLACENTA
Origem: mista → cório viloso (fetal) e decídua basal (materna).
Funções:
- troca de gases;
- troca de nutrientes e de eletrólitos;
- transmissão de anticorpos maternos;
- produção de hormônios (p. ex, progesterona e estriol).
PLACENTA
Parte Fetal – é formada pelo
córion.
Consta de uma placa corial de onde
partem vilosidades coriônicos, que
são os vilos secundários. Essas
vilosidades são constituídos por
uma parte central conjuntiva,
derivada do mesênquima extraembrionário, e pelas camadas de
citotrofoblasto e de
sinciotrofoblasto.
O sinciotrofoblasto permanece até o
fim da gestação, mas citotrofoblasto
desaparece gradualmente durante a
segunda metade da gravidez.
PLACENTA
Parte Materna – é a decídua
basal.
Fornece sangue arterial para as
lacunas situadas entre as
vilosidades coriônicas
secundários e recebe de volta o
sangue tornado venoso nessas
lacunas.
O sangue fetal e o materno não
se misturam a não ser em
proporção muito pequena e no
fim da gravidez.
PLACENTA
É composta por
uma parte fetal
e de uma parte
materna.
Placenta
Vasos sangüíneos
maternos
Alantóide
Saco
vitelino
Cavidade
amniótica
Âmnio
Embrião
Córion
Vilosidades
coriônicas
DESENVOLVIMENTO DA
PLACENTA
DESENVOLVIMENTO DA
PLACENTA
PLACENTA AO
NASCIMENTO
PLACENTA AO
NASCIMENTO
Placenta (do grego plakus, bolo
achatado) tem forma discóide.
Tem diâmetro entre 15 e 20 cm e
espessura de 2 a 3 cm.
Pesa entre 500 e 600 g,
correspondendo usualmente 1/6
do peso do feto.
As margens da placenta são
contínua com os sacos amniótico
e coriônico rompidos.
CIRCULAÇÃO
PLACENTÁRIA MATERNA
Placa
coriônica
Septo
placentário
Decídua
basal
MEMBRANA MATERNA
FORMAÇÃO DE GÊMEOS
Gêmeos monozigóticos
Gêmeos dizigóticos
Divisão ocorre
no estádio de 2
células
Divisão da massa celular
interna em dois grupos em
um estádio precoce
Divisão da massa celular
interna em dois grupos em
um estádio tardio
Âmnios, córions e
Placentas separados
Âmnios separados,
córion e placenta comum
Âmnio, córion e
placenta comum
dos
ovários
OXITOCINA
Do feto
e hipófise
Induz receptores de
oxitocina no útero
Estimula as
contrações uterinas
Feedback Positivo
ESTRÓGENO
Estimula a
placenta a produzir
PROSTAGLANDINAS
Estimula mais
contrações uterinas
TRABALHO DE PARTO
ESTÁGIOS DO TRABALHO
DE PARTO (I)
Placenta
O primeiro estágio (estágio
da dilatação)
-
-
-
Cordão
umbilical
Útero
Dura cerca de 7 hs (multípasas)
a 12 hs (nulíparas).
Cérvix
Compreende a dilatação
completa do cérvix.
Contrações regulares do útero
(menos de 10 min. de intervalo
entre uma e outra contração
dolorosa).
1
Dilatação da cérvix
ESTÁGIOS DO TRABALHO DE
PARTO (II)
O segundo estágio (estágio da
expulsão)
-
-
-
Dura cerca de 20 minutos
(multíparas) a 50 minutos
(nulíparas).
Compreende a passagem do feto
pela vagina e o nascimento deste.
As contrações uterinas recomeçam
pouco depois do bebê ter nascido.
2
Expulsão: nascimento da criança
ESTÁGIOS DO TRABALHO DE
PARTO (III)
O terceiro estágio (estágio da
placenta)
-
-
Útero
Placenta
(parcialmente
destacada)
Duração em média de 15 minutos.
Inicia-se tão logo o bebê tenha
nascido e termina com a expulsão
da placenta e membranas.
A retração do útero reduz a área de
inserção da placenta; assim, a
placenta e as membranas fetais
separam-se da parede uterina e são
expelidas pela vagina.
Cordão
umbilical
3
Expulsão da placenta
CORDÃO UMBILICAL
Origem: parede do âmnio, saco vitelino e alantóide.
Função: ligar a placenta ao embrião.
Estrutura: 2 artérias e 1 veia protegidas pela gelatina de
Wharton (tecido mucoso).
CORDÃO UMBILICAL
Está inserido geralmente próximo ao
centro da superfície fetal da
placenta.
O cordão umbilical tem, quase
sempre, um diâmetro de 1 a 2 cm e
um comprimento que varia entre 30
e 90 cm (55 cm em média).
Cordões excessivamente longos ou
curtos são raros.
O s cordões longos têm a tendência
de sofrer prolapso e/ou a se enrolar
em volta do feto.
Fontes:
celulastronco-fainor.blogspot.com
http://www.sobiologia.com.br/conteudos/embriolo
gia/reproducao7.php
professor.ucg.br/SiteDocente/admin/.../Fecundaoe
Segmentao[1]
http://pt.scribd.com/doc/48864254/anexosembrionarios