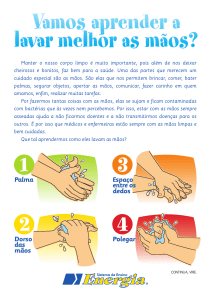
ANEXO I
RESUMO DAS CARACTERÍSTICAS DO MEDICAMENTO
1
1.
DENOMINAÇÃO DO MEDICAMENTO
SPRYCEL 20 mg comprimidos revestidos por película
2.
COMPOSIÇÃO QUALITATIVA E QUANTITATIVA
Cada comprimido contém 20 mg de dasatinib (sob a forma mono-hidratada).
Excipientes: cada comprimido contém 27 mg de lactose.
Lista completa de excipientes, ver secção 6.1.
3.
FORMA FARMACÊUTICA
Comprimido revestido por película
Comprimido branco a esbranquiçado, biconvexo, redondo com a marcação "BMS" numa das faces e
"527" na outra face.
4.
INFORMAÇÕES CLÍNICAS
4.1
Indicações terapêuticas
SPRYCEL está indicado para o tratamento de doentes adultos com leucemia mielóide crónica (LMC)
em fase crónica, acelerada ou blástica, com resistência ou intolerância à terapêutica prévia, incluindo o
mesilato de imatinib.
SPRYCEL está também indicado para o tratamento de doentes adultos com leucemia linfoblástica
aguda (LLA) positiva para o cromossoma Filadélfia (Ph+) e com LMC linfoblástica, com resistência
ou intolerância à terapêutica prévia.
4.2
Posologia e modo de administração
A terapêutica deve ser iniciada por um médico com experiência no diagnóstico e tratamento de
doentes com leucemia.
A dose recomendada de SPRYCEL é de 70 mg duas vezes por dia, administrada por via oral de manhã
e à noite, com ou sem refeições. Os comprimidos não podem ser esmagados nem cortados, têm de ser
deglutidos inteiros. Para atingir a dose recomendada, SPRYCEL está disponível em comprimidos
revestidos por película de 20 mg, 50 mg e 70 mg.
Duração do tratamento: nos ensaios clínicos, o tratamento com SPRYCEL foi mantido até à
progressão da doença ou até não ser tolerado pelo doente. Não foi estudado o efeito da interrupção do
tratamento após obtenção de resposta citogenética completa (RCC).
Aumento da dose:
Em ensaios clínicos de doentes adultos com LMC e LLA Ph+ foi permitido o aumento da dose para
90 mg duas vezes por dia (LMC em fase crónica) ou 100 mg duas vezes por dia (LMC em fase
acelerada e blástica ou LLA Ph+) em doentes que não obtiveram uma resposta citogenética ou
hematológica.
2
Ajuste de dose em caso de efeitos indesejáveis:
Mielossupressão:
Em ensaios clínicos, a mielossupressão foi controlada com a interrupção da dose, a redução da dose ou
a descontinuação da terapêutica em estudo. Quando adequado, foram efectuadas transfusões de
plaquetas e de glóbulos vermelhos. O factor de crescimento hematopoiético foi utilizado em doentes
com mielossupressão resistente.
No quadro 1 estão resumidas as orientações para as modificações da dose.
Quadro 1
Ajustes de dose para a neutropenia e trombocitopenia
1 Interromper o tratamento até contagem
absoluta de neutrófilos ≥ 1,0 x 109/l e
plaquetas ≥ 50 x 109/l.
2 Prosseguir o tratamento com a dose
inicial original.
LMC em fase crónica
(dose inicial 70 mg duas
vezes por dia)
Contagem absoluta de
neutrófilos < 0,5 x 109/l
e/ou
Plaquetas < 50 x 109/l
3 No caso de plaquetas < 25 x 109/l e/ou
recorrência de contagem absoluta de
neutrófilos < 0,5 x 109/l durante
> 7 dias, repetir o passo 1 e re-iniciar o
tratamento com uma dose reduzida
(50 mg duas vezes por dia se a dose
inicial foi 70 mg duas vezes por dia ou
40 mg duas vezes por dia se
previamente reduzida para 50 mg duas
vezes por dia).
1 Verificar se a citopenia está relacionada
com a leucemia (aspiração ou biópsia
da medula).
LMC em fase acelerada e
blástica e LLA Ph+ (dose
inicial 70 mg duas vezes por
dia)
Contagem absoluta de
neutrófilos < 0,5 x 109/l
e/ou
Plaquetas < 10 x 109/l
2 Se a citopenia não estiver relacionada
com a leucemia, interromper o
tratamento até contagem absoluta de
neutrófilos ≥ 1,0 x 109/l e as plaquetas
≥ 20 x 109/l e reiniciar com a dose
inicial original.
3 Em caso de recorrência da citopenia,
repetir o passo 1 e re-iniciar o
tratamento numa dose reduzida de
50 mg duas vezes por dia (segundo
episódio) ou 40 mg duas vezes por dia
(terceiro episódio).
4 Se a citopenia estiver relacionada com
a leucemia, considerar o aumento de
dose para 100 mg duas vezes por dia.
Reacções adversas não-hematológicas:
Se se desenvolver uma reacção adversa não-hematológica grave com SPRYCEL, o tratamento deve
ser suspenso até estar resolvido o acontecimento. Posteriormente, o tratamento pode ser re-iniciado
como adequado, com uma dose reduzida, dependendo da gravidade inicial do acontecimento.
3
Uso pediátrico: SPRYCEL não é recomendado em crianças e adolescentes com idade inferior a 18
anos devido à ausência de dados de segurança e eficácia (ver secção 5.1).
Doentes idosos: nestes doentes não foram observadas diferenças farmacocinéticas clinicamente
relevantes relacionadas com a idade. Não é necessário recomendação posológica específica para os
doentes idosos.
Insuficiência hepática: não foram realizados ensaios clínicos com SPRYCEL em doentes com a função
hepática diminuída (os doentes com ALT e/ou AST > 2,5 vezes o limite superior do intervalo normal
e/ou com bilirrubina total > 2 vezes o limite superior do intervalo normal foram excluídos dos
ensaios). Dado que o dasatinib é metabolizado principalmente pelo fígado, é esperado que a exposição
ao dasatinib aumente se a função hepática estiver diminuída. SPRYCEL deve ser usado com
precaução em doentes com insuficiência hepática moderada a grave (ver secções 4.4 e 4.8).
Insuficiência renal: não foram realizados ensaios clínicos com SPRYCEL em doentes com a função
renal diminuída (os doentes com concentração de creatinina sérica > 1,5 vezes o limite superior do
intervalo normal foram excluídos dos ensaios). Dado que a depuração do dasatinib e dos seus
metabolitos é < 4%, não se espera uma diminuição na depuração corporal total em doentes com
insuficiência renal.
4.3
Contra-indicações
Hipersensibilidade à substância activa ou a qualquer um dos excipientes.
4.4
Advertências e precauções especiais de utilização
Interacções clinicamente relevantes:
O dasatinib é um substrato e um inibidor da CYP3A4. Consequentemente, há um potencial para
interacção com outros medicamentos administrados concomitantemente que sejam maioritariamente
metabolizados pela CYP3A4 ou que modulem a actividade da CYP3A4 (ver secção 4.5).
A utilização concomitante do dasatinib e de medicamentos que inibem potentemente a CYP3A4 (ex.
cetoconazol, itraconazol, eritromicina, claritromicina, ritonavir, telitromicina) pode aumentar a
exposição ao dasatinib. Consequentemente, não é recomendada a co-administração de inibidores
potentes da CYP3A4 em doentes a receber SPRYCEL (ver secção 4.5).
A utilização concomitante de dasatinib e medicamentos indutores da CYP3A4 (ex. dexametasona,
fenitoína, carbamazepina, rifampicina, fenobarbital ou Hyperium perforatum, também conhecido por
Hipericão) pode reduzir substancialmente a exposição ao dasatinib, aumentando potencialmente o
risco de insucesso terapêutico. Consequentemente, em doentes a receber SPRYCEL, deve ser
seleccionada a co-administração de agentes terapêuticos alternativos com menor potencial de indução
da CYP3A4 (ver secção 4.5).
A utilização concomitante de dasatinib e de um substrato da CYP3A4 pode aumentar a exposição ao
substrato da CYP3A4. Consequentemente, recomenda-se precaução quando o SPRYCEL for coadministrado com substratos da CYP3A4 com margem terapêutica estreita, tais como o astemizol, a
terfenadina, a cisaprida, a pimozida, a quinidina, o bepridilo ou os alcalóides ergotamínicos
(ergotamina, di-hidroergotamina) (ver secção 4.5).
O uso concomitante do dasatinib e de bloqueadores H2 (ex. famotidina), inibidores da bomba de
protões (ex. omeprazol) ou hidróxido de alumínio/ hidróxido de magnésio pode reduzir a exposição ao
dasatinib. Consequentemente, os bloqueadores H2 e os inibidores da bomba de protões não são
recomendados e os medicamentos contendo hidróxido de alumínio/ hidróxido de magnésio devem ser
administrados até 2 horas antes, ou 2 horas após a administração de dasatinib (ver secção 4.5).
4
Grupos especiais:
Actualmente não há dados disponíveis de ensaios clínicos com SPRYCEL em doentes com
insuficiência hepática moderada a grave. Recomenda-se precaução na administração de SPRYCEL a
doentes com insuficiência hepática moderada a grave (ver secção 4.2).
Reacções adversas importantes:
Mielossupressão: o tratamento com SPRYCEL está associado a anemia, neutropenia e
trombocitopenia. A ocorrência é mais frequente em doentes com LMC em fase avançada ou com LLA
Ph+ do que com LMC em fase crónica. Devem ser realizadas contagens sanguíneas completas
semanalmente nos primeiros 2 meses, e, de seguida, mensalmente, ou como clinicamente indicado. A
mielossupressão foi geralmente reversível e usualmente controlada com a suspensão temporária de
SPRYCEL ou com a redução da dose (ver secções 4.2 e 4.8 Alterações nos valores dos testes
laboratoriais, Hematologia).
Hemorragia: ocorreu hemorragia grave no sistema nervoso central (SNC) em < 1% dos doentes. Três
casos foram fatais e 2 deles foram associados a trombocitopenia grau 4 CTC. Ocorreu hemorragia
gastrointestinal grave em 5% dos doentes e geralmente requereu interrupção do fármaco e tranfusões.
Ocorreram outros tipos de hemorragias graves em 2% dos doentes. Tipicamente a maioria dos
acontecimentos relacionados com hemorragias foram associados a trombocitopenia grave (ver secção
4.8).
Os doentes a tomar medicamentos para inibir a função plaquetária ou anticoagulantes foram excluídos
da participação nos ensaios clínicos de SPRYCEL. Deverá ter-se precaução caso os doentes tenham
que tomar medicamentos para inibir a função plaquetária ou anticoagulantes.
Retenção de líquidos: SPRYCEL está associado a retenção de líquidos, que foi grave em 7% dos
doentes, incluindo-se derrame pleural e pericárdico graves notificados em 4% e < 1% dos doentes,
respectivamente. Quer ascite grave quer edema generalizado foram notificados em < 1% dos doentes.
Foi notificado edema pulmonar não-cardiogénico grave em < 1% dos doentes. Os doentes que
desenvolverem sintomas sugestivos de derrame pleural, como dispneia ou tosse seca, devem ser
avaliados por radiografia torácica. O derrame pleural grave pode requerer toracocentese e
oxigenoterapia. Os acontecimentos de retenção de líquidos foram tipicamente controlados por medidas
de suporte que incluíram diuréticos e ciclos curtos de esteróides (ver secção 4.8).
Prolongamento do intervalo QT: os dados in vitro sugerem que o dasatinib tem potencial para
prolongar a repolarização ventricular cardíaca (intervalo QT) (ver secção 5.3). Nos ensaios clínicos de
Fase II em doentes com leucemia tratados com SPRYCEL, as alterações médias do valor basal do
intervalo QTc, usando o método de Fridericia (QTcF), foram 3-6 mseg; os intervalos de confiança
superiores a 95% para todas as alterações médias do basal foram inferiores a 8 mseg (ver secção 4.8).
Nove doentes apresentaram intervalo QTc prolongado, notificado como um acontecimento adverso.
Três doentes (< 1%) tiveram QTcF > a 500 mseg. SPRYCEL deve ser utilizado com precaução em
doentes que têm ou podem desenvolver prolongamento do intervalo QTc. Incluem-se doentes com
hipocaliemia ou hipomagnesemia, doentes com síndroma do segmento QT largo congénito, doentes a
tomar medicamentos anti-arrítmicos ou outros medicamentos que conduzem ao prolongamento do
intervalo QT e terapêutica de antraciclina com doses elevadas cumulativas.
A hipocaliemia e a hipomagnesemia devem ser corrigidas antes da administração de SPRYCEL.
Nos estudos clínicos não foram incluídos doentes com doença cardiovascular significativa ou não
controlada.
Lactose:
Este medicamento contém 189 mg de lactose mono-hidratada em 140 mg de dose diária. Os doentes
com problemas hereditários raros de intolerância à galactose, deficiência lactase de Lapp, ou
malabsorção de glucose-galactose, não devem tomar este medicamento.
5
4.5
Interacções medicamentosas e outras formas de interacção
Substâncias activas que podem aumentar as concentrações plasmáticas de dasatinib:
Estudos in vitro indicam que o dasatinib é um substrato da CYP3A4. O uso concomitante do dasatinib
com medicamentos que inibem potentemente a CYP3A4 (ex. cetoconazol, itraconazol, eritromicina,
claritromicina, ritonavir, telitromicina) pode aumentar a exposição ao dasatinib. Consequentemente, a
administração sistémica de inibidores potentes da CYP3A4 não é recomendada em doentes a receber
SPRYCEL.
Com base em experiências in vitro, com concentrações clinicamente relevantes, a ligação do dasatinib
às proteínas plasmáticas é de aproximadamente 96%. Não foram realizados estudos para avaliar a
interacção do dasatinib com outros medicamentos que se ligam às proteínas. Desconhece-se o
potencial para deslocamento e a sua relevância clínica.
Substâncias activas que podem diminuir as concentrações plasmáticas de dasatinib:
Quando dasatinib foi administrado após 8 dias de administração contínua, à noite, de 600 mg de
rifampicina, um potente indutor da CYP3A4, a AUC do dasatinib diminuíu cerca de 82%. Outros
medicamentos que induzem a actividade da CYP3A4 (ex. dexametasona, fenitoína, carbamazepina,
fenobarbital ou Hypericum perforatum, também conhecido por Hipericão) podem aumentar o
metabolismo e diminuir as concentrações plasmáticas do dasatinib. Consequentemente, não é
recomendado o uso concomitante de indutores potentes da CYP3A4 com SPRYCEL. Nos doentes a
quem a rifampicina ou outros indutores da CYP3A4 estejam indicados devem ser utilizados agentes
alternativos com menor potencial de indução enzimática.
Bloquedores da histamina-2 e inibidores da bomba de protões:
É provável que a supressão a longo prazo da secreção ácida gástrica pelos bloqueadores H2 e
inibidores da bomba de protões (ex. famotidina e omeprazol) reduza a exposição ao dasatinib. Num
estudo de dose única em indivíduos saudáveis, a administração de famotidina 10 horas antes de uma
dose única de SPRYCEL reduziu a exposição ao dasatinib em cerca de 61%. Em doentes a receber
terapêutica com SPRYCEL deve ser considerada a utilização de anti-ácidos em substituição dos
bloqueadores H2 ou dos inibidores da bomba de protões (ver secção 4.4)
Anti-ácidos:
Os dados não clínicos demonstram que a solubilidade do dasatinib é dependente do pH. Em indivíduos
saudáveis, o uso concomitante dos anti-ácidos hidróxido de alumínio/ hidróxido de magnésio com
SPRYCEL reduziu a AUC de uma dose única de SPRYCEL em cerca de 55% e a Cmax em 58%.
Contudo, quando os antiácidos foram administrados 2 horas antes de uma dose única de SPRYCEL,
não foram verificadas alterações relevantes na concentração de/ ou exposição a SPRYCEL.
Consequentemente, os anti-ácidos podem ser administrados até 2 horas antes ou 2 horas após a
administração de SPRYCEL (ver secção 4.4).
Substâncias activas cujas concentrações plasmáticas podem ser alteradas pelo SPRYCEL:
O uso concomitante do dasatinib e de um substrato da CYP3A4 pode aumentar a exposição ao
substrato da CYP3A4. Num estudo em indivíduos saudáveis, uma dose única de 100 mg de SPRYCEL
aumentou a AUC e Cmax da exposição à simvastatina, um conhecido substrato da CYP3A4 em cerca de
20 e 37%, respectivamente. Não se pode excluir que o efeito seja maior após doses múltiplas de
dasatinib. Consequentemente, os substratos da CYP3A4 conhecidos por terem um índice terapêutico
estreito (ex. astemizol, terfenadina, cisaprida, pimozida, quinidina, bepridilo ou derivados
ergotamínicos (ergotamina, di-hergotamina)) devem ser administrados com precaução a doentes a
receber SPRYCEL (ver secção 4.4).
Os dados in vitro indicam um potencial risco de interacção com os substratos da CYP2C8, como as
glitazonas.
6
4.6
Gravidez e aleitamento
Gravidez:
Não existem dados suficientes sobre a utilização do dasatinib em mulheres grávidas. Os estudos em
animais revelaram toxicidade reprodutiva (ver secção 5.3). Desconhece-se o risco potencial para o ser
humano.
SPRYCEL não deve ser utilizado durante a gravidez, a menos que tal seja claramente necessário. Se
for usado durante a gravidez, a doente deve ser avisada do potencial risco para o feto. O efeito do
dasatinib no esperma é desconhecido, pelo que tanto os homens como as mulheres com uma vida
sexual activa deverão utilizar métodos contraceptivos eficazes durante o tratamento.
Aleitamento:
A informação sobre a excreção do dasatinib no leite materno humano ou de animais é insuficiente/
limitada. Os dados físico-químicos e farmacodinâmicos/toxicológicos disponíveis do dasatinib
apontam para a excreção do dasatinib no leite materno e não pode ser excluído o risco para o lactente.
Durante o tratamento com SPRYCEL o aleitamento tem de ser suspenso.
4.7
Efeitos sobre a capacidade de conduzir e utilizar máquinas
Não foram estudados os efeitos sobre a capacidade de conduzir e utilizar máquinas. Os doentes
deverão ser alertados para a possibilidade de ocorrerem efeitos indesejáveis, tais como tonturas e visão
turva durante o tratamento com dasatinib. Consequentemente, deverá recomendar-se precaução na
condução de veículos ou utilização de máquinas.
4.8
Efeitos indesejáveis
De um número total (911) de doentes tratados com SPRYCEL em ensaios clínicos que receberam uma
dose inicial de 70 mg duas vezes por dia, 199 doentes (22%) tinham mais de 65 anos, enquanto que 33
doentes (4%) tinham mais de 75 anos. A duração média da terapêutica foi de 6 meses (intervalo 0-19
meses).
A maioria dos doentes tratados com SPRYCEL teve reacções adversas em alguma altura. A maioria
das reacções foi de grau ligeiro a moderado, mas o tratamento foi suspenso devido a reacções adversas
em 6% dos doentes com LMC em fase crónica, em 5% com LMC em fase acelerada, em 11% com
LMC em fase mieloblástica e em 6% com LMC em fase linfoblástica ou LLA Ph+.
A maioria dos doentes intolerantes ao dasatinib com LMC em fase crónica toleraram o tratamento com
dasatinib. Cerca de 30% dos doentes desenvolveram a mesma toxicidade do que com o imatinib (13%
desenvolveram toxicidade não hematológica semelhante à da terapêutica prévia com imatinib); foram
geralmente de gravidade mais baixa e não levaram à descontinuação do tratamento com dasatinib).
As reacções adversas mais frequentemente notificadas foram retenção de líquidos (incluindo derrame
pleural), diarreia, erupção cutânea, cefaleias, hemorragia, fadiga, náuseas e dispneia (Quadro 2). A
neutropenia febril relacionada com o fármaco foi notificada em 4% dos doentes.
As reacções adversas diversas, tais como derrame pleural, ascite, edema pulmonar e derrame
pericárdico com ou sem edema superficial, podem ser descritas colectivamente como "retenção de
líquidos". O uso de dasatinib está associado à retenção de líquidos com casos graves em 7% dos
doentes. Foram notificados derrame pleural grave e pericárdico em 4% e em < 1% dos doentes,
respectivamente. Foram notificados ascite grave e edema generalizado, cada um, em < 1%. Menos de
1% dos doentes tinham tido edema pulmonar grave não-cardiogénico. Os acontecimentos de retenção
de líquidos foram tipicamente controlados com medidas de cuidados de suporte que incluem diuréticos
ou ciclos curtos de esteróides (ver secção 4.4).
Em doentes a tomar SPRYCEL foram notificados acontecimentos hemorrágicos relacionados com o
fármaco, que variaram desde petéquias e epistaxe a hemorragias gastrointestinais graves e hemorragias
do SNC (ver secção 4.4). Ocorreram hemorragias graves do SNC < 1% dos doentes; 3 casos foram
fatais e dois deles foram associados a trombocitopenia de grau 4 CTC. Ocorreu hemorragia
7
gastrointestinal grave em 5% dos doentes e geralmente requereu interrupção do tratamento e
transfusões. Outros tipos de hemorragias graves ocorreram em 2% dos doentes. A maioria dos
acontecimentos hemorrágicos foi tipicamente associado a trombocitopenia grave.
Nos ensaios clínicos foi recomendado que o tratamento com imatinib fosse descontinuado pelo menos
7 dias antes de iniciar o tratamento com SPRYCEL.
Reacções adversas:
As reacções adversas que se seguem foram notificadas em doentes nos ensaios clínicos de SPRYCEL.
Estas reacções são apresentadas por classes de sistemas de órgãos e por frequência. As frequências são
definidas como: muito frequentes (≥ 1/10); frequentes (≥ 1/100 a < 1/10); pouco frequentes (≥ 1/1.000
a ≤ 1/100). Os efeitos indesejáveis são apresentados por ordem decrescente de gravidade dentro de
cada classe de frequência.
As reacções adversas farmacológicas, excluindo alterações aos valores laboratoriais, que foram
notificadas em ≥ 5% dos doentes nos ensaios clínicos de SPRYCEL estão indicadas no Quadro 2:
8
Quadro 2
Reacções adversas medicamentosas notificadas ≥ 5% em ensaios clínicos
Total de Doentes (n= 911)
Percentagem de doentes (%)
Todos os graus
Graus 3/4
Infecções e infestações
Frequentes: infecção (incluindo
bacteriana, viral, fúngica, não-específica)
Doenças do metabolismo e da nutrição
Muito frequentes: anorexia
Doenças do sistema nervoso
Muito frequentes: cefaleias
Frequentes: tonturas,
neuropatia (incluindo neuropatia
periférica)
Vasculopatias
Muito frequentes: hemorragia,
das quais: hemorragia
gastrointestinal,
e hemorragia do SNC
Doenças respiratórias, torácicas e do
mediastino
Muito frequentes: derrame pleural,
dispneia
Frequentes: tosse
Doenças gastrointestinais
Muito frequentes: diarreia,
náuseas,
vómitos
Frequentes: dor abdominal,
distensão abdominal,
inflamação das mucosas (incluindo
mucosite/estomatites)
Afecções dos tecidos cutâneos e
subcutâneos
Muito frequentes: erupção cutâneaa
Frequentes: prurido,
alopécia
Afecções musculosqueléticas e dos
tecidos conjuntivos
Muito frequentes: dor musculoesquelética
Frequentes: artralgia,
mialgia
Perturbações gerais e alterações no
local de administração
Muito frequentes: edema superficialb
fadiga,
pirexia,
astenia,
Frequentes: dor
a
8
2
11
<1
24
6
1
<1
5
<1
23
7
8
1
5
<1
19
19
8
4
3
<1
34
22
13
< 10
6
4
1
1
<1
0
6
<1
24
7
5
1
0
0
14
7
6
1
<1
<1
24
23
15
12
8
<1
2
2
2
<1
Inclui eritema, erupção cutânea exfoliativa, eritema generalizado, milia, erupção cutânea, erupção cutânea
eritematosa, erupção cutânea folicular, erupção cutânea generalizada, erupção cutânea macular, erupção cutânea
9
b
maculopapular, erupção cutânea papular, erupção cutânea prurítica, erupção cutânea pustular, exfoliação cutânea,
erupção cutânea do tipo lúpus eritematoso sistémico, urticária vesiculosa, erupção farmacológica e erupção cutânea
vesicular.
Inclui edema do olho, tumefacção do olho, edema palpebral, edema orbital, edema facial, edema periorbitário,
tumefacção da face, edema gravitacional, edema localizado, edema periférico, edema punctiforme, edema genital,
edema escrotal.
As reacções adversas medicamentosas que se seguem foram notificadas em doentes nos ensaios
clínicos de SPRYCEL com uma frequência de < 5%:
Infecções e infestações
Frequentes: pneumonia (incluindo bacteriana, viral e fúngica), infecção/ inflamação do tracto
respiratório superior, infecção pelo vírus do herpes, infecção enterocolítica
Pouco frequentes: sepsis/ septicemia (com alguns desfechos fatais)
Neoplasias benignas, malignas e não específicas (incl. quistos e polipos)
Pouco frequentes: síndrome de lise tumoral
Doenças do sangue e do sistema linfático
Frequentes: neutropenia febril
Pouco frequentes: pancitopenia, aplasia dos glóbulos vermelhos puros
Doenças do sistema imunitário
Pouco frequentes: hipersensibilidade (incluindo eritema nodoso)
Doenças do metabolismo e da nutrição
Frequentes: perturbações do apetite
Pouco frequentes: hiperuricemia
Perturbações do foro psiquiátrico
Frequentes: depressão, insónia
Doenças do sistema nervoso
Frequentes: disgeusia
Pouco frequentes: acidente isquémico transitório, síndrome de leucoencefalopatia posterior
reversível, convulsões, amnésia, tremor, síncope, sonolência
Afecções oculares
Frequentes: alterações da visão (incluindo visão turva, acuidade visual diminuída), xeroftalmia,
conjuntivite
Afecções do ouvido e do labirinto
Pouco frequentes: acufenos, vertigens
Cardiopatias
Frequentes: insuficiência cardíaca congestiva, derrame pericárdico, arritmia (incluindo
taquicardia), palpitações
Pouco frequentes: afecção cardíaca, cardiomegalia, angina de peito, enfarte do miocárdio,
pericardite, síndrome coronário agudo, miocardite, taquicardia ventricular
Vasculopatias
Frequentes: hipertensão, rubor
Pouco frequentes: hipotensão, tromboflebite, livedo reticular
10
Doenças respiratórias, torácicas e do mediastino
Frequentes: edema pulmonar, infiltração pulmonar, pneumonite
Pouco frequentes: hipertensão pulmonar, asma, atelectasia, síndrome de dificuldade respiratória
aguda
Doenças gastrointestinais
Frequentes: colites (incluindo colite neutropénica), gastrite, patologias dos tecidos moles da
boca, dispepsia, obstipação
Pouco frequentes: pancreatite, úlcera gastrointestinal superior, ascite, disfagia
Afecções hepatobiliares
Pouco frequentes: hepatite, colestase, colecistite
Afecções dos tecidos cutâneos e subcutâneas
Frequentes: acne, pele seca, urticária, hiperidrose
Pouco frequentes: dermatites (incluindo eczema), dermatose neutrófila febril aguda, reacção de
fotossensibilidade, doenças da pigmentação, úlceras cutâneas, patologias bolhosas (incluindo
eritema multiforme), afecções das unhas, síndrome de eritrodisestesia palmoplantar
Afecções musculosqueléticas e dos tecidos conjuntivos
Frequentes: inflamação muscular, fraqueza muscular
Pouco frequentes: rabdomiólise, rigidez musculosquelética, tendinite, creatinafosfoquinase no
sangue aumentada
Doenças renais e urinárias
Pouco frequentes: insuficiência renal, frequência micção, proteinúria, creatininemia aumentada
Doenças dos órgãos genitais e da mama
Pouco frequentes: ginecomastia, menstruação irregular
Perturbações gerais e alterações no local de administração
Frequentes: dor no peito, arrepios
Pouco frequentes: mal-estar, intolerância a temperatura
Exames complementares de diagnóstico
Frequentes: perda de peso, ganho de peso
Complicações de intervenções relacionadas com lesões e intoxicações
Frequentes: contusão
Alterações nos valores dos testes laboratoriais:
Hematologia:
Na LMC, as citopenias (trombocitopenia, neutropenia e anemia) foram um achado consistente. No
entanto, a ocorrência de citopenias foi também claramente dependente da fase da doença, a frequência
de neutropenia de grau 3 ou 4 e de trombocitopenia foi maior na fase acelerada e blástica (74-83% e
83-82% para neutropenia e trombocitopenia, respectivamente) em comparação com os doentes em fase
crónica (49% para neutropenia e 48% para trombocitopenia). A anemia de grau 3 e 4 foi de 70% em
doentes com LMC em fase avançada em comparação com 18% em doentes com LMC em fase
crónica. Na LMC linfoblástica e na LLA Ph+ foram notificadas neutropenia e trombocitopenia de grau
3 e 4 numa proporção semelhante à da LMC avançada (81% para neutropenia e 83% para
trombocitopenia). A anemia de grau 3 e 4 foi notificada menos frequentemente do que na LMC
avançada (51%).
Em doentes que tiveram mielossupressão grave, a recuperação geralmente ocorreu após breves
interrupções da dose e/ou redução da dose e a interrupção permanente do tratamento ocorreu em 1%
11
dos doentes. A maioria dos doentes continuaram o tratamento sem evidência adicional de
mielossupressão.
Bioquímica:
Foram notificados aumentos nas transaminases ou bilirrubina de grau 3 ou 4 em ≤ 5% dos doentes
com LMC em fase crónica ou acelerada, mas os aumentos foram notificados com frequência
aumentada em 5 a 11% nos doentes com LMC mieloblástica ou linfoblástica e LLA Ph+. Geralmente
foi controlada com a redução ou interrupção da dose.
Aproximadamente metade a dois terços dos indivíduos tratados com dasatinib que tinham níveis basais
normais tiveram hipocalcemia transitória em alguma altura do decurso do estudo. Em geral não houve
associação da diminuição do cálcio com os sintomas clínicos. Os doentes a desenvolver hipocalcemia
de grau 3 ou 4 frequentemente recuperaram com suplementos orais.
Electrocardiograma:
Em 5 ensaios clínicos de Fase II em doentes com leucemia foram obtidos ECG repetidos no basal e
durante o tratamento em pontos temporais pré-especificados e analisados centralmente para 467
doentes a receber 70 mg de SPRYCEL duas vezes por dia. O intervalo QT foi corrigido para a
frequência cardíaca pelo método de Fridericia. Em todos os pontos temporais pós-dose no dia 8, as
alterações médias no intervalo QTcF a partir do basal foram de 3-6 mseg, com intervalos de confiança
superiores a 95% < 8 mseg associados. Nove doentes tiveram prolongamento QTc notificado como
acontecimento adverso. Três doentes (< 1%) tiveram QTcF > 500 mseg. SPRYCEL não afectou a
frequência cardíaca electrocardiográfica, intervalos RP ou QRS (ver secção 4.4).
4.9
Sobredosagem
Foi notificada uma sobredosagem em dose única de 200 mg de SPRYCEL num doente com LMC em
fase acelerada sem sintomas associados nem alteração nos parâmetros laboratoriais. Em caso de
sobredosagem, o doente deve ser observado e deve ser instituído tratamento de suporte adequado (ver
secção 4.4).
5.
PROPRIEDADES FARMACOLÓGICAS
5.1
Propriedades farmacodinâmicas
Grupo farmacoterapêutico: inibidor da proteína cinase, código ATC: L01XE06
O dasatinib inibe a actividade da cinase BCR-ABL e cinases da familia SRC juntamente com um
número de outras cinases oncogénicas seleccionadas, incluindo c-KIT, cinases do receptor da efrina
(EPH) e receptor PDGFβ. O dasatinib é um inibidor potente subnanomolar da cinase BCR-ABL com
actividade na concentração de 0,6-0,8 nM. Liga-se tanto à conformação inactiva como activa da
enzima BCR-ABL.
In vitro, o dasatinib é activo nas linhagens celulares leucémicas representando as variantes da doença
sensíveis e resistentes ao imatinib. Estes estudos não clínicos mostram que o dasatinib pode superar a
resistência ao imatinib resultante da sobre-expressão da BCR-ABL, mutações no domínio da cinase
BCR-ABL, activação de vias de sinalização alternativas envolvendo a família de cinases SRC (LYN,
HCK), e sobre-expressão do gene de resistência a vários fármacos. Adicionalmente, o dasatinib inibe a
família de cinases SRC numa concentração subnanomolar.
In vivo, em experiências separadas usando modelos murinos de LMC, o dasatinib preveniu a
progressão de LMC crónica para a fase blástica e prolongou a sobrevivência dos ratinhos com
crescimento de linhagens celulares derivadas de doentes com LMC, em vários locais, incluindo o
sistema nervoso central.
12
Ensaios clínicos:
No estudo de fase I foram observadas respostas hematológicas e citogenéticas em todas as fases da
LMC e na LLA Ph+ nos primeiros 84 doentes tratados e seguidos até 19 meses. As respostas foram
duráveis em todas as fases de LMC e LLA Ph+.
Foi avaliado um total de 511 doentes em ensaios clínicos, destes 23% tinham > 65 anos e 3% tinham
> 75 anos. A segurança e eficácia de SPRYCEL não foi estudada nos doentes pediátricos.
Ensaios clínicos na LMC:
Foram realizados quatro ensaios clínicos de fase II de ramo único, não controlados, sem ocultação,
para determinar a segurança e eficácia de SPRYCEL em doentes com LMC em fase crónica, acelerada
ou mieloblástica, que fossem resistentes ou intolerantes ao imatinib. Foi conduzido um ensaio
aleatorizado não-comparativo em doentes em fase crónica, com insucesso ao tratamento inicial com
400 ou 600 mg de imatinib. A dose inicial de SPRYCEL foi de 70 mg duas vezes por dia. Foram
permitidas modificações da dose para aumentar a actividade ou gerir a toxicidade (ver secção 4.2).
A eficácia de SPRYCEL baseia-se nas taxas de respostas hematológicas e citogenéticas.
LMC em fase crónica:
Foram realizados dois ensaios clínicos em doentes resistentes ou intolerantes ao imatinib; nestes
ensaios clínicos, o objectivo principal de eficácia foi a resposta citogenética major (RCyM):
1- Foi realizado um estudo multicêntrico, sem ocultação, aleatorizado, não-comparativo em doentes
que tiveram falência ao tratamento inicial com 400 ou 600 mg de imatinib. Os doentes foram
aleatorizados (2:1) para o dasatinib (70 mg duas vezes por dia) ou imatinib (400 mg duas vezes por
dia). Foi permitida a passagem para o ramo de tratamento alternativo no caso dos doentes que
evidenciassem progressão da doença ou intolerância que não pudesse ser controlada pela modificação
da dose. Estão disponíveis os resultados para 150 doentes: 101 foram aleatorizados para SPRYCEL e
49 para o imatinib (todos resistentes ao imatinib). O tempo médio desde o diagnóstico até a
aleatorização foi de 64 meses no grupo do dasatinib e de 52 meses no grupo do imatinib. Todos os
indivíduos foram extensivamente pré-tratados. Foi atingida resposta hematológica completa (RHP)
prévia ao imatinib em 91% do total de doentes. Foi atingida RCyM prévia ao imatinib em 28% e 29%
dos doentes nos ramos de dasatinib e de imatinib, respectivamente.
A duração média do tratamento foi de 5,5 meses para o dasatinib (com 38% dos doentes tratados
durante > 6 meses até ao momento) e 3,2 meses para o imatinib (com 6% dos doentes tratados durante
> 6 meses até ao momento). No ramo do dasatinib, 92% dos doentes atingiram RHC prévia ao
cruzamento e no ramo do imatinib 82% dos doentes antingiu RHC prévia ao cruzamento. Com um
acompanhamento médio de 3 meses, a RCyM ocorreu mais frequentemente no ramo do dasatinib
(35%) do que no ramo do imatinib (29%). Notavelmente, 21% dos doentes apresentaram resposta
citogenética completa (RCyC) no ramo com dasatinib, enquanto apenas 8% atingiram RCyC no ramo
com imatinib.
Um total de 15% de doentes no ramo de dasatinib e 76% no ramo de imatinib tiveram falência
terapêutica definida como progressão da doença ou cruzamento para outro tratamento (falta de
resposta, intolerância ao fármaco em estudo, etc).
2-Foi realizado um estudo multicêntrico, sem ocultação, de ramo único, em doentes resistentes ou
intolerantes ao imatinib (i.e. doentes que apresentaram toxicidade significativa durante o tratamento
com imatinib que impediu a continuação do tratamento).
Um total de 186 doentes recebeu 70 mg de dasatinib duas vezes por dia (127 doentes resistentes e 59
doentes intolerantes). O tempo médio desde o diagnóstico até ao início do tratamento foi de 64 meses.
A maioria dos doentes (54%) tinha recebido tratamento prévio com imatinib durante mais de 3 anos. A
maioria dos doentes resistentes (72%) tinham recebido > 600 mg de imatinib. Para além do imatinib,
42% dos doentes tinham previamente recebido quimioterapia citotóxica, 70% tinham previamente
recebido interferão e 9% tinham previamente recebido um transplante de células germinais. Quarenta e
três por cento dos doentes tinham mutações basais conhecidas por conferir resistência ao imatinib. A
duração média do tratamento com SPRYCEL foi de 8,3 meses com 85% dos doentes tratados por > 6
meses até ao momento. Os resultados de eficácia estão descritos no Quadro 3. Com um mínimo de 8
13
meses de acompanhamento, apenas 2 dos 97 doentes que tinham atingido RCyM tinham progressão e
a duração média da RCyM não tinha sido atingida.
LMC em fase acelerada:
Foi realizado um estudo multicêntrico de ramo único, sem ocultação, em doentes intolerantes ou
resistentes ao imatinib. Um total de 107 doentes receberam 70 mg de dasatinib duas vezes por dia (99
resistentes e 8 intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao início do
tratamento foi de 91 meses. A duração média do tratamento com SPRYCEL foi de 8,3 meses com
73% dos doentes tratados por > 6 meses até ao momento. Os resultados de eficácia estão descritos no
Quadro 3.
LMC em fase mieloblástica:
Foi realizado um estudo multicêntrico de ramo único, sem ocultação, em doentes intolerantes ou
resistentes ao imatinib. Um total de 74 doentes receberam 70 mg de dasatinib duas vezes por dia (68
resistentes e 6 intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao início do
tratamento foi de 49 meses. A duração média do tratamento com SPRYCEL foi de 3,5 meses com
43% dos doentes tratados por > 6 meses até ao momento. Os resultados de eficácia estão decritos no
Quadro 3.
Ensaios clínicos na LMC em fase linfoblástica e LLA Ph+:
Foi realizado um estudo multicêntrico de ramo único, sem ocultação, em doentes com LMC em fase
linfoblástica ou LLA Ph+ resistentes ou intolerantes à terapêutica prévia com imatinib. Um total de 42
doentes com LMC linfoblástica receberam 70 mg de dasatinib duas vezes por dia (37 resistentes e 5
intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao início do tratamento foi de
28 meses. A duração média do tratamento com SPRYCEL foi de 2,8 meses com 7% tratados por > 6
meses até ao momento. Adicionalmente, 36 doentes com LLA Ph+ receberam 70 mg de dasatinib duas
vezes por dia (34 resistentes e 2 intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao
início do tratamento foi de 20 meses. A duração média do tratamento com SPRYCEL foi de 3,2 meses
com 39% dos doentes tratados por > 6 meses até ao momento. Os resultados de eficácia estão descritos
no Quadro 3. De realçar, as principais respostas hematológicas (MaHR) foram obtidas rapidamente (a
maioria nos 35 dias após a primeira administração de dasatinib para os doentes com LMC
linfoblástica, e em 55 dias para os doentes com LLA Ph+).
14
Quadro 3
Eficácia nos ensaios clínicos de ramo único de SPRYCEL
Crónica (n= 186)
Intolerante
(n= 59)
Resistente
(n= 127)
Acelerada
(n= 107)
a
Mieloblást
ica
(n= 74)
a
Linfoblásti
ca
(n= 42)
a
LLA Ph+
(n= 36)
a
b
Resposta hematológica (%)
Total
97 (88-100)
87 (80-93)
81 (73-88)
53 (41-64)
36 (22-52)
50 (33-67)
MaHR
n/a
n/a
64
34
31
42
CHR
97
87
39
26
26
33
NEL
n/a
n/a
25
8
5
8
n/a
n/a
17
19
5
8
80 (67-89)
39 (31-48)
33 (24-43)
31 (21-43)
50 (34-66)
58 (41-75)
64
28
24
27
43
58
(95% IC)
MiHR
c
Resposta citogenética (%)
RCyM
(95% IC)
RCyC
a
b
Doentes intolerantes e resistentes ao imatinib.
Critérios de resposta hematológica (todas as respostas confirmadas após 4 semanas):
Resposta hematológica total: Resposta Hematológica Completa (CHR), sem evidência de leucemia (NEL), e resposta
hematológica minor (MiHR).
Resposta hematológica major: (MaHR) = CHR + NEL
CHR (LMC crónica): Glóbulos brancos (WBC) ≤ ULN estabelecido, plaquetas < 450.000/mm3, ausência de blastos
e promielócitos no sangue periférico, mielócitos+metamielócitos < 5% no sangue periférico, basófilos no sangue
periférico ≤ ULN institucional, e ausência de envolvimento extramedular.
CHR (LMC/ LLA Ph+): WBC ≤ ULN institucional, contagem absoluta de neutrófilos ≥ 1.000/mm3, plaquetas
≥ 100.000/mm3, ausência de blastos e promielócitos no sangue, blastos da medula óssea ≤ 5%, mielócitos +
metamielócitos < 5% no sangue periférico, basófilos no sangue periférico ≤ ULN institucional, e ausência de
envolvimento extramedular.
NEL: mesmos critérios que para CHR mas contagem absoluta de neutrófilos ≥ 500/mm3 e < 1.000/mm3, e/ou
plaquetas ≥ 20.000/mm3 e ≤ 100.000/mm3.
MiHR: < 15% blastos na medula óssea e no sangue periférico, < 30% blastos + promielócitos da medula óssea e
< 30% blastos + promielócitos no sangue periférico, < 20% basófilos no sangue periférico, e ausência de
envolvimento extramedular para além do baço e do fígado.
c Critérios para resposta citogenética: completa (0% metafases Ph+) ou parcial (> 0%–35%). Resposta Citogenética
Completa (RCyC) (0% –35%) combina as respostas completa e parcial.
n/a = não aplicável IC = intervalo de confiança ULN = limite superior do intervalo normal
Não foi completamente avaliada a evolução dos doentes com transplante de medula óssea após
SPRYCEL.
5.2
Propriedades farmacocinéticas
A farmacocinética do dasatinib foi avaliada em 229 indivíduos adultos saudáveis e em 84 doentes.
Absorção:
O dasatinib é rapidamente absorvido pelos doentes após a administração oral, com um pico de
concentração entre as 0,5-3 horas. Após a administração oral, o aumento na exposição média (AUCτ)
é aproximadamente proporcional ao incremento da dose para doses entre 25 mg e 120 mg duas vezes
por dia. A semivida terminal média total do dasatinib nos doentes é de aproximadamente 5-6 horas.
Os dados de indivíduos saudáveis que receberam uma dose única de 100 mg de dasatinib, 30 minutos
após uma refeição com elevado teor lipídico indicaram um aumento de 14% na AUC média do
dasatinib. Uma refeição com baixo teor lipídico 30 minutos antes do dasatinib resultou num aumento
de 21% na AUC média do dasatinib. Os efeitos dos alimentos observados não representam alterações
clinicamente relevantes na exposição.
15
Distribuição:
Nos doentes o dasatinib tem um volume de distribuição aparente elevado (2.505 l), sugerindo que o
medicamento é distribuído extensamente no espaço extravascular. Em concentrações de dasatinib
clinicamente relevantes, a ligação às proteínas plasmáticas foi de aproximadamente 96% com base em
experiências in vitro.
Metabolismo:
O dasatinib é extensamente metabolizado nos humanos estando várias enzimas envolvidas na
produção de metabolitos. Nos indivíduos saudáveis que receberam 100 mg de dasatinib marcado com
[14C], o dasatinib inalterado representou 29% da radioactividade circulante no plasma. A concentração
plasmática e a actividade medida in vitro indicam que não é provável que os metabolitos do dasatinib
desempenhem um papel major no efeito farmacológico observado. A CYP3A4 é a principal enzima
responsável pelo metabolismo do dasatinib.
Eliminação:
A eliminação é predominantemente pelas fezes, na maioria como metabolitos. Após uma dose oral de
dasatinib marcado radioactivamente com [14C], aproximadamente 89% da dose foi eliminada em 10
dias, com 4% e 85% da radioactividade recuperada na urina e nas fezes, respectivamente. O dasatinib
inalterado representou cerca de 0,1% e 19% da dose na urina e nas fezes, respectivamente, estando o
restante da dose na forma de metabolitos.
Insuficiência funcional dos orgãos:
O dasatinib e os seus metabolitos são excretados minimamente pelos rins. Em caso de insuficiência
hepática, pode ser de esperar um aumento na exposição ao dasatinib.
5.3
Dados de segurança pré-clínica
O perfil de segurança não clínico do dasatinib foi avaliado numa bateria de estudos in vitro e in vivo
em ratinhos, ratos, macacos e coelhos.
As toxicidades principais ocorreram nos sistemas gastrointestinal, hemapotoiético e linfático. A
toxicidade gastrointestinal foi limitante da dose em ratos e macacos, uma vez que o intestino foi um
órgão alvo consistente. Nos ratos, as diminuições mínimas a ligeiras nos parâmetros eritrocitários
foram acompanhadas por alterações na medula óssea; alterações similares ocorreram em macacos com
menor incidência. A toxicidade linfóide em ratos consistiu na deplecção linfóide dos nódulos
linfáticos, baço e timo, e diminuição do peso dos órgãos linfáticos. As alterações dos sistemas
gastrointestinal, hematopoiético e linfático foram reversíveis após a cessação do tratamento.
As alterações renais em macacos tratados até 9 meses foram limitadas a um aumento na ocorrência de
mineralização renal. Foi observada hemorragia cutânea num estudo oral de dose única, agudo, em
macacos, mas não foi observado em estudos de dose repetida tanto em macacos como em ratos. Em
ratos, o dasatinib inibiu a agregação plaquetária in vitro e prolongou in vivo o tempo de hemorragia da
cutícula, mas não provocou uma hemorragia espontânea.
A actividade do dasatinib in vitro em ensaios de fibras de Purkinje e hERG, sugeriu um potencial para
prolongamento da repolarização ventricular cardíaca (intervalo QT). No entanto, num estudo in vivo
de dose única, por telemetria em macacos conscientes não houve alterações no intervalo QT ou na
forma da onda do ECG.
O dasatinib não foi mutagénico em ensaios de células bacterianas in vitro (teste de Ames) e não foi
genotóxico num estudo in vivo de micronúcleos em ratos. O dasatinib foi clastogénico in vitro
dividindo as células de ovário de hamster chineses.
Em estudos de desenvolvimento embriofetal, o dasatinib induziu a embrioletalidade com diminuições
associadas no tamanho das ninhadas em ratos e alterações esqueléticas fetais tanto em ratos como em
coelhos. Estes efeitos tanto em ratos como em coelhos ocorreram em doses que não provocam
toxicidade materna. Os efeitos do dasatinib na fertilidade masculina e feminina não são conhecidos.
16
Em ratinhos, o dasatinib induziu imunossupressão relacionada com a dose que foi controlada
eficazmente com a redução da dose e/ou alterações no esquema posológico. O dasatinib teve potencial
fototóxico num ensaio in vitro de fototoxicidade em fibroblastos do ratinho para re-captação de
vermelho neutro.
Não foram realizados estudos carcinogénicos com o dasatinib.
6.
INFORMAÇÕES FARMACÊUTICAS
6.1.
Lista dos excipientes
Núcleo do comprimido:
Lactose mono-hidratada
Celulose microcristalina
Croscarmelose sódica
Hidroxipropilcelulose
Estereato de magnésio
Revestimento por película:
Hipromelose
Dióxido de titânio
Macrogol 400
6.2
Incompatibilidades
Não aplicável.
6.3
Prazo de validade
2 anos
6.4
Precauções especiais de conservação
O medicamento não necessita de quaisquer precauções especiais de conservação.
6.5
Natureza e conteúdo do recipiente
Blisters Alu/Alu (blisters calendário e blisters de dose unitária) e frasco de polietileno de alta
densidade (HDPE) com fecho de polipropileno resistente à abertura por crianças.
Embalagens contendo 56 comprimidos revestidos por película em 4 blisters cada um com 14
comprimidos revestidos por película.
Embalagens contendo 60 comprimidos revestidos por película em blisters de dose unitária perfurados.
Embalagens com um frasco contendo 60 comprimidos revestidos por película.
É possível que não sejam comercializadas todas as apresentações.
6.6
Precauções especiais de eliminação
Os comprimidos consistem num núcleo do comprimido, envolvido por um revestimento para prevenir
a exposição dos profissionais de saúde à substância activa. No entanto, se os comprimidos forem
inadvertidamente esmagados ou partidos, os profissionais de saúde devem usar luvas para
quimioterapia descartáveis para minimizar o risco da exposição cutânea.
17
Os produtos não utilizados ou os resíduos devem ser eliminados de acordo com as exigências locais.
7.
TITULAR DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Reino Unido
8.
NÚMERO(S) DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
EU/1/00/000/000-000
9.
DATA DA PRIMEIRA AUTORIZAÇÃO/RENOVAÇÃO DA AUTORIZAÇÃO DE
INTRODUÇÃO NO MERCADO
10.
DATA DA REVISÃO DO TEXTO
18
1.
DENOMINAÇÃO DO MEDICAMENTO
SPRYCEL 50 mg comprimidos revestidos por película
2.
COMPOSIÇÃO QUALITATIVA E QUANTITATIVA
Cada comprimido contém 50 mg de dasatinib (sob a forma mono-hidratada).
Excipientes: cada comprimido contém 67,5 mg de lactose.
Lista completa de excipientes, ver secção 6.1.
3.
FORMA FARMACÊUTICA
Comprimido revestido por película
Comprimido branco a esbranquiçado, biconvexo, oval com a marcação "BMS" numa das faces e "528"
na outra face.
4.
INFORMAÇÕES CLÍNICAS
4.1
Indicações terapêuticas
SPRYCEL está indicado para o tratamento de doentes adultos com leucemia mielóide crónica (LMC)
em fase crónica, acelerada ou blástica, com resistência ou intolerância à terapêutica prévia, incluindo o
mesilato de imatinib.
SPRYCEL está também indicado para o tratamento de doentes adultos com leucemia linfoblástica
aguda (LLA) positiva para o cromossoma Filadélfia (Ph+) e com LMC linfoblástica, com resistência
ou intolerância à terapêutica prévia.
4.2
Posologia e modo de administração
A terapêutica deve ser iniciada por um médico com experiência no diagnóstico e tratamento de
doentes com leucemia.
A dose recomendada de SPRYCEL é de 70 mg duas vezes por dia, administrada por via oral de manhã
e à noite, com ou sem refeições. Os comprimidos não podem ser esmagados nem cortados, têm de ser
deglutidos inteiros. Para atingir a dose recomendada, SPRYCEL está disponível em comprimidos
revestidos por película de 20 mg, 50 mg e 70 mg.
Duração do tratamento: nos ensaios clínicos, o tratamento com SPRYCEL foi mantido até à
progressão da doença ou até não ser tolerado pelo doente. Não foi estudado o efeito da interrupção do
tratamento após obtenção de resposta citogenética completa (RCC).
Aumento da dose:
Em ensaios clínicos de doentes adultos com LMC e LLA Ph+ foi permitido o aumento da dose para
90 mg duas vezes por dia (LMC em fase crónica) ou 100 mg duas vezes por dia (LMC em fase
acelerada e blástica ou LLA Ph+) em doentes que não obtiveram uma resposta citogenética ou
hematológica.
19
Ajuste de dose em caso de efeitos indesejáveis:
Mielossupressão:
Em ensaios clínicos, a mielossupressão foi controlada com a interrupção da dose, a redução da dose ou
a descontinuação da terapêutica em estudo. Quando adequado, foram efectuadas transfusões de
plaquetas e de glóbulos vermelhos. O factor de crescimento hematopoiético foi utilizado em doentes
com mielossupressão resistente.
No quadro 1 estão resumidas as orientações para as modificações da dose.
Quadro 1
Ajustes de dose para a neutropenia e trombocitopenia
1 Interromper o tratamento até contagem
absoluta de neutrófilos ≥ 1,0 x 109/l e
plaquetas ≥ 50 x 109/l.
2 Prosseguir o tratamento com a dose
inicial original.
LMC em fase crónica
(dose inicial 70 mg duas
vezes por dia)
Contagem absoluta de
neutrófilos < 0,5 x 109/l
e/ou
Plaquetas < 50 x 109/l
3 No caso de plaquetas < 25 x 109/l e/ou
recorrência de contagem absoluta de
neutrófilos < 0,5 x 109/l durante
> 7 dias, repetir o passo 1 e re-iniciar o
tratamento com uma dose reduzida
(50 mg duas vezes por dia se a dose
inicial foi 70 mg duas vezes por dia ou
40 mg duas vezes por dia se
previamente reduzida para 50 mg duas
vezes por dia).
1 Verificar se a citopenia está relacionada
com a leucemia (aspiração ou biópsia
da medula).
LMC em fase acelerada e
blástica e LLA Ph+ (dose
inicial 70 mg duas vezes por
dia)
Contagem absoluta de
neutrófilos < 0,5 x 109/l
e/ou
Plaquetas < 10 x 109/l
2 Se a citopenia não estiver relacionada
com a leucemia, interromper o
tratamento até contagem absoluta de
neutrófilos ≥ 1,0 x 109/l e as plaquetas
≥ 20 x 109/l e reiniciar com a dose
inicial original.
3 Em caso de recorrência da citopenia,
repetir o passo 1 e re-iniciar o
tratamento numa dose reduzida de
50 mg duas vezes por dia (segundo
episódio) ou 40 mg duas vezes por dia
(terceiro episódio).
4 Se a citopenia estiver relacionada com
a leucemia, considerar o aumento de
dose para 100 mg duas vezes por dia.
Reacções adversas não-hematológicas:
Se se desenvolver uma reacção adversa não-hematológica grave com SPRYCEL, o tratamento deve
ser suspenso até estar resolvido o acontecimento. Posteriormente, o tratamento pode ser re-iniciado
como adequado, com uma dose reduzida, dependendo da gravidade inicial do acontecimento.
20
Uso pediátrico: SPRYCEL não é recomendado em crianças e adolescentes com idade inferior a 18
anos devido à ausência de dados de segurança e eficácia (ver secção 5.1).
Doentes idosos: nestes doentes não foram observadas diferenças farmacocinéticas clinicamente
relevantes relacionadas com a idade. Não é necessário recomendação posológica específica para os
doentes idosos.
Insuficiência hepática: não foram realizados ensaios clínicos com SPRYCEL em doentes com a função
hepática diminuída (os doentes com ALT e/ou AST > 2,5 vezes o limite superior do intervalo normal
e/ou com bilirrubina total > 2 vezes o limite superior do intervalo normal foram excluídos dos
ensaios). Dado que o dasatinib é metabolizado principalmente pelo fígado, é esperado que a exposição
ao dasatinib aumente se a função hepática estiver diminuída. SPRYCEL deve ser usado com
precaução em doentes com insuficiência hepática moderada a grave (ver secções 4.4 e 4.8).
Insuficiência renal: não foram realizados ensaios clínicos com SPRYCEL em doentes com a função
renal diminuída (os doentes com concentração de creatinina sérica > 1,5 vezes o limite superior do
intervalo normal foram excluídos dos ensaios). Dado que a depuração do dasatinib e dos seus
metabolitos é < 4%, não se espera uma diminuição na depuração corporal total em doentes com
insuficiência renal.
4.3
Contra-indicações
Hipersensibilidade à substância activa ou a qualquer um dos excipientes.
4.4
Advertências e precauções especiais de utilização
Interacções clinicamente relevantes:
O dasatinib é um substrato e um inibidor da CYP3A4. Consequentemente, há um potencial para
interacção com outros medicamentos administrados concomitantemente que sejam maioritariamente
metabolizados pela CYP3A4 ou que modulem a actividade da CYP3A4 (ver secção 4.5).
A utilização concomitante do dasatinib e de medicamentos que inibem potentemente a CYP3A4 (ex.
cetoconazol, itraconazol, eritromicina, claritromicina, ritonavir, telitromicina) pode aumentar a
exposição ao dasatinib. Consequentemente, não é recomendada a co-administração de inibidores
potentes da CYP3A4 em doentes a receber SPRYCEL (ver secção 4.5).
A utilização concomitante de dasatinib e medicamentos indutores da CYP3A4 (ex. dexametasona,
fenitoína, carbamazepina, rifampicina, fenobarbital ou Hyperium perforatum, também conhecido por
Hipericão) pode reduzir substancialmente a exposição ao dasatinib, aumentando potencialmente o
risco de insucesso terapêutico. Consequentemente, em doentes a receber SPRYCEL, deve ser
seleccionada a co-administração de agentes terapêuticos alternativos com menor potencial de indução
da CYP3A4 (ver secção 4.5).
A utilização concomitante de dasatinib e de um substrato da CYP3A4 pode aumentar a exposição ao
substrato da CYP3A4. Consequentemente, recomenda-se precaução quando o SPRYCEL for coadministrado com substratos da CYP3A4 com margem terapêutica estreita, tais como o astemizol, a
terfenadina, a cisaprida, a pimozida, a quinidina, o bepridilo ou os alcalóides ergotamínicos
(ergotamina, di-hidroergotamina) (ver secção 4.5).
O uso concomitante do dasatinib e de bloqueadores H2 (ex. famotidina), inibidores da bomba de
protões (ex. omeprazol) ou hidróxido de alumínio/ hidróxido de magnésio pode reduzir a exposição ao
dasatinib. Consequentemente, os bloqueadores H2 e os inibidores da bomba de protões não são
recomendados e os medicamentos contendo hidróxido de alumínio/ hidróxido de magnésio devem ser
administrados até 2 horas antes, ou 2 horas após a administração de dasatinib (ver secção 4.5).
21
Grupos especiais:
Actualmente não há dados disponíveis de ensaios clínicos com SPRYCEL em doentes com
insuficiência hepática moderada a grave. Recomenda-se precaução na administração de SPRYCEL a
doentes com insuficiência hepática moderada a grave (ver secção 4.2).
Reacções adversas importantes:
Mielossupressão: o tratamento com SPRYCEL está associado a anemia, neutropenia e
trombocitopenia. A ocorrência é mais frequente em doentes com LMC em fase avançada ou com LLA
Ph+ do que com LMC em fase crónica. Devem ser realizadas contagens sanguíneas completas
semanalmente nos primeiros 2 meses, e, de seguida, mensalmente, ou como clinicamente indicado. A
mielossupressão foi geralmente reversível e usualmente controlada com a suspensão temporária de
SPRYCEL ou com a redução da dose (ver secções 4.2 e 4.8 Alterações nos valores dos testes
laboratoriais, Hematologia).
Hemorragia: ocorreu hemorragia grave no sistema nervoso central (SNC) em < 1% dos doentes. Três
casos foram fatais e 2 deles foram associados a trombocitopenia grau 4 CTC. Ocorreu hemorragia
gastrointestinal grave em 5% dos doentes e geralmente requereu interrupção do fármaco e tranfusões.
Ocorreram outros tipos de hemorragias graves em 2% dos doentes. Tipicamente a maioria dos
acontecimentos relacionados com hemorragias foram associados a trombocitopenia grave (ver secção
4.8).
Os doentes a tomar medicamentos para inibir a função plaquetária ou anticoagulantes foram excluídos
da participação nos ensaios clínicos de SPRYCEL. Deverá ter-se precaução caso os doentes tenham
que tomar medicamentos para inibir a função plaquetária ou anticoagulantes.
Retenção de líquidos: SPRYCEL está associado a retenção de líquidos, que foi grave em 7% dos
doentes, incluindo-se derrame pleural e pericárdico graves notificados em 4% e < 1% dos doentes,
respectivamente. Quer ascite grave quer edema generalizado foram notificados em < 1% dos doentes.
Foi notificado edema pulmonar não-cardiogénico grave em < 1% dos doentes. Os doentes que
desenvolverem sintomas sugestivos de derrame pleural, como dispneia ou tosse seca, devem ser
avaliados por radiografia torácica. O derrame pleural grave pode requerer toracocentese e
oxigenoterapia. Os acontecimentos de retenção de líquidos foram tipicamente controlados por medidas
de suporte que incluíram diuréticos e ciclos curtos de esteróides (ver secção 4.8).
Prolongamento do intervalo QT: os dados in vitro sugerem que o dasatinib tem potencial para
prolongar a repolarização ventricular cardíaca (intervalo QT) (ver secção 5.3). Nos ensaios clínicos de
Fase II em doentes com leucemia tratados com SPRYCEL, as alterações médias do valor basal do
intervalo QTc, usando o método de Fridericia (QTcF), foram 3-6 mseg; os intervalos de confiança
superiores a 95% para todas as alterações médias do basal foram inferiores a 8 mseg (ver secção 4.8).
Nove doentes apresentaram intervalo QTc prolongado, notificado como um acontecimento adverso.
Três doentes (< 1%) tiveram QTcF > a 500 mseg. SPRYCEL deve ser utilizado com precaução em
doentes que têm ou podem desenvolver prolongamento do intervalo QTc. Incluem-se doentes com
hipocaliemia ou hipomagnesemia, doentes com síndroma do segmento QT largo congénito, doentes a
tomar medicamentos anti-arrítmicos ou outros medicamentos que conduzem ao prolongamento do
intervalo QT e terapêutica de antraciclina com doses elevadas cumulativas.
A hipocaliemia e a hipomagnesemia devem ser corrigidas antes da administração de SPRYCEL.
Nos estudos clínicos não foram incluídos doentes com doença cardiovascular significativa ou não
controlada.
Lactose:
Este medicamento contém 189 mg de lactose mono-hidratada em 140 mg de dose diária. Os doentes
com problemas hereditários raros de intolerância à galactose, deficiência lactase de Lapp, ou
malabsorção de glucose-galactose, não devem tomar este medicamento.
22
4.5
Interacções medicamentosas e outras formas de interacção
Substâncias activas que podem aumentar as concentrações plasmáticas de dasatinib:
Estudos in vitro indicam que o dasatinib é um substrato da CYP3A4. O uso concomitante do dasatinib
com medicamentos que inibem potentemente a CYP3A4 (ex. cetoconazol, itraconazol, eritromicina,
claritromicina, ritonavir, telitromicina) pode aumentar a exposição ao dasatinib. Consequentemente, a
administração sistémica de inibidores potentes da CYP3A4 não é recomendada em doentes a receber
SPRYCEL.
Com base em experiências in vitro, com concentrações clinicamente relevantes, a ligação do dasatinib
às proteínas plasmáticas é de aproximadamente 96%. Não foram realizados estudos para avaliar a
interacção do dasatinib com outros medicamentos que se ligam às proteínas. Desconhece-se o
potencial para deslocamento e a sua relevância clínica.
Substâncias activas que podem diminuir as concentrações plasmáticas de dasatinib:
Quando dasatinib foi administrado após 8 dias de administração contínua, à noite, de 600 mg de
rifampicina, um potente indutor da CYP3A4, a AUC do dasatinib diminuíu cerca de 82%. Outros
medicamentos que induzem a actividade da CYP3A4 (ex. dexametasona, fenitoína, carbamazepina,
fenobarbital ou Hypericum perforatum, também conhecido por Hipericão) podem aumentar o
metabolismo e diminuir as concentrações plasmáticas do dasatinib. Consequentemente, não é
recomendado o uso concomitante de indutores potentes da CYP3A4 com SPRYCEL. Nos doentes a
quem a rifampicina ou outros indutores da CYP3A4 estejam indicados devem ser utilizados agentes
alternativos com menor potencial de indução enzimática.
Bloquedores da histamina-2 e inibidores da bomba de protões:
É provável que a supressão a longo prazo da secreção ácida gástrica pelos bloqueadores H2 e
inibidores da bomba de protões (ex. famotidina e omeprazol) reduza a exposição ao dasatinib. Num
estudo de dose única em indivíduos saudáveis, a administração de famotidina 10 horas antes de uma
dose única de SPRYCEL reduziu a exposição ao dasatinib em cerca de 61%. Em doentes a receber
terapêutica com SPRYCEL deve ser considerada a utilização de anti-ácidos em substituição dos
bloqueadores H2 ou dos inibidores da bomba de protões (ver secção 4.4)
Anti-ácidos:
Os dados não clínicos demonstram que a solubilidade do dasatinib é dependente do pH. Em indivíduos
saudáveis, o uso concomitante dos anti-ácidos hidróxido de alumínio/ hidróxido de magnésio com
SPRYCEL reduziu a AUC de uma dose única de SPRYCEL em cerca de 55% e a Cmax em 58%.
Contudo, quando os antiácidos foram administrados 2 horas antes de uma dose única de SPRYCEL,
não foram verificadas alterações relevantes na concentração de/ ou exposição a SPRYCEL.
Consequentemente, os anti-ácidos podem ser administrados até 2 horas antes ou 2 horas após a
administração de SPRYCEL (ver secção 4.4).
Substâncias activas cujas concentrações plasmáticas podem ser alteradas pelo SPRYCEL:
O uso concomitante do dasatinib e de um substrato da CYP3A4 pode aumentar a exposição ao
substrato da CYP3A4. Num estudo em indivíduos saudáveis, uma dose única de 100 mg de SPRYCEL
aumentou a AUC e Cmax da exposição à simvastatina, um conhecido substrato da CYP3A4 em cerca de
20 e 37%, respectivamente. Não se pode excluir que o efeito seja maior após doses múltiplas de
dasatinib. Consequentemente, os substratos da CYP3A4 conhecidos por terem um índice terapêutico
estreito (ex. astemizol, terfenadina, cisaprida, pimozida, quinidina, bepridilo ou derivados
ergotamínicos (ergotamina, di-hergotamina)) devem ser administrados com precaução a doentes a
receber SPRYCEL (ver secção 4.4).
Os dados in vitro indicam um potencial risco de interacção com os substratos da CYP2C8, como as
glitazonas.
23
4.6
Gravidez e aleitamento
Gravidez:
Não existem dados suficientes sobre a utilização do dasatinib em mulheres grávidas. Os estudos em
animais revelaram toxicidade reprodutiva (ver secção 5.3). Desconhece-se o risco potencial para o ser
humano.
SPRYCEL não deve ser utilizado durante a gravidez, a menos que tal seja claramente necessário. Se
for usado durante a gravidez, a doente deve ser avisada do potencial risco para o feto. O efeito do
dasatinib no esperma é desconhecido, pelo que tanto os homens como as mulheres com uma vida
sexual activa deverão utilizar métodos contraceptivos eficazes durante o tratamento.
Aleitamento:
A informação sobre a excreção do dasatinib no leite materno humano ou de animais é insuficiente/
limitada. Os dados físico-químicos e farmacodinâmicos/toxicológicos disponíveis do dasatinib
apontam para a excreção do dasatinib no leite materno e não pode ser excluído o risco para o lactente.
Durante o tratamento com SPRYCEL o aleitamento tem de ser suspenso.
4.7
Efeitos sobre a capacidade de conduzir e utilizar máquinas
Não foram estudados os efeitos sobre a capacidade de conduzir e utilizar máquinas. Os doentes
deverão ser alertados para a possibilidade de ocorrerem efeitos indesejáveis, tais como tonturas e visão
turva durante o tratamento com dasatinib. Consequentemente, deverá recomendar-se precaução na
condução de veículos ou utilização de máquinas.
4.8
Efeitos indesejáveis
De um número total (911) de doentes tratados com SPRYCEL em ensaios clínicos que receberam uma
dose inicial de 70 mg duas vezes por dia, 199 doentes (22%) tinham mais de 65 anos, enquanto que 33
doentes (4%) tinham mais de 75 anos. A duração média da terapêutica foi de 6 meses (intervalo 0-19
meses).
A maioria dos doentes tratados com SPRYCEL teve reacções adversas em alguma altura. A maioria
das reacções foi de grau ligeiro a moderado, mas o tratamento foi suspenso devido a reacções adversas
em 6% dos doentes com LMC em fase crónica, em 5% com LMC em fase acelerada, em 11% com
LMC em fase mieloblástica e em 6% com LMC em fase linfoblástica ou LLA Ph+.
A maioria dos doentes intolerantes ao dasatinib com LMC em fase crónica toleraram o tratamento com
dasatinib. Cerca de 30% dos doentes desenvolveram a mesma toxicidade do que com o imatinib (13%
desenvolveram toxicidade não hematológica semelhante à da terapêutica prévia com imatinib); foram
geralmente de gravidade mais baixa e não levaram à descontinuação do tratamento com dasatinib).
As reacções adversas mais frequentemente notificadas foram retenção de líquidos (incluindo derrame
pleural), diarreia, erupção cutânea, cefaleias, hemorragia, fadiga, náuseas e dispneia (Quadro 2). A
neutropenia febril relacionada com o fármaco foi notificada em 4% dos doentes.
As reacções adversas diversas, tais como derrame pleural, ascite, edema pulmonar e derrame
pericárdico com ou sem edema superficial, podem ser descritas colectivamente como "retenção de
líquidos". O uso de dasatinib está associado à retenção de líquidos com casos graves em 7% dos
doentes. Foram notificados derrame pleural grave e pericárdico em 4% e em < 1% dos doentes,
respectivamente. Foram notificados ascite grave e edema generalizado, cada um, em < 1%. Menos de
1% dos doentes tinham tido edema pulmonar grave não-cardiogénico. Os acontecimentos de retenção
de líquidos foram tipicamente controlados com medidas de cuidados de suporte que incluem diuréticos
ou ciclos curtos de esteróides (ver secção 4.4).
Em doentes a tomar SPRYCEL foram notificados acontecimentos hemorrágicos relacionados com o
fármaco, que variaram desde petéquias e epistaxe a hemorragias gastrointestinais graves e hemorragias
do SNC (ver secção 4.4). Ocorreram hemorragias graves do SNC < 1% dos doentes; 3 casos foram
fatais e dois deles foram associados a trombocitopenia de grau 4 CTC. Ocorreu hemorragia
24
gastrointestinal grave em 5% dos doentes e geralmente requereu interrupção do tratamento e
transfusões. Outros tipos de hemorragias graves ocorreram em 2% dos doentes. A maioria dos
acontecimentos hemorrágicos foi tipicamente associado a trombocitopenia grave.
Nos ensaios clínicos foi recomendado que o tratamento com imatinib fosse descontinuado pelo menos
7 dias antes de iniciar o tratamento com SPRYCEL.
Reacções adversas:
As reacções adversas que se seguem foram notificadas em doentes nos ensaios clínicos de SPRYCEL.
Estas reacções são apresentadas por classes de sistemas de órgãos e por frequência. As frequências são
definidas como: muito frequentes (≥ 1/10); frequentes (≥ 1/100 a < 1/10); pouco frequentes (≥ 1/1.000
a ≤ 1/100). Os efeitos indesejáveis são apresentados por ordem decrescente de gravidade dentro de
cada classe de frequência.
As reacções adversas farmacológicas, excluindo alterações aos valores laboratoriais, que foram
notificadas em ≥ 5% dos doentes nos ensaios clínicos de SPRYCEL estão indicadas no Quadro 2:
25
Quadro 2
Reacções adversas medicamentosas notificadas ≥ 5% em ensaios clínicos
Total de Doentes (n= 911)
Percentagem de doentes (%)
Todos os graus
Graus 3/4
Infecções e infestações
Frequentes: infecção (incluindo
bacteriana, viral, fúngica, não-específica)
Doenças do metabolismo e da nutrição
Muito frequentes: anorexia
Doenças do sistema nervoso
Muito frequentes: cefaleias
Frequentes: tonturas,
neuropatia (incluindo neuropatia
periférica)
Vasculopatias
Muito frequentes: hemorragia,
das quais: hemorragia
gastrointestinal,
e hemorragia do SNC
Doenças respiratórias, torácicas e do
mediastino
Muito frequentes: derrame pleural,
dispneia
Frequentes: tosse
Doenças gastrointestinais
Muito frequentes: diarreia,
náuseas,
vómitos
Frequentes: dor abdominal,
distensão abdominal,
inflamação das mucosas (incluindo
mucosite/estomatites)
Afecções dos tecidos cutâneos e
subcutâneos
Muito frequentes: erupção cutâneaa
Frequentes: prurido,
alopécia
Afecções musculosqueléticas e dos
tecidos conjuntivos
Muito frequentes: dor musculoesquelética
Frequentes: artralgia,
mialgia
Perturbações gerais e alterações no
local de administração
Muito frequentes: edema superficialb
fadiga,
pirexia,
astenia,
Frequentes: dor
a
8
2
11
<1
24
6
1
<1
5
<1
23
7
8
1
5
<1
19
19
8
4
3
<1
34
22
13
< 10
6
4
1
1
<1
0
6
<1
24
7
5
1
0
0
14
7
6
1
<1
<1
24
23
15
12
8
<1
2
2
2
<1
Inclui eritema, erupção cutânea exfoliativa, eritema generalizado, milia, erupção cutânea, erupção cutânea
eritematosa, erupção cutânea folicular, erupção cutânea generalizada, erupção cutânea macular, erupção cutânea
26
b
maculopapular, erupção cutânea papular, erupção cutânea prurítica, erupção cutânea pustular, exfoliação cutânea,
erupção cutânea do tipo lúpus eritematoso sistémico, urticária vesiculosa, erupção farmacológica e erupção cutânea
vesicular.
Inclui edema do olho, tumefacção do olho, edema palpebral, edema orbital, edema facial, edema periorbitário,
tumefacção da face, edema gravitacional, edema localizado, edema periférico, edema punctiforme, edema genital,
edema escrotal.
As reacções adversas medicamentosas que se seguem foram notificadas em doentes nos ensaios
clínicos de SPRYCEL com uma frequência de < 5%:
Infecções e infestações
Frequentes: pneumonia (incluindo bacteriana, viral e fúngica), infecção/ inflamação do tracto
respiratório superior, infecção pelo vírus do herpes, infecção enterocolítica
Pouco frequentes: sepsis/ septicemia (com alguns desfechos fatais)
Neoplasias benignas, malignas e não específicas (incl. quistos e polipos)
Pouco frequentes: síndrome de lise tumoral
Doenças do sangue e do sistema linfático
Frequentes: neutropenia febril
Pouco frequentes: pancitopenia, aplasia dos glóbulos vermelhos puros
Doenças do sistema imunitário
Pouco frequentes: hipersensibilidade (incluindo eritema nodoso)
Doenças do metabolismo e da nutrição
Frequentes: perturbações do apetite
Pouco frequentes: hiperuricemia
Perturbações do foro psiquiátrico
Frequentes: depressão, insónia
Doenças do sistema nervoso
Frequentes: disgeusia
Pouco frequentes: acidente isquémico transitório, síndrome de leucoencefalopatia posterior
reversível, convulsões, amnésia, tremor, síncope, sonolência
Afecções oculares
Frequentes: alterações da visão (incluindo visão turva, acuidade visual diminuída), xeroftalmia,
conjuntivite
Afecções do ouvido e do labirinto
Pouco frequentes: acufenos, vertigens
Cardiopatias
Frequentes: insuficiência cardíaca congestiva, derrame pericárdico, arritmia (incluindo
taquicardia), palpitações
Pouco frequentes: afecção cardíaca, cardiomegalia, angina de peito, enfarte do miocárdio,
pericardite, síndrome coronário agudo, miocardite, taquicardia ventricular
Vasculopatias
Frequentes: hipertensão, rubor
Pouco frequentes: hipotensão, tromboflebite, livedo reticular
27
Doenças respiratórias, torácicas e do mediastino
Frequentes: edema pulmonar, infiltração pulmonar, pneumonite
Pouco frequentes: hipertensão pulmonar, asma, atelectasia, síndrome de dificuldade respiratória
aguda
Doenças gastrointestinais
Frequentes: colites (incluindo colite neutropénica), gastrite, patologias dos tecidos moles da
boca, dispepsia, obstipação
Pouco frequentes: pancreatite, úlcera gastrointestinal superior, ascite, disfagia
Afecções hepatobiliares
Pouco frequentes: hepatite, colestase, colecistite
Afecções dos tecidos cutâneos e subcutâneas
Frequentes: acne, pele seca, urticária, hiperidrose
Pouco frequentes: dermatites (incluindo eczema), dermatose neutrófila febril aguda, reacção de
fotossensibilidade, doenças da pigmentação, úlceras cutâneas, patologias bolhosas (incluindo
eritema multiforme), afecções das unhas, síndrome de eritrodisestesia palmoplantar
Afecções musculosqueléticas e dos tecidos conjuntivos
Frequentes: inflamação muscular, fraqueza muscular
Pouco frequentes: rabdomiólise, rigidez musculosquelética, tendinite, creatinafosfoquinase no
sangue aumentada
Doenças renais e urinárias
Pouco frequentes: insuficiência renal, frequência micção, proteinúria, creatininemia aumentada
Doenças dos órgãos genitais e da mama
Pouco frequentes: ginecomastia, menstruação irregular
Perturbações gerais e alterações no local de administração
Frequentes: dor no peito, arrepios
Pouco frequentes: mal-estar, intolerância a temperatura
Exames complementares de diagnóstico
Frequentes: perda de peso, ganho de peso
Complicações de intervenções relacionadas com lesões e intoxicações
Frequentes: contusão
Alterações nos valores dos testes laboratoriais:
Hematologia:
Na LMC, as citopenias (trombocitopenia, neutropenia e anemia) foram um achado consistente. No
entanto, a ocorrência de citopenias foi também claramente dependente da fase da doença, a frequência
de neutropenia de grau 3 ou 4 e de trombocitopenia foi maior na fase acelerada e blástica (74-83% e
83-82% para neutropenia e trombocitopenia, respectivamente) em comparação com os doentes em fase
crónica (49% para neutropenia e 48% para trombocitopenia). A anemia de grau 3 e 4 foi de 70% em
doentes com LMC em fase avançada em comparação com 18% em doentes com LMC em fase
crónica. Na LMC linfoblástica e na LLA Ph+ foram notificadas neutropenia e trombocitopenia de grau
3 e 4 numa proporção semelhante à da LMC avançada (81% para neutropenia e 83% para
trombocitopenia). A anemia de grau 3 e 4 foi notificada menos frequentemente do que na LMC
avançada (51%).
Em doentes que tiveram mielossupressão grave, a recuperação geralmente ocorreu após breves
interrupções da dose e/ou redução da dose e a interrupção permanente do tratamento ocorreu em 1%
28
dos doentes. A maioria dos doentes continuaram o tratamento sem evidência adicional de
mielossupressão.
Bioquímica:
Foram notificados aumentos nas transaminases ou bilirrubina de grau 3 ou 4 em ≤ 5% dos doentes
com LMC em fase crónica ou acelerada, mas os aumentos foram notificados com frequência
aumentada em 5 a 11% nos doentes com LMC mieloblástica ou linfoblástica e LLA Ph+. Geralmente
foi controlada com a redução ou interrupção da dose.
Aproximadamente metade a dois terços dos indivíduos tratados com dasatinib que tinham níveis basais
normais tiveram hipocalcemia transitória em alguma altura do decurso do estudo. Em geral não houve
associação da diminuição do cálcio com os sintomas clínicos. Os doentes a desenvolver hipocalcemia
de grau 3 ou 4 frequentemente recuperaram com suplementos orais.
Electrocardiograma:
Em 5 ensaios clínicos de Fase II em doentes com leucemia foram obtidos ECG repetidos no basal e
durante o tratamento em pontos temporais pré-especificados e analisados centralmente para 467
doentes a receber 70 mg de SPRYCEL duas vezes por dia. O intervalo QT foi corrigido para a
frequência cardíaca pelo método de Fridericia. Em todos os pontos temporais pós-dose no dia 8, as
alterações médias no intervalo QTcF a partir do basal foram de 3-6 mseg, com intervalos de confiança
superiores a 95% < 8 mseg associados. Nove doentes tiveram prolongamento QTc notificado como
acontecimento adverso. Três doentes (< 1%) tiveram QTcF > 500 mseg. SPRYCEL não afectou a
frequência cardíaca electrocardiográfica, intervalos RP ou QRS (ver secção 4.4).
4.9
Sobredosagem
Foi notificada uma sobredosagem em dose única de 200 mg de SPRYCEL num doente com LMC em
fase acelerada sem sintomas associados nem alteração nos parâmetros laboratoriais. Em caso de
sobredosagem, o doente deve ser observado e deve ser instituído tratamento de suporte adequado (ver
secção 4.4).
5.
PROPRIEDADES FARMACOLÓGICAS
5.1
Propriedades farmacodinâmicas
Grupo farmacoterapêutico: inibidor da proteína cinase, código ATC: L01XE06
O dasatinib inibe a actividade da cinase BCR-ABL e cinases da familia SRC juntamente com um
número de outras cinases oncogénicas seleccionadas, incluindo c-KIT, cinases do receptor da efrina
(EPH) e receptor PDGFβ. O dasatinib é um inibidor potente subnanomolar da cinase BCR-ABL com
actividade na concentração de 0,6-0,8 nM. Liga-se tanto à conformação inactiva como activa da
enzima BCR-ABL.
In vitro, o dasatinib é activo nas linhagens celulares leucémicas representando as variantes da doença
sensíveis e resistentes ao imatinib. Estes estudos não clínicos mostram que o dasatinib pode superar a
resistência ao imatinib resultante da sobre-expressão da BCR-ABL, mutações no domínio da cinase
BCR-ABL, activação de vias de sinalização alternativas envolvendo a família de cinases SRC (LYN,
HCK), e sobre-expressão do gene de resistência a vários fármacos. Adicionalmente, o dasatinib inibe a
família de cinases SRC numa concentração subnanomolar.
In vivo, em experiências separadas usando modelos murinos de LMC, o dasatinib preveniu a
progressão de LMC crónica para a fase blástica e prolongou a sobrevivência dos ratinhos com
crescimento de linhagens celulares derivadas de doentes com LMC, em vários locais, incluindo o
sistema nervoso central.
29
Ensaios clínicos:
No estudo de fase I foram observadas respostas hematológicas e citogenéticas em todas as fases da
LMC e na LLA Ph+ nos primeiros 84 doentes tratados e seguidos até 19 meses. As respostas foram
duráveis em todas as fases de LMC e LLA Ph+.
Foi avaliado um total de 511 doentes em ensaios clínicos, destes 23% tinham > 65 anos e 3% tinham
> 75 anos. A segurança e eficácia de SPRYCEL não foi estudada nos doentes pediátricos.
Ensaios clínicos na LMC:
Foram realizados quatro ensaios clínicos de fase II de ramo único, não controlados, sem ocultação,
para determinar a segurança e eficácia de SPRYCEL em doentes com LMC em fase crónica, acelerada
ou mieloblástica, que fossem resistentes ou intolerantes ao imatinib. Foi conduzido um ensaio
aleatorizado não-comparativo em doentes em fase crónica, com insucesso ao tratamento inicial com
400 ou 600 mg de imatinib. A dose inicial de SPRYCEL foi de 70 mg duas vezes por dia. Foram
permitidas modificações da dose para aumentar a actividade ou gerir a toxicidade (ver secção 4.2).
A eficácia de SPRYCEL baseia-se nas taxas de respostas hematológicas e citogenéticas.
LMC em fase crónica:
Foram realizados dois ensaios clínicos em doentes resistentes ou intolerantes ao imatinib; nestes
ensaios clínicos, o objectivo principal de eficácia foi a resposta citogenética major (RCyM):
1- Foi realizado um estudo multicêntrico, sem ocultação, aleatorizado, não-comparativo em doentes
que tiveram falência ao tratamento inicial com 400 ou 600 mg de imatinib. Os doentes foram
aleatorizados (2:1) para o dasatinib (70 mg duas vezes por dia) ou imatinib (400 mg duas vezes por
dia). Foi permitida a passagem para o ramo de tratamento alternativo no caso dos doentes que
evidenciassem progressão da doença ou intolerância que não pudesse ser controlada pela modificação
da dose. Estão disponíveis os resultados para 150 doentes: 101 foram aleatorizados para SPRYCEL e
49 para o imatinib (todos resistentes ao imatinib). O tempo médio desde o diagnóstico até a
aleatorização foi de 64 meses no grupo do dasatinib e de 52 meses no grupo do imatinib. Todos os
indivíduos foram extensivamente pré-tratados. Foi atingida resposta hematológica completa (RHP)
prévia ao imatinib em 91% do total de doentes. Foi atingida RCyM prévia ao imatinib em 28% e 29%
dos doentes nos ramos de dasatinib e de imatinib, respectivamente.
A duração média do tratamento foi de 5,5 meses para o dasatinib (com 38% dos doentes tratados
durante > 6 meses até ao momento) e 3,2 meses para o imatinib (com 6% dos doentes tratados durante
> 6 meses até ao momento). No ramo do dasatinib, 92% dos doentes atingiram RHC prévia ao
cruzamento e no ramo do imatinib 82% dos doentes antingiu RHC prévia ao cruzamento. Com um
acompanhamento médio de 3 meses, a RCyM ocorreu mais frequentemente no ramo do dasatinib
(35%) do que no ramo do imatinib (29%). Notavelmente, 21% dos doentes apresentaram resposta
citogenética completa (RCyC) no ramo com dasatinib, enquanto apenas 8% atingiram RCyC no ramo
com imatinib.
Um total de 15% de doentes no ramo de dasatinib e 76% no ramo de imatinib tiveram falência
terapêutica definida como progressão da doença ou cruzamento para outro tratamento (falta de
resposta, intolerância ao fármaco em estudo, etc).
2-Foi realizado um estudo multicêntrico, sem ocultação, de ramo único, em doentes resistentes ou
intolerantes ao imatinib (i.e. doentes que apresentaram toxicidade significativa durante o tratamento
com imatinib que impediu a continuação do tratamento).
Um total de 186 doentes recebeu 70 mg de dasatinib duas vezes por dia (127 doentes resistentes e 59
doentes intolerantes). O tempo médio desde o diagnóstico até ao início do tratamento foi de 64 meses.
A maioria dos doentes (54%) tinha recebido tratamento prévio com imatinib durante mais de 3 anos. A
maioria dos doentes resistentes (72%) tinham recebido > 600 mg de imatinib. Para além do imatinib,
42% dos doentes tinham previamente recebido quimioterapia citotóxica, 70% tinham previamente
recebido interferão e 9% tinham previamente recebido um transplante de células germinais. Quarenta e
três por cento dos doentes tinham mutações basais conhecidas por conferir resistência ao imatinib. A
duração média do tratamento com SPRYCEL foi de 8,3 meses com 85% dos doentes tratados por > 6
meses até ao momento. Os resultados de eficácia estão descritos no Quadro 3. Com um mínimo de 8
30
meses de acompanhamento, apenas 2 dos 97 doentes que tinham atingido RCyM tinham progressão e
a duração média da RCyM não tinha sido atingida.
LMC em fase acelerada:
Foi realizado um estudo multicêntrico de ramo único, sem ocultação, em doentes intolerantes ou
resistentes ao imatinib. Um total de 107 doentes receberam 70 mg de dasatinib duas vezes por dia (99
resistentes e 8 intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao início do
tratamento foi de 91 meses. A duração média do tratamento com SPRYCEL foi de 8,3 meses com
73% dos doentes tratados por > 6 meses até ao momento. Os resultados de eficácia estão descritos no
Quadro 3.
LMC em fase mieloblástica:
Foi realizado um estudo multicêntrico de ramo único, sem ocultação, em doentes intolerantes ou
resistentes ao imatinib. Um total de 74 doentes receberam 70 mg de dasatinib duas vezes por dia (68
resistentes e 6 intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao início do
tratamento foi de 49 meses. A duração média do tratamento com SPRYCEL foi de 3,5 meses com
43% dos doentes tratados por > 6 meses até ao momento. Os resultados de eficácia estão decritos no
Quadro 3.
Ensaios clínicos na LMC em fase linfoblástica e LLA Ph+:
Foi realizado um estudo multicêntrico de ramo único, sem ocultação, em doentes com LMC em fase
linfoblástica ou LLA Ph+ resistentes ou intolerantes à terapêutica prévia com imatinib. Um total de 42
doentes com LMC linfoblástica receberam 70 mg de dasatinib duas vezes por dia (37 resistentes e 5
intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao início do tratamento foi de
28 meses. A duração média do tratamento com SPRYCEL foi de 2,8 meses com 7% tratados por > 6
meses até ao momento. Adicionalmente, 36 doentes com LLA Ph+ receberam 70 mg de dasatinib duas
vezes por dia (34 resistentes e 2 intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao
início do tratamento foi de 20 meses. A duração média do tratamento com SPRYCEL foi de 3,2 meses
com 39% dos doentes tratados por > 6 meses até ao momento. Os resultados de eficácia estão descritos
no Quadro 3. De realçar, as principais respostas hematológicas (MaHR) foram obtidas rapidamente (a
maioria nos 35 dias após a primeira administração de dasatinib para os doentes com LMC
linfoblástica, e em 55 dias para os doentes com LLA Ph+).
31
Quadro 3
Eficácia nos ensaios clínicos de ramo único de SPRYCEL
Crónica (n= 186)
Intolerante
(n= 59)
Resistente
(n= 127)
Acelerada
(n= 107)
a
Mieloblást
ica
(n= 74)
a
Linfoblásti
ca
(n= 42)
a
LLA Ph+
(n= 36)
a
b
Resposta hematológica (%)
Total
97 (88-100)
87 (80-93)
81 (73-88)
53 (41-64)
36 (22-52)
50 (33-67)
MaHR
n/a
n/a
64
34
31
42
CHR
97
87
39
26
26
33
NEL
n/a
n/a
25
8
5
8
n/a
n/a
17
19
5
8
80 (67-89)
39 (31-48)
33 (24-43)
31 (21-43)
50 (34-66)
58 (41-75)
64
28
24
27
43
58
(95% IC)
MiHR
c
Resposta citogenética (%)
RCyM
(95% IC)
RCyC
a
b
Doentes intolerantes e resistentes ao imatinib.
Critérios de resposta hematológica (todas as respostas confirmadas após 4 semanas):
Resposta hematológica total: Resposta Hematológica Completa (CHR), sem evidência de leucemia (NEL), e resposta
hematológica minor (MiHR).
Resposta hematológica major: (MaHR) = CHR + NEL
CHR (LMC crónica): Glóbulos brancos (WBC) ≤ ULN estabelecido, plaquetas < 450.000/mm3, ausência de blastos
e promielócitos no sangue periférico, mielócitos+metamielócitos < 5% no sangue periférico, basófilos no sangue
periférico ≤ ULN institucional, e ausência de envolvimento extramedular.
CHR (LMC/ LLA Ph+): WBC ≤ ULN institucional, contagem absoluta de neutrófilos ≥ 1.000/mm3, plaquetas
≥ 100.000/mm3, ausência de blastos e promielócitos no sangue, blastos da medula óssea ≤ 5%, mielócitos +
metamielócitos < 5% no sangue periférico, basófilos no sangue periférico ≤ ULN institucional, e ausência de
envolvimento extramedular.
NEL: mesmos critérios que para CHR mas contagem absoluta de neutrófilos ≥ 500/mm3 e < 1.000/mm3, e/ou
plaquetas ≥ 20.000/mm3 e ≤ 100.000/mm3.
MiHR: < 15% blastos na medula óssea e no sangue periférico, < 30% blastos + promielócitos da medula óssea e
< 30% blastos + promielócitos no sangue periférico, < 20% basófilos no sangue periférico, e ausência de
envolvimento extramedular para além do baço e do fígado.
c Critérios para resposta citogenética: completa (0% metafases Ph+) ou parcial (> 0%–35%). Resposta Citogenética
Completa (RCyC) (0% –35%) combina as respostas completa e parcial.
n/a = não aplicável IC = intervalo de confiança ULN = limite superior do intervalo normal
Não foi completamente avaliada a evolução dos doentes com transplante de medula óssea após
SPRYCEL.
5.2
Propriedades farmacocinéticas
A farmacocinética do dasatinib foi avaliada em 229 indivíduos adultos saudáveis e em 84 doentes.
Absorção:
O dasatinib é rapidamente absorvido pelos doentes após a administração oral, com um pico de
concentração entre as 0,5-3 horas. Após a administração oral, o aumento na exposição média (AUCτ)
é aproximadamente proporcional ao incremento da dose para doses entre 25 mg e 120 mg duas vezes
por dia. A semivida terminal média total do dasatinib nos doentes é de aproximadamente 5-6 horas.
Os dados de indivíduos saudáveis que receberam uma dose única de 100 mg de dasatinib, 30 minutos
após uma refeição com elevado teor lipídico indicaram um aumento de 14% na AUC média do
dasatinib. Uma refeição com baixo teor lipídico 30 minutos antes do dasatinib resultou num aumento
de 21% na AUC média do dasatinib. Os efeitos dos alimentos observados não representam alterações
clinicamente relevantes na exposição.
32
Distribuição:
Nos doentes o dasatinib tem um volume de distribuição aparente elevado (2.505 l), sugerindo que o
medicamento é distribuído extensamente no espaço extravascular. Em concentrações de dasatinib
clinicamente relevantes, a ligação às proteínas plasmáticas foi de aproximadamente 96% com base em
experiências in vitro.
Metabolismo:
O dasatinib é extensamente metabolizado nos humanos estando várias enzimas envolvidas na
produção de metabolitos. Nos indivíduos saudáveis que receberam 100 mg de dasatinib marcado com
[14C], o dasatinib inalterado representou 29% da radioactividade circulante no plasma. A concentração
plasmática e a actividade medida in vitro indicam que não é provável que os metabolitos do dasatinib
desempenhem um papel major no efeito farmacológico observado. A CYP3A4 é a principal enzima
responsável pelo metabolismo do dasatinib.
Eliminação:
A eliminação é predominantemente pelas fezes, na maioria como metabolitos. Após uma dose oral de
dasatinib marcado radioactivamente com [14C], aproximadamente 89% da dose foi eliminada em 10
dias, com 4% e 85% da radioactividade recuperada na urina e nas fezes, respectivamente. O dasatinib
inalterado representou cerca de 0,1% e 19% da dose na urina e nas fezes, respectivamente, estando o
restante da dose na forma de metabolitos.
Insuficiência funcional dos orgãos:
O dasatinib e os seus metabolitos são excretados minimamente pelos rins. Em caso de insuficiência
hepática, pode ser de esperar um aumento na exposição ao dasatinib.
5.3
Dados de segurança pré-clínica
O perfil de segurança não clínico do dasatinib foi avaliado numa bateria de estudos in vitro e in vivo
em ratinhos, ratos, macacos e coelhos.
As toxicidades principais ocorreram nos sistemas gastrointestinal, hemapotoiético e linfático. A
toxicidade gastrointestinal foi limitante da dose em ratos e macacos, uma vez que o intestino foi um
órgão alvo consistente. Nos ratos, as diminuições mínimas a ligeiras nos parâmetros eritrocitários
foram acompanhadas por alterações na medula óssea; alterações similares ocorreram em macacos com
menor incidência. A toxicidade linfóide em ratos consistiu na deplecção linfóide dos nódulos
linfáticos, baço e timo, e diminuição do peso dos órgãos linfáticos. As alterações dos sistemas
gastrointestinal, hematopoiético e linfático foram reversíveis após a cessação do tratamento.
As alterações renais em macacos tratados até 9 meses foram limitadas a um aumento na ocorrência de
mineralização renal. Foi observada hemorragia cutânea num estudo oral de dose única, agudo, em
macacos, mas não foi observado em estudos de dose repetida tanto em macacos como em ratos. Em
ratos, o dasatinib inibiu a agregação plaquetária in vitro e prolongou in vivo o tempo de hemorragia da
cutícula, mas não provocou uma hemorragia espontânea.
A actividade do dasatinib in vitro em ensaios de fibras de Purkinje e hERG, sugeriu um potencial para
prolongamento da repolarização ventricular cardíaca (intervalo QT). No entanto, num estudo in vivo
de dose única, por telemetria em macacos conscientes não houve alterações no intervalo QT ou na
forma da onda do ECG.
O dasatinib não foi mutagénico em ensaios de células bacterianas in vitro (teste de Ames) e não foi
genotóxico num estudo in vivo de micronúcleos em ratos. O dasatinib foi clastogénico in vitro
dividindo as células de ovário de hamster chineses.
Em estudos de desenvolvimento embriofetal, o dasatinib induziu a embrioletalidade com diminuições
associadas no tamanho das ninhadas em ratos e alterações esqueléticas fetais tanto em ratos como em
coelhos. Estes efeitos tanto em ratos como em coelhos ocorreram em doses que não provocam
toxicidade materna. Os efeitos do dasatinib na fertilidade masculina e feminina não são conhecidos.
33
Em ratinhos, o dasatinib induziu imunossupressão relacionada com a dose que foi controlada
eficazmente com a redução da dose e/ou alterações no esquema posológico. O dasatinib teve potencial
fototóxico num ensaio in vitro de fototoxicidade em fibroblastos do ratinho para re-captação de
vermelho neutro.
Não foram realizados estudos carcinogénicos com o dasatinib.
6.
INFORMAÇÕES FARMACÊUTICAS
6.1.
Lista dos excipientes
Núcleo do comprimido:
Lactose mono-hidratada
Celulose microcristalina
Croscarmelose sódica
Hidroxipropilcelulose
Estereato de magnésio
Revestimento por película:
Hipromelose
Dióxido de titânio
Macrogol 400
6.2
Incompatibilidades
Não aplicável.
6.3
Prazo de validade
2 anos
6.4
Precauções especiais de conservação
O medicamento não necessita de quaisquer precauções especiais de conservação.
6.5
Natureza e conteúdo do recipiente
Blisters Alu/Alu (blisters calendário e blisters de dose unitária) e frasco de polietileno de alta
densidade (HDPE) com fecho de polipropileno resistente à abertura por crianças.
Embalagens contendo 56 comprimidos revestidos por película em 4 blisters cada um com 14
comprimidos revestidos por película.
Embalagens contendo 60 comprimidos revestidos por película em blisters de dose unitária perfurados.
Embalagens com um frasco contendo 60 comprimidos revestidos por película.
É possível que não sejam comercializadas todas as apresentações.
6.6
Precauções especiais de eliminação
Os comprimidos consistem num núcleo do comprimido, envolvido por um revestimento para prevenir
a exposição dos profissionais de saúde à substância activa. No entanto, se os comprimidos forem
inadvertidamente esmagados ou partidos, os profissionais de saúde devem usar luvas para
quimioterapia descartáveis para minimizar o risco da exposição cutânea.
34
Os produtos não utilizados ou os resíduos devem ser eliminados de acordo com as exigências locais.
7.
TITULAR DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Reino Unido
8.
NÚMERO(S) DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
EU/1/00/000/000-000
9.
DATA DA PRIMEIRA AUTORIZAÇÃO/RENOVAÇÃO DA AUTORIZAÇÃO DE
INTRODUÇÃO NO MERCADO
10.
DATA DA REVISÃO DO TEXTO
35
1.
DENOMINAÇÃO DO MEDICAMENTO
SPRYCEL 70 mg comprimidos revestidos por película
2.
COMPOSIÇÃO QUALITATIVA E QUANTITATIVA
Cada comprimido contém 70 mg de dasatinib (sob a forma mono-hidratada).
Excipientes: cada comprimido contém 94,5 mg de lactose.
Lista completa de excipientes, ver secção 6.1.
3.
FORMA FARMACÊUTICA
Comprimido revestido por película
Comprimido branco a esbranquiçado, biconvexo, redondo com a marcação "BMS" numa das faces e
"524" na outra face.
4.
INFORMAÇÕES CLÍNICAS
4.1
Indicações terapêuticas
SPRYCEL está indicado para o tratamento de doentes adultos com leucemia mielóide crónica (LMC)
em fase crónica, acelerada ou blástica, com resistência ou intolerância à terapêutica prévia, incluindo o
mesilato de imatinib.
SPRYCEL está também indicado para o tratamento de doentes adultos com leucemia linfoblástica
aguda (LLA) positiva para o cromossoma Filadélfia (Ph+) e com LMC linfoblástica, com resistência
ou intolerância à terapêutica prévia.
4.2
Posologia e modo de administração
A terapêutica deve ser iniciada por um médico com experiência no diagnóstico e tratamento de
doentes com leucemia.
A dose recomendada de SPRYCEL é de 70 mg duas vezes por dia, administrada por via oral de manhã
e à noite, com ou sem refeições. Os comprimidos não podem ser esmagados nem cortados, têm de ser
deglutidos inteiros. Para atingir a dose recomendada, SPRYCEL está disponível em comprimidos
revestidos por película de 20 mg, 50 mg e 70 mg.
Duração do tratamento: nos ensaios clínicos, o tratamento com SPRYCEL foi mantido até à
progressão da doença ou até não ser tolerado pelo doente. Não foi estudado o efeito da interrupção do
tratamento após obtenção de resposta citogenética completa (RCC).
Aumento da dose:
Em ensaios clínicos de doentes adultos com LMC e LLA Ph+ foi permitido o aumento da dose para
90 mg duas vezes por dia (LMC em fase crónica) ou 100 mg duas vezes por dia (LMC em fase
acelerada e blástica ou LLA Ph+) em doentes que não obtiveram uma resposta citogenética ou
hematológica.
36
Ajuste de dose em caso de efeitos indesejáveis:
Mielossupressão:
Em ensaios clínicos, a mielossupressão foi controlada com a interrupção da dose, a redução da dose ou
a descontinuação da terapêutica em estudo. Quando adequado, foram efectuadas transfusões de
plaquetas e de glóbulos vermelhos. O factor de crescimento hematopoiético foi utilizado em doentes
com mielossupressão resistente.
No quadro 1 estão resumidas as orientações para as modificações da dose.
Quadro 1
Ajustes de dose para a neutropenia e trombocitopenia
1 Interromper o tratamento até contagem
absoluta de neutrófilos ≥ 1,0 x 109/l e
plaquetas ≥ 50 x 109/l.
2 Prosseguir o tratamento com a dose
inicial original.
LMC em fase crónica
(dose inicial 70 mg duas
vezes por dia)
Contagem absoluta de
neutrófilos < 0,5 x 109/l
e/ou
Plaquetas < 50 x 109/l
3 No caso de plaquetas < 25 x 109/l e/ou
recorrência de contagem absoluta de
neutrófilos < 0,5 x 109/l durante
> 7 dias, repetir o passo 1 e re-iniciar o
tratamento com uma dose reduzida
(50 mg duas vezes por dia se a dose
inicial foi 70 mg duas vezes por dia ou
40 mg duas vezes por dia se
previamente reduzida para 50 mg duas
vezes por dia).
1 Verificar se a citopenia está relacionada
com a leucemia (aspiração ou biópsia
da medula).
LMC em fase acelerada e
blástica e LLA Ph+ (dose
inicial 70 mg duas vezes por
dia)
Contagem absoluta de
neutrófilos < 0,5 x 109/l
e/ou
Plaquetas < 10 x 109/l
2 Se a citopenia não estiver relacionada
com a leucemia, interromper o
tratamento até contagem absoluta de
neutrófilos ≥ 1,0 x 109/l e as plaquetas
≥ 20 x 109/l e reiniciar com a dose
inicial original.
3 Em caso de recorrência da citopenia,
repetir o passo 1 e re-iniciar o
tratamento numa dose reduzida de
50 mg duas vezes por dia (segundo
episódio) ou 40 mg duas vezes por dia
(terceiro episódio).
4 Se a citopenia estiver relacionada com
a leucemia, considerar o aumento de
dose para 100 mg duas vezes por dia.
Reacções adversas não-hematológicas:
Se se desenvolver uma reacção adversa não-hematológica grave com SPRYCEL, o tratamento deve
ser suspenso até estar resolvido o acontecimento. Posteriormente, o tratamento pode ser re-iniciado
como adequado, com uma dose reduzida, dependendo da gravidade inicial do acontecimento.
37
Uso pediátrico: SPRYCEL não é recomendado em crianças e adolescentes com idade inferior a 18
anos devido à ausência de dados de segurança e eficácia (ver secção 5.1).
Doentes idosos: nestes doentes não foram observadas diferenças farmacocinéticas clinicamente
relevantes relacionadas com a idade. Não é necessário recomendação posológica específica para os
doentes idosos.
Insuficiência hepática: não foram realizados ensaios clínicos com SPRYCEL em doentes com a função
hepática diminuída (os doentes com ALT e/ou AST > 2,5 vezes o limite superior do intervalo normal
e/ou com bilirrubina total > 2 vezes o limite superior do intervalo normal foram excluídos dos
ensaios). Dado que o dasatinib é metabolizado principalmente pelo fígado, é esperado que a exposição
ao dasatinib aumente se a função hepática estiver diminuída. SPRYCEL deve ser usado com
precaução em doentes com insuficiência hepática moderada a grave (ver secções 4.4 e 4.8).
Insuficiência renal: não foram realizados ensaios clínicos com SPRYCEL em doentes com a função
renal diminuída (os doentes com concentração de creatinina sérica > 1,5 vezes o limite superior do
intervalo normal foram excluídos dos ensaios). Dado que a depuração do dasatinib e dos seus
metabolitos é < 4%, não se espera uma diminuição na depuração corporal total em doentes com
insuficiência renal.
4.3
Contra-indicações
Hipersensibilidade à substância activa ou a qualquer um dos excipientes.
4.4
Advertências e precauções especiais de utilização
Interacções clinicamente relevantes:
O dasatinib é um substrato e um inibidor da CYP3A4. Consequentemente, há um potencial para
interacção com outros medicamentos administrados concomitantemente que sejam maioritariamente
metabolizados pela CYP3A4 ou que modulem a actividade da CYP3A4 (ver secção 4.5).
A utilização concomitante do dasatinib e de medicamentos que inibem potentemente a CYP3A4 (ex.
cetoconazol, itraconazol, eritromicina, claritromicina, ritonavir, telitromicina) pode aumentar a
exposição ao dasatinib. Consequentemente, não é recomendada a co-administração de inibidores
potentes da CYP3A4 em doentes a receber SPRYCEL (ver secção 4.5).
A utilização concomitante de dasatinib e medicamentos indutores da CYP3A4 (ex. dexametasona,
fenitoína, carbamazepina, rifampicina, fenobarbital ou Hyperium perforatum, também conhecido por
Hipericão) pode reduzir substancialmente a exposição ao dasatinib, aumentando potencialmente o
risco de insucesso terapêutico. Consequentemente, em doentes a receber SPRYCEL, deve ser
seleccionada a co-administração de agentes terapêuticos alternativos com menor potencial de indução
da CYP3A4 (ver secção 4.5).
A utilização concomitante de dasatinib e de um substrato da CYP3A4 pode aumentar a exposição ao
substrato da CYP3A4. Consequentemente, recomenda-se precaução quando o SPRYCEL for coadministrado com substratos da CYP3A4 com margem terapêutica estreita, tais como o astemizol, a
terfenadina, a cisaprida, a pimozida, a quinidina, o bepridilo ou os alcalóides ergotamínicos
(ergotamina, di-hidroergotamina) (ver secção 4.5).
O uso concomitante do dasatinib e de bloqueadores H2 (ex. famotidina), inibidores da bomba de
protões (ex. omeprazol) ou hidróxido de alumínio/ hidróxido de magnésio pode reduzir a exposição ao
dasatinib. Consequentemente, os bloqueadores H2 e os inibidores da bomba de protões não são
recomendados e os medicamentos contendo hidróxido de alumínio/ hidróxido de magnésio devem ser
administrados até 2 horas antes, ou 2 horas após a administração de dasatinib (ver secção 4.5).
38
Grupos especiais:
Actualmente não há dados disponíveis de ensaios clínicos com SPRYCEL em doentes com
insuficiência hepática moderada a grave. Recomenda-se precaução na administração de SPRYCEL a
doentes com insuficiência hepática moderada a grave (ver secção 4.2).
Reacções adversas importantes:
Mielossupressão: o tratamento com SPRYCEL está associado a anemia, neutropenia e
trombocitopenia. A ocorrência é mais frequente em doentes com LMC em fase avançada ou com LLA
Ph+ do que com LMC em fase crónica. Devem ser realizadas contagens sanguíneas completas
semanalmente nos primeiros 2 meses, e, de seguida, mensalmente, ou como clinicamente indicado. A
mielossupressão foi geralmente reversível e usualmente controlada com a suspensão temporária de
SPRYCEL ou com a redução da dose (ver secções 4.2 e 4.8 Alterações nos valores dos testes
laboratoriais, Hematologia).
Hemorragia: ocorreu hemorragia grave no sistema nervoso central (SNC) em < 1% dos doentes. Três
casos foram fatais e 2 deles foram associados a trombocitopenia grau 4 CTC. Ocorreu hemorragia
gastrointestinal grave em 5% dos doentes e geralmente requereu interrupção do fármaco e tranfusões.
Ocorreram outros tipos de hemorragias graves em 2% dos doentes. Tipicamente a maioria dos
acontecimentos relacionados com hemorragias foram associados a trombocitopenia grave (ver secção
4.8).
Os doentes a tomar medicamentos para inibir a função plaquetária ou anticoagulantes foram excluídos
da participação nos ensaios clínicos de SPRYCEL. Deverá ter-se precaução caso os doentes tenham
que tomar medicamentos para inibir a função plaquetária ou anticoagulantes.
Retenção de líquidos: SPRYCEL está associado a retenção de líquidos, que foi grave em 7% dos
doentes, incluindo-se derrame pleural e pericárdico graves notificados em 4% e < 1% dos doentes,
respectivamente. Quer ascite grave quer edema generalizado foram notificados em < 1% dos doentes.
Foi notificado edema pulmonar não-cardiogénico grave em < 1% dos doentes. Os doentes que
desenvolverem sintomas sugestivos de derrame pleural, como dispneia ou tosse seca, devem ser
avaliados por radiografia torácica. O derrame pleural grave pode requerer toracocentese e
oxigenoterapia. Os acontecimentos de retenção de líquidos foram tipicamente controlados por medidas
de suporte que incluíram diuréticos e ciclos curtos de esteróides (ver secção 4.8).
Prolongamento do intervalo QT: os dados in vitro sugerem que o dasatinib tem potencial para
prolongar a repolarização ventricular cardíaca (intervalo QT) (ver secção 5.3). Nos ensaios clínicos de
Fase II em doentes com leucemia tratados com SPRYCEL, as alterações médias do valor basal do
intervalo QTc, usando o método de Fridericia (QTcF), foram 3-6 mseg; os intervalos de confiança
superiores a 95% para todas as alterações médias do basal foram inferiores a 8 mseg (ver secção 4.8).
Nove doentes apresentaram intervalo QTc prolongado, notificado como um acontecimento adverso.
Três doentes (< 1%) tiveram QTcF > a 500 mseg. SPRYCEL deve ser utilizado com precaução em
doentes que têm ou podem desenvolver prolongamento do intervalo QTc. Incluem-se doentes com
hipocaliemia ou hipomagnesemia, doentes com síndroma do segmento QT largo congénito, doentes a
tomar medicamentos anti-arrítmicos ou outros medicamentos que conduzem ao prolongamento do
intervalo QT e terapêutica de antraciclina com doses elevadas cumulativas.
A hipocaliemia e a hipomagnesemia devem ser corrigidas antes da administração de SPRYCEL.
Nos estudos clínicos não foram incluídos doentes com doença cardiovascular significativa ou não
controlada.
Lactose:
Este medicamento contém 189 mg de lactose mono-hidratada em 140 mg de dose diária. Os doentes
com problemas hereditários raros de intolerância à galactose, deficiência lactase de Lapp, ou
malabsorção de glucose-galactose, não devem tomar este medicamento.
39
4.5
Interacções medicamentosas e outras formas de interacção
Substâncias activas que podem aumentar as concentrações plasmáticas de dasatinib:
Estudos in vitro indicam que o dasatinib é um substrato da CYP3A4. O uso concomitante do dasatinib
com medicamentos que inibem potentemente a CYP3A4 (ex. cetoconazol, itraconazol, eritromicina,
claritromicina, ritonavir, telitromicina) pode aumentar a exposição ao dasatinib. Consequentemente, a
administração sistémica de inibidores potentes da CYP3A4 não é recomendada em doentes a receber
SPRYCEL.
Com base em experiências in vitro, com concentrações clinicamente relevantes, a ligação do dasatinib
às proteínas plasmáticas é de aproximadamente 96%. Não foram realizados estudos para avaliar a
interacção do dasatinib com outros medicamentos que se ligam às proteínas. Desconhece-se o
potencial para deslocamento e a sua relevância clínica.
Substâncias activas que podem diminuir as concentrações plasmáticas de dasatinib:
Quando dasatinib foi administrado após 8 dias de administração contínua, à noite, de 600 mg de
rifampicina, um potente indutor da CYP3A4, a AUC do dasatinib diminuíu cerca de 82%. Outros
medicamentos que induzem a actividade da CYP3A4 (ex. dexametasona, fenitoína, carbamazepina,
fenobarbital ou Hypericum perforatum, também conhecido por Hipericão) podem aumentar o
metabolismo e diminuir as concentrações plasmáticas do dasatinib. Consequentemente, não é
recomendado o uso concomitante de indutores potentes da CYP3A4 com SPRYCEL. Nos doentes a
quem a rifampicina ou outros indutores da CYP3A4 estejam indicados devem ser utilizados agentes
alternativos com menor potencial de indução enzimática.
Bloquedores da histamina-2 e inibidores da bomba de protões:
É provável que a supressão a longo prazo da secreção ácida gástrica pelos bloqueadores H2 e
inibidores da bomba de protões (ex. famotidina e omeprazol) reduza a exposição ao dasatinib. Num
estudo de dose única em indivíduos saudáveis, a administração de famotidina 10 horas antes de uma
dose única de SPRYCEL reduziu a exposição ao dasatinib em cerca de 61%. Em doentes a receber
terapêutica com SPRYCEL deve ser considerada a utilização de anti-ácidos em substituição dos
bloqueadores H2 ou dos inibidores da bomba de protões (ver secção 4.4)
Anti-ácidos:
Os dados não clínicos demonstram que a solubilidade do dasatinib é dependente do pH. Em indivíduos
saudáveis, o uso concomitante dos anti-ácidos hidróxido de alumínio/ hidróxido de magnésio com
SPRYCEL reduziu a AUC de uma dose única de SPRYCEL em cerca de 55% e a Cmax em 58%.
Contudo, quando os antiácidos foram administrados 2 horas antes de uma dose única de SPRYCEL,
não foram verificadas alterações relevantes na concentração de/ ou exposição a SPRYCEL.
Consequentemente, os anti-ácidos podem ser administrados até 2 horas antes ou 2 horas após a
administração de SPRYCEL (ver secção 4.4).
Substâncias activas cujas concentrações plasmáticas podem ser alteradas pelo SPRYCEL:
O uso concomitante do dasatinib e de um substrato da CYP3A4 pode aumentar a exposição ao
substrato da CYP3A4. Num estudo em indivíduos saudáveis, uma dose única de 100 mg de SPRYCEL
aumentou a AUC e Cmax da exposição à simvastatina, um conhecido substrato da CYP3A4 em cerca de
20 e 37%, respectivamente. Não se pode excluir que o efeito seja maior após doses múltiplas de
dasatinib. Consequentemente, os substratos da CYP3A4 conhecidos por terem um índice terapêutico
estreito (ex. astemizol, terfenadina, cisaprida, pimozida, quinidina, bepridilo ou derivados
ergotamínicos (ergotamina, di-hergotamina)) devem ser administrados com precaução a doentes a
receber SPRYCEL (ver secção 4.4).
Os dados in vitro indicam um potencial risco de interacção com os substratos da CYP2C8, como as
glitazonas.
40
4.6
Gravidez e aleitamento
Gravidez:
Não existem dados suficientes sobre a utilização do dasatinib em mulheres grávidas. Os estudos em
animais revelaram toxicidade reprodutiva (ver secção 5.3). Desconhece-se o risco potencial para o ser
humano.
SPRYCEL não deve ser utilizado durante a gravidez, a menos que tal seja claramente necessário. Se
for usado durante a gravidez, a doente deve ser avisada do potencial risco para o feto. O efeito do
dasatinib no esperma é desconhecido, pelo que tanto os homens como as mulheres com uma vida
sexual activa deverão utilizar métodos contraceptivos eficazes durante o tratamento.
Aleitamento:
A informação sobre a excreção do dasatinib no leite materno humano ou de animais é insuficiente/
limitada. Os dados físico-químicos e farmacodinâmicos/toxicológicos disponíveis do dasatinib
apontam para a excreção do dasatinib no leite materno e não pode ser excluído o risco para o lactente.
Durante o tratamento com SPRYCEL o aleitamento tem de ser suspenso.
4.7
Efeitos sobre a capacidade de conduzir e utilizar máquinas
Não foram estudados os efeitos sobre a capacidade de conduzir e utilizar máquinas. Os doentes
deverão ser alertados para a possibilidade de ocorrerem efeitos indesejáveis, tais como tonturas e visão
turva durante o tratamento com dasatinib. Consequentemente, deverá recomendar-se precaução na
condução de veículos ou utilização de máquinas.
4.8
Efeitos indesejáveis
De um número total (911) de doentes tratados com SPRYCEL em ensaios clínicos que receberam uma
dose inicial de 70 mg duas vezes por dia, 199 doentes (22%) tinham mais de 65 anos, enquanto que 33
doentes (4%) tinham mais de 75 anos. A duração média da terapêutica foi de 6 meses (intervalo 0-19
meses).
A maioria dos doentes tratados com SPRYCEL teve reacções adversas em alguma altura. A maioria
das reacções foi de grau ligeiro a moderado, mas o tratamento foi suspenso devido a reacções adversas
em 6% dos doentes com LMC em fase crónica, em 5% com LMC em fase acelerada, em 11% com
LMC em fase mieloblástica e em 6% com LMC em fase linfoblástica ou LLA Ph+.
A maioria dos doentes intolerantes ao dasatinib com LMC em fase crónica toleraram o tratamento com
dasatinib. Cerca de 30% dos doentes desenvolveram a mesma toxicidade do que com o imatinib (13%
desenvolveram toxicidade não hematológica semelhante à da terapêutica prévia com imatinib); foram
geralmente de gravidade mais baixa e não levaram à descontinuação do tratamento com dasatinib).
As reacções adversas mais frequentemente notificadas foram retenção de líquidos (incluindo derrame
pleural), diarreia, erupção cutânea, cefaleias, hemorragia, fadiga, náuseas e dispneia (Quadro 2). A
neutropenia febril relacionada com o fármaco foi notificada em 4% dos doentes.
As reacções adversas diversas, tais como derrame pleural, ascite, edema pulmonar e derrame
pericárdico com ou sem edema superficial, podem ser descritas colectivamente como "retenção de
líquidos". O uso de dasatinib está associado à retenção de líquidos com casos graves em 7% dos
doentes. Foram notificados derrame pleural grave e pericárdico em 4% e em < 1% dos doentes,
respectivamente. Foram notificados ascite grave e edema generalizado, cada um, em < 1%. Menos de
1% dos doentes tinham tido edema pulmonar grave não-cardiogénico. Os acontecimentos de retenção
de líquidos foram tipicamente controlados com medidas de cuidados de suporte que incluem diuréticos
ou ciclos curtos de esteróides (ver secção 4.4).
Em doentes a tomar SPRYCEL foram notificados acontecimentos hemorrágicos relacionados com o
fármaco, que variaram desde petéquias e epistaxe a hemorragias gastrointestinais graves e hemorragias
do SNC (ver secção 4.4). Ocorreram hemorragias graves do SNC < 1% dos doentes; 3 casos foram
fatais e dois deles foram associados a trombocitopenia de grau 4 CTC. Ocorreu hemorragia
41
gastrointestinal grave em 5% dos doentes e geralmente requereu interrupção do tratamento e
transfusões. Outros tipos de hemorragias graves ocorreram em 2% dos doentes. A maioria dos
acontecimentos hemorrágicos foi tipicamente associado a trombocitopenia grave.
Nos ensaios clínicos foi recomendado que o tratamento com imatinib fosse descontinuado pelo menos
7 dias antes de iniciar o tratamento com SPRYCEL.
Reacções adversas:
As reacções adversas que se seguem foram notificadas em doentes nos ensaios clínicos de SPRYCEL.
Estas reacções são apresentadas por classes de sistemas de órgãos e por frequência. As frequências são
definidas como: muito frequentes (≥ 1/10); frequentes (≥ 1/100 a < 1/10); pouco frequentes (≥ 1/1.000
a ≤ 1/100). Os efeitos indesejáveis são apresentados por ordem decrescente de gravidade dentro de
cada classe de frequência.
As reacções adversas farmacológicas, excluindo alterações aos valores laboratoriais, que foram
notificadas em ≥ 5% dos doentes nos ensaios clínicos de SPRYCEL estão indicadas no Quadro 2:
42
Quadro 2
Reacções adversas medicamentosas notificadas ≥ 5% em ensaios clínicos
Total de Doentes (n= 911)
Percentagem de doentes (%)
Todos os graus
Graus 3/4
Infecções e infestações
Frequentes: infecção (incluindo
bacteriana, viral, fúngica, não-específica)
Doenças do metabolismo e da nutrição
Muito frequentes: anorexia
Doenças do sistema nervoso
Muito frequentes: cefaleias
Frequentes: tonturas,
neuropatia (incluindo neuropatia
periférica)
Vasculopatias
Muito frequentes: hemorragia,
das quais: hemorragia
gastrointestinal,
e hemorragia do SNC
Doenças respiratórias, torácicas e do
mediastino
Muito frequentes: derrame pleural,
dispneia
Frequentes: tosse
Doenças gastrointestinais
Muito frequentes: diarreia,
náuseas,
vómitos
Frequentes: dor abdominal,
distensão abdominal,
inflamação das mucosas (incluindo
mucosite/estomatites)
Afecções dos tecidos cutâneos e
subcutâneos
Muito frequentes: erupção cutâneaa
Frequentes: prurido,
alopécia
Afecções musculosqueléticas e dos
tecidos conjuntivos
Muito frequentes: dor musculoesquelética
Frequentes: artralgia,
mialgia
Perturbações gerais e alterações no
local de administração
Muito frequentes: edema superficialb
fadiga,
pirexia,
astenia,
Frequentes: dor
a
8
2
11
<1
24
6
1
<1
5
<1
23
7
8
1
5
<1
19
19
8
4
3
<1
34
22
13
< 10
6
4
1
1
<1
0
6
<1
24
7
5
1
0
0
14
7
6
1
<1
<1
24
23
15
12
8
<1
2
2
2
<1
Inclui eritema, erupção cutânea exfoliativa, eritema generalizado, milia, erupção cutânea, erupção cutânea
eritematosa, erupção cutânea folicular, erupção cutânea generalizada, erupção cutânea macular, erupção cutânea
43
b
maculopapular, erupção cutânea papular, erupção cutânea prurítica, erupção cutânea pustular, exfoliação cutânea,
erupção cutânea do tipo lúpus eritematoso sistémico, urticária vesiculosa, erupção farmacológica e erupção cutânea
vesicular.
Inclui edema do olho, tumefacção do olho, edema palpebral, edema orbital, edema facial, edema periorbitário,
tumefacção da face, edema gravitacional, edema localizado, edema periférico, edema punctiforme, edema genital,
edema escrotal.
As reacções adversas medicamentosas que se seguem foram notificadas em doentes nos ensaios
clínicos de SPRYCEL com uma frequência de < 5%:
Infecções e infestações
Frequentes: pneumonia (incluindo bacteriana, viral e fúngica), infecção/ inflamação do tracto
respiratório superior, infecção pelo vírus do herpes, infecção enterocolítica
Pouco frequentes: sepsis/ septicemia (com alguns desfechos fatais)
Neoplasias benignas, malignas e não específicas (incl. quistos e polipos)
Pouco frequentes: síndrome de lise tumoral
Doenças do sangue e do sistema linfático
Frequentes: neutropenia febril
Pouco frequentes: pancitopenia, aplasia dos glóbulos vermelhos puros
Doenças do sistema imunitário
Pouco frequentes: hipersensibilidade (incluindo eritema nodoso)
Doenças do metabolismo e da nutrição
Frequentes: perturbações do apetite
Pouco frequentes: hiperuricemia
Perturbações do foro psiquiátrico
Frequentes: depressão, insónia
Doenças do sistema nervoso
Frequentes: disgeusia
Pouco frequentes: acidente isquémico transitório, síndrome de leucoencefalopatia posterior
reversível, convulsões, amnésia, tremor, síncope, sonolência
Afecções oculares
Frequentes: alterações da visão (incluindo visão turva, acuidade visual diminuída), xeroftalmia,
conjuntivite
Afecções do ouvido e do labirinto
Pouco frequentes: acufenos, vertigens
Cardiopatias
Frequentes: insuficiência cardíaca congestiva, derrame pericárdico, arritmia (incluindo
taquicardia), palpitações
Pouco frequentes: afecção cardíaca, cardiomegalia, angina de peito, enfarte do miocárdio,
pericardite, síndrome coronário agudo, miocardite, taquicardia ventricular
Vasculopatias
Frequentes: hipertensão, rubor
Pouco frequentes: hipotensão, tromboflebite, livedo reticular
44
Doenças respiratórias, torácicas e do mediastino
Frequentes: edema pulmonar, infiltração pulmonar, pneumonite
Pouco frequentes: hipertensão pulmonar, asma, atelectasia, síndrome de dificuldade respiratória
aguda
Doenças gastrointestinais
Frequentes: colites (incluindo colite neutropénica), gastrite, patologias dos tecidos moles da
boca, dispepsia, obstipação
Pouco frequentes: pancreatite, úlcera gastrointestinal superior, ascite, disfagia
Afecções hepatobiliares
Pouco frequentes: hepatite, colestase, colecistite
Afecções dos tecidos cutâneos e subcutâneas
Frequentes: acne, pele seca, urticária, hiperidrose
Pouco frequentes: dermatites (incluindo eczema), dermatose neutrófila febril aguda, reacção de
fotossensibilidade, doenças da pigmentação, úlceras cutâneas, patologias bolhosas (incluindo
eritema multiforme), afecções das unhas, síndrome de eritrodisestesia palmoplantar
Afecções musculosqueléticas e dos tecidos conjuntivos
Frequentes: inflamação muscular, fraqueza muscular
Pouco frequentes: rabdomiólise, rigidez musculosquelética, tendinite, creatinafosfoquinase no
sangue aumentada
Doenças renais e urinárias
Pouco frequentes: insuficiência renal, frequência micção, proteinúria, creatininemia aumentada
Doenças dos órgãos genitais e da mama
Pouco frequentes: ginecomastia, menstruação irregular
Perturbações gerais e alterações no local de administração
Frequentes: dor no peito, arrepios
Pouco frequentes: mal-estar, intolerância a temperatura
Exames complementares de diagnóstico
Frequentes: perda de peso, ganho de peso
Complicações de intervenções relacionadas com lesões e intoxicações
Frequentes: contusão
Alterações nos valores dos testes laboratoriais:
Hematologia:
Na LMC, as citopenias (trombocitopenia, neutropenia e anemia) foram um achado consistente. No
entanto, a ocorrência de citopenias foi também claramente dependente da fase da doença, a frequência
de neutropenia de grau 3 ou 4 e de trombocitopenia foi maior na fase acelerada e blástica (74-83% e
83-82% para neutropenia e trombocitopenia, respectivamente) em comparação com os doentes em fase
crónica (49% para neutropenia e 48% para trombocitopenia). A anemia de grau 3 e 4 foi de 70% em
doentes com LMC em fase avançada em comparação com 18% em doentes com LMC em fase
crónica. Na LMC linfoblástica e na LLA Ph+ foram notificadas neutropenia e trombocitopenia de grau
3 e 4 numa proporção semelhante à da LMC avançada (81% para neutropenia e 83% para
trombocitopenia). A anemia de grau 3 e 4 foi notificada menos frequentemente do que na LMC
avançada (51%).
Em doentes que tiveram mielossupressão grave, a recuperação geralmente ocorreu após breves
interrupções da dose e/ou redução da dose e a interrupção permanente do tratamento ocorreu em 1%
45
dos doentes. A maioria dos doentes continuaram o tratamento sem evidência adicional de
mielossupressão.
Bioquímica:
Foram notificados aumentos nas transaminases ou bilirrubina de grau 3 ou 4 em ≤ 5% dos doentes
com LMC em fase crónica ou acelerada, mas os aumentos foram notificados com frequência
aumentada em 5 a 11% nos doentes com LMC mieloblástica ou linfoblástica e LLA Ph+. Geralmente
foi controlada com a redução ou interrupção da dose.
Aproximadamente metade a dois terços dos indivíduos tratados com dasatinib que tinham níveis basais
normais tiveram hipocalcemia transitória em alguma altura do decurso do estudo. Em geral não houve
associação da diminuição do cálcio com os sintomas clínicos. Os doentes a desenvolver hipocalcemia
de grau 3 ou 4 frequentemente recuperaram com suplementos orais.
Electrocardiograma:
Em 5 ensaios clínicos de Fase II em doentes com leucemia foram obtidos ECG repetidos no basal e
durante o tratamento em pontos temporais pré-especificados e analisados centralmente para 467
doentes a receber 70 mg de SPRYCEL duas vezes por dia. O intervalo QT foi corrigido para a
frequência cardíaca pelo método de Fridericia. Em todos os pontos temporais pós-dose no dia 8, as
alterações médias no intervalo QTcF a partir do basal foram de 3-6 mseg, com intervalos de confiança
superiores a 95% < 8 mseg associados. Nove doentes tiveram prolongamento QTc notificado como
acontecimento adverso. Três doentes (< 1%) tiveram QTcF > 500 mseg. SPRYCEL não afectou a
frequência cardíaca electrocardiográfica, intervalos RP ou QRS (ver secção 4.4).
4.9
Sobredosagem
Foi notificada uma sobredosagem em dose única de 200 mg de SPRYCEL num doente com LMC em
fase acelerada sem sintomas associados nem alteração nos parâmetros laboratoriais. Em caso de
sobredosagem, o doente deve ser observado e deve ser instituído tratamento de suporte adequado (ver
secção 4.4).
5.
PROPRIEDADES FARMACOLÓGICAS
5.1
Propriedades farmacodinâmicas
Grupo farmacoterapêutico: inibidor da proteína cinase, código ATC: L01XE06
O dasatinib inibe a actividade da cinase BCR-ABL e cinases da familia SRC juntamente com um
número de outras cinases oncogénicas seleccionadas, incluindo c-KIT, cinases do receptor da efrina
(EPH) e receptor PDGFβ. O dasatinib é um inibidor potente subnanomolar da cinase BCR-ABL com
actividade na concentração de 0,6-0,8 nM. Liga-se tanto à conformação inactiva como activa da
enzima BCR-ABL.
In vitro, o dasatinib é activo nas linhagens celulares leucémicas representando as variantes da doença
sensíveis e resistentes ao imatinib. Estes estudos não clínicos mostram que o dasatinib pode superar a
resistência ao imatinib resultante da sobre-expressão da BCR-ABL, mutações no domínio da cinase
BCR-ABL, activação de vias de sinalização alternativas envolvendo a família de cinases SRC (LYN,
HCK), e sobre-expressão do gene de resistência a vários fármacos. Adicionalmente, o dasatinib inibe a
família de cinases SRC numa concentração subnanomolar.
In vivo, em experiências separadas usando modelos murinos de LMC, o dasatinib preveniu a
progressão de LMC crónica para a fase blástica e prolongou a sobrevivência dos ratinhos com
crescimento de linhagens celulares derivadas de doentes com LMC, em vários locais, incluindo o
sistema nervoso central.
46
Ensaios clínicos:
No estudo de fase I foram observadas respostas hematológicas e citogenéticas em todas as fases da
LMC e na LLA Ph+ nos primeiros 84 doentes tratados e seguidos até 19 meses. As respostas foram
duráveis em todas as fases de LMC e LLA Ph+.
Foi avaliado um total de 511 doentes em ensaios clínicos, destes 23% tinham > 65 anos e 3% tinham
> 75 anos. A segurança e eficácia de SPRYCEL não foi estudada nos doentes pediátricos.
Ensaios clínicos na LMC:
Foram realizados quatro ensaios clínicos de fase II de ramo único, não controlados, sem ocultação,
para determinar a segurança e eficácia de SPRYCEL em doentes com LMC em fase crónica, acelerada
ou mieloblástica, que fossem resistentes ou intolerantes ao imatinib. Foi conduzido um ensaio
aleatorizado não-comparativo em doentes em fase crónica, com insucesso ao tratamento inicial com
400 ou 600 mg de imatinib. A dose inicial de SPRYCEL foi de 70 mg duas vezes por dia. Foram
permitidas modificações da dose para aumentar a actividade ou gerir a toxicidade (ver secção 4.2).
A eficácia de SPRYCEL baseia-se nas taxas de respostas hematológicas e citogenéticas.
LMC em fase crónica:
Foram realizados dois ensaios clínicos em doentes resistentes ou intolerantes ao imatinib; nestes
ensaios clínicos, o objectivo principal de eficácia foi a resposta citogenética major (RCyM):
1- Foi realizado um estudo multicêntrico, sem ocultação, aleatorizado, não-comparativo em doentes
que tiveram falência ao tratamento inicial com 400 ou 600 mg de imatinib. Os doentes foram
aleatorizados (2:1) para o dasatinib (70 mg duas vezes por dia) ou imatinib (400 mg duas vezes por
dia). Foi permitida a passagem para o ramo de tratamento alternativo no caso dos doentes que
evidenciassem progressão da doença ou intolerância que não pudesse ser controlada pela modificação
da dose. Estão disponíveis os resultados para 150 doentes: 101 foram aleatorizados para SPRYCEL e
49 para o imatinib (todos resistentes ao imatinib). O tempo médio desde o diagnóstico até a
aleatorização foi de 64 meses no grupo do dasatinib e de 52 meses no grupo do imatinib. Todos os
indivíduos foram extensivamente pré-tratados. Foi atingida resposta hematológica completa (RHP)
prévia ao imatinib em 91% do total de doentes. Foi atingida RCyM prévia ao imatinib em 28% e 29%
dos doentes nos ramos de dasatinib e de imatinib, respectivamente.
A duração média do tratamento foi de 5,5 meses para o dasatinib (com 38% dos doentes tratados
durante > 6 meses até ao momento) e 3,2 meses para o imatinib (com 6% dos doentes tratados durante
> 6 meses até ao momento). No ramo do dasatinib, 92% dos doentes atingiram RHC prévia ao
cruzamento e no ramo do imatinib 82% dos doentes antingiu RHC prévia ao cruzamento. Com um
acompanhamento médio de 3 meses, a RCyM ocorreu mais frequentemente no ramo do dasatinib
(35%) do que no ramo do imatinib (29%). Notavelmente, 21% dos doentes apresentaram resposta
citogenética completa (RCyC) no ramo com dasatinib, enquanto apenas 8% atingiram RCyC no ramo
com imatinib.
Um total de 15% de doentes no ramo de dasatinib e 76% no ramo de imatinib tiveram falência
terapêutica definida como progressão da doença ou cruzamento para outro tratamento (falta de
resposta, intolerância ao fármaco em estudo, etc).
2-Foi realizado um estudo multicêntrico, sem ocultação, de ramo único, em doentes resistentes ou
intolerantes ao imatinib (i.e. doentes que apresentaram toxicidade significativa durante o tratamento
com imatinib que impediu a continuação do tratamento).
Um total de 186 doentes recebeu 70 mg de dasatinib duas vezes por dia (127 doentes resistentes e 59
doentes intolerantes). O tempo médio desde o diagnóstico até ao início do tratamento foi de 64 meses.
A maioria dos doentes (54%) tinha recebido tratamento prévio com imatinib durante mais de 3 anos. A
maioria dos doentes resistentes (72%) tinham recebido > 600 mg de imatinib. Para além do imatinib,
42% dos doentes tinham previamente recebido quimioterapia citotóxica, 70% tinham previamente
recebido interferão e 9% tinham previamente recebido um transplante de células germinais. Quarenta e
três por cento dos doentes tinham mutações basais conhecidas por conferir resistência ao imatinib. A
duração média do tratamento com SPRYCEL foi de 8,3 meses com 85% dos doentes tratados por > 6
meses até ao momento. Os resultados de eficácia estão descritos no Quadro 3. Com um mínimo de 8
47
meses de acompanhamento, apenas 2 dos 97 doentes que tinham atingido RCyM tinham progressão e
a duração média da RCyM não tinha sido atingida.
LMC em fase acelerada:
Foi realizado um estudo multicêntrico de ramo único, sem ocultação, em doentes intolerantes ou
resistentes ao imatinib. Um total de 107 doentes receberam 70 mg de dasatinib duas vezes por dia (99
resistentes e 8 intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao início do
tratamento foi de 91 meses. A duração média do tratamento com SPRYCEL foi de 8,3 meses com
73% dos doentes tratados por > 6 meses até ao momento. Os resultados de eficácia estão descritos no
Quadro 3.
LMC em fase mieloblástica:
Foi realizado um estudo multicêntrico de ramo único, sem ocultação, em doentes intolerantes ou
resistentes ao imatinib. Um total de 74 doentes receberam 70 mg de dasatinib duas vezes por dia (68
resistentes e 6 intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao início do
tratamento foi de 49 meses. A duração média do tratamento com SPRYCEL foi de 3,5 meses com
43% dos doentes tratados por > 6 meses até ao momento. Os resultados de eficácia estão decritos no
Quadro 3.
Ensaios clínicos na LMC em fase linfoblástica e LLA Ph+:
Foi realizado um estudo multicêntrico de ramo único, sem ocultação, em doentes com LMC em fase
linfoblástica ou LLA Ph+ resistentes ou intolerantes à terapêutica prévia com imatinib. Um total de 42
doentes com LMC linfoblástica receberam 70 mg de dasatinib duas vezes por dia (37 resistentes e 5
intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao início do tratamento foi de
28 meses. A duração média do tratamento com SPRYCEL foi de 2,8 meses com 7% tratados por > 6
meses até ao momento. Adicionalmente, 36 doentes com LLA Ph+ receberam 70 mg de dasatinib duas
vezes por dia (34 resistentes e 2 intolerantes ao imatinib). O tempo médio desde o diagnóstico até ao
início do tratamento foi de 20 meses. A duração média do tratamento com SPRYCEL foi de 3,2 meses
com 39% dos doentes tratados por > 6 meses até ao momento. Os resultados de eficácia estão descritos
no Quadro 3. De realçar, as principais respostas hematológicas (MaHR) foram obtidas rapidamente (a
maioria nos 35 dias após a primeira administração de dasatinib para os doentes com LMC
linfoblástica, e em 55 dias para os doentes com LLA Ph+).
48
Quadro 3
Eficácia nos ensaios clínicos de ramo único de SPRYCEL
Crónica (n= 186)
Intolerante
(n= 59)
Resistente
(n= 127)
Acelerada
(n= 107)
a
Mieloblást
ica
(n= 74)
a
Linfoblásti
ca
(n= 42)
a
LLA Ph+
(n= 36)
a
b
Resposta hematológica (%)
Total
97 (88-100)
87 (80-93)
81 (73-88)
53 (41-64)
36 (22-52)
50 (33-67)
MaHR
n/a
n/a
64
34
31
42
CHR
97
87
39
26
26
33
NEL
n/a
n/a
25
8
5
8
n/a
n/a
17
19
5
8
80 (67-89)
39 (31-48)
33 (24-43)
31 (21-43)
50 (34-66)
58 (41-75)
64
28
24
27
43
58
(95% IC)
MiHR
c
Resposta citogenética (%)
RCyM
(95% IC)
RCyC
a
b
Doentes intolerantes e resistentes ao imatinib.
Critérios de resposta hematológica (todas as respostas confirmadas após 4 semanas):
Resposta hematológica total: Resposta Hematológica Completa (CHR), sem evidência de leucemia (NEL), e resposta
hematológica minor (MiHR).
Resposta hematológica major: (MaHR) = CHR + NEL
CHR (LMC crónica): Glóbulos brancos (WBC) ≤ ULN estabelecido, plaquetas < 450.000/mm3, ausência de blastos
e promielócitos no sangue periférico, mielócitos+metamielócitos < 5% no sangue periférico, basófilos no sangue
periférico ≤ ULN institucional, e ausência de envolvimento extramedular.
CHR (LMC/ LLA Ph+): WBC ≤ ULN institucional, contagem absoluta de neutrófilos ≥ 1.000/mm3, plaquetas
≥ 100.000/mm3, ausência de blastos e promielócitos no sangue, blastos da medula óssea ≤ 5%, mielócitos +
metamielócitos < 5% no sangue periférico, basófilos no sangue periférico ≤ ULN institucional, e ausência de
envolvimento extramedular.
NEL: mesmos critérios que para CHR mas contagem absoluta de neutrófilos ≥ 500/mm3 e < 1.000/mm3, e/ou
plaquetas ≥ 20.000/mm3 e ≤ 100.000/mm3.
MiHR: < 15% blastos na medula óssea e no sangue periférico, < 30% blastos + promielócitos da medula óssea e
< 30% blastos + promielócitos no sangue periférico, < 20% basófilos no sangue periférico, e ausência de
envolvimento extramedular para além do baço e do fígado.
c Critérios para resposta citogenética: completa (0% metafases Ph+) ou parcial (> 0%–35%). Resposta Citogenética
Completa (RCyC) (0% –35%) combina as respostas completa e parcial.
n/a = não aplicável IC = intervalo de confiança ULN = limite superior do intervalo normal
Não foi completamente avaliada a evolução dos doentes com transplante de medula óssea após
SPRYCEL.
5.2
Propriedades farmacocinéticas
A farmacocinética do dasatinib foi avaliada em 229 indivíduos adultos saudáveis e em 84 doentes.
Absorção:
O dasatinib é rapidamente absorvido pelos doentes após a administração oral, com um pico de
concentração entre as 0,5-3 horas. Após a administração oral, o aumento na exposição média (AUCτ)
é aproximadamente proporcional ao incremento da dose para doses entre 25 mg e 120 mg duas vezes
por dia. A semivida terminal média total do dasatinib nos doentes é de aproximadamente 5-6 horas.
Os dados de indivíduos saudáveis que receberam uma dose única de 100 mg de dasatinib, 30 minutos
após uma refeição com elevado teor lipídico indicaram um aumento de 14% na AUC média do
dasatinib. Uma refeição com baixo teor lipídico 30 minutos antes do dasatinib resultou num aumento
de 21% na AUC média do dasatinib. Os efeitos dos alimentos observados não representam alterações
clinicamente relevantes na exposição.
49
Distribuição:
Nos doentes o dasatinib tem um volume de distribuição aparente elevado (2.505 l), sugerindo que o
medicamento é distribuído extensamente no espaço extravascular. Em concentrações de dasatinib
clinicamente relevantes, a ligação às proteínas plasmáticas foi de aproximadamente 96% com base em
experiências in vitro.
Metabolismo:
O dasatinib é extensamente metabolizado nos humanos estando várias enzimas envolvidas na
produção de metabolitos. Nos indivíduos saudáveis que receberam 100 mg de dasatinib marcado com
[14C], o dasatinib inalterado representou 29% da radioactividade circulante no plasma. A concentração
plasmática e a actividade medida in vitro indicam que não é provável que os metabolitos do dasatinib
desempenhem um papel major no efeito farmacológico observado. A CYP3A4 é a principal enzima
responsável pelo metabolismo do dasatinib.
Eliminação:
A eliminação é predominantemente pelas fezes, na maioria como metabolitos. Após uma dose oral de
dasatinib marcado radioactivamente com [14C], aproximadamente 89% da dose foi eliminada em 10
dias, com 4% e 85% da radioactividade recuperada na urina e nas fezes, respectivamente. O dasatinib
inalterado representou cerca de 0,1% e 19% da dose na urina e nas fezes, respectivamente, estando o
restante da dose na forma de metabolitos.
Insuficiência funcional dos orgãos:
O dasatinib e os seus metabolitos são excretados minimamente pelos rins. Em caso de insuficiência
hepática, pode ser de esperar um aumento na exposição ao dasatinib.
5.3
Dados de segurança pré-clínica
O perfil de segurança não clínico do dasatinib foi avaliado numa bateria de estudos in vitro e in vivo
em ratinhos, ratos, macacos e coelhos.
As toxicidades principais ocorreram nos sistemas gastrointestinal, hemapotoiético e linfático. A
toxicidade gastrointestinal foi limitante da dose em ratos e macacos, uma vez que o intestino foi um
órgão alvo consistente. Nos ratos, as diminuições mínimas a ligeiras nos parâmetros eritrocitários
foram acompanhadas por alterações na medula óssea; alterações similares ocorreram em macacos com
menor incidência. A toxicidade linfóide em ratos consistiu na deplecção linfóide dos nódulos
linfáticos, baço e timo, e diminuição do peso dos órgãos linfáticos. As alterações dos sistemas
gastrointestinal, hematopoiético e linfático foram reversíveis após a cessação do tratamento.
As alterações renais em macacos tratados até 9 meses foram limitadas a um aumento na ocorrência de
mineralização renal. Foi observada hemorragia cutânea num estudo oral de dose única, agudo, em
macacos, mas não foi observado em estudos de dose repetida tanto em macacos como em ratos. Em
ratos, o dasatinib inibiu a agregação plaquetária in vitro e prolongou in vivo o tempo de hemorragia da
cutícula, mas não provocou uma hemorragia espontânea.
A actividade do dasatinib in vitro em ensaios de fibras de Purkinje e hERG, sugeriu um potencial para
prolongamento da repolarização ventricular cardíaca (intervalo QT). No entanto, num estudo in vivo
de dose única, por telemetria em macacos conscientes não houve alterações no intervalo QT ou na
forma da onda do ECG.
O dasatinib não foi mutagénico em ensaios de células bacterianas in vitro (teste de Ames) e não foi
genotóxico num estudo in vivo de micronúcleos em ratos. O dasatinib foi clastogénico in vitro
dividindo as células de ovário de hamster chineses.
Em estudos de desenvolvimento embriofetal, o dasatinib induziu a embrioletalidade com diminuições
associadas no tamanho das ninhadas em ratos e alterações esqueléticas fetais tanto em ratos como em
coelhos. Estes efeitos tanto em ratos como em coelhos ocorreram em doses que não provocam
toxicidade materna. Os efeitos do dasatinib na fertilidade masculina e feminina não são conhecidos.
50
Em ratinhos, o dasatinib induziu imunossupressão relacionada com a dose que foi controlada
eficazmente com a redução da dose e/ou alterações no esquema posológico. O dasatinib teve potencial
fototóxico num ensaio in vitro de fototoxicidade em fibroblastos do ratinho para re-captação de
vermelho neutro.
Não foram realizados estudos carcinogénicos com o dasatinib.
6.
INFORMAÇÕES FARMACÊUTICAS
6.1.
Lista dos excipientes
Núcleo do comprimido:
Lactose mono-hidratada
Celulose microcristalina
Croscarmelose sódica
Hidroxipropilcelulose
Estereato de magnésio
Revestimento por película:
Hipromelose
Dióxido de titânio
Macrogol 400
6.2
Incompatibilidades
Não aplicável.
6.3
Prazo de validade
2 anos
6.4
Precauções especiais de conservação
O medicamento não necessita de quaisquer precauções especiais de conservação.
6.5
Natureza e conteúdo do recipiente
Blisters Alu/Alu (blisters calendário e blisters de dose unitária) e frasco de polietileno de alta
densidade (HDPE) com fecho de polipropileno resistente à abertura por crianças.
Embalagens contendo 56 comprimidos revestidos por película em 4 blisters cada um com 14
comprimidos revestidos por película.
Embalagens contendo 60 comprimidos revestidos por película em blisters de dose unitária perfurados.
Embalagens com um frasco contendo 60 comprimidos revestidos por película.
É possível que não sejam comercializadas todas as apresentações.
6.6
Precauções especiais de eliminação
Os comprimidos consistem num núcleo do comprimido, envolvido por um revestimento para prevenir
a exposição dos profissionais de saúde à substância activa. No entanto, se os comprimidos forem
inadvertidamente esmagados ou partidos, os profissionais de saúde devem usar luvas para
quimioterapia descartáveis para minimizar o risco da exposição cutânea.
51
Os produtos não utilizados ou os resíduos devem ser eliminados de acordo com as exigências locais.
7.
TITULAR DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Reino Unido
8.
NÚMERO(S) DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
EU/1/00/000/000-000
9.
DATA DA PRIMEIRA AUTORIZAÇÃO/RENOVAÇÃO DA AUTORIZAÇÃO DE
INTRODUÇÃO NO MERCADO
10.
DATA DA REVISÃO DO TEXTO
52
ANEXO II
A.
TITULAR DE AUTORIZAÇÃO DE FABRICO RESPONSÁVEL
PELA LIBERTAÇÃO DO LOTE
B.
CONDIÇÕES DA AUTORIZAÇÃO DE INTRODUÇÃO NO
MERCADO
53
A
TITULAR DE AUTORIZAÇÃO DE FABRICO RESPONSÁVEL PELA LIBERTAÇÃO
DO LOTE
Nome e endereço do fabricante responsável pela libertação do lote
Bristol-Myers Squibb
Rue du Docteur André Gilles
28230 Epernon
França
B.
CONDIÇÕES DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
•
CONDIÇÕES OU RESTRIÇÕES RELATIVAS AO FORNECIMENTO E UTILIZAÇÃO
IMPOSTAS AO TITULAR DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
Medicamento sujeito a receita médica restrita.
•
CONDIÇÕES OU RESTRIÇÕES RELATIVAS À UTILIZAÇÃO SEGURA E EFICAZ
DO MEDICAMENTO
Não aplicável.
54
ANEXO III
ROTULAGEM E FOLHETO INFORMATIVO
55
A. ROTULAGEM
56
INDICAÇÕES A INCLUIR NO ACONDICIONAMENTO SECUNDÁRIO E
ACONDICIONAMENTO PRIMÁRIO
TEXTO PARA EMBALAGEM EXTERIOR E RÓTULO DO FRASCO
TEXTO PARA EMBALAGEM EXTERIOR DA EMBALAGEM COM BLISTER
1.
DENOMINAÇÃO DO MEDICAMENTO
SPRYCEL 20 mg comprimidos revestidos por película
Dasatinib
2.
DESCRIÇÃO DO(S) PRINCÍPIO(S) ACTIVO(S)
Cada comprimido revestido por película contém 20 mg de dasatinib.
3.
LISTA DOS EXCIPIENTES
Excipientes: contém lactose mono-hidratada.
Consultar o folheto informativo para informação adicional.
4.
FORMA FARMACÊUTICA E CONTEÚDO
56 comprimidos revestidos por película
60 x 1 comprimidos revestidos por película
60 comprimidos revestidos por película
5.
MODO E VIA(S) DE ADMINISTRAÇÃO
Via oral.
Consultar o folheto informativo.
6.
ADVERTÊNCIA ESPECIAL DE QUE O MEDICAMENTO DEVE SER MANTIDO
FORA DO ALCANCE E DA VISTA DAS CRIANÇAS
Manter fora do alcance e da vista das crianças.
7.
OUTRAS ADVERTÊNCIAS ESPECIAIS, SE NECESSÁRIO
8.
PRAZO DE VALIDADE
VAL.:
9.
CONDIÇÕES ESPECIAIS DE CONSERVAÇÃO
57
10.
CUIDADOS ESPECIAIS QUANTO À ELIMINAÇÃO DO MEDICAMENTO NÃO
UTILIZADO OU DOS RESÍDUOS PROVENIENTES DESSE MEDICAMENTO, SE
FOR CASO DISSO
11.
NOME E ENDEREÇO DO TITULAR DA AUTORIZAÇÃO DE INTRODUÇÃO NO
MERCADO
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Reino Unido
12.
NÚMERO(S) DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
EU/1/00/000/000 - 56 comprimidos revestidos por película (blisters)
EU/1/00/000/000 - 60 x 1 comprimidos revestidos por película (blisters de dose unitária)
EU/1/00/000/000 - 60 comprimidos revestidos por película (frasco)
13.
NÚMERO DO LOTE
Lote:
14.
CLASSIFICAÇÃO QUANTO À DISPENSA AO PÚBLICO
Medicamento sujeito a receita médica.
15.
INSTRUÇÕES DE UTILIZAÇÃO
16.
INFORMAÇÃO EM BRAILLE
SPRYCEL 20 mg
58
INDICAÇÕES MÍNIMAS A INCLUIR NAS EMBALAGENS “BLISTER” OU FITAS
CONTENTORAS
TEXTO PARA “BLISTER”
1.
DENOMINAÇÃO DO MEDICAMENTO
SPRYCEL 20 mg comprimidos
Dasatinib
2.
NOME DO TITULAR DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
BRISTOL-MYERS SQUIBB PHARMA EEIG
3.
PRAZO DE VALIDADE
VAL.:
4.
NÚMERO DO LOTE
Lote:
5.
OUTROS
embalagem calendário:
Segunda-feira
Terça-feira
Quarta-feira
Quinta-feira
Sexta-feira
Sábado
Domingo
59
INDICAÇÕES A INCLUIR NO ACONDICIONAMENTO SECUNDÁRIO E
ACONDICIONAMENTO PRIMÁRIO
TEXTO PARA EMBALAGEM EXTERIOR E RÓTULO DO FRASCO
TEXTO PARA EMBALAGEM EXTERIOR DA EMBALAGEM COM BLISTER
1.
DENOMINAÇÃO DO MEDICAMENTO
SPRYCEL 50 mg comprimidos revestidos por película
Dasatinib
2.
DESCRIÇÃO DO(S) PRINCÍPIO(S) ACTIVO(S)
Cada comprimido revestido por película contém 50 mg de dasatinib.
3.
LISTA DOS EXCIPIENTES
Excipientes: contém lactose mono-hidratada.
Consultar o folheto informativo para informação adicional.
4.
FORMA FARMACÊUTICA E CONTEÚDO
56 comprimidos revestidos por película
60 x 1 comprimidos revestidos por película
60 comprimidos revestidos por película
5.
MODO E VIA(S) DE ADMINISTRAÇÃO
Via oral.
Consultar o folheto informativo.
6.
ADVERTÊNCIA ESPECIAL DE QUE O MEDICAMENTO DEVE SER MANTIDO
FORA DO ALCANCE E DA VISTA DAS CRIANÇAS
Manter fora do alcance e da vista das crianças.
7.
OUTRAS ADVERTÊNCIAS ESPECIAIS, SE NECESSÁRIO
8.
PRAZO DE VALIDADE
VAL.:
9.
CONDIÇÕES ESPECIAIS DE CONSERVAÇÃO
60
10.
CUIDADOS ESPECIAIS QUANTO À ELIMINAÇÃO DO MEDICAMENTO NÃO
UTILIZADO OU DOS RESÍDUOS PROVENIENTES DESSE MEDICAMENTO, SE
FOR CASO DISSO
11.
NOME E ENDEREÇO DO TITULAR DA AUTORIZAÇÃO DE INTRODUÇÃO NO
MERCADO
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Reino Unido
12.
NÚMERO(S) DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
EU/1/00/000/000 - 56 comprimidos revestidos por película (blisters)
EU/1/00/000/000 - 60 x 1 comprimidos revestidos por película (blisters de dose unitária)
EU/1/00/000/000 - 60 comprimidos revestidos por película (frasco)
13.
NÚMERO DO LOTE
Lote:
14.
CLASSIFICAÇÃO QUANTO À DISPENSA AO PÚBLICO
Medicamento sujeito a receita médica.
15.
INSTRUÇÕES DE UTILIZAÇÃO
16.
INFORMAÇÃO EM BRAILLE
SPRYCEL 50 mg
61
INDICAÇÕES MÍNIMAS A INCLUIR NAS EMBALAGENS “BLISTER” OU FITAS
CONTENTORAS
TEXTO PARA “BLISTER”
1.
DENOMINAÇÃO DO MEDICAMENTO
SPRYCEL 50 mg comprimidos
Dasatinib
2.
NOME DO TITULAR DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
BRISTOL-MYERS SQUIBB PHARMA EEIG
3.
PRAZO DE VALIDADE
VAL.:
4.
NÚMERO DO LOTE
Lote:
5.
OUTROS
embalagem calendário:
Segunda-feira
Terça-feira
Quarta-feira
Quinta-feira
Sexta-feira
Sábado
Domingo
62
INDICAÇÕES A INCLUIR NO ACONDICIONAMENTO SECUNDÁRIO E
ACONDICIONAMENTO PRIMÁRIO
TEXTO PARA EMBALAGEM EXTERIOR E RÓTULO DO FRASCO
TEXTO PARA EMBALAGEM EXTERIOR DA EMBALAGEM COM BLISTER
1.
DENOMINAÇÃO DO MEDICAMENTO
SPRYCEL 70 mg comprimidos revestidos por película
Dasatinib
2.
DESCRIÇÃO DO(S) PRINCÍPIO(S) ACTIVO(S)
Cada comprimido revestido por película contém 70 mg de dasatinib.
3.
LISTA DOS EXCIPIENTES
Excipientes: contém lactose mono-hidratada.
Consultar o folheto informativo para informação adicional.
4.
FORMA FARMACÊUTICA E CONTEÚDO
56 comprimidos revestidos por película
60 x 1 comprimidos revestidos por película
60 comprimidos revestidos por película
5.
MODO E VIA(S) DE ADMINISTRAÇÃO
Via oral.
Consultar o folheto informativo.
6.
ADVERTÊNCIA ESPECIAL DE QUE O MEDICAMENTO DEVE SER MANTIDO
FORA DO ALCANCE E DA VISTA DAS CRIANÇAS
Manter fora do alcance e da vista das crianças.
7.
OUTRAS ADVERTÊNCIAS ESPECIAIS, SE NECESSÁRIO
8.
PRAZO DE VALIDADE
VAL.:
9.
CONDIÇÕES ESPECIAIS DE CONSERVAÇÃO
63
10.
CUIDADOS ESPECIAIS QUANTO À ELIMINAÇÃO DO MEDICAMENTO NÃO
UTILIZADO OU DOS RESÍDUOS PROVENIENTES DESSE MEDICAMENTO, SE
FOR CASO DISSO
11.
NOME E ENDEREÇO DO TITULAR DA AUTORIZAÇÃO DE INTRODUÇÃO NO
MERCADO
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Reino Unido
12.
NÚMERO(S) DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
EU/1/00/000/000 - 56 comprimidos revestidos por película (blisters)
EU/1/00/000/000 - 60 x 1 comprimidos revestidos por película (blisters de dose unitária)
EU/1/00/000/000 - 60 comprimidos revestidos por película (frasco)
13.
NÚMERO DO LOTE
Lote:
14.
CLASSIFICAÇÃO QUANTO À DISPENSA AO PÚBLICO
Medicamento sujeito a receita médica.
15.
INSTRUÇÕES DE UTILIZAÇÃO
16.
INFORMAÇÃO EM BRAILLE
SPRYCEL 70 mg
64
INDICAÇÕES MÍNIMAS A INCLUIR NAS EMBALAGENS “BLISTER” OU FITAS
CONTENTORAS
TEXTO PARA “BLISTER”
1.
DENOMINAÇÃO DO MEDICAMENTO
SPRYCEL 70 mg comprimidos
Dasatinib
2.
NOME DO TITULAR DA AUTORIZAÇÃO DE INTRODUÇÃO NO MERCADO
BRISTOL-MYERS SQUIBB PHARMA EEIG
3.
PRAZO DE VALIDADE
VAL.:
4.
NÚMERO DO LOTE
Lote:
5.
OUTROS
embalagem calendário:
Segunda-feira
Terça-feira
Quarta-feira
Quinta-feira
Sexta-feira
Sábado
Domingo
65
B. FOLHETO INFORMATIVO
66
FOLHETO INFORMATIVO: INFORMAÇÃO PARA O UTILIZADOR
SPRYCEL 20 mg comprimidos revestidos por película
SPRYCEL 50 mg comprimidos revestidos por película
SPRYCEL 70 mg comprimidos revestidos por película
Dasatinib
Leia atentamente este folheto antes de tomar o medicamento.
Conserve este folheto. Pode ter necessidade de o reler.
Caso ainda tenha dúvidas, fale com o seu médico ou farmacêutico.
Este medicamento foi receitado para si. Não deve dá-lo a outros; o medicamento pode ser-lhes
prejudicial mesmo que apresentem os mesmos sintomas.
Se algum dos efeitos secundários se agravar ou se detectar quaisquer efeitos secundários não
mencionados neste folheto, informe o seu médico ou farmacêutico.
Neste folheto:
1.
O que é SPRYCEL e para que é utilizado
2.
Antes de tomar SPRYCEL
3.
Como tomar SPRYCEL
4.
Efeitos secundários possíveis
5.
Como conservar SPRYCEL
6.
Outras informações
1.
O QUE É SPRYCEL E PARA QUE É UTILIZADO
SPRYCEL é um tratamento para a leucemia em adultos com leucemia mielóide crónica (LMC)
que não estão a beneficiar do tratamento com imatinib. A leucemia é um cancro dos glóbulos brancos
do sangue. Estes glóbulos brancos geralmente ajudam o organismo a combater infecções. Em pessoas
com LMC, os glóbulos brancos denominados granulócitos começam a crescer sem controlo.
SPRYCEL inibe (impede) o crescimento destas células leucémicas.
SPRYCEL é também um tratamento para adultos com leucemia linfoblástica aguda (LLA) positiva
para o cromossoma Filadélfia (Ph+) e LMC linfoblástica que não estão a beneficiar de terapêuticas
prévias. Em pessoas com LLA, os glóbulos brancos chamados linfócitos multiplicam-se muito
rapidamente e têm uma vida muito longa. SPRYCEL inibe o aumento destas células leucémicas.
Se tiver quaisquer questões sobre o modo de acção de SPRYCEL ou porque este medicamento lhe foi
prescrito, consulte o seu médico.
2.
ANTES DE TOMAR SPRYCEL
SPRYCEL apenas lhe será prescrito por um médico com experiência em medicamentos para o
tratamento da leucemia.
Não tome SPRYCEL
se tem alergia (hipersensibilidade) ao dasatinib ou a qualquer outro componente de SPRYCEL.
Se pode ser alérgico, consulte o seu médico para aconselhamento.
Tome especial cuidado com SPRYCEL
se está a tomar medicamentos para fluidificar o sangue ou prevenir formação de coágulos
se tem problemas no fígado ou no coração, ou costumava ter
se começar a ter dificuldade em respirar, dor no peito ou tosse enquanto toma SPRYCEL:
podem ser sinais de retenção de líquido nos pulmões ou no peito.
67
Caso se inclua em alguma destas situações, contacte o seu médico. O seu médico irá verificar
regularmente a sua situação para confirmar se SPRYCEL está a ter o efeito desejado. Durante o
tratamento com SPRYCEL também lhe serão feitas regularmente análises ao sangue.
Crianças, adolescentes e SPRYCEL
SPRYCEL não é recomendado em doentes de idade inferior a 18 anos. A experiência da utilização de
SPRYCEL neste grupo etário é limitada.
Idosos e SPRYCEL
SPRYCEL pode ser usado por pessoas com idade superior a 65 anos nas mesmas doses dos outros
adultos.
Utilizar SPRYCEL com outros medicamentos
SPRYCEL é degradado principalmente pelo fígado. Alguns outros medicamentos também afectam o
fígado.
Os seguintes medicamentos não podem ser utilizados com SPRYCEL:
cetoconazol, itraconazol - são medicamentos antifúngicos
eritromicina, claritromicina, telitromicina - são antibióticos
ritonavir - é um medicamento antiviral
dexametasona - é um corticosteróide
fenitoína, carbamazepina, fenobarbital - são tratamentos para a epilepsia
rifampicina - é um tratamento para a tuberculose
famotidina, omeprazol - são medicamentos que bloqueiam os ácidos do estômago
Os medicamentos que neutralizam os ácidos do estômago (anti-ácidos como o hidróxido de alumínio/
hidróxido de magnésio) podem ser tomados até 2 horas antes ou 2 horas após tomar SPRYCEL.
Informe o seu médico se estiver a tomar algum destes medicamentos ou outros, ou se tiver tomado
algum recentemente. Incluem-se os medicamentos para fluidificar o sangue ou prevenir a formação
de coágulos; também inclui medicamentos obtidos sem receita médica, como os produtos derivados
de plantas (ex. Hipericão).
Gravidez e aleitamento
Se estiver grávida ou pensa poder estar, consulte imediatamente o seu médico. SPRYCEL não se
destina a ser utilizado durante a gravidez a não ser que claramente necessário. O seu médico
analisará consigo o risco potencial de tomar SPRYCEL durante a gravidez. Tanto os homens como as
mulheres a tomar SPRYCEL, serão aconselhados a utilizar um método contraceptivo eficaz durante o
tratamento.
Se estiver a amamentar, avise o seu médico. O aleitamento deve ser suspenso se estiver a tomar
SPRYCEL.
Condução de veículos e utilização de máquinas
Caso tenha efeitos secundários como tonturas e visão turva deverá ter precaução particular quando
conduzir ou utilizar máquinas. Desconhece-se se SPRYCEL irá afectar a sua capacidade de conduzir
ou utilizar máquinas.
Informações importantes sobre alguns componentes de SPRYCEL
SPRYCEL contém lactose. Se lhe foi diagnosticada uma intolerância a alguns açúcares, avise o seu
médico antes de tomar este medicamento.
3.
COMO TOMAR SPRYCEL
Tomar SPRYCEL sempre de acordo com as indicações do médico. Fale com o seu médico ou
farmacêutico se tiver dúvidas. SPRYCEL é prescrito para adultos.
68
A dose inicial habitualmente recomendada é de 70 mg para ser engolida duas vezes por dia:
um comprimido de manhã
um comprimido à noite
Os comprimidos têm de ser engolidos inteiros, não esmagados. Podem ser tomados durante ou fora da
refeição.
Dependendo de como responder ao tratamento, o seu médico poderá sugerir uma dose superior,
inferior ou mesmo interromper o tratamento por pouco tempo. Para doses superiores ou inferiores
pode ser necessária a associação de comprimidos de diferentes dosagens.
Os comprimidos podem-se apresentar em embalagens calendário. São embalagens de blister com
doses de SPRYCEL para 7 dias (14 comprimidos), indicando os dias da semana e os símbolos para a
manhã (o sol) e para a noite (a lua). Há setas a indicar o comprimido seguinte a ser tomado.
O objectivo é ajudá-lo a lembrar-se da toma do comprimido todos os dias de manhã e à noite.
Tal é importante para o tratamento ser eficaz.
Precauções especiais de manipulação de SPRYCEL
No caso, pouco provável, dos comprimidos estarem partidos, recomenda-se que as outras pessoas, para
além dos doentes, utilizem luvas quando manipularem SPRYCEL.
Durante quanto tempo tomar SPRYCEL
Tome SPRYCEL diariamente até que o seu médico lhe diga para parar. Assegure-se de que toma
SPRYCEL durante o período prescrito (receitado).
Se tomar mais SPRYCEL do que deveria
Se acidentalmente tomar demasiados comprimidos, avise o seu médico imediatamente. Poderá
precisar de cuidados médicos.
Caso se tenha esquecido de tomar SPRYCEL
Não tome uma dose a dobrar para compensar um comprimido que se esqueceu de tomar. Tome a
próxima dose à hora prevista.
Caso ainda tenha dúvidas sobre a utilização deste medicamento, fale com o seu médico ou
farmacêutico.
4.
EFEITOS SECUNDÁRIOS POSSÍVEIS
Como os demais medicamentos, SPRYCEL pode causar efeitos secundários, no entanto estes não se
manifestam em todas as pessoas.
Em qualquer das seguintes situações, avise o seu médico imediatamente:
caso tenha dor no peito, dificuldade em respirar, tosse e desmaio
caso tenha hemorragias inesperadas ou formação de nódoas negras sem ter tido uma lesão
caso note sangue no vomitado, nas fezes ou urina ou tenha as fezes escuras
caso tenha sinais de infecção como febre, arrepios fortes
Todos estes problemas podem ser sinais de efeitos secundários graves.
Efeitos secundários muito frequentes
É provável que estes afectem mais de 10 em cada 100 pessoas.
Coração e pulmões: falta de ar
Problemas digestivos: diarreia, sensação de doença ou doença (náuseas e vómitos)
Pele, cabelo, olho, gerais: erupção cutânea, febre, inchaço em volta das mãos e dos pés, dores de
cabeça, sensação de cansaço ou fraqueza, anorexia (falta de apetite), hemorragia
Dor: dores musculares
Os exames podem mostrar: valor baixo de número de plaquetas, valor baixo de número de glóbulos
brancos (neutropenia), anemia, líquido em volta dos pulmões, hemorragia gastrointestinal
69
Efeitos secundários frequentes
É provável que estes afectem entre 1 e 10 em cada 100 pessoas.
Infecções: pneumonia, infecção viral por herpes, conjuntivite, infecção respiratória superior
Coração e pulmões: palpitações, vermelhidão, pressão sanguínea elevada, tonturas e tosse
Problemas digestivos: alteração do apetite, alteração do paladar, barriga (abdómen) inchada ou
distendida, inflamação do cólon (intestinos), prisão de ventre, azia, ulceração na boca, aumento de
peso, diminuição de peso, gastrite
Pele, cabelo, olhos, geral: sensação de formigueiro, comichão, pele seca, acne, queda de cabelo,
transpiração excessiva, visão turva, olhos secos, hematomas (nódoas negras), depressão, insónia,
contusão
Dor: dor nas articulações, inflamação muscular, dor no peito, dor em volta das mãos e dos pés,
arrepios, dor abdominal (barriga), fraqueza muscular
Os exames podem mostrar: líquido em volta do coração, líquido nos pulmões, arritmia, neutropenia
febril
O seu médico verificará alguns destes efeitos durante o tratamento.
Se algum dos efeitos secundários se agravar ou se detectar quaisquer efeitos secundários não
mencionados neste folheto, informe o seu médico ou farmacêutico.
5.
COMO CONSERVAR SPRYCEL
Manter fora do alcance e da vista das crianças.
Não utilize SPRYCEL após o prazo de validade impresso no rótulo, blister ou embalagem exterior, a
seguir a VAL. O prazo de validade corresponde ao último dia do mês indicado.
O medicamento não necessita de quaisquer precauções especiais de conservação.
Os medicamentos não devem ser eliminados na canalização ou no lixo doméstico. Pergunte ao seu
farmacêutico como eliminar os medicamentos de que já não necessita. Estas medidas irão ajudar a
proteger o ambiente.
6.
OUTRAS INFORMAÇÕES
Qual a composição de SPRYCEL
A substância activa é o dasatinib. Cada comprimido revestido por película contém 20 mg,
50 mg ou 70 mg de dasatinib.
Os outros componentes são:
Núcleo do comprimido: lactose mono-hidratada, celulose microcristalina, croscarmelose
sódica, hidroxipropilcelulose, estereato de magnésio
Revestimento: hipromelose, dióxido de titânio, macrogol 400
Qual o aspecto de SPRYCEL e conteúdo da embalagem
SPRYCEL 20 mg: o comprimido revestido por película é branco a quase branco, biconvexo, redondo
com a marcação "BMS" numa das faces e "527" na outra face.
SPRYCEL 50 mg: o comprimido revestido por película é branco a quase branco, biconvexo, oval com
a marcação "BMS" numa das faces e "528" na outra face.
SPRYCEL 70 mg: o comprimido revestido por película é branco a quase branco, biconvexo, redondo
com a marcação "BMS" numa das face e "524" na outra face.
70
SPRYCEL está disponível em embalagens contendo 56 comprimidos revestidos por película, em 4
blisters cada um com 14 comprimidos revestidos por película, e em embalagens contendo
60 comprimidos revestidos por película em blisters de dose unitária perfurados.
SPRYCEL está também disponível em frascos com fecho resistente à abertura por crianças, contendo
60 comprimidos revestidos por película. Cada embalagem contém um frasco.
É possível que não sejam comercializadas todas as apresentações.
Titular da Autorização de Introdução no Mercado e Fabricante
Titular da Autorização de Introdução no Mercado
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Reino Unido
Fabricante
Bristol-Myers Squibb
Rue du Docteur André Gilles
Epernon F-28230
França
71
Para quaisquer informações sobre este medicamento, queira contactar o representante local do Titular
da Autorização de Introdução no Mercado:
Belgique/België/Belgien
BRISTOL-MYERS SQUIBB BELGIUM SPRL/BVBA
Tél/Tel: +32 2 352 74 60
Luxembourg/Luxemburg
BRISTOL-MYERS SQUIBB BELGIUM SPRL/BVBA
Tél/Tel: +32 2 352 74 60
Česká republika
BRISTOL-MYERS SQUIBB SPOL. S R.O.
Tel: +420 221 016 111
Danmark
BRISTOL-MYERS SQUIBB
Tlf: +45 45 93 05 06
Magyarország
BRISTOL-MYERS SQUIBB
GYÓGYSZERKERESKEDELMI KFT
Tel.: +36 1 301 9700
Malta
BRISTOL-MYERS SQUIBB S.R.L.
Tel: +39 06 50 39 61
Deutschland
BRISTOL-MYERS SQUIBB GMBH & CO. KGAA
Tel: +49 89 121 42-0
Nederland
BRISTOL-MYERS SQUIBB BV
Tel: +31 34 857 42 22
Eesti
BRISTOL-MYERS SQUIBB EESTI AS
Tel: +372 640 1301
Norge
BRISTOL-MYERS SQUIBB
Tlf: +47 67 55 53 50
Ελλάδα
BRISTOL-MYERS SQUIBB Ε.Π.Ε.
Τηλ: +30 2 10 62 49 300
Österreich
BRISTOL-MYERS SQUIBB GESMBH
Tel: +43 1 60 14 30
España
BRISTOL-MYERS SQUIBB, S.L.
Tel: +34 91 456 53 00
Polska
BRISTOL-MYERS SQUIBB POLSKA SP. Z O.O.
Tel. +48 22 5796666
France
BRISTOL-MYERS SQUIBB SARL
Tél: + 33 (0)810 410 500
Portugal
BRISTOL-MYERS SQUIBB FARMACÊUTICA
PORTUGUESA, LDA
Tel: +351 21 440 70 00
Ireland
Slovenija
BRISTOL-MYERS SQUIBB PHARMACEUTICALS LTD BRISTOL-MYERS SQUIBB SPOL. S R.O.
Tel: +386 1 236 47 00
Tel: +353 (1 800) 749 749
Ísland
VISTOR HF
Sími: +354 535 7000
Slovenská republika
BRISTOL-MYERS SQUIBB SPOL. S R.O.
Tel: + 421 2 59298411
Italia
BRISTOL-MYERS SQUIBB S.R.L.
Tel: +39 06 50 39 61
Suomi/Finland
OY BRISTOL-MYERS SQUIBB (FINLAND) AB
Puh/Tel: +358 9 251 21 230
Κύπρος
ΑΚΗΣ ΠΑΝΑΓΙΩΤΟΥ & ΥΙΟΣ Ε.Π.Ε.
Τηλ: +357 22 677038
Latvija
BRISTOL-MYERS SQUIBB POLSKA SP.Z.O.O.
PĀRSTĀVNIECĪBA LR
Tel: +371 7103131
Sverige
BRISTOL-MYERS SQUIBB AB
Tel: +46 8 704 71 00
United Kingdom
BRISTOL-MYERS SQUIBB PHARMACEUTICALS LTD
Tel: +44 (0800) 731 1736
Lietuva
BRISTOL-MYERS SQUIBB POLSKA SP.Z.O.O.
ATSTOVYBĖ
Tel. +370 5 2790 762
72
Este folheto foi aprovado pela última vez em
Informação pormenorizada sobre este medicamento está disponível na Internet no site da Agência
Europeia do Medicamento (EMEA) http://www.emea.europa.eu/
Também existem links para outros sites sobre doenças raras e tratamentos.
73