Resumo do livro de histologia – Por Carolina Isidoro MEDUERJ 2012
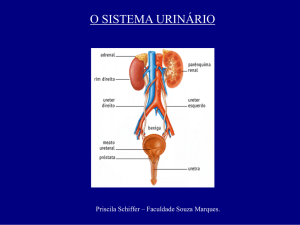
Aparelho urinário
É formado pelos dois rins, dois ureteres, a bexiga e a uretra. Esse aparelho contribui
para a manutenção da homeostase, produzindo urina através da qual são eliminados diversos
resíduos do metabolismo e água, eletrólitos e não-eletrólitos em excesso no meio interno. Essas
funções se realizam por meio de um processo complexo que envolve filtração, absorção ativa,
absorção passiva e secreção. Os rins secretam hormônios como a renina, que participa da
regulação da pressa sangüínea, e a eritropoetina que estimula a produção de eritrócitos. Alem
disso, o rim também participa da ativação da vitamina D3.
Rim: tem a forma de um grão de feijão, com uma borda convexa e a outra côncava, na
qual se situa o hilo, onde entram e saem vasos sanguíneos. O hilo contem 2 ou 3 cálices, que se
reúnem para formar a pélvis renal, parte superior e dilatada do ureter. O rim é constituído pela
cápsula de tecido conjuntivo denso, a zona cortical e a zona medular.
A zona medular é formada por 10 a 18 pirâmides medulares cujos vértices, papilas,
fazem saliência nos cálices renais. Da base da pirâmide partem os raios medulares que
penetram na cortical. Cada lobo renal é formado por uma pirâmide e o tecido cortical que recobre
seus lados e sua base.
Cada rim é constituído por milhões de néfrons, a unidade funcional dos rins. O néfron é
formado por um corpúsculo renal, pelo túbulo contorcido proximal, pelas partes delgadas e
espessas da alça de Henle e pelo túbulo contorcido distal.
Corpúsculos renais e filtração do sangue: o corpúsculo renal é formado por um tufo de
capilares envolvido pela cápsula de Bowman. Entre os dois folhetos dessa cápsula existe o
espaço capsular, que recebe o filtrado.
Cada corpúsculo renal tem um pólo vascular pelo qual penetra a arteríola aferente e sai
a arteríola eferente, e um pólo urinário, onde nasce o túbulo contorcido proximal.
O folheto externo da cápsula de Bowman é constituído por um epitélio simples
pavimentoso, que se apóia na lâmina basal e numa fina camada de fibras reticulares. O conjunto
constitui uma membrana basal. As células do folheto interno modificam-se durante o
desenvolvimento embrionário, adquirindo características próprias. Essas células são chamadas
de podócitos e formadas pelo corpo celular, da onde partem diversos prolongamentos primários
que dão origem aos prolongamentos secundários. Os podócitos localizam-se sobre uma
membrana basal, porem o contato entre os dois é feito pelos prolongamentos secundários do
podócito.
Entre os prolongamentos secundários dos podócitos existem espaços denominados
fendas de filtração, fechados por uma membrana. Os capilares glomerulares são do tipo
fenestrado sem diafragma nos poros. Há uma membrana basal que reveste a superfície externa
dos capilares glomerulares. Admite-se que esta membrana basal seja a principal barreira na
filtração glomerular. Essa membrana é constituída por três partes: a lâmina rara, interna, em
contato com às células endoteliais e contendo fibronectina que estabelece ligações com as
células; a lâmina densa, um feltro de colágeno tipo IV e laminina numa matriz que contém
proteoglicano eletricamente negativo; e a lamina rara externa em contato como os podócitos. As
moléculas como carga negativa retêm moléculas carregadas positivamente. Já o colágeno e a
laminina constituem uma barreira física a macromoléculas.
Os glomérulos são formados por capilares arteriais, cuja pressão hidrostática ‘re muito
elevada em relação aos outros capilares. O filtrado glomerular tem composição semelhante a do
plasma sangüíneo, porém quase não possui proteínas.
Células mesangiais: presentes nos capilares glomerulares em certas regiões. Há pontos
em que a membrana basal se constitui como uma membrana comum a dois ou mais capilares. É
principalmente neste espaço entre os capilares que encontramos as células mesangiais. Essas
células são contráteis e tem receptores para angiotensina II. A ativação desses receptores
reduzem o fluxo sangüíneo glomerular. Possuem também receptores para o hormônio ou fator
natriurético, hormônio vasodilatador que relaxa as células mesangiais, aumentando o volume de
sangue nos capilares e a área disponível para filtração. As células mesangiais têm ainda outras
funções: dão suporte estrutural ao glomérulo, sintetizam MEC, fagocitam e digerem substancias
normais e patológicas retidas na barreira de filtração, e produzem moléculas biologicamente
ativas, como prostaglandinas e endotelinas. As endotelinas causam contração da musculatura
lisa das arteríolas aferentes e eferentes do glomérulo.
Túbulo contorcido proximal: no pólo urinário do glomérulo, o folheto parietal da cápsula
de Bowman se continua com o epitélio cubóide ou colunar baixo do túbulo contorcido proximal.
Esse túbulo é maior do que o túbulo distal.
As células do túbulo proximal têm o citoplasma fortemente acidófilo devido à presença
de numerosas mitocôndrias alongadas. O citoplasma apical apresenta microvilos, que formam a
orla em escova. As células são largas e possuem um núcleo esférico. Os túbulos proximais
possuem uma luz ampla e são circundados por muitos capilares sanguíneos.
O citoplasma apical das células dos túbulos proximais possui canalículos que partem da
base dos microvilos e aumentam a capacidade de o túbulo proximal absorver macromoléculas.
Nos canalículos se formam vesículas de pinocitose, que introduzem na célula macromoléculas
que atravessaram a barreira de filtração glomerular. As vesículas se fundem com os lisossomos
e as macromoléculas são digeridas. Na sua parte basal, essas células apresentam abundantes
mitocôndrias e prolongamentos laterais que interdigitam com os da célula vizinha. A bomba de
sódio responsável pelo transporte de sódio para fora das células localiza-se nessas membranas
basolaterais. O filtrado glomerular passa para o túbulo contorcido proximal, onde começa o
processo de absorção e excreção. Esse segmento do néfron absorve a totalidade da glicose e
dos aminoácidos contidos no filtrado glomerular e aproximadamente 85% da água e do NaCl.
Absorve também Ca+2 e PO4-2. Glicose, aminoácidos e íons são absorvidos por transporte ativo,
porém a água acompanha passivamente essas substâncias.
O túbulo proximal também secreta creatinina e substâncias estranhas ao organismo.
Esse processo ativo é conhecido como secreção tubular.
Alça de Henle: é uma estrutura em forma de U que consiste em um segmento espesso e
um segmento delgado. O segmento espesso tem estrutura tem estrutura muito semelhante a do
túbulo contorcido distal. O segmento descendente da parte espessa estreita-se e se continua
como a parte descendente delgada da alça de Henle. O lúmen desse segmento do néfron é
largo porque a parede da alça é formada por células achatadas.
Aproximadamente 1/7 dos corpúsculos se localizam próximo à junção córtico-medular,
fazendo parte dos néfrons justamedulares. Os outros são chamados de néfrons corticais. Os
néfrons justamedulares desempenham o importante papel de estabelecer um gradiente de
hipertonicidade no interstício da medula renal, que é a base funcional para os rins produzirem
uma urina hipertônica. Os néfrons justamedulares têm alças de Henle muito longas. Estas alças
têm um segmento espesso curto, um segmento delgado longo, descendente e ascendente, e um
curto segmento espesso ascendente. A alça de Henle participa da retenção de água. A alça de
Henle participa retenção de água. Ela cria um gradiente de hipertonicidade no interstício medular
que influencia a concentração de urina, à medida que ela passa pelos ductos coletores. Embora
o segmento delgado descendente da alça de Henle seja completamente permeável à água, o
segmento ascendente é impermeável. No segmento espesso ascendente, o cloreto de sódio é
transportado ativamente para fora da alça, para estabelecer o gradiente medular.
Túbulo contorcido distal: após curto trajeto na cortical, a parte espessa da alça de Henle
torna-se tortuosa e passa a ser chamada de túbulo contorcido distal, também revestido por
epitélio cúbico simples. As células do túbulo distal são menores que a do túbulo proximal, ano
tem orla estriada, são menos acidófila (menor quantidade de mitocôndrias). As células dos
túbulos distais têm invaginações da membrana baso-lateral e acúmulo de mitocôndrias. O túbulo
contorcido distal encosta-se ao corpúsculo de Malpighi do mesmo néfron e, nesse local, sua
parede se modifica. Suas células tornam-se cilíndricas, altas, com núcleos alongados e próximos
uns dos outros. A maioria das células tem o aparelho de Golgi na região basal. Esse segmento
modificado é a mácula densa. Esta é sensível ao conteúdo iônico e ao volume de água no fluido
tubular, produzindo moléculas sinalizadoras que promovem a liberação da enzima renina na
circulação.
No túbulo contorcido distal existe uma troca iônica, na presença de quantidade suficiente
de aldosterona. Há absorção de sódio e potássio é secretado. Este mecanismo influencia o
conteúdo de sais e água no organismo. O túbulo distal também secreta os íons hidrogênio e
amônia para a urina.
Túbulos e ductos coletores: a urina passa dos túbulos contorcidos distais para os túbulos
coletores, que se dirigem para as papilas. Os túbulos coletores mais delgados são revestidos por
epitélio cúbico. A medida que se fundem e se aproximam das papilas, suas células ficam mais
altas, até se transformarem em cilíndricas.
Em toda a sua extensão, os tubos coletores são formados por células cujos limites
entres elas são nítidos. Essas células são pobres em organelas. Os ductos coletores da medula
participam dos mecanismos de concentração de urina.
Aparelho justaglomerular: próximo ao corpúsculo de Malpighi, a arteríola aferente não
tem membrana elástica interna e suas células musculares apresentam-se modificadas. Essas
células são chamadas justaglomerulares e têm núcleos esféricos e citoplasma carregado de
grânulos de secreção. A secreção desses grânulos participa da regulação da pressão do
sangue. A macula densa do túbulo distal geralmente localiza-se próximo às células
justaglomerulares, formando com estas um conjunto conhecido como aparelho justaglomerular.
Também fazem parte desse aparelho células mesangiais extraglomerulares.
Células justaglomerulares apresentam características de células secretoras de
proteínas, como RER abundante e aparelho de Golgi desenvolvido.
As células justaglomerulares produzem a enzima renina. A renina não atua diretamente
ela aumenta a pressão arterial e a secreção de aldosterona, por intermédio de
angiotensinogênio. Atuando sobre o angiotensinogênio, a renina libera um decapeptídeo, a
angiotensina I. Uma enzima do plasma remove dois aminoácidos, formando angiotensina II.
Os principais efeitos fisiológicos da angiotensina II são os de aumentar a pressão
sanguínea e a secreção de aldosterona pela glândula adrenal. A aldosterona é um hormônio que
inibe a excreção de sódio pelos rins. A deficiência em sódio é um estimulo para a liberação de
renina. Inversamente o excesso de sódio no sangue deprime a secreção de renina.
Circulação sanguínea: cada rim recebe sangue por uma artéria renal, que, antes de
penetrar no órgão divide-se geralmente em dois ramos: um ventral e outro dorsal. Ainda no hilo,
esses ramos dão origem às artérias interlobares que seguem entre as pirâmides renais. Na
altura da junção córtico-medular, as artérias interlobares formam as aciformes que percorrem
paralelamente à cápsula, entre o córtex e a medula. Das aciformes partem as artérias
interlobulares que percorrem perpendicular à cápsula. Das artérias interlobulares originam-se as
arteríolas eferentes que se ramificam novamente para formar a rede capilar peritubular,
responsável pela oxigenação e nutrição da cortical e remoção dos refugos do metabolismo.
Essas arteríolas formam também os vasos retos, vasos longos e retilíneos que se dirigem para a
medular, fornecendo oxigênio e nutrientes a esta.
Os capilares das parte superficial da cortical se reúnem para formar as veias estreladas,
que se unem às interlobulares e vão formar as veias arciformes que dão origem às interlobares.
Estas convergem para formar a veia renal.
Interstício renal: como é denominado o espaço entre os néfrons e vasos sanguíneos e
linfáticos. O interstício é muito escasso na cortical, porém aumenta na medular. Ele contém
pequenas quantidades de tecido conjuntivo, com fibroblastos e algumas fibras colágenas. Na
medular, a substancia amorfa é bem hidratada e rica em proteoglicanos. No interstício da medula
existem células intersticiais, que contém gotículas lipídicas no citoplasma e participam da
produção de prostaglandinas e prostaciclinas. Estas células produzem 855 do hormônio
eritropoetina lançado no sangue, o restante é produzido pelo fígado. A lesão nos rins pode levar
a uma profunda anemia, já que o fígado não é capaz de suprir toda produção de eritropoetina.
Bexiga e vias urinárias: a bexiga e as vias urinarias armazenam e conduzem para o
exterior a urina formada pelos rins. Os cálices, ureter, a pélvis e a bexiga possuem a mesma
estrutura básica.
A mucosa é formada por epitélio de transição e a lamina própria é constituída de tecido
conjuntivo que varia do frouxo ao denso.
As células mais superficiais do epitélio de transição são responsáveis pela barreira
osmótica entre a urina e os fluidos teciduais. Nesta célula, a membrana plasmática em contato
com a urina é especializada, apresentando placas espessas separadas por faixas delgadas.
Esta membrana é sintetizada pelo Golgi e tem uma composição química peculiar: os
cerebrosídeos constituem o principal componente da fração dos lipídeos polares.
A túnica muscular é formada por uma camada longitudinal interna e uma circular
externa. A partir da porção inferior do ureter aparece uma camada longitudinal externa. Na parte
proximal da uretra, a musculatura da bexiga, forma o esfíncter interno da mesma.
O ureter atravessa obliquamente a parede da bexiga. A parte do ureter colocada na
parede da bexiga contem apenas músculo longitudinal. As vias urinarias são envolvidsas
externamente por uma membrana adventícia, exceto a aprte superior da bexiga que é coberta
por uma membrana serosa.
Uretra: é um tudo que leva a urina da bexiga para o exterior, no ato da micção. No sexo
,masculino, a uretra dá passagem ao esperma durante a ejaculação. No sexo feminino é um
órgão exclusivamente do aparelho urinário.
A uretra masculina possui 3 porções: prostática, membranosa e cavernosa. A prostática
situa-se no interior da próstata, onde se abrem os ductos que transportam as secreções
prostáticas. É revestida por epitélio de transição.
A uretra membranosa é revestida por epitélio pseudo-estratificado colunar. Nesta parte
da uretra existe o esfíncter externo da uretra. A uretra cavernosa localiza-se no corpo cavernoso
do pênis. Próximo a sua extremidade externa, a luz da uretra cavernosa dilata-se, formando a
fossa navicular. O epitélio é pseudo-estratificado colunar, com áreas de estratificado
pavimentoso. As glândulas de Littré são do tipo mucoso e encontradas em toda extensão da
uretra, principalmente na parte peniana.
A uretra feminina é um tubo revestido por epitélio plano estratificado coma reas de
epitélio pseudo-estratificado colunar. Próximo a sua abertura no exterior, a uretra feminina possui
um esfíncter de músculo estriado.