1
SIDADE DO SUL DE SANTA CATARINA
CURSO DE ENFERMAGEM
PROFESSORA: MARY ROSANE QUIRINO POLLI ROSA
ANO 2012
Unidade XI - Assistência de enfermagem à pacientes com problemas dermatológicos
11.1 Dermatite de contato
A. Conceitos
Irritação da pele após contato com determinada substância. Existem dois tipos de dermatite, a
por irritação e alérgica.
A dermatite de contato por irritação é produzida por substâncias que simplismente irritam a pele
ou têm sobre ela efeito tóxico direto, tais como ácidos, álcalis, solvente e detergentes. Não há
processo imunológico envolvido.
Dermatite alérgica é uma reação de hipersensibilidade tardia que surge em resposta a uma
ampla gama de alérgenos comuns do ambiente, ligando-se a coponentes proteináceos da pele, para
formar o antígenos sensibilizante. A sensibilização desenvolve-se 10 a 14 dias após a exposição
inical, e exposições subsequentes desencadeiam a reação eczematosa em um a sete dias
(hipersensibilidade tardia).
A DC tem etiologia exógena, desencadeada pelo contato de substâncias com a pele. Existem
quatro tipos básicos de DC: irritativa, alérgica, fototóxica e fotoalérgica.
DC Fototóxica e Fotoalérgica
Na DC fototóxica e fotoalérgica o mecanismo fisiopatogênico é o mesmo que na DCI e DCA
respectivamente, porém a presença da luz ultravioleta se faz necessária para que a substância se
torne irritante ou sensibilizante.
B. Etiologia
- Irritativa: frequente lavagem das mãos; detergente; urina; cosméticos, suor; tecidos em costureiras
por fricção;
- Alérgica: pentadecilcatecol (alérgenos dos arbustos – cajueiro, mangueira e árvore gingko;
parafenillenodiamina – tinturas de cabelo; mercaptobenxotiazol e tiurano – componentes da
barracha; etilenodiamina (conservante existente em vários medicamentos; medicamentos tópicos
(neomicina anestésicos como a benzocaína, anti-histamínicos tópicos), conservantes (merthiolate),
veículos (glicerol) e cosméticos (fragâncias) É necessáriaa uam história detalhada da profissão,
passatempos, hábitos, roupas, cosmésticos e medicações tópicas, para identificar o agentes
sensibilizante.
C. Manifestações
-
As erupções têm inicio no ponto em que o agente causal toma contato com a pele, são eles:
prurido
ardência
edema
pápulas
vesículas
formação de crostas
ressecamento e descamação
espessamento da pele (liquinificação); invasão bacteriana.
2
D.Diagnóstico
Baseado nas manifestações e história detalhada, teste de contato.
E) Tratamento
- retirada do agente etiológico
- corticosteróides
- anti-histamínicos
- repouso.
- banhos suavizantes e emolientes tópico
- antibióticos.
F) Assistência de enfermagem
- Observar sinais de infecção secundaria e comunicar
- Instruir o cliente
- como aliviar o prurido com banhos de aveia e cremes emolientes
- evitar o calor, atrito – todos são irritantes externos
- evitar expor a pele ao agente etiológico
- usar luvas protetoras ao usar sabão e água
- lavar rigorosamente após exposição à antígenos
- proteger a pele do traumatismo, luz solar excessiva, vento e rápida modificação da
temperatura enquanto a dermatite é ativa.
11.2 Psoríase (o termo psoríase deriva do grego "psora" que significa "coçar", "erupção")
Uma célula de pele em condições normais leva 14 dias para se mover da camada basal para a
camada córnea, de onde se solta após 14 dias de desgaste. Assim, a vida de uma célula de pele
normal dura 28 dias. Na psoríase, essa vida é de apenas 4 dias. Esse ciclo acelerado não permite a
maturação da célula. Em consequência, a camada córnea fica espessa e escamosa, produzindo o
quadro típico da psoríase.
Psoríase é uma doença crônica recorrente caracterizada por proliferação da epiderme e
alternância de remissões parciais e exacerbações. Ela ocorre em 2 a 3% da população geral. Afeta
homens e mulheres igualmente.
A. Etiologia
Sua causa é desconhecida, sendo que diversos fatores causam seu desencadeamento ou
exacerbação, tais como traumas físicos, químicos, cirúrgicos, inflamações, infecções, estresse e
determinadas drogas (lítio, beta-bloqueadores, antiinflamatórios não hormonais, etc.). Atualmente
acredita-se que até mesmo hábitos alimentares sejam fatores importantes na patogênese desta
doença. A disposição genética é fator determinante para a manifestação da doença, e vem sendo
estudada extensivamente nestes últimos anos, sendo que familiares de pacientes com psoríase
possuem um risco aumentado de desenvolver a doença.
B. Manifestações clínicas
- os sinais e sintomas mais comuns de psoríase são prurido e dor ocasional de lesões secas, rachadas
e encrostadas;
- placas eritematosa em geral bem definidas recobertas por escamas prateadas;
- afeta simetricamente joelhos, cotovelos, tórax, couro cabeludo, nas costas, unhas e dorso das
mãos.
C. Diagnóstico
- Avaliação das lesões
3
- História familiar
D. Tratamento
- exposição ao sol ou a luz ulravioleta B (UVB)- tem propriedades anti-inflamatória,
antiproliferativa e imunossupressora;
- cremes e pomadas de corticosteróides após o banho para facilitar a absorção;
- Ceratolíticos / Hidratantes (Acido salicílico)
- medicação sistêmica como o metotrexato, ciclosporina, hidroxiuréia, retinóides.
E. Assistência de enfermagem
- Explicar ao cliente que não há cura, mas que o distúrbio pode ser atenuado ou controlado
- Oferecer acompanhamento psicológico
- Observar efeitos colaterais dos medicamentos.
- Monitorar exames de laboratório.
- Orientar que evite fatores que provoquem irritação e estresse emocional
- Orientar para que tome banho diário de banheira para amolecer as escamas, secar-se com toalha
macia e em toque, e aplicar emolientes depois de removê-las.
- Orientar para evitar auto-medicação
- Estar atento as queixas de desconforto nas articulações
- Ajudar na auto-aceitação.
Unidade XIII - Assistência de enfermagem à pacientes com alteração da função
musculoesquelética.
13.1Artrite e artrose
ARTROSE
A. Conceito
São doenças articulares caracterizadas pela degeneração (desgaste) da cartilagem (camada
que reveste a extremidade do osso no interior da articulação). Quase sempre cursam com
deformidade articular e raramente apresentam, na sua forma primária, sinais inflamatórios sobre a
articulações.
B. Etiologia
- Tendência familiar
- Agressão mecânica prolongada
- Uso contínuo e abusivo de uma determinada articulação.
C. Manifestações
Desconforto articular, cansaço → DOR → DEFORMIDADE e LIMITAÇÃO DO MOVIMENTO
Subir e descer escadas, caminhadas longas fica difícil.
Pode haver crepitação.
Pés deformados e rígidos.
D. Diagnóstico
Exame físico, anamnese, história familiar, Radiografia.
E. Tratamento
4
Não há tratamento definitivo, as lesões tendem a permanecer e serem progressivas.
Atualmente existem drogas específicas para bloquear o processo de desgaste, que aliados às novas
técnicas cirúrgicas e aos diversos procedimentos termais (banhos, duchas, calor local) contribuem
para alivio das dores e recuperação do paciente.
Medicamentos: anti-inflamatórios; Condroprotetores (sulfato de glicosamina);
Fisioterapia
Acupuntura
Injecção intra-articular (ácido hialurônico- efeito modificador da estrutura).
F. Assistência de enfermagem
- Aplicação de calor
- Repouso
- Adaptação de calçados corretivos.
- Articulações inflamadas colocar dispositivos
- Exercícios específicos pra fortalecer músculos e restaurar articulações
- Evitar tensão e estiramento excessivo da articulação afetada.
- Trabalhar o auto-cuidado e independência
- Permitir que realize suas atividades
- Auxiliá-lo se necessário
- Quando indicada orientar cirurgia
- Fornecer muletas/andadores
- Estimular participação no trabalho-vida social
- Compreendê-lo perante reações emocionais à doença
- Avaliar história dietética e orientá-lo seleção de alimentos
- Avaliar seu conhecimento quanto a doença, sinais de exacerbações e tratamento.
13.2 BURSITE
• Inflamação da bursa (são bolsas que evitam o atrito entre as articulações). São estruturas
que rodeiam a articulação.
13.3 Síndrome do Impacto
• É o que antigamente chamava-se de “reumatismo” ou “bursite” do ombro
•
Síndrome de impacto é uma doença causada pelo atrito que ocorre nos tendões que
movimentam os ombros. Este atrito pode ocorrer: o úmero e o acrômio. Ocorre
principalmente ao deitar ou trabalhar com o braço elevado e/ou abduzido (aberto
lateralmente). Isto ocorre porque nessas situações diminui o espaço entre o úmero e o
acrômio.
Fatores causadores
• Ósseo
a) Forma e espessura do acrômio, normal é ser fino (tipo I). Quando é curvo (tipo II), ganchoso (tipo
III) ou espesso há uma diminuição do túnel do deslizamento dos tendões.
b) Degeneração da articulação acromioclavicular – o envelhecimento dessa articulação pode causar
compressão dos tendões.
5
SINTOMAS
• A dor é o principal sintoma, geralmente piora á noite e ao trabalhar com o braço elevado.
• Fraqueza do membro.
• Crepitação
• Dificuldades para os afazeres domésticos
DIAGNÓSTICO
• Anamnese e exame físico; RX; ultra-som ou ressonância magnética.
TRATAMENTO
• Medicação, fisioterapia, acupuntura, correção de vícios posturais e reforço muscular
contínuo.
• Quando não ocorre melhora completa dos sintomas ou estes são recorrentes indica-se a
videoartroscopia
ASSISTÊNCIA DE ENFERMAGEM
• Incentivar repouso fisico e mental
• Reforçar a importância da fisioterapia e acupuntura
• Reforçar importância dos exercícios de fortalecimento e aplicação gelo local
• Reforçar o auto cuidado em relação a postura corporal
• Encaminhar ao serviço de psicologia s/n
13.4 Osteomielite
A. Conceito
É uma infecção por microorganismos que invadem os ossos. Três vias definem as principais
formas de osteomielite, são elas:
1. disseminação hematogênica;
2. contaminação após traumatismos cirúrgico ou não cirúrgico;
3. disseminação a partir do tecido contíguo.
B. Etiologia
- staphylococcus aureus – 60% dos casos;
- s. epidermids – 30% dos casos e
- streptococos, os bacilos gram-negativos.
C. Manifestações
6
- febre, calafrios, e mal estar;
- dor localizada, eritema, calor e edema,
- mobilidade limitada.
D. Diagnóstico
- Radiografia – edema das partes moles
- Cintilografia óssea e ressonância magnética.
- Exames de laboratório: hemograma, proteína C reativa e VHS
- Cultura de secreção.
E. Tratamento
- terapia antimicrobiana.
- desbridamento cirúrgico.
F. Assistência de enfermagem
-
Administrar analgésicos, conforme prescrito.
-
Instruir o paciente sobre as medidas de conforto.
-
Elevar o membro afetado para reduzir o edema.
-
Apoiar o membro afetado tanto acima quanto abaixo da área afetada.
-
Proporcionar tratamentos locais como curativo.
-
Monitorar dor
-
Estimular ingesta hídrica
-
Realizar controle de diurese se necessário.
-
Proporcionar dieta rica em vitamina C e D para promover a cicatrização.
-
Educar o paciente sobre: restrição de atividades; técnicas de autocuidado; cuidado domiciliar.
Unidade XIV - Assistência de enfermagem à pacientes com doenças no tecido conjuntivo
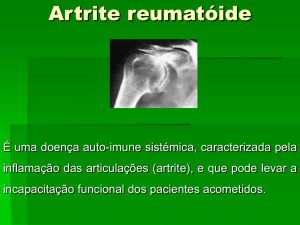
14.1 Artrite Reumatóide - AR
A. Conceito
A artrite reumatóide (AR) e uma doença inflamatória sistêmica, crônica e progressiva, que
acomete preferencialmente a membrana sinovial das articulações, podendo levar a destruição óssea
e cartilaginosa.
É uma doença auto-imune de etiologia desconhecida, caracterizada por poliartrite periférica,
que leva a deformidade e destruição das articulações em virtude de erosões ósseas e da cartilagem.
Trata-se de uma condição que acomete cerca de 0,5% a 1% da população mundial adulta . Ha
predomínio no sexo feminino. Inicia-se geralmente entre 30 a 40 anos e sua incidência aumenta com
a idade. É uma doença inflamatória crônica que se caracteriza por apresentar sinovite, envolvendo
principalmente as articulações periféricas de mão, punhos de forma simétrica e persistente, que pode
levar ao aparecimento de deformidades e incapacidade funcional importante. A AR encurta a
sobrevida e gera um impacto significativo na qualidade de vida na maoria dos pacientes afetados.
B Sinais e sintomas e diagnóstico.
O diagnóstico da AR é estabelecido considerando-se achados clínicos e exames
complementares. De acordo com o Colégio Americano de Reumatologia o diagnóstico de artrite
7
reumatóide é feito quando pelo menos 4 dos seguintes critérios estão presentes por pelo menos 6
semanas:
1. Rigidez matinal: rigidez articular durando pelo menos uma hora.
2. Artrite de três ou mais áreas: pelo menos três áreas articulares com edema de partes moles ou
derrame articular, observado pelo médico.
3. Artrite de articulações das mãos (punho, interfalangeanas proximais e metacarpofalangeanas).
4. Artrite simétrica.
5. Nódulo reumatóide.
6. Fator reumatóide (FR) sérico.
7. Alterações radiográficas: erosões ou descalcificações localizadas em radiografias de mãos e
punhos.
Na avaliação laboratorial o fator anti nuclear (FAN) pode ser encontrado em cerca de 75%
dos casos já no início da doença. Anticorpos contra filagrina/profilagrina e anticorpos contra
peptídio citrulinado cíclico (PCC) são encontrados nas fases mais precoces da doença. As provas de
atividade inflamatória como o VHS e a proteína C reativa correlacionam-se com a atividade da
doença. Exames de imagem podem ser solicitados desde que avaliados pelo médico reumatologista.
Teste de função hepática devido ao tratamento utilizado.
C. Tratamento
Os objetivos principais do tratamento do paciente com AR são: prevenir ou controlar a lesão
articular, prevenir a perda de função e diminuir a dor, tentando maximizar a qualidade de vida
desses pacientes.
O tratamento começa com a educação do paciente e de seus familiares sobre a doença, as
possibilidades de tratamento, com seus riscos e benefícios. O acompanhamento multidisciplinar é
necessário, preferencialmente sob a orientação do reumatologista.
1. Fisioterapia. O papel do repouso e do exercício deve ser enfatizado, reconhecendo-se que a
degeneração articular na AR e maior quando o repouso e prolongado. A estratégia terapêutica
deverá contemplar períodos alternados de atividades e repouso, este sempre em posição funcional.
2. A terapêutica do paciente varia de acordo com o estágio da doença, sua atividade e gravidade.
2.1 sintomáticos: anti-inflamatórios não hormonais; corticóides S/N; o uso de opióides pode ser
necessário em alguns pacientes; infiltrações com glicocorticóides estão indicadas nos casos de mono
ou oligoartrites persistentes.
2.2 drogas modificadoras do curso da doença (DMCD), tem a capacidade de modificar ou alterar o
potencial incapacitante da AR: Sulfassalazina; Metotrexato; Azatioprina; Ciclosporina;
antimaláricos.
O cuidado ideal de pacientes com AR exige o reconhecimento das condições co-mórbidas
associadas, incluindo um maior fator de risco de morte cardiovascular, osteoporose, infecções e o
risco aumentado de certos cânceres. Cada vez mais a doença cardiovascular está sendo reconhecida
como causa da maior parte do excesso de mortalidade na AR. Vários são os fatores provavelmente
contribuem para esta mortalidade, inclusive o estilo de vida sedentário, a terapia com
glicocorticóides e tratamentos que aumentam os níveis de hemocisteína como o metotrexato e a
sulfassalazina. Outras doenças como a osteoporose, os linfomas.
D. Assistência de enfermagem
Monitorando e controlando possíveis complicações:
- Controle de SV, monitorar queixas de alterações cardíacas.
- Monitorar adesão ao tratamento
8
- Monitorar peso diário ou semanal
- Monitorar balanço hídrico
- Fazer controle de diurese
- Monitorar resultados de exames laboratoriais: VHS, Prot. C reativa, de função renal e glicemia
- Monitorar resultados de RX tórax e articulações
- Monitorar perfusão periférica
- Verificar presença de complicações: parestesia, neuropatia, febre, edema.
- Monitorar sinais que evidenciem síndrome de Cushing.
Alívio da dor e desconforto
- Aplicação de calor e frio
- Repouso
- Posição e movimentação
- Adaptação de calçados corretivos.
Aumentando a mobilidade e a força muscular:
- Articulações inflamadas colocar dispositivos
- Exercícios específicos para fortalecer músculos e restaurar articulações
-Evitar tensão e estiramento excessivo das articulações afetadas.
-Encorajar a independência
Estimular independência
- Trabalhar o auto-cuidado e independência
- Permitir que realize suas atividades
- Auxiliá-lo s/n
- Quando indicada orientar cirurgia
- Estimular Terapia ocupacional
- Fornecer muletas/andadores
Estimular auto-conceito Positivo:
- Apoio psicológico
- Estimular participação no trabalho-vida social
- Compreendê-lo perante reações emocionais à doença
Obter Nutrição adequada:
- Avaliar história dietética
- Orientá-lo seleção de alimentos (vitamina, proteína e ferro)
Encorajá-los em participarem programa Educacional contínuo
- Avaliar seu conhecimento quanto a doença, sinais de exacerbações e tratamento.
9
REFERÊNCIA
BIRNEY, Margaret Hamilton, et al. Fisiopatologia. Rio de Janeiro: Guanabara Koogan, 2007.596
p.
GOLDMAN, Lee; AUSIELLO, D. A.; CECIL, Russell L. (Ed.) Cecil tratado de medicina
interna. 22. ed. Rio de Janeiro: Elsevier, 2005. 2 v.
MOTTA, Licia Maria Henrique da. Consenso da Sociedade Brasileira de Reumatologia 2011 para o
diagnóstico e avaliação inicial da artrite reumatóide. Rev Bras Reumatol , São Paulo, v. 51,
n.3,199-219, 2011.
SMELTZER, Suzanne C. O'Connell et al. Brunner & Suddarth tratado de enfermagem médicocirúrgica. 10. ed. Rio de Janeiro: Guanabara Koogan, 2005. 2 v.
WILLIAMS; WILKINS. Enfermagem Médico-cirugica. 4. ed. Rio de Janeiro: Guanabara Koogan,
2008.