Embriologia
Profª Elisangela Freitas
Anatomia genital feminina
Composta por:
•
GENITÁLIA EXTERNA OU VULVA – MONTE DE VENUS OU MONTE
PUBIS,GRANDES E PEQUENOS LÁBIOS, CLITÓRIS, FENDA
VULVAR,GLÂNDULAS ACESSÓRIAS
•
GENITÁLIA INTERNA -OVÁRIOS,TUBAS UTERINAS ,ÚTERO E VAGINA
Esquema do ovário
PRODUZEM OS GAMETAS FEMININOS (OVÓCITOS) A PARTIR DO
EPITÉLIO GERMINATIVO
•PRODUZEM OS HORMÔNIOS
•OVARIANOS(PROGESTERONA,ESTROGÊNIO)
•SÃO ATIVADOS PELOS HORMÔNIOS HIPOFISIÁRIOS - FSH (hormônio
folículo estimulante) E LH (hormônio luteinizante): ambos produzidos pela
hipófise anterior , quando é chegada a puberdade.
A puberdade nos meninos começa por volta dos 11 ou 12 anos
A puberdade nas meninas começa por volta dos 9 ou 10 anos
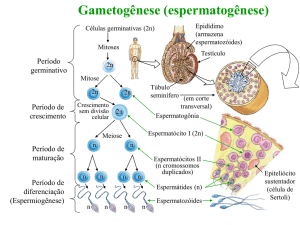
OVULOGÊNESE
• A ovulogênese é o processo de formação dos óvulos, a partir das ovogônias, e
tem início ainda no embrião, porém só é completado durante a puberdade.
Fase de multiplicação (embrionária) – quando as ovogônias se dividem por
mitose na fase embrionária da fêmea.
Fase de crescimento I e II (fase juvenil) Durante o crescimento da fêmea as
ovogônias crescem e passam a se chamar ovócitos. A fêmea nasce com um
número determinado de células germinativas.
Fase de maturação – ocorre durante a puberdade, por ação hormonal, inicia-se
portanto a fase em que a fêmea está apta a ter uma vida sexual ativa.
A Ovulogênese
A ovulogênese é a gametogênese feminina. Visa à formação do óvulo e realiza-se a partir do
epitélio germinativo do ovário, com células diplóides, denominadas ovogônias ou ovulogônias.
Na fase de multiplicação, a ovogônia se divide por mitoses sucessivas e dá origem a
numerosas células. Ao contrário da espermatogênese, na ovogênese, todas as células seguem
o processo sem conservação da ovogônia. As células restantes da multiplicação sofrem o
processo de crescimento (fase de crescimento) e se transformam nos ovócitos I (primários).
Na fase de maturação, cada ovócito I (diplóide) dá, por meiose I (reducional) duas células
haplóides: o ovócito II (secundário), relativamente grande, e o 1º glóbulo polar, de tamanho
reduzido. Logo a seguir, o ovócito II se divide por meiose II (equacional), dando duas células
também diferentes em tamanho: ovótide, bem desenvolvida, e o 2º glóbulo polar, muito menor.
Algumas vezes, o 1º glóbulo polar também se divide por meiose II. A ovótide se transforma em
óvulo. Portanto, cada ovócito I dará origem a um óvulo e a três glóbulos polares, geralmente
estéreis.
Na espécie humana, a ovulogênese inicia-se nos primeiros meses de vida intra-uterina do feto,
sendo paralisada quando o ovócito I inicia a maturação, estágio que é chamado de dictióteno.
Desta forma, ao nascer, a menina apresenta um "estoque" de folículos contendo ovócitos I em
dictióteno. À medida que ela vai crescendo, muitos folículos sofrem degeneração,
transformando-se em folículos atrésicos. Todos os ovócitos permanecerão em dictióteno até a
época da ovulação, que terá início por volta dos 12 ou 13 anos de idade, encerrando-se a partir
da menopausa, por volta dos 45 aos 50 anos.
Como ocorre a fecundação?
Durante o ato sexual,
• Ejaculação: cerca de 350 milhões de espermatozóides.
• Nas tubas uterinas, vários espermatozóides rodeiam o oócito II. Apenas um dos
espermatozóides atinge a zona pelúcida;
• Ligação da cabeça do espermatozóide com a molécula receptora da zona
pelúcida;.
•
• inducão da libertação do conteúdo do
acrossoma - reação acrossômica. fusão
da membrana do ovócito II com a
membrana
do
espermatozóide;
• Aumento
do
espaço
perivitelino,
funcionando
como
barreira
à
polispermia (fecundação simultânea de
um
óvulo
por
mais
de
um
espermatozóide);
• O ovócito completa a 2ª divisão da meiose originado o 2º glóbulo polar e o
pró-núcleo feminino. O núcleo do espermatozóide aumenta de tamanho
originando o pró-núcleo masculino;
• os 2 pró-núcleos unem-se e formam o zigoto.
Clivagem do zigoto
A clivagem do zigoto consiste em repetidas
divisões do zigoto. A divisão mitótica do zigoto
em duas células-filhas chamadas blastômeros,
começa poucos dias depois da fertilização.
Por volta do terceiro dia, uma bola sólida de
dezesseis ou mais blastômeros está constituída
a mórula. A mórula cai no útero; entre suas
células penetra um líquido proveniente da
cavidade uterina.
Com o aumento do líquido há a separação
das células em duas partes:
camada externa: trofoblasto; grupo de células
centrais: massa celular interna e a camada
interna - embrioblasto.
No quarto dia os espaços repletos de líquidos
fundem-se para formar um único e grande
espaço conhecido como cavidade blastocística,
o que converte a mórula em um blastocisto.
No quinto dia a zona pelúcida degenera e
desaparece, o blastocisto prende ao epitélio do
endométrio em torno do sexto dia, geralmente
pelo pólo embrionário.
Resumindo:
Com o progresso da invasão do trofoblasto este forma duas camadas:
• um citotrofoblasto interno (trofoblasto celular);
• sinciciotrofoblasto externo - produzem substâncias que invadem o tecido
materno, permitindo que blastocisto penetre no endométrio.
Ao final da primeira semana, o blastocisto está superficialmente implantado na
camada compacta do endométrio, nutrindo-se do sangue materno e dos tecidos
endometriais.
No oitavo dia, células migram do hipoblasto e formam uma fina membrana
exoceloma que envolve a cavidade exocelômica, formando o saco vitelino primário.
Nono dia: espaços isolados ou lacunas aparecem no sinciciotrofoblasto, que logo é
preenchido por uma mistura de sangue dos capilares maternos rompidos e secreções
das glândulas endometriais erodidas.
Algumas células, provavelmente provenientes do hipoblasto, dão origem ao
mesoderma extra-embrionário, uma camada de tecido mesenquimal frouxo em torno
do âmnio e do saco vitelínico primário.
Nidação: No décimo dia, o blastocisto implanta-se lentamente
no endométrio.
trofoblasto
Embrioblasto
Enquanto a cavidade amniótica vai sendo formada, acontece na massa
celular interna mudanças internas que vão resultar na formação de um disco
embrionário achatado e essencialmente circular, composto por duas
camadas: o epiblasto formado por células colunares altas voltadas para a
cavidade amniótica, e hipoblasto, formado por pequenas células cubóides
voltadas para a cavidade blastocística.
No décimo quarto dia forma-se o mesoderma somático extra-embrionário e
as duas camadas de trofoblasto que constituem o córion. Forma-se as
vilosidades coriônicas primárias
O âmnion é uma membrana que constitui a
cavidade amniótica cheia de líquido que
envolve o embrião, protegendo-o da
dessecação, choques mecânicos, e
aderência, permitindo ainda o movimento
do embrião.
O córion ou serosa é o anexo embrionário
mais externo, envolvendo todos os outros e
o embrião. Uma membrana delgada com as
seguintes funções: proteção térmica,
proteção contra a entrada de
microorganismos patogênicos, e juntamente
com o alantóide auxilia nas trocas
gasosas.
Desenvolvimento embrionário
Fases do desenvolvimento embrionário
Três fases consecutivas: segmentação, gastrulação e organogênese.
Na gastrulação, ocorre o aumento do número de células é acompanhada do
aumento do volume total. Inicia-se nessa fase a diferenciação celular,
ocorrendo a formação dos folhetos germinativos ou folhetos embrionários, que
darão origem aos tecidos do indivíduo.
Gonadotropina coriônica humana (HCG): é o primeiro hormônio-chave da
gravidez, secretada pelas células do sinciciotrofoblasto e pode ser detectada
no plasma e na urina maternos, dentro de 9 dias após a concepção;
•a HCG preserva a função do corpo lúteo, além
de sua duração habitual de 14 dias; ela estimula
a secreção ovariana de progesterona e dos
estrogênios;
•quando a placenta assume a secreção desses
hormônios, fazendo com que o feto deixe de
depender do corpo lúteo, a secreção de HCG
declina.
•O HCG também concede uma imunossupressão
à mulher, para que ela não rejeite o embrião
(inibe a produção de anticorpos pelos linfócitos);
tem atividade tireotrófica e também estimula a
produção de testosterona pelo testículo fetal
(estimula as células de Leydig a produzirem
maior quantidade de androgênios), importante
para a diferenciação sexual do feto do sexo
masculino.
Hormônios da Gravidez
•a progesterona é o hormônio mais diretamente
envolvido com o estabelecimento e a manutenção do
feto no útero; durante as 2 primeiras semanas, ela
estimula as glândulas tubárias e endometriais a
secretarem os nutrientes de que depende o zigoto;
daí por diante, mantém o revestimento decidual do
útero.
•a progesterona inibe as contrações uterinas, em
parte por inibir as prostaglandinas e em parte por
reduzir a sensibilidade à ocitocina= impede a
expulsão prematura do feto;
•a placenta começa a sintetizar progesterona com
cerca de 6 semanas de gestação e, com 12
semanas, produz quantidade suficiente desse
hormônio, a ponto de poder substituir o corpo lúteo;
•os estrogênios estimulam o crescimento
contínuo do miométrio uterino e preparam
o útero para o trabalho de parto;
•os estrogênios estimulam o crescimento
adicional do sistema ductal da mama, que
dará origem aos alvéolos, acarreta
relaxamento
e
amolecimento
dos
ligamentos pélvicos da mãe, permitindo
melhor acomodação do útero em
expansão.
•lactogênio
placentário=somatotropina
coriônica humana;
•prolactina: hormônio hipofisario- essencial
para
a
expressão
dos
efeitos
mamotrópicos do estrogênio e da
progesterona, e estimula o aparelho
lactogênico;
•relaxina: secretada pelo corpo lúteosuprime as contrações do miométrio, por
inibir a fosforilação das cadeias leves da
miosina.
Obrigada!!!