Saúde do Homem
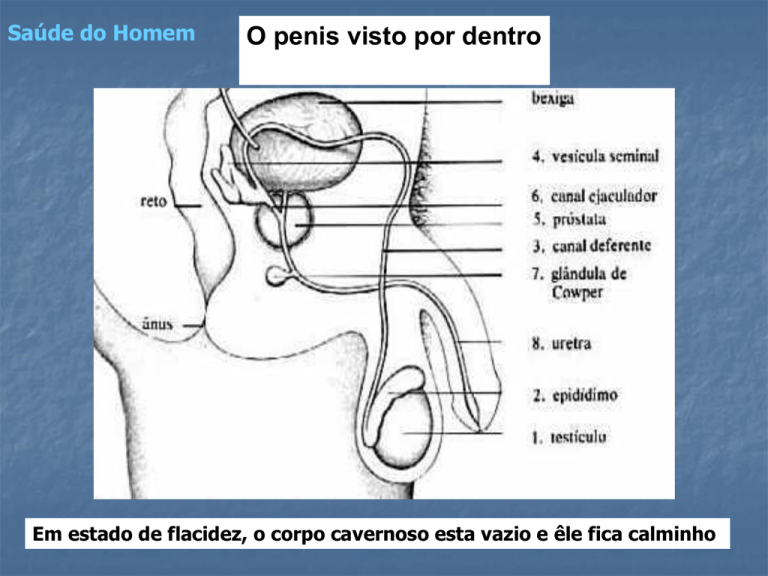
O penis visto por dentro
Em estado de flacidez, o corpo cavernoso esta vazio e êle fica calminho
Em estado de ereção, o sangue flui para o corpo cavernoso e ele fica ligadão
Modelos em flacidez e ereção - Aqui podemos ver e comprovar que os menores
em estado de flacidez se igualam aos maiores em estado de ereção. Portanto
um penis maior quando flácido não significa que ficará maior que um outro
menor em estado de flacidez. Os menores se igualam aos maiores na hora H
No pênis, órgão genital externo, se distinguem anatomicamente uma raiz e uma parte livre
terminal, cuja estremidade anterior é o glande, revestido de uma cobertura cutânea
chamado prepúcio. Pelo interior do pênis desliza a porção terminal da uretra, conduto pelo
qual se expulsa a urina e o esperma. O pênis é constituído internamente por duas
estruturas cilíndricas, ou corpos cavernosos situados de cada lado. E uma estrutura por
baixo que é o corpo esponjoso que alberga a uretra. Dentro de cada corpo cavernoso há
uma artéria cavernosa que, mediante suas ramificações, enche de sangue as ditas
estruturas no momento da ereção.
Ereção
A ereção ocorre quando os corpos cavernosos são inundados por uma
grande quantidade de sangue. Ela pode ser provocada de forma reflexa,
psicogênica ou ambas.
Ereção Reflexa
EREÇÃO REFLEXA
A EREÇÃO REFLEXA SERÁ
GERADA POR ESTÍMULOS NOS
ÓRGÃOS GENITAIS OU REGIÕES
PRÓXIMAS. TAIS ESTÍMULOS
CHEGARÃO ATÉ A MEDULA, QUE
RESPONDERÁ COM COMANDOS
QUE LEVARÃO À EREÇÃO,
CARACTERIZANDO UM ARCO
REFLEXO, INDEPENDENTE DE
ESTÍMULOS DO CÉREBRO. ELA É
COMANDADA PELO CENTRO
MEDULAR SACRAL SITUADO NOS
NÍVEIS S2,S3 E S4.
Ereção Psicogênica
Ereção Psicogênica
NA EREÇÃO PSICOGÊNICA, OS
ESTÍMULOS PARTIRÃO DO
CÉREBRO, DESCERÃO PELA
MEDULA E CHEGARÃO ATRAVÉS
DE NERVOS ATÉ OS ÓRGÃOS
GENITAIS, LEVANDO ASSIM, OS
COMANDOS DE EREÇÃO.
ESTE TIPO DE EREÇÃO OCORRE
FRENTE A UM ESTÍMULO QUE
CAUSE EXCITAÇÃO OU DESEJO
SEXUAL, SEJA ELE VISUAL,
TÁTIL, POR CHEIRO, SONS,
PENSAMENTOS, ETC. ELA É
COMANDADA PELO CENTRO
MEDULAR TORACOLOMBAR
NÍVEIS T11-L2.
EMISSÃO
A EMISSÃO CONSISTE NA
FORMAÇÃO DO ESPERMA. ESTE
É COMPOSTO POR
ESPERMATOZÓIDES E POR
LÍQUIDOS PRODUZIDOS PELAS
VESÍCULAS SEMINAIS E
PRÓSTATA. TAIS LÍQUIDOS
CONSTITUEM O MEIO PARA A
SOBREVIVÊNCIA DOS
ESPERMATOZÓIDES
. É comandada pelo centro
situado em T11-L2.
Ejaculação
Ejaculação
A EJACULAÇÃO É A
EXPULSÃO DO ESPERMA
ATRAVÉS DA URETRA. PARA
QUE ISTO OCORRA, SÃO
NECESSÁRIAS CONTRAÇÕES
DE GRUPOS MÚSCULARES DA
REGIÃO PÉLVICA. NESTE
MOMENTO, O ESFINCTER SE
FECHA OU PERMANECE
FECHADO, PARA QUE O
ESPERMA SIGA PARA FORA
DO CORPO E NÃO ENTRE EM
CONTATO COM A URINA. TAIS
COMANDOS SE DÃO PELOS
CENTROS MEDULARES T11-L2
E S2, S3 E S4.
Ereção - Lesão Medular
Ausência da Ereção Psicogênica
CASO OCORRA UMA LESÃO
ACIMA DA CAUDA EQUINA E
DO CONE MEDULAR, NÃO
HAVERÁ A EREÇÃO
PSICOGÊNICA, POIS OS
COMANDOS QUE PARTIREM
DO CÉREBRO EM DIREÇÃO
AOS ÓRGÃOS GENITAIS
SERÃO BLOQUEADOS NO
PONTO ONDE EXISTE A
LESÃO. PORÉM, A EREÇÃO
REFLEXA ESTARÁ PRESENTE,
POIS O ARCO-REFLEXO FICA
PRESERVADO.
Ausência da Ereção Reflexa
CASO A LESÃO OCORRA NO
CONE MEDULAR OU NA
CAUDA EQUINA OU EM
AMBOS, NÃO HAVERÁ A
PRESENÇA DA EREÇÃO
REFLEXA, POIS O ARCO
REFLEXO NÃO EXISTIRÁ.
ENTRETANTO, A EREÇÃO
PSICOGÊNICA ESTARÁ
PRESENTE, POIS OS
ESTÍMULOS QUE PARTEM DO
CÉREBRO CHEGARÃO ATÉ OS
ÓRGÃOS GENITAIS.
Ausência de Ambas
EM UMA LESÃO EXTENSA, QUE
ATINJA DESDE O CONE MEDULAR
ATÉ O NÍVEL T11 OU SUPERIOR, NÃO
HAVERÁ A PRESENÇA, POR MEIOS
NATURAIS(ORIUNDOS DO PRÓPRIO
CORPO) DE NENHUM DOS DOIS
TIPOS DE EREÇÃO, POIS TANTO O
CENTRO DA EREÇÃO REFLEXA
COMO O PONTO DE ONDE PARTE DA
MEDULA OS COMANDOS PARA
EREÇÃO PSICOGÊNICA, ESTARÃO
LESADOS.
PARA ESTES CASOS, FORAM
DESENVOLVIDOS ALGUNS
ARTIFÍCIOS PARA A OBTENÇÃO DA
EREÇÃO. NO PRÓXIMO TÓPICO,
ESTES MÉTODOS SERÃO
ABORDADOS.
O termo mais correto para designar “impotência” é disfunção erétil. A causa
mais freqüente é a ansiedade
.
A impotência define-se como a incapacidade do homem alcançar e
manter uma ereção. Esta incapacidade inviabiliza uma atividade sexual
satisfatória.
É freqüente um homem experimentar episódios de disfunção erétil ao
longo da sua vida. O risco de um homem se tornar impotente aumenta
com a idade, sendo este risco mais significativo depois dos 65 anos.
Existem várias possibilidades terapêuticas disponíveis para lidar com o
problema: medicamentos, aconselhamento sexual, métodos mecânicos e
tratamentos
cirúrgicos.
A disfunção erétil pode ser uma manifestação secundária de outra
doença,
que
necessita
ser
diagnosticada
e
tratada.
Causas
:
O mecanismo subjacente à ereção resulta da ação integrada do sistema
nervoso, aparelho vascular, fatores hormonais e fatores psicológicos. Por
este motivo, as causas de disfunção erétil podem ser múltiplas e atuar em
conjunto.
Infertilidade: causas masculinas
Dentre as causas de infertilidade 40% são femininas, 40% são
masculinas e 20% envolvem o casal.
Infecção e infertilidade masculina – O homem em idade fértil apresenta
grande incidência de infecções do trato genital sem apresentar os
sintomas. No caso de suspeita, pode-se realizar a cultura do sêmen para
identificar a infecção principalmente para clamídia, micoplasma,
gonococos e outros microrganismos.
As bactérias afetam adversamente os espermatozóides:
1) estimulam a formação de anticorpos que prejudicam a motilidade e a
vitalidade das células espermáticas
2) imobilização dos espermatozóides por aderência bacteriana
3) alteração da função secretora da próstata e vesícula seminal podendo
alterar o pH do sêmen prejudicando os espermatozóides.
Varicocele – Define-se como uma dilatação do plexo venoso pampuliforme
que irriga o testículo. Essa dilatação prejudica a nutrição do tecido alterando
consideravelmente a produção e a qualidade dos espermatozóides. Relata-se
que a correção cirúrgica da varicocele melhora a espermatogênese (produção
de espermatozóides) em 50 a 80% dos pacientes.
Homens com varicocele podem apresentar alterações na qualidade do sêmen
como diminuição da concentração, da motilidade e morfologia.
Alguns estudos demonstram que o tratamento cirúrgico da varicocele tem
melhores resultados quando a concentração inicial é maior que 10 milhões de
spz/ml de sêmen.
Causas mais comuns da infertilidade masculina
Produção ou excreção inadequada do espermatozóide
Infecção espermática
Anticorpos anti-espermatozóides
Varicocele
Obstrução do trato genital
Criptorquidia (falha na descida dos testículos)
Distúrbios do canal da ejaculação
Alterações hormonais
Anomalias genéticas
Conceitos
1.Aspermia: ausência de sêmen.
2.Hipospermia: menos de 2 ml de ejaculado.
3.Hiperespermia: mais de 5 ml de ejaculado.
4.Azoospermia: ausência de espermatozóides.
5.Oligozoospermia: moderada (entre 10 e 20 milhões/ml). Severa (<10
milhões/ml).
6.Polizoospermia: mais de 250 milhões de espermatozóides/ml
7.Astenospermia: menos de 30% de espermatozóides progressivos rápidos
8.Teratozoospermia: mais de 50% de espermatozóide anormais.
9.Necrospermia: todos os espermatozóides mortos.
Fator imunológico – Os espermatozóides são células antigênicas, isto é, sua
presença no sangue estimulam a produção de células de defesa, os
anticorpos. Para isso no testículo existe uma barreira que evita o contato
dos espermatozóides com a corrente sanguínea para evitar a ação do
sistema imunológico na produção de anticorpos antiespermatozóides.
Quando esta barreira é comprometida, por trauma físico, pancada,
infecção, medicações etc. Ocasiona a formação de anticorpos que irão se
ligar nos espermatozóides imobilizando-os.
Os anticorpos antiespermatozóides diminuem a fertilidade através de
inibição da penetração dos espermatozóides no muco cervical presente na
entrada do útero. Reduzem a capacidade do espermatozóide de se ligar ao
óvulo impedindo a fecundação, a divisão do embrião e até sua implantação.
Os fatores imunológicos são causas bem comuns de infertilidade devendo
ser investigados e tratados.
Análise do sêmen –O espermograma é o primeiro exame laboratorial a ser
solicitado sendo necessário pelo menos duas amostras para uma conclusão
diagnóstica.
Alterações nos parâmetros seminais podem ser causadas por traumas,
infecções, febre, medicamentos, drogas, hormônios, fatores ambientais
como a exposição ao calor, roupas apertadas, etc. Para a realização do
exame é recomendada uma abstinência sexual de 2 a 3 dias antes da coleta
que deve ser feita por masturbação.
FORMAS DE TRATAMENTO
Em primeiro lugar, deve-se tratar a causa orgânica subjacente, se existir.
Se a origem do problema radica em causas psicológicas, a orientação para
um psicólogo/psiquiatra, com recurso a psicoterapia será a abordagem
indicada. Todavia, a disfunção erétil é um problema complexo. Por vezes,
não há possibilidade de identificar uma causa específica, orgânica ou
psicológica.
TRATAMENTO FARMACOLÓGICO
- sildenafil (Viagra) - revela-se eficaz em cerca de 80% dos doentes (em
doentes diabéticos a taxa de sucesso ronda os 50%) e necessita de ser
tomado uma hora antes da relação sexual. Não provoca uma ereção se o
homem não se encontrar sexualmente estimulado. Existem indicações
bem definidas no que se refere à prescrição deste fármaco.
Trata-se de um medicamento que não deve ser utilizado para fins
recreativos e que não deve ser obtido sem receita médica. A sua utilização
implica uma vigilância rigorosa do doente por parte do médico.
MÉTODOS MECÂNICOS –
Anéis púbicos - consiste em colocar um anel de borracha na base do
pênis. É particularmente eficaz em homens que não conseguem manter
uma ereção duradoura.
- Bomba de vacuum - trata-se de um cilindro que cria baixas pressões e
que se coloca sobre o pênis permitindo assim uma ereção. Depois colocase um anel púbico para manter a ereção.
TRATAMENTO CIRÚRGICO
- Prótese/implante peniano - consiste na introdução de um material
flexível, sintético ou metálico, no interior do pênis, permitindo uma
ereção mecânica. Este tratamento não é reversível sem uma segunda
cirurgia, pelo que só está indicado quando os outros métodos falharam.
Qualquer que seja a forma de tratamento, o aconselhamento psico-sexual
é indispensável. Pode ser por si só suficiente na disfunção com origem em
causas psicológicas, ou um complemento nas disfunções com outras
causas. Ainda que um indivíduo possa freqüentar as sessões de
aconselhamento sozinho, está demonstrado que o acompanhamento
conjunto dos parceiros está associado a maiores taxas de sucesso.
Como proteger a fertilidade masculina
Muitos homens não sabem que fumar, beber ou usar drogas, podem
afetar sua fertilidade.
A Sociedade Americana de Medicina Reprodutiva (ASRM) acaba de
lançar uma campanha de educação sobre o tema que explica como
proteger suas possibilidades de ser pai.
Além dos danos que causam ao seu corpo e mente em geral com o uso
de Esteróides (Anabolizantes), cigarro, maconha ou álcool, talvez você
não saiba que sua capacidade para ter filhos pode ser seriamente
afetada se esses hábitos não forem abandonados.
Eles podem afetar de maneira considerável sua função testicular,
fazendo com que você produza espermatozóides com formas anormais,
com menos mobilidade que o normal e inclusive podem fazer com que
você tenha baixa produção de esperma.
Outra dica importante é que se você mantém relações sexuais sem
prevenção pode estar “hipotecando” seu futuro.
As doenças sexualmente transmissíveis como a gonorréia, muitas vezes
não apresentam sintomas e se não forem tratadas, podem deixar estéril. As
recomendações são que nunca deixe de usar preservativos para prevenir o
contágio destas doenças.
Um fator importante na fertilidade masculina é a temperatura. Se você tem
o hábito de tomar banhos muito quentes, fazer hidromassagem com água
bem quente, pode estar prejudicando sua capacidade reprodutiva, já que a
exposição a altas temperaturas na área escrotal diminui a quantidade de
espermatozóides.
Se usar roupas interiores apertadas, também poderá afetar a quantidade
de esperma.
Os espertos em medicina reprodutiva aconselham pensar em sua fertilidade
não só quando desejem ser pais, mas muito antes disso.
As coisas que faz ou deixa de fazer hoje podem afetar suas possibilidades
de ser pai no futuro. A prevenção ainda é o melhor a fazer.
Antes de prosseguirmos, uma breve explicação da função
reprodutora masculina:
hormônios produzidos por uma região do cérebro (hipotálamo),
estimulam uma glândula na base cerebral (hipófise), que por sua vez,
estimula os testículos a produzirem o hormônio masculino testosterona
que estimula e regula as células germinativas a produzirem
espermatozóides. Estes são armazenados e amadurecidos nos
epidídimos (estruturas contíguas, anexas aos testículos). Dos
epidídimos, os espermatozóides são conduzidos por dois longos e
delgados condutos, os ductos deferentes (um de cada lado) até as
vesículas seminais, onde são misturados com sua secreção e
desembocam na próstata, onde também se misturam com sua secreção.
Neste ponto, os espermatozóides mais a secreção das vesículas seminais
mais a secreção prostática formam o sêmen que, antes de se exteriorizar
com a ejaculação, ainda recebe uma pequena contribuição das secreções
da uretra.
1- Enfermidades do hipotálamo e hipófise
Quaisquer enfermidades ou condições clínicas, tanto congênitas quanto
adquiridas, que atinjam o hipotálamo e/ou a hipófise, poderão comprometer a
secreção normal dos seus hormônios, que, consequentemente, afetarão
adversamente a função testicular. Portanto, no âmbito do hipotálamo/hipófise,
doenças de origem genética, tumores, mal formações, inflamações,
degenerações, traumatismos externos ou cirúrgicos, aneurismas, infartos, excesso
de androgênios (hormônios masculinos) por uso de anabolizantes ou
administrados terapêuticamente, doenças sistêmicas como diabetes,
hipotiroidismo ou obesidade severa, desencadearão uma condição clínica
chamada hipogonadismo, ou seja, função testicular diminuída ou abolida.
2- Enfermidades primárias dos testículos
Enfermidades primárias dos testículos são responsáveis por cerca de 35%
das causas de ausência de espermatozóides no ejaculado ou alteração
importante da qualidade do sêmen. Vários são os fatores responsáveis:
A) Síndrome de Klinefelter, uma anomalia congênita, com repercussões na
esfera testicular, em que o cromossomo sexual é defeituoso.
B) Criptorquidia, outra anomalia congênita, em que um ou ambos os testículos
não migram para a bolsa escrotal, permanecem aprisionados em algum lugar da
cavidade abdominal, durante o desenvolvimento fetal. Os testículos não-descidos
possuem alterações que dificultam ou impedem a produção adequada das
células germinativas, os espermatozóides.
C) Varicocele, uma enfermidade das veias do escroto. Nada mais que varizes
escrotais, ou seja, dilatações venosas que dificultam o retorno do sangue,
fazendo com que este fique acumulado nas veias escrotais, dificultando o
resfriamento testicular, já que as veias varicosas, ao permitirem o acúmulo
sangüíneo, aumentam a temperatura testicular, o que é prejudicial à formação
dos espermatozóides. Varicoceles costumam ocorrer na puberdade e são muito
mais comuns do lado esquerdo. Nem todos que possuem varicoceles são
inférteis, embora a varicocele seja a causa tratável mais comum de infertilidade.
D) Defeitos do cromossomo Y, ou seja, alterações da forma e constituição
deste cromossomo sexual. Enfermidade detectada apenas em sofisticados testes
de laboratório, acomete cerca de 20% dos homens inférteis. O defeitos do
cromossomo Y provocam alterações que dificultam ou impedem a produção
adequada das células germinativas.
E) Orquites virais, são infecções secundárias dos testículos, geralmente após um
foco à distância. Um dos mais comuns é a parotidite (caxumba). Dos homens
acometidos de caxumba, cerca de 20% desenvolvem orquite, de um ou ambos os
lados. Destes, alguns terão como conseqüência a destruição das células
germinativas, incapacitando a produção futura de espermatozóides.
F) Orquiepididimites, infecções dos testículos e epidídimos, em conseqüência de
doenças sexualmente transmissíveis, geralmente causadas por bactérias, dentre
elas, a Chlamydia e o gonococo (gonorréia). Estas infecções poderão destruir as
células germinativas ou obstruir os epidídimos
G) Intoxicação ou uso crônico de algumas substâncias como maconha,
cetoconazol, cimetidina, antiandrogênicos, drogas antineoplásicas (quimioterapia
para tumores malignos) podem ser responsáveis pela produção anormal tanto de
espermatozóides quanto de testosterona pelos testículos. Exposição a agentes de
contaminação ambiental como pesticidas, metais pesados etc., causam efeito
semelhante.
H) Radiações ionizantes, das quais os raios X são o representante mais
conhecido, podem comprometer ou impedir a produção de espermatozóides,
dependendo da dose a que o paciente se expôs.
I)
Hipertermia, ou seja, exposição prolongada dos testículos a altas
temperaturas, como o que ocorre com os freqüentadores de saunas ou
apreciadores de banhos quentes de imersão, bem como nas varicoceles, afeta
adversamente a produção dos espermatozóide
J) Anticorpos anti-espematozóides, ou seja, anticorpos que atacam e destroem
as próprias células reprodutivas, podem ocorrer espontaneamente ou como
conseqüência de alguma agressão testicular.
L) Traumatismos diretos, acidentais ou cirúrgicos sobre os testículos ou
epidídimos, poderão comprometer a produção dos espermatozóides, por
destruição da massa testicular ou afetar a permeabilidade ou função dos
epidídimos.
M) Torção do cordão espermático, ou seja uma urgência urológica de início
súbito, ocorre quando o cordão espermático dá voltas sobre seu próprio eixo,
estrangulando a circulação sangüínea testicular, o que provoca, se não for
reparada a tempo, morte das células germinativas.
N) Enfermidades crônicas debilitantes, ou seja, uma série de doenças que
afetam o organismo como um todo, podem comprometer a função testicular. Como
exemplos, podemos citar a desnutrição, anemia falciforme, cirrose hepática e
insuficiência renal.
3- Alterações do transporte do espermatozóide
Os epidídimos desempenham importante papel no amadurecimento e transporte dos
espermatozóides. Os condutos deferentes dão prosseguimento a este transporte e
conduzem os espermatozóides desde os epidídimos até a uretra, de onde são
ejaculados. É obvio que qualquer alteração nesta cadeia de eventos comprometerá a
fertilidade. Vejamos:
A) Anormalidades dos epidídimos
Distúrbios da função epididimária de concentrar, amadurecer e transportar os
espermatozóides, podem ocorrer devido a ausência congênita ou adquirida dos
epidídimos, alterações do funcionamento normal destes ou obstrução, ocasião em
que mesmo que haja produção normal de espermatozóides pelos testículos, estes
ficariam retidos nos epidídimos ou não amadureceriam adequadamente,
comprometendo a fertilidade.
B) Anormalidades dos ductos deferentes
A ausência congênita ou adquirida dos ductos deferentes, alterações da sua
capacidade de impulsionar os espermatozóides ou sua obstrução, inclusive após
vasectomia, impedirão o correto transporte dos espermatozóides até a uretra. A
ejaculação resultante é pobre em ou não contém espermatozóides, apenas os
fluidos da próstata e vesículas seminais.
C) Disfunções ejaculatórias
Distúrbios hormonais, diabetes, lesões dos nervos da medula ou pélvicos,
cirurgias pélvicas, distúrbios da próstata, são causas conhecidas que poderão
fazer com que o paciente não ejacule ou o faça em direção contrária, para
dentro da bexiga, não conseguindo, portanto, depositar o esperma na vagina da
parceira.
Disfunção erétil peniana, ejaculação precoce, uso de diafragmas e preservativos
também são fatores contribuintes para infertilidade masculina.
4- Fatores desconhecidos
Em um número razoável de homens inférteis que apresentam baixa qualidade do
sêmen, apesar de exaustiva investigação, não se consegue descobrir uma causa
que justifique tal condição. Além disso, existem homens que apesar de várias
análises seminais normais, não conseguem engravidar uma parceira aparentemente
fértil.
Portanto, como vimos, o assunto é extenso e complexo, o que requer estudos
multidisciplinares para que se possa atuar com certeza, decisão e segurança para
investigar e tratar adequada e satisfatoriamente uma condição que gera muita
ansiedade além de ser muito frustrante para seu portador.
O primeiro passo para um tratamento bem sucedido e a conseqüente gravidez da
parceira, é o correto diagnóstico da situação. Muitas causas de infertilidade
masculina podem ser corrigidas; outras, apesar da impossibilidade, poderão ser
contornadas com diversos métodos disponíveis de fertilização em laboratório.
Texto:
Enfermagem na Reprodução Humana
Leitura em grupo
O câncer
Tem influência negativa na fertilidade devido a um efeito direto nos testículos, por
meio de substâncias circulantes ou por alterações endócrinas. Muitos pacientes
com câncer partem de uma qualidade seminal inicial inferior, mas os
espermatozóides resistem igualmente ao processo de
criopreservação/descongelamento.
Os tipos de câncer que mais comumente afetam pacientes do sexo masculino em
idade reprodutiva são: câncer de testículo, Doença de Hodgkin e leucemias. Um
número entre 30.000 a 40.000 entre jovens são diagnosticados anualmente com
doenças malignas e, graças a novos métodos de tratamento e à abordagem
multidisciplinar, têm-se observado taxas de sobrevida e de cura cada vez mais
significativas para qualquer tipo de câncer, especialmente para adolescentes e
crianças.
Preocupação expressa em mais de 80% dos homens que superaram o câncer é em
relação à função sexual e reprodutiva.
Origem dos tumores
Todos os cânceres se iniciam na célula, a menor unidade estrutural básica dos seres
vivos. O organismo humano é composto por vários tipos de células, que crescem e
se dividem de modo controlado e ordenado, garantindo o seu bom funcionamento.
Uma vez que são responsáveis pela formação, crescimento e regeneração dos
tecidos saudáveis do corpo, quando ficam velhas ou danificadas, as células morrem e
são substituídas por novas. Mas é possível que esse processo natural sofra erros.
O material genético (DNA) de uma célula pode sofrer alterações ou ser danificado,
desenvolvendo mutações que afetam o crescimento normal das estruturas celulares
e consequentemente a sua divisão. Com seus mecanismos de controle da divisão
inoperantes, as células passam a se multiplicar independentemente das necessidades
do organismo.
Por meio de sucessivas divisões, as células acabam formando um agrupamento de
estruturas celulares irregulares que recebe o nome de tumor. Diante dessa perda de
controle intrínseca da multiplicação celular, só resta ao organismo tentar identificar e
destruir essas estruturas anormais por intermédio do Sistema Imunológico que, por
vezes impotente, não consegue conter a evolução da doença.
Tumor Benigno:
• Não é cancerígeno, embora um tumor benigno possa vir a se transformar em
maligno, em virtude de fatores como velocidade de crescimento, e capacidade
de invasão e proliferação das células.
• Também forma vasos sangüíneos, mas em menor número comparado ao
câncer.
• Em geral, pode ser removidos por cirurgia e dificilmente reaparecem.
• As células do tumor benigno não se espalham para outros pontos do
organismo, raramente implicando em risco de morte.
• Não ocorre ulceração, sangramento e/ou infiltração.
• É bem delimitado, simétrico, suas bordas são regulares, possui apenas uma
tonalidade de cor, e não provoca coceira e nem inflamação.
Tumor maligno:
• É cancerígeno.
• As células podem invadir tecidos próximos e se espalham para outras partes
do organismo.
• Abrange um grupo de centenas de tipos da doença que, embora sejam
diferentes entre si, têm a capacidade comum de formar colônias de células que
invadem e destroem tecidos e órgãos à sua volta. Quando ocorre de um tumor
benigno se transformar em um tumor maligno, a velocidade de crescimento das
células é acelerada, tornando-se capazes de invadir outros tecidos.
Como os tumores nascem
Os tumores aparecem no organismo quando as células começam a crescer
de uma forma descontrolada, em função de um problema nos genes. A
causa dessa mutação pode ter três origens : genes que provocam alterações
na seqüência do DNA; radiações que quebram os cromossomos e alguns
vírus que introduzem nas células DNAs estranhos. Na maioria das situações,
as células sadias do organismo impedem que estes DNAs passem adiante as
informações.
O tumor desenvolve um conjunto de rede de vasos sanguíneo para se
manter. Através da corrente sanguínea ou linfática, as células malignas
chegam em outros órgãos, desenvolvendo a doença nestas regiões. Esse
processo de irradiação da doença é conhecido como metástase.
Esta doença é tão perigosa, pois possui capacidade eficiente de reprodução
dentro das células e também porque se reproduz e coloniza facilmente áreas
reservadas a outras células.
Metástase
O termo metástase ou tumores secundários designa a instalação de um ou
mais focos do tumor à distância do local em que se originou (sítio primário),
isto é, a propagação do câncer.
As células neoplásicas podem se separar do tumor primário entrando na
corrente sangüínea ou no sistema linfático, que produz, armazena e carrega
as células que combatem as infecções. Dessa maneira, as células podem se
espalhar para partes distantes do corpo e invadir tecidos e órgãos vizinhos ou
distantes.
O Diagnóstico do Câncer
O câncer é uma patologia com localizações e aspectos clínico-patológicos
múltiplos e não possui sintomas ou sinais patognomônicos, podendo ser
detectado em vários estágios de evolução histopatológica e clínica. Destes
fatos resulta, em grande parte, a dificuldade do seu diagnóstico e a
afirmativa de que a suspeita de câncer pode surgir diante dos sintomas os
mais variados possíveis.
Câncer de testículo
Os testículos fazem parte do órgão reprodutivo masculino e são
responsáveis pela produção dos espermatozóides. O câncer de testículo é
um tumor menos freqüente, mas com o agravante de ter maior incidência
em pessoas jovens em idade produtiva. A criptorquidia (testículo que não
desce para a bolsa escrotal) é um fator importante que influi no
aparecimento deste tipo de tumor.
Epidemiologia
Dentre os tumores malignos do homem, 5% ocorrem nos testículos. O câncer de
testículo atinge principalmente homens entre 15 e 50 anos de idade, sendo
considerado raro. Sua incidência é de 3 a 5 casos para cada grupo de 100 mil
indivíduos.
Sintomas
O sintoma mais comum é o aparecimento de um nódulo duro,
geralmente indolor, aproximadamente do tamanho de uma ervilha.
Mas, ao apalpar qualquer massa que não tenha sido verificada
anteriormente, um médico deve ser procurado imediatamente, de
preferência um urologista. A alteração encontrada pode se tratar
somente de uma infecção, porém, no caso de um tumor, o diagnóstico
precoce aumenta as chances de cura. Note-se que massas escrotais não
aderentes ao testículo não são suspeitas de câncer. Deve-se ficar
atento a alterações como aumento ou diminuição no tamanho dos
testículos, dor imprecisa no abdômen inferior, sangue na urina e
aumento ou sensibilidade dos mamilos.
Fatores de Risco
Os principais fatores de risco para o desenvolvimento de câncer de testículo
são: histórico familiar deste tumor, lesões e traumas na bolsa escrotal e a
criptorquidia. Na infância, é importante o exame do pediatra para verificar
se ocorreu normalmente a descida dos testículos para a bolsa escrotal.
Tratamento
O tratamento inicial é sempre cirúrgico, através de um pequeno corte no
abdome, quando se expõe o testículo e realiza-se uma biópsia. O resultado
do material retirado é feito no momento da cirurgia. Nos casos de
positividade para câncer, é procedida a retirada do testículo (que nada afeta
a função sexual ou reprodutiva do paciente, caso tenha o outro testículo
normal). A seguir é feita uma pesquisa no organismo do paciente (com
exames para procurar outros sítios da doença), quando o especialista
determina a continuidade do tratamento.
Linfoma de Hodgkin
A Doença, ou Linfoma de Hodgkin, é uma forma de câncer que se origina nos
linfonodos (gânglios) do sistema linfático, um conjunto composto por órgãos,
tecidos que produzem células responsáveis pela imunidade e vasos que
conduzem estas células através do corpo.
Esta doença pode ocorrer em qualquer faixa etária; no entanto, é mais comum na idade
adulta jovem, dos 15 aos 40 anos, atingindo maior freqüência entre 25 a 30 anos. A
incidência de novos casos permaneceu estável nas últimas cinco décadas, enquanto a
mortalidade foi reduzida em mais de 60% desde o início dos anos 70 devido aos
avanços no tratamento. A maioria dos pacientes com Doença de Hodgkin pode ser
curada com tratamento atual.
Os órgãos e tecidos que compõem o sistema linfático incluem linfonodos, timo, baço,
amígdalas, medula óssea e tecidos linfáticos no intestino. A linfa, um líquido claro que
banha estes tecidos, contém proteínas e células linfóides. Já os linfonodos (gânglios)
são encontrados em todos as partes do corpo, principalmente no pescoço, virilha, axilas,
pelve, abdome e tórax; produzem e armazenam leucócitos denominados linfócitos.
Existem três tipos de linfócitos: os linfócitos B (ou células B), os linfócitos T (ou células
T), e as células "natural killer" (células NK).
Cada um destes três tipos de células realiza uma função específica no combate a
infecções, e também têm importância no combate ao câncer
Fatores de risco
Pessoas com sistema imune comprometido, como conseqüência de
doenças genéticas hereditárias, infecção pelo HIV, uso de drogas
imunossupressoras, têm risco um pouco maior de desenvolver Doença de
Hodgkin. Membros de famílias nas quais uma ou mais pessoas tiveram
diagnóstico da doença também têm risco aumentado de desenvolvê-la,
mas não se deve pensar que é certo de acontecer.
Sintomas
A Doença de Hodgkin pode surgir em qualquer parte do corpo, e os
sintomas da doença dependem da sua localização. Caso desenvolva-se em
linfonodos que estão próximos à pele, no pescoço, axilas e virilhas, os
sintomas provavelmente incluirão a apresentação de linfonodos
aumentados e indolores nestes locais. Se a doença ocorre na região do
tórax, os sintomas podem ser de tosse, "falta de ar" (dispnéia) e dor
torácica. E quando se apresenta na pelve e no abdome, os sintomas podem
ser de plenitude e distensão abdominal.
Outros sintomas da Doença de Hodgkin incluem febre, fadiga, sudorese noturna,
perda de peso, e prurido ("coceira na pele").
Diagnóstico
Utilizam-se vários tipos de exames para diagnosticar Doença de Hodgkin.
Estes procedimentos permitem determinar seu tipo específico, e esclarecer
outras informações úteis para decidir sobre a forma mais adequada de
tratamento.
A biópsia é considerada obrigatória para o diagnóstico de Doença de Hodgkin.
Durante o procedimento, remove-se uma pequena amostra de tecido para análise,
em geral um gânglio linfático aumentado. Há vários tipos de biópsia:
Biópsia excisional ou incisional - o médico, através de uma incisão na pele, remove
um gânglio inteiro (excisional), ou uma pequena parte (incisional);
Biópsia de medula óssea - retira-se um pequeno fragmento da medula óssea através
de agulha. Esse procedimento não fornece diagnóstico da Doença de Hodgkin, mas é
fundamental para determinar a extensão da disseminação da doença;
Estadiamento
Após reunir todas as informações disponíveis nos testes diagnósticos, procede-se o
estadiamento da doença, ou seja, determinar o quanto se disseminou. Existem
quatro estágios, correspondendo o estágio I à doença mais limitada, e o estágio IV, à
mais avançada. Também é agregada uma subdivisão destes estágios aos pacientes
com certos sintomas relacionados à doença, chamados sintomas B, tais como febre,
sudorese noturna, perda de peso significativa. Exemplo: se um paciente tem doença
avançada (estágios III ou IV), e tem sintomas B, determina-se o estadiamento como
IIIB ou IVB)
Tratamento
O tratamento clássico da Doença de Hodgkin, em geral, consiste de
poliquimioterapia, com ou sem radioterapia. Dependendo do estágio da
doença no momento do diagnóstico, pode-se estimar o prognóstico do
paciente com o tratamento. O esquema de quimioterapia utilizado de rotina
no INCA é denominado ABVD.
Câncer de próstata, como prevenir essa doença que assusta os homens
O que é próstata?
A próstata é uma glândula masculina que se localiza entre a bexiga e o reto.
Ela têm participação na produção de sêmen, envolve a ureta, seu tamanho
normal é de uma azeitona. A próstata, como todo aparelho sexual masculino
tem o seu funcionamento regulado pelos níveis de testosterona circulantes.
Como prevenir o câncer de próstata?
O câncer de próstata possui fatores de riscos identificáveis. Alguns desses
fatores de risco são modificáveis, assim, pode-se alterar a exposição que
cada pessoa tem e esse modo diminuir as chances de desenvolver esse
tipo de câncer.
Existem também os fatores de proteção, que se a pessoa está exposta a sua chance
de desenvolver o câncer diminui muito, entre esses fatores há também os que se
pode modificar.
Dentre os fatores de risco e proteção para o câncer de próstata mais conhecidos e
que podem sofrer modificações são:
Idade
O câncer de próstata é muito incomum em homens com menos de 50 anos.
Porém, após essa idade, torna-se mais comum a cada ano que se passa. Por
isso é crucial fazer exames de prevenção e detecção após os 50 anos.
Os exames mais comuns para detectar o câncer de próstata são:
Toque retal
Exame de ultra-sonografia transretal
Exame de PSA (antígeno prostático-específico)
Família
Mais ou menos 15% dos homens que tiveram câncer de próstata possui
algum familiar de 1º grau que tem ou teve a doença, ou seja, ter um pai,
irmão ou filho com esse tipo de tumor é uma indicação muito alta de que
deverá ter um cuidado maior com a saúde com o passar dos anos.
Raça
De acordo com pesquisas, homens negros têm mais chances de ter câncer
de próstata que homens brancos, que por sua vez têm mais chances de
desenvolver o tumor que os orientais. Aparentemente essa diferença se dá
pelos níveis de testosterona circulante em cada raça. De qualquer forma, é
recomendável que todos tenham cuidado e façam o exame de detecção,
principalmente os negros que possuem um alto nível de desenvolvimento
do tumor.
Prevenção com o uso de hormônios.
Estudos estão sendo realizados para definir o valor do uso de hormônios
que se opõem à ação da testosterona, tentando assim diminuir as chances
de desenvolver o tumor. Esse tratamento é recomendável em homens que
possuem um risco muito elevado.
Sintomas
Os principais sintomas do câncer de próstata são o hábito de levantar
várias vezes à noite para urinar, dificuldades no ato de urinar e dor à
micção.
Diagnóstico
O diagnóstico do câncer de próstata é feito pelo exame clínico (toque
retal) e pela dosagem do antígeno prostático específico (PSA, sigla em
inglês), que podem sugerir a existência da doença e indicarem a
realização de ultra-sonografia pélvica (ou prostática transretal, se
disponível). Esta ultra-sonografia, por sua vez, poderá mostrar a
necessidade de se realizar a biopsia prostática transretal.
Tratamento
O tratamento do câncer da próstata depende do estagiamento clínico. Para
doença localizada, cirurgia, radioterapia e até mesmo uma observação
vigilante (em algumas situações especiais) podem ser oferecidos. Para
doença localmente avançada, radioterapia ou cirurgia em combinação com
tratamento hormonal têm sido utilizados. Para doença metastática, o
tratamento de eleição é hormonioterapia.
A escolha do tratamento mais adequado deve ser individualizada e definida
após discutir os riscos e benefícios do tratamento com o seu médico.
Recomenda-se que o controle do câncer da próstata seja baseado em ações
educativas voltadas em primeiro lugar à população masculina, alertando sobre os
sinais e sintomas iniciais do câncer da próstata, estimulando-os a procurar uma
unidade de saúde tão logo sejam notados; e aos profissionais de saúde, atualizandoos sobre os sinais de alerta para suspeição do câncer da próstata e os procedimentos
de encaminhamento para o diagnóstico precoce dos casos.
Câncer de pulmão
O câncer de pulmão é o mais comum de todos os tumores malignos,
apresentando um aumento por ano de 2% na sua incidência mundial. Em
90% dos casos diagnosticados está associado ao consumo de derivados de
tabaco.
Diagnóstico
A maneira mais fácil de se diagnosticar o câncer de pulmão é através de
um raio-X torácico complementado por uma tomografia
computadorizada. A broncoscopia (endoscopia respiratória) deve ser
realizada para avaliar a árvore traquebrônquica e eventualmente permitir
a biópsia. É fundamental obter um diagnóstico preciso, seja pela citologia
ou patologia. Uma vez obtida a certeza da doença realiza-se o
estadiamento, que consiste em saber o estágio de evolução, ou seja, se a
doença está restrita ao pulmão ou disseminada por outros órgãos.
Fatores de Risco
Independentemente do tipo celular ou subcelular, o tabagismo é o
principal fator de risco do câncer pulmonar, sendo responsável por
90% dos casos. Outros fatores relacionados são certos agentes
químicos (como o arsênico, asbesto, berílio, cromo, radônio, níquel,
cádmio e cloreto de vinila, principalmente encontrados no ambiente
ocupacional), fatores dietéticos (baixo consumo de frutas e verduras),
a doença pulmonar obstrutiva crônica (enfisema pulmonar e
bronquite crônica), fatores genéticos (que predispõem à ação
carcinogênica de compostos inorgânicos de asbesto e
hidrocarbonetos policíclicos aromáticos) e história familiar de câncer
de pulmão.
Sintomas
Os tumores de localização central provocam sintomas como tosse, sibilos,
estridor (ronco), dor no tórax, escarros hemópticos (escarro com raias de
sangue), dispnéia (falta de ar) e pneumonite (brônquio). Os tumores de
localização periférica são geralmente assintomáticos. Quando eles invadem
a pleura ou a parede torácica, causam dor, tosse e dispnéia do tipo
restritivo (ou seja, pela pouca expansibilidade pulmonar). O tumor
localizado no ápice pulmonar (Tumor de Pancoast) geralmente
compromete o oitavo nervo cervical e os primeiros nervos torácicos,
levando à síndrome de Pancoast, que corresponde à presença de tumor no
sulco superior de um dos pulmões e dor no ombro correspondente, que se
irradia para o braço. Nos fumantes, o ritmo habitual da tosse é alterado,
podendo existir em crises em horários incomuns para o paciente. Uma
pneumonia de repetição pode ser também um sintoma inicial de câncer de
pulmão.
Prevenção
A mais importante e eficaz prevenção do câncer de pulmão é a primária,
ou seja, o combate ao tabagismo, com o que se consegue a redução do
número de casos (incidência) e de mortalidade.
Tratamento
O câncer de pulmão apresenta três alternativas terapêuticas: cirurgia,
radioterapia e quimioterapia. Estes métodos podem ser associados para
obter melhores resultados. Tumores restritos ao pulmão, nos estágios I
e II, devem ser operados e removidos. Nestes casos, a chance de cura é
de até 70%. Nos outros estágios, uma associação de quimio e
radioterapia, com eventual resgate cirúrgico, é a alternativa que melhor
mostra resultados, porém, não ultrapassando 30% de índice de cura. No
estágio IV a quimioterapia é o tratamento mais indicado, mas as chances
de cura são extremamente reduzidas. Até o momento não existe
benefício comprovado pelo uso da imunoterapia.
Prova A1
Boa sorte !!!












