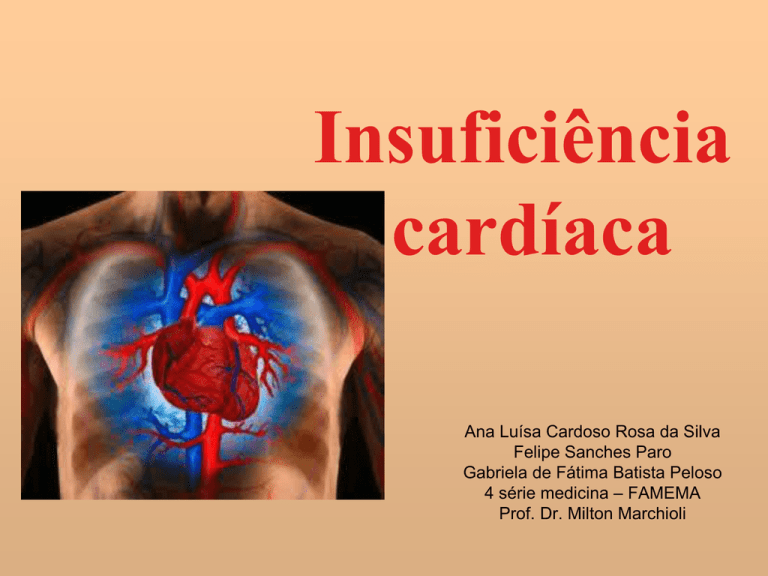
Insuficiência
cardíaca
Ana Luísa Cardoso Rosa da Silva
Felipe Sanches Paro
Gabriela de Fátima Batista Peloso
4 série medicina – FAMEMA
Prof. Dr. Milton Marchioli
Internações pelo SUS
Internação e óbito
segundo o gênero e
a faixa etária na
população
internada por insufi
ciência cardíaca em
2007 pelo SUS - MS
no Brasil, sendo as
colunas em verde
referentes ao sexo
masculino e as em
azul do feminino.
III Diretriz Brasileira de
Insuficiência Cardíaca Crônica
Alta morbidade
• A IC é a principal causa de internação no EUA;
• Em 2007, as doenças cardiovasculares representaram a terceira causa de
internações no SUS. A IC é a causa mais frequente dessas internações.
Hospitalizações no SUS – ano 2007 -- Fonte: Ministério da Saúde – Sistema de Informações
Hospitalares do SUS (SIH/SUS)
Morbidade Hospitalar do SUS
Internações por Capítulo CID-10 segundo Região
Capítulo CID-10: IX. Doenças do aparelho circulatório
Lista Morb CID-10: Insuficiência cardíaca
Período: 2010
TOTAL
Região Norte
Região Nordeste
Região Sudeste
Região Sul
Região Centro-Oeste
264.601
13.732
63.636
109.934
57.128
20.171
Fonte: Ministério da Saúde - Sistema de Informações Hospitalares do SUS (SIH/SUS)
Alta Mortalidade
Morbidade Hospitalar do SUS - por local de internação - Brasil
Óbitos por Capítulo CID-10 segundo Região
Capítulo CID-10: IX. Doenças do aparelho circulatório
Lista Morb CID-10: Insuficiência cardíaca
Período: Jan/2008-Fev/2011
TOTAL
• Região Norte
• Região Nordeste
• Região Sudeste
• Região Sul
• Região Centro-Oeste
72.686
3.377
14.795
36.245
13.230
5.039
Fonte: Ministério da Saúde - Sistema de Informações Hospitalares do SUS (SIH/SUS)
Alta mortalidade
O número de
internações foi
reduzido no período
de 2000 a 2007; no
entanto, a taxa de
mortalidade sofreu
um aumento.
Internações (x 104) e taxa de mortalidade (número de internações dividido pelos
óbitos) por IC segundo o ano de competência em pacientes com idade > 65 anos no
Brasil13.
II Diretriz de IC Aguda Arq Bras Cardiol 2009; 93 (supl 3): 4
A IC é mais prevalente na faixa acima de 60 anos, onde está 69,8%
das hospitalizações realizadas. É nessa faixa que também ocorre o
maior número de óbitos devido à doença.
Crescimento relativo da população total e dos idosos, por grupos de idade no Brasil –
período 1997 a 2007
-II diretriz brasileira de insuficiência cardíaca aguda
ICC – História Natural
“Heart failure carries a grave prognosis.
Data from Scotland collected in 1991 indicate
that, with the exception of lung cancer, mortality
in heart failure is as high as in many common
types of cancer, with an approximately 25% fiveyear survival in men and women.”
Journal of Renin-Angiotensin-Aldosterone
System March 2004 vol. 5 no. 1 suppl S2S6
A IC continua sendo uma síndrome de características malignas, com
alta mortalidade nas formas avançadas. Vários estudos mostraram
que atinge a 50% em um ano, em pacientes na classe funcional IV
da New York Heart Association e torna-se maior naqueles que
necessitam suporte inotrópico para sua compensação. Por outro
lado, pacientes pouco sintomáticos têm boa evolução, mesmo que
apresentem fração de ejeção (FE) bastante reduzida.
BARRETTO, Antonio Carlos
Pereira; RAMIRES, José
Antonio Franchini.
Insuficiência cardíaca. Arq.
Bras. Cardiol., São
Paulo, v. 71, n.
4, Oct. 1998
BARRETTO, Antonio
Carlos Pereira;
RAMIRES, José Antonio
Franchini. Insuficiência
cardíaca. Arq. Bras.
Cardiol., São Paulo, v.
71, n. 4, Oct. 1998
Além de ser doença limitante, seus portadores podem
apresentar alta mortalidade. Análise dos resultados dos
estudos CONSENSUS, SOLVD tratamento e SOLVD
prevenção 3,4,8, que estudaram respectivamente pacientes
em CF III/IV, II/III e I demonstra, que quanto pior a CF
(capacidade funcional) menor o tempo de sobrevida. Por outro
lado, a terapêutica com inibidores da enzima conversora da
angiotensina (ECA) pode modificar esta história.
Custos IC
• A estimativa do custo por paciente internado nos últimos
12 meses foi de R$ 4.033,62.
(Arquivos Brasileiros de Cardiologia - Volume 84, Nº 5, Maio 2005)
• Os gastos decorrentes de hospitalizações por IC no
SUS no período 2000-2007 tiveram aumento de 11,3% e
de 64,7% nos gastos unitários por internação.
(III Diretriz Brasileira de Insuficiência Cardíaca Crônica)
Custos da IC
III Diretriz Brasileira de Insuficiência
Cardíaca Crônica
Custos IC
Valor Total por Capítulo CID-10 segundo Região
Capítulo CID-10: IX. Doenças do aparelho circulatório
Lista Morb CID-10: Insuficiência cardíaca
Período: 2010 (valor em Reais)
TOTAL
Região Norte
Região Nordeste
Região Sudeste
Região Sul
Região Centro-Oeste
304.712.239,35
15.014.149,98
63.964.802,06
136.361.364,88
65.810.853,30
23.561.069,13
Fonte: Ministério da Saúde - Sistema de Informações Hospitalares do SUS (SIH/SUS)
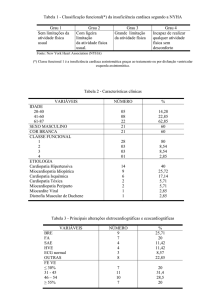
Etiologia da IC
III Diretriz Brasileira de Insuficiência Cardíaca Crônica
Prevalência das causas distintas de IC
EC: Enfermidade
coronariana
EV: Enfermidade
valvular
HTA: Hipertensão
arterial
Rev Insuf Cardíaca 2009; (Vol 4) 2:59-65
Fisiopatologia da IC
Fisiopatologia da IC
•
LESÂO INICIAL no miocárdio: prejuízo na habilidade do coração
de gerar força e manter função contrátil preservada
•
Status hemodinâmico alterado
•
Mecanismos adaptativos neurohormonais:
1º) benefício: manter débito cardíaco
2º) prejuízo: estimulação do remodelamento ventricular
•
Inflamação: estresse oxidativo leva a liberação de citocinas próinflamatórias – há ativação de um catabolismo corpóreo (levando
a miopatia esquelética e caquexia cardíaca ).
Ativação do Sistema Nervoso Simpático
• É um mecanismo adaptativo – com a diminuição do volume
circulante efetivo há uma falta de estiramento dos
mecanorreceptores do arco aórtico, levando a ativação das vias
aferentes simpáticas (vias adrenérgicas);
• Ocorre então vasoconstrição periférica e aumento da frequência
cardíaca, na tentativa de manter o débito cardíaco;
• Esse processo leva ao aumento da resistência vascular e aumento
da pós-carga no ventrículo esuqerdo;
• Ao longo do tempo, ocorre sobrecarga do ventrículo esquerdo;
• A ativação das vias adrenérgicas ainda aumenta a concentração de
noradrenalina que possui efeito tóxico para as células miocárdicas,
mediado por sobrecarga de cálcio. Há indução da apoptose,
podendo levar a miocardite e necrose muscular.
• Altos níveis de NA: mau prognóstico da IC.
Ativação do SRAA
•
•
•
•
•
Estimulação beta-1 do aparelho justaglomerular e
queda da pressão hidrostática na arteríola aferente
levam a ativação do Sistema Renina-AngiotensinaAldosterona.
Há aumento de angiotensina II que irá atuar nos
receptores AT1, principalmente, levando a
vasoconstricção, retenção de sódio e água.
Além disso, há secreção de aldosterona, aumento da
resistência vascular e estimulação da fibrogênese e
morte celular de miócitos e fibroblastos.
Há indução da proliferação do músculo liso e hipertrofia
do VE, levando ao remodelamento.
A retenção de sódio e água, aumenta a pressão de
enchimento ventricular e pressão de perfusão periférica.
Ocorre também retenção de líquidos.
Peptídeos Natriuréticos
• ANP: sintetizado nos átrios e liberado em resposta à distensão;
• BNP: sintetizado nos ventrículos e secretado em sobrecargas
pressóricas.
• Têm a ação de contrabalancear os efeitos de retenção de sódio e
água e vasoconstrição, mas esse mecanismo não é suficiente para se
sobrepor aos danos ocorridos;
• Atuam nos rins, promovendo vasodilatação da arteríola aferente e
vasoconstrição da eferente, aumentando a taxa de filtração
glomerular;
• Nos túbulos, inibem a reabsorção de sódio;
• Inibem ainda a ação vasoconstritora do sistema nervoso simpático,
vasopressina arginina (hormônio pituitário que se eleva na IC e
aumenta os níveis de catecolaminas e renina) e endotelina (peptídeo
vasoconstritor liberado pelas células endoteliais que se elva na
presença de angiotensina II, noradrenalina, interleucina II).
BNP na IC - Classificação Etiológica
...ciclo vicioso da lesão miocárdica
•Citocinas pró-inflamatórias: alpha-TNF, IL-1, IL-6 e IL-18.
•Estimulam o SNAS.
•Ativação inflamatória.
•Miocárdio estressado = aumento do BNP.
IC com Fração de Ejeção Preservada
• Sinais ou sintomas de IC
• FEVE preservada (+/= 50%) e IVDFVE
menos que 97 ml/m
• Evidência de disfunção diastólica
(hemodinâmica, BNP, eco ou doppler tecidual)
IC com função de ejeção preservada
Vasan RS et al. JACC 1999; 33:
1948-55
Etiopatogenia da IC com FEP
Arquivos Brasileiros de Cardiologia Volume 82, Nº 4, Abril 2004
IC com fração de ejeção preservada
Ahmed A et al. Am Heart J 2002; 144; 365-72
Manifestações clínicas – Critérios de
Framingham
Manifestações clínicas
III Diretriz Brasileira
de Insuficiência
Cardíaca Crônica
Estádios da IC – mudança na história
natural da doença
ACM: Assistencia
circulatória
mecânica.
CRM: Cirurgia de
revascularização
miocárdica.
IECA: Inibidores da
enzima conversora
de angiotensina.
ARA II: Antagonistas
receptores da
angiotensina II.
BB: Beta bloqueadores.
HTA: Hipertensão
arterial
DBT: Diabetes.
DLP: Dislipidemia.
Rev Insuf Cardíaca 2009; (Vol 4) 2:59-65
Classificação da IC baseada em sintomas
NYHA
• Classe I: Ausência de sintomas (dispnéia)
durante atividades cotidianas. A limitação para
esforços é semelhante à esperada em
indivíduos normais;
• Classe II: sintomas desencadeados por
atividades;
• Classe III: sintomas desencadeados em
atividades menos intensas que as cotidianas ou
pequenos esforços;
• Classe IV: Sintomas em repouso.
Classificação da IC baseada na
progressão da doença
• Estágio A: Inclui pacientes sob risco de desenvolver
insuficiência cardíaca, mas ainda sem doença estrutural
perceptível e sem sintomas atribuíveis à insuficiência
cardíaca.
• Estágio B: Pacientes que adquiriram lesão estrutural
cardíaca, mas ainda sem sintomas atribuíveis à
insuficiência cardíaca.
• Estágio C: Pacientes com lesão estrutural cardíaca e
sintomas atuais ou pregressos de insuficiência cardíaca.
• Estágio D: Paciente com sintomas refratários ao
tratamento convencional, e que requerem intervenções
especializadas ou cuidados paliativos.
Abordagem
• Avaliação inicial: Diagnóstico, Etiologia,
Fatores Precipitantes, Modelo Fisiopatológico,
Modelo Hemodinâmico, Prognóstico, Benefícios
com intervenções terapêuticas.
• Exames: Anamnese e exame físico, ECG, Rx
Tórax, Avaliação Laboratorial, BNP,
Ecodopplercardiografia,
Cineangiocoronariografia, Ecocardiograma de
estresse, RM cardíaca, TC cardíaca, Holter.
Diagnóstico
Prognóstico
• Estágios da doença
• Mecanismos etiológicos
• Tratamento
• BNP (mau prognóstico)
Modelos de sobrevida
Heart Failure Survival Score (HFSS)
[(0,0216 x frequência cardíaca em repouso) + (-0,0255
x pressão arterial sistêmica média) + (-0,0464 x fração
de ejeção do ventrículo esquerdo) + (0,047 x sódio
sérico) + (-0,546 x consumo de oxigênio durante
exercício máximo) +(0,06931 x presença de doença
coronariana).
Risco Alto < 7,19
Risco Médio 7,2 a 8,09
Risco Baixo > 8,10
Seattle Heart Failure Model – Leva em consideração o
tratamento.
Preditores de mau prognóstico
•História (idade, internações, aderência,
caquexia, anorexia, intensidade dos sintomas,
DM)
•Exame Clínico (Má perfusão, congestão,
hipotensão)
•Etiologia (chagásica, isquêmica)
•Capacidade para exercício (Baixo VO2
máximo)
•Alteração estrutural e funcional (cardiomegalia
acentuada, dilatação VE, Insuficiência valvular)
Preditores de mau prognóstico
• Alteração Hemodinâmica (redução do débito
cardíaco, elevação de pressões pulmonares)
• Alteração eletrofisiológica (fibrilação atrial,
arritmias complexas, BRE – dissincronia)
• Exames Laboratoriais (Sódio Plasmático <
130mEq/l, níveis elevados de BNP, níveis
elevados de citocinas)
Tratamento não farmacológico
•Orientações para o tratamento nutricional de pacientes
com IC crônica
•Restrição do consumo de sódio (2-3g/dia) desde que não
comprometa ingestão calórica e na ausência de
hiponatremia.
•Restrição hídrica de 1.000 a 1.500 ml em pacientes
sintomáticos com risco de hipervolemia.
•Valor calórico total da dieta indicado para pacientes com IC:
28 a 32 Kcal/Kg de peso do paciente na ausência de
edemas.
• Suplementação nutricional nos pacientes com suporte
calórico inadequado.
• A composição da dieta deve variar de 50 a 55% de
carboidratos, 30 a 35% de lipídeos e 15 a 20% de
proteínas.
• Carboidratos integrais e de baixa carga glicêmica,
gorduras mono e polinsaturadas, em especial ácidos
graxos ômega 3.
• Abstinência total do álcool em pacientes com
miocardiopatia alcóolica.
• Atentar a perdas de peso repentinas e inexplicáveis,
prevenindo a caquexia cardíaca.
• Redução de peso para pacientes com sobrepeso ou
obesos.
2) Prevenção de fatores agravantes
I.
Vacinação: contra Influenza (anualmente) e Pneumococcus (a
cada cinco anos e a cada três anos em pacientes com IC
avançada).
II.
Tabagismo
III.
Antiinflamatórios não esteroidais (AINE): retenção hidrossalina,
elevação da pressão arterial e efeitos pró-trombóticos.
IV.
Drogas ilícitas
V.
Orientações para viagens: profilaxia para trombose venosa
profunda para todas as classes; meia elástica de média
compressão para viagens prolongadas.
3) Suporte psicológico do paciente e da família
4) Planejamento familiar e medidas anti-estresse
• Mulheres com IC classe funcional III e IV devem ser
desaconselhadas a engravidar
• Uso de técnicas envolvendo meditação e relaxamento.
5) Atividade sexual
III diretriz de insuficiência cardíaca crônica
6) Atividade física
Recomendações para atividade física na IC crônica
• Avaliar as condições clínicas e físicas através de teste de esforço.
• Prescrever exercícios aeróbicos e de resistência com base na
avaliação física e estratificação de risco do paciente.
• Resultado esperado - o exercício poderá ajudar a reduzir os riscos
cardiovasculares, melhorar a capacidade funcional e o bem estar, e
aumentar a participação em atividades domésticas e recreativas.
Tratamento farmacológico
1) Inibidores da enzima conversora da angiotensina II
(IECA)
II. Mecanismos de ação:
•
•
•
•
•
•
•
•
•
•
•
•
•
•
•
•
•
Diminuição da formação de angiotensina II
Aumento da complacência arterial
Redução da tensão da parede sistólica
Redução da pós-carga
Aumento do débito cardíaco
Redução do efeito vasoconstritor
Diminuição da resistência vascular renal
Aumento do fluxo sanguíneo renal
Estímulo reduzido para secreção de aldosterona
Natriurese
Contração do volume excessivo de líquidos corporais
Redução do retorno venoso para o coração direito
Redução dos volumes de enchimento e pressões do átrio e ventrículo esquerdos
Redução da pré-carga
Supressão do crescimento dos miócitos e atenuação da fibrose cardíaca
Melhora da geometria ventricular e tendência a reutaurar a forma elíptica do
coração
Acúmulo de bradicinina e prostaglandinas
III. Ajuste terapêutico
• Em doses inicialmente baixas e progressivamente aumentadas até
atingirem a dose-alvo. Monitorar potássio e creatinina.
Drogas disponíveis, doses iniciais e dose alvo de IECA na IC crônica
Fármaco Dose inicial Dose alvo
Captopril
6,25mg
50 mg
Enalapril
2,5 mg
20 mg
Lisinopril
2,5-5 mg
40 mg
Perindopril
2 mg
16 mg
Ramipril 1,25-2,5mg
10 mg
Freqüência ao dia
3x
2x
1x
1x
1x
IV. Contra-indicações
• Potássio sérico > 5.5 mEq/L;
• Estenose de artéria renal bilateral;
• História de angioedema documentado com uso prévio de IECA;
• Hipotensão arterial sistêmica sintomática;
• Estenose aórtica grave.
Precaução em pacientes com nível de creatinina sérica ≥ 3mg/dl.
V. Efeitos adversos
• Tosse (está indicada a substituição por BRA)
• Hipotensão arterial (quando associada à piora de função renal está
indicada a retirada ou suspensão do medicamento).
• Angioedema;
• Insuficiência renal (indicação da combinação hidralazina-isosorbida)
2) Beta-bloqueadores (BB)
I. Recomendações para o uso de beta-bloqueadores na
IC crônica
Classe funcional II-IV da NYHA com disfunção sistólica
associado com IECA ou BRA, exceto para
miocardiopatia chagásica.
Pacientes assintomáticos com disfunção sistólica após
infarto agudo do miocárdio, em associação com IECA
ou BRA.
Monoterapia inicial em pacientes em Classe funcional
II-IV da NYHA com disfunção sistólica.
II. Mecanismo de ação
• Bloqueio seletivo dos receptores beta1 (metoprolol e
bisoprolol)
• Bloqueio dos receptores beta1, beta2 e alfa –
vasodilatação leve; atividade antioxidante em nível
endotelial (carvedilol)
• Antagonismo da atividade simpática
As respostas simpáticas reflexas à insuficência cardíaca
podem estressar o coração em falência e exacerbar a
progressão da doença, de modo que o bloqueio dessas
respostas pode ser benéfico.
III. Ajuste terapêutico
Antes de cada ajuste, deve-se verificar sinais e sintomas de piora
do quadro congestivo de baixo débito, hipotensão arterial
sintomática ou redução da pressão arterial sistólica abaixo de 85
mmHg.
Droga
Dose inicial
Ajuste a cada 7 a 14 dias Dose alvo Freqüência ao dia
Bisoprolol
1,25mg
2,5-5,0-7,5-10mg
10 mg
1 x dia
Nebivolol
1,25mg
2,5-5,0-7,5-10 mg
10mg
1 x dia
Metoprolol
12,5mg
25-75-100-125-150 mg
200 mg
1 x dia
Carvedilol
3,125mg
6,25-12,5-25-50mg
25 mg: <85Kg
50 mg: >85Kg
2 x dia
IV. Suspensão ou contra-indicação
• Na bradicardia e hipotensão arterial importantes, deve-se reduzir a
dose do BB para a posologia anterior ou avaliar a sua suspensão.
3) Bloqueadores dos receptores de angiotensina II
(BRA)
I. Recomendações para o uso de BRA na IC crônica
• Disfunção sistólica em pacientes intolerantes a IECA.
• Adicionar BRA em pacientes que persistam sintomáticos
a despeito do uso da terapia otimizada (IECA e BB).
II. Mecanismo de ação
• Seletividade no bloqueio dos receptores do subtipo AT1 da
angiotensina II.
• Reduzem a ativação dos receptores AT1 com mais eficiência que
os inibidores da ECA.
• Redução dos níveis de aldosterona e catecolaminas.
• Vasodilatação arterial
• Diminuição da resistência vascular periférica.
• Não interferem na degradação da bradicinina, reduzindo a
incidência da tosse
• Ainda não foi estabelecido se as diferenças farmacológicas entre os
inibidores da ECA e os BRA resultam ou não em diferenças
significativas nos desfechos terapêuticos.
III. Ajuste terapêutico
Iniciado com doses baixas, sendo aumentada progressivamente,
até atingir a dose alvo ou a máxima tolerada. A avaliação clínica
deve ser periodicamente acrescida de avaliação laboratorial
(creatinina e potássio séricos).
Drogas disponíveis, doses iniciais e dose alvo BRA
usados na IC crônica
Droga
Dose inicial Dose alvo Freqüência ao dia
Candesartan 4 a 8 mg
32 mg
1x
Losartan
25 mg
50 a 100 mg
1x
Valsartan
40 mg
320 mg
2x
IV. Efeitos adversos
•
•
•
•
Hipotensão arterial
Piora da função renal
Hiperpotassemia
Agioedema e tosse em frequência menor que os IECA.
V. Contra-indicações
•
•
•
•
•
Potássio sérico > 5.5 mEq/L;
Estenose de artéria renal bilateral;
História de angioedema documentado com uso prévio de BRA;
Hipotensão arterial sistêmica sintomática;
Estenose aórtica grave.
4) Antagonista de aldosterona
I. Recomendações para o uso de antagonista de aldosterona na IC crônica
Espironolactona em pacientes sintomáticos com disfunção sistólica do
VE, classes funcionais III e IV da NYHA, associado ao tratamento padrão.
II. Mecanismo de ação
Aldosterona:
•Níveis elevados de aldosterona estimulam a produção de fibroblastos e
aumentam o teor da fibrose miocárdica, perivascular e perimiocítica, provocando
rigidez muscular e disfunção.
•Diminuição da complacência arterial
•Aumento do inibidor do ativador do plasminogênio (predispõe a eventos
isquêmicos).
•Ativação simpática
•Retenção de sódio e água, determinando perda de K e Mg.
• Monitorar níveis séricos de potássio semanalmente no
primeiro mês.
• A suspensão está indicada se potássio > 5.5 mEq/L.
IV. Efeitos adversos
• Hiperpotassemia
• Ginecomastia
• Mastodínea
V. Contra-indicações
• Pacientes com creatinina > 2.5mg/dL ou potássio sérico
> 5.0 mEq/L.
5) Diuréticos (pacientes sintomáticos com sintomas de
congestão)
II. Mecanismo de ação
Tiazídicos
• Hidroclorotiazida e clortalidona
• Bloqueio do co-transporte de Na-Cl no começo do túbulo distal
• Natriurese (mais modesta em relação a outros diuréticos – a excreção máxima da
carga filtrada é 5%).
• Utilizados nas formas brandas de IC (classe funcional II), com boa eficácia na
melhora clínica.
Diuréticos de alça
• Furosemida e bumetamida
• Inibidores do simporte Na-K-2Cl no ramo ascendente espesso na alça de Henle.
• Natriurese (mantêm a eficácia, a não ser que a função renal esteja gravemente
comprometida).
• Frequentemente usados nos pacientes com classe funcional mais avançada (III/IV),
pela maior excreção de água para o mesmo nível de natriurese e manutenção de
sua eficácia, a despeito da disfunção renal que frequentemente se observa na IC. A
ação diurética está diretamente relacionada à dose utilizada.
Devido à falta de evidências clínicas, os diuréticos devem ser evitados em pacientes
com classe funcional I.
III. Ajuste terapêutico
Aumento progressivo de doses conforme o estado congestivo.
Nos pacientes em que há perda progressiva do efeito com
furosemida (resistência a diuréticos), a associação com tiazídicos,
promovendo bloqueio sequencial do néfron, pode levar a um
aumento do efeito diurético.
IV. Efeitos adversos
•
•
•
•
Ativação adicional do eixo renina-angotensina.
Distúrbios eletrolíticos
Hipovolemia
Ototoxidade
6) Hidralazina + Nitrato
I.
Recomendações para o uso de hidralazina - nitrato na IC crônica
Pacientes de qualquer etnia CF III– IV (NYHA) em uso de terapêutica
otimizada.
Pacientes de qualquer etnia, CF II – III (NYHA) com contra-indicação a IECA
ou BRA (insuficiência renal progressiva e/ou hipercalemia).
Afro-descendentes em CF III - IV (NYHA) em uso de terapêutica otimizada.
II. Mecanismo de ação
-Nitratos
•
Formação de radical livre reativo NO.
•
Redução da concentração de cálcio no citosol da musculatura lisa.
•
Vasodilatação
•
Doses baixas de dinitrato de isosorbida (30 mg 3x/dia) dilatam
preferencialmente o sistema venoso. Doses maiores estão associadas à
dilatação arterial.
-Hidralazina
•
Dilatador seletivo da musculatura arterial
7) Digoxina
I. Recomendações para o uso de digoxina na IC
crônica
• Pacientes com FE < 45%, ritmo sinusal ou FA,
sintomáticos com terapêutica otimizada.
II. Mecanismo de ação
• Glicosídeo cardíaco
• Efeito inotrópico positivo
• Aumento de Ca intracelular
• Modulação da atividade do sistema nervoso autônomo.
III. Contra-indicações
• Pacientes que apresentem bloqueio AV de segundo grau Mobitz II e
terceiro grau.
• Doença do nó sinusal sem proteção de marcapasso.
IV. Doses empregadas
Comumente prescrita na dose de 0.125 mg ou 0.25 mg via oral por
dia.
Em idosos, portadores de insuficiência renal e pacientes com peso
baixo, especialmente mulheres, a dose de digoxina pode ser ainda
menor (0.125 mg em dias alternados).
V. Intoxicação digitálica
• Distúrbios gastrointestinais (anorexia, náuseas
e vômitos), neurológicos (confusão mental,
xantopsia) ou cardiovasculares (bloqueios
átrio-ventriculares, extra-sístoles ventriculares
polimórficas freqüentes ou, mais
especificamente, taquicardia atrial com BAV
variável) devem ter o digital suspenso, pelo
menos temporariamente.
• O reconhecimento precoce destes sinais e
sintomas, bem como ajuste eletrolítico
associado à suspensão da digoxina,
normalmente são suficientes para a reversão do
quadro.
8) Anticoagulantes e antiagregantes plaquetários
A IC é fator de risco para fenômenos tromboembólicos, devido à estase
sanguínea nas câmaras cardíacas e vasos sanguíneos periféricos.
Recomendações para o uso de anticoagulantes (cumarínicos) e
antiagregantes plaquetários na IC crônica
Cumarínicos para FE < 35% em FA paroxística, persistente ou permanente
com pelo menos um fator de risco adicional*.
Cumarínicos para trombos intracavitários .
Aspirina para cardiomiopatia de etiologia isquêmica com risco de evento
coronariano.
Aspirina na contra-indicação ao uso de anticoagulante oral A.
*Índice CHADS 2 (IC ou FE < 35%, hipertensão e idade > 75 anos, diabetes,
acidente vascular cerebral); FA - fi brilação atrial.
9) Antiarritmicos
• Amiodarona
• Recomendada como terapia adjunta com BB em pacientes com
disfunção de ventrículo esquerdo com cardiodisfibrilador
implantável (CDI) que têm episódios repetitivos de taquicardia
ventricular.
• Droga de escolha para restauração e manutenção do ritmo sinusal
em pacientes com IC, se não houver indicação de cardioversão
elétrica.
• Amiodarona na doença de Chagas com arritmia ventricular
complexa sintomática.
Efeitos colaterais
• Microdepósitos na córnea
• Neurite/neuropatia ótica
• Descoloração acinzentada na pele
• Fotossensibilidade
• Hipotireoidismo
• Hipertireoidismo
• Toxicidade pulmonar
• Hepatoxicidade
Pode potencializar os efeitos da warfarina
Os BB devem ser utilizados como terapia primária para o
tratamento de arritmias ventriculares e prevenção de morte súbita
em pacientes com IC. A eficácia dos demais antiarritmicos é
questionável e cada medicamento tem risco potencial de efeitos
adversos.
10) Bloqueadores dos canais de cálcio
• Recomendações para uso de bloqueadores dos canais de
cálcio na IC crônica
Bloqueadores dos canais de cálcio de segunda geração em
pacientes com hipertensão arterial persistente ou angina apesar
de tratamento otimizado
• 1ª geração: verapamil, diltiazem, nifedipina e nicardipina
(acentuados efeitos cronotrópicos e inotrópicos negativos)
• 2ª geração: anlodipina e felodipina (elevada especificidade no sítio
ativo dos complexos canais de cálcio com longa duração e pouco
ou nenhum efeito inotrópico negativo nas doses usuais – melhor
tolerados)
• Não há muitos estudos que possam orientar quanto ao uso dos
bloqueadores de canal de cálcio em pacientes com IC e fração de
ejeção preservada. Estas drogas são muitas vezes usadas na
presença de comorbidades (fibrilação atrial, hipertensão arterial e
doença arterial coronariana.