Universidade Federal Rural de Pernambuco – UFRPE
Departamento de Morfologia e Fisiologia Animal – DMFA
Área de Histologia
Disciplina: Embriologia
Professor: Eduardo
Henrique
Turma: SB3
Turno: Tarde
Equipe: Anne Driellly,
Edneide Souza, Eloize
Ferreira, Hevelin Cristine,
Ísis Santos, Lisângela
Barbosa, Luan Viana, Luiz
Eduardo, Maria Izabel,
Monaliza Tavares, Suelen
Cristina
.
Recife, 17 de Setembro de 2009.
“É difícil atribuir a qualquer caráter isolado
o verdadeiro valor da viviparidade.”
Lillengraven et Al (1987).
Recife, 17 de Setembro de 2009.
Índice
Placenta,4
- Origem e Evolução, 4
- Placenta Decidual e Placa Coriônica, 4
- Formação da Placenta, 5
- Circulação Placentária, 6
Circulação Placentária Fetal, 6
Circulação Placentária Materna, 6
- Membrana Placentária, 7
- Funções da Placenta, 8
Descrição das Funções da Placenta, 8
Hormônios Produzidos pela Placenta, 9
- Placenta de Gêmeos, 10
- Tipos de Placenta, 10
Placenta Difusa, 11
Placenta Zonal, 11
Placenta Cotiledonária, 11
Placenta Discoidal, 11
- Patologias Placentárias, 12
Placenta Prévia, 12
Mola Hidatiforme, 12
Coriocarcinoma, 13
Deslocamento da Placenta, 13
Cordão Umbilical, 14
- Evolução, 14
- Formação do cordão Umbilical, 14
- Nós Verdadeiros, Nós falsos e Geléia de Wharton, 15
- Más Formações do Cordão Umbilical, 16
Circular do Cordão, 16
- Amostragem Percutânea de sangue do cordão umbilical, 17
- Ultrassonografia, 17
- Ecografia na Gravidez, 17
Anexos, 19
Bibliografia, 23
Placenta
Origem e evolução
Placenta é um órgão de tecidos tanto fetais quanto maternos que servem de transporte
de nutrientes e oxigênio da circulação materna para o feto e de resíduos metabólicos e
CO2 da circulação fetal para a materna.
A placenta é o órgão-elo entre mãe e filho que permite, via escala zoológica, voltar-se
ao ovo mais simples oligolécito, pois proporciona ao indivíduo em desenvolvimento a
garantia de suas necessidades básicas: respiração, nutrição e eliminação de seus
catabólitos. O desenvolvimento dentro do corpo da mãe garante proteção ao concepto,
permitindo que se desenvolva um ou poucos indivíduos, diferindo daqueles oligolécitos
de postura externa que são necessários milhares de ovos para que alguns possam
sobreviver à ação dos predadores. Sem dúvida, a aquisição placentária dos mamíferos
Eutheria é uma conquista que lhes permite investir diretamente no desenvolvimento de
poucos indivíduos, otimizando suas chances de sucesso. Segundo Lillengraven e
colaboradores (1987), é difícil atribuir a qualquer caráter isolado o verdadeiro valor da
viviparidade. Entretanto, esse valor está relacionado com a produção de ninhadas menos
numerosas e mais desenvolvidas. Por alcançarem o estágio adulto mais lentamente e
requerer uma alimentação pós-natal por parte dos pais, os filhotes aprendem
comportamentos complexos durante o cuidado parental.
O dispêndio energético é direcionado à placenta, que permite a absorção de nutrientes
pelo feto a partir da corrente sanguínea materna. Assim, a mãe não gasta energia na
produção de ovos com muito vitelo. Ademais, a placenta, por um mecanismo contracorrente, semelhante ao que ocorre nas brânquias dos peixes teleósteos, permite as
trocas de oxigênio e de dióxido de carbono entre mãe e feto, pois o fluxo sanguíneo dos
capilares do feto é oposto ao dos capilares maternos. É por esse mecanismo também que
os excretas da circulação fetal são removidos de modo eficiente. O alantóide que
realizava as funções respiratórias e de excreção em répteis e aves é substituído pela
placenta nos mamíferos eutérios. A função do saco vitelínico de transferir nutrientes
para o embrião nos répteis e nas aves é substituída pela placenta nos mamíferos.
Na evolução zoológica, partimos de ovos oligolécitos (por exemplo, equinodermas)
para os mais aperfeiçoados heterolécitos (por exemplo, anfíbios) até os cleidóicos
panlécitos (telolécitos) de aves e répteis (que já saíram do meio aquático). Os ovos
cleidóicos garantem um pleno desenvolvimento fora do organismo materno, pois
funcionam como um sistema fechado, no qual o desenvolvimento do indivíduo é
garantido no que se refere à nutrição e à respiração, precisando tirar do meio apenas
calor e um pouco de umidade. Como esses ovos altamente desenvolvidos continuavam
sendo vítimas de predadores, a natureza evoluiu para a formação da placenta, que
permite pleno desenvolvimento e proteção no interior do organismo materno, passando
antes, pelos indivíduos ovovivíparos até atingir os totalmente vivíparos. Mesmo nos
mamíferos placentários, esse órgão passou por graus evolutivos, culminando na placenta
dos primatas, sem dúvida a mais especializada.
A placenta humana é formada por uma parte fetal (originada do córion – córion
viloso) e de uma parte materna (decídua – decídua basal).
Designa-se por córion o conjunto trofoblasto (cito e sinciciotrofoblasto) mais a
mesoderme extra-embrionária que o reveste.
Placenta Decidual e Placa Coriônica
A placenta humana é formada por uma parte fetal( originada do córion-córion viliso) e de
uma parte materna (decídua-decídua basal).
Decídua
A decídua (do latim, deciduus;queda) corresponde à camada funcional do endométrio
gravidício,que será eliminado por ocasião do parto.Três regiões da decídua recebem nomes de
acordo com sua relação com o local da implantação:
- Decídua basal: é a parte da decídua situada mais distante do concepto, que forma o
componente materno da placenta.
- Decídua capsular: é a parte superficial da decídua que recobre o concepto.
- Decídua parietal: é constituída por todas as partes restantes da decídua.
Córion Viloso
Componente fetal da placenta. As vilosidades-tronco, que surgem deste,se projetam para
dentro do espaço interviloso contendo sangue materno.
Formação da placenta
Por ocasião da implantação,o endométrio é invadido pela ação erosiva do
sinciciotrofoblasto.Ele digere o epitélio endometrial, tecido conjuntivo subjacente e,
finalmente,sua ação atinge os vasos sanguíneos e as glândulas endometriais.Todo o blastocisto
fica incluído dentro do endométrio,enquanto o epitélio endometrial se refaz sobre a zona
invadida e fecha o local de entrada.Trata-se de uma implantação intesticial.
As células do estroma endometrial sofrem a chamada reação decidual,tornando-se
grandes,pálidas e com grande quantidade de glicogênio e lipídeos.Provavelmente,estão
relacionadas com a nutrição inicial do germe e a produção hormonal e protegem o tecido
materno contra uma invasão descontrolada do sinciciotrofoblasto.A mucosa cervical não sofre
reação decidual,mas secreta um muco que reage como um tampão que oclui o canal
cervical,protegendo o feto contra ataques externos de microorganismos.
Com 11 a 12 dias de desenvolvimento,começam a ser notada projeções do citotrofoblasto
para dentro do sincicitotrofoblasto,contituindo-se as vilosidades primárias.Na terceira semana
de desenvolvimento, surgem digitações do mesênquima extra-embrionário para dentro das
vilosidades primárias, constituindo as vilosidades secundárias ou coriônicas.Em torno de 21
dias, o eixo do mesênquima das vilosidades secundárias dá origem a vasos coriônicos,formando
uma ampla rede capilar nas vilosidades.Estão estabelecidas as vilosidades terciárias.
De início,as vilosidades coriônicas formam-se ao redor de todo o embrião.Elas persistem
até a oitava semana.Mais tarde, as vilosidades voltadas para a decídua capsular regridem,só
persistindo aquelas do pólo embrionário,ou seja, as adjacentes à decídua basal.Está formado o
saco coriônico,contituído de uma parte vilosa-o córion viloso ou frondoso que corresponde à
parte fetal da placenta - e o córion liso.
A partir do segundo mês, as vilosidades associadas à decídua basal aumentam cada vez
mais em número e tamanho,ramificando-do bastante e adquirindo um aspecto arborescente.As
vilosidades apresentam agora um tronco viloso de onde partem vários ramos.Os troncos vilosos
e seus ramos projetam-se para os espaços intervilosos (originalmente lacunas do
sinciciotrofoblasto),os quais são preenchidos por sangue materno.Quando o sinciciotrofoblasto
invade a decídua basal,deixa zonas intactas(sem digerir)em forma de pequenas cristas,que se
projetam para dentro do espaço intraveloso e que corresponde aos septos placentários.Os septos
placentários dividem a área fetal da palcenta em 10 a 38 áreas convexas irregulares,que são os
chamados cotilédones.Cada cotilédone contém dois ou mais troncos vilosos principais,sendo
seus ramos banhados pelo sangue materno.
Todo o endométrio relacionado com as vilosidades coriônicas corresponde à decídua
basal(parte materna da placenta).Somente a parte mais profunda do endométrio, a placa
decidual,permanece após o parto e colabora para a regeneração do endométrio.
Após o quarto mês, a placenta está completamente formada.No feto a termo,ela atinge em
torno de 500g e tem uma forma discoidal com 20 cm de diâmetro por 3cm de espessura.
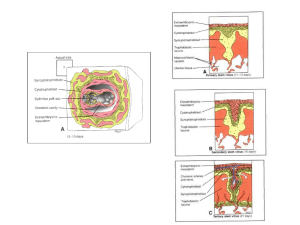
Circulação Placentária
As inúmeras vilosidades coriônicas ramificadas da placenta proporcionam uma
grande superfície onde pode ser trocado material através da membrana placentária
(barreira) interposta entre a circulação materna e a fetal. A maior parte das trocas de
materiais entre a mãe e o feto se dá através das numerosas vilosidades ramificadas, que
saem das vilosidades-tronco. As circulações fetal e materna são separadas pela
membrana placentária constituída por tecidos extra fetais.
Circulação Placentária Fetal
O sangue pouco oxigenado deixa o feto e vai para a placenta pelas artérias
umbilicais. Na Inserção do cordão da placenta, estas artérias se dividem em um certo
número de artérias coriônicas dispostas radialmente, que se ramificam na placa
coriônica antes de entrarem nas vilosidades coriônicas. Os vasos sanguíneos formam
um extenso sistema arteriocapilar venoso dentro das vilosidades coriônicas, que
aproxima muito o sangue fetal do sangue materno. Este sistema proporciona uma área
muito grande para a troca de produtos metabólicos e gasosos entre as correntes
sanguíneas materna e fetal. Normalmente, o sangue fetal não se mistura com o sangue
materno, mas quantidades muito pequenas de sangue fetal podem entrar na circulação
materna através de defeitos diminuos que, às vezes, se formam na membrana
placentária. O sangue fetal bem oxigenado dos capilares fetais vai para veias de paredes
finas, que acompanham as artérias coriônicas até o local da inserção do cordão
umbilical, onde convergem para formar a veia umbilical. Este grande vaso conduz
sangue rico em oxigênio para o feto.
Circulação Placentária Materna
O sangue no espaço interviloso, está temporariamente fora do sistema circulatório
materno. Ele penetra no espaço interviloso por 80 a 100 artérias espirais endometriais
da decídua basal. Estes vasos desembocam no espaço interviloso através de soluções de
continuidade do revestimento citotrofoblástico. O fluxo sanguíneo das artérias espirais é
pulsátil e impelido em jatos pela pressão sanguínea materna. O sangue que entra, tem
uma pressão consideravelmente mais alta que a daquele no espaço interviloso e
esguicha em direção à placa coriônica, que formam o “teto” do espaço interviloso. Com
a queda da pressão o sangue flui lentamente em torno das ramificações das vilosidades,
permitindo a troca de produtos metabólicos e gasosos com o sangue fetal. O sangue,
finalmente, retorna através das veias endometriais para a circulação materna.
Membrana Placentária
A membrana placentária é uma membrana composta, constituída pelos tecidos extrafetais que separam o sangue materno do sangue fetal. Até cerca de 20 semanas, a
membrana placentária é constituída por quatro camadas:
-Sinciciotrofoblasto;
-Citotrofoblasto;
-Tecido conjuntivo das vilosidades;
-Endotélio dos capilares fetais.
Após a 20º semana, ocorrem alterações histológicas nas ramificações das vilosidades
que resultam no delgaçamento do citotrofoblasto de muitas das vilosidades. Finalmente,
as células citotrofoblásticas desaparecem de grandes áreas das vilosidades, deixando
apenas aglomerados delgados de sinciciotrofoblasto. Em conseqüência disto, a
membrana placentária a termo é constituída por apenas três camadas, na maior parte das
regiões. Em algumas áreas, a membrana placentária torna-se acentuadamente delgada.
Nestas áreas, o sinciciotrofoblasto fica em contato direto com o endotélio dos capilares
fetais, formando a membrana placentária vasculossincicial. A membrana placentária era
antes denominada barreira placentária – um termo inadequado, pois somente algumas
substâncias, endógenas ou exógenas, são incapazes de passar através da membrana
placentária em quantidades detectáveis. A membrana placentária atua como uma
barreira verdadeira apenas quando a molécula tem certo tamanho, configuração e carga,
como heparina e bactérias. Alguns metabólitos, toxinas e hormônios, apesar de estarem
presentes na circulação materna, não passam através da membrana placentária em
concentrações suficientes para afetar o embrião/feto.
A maioria das drogas e outras substâncias no plasma materno passam através da
membrana placentária e é encontrada no plasma fetal. Micrografias eletrônicas do
sinciciotrofoblasto mostram que sua superfície livre tem muitas microvilosidades, que
aumentam a superfície para as trocas entre as circulações materna e fetal. À medida que
a gestação avança, a membrana placentária torna-se progressivamente mais delgada, de
modo que, em muitos capilares fetais, o sangue fica extremamente próximo do sangue
materno do espaço interviloso.
Durante o terceiro trimestre, numerosos núcleos no sinciciotrofoblasto das
vilosidades se agregam,formando protusões multinucleadas ou agregados nucleares - os
nós sinciciais. Agregados se fragmentam continuamente e são levados do espaço
interviloso para a circulação materna. Alguns nós se alojam nos capilares do pulmão
materno, onde são rapidamente destruídos por ação enzimática local. Ao final da
gravidez, forma-se material fibrinóide na superfície das vilosidades. Este material é
constituído por fibrina e outras substâncias não identificadas que se coram intensamente
pela eosina. O material fibrinóide resulta, sobretudo, do envelhecimento e parece
reduzir a capacidade de transferência da placenta.
Funções da Placenta
•
•
A placenta é o local fundamental das trocas de nutrientes e gases entre mãe e feto. A
placenta é um órgão maternofetal com dois componentes:
Uma porção fetal, que se origina de parte do saco coriônico, de onde emerge o cordão
umbilical;
Uma porção materna, que deriva do endométrio que fica aderida ao útero.
A placenta e o cordão umbilical funcionam como um sistema de transporte das
substâncias que transitam entre mãe e feto. Nutrientes e o oxigênio vão do sangue
materno para o sangue fetal, e os produtos de excreção e o dióxido de carbono do
sangue fetal para o sangue materno, através da placenta. A placenta e as membranas
fetais desempenham as seguintes funções que serão descritas mais adiante.
1- Proteção;
2 - Nutrição;
3 - Respiração;
4 - Excreção;
5 - Produção de Hormônios.
Descrição das Funções da Placenta
1. Proteção: A placenta transporta anticorpos ao feto, esses anticorpos são responsáveis
pela imunidade, formando uma barreira contra certas doenças e substâncias nocivas.
Porém existem substâncias que apresentam a capacidade de ultrapassar essa barreira: a
nicotina e o alcatrão do cigarro, o álcool, as drogas, alguns medicamentos (antibióticos,
antiinflamatórios e sedativos), além de determinados vírus e bactérias, como os
causadores da rubéola, varíola, hepatite, toxoplasmose e HIV.
2. .Nutrição: Nutrientes vão do sangue materno para o sangue fetal, através das veias
maternas e veias fetais por difusão simples e facilitada. Tal nutrição deve-se a síntese de
glicogênio, colesterol, ácidos graxos e vitaminas.
3. Respiração: O sangue da mãe não entra em contato com sangue do feto, por isso a
placenta apresenta uma estrutura em que as vilosidades por onde passam o sangue fetal
ficam imersas nos seios sanguíneo da mãe. A troca de gases é feita através dos capilares.
O transporte de gases envolve difusão simples e facilitada, a oxigenação adequada no
feto deve-se essencialmente ao fluxo sanguíneo fetal.
4. Excreção: O feto precisa eliminar substâncias como o gás carbônico, uréia e acido úrico.
Essas substâncias são excretadas através da placenta, que mandará por difusão simples
do sangue fetal para a circulação materna de onde serão eliminadas posteriormente.
5. Produção de Hormônios: Os hormônios que serão produzidos durante o período de
gestação são: Gonadotrofina Coriônioca (HCG), hormônio lactogênio placentário,
hormônio melanotrófico, aldosterona, progesterona e estrogênio, que serão descritos
adiante.
Hormônios Produzidos pela Placenta
Gonadotrofina Coriônica (HCG)
É um hormônio, secretado desde o início da formação da placenta pelas células
trofoblásticas, após a implantação do blastocisto. A principal função fisiológica deste
hormônio é a de manter o corpo lúteo, de modo que as taxas de progesterona e
estrogênio não diminuam, garantindo, assim, a manutenção da gravidez (inibição da
menstruação) e a ausência de nova ovulação. Por volta da 15ªsemana de gestação, com a
placenta já formada e produzindo estrogênio e progesterona, ocorre declínio acentuado
na concentração de HCG.
Hormônio lactogênio placentário
Aumenta a resistência materna à ação da insulina e estimula o pâncreas na secreção
de insulina, ajudando no crescimento fetal, pois proporciona maior quantidade de
glicose e de nutrientes para o feto em desenvolvimento.
Hormônio melanotrófico
Atua nos melanócitos para liberação de melanina.
Aldosterona
Mantém o equilíbrio de sódio, pois a progesterona estimula a eliminação do mesmo, e
a aldosterona promove sua reabsorção.
Progesterona
Relaxa a musculatura lisa, o que diminui a contração uterina, para não ter a expulsão
do feto. Aumenta o endométrio, pois se o endométrio não estiver bem desenvolvido
poderá ocorrer um aborto natural ou o blastocisto se implantar além do endométrio.
Este hormônio estimula o centro respiratório no cérebro, fazendo com que a mãe mande
mais oxigênio para o feto. Complementa os efeitos do estrogênio nas mamas,
promovendo o crescimento dos elementos glandulares, de modo que, quando a
produção de leite for solicitada o mesmo esteja presente.
Estrogênio
Promove rápida proliferação de musculatura uterina; grande desenvolvimento do
sistema vascular do útero; aumento da abertura vaginal, proporcionando uma via mais
ampla para o parto; rápido aumento das mamas contribui ainda para a manutenção
hídrica (placenta e líquido amniótico).
Placenta de Gêmeos
Há diferença entre as placentas de gêmeos, quando os gêmeos são dizigóticos,
cada um tem seu âmnio, seu córion e sua placenta; o córion e a placenta podem ainda
aparecer fundidos.
Os gêmeos monozigóticos podem ter uma placenta em comum ou duas (uma
para cada um), o que determinará será a fase em que ocorrer a divisão. Quando a divisão
é precoce, ocorrendo em dois ou três dias, cada feto terá seu âmnio, seu córion e sua
placenta (da mesma maneira que ocorre com gêmeos dizigóticos, a placenta e o córion
podem estar fusionadas).
Se na primeira semana o embrioblasto se divide em dois primórdios
embrionários, cada gêmeo terá seu âmnio, porém o córion e a placenta vão ser os
mesmos para ambos fetos, nesse caso um dos gêmeos pode ser mais beneficiado que o
outro. Quando a divisão é tardia (disco germinativo), os gêmeos compartilham o mesmo
córion, o mesmo âmnio e a mesma placenta, mas nesses casos o cordão umbilical pode
ficar muito dobrado, prejudicando a circulação, levando a morte de um ou ambos
gêmeos.
Tipos de Placenta
Como já foi amplamente comentado a placenta é uma das grandes aquisições dos
mamíferos, mas não restrita a eles. Aparece em outros grupos animais como Peripatus
(Protochaeta); Salpa (Tunicata); Muatelus laevis (Elasmobranchia) e certos lagartos.
Nos mamíferos existem dois tipos fundamentais de placenta. No primeiro tipo a
conexão é estabelecida entre a parede uterina e a parte do córion limitada internamente
com o saco vitelino, que desenvolveu ampla vascularização. É o caso da placenta
“vitelocoriônica” encontrada em alguns marsupiais (Didelphys, Macropus). No segundo
tipo a conexão é estabelecida pela parede uterina, e a parte do córion limitada
internamente pelo alantóide, cuja parte mesodermal desenvolveu ampla rede vascular. É
o caso da placenta “alantocoriônica” encontrada nos Eutheria (portadores de verdadeiras
placentas), bem como em alguns marsupiais (Parameles, Dasyurus).
Em alguns mamíferos superiores pode-se encontrar remanescentes de placenta
vitelocoriônica durante uma fase ou por todo o curso. Nesses casos desempenharia um
papel subsidiário na placentação. Por exemplo, as cadelas e as gatas apresentam
simultaneamente placenta vitelocoriônica e alantocoriônica. A placenta vitelínica tem
vilos trofoblásticos que invadem a mucosa uterina erodida. Embora originalmente
extensa, tende a desaparecer. A endoderme do saco vitelínico é um constituinte
importante desse tipo de placenta, curtas vilosidades da parede vitelínica se entrelaçam
a prolongamentos correspondentes das células epiteliais uterinas. A placenta alantóica é
zonária, decídua e endoteliocorial. O córion frondoso e os capilares uterinos formam
lamelas localizadas em uma cinta ao redor do equador do saco coriônico. As
viteloplacentas são mais raras e primitivas, enquanto que as alantoplacentas são mais
difundidas. Mesmo nos primatas, embora o alantóide tenha um desenvolvimento
mínimo, ela é classificada como alantoplacenta, pois, nesse caso, a mesoderme, que
reveste a endoderme do alantóide, desempenha importante papel como orientador dos
vasos sanguíneos em direção ao pedúnculo do embrião para atingirem a placenta em
formação.
- Placenta Difusa
Ocorre nos paquidermes, cetáceos, égua e porca. Nos marsupiais as vilosidades são
reduzidas a rugas.
No sincicio corial ocorre um desenvolvimento dos vasos sanguíneos a partir do
mesoderma alantoidiano.
As vilosidades insimam-se nas criptas da mucosa uterina, não havendo modificação do
epitélio uterino.
As vilosidades, muito numerosas e bem desenvolvidas asseguram a ligação do feto ao
organismo materno, estão espalhadas por toda a superfície da placenta, sem localização
particular por isto Placenta difusa. Não determina hemorragia.
Segundo SCHWARZE a vaca está incluida como: Difusa multipla (epitélio corial) em
lugar de cotiledonária.
- Placenta Zonal
Ocorre nos carnívoros (gato, cachorro).
O epitélio uterino e o conjunto subjacente são destruídos pelo sincício corial, os
capilares maternos conservam seu endotélio, mas estão imersos no sincício corial que se
desenvolve muito.
A união entre os tecidos fetais e maternos é muito mais intimo. Este tipo de placenta
determina hemorragia. As vilosidades ocupam apenas uma zona anular e a placenta é
zonal.
- Placenta Cotiledonária
Ruminantes- Carneiro, vaca entre outros.
O epitélio uterino persiste parcialmente no sincício corial, está em contato direto com
o conjuntivo materno.
As vilosidades condensam-se em pequenas superfícies ou cotilédonus.
- Placenta Discoidal:
Ocorre no homem, primatas, quirópteros, roedores e insetívoros.
O sincício corial atinge uma grande extensão destruindo além do epitélio uterino o
endotélio dos capilares uterinos.
Os vasos sanguineos maternos dilatados desembocam nas lacunas.
Não há contato entre sangue materno e fetal.
Nutrição- hemotrófica
Patologias Placentárias
A patologia placentária cobre um largo espectro de condições desde as anormalidades
do sítio de implantação ate a neoplasia e infecções por bactérias.
Placenta Previa:
É uma patologia onde a placenta implanta-se no colo do útero, isto é, no fundo do
útero. Isso não é nada bom. É caracterizada por um sangramento vaginal indolor nas
últimas 12 semanas de gestação, mas pode acontecer antes.
O posicionamento inadequado da placenta provoca sangramentos, afetando a
oxigenação do bebê, colocando-o em perigo.
Alguns fatores são motivos pelo desencadeamento da placenta prévia, entre as quais a
idade materna avançada, multiparidade, curetagens repetidas, cirurgias uterinas e
cesáreas anteriores aumentam o risco desta patologia.
Estudos mostram que há um aumento na freqüência de placenta prévia entre as
grávidas fumantes e que tal aumento está relacionado com o número de anos que a
mulher fumou cigarros anteriormente.
O diagnóstico dessa patologia é feita por meio do ultra-som e ajuda o médico a
diferenciar a placenta prévia de um descolamento prematuro da placenta.
Não há como preveni-la, mas o diagnóstico precoce pode evitar complicações. Se o
sangramento for leve, a gestante terá de ficar de repouso absoluto internada no hospital.
Quando o sangramento cessa, a mulher pode voltar a andar e até receber alta do
hospital, se o acesso ao hospital for fácil.
Quando o sangramento é intenso, pode ser necessária a realização de várias
transfusões sangüíneas. Quase sempre se faz uma cesariana, pois se deixar o parto
normal, a placenta tende-se a se desprender com muita antecipação e isso pode impedir
o fornecimento de oxigênio ao feto.
Caso não tenha riscos para a criança e para a mãe, a cesariana deve ser realizada o
mais perto possível do fim da gravidez. O pré-natal é a melhor opção para que se tenha
uma gravidez com saúde, evitando riscos
Mola Hidatiforme
A mola hidatiforme é um tumor usualmente benigno invulgar que se desenvolve a
partir de tecido placentaio em fases precoces de uma gravidez em que o embrião não se
desenvolve normalmente. A mola hidatiforme, que se assemelha a um punhado de
pequenos bagos de uva, é causada por uma degeneração das vilosidades coriónicas
(projecções minúsculas, semelhantes a dedos, existentes na placenta). Desconhece-se a
causa da degeneração.
A mola hidatiforme é a forma mais comum de tumor trofoblástico. Nos países
desenvolvidos, ocorre em cerca de uma em cada 2000 gravidezes; a incidência é muito
mais elevada em alguns países em vias de desenvolvimento. Em cerca de 3% das
gravidezes afectadas, o tumor transforma-se em coriocarcioma, um tumor maligno que
pode invadir as paredes do útero se não for tratado e metastizar para outros órgãos.
Ocorrem geralmente perdas sanguíneas vaginais e enjôos matinais excessivos. Os
tumores hidatiformes são visíveis numa ecografia. As análises de sangue e de urina
detectam níveis excessivos de gonadotrofina coriônica humana produzidas pelo tumor.
O tumor pode ser removido quer por sucção do conteúdo do útero, quer por raspagem,
podendo, por vezes, ser necessária uma histerectomia. Existe o risco ligeiro de uma
mola hidatiforme se transformar num tumor maligno; por este motivo, devem efectuarse análises regulares para verificar os níveis de gonadotrofina coriônica humana no
sangue e na urina. As mulheres que tenham tido uma mola hidatiforme numa gravidez
não devem voltar a engravidar até que os seus níveis de gonadotrofina coriônica
humana se mantenham normais durante pelo menos um ano. Uma em cada 75
gravidezes futuras corre o risco de ser novamente afectada.
Coriocarcinoma
É um câncer trofoblástico e agressivo, geralmente da placenta. É caracterizado por
metástases precoces para os pulmões por via hemática.
Ele pertence ao amplo espectro das doenças trofoblásticas gestacionais
Em aproximadamente metade dos casos de coriocarcinoma, o fator precedente é a mola
hidatiforme. Cerca de um quarto dos casos surge após uma gestação a termo, e os casos
restantes aparecem após um aborto (espontâneo ou eletivo e/ou terapêutico), uma
gestação ectópica ou um tumor genital. O tumor se desenvolve, em geral, em mulheres
acima dos 40 anos de idade e o aumento do risco está associado a casos de abortos
incompletos. Outros fatores de risco são os que envolvem a mola hidatiforme
Deslocamento da placenta
O descolamento de placenta é uma eventualidade grave. Pode ocorrer em qualquer
época da gravidez acima da 20ª semana e necessita de intervenção urgente para salvar o
concepto.
Ocorre em aproximadamente 1% das gravidez, 6,5 para cada 1.000 partos.
Existem causas traumáticas, acidentes por exemplo, e causas não traumáticas. Dentre
estas está a hipertensão materna como a principal.
Existem dois tipos de descolamento:
- Descolamento com hemorragia visível, quando uma quantidade de sangue é expelida
pela vagina e há uma forte dor ou contração uterina. Ocorre em aproximadamente 80%
dos casos.
- Descolamento com hemorragia invisível, quando não há sangramento visível e o único
sintoma é uma forte dor ou contração uterina.
A operação cesariana é geralmente indicada e há necessidade de cuidados intensivos da
mãe durante e após o parto pelo risco de hemorragia grave.
Cordão umbilical
Evolução
O cordão umbilical é um tubo que liga o organismo da mãe e do bebê. Possui duas
artérias e uma veia que levam substâncias que nutrem o organismo do bebê e ainda
garantem sua respiração.
O sangue presente no cordão umbilical possui a mesma potencialidade do sangue
encontrado na medula óssea, pois é rico em células-tronco maduras que são eficazes no
tratamento de doenças como leucemia, linfomas, mielomas, deficiências imunológicas,
anemias, doenças do metabolismo, osteoporose e outras.
O cordão umbilical pode chegar a 60 cm de comprimento, o que varia de acordo com
cada organismo, se for pequeno demais pode dificultar o parto normal e se for grande
demais pode enrolar no corpo do bebê podendo provocar asfixia e enforcamento.
As células-tronco encontradas no cordão umbilical podem ser armazenadas num
período maior que 15 anos, se conservadas em nitrogênio a -135ºC. Para retirar as
células do cordão umbilical, o sangue presente nesse é colhido no momento do parto por
meio de punções que as liberam da veia e então são armazenadas em bolsas térmicas
próprias para tal finalidade.
Por poder tratar ainda problemas como o mal de Parkinson, o armazenamento do
sangue umbilical e placentário se faz mais importante, pois restaura o organismo. O
armazenamento das células tronco pode ocorrer em bancos públicos ou particulares,
sendo que os bancos públicos podem utilizar o conteúdo armazenado se houver um
indivíduo compatível que necessite, ou seja, o conteúdo não permanece à disposição de
quem o armazenou.
Com relação às medidas o cordão Umbilical varia entre 30 cm e 90 cm, uma média
de 55 cm de comprimento e entre 1cm e 2 cm de diâmetro, alguns cordões umbilicais
podem ser muito longos enquanto outros, muito curtos, o que pode acarretar alguns
problemas, um feto que apresenta cordão umbilical muito curto, corre o risco de sair
junto com a placenta na hora do parto, já fetos com cordão umbilical muito grande,
podem levar á anoxia, casso em que o cordão umbilical enrola-se no próprio feto.
Formação do Cordão Umbilical
Na terceira semana começa a se formar, discobilaminar, a linha primitiva na face do
ectoderma que delimita a cavidade amniótica. Sabe-se que há migração das células do
ectoderma para esta linha, que mergulham no seu sulco, migram delaminando o antigo
disco bilaminar no se sentido antero-posterior e lateral, formando o folheto celular
intermediário, mesoderma intra-embrionário. No pólo cefálico envolvem a placa
protocordal, onde ectoderma e endoderma estão fundidos, e dão origem, entre outras
estruturas, à placa cardiogênica , formadora do coração. No pólo cordal, outro ponto de
conexão firme e inseparável entre ecto e endoderma é a placa cloacal, na linha
primitiva, que não é dissociada pela invasão do endoderma intra-embrionário.
Constituindo a placa cloacal, e parede posterior do saco vitelino se projeta sob a
forma de pequeno divertículo para o pedúnculo de conexão; é o divertículo
alantoentérico, ou alantóide, rudimentar e destituído de qualquer função no homem. A
partir da quarta e oitava semana, temos o chamado período embrionário trilaminar
apresentam notáveis modificações, principalmente este, com diferenciações nos três
folhetos. Entre essas modificações destacamos o pregueamento do embrião, que está
relacionado como os anexos embrionários. O pregueamento cefalocaudal é influenciado
pelo crescimento acelerado do sistema nervoso central (de origem ectodérmica),
enquanto o pregueamento lateral ocorre pelo rápido crescimento dos somitos (de origem
mesodérmica). Conseqüentemente há formação possível do intestino, derivado
endodérmico do saco vitelino; concomitantemente a esta incorporação do "teto" do saco
vitelino para a formação estreita e alongada, o ducto vitelino. Ainda, em função do
pregueamento, a junção aminoectodérmica superficial do embrião vai se localizar na sua
face ventral e é chamada anel umbilical primitivo. No curso da quinta semana,
atravessam este anel as seguintes formações:
1. Pedúnculo de conexão, com alantóide e vasos umbilicais;
2.Pedúnculo vitelino, com vasos vitelinos oufalomesentéricos e
3.Canal de comunicação entre os celomas intra e extraembrionários.
No final do terceiro mês se oblitera a cavidade celômica do cordão umbilical e,
posteriormente, também, o alantóide, o saco vitelino com seus vasos, inclusive uma
segunda veia oufalamesentérica rudimentar. Permanecem, então, os vasos umbilicais,
duas artérias permeadas por sangue venoso e uma veia que transporta sangue arterial,
envolvidos pelo geleia de Wharton. Esta, com aspecto mesenquimal, é rica em
glicosaminoglicanas que protegem os vasos, os quais possuem espessas paredes
musculares e inúmeros fibras elásticas. Sua estrutura e espessamento endoteliais
espiralados contribuem sobremaneira para resistir às pressões intra-uterinas e trações
fetais, impedindo o angustiamento da luz dos vasos.
Nós verdadeiros, nós falsos e geléia de Wharton
No cordão umbilical pode ser visualizado um tipo especial de tecido chamado de
tecido conjuntivo mucoso ou geléia de Wharton. Esse tecido é caracterizado por ser
formado por muita substância fundamental amorfa, contendo glicosaminoglicanas,
proteoglicanas, e, sobretudo, ácido hialurônico. As fibras colágenas predominam sobre
os outros tipos e os fibroblastos podem ser identificados devido, principalmente, à sua
eosinofilia e ao seu núcleo ovóide.
Os prolongamentos citoplasmáticos dos fibroblastos são dificilmente percebidos
nesse tipo de preparação. O tecido mucoso também pode ser encontrado na polpa
dentária jovem. Células da geléia de Wharton podem expressar genes tronco de várias
células, incluindo a telomerase. . Elas podem ser extraídas, cultivadas e induzidas a se
diferenciarem em tipos celulares maduros, como os neurônios. Geléia de Wharton é,
portanto, uma fonte potencial de células-tronco adultas. E cerca o cordão umbilical, que
geralmente tem duas artérias e uma veia. Como os vasos umbilicais são mais longos que
o cordão, é comum a torção e o dobramento dos vasos, freqüentemente formam alças
produzindo nós falsos, que não tem nenhum significado, entretanto, em cerca de 1% das
gestações, formam-se nós verdadeiros do cordão, que podem tornar-se apertados e
causar a morte fetal resultante de anoxia fetal, que seria uma deficiência de oxigenação
no sangue fetal. Na maioria dos casos, os nós se formam durante o trabalho de parto, na
passagem do feto através de uma alça do cordão. Pelo fato de estes nós serem
usualmente frouxos, eles não tem significado clínico. Ocasionalmente, ocorre a
formação de alças simples do cordão em torno do feto. Em cerca de um quinto de todos
os partos,o cordão forma alças frouxas em torno do pescoço, sem aumento de risco para
o feto.
Más formações do Cordão Umbilical
Diversas podem ser as anomalias existentes nos feto, dependendo de sua posição na
hora do parto: as principais, são: Procidência e Anoxia.
Fala-se de procidência do cordão quando o cordão umbilical se situa, no momento do
parto, junto ou por baixo da parte mais baixa do feto. Embora seja um problema
relativamente pouco frequente, já que apenas ocorre num em cada 200 partos, pode ter
consequências muito graves, caso não se proceda às medidas adequadas para evitar que
o cordão fique, ao longo do período de expulsão, preso entre o feto e o canal de parto,
com a consequente obstrução dos vasos umbilicais. O problema é muito mais frequente
nos partos de fetos pequenos em que exista um excesso de líquido amniótico
(hidrâmnios) e nos partos em que o feto adopta uma posição anómala, como a
apresentação pélvica.
É possível distinguir vários graus de procidência do cordão, alguns muito evidentes e
outros mais difíceis de detectar. O tipo mais evidente corresponde ao prolapso do
cordão, que se evidencia após a ruptura da bolsa das águas, no qual se observa
claramente que o cordão sai através do canal de parto antes do feto. Um outro tipo é o
procúbito do cordão, quando o cordão se situa por baixo da apresentação fetal, mas a
bolsa das águas mantém-se intacta, sendo apenas palpável. Um pouco mais oculta é a
laterocidência do cordão, quando o cordão se situa junto à parte mais baixa do feto,
mas não passa por baixo da mesma, o que faz com que não possa ser detectado a partir
do exterior.
As conseqüências variam conforme cada caso, segundo o posicionamento anómalo do
cordão e o grau de compressão que possa sofrer, ao ficar prensado entre o corpo do feto
e o canal de parto, e o tempo que se leva a detectar o problema. A obstrução da
circulação pelos vasos umbilicais determina um quadro de sofrimento fetal e as suas
repercussões dependem da rapidez com que se soluciona a situação. Caso o problema
seja rapidamente solucionado, o feto costuma recuperar por completo, embora possam
ficar várias sequelas neurológicas irreversíveis, ou até verificar-se a sua morte, caso
provoque um défice de oxigenação prolongado.
Circular do cordão
Fala-se de circular do cordão quando o cordão umbilical fica, no final da gravidez,
enrolado a volta de alguma parte do feto, normalmente a volta do pescoço. É um
problema mais freqüente que o anterior, pois detecta-se uma circular do cordão em 1/3
dos partos, embora costume ser menos perigoso. De fato, o cordão é na maioria dos
casos suficientemente comprido para que o parto se desenvolva normalmente, sem que a
circulação sanguínea seja perturbada pelos vasos umbilicais, originando um quadro de
sofrimento fetal mais intenso à medida que o parto vai evoluindo, com o conseqüente
risco de se produzirem lesões neurológicas irreversíveis caso o problema não seja
imediatamente solucionado.
Amostragem Percutânea de Sangue do Cordão Umbilical
A amostragem percutânea de sangue do cordão umbilical (PUBS) pode ser feita para
avaliar o equilíbrio ácido-base fetal para fazer o monitoramento do feto e do recémnascido.
A fim de fazer uma análise cromossômica, colhem-se amostras de sangue fetal dos
vasos do cordão umbilical por meio da PUBS( percutaneous umbilical cord blood
sampling ). A varredura com ultra-som facilita este procedimento ajudando a localizar
os vasos umbilicais. Com freqüência, o PUBS é efetuado para análise cromossômica
rápida, cerca de 20 semanas após o LNMP ( primeiro dia do último período menstrual
normal), quando exames ultra-sonográficos, ou outros, demonstraram a existência de
características de anomalias fetais graves sobretudo no final da gestação,como a
trissomia do 13 (síndrome de Patau). Em geral, os resultados tornam-se disponíveis em
48 horas. Orientado pela ultra-sonografia, o médico insere uma agulha da parede
abdominal até o cordão umbilical, geralmente próximo à sua inserção na placenta,
coletando a seguir uma amostra do sangue fetal.
Síndrome da Trissomia do 13: deficiência mental; malformações graves do sistema
nervoso central; fronte inclinada; orelhas malformadas, defeitos no couro cabeludo;
microftalmia; fenda bilateral do lábio e/ou do palato; polidactilia; saliência posterior dos
calcanhares.
Ultrassonografia
A ultrassonografia é a modalidade básica para a obtenção de imagens na avaliação do
feto, por causa de sua ampla disponibilidade, baixo custo e ausência de efeitos adversos
conhecidos. O saco coriônico (da gestação) e seu conteúdo podem ser visualizados pela
ultrassonografia durante os períodos embrionário e fetal. O tamanho da placenta e do
feto, gravidez múltipla, anormalidades na forma da placenta e apresentações anormais
também podem ser detectados.
O ultra-som permite obter medidas precisas do diâmetro biparietal do crânio do feto, o
que possibilita fazer uma estimativa bastante segura da idade e do comprimento do feto.
Exames com ultra-som também são úteis para diagnosticar gravidez anormal ainda em
estágio bem inicial, por exemplo, um "ovo anembrionário". Rápidos avanços na
ultrassonografia tornam esta técnica um importante instrumento para o diagnóstico prénatal de anormalidades fetais como: cefalia, meroanencefalia(anencefalia), hidrocefalia,
microcefalia, ascite fetal e agenesia renal. Por causa da possibilidade de efeitos lesivos
ao feto, é prudente restringir os exames ultrassonográficos pré- natais aos casos com
indicação clínica.
Ecografia na Gravidez
Trata-se de uma técnica que utiliza o ultra-som para obtenção de imagens do feto «in
útero» e não apresenta qualquer tipo de risco para a mãe ou para o feto.
Existem duas abordagens possíveis para a realização de uma ecografia: a ecografia por
via abdominal, na qual a imagem é captada através de uma sonda colocada sobre o
abdómen, após a aplicação de um gel que serve de interface entre o aparelho e o ventre
materno; a ecografia com sonda vaginal, que permite a obtenção de imagens de grande
qualidade técnica numa fase inicial da gravidez e avaliações mais específicas em fases
mais avançadas, sendo um exame seguro e de fácil realização.
Com alguma frequência as grávidas querem saber o número de ecografias que devem
ser realizadas até ao nascimento do bebé.
É consensual na classe médica e científica que a adequada vigilância de uma gestação
de baixo risco pressupõe a realização de uma ecografia em cada trimestre:
- A primeira ecografia deve ser efectuada entre as 11 e as 13 semanas + 6 dias. Neste
exame é feita a datagem ecográfica da gravidez, estudada a morfologia fetal e medida a
translucência da nuca (TLN), ou seja a espessura da prega da nuca, que, se estiver
aumentada, pode indicar uma eventual síndroma de Down, vulgarmente conhecida
como mongolismo. A TLN é um dado importante para o rastreio bioquímico
combinado, bem como a detecção e caracterização da gravidez gemelar (uma ou duas
placentas);
- A segunda ecografia, vulgarmente conhecida como «ecografia morfológica» deve ser
realizada entre as 20 e as 22 semanas de gravidez. È durante este exame que é feito um
estudo anatómico detalhado dos diferentes órgão e sistemas do feto no sentido de se
excluírem eventuais malformações. È também na ecografia do segundo trimestre que a
grande maioria dos casais toma conhecimento pela primeira vez do sexo do feto;
- Entre as 30 e as 32 semanas é feito novo estudo ecográfico. Avalia-se o crescimento do
feto e a sua vitalidade, é feita uma medição do líquido amniótico, identificada a
localização da placenta e mais uma vez estudada a anatomia fetal.
Embora o exame ecográfico permita avaliar toda a anatomia interna e externa, a
existência de um feto estruturalmente bem formado não é sinónimo de um recém
nascido sem problemas, porque a ecografia não permite avaliar se os diferentes órgãos
têm um funcionamento normal.
Os recentes avanços tecnológicos têm permitido a obtenção de imagens cada vez com
melhor definição. A «ecografia 3D» que hoje em dia é tão popular entre os jovens
casais, permite a obtenção de imagens tridimensionais do feto.
Contudo, embora represente uma inovação na medicina e seja frequentemente
apresentada como um importante coadjuvante da ecografia convencional, não substitui a
«ecografia 2D».
Não está actualmente recomendada a realização isolada de «ecografias 3D» para o
estudo morfológico fetal. No entanto, acreditamos que com a evolução da técnica este
tipo de exame possa num futuro próximo vir a ser uma referência em termos de
diagnóstico pré-natal.
Anexos
Circulação placentária:
Tipos de Placenta:
Placenta Difusa
Placenta Cotiledonária
Placenta Zonal
Placenta Discoidal
Patologias Placentárias:
Nós Verdadeiros, Nós falsos e Geléia de Wharton:
Amostragem percutânea de sangue do cordão umbilical:
Ecografia na Gravidez:
Bibliografia
Livro 1:
Moore, Persaud. Embriologia Básica, Ed.Guanabara, ed. 5ª, Rio de Janeiro,1998.
Livro 2:
Garcia & García. Embriologia, Ed. Artmed, ed. 2ª, Porto Alegre, 2001.
Livro 3:
Moore, Keith L. Embriologia Clínica, Ed. Guanabara Koogan, Rio de Janeiro.
Site 1:
http://74.125.93.132/search?q=cache:_wNL76hINRsJ:portal2.unisul.br/content/navitaco
ntent_/userFiles/File/pagina_dos_cursos/Nutri_o_Grande_Florianopolis/A_PLACENTA
_E_O_CORD_O_UMBILICAL.doc+Forma%C3%A7%C3%A3o+do+Cord%C3%A3o
+Umbilical&cd=9&hl=pt-BR&ct=clnk&gl=br
Site 2:
http://74.125.47.132/search?q=cache:aQLuBtoGBsJ:www.pucrs.campus2.br/~equerol/embriologiadef1.2.doc+placenta+difusa,+cotiledon
%C3%A1ria&cd=7&hl=pt-BR&ct=clnk&gl=br
Site 3:
http://en.wikipedia.org/wiki/Wharton's_jelly
Site 4:
www.danielbranco.com.br
Site 5:
http://www.icb.ufg.br/histologia/embri/open.htm
Site 6:
www.thefreedictionary.com/anoxia
Site 7:
http://www.amigasdoparto.org.br/2007/index.php?Itemid=67&id=270&option=co
m_content&task=view
Site 8:
http://www.google.com.br/search?hl=pt-BR&client=firefoxa&rls=org.mozilla%3AptBR%3Aofficial&q=Fun%C3%A7%C3%B5es+da+placenta+humana%3A+&btn
G=Pesquisar&meta Obs: Clicar no tópico A placenta e o cordão umbilical.
Site 9:
www.portaldeginecologia.com.br
Site 10:
http://www.mundoeducacao.com.br/biologia/cordao-umbilical.htm