A PLACENTA E O CORDÃO
UMBILICAL
Placenta
A placenta é constituída de dois componentes: uma porção fetal formada pelo
saco coriônico e outra materna formada pelo endométrio. Essa característica faz
com que a placenta seja um órgão fetomaterno. Possui as seguintes funções:
proteção, nutrição, respiração, excreção e produção de hormônios. Após o parto é
expelida do útero.
A Decídua
É a camada funcional do endométrio gravídico, ou seja, do endométrio onde está
sendo desenvolvido um feto. No parto ela se separa do resto do útero. As células
da decídua são produzidas graças ao aumento de progesterona. Com a gravidez
ocorre modificações nas células e vasos do endométrio. Essas alterações são
conhecidas como reação decidual. As células da decídua possuem como reserva
glicogênio e lípides que nutrirão o feto. Elas também impedem uma invasão
descontrolada do sincíciotrofoblasto no útero materno. A decídua possui três
regiões conforme o local de implantação do blastocisto: decídua basal, à frente do
embrião implantado, dará origem ao componente materno da placenta; decídua
capsular que é a parte do endométrio oposta ao pólo de implantação e o resto do
endométrio que recobre o embrião é chamada de decídua parietal. Como essas
regiões podem ser vistas em uma ultra-sonografia, representam um sinal precoce
de gravidez.
Organogênese da Placenta
É dividida em dois períodos fundamentais: o pré-viloso (6º ao 13º) e o viloso (até o
término da gestação) a) Pré-viloso: com a implantação do blastocisto, distingui-se
no trofoblasto duas camadas: citotrofoblasto e sincíciotrofoblasto. Entre o 9º e o
13º dia, na intimidade do sincíciotrofoblasto surgem lacunas separadas por
trabéculas de sincício.
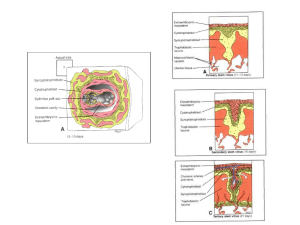
FIG. 1: Desenho ilustrando a formação da placenta humana e das membranas fetais. Asecção frontal do útero, mostrando a elevação da decídua causada pela expansão do saco
coriônico de um embrião de quatro semanas, implantado no endométrio da parede
posterior. B- desenho ampliado do sítio de implantação. As vilosidades coriônicas foram
expostas pela secção e abertura da decídua capsular. C a F- desenhos de secções sagitais
de um útero grávido desde a 5ª até a 22ª semana, mostrando as mudanças na relação das
membranas fetais com a decídua. Em F, o âmnio e o córion estão fundidos entre si e com a
decídua parietal, obliterando, assim, a cavidade uterina. Note que, em D a F , as vilosidades
coriônicas persistem somente onde o córion está associado à decídua basal. I- é, onde se
forma a placenta. b) Viloso: vilosidades primitivas surgem a partir da proliferação do
citotrofoblasto pelas trabéculas cinciais que separam as lacunas. Essas lacunas vão se
reunindo para formar uma cavidade única: câmara intervilosal (contém os espaços
intervilosos). As vilosidades são invadidas por mesênquima e passam a ser chamadas
secundárias. Entre o 15º e o 21º dia, com o aparecimento dos esboços vasculares no seio do
tecido conjuntivo as vilosidades tornam-se terciárias. As vilosidades continuam a se
proliferar e se expandem em todas as direções, formando um invólucro contínuo ao longo
do ovo. Ocorre um ramificação das vilosidades que entram em contato com o sangue
materno na câmara intervilosa. Esse desenvolvimento é maior do lado da decídua basal do
que da capsular.
A erosão de capilares e do seios venosos superficiais e do endométrio, à partir do
11º e 12º dia permite ao sangue materno invadir as lacunas trofoblásticas. No
começo da 4ª semana estruturas usadas na troca fisiológica entre mãe e feto já
estão formadas. As vilosidades associadas a decídua capsular são comprimidas
pelo saco coriônico e por deficiência circulatória vão se degenerando e
desaparecem. Essa região passa então a ser conhecida como córion liso. As
vilosidades da região da decídua basal aumentam em número e tamanho
formando o córion brandoso. O crescimento da espessura da placenta se deve ao
aparecimento das vilosidades terciárias. Quando uma mulher não apresenta um
ciclo menstrual regular, a idade gestacional, que é contada a partir da última
menstruação, pode ser conhecida medindo-se o tamanho do saco coriônico em
ultra-sons. Com idade gestacional de 31 dias ele possui de 2 a 3 mm. A placenta
vai aumentando de tamanho acompanhando o crescimento fetal. Quando
completamente desenvolvida cobre 15 a 30% da decídua. No final do 4º mês, a
decídua basal, que é o componente materno da placenta é quase que totalmente
substituída pelo córion viloso. O revestimento citotrofoblástico externo é o ponto
em que a porção fetal se une à porção materna da placenta. Essa fusão se faz
pelas vilosidades tronco que se prendem à decídua basal através desse
revestimento. A forma da placenta é devido a forma da área das vilosidades que
persistem. Estas invadem a decídua basal, causando a erosão deste tecido e
formação dos septos deciduais. Com o crescimento fetal a decídua capsular faz
uma saliência na cavidade uterina e se funde com a parietal, causando a
obliteração dessa cavidade. Posteriormente (por volta da 22ª semana), essa
decídua não será suprida de sangue e será degenerada.
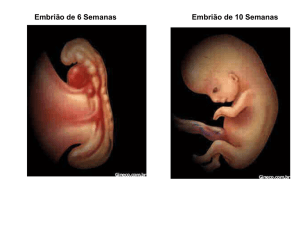
FIG.2: À esquerda embrião com 33mm. no começo da 9ª semana. À direita embrião com
47mm. no término da 10ª semana. Ambos em tamanho natural.
Circulação Uteroplacentária
As vias endometriais formam um plexo extraordinariamente fino, com numerosas
anastomoses e ramificações. Isso constitui uma condição básica para uma
drenagem eficiente do espaço interviloso. Essas veias passam próximo à lâmina
basal, o que explica o colapso do espaço interviloso durante a contração uterina,
pois elas serão comprimidas. A circulação placentária materna se inicia com a
passagem das artérias espiraladas pelo revestimento citotrofoblástico externo e
abertura destas na câmara intervilosa. A partir do 2º mês essas artérias são
invadidas por células de natureza citotrofoblástica, que lhes restringem a luz.
Assim a câmara intervilosa fica protegida do aumento da pressão arterial materna.
O sangue caindo no espaço interviloso, circula entre as vilas e depois é drenado
através de saídas venosas basais. A angiocinerradiografia mostrou que as artérias
espiraladas atuam uma independentemente da outra e que nem todas estão
abertas e despejando sangue no espaço interviloso ao mesmo tempo. O sangue
venoso fetal é levado a placenta pelas duas artérias umbilicais, atingindo a
placenta elas correm sob o âmnio, pela placa corial. Cada uma supre uma metade
da placenta. Emitem ramos que perfuram o córion e penetram nos troncos de 1ª,
2ª ou 3ª ordem. Em seu percurso, esses ramos se dividem para terminarem no
sistema capilar que vasculariza os vilos terminais. Veias presentes nos vilos
drenam o sangue de volta ao feto.
FIG. 3: Diagrama esquemático que mostra as relações mútuas dos tecidos fetal e materno
na formação da placenta. As vilosidades coriônicas estão representadas com um
desenvolvimento progressivamente maior da esquerda para a direita. Os vasos maternos
estão coloridos na forma convencional, os ramos arteriais fetais estão em negro e os ramos
venosos fetais em cinza.
O sangue fetal passa muito próximo ao materno devido ao sistema arteriocapilarvenoso nas vilosidades, facilitando as trocas entre mãe e feto. Esses sangues não
se misturam a não ser que hajam falhas na membrana placentária. Uma boa
exposição das vilosidades coriônicas ao sangue materno é essencial para um bom
desenvolvimento do embrião e do feto.
A Membrana Placentária Humana
A placenta é formada por uma aposição do córion (lâmina externa do mesoderma
extraembrionário, citotrofoblasto e sincíciotrofoblasto) - parte fetal e decídua basal
- parte materna. Apesar da estratificação da placenta, esta é altamente permeável,
impedindo a passagem de poucas substâncias, como alguns hormônios e toxinas.
Essa permeabilidade aumenta no decorrer da gestação, pois a membrana
placentária vai se estendendo, conseqüentemente, há uma aproximação entre os
capilares fetais e maternos.
Funções da placenta humana:
- Metabolismo placentário
Como o ser humano possui um ovo oligolécito, a placenta assume a nutrição do
embrião/ feto , principalmente no início da gestação, uma vez que neste período
ainda não se estabeleceu a nutrição hemotrófica. Tal nutrição deve-se à síntese
de glicogênio, colesterol e ácidos graxos. - Transporte de substâncias A placenta
realiza transporte de várias substâncias através de diversos mecanismos, como
difusão simples, facilitada, transporte ativo e pinocitose. Há outros mecanismos
menos freqüentes como através de um defeito da placenta por onde passam
hemácias, o que pode resultar em eritroblastose fetal em circunstância genotípica
específica entre feto e mãe, através da membrana por movimentos amebóides,
como a passagem de leucócitos Trepanema pallidum - agente etiológico da sífilis;
ou ainda através de lesão na placenta como a passagem de bactérias e
protozoários. Dentre as substâncias destacam-se: gases, nutrientes, eletrólitos,
hormônios, anticorpos, drogas, excretas e agentes infecciosos. O transporte de
gases envolve a difusão simples e a oxigenação adequada no feto deve-se
essencialmente ao fluxo sangüíneo uterino e fetal. Os nutrientes transportados
são: água, vitaminas, ácido graxo e colesterol. Há transporte de uma taxa reduzida
de hormônios como tirosina e triodotironina, além de testosterona, encarregado da
diferenciação da genitália masculina.
FIG. 4: Ilustração diagramática das transferências através da membrana (barreira)
placentária. Os tecidos pelos quais ocorre o transporte de substância entre feto e mãe,
constituem coletivamente a membrana placentária. Essa membrana é constituída
inteiramente por tecidos de origem extrafetal: citotrofoblasto, sincíciotrofoblasto, estroma
da vilosidade e o endotélio dos capilares.
Os anticorpos transportados ao feto, principalmente IgG, são responsáveis pela
imunidade a certas doenças como difteria, sarampo e varíola. As drogas são
amplamente permeáveis e resultam em prejuízos físicos e mentais ao feto, como
por exemplo pode-se citar a talidomida, que leva às malformações físicas; a
heroína, que leva ao estado de abstinência depois do nascimento; e relaxantes
musculares empregados no momento do parto, que, com exceção da
succinilcolina ecurare, são responsáveis pela depressão respiratória do feto. As
excretas são constituídas basicamente de dióxido de carbono, uréia e ácido úrico.
Vários agentes infecciosos atravessam a placenta acarretando geralmente
malformações, como: Trepanema pallidum, Toxoplasma gondii e o agente
etiológico da rubéola.
Secreção endócrina da placenta
A camada da placenta encarregada da produção da maioria dos hormônios à
partir de precursores fetais ou maternos é o sincíciotrofoblasto. Tais hormônios
placentários são: gonadotrofina coriônica humana, lactogênio placentário humano,
tirotrofina coriônica humana, adrenocortitrofina coriônica humana, além dos
esteróides: progesterona e estrógeno. Dentre esses hormônios destaca-se a
gonadotrofina coriônica, que mantém o corpo lúteo após a nidação, e
progesterona, produzida à partir de colesterol pela placenta após o 3º mês,
impedindo a contração uterina.
Patologias da placenta
1. Anormalidades de arquitetura e de implantação da placenta - Placenta prévia:
implantação da placenta no segmento inferior do útero. Maior causa de
hemorragia no 3º trimestre de gravidez. Dificulta o trabalho de parto. - Placenta
acreta: placenta e os vilos aderem e invadem superficial ou profundamente a
parede uterina. Causa hemorragia seguida de histeroctomia. - Placenta
membranácea: membranas fetais inexistem e são revestidos por tecido placentário
. - Placenta ou lobo sucenriato: placenta se divide em lobos. Alguns desse lobos
pode causar retenção intra-útero após o parto.
2. Distúrbios de circulação: - Infarto placentário: pode atingir quase toda a
placenta, seguido de insuficiência placentária. No deslocamento placentário o
suprimento sanguíneo que vem da mãe pode ser interrompido levando ao infarto.
3. Corangiomas: tumor benigno que atinge a parte fetal da placenta. Pode causar
dano ao feto durante o trabalho de parto.
4. Placentites: - Tuberculose placentária: ocorre devido a resistência da placenta
em ser atingida pela disseminação miliar. Atinge mais as vilosidades do que a
decídua. o líquido amniótico aspirado leva a doença aos pulmões e fígado do feto.
- Rubéola: causada por vírus, provoca lesões placentárias acompanhadas muitas
vezes por anormalidades fetais. - Toxoplasmose: a mais importante doença
parasitária da placenta. Leva a lesões, inflamações crônicas das vilosidades
devido à presença do microorganismo.
O PARTO
Ao final da gestação, muitas adaptações fisiológicas começam a ocorrer visando a
ocorrência do parto. Nesse período de preparação para o parto, é comum
encontrarmos a atividade uterina mais intensa, com contrações mais freqüentes. O
feto, nessa fase, poderá apresentar menor movimentação, geralmente decorrência
da adaptação ao estreito superior ou médio da bacia materna. O colo uterino, por
sua vez, poderá apresentar algumas modificações perceptíveis ao toque vaginal.
Nas nulíparas ou primigrávidas (pacientes que nunca deram a luz anteriormente),
verifica-se um certo grau de diminuição no comprimento e centralização em
relação ao pólo cefálico fetal. Nas multíparas ou multigrávidas (mulheres que já
deram a luz anteriormente), pode-se verificar uma pequena dilatação cervical e
consistência mais amolecida da cérvix. O parto, portanto, é o processo de
nascimento durante o qual o feto, placenta e as membranas fetais são expelidos
do trato reprodutivo da mãe. O trabalho de parto é a seqüência de contrações
uterinas involuntárias que resultam na dilatação do cérvix e na saída do feto e da
placenta do útero. Os fatores que desencadeiam essas contrações ainda não são
completamente compreendidos, mas vários hormônios estão relacionados ao
início do trabalho de parto. As contrações peristálticas da musculatura lisa uterina
são provocadas pela oxitocina, que é liberada pela neuro-hipófise materna. Este
hormônio é administrado clinicamente quando há necessidade de induzir o
trabalho de parto. A oxitocina também estimula a liberação de prostaglandinas
pela musculatura que incentiva a contração do miométrio, sensibilizando as suas
células à oxitocina e prostaglandinas. O trabalho de parto inicia-se habitualmente
pela presença de contrações uterinas referidas pelas pacientes como dor
abdominal em cólica. O ritmo das contrações que caracteriza o início do trabalho
de parto é o de uma contração uterina a cada cinco minutos. Trata-se de
contrações que duram por tempo superior a 20 segundos e provocam leve
sensação dolorosa às pacientes. Deve-se verificar ainda a presença ou não da
ruptura da membrana amniótica, através da saída pelos genitais externos do
líquido amniótico ("bolsa de água"), o que caracteriza a necessidade de internação
da paciente.
Os Estágio do Trabalho de Parto
O trabalho de parto é o processo que ocorre durante o nascimento de uma criança
facilita o parto. É dividido em quatro períodos em quatro períodos: período de
dilatação, período expulsivo, dequitação (período da placenta) e período de
observação ou recuperação. Cada um desses momentos do parto exigem
cuidados específicos.
1. Período de Dilatação
Esse primeiro estágio começa quando há evidência objetiva da dilatação
progressiva do cérvix. Isto acontece ao se iniciarem as contrações regulares do
útero (menos de 10minutos do intervalo entre uma e outra contração dolorosa). O
primeiro estágio termina com a dilatação completa do cérvix, e é o estágio de
maior duração no trabalho de parto. A duração média é 12 horas em nulíparsas e
cerca de 7 horas nas multíparas, entretanto há grandes variações. Nesse período
é fundamental a avaliação periódica de alguns parâmetros da evolução do parto, a
saber, as contrações uterinas, a dilatação do colo uterino, a descida do pólo fetal,
a ruptura da membrana amniótica (amniotomia) e a vitalidade do feto.
1.1. Contrações Uterinas: É importante observar o tônus uterino entre os episódios
de contrações, porque habitualmente ocorre um relaxamento importante do útero
entre as contrações, momento no qual a circulação uterina se restabelece em
condições normais, permitindo as trocas entre o orgasmo fetal e materno, no
espaço da oxigenação. As contrações que, inicialmente, no trabalho de parto,
situam-se uma a cada 5 minutos, vão apresentando aumento de freqüência,
atingindo 3 a 4 contrações, quando o colo uterino atinge 6 a 8 centímetros de
dilatação e, finalmente, atinge 5 contrações em 10 minutos no início do período
expulsivo.
1.2. Dilatação do Colo Uterino: A dilatação do colo uterino tem como objetivo
primordial permitir a passagem do concepto desde a cavidade uterina até a
cavidade vaginal. O processo de dilatação é mediado por duas forças principais:
ação mecânica do pólo fetal ou bolsa de água (pressão hidrostática) e ação das
fibras musculares (tração muscular).
1.3. Descida do Pólo Fetal: No período de dilatação, as contrações uterinas
promovem progressivamente a descida da cabeças fetal, embora em pacientes
multíparas este fato não seja evidente, podendo ocorrer tardiamente no período de
dilatação ou até mesmo durante o período expulsivo.
1.4. Amniotomia: A ruptura da membrana amniôtica com saída do líquido
amniótico pode ser espontânea (amniorrexe) ou artificial (amniotomia), esta
praticada pelo obstetra, durante o trabalho de parto. A bolsa da água no trabalho
de parto tem a função de dilatar o colo uterino e proteger o pólo cefálico fetal
durante as contrações uterinas.
1.5. Vitalidade do Concepto no Trabalho de Parto: Durante o período de dilatação,
o feto deve ser avaliado quanto a sua vitalidade, já que este momento da gestação
é, talvez, o maior desafio à saúde do concepto. Sabemos que, durante as
contrações uterinas, ocorrem importantes modificações nas relações de troca
entre o organismo fetal e o materno. A contração uterina diminui o fluxo sangüíneo
ao miométrio por compressão dos vasos uterinos e elevação local da pressão
sangüínea. Esse fato faz com que ocorra uma paralisação do fluxo sangüíneo no
espaço interviloso, local de trocas feto-materna. É, portanto, reconhecido que, no
momento da contração uterina , há perda de oxigenação do feto e redução na
eliminação de CO2 do concepto. Nos casos de contrações normais em ritmos, há
uma compensação fetal deste momento transitório de redução de trocas, nos
períodos de relaxamento uterino. Sendo assim, pode-se afirmar que cada
contração uterina representa um episódiode hipoxemia para o feto e sua resposta
às contrações pode ser avaliada, no período de dilatação, através de sua
vitalidade ( freqüência cardíaca fetal, por exemplo).
2.Período Expulsivo
Esse segundo estágio começa quando o cérvix já está completamente dilatado e
termina com a expulsão do bebê. Durante este período, o feto desce pela vagina e
nasce. Assim que se acha fora da mãe, o feto toma o nome de cerca recémnascido. A duração média deste período é de 50 minutos para as nulíparas e de
cerca de 20minutos para as multíparas, sendo que as contrações uterinas
recomeçam pouco depois do bebê ter nascido. O período explosivo é
caracterizado pela completa dilatação do colo uterino e contrações uterinas de
forte intensidade e durante ( 5 contrações em 10 minutos, durante 60 segundos).
Neste período a parturiente inicia espontaneamente os chamados "puxos", que
são contrações voluntárias da musculatura abdominal que acompanham as
contrações uterinas. O feto é impulsionado em direção ao canal do parto pela
força contrátil intensa da expulsão. São realizados movimentos espontâneos no
concepto que visam adequar os diâmetros pélvico-cefálico, sendo estes
movimentos distintos e seqüenciados: a- Encaixe e deflexão: a cabeça fetal é
flexionada por maior pressão dos tecidos do canal do parto, sobre a região
anterior do pólo cefálico. b- Descida e rotação interna: o pólo cefálico sofre uma
rotação de 90° (graus), fazendo coincidir a sutura sagital com o diâmetro anteroposterior da pelve materna. c- Deflexão e desprendimento cefálico: visa forçar o
pólo cefálico contra as partes moles do canal de parto (períneo) e permitir a saída
da cabeça fetal. d- Rotação externa e desprendimento corporal: visa fazer coincidir
no estreito médio da pelve o diâmetro anterior materno como diâmetro bi-acromial
Fetal (rotação interna dos ombros).
3. Secundamento Placentário, Dequitadura ou dequitação
Esse estágio inicia-se tão logo o bebê tenha nascido e termina com a expulsão da
placenta e das membranas. A duração desse período é de 15 minutos em cerca
de 90% das gravidezes. A retração do útero reduz a área da placenta; assim, a
placenta e as membranas fetais separam-se pela camada esponjosa da descídua
basal. Após a expulsão do bebê, o útero continua a contrair-se. Logo forma um
hematoma na parte mais profunda da placenta , separando-a da parede uterina.
Esta etapa do parto, portanto, é composta por 2 fases distintas: aDesprendimento placentário: em razão do enfraquecimento da placenta com a
superfície uterina pela degeneração fibrosa da decídua basal e redução do volume
do útero com a retração de suas paredes após a expulsão do concepto. bExpulsão planetária
4. Período de observação ou Recuperação
Esse estágio começa tão logo a placenta e as membranas fetais tenham sido
expulsas. Este período dura cerca de 2 horas. As contrações causam a constrição
das artérias espiraladas endometriais que irrigavam o espaço interviloso. Essas
contrações impedem um sangramento uterino excessivo. São objetivos desse
período verificar o tônus pós-prato do útero, o sangramento vaginal e o estado
geral da paciente. a- Tônus uterino : após a saída da placemta , o útero pouco
abaixo da cicatriz umbilical materna e apresenta consistência firme permanente. bSangramento vaginal : entende-se como sangramento vaginal o somatório de
origem uterina, vaginal e vulvo-peritonial, e este deve ser discreto em quantidade
numa situação normal. c- Estado geral da paciente: após o parto comum certo
grau de cansaço físico e emocional da mulher. Alguns dados objetivos devem
estar com padrão da normalidade nesta fase ( a mulher deve estar hidratada,
normocorada, consciente e vigilante). Qualquer anormalidade faz com que o
obstetra amplie o período de observação até o melhor esclarecimento do quadro
clínico.
A Placenta, o cordão umbilical e as membranas
fetais após o nascimento
Após a expulsão do feto, ocorre o secundamento o terceiro período do parto que
se caracteriza pelo descolamento, pela descida e pela expulsão da placenta e de
suas páreas para fora das vias genitais. O descolamento placentário (ou
dequitação) em conseqüência de contrações uterinas que persistem após a
expulsão do feto diminuindo o volume do útero e aumentando a espessura de sua
parede muscular. Com a redução da parede da cavidade uterina, a placenta, por
não ter elasticidade, destaca-se da sua zona de inserção. A separação
placentária, que se mantém constante, e o tamanho reduzido do sítio placentário.
Com a evolução do fenômeno, infiltra-se o sangue entre a placenta e a decídua
basal remanescente, dando origem ao hematoma retroplacentário. Este, portanto,
é conseqüência, e não causa, da separação placentária, não obstante possa
acelerar o processo. As membranas, geralmente, permanecem in situ até que a
placenta se desprenda quase que por completo; destacam-se, então, da parede
uterina em parte devido às contrações miometirais e em parte devido à tração
exercida pela placenta descolada. As contrações uterinas, que não cessam, e a
possível ação da gravidade condicionam a descida da placenta. Do corpo uterino,
passa a placenta ao segmento inferior que então de distende. Percorre a cérvice e
cai na vagina. Na vagina, a placenta provoca nova sensação de puxo,
despertando esforços abdominais semelhantes aos do segundo período do parto,
responsáveis pela expulsão do órgão para o exterior.
Cordão umbilical
Formação do condão umbilical
Na terceira semana começa a se formar, discobilaminar, a linha primitiva na face
do ectoderma que delimita a cavidade amniótica. Sabe-se que há migração das
células do ectoderma para esta linha, que mergulham no seu sulco, migram
delaminando o antigo disco bilaminar no se sentido antero-posterior e lateral,
formando o folheto celular intermediário, mesoderma intra-embrionário. No pólo
cefálico envolvem a placa protocordal, onde ectoderma e endoderma estão
fundidos, e dão origem, entre outras estruturas, à placa cardiogênica , formadora
do coração. No pólo cordal, outro ponto de conexão firme e inseparável entre ecto
e endoderma é a placa cloacal, na linha primitiva, que não é dissociada pela
invasão do endoderma intra-embrionário. Constituindo a placa cloacal, e parede
posterior do saco vitelino se projeta sob a forma de pequeno divertículo para o
pedúnculo de conexão; é o divertículo alantoentérico, ou alantóide, rudimentar e
destituído de qualquer função no homem. A partir da quarta e oitava semana,
temos o chamado período embrionário trilaminar apresentam notáveis
modificações, principalmente este, com diferenciações nos três folhetos. Entre
essas modificações destacamos o pregueamento do embrião, que está
relacionado como os anexos embrionários. O pregueamento cefalocaudal é
influenciado pelo crescimento acelerado do sistema nervoso central (de origem
ectodérmica) , enquanto o pregueamento lateral ocorre pelo rápido crescimento
dos somitos (de origem mesodérmica). Conseqüentemente há formação possível
do intestino, derivado endodérmico do saco vitelino; concomitantemente a esta
incorporação do "teto" do saco vitelino para a formação estreita e alongada, o
ducto vitelino. Ainda, em função do pregueamento, a junção aminoectodérmica
superficial do embrião vai se localizar na sua face ventral e é chamada anel
umbilical primitivo. No curso da quinta semana, atravessam este anel as seguintes
formações: 1. Pedúnculo de conexão, com alantóide e vasos umbilicais;
2.Pedúnculo vitelino, com vasos vitelinos oufalomesentéricos e 3. Canal de
comunicação entre os celomas intra e extraembrionários. No final do terceiro mês
se oblitera a cavidade celômica do cordão umbilical e, posteriormente, também, o
alantóide, o saco vitelino com seus vasos, inclusive uma segunda veia
oufalamesentérica rudimentar. Permanecem, então, os vasos umbilicais, duas
artérias permeadas por sangue venoso e uma veia que transporta sangue arterial,
envolvidos pelo geleia de Wharton. Esta, com aspecto mesenquimal, é rica em
glicosaminoglicanas que protegem os vasos, os quais possuem espessas paredes
musculares e inúmeros fibras elásticas. Sua estrutura e espessamento endoteliais
espiralados contribuem sobremaneira para resistir às pressões intra-uterinas e
trações fetais, impedindo o angustiamento da luz dos vasos.
Composição histoquímica do tecido Umbilical
O cordão umbilical é formado sobretudo por um tecido especial chamado de
Tecido mucoso. Neste, há um predomínio da substância fundamental amorfa. É de
constituída principalmente por ácido hialurônico. É de consistência gelatinosa.
Contém poucas fibras colágenas e raras fibras elásticas e reticulares. As células
são principalmente fibroblastos. O tecido mucoso é conhecido como geleia de
Wharton.
Generalidades do cordão Umbilical
No termo, o comprimento do cordão é de mais ou menos 50cm, sem diâmetro de
2cm e o peso ao redor de 100g. A inserção do cordão, que liga o embrião/feto à
placenta, situa-se geralmente próximo ao centro do superfície fetal deste órgão,
mas pode ser encontrado em qualquer ponto. Por exemplo, sua inserção na
margem da placenta produz uma placenta em raquete e quando se prende às
membranas têm uma inserção velamentosa. Com o crescimento do cavidade
amniótica, o âmnio envolve o cordão umbilical e forma seu revestimento epitelial.
O cordão umbilical de crescimento exagerado, têm a tendência a sofrer prolapso
e/ou o se enrolar em volta do feto. O pronto reconhecimento do cordão em
prolapso é importante porque existe o risco de ele ser comprimido, durante o
parto, entre o corpo do feto e a pelve óssea da mãe. Isto causa anoxia ou hipoxia
fetal, e caso esta condição persista por mais de cinco minutos; o encéfalo do bebê
pode sofrer danos, produzindo retardamento mental. Normalmente o cordão
umbilical apresenta duas artérias e uma veia envolvidos pala já citada geleia de
Wharton. Como estes vasos são mais compridos do que o próprio cordão, é
comum que se torçam e se dobrem. Os vasos umbilicais freqüentemente formam
alças, produzindo nós falsos que não têm nenhuma importância contudo, em
cerca de 1% dos partos são formados nós verdadeiros no cordão, que podem
sofrer constrição e causar morte fetal por anoxia fetal. Na maioria dos casos os
nós formam-se durante o trabalho de prato, como conseqüência da passagem do
feto por uma alça do cordão. Como este nós são costumeiramente frouxos , não
apresentam importância clínica. Uma simples volta do cordão em torno do feto
ocorre ocasionalmente. Em cerca de um quinto dos expulsões, o cordão encontrase frouxamente enrolado uma vez em torno do pescoço do feto que isto
represente um aumento do risco fetal. Obs: A presença de somente uma artéria
umbilical ocorre em cerca de um em cada 200 recém nascidos, condição que pode
estar associada a anormalidades fetais, particularmente do sistema
cardiovascular. A ausência de uma artéria umbilical esta acompanhada por uma
incidência de 15 a 20% de anomalias cardiovasculares no feto. A ausência de uma
artéria é conseqüência de agenesia ou de degeneração deste vaso no início do
desenvolvimento.
Âmnion
Origem e Crescimento
O âmnion se forma por descida (esquisâmios) e apresenta inicialmente sua
cavidade estreita. No termino do segundo mês de gravidez o âmnion atinge uma
dilatação tão grande que sua parede se aproxima da superfície interna do córion.
O movimento expansivo do saco amniótico comprime a porção residual do magma
reticulado sendo que este fica limitado a um estrato delgado e até descontínuo. No
início do terceiro mês de gravidez, a disposição da parede amniótica sobre a corial
é responsável pelo desaparecimento da grande cavidade do cópio ou celora
exterior, dando lugar a cavidade amniótica. Raramente, pode ocorrer a não
aderência completa entre estas duas estruturas (parede amniótica e superfície
interna do cópio) resultando de formação de atividades que serão preenchidas por
líquido (podem ser revestidas por células conjuntas achatadas). O revestimento
epitelial formado no Âmnion apresenta células com microvilosidades que,
provavelmente, participarão na transferência de líquidos. A junção do Âmnio com
embrião se faz na superfície ventral. Isto se dá pelo fato de o Âmnio ser ligado às
bordas do disco embrionário.
Líquido Amniótico
A maior parte do líquido amniótico é derivada do sangue materno e transferido
através do âmnio. Compõe também o líquido Amniótico substâncias derivadas do
feto (excreção de urina) e em menor importância secreções das células
amnióticas. Em condições normais, durante o desenvolvimento da criança, o
volume do líquido amniótico é aumentado, vagarosamente, sendo cerca de 30 ml
na 10 , 350 ml na 20 semana e 100 ml na 37 semana. Logo em seguida, o volume
é diminuído rapidamente. A alteração do volume deste líquido pode estar
relacionada a algumas anomalias, como por exemplo: oligoidrâmnios (diminuição),
polidrâmnios (aumento). Na oligoidrâmnios, existe uma insuficiência placentária
com redução do fluxo sanguíneo placentário. Pode ser devido também pela
agência renal (ausência de rins), impossibilitando a contribuição da urina no
líquido amniótico. No polidrâmnios, ocorre quando o feto não ingere a quantidade
normal de líquido. A anencefalia, atresio esofagiano e gestações múltiplas são
responsáveis por estas condições. A água, no líquido amniótico, é trocada a cada
três horas. Na etapa final da gestação, o feto deglute até 400 ml de líquido
amniótico por dia.
Composição e importância do líquido amniótico
O principal componente do líquido amniótico é a água (cerca de 98% a 99%). Sais
orgânicos e inorgânicos e células fetais descamadas completam a formação. Os
constituintes orgânicos são divididos em proteínas, carboidratos, lipídios, enzimas,
hormônios e pigmentos. Como exemplo de enzima, podemos citar a gastrina
(induz o desenvolvimento embrionário do tubo digestivo). O líquido amniótico pode
ser removido através da amniocentese. Esse estudo permite o diagnóstico do
sexo do feto e a detecção de anormalidades cromossomiais. Outras importâncias
do líquido amniótico são citadas: - Favorece o movimento livre do feto,
contribuindo no desenvolvimento musculoesquelético; - Protege o embrião contra
lesões, distribuindo os impactos através do líquido.
O Saco Vitelino
O saco vitelino é formado a partir de células do hipoblasto que migram envolvendo
a cavidade blastocística constituindo a membrana exocelômica; com a
modificação de membrana e da cavidade exocelômica é então constituído o saco
vitelino primário. Estas modificações ocorrem com o embrião na fase de
gastrulação. Células oriundas do hipoblasto dão origem a uma camada de tecido
frouxamente organizado, o mesoderma extra embrionário, que envolve o saco
vitelino primário, juntamente com o âmnio. Com alterações ocorridas no trofoblasto
e no endométrio, o mesoderma extra embrionário aumenta e surge então no seu
interior o celoma extra embrionário, que possui o interior repleto de líquido. O
celoma extra embrionário envolve então o saco vitelino juntamente com o âmnio,
exceto na área onde estes se prendem ao córion pelo pedículo do embrião
causando então a diminuição do saco vitelino primário e o desenvolvimento do
saco vitelino secundário, sendo que este simplesmente passa a ser chamado de
saco vitelino. O saco vitelino é formado, portanto, por células que migram do
hipoblasto do disco embrionário por dentro do saco vitelino primário. Ele contém
líquido em seu interior, sendo este diferente do vitelo. Durante o dobramento do
embrião, no plano longitudinal, parte do saco vitelino é incorporada pelo embrião
formando-se o intestino anterior; que formará a faringe, entre outros órgãos. A
partir daí então, o saco vitelino começará a sofrer um processo de repressão
ficando reduzido a cerca de 5mm de diâmetro e ligado ao intestino médio pelo
pedículo vitelino. A partir da vigésima semana o saco vitelino não costuma ser
mais visível. O saco vitelino, na espécie humana, é importante para a
transferência de nutrientes para o embrião no período anterior à formação da
circulação uteroplacentária. É importante também por ser o primeiro lugar de
formação de células sangüíneas (hemocitopoese intra-uterina do período préhepático) que são aglomerados de células mesenquimatosas. As células mais
superficiais de cada ilhota dão origem ao endotélio dos primeiros vasos, enquanto
as mais internas tornam-se esféricas e se diferenciam em hemocitoblastos. Pela
união do endotélio das ilhotas contíguas, formam-se os vasos sangüíneos, que se
comunicam com os do corpo do embrião, permitindo a distribuição e utilização ,
pelo embrião, das células sangüíneas formadas no saco vitelino. A porção dorsal
do saco vitelino é incorporada ao embrião constituindo o intestino primitivo que
originará o epitélio da traquéia, dos brônquios, dos pulmões e trato digestivo. Os
gonócitos primordiais, que irão formar as ovogônias e espermatogônias, aparecem
na parede do saco vitelino e posteriormente migram para as gônadas sexuais. O
saco vitelino, que na décima semana está na cavidade coriônica entre o âmnio e o
saco coriônico, sofre atrofia, podendo persistir por toda a vida em casos raros. O
seu ducto separa-se da alça do intestino médio ao final da sexta semana
O Alantóide
1. Generalidades:
O Alantóide é um pequeno divertículo, uma evaginação, da parede caudal do
Saco Vitelino que se estende para o pedículo do embrião. Esta é uma estrutura
não funcional, muito pequena em embriões humanos e que surge por volta do 16º
dia pós fecundação.
2. Desenvolvimento e destino do Alantóide:
Durante o segundo mês, a porção extra-embrionária do alantóide degenera e sua
porção intra-embrionária permanece para formar a bexiga. Alantóide, à primeira
vista, por ser uma estrutura vestigial pode não merecer atenção. No entanto, esta
pequena estrutura é notável por 4 razões simples: 1) O Alantóide é funcionalmente
ativo na formação sangüínea da terceira à quinta semana, ou seja, realiza
hemocitopoese ativamente assim como o Saco Vitelino, baço e fígado. 2) Seus
vasos sangüíneos transformam-se na veia e nas duas artérias umbilicais. 3) O
líquido da cavidade amniótica difunde-se para a veia umbilical ( formada pelo
alantóide ) e entra na circulação fetal para ser transferido para o sangue materno
através da membrana placentária. 4) A porção intra-embrionária do alantóide vai
do umbigo até a bexiga urinária, com a qual é contínua..
Um aspecto clínico
Como foi dito anteriormente, a porção intra-embrionária do alantóide tem parcela
importante na formação da bexiga urinária. Com o crescimento da bexiga urinária,
o alantóide involui para formar um tubo , o Úraco. Após o nascimento, o úraco
torna-se um cordão fibroso denominado ligamento umbilical médio, que se
estende do ápice da bexiga, até o umbigo. Pode-se observar em mal formações
do úraco, uma continuidade da luz deste com a bexiga urinária. Nestas mal
formações, pode ocorrer saída de urina pelo orifício umbilical ou até a origem de
cistos uracais, que são um resquício da luz do úraco.
Gêmeos e Outras Formas de Gravidez Múltiplas
Os nascimentos múltiplos são agora mais comuns devido ao estímulo da ovulação
que ocorre quando gonadotrofinas exógenas são administradas às mulheres que
não ovulam e àquelas em tratamento para infertilidade através da fertilização in
vitro e transferência de embrião.
Gêmeos
Os gêmeos podem originar-se de dois zigotos, os gêmeos dizigóticos ou fraternos,
ou de um único zigoto, gêmeos monozigóticos ou gêmeos idênticos. As
membranas fetais e placenta variam de acordo com a origem dos gêmeos e nos
monozigóticos o tipo de membranas formadas depende de quando ocorreu a
geminação. Se a divisão do embrioblasto ocorrer depois da cavidade amniótica
ter-se formado, os embriões monozigóticos estarão dentro dos mesmos sacos
coriônico e amniótico. A geminação aumenta com a idade da mãe. O estudo dos
gêmeos é importante em genética humana por causa da sua utilidade na
comparação dos efeitos dos genes e do meio ambiente sobre o desenvolvimento.
A tendência para gêmeos dizigóticos, mas não monozigóticos, de se repetirem em
famílias constitui evidencia de influência hereditária. O genótipo da mãe afeta a
freqüência de gêmeos dizigóticos, mas o do pai não. Se os primogênitos forem
gêmeos a probabilidade de geminação novamente é maior. Ocasionalmente
ocorrem anastomoses entre vasos sangüíneos de placentas fundidas de gêmeos
dizigóticos humanos e resultam em mosaicismo eritrocitário. Cada um dos gêmeos
dizigóticos possui eritrócitos de dois tipos diferentes porque houve troca de
glóbulos vermelhos entre as duas circulações.
Gêmeos Dizigóticos
Como resultam da fertilização de dois óvulos por dois espermatozóides distintos,
os gêmeos dizigóticos podem ter o mesmo sexo ou serem de sexos diferentes.
Gêmeos dizigóticos sempre possuem dois âmnios e dois córion, mas os córions e
placentas podem estar fundidos. A geminação dizigótica exibe uma tendência
hereditária.
Gêmeos Monozigóticos
Por resultarem da fertilização de um único óvulo, os gêmeos monozigóticos são do
mesmo sexo, geneticamente idênticos e muito parecidos no aspecto físico.
Diferenças aparentes entre gêmeos monozigóticos recém-nascidos são induzidas
por fatores ambientais - p. ex., anastomoses de vasos pacentários resultando em
diferenças no suprimento sangüíneo da placenta. A geminação monozigótica
usualmente começa no estágio blastocístico, por volta do final da primeira
semana, e resulta da divisão da massa celular interna, ou embrioblasto, em dois
primórdios embrionários, Subseqüentemente, dois embriões, cada um em seu
próprio saco amniótico, desenvolvem-se dentro de um único saco coriônico e
dividem um placenta comum. Caso incomum, a separação precoce de
blastômeros embrionários resulta em gêmeos monozigóticos com dois âmnios,
dois córions e duas placentas que podem ou não se fundir. Em tais casos não é
possível saber se os gêmeos são di ou monozigóticos. Para determinar a relação
de gêmeos do mesmo sexo com grupos sangüíneos semelhantes, deve-se
esperar até que outras características se desenvolvam - p. ex., cor dos olhos,
impressões digitais, etc. A determinação da zigozidade de gêmeos é feita agora
por diagnóstico molecular (DNA). A divisão tardia de células pré-embrionárias
(divisão do disco embrionário durante a segunda semana) resultam em gêmeos
monozigóticos que dividem o mesmo saco amniótico e o mesmo saco coriônico.
Tais gêmeos raramente são expulsos com vida, porque em geral os cordões
umbilicais encontra-se tão enredados que a circulação do sangue pelos seus
vasos cessa e um ou ambos os fetos morrem. Os gêmeos monozigóticos podem
ser discrepantes em uma variedade de defeitos congênitos e distúrbios genéticos
a despeito de se originarem de um único zigoto. Além das diferenças ambientais e
variações ao acaso, são reconhecidas as seguintes razoeis para discrepâncias: 1.
Anormalidades vasculares 2. Mutação somática 3. Aberrações cromossomicas,
que se originam em um blastocisto após o evento da geminação. 4. Inativação
desigual do cromossomo X entre gêmeos monozigóticos femininos, de forma que
um dos gêmeos expressa preferencialmente o X paterno, e o outro, o X materno.
Morte Precoce de um dos Gêmeos
Desde que os exames com ultra-som se tornaram uma parte comum dos cuidados
pré-natais, sabe-se que a morte precoce e a subsequente reabsorção de um
membro de um par de gêmeos constitui evento bastante comum.
Gêmeos Conjugados (Siameses)
Se a massa celular interna, ou o disco embrionário, não se dividir completamente,
vários tipos de gêmeos conjugados podem formar-se. Em alguns casos, os
gêmeos são ligados um ao outro apenas pela pele ou pelo tecido cutâneo e outros
tecidos - p. ex., fígados fundidos. Estes gêmeos podem ser separados com
sucesso por procedimentos cirúrgicos.
Outros Tipos de Nascimentos Múltiplos
Os trigêmeos podem derivar de: (1) um zigoto, e serem idênticos, (2) dois zigotos
e consistirem em gêmeos idênticos mais uma criança diferente, ou (3) três zigotos
e serem do mesmo sexo ou de sexos diferentes. No ultimo caso, os bebes não
são mais parecidos entre si do que três crianças nascidas de três gravidezes
distintas. Combinações semelhantes ocorrem com quadrigêmeos, quíntuplos e
sêxtuplos.
Superfecundação
É a fertilização de um ou mais óvulos em momentos próximos por
espermatozóides de homens diferentes, Este fenômeno acontece comumente em
alguns mamíferos. Gêmeos dizigóticos humanos com pais diferentes já foram
confirmados por marcadores genéticos.
ENCARTE COLORIDO
1º Mês
2º Mês
3º Mês
4º Mês
5º Mês
6º Mês
8º Mês