LAILA DE OLIVEIRA FERREIRA
SUELEN SANTOS BARCELLOS
PREVALÊNCIA DE LESÕES MUCOCUTÂNEAS ORAIS DIAGNOSTICADAS EM
UM SERVIÇO DE ESTOMATOLOGIA
NOVA FRIBURGO
2015
LAILA DE OLIVEIRA FERREIRA
SUELEN SANTOS BARCELLOS
PREVALÊNCIA DE LESÕES MUCOCUTÂNEAS ORAIS DIAGNOSTICADAS EM
UM SERVIÇO DE ESTOMATOLOGIA
Monografia apresentada à Faculdade
de Odontologia da Universidade
Federal
Fluminense/Campus
Universitário de Nova Friburgo como
Trabalho de Conclusão de Curso de
graduação de Odontologia.
Orientador: Prof. Dr. GERALDO DE OLIVEIRA SILVA-JÚNIOR
Nova Friburgo
2015
F383p
Ferreira, Laila de Oliveira.
Prevalência de lesões mucocutâneas orais diagnosticadas em um serviço de
estomatologia. / Laila de Oliveira Ferreira ; Suelen Santos Barcellos ; Prof. Dr
Geraldo de Oliveira Silva-Júnior, orientador. -- Nova Friburgo, RJ: [s.n.], 2015.
31f.
Trabalho de Conclusão de Curso (Graduação em Odontologia) –
Universidade Federal Fluminense, Campus Nova Friburgo, 2015.
1. Patologia oral. 2. Estomatologia. 3. Lesão oral. I. Barcellos, Suelen
Santos. II. Silva-Júnior, Geraldo de Oliveira, Orientador. III. Título
CDD M617.607
LAILA DE OLIVEIRA FERREIRA
SUELEN SANTOS BARCELLOS
PREVALÊNCIA DE LESÕES MUCOCUTÂNEAS ORAIS DIAGNOSTICADAS EM
UM SERVIÇO DE ESTOMATOLOGIA
Monografia apresentada à Faculdade
de Odontologia da Universidade
Federal
Fluminense/Campus
Universitário de Nova Friburgo como
Trabalho de Conclusão de Curso de
graduação de Odontologia.
Aprovada em: _______/______/_______
BANCA EXAMINADORA
Prof. Dr. ____________________________________________________________
Instituição: ______________________________Assinatura:___________________
Prof. Dr. ____________________________________________________________
Instituição: ______________________________Assinatura:___________________
Prof. Dr. ____________________________________________________________
Instituição: ______________________________Assinatura:___________________
Nova Friburgo
2015
RESUMO
As manifestações cutâneas de doenças profundas, viscerais e sistêmicas, também
fazem parte do grupo de doenças classificadas como dermatológicas. O objetivo
desse estudo foi avaliar a prevalência das lesões orais a partir de biopsias realizadas
em pacientes portadores de doenças dermatológicas em uma clínica de
Estomatologia, no decorrer de 12 anos. A partir disso constatou-se que na mucosa
oral, essas lesões acometem, em maior prevalência, mulheres leucodermas com
idade média de 52 anos, sendo a lesão mais frequente o Líquen Plano. Ressalta-se
que a manifestação oral dessas lesões pode ser o primeiro ou único sinal dessas
dermatoses, o que determina a importância de um exame clínico completo para
obtenção de diagnóstico precoce e melhora na qualidade de vida do paciente.
Palavras-chave: Doenças dermatomucosas, Líquen Plano, Pênfigo Vulgar, Penfigóide
das Membranas Mucosas, Lúpus, Eritema Multiforme, Doenças auto-imunes.
ABSTRACT
Cutaneous manifestations of deep diseases, visceral and systemic, are also part of the
group of diseases classified as dermatological. The aim of this study was to assess
the prevalence of oral lesions from biopsies performed in patients with dermatological
diseases in a clinic of Stomatology, in the course of 12 years. From this it was found
that the oral mucosa, these lesions affect, to a greater prevalence, Caucasian women
with a mean age of 52 years, being the most frequent injury the Lichen Planus. It is
noteworthy that the oral manifestation of these injuries can be the first or only signs of
these dermatoses, which determines the importance of a thorough clinical examination
for early diagnosis and improved quality of life of patients.
Keywords: Dermatomucosas diseases, Lichen Planus, Pemphigus vulgaris,
Pemphigoid of mucous membrane, Lupus, Erythema multiforme, Autoimmune
diseases.
SUMÁRIO
1. INTRODUÇÃO.......................................................................................................8
2. REVISÃO DE LITERATURA................................................................................10
2.1 Líquen Plano .......................................................................................................11
2.2 Pênfigo Vulgar .....................................................................................................12
2.3 Pênfigóide das Membranas Mucosas ..................................................................14
2.4 Eritema Multiforme ..............................................................................................15
2.5 Lúpus ..................................................................................................................16
2.6 Estomatite Ulcerativa Crônica..............................................................................18
2.7 Epidermólise Bolhosa..........................................................................................18
2.8 Doença da IgA Linear..........................................................................................20
2.9 Necrólise Epidérmica Tópica...............................................................................21
2.10Tratamento.........................................................................................................22
3. MATERIAIS E MÉTODOS ................................................................................... 24
4. RESULTADOS ......................................................................................................25
5. DISCUSSÃO..........................................................................................................28
6. CONCLUSÃO .......................................................................................................31
ANEXOS ...................................................................................................................32
REFERÊNCIAS ........................................................................................................33
1. INTRODUÇÃO
As doenças dermatológicas são representadas não somente pelas numerosas
doenças primárias que afetam a pele, mas, também, pelas manifestações cutâneas
comuns de doenças mais profundas, viscerais e sistêmicas, que podem envolver as
mucosas do corpo, inclusive a mucosa oral (Gonçalves, Bezerra Junior e Cruz, 2010).
Atualmente, as dermatoses constituem uma área de grande interesse científico,
visto que as lesões orais podem preceder os sinais cutâneos por longos períodos,
sendo, às vezes, os únicos sinais presentes da doença (Gonçalves, Bezerra Junior e
Cruz, 2010).
Várias condições são causadas pela produção inadequada de anticorpos
contra o próprio organismo, caracterizando o processo de antoimunidade, segundo
Neville et al. (2009). Nesse contexto, as doenças mais expressivas são o líquen plano,
pênfigo vulgar, penfigóide, lúpus eritematoso e eritema multiforme (Gonçalves,
Bezerra Junior e Cruz, 2010).
O líquen plano (LP) é uma doença inflamatória crônica da pele e das mucosas,
que se manifesta na mucosa oral com grande frequência, antes ou depois das
aparições epidérmicas. Essas lesões são caracterizadas pelas estrias de Wickham e
apresentam-se sob várias formas clínicas, principalmente a reticular e a erosiva
(Scully e El-Kom, 1985; Neville et al., 2009)
O pênfigo vulgar é uma condição autoimune caracterizada pela formação de
bolhas intraepiteliais na pele e nas mucosas, que se rompem pelo menor trauma,
evoluindo para ulcerações dolorosas e de fácil infecção. Na maioria dos casos, os
primeiros sinais se desenvolvem na mucosa oral que podem, preceder as cutâneas
por longos períodos (Gonçalves, Bezerra Junior e Cruz, 2010).
O
penfigóide
é
uma
doença
bolhosa
autoimune
que
além
acometimento mucocutâneo, em particular atinge a mucosa ocular (Gonçalves,
do
9
Bezerra Junior e Cruz, 2010). Faz parte desse grupo o penfigóide cicatricial, cujas
lesões orais são mais comuns, e o penfigóide bolhoso, que afeta preferencialmente a
pele (Neville et al., 2009).
O lúpus eritematoso (LE) é uma doença autoimune que, classicamente, pode
ser dividida em lúpus eritematoso sistêmico (LES) e lúpus eritematoso cutâneo (LEC),
de acordo com Neville et al. (2009). O envolvimento da mucosa oral pode ocorrer em
ambas às formas, e a possibilidade de se manifestar com caráter mais agressivo
requer atenção e diagnóstico precoce (Gonçalves, Bezerra Junior e Cruz, 2010).
O
eritema
multiforme
é
uma
desordem
ulcerativa
e
bolhosa,
de etiopatogenia incerta, caracterizada por erupção cutânea seguida ou não de
envolvimento oral, podendo, ocasionalmente, apresentar apenas envolvimento oral
(Morten S., 1984).
É importante ressaltar, que as lesões orais podem ter grande repercussão
sobre a qualidade de vida destes pacientes uma vez que podem causar dor,
desconforto, limitações funcionais e sociais (Suliman et al., 2012).
Uma abordagem multidisciplinar é essencial no acompanhamento desse grupo,
visto que a prevalência de lesões orais é considerada significativa, com
expressividade de 35% segundo Ramirez-Amador et al., (2000), e de até
57,9% segundo Suliman et al., (2012).
O objetivo deste estudo foi avaliar a prevalência das lesões orais biopsiadas
em pacientes portadores de doenças dermatológicas em uma clínica de
Estomatologia, no decorrer de 12 anos e avaliar as principais características clínicas,
chamando a atenção para a importância do exame oral, no diagnóstico precoce destas
lesões.
2. REVISÃO DE LITERATURA
O estudo especializado das doenças dermatológicas tornou-se importante
pelas inúmeras doenças que afetam a pele, assim manifestações cutâneas de
doenças viscerais ou sistêmicas. Dessa forma constatou-se que muitas doenças
dermatocutâneas envolvem a mucosa do corpo, incluindo a mucosa bucal. É
estritamente importante o conhecimento dessas doenças pelo cirurgião-dentista
devido a sua manifestação ser precedida por lesões orais, podendo assim este
determinar o diagnóstico precoce das mesmas (LEVY et al., 1987).
Várias dessas doenças dermatomucosas são causadas pela produção de
autoanticorpos, que são direcionados contra os constituintes de adesão do epitélio
(NEVILLE et al., 2009).
No diagnóstico das doenças dermatológicas autoimunes a imunofluorêncencia
é um importante método auxiliar, tendo em vista que os achados clínicos e
histopatológicos podem não ser conclusivos. Esse método laboratorial é capaz de
detectar imunocomplexos in situ e/ou circulantes, que podem estar envolvidos na
patogênese de tais enfermidades cutâneas (AOKI et al., 2010).
Para o tratamento dessas lesões normalmente é prescrito corticosteroides,
sendo que antibióticos poderão ser associados contra infecção secundárias
(ROBINSON et al., 1997; NUNES et al., 2005; ANGELINI et al., 2006)
Existem várias doenças dermatomucosas descritas na literatura, sendo estas
diferenciadas pela produção de tipos específicos de autoanticorpos. São exemplos
desse grupo de lesões: Dermatite Herpetiforme; Estomatite Ulcerativa Crônica;
Porfíria; Vasculite. As lesões que se destacam por maior prevalência são: Líquen
Plano, Pênfigo Vulgar, Penfigóide de Membranas Mucosas, Eritema Multiforme e
Lúpus Eritomatoso.
11
2.1. LÍQUEN PLANO
O Líquen Plano é uma enfermidade mucocutânea inflamatória crônica, mediada
por células T, de causa desconhecida, que envolve uma reação de hipersensibidade
e pode acometer a mucosa oral, genital, pele e unha. Sendo que a etiologia é
desconhecida (DURIGHETTO JR. et al., 2011).
Como a etiologia dessa lesão é desconhecida existem estudos que buscam
encontrar a causa. Uma das linhas de pesquisa seria a relação entre o Líquen Plano
e o vírus da Hepatite C, como descrito por Cunha et al., (2005) e Romero et al., (2012).
Também há estudos que buscam a relação entre essa entidade e desordens
psicológicas - como o stress, ansiedade e depressão (KORAY et al., 2003; SOTOARAYA et al., 2004).
De acordo com Souza e Rosa (2008), das doenças dermatológicas o Líquen
Plano é a que mais acomete a cavidade oral. Aproximadamente metade dos pacientes
com lesões em pele também apresentam manifestação oral da doença. E 25% dos
pacientes com líquen plano oral (LPO) apresentam apenas lesões na cavidade oral
(DURIGHETTO JR. et al., 2011).
Essa condição afeta adultos de meia idade, principalmente do sexo feminino.
Aproximadamente entre 0,1% e 2,2% da população apresenta Líquen Plano Bucal
(NEVILLE et al.,2009).
O líquen plano acomete principalmente mulheres entre a 4ª e a 5ª décadas de
vida (ARISAWA et al., 2008; DURIGHETTO JR. et al., 2011).
Tal lesão é caracterizada clinicamente pelas estrias de Wickham, ou seja linhas
ou estrias brancas ceratinizadas entrelaçadas em padrão anular ou rendilhado. Essas
estrias podem ser observadas na língua, gengiva, lábios e mucosa jugal bilateral,
sendo a última localização a mais frequente (REGEZI, SCIUBBA e JORDAN, 2008).
Os sítios extra-orais mais acometidos por essa lesão são as superfícies flexoras
das extremidades, a glande do pênis, a mucosa vulvar e as unhas (NEVILLE et al.,
2009).
12
O diagnóstico histopatológico é determinado pela presença de hiperceratose,
vacuolização das células da camada basal com ceratinocitos apoptóticos e infiltrado
inflamatório na interface do tecido conjuntivo com o epitélio (REGEZI, SCIUBBA e
JORDAN, 2008).
Porém outras lesões, como a reação liquenóide e leucoplasia, entre outras,
podem apresentar características histopatológicas semelhantes. Dessa forma a
utilização de imunofluorescência direta vêm sendo sugerida como procedimento de
rotina para o diagnóstico, visto que nesse exame a presença de fibrinogênio ao longo
da membrana basal é visualizada (SOUZA e ROSA, 2008).
Essa lesão tem como diagnóstico diferencial a leucoplasia, eritema multiforme
e penfigóide de membranas mucosas (ISHIKAWA’S e WALDRON, 1989).
A cura não é uma realidade em todos os casos de Líquen Plano, por isso o
tratamento é realizado com o objetivo de amenizar os sintomas. O uso de
corticosteroides é o tratamento de escolha nessa doença, seja como aplicação tópica,
assim como injeções locais. A prescrição de usos sistêmico pode ser realizada quando
os sintomas são graves. Os resultados clínicos podem ser potencializados se houver
a adição de antifúngicos no tratamento (SOUZA e ROSA, 2008).
2.2. PÊNFIGO VULGAR
O Pênfigo Vulgar é uma doença que apresenta formação de bolhas intraepiteliais, resultante da ruptura ou da perda de adesão intercelular. Isso é decorrente
da produção de autoanticorpos dirigida contra glicoproteínas de adesão epidérmica
denominadas desmogleína 3 e desmogleína 1. Os pacientes sofrem ulcerações
amplas e ruptura de bolhas, o que causa dor debilitante, perda de líquidos e
desequilíbrio eletrolítico (REGEZI, SCIUBBA e JORDAN, 2008). As lesões orais são
diversas vezes o primeiro sinal da enfermidade, sendo fundamental o diagnóstico,
visto que essa condição se não tratada pode ser letal (NEVILLE et al., 2009;
FERREIRA et al., 2009).
13
Normalmente o Pênfigo manifesta-se primeiro na cavidade bucal, essas lesões
surgem até dois anos antes da manifestação sistêmica da doença, onde a pele será
acometida (SANTOS et al.,2009).
Predominantemente essa entidade afeta mulheres na 4ª e 5ª década de vida
(EVESON et al.,1997; MIZIARA et al., 2003).
É característico o aparecimento rápido de vesículas e bolhas, podendo cobrir
grandes áreas. Essas bolhas e vesículas ao se romperem deixam uma superfície
cruenta e erosada (LEVY et al., 1987). Essas bolhas podem ser induzidas a partir de
pressão lateral firme em pele de aparência normal, isso é denominado sinal Nikolsky
positivo (NEVILLE et al., 2009). Todas as áreas da cavidade bucal são susceptíveis
ao desenvolvimento dessas lesões, que sangram com facilidade e são extremamente
dolorosas, a ponto de dificultar a alimentação do paciente (LEVY et al., 1987). Sendo
a mucosa jugal, palato e gengiva os locais mais acometidos (ISHIKAWA’S e
WALDRON, 1989).
Histologicamente o Pênfigo apresenta uma fenda intra-epitelial devido a
acantólise dos ceratinócitos, também observa-se a presença de células de Tzanck
(células flutuantes ou acantolíticas), resultantes da perda da ligação desmos sômica
e a retração dos tonofilamentos (REGEZI, SCIUBBA e JORDAN, 2008).
Para o diagnóstico da doença normalmente é realizado o exame
histopatológico, onde é caracterizada a bolha intraepidérmica. Além desse exame
pode ser realizado a imunofluorescência - a direta onde observa-se uma amostra
perilesional; e a indireta onde é utilizado substrato de pele humana normal – onde
observa-se a quantidade de IgG presente. Além disso também existe o exame Elisa
(Enzyme-Linked Immunosorbent Assay), onde a IgG é detectada a partir do uso de
Dsg1 e Dsg3 recombinantes (CUNHA e BARRAVIERA, 2009).
O Pênfigo Vulgar deve sempre ser diagnóstico diferencial de dermatite
herpetiforme, eritema multiforme bolhoso, líquen plano bolhoso, epidermólise bolhosa
e outras dematoses bolhosas, como penfigóide de membranas mucosas (LEVY et al.,
1987).
Essa entidade é tratada comumente pelo uso de prednisona, não ocorrendo
uma resposta satisfatória ao uso isolado desse corticoide, é associado ao tratamento
drogas imunossupressoras, sendo a azatioprina a primeira escolha mais comum.
Recentemente houveram relatos de tratamento à base de Rituximab (anticorpo
14
monoclonal quimérico antiCD20) em casos graves onde não houveram respostas a
outras drogas (CUNHA e BARRAVIERA, 2009).
2.3. PENFIGÓIDE DAS MEMBRANAS MUCOSAS
O Penfigóide das Membranas Mucosas (PMM) é doença relativamente rara que
afeta a cavidade oral, caracterizada por bolhas e vesículas, de origem auto-imune. Há
uma produção de anticorpos contra os componentes da membrana basal, causando
separação entre o epitélio e o tecido conjuntivo subjacente, ocasionando a formação
de bolha subepteliais (SONIS, FAZIO e FANG, 1996).
Esta condição afeta predominantemente indivíduos entre 50 e 60 anos de
idade, sendo que o sexo feminino é mais acometido, na proporção de 2 mulheres
diagnosticadas para cada homem (ARISAWA et al., 2008; NEVILLE et al., 2009).
A cavidade oral é a área do corpo mais acometida por essa doença, apesar de
o acometimento também ser possível em outras mucosas. Tais bolhas e vesículas se
rompem tornando-se áreas erosivas, geralmente a gengiva é envolvida, apresentando
uma gengivite descamativa, sendo a gengiva ceratinizada afetada quase que
exclusivamente, observando-se uma superfície vermelha erosada com regiões de
escarra branca necrótica (SONIS, FAZIO e FANG, 1996). Clinicamente em algumas
ocasiões as bolhas e vesículas características dessa doença podem ser observadas
no exame, ao contrário dos pacientes diagnosticados com Pênfigo Vulgar, onde essas
bolhas dificilmente são visualizadas. Isso se deve a localização subepitelial da bolha
do Penfigóide de Membranas Mucosas, ocasionando uma camada mais espessa e
resistente do que a bolha intraepitelial acantolítica do Pênfigo Vulgar. As áreas
ulceradas causam dor e se não forem tratadas podem persistir por semanas ou meses
(NEVILLE et al., 2009).
Histopatologicamente observa-se a formação de uma fenda subeptelial, sem
acantólise. Inicialmente apresenta-se poucos linfócitos, mais com a progressão da
doença o infiltrado inflamatório torna-se denso e misto (REGEZI, SCIUBBA e
JORDAN, 2008).
15
Além do exame histopatológico, a imunofluorescência direta e indireta
determinam o diagnóstico. Na imunofluorescência direta encontram-se depósitos de
IgG e complemento na zona da membrana basal, com IgG e C3. E na indireta é
encontrado IgG, subclasse IgG4 (CUNHA e BARRAVIERA, 2009).
Clinicamente podemos realizar o diagnostico diferencial com Pênfigo Vulgar,
devido a presença de vesículo-bolhas, em casos da gengiva inserida ser o único local
acometido podemos incluir o Líquen Plano Eritematoso, Doença da IgA Linear, Lúpus
Eritematoso Discóide e Alergia por contato (REGEZI, SCIUBBA e JORDAN, 2008).
O tratamento dessa enfermidade é realizado com a aplicação de corticoides
tópicos, quando em forma localizada. Em casos mais graves é prescrito
corticosteroides sistêmicos, por exemplo prednisona, em associação a dopsona.
Também pode se optar por outros medicamentos como a tetraciclina associada à
nicotinamida,
metotrexato,
azatioprina,
ciclofosfamida,
micofenolato
mofetil,
ciclosporina, imunoglobulina endovenosa e plasmaferese. Além disso que casos de
difícil remissão e controle o rituximab vêm sendo prescrito (CUNHA e BARRAVIERA,
2009).
2.4. ERITEMA MULTIFORME
O Eritema Multiforme (EM) é classificado como uma doença mucocutânea
aguda de ampla variedade clínica, apesar de ser considerado como uma doença
vesículo-bolhosa, pode manifestar lesões ulcerativas eritematosas ou erosivas
(SONIS, FAZIO e FANG, 1996). Os pacientes afetados por essa condição apresentam
sintomas prodrômicos que incluem dor de cabeça, fraqueza, náusea, tosse, faringite,
artraugia e febre alta (ISHIKAWA’S e WALDRON, 1989).
Os pacientes mais acometidos por essa doença são homens entre 20 e 30 anos
de idade (NEVILLE et al., 2009).
Clinicamente o EM inicia-se como placas eritematosas que são acometidas por
necrose epitelial e evoluem para erosões rasas e também ulceras de limites
irregulares. Crostas hemorrágicas na região labial, são comuns nessa condição. Tanto
as lesões orais quanto as de pele surgem rapidamente e geram desconforto para o
16
paciente, que por diversas vezes sofrem com desidratação devido a incapacidade de
ingerir líquidos, em decorrência da dor provocada pela lesão oral (NEVILLE et al.,
2009). As regiões da cavidade bucal mais acometidas são lábios, mucosa jugal, palato
e língua (REGEZI e SCIUBBA, 2000).
Microscopicamente observa-se hiperplasia epitelial e espongiose, e também
ceratinócitos apoptóticos basais e parabasais. Na interface entre os tecidos epitelial e
conjuntivo são encontradas vesículas, contudo é possível existir vesiculação intraepitelial. Frequentemente observa-se a presença de necrose epitelial. No tecido
conjuntivo surgem alterações como infiltrados inflamatórios constituídos de
macrófagos e linfócitos, nos espaços perivasculares e nas papilas do tecido
conjuntivo. Exames imunopatológicos são inespecíficos no Eritema multiforme, visto
que o epitélio apresenta coloração negativa para imunoglobulinas (REGEZI, SCIUBBA
e JORDAN, 2008).
O EM é diagnostico diferencial de primo-infecção herpética, pênfigo vulgar,
penfigóide benigno de mucosa e penfigóide bolhoso (MARCCUCI, 2012).
O protocolo estabelecido no tratamento de EM consiste em corticosteroides
tópicos, associados a antifúngicos. Há controversa no uso de corticosteroides
sistêmicos nessa lesão, e alguns pesquisadores defendem que ele deva ser contraindicado (REGEZI, SCIUBBA e JORDAN, 2008).
2.5. LÚPUS ERITEMATOSO
O Lúpus Eritematoso é uma doença com etiologia desconhecida, que se
manifesta de duas formas básicas: lúpus eritematosos sistêmicos (agudo) e lúpus
eritematoso discoide (crônico). Essa é uma entidade autoimune, onde os pacientes
desenvolvem anticorpos contra muitas de suas células, componentes celulares e
tecidos (LEVY et al., 1987). Muitos pacientes diagnosticados com Lúpus possuem
comprometimento da função renal e cardíaca. Os sintomas comuns incluem febre,
perda de peso, artrite, fadiga e mal-estar generalizado. Cerca de 40 a 50% dos
pacientes afetados apresentam um exantema característico da lesão, em formato
17
semelhante a de borboleta sobre a região malar e nasal, sob a exposição solar as
lesões podem se agravar (NEVILLE et al., 2009).
Apesar da etiologia ainda não ser conhecida, a infecção pelo vírus Epstein-Bar
tem sido por vezes relacionada como um dos possíveis fatores desencadeadores do
lúpus eritematosos sistêmicos (LES) (UMBELINO et al., 2010).
De acordo com Neville et al., 2009 e Levy et al., 1987, as mulheres são mais
acometidas pelo Lúpus, sendo que a cada 8 mulheres diagnosticadas, 1 homem
recebe o mesmo diagnóstico. A maior prevalência ocorre em indivíduos na 3ª década
de vida.
Cerca de 5 a 25% dos pacientes apresentam manifestações orais da doença,
sendo que já existem estudos onde esta porcentagem ultrapassa 40% dos casos
(NEVILLE et al., 2009). Clinicamente observa-se ulcerações, eritemas e ceratoses na
mucosa oral. Sendo as áreas frequentemente mais afetadas o vermelhão dos lábios,
mucosa jugal, a gengiva e o palato (REGEZI, SCIUBBA e JORDAN, 2008).
De acordo com Regezi, Sciubba e Jordan (2008), histopatologicamente
visualiza-se a destruição da camada basal no LED. Além de apresentar hiperceratose,
atrofia epitelial, infiltrado linfocitário e dilatação vascular com edema da submucosa.
Aparentemente os queratinócitos basais são o principal alvo nas membranas
mucosas. No LES as lesões orais são microscopicamente semelhantes ao LED,
apesar do infiltrado celular inflamatório seja mais difuso e com menos intensidade.
Além do exame histopatológico, a imunofluorescência direta pode ser realizada
para o diagnóstico de Lúpus. Nesse exame observa-se depósitos granulolineares de
imunoglobulinas (IgG, IgA, IgM), além de C3 e fibrinogênio ao longo da membrana
basal, na maioria dos casos (REGEZI, SCIUBBA e JORDAN, 2008).
As lesões do Lúpus Eritematoso fazem diagnóstico diferencial com as lesões
decorrentes do Líquen Plano Erosivo e do Penfigóide das Membranas Mucosas
(NEVILLE et al., 2009).
No tratamento do LED normalmente faz-se o uso de corticosteroides tópicos, e
em casos refratários podem ser utilizados antimaláricos e sulfonas. Já no LES
esteroides sistêmicos podem ser prescritos, sendo a dose variável de acordo com a
gravidade da doença, e pode ser associadas a agentes imunossupressores (REGEZI,
SCIUBBA e JORDAN, 2008).
18
2.6. ESTOMATITE ULCERATIVA CRÔNICA
A
estomatite
ulcerativa
crônica
(EUC)
é
uma
doença
mediada
imunologicamente, recentemente descrita, que afeta a mucosa oral. O primeiro relato
sobre essa lesão é datado de 1989. A patogênese dessa lesão é ainda desconhecida
(NEVILLE et al., 2009).
De acordo com Wörle et al. (1997) a casuística dessa lesão é tão baixa que
apenas 12 casos haviam sido descritos na literatura. Estudos demográficos apontam
que mulheres leucodermas na idade média estão mais susceptíveis a desenvolverem
essa enfermidade (SALOMON, 2008).
A história clínica dos pacientes que desenvolvem EUC descrevem dolorosas
erosões e ulceras, que sofrem estados de exacerbação e remissão (SALOMON,
2008).
Histologicamente a EUC se assemelha aos achados encontrados no Líquen
Plano, sendo assim o diagnóstico não é conclusivo. Para um padrão outro de
diagnóstico da EUC estabelece-se a Imunofluorescência direta, revela um padrão
único de IgG ligada a núcleos de queratinócitos de camadas basal e parabasal das
células (ISLAM et al., 2007).
A Estomatite Ulcerativa Crônica vem apresentando resistência a tratamento a
base de corticoides, tópicos e sistêmicos, e também a base de medicamentos
imunomoduladores. Porém estudos vem mostrando uma resposta positiva da lesão
quando submetida a terapia a base de hidroxicloroquina (ISLAM, 2007).
2.7. EPIDERMÓLISE BOLHOSA
É constituído por um conjunto de doenças dermatológicas nas quais ocorre a
formação de bolhas ou vesículas na superfície cutânea ou mucosa de forma
espontânea ou após traumatismo discreto (LEVY et al., 1987).
São descritos aproximadamente 25 tipos diferentes da doença, sendo
separados de acordo com defeito específico no mecanismo de adesão entre células
19
epiteliais ou na adesão destas ao tecido conjuntivo subjacente. Sendo estes tipos
separados em 4 grandes categorias: simples, juncional, distrófica e hemidesmossional
(NEVILLE et al., 2009).
Sendo que essas 4 grandes categorias possuem origem hereditária, e ainda
existe uma forma adquirida de origem auto-imune não hereditária, denominada
epidermólise adquirida, e não está relacionada com outros tipos (REGEZI, SCIUBBA
e JORDAN, 2008; NEVILLE et al., 2009).
O início da doença ocorre na infância nas formas hereditárias e na adquirida
acontece na idade adulta (REGEZI, SCIUBBA e JORDAN, 2008).
As características histopatológicas diferenciam de acordo com o tipo da doença
examinada. Na microscopia de luz são observadas fendas intraepiteliais na forma
simples da doença, as formas juncional, distrófica e hemidesmossional apresenta
fendas subepiteliais. O padrão ouro para o diganóstico é o exame de microscopia
eletrônica, onde revela-se fendas no nível da lâmina lúcida da membrana basal na
forma juncional; na forma distrófica observa-se a fenda abaixo da lâmina densa da
membrana basal; já a forma hemidesmossional exibe fendas somente abaixo da
camada de células basal, na interface com a lâmina lucida (NEVILLE et al., 2009).
A análise imunohistoquimica pode ser útil na identificação de defeitos
específicos. A avaliação molecular pode ser usada na confirmação de diagnóstico em
alguns casos (NEVILLE et al., 2009).
As lesões que se manifestam na cavidade oral incluem bolhas que
desaparecem deixando cicatrizes, também apresentam constricção da abertura bucal
decorrente da cicatrização e dentes hipoplásicos (REGEZI, SCIUBBA e JORDAN,
2008).
Apesar de não ser considerado um tratamento efetivo aconselha-se o paciente
a evitar traumas, medidas auxiliares de suporte e agentes quimioterápicos. Sugere-se
corticosteroides, vitamina E, fenitoína, retinóides, dapsona e imunossupressores,
como possíveis proporcionadores de benefício ao estado do paciente (REGEZI,
SCIUBBA e JORDAN, 2008).
2.8. DOENÇA DA IgA LINEAR
20
Essa dermatose é descrita por Zone (2001) como uma doença bolhosa
adquirida, autoimune, caracterizada pela deposição linear de IgA ao longo da zona da
membrana basal. Desde 1979 todas as lesões bolhosas com clivagem subepidérmica
e depósito linear de IgA ao longo da membrana basal passaram a ser classificadas
como Doença da IgA Linear (ALLEN e WOJNAROWSKA, 2003).
Tal enfermidade pode acometer indivíduos em qualquer idade, porém acomete
com maior frequência pessoas entre a 4ª e 5ª década de vida, sendo que não há
relação com predileção por sexo (ESGUIA DEL VALLE, 2004).
A lesão de manifesta clinicamente por pequenas bolhas que podem se
organizar em forma de anel ou aglomeradas. Essas bolhas podem tomar todo o corpo,
ou alguma região específica. Muitas vezes essas bolhas se dispões de forma que são
caracterizadas como cordão de pérolas. Essas bolhas e ulceras podem também afetar
olhos e bocas, mas não atingem os órgãos internos (BRITISH ASSOCIATION OF
DERMATOLOGISTS, 2013).
De acordo com a Associação Britânica de Dermatologistas (2013) para o
diagnóstico dessa lesão é necessário realizar uma biópsia da área afetada e o material
coletado é submetido a imunofluorescência direta, onde o depósito linear de IgA
poderá ser observado. O diagnóstico clinico dessa entidade é difícil pelo fato dela
mimetizar várias outras lesões bolhosas, como a dermatite herpetiforme.
A partir de estudos baseados em evidências clínicas que quando há o depósito
de IgA existe uma resposta terapêutica positiva à dapsona, mas esse tratamento gera
efeitos colaterais consideráveis, incluindo alterações hematológicas, o que muitas
vezes não permite a sua continuidade. Quando isso ocorre, as principais alternativas
terapêuticas
são
os
glicocorticoides,
azatioprina,
metotroxate,
tetraciclinas,
eritromicina e ciclosporina (SHERIDAN, KIRTSCHIG e WOJNAROWSKA, 2000).
2.9. NECRÓLISE EPIDÉRMICA TÓXICA
21
A Necrólise Epidérmica Tóxica (NET) consiste em uma reação muco-cutânea
geralmente induzida por drogas, sendo potencialmente fatal, caracterizada por
necrose e esfoliação disseminadas na epiderme (APPEL DA SILVA et. al., 2006).
Todas as faixas etárias estão sujeitas a essas desordens esfoliativas. No entanto,
a incidência aumentou em idosos e mulheres (FAGAN et.al. 2007), ocorrendo pelo
menos 1000 vezes mais em pacientes HIV positivos (BORCHERS et. al., 2008).
Pacientes com lúpus eritematoso sistêmico também podem ter risco mais elevado,
porém isto se deve a elevada prescrição de medicamentos nesses pacientes
(BORCHERS et. al., 2008).
A NET apresentasse como reações cutâneas graves, acometendo a pele e a
membrana mucosa, caracterizada por exantema eritematoso disseminado, com
acometimento centrífugo, lesões em alvo, acometimento de mucosa oral, ocular e
genital (GHISLAIN e ROUJEAU, 2008). Esta enfermidade é precedida por uma fase
prodrômica que consiste em sintomas de gripe, incluindo febre alta, mal-estar, tosse,
mialgia, artralgia e outros sintomas que podem sugerir infecção do trato respiratório
superior. Esses sintomas podem preceder qualquer manifestação cutânea por 1 a 21
dias, mas geralmente duram 2 a 3 dias (BECKER, 1998).
Acredita-se que em média 80% dos casos sejam induzidos por drogas. Dentre os
fármacos, merecem maior evidência: sulfonamida, alopurinol, carbamazepina,
fenitoína e fenobarbital (LISSIA et. al., 2010).
O diagnóstico é feito primariamente pelas características clínicas observadas e
corroboradas pela história recente de administração de fármacos causadores. Pode
ser confirmado através da análise histopatológica do tecido lesado. Em lesões de
estágio inicial observasse queratinócitos necrosados distribuídos pela epiderme,
enquanto lesões em estágios tardios revelam necrose epidérmica total, acarretando
na formação de bolhas subepidérmicas (BECKER, 1998).
O primeiro e principal elemento que compõe o tratamento da NET é a retirada do
fármaco causador, reduzindo o estímulo inicial para a apoptose. No entanto,
metabólitos de drogas que possuem meia-vida longa podem persistir e reduzir a
sobrevida (GARCIA-DOVAL et. al., 2000). O próximo passo é o manejo destes
pacientes para unidades intensivas de queimados, onde se oferece tratamento e
medidas gerais especiais a extensas injúrias cutâneas e ao acometimento sistêmico
da doença, além da prevenção de infecções cutâneas e sistêmicas (CHAVE et. al.,
2005).
22
2.10. TRATAMENTO
No tratamento deste grupo de enfermidades, o uso de fármacos do tipo
glicorticoides vem se destacando. Os glicorticoides são hormônios esteroides com
núcleo básico, podendo ser sintéticos ou produzidos no córtex da glândula adrenal
(forma natural). Devido as suas propriedades anti-inflamatórias e imunossupressoras,
é a classe medicamentosa de maior escolha (ANTONOW, MONTEIRO e ARAUJO,
2007; FREITAS e SOUZA, 2007).
O uso clinico e suspensão dessa classe de medicamentos são complicados por
inúmeros efeitos colaterais, o que pode acarretar riscos ao paciente. Dentre esses
feitos colaterais pode-se citar: diabetes melito; supressão adrenal; ganho de peso;
osteoporose; ulceras péticas; intensas oscilações de humor; aumento na
susceptibilidade de uma grande quantidade de infecções (KIRK et al., 2002 e
NEVILLE et al., 2009).
No que se diz respeito as lesões dermatológicas esse tipo de remédio pode ser
prescrito na forma tópica ou sistêmica, de acordo com a severidade dos sintomas
(CUNHA e BARRAVIERA, 2009; DURIGHETTO JR. et al., 2011).
O paciente usuário da terapia baseada em glicocorticoides apresenta boa
resposta ao tratamento, sendo que alguns apresentam remissão completa dos
sintomas por determinado período de tempo (DURIGHETTO JR. et al., 2011).
Usualmente esse tratamento consiste inicialmente na administração de altas
doses de corticosteroides sistêmicos para eliminação das lesões. Após a remissão da
lesão são prescritas baixas doses do fármaco, para controlar a condição (NEVILLE et
al., 2009).
Quando o diagnóstico é realizado de forma precoce o cirurgião-dentista poderá
prescrever corticosteróides potentes por via tópica, seja na forma de bochechos e/ou
pomadas, aplicados de duas a três vezes por dia, o qual poderá controlar a doença e
garantir uma melhor qualidade de vida ao paciente (NICO et al., 2011).
Além dos glicocorticoides, iniciou-se estudos e pesquisas sobre o efeito e
segurança de drogas imunobiológicas no tratamento de doenças auto-imunes. Hoje
23
em dia várias substâncias (infliximabe, rituximabe, abatacepte e tocilizumabe, por
exemplo) com diferentes mecanismos de ação e vias de administração são prescritas
e o seu uso vem se tornando cada vez mais frequente em especialidades como a
reumatologia,
gastroenterologia
e
dermatologia
(MOSS
et
al.,
2014).
Os tratamentos convencionais, podem provocar efeitos colaterais graves ao
paciente, principalmente os diagnosticados com Lúpus. Buscando amenizar tais
efeitos os medicamentos imunobiológicos vêm se destacando. Esses medicamentos
incluem diversas classes de mecanismos de ação, como inibidores de citocinas próinflamatórias, agentes que atuam sobre as células B, sobre a coestimulação de células
T e sobre o sistema complemento (BORBA, 2013).
Alguns desses mecanismos de ação também podem provocar reações não
desejadas, como infecções, citopenias e neoplasias. Porém mesmo com riscos
susceptíveis, uma satisfatória relação risco-benefício tem sido descrita em trabalhos
(KEYSTONE, 2005).
Apesar da falta de evidências na literatura sobre o uso de imunossupressores
no tratamento de doenças dermatomucosas (Jessop, Whitelaw e Jordan, 2001), há
uma melhora em lesões graves que aparentam ser irreversíveis. Em lesões como o
Lupus, esta terapia constitui a terceira linha de tratamento (Ribeiro et al., 2008).
Os inibidores tópicos da calcineurina, tacrolimus e pimecrolimus foram
introduzidos na terapêutica de doenças autoimunes, principalmente o Líquen Plano
Oral, no início da década passada. São imunossupressores tópicos que têm sido
empregados como poupadores de esteroides e têm apresentado resultados
terapêuticos interessantes. A pomada de tacrolimus é utilizada na concentração de
0,1% e a pomada de pimecrolimus é utilizada na concentração de 1%. A aplicação
deve ser feita 2 vezes ao dia, podendo ser aumentada para 4 vezes ao dia até
remissão ou alívio sintomático. Queimação e ardor no local de aplicação, são alguns
dos efeitos colaterais desses fármacos (NICO et al., 2011).
3. MATERIAIS E MÉTODOS
A
amostra
foi
composta
por
84
(4%)
pacientes
portadores
de
doenças mucocutâneas de 2078 biópsias realizadas no Serviço de Estomatologia da
Universidade Estadual do Rio de Janeiro (UERJ), sediado na policlínica Piquet
Carneiro, entre os anos de 1999 e 2012. Todos os pacientes apresentavam
diagnósticos clínico e histopatológico de alguma doença mucocutânea. Foram
coletados dados demográficos e clínicos a partir do acesso aos prontuários, como:
sexo, cor de pele, idade e localização da lesão. Antes da realização de qualquer
procedimento, foi pedida a autorização do paciente ou responsável mediante a
assinatura do termo de consentimento. O estudo foi aprovado pelo Comitê de Ética
em Pesquisa do Hospital Universitário Pedro Ernesto (Registro CEP nº 020/09).
Todos os dados e informações obtidas foram incluídos no banco de dados
(Microsoft Office Excel 2007) para análise. As descrições estatísticas das variáveis
estudadas foram feitas por meio de proporções (quando as variáveis foram
categóricas) e de médias, desvios padrões, valores mínimo-máximo, moda e
medianas (quando as variáveis forem numéricas).
4. RESULTADOS
A amostra foi constituída por 84 (4%) pacientes de 2078 biópsias revisadas,
prevalecendo o sexo feminino com 65 (77%) casos e cor de pele branca com 47
(69%). A idade variou de 21 a 100 anos com média de 52 anos (desvio padrão = ±15).
O líquen plano foi a lesão mais frequente com 64,3%, seguido do pênfigo vulgar com
16,7%, penfigóide com 14,3%, lúpus com 2,4% e eritema multiforme com 2,4%. A
localização mais comum foi a mucosa jugal com 31 casos.
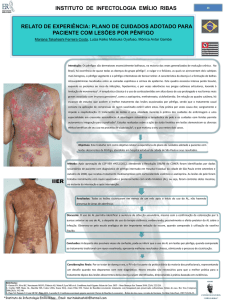
Figura 1. Aspecto clinico das lesões intraorais: A. Líquen Plano, B. Pênfigo Vulgar, C. Pênfigoide, D. Eritema Multiforme e E. Lúpus
O Líquen Plano oral foi observado em 54 pacientes, aproximadamente 2,6% da
amostra total do estudo. Sendo sua maioria constituída por mulheres (76%), idade
média de aproximadamente 50 anos. Sua localização mais comum foi em mucosa
jugal e suas manifestações foram encontradas principalmente em leucodermas.
26
O Pênfigo Vulgar foi a segunda lesão em número de casos, 14, o que
representa 0,67% das 2078 biópsias analisadas. Estes eram, em sua grande maioria,
mulheres (86%), com idade média aproximada de 52 anos. Deste total, houve um
discreto predomínio de leucodermas (53%). Além disso, as lesões apresentavam uma
distribuição uniforme entre os diferentes sítios orais, podendo ser classificados em
ordem decrescente: mucosa jugal, gengiva, língua, mucosa labial e palato.
A terceira enfermidade mais encontrada, seguindo de perto o pênfigo vulgar,
foi o Penfigóide de Membranas Mucosas, aproximadamente 0,57% da amostra total.
Assim como as outras dermatoses abordadas, esta demonstrou predominância em
pacientes do sexo feminino (83%), com média de idade de 63 anos, leucodermas
(90%) e distribuição prevalente em gengiva.
Tanto o Eritema Multiforme e o Lúpus Eritematoso tiveram uma baixa
prevalência em nosso estudo, apresentando dois casos cada, constituindo assim
aproximadamente 0,09 do total da amostra. Encontrados em igual distribuição, sem
prevalência por gênero, ou etnia. A amostra de paciente com Eritema Multiforme foi
composta por pacientes jovens, com média de idade de 21 anos, e com manifestações
localizadas principalmente em lábio. Nos pacientes com Lúpus Eritematoso, a idade
média foi de 57 anos e suas manifestações foram observadas somente em lábio
inferior.
Já lesões como a Estomatite Ulcerativa Crônica, a Doença da IgA Linear, a
Epidermólise bolhosa, entre outras condições dermatomucosas não foram descritas
dentro da amostra que foi analisada nesse trabalho.
Gráfico 1: Prevalência das lesões orais em pacientes com doenças dermatomucosas
27
Gráfico 2: Prevalência das áreas acometidas pelas lesões orais
Gráfico 3: Distribuição das lesões orais de acordo com o gênero
Gráfico 4: Prevalência das lesões dermatomucosas.
5. DISCUSSÃO
As lesões dermatomucosas discutidas e analisadas caracterizam-se por serem
lesões imunologicamente mediadas, ou seja, auto-anticorpos combatem células da
estrutura epitelial, desencadeando essas manifestações clínicas, como descrito por
Neville et al. (2009). A etiologia dessas lesões não são totalmente conhecidas, e
existem hipóteses sobre a relação genética, estilo de vida e fatores biológicos que
podem desencadear tais reações.
Os resultados obtidos vão ao encontro das prevalências relatadas na literatura.
O sexo feminino é o sexo mais acometido por essas lesões, como também descrito
pelos trabalhos de Freitas et al. (2011) onde 63,4% dos casos analisados eram
mulheres, entre a 3ª e a 5ª década de vida.
A lesão mais diagnosticada dentro do grupo de doenças dermatomucosas foi o
Líquen Plano, representando 2,6% dos diagnósticos, sendo que também é desordem
mais comum nos estudos de Regezi, J.A.; Sciubba J.J.; Jordan, R.C.K., (2008) e
Souza e Rosa (2014), variando entre 0,2% e 2% dos casos. No que se diz respeito ao
Líquen Plano a localização predominante, sexo, idade e etnia, corroboram aos
resultados obtidos no artigo de Oliveira Alves et al. (2010), Neville et al., (2009),
Durighetto JR. et al. (2011) e Sousa e Rosa (2014), onde a lesão foi diagnosticada
principalmente em mulheres brancas de meia idade, e na maioria dos casos localizada
em mucosa jugal. No entanto segundo Levy et al., (1987) e Regezi, J.A.; Sciubba J.J.;
Jordan, R.C.K., (2008), essa lesão não apresenta predileção por sexo.
No estudo de Shamin T. et al. (2008) o Pênfigo Vulgar acometia principalmente
o sexo feminino com idade média de 42 anos não ocorrendo predileção por local,
assim como o que foi descrito pelo atual estudo. No estudo de Miziara ID et al.,2003,
29
também há uma maior prevalência pelo sexo feminino onde a incidência em mulheres
era de 9 mulheres diagnosticadas para cada 1 homem. Para Sonis, Fazio e Fang,
(1996) e Regezi, J.A.; Sciubba J.J.; Jordan, R.C.K., (2008), determinam que não haja
prevalência de sexo nessa entidade, porém os primeiros autores dizem que os
pacientes mais acometidos estão acima dos 60 anos, já para os segundos há uma
predileção por pacientes entre a 4ª e 5ª década de vida. Dos casos analisados 53%
eram pacientes leucodermas, prevalência também exposta por Arisawa et al. (2008)
onde 75% dos pacientes eram brancos.
O PMM, teve maior prevalência em mucosa gengival de mulheres com idade
entre 50 e 60 anos, corroborando com a literatura, onde no trabalho de Freitas et al.
(2011), onde 80% dos pacientes diagnosticados eram do sexo feminino, sendo a
mucosa jugal e a gengiva os sítios anatômicos mais acometidos. Dados também
confirmados nos estudos de Sonis, Fazio e Fang (1996), Bagan (2005) e Neville et
al. (2009).
Sobre o Eritema Multiforme a idade média de prevalência dessa lesão
estabelecida foi de 21 anos, o que está de acordo com a prevalência apontada pela
literatura, no trabalho de Gavaldá-Esteve C., Murillo-Cortés J., Poveda-Roda R.
(2004), onde a prevalência é maior em indivíduo jovens, entre a segunda e terceira
década de vida. A idade média encontrada pelo estudo também corrobora com a idade
média determinada por Sonis, Fazio e Fang (1996) e Neville et al. (2009), sendo que
para esses autores o sexo masculino é mais acometido, quando no presente estudo
não foi possível determinar predileção por sexo. Segundo Regezi, J.A.; Sciubba J.J.;
Jordan, R.C.K. (2008) os adultos jovens são os mais afetados, sendo lábios, mucosa
jugal, palato e língua os sítios mais acometidos, sendo que os resultados obtidos os
sítios se restringem aos lábios.
O Lúpus Eritematoso é descrito com uma prevalência maior no sexo feminino,
como apresentado no estudo de NM Ruth, 2011 e Umbelino JR et al. (2010). Para
Neville et al. (2009) as mulheres são de 8 a 10 vezes mais acometidas do que os
homens. Porém com o baixo número de casos analisados dessa lesão não foi possível
definir o sexo prevalente. Ainda de acordo com NEVILLE et al. 2009, a idade média
dos pacientes é de 31 anos, acometendo principalmente palato, mucosa jugal e
gengiva, diferenciando dos resultados obtidos, onde a idade média foi de 57 anos e
30
as lesões foram observadas apenas em lábio inferior. Para Umbelino JR et al. (2010)
a idade média é de 45,9 anos.
3
6. CONCLUSÃO
O Líquen Plano é a doença dermatocutânea com maior prevalência,
acometendo cerca de 2% da população. As mulheres, principalmente leucodermas
caracterizam-se como o grupo mais afetado por esse tipo de desordem dermatológica.
Sendo que a manifestação oral dessas doenças ocorre primeiro que manifestações
cutâneas, na grande maioria das vezes. Inclusive a lesão pode se restringir a cavidade
bucal.
Apesar de todo o desconforto causado por causa das lesões, o dentista deve
sempre incentivar ao paciente sobre a higienização adequada da boca e dos dentes,
o alertando sobre os riscos de desenvolver doenças periodontais e exacerbação das
lesões, devido a higienização pouco eficaz.
Um exame clínico minucioso da cavidade oral é imprescindível para um
diagnóstico correto e precoce dessas lesões. Assim é possível ao cirurgião dentista
esclarecer e se necessário indicar o paciente ao dermatologista. O diagnóstico precoce
e
correto
tratamento
são
fundamentais
para
um
consequentemente melhor qualidade de vida ao paciente.
melhor
prognóstico
e
3
ANEXO A – PARECER CONSUBSTANCIADO DO CEP
3
REFERÊNCIAS
ALLEN J, WOJNAROWSKA F. Linear IgA disease: the IgA and IgG response to dermal
antigens demonstrates a chiefly IgA response to LAD285 and a dermal 180-kDa
protein. Br J Dermatol. v. 149, p. 1055-8, 2003.
AOKI, V.; SOUSA, JX Jr; FUKUMORI, LM; PERIGO, AM; FREITAS, EL; OLIVEIRA,
ZNP. Imunofluorescência direta e indireta. An Bras Dermatol. v. 85, n. 4, p.490-500,
2010.
ANGELINI, G.; BONAMONE, D; LUCCHESE A., FAVIA, G.; SERPICO, R.;
MITTELMAN, A. Preliminary data on Pemphigus vulgaris treatment by a proteomicsdefined peptide: a case report. Journal of Translational Medicine: v. 4, n. 43, 2006.
ANTONOW, D.R.; MONTEIRO, G.A.; ARAUJO, M.C.S; Disc. Scientia. Série: Ciências
da Saúde, Santa Maria, v. 8, n. 1, p. 51-68, 2007.
ARISAWA, E. A. L.; ALMEIDA, J. D.; CARVALHO, Y. R,; CABRAL, L. A. G.
Clinicopathological analysis of oral mucous autoimmune disease: A 27-year study. Med
Oral Patol Oral Cir Bucal. v. 13, n. 2, p. 94-7, Feb/2008.
BAGAN, JOSE; MUZIO, L. Lo; SCULLY, C. Number III Mucous membrane pemphigoid.
Oral diseases, v. 11, n. 4, p. 197-218, 2005.
BORBA, Helena Hiemisch Lobo. Revisão sistemática e meta-análise da eficácia e
segurança dos imunobiológicos no tratamento do lúpus eritematoso sistêmico.
34
Dissertação (mestrado) – Programa de Pós-Graduação em Ciências Farmacêuticas,
Setor de Ciências da Saúde, Universidade Federal do Paraná, 2013.
BRITISH ASSOCIATION OF DERMATOLOGISTS patient information leaflet produced
september 2004 updated april 2010, july 2013 review date july 2013.
CUNHA, K.S.G.; MANSO, A.C.; CARDOSO, A.S.; PAIXÃO, J.B.A.; COELHO, H.S.M.;
TORRES, S.R. Prevalence of oral lichen planus in Brazilian patients with HCV infection.
Oral Surg Oral Med Oral Pathol Oral Radiol Endod: v. 100, n.3, p. 330-3, 2005.
CUNHA, P.R.; BARRAVIERA, S.R.C.S. Dermatoses bolhosas autoimunes. An Bras
Dermatol. v. 84, n. 2, p. 111-24, 2009.
EGUIA DEL VALLE, Asier; AGUIRRE URIZAR, José Manuel; MARTINEZSAHUQUILLO, Angel. Manifestaciones orales de la enfermedad por depósito lineal de
IgA. Med. oral patol. oral cir. bucal (Ed.impr.), Valencia, v. 9, n. 1, feb. 2004 .
FERREIRA, F. A.; FILIPPINI, P. A.; BELTRAME, M.; GUIRRA, F. R.; BARRETO,M. P.
Manifestações Bucais dos Pênfigos Vulgar e Bolhoso. Odontologia. Clín. -Científic,
Recife: v. 8, n.4, p. 293-298, out./ dez., 2009.
FREITAS et al., Estudo epidemiológico das doenças dermatológicas
imunologicamente mediadas na cavidade oral. An. Bras. Dermatol. Rio de Janeiro.
v. 86 n. 5 Sept./Oct. 2011.
GAVALDÁ-ESTEVE, C., MURILLO-CORTÉS, J., POVEDA-RODA, R. Eritema
multiforme: Revisión y puesta el día. RCOE v.9 n.3 p.415-423, 2004.
GONCALVES, L.M., BEZERRA JUNIOR, J.R.S, CRUZ, M.C.F.N. Clinical evaluation
of oral lesions associated with dermatologic diseases. An Bras Dermatol. 2010.
ISHIKAWA, G.; WALDRON, C.A. Atlas Colorido de Patologia Oral. ed. 1ª. São
Paulo: Livraria Santos, 1989. Capítulo.4, p.90, 93-97.
ISLAM, MN., COHEN, DM., OJHA, J., STEWART, CM., KATZ, J.,
BHATTACHARYYA, I. Chronic ulcerative stomatitis: Diagnostic and management
challenges—four new cases and review of literature Oral Surgery, Oral Medicine,
Oral Pathology, Oral Radiology, and Endodontology, v. 104, n. 2, p. 194-203, Jun.
2007.
35
Jessop S, Whitelaw D, Jordan F: Drugs for discoid lupuserythematosus. Cochrane
Database Syst Rev (1), 2001.
KEYSTONE, E. C. Safety of biologic therapies-an update. J Rheumatol, v.32, n.74,
p.8-12, 2005.
KORAY, M.; DÜLGER, O.; AK, G.; HORASANLI, S.; ÜÇOK, A.; TANYERI, H. et al.,.
The evaluation of anxiety and salivary cortisol levels in patients with oral lichen planus.
Oral Dis v. 9, n. 6, p298-301, 2003.
MIZIARA, I.D.; FILHO, J.A.X.; RIBEIRO, F. C.; BRANDÃO, A. L. Acometimento oral
no pênfigo vulgar. Revista Brasileira De Otorrinolaringologia. v. 69, n. 3, Parte 1
Mai/Jun 2003.
MORTEN SCHIØDT Oral manifestations of lupus erythematosus International
Journal of Oral Surgery, v. 13, n. 2, p. 101-147, Abr/1984.
MOSS, Ingrid Bandeira; MOSS, Monique Bandeira; REIS, Debora Silva dos and
COELHO, Reno Martins. Reações infusionais imediatas a agentes imunobiológicos
endovenosos no tratamento de doenças autoimunes: experiência de 2.126
procedimentos em um centro de infusão não oncológico. Rev. Bras. Reumatol.
vol.54, n.2, Abr/2014.
NEVILLE, B.W. et al., Patologia Oral e Maxilofacial. Ed. 3ª. Rio de Janeiro: Elsevier,
2009. cap. 16. p.766-790, 796-800.
NICO, Marcello Menta Simonsen; FERNANDES, Juliana Dumet and LOURENCO,
Silvia Vanessa. Líquen plano oral. An. Bras. Dermatol., vol.86, n.4, p. 633-643, 2011.
NM Ruth et al., The United States to Africa lupus prevalence gradient revisited.
Lupus. v. 20 n. 10 p.1095-1103. Out/2011.
NUNES, L.G.R.; MORESCO, R.V.; MARLEY, G., SILVA, C.B.; MATESANZ, P.P.
Pênfigo vulgar: Caso clínico. Av. Odontoestomatol. v. 21, n. 4, p. 189-193, 2005.
OLIVEIRA ALVES et al., Oral lichen planus: A retrospective study of 110 Brazilian
patients BMC Research Notes 2010.
36
RAMIREZ-AMADOR VA, ESQUIVEL-PEDRAZA L, OROZCO-TOPETE R.
Frequency of oral conditions in a dermatology clinic.Int J Dermatol, 2000.
REGEZI, J.A.; SCIUBBA J.J. Patologia Bucal: Correlações Clinicopatológicas. ed.
3ª. Rio de Janeiro: Guanabara Koogan, 2000. cap. 2 p.49-56; cap.3. p.92-96.
REGEZI, J.A.; SCIUBBA J.J.; JORDAN, R.C.K. Patologia Oral: Correlações
Clinicopatológicas. ed. 5ª. Rio de Janeiro: Elsevier, 2008. cap. 1. p.10-17; cap.3
p.90-97.
ROBINSON, J.C.; LOZADA-NUR, F.; FRIEDEN, I. Oral pemphigus vulgaris: a review
of the literature and a report on the Management of 12 cases. Oral Surg Oral Med
Oral Pathol; 1997; v. 84, n. 4, p. 349-55.
ROMERO, M.A.; SEOANE, J.; VARELA-CENTELLES, P.; DIZ-DIOS, P.; OTERO, X.L.
Clinical and pathological characteristics of oral lichen planus in hepatitis C-positive and
-negative patients. Clin Otolaryngol. v. 27, n. 1, p. 22-26, 2002.
SANTOS, T.S.; PIVA, M.R.; KUMAR, P.N.; FILHO, P.R.S.M.; REINHEIMER, D.M.;
ACEVEDO, C.R. Importância do cirurgião-dentista no diagnóstico precoce do pênfigo
vulgar. RGO, Porto Alegre, v. 57, n.3, p. 351-355, jul./set. 2009
SHERIDAN AT, KIRTSCHIG G, WOJNAROWSKA F. Mixed immunobullous disease:
is this linear IgA disease? Australas J Dermatol. v. 41, p. 219-21, 2000.
SOLOMON, L.W. Cronic Ulcerative Stomatitis. Oral Diseases. v.14, p.383-389, 2008.
SONIS, S.T.; FAZIO, R.C.; FANG, L. Princípios e Prática de Medicina Oral. ed. 2ª.
Rio de Janeiro: Guanabara Koogan, 1996. cap.36 p.311-314; cap.37 p.315-323.
SOTO-ARAYA, M.; ROJAS-ALCAYAGA, G.; ESGUEP, A. Asociación entre
alteraciones psicológicas y la presencia de líquen plano oral, síndrome boca urente y
estomatitis aftosa recividante. Med Oral. v. 9, p,1-7, 2004.
SOUSA, F.A.C.G.; ROSA, L.E.B. Oral lichen planus: clinical and histopathological
considerations. Rev Bras Otorrinolaringol. v. 74, n. 2, p. 284-92, 2008.
37
SCULLY C, EL-KOM M. Lichen planus: review and update on pathogenesis. J Oral
Patholv, v.14, p. 431-458, 1985.
UMBELINO JÚNIOR, A. A.; CANTISANO, M. H.; KLUMB, E. M.; DIAS, E. P.; SILVA
A. A. Achados bucais e laboratoriais em pacientes com lúpus eritematoso sistêmico.
J Bras Patol Med Lab. v. 46, n. 6, p. 479-486, dez/2010.
ZANATTA, R. F.; ROSA, R.R ; BARBOSA DE PAULO, L. F.; BARBOSA DE PAULO,
L. F.; DURIGHETTO JR, A. F. Prevalência das lesões de líquen plano em pacientes
atendidos no ambulatório da unidade de diagnóstico estomatológico ufu no período
de 1997 a 2008. Horizonte Científico (Uberlândia), v. 5, p. 1-14, 2011.
ZONE JJ. Clinical spectrum, pathogenesis and treatment of linear IgA bullous
dermatosis. J Dermatol. v. 28, p. 651-3, 2001.
WÖRLE, B., WOLLENBERG, A., SCHALLER, M., KUNZELMANN, K-H., PLEWIG, G.,
MEURER, M. Chronic ulcerative stomatitis. British Journal of Dermatology v. 137,
p.262–265, 1997.