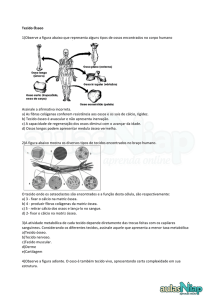
HOMEOSTASIA DO CÁLCIO E TRATAMENTO DA OSTEOPOROSE
Quando agente fala de remodelagem óssea agente pensa na ativação das células do
tecido ósseo (osteoblastos e osteoclastos), nas ações de citocinas , na reciclagem do
cálcio e fosfato (a concentração plasmática do cálcio é responsável pela formação e
degradação do osso), hormônios (paratormônio, calcitonina, vitamina D, estrógenos,
hormônios do crescimento, esteróides, hormônios da tireóide- o hormônio da tireóide
tem um papel indireto). Desses hormônios, os que regulam a manutenção do cálcio
plasmático são o PTH, a calcitonina e a vitamina D.
O PTH tem um papel hipercalcêmico por que aumenta a atividade osteoclástica,
aumentando o cálcio plasmático, a Calcitonina, seu antagonista, tem um papel
hipocalcêmico (diminuição da destruição óssea, diminuindo a concentração de cálcio
plasmática) e a Vitamina D que modula positivamente o cálcio sanguíneo.
O tratamento de problemas ósseos de uma forma grosseira se baseia no PTH, na
vitamina D, no cálcio, no Binômio cálcio-vitamina D, na calcitonina, nos estrogênios e
nos bifosfanados. O tratamento envolve na maioria das vezes a participação de
hormônios.
O osso é remodelado continuamente: a síntese da matriz óssea e a deposição dos sais
minerais são equilibrados pela reabsorção óssea. Bom, os osteoclastos através da
liberação de vesículas fazem a fagocitoce da matriz óssea e liberam o cálcio importante
para o funcionamento normal do nosso organismo. Os osteoblastos têm um papel de
reconstrução óssea preenchendo os espaços deixados pelos osteoclastos. Os fármacos
usados, em sua grande maioria tem seu funcionamento baseado no favorecimento da
linhagem osteoblástica e na inativação dos osteoclastos.
CÁLCIO
O cálcio a nível gastrointestinal é absorvido através da ligação a proteínas (proteína
ligadora de cálcio). Essa proteína que se liga ao cálcio é sintetizada pelo calcitrol
(vitamina D) A excreção de cálcio pela urina pode ser regulada: pelo calcitrol e PTH
que aumentam a reabsorção tubular e calcitonina que diminui a reabsorção tubular.
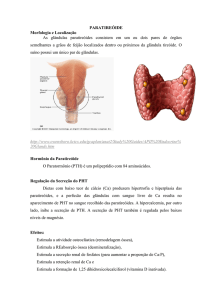
PTH
É produzido pelas células da paratireóide, que é regulada pela concentração de cálcio
plasmático. Quando há queda nos níveis plasmáticos de cálcio as células da paratireóide
aumentam a produção do PTH e vice-versa. O PTH estimula a atividade osteoclástica
para mobilização de cálcio ósseo (ação mais importante),estimula a produção de
vitamina D que favorece a absorção intestinal de cálcio, promove a reabsorção de cálcio
pelos rins.( é por essa ação que estimula síntese de vitaminad)
CALCITONINA
A calcitonina é liberada pelas células C da tireóide e tem um efeito hipocalcêmico pela
inibição da ação dos osteoclastos a nível ósseo e inibi a reabsorção tubular de cálcio a
nível renal. A calcitonina tem um efeito rápido e uma ação fugaz. Não deve ser de
escolha como monoterapia no tratamento da osteoporose. Pode ser útil em casos de
urgência com hipercalcemia.
VITAMINA D
A principal função da vitamina D contistui na regulação positiva da concentração de
cálcio plasmático: a nível gastrointestinal aumenta a abosorçao de cálcio, a nível renal
ocorre aumento da reabsorção de cálcio plasmático e a nível ósseo promove
recrutamento e diferenciação dos osteoclástos e estimula a síntese de osteocalcinina
( prteina ligadora de calcio na matriz óssea)
Muito lipofílica
Ergocalciferol: necessita de boa função hepática e renal
Alfacalciferol, calcifediol: necessita de boa função renal
Calcitrol: a única que é a vitamina D ativa, sendo melhor para função renal e hepática
não preservada.
O calfediol é transformado em calcitrol pela enzima alfa-1 hidroxilase. Essa enzima é
estimulada pelo paratormônio, estrógeno ( inibi a remodelagem óssea), prolactina,
níveis diminuídos de fosfato e de cálcio.
As células precursoras dos osteoclastos necessitam de calcitrol, do PTH e de citocinas
( IL-6) para a devida diferenciação em osteoclastos. As células precursoras dos
osteoblastos necessitam de citocinas e hormônios para a diferenciação em osteoblastos.
Paradoxo: uso de PTH recombinante para tratar osteoporose. O tratamento é excelente.
Os osteoclastos apresentam receptores rank ligados em sua superfície e sua ligação com
a molécula rank-ligante leva a diferenciação dos osteoclastos. A osteoprotegerina
( produzida por estrógenos e pela matriz) se ligam ao rank ligante impedindo sua ação.
Opções Terapêuticas para o tratamento da osteoporose
Cálcio (sais de cálcio)
São exemplos de sais de cálcio: carbonato de cálcio, gluconato de cálcio, lactato de
cálcio, citrato de cálcio. Eles são melhor absorvidos em meio ácido. A suplementação
de cálcio diminui lentamente a perda óssea, especialmente em mulheres idosas onde a
dieta não suprime as necessidades diárias. Está indicada como terapia adjuvante a outros
esquemas terapêuticos. Reações adversas: distúrbios gástricos.
A associação de Ca + Vitamina D : alguns autores dizem ser mais eficaz, entretanto há
risco de intoxicação (a vitamina D é lipofílica – acumula – aumento do cálcio
plasmático, calcificação).
Se o paciente não tem vitamina D, a reabsorção de Ca é baixa, por isso terá ação
limitada.
Vitamina D
Indicação: deficiência de vitamina D, problema ósseo na insuficiência renal,
hiperparatireoidismo secundário em idosos.
Existem várias preparações de vitamina D (metabolização hepática/renal; só pelos rins;
vitamina D pronta já metabolizada). Depende do caso do paciente. Se
hepatopata/nefropata utiliza vitamina D já metabolizada – calcitriol. Avaliar relação
com custo.
A administração por via oral de análogos da vitamina D contribui para a prevenção da
perda óssea:
- colecalciferol – metabolismo hepático e renal
- alfacalcidol – metabolismo renal
- calcifediol ou 25-hidroxi-vitamina D3 - metabolismo renal
- calcitriol ou 1-25-diidroxi-vitamina D3
A suplementação de cálcio (1000 – 15000 UI/dia) combinada à vitamina D (400 – 800
UI/dia) traz benefícios a pacientes com redução de massa óssea.
É raro usar somente a vitamina D, só se o paciente está com deficiência de vitamina D
(Exemplo: não exposição solar).
Insuficiência renal: osteoporose – síntese inadequada de vitamina D – pode tratar apenas
com vitamina D.
Idoso (> 85 anos): hiperparatireoidismo (aumento de PTH por diminuição de Ca
plasmático – essa diminuição de Ca plasmático pode ser por falta de vitamina D). Para
tentar restabelecer nível de Ca, o PTH aumenta, isto ocorre via osso ( pode perder muita
massa óssea). Apenas a suplementação de vitamina D pode restabelecer o cálcio.
Riscos: hipervitaminose (se usar vitamina D para ser metabolizada endogenamente pode
evitar, ela é auto-regulável). A hipervitaminose D pode ser:
agudo: elevação do Ca+2 plasmático, fraqueza, constipação, incapacidade de concentrar
a urina (poliúria e polidipsia).
crônico: cálculos renais, calcificação de tecidos moles).
Bifosfonados
Um dos mais importantes fármacos para fragilidade óssea.
São fármacos anti-absortivos; análogos estruturais do pirofosfato.
Indicação: osteoporose (inclusive pós-menopausa), osteoporose induzida por corticóides
e na Doença de Paget ( remodelagem óssea está acelerada).
Mecanismo de ação:
• são incorporados pela matriz óssea;
•
são enzima resistentes;
•
acumulam-se nos osteoclastos impedindo o funcionamento e a viabilidade do
processo de reabsorção óssea;
•
causam apoptose dos osteoclastos;
•
Alguns fármacos têm efeito anti-mineralizante – causando osteomalácia.
O sal de fósforo vai fazer parte da matriz óssea, se liga ao Ca e faz parte do osso. Esse
sal é de difícil absorção. Há formas injetáveis (maior biodisponibilidade).
Interações medicamentosas: se liga fácil a qualquer molécula ingerida – tem muita carga
positiva. Só pode ser administrado com água e em jejum, permanecer em jejum por 30
minutos.
• Tem baixa biodisponibilidade oral (1-3 %)
•
A absorção oral é diminuída pela ingestão de alimentos, cálcio, ferro, café, chá e
suco de laranja
•
Recomenda-se a ingestão deste fármaco em jejum com um copo de água – o
paciente deve manter-se em jejum por 30 min em pé
•
Após a absorção 50 % destas substâncias se depositam nos ossos enquanto os
outros 50 % são eliminados pela urina
•
Efeitos colaterais: desconforto esofágico grave
•
Contra-indicação: gastrite, esofagite, úlceras
O tratamento tem que ser prolongado (anos) para ter boa resistência óssea. Quando o
osteoclasto vai tentar fagocitar o osso com bifosfonado, não consegue porque as
enzimas dos osteoclasto não conseguem digerir esse composto. O osteoclasto morre ao
tentar fagocitar. O bifosfonado vai participar da matriz, impedindo outros osteoclastos
de degradarem osso. Não consegue regenerar osso perdido, impede remodelagem óssea.
Bifosfonados de 1° geração (maior ação anti-mineralizante): o osso formado não é tão
rídido/forte.
• Etidronato – não usar em osteoporose. Tratamento para criança com
calcificação, hipercalcemia
Bifosfonados de 2° geração: alendronato e risedronato são os mais usados, sem efeito
antimineralizante.
• Pamidronato (injetável)
•
Alendronato (10 mg/dia ou 70 mg/semana) – 1Cp/semana para pacientes que
não suportam efeitos colaterais. Qualquer sal (cálcio, ferro) pode causar
alteração no TGI, alteração de digestão.
•
Risedronato (5 mg/dia ou 35 mg/semana)
•
Clodronato
EV e injetável – se tiver efeitos colaterais é algo grave, já que não passa pelo TGI.
Terapia de Reposição Hormonal
É sempre bem vinda. O melhor hormônio é o estrógeno, uma vez que ele possui um
papel inibidor sobre a ação dos osteoclastos. Mas, tem que usar progesterona junto, que
por sua vez tem uma ação antiestrogênica – pesa a ação do estrógeno no osso. Se o
paciente vai fazer reposição com ... ósseo, é bom usar progestina com ação androgênica
...
Uma das mais simples indicações para reposição é a osteoporose.
Mulheres fazendo uso da terapia de reposição hormonal apresentam aumento de
densidade óssea em 1-3 anos de tratamento.
A terapia de reposição hormonal pode ser feita somente com estrogênios ou estrogênios
combinado com a progesterona.
As progestinas androgênicas, como norestiterona, aumentam os benefícios dos
estrogênios no metabolismo óssea.
Os efeitos benéficos foram associados ao uso contínuo prolongado – avaliar riscobenefício.
Contra-indicação: pacientes com perfil de câncer de mama e útero e trombose venosa.
Tibolona: esteróide sintético agonista de receptor estrogênico (com ação estrogênica),
progestogênico e fracamente androgênico – indicado para mulheres pós-menopausa
recente ou tardia com osteoporose. É de uso contínuo, não menstrua – proliferação
óssea.
Moduladores seletivos dos receptores
de estrogênios
Raloxifeno: Antagonista dos receptores estrogênicos na mama e endométrio e agonista
dos receptores estrogênicos nos ossos e no metabolismo de lipídeos – indicado para
mulheres pós-menopausa com osteoporose. Não estimula a proliferação endometrial.
Tamoxifeno: também age no osso. Pode causar osteoporose.
Efeitos adversos: fogachos, edema e risco de doença tromboembólica (o estrógeno
também tem esse risco).
Raloxifeno: não tem completa seletividade, melhor não usar em pacientes com história
de câncer de mama. Não estimula a proliferação endometrial, mas tem risco de doença
tromboembólica. Indicação: mulheres pós-menopausa com osteoporose.
Teriparatida
Fragmento recombinante sintético composto por 34 aa do paratormônio. É mais
resistente a enzimas.
Se funciona como PTH, por quê não gera hipercalcemia? Não se entende.
As doses, a exposição continuada levará a readaptação – preservação e até formação de
osteoblastos.
Apresenta potente estimulador de osteoblastos do tecido ósseo.
Indicação: paciente com osteoporose grave ou com fratura osteoporótica. Talvez seja o
único que favoreça a formação de osso.
Uso é bem tolerado.
Riscos: náuseas, vertigens, cefaléias, artralgias, hipercalciúria e hipercalcemia (bem
controlada, pode ocorrer no início, apenas – readaptação).
Alto custo.
Duração do tratamento: máx. 2 anos.
Dose: 20 µg injeções SC diárias. Canetas para administração (SC), não é absorvido VO,
não tem boa biodisponibilidade.
Ranelato de estrôncio
Sal, peso molecular > cálcio. Se junta na matriz óssea, semelhante ao cálcio e aos
bifosfonados; não consegue ser digerido, semelhante aos bifosfonados.
Estrôncio - cátion divalente que se incorpora a matriz óssea.
Absorção no TGI e eliminação renal: semelhante ao cálcio.
Efeito: inibe a reabsorção óssea e estimula a formação óssea.
Efeitos colaterais limitados: desconforto gastrointestinal (difícil digestão) – raro.
Aumento do pH – sensação de dificuldade de digestão.
É mais bem tolerado que os bifosfonados e mais barato. É uma boa alternativa para
tratamento e prevenção da osteoporose.
Não tem preocupação quanto a administração, como ocorre com os bifosfonados
(jejum...).
Calcitonina
Hoje tem um papel mais limitado. Seu efeito é muito curto/rápido e sua ação/uso não
tem boa resposta.
Associar com vitamina D e cálcio, pelo menos.
Indicação: tratamento da osteoporose pós-menopausa em mulheres onde o estrogênio é
contra-indicado, Doença de Paget, hipercalcemia
Tratamento alternativo para a osteoporose
Administração intranasal, SC e IM
Efeitos adversos:
Cefaléia, náuseas, edema, urticária, rubor facial
Administração nasal: rinite, ulceração nasal, prurido, vermelhidão – irritação,
tem muitos mastócitos – liberação de histamina. Mas, em geral é bem tolerado.
Observações:
Bifosfonados + estrógeno/calcitonina: é bem vindo.
Bifosfonados + estrôncio: mesmo efeito, não é somatório.
Indicação de calcitonina: osteoporose pós-menopausa quando estrogênio for contraindicado. Na doença de Paget: associado à bifosfonado – participa da matriz.
Glicocorticóides levam a osteoporose em casos de uso crônico, por inibir síntese
citocinas/fatores de crescimento celular. Favorecem síntese de ??? , que em excesso,
favorece diferenciação de osteoclastos.
PTH recombinante: favorece diferenciação de osteoblastos.